L’IPERTENSIONE POLMONARE
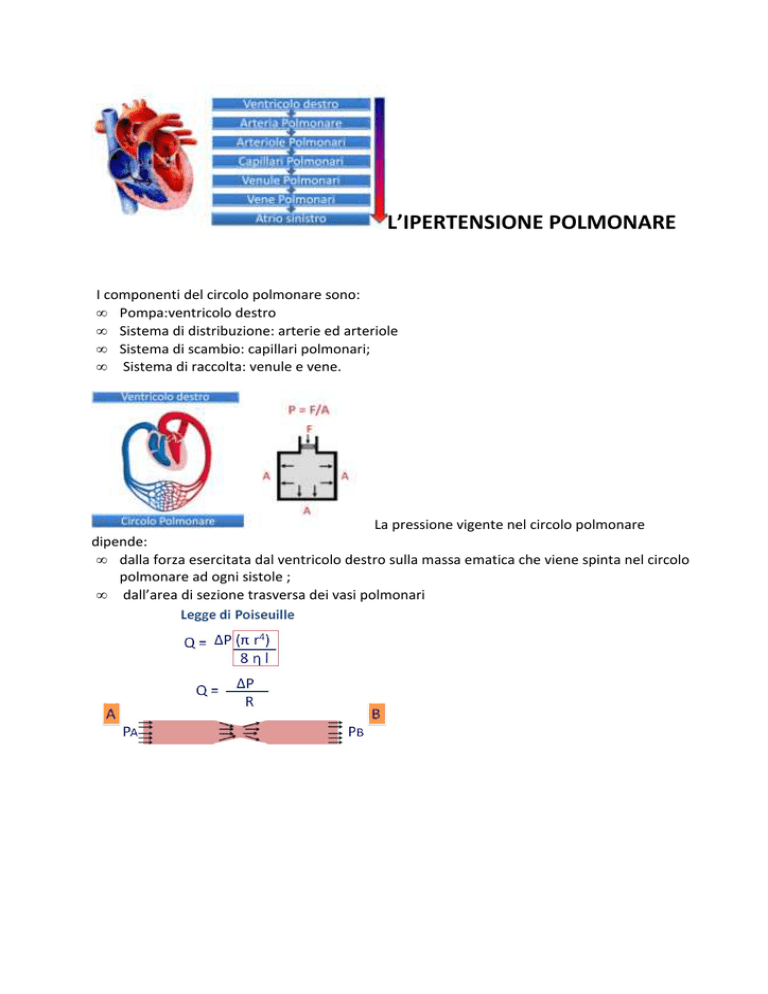
I componenti del circolo polmonare sono:
• Pompa:ventricolo destro
• Sistema di distribuzione: arterie ed arteriole
• Sistema di scambio: capillari polmonari;
• Sistema di raccolta: venule e vene.
La pressione vigente nel circolo polmonare
dipende:
• dalla forza esercitata dal ventricolo destro sulla massa ematica che viene spinta nel circolo
polmonare ad ogni sistole ;
• dall’area di sezione trasversa dei vasi polmonari
Il
flusso
ematico
attraverso
il
circolo
polmonare per buona parte segue i principi della dinamica dei fluidi, soprattutto la Legge di
Poiseuille. Secondo tale legge, il flusso (Q) attraverso un condotto è direttamente
proporzionale al gradiente pressorio ai due estremi del condotto stesso (ΔP) ed inversamente
proporzionale alle resistenze.
Nel caso del circolo polmonare le resistenze vascolari sono per lo più localizzate a livello dei
vasi di più piccolo calibro, soprattutto a livello delle arteriole polmonari.
Il gradiente pressorio che permette al sangue
di fluire attraverso il circolo polmonare è quello esistente tra il punto più prossimale del
circolo polmonare, cioè l’arteria polmonare, ed il punto più distale, l’atrio sinistro. Quindi il
gradiente pressorio che regge il flusso ematico polmonare è dato dalla differenza tra
pressione arteriosa polmonare media (PAPm) e pressione atriale sinistra media (PASm).
Ciò che caratterizza il circolo polmonare e lo
distingue da quello sistemico è la presenza di vasi altamente distensibili, con una componente
muscolare poco rappresentata. Queste qualità fanno sì che il circolo polmonare sia
caratterizzato da alti flussi ematici e basse resistenze; inoltre, proprio per l’elevata
distensibilità dei vasi polmonari, il circolo polmonare è in grado di sopportare marcati aumenti
della portata cardiaca senza che le pressioni al suo interno aumentino significativamente
(basse resistenze, alta distensibilità).
Viceversa,
il
circolo
sistemico
è
caratterizzato da arteriole con una tonaca media ben rappresentata, tale da renderle poco
distensibili. Pertanto, il circolo sistemico è caratterizzato da più alte resistenze vascolari e più
alti valori pressori, a parità di portata rispetto al circolo polmonare. Inoltre, in caso di aumenti
della portata cardiaca (come durante un esercizio fisico), la pressione sistemica aumenta
notevolmente, proprio in virtù della bassa distensibilità delle arteriole sistemiche.
Queste
differenze
si
riflettono
sulle
caratteristiche pressorie e di resistività dei due circoli.
Il gradiente pressorio che regge il circolo
sistemico è quello esistente tra aorta ed atrio destro. A riposo le pressioni vigenti in aorta
sono circa 120/80 (media 90 mmHg), mentre la pressione in atrio destro (o pressione venosa
centrale) oscilla tra 0 e 5 mmHg. Pertanto, il gradiente pressorio sistemico è di circa 85-90
mmHg (tenendo conto dei valori pressori medi).
Nel circolo polmonare, invece, le pressioni sono nettamente inferiori, con una Pressione
polmonare media di regola inferiore a 20 mmHg ed una pressione atriale sinistra oscillante
tra 5 e 10 mmHg (gradiente pressorio transpolmonare in genere < 12 mmHg).
Pertanto, tenendo conto dei fisiologici
valori pressori polmonari, per IPERTENSIONE POLMONARE si intende una condizione
emodinamica e fisiopatologica caratterizzata da una PRESSIONE ARTERIOSA POLMONARE
MEDIA > 25 mmHg. Bisogna tener ben presente questa definizione data dalla società europea
di cardiologia. Infatti, in questa non si parla di ipertensione polmonare in termini di
PATOLOGIA, bensì in termini di CONDIZIONE FISOPATOLOGIA ED EMODINAMICA. La differenza
non è solo semantica, poiché l’ipertensione polmonare non è di per sé una patologia, ma un
segno che può essere riscontrato in numerosissime patologie, diverse tra loro per
caratteristiche fisiopatologiche, cliniche, prognostiche e terapeutiche.
Come fare a distinguere, allora, queste diverse condizioni in grado di causare un aumento
delle pressioni vigenti nel circolo arterioso polmonare?
Bisogna
ritornare alla legge di Poiseuille. Come detto precedentemente, in base alla legge di Poiseuille
il flusso (portata, Q) atraverso il circolo polmonare è direttamente proporzionale al gradiente
pressorio (PAPm-PASm) ed inversamente proporzionale alle resistenze vascolari polmonari
(generalmente localizzate a livello delle arteriole polmonari,R). Pertanto, si può anche dire che
il gradiente pressorio polmonare è direttamente proporzionale al prodotto della portata
polmonare (Q) per le resistenze polmonari (R). E che, di conseguenza, la pressione arteriosa
polmonare media dipende dal prodotto della portata per le resistenze e dalla pressione atriale
sinistra
Pertanto,
un
aumento
della
pressione
arteriosa polmonare può essere legato ad un incremento della portata polmonare, condizione
che si realizza in tutte quelle patologie caratterizzate da un circolo iperdinamico (anemia,
tireotossicosi, insufficienza epatica, fistole arterovenose) o da un iperafflusso polmonare
(cardiopatie congenite con shunt sistemico-polmonare).
Un aumento della pressione arteriosa polmonare
può anche essere causato da un aumento della pressione atriale sinistra, condizione questa
che si realizza in tutte quelle patologie che alterano la funzione sistodiastolica o valvolare
delle sezioni cardiache di sinistra (stenosi o insufficienza mitralia, stenosi o insufficienza
aortica, disfunzione diastolica o sistolica ventricolare sinistra).
In queste condizioni l’ostacolo al circolo
polmonare è quindi localizzato a valle del capillare polmonare, per lo più all’interno stesso
delle camere cardiache di sinistra. Pertanto, queste forme di ipertensione polmonare sono in
genere dette “post-capillari”.
Infine, un aumento della pressione arteriosa polmonare può essere legato ad un aumento
delle resistenze vascolari polmonari.
Una condizione del genere si può realizzare o
per perdita anatomica di parte vasi polmonari (con conseguente riduzione dell’aria di sezione
trasversa del cirolo arterioso polmonare), come nelle patologie che interessano direttamente
il parenchima polmonare (es. enfisema polmonare), o per occlusione degli stessi da parte di
trombi endoluminali (es. embolie polmonari), oppure per uno rimodellamento della parete
vascolare arteriolare che porti ad un restringimento del lume vascolare (forme di ipertensione
ARTERIOSA polmonare o forme legate ad ipossia).
In tutti questi casi l’ostacolo al flusso
polmonare è per lo più localizzato a monte dei capillari polmonari, soprattutto a livello delle
arteriole polmonari, pertanto queste forme vengono definite come “pre-capillari”.
Tenendo conto quindi della fisiopatologia
dell’ipertensione polmonare ben si capisce perché la società europea di cardiologia abbia
distinto due forme di ipertensione polmonare:
• Forme precapillari, caratterizzate da una pressione arteriosa polmonare media > 25
mmHg con una pressione atriale sinistra normale (<12 mmHg) ed elevate resistenze
vascolari polmonari;
• Forme postcapillari, caratterizzate da una pressione arteriosa polmonare media > 25
mmHg con una pressione atriale sinistra elevata (>12 mmHg).
Considerando, invece,
le diverse cause dell’ipertensione polmonare, si possono distingue dal punto di vista clinico 5
gruppi:
•
Gruppo 1, ipertensione ARTERIOSA polmonare, comprendente tutte quelle forme di
ipertensione polmonare precapillare caratterizzate da un marcato rimodellamento
vascolare polmonare (forme idiopatiche, familiari, associate a patologie del connettivo,
infezione da HIV, anemia emolitica, ecc)
•
Gruppo 2, ipertensione polmonare dovuta a patologie delle sezioni cardiache di sinistra,
comprendente tutte le forme di ipertensione polmonare postcapillare;
•
Gruppo 3, ipertensione polmonare dovuta a patologie respiratorie, comprendente tutte le
forme di ipertensione polmonare precapillare causate da pneumopatie (BPCO,
Interstiziopatie, Ipossiemie varie), in cui l’elemento fisiopatologico fondamentale è la
patologia respiratoria di base che porta a distruzione o rimodellamento dei vasi polmonari;
•
Gruppo 4, ipertensione polmonare cronica tromboembolica, comprendente quelle forme
causate da ripetuti episodi emobolici polmonari che nel tempo portano a progressiva
riduzione deil numero di arterie polmonari pervie (ma anche a fenomeni di
rimodellamento dei vasi rimasti pervi per un maggiore flusso e stress di parete negli
stessi);
•
Gruppo 5, ipertensione polmonare ad etiopatogenesi mista o non definita, comprendente
tutte quelle forme di ipertensione polmonare per le quali ancora non sono chiari i
meccanismi fisiopatologici.
Questi gruppi differiscono dal punto di vista fisiopatologico, epidemiologico, clinico,
prognostico e terapeutico.
Dal punto di vista epidemiologico, va
subito detto che le forme del gruppo 2 sono di gran lunga le più frequenti, a causa dell’elevata
incidenza e prevalenza delle patologie interessanti le sezioni cardiache di sinistra (basti
pensare alla prevalenza della cardiopatia ischemica, della valvulopatia mitralica ed aortica,
dell’ipertensione arteriosa, ecc). Seguono, in ordine di frequenza, le forme del gruppo 3,
anch’esse abbastanza comuni a causa della diffusione delle pneumopatie da fumo di sigaretta
o esposizione professionale. Sono, invece, molto più rare le forme dei gruppi 1 e 3.
•
GRUPPO 2
Come detto prima, le forme del gruppo 2 sono le
più frequenti. Elemento caratteristico è l’aumento della pressione atriale sinistra (forme
postcapillari) secondario ad una patologia valvolare mitralica o aortica o a disfunzione
sisto/diastolica ventricolare sinistra.
L’insufficienza sistolica ventricolare sinistra è la causa più frequente di ipertensione
polmonare (più dei 2/3 dei pazienti con insufficienza cardiaca presentano ipertensione
polmonare).
Queste forme postcapillari sono caratterizzate da
un aumento della pressione atriale sinistra che viene trasmessa a monte alle venule
polmonari, ai capillari polmonari ed infine alle arterie polmonari. Un aumento della pressione
a livello dei capillari polmonari fa sì che questi soggetti siano predisposti all’edema polmonare
(Pidrostatica capillare polmonare>Pressione oncotica), elemento clinico che caratterizza la
storia di questi pazienti. Benchè l’aumento delle pressioni polmonari sia del tutto passivo, a
lungo termine possono intercorrere fenomeni di rimodellamento vascolare arteriolare
polmonare. E’ come se il polmonare si “proteggesse” dall’edema polmonare aumentando le
resistenze arteriolari polmonari in modo da ridurre la pressione idrostatica capillare. In tal
modo, però, il ventricolo destro dovrà fronteggiare un postcarico ancora più alto, per cui
compariranno i segni dello scompenso destro (edemi declivi, epatomegalia, turgore delle
giugulari).
Un aumento delle resistenze vascolari polmonari rappresenta un elemento prognostico
sfavorevole in queti pazienti, poiché:
• Determina un deterioramento della funzione ventricolare destra;
• controindica il trapianto cardiaco (non può essere trapiantato un cuore “sano” in un
soggetto con elevate resistenze vascolari polmonari, poiché il ventricolo destro del curoe
trapiantato non reggerebbe l’elevato postcarico andando incontro ad insufficienza acuta
post-trapianto).
In questi pazienti gli elementi clinici caratterizzanti sono:
• La dispnea da sforzo;
• storia di edemi polmonari;
• dispnea parossistica notturna, ortopnea;
• comparsa solo in una seconda fase della storia cloinica dei segni da scompenso destro.
Il sospetto di ipertensione polmonare postcapillare è favorito dai seguenti elementi:
• Età avanzata (le patologie delle sezioni cardiache di sinistra riguardano per lo più soggetti
•
della V-VI-VII decade);
presenza di molteplici fattori di rischio per cardiopatia ischemica (diabete mellito,
dislipidemia, ipertensione arteriosa, obesità);
storia nota di coronaropatia, infarto miocardico;
•
presenza d alterazioni ventricolari in grado di alterare
•
la funzione diastolica ventricolare sinistra (ipertrofia ventricolare)
La presenza di ipertensione polmonare in questi pazienti rappresenta un segno obiettivo ed
un importante fattore prognostico, poiche l’ipertensione polmonare aumenta di circa due
volte il rischio di morte. A maggior ragione, un aumento delle resistenze vascolari polmonari
rappresenta un elemento prognostico di peso maggiore.
E’ ovvio che in questi casi la patologia di base deve costituire il target delle cure
(farmacologiche e non; es. diuretici, correzione valvulopatia, terapia scompenso sinistro),
mentre non sono indicati trattamenti specifici per ridurre la pressione polmonare, né per
interferire con i secondari fenomeni di rimodellamento vascolare.
• GRUPPO 3
Le forme del Gruppo 3 sono seconde in ordine di frequenza. In questo gruppo sono comprese
tutte le forme di ipertensione polmonare causata da una patologia respiratoria.
Le pneumopatie possono causare ipertensione polmonare mediante due meccanismi:
• Mediante marcata alterazione del parenchima polmonare, con conseguente riduzione del
numero dei vasi polmonari (forme associate ad enfisema polmonare o fibrosi);
• mediante riduzione della pressione parziale di O2 alveolare, con conseguente
vasocostrizione arteriolare polmonare e successivo rimodellamento (in queste forme
elemento patogenetico è anche la flogosi).
Questi pazienti caratteristicamente mostrano una dispnea da sforzo o a riposo ed un grado
variabile di ipossiemia (cianosi). Il quadro clinico è dominato dai sintomi e segni della
pneumopatia di base, mentre solo nelle forme molto avanzate possono essere presenti i segni
dello scompenso ventricolare destro (cuore polmonare).
La presenza di ipertensione polmonare in questi pazienti va considerato come un segno della
pneumopatia di base e non come una patologia a sé stante.
E’ importante tenere presente che, entro certi
limiti, una modulazione del tono vascolare polmonare secondaria alla tensione di O2 alveolare
rappresenta un meccanismo fisiologico fondamentale per il mantenimento di adeguati scambi
gassosi. Infatti, normalmente le zone polmonari più ventilate sono anche quelle meglio
perfuse (es. in posizione eretta le aree maggiormente ventilate sono quelle basali, così come
quelle meglio perfuse). In questi casi il rapporto ventilazione/perfusione sarà circa 1.
In caso di patologie in grado di alterare la
ventilazione polmonare, la vasocostrizione dei vasi arteriosi tributari dei segmenti meno
ventilati devierà il flusso ematico verso le aree più ventilate, mantenendo così un rapporto
ventilazione/perfusione pari ad 1. In tal modo le aree ipoventilate vengono parzialmente
escluse, così da evitare che parte del sangue venoso passi attraverso queste aree senza poter
partecipare agli scambi gassosi. Grazie a questo meccanismo l’organismo riesce, almeno
parzialmente, a ridurre l’ipossiemia.
Qualora questo meccanismo venisse alterato, anche per intervento farmacologico
inappropriato, la perfusione delle aree ipoventilate determinerebbe un passaggio di sangue
venoso dal ventricolo destro all’atrio sinistro in assenza di scambi gassosi, con conseguente
ipossiemia.
Questa premessa è fondamentale per capire che in questi pazienti, pur rappresentando
l’ipertensione polmonare un fattore prognostico sfavorevole, il trattamento deve essere
rivolto alla pneumopatia di base (O2 terapia, broncodilatatori, anti-infiammatori), mentre
risulta potenzialmente controproducente intervenire sulle resistenze vascolari polmonari.
•
GRUPPO 4
Le forme del gruppo IV comprendono
tutti quei casi secondari ad episodi tromboembolici polmonari ricorrenti. Nei casi in cui
un’embolia polmonare ostruisca dei grossi rami arteriosi, l’esordio sul quadro clinico è acuto,
caratterizzato dai segni dell’insufficienza ventricolare destra.
Viceversa, nelle forme (più frequenti) caratterizzate da ripetuti episodi embolici con
interessamento dei vasi più periferici, il quadro clinico sarà più sfumato, talvolta silente.
Tuttavia, a lungo termine la progressiva occlusione dei rami arteriolari polmonari determinerà
un aumento delle resistenze vascolari polmonari attraverso due meccanismi:
• Attraverso la riduzione del area di sezione trasversa del letto vascolare polmonare;
• attraverso la riduzione del lume dei rami pervi che vanno incontro a rimodellamento
(stress di parete secondario all’iperperfusione dei rami pervi).
E’ stato stimato che solo il 2% dei pazienti con pregressi eventi embolici polmonari va incontro
ad ipertensione polmonare.
I soggetti predisposti a queste forme sono quelli con trombofilia o i soggetti predisposti alla
trombosi venosa profonda.
In queste forme l’unico trattamento risolutivo può essere quello chirurgico, qualora le lesioni
siano suscettibili di trattamento chirurgico, altrimenti è necessario intervenire sui meccanismi
di rimodellamento.
•
GRUPPO 1
Al gruppo 1 appartengono tutte le forme di
ipertensione ARTERIOSA polmonare, forme di ipertensione polmonare precapillare in cui
l’elemento fisiopatologico fondamentale è il rimodellamento vascolare (in assenza di
pneumopatie, embolie polmonari).
Nell’ipertensione ARTERIOSA polmonare sono caratteristicamente interessate le piccole
arterie polmonari; i fenomeni di rimodellamento consistono in: ipertrofia della tonaca media,
proliferazione intimale e fibrosi avventiziale.
Questi fenomeni di rimodellamento
vascolare sono dovuti ad un’alterazione della normale funzione omeostatica
endoteliale. In questi pazienti le alterazioni endoteliali portano ad una
aumentata produzione di fattori mitogeni ed antiapoptotici (es. endotelina 1) e
ad una ridotta produzione di fattori vasodilatatori e pro-apoptotici (es. NO,
PGI2).
Queste alterazioni inizialmente determinano uno stato di vasocostrizione tonica
del circolo arteriolare polmonare e, successivamente, ad un completo ed
irreversibile sovvertimento del circolo polmonare. Nelle forme avanzateil circolo
polmonare perde le sue caratteristiche peculiari (basse resistenze, alta distensiblità),
diventando molto simile al circolo sistemico (alte resistenze, bassa distensibilità).
In questo gruppo, si possono distinguere
diverse forme di ipertensione ARTERIOSA polmonare, su base eziologica, quali: le forme
idiopatiche, le forme ereditarie (a penetranza incompleta ed espressività variabile), le forme
associate all’assunzione di farmaci o sostanze d’abuso (anoressizzanti orali, amfetaminosimili),
le forme associate a patologie del connettivo, infezione da HIV, ipertensione portale,
cardiopatie congenite, anemia emolitica (soprattutto drepanocitosi).
L’ipertensione ARTERIOSA polmonare è una patologia rara. La prevalenza stimata è di circa 1528 casi/milione di abitanti, mentre l’incidenza è di 2-7 casi/milione di abitanti/anno.
Tra le diverse forme, la più frequente è quella idiopatica (eziologia non nota).
Seconde per incidenza sono le forme associate a patologie del connettivo, soprattutto la
sclerodermia. La prevalenza è maggiore nei soggetti di sesso femminile e nella III e IV decade.
La mortalità è elevata, con una sopravvivenza in assenza di trattamento di 2.8 anni dal
momento della diagnosi. La sopravvivenza è strettamente legata alla precocità della diagnosi.
E’ stato infatti dimostrato che i pazienti in cui l’ipertensione ARTERIOSA polmonare è
diagnosticata precocemente, cioè quando il quadro clinico non è marcatamente compromesso
(classe NYHA I-II), hanno una prognosi nettamente migliore rispetto ai pazienti francamente
sintomatici al momento della diagnosi (NYHA III-IV).
Le forme di ipertensione ARTERIOSA polmonare in classe NYHA IV al momento della diagnosi
hanno infatti una mortalità che è simile al carcinoma polmonare. E’ quindi essenziale una
precoce diagnosi in questi pazienti. Tuttavia, a causa dell’aspecificità dei sintomi, della giovane
età dei pazienti e della bassa conoscenza della patologia da parte della comunità medica
(dovuta alla bassa prevalenza della patologia) fanno sì che la diagnosi frequentemente sia
posta solo in fase avanzata.
I sintomi, infatti, sono molto vaghi ed aspecifici: astenia e dispnea da sforzo, dolore toracico.
Solo nelle forme avanzate compaiono i segni dell’insufficienza ventricolare destra (edemi
declivi, epatomegalia, dispnea a riposo) o la sincope (elemento prognostico sfavorevole)
Questi sintomi ed i segni sono conseguenza della ridotta portata cardiaca, secondaria
all’incapacità del ventricolo destro di adattarsi all’aumentato postcarico, ed all’aumento della
pressione venosa centrale.
Come
giungere quindi alla diagnosi? E’ necessario porre il sospetto diagnostico nei soggetti con
dispnea da sforzo non altrimenti spiegabile.
Innanzitutto, in questi soggetti è necessario escludere le cause più frequenti di dispnea da
sforzo e di ipertensione polmonare, cioè le patologie delle sezioni cardiache di sinistra e e
pneumopatie.
Pertanto, in prima istanza dovranno essere eseguiti tutti quei test diagnostici (dal meno
invasivo e più economico, sino a quello più invasivo) in grado di rilevare una cardiopatia o una
pneumopatia (ECG, ecocardiogramma, Rx torace, prove di funzionalità respiratoria, TC torace
ad alta risoluzione per lo studio del parenchima polmonare).
Qualora con questi test possano essere esclusi con ragionevole certezza le forme del gruppo 2
e 3, bisognerà andare avanti nell’algoritmo diagnostico escludendo le forme emboliche
polmonari (scintigrafia polmonare) ed infine fare una diagnosi di certezza dell’ipertensione
polmonare mediante cateterismo cardiaco (unico test diagnostico in grado di misurare con
accuratezza le pressioni del circolo polmonare).
•
Elettrocardiogramma
L’ECG potrà mettere in evidenza i segni di una cardiopatia interessante le sezioni cardiache di
sinistra (ipertrofia ventricolare sinistra, segni compatibili con pregressa necrosi, ingrandimento
atriale sinistro). Nelle forme ARTERIOSE, invece, potranno essere evidenti i segni da ipertrofia
e dilatazione ventricolare destra ed ingrandimento atriale destro. Va tuttavia detto che questi
segni compaiono molto tardivamente, pertanto la sensibilità dell’ECG è molto bassa come test
di screening.
• Rx torace
L’Rx torace potrà evidenziare la presenza di marcate alterazioni del parenchima polmonare
(fibrosi interstiziale, enfisema, broncopneumopatia cronica), della gabbia toracica (alterazioni
della gabbia toracica tali da determinare ipoventilazione) o della silhouette cardiaca
(ingrandimento delle sezioni di sinistra).
Nelle forme arteriose, invece, saranno evidenti l’ingrandimento atriale e ventricolare destro e
la dilatazione del tratto prossimale delle arterie polmonari (mentre i segmenti distali saranno
di ridotto calibro per rimodellamento). Anche in questi casi, però, queste alterazioni si
rendono evidenti solo nelle fasi avanzate, riducendo notevolmente la validità dell’Rx come
test di screening per le forme arteriose.
• Spirometria
Le prove di funzione respiratoria permettono, invece, di evidenziare eventuali deficit della
ventilazione compatibili con pneumopatie in grado di dare ipertensione polmonare (gruppo 3,
deficit ostruttivi o restrittivi). Nelle forme arteriose, invece, normalmente non è presente
alcuna alterazione significativa della ventilazione polmonare.
• Ecocardiografia
L’ecocardiografia permette, invece, di studiare con un’accuratezza abbastanza elevata le
dimensioni delle camere cardiache, la funzione sistodiastolica del ventricolo sinistro, la
funzione sistolica ventricolare destra, la funzione valvolare. Ha quindi notevole importanza
nell’identificare le forme del gruppo 2. Inoltre, nelle forme del gruppo 1 potrà evidenziare la
dilatazione del ventricolo e dell’atrio destro, l’eventuale disfunzione sistolica ventricolare
destra. Inoltre, con il Doppler è possibile STIMARE la pressione arteriosa polmonare sistolica.
Pertanto, è possibile valutare se la pressione polmonare è aumentata e se questo aumento è
giustificabile con una patologia delle sezioni cardiache di sinistra o meno. Tuttavia, bisogna
tener presente che con il Doppler è possibile solo STIMARE e non MISURARE la pressione
arteriosa polmonare sistolica (PAPs). Questo equivale a dire che la stima al Doppler può anche
non essere corretta, con possibili problemi di sovrastima (falsi positivi) o sottostima (falsi
negativi). Inoltre, l’accuratezza dell’ecocardiografia è bassa anche nel caso della stima della
portata cardiaca ed ancor di più nella stima della pressione atriale sinistra. Pertanto, con
l’ecocardiografia non è possibile valutare le resistenze vascolari polmonari (RVP = ΔP/Q).
Quindi l’ecocardiografia ha una buona sensibilità (tanto da renderla un test di screening
ottimale), ma una bassa accuratezza (pertanto la diagnosi di certezza si deve fondare su altri
esami strumentali).
• TC torace (TC parenchima ed angioTC)
Con la TC è possibile, invece, studiare con maggiore precisione il parenchima polmonare (per
escludere forme del gruppo 3) e, mediante iniezione di mezzo di contrasto (angioTC), valutare
la presenza di eventuali trombi nei grossi rami arteriosi (forme Gruppo 4).
• Scintigrafia polmonare V/Q
Con la scintigrafia polmonare perfusionale e ventilatoria, infine, è possibile identificare
eventuali deficit di perfusione e valutare se questi sono associati a deficit ventilatori omosede
o meno (valutando, così, se il deficit perfusionale è secondario ad ipoventilazione, gruppo 3, o
a presenza di piccoli trombi, anche non visibili con angioTC)
• Cateterismo cardiaco
Qualora tutte le indagini sopra elencate permettano di escludere con ragionevole certezza le
forme dei gruppi 2, 3 e 4 (almeno le forme emboliche da ostruzione prossimale), è necessario
porre una diagnosi di certezza mediante cateterismo cardiaco.
Il cateterismo cardiaco è l’unica metodica in grado di misurare con accuratezza:
•
tutte le pressioni vigenti nel piccolo e grande circolo (pressione atriale destra, pressione
ventricolare destra, pressione arteriosa polmonare, pressione atriale sinistra, pressione
arteriosa sistemica)
•
la portata cardiaca
•
le resistenze vascolari polmonari e sistemiche.
Può essere eseguito solo per lo studio del piccolo circolo (cateterismo cardiaco destro), con
misurazione delle sole pressioni atriale destra, ventricolare destra, arteriosa polmonare e
capillare polmonare (equivalente alla pressione atriale sinistra), oppure può essere eseguito
anche per lo studio del circolo sistemico (pressione arteriosa sistemica, ventricolare sinistra,
atriale sinistra). Nei casi in cui sono presenti molteplici fattori di rischio per coronaropatia,
nella stessa seduta può essere eseguita la coronarografia. Inoltre, nei casi in cui si sospetti una
cardiopatia congenita o si voglia valutare una valvulopatia, potrà essere iniettato del mezzo di
contrasto per una visualizzazione delle camere cardiache, degli eventuali shunt e delle
eventuali insufficienze valvolari.
E’ quindi un esame accurato, ma invasivo e, pertanto, con un rischio minimo per il paziente
(basso nei centri specializzati).
L’accesso vascolare nel caso in cui si
debba eseguire un cateterismo destro (per lo studio del solo circolo polmonare) è di tipo
venoso (soprattutto vena giugulare interna destra o vena femorale). Lo studio del circolo
sistemico, invece, avviene per via retrograda mediante accesso arterioso (arteria femorale,
arteria radiale).
Qualora con il cateterismo cardiaco venga confermata la diagnosi di ipertensione arteriosa
polmonare è necessario eseguire il test di vaso reattività polmonare con ossido nitrico per via
inalatoria (NO), un potente vasodilatatore polmonare.
Questo test riesce a distinguere quei pazienti in cui le alterazioni vascolari sono ancora
reversibili (vasocostrizione tonica, pazienti responder), a migliore prognosi, dai pazienti con
rimodellamento anatomico avanzato (non responder).
Nei primi il trattamento si baserà sulla somministrazione di vasodilatatori (Ca-antagonisti).
Negli altri il trattamento si basa sulla somministrazione di farmaci in grado di interferire con i
processi di rimodellamento vascolare polmonare (antagonisti dei recettori dell’endotelina,
prostacicline, inibitori dei recettori delle fosfodiesterasi )