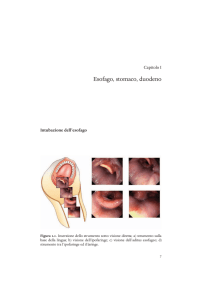
Capitolo I
Tumore dell’esofago
Introduzione
Il carcinoma dell’esofago è tra quelli a prognosi altamente infausta
poiché la diagnosi è tardiva. Egli si presenta con disfagia progressiva,
dimagrimento, dolore e senso di oppressione retrosternale nelle fasi
precoci. Nella fase tardiva i sintomi sono più complessi, in quanto
altri si aggiungono a quelli citati. A sintomatologia più manifesta, la
diagnosi non è difficile anche perché si avvale di tecniche avanzate
e che danno una certezza pressoché assoluta. I tumori dell’esofago
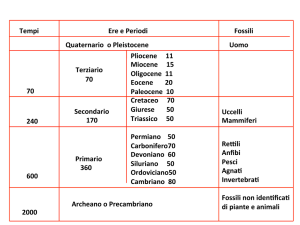
sono essenzialmente maligni ed in Italia hanno una bassa incidenza
che và dal 0,8 al 4,9 per 100.000 abitanti, mentre alta incidenza si ha
in Russia, in Cina e in Sud–Africa. In Italia la regione più colpita è il
Friuli–Venezia–Giulia verosimilmente in rapporto anche al consumo di alcool. È più frequente nell’uomo che nella donna con un rapporto di 3:1. Circa l’età l’incidenza maggiore si ha alla sesta–settima
decade di vita.
Fattori di rischio
Come la maggior parte dei tumori non vi sono elementi assolutamente certi circa i fattori di rischio.
Sicuramente uno o più di essi concorrono allo sviluppo della neoplasia e di ciò bisogna tenerne il giusto conto. Elenchiamo, e non vi
è un ordine di importanza, i fattori di rischio ad oggi considerati:
11
12
Lezioni di oncologia clinica
1)
2)
3)
4)
5)
6)
7)
8)
9)
10)
11)
12)
13)
14)
15)
16)
17)
18)
sostanze con nitrosamine;
carenza di ferro e magnesio;
carenza di vitamina A;
acalasia (mancata peristalsi e mancato rilassamento del LES);
infezione da HPV (papilloma virus);
Helicobacter Pilori;
razza nera;
alcool;
fumo di sigaretta (maggior rischio con l’associazione di alcool
e fumo);
cicatrici secondarie all’assunzione casuale di caustici o a scopo
suicida;
presenza di polipi;
presenza di diverticoli;
pregresse stenosi infiammatorie;
scleroterapia;
papilloma a cellule squamose;
sindrome di Plummer–Winson;
esofago di Barrett;
fattori ereditari.
Per quanto concerne i fattori ereditari sono da riferirsi ad una
patologia autosomica dominante “La Tilosi” caratterizzata dalla presenza di ipercheratosi palmare–plantare e papillomatosi
dell’esofago.
Sede del tumore
Dal punto di vista della sede il tumore dell’esofago può essere
localizzato:
a) al III superiore o tratto cervicale nel 20%;
b) al III medio nel 37%;
c) al III inferiore nel 43%.
1. Tumore dell’esofago
13
Rara risulta la localizzazione del carcinoma esofageo in sede
cardiale, dove diventa difficoltoso distinguere un adenocarcinoma
dell’esofago distale da un adenocarcinoma del cardias che si diffonde
per continuità verso l’esofago.
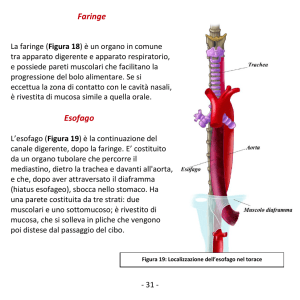
Esofago di barret
L’esofago di Barrett può essere congenito od acquisito. Esso è caratterizzato dalla presenza di epitelio cilindrico che và a sostituire l’epitelio squamoso proprio dell’esofago per una metaplasia legata al reflusso
gastro–esofageo o a processi infiammatori di altra natura. Fortunatamente l’esofago di Barrett, opportunamente curato, non costituisce un
grave pericolo; solo un 3% circa evolve in carcinoma. Appunto per questa possibilità evolutiva, anche se bassa, molto utile risulta il follow–up
dell’esofago di Barrett, che consiste in quattro punti essenziali:
a) esofago di Barrett senza displasia: eseguire un controllo endoscopico annualmente per i primi 4 anni e praticare terapia
con PPI (inibitore di pompa protonica) associato ad un regime dietetico appropriato;
b) presenza di displasia non definibile più verosimilmente associata
a processo infiammatorio: da trattare con PPI a dosaggio pieno
per 12 settimane da ripetere ogni 3–4 mesi, controllo a 6 mesi;
c) displasia a basso grado: se la displasia è multifocale eseguire
biopsia allargata di circa 1 cm, controllo a 3 e 6 mesi e poi
eseguire controlli secondo il corrente follow–up;
d) displasia ad alto grado (equivale a carcinoma in situ): che sia
essa focolaio unico o multiplo si procede con la stadiazione.
L’esame endoscopico è in grado di rilevare gli aspetti macroscopici
delle lesioni legate alla displasia. La displasia si può presentare come:
— piatta;
— sollevabile in pliche;
14
Lezioni di oncologia clinica
—
—
—
—
—
—
priva di ulcerazione;
priva di restringimenti;
senza segni di invasione;
con restringimenti;
con ulcerazioni;
con noduli.
Anatomia patologica
Macroscopicamente il carcinoma dell’esofago si può presentare
come:
a) vegetante, ovverosia che cresce aggettando nel lume esofageo
come una massa irregolare e spesso sanguinante;
b) ulcerato, a forma di cratere che escava con bordi duri;
c) infiltrante la parete, che assume un aspetto ispessito e biancastro.
Microscopicamente sono due gli aspetti:
a) adenocarcinoma;
b) carcinoma squamoso (o carcinoma epidermoidale a cellule squamose).
L’adenocarcinoma è raro nelle persone di colore ed è soprattutto
legato all’esofago di Barrett. Oltre questi tipi di tumore ve ne sono
altri meno frequenti: carcinoma a cellule fusate, carcinoma verrucoso,
pseudosarcoma, carcinoma muco–epidermoidale, carcinoma primitivo a
piccole cellule, corioncarcinoma, carcinoide, sarcoma primitivo, linfoma
non–Hodgkin.
Carcinoma in situ: quando il tumore è limitato a mucosa.
Infiltrante: quando invade la sottomucosa e tonaca muscolare di
tipo circolare e longitudinale tenendo presente che all’esofago manca il rivestimento sieroso esterno.
1. Tumore dell’esofago
15
Vie metastatiche
La via linfatica rappresenta la diffusione più precoce. Essa interessa i linfonodi peri–esofagei e da questi verso l’alto i linfonodi latero–cervicali ed in basso i linfonodi del plesso celiaco e della piccola
curvatura gastrica; i linfonodi mediastinici, i linfonodi intertracheo–
bronchiali, paratracheali e cervicali profondi.
Per via ematica essenzialmente al fegato poi al polmone, encefalo,
tenendo presente che dal III inferiore dell’esofago esiste una connessione tra il sistema venoso portale e quello sistemico.
Per contiguità, infine, a faringe, trachea, bronco di sinistra, vene
polmonari, aorta, pericardio, parte inferiore del polmone, corpo del
pancreas, milza e surrene di sinistra. L’esofago stesso, però, può essere sede di invasione metastatica da parte di altri tumori a partenza
dal faringe, tonsille, laringe, stomaco, fegato, polmone, mammella,
prostata, testicolo.
Sintomatologia
I sintomi più appariscenti e frequenti sono:
1) disfagia: la disfagia rappresenta il sintomo più importante che
il paziente avverte in maniera certa. Inizialmente è sporadica
e con il progredire del tumore diventa sempre più frequente.
Essa è inizialmente limitata ai cibi solidi e progressivamente
anche per i cibi liquidi tanto che il paziente riferisce di aver
dovuto cambiare abitudini alimentari. Tale sintomo però impone sempre una diagnosi differenziale con altre patologie,
quali la disfagia da esofagite, da compressione in caso di impegno mediastinico, da mega–atrio, su base neurogena;
2) il calo ponderale è da considerare la naturale conseguenza della
disfagia. Esso è sempre presente anche se il paziente si nutre
regolarmente e con appetito;
16
Lezioni di oncologia clinica
3) la scialorrea che consiste in un difficoltoso passaggio della saliva dall’esofago allo stomaco;
4) il rigurgito legato alla stenosi o sub–stenosi esofagea con la
possibilità di polmoniti ab ingestis;
5) il dolore è presente e da mettere in rapporto al reflusso gastro–
esofageo e/o ad infiltrazione tardiva delle radici intercostali.
Il dolore può essere localizzato sia in sede retrosternale che
epigastrica. In tali sedi si impone una diagnosi differenziale
con il dolore nelle stesse sedi dovuto ad altre patologie (ulcera gastrica, gastrite, litiasi colecisti, carcinoma del pancreas,
dolore coronario, ecc.).
Sintomi più tardivi sono:
a) emorragia massiva;
b) fetor ex ore dovuto alla putrefazione del cibo che ristagna
nell’esofago non potendo progredire;
c) disfonia per paralisi del nervo ricorrente;
d) febbre;
e) cachessia neoplastica;
f) sindrome di Horner (miosi, enoftalmo, ptosi palpebrale e anidrosi per infiltrazione del simpatico cervicale);
g) singhiozzo;
h) sindrome della vena cava superiore (edema a mantellina e turgore giugulare).
Diagnosi
Elemento essenziale per la diagnosi rimane sempre la clinica, che
ci deve indirizzare a richiedere gli esami più appropriati in quanto questi non devono far diagnosi a prescindere ma confermare o
smentire la diagnosi posta dal clinico.
1. Tumore dell’esofago
17
1) L’RX dell’esofago con m.d.c. baritato, anche se rimane un esame
sempre meno utilizzato, è utile per valutare sede, stenosi ed
estensione del carcinoma, oltre a descriverne eventuali alterazioni di forma e di peristalsi.
2) L’Esofagoscopia rimane l’esame più usato e più idoneo per la
diagnosi oltre che per la stadiazione, in quanto ci permette di
valutare le dimensioni del tumore, l’aspetto macroscopico e
soprattutto di eseguire brushing e più biopsie indispensabili
alla diagnosi. Mi preme citare in questo primo argomento,
e che vale per tutti gli altri, questa certezza: non esiste diagnosi certa di tumore senza esame istologico e/o citologico.
L’endoscopia si avvale di altri due nuovi strumenti, ovvero la
Cromoendoscopia e la Ecoendoscopia.
3) La Cromoendoscopia altrimenti definita “Endoscopia zoom”,
“Endoscopia ad alta risoluzione”, “Magnificazione endoscopica”, è una metodica che trova sempre maggiore diffusione soprattutto dove il carcinoma dell’esofago ha un’alta frequenza e
quindi soggetto a screening. Essa si avvale dell’uso di coloranti
che vengono iniettati nella sede della lesione, o sospettata tale,
durante la manovra endoscopica. I coloranti usati sono molti
e a seconda dei casi colorano diversi tipi di cellule sia normali
che patologiche. Per citarne qualcuno, la soluzione di lugol,
blu di metilene o di toluidina e indaco di carminio. La Magnificazione endoscopica ha permesso addirittura una classificazione dell’esofago di Barrett distinguendolo in mucosa gastrica
o cardiale con aspetto piccolo circolare, stratificato, allungato;
mucosa di tipo intestinale con aspetto tubulare e villoso, mucosa mista con aspetto ovoidale. La Cromoendoscopia ha il merito
di far diagnosi precoce di carcinoma in situ dell’esofago, ciò fa
sì che la prognosi diventi molto buona e l’intervento si riduce
ad una mucosectomia della parte interessata.
Nell’atto dell’endoscopia, nelle aree ad alto rischio e dove si opera screening, si esegue anche il brushing per esame citologico.
18
Lezioni di oncologia clinica
4) L’Ecoendoscopia ha la capacità di delimitare l’area neoplastica,
l’infiltrazione della parete, l’eventuale infiltrazione degli organi vicini e l’interessamento dei linfonodi adiacenti. Inoltre
permette di valutare l’efficacia di eventuali trattamenti chemio–radioterapici.
5) La TC e la RMN hanno risultati sovrapponibili. Essi sono utili per
la diagnosi e permettono di mettere in evidenza l’interessamento
delle strutture vicine; sono importanti inoltre per la stadiazione.
La sopravvivenza media dei pazienti è di circa un anno mentre
quella a cinque anni non supera il 10%. Non vi sono marcatori che
abbiano affinità con il tumore dell’esofago tali da indirizzare al sospetto diagnostico e da essere utilizzati nel follow–up.
Stadiazione
La stadiazione del carcinoma esofageo viene eseguita mediante la
classificazione TNM (tab. 1.1). La stadiazione è uno dei momenti più
importanti nell’iter della neoplasia in quanto ci dà indicazioni sulla
terapia e ci permette di formulare una corretta prognosi. Gli esami
che noi eseguiamo per la stadiazione includono ovviamente quelli
che utilizziamo anche per la diagnosi, quindi la stadiazione viene effettuata mediante Endoscopia, Ecoendoscopia, TC dell’esofago, del
mediastino e torace, Eco–addome e/o TC addome, Broncoscopia.
Si ricorre alla toracotomia diagnostica in caso di difficoltà tenendo presente quasi sempre che la toracotomia diagnostica si traduce
quando possibile in toracotomia terapeutica.
Terapia
Solo un accenno alla terapia che, in stadi precoci, quella elettiva è
sempre la terapia chirurgica. Purtroppo come già detto in precedenza
1. Tumore dell’esofago
19
Tabella 1.1 Classificazione TNM e Stadiazione
essendo la diagnosi tardiva, la terapia diventa quasi sempre palliativa,
ovvero somministrata a pazienti inoperabili sia per lo stadio della malattia che per la performance clinica del paziente. Essendo il sintomo
più appariscente, invalidante e fastidioso, la disfagia, per questa si applicano 2 diverse metodiche una dilatante ed una disostruttiva.
a) Metodiche dilatanti mediante:
1) dilatatori di calibro sempre maggiore sino ad ottenere la
massima pervietà nel tratto interessato dalla neoplasia;
20
Lezioni di oncologia clinica
2) mediante l’applicazione di endoprotesi per via laparoscopica in caso di stenosi infiltrante l’esofago dal III medio
o in caso di presenza di fistole dell’esofago nell’albero
respiratorio.
Tra le due terapie dilatanti la seconda è quella che ottiene migliori risultati per la maggiore durata.
b) Metodiche disostruttive con:
1) laser mediante il quale l’energia termica prodotta vaporizza la neoplasia vegetante;
2) con BICAP (Elettrocoagulazione bipolare) ovvero la distruzione della neoplasia per mezzo di energia termica
emanata da un elettrodo bipolare;
3) con terapia fotodinamica consistente nell’utilizzazione di
sostanze fotosensibili che producono necrosi del tessuto
neoplastico.
La chemioterapia può essere sia adiuvante che neo–adiuvante, ma
solitamente è più utilizzata dopo l’intervento chirurgico. La risposta
che si ha è quasi sempre incompleta e non dà risultati in termini di
sopravvivenza sufficientemente confortanti. Per la chemioterapia i
farmaci più usati sono cisplatino, bleomicina e vindesina. L’utilizzo
di questi farmaci è spesso condizionato dalle condizioni generali del
paziente.
La radioterapia primaria viene utilizzata quando non è possibile altra terapia o nei pazienti con carcinoma in fase avanzata. Non è raro,
però, il verificarsi di gravi inconvenienti quali l’emorragia soprattutto nei tumori molto vascolarizzati, l’edema che và ad aggravare ulteriormente la stenosi se presente. Per tale motivo è più opportuno
ricorrere alle manovre disostruttive.