MALATTIA DIVERTICOLARE DEL COLON
Questa malattia è portatrice di tante complicanze e può portare ad occlusione intestinale,
anche il cancro stenosante può portare ad occlusione intestinale. E’ una malattia in cui ci sono i
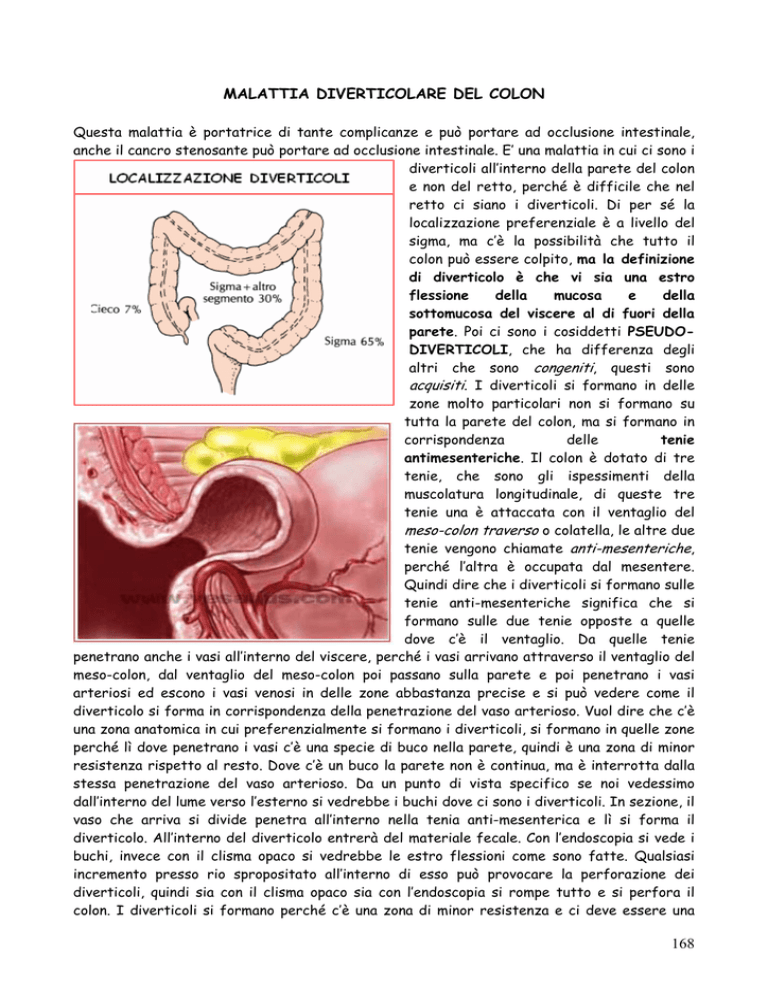
diverticoli all’interno della parete del colon
e non del retto, perché è difficile che nel
retto ci siano i diverticoli. Di per sé la
localizzazione preferenziale è a livello del
sigma, ma c’è la possibilità che tutto il
colon può essere colpito, ma la definizione
di diverticolo è che vi sia una estro
flessione
della
mucosa
e
della
sottomucosa del viscere al di fuori della
parete. Poi ci sono i cosiddetti PSEUDODIVERTICOLI, che ha differenza degli
altri che sono congeniti, questi sono
acquisiti. I diverticoli si formano in delle
zone molto particolari non si formano su
tutta la parete del colon, ma si formano in
corrispondenza
delle
tenie
antimesenteriche. Il colon è dotato di tre
tenie, che sono gli ispessimenti della
muscolatura longitudinale, di queste tre
tenie una è attaccata con il ventaglio del
meso-colon traverso o colatella, le altre due
tenie vengono chiamate anti-mesenteriche,
perché l’altra è occupata dal mesentere.
Quindi dire che i diverticoli si formano sulle
tenie anti-mesenteriche significa che si
formano sulle due tenie opposte a quelle
dove c’è il ventaglio. Da quelle tenie
penetrano anche i vasi all’interno del viscere, perché i vasi arrivano attraverso il ventaglio del
meso-colon, dal ventaglio del meso-colon poi passano sulla parete e poi penetrano i vasi
arteriosi ed escono i vasi venosi in delle zone abbastanza precise e si può vedere come il
diverticolo si forma in corrispondenza della penetrazione del vaso arterioso. Vuol dire che c’è
una zona anatomica in cui preferenzialmente si formano i diverticoli, si formano in quelle zone
perché lì dove penetrano i vasi c’è una specie di buco nella parete, quindi è una zona di minor
resistenza rispetto al resto. Dove c’è un buco la parete non è continua, ma è interrotta dalla
stessa penetrazione del vaso arterioso. Da un punto di vista specifico se noi vedessimo
dall’interno del lume verso l’esterno si vedrebbe i buchi dove ci sono i diverticoli. In sezione, il
vaso che arriva si divide penetra all’interno nella tenia anti-mesenterica e lì si forma il
diverticolo. All’interno del diverticolo entrerà del materiale fecale. Con l’endoscopia si vede i
buchi, invece con il clisma opaco si vedrebbe le estro flessioni come sono fatte. Qualsiasi
incremento presso rio spropositato all’interno di esso può provocare la perforazione dei
diverticoli, quindi sia con il clisma opaco sia con l’endoscopia si rompe tutto e si perfora il
colon. I diverticoli si formano perché c’è una zona di minor resistenza e ci deve essere una
168
pressione all’interno del lume del viscere tale da espellerlo verso l’esterno. Di per sé il colon è
dotato di due movimenti: i movimenti segmentanti e i movimenti di massa. L’attività che ci
interessa è l’attività segmentante, c’è una contrazione ritmica della muscolatura circolare per
cui nell’interno c’è una camera che è compresa tra le due zone di contrazione, e ovvio che
tanto più sono violente queste contrazioni tanto maggiore è la pressione esercitata non
soltanto all’interno ma anche nella camera interposta tra due compressioni. Allora in pazienti,
per motivi particolari, ci può essere una alterazione della struttura della parete per motivi di
degenerazione connettivale o della muscolatura, per cui queste zone sono un po’ alterate.
Inoltre, se c’è una grande contrazione parietale con una gran pressione all’interno e la parete
che resiste di meno, automaticamente fuoriesce qualcosa dalla zona di minor resistenza.
L’attività segmentante così forte è presente in quelle persone che hanno delle diete a basso
contenuto di fibre. Quindi si formano delle feci dure e disidratate che non hanno la funzione
di distendere il colon, anzi sono espressione di una grande attività segmentante; più è
l’ampiezza della pressione esercitata, più è elevata la frequenza delle contrazioni si formano i
diverticoli. Come si era già detto, l’attività segmentante esordisce nel colon destro e diventa
massima nel sigma e c’è proprio questa corrispondenza tra maggiore formazione di diverticoli
nel sigma e presenza già normalmente di un elevata attività segmentante nel sigma.
Patogenesi: Incremento dell’attività segmentante di solito conseguente ad una dieta
in’appropriata di fibre naturali
169
170
Classificazione clinica
La diverticolite viene classificata in base della presenza o meno di sintomi:
1) Malattia diverticolare asintomatica
2) Malattia diverticolare sintomatica
Alcune persone hanno dolore invece altre no, perché alcune hanno una percezione viscerale ad
una soglia più alta, invece altre la hanno ad una soglia più bassa. Nelle forma sintomatiche
esistono delle forme COMPLICATE e NON COMPLICATE. Perché uno può avere il dolore e
non avere delle complicanze, invece altri hanno il dolore e le complicanze, che sono nella storia
naturale della malattia. Il dolore nella forma sintomatica non complicata sarà mediale in
sede meso sotto ombelicale IPOGASTRICA, nella forma sintomatica complicata sarà
localizzato in fossa iliaca sinistra. Nella forma asintomatica la diagnosi sarà occasionale,
inoltre nel RX si osserva che il diametro del viscere è nella norma. La complicanza per
eccellenza della diverticolite è la PERI-DIVERTICOLITE, succede come in tutte le ernie, se
per contrazione della parete muscolare questa parete riduce ulteriormente il diametro del
colletto del diverticolo, di conseguenza si strozzerà il colletto del diverticolo, lo
strozzamento comporterà prima l’ostacolo al deflusso venoso, poi l’ostacolo all’irrorazione
arteriosa. Questa condizione porterà prima ad una condizione di ipossia locale, ischemia fino
alla necrosi con conseguente perforazione. Ecco che ci sarà una micro-perforazione al colletto
del diverticolo, se si perfora il diverticolo una piccola quantità di materiale fuoriesce dal
diverticolo verso l’esterno in pieno peritoneo e si formeranno anche gli ascessi PERIDIVERTICOLARI intorno al diverticolo, ecco perché si chiama peri-diverticolite. A questo
punto il paziente che aveva dolore in sede mediana, avrà dolore inseguito alla perforazione in
fossa iliaca sinistra, il dolore sarà associato a febbre. L’ascesso può essere di dimensioni
diverse a secondo di quanto materiale è fuoriuscito, se sono piccoli c’è possibilità che i
meccanismi di difesa li tamponano e guariscono o con una fibrosi o con una cicatrice
successiva oppure tende a farsi strada verso la vescica. Il pus dell’ascesso si potrà svuotare o
nelle pareti dell’intestino tenue o nella vescica, quindi l’ascesso si tramuta in fistola per
svuotamento del pus in organi contigui. La peri-diverticolite è una forma grave, perché c’è
possibilità che si formino delle fistole con la cute fino ad uscire a l’esterno. Mettiamo il caso
che il paziente abbia il 1° attacco di peri-diverticolite, l’indagine diagnostica quale sarà?, vi
ricordo che arriva al pronto soccorso con dolore addominale, febbre e dolore localizzato in
fossa iliaca sinistra, il sospetto immediato, fino a dimostrazione contraria è che sia in atto
una peri-diverticolite e noi dobbiamo dimostrare non la presenza di diverticoli, ma la presenza
di ascesso. Per vedere l’ascesso l’indagine di elezione è la TAC addominale, per vedere proprio
171
la presenza degli ascessi. La comparsa della peri-diverticolite permette di codificare a che
punto è lo stadio della malattia, perché superare un 1° attacco di peri-diverticolite significa
avere la recidiva entro 1 anno come secondo attacco, e come 3° attacco entro 3 mesi dal
successivo. Questo perché il processo reattivo è abbastanza codificato, mettiamo il caso che
la persona venga ricoverata per 1° attacco di peri-diverticolite, ci rendiamo conto che per la
grandezza dell’ascesso non è il caso di intervenire chirurgicamente . I chirurgi preferiscono
operare in uno stato di quiescenza quando c’è uno stato infettivo in atto, ovviamente perché le
complicanze post-operatorie quando c’è un infezione in atto, in questo caso un ascesso, sono
maggiori rispetto quando l’addome è in uno stato di quiescenza. Quindi il nostro interesse è di
eliminare la flogosi acuta e poi intervenire chirurgicamente in un 2° momento. Però c’è sempre
la persona epistofelica che interviene e questo è il gastro enterologo, che da l’antibiotico
giusto per evitare che arrivi il 2° attacco di peri-diverticolite. Questi antibiotici fanno si che
l’eventuale 2° infezione non si verifichi. I gastro enterologhi non eliminano la possibilità
dell’ulteriore compressione esercitata sul diverticolo, ma cercano di limitare l’attività della
flora batterica locale, quindi anche se si dovesse verificare un ulteriore perforazione avrebbe
un effetto minore rispetto alla precedente. I chirurghi, a differenza, pensano che è meglio
operare dopo il 1° attacco piuttosto che mettere il paziente sotto terapia medica, perché
dopo il 2° attacco la situazione potrebbe degenerare. Come terapia conservativa vengono dati
antibiotici e nutrizione parenterale periferica, oltre a questo bisogna agire sull’ascesso e può
essere fatto un drenaggio per cutaneo dell’ascesso, cioè su guida ecografia e su guida TAC
viene messo un drenaggio che svuota l’ascesso e superare il fattore acuto. Se viene svuotato
l’ascesso il buco persiste, perché teoricamente il diverticolo potrebbe essere ancora aperto,
però prima o poi il diverticolo per fenomeni di fibrosi cicatriziali tende a richiudersi da parte
dell’azione fibrotica e di conseguenza, se si tratta di piccoli ascessi, ci può essere anche la
guarigione momentanea. Tanti episodi di peri-diverticolite che si sovrappongono l’uno con
l’altro portano come esito la stenosi del viscere, in questo caso del sigma, e quindi l’evoluzione
in occlusione intestinale. Per cui abbiamo la peri-diverticolite che già di per sé è una
complicanza grave, c’è la possibilità che evolva in stenosi e c’è anche la 3° complicanza: il fatto
che ci siano dei vasi vicino al diverticolo fa si che la zona necrotica possa anche erodere vasi,
ed erodendo i vasi ci sarà un sanguinamento e quindi la comparsa di sangue nelle feci che sarà
una ENTERORRAGIA (emorragia intestinale).
Quindi le complicanze di una malattia diverticolare sono:
1) Peri-diverticolite
2) Stenosi
3) Enterorragia
Ovviamente quando c’è una parte di acuzie il clisma opaco non va mai fatto, come non va mai
fatto anche l’endoscopia, perché si corre il rischio di fare scoppiare tutto quello che è stato
perforato. Per fare la diagnosi di peri-diverticolite va fatto la TAC dell’addome. Quando la
situazione si è calmata, per esempio dopo un attacco di peri-diverticolite, il referto del clisma
opaco in una fase di quiescenza segnalerà dei diverticoli a monte e il lume prima del retto sarà
restrinto.
172
173
Terapia chirurgica
Dipende se l’intervento è in elezione oppure in urgenza. Fondamentalmente gli interventi se
fossero in lezione l’intervento consigliato è la RESEZIONE ANTERIORE DEL RETTO o
resezione del sigma (Fig.C) (sono entrambi degli interventi con resezione e successiva
anastomosi). Si può fare anche in urgenza, ma l’anastomosi è a rischio e infatti la maggior
parte dei pazienti in fase acuta con una peri-diverticolite gli viene fatto l’intervento in due
tempi secondo HARTMANN (Fig.B). Questa operazione deve essere fatta in due tempi, al
momento dell’intervento si esporta la zona interessata, non si fa l’anastomosi diretta ma
momentaneamente il discendente viene abboccato all’esterno come stomia e il moncone rettale
viene chiuso. Quindi non si ripristina immediatamente la continuità ma si ha la presenza di una
stomia e la chiusura del retto. Poi, a distanza di 3 o 4 mesi quando tutto il processo flogistico
174
è passato, viene fatto il 2° intervento dove viene ripristinata la funzionalità anastomizzando il
moncone rettale, precedentemente chiuso, con il resto del colon facendo una colon-retto
anastomosi. Un intervento che non viene più praticato è quello in 3 tempi (Fig.A), dove si
iniziava mettendo a riposo direttamente la zona, in questo caso non era più per peridiverticolite ma per stenosi del sigma come conseguenza della peri-diverticolite quindi per
occlusione intestinale e veniva fatta una trasverso stomia. Nel secondo tempo chirurgico il
paziente veniva riportato in sala e viene resecata la zona del sigma interessata sempre
lasciando la traverso stomia. In un 3° tempo viene chiusa la traverso stomia rispristinado la
continuità intestinale. Questo tipo di intervento viene fatto in pazienti che hanno un
occlusione intestinale con una stenosi. Quando c’è un occlusione intestinale il calibro del
viscere a monte si dilata e c’è possibilità che ci sia una discrepanza di calibro tra il viscere a
monte e quello a valle dell’occlusione e riattaccare due visceri che hanno una discrepanza non
è tanto facile. Per cui: in un elezione c’è sempre un’anastomosi immediata; in urgenza viene
fatto l’intervento secondo Hartmann; infine quando c’è un occlusione con la stenosi si
potrebbe fare l’intervento in 3 tempi.
175
OCCLUSIONE INTESTINALE
L’occlusione intestinale è l’arresto della progressione del contenuto intestinale
Le cause sono:
1) Per paralisi della muscolatura liscia (alterazione funzionale)
2) Per ostruzione meccanica (causata da un’ostruzione organica)
Il primo prende il nome di ILEO PARALITICO o ADINAMICO; e il secondo prende il nome
di ILEO MECCANICO o DINAMICO, perché il viscere a monte dell’ostacolo si contrae
sempre di più per superare l’ostacolo e quindi prende il nome di dinamico perché la contrazione
è evidente. La diagnosi differenziale immediata, per distinguere un ileo meccanico da un ileo
paralitico è l’auscultazione, per verificare se c’è o non c’è la peristalsi.
Se c’è la peristalsi → Ileo meccanico
Se non c’è la peristalsi → Ileo paralitico
Occlusione ileo meccanica
L’occlusione ileo meccanica può essere o da ostruzione semplice oppure da strangolamento. Se
per esempio c’è un corpo estraneo nell’intestino l’ostruzione sarà semplice; da strangolamento
vuol dire che il viscere è strozzato, quindi vuol dire che il viscere viene compresso, dove la
ripercussione di questa compressione avviene anche sul meso dove ci sono i vasi e quindi lo
strangolamento comporta la compressione dei vasi venosi, prima, e dei vasi arteriosi, dopo,
dando una compromissione dell’astrofismo della parete e quindi avremo un evoluzione
progressiva verso la necrosi. Quindi: l’ostruzione semplice è caratterizzata dall’intera
ostruzione del lume; lo strangolamento comporta una compressione che comprime, non solo il
viscere, ma anche la sua erogazione e di conseguenza si verificheranno delle condizioni di
ischemia della parete che porteranno ad una necrosi cangrenosa.
176
Le cause da ostruzione semplice sono:
1) ENDOLUMINALE (cioè da corpo estraneo)
2) INTRAMURALE (stenosi di natura infiammatoria o neoplastica)
3) EXTRAMURALE (compressione dall’esterno dell’ansa intestinale, per esempio cisti)
• Cause endoluminali
Calcoli biliari, benzoari (trico-benzoari e
fito-benzoari), fecaloma ecc. I capelli se
vengono ingoiati si aggregano fra di loro,
formando delle piccole palline voluminose
che si chiamano benzoari o meglio tricobenzoari (trico=peli), i fito-benzoari sono
gli alimenti che hanno la caratteristica di
essere molto filamentosi per cui ingeriti
questi filamenti rimangono come tali
all’interno dello stomaco e possono
aggregarsi con qualche altra cosa,
formando una matassina vegetale. In ogni
caso queste palline che si formano nello
stomaco, se sono grosse possono
chiudere il piloro, invece se sono più
piccole si fermano nella valvola ileocecale. Un’altra causa è la possibilità di
corpi estranei che rimangono incastrati
nelle zone più strette, piloro e valvola
ileo-cecale, di conseguenza viene fatto a
questi
pazienti
delle
radiografie
dell’addome a distanza di tempo, per
vedere se il corpo estraneo progredisce o no. La causa più frequente dell’ostruzione semplice
è il fecaloma o impattamento fecale. Questo si verifica in pazienti anziani, in cui la
sensazione del bolo fecale è molto ridotta, di conseguenza non hanno lo stimolo per defecare
e si forma il fecaloma. Questo oltre a dilatare il retto, rimane sempre un pertugio aperto tra
il fecaloma e la parete per cui delle piccole quantità di feci soprattutto liquide continuano ad
essere emesse. La diagnosi di fecaloma si fa con l’esplorazione rettale. Queste feci sono dure
e la manovra per rimuoverle è la frantumazione del fecaloma, dove con il dito si frantuma e
dopo aver fatto una prima frantumazione si procede con la retto-clisi ipertonica , che è una
soluzione di glucosio al 20% che viene instillata nel retto e questa ammorbidisce la zona e
stimola la defecazione, successivamente si continua, fino a che il fecaloma non è stato
rimosso, con l’esplorazione rettale e glucosio. Quindi il fecaloma è responsabile di un
occlusione intestinale da ostruzione semplice dove l’ostruzione è in fondo a livello dell’ano.
• Cause extramurali
La causa extramurale vuol dire compressione dall’esterno. Nei pazienti che hanno una storia di
cancro da molto tempo, bisogna ricordarci la CARCINOMATOSI PERITONEALE, vuol dire
che il cancro è avanzato a tal punto che si sono formati tantissimi noduli in tutto il peritoneo
che si sono impiantati sulla parete dei visceri. Successivamente, il cancro infiltra per
177
continuità, tutto quello che c’è, man mano che il tumore cresce darà un occlusione intestinale
da causa extramurale. Queste cause citate sono tutte cause da ostruzione semplice cioè
cause che non compromettano immediatamente la vascolarizzazione del viscere.
Cause da strangolamento
Nelle cause da strangolamento c’è un meccanismo che esercita la compressione sulla
vascolarizzazione del viscere. Le cause più frequenti sono le briglia aderenziale (aderenze
post-operatorie), ernia strozzata, volvolo e invaginazione intestinale.
- Quando viene eseguita una laparotomia
automaticamente il chirurgo va a toccare la
parete dei visceri, in alcuni soggetti si
scatena una reazione di formazione di
fibrina più o meno diffusa dove i reticoli di
fibrina evolvono verso la formazione di aree
di fibrosi, che se si aggregano fra di loro
formano dei cordoncini che agiscono come
una briglia, cioè collegano il viscere alla parete, ancorandolo. Quindi, c’è possibilità che la
stessa cicatrice avvolga completamente il viscere e lo altera nella sua struttura, lo fa
diventare più piccolo e di conseguenza si restringe a causa della compressione dall’esterno
dell’area di fibrosi. Ovviamente tagliando la briglia il problema si risolve. Una briglia
aderenziale può essere ipotizzata guardando la parete addominale, se il paziente ha avuto
degli interventi chirurgici si può ipotizzare che abbia delle briglie all’interno.
- Per quanto riguarda l’ernia strozzata, a livello del colletto si determina lo strozzamento sul
colletto e si verifica la compressione.
- Il volvolo è quando c’è la torsione sul proprio asse
di anse intestinali.
- L’invaginazione è quando un viscere entra in se
stesso. Quella più semplice ENTERO-ENTERICA, ci
può essere un polipo che fa da trazione sulla mucosa,
per via della peristalsi, e si porta dietro tutta la
parete, questo è un esempio di invaginazione enteroenterica.
Nei
bambini
è
molto
frequente
l’invaginazione ILEO-CECALE, dove la porzione
terminale dell’ileo entra nel ceco, può essere anche
ILEO-COLICA cioè arriva direttamente nel colon
traverso, può essere anche COLO-COLICA in cui il
colon entra in se stesso.
Ricapitolando: le briglie, le ernie, i cancri, la peridiverticolite e i volvoli sono le cause più frequenti di
ileo meccanico.
178
Anche se una persona non mangia non vuol dire che nell’intestino non ci sia nulla, perché
nell’apparato digerente entrano litri e litri di materiale da cui alla fine una parte viene espulsa
con le feci. Di per sé nel tratto G.I prossimale, prima del traiz, cioè prima dell’inizio della
prima porzione del digiuno, ci arrivano
circa 7L di materiale dove una parte è
costituita da alimenti circa 2L e inoltre
c’è la saliva, il succo gastrico, la
secrezione biliare e la secrezione del
succo pancreatico, in tutto all’incirca
7L. Vuol dire che, dopo la 1° ansa
digiunale inizia l’assorbimento dei
liquidi, e ne consegue che a livello della
valvola ileo-cecale arriva soltanto 1,5L
di materiale. Ne deriva che: tanto è più
alta la sede dell’occlusione, tanto più
vicina è al traiz, tanto maggiore
saranno le ripercussioni. Perché vuol
dire che di quei 7L che vengono ad
essere secreti non viene assorbito
nulla, se l’occlusione fosse per esempio
a livello del traiz. Se viceversa
l’occlusione si forma nella porzione
distale dell’intestino tenue abbiamo
avuto la possibilità di riassorbire
qualcosa, come soprattutto c’è la
possibilità di riassorbire i liquidi se
l’occlusione avviene a livello del colon.
Quindi tanto più prossimale (vicina al
piloro) è l’ostruzione tanto peggiore
sarà la ripercussione clinica. Quando si
parla di liquidi non si intende soltanto
l’acqua, ma si intende anche tutti gli
altri elettroliti che sono all’interno e
che devono essere riassorbiti insieme
all’acqua, e tra i meccanismi di
assorbimento e di secrezione avremo
che alla fine c’è la possibilità che alcuni
elettroliti
vengono
riassorbiti
maggiormente, invece altri vengono
escreti, dipende dal tipo di elettrolita.
Per esempio la diarrea comporta una
forte perdita di K e una minore perdita
di Cl, invece il vomito comporta una
maggiore perdita di Cl, tanto è vero che
si parla di alcalosi ipocloremica, perché
con il vomito si perdono gli idrogenioni
179
presenti nel succo gastrico e gli ioni Cl che fanno parte dell’acido cloridrico. Questo serve per
capire, che un occlusione intestinale provoca delle ripercussioni immediate sull’equilibrio
idro-elettrolitico e di conseguenza sull’equilibrio acido-base. Inoltre l’occlusione
intestinale per il fatto di sequestrare liquidi all’interno del lume dei visceri,
automaticamente comporta uno shock ipovolemico.
Quando c’è un’occlusione all’interno del sigma c’è la dilatazione a monte che arriva fino al ceco
se la valvola ileo cecale è continente, cioè che impedisce il reflusso del materiale dal ceco
nelle anse intestinali dell’ileo, ileo rimane normalissimo; se viceversa la valvola diventa
incontinente si ha delle ripercussioni anche a monte e quindi il materiale si accumula a livello
dell’ileo. A questo punto la presenza di liquido all’interno fa capire che a monte rispetto alla
sede dell’ostruzione, rimane nel viscere
tutta una quantità di liquidi che non
passano, di conseguenza sono liquidi che
si accumulano e inoltre c’è una
secrezione da parte delle pareti
intestinali, per cui si ha un incremento
di liquidi a monte dell’ostruzione. La
situazione si
si aggrava dal fatto che ci sono dei
batteri presenti sia nell’intestino
tenue, sia nel colon. Il tenue e il colon
hanno delle popolazioni batteriche
diverse, alcune di queste sono
pericolose. Le ultime 4 degli aerobi
gram – sono molto pericolose, e se
aumenta la virulenza di questi batteri,
questi
iniziano
ad
interagire
nell’ambiente, vuol dire che quando la
parete o del colon e dell’intestino tenue
a monte dell’ostruzione viene ad avere
la presenza di liquido che si accumula la
mucosa viene ad essere compressa e
questo facilita l’acquattamento di
quello che c’è di canalicolare all’interno,
quindi canalicoli linfatici e venosi,
significa automaticamente non avere metodi difensivi contro questa flora batterica cioè non
avere popolazione macrofagica, granulociti che entrano a difenderci contro la popolazione
batterica, i batteri con il passare del tempo possono avere il fenomeno della traslocazione
batterica, passano la parete del colon e si diffondono nell’ambiente. Questo può verificarsi
nell’ostruzione semplice, e quindi in un strangolamento la situazione è ancora più complicata,
dove lo strangolamento comporta la necrosi della parete e quindi necrosi cangrenosa e infine
perforazione del viscere e la fuoriuscita di tutto il materiale che si è depositato a monte della
sede ostruttiva. Se si guarda il volvolo ci rendiamo conto quanto materiale potrebbe uscire se
si perforasse un’ansa del genere. Se la zona si perfora il materiale esce e si accumula nel
peritoneo andando a provocare una peritonite.
180
Di conseguenza l’ileo da strangolamento è pericoloso per le sue conseguenze, la peritonite si
può trovare anche quando c’è un ostruzione semplice. Ricapitolando: l’ostruzione meccanica
determina l’accumulo di liquido a monte che è tanto più grave quanto più vicina è in direzione
orale, l’accumulo di liquido fa si che questo non possa essere utilizzato per gli scambi
nutrizionali e c’è la possibilità che venga ad esserci segreto tanto liquido da provocare uno
shock ipovolemico. Infine, c’è il fenomeno delle traslocazione batterica oppure perforazione.
Di per sé al di la della causa occludente come tale, la cosa importante è l’attività della parete
a monte che è quella che ha le ripercussioni più gravi, perché sono pareti che non funzionano
nel senso che saranno più gravi le pareti a contatto con la stenosi, un po’ meno gravi quelle a
distanza. Ma per esempio in una condizione in cui il ceco è poco resistente e per il ristagno del
materiale liquido potrebbe accadere che il ceco si rompa di punto in bianco cioè avvenga la
cosiddetta rottura diastatica del ceco, cioè si perfora non perché c’è un’ostruzione vascolare
che interessa il ceco ma perché la presenza di liquido supera le sue capacità elastiche di
distensione, per cui alla fine il ceco stesso viene ad essere interessato da una vera e propria
lacerazione da dove poi fuoriesce tutto il contenuto del colon. L’occlusione intestinale esordirà
per prima cosa con il dolore, perché il dolore deriva dalla distensione del viscere a monte, se
c’è lo strangolamento altre alla distensione del viscere a monte ci sarà la trazione sui mesi e
nei mesi passano i nervi che vanno verso il viscere, per cui anche questa cosa provocherà
dolore. Per cui il dolore di tipo viscerale sarà duplice dovuto da un lato dalla distensione
dell’ansa dall’altro, nello strangolamento, dovuto dalla trazione esercitata sulla componente
nervosa periferica. Essendo un dolore viscerale, inizialmente sarà di tipo protopatico cioè sarà
mediano lungo tutto l’addome e sarà a seconda del viscere epigastrico, mesogostrico o
ipogastrico, la localizzazione in quadranti e sedi particolari deriva da quanto è stato
interessato il peritoneo parietale e quindi di conseguenza il dolore sarà avvertito nelle sedi di
pertinenza. Oltre al dolore, l’arresto della progressione comporta l’arresto dell’emissione di
181
gas,
inizialmente,
e
di
feci
successivamente. Se l’ostruzione, per
esempio, è nell’intestino tenue il gas
contenuto nelle sezioni distali rispetto
alla sede dell’ostruzione continuerà ad
essere emesso, o viceversa le feci
contenute
nelle
porzioni
distali
all’ostruzione continueranno ad essere
emesse. Dipende tutto dalla sede
dell’ostruzione, se l’ostruzione è a livello
del piloro c’è sia defecazione e emissione
di gas, però la persona avrebbe
continuamente vomito. Tutto questo si
riscontra
nell’ostruzione
meccanica,
invece nell’ileo paralitico l’alvo è chiuso
sia a feci che a gas, perché tutto
l’intestino non si muove e di conseguenza
non avverrà ne la defecazione e ne
l’emissione di gas. Quindi dolore in tutte
e due le categorie, chiusura dell’alvo a
feci e a gas sicuro nell’ileo paralitico, possibile nell’ileo meccanico. Nell’ileo meccanico sarà
sicuramente presente quando c’è uno stangolmaneto con perforazione perché il materiale sarà
fuoriuscito nel peritoneo e la peritonite è una causa più frequente di ileo paralitico. Per cui in
un ileo meccanico in cui inizialmente c’era la paralisi in quello da strangolamaneto se si perfora
ci sarà la peritonite e si blocca tutto l’intestino, ci sarà quindi il silenzio peristaltico. Per cui in
un paziente in cui si sentiva la peristalsi, in un secondo momento non si sente più nulla. In un
ileo meccanico in fase iniziale, la peristalsi subirà un aumento del timbro e della frequenza.
Appoggiare un fonendoscopio sull’addome, in questa situazione è fondamentale, per sapere se
c’è la peritonite. L’addome in un soggetto con occlusione intestinale è un addome disteso
(contenente liquido e gas). Se l’occlusione è nell’intestino tenue, dato che questo è nel centro
dell’addome la distensione sarà uniforme; se l’occlusione è localizzata in un tratto del colon c’è
possibilità che la distensione sia asimmetrica.
Ispezione
Per quanto riguarda l’ispezione bisogna ricercare i segni che potrebbero essere le cause più
frequenti di occlusione dell’intestino tenue, cioè le aderenze e le ernie. Le aderenze si possono
ipotizzare se si vedono delle cicatrici da precedenti interventi chirurgici, successivamente si
vanno a cercare le ernie nelle porte erniarie, quindi nell’inguine, nello scroto e nella regione
crurale. L’ascite a differenza dell’occlusione intestinale da un addome batracico, è un addome
gonfio e scavato lateralmente non è rigonfio lungo la linea mediana come quello dell’occlusione
intestinale. Se si va a percuotere l’addome batracico, nella zona centrale c’è la zona meteorica
e nelle zone laterali i liquidi si dispongono secondo la componente gravitazionale. Nell’addome
disteso, il liquido è nell’interno delle anse e quindi non sarà mai una codifica di suono timpanico
nella zona centrale e di suono ottuso nelle zone laterali, ci sarà un suono misto di tutti e due i
suoni nella zona mediana.
182
Prima di fare l’ispezione dobbiamo fare l’auscultazione; come 3° manovra dobbiamo fare la
palpazione. Soltanto nelle forme più ridotte può essere fatta la palpazione e evocare dolore
con la manovra di Blumberg, se la persona non evoca dolore con la manovra di blumberg vuol
dire che il peritoneo parietale non è stato alterato.
Percussione
Ancora meglio della palpazione è la percussione, questa va fatta per vedere se il paziente si è
perforato o no. Perché la perforazione è la causa più frequente di peritonite che da ileo
paralitico. Come si fa a verificare se un paziente è perforato o meno? Bisogna ricordare che
l’aria e il gas quando fuoriescono dalle anse intestinali per gravità si dispongono nella zona
sotto diaframmatica. La percussione deve essere fatta sulla zona di proiezione del fegato, in
questa zona ci sono le coste, ma il diaframma non si inserisce sulle ultime coste ma ha una
costituzione, vedendolo dall’interno, a forma di cupola dove i pilastri della cupola sono vicini
alle coste, ma poi l’interno della cupola è molto più alto. In quella cupola sono dislocati alcuni
organi addominali: a dx il fegato a sx la milza. Per cui nell’ipocondrio dx si può sentire il fegato
soltanto alla palpazione profonda durante l’escursione respiratoria, per sentirlo bisogna far
fare al paziente un gran respiro in questo modo il fegato, contraendosi il diaframma, si
abbassa e si può toccare. Normalmente non si può avvertire perché il fegato è tutto coperto
dalle ultime coste, ma è in addome. Se noi si fa la percussione partendo sulla linea emiclaveare dal 2° o 3° spazio intercostale verso il basso, si sentirà progressivamente il suono
chiaro polmonare (espressione della presenza dell’aria nei polmoni) fino al 5° spazio
intercostale. Da qui il suono inizia a cambiare, non è più un suono chiaro polmonare ma diventa
un suono ottuso dovuto al fatto che c’è il fegato di sotto, quindi da suono chiaro polmonare in
suono ottuso, questo prende il nome di AIA DI OTTUSITA’ EPATICA. In una persona
perforata dato che il gas risale nel diaframma e copre completamente il fegato, andando a
percuotere sempre partendo dal 2° spazio intercostale il suono chiaro polmonare non
scompare e ci sarà, quindi, la scomparsa dell’ aia di ottusità epatica (questo è un segno
inequivocabile di perforazione intestinale). Tornando all’addome disteso non è tanto la
palpazione che importa ma è decisiva la percussione, perché permette di capire se c’è
una peritonite in atto da perforazione. L’esame obiettivo va terminato con l’eplorazione
rettale e vaginale, per capire se ci sono delle altre malattie.
Diagnostica strumentale
Dopo l’esame obbiettivo bisogna effettuare la diagnostica strumentale. Nell’occlusione
intestinale la diagnostica strumentale è fondamentalmente una, perché le altre vengono
chieste su precisa indicazione. Ad esempio l’ecografia in una situazione di addome disteso non
serve a niente, perché le anse sono talmente ripiene di gas che la sonda ecografia non riesce a
leggere. La 1° indagine da far fare in assoluto è la “diretta dell’addome in bianco in piedi” in
piedi perché se c’è la perforazione il gas si dispone sotto il diaframma, in bianco vuol dire che
non deve essere utilizzato il mezzo di contrasto). I segni inequivocabili di un occlusione
intestinale sono il livelli idro-aerei. Questi livelli presenti da soli non dicono se c’è un ileoparalitico o un ileo-meccanico. Nella parte superiore si dispone il gas e nella parte inferiore il
liquido. A seconda della sede dell’ostruzione noi si vedono i livelli in determinate posizioni.
183
Oltre ai livelli si vede se c’è un fecaloma, oppure se c’è perforazione perché si vedranno delle
falci di aria sotto il diaframma. Oltre alla diagnostica strumentale devono essere richiesti gli
esami di laboratorio: emocromo, elettroliti (K e Cl ecc.), azotemia e creatinina.
Ci sono due possibilità: 1) ostruzione semplice 2) strangolamento
Più del 75% delle cause di ileo meccanico da strangolamento può essere esclusa guardando
l’addome perché possiamo escludere le ernie e le briglie aderenziali. L’alternative sono due: il
volvolo e l’invaginazione, ma il volvolo ha la caratteristica radiologica di comparire con un
livello idro-aereo unico nella zona in cui si verifica. Se c’è un ostruzione semplice non è
possibile verificare la sede dell’ostruzione, a meno che non ci sia una storia clinica alle spalle
per esempio: peri-diverticolite. In fase iniziale di occlusione intestinale bisogna comportarci
sempre nello stesso sia che sia per ostruzione semplice, sia per strangolamento. Di per sé la
terapia medica deve essere considerata come preparatoria all’intervento chirurgico, ma
nell’ostruzione semplice, dato c’è più tempo può essre praticata la terapia medica e
successivamente viene verificata la sede dell’ostruzione. I provvedimenti terapeutici sono:
1) Inserire S.N.G, ha la funzione di rimuovere il liquido proveniente dall’intestino e determina
solievo alla persona e distensione dei visceri
2) Inserimento catetere vescicale, serve per avere un controllo della diuresi, perché un
apersona con occlusione intestinale sarà sicuramente oligurico o aurico
3) Cannula venosa, somministrazione di liquidi per via parenterale.
4) Cannula arteriosa, per fare l’ega per verificare l’equilibrio acido-base, con l’occlusione
intestinale avverrà un acidosi metabolica e di conseguenza ci sarà un eccesso di ioni H+ con
una ipercapnia associata ad un ph < 7,38. (il normale ph del sangue va da 7,38 a 7,42 meno sarà
acidosi, più sarà alcalosi).questo per permettere la 2° fase: l’equilibrio idro-elettrolitico e
acido base, per permettere che il paziente vada in sala operatoria stabile. La reintegrazione,
tramite soluzioni per via venosa periferica, è fondamentale altrimenti il paziente va in shock
ipovolemico oppure può avere un ipo-potassiemia che può essere mortale con l’induzione
dell’anestesia. Queste soluzioni possono essere ringer, soluzioni idro-elettrolitiche, sangue
(perché il paziente può avere avuto delle enterorragie ) e plasma (perché la coagulazione può
essere alterata). Oltre a queste soluzioni va associato l’antibiotico di largo spettro, che copra
grm+ e gram –. Dopo aver preparato il malato, con i vari interventi, il chirurgo deciderà se
operarlo oppure no. Se il paziente è perforato lo opererà subito; ma anche se il paziente ha un
Ph di 7,32 andrà operato d’urgenza perché aspettando la successiva ega peggiorerà ancora di
più. C’è da ricordare che l’occlusione intestinale diventa sempre un’urgenza chirurgica, e
l’intervento va eseguito entro 4 ore. A questo punto l’atto chirurgico dipende dalla causa che a
scatenato l’occlusione intestinale:
1) Detorsione del volvolo
2) Resezione intestinale
3) Sezione di briglie
4) Rimozione di corpi estranei
5) Rimozione di focolai settici, dopo aver fatto dei lavaggi e aspirazione di materiale
purulento dovranno essere lasciati dei drenaggi per asportare l’ulteriore formazione di pus.
Mettiamo il caso, che il paziente abbia un cancro che ha determinato il restringimento,
bisogna notare che in questa situazione non è possibile fare un ‘anastomosi conseguente ad
184
una resezione, perché i calibri delle due anse intestinali sono disuguali e quindi il materiale a
monte della stenosi, sfruttando la differenza dei calibri delle due anse, passerebbe di sopra
all’anastomosi. A questo punto ci sono due possibilità:
1) Stomia in contemporanea con l’intervneto, per evitare che il materiale passi di sopra.
2) Lavaggio intra-operatorio
Viene messo un tubo sul moncone a monte
della stenosi e già di per sé il materiale
esce fuori. Inoltre può essere inserita una
cannula nel ceco per fare così il lavaggio di
tutto il colon a monte. Oppure se
l’occlusione è nell’intestino tenue c’è ileoa-bag, questo è un sacchetto con un filo
che quando si tira chiude il sacco sotto. In
questo intervento tutto l’intestino tenue
viene svolto e viene messo nell’ileo-a-bag,
dove in fondo c’è anche un rubinetto. Viene
fatta una ENTEROTOMIA, cioè un taglio
sull’intestino tenue, il materiale inizia ad
uscire, ma non entra in addome va a finire
nel sacchetto che comunica con l’esterno in
modo tale che tutto il liquido accumulato
nell’intestino tenue finisce nel sacchetto.
Ostruzione ileo paralitica
La 2° forma di occlusione intestinale è
l’ileo
paralitico,
dove
la
causa
fondamentale è la paralisi della
muscolatura liscia. Di per sé la causa
più frequente di paralesi è un riflesso
che coinvolge il peritoneo. Di solito
sono delle grandi peritoniti dove per la
legge di stock noi sappiamo che quando
viene ad essere irritato il peritoneo
parietale vi è il blocco della
muscolatura striata. Vuol dire che la
parete addominale va in contro ad una
contrattura ipertonica e dall’altro la
paralisi della muscolatura liscia blocca
l’intestino. Questa legge di stock si
verifica in base a dei riflessi mediati
dal S.N.P che libera adrenalina e
noradrenalina e che l’adrenalina e
noradrenalina tendono a bloccare
185
l’intestino, la peristalsi intestinale si blocca. L’irritazione del peritoneo parietale può avvenire
in tanti modi, certamente la peritonite è la causa più importante, ma oltre a questa causa c’è
ne sono altre:
1) Gli oppiacei somministrati ad alte dosi bloccano l’intestino tenue
2) Anche un banale intervento chirurgico può provocare un ileo paralitico, perché incidendo si
provoca l’irritazione del peritoneo.
Accanto a tutte queste cause bisogna ricordar quella peggiore, cioè la peritonite. La
peritonite viene ad essere classificata a seconda dell’eziopatogenesi, oppure a seconda
dell’estensione. A seconda dell’eziopatogenesi si divide in: PERITONITE PRIMITIVA e
PERITONITE SECONDARIA. Dove la peritonite primitiva tipo quella cronica e tubercolare è
moto rara; è più frequente quella secondaria che può essere di natura settica o chimica. Una
peritonite secondaria vuol dire che il peritoneo viene contaminato da qualche agente fisico,
chimico o batterico che irrita la parete. Vuol dire quando viene a contatto con il peritoneo
parietale automaticamente si innesca una reazione infiammatoria parietale, ecco perché
peritonite. E’ facile da spiegare quando c’è una condizione settica già all’interno dell’addome:
appendicite acuta, peri-diverticolite, colecistite acuta, empiema della colecisti. Sono tutte
cause dove la perforazione e la traslocazione batterica può facilmente contaminare il
peritoneo e dare una peritonite settica fin dall’inizio; ma per esempio se c’è una perforazione
gastrica oppure una perforazione duodenale per un ulcera duodenale, il materiale che
inizialmente esce e contamina
l’addome
quindi
il
peritoneo
potrebbe essere asettico, perché
nello stomaco c’è l’acido cloridrico
che sterilizza, quindi inizialmente la
fuoriuscita di succo gastrico e di
bile potrebbe essere di materiale
privo di batteri. Successivamente
escono anche i batteri, e quindi da
una peritonite chimica (provocata
dalla fuoriuscita di succo gastrico)
diventa una peritonite settica dopo 1
o 2 ore. La situazione è diversa se il
paziente riceve una coltellata, per
esempio al fegato, succede che oltre
a mettere in comunicazione con
l’esterno il peritoneo, dall’altro il
buco provocato dal coltello sul
fegato interrompe qualche via
biliare e ovviamente la bile potrebbe
colare direttamente nel peritoneo, è
ovvio che all’inizio la bile sarà
asettica, ma nell’istante in cui
arrivano i germi dall’esterno la
peritonite diventa settica. Anche la
rottura della milza che comporta la
fuoriuscita di sangue nel peritoneo,
186
provoca un EMOPERITONEO, perché il sangue è irritante per il peritoneo e si innesca quindi
una peritonite chimica. Le ripercussioni sono sempre e comunque un ileo adinamico cioè un ileo
paralitico.
187










