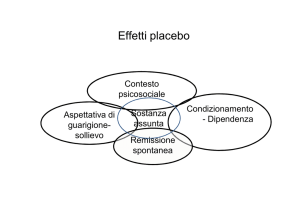
Utilizzo del placebo nei trial clinici e nella pratica medica: ciò che è etico e
ciò che non lo è
Elisa Frisaldi
Il dibattito etico sull’utilizzo del placebo è sicuramente uno dei più importanti nella medicina
moderna e coinvolge non solo la somministrazione di un placebo in senso stretto, ma anche tutte
le sfaccettature che tale somministrazione comporta, dalla buona relazione fra medico e paziente,
al problema di dire la verità o nascondere la malattia, dalle buone norme di condotta etica e
umana del personale sanitario al consenso informato del paziente riguardo a ogni tipo di
procedura medica o chirurgica.
Il dibattito etico su questo tema si incentra fondamentalmente su due aspetti: l’utilizzo del
placebo nei trial clinici e nella pratica medica.
Per quanto riguarda i trial clinici, il dibattito scaturisce dalla Dichiarazione di Helsinki
dell’Associazione medica mondiale, che nel 2000 riportava quanto segue:
I benefici, i rischi e l’efficacia di una nuova terapia dovrebbero essere paragonati a quelli della migliore
terapia correntemente disponibile. Ciò non esclude l’uso del placebo quando non è disponibile una
terapia la cui efficacia è stata dimostrata.
La Dichiarazione di Helsinki ritiene dunque non etico l’utilizzo del placebo nei trial clinici in tutti
quei casi in cui un trattamento efficace già esiste. Tuttavia, in una nota di chiarimento inserita nel
2002 e codificata nell’edizione rivista e corretta del 2008, si afferma che i placebo sono
ammissibili, ma solo in alcune condizioni:
Un trial clinico con placebo può essere eticamente accettabile, pur esistendo una terapia di
comprovata efficacia, nelle seguenti circostanze: 1) quando per ragioni convincenti e scientificamente
giustificate il suo uso è necessario a determinare l’efficacia e la sicurezza di un trattamento; 2) quando
il suo uso è finalizzato alla cura di una malattia minore e i pazienti che ricevono il placebo non sono
soggetti a ulteriori rischi di danni seri e irreversibili.
Rispetto ai trial clinici con placebo, le posizioni dei diversi enti governativi sono estremamente
varie. Per esempio, l’Organizzazione Mondiale della Sanità è contraria al loro utilizzo quando
esiste una terapia di comprovata efficacia e, in generale, sostiene i trial clinici in cui la nuova
terapia viene paragonata a quella esistente. Al contrario, la Food and Drug Administration
americana sostiene l’utilizzo del placebo nei trial clinici. Anche con questi pochi esempi, si può
capire che una posizione univoca non esiste e il dibattito è tuttora aperto.
Ma perché molti affermano che non è etico l’utilizzo del placebo nei trial clinici? La risposta è
abbastanza semplice. Immaginiamo di voler testare un nuovo farmaco antidepressivo in pazienti
gravemente depressi a rischio di suidicio. Seguendo la metodologia classica, un gruppo di pazienti
riceve il nuovo farmaco mentre l’altro gruppo riceve il placebo. Si deduce facilmente che chi fa
parte del gruppo placebo, ma non risponde al placebo, è ad alto rischio di suicidio. Questo è solo
un esempio, ma si può immaginare che simili situazioni di rischio avvengono anche in altre
condizioni, come il cancro, il dolore e così via.
Il dibattito fra difensori e oppositori dell’uso del placebo nei trial clinici verte su diversi
argomenti. Per prima cosa, mentre i difensori sostengono che somministrare il placebo a delle
persone è giustificato dalla conoscenza che se ne acquisisce per i futuri pazienti, gli oppositori
sostengono che la tutela del singolo individuo ha la precedenza sulla scienza e la società. Il
secondo aspetto del dibattito riguarda il fatto che mentre per i difensori sono sufficienti il
permesso della sperimentazione rilasciato dai comitati etici e la firma del consenso informato da
parte paziente, per gli oppositori molti dei consensi informati sono incomprensibili e il paziente è
incapace di giudicare la situazione sperimentale. Il problema del consenso informato è senza
dubbio un punto cruciale; molte volte la descrizione delle procedure e dei possibili rischi e poco
chiara e ricorre all’uso di termini tecnici e lunghe liste di effetti collaterali. Spesso quindi il
paziente firma perché si fida degli sperimentatori, ma senza aver capito ciò che ha letto. Il terzo
motivo di disaccordo è che mentre per difensori il placebo può essere sempre usato per il
trattamento di sintomi minori, per gli oppositori non c’è giustificazione nemmeno per i sintomi
che procurano solo disagio lieve. In particolare, in condizioni gravi, come per esempio una
patologia tumorale, i difensori propongono il cosiddetto protocollo add-on in cui i pazienti
ricevono la terapia standard e poi casualmente vengono suddivisi in due gruppi: al primo viene
aggiunto il nuovo trattamento, al secondo viene aggiunto il placebo. In tal modo, la terapia
standard già esistente non viene negata a nessuno.
Senza scendere nei dettagli troppo tecnici dei trial clinici, è possibile capire che la soluzione
non è semplice. Per esempio, dal punto di vista statistico, il gruppo di pazienti che riceve il
placebo rappresenta un confronto irrinunciabile, senza il quale non si può arrivare a nessuna
conclusione. Immaginiamo di voler testare una nuova terapia paragonandola a quella standard, già
disponibile. Se la nuova terapia è superiore alla vecchia terapia, non ci sono problemi di
interpretazione. Ma se la nuova è peggiore della vecchia, come interpretare tale risultato? La
nuova terapia può essere meno efficace della vecchia, ma ancora efficace se è migliore del placebo
(che però non abbiamo testato), oppure del tutto inefficace se è uguale al placebo (ma senza il
gruppo placebo non lo possiamo valutare). Le informazioni date dal gruppo placebo possono
fare una differenza enorme quando la vecchia terapia, anche se più efficace, produce gravi effetti
collaterali, mentre la nuova terapia, meno efficace, ne produce molti di meno. In tal caso, sarebbe
consigliabile usare la nuova terapia un po’ meno efficace, ma con pochi effetti collaterali; eppure,
senza il gruppo placebo di riferimento questa decisione non può essere presa.
La chirurgia gioca un ruolo importante fra le problematiche legate ai trattamenti placebo, e le
discussioni più accese avvengono proprio in questo ambito. Sebbene i trial clinici chirurgici con
placebo non siano frequenti, quelli effettuati dimostrano come siano utili per comprendere la
reale efficacia di certe procedure chirurgiche. Effettuare una chirurgia placebo significa
anestetizzare il paziente, usare il bisturi per aprire una parte del corpo o il trapano per aprire il
cranio, effettuare qualche manipolazione all’interno del corpo senza davvero intervenire,
risvegliare il paziente, e seguirlo nel decorso posto-operatorio per valutare respiro, dolore e così
via. Da questo punto di vista, la procedura appare davvero inconcepibile visto che l’anestesia e
l’apertura col bisturi o col trapano sono di per sé pericolose. Ciononostante di interventi
chirurgici finti ne sono stati fatti diversi. Infatti, la chirurgia, con i suoi rituali e il forte impatto
emotivo, è particolarmente soggetta all’effetto placebo. Il finto intervento chirurgico alle arterie
mammarie, che risale agli anni Cinquanta, è stato addirittura uno dei primi esempi documentati di
effetto placebo. A quei tempi si ricorreva molto spesso a uno specifico trattamento chirurgico per
la cura dell’angina pectoris, una sensazione di dolore al petto e al braccio sinistro dovuta
all’insufficiente ossigenazione del muscolo cardiaco. L’intervento consisteva in una piccola
incisione al petto seguita dalla legatura delle arterie mammarie, con la convinzione che così il
sangue sarebbe defluito verso il cuore. Con il succedersi degli interventi, però, i medici si
accorsero che dopo aver legato le arterie mammarie il livello di irrorazione del cuore non
migliorava. Fu così che nel 1959 il giovane cardiologo americano Leonard Cobb pubblicò sul
New England Journal of Medicine uno studio che dimostrava in modo rigoroso l’inefficacia
dell’operazione. Dei 17 pazienti che accettarono di sottoporsi a intervento chirurgico, 9 furono
anestetizzati, incisi con il bisturi a livello del torace e richiusi senza che venisse effettuata la
legatura delle arterie mammarie. Per quei 9 pazienti i risultati furono eclatanti: scomparsa del
dolore e riduzione delle alterazioni cardiache prima riscontrabili all’elettrocardiogramma.
Uno studio più recente risale al 2004 e riguarda l’impianto, nei pazienti parkinsoniani, di cellule
embrionali che producono dopamina allo scopo di alleviare i sintomi della malattia. Il primo
autore, la dottoressa Cynthia McRae, descrive un trial clinico in cui 30 pazienti con morbo di
Parkinson sono stati assegnati chi al gruppo della terapia vera e chi al gruppo della terapia
placebo. La terapia vera prevedeva l’anestesia del paziente e la foratura del cranio per inserire
degli aghi con i quali iniettare nel cervello le cellule embrionali. L’intervento placebo era identico
a quello reale, con la differenza che gli aghi non contenevano le cellule embrionali e non
attraversavano il tessuto cerebrale. Il risultato fu molto esplicativo: i pazienti che credevano di
aver ricevuto il vero impianto di cellule embrionali mostrarono un miglioramento, anche se
avevano ricevuto l’impianto finto. Viceversa, i pazienti che credevano di aver ricevuto l’impianto
finto non mostrarono miglioramenti, anche se di fatto avevano ricevuto l’iniezione.
Sebbene possa apparire non etico e disdicevole effettuare trial clinici di questo tipo, dalla
chirurgia placebo scaturisce un messaggio che fa riflettere seriamente, ovvero che molti interventi
chirurgici che riteniamo efficaci in realtà non servono a nulla dal momento che i miglioramenti
clinici sono semplicemente un effetto placebo. Se poi si tiene conto del fatto che gran parte della
chirurgia che si effettua oggi non ha subito la rigorosa validazione scientifica con placebo in
doppio cieco, così come si fa con i farmaci, è immaginabile pensare quello che emergerebbe se
tutte le operazioni chirurgiche oggi esistenti dovessero essere testate in questo modo.
Il risultato è che non esistono regole rigide e immutabili quando si effettua un trial clinico; se è
vero che esistono standard etici rispettati in tutto il mondo, è altrettanto vero che le approvazioni
dei comitati etici possono variare da un continente all’altro. Accade spesso, infatti, che un
comitato etico europeo non dia l’autorizzazione a effettuare un particolare trial clinico, mentre un
comitato etico nordamericano dia l’approvazione a procedere. Il risultato è che molti dibattiti
sono tuttora aperti e i gruppi di ricerca che non hanno potuto effettuare una sperimentazione
contestano coloro che invece l’hanno effettuata, e viceversa. In questi casi, tuttavia, si tratta di
discussioni molto utili perché permettono di imparare dagli errori e di trovare nuove soluzioni
che superino le limitazioni etiche in vigore.
Rispetto a quanto avviene nei trial clinici, l’uso del placebo nella routine della pratica medica
ha delle differenze sostanziali. Nei trial clinici al paziente viene detta la verità, informandolo che
avrà il 50% di possibilità di prendere il trattamento vero e il 50% di prendere il placebo, secondo
il paradigma in doppio cieco, in cui né il paziente né lo sperimentatore sanno cosa viene
somministrato. Quindi il paziente dà il pieno consenso a questa procedura casuale. Nella pratica
medica, invece, quando si somministra un placebo a un paziente in ospedale o in ambulatorio, gli
si dice che è un potente farmaco. Perciò, in questo caso, il paziente viene totalmente ingannato.
Una tipica situazione della pratica medica di routine è il reparto di notte, quando un paziente si
lamenta perché non riesce a dormire. In casi simili, capita spesso che il personale sanitario
somministri un placebo, per esempio una zolletta di zucchero o un bicchiere d’acqua, dicendo al
paziente che è un potente sonnifero. Ciò avviene di frequente anche negli ambulatori medici,
dove la situazione tipica è quella dei pazienti ansiosi, spesso ipocondriaci, che chiedono continue
attenzioni al loro medico curante che somministra i placebo per compiacere il paziente e
tranquillizzarlo.
È appunto intorno a questo inganno che si focalizza il dibattito etico sull’uso del placebo nella
pratica medica. In tutto il mondo molti medici, al fine di sentirsi tranquilli con la propria
coscienza, somministrano i cosiddetti “placebo attivi”, cioè farmaci veri ma usati per la cura di
sintomi clinici diversi da quelli per cui sono efficaci. L’esempio tipico è l’antibiotico prescritto per
una malattia virale, per esempio l’influenza, quando il medico sa benissimo che gli antibiotici non
uccidono i virus. Esistono alcuni studi scientificamente rigorosi che hanno analizzato l’utilizzo del
placebo fra i medici, e più in generale fra il personale sanitario. Uno di questi è stato effettuato
negli Stati Uniti, dove un gruppo di 1200 internisti e reumatologi, selezionati casualmente, è stato
monitorato per l’uso del placebo. Il 55% dei medici ha detto di aver raccomandato nel corso
dell’ultimo anno almeno un trattamento placebo, fra placebo attivi e placebo puri (pillole di
zucchero, soluzioni saline). In particolare, il 41% ha consigliato l’uso di analgesici da banco, il
38% quello di vitamine, il 13% quello di antibiotici e il 13% quello di sedativi; solo il 5% dei
medici ha dichiarato di aver somministrato pillole di zucchero e iniezioni saline. Di coloro che
hanno dichiarato di aver consigliato uno o più trattamenti placebo nell’ultimo anno, la maggior
parte (il 68%) ha detto di aver descritto tale rimedio ai propri pazienti come “una medicina che in
genere non è usata per la cura della vostra condizione clinica, ma che potrebbe farvi bene”.
Un altro studio si è svolto in Danimarca, dove è stato chiesto a 503 medici, fra medici di base,
clinici che lavorano in ospedale e specialisti privati, quale fosse il loro parere rispetto all’utilizzo
del placebo inteso come “un intervento senza alcun effetto specifico sulla condizione trattata, ma
con un possibile effetto aspecifico”. L’86% dei medici di base ha ammesso di aver utilizzato
trattamenti placebo almeno una volta nell’ultimo anno, e il 48% di averli usati più di 10 volte
nell’ultimo anno. Per medici ospedalieri e privati le percentuali sono inferiori. Inoltre, ben il 46%
dei medici danesi che hanno partecipato allo studio ritiene eticamente corretto l’utilizzo del
placebo e la ragione più diffusa per cui lo somministra è cercare di evitare un confronto diretto
con i pazienti con cui è più difficile interagire. Infine, i medici danesi prescrivono soprattutto
placebo attivi, e in particolare gli antibiotici (70% dei medici di base, 33% dei medici ospedalieri e
18% degli specialisti privati). Indagini simili, anche se effettuate su campioni più piccoli, sono
state fatte in Israele, Regno Unito, Svezia e Nuova Zelanda, e riportano risultati paragonabili.
Ma quando è giusto somministrare un placebo nella pratica medica e quando no? Per
rispondere a questa domanda propongo due esempi. Il primo, è il caso di una donna
cinquantenne che si presenta al pronto soccorso con un dolore improvviso, insopportabile e
paralizzante alla schiena, e riferisce una lunga storia di dolore cronico, sempre alla schiena,
trattato con vari antidolorifici. Il medico di turno indaga sulle cause dell’accaduto e scopre che la
donna ha semplicemente smesso di assumere i farmaci. A questo punto la donna chiede al
medico di farle un’iniezione di un potente antidolorifico; il medico acconsente verbalmente, ma
in realtà le fa un’iniezione di placebo (acqua istillata) per vedere se funziona. È giustificabile usare
il placebo in un caso come questo? Certamente no, per almeno tre ragioni. Primo, c’è un inganno
totale perché la donna aveva richiesto un antidolorifico e il medico aveva acconsentito. Secondo,
il medico sapeva che la donna aveva semplicemente sospeso i farmaci, quindi la cosa naturale da
fare era quella di somministrare uno degli antidolorifici che aveva smesso di prendere. Terzo, il
medico avrebbe dovuto verificare se erano presenti problemi medici o psicologici che il placebo
avrebbe potuto mascherare. In conclusione, la somministrazione di questo placebo ha più le
sembianze di volersi liberare di un paziente con cui non si vuole interagire. Consideriamo invece
questo secondo caso. Un medico decide di smettere di somministrare morfina a un ragazzo di 14
anni con intensa cefalea, e di rimpiazzare il farmaco con un placebo. Il medico prende questa
decisione perché teme che la morfina possa provocare dipendenza, ma nel farlo non informa né
la madre né il figlio. In termini clinici i risultati sono ottimi: il dolore scompare e il ragazzo viene
dimesso. Questo è un ottimo esempio sia di risposta placebo che di buona motivazione, cioè
ridurre l’assunzione di morfina. Ciononostante, la madre del ragazzo scopre l’utilizzo del placebo
e fa causa al medico per cattiva condotta professionale, accusandolo di aver sospeso la morfina
senza dirglielo. La lezione da imparare da questo caso è che, persino quando il placebo è
utilizzato con una buona giustificazione e i risultati sono ottimi, se il paziente o un suo parente
scopre l’inganno ciò può danneggiare la visione stessa della pratica medica e contribuire a erodere
la fiducia nel personale sanitario.
Sebbene non sia facile capire, di volta in volta, quale sia il comportamento più corretto da
adottare, almeno due aspetti vanno considerati attentamente. Da un lato, ricorrere a trattamenti
placebo allo scopo di ridurre l’assunzione di farmaci tossici è una giustificazione più che etica; si
tratta di somministrare farmaco e placebo in modo alternato, in modo da sfruttare i meccanismi
di condizionamento classico. Per esempio, se somministriamo morfina il lunedì, martedì e
mercoledì, e la sostituiamo con un placebo il giovedì, e poi riprendiamo con morfina per altri due
giorni per rimpiazzarla di nuovo con un placebo al terzo giorno, alla lunga possiamo ridurre
l’assunzione di morfina di una buona percentuale. Il secondo aspetto da considerare, è la
possibilità di dire al paziente la completa verità quando si somministra il placebo, soprattutto sulla
base delle recenti scoperte biomediche riguardo ai meccanismi neurobiologici alla base dell’effetto
placebo. Per esempio, è possibile dire al paziente: “Effettuerò una procedura che consiste
nell’iniezione di acqua distillata, la quale produrrà effetti psicologici sul tuo cervello, che a sua
volta comincerà a rilasciare endorfine ed endocannabinoidi, con conseguente riduzione del
dolore”. Un placebo somministrato con queste parole, che alcuni chiamano “metaplacebo”,
sembra del tutto etico. Un gruppo di ricercatori americani, coordinati dal professore Ted
Kaptchuck dell’Harvard Medical School, ha testato l’efficacia del metaplacebo in uno studio
effettuato su pazienti affetti da dolore cronico dovuto alla sindrome dell’intestino irritabile.
Secondo il modello del trial clinico controllato randomizzato, i pazienti sono stati casualmente
assegnati o al gruppo placebo o al gruppo di controllo; i risultati hanno evidenziato un
miglioramento significativo dei sintomi da parte dei pazienti che avevano ricevuto apertamente il
placebo, rispetto a quelli gruppo di controllo che invece non avevano ricevuto alcun trattamento.
Un ultimo punto riguarda le terapie effettuate di nascosto. Se si effettua un trattamento
all’insaputa del paziente, la sua efficacia globale diminuisce a causa dell’assenza della componente
psicologica che determina l’aspettativa di beneficio terapeutico, così importante nell’effetto
placebo. Nella pratica clinica, quindi, non è necessario somministrare un placebo, con tutte le
implicazioni etiche che, come abbiamo visto, questo comporta. L’armamentario terapeutico del
medico può sempre avvalersi di terapie vere e allo stesso tempo agire sul contesto psicosociale
intorno alla terapia, sulle aspettative positive del paziente, e su tutti quei fattori psicologici che
possono influire sul decorso di una malattia. Infatti, non sussistono certamente problemi etici se
il medico favorisce un contesto positivo e induce aspettative positive nei suoi pazienti al fine di
ottenere il massimo effetto farmacologico sommato al massimo effetto psicologico.
Bibliografia
Benedetti F. Placebo Effects: understanding the mechanisms in health and disease. Seconda
Edizione, Oxford University Press. 2014
Colloca L. Placebo and nocebo. Ethical challenges and solutions. In Colloca L, Flaten MA,
Meissner K (Eds.), Placebo and Pain. From Bench to Bedside. Elsevier. 2014
Brody H. The lie that heals: the ethics of giving placebos. Annals of Internal Medicine. 1982;
97(1):112-118.
Finniss DG, Kaptchuk TJ, Miller F, Benedetti F. Biological, clinical, and ethical advances of
placebo effects. Lancet 2010; 375(9715):686-695.
Tilburt JC, Emanuel EJ, Kaptchuk TJ, Curlin FA, Miller FG. Prescribing “placebo treatments”:
results of national survey of US internists and rheumatologists. British Medical Journal 2008;
337:a1938.
Hróbjartsson A, Norup M. The use of placebo interventions in medical practice--a national
questionnaire survey of Danish clinicians. Evalutation and the Health Profession 2003; 26(2):153165.
Kaptchuk TJ, Friedlander E, Kelley JM, et al. Placebos without deception: a randomized
controlled trial in irritable bowel syndrome. PLoS One 2010; 5(12):e15591.