Displasia Aritmogena del
Ventricolo Destro
Saverio Iacopino, MD, FACC, FESC
Definizione
ü Condizione primitiva caratterizzata
da progressiva sostituzione adiposa o
fibroadiposa del miocardio
ventricolare
ü Malattia ereditaria aritmogena
strutturale
Prevalenza
ü Principale causa di morta improvvisa
giovanile (età < 40 anni) e negli atleti
ü 1/10000 casi negli USA
ü 40/10000 in Italia
ü Predominante nei maschi
Anatomia patologica
ü Macroscopicamente:
ü ACM monoventricolare
ü ACM biventricolare
ü Microscopicamente:
ü Infiltrazione adiposa
ü Infiltrazione fibro-adiposa
Anatoma Patologica:
Sostituzione adiposa
ü Specifica del ventricolo destro
ü VS e SIV sono risparmiati
ü Sostituzione totale o parziale di con tessuto
adiposo senza assottigliamento della parete.
ü Colpisce le regioni apicale ed infundibolare del
VD
ü Non sono evidenti infiltrati infiammatori
ü Degenerazione miocitica nel 50%
Anatomia Patologica:
Sostituzione fibro-adiposa
ü Sostituzione di miociti con tessuto fibro-adiposo
ü Nei 2/3 dei casi è presente miocardite riparativa con
infiltrati infiammatori (linfociti T)
ü L’atrofia miocardica è causata da danno tissutale e
apoptosi con assottigliamento della parete
ü Colpisce tratto di afflusso, di efflusso ed apice
ü Le zone colpite sono sede di aneurismi
ü Possibile coinvolgimento del VS
Etiopatogenesi: Fattori genetici
ü 30-50% dei casi presentano distribuzione familiare
ü Trasmissione autosomica dominante (più frequente)
ü Trasmissione autosomica recessiva
ü Malattia di Naxos: variante della forma recessiva
(ARVD, cheratosi palmo-plantare, capelli lanosi): i
segni risultano più gravi di quelli della forma di ARVD
recessiva
Fattori genetici
ü Sono stati identificati otto loci genici:
ü ARVD1 (14q23-q24)
ü ARVD2 (1q42-q43)
ü ARVD3 (14q12-q22)
ü ARVD4 (2q32.1q32.3)
ü ARVD5 (3p23)
ü ARVD6 (10p12-p14)
ü ARVD7 (10q22.3)
ü ARVD8 (6p24)
Fattori genetici
ü ARVD2: (RYR 2) difetto del gene codifica per
l’isoforma cardiaca del recettore della rianodina
ü ARVD8: (JUP e DSP) difetti dei geni della
plakoglobina e desmoplakina correlate alla
giunzione intercellulare
Patogenesi
ü Apoptosi cellulare
ü La patologia ha inizio nella regione
subepicardica e progredisce verso la regione
endocardica causando coinvolgimento
transmurale
ü Il miocardio residuo è confinato nella regione
subendocardica a livello delle trabecole del VD
che spesso sono ipertrofiche
Test Diagnostici
ü Elettrocardiogramma e potenziali tardivi
ü Ecocardiografia
ü Risonanza magnetica cardiaca
ü Angiografia ventricolare destra
ü Biopsia ventricolare destra
ü Tecniche di Mappaggio Tridimensionale
(mappa di voltaggio)
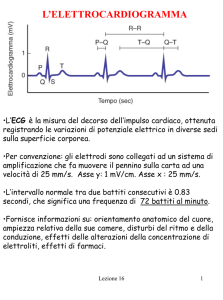
Elettrocardiogramma
ü Inversione onde T nelle derivazioni V1 e V3:
reperto non specifico (variante del BBdx, donne
e bambini di età inferiore a 12 anni)
ü Onda epsilon nel 50% dei casi causata da
rallentata conduzione intraventricolare
Ecocardiogramma
ü Ventricolo destro ipocinetico, con parete
assottigliata ed iperecogena, dilatato
ü Dilatazione dell’anello tricuspidalico
ü Setto paradosso
ü Aree di bulging diastolico
ü Aneurismi del VD localizzati
Risonanza Magnetica Cardiaca
ü Vantaggi
ü visualizzazione adiposa della parete libera
del VD (aumentata intensità delle
immagini pesate T1)
ü Assottigliamento e l’acinesia della parete.
ü Limiti:
ü distinzione tra lo strato adiposo
intramiocardico da quello epicardico
ü distinzione tra la regione sub-tricuspidale
dal solco AV
Angiografia Ventricolare Destra
ü Rigonfiamento acinetico o discinetico localizzato
nelle regioni infundibolare, apicale e
subtricuspidale del VD
ü Specificità 90%
ü Metodica d’elezione per la diagnosi di ARVD
Criteri Diagnostici
ü Non esiste una caratteristica patognomonica
della ARVD
ü Necessari :
ü due criteri maggiori
ü Un criterio maggiore con due criteri minori
ü Quattro criteri minori
Criteri Maggiori
ü Disfunzione ventricolare destra (dilatazione grave e
riduzione FE del VD con lieve o senza coinvolgimento
del VS, aneurisma localizzato del VD, dilatazione
segmentale grave del VD)
ü Caratterizzazione tissutale (sostituzione fibro-adiposa
del miocardio all’esame bioptico)
ü Anomali di conduzione (onde epsilon in V1-V3,
allungamento del QRS in V1-V3 > 110 msec)
ü Storia familiare
ü Conferma di malattia familiare all’esame autoptico o
chirurgico
Criteri Minori
ü Disfunzione ventricolare destra (lieve dilatazione
generale VD con riduzione della FEVD e VS nella
norma, lieve dilatazione segmentale del VD, ipocinesia
regionale del VD)
ü Anomali di conduzione (inversione onde T V2-V3 in pz
con età > a 12 anni senza BBdx, TN con morfologia
BBsn, frequenti BEV (>1000 nelle 24 ore)
ü Storia familiare (storia familiare di SCD in individui di
età < a 35 anni, storia familiare di ARVD)
Storia Naturale
ü Lungo periodo prodromico asintomatico
ü Sintomi associati a TV (palpitazioni, vertigini e
sincope)
ü Sintomi associati all’insufficienza ventricolare destra
(edema delle estremità, congestione epatica
ü Progressivo coinvolgimento ventricolare destro
ü Prima manifestazione: morte cardiaca improvvisa !!!!
Storia Naturale
ü Forma clinicamente silente
ü Forma manifestatamente aritmica
ü Forma con scompenso cardiaco destro
ü Forma con scompenso biventricolare
Aritmia Ventricolare
ü Origina dal ventricolo destro
ü BEV, TV, FV
ü Generalmente legate all’esercizio fisico,
(sensibilità alle catecolamine)
ü Morfologia BBsn con deviazione assiale destra
da tratto d’efflusso
ü Morfologie multiple (foci aritmogenici multipli)
Terapia ?
ü Antiaritmica (beta-bloccanti, amiodarone,
flecainide) per prevenire l’instabilità elettrica
ü Il defibrillatore impiantabile si pone come logica
strategia terapeutica per i pazienti affetti da
cardiopatie la cui storia naturale è
contraddistinta dal rischio di aritmie maligne
Il Defibrillatore nella Displasia
Aritmogena del Ventricolo Destro
Classe I
ü Arresto cardiaco resuscitato da FV o TV
(livello evidenza B)
ü TV con compromissione emodinamica,
sincope o shock (livello evidenza B)
ü Sincope di ndd dopo esclusione di
natura extracardiaca o neuromediata
ü (livello evidenza B)
Classe II
ü TV sostenuta monomorfa ben tollerata
(livello evidenza B)
ü Severa dilatazione VD in assenza di
tachiaritmie ventricolari cliniche (livello
evidenza B)
ü Coinvolgimento VS (cardiomiopatia
biventricolare) in assenza di
tachiaritmie ventricolari (livello
evidenza B)
Studio DARVIN
ü Studio multicentrico italo-americano
ü Terminato nel 2002
ü Popolazione di 132 pz con ARVD
ü Età media 40 anni
ü Impianto di AICD:
ü In 95 pz (78%): prevenzione secondaria
ü In 37 (22%): prevenzione secondaria (storia familiare di
SCD, TVnS, inducibilità al SEF di TV/FV, severa
riduzione FEVD, coinvolgimento del VS)
Studio DARVIN
ü Durante FU di 3.3 anni:
ü Metà dei paziente ha ricevuto intervento
appropriato dell’AICD nononstante terapia
antiaritmica
ü Il SEF ha dimostrato importanti limitazioni
nell’identificazione dei pazienti a rischio (valore
predittivo positivo 49%, valore predittivo
negativo 54%)
Studio DARVIN
ü Fattori predittivi indipendenti di FV o flutter
ventricolare:
ü Giovane età,
ü storia di sincope,
ü storia di arresto cardiaco,
ü TV emodinamicamente instabile,
ü coinvolgimento del VS
Conclusioni studio DARVIN
ü Durante FU:
ü in 21 pazienti (16%) interventi inappropriati del
dispositivo
ü in 19 pazienti (14%) complicanze legate all’AICD
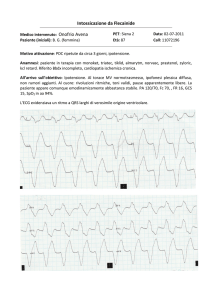
Caso Clinico
ü Donna di 48 anni
ü 6 gravidanze portate a termine
ü Asintomatica per sincope e/o tachicardia
ü Holter ECG con extrasistolia ventricolare
monomorfa e TVNS
Ecocardiogramma
Ecocardiogramma
Ecocardiogramma
Mappa di Voltaggio del VD
Scar
Mappa di Voltaggio del VD
Scar
Mappa di Voltaggio del VD
Scar
RAO
Scar
LAO