https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Sommario
Insonnia –approfondimento.............................................................................................................................. 2
Definizione ..................................................................................................................................................... 2
Cosa è il sonno. .......................................................................................................................................... 2
Cosa è l’insonnia. ....................................................................................................................................... 3
Classificazione dell'insonnia. ......................................................................................................................... 3
Durata. ....................................................................................................................................................... 3
Cause (eziologia). ....................................................................................................................................... 3
Tipo. ........................................................................................................................................................... 4
Diagnosi. ........................................................................................................................................................ 5
Strumenti per la valutazione del sonno..................................................................................................... 5
Nella demenza. .............................................................................................................................................. 6
Interventi. ...................................................................................................................................................... 6
Interventi non farmacologici. .................................................................................................................... 6
Interventi comportamentali. ................................................................................................................. 6
Suggerimenti dietetici: .......................................................................................................................... 7
Erbe e aromaterapia. ............................................................................................................................. 8
Esercizio fisico ........................................................................................................................................ 8
Altri interventi. ...................................................................................................................................... 8
Tecniche di rilassamento ................................................................................................................... 8
Terapia con la luce ............................................................................................................................. 8
Interventi multipli .............................................................................................................................. 8
Le 10 regole fondamentali di igiene del sonno e di corretto comportamento in caso di insonnia ...... 9
Interventi farmacologici: insonnia, psicofarmaci e ansiolitici ................................................................... 9
Ansiolitico. ........................................................................................................................................... 10
Analgesici. ............................................................................................................................................ 10
Antidepressivi. ..................................................................................................................................... 11
Benzodiazepine.................................................................................................................................... 11
Barbiturici. ........................................................................................................................................... 11
antistaminici ........................................................................................................................................ 11
Melatonina. ......................................................................................................................................... 11
1
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Insonnia –approfondimento.
A cura del dott. Daniele Malerba.
Psicologo e psicoterapeuta.
Definizione
Cosa è il sonno.
Il sonno è un elemento molto importante per il benessere
dell’uomo, e anche per la memoria: mentre la persona riposa
consolidale gli apprendimenti avuti durante lo stato di veglia:
“elabora gli stimoli raccolti nel corso della giornata, organizza
un proprio sistema di archiviazione dei dati ed elimina quelli
ritenuti superflui. Predispone in pratica l'attività cerebrale allo
stato di veglia, in modo che sia possibile utilizzare tutto il
bagaglio di nozioni raccolte per elaborare idee, intuizioni,
strategie e tutto ciò che consente all'individuo di lavorare ed
esprimere il meglio di sé nei confronti della realtà. Il sonno è,
quindi, un processo in continuità con la veglia, biologicamente
necessario per consentire all'organismo di adattarsi \
all'ambiente circostante. Si comprende perciò come tutto ciò che altera l'equilibrio sonno-veglia diventa
fonte di disagio per l'individuo, con pesanti ricadute sulle sue attività quotidiane come sonnolenza, difficoltà
di concentrazione, nervosismo”1.
Il sonno inoltre permette di recuperare energie, consente un riposo muscolare, l’accrescimento e la
maturazione dell’organismo.
Il sonno è costituito da una successione di cicli (da tre a cinque cicli consecutivi, lunghi circa 90 minuti, ogni
notte) costituiti ognuno da queste fasi:
1. Sonno non REM (o sonno ortodosso):
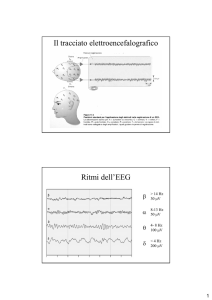
a) Stadio 1) caratteristico del dormiveglia, dura pochi minuti, il tracciato
dell'elettroencefalogramma (EEG) mostra attività cerebrale lenta;
b) Stadio 2) l’EEG mostra attività ancora più lenta con comparsa di fusi del sonno e di complessi K
(originati da strutture cerebrali profonde), vi è completa perdita della coscienza.
c) Stadi 3 e 4) sonno profondo, caratterizzata da onde delta (onde lente ad ampio voltaggio).
Dopo 20-30 minuti passati nella fase 4 inizia un percorso inverso: si torna allo stadio 3, poi al 2 e da qui
finalmente si entra nella fase REM.
2. Sonno REM (sonno paradosso): inizia circa 90 minuti dopo l'addormentamento (latenza del REM)
ed è costituito da rapidi movimenti degli occhi (Rapid Eye Movements), l'EEG mostra un'attività
cerebrale rapida e l'elettro-oculogramma registra scariche di movimenti oculari rapidi; è in questa
fase del sonno che avvengono i sogni. La fase REM termina con brevi risvegli (pochi secondi) o con il
ritorno alla fase 2 del sonno, concludendo un ciclo di sonno.
1
http://www.dica33 .it/argomenti/neurologia/insonnia/insonnial .asp
2
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Gli stadi 3 e 4 prevalgono nella prima parte, mentre i periodi REM sono più brevi nelle
Pagina 3 di 3
fasi precoci del sonno e aumentano in durata nell'ultima parte della notte. Il sonno
delta rappresenta circa un quarto del sonno totale in un giovane adulto, mentre
nell'anziano scende a uno scarso 10 %.
Il sonno può essere disturbato da varie patologie psichiatriche (depressione, ansia, demenza, psicosi), da
elementi di stress e varia in quantità e qualità anche a seconda delle diverse fasi della vita (ad esempio
nell'invecchiamento si abbrevia fisiologicamente, il sonno REM dei neonati è di otto ore su dieci dell'adulto
invece è il 20-25% del sonno totale).
Cosa è l’insonnia.
Ci sono molti tipi di disturbi del sonno, complessivamente si stima che circa il 10% della popolazione
anziana affetta da insonnia cronica di cui il 50% presenta talvolta insonnia importante.
L’insonnia si diagnostica quando una persona percepisce il proprio sonno come insufficiente o
insoddisfacente, cioè sente di dormire poco o male e si sveglia non perfettamente riposato, è costituita da
alterazioni delle caratteristiche di ritmo, quantità e qualità del sonno. in cui una; in altre parole quando il
paziente non riesce a trarre beneficio dal riposo perché dorme troppo poco oppure dorme male
L’insonnia è considerata una delle patologie che costituiscono i disturbi del sonno (dette disonnie),
costituita anche da altri disturbi del sonno come le apnee notturne, le ipersonnie (narcolessia), le
parasonnie2.
Classificazione dell'insonnia.
L'insonnia viene clinicamente classificata secondo tre principali parametri: durata, cause e tipologia.
Durata.
Sulla base della durata l’insonnia si può classificare come:
occasionale: costituita da episodi isolati episodi isolati, che durano solo alcuni giorni, e spesso
associati a eventi particolarmente stressanti;
transitoria: si risolve entro tre settimane in modo spontaneo o con psicofarmaci;
cronica: dura più di un mese e deve essere risolta con un intervento terapeutico.
Cause (eziologia).
Primaria o non organica: quando non ci sono patologie che giustifichino l'insonnia.
2
Le apnee del sonno sono costituite da una mancanza di respiro durante il sonno con conseguente risveglio momentaneo e sonno
notturno irregolare e frammentato, non sempre il paziente ne è cosciente, questi pazienti tendono ad essere assonnati e ad assopirsi
durante il giorno, e l'uso dei sedativi può portare in questi irrequietezza notturna, e vagabondaggio notturno in uno stato obnubilato o
confuso. . La narcolessia è costituita da improvvisi addormentamenti durante il giorno. Le parasonnie sono costituite dalla presenza
di un evento anomalo e indesiderato durante sonno o nelle fasi di passaggio tra la veglia ed il sonno, sono costituite dal
sonnambulismo, dal sonniloquio (parlare durante il sonno), dagli incubi, dall’enuresi (minzione involontaria), dal bruxismo
(digrignare i denti), dalla sindrome delle gambe senza riposo.
3
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Secondaria: quando l'insonnia è dovuta a malattie o abitudini pre-esistenti, bisogna intervenire su queste
cause per risolvere anche il disturbo del sonno. Disturbi psichici (ansia, depressione, psicosi), disturbi
neurologici (es. morbo di Parkinson) o altre malattie fisiche (es. dolore cronico, reflusso gastroesofageo e
asma) influenzano negativamente la fisiologia del sonno. L'uso di sostanze medicinali (gli stessi sedativi3) o
l'abuso di droghe o alcolici4, caffeina e nicotina, possono alterare i meccanismi del sonno. Vanno valutate
anche altre cause apparentemente più banali come turni di lavoro, alterazione del sonno durante i viaggi o
nei weekend, Jet lag.
Tipo.
Iniziale: quando il paziente fatica ad addormentarsi, in genere a causa di ansie o paure eccessive. Situazione
spesso associata a un disturbo emotivo (p. es., ansia, stati fobici), dolore, problemi respiratori, assunzione
di farmaci stimolanti, astinenza da sedativi, scarsa igiene del sonno (p. es., orari di sonno variabili) e disturbi
del sonno (es., restless leg syndrome, apnea nel sonno e sindrome della ritardata fase del sonno).
Centrale: caratterizzata da frequenti e sostenuti risvegli durante la notte, il problema quindi è il
mantenimento del sonno.
Diagnosi del sonno: definizione delle caratteristiche.
Durata
Tipo
Occasionale
Iniziale
Transitoria
Centrale
Cronica
Terminale
Cause
Primaria
Secondaria a
Disturbi ansiosi
Ansia
Stati fobici
Stress
Disturbi psichiatrici o altra causa
medica
Depressione
Demenza
Psicosi
problemi respiratori
algie
farmaci
stimolanti
astinenza da sedativi
scarsa igiene del sonno
orari di sonno variabili
3
Anche la sospensione degli ipnotici (soprattutto in pazienti che li assumono regolarmente in modo pesante) crea uno stato
di vigilanza da rimbalzo, spesso interpretata erroneamente dai pazienti come recidiva di insonnia cronica.
4
Un paziente alcool dipendente che beve di sera può svegliarsi prima e avere effetti da astinenza nel primo mattino, con conseguente
agitazione al risveglio.
4
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Altri disturbi del sonno
restless leg syndrome.
Apnea nel sonno.
Sindrome della ritardata
fase del sonno.
5
Movimento dell’arto
epilettiche morfeiche (cioè
del sonno), i disturbi del
comportamento nel sonno
REM, forme atipiche di
sonnambulismo o di terrore
notturno del bambino.
Terminale: caratterizzata da risveglio
mattutino precoce con impossibilità di
riaddormentarsi
oppure
o
con
continuazione ma con un sonno irrequieto e
non soddisfacente, è comune nell'anziano,
è spesso associata a sindromi depressive;
possono contribuirvi la tendenza all'ansia, al
rimorso e i sentimenti di autopunizione, che
sono spesso ingigantiti al mattino.
Ognuna delle tre tipologie può essere occasionale, transitoria o cronica.
Diagnosi.
Durante la diagnosi è dunque molto importante definire le cause dell’insonnia osservando le modalità di
sonno del paziente, l’uso dei farmaci, il livello di stress psicologico e di attività fisica, ma anche valutare se
vi è, magari più semplicemente, la necessità di recupero e di un breve sonno. Se l'insonnia è un sintomo
isolato, l'unica causa fisica probabile è la sindrome primitiva dell'apnea durante il sonno. La difficoltà ad
addormentarsi è generalmente dovuta ad ansia. Il risveglio mattutino precoce, che non risponde a semplici
misure correttive, è dovuto spesso a gravi disturbi distimici (specialmente depressione) o a un disturbo
fisico (p. es., dolore o disturbi respiratori durante il sonno). Per l'insonnia persistente senza causa nota, può
essere utile la valutazione del paziente in un centro di cura del sonno.
c'è sviluppo di sintomi particolari quali apnea del sonno o movimento periodico dell’arto
la fase 4 del sonno NREM può scomparire e il sonno stesso tende a divenire più frammentato.
Strumenti per la valutazione del sonno.
Polisonnografia (PSG) in cui i pazienti sono collegati ad un elettroencefalogramma (EEG), ad un
elettrooculogramma (EOG), e ad un elettromiogramma (EMG) in modo da controllare le variazioni sonnoveglia, soprattutto durante il sonno, le valutazioni sono precise, ma necessitano però di essere eseguite in
un ambulatorio specialistico, e non sono così agevoli per persone con demenza, per i quali neanche il
problema che tendono ad avere una lentezza diffusa dell’attività cerebrale, e spesso non tollerano di stare
in un ambiente diverso da quello di casa.
Actigrafia del polso consiste in uno strumento che contiene accelerometro che misura ogni 15 secondi
l’intensità e frequenza del movimento corporeo, è applicato al polso non dominante del soggetto, misura
così cicli sonno-veglia, alcuni di questi strumenti possono registrare anche i livelli di luce e rumore, in modo
da fare una valutazione anche ambientale. È molto comodo perché può essere usato anche nell’ambiente
del quotidiano, non è invasiva, a un miglior rapporto con efficacia, e i dati non sono influenzati dai
5
“movimenti periodici degli arti sono un altro frequente disturbo del sonno. Sono caratterizzati dall’attivazione involontaria di alcuni muscoli, più frequentemente dei flessori dei
piedi o delle gambe. Il movimento si ripete periodicamente ogni 20-30 secondi e comporta spesso un brevissimo risveglio, il quale a sua volta può frammentare il sonno. Le cause
sono molteplici. I movimenti periodici degli arti nel sonno possono essere associati alla sindrome delle gambe senza riposo, alla sindrome delle apnee ostruttive o ad altre patologie
come la polineuropatia. Si riscontrano più frequentemente nelle malattie neurodegenerative come nella malattia di Parkinson e nelle demenze e possono essere presenti anche in
soggetti completamente asintomatici e sani. Il trattamento dipende della causa e del loro impatto sulla qualità del sonno.Anche l’insonnia é un disturbo molto frequente. Tranne rare
eccezioni questo disturbo non necessita di un’analisi polisonnografica, ma primariamente di una dettagliata valutazione clinica. Per meglio valutare il ritmo sonno-veglia, i disturbi
detti circadiani, l’attigragia rappresenta un utile strumento diagnostico. Si tratta di un accelerometro (apparecchio simile ad un semplice orologio da polso), che registra in regime
.
ambulatoriale le fasi di attività fisica sull’arco di più settimane”
5
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
cambiamenti delle onde cerebrali associati a demenza, l’unico problema è che talvolta tendono a togliersi
lo strumento, la quindi controllato che lo tengono addosso.
Osservazione comportamentale: può essere valida solo se fatto con una frequenza maggiore di una volta
ogni ora (se fatte ogni uno o due ore non danno elementi sufficienti).
Strumenti di valutazione soggettiva: non sono molto validi soprattutto con le persone con demenza, vi sono
stati individuati due:
strumento di valutazione soggettiva del sonno (SVSS)
indice di qualità del sonno di Pittsburgh (IQSP)
nessuno validato con la demenza.
Nella demenza.
In genere nelle persone anziane vi è una diminuzione fisiologica della necessità di sonno, per cui tendono a
dormire un numero di ore inferiore ad una persona adulta. Quindi una certa diminuzione del sonno può
essere una cosa normale. Nel caso della persona con demenza se la diminuzione è eccessiva e, soprattutto,
se durante la notte disturba i propri familiari, il problema può creare veramente una grande difficoltà. In
particolare quando i familiari vengono tenuti svegli durante la notte, se per esempio il paziente urla molto o
vuole alzarsi o girovagare durante la notte.
Questo problema può manifestarsi in diversi modi:
inversione del ritmo sonno-veglia (il paziente di notte è sveglio e di giorno dorme)[3];
la deframmentazione del sonno (il paziente continua a essere per tutte le ventiquattr’ore un po’
sveglio e un po’ addormentato);
può succedere anche che il paziente si svegli molto presto al mattino o faccia fatica ad
addormentarsi,
infine , nella mia esperienza clinica, mi è capitato che problemi della respirazione o fenomeni come
“le gambe senza riposo” siano presenti anche nel caso di demenza.
Interventi.
Interventi non farmacologici.
Ci sono ovviamente delle risposte di tipo farmacologico che possono essere messe in campo. Ora però
discuteremo delle indicazioni comportamentali che possono essere usate, e che andrebbero provate prima
di passare all’uso dei farmaci.
L’obbiettivo principale di ogni intervento è quello di ripristinare il ritmo sonno-veglia naturale.
Le raccomandazioni migliori suggeriscono di usare un approccio integrato con varie tecniche.
Interventi comportamentali.
Nelle persone che non hanno problemi demenza, talvolta lavorare sui loro aspetti ansiosi può dare degli
ottimi risultati, anche attraverso semplice counseling psicologico. Nelle persone con demenza questo però
è un percorso un po’ più difficile da attuare, anche se non è escluso che interventi legati alla diminuzione
d’ansia, come l’uso di training autogeno possano dare dei risultati non ci sono state ricerche in merito.
6
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Interventi più semplici consistono nelle ridurre i fattori di disturbo (luce, rumore, in casa di riposo evitare
l’assistenza notturna o il disturbo determinato da altri anziani), promuovendo l’esercizio e l’attività diurna,
quindi:
la prima cosa da fare è verificare se ci sono delle cause ambientali luce, rumori, temperatura,
elementi che danno allergia, letto scomodo, ed eventualmente correggerli (vedi la pagina
sull’ambiente);
Poi va verificato se vi è una patologia fisica o psichiatrica, che può influenzare il sonno, soprattutto
se provoca dolore;
Si possono poi tentare di modificare i comportamenti che contribuiscono al mantenimento del
disturbo:
Limitare i sonnellini dei malato durante il giorno a brevi periodi nel mattino o primo pomeriggio, o
o evitarli del tutto e mantenere attivo il paziente, magari con attività socializzanti, ha mostrato un
certo miglioramento nel sonno notturno,
cercare di mantenere un orario regolare per andare a dormire e per svegliarsi,
sviluppare una routine rilassante prima di andare a dormire, limitare sonnellinicreare un rituale del
sonno.
Esposizione sufficiente alla luce durante il giorno
Andare a dormire solo se si ha sonno
Dormire solo in camera da letto
Fargli fare attività fisica durante il giorno (soprattutto la mattina), meglio se all'aria aperta, o
comunque attività durante il giorno
Favorire l’orientamento spazio temporale giocando sugli elementi che mantengono il ritmo
(soprattutto luce e rumori)
Usare un rituale sempre uguale per andare a letto e mettere, per quanto possibile, la persona a suo
agio prima di andare a letto.
Provare i rimedi della nonna (per esempio fare al malato un po' di latte può conciliare il sonno[4] e
non provoca incontinenza).
Mantenere sempre una lucina accesa in corridoi o in bagno, in modo chela persona possa orientarsi
meglio.
Abitudini da evitare:
Sonnellini frequenti durante il giorno ( non più di 30 minuti)
Passare troppo tempo a letto
Evitare esercizi fisici pesanti 2 ore prima di andare a dormire
Guardare la televisione o lavorare a letto
Pasto serale copioso e a tarda ora.
Nelle case di riposo molti elementi ambientali possono influire sulla qualità e quantità del sonno (luce,
rumori, disturbi da parte del personale o altri residenti, eccesso di anzianità letto con conseguente
alterazione dei disturbi del ritmo sonno-veglia). Già solo la diminuzione della luce, o di rumori o altri
disturbi di compagni nella stanza diminuisce i disturbi del sonno, mentre gestire l’illuminazione migliora
ritmo circadiano, nelle case di riposo possono disturbare anche compagni guardano la tv o rumore di
allarmi o telefoni o talvolta di macchinari per la pulizia O, infine, interventi di gestione degli infermieri.
Suggerimenti dietetici:
Ridurre uso di caffeina (caffè, tè, cioccolata, coca cola) che sono eccitanti e hanno anche un'azione diuretica
e alcoolici, specie di sera;
7
Consumare i pasti ad orari regolari;
Evitare cibi poco digeribili nel pasto serale;
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Per ridurre risvegli notturni dovuti alla fame consumare piccolo spuntino prima di dormire;
Evitare di bere in eccesso alla sera e vuotare la vescica prima di andare a letto.
Erbe e aromaterapia.
Possono essere usati sostanze come tisane di valeriana, melatonina. Dunque lavanda, camomilla e altri oli
essenziali somministrati da un vaporizzatore hanno talvolta mostrato un certo risultato anche se non
sufficientemente validato.
La valeriana ha mostrato qualche risultato nel miglioramento del sonno, anche se i partecipanti non hanno
riferito una simultanea soddisfazione del sonno.
Melatonina da alcuni studi non hanno trovato alcun risultato efficace.
Esercizio fisico
per migliorare il sonno sono stati fatti due programmi di attività fisica senza nessun risultato sul piano del
sonno per ora verificabile::
educazione secondaria funzionale (ESF)
camminata con moto rotatorio in riga (CMRR)
anche lasciare liberi gli utenti di una casa di riposo di scegliersi un ritmo giornaliero che preferivano
non ha dato cambiamenti significativi sul piano del sonno.
Altri interventi.
Tecniche di rilassamento
Terapia con la luce
L’uso di luce brillante a talvolta dato qualche risultato di efficacia terapeutica nelle ritmi circadiani, ma
senza un simultaneo miglioramento del sonno, ma è di difficile applicazione nelle persone con demenza,
soprattutto in casa di riposo, dato il loro girovagare e la difficoltà di controllarli.
Interventi multipli
Interventi multipli e strategie multidisciplinare per l’edizione del sonno possono dare risultati più efficaci,
dove insieme si combinano esercizio fisico caratteristiche ambientali notturne e modificazione
dell’assistenza alla promozione del sonno, oppure luce brillante diminuzione rumore di notte assistenza
notturna non disturbante.
Dunque hanno una validità di grado B: l’actigrafia del polso, le osservazioni comportamentali almeno una
ogni ora,, l’uso di un piano multidisciplinare costituito da diminuzioni disturbi del sonno attività diurna
possono promuovere il sonno, mentre benzodiazepine neurolettici antidepressivi non danno senza l’effetto
del miglioramento del sonno.
Per ora non sono raccomandati: esercizio fisico, valeriana, altri strumenti di valutazione soggettiva del
sonno, melatonina, terapia con la luce.
“L’approccio terapeutico all’insonnia è complesso ed è caratterizzato dalla corretta igiene del
sonno, dalle tecniche di rilassamento, dalla psicoterapia e dal trattamento farmacologico. La scelta
8
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
della modalità terapeutica va fatta individualmente, in funzione della causa dell’insonnia e delle
particolarità del paziente, il quale deve essere motivato e coinvolto.
Per migliorare ogni problema di sonno, prima di ogni altro intervento, è indispensabile l’osservanza
di una serie di regole riportate qui sotto chiamate “regole di igiene del sonno”. Anche per chi sta
bene è importante cercare di avere un sonno regolare, sufficiente e di buona qualità’, perché è
risaputo che la qualità dei nostri giorni dipende da quella delle nostre notti.
Le 10 regole fondamentali di igiene del sonno e di corretto comportamento in caso di insonnia
6
“L’insonne non dovrebbe fare sonnellini pomeridiani perché con questo consuma il debito di sonno che si
accumula normalmente durante la giornata e che dovrebbe invece servire ad addormentarsi la sera.
L’attività fisica regolare è raccomandata, ma non nelle due o tre ore prima di coricarsi, perché potrebbe
accentuare uno stato di iperattività psico-motoria e del sistema circolatorio, che impedisce l’assopimento.
Il pasto serale non dovrebbe mai essere troppo pesante, ma povero di grassi e privo alcool. Quest’ultimo è sì
un buon induttore del sonno, ma provoca risvegli prolungati durante la notte, quando il suo tasso sanguigno
scende. Favorire verdure, carboidrati, fibre, frutta.
Da metà pomeriggio evitare bevande a base di caffeina o teina, coca-cola e bevande energetiche, le quali
possono essere addizionate di caffeina.
La camera da letto deve essere confortevole, silenziosa buia e usata essenzialmente per dormire. L’insonne
non dovrebbe quindi lavorare, mangiare, leggere o guardare la TV in camera da letto.
Lasciare fuori dalla camera da letto pensieri stressanti e angoscianti, cercare di rifletterci prima ideando
possibili soluzioni o vie d’uscita.
Cercare di coricarsi e di svegliarsi sempre alla stessa ora.
Evitare di dormire davanti al televisore. Non andare a letto se non si è stanchi. Non restare a letto se si è
svegli a lungo e se ci si rigira nel letto. Meglio alzarsi, fare un giro per casa, bere o mangiare una piccola
cosa , ad esempio latte caldo o tisane addolcite con miele, leggere un po’ e poi provare a coricarsi.
Evitare di angosciarsi all’idea di non poter dormire, di pensarci in modo continuo, di pensare a possibili
nefaste conseguenze del giorno seguente, poiché con questo automaticamente si associa la camera da letto
all’incapacità di addormentarsi e si perpetua la propria insonnia. Meglio alzarsi, distrarsi, scacciare i
pensieri ricorrenti ed evitare di guardare l’ora .
Controllare con l’aiuto del proprio medico se si assumono farmaci che potrebbero favorire l’insonnia”.
Interventi farmacologici: insonnia, psicofarmaci e ansiolitici7.
6
“Articolo redatto dai tecnici di neurofisiologia dell’ORL-Ospedale Regionale di Lugano sede Civico””
9
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Come al solito questo scritto non rappresenta un suggerimento medico ma solo una rivisitazione di
ciò che si trova in internet sull’argomento. Va quindi considerato uno scritto informativo – culturale e
saggistico, ma non formativo.
Ricordo che, come ogni altra terapia, ma con più fermezza, la terapia con psicofarmaci, va fatta
sempre sotto controllo del medico che predisporrà un percorso individualizzato, poiché ogni persona è
unica, e una persona anziana, soprattutto se demente, può reagire spesso alla psicofarmacologia in modo
imprevedibile. Va evitata l’auto somministrazione. Va usata se altri trattamenti non si sono rilevati utili
(incluso quello con lo psicologo), e se il disturbo del sonno compromette il benessere e la vita quotidiana.
Ansiolitico.
Il trattamento elettivo per l’insonnia è in genere l’ansiolitico (detto anche ipnotico, sedativo, farmaco
antiansia, tranquillante minore, ipno-inducente). Deve essere usato per breve periodo (2-4 sett.), oppure
occasionalmente (non più di un numero ristretto di volte durante la settimana), altrimenti potrebbero
insorgere tolleranza e dipendenza, possono verificarsi anche episodi di sovradosaggio, assuefazione, e
astinenza.
Nell’anziano dosi anche piccole di ansiolitici può causare agitazione, eccitazione o aggravamento dello stato
confusionale acuto e della demenza.
Nei pazienti depressi dovranno essere somministrate quantità limitate, per ridurre il rischio di tentativi di
suicidio con ipnotici.
Gli effetti indesiderati comprendono il sopore, la letargia, postumi di abuso e amnesia, specialmente dopo
assunzione eccessiva di alcuni ipnotici. Dopo l'assunzione di questi farmaci, i pazienti ambulatoriali
dovranno evitare attività che richiedono vigilanza, giudizio e coordinazione motoria (p. es., guida di veicoli,
macchine industriali) per varie ore (generalmente circa 8-12 h, ma talora per più tempo). Gli ipnotici
devono essere usati con cautela nei pazienti con insufficienza respiratoria. Raramente, insorgono eruzioni
cutanee (es., orticaria, edema angioneurotico, eritema multiforme bolloso) e disturbi gastrointestinali (es.,
nausea, vomito).
Molti pazienti assumono dosi più alte di ipnotici di quanto non ammettano; l'alterazione dell'eloquio,
l'incoordinazione, il tremore e il nistagmo devono sollevare il sospetto di sovradosaggio. È possibile
misurare,
se
necessario,
il
livello
sierico
di
molti
farmaci.
Gli ipnotici aumentano gli effetti di altri farmaci deprimenti il SNC (es., alcol, farmaci ansiolitici, oppiacei,
antistaminici, antipsicotici, antidepressivi). Quando questi farmaci sono usati in combinazione, le dosi
devono essere ridotte. La sospensione improvvisa dopo uso prolungato può scatenare tremore grave o crisi
comiziali. I barbiturici, l'idrato di cloralio, la betaina di cloralio e il glutetimmide possono interagire con gli
anticoagulanti cumarinici.
Analgesici.
L'insonnia dovuta al dolore può essere trattata principalmente mediante l'assunzione di analgesici alla sera.
7
www.msd-italia.it 2006- edizione italiana del Manuale Merck di diagnosi e terapia
10
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
Antidepressivi.
Nel caso di insonnia associata a depressione, sarà di solito sufficiente l'assunzione di un triciclico preso 1 h
prima di andare a letto.
Benzodiazepine
-
Molti derivati delle benzodiazepine presentano marcati effetti ipnotici. Essi hanno un rischio di
suicidio minimo, se usati da soli, e non causano incrementi dei cicli REM dopo la sospensione; alte
dosi possono diminuire il sonno a onda lenta e alterare il sonno REM e le dosi di media entità
possono provocare amnesia retrograda. Le benzodiazepine ad azione breve (es., il triazolam) sono
utili nell'insonnia incipiente; quelle ad azione intermedia (es., estazolam, temazepam), nel
l'insonnia da insufficiente mantenimento del sonno. Le benzodiazepine a lunga azione
(flurazepam, quazepam) possono risultare utili per il risveglio mattutino precoce, ma alterano più
frequentemente la funzionalità diurna, specialmente nell'anziano.
I benzodiazepinici danno meno dipendenza rispetto gli altri ipnotici. Le dosi che provocano gravi
depressioni respiratorie o di altri centri vitali sono notevolmente più alte rispetto a quelle dei
barbiturici e della maggior parte degli altri ipnotici. In seguito all'uso prolungato o all'astinenza da
benzodiazepine, alcuni pazienti riferiscono un aumento dell'ansia durante il giorno.
L'idrato di cloralio è un ipnotico relativamente debole ma sicuro. La dose orale standard è di 0,5-1
g, con l'aggiunta di ulteriori 0,5 g dopo 1 h, se necessario. Questo farmaco è disponibile in capsule
e sotto forma di soluzione che però ha un gusto particolarmente pungente e sgradevole. Può dare
tolleranza o dipendenza e induzione dei sistemi enzimatici per il metabolismo dei farmaci.
Barbiturici.
I barbiturici non sono raccomandati come ipnotici. Essi predispongono a fenomeni di tolleranza,
abitudine e dipendenza e il loro rischio di suicidio è maggiore di ogni altro ipnotico. Essi possono
indurre marcate reazioni avverse ad altri farmaci, con attivazione degli enzimi epatici. Il tentativo di
interrompere l'assunzione di un barbiturico può determinare una crisi d'astinenza, che a sua volta
accentua la dipendenza dal farmaco. Si deve tentare la sostituzione del barbiturico con una
benzodiazepina, seguita da un graduale svezzamento dal barbiturico.
La glutetimide e il metiprilone hanno una discreta durata d'azione e possono dare tolleranza e
dipendenza. Per tali motivi sono usati raramente o sconsigliati. Il sovradosaggio con la glutetimide è
particolarmente frequente, dal momento che la dose tossica non è molto più alta della dose ipnotica.
antistaminici
Gli antistaminici vengono comunemente adoperati come ipnotici e sono gli ingredienti attivi in quasi
tutti gli ipnotici da banco. Tuttavia, sono fortemente anticolinergici, specialmente negli anziani,
provocando stipsi, ritenzione urinaria, secchezza delle fauci, ipotensione ortostatica, visione alterata e
confusione.
Gli antidepressivi con effetto sedativo (es., alcuni triciclici) non devono essere usati come ipnotici, a
meno che il paziente sia affetto da depressione.
Melatonina.
11
https://demenzeprovinciavenezia.wordpress.com
Servizi psicologici per la demenza.
È un ormone legato al sistema circadiano, viene rilasciato normalmente dalla ghiandola pineale
durante la notte. Il trattamento quotidiano delle persone non vedenti con melatonina può far
aumentare i ritmi indipendenti, se il nucleo sopraottico dell'ipotalamo è intatto. Poiché la melatonina
può regolare i ritmi, essa è stata provata come trattamento nell'insonnia incipiente e nei disturbi del
sonno da fuso orario. Tuttavia, essa non è consigliata dalla maggior parte degli esperti del sonno, in
quanto per le persone sane l'esposizione diurna alla luce è più efficace della melatonina nel regolare i
ritmi; le preparazioni di melatonina, in commercio, non sono regolamentate e pertanto non possono
esserne garantiti il contenuto e la purezza; inoltre, gli effetti dell'esposizione a lungo termine alla
melatonina esogena non sono conosciuti.
[3]Nell'inversione del ritmo del sonno vi è una alterazioni del ritmo circadiano per la quale il paziente sta
sveglio di notte dorme di giorno. Questo problema può avere diverse cause, per esempio derivare da un
danno della regione ipotalamica del diencefalo (per esempio da encefalite o trauma cranico grave), da
abuso di sedativi, o a causa di un orario di lavoro irregolare, oppure da un'apnea ostruttiva nel sonno.
[4] Bere il latte caldo favorisce il sonno a chiunque abbia lievi problemi di sonno
12