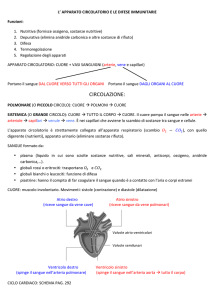
Immunologia
Studia tutti quei fenomeni che si verificano nell’organismo in seguito alla
penetrazione di un agente estraneo “antigene” e che vede coinvolto il sistema
immunitario; un insieme assai numeroso di cellule: i “linfociti” e di molecole:
gli ”anticorpi”.
Compito del sistema immunitario non è soltanto quello di riconoscere l’agente
estraneo giudicandolo non self cioè diverso dalle proprie strutture, ma anche di
conservare la memoria dell’avvenuto incontro, così da reagire in maniera più
pronta, più efficace e più duratura ad un secondo incontro col medesimo antigene.
Le risposte immunitarie
Le risposte immunitarie sono di due tipi: umorale e cellulo-mediata
Gli antigeni interagiscono con due popolazioni di cellule linfoidi: i linfociti B e i
linfociti T. Entrambi derivano dalla cellula staminale del midollo osseo, i primi
si differenziano nel midollo osseo, i secondi nel tessuto linfoide del timo.
Nei confronti degli antigeni esogeni (batteri o loro prodotti), la risposta immune è
di tipo umorale, i protagonisti sono i linfociti B che tramite la cooperazione di
specifici linfociti T interagiscono con l’antigene attraverso gli anticorpi molecole
ad alta capacità combinatoria che si riversano negli umori circolanti
Nei confronti degli antigeni endogeni (antigeni presenti all’interno di una cellula)
La risposta immune è di tipo cellulo-mediata, affidata a particolari popolazioni
di linfociti T che agiscono sulla cellula infetta, causandone la distruzione.
Gli antigeni
Si definiscono antigeni tutte quelle sostanze che, introdotte nell’organismo,
sono in grado di indurre l’attivazione del sistema immunitario con la produzione
di anticorpi o con l’innesco di una reazione cellulo-mediata e di reagire
specificatamente con gli anticorpi di cui hanno indotto la produzione o con le
cellule effettrici della risposta immunitaria cellulo-mediata
Un antigene risulta definito da due principali funzioni: a) l’immunogenicità, cioè
la capacità di stimolare il sistema immunitario b) l’antigenicità o specificità di
combinazione, ossia la capacità di reagire specificatamente con gli anticorpi o
con le cellule di cui ha indotto la formazione.
Si definisce aptene una sostanza dotata solo della specificità di combinazione,
senza però essere in grado di stimolare il sistema immunitario a meno di non
venire introdotta insieme ad un veicolo immunogeno.
I requisiti dell’antigene
Perché una sostanza possa definirsi antigene, dotata pertanto di immunogenicità
e di antigenicità deve possedere i seguenti requisiti:
Estraneità, è un concetto fondamentale per l’immunologia che rimanda alla
distinzione tra self e non self. Non sempre tuttavia le sostanze estranee sono in
grado di stimolare il sistema immunitario e talvolta l’organismo reagisce contro i
propri costituenti (malattie autoimmunitarie)
Peso molecolare perché una sostanza possa essere immunogena deve avere un
peso molecolare opportuno (non inferiore a 1000). Il peso molecolare da solo non
basta a definire un antigene, ci sono infatti sostanze che pur avendo un alto peso
molecolare non sono antigeni.
Complessità molecolare è fondamentale che una sostanza unisca ad un opportuno
peso molecolare una certa complessità strutturale, infatti sostanze ad alto p. m.
ma con una struttura lineare possono essere debolmente o per nulla immunogeni
Stato fisico antigeni in forma aggregata meglio degli antigeni solubili
Configurazione sterica antigeni in configurazione L
Determinanti antigenici (epitopi)
I determinanti antigenici o epitopi sono specifiche regioni poste sulla superficie
dell’antigene la cui configurazione sterica può essere riconosciuta dal sistema
immunitario. Il numero di epitopi per molecola, cioè la valenza dell’antigene può
variare moltissimo.
Antigeni come le proteine che possiedono numerosi epitopi diversi sulla superficie
appartengono alla classe degli antigeni timo-dipendenti. Essi necessitano di tre
tipi di cellule (il linfocito B, il macrofago e i linfociti T helper) per evocare una
risposta immunitaria
Antigeni per lo più di natura polisaccaridica, che presentano lo stesso epitopo sulla
superficie, ripetuto molte volte, sono considerati timo-indipendenti e per indurre
la differenziazione del linfocita B a plasmacellula anticorpo produttrice non
necessitano del linfocita T helper, ma solamente del linfocita B e del macrofago
Fattori che influenzano le risposte immunitarie
Dose dell’antigene: le migliori risposte immunitarie si ottengono con dosi ottimali
Via di somministrazione: le migliori risposte si ottengono utilizzando vie che
portano l’antigene più direttamente a contatto con il sistema immunitario
Specie e ceppo dell’animale: la risposta immunitaria varia nell’ambito di specie
differenti e in ceppi diversi della stessa specie (controllo genetico risposte immuni)
Età e sesso: le migliori risposte si hanno nell’età adulta (massima funzionalità del
sistema immunitario), esiste poi differente risposta nei due sessi per l’influenza
degli ormoni steroidei
Storia immunologica del soggetto: individui che hanno ripetuti contatti con gli
antigeni sviluppano risposte più pronte e più efficaci.
Anticorpi
Sono immunoglobuline specifiche sintetizzate in risposta ad una stimolazione
antigenica. Appartengono alla frazione γ globulinica del siero
Sottoponendo il siero ad elettroforesi esso si
separa in albumina e tre componenti globulinici.
Gli anticorpi si trovano nella frazione γ globulinica
Poiché, oltre alla frazione γ globulinica,
anche altre globuline possono avere funzione
anticorpale si è deciso di denominare gli anticorpi: immunoglobuline e di indicarli con la
sigla: IgG
Struttura degli anticorpi (esperimenti preliminari)
Per poter formulare la reale struttura delle immunoglobuline sono state analizzate
diverse evidenze sperimentali:
1) Peso molecolare la maggior parte delle molecole ha un peso di ~ 150000 dalton
2) Legami disolfurici nella molecola sono presenti da 15 a 20 legami disolfurici
3) Trattamento con agenti sulfidrilici la rottura selettiva dei legami disolfurici
con agenti sulfidrilici determina la comparsa di quantità equimolecolari di due
catene peptidiche. Uno dei peptidi pesa 50000 dalton ed è chiamato catena
pesante, l’altro 25000 dalton ed è chiamato catena leggera
Dal momento che la molecola originale pesa 150000 dalton è chiaramente formata
da due catene pesanti e due catene leggere tenute assieme da legami disolfurici
Struttura degli anticorpi (digestione enzimatica
con papaina)
La digestione con l’enzima proteolitico papaina spezza la
molecola in due frazioni principali:
una frazione (45000 dalton) possiede il sito di legame con
l’antigene in sigla Fab, l’altro frammento può essere
cristallizzato e viene chiamato frammento cristallizzabile
o FC (50000 dalton).
Facendo la somma dei pesi molecolari del Fab e di Fc si
deduce che la molecola debba contenere due Fab e un Fc
Struttura degli anticorpi (trattamento enzimatico
con pepsina)
Trattando la molecola anticorpale con
l’enzima pepsina si ottiene un unico grosso
componente (100000 dalton) più dei piccoli
peptidi. Il componente più grande è bivalente,
presenta un peso molecolare maggiore
rispetto a quello dei frammenti Fab ottenuti
con papaina ed è chiamato F(ab’)2.
Il trattamento con agenti sulfidrilici rompe il
legame disolfuro tra le catene e origina due
strutture monovalenti indicate come Fab’
Struttura delle immunoglobuline
La figura mostra una molecola composta da due
catene pesanti (H) di 50000 dalton contenenti 440
aminoacidi ciascuna e due catene leggere (L) di
25000 dalton (220 aminoacidi) legate insieme da
legami disolfuro; a seconda del punto in cui viene
spezzata la catena pesante risulteranno due
frammenti Fab monovalenti e un frammento Fc,
oppure un frammento F(ab’)2 e alcuni piccoli
peptidi. Si può notare che il frammento F(ab’)2,
ottenuto in seguito a digestione con pepsina
contiene una quantità maggiore di catene
pesanti di quanto non ne contenga il frammento
Fab ottenuto attraverso l’idrolisi con papaina.
La porzione cerchiata della molecola (estremo
aminoterminale) rappresenta il sito di legame con
l’antigene.
Classi immunoglobuliniche
In generale gli anticorpi hanno p.m. 150000
dalton e coefficiente di sedimentazione 7 S.
Esaminando preparazioni grezze risulta che
gli anticorpi hanno pesi molecolari varianti
tra 150000 e 1000000. Le immunoglobuline
non sono tutte uguali, ma possono essere divise
in 5 classi chiamate: IgG, IgM, IgA, IgD, IgE
Le differenze antigeniche tra le classi sono
localizzate a livello delle loro catene pesanti.
Le catene pesanti sono indicate con le lettere
greche corrispondenti: gamma, mu, alfa, delta
ed epsilon. Gli studi effettuati sulle catene leggere rivelano che ne esistono 2 tipi principali: kappa e lambda presenti in tutte le
cinque classi. La regione cardine o cerniera è la zona di massima flessibilità, è ricca
di residui di prolina e assicura pertanto l’apertura e chiusura dei Fab in seguito al
legame con l’antigene
Classi immunoglobuliniche: IgG
Rappresentano più del 70% degli anticorpi
umani. Sono formati da 2 catene pesanti (γ)
e 2 catene leggere (K o λ). Esaminando la
sequenza aminoacidica delle catene leggere
si osserva che a cominciare dall’estremo NH2
terminale, metà della sequenza (110 aminoacidi) mostra una variabilità estrema, la seconda
metà è invece relativamente costante, queste
regioni sono chiamate regione variabile (VL)
e regione costante (CL) della catena leggera.
Nelle catene pesanti circa 110 aminoacidi della
porzione NH2 terminale sono variabili (VH) mentre la rimanente porzione è
costante. Poiché la catena pesante è 2 volte più lunga della catena leggera, la
regione costante è 3 volte più lunga rispetto alla corrispondente delle
catene leggere (CH1, CH2, CH3). Ogni singola regione o dominio contiene
un legame SS e un carboidrato ed è associata a specifiche funzioni (capacità
di attraversare la placenta, fissare il complemento, legarsi ai fagociti).
Le porzioni variabili della catena leggera e della catena pesante formano i siti
attivi, cioè le specifiche regione in grado di riconoscere l’antigene.
Specificità dell’anticorpo
La specificità dell’anticorpo è funzione della struttura spaziale delle
regioni variabili delle catene leggere e delle catene pesanti che
complessivamente costituiscono il sito di legame con l’antigene
Se si confrontano le seguenze aminoacidiche delle regioni variabili di
differenti immunoglobuline si trovano zone di alta variabilità.
Nelle immuniglobuline umane esistono tre regioni ipervariabili sulla catena
leggera e quattro regioni ipervariabili sulla catena pesante
E’ stato dimostrato che queste zone di alta variabilità costituiscono il sito
di contatto che lega l’anticorpo con il suo antigene, esse sono chiamate:
regioni che determinano la complementarietà (CDR)
Sottoclassi delle IgG
In base alle differenze antigeniche insite nella catena pesante le IgG possono
essere suddivise in 4 sottoclassi: IgG1, IgG2, IgG3, IgG4. la ragione per cui
queste molecole sono designate come sottoclassi e non come ulteriori classi
è dato dal grado di omologia esistente tra i vari tipi antigenici di Ig. Analizzando
infatti, le sequenze aminoacidiche delle porzioni costanti delle catene pesanti
delle varie sottoclassi si nota che esiste una omologia di più del 90%; mentre
invece confrontando le catene pesanti appartenenti a classi differenti, l’omologia
non supera il 30%. Le IgG1 rappresentano il 59% delle immunoglobuline totali, le
IgG2 il 30%, le IgG3 l’8% e infine le IgG4 il 3%.
le differenze tra le sottoclassi vanno ricercate in una differente lunghezza della
regione cardine che è sensibilmente più lunga per le IgG3 e per le IgG4 il che le
rende più suscettibili alle proteasi e di conseguenza più rare.
Classi immunoglobuliniche (IgM)
Hanno un peso molecolare di circa 900000 dalton,
un coefficiente di sedimentazione di 19 S e sono 5
volte più grandi di una IgG essendo dei pentameri.
Ciascuna unità è costituita da due catene pesanti di
tipo µ e due catene leggere (K o λ). La catena µ è più
pesante della catena γ di una IgG in quanto contiene
una regione variabile e 4 regioni costanti (CH1, CH2,
CH3, CH4). Una catena peptidica chiamata J lega le
5 unità monomeriche a formare la molecola completa.
Le IgM sono i primi anticorpi ad apparire durante la
risposta primaria, la loro capacità di legare l’antigene
è molto alta (possedendo 10 potenziali siti di legame).
In forma monomerica le IgM si trovano sulla superficie delle cellule produttrici
di anticorpi e dei loro precursori e in tal modo ne regolano la sintesi quando
queste cellule incontrano un appropriato antigene.
Classi immunoglobuliniche (IgA)
Sono presenti come monomero nel
siero. Nelle secrezioni mucose
(saliva, lacrime, secrezioni nasali)
sono presenti come dimero legato
da una catena J e stabilizzato da
un componente secretorio prodotto
dalle cellule epiteliali. Le IgA sono
importanti nel conferire resistenza
nei confronti delle infezioni delle
mucose, neutralizzando gli antigeni
di superficie degli agenti infettanti.
Comprendono 2 sottoclassi: IgA1 e
IgA2 che differiscono per la natura
diversa della catena pesante.
Le IgA secretorie sono presenti
anche nel latte materno e per tale
via possono essere trasferite al neonato contribuendo, insieme alle IgG placentari,
alla protezione immunitaria “passiva” del neonato.
Classi immunoglobuliniche (IgD)
Le IgD rappresentano lo 0,2% circa delle immunoglobuline sieriche
Hanno un peso molecolare di 180000 dalton, sono composte da due
catene leggere e da due catene pesanti note come catene δ che
possiedono un p.m. superiore alle catene γ delle IgG.
Originariamente si era postulato che tale peso molecolare fosse dovuto
alla presenza di un quinto dominio, ma poi si è dimostrato che la
lunghezza della catena era causata da una regione cardine più lunga.
Questa regione è suscettibile alla rottura da parte delle proteasi, il che
spiega la scarsa concentrazione. La maggior parte delle IgD si ritrova
a livello della superficie dei linfociti B, dove svolgono una funzione
regolatoria nella sintesi di altre classi immunoglobuliniche.
Classi immunoglobuliniche (IgE)
Le IgE sono presenti nel siero in modesta
concentrazione, sono formate da due catene
pesanti chiamate ε, 20000 dalton più pesanti
delle catene γ delle IgG e di conseguenza
presentano un ulteriore dominio. Le IgE sono
responsabili delle allergie pertanto possono
trovarsi negli individui allergici in elevata
concentrazione. L’ulteriore dominio permette
il legame alla superficie delle mastcellule, ciò
comporta una reazione che porta alla
liberazione di sostanze farmacologicamente
attive come istamina e serotonina causa di
dilatazione capillare, alterazione della permeabilità e costrizione
bronchiale
Produzione degli anticorpi: risposta I°e II°
Per risposta primaria si intende la produzione di anticorpi
quando un antigene penetra per la prima volta in un organismo.
Per risposta secondaria si intende la produzione di anticorpi
quando lo stesso antigene penetra per la seconda volta
nell’organismo.
Esiste una sostanziale differenza tra la produzione di
anticorpi durante il corso della risposta primaria e durante
il corso della risposta secondaria.
Andamento cinetico risposta I°e II°
Nel corso della risposta I°, gli anticorpi
compaiono nel sangue dopo alcuni giorni
(fase di latenza) per raggiungere l’apice
verso la terza settimana e scomparire
intorno alla V°. Le Ig prodotte per prime
sono le IgM sostituite poi dalle IgG.
Durante questa fase l’organismo produce
dei linfociti a lunga vita le “cellule della
memoria” che conservano il ricordo dell’
incontro con l’antigene e sono gli effettori
della risposta II°.
La risposta II° è caratterizzata da un periodo di latenza più breve, dall’essere evocata da piccole dosi di antigene , dal raggiungimento di livelli anticorpali più elevati e rapidi e che si mantengono più a lungo nel tempo. Gli anticorpi
inoltre appartengono alla classe delle IgG e sono prodotti dal differenziamento delle cellule della memoria.
Reazione antigene-anticorpo
La reazione antigene-anticorpo è quella reazione nella quale un antigene
reagisce con l’anticorpo corrispondente dando luogo ad un complesso
denominato immunocomplesso. La combinazione avviene tra gli epitopi
(superficie antigene) e i siti combinatori (anticorpo)
La combinazione di un antigene con il rispettivo anticorpo può essere
considerata una reazione bimolecolare reversibile accompagnata da una
lieve variazione di energia libera, ciò prova che le forze che uniscono
l’antigene e l’anticorpo sono forze di legame deboli quali:
-forze di Van der Waals (attrazione reciproca tra atomi)
-forze di Coulomb
(gruppi ionici con cariche opposte)
-legami H
(interazioni tra gruppi polari non ionici)
Stabilità dell’immunocomplesso
Poiché le forze che tengono unito l’antigene all’anticorpo sono di tipo
debole, la stabilità dell’immunocomplesso dipende dalla formazione di
numerosi legami, ciò è possibile solo quando esista notevole coincidenza
tra i gruppi reattivi dell’antigene e quelli dell’anticorpo.
Deve pertanto esistere complementarietà tra la configurazione sterica
del sito combinatorio dell’anticorpo e gli epitopi della molecola antigene.
La reazione antigene-anticorpo è una reazione altamente specifica per
cui ogni anticorpo si lega esclusivamente al determinante antigenico del
quale ha indotto la formazione, discriminandolo anche tra molecole
molto simili.
Velocità della reazione antigene anticorpo
La reazione antigene anticorpo è tra le più rapide reazioni bimolecolari
conosciute, considerata la scarsa probabilità che ogni collisione tra
antigene e anticorpo possa portare alla formazione dell’ immunocomplesso.
La velocità della reazione antigene anticorpo è influenzata da:
TEMPERATURA aumentando la temperatura aumenta la velocità della
reazione a causa della maggiore energia cinetica impressa alle particelle
dell’antigene e dell’anticorpo.
PH e CONCENTRAZIONE SALINA DEL MEZZO la presenza di ioni nel
mezzo neutralizza le cariche elettriche favorendo l’incontro tra antigene e
anticorpo.
Le reazioni sierologiche: presupposti
L’avvenuta formazione dell’immunocomplesso “in vitro” si accompagna a
manifestazioni direttamente apprezzabili ad occhio nudo e pertanto
può essere dimostrata.
Di conseguenza lo studio della formazione dell’immunocomplesso può
essere utilizzato nella pratica a scopo diagnostico mediante le cosidette
“reazioni sierologiche”
Le reazioni sierologiche
La reazione sierologica è quindi una reazione la quale, mettendo a contatto
un siero contenente o che si presume possa contenere anticorpi, con un
determinato antigene, permette di apprezzare l’avvenuta formazione
dell’immunocomplesso
I reagenti delle reazioni sierologiche sono due: il siero a contenuto
anticorpale noto o presunto e l’antigene. Di questi due reagenti uno deve
essere sempre noto.
L’avvenuta formazione dell’immunocomplesso, visivamente apprezzabile,
ci identifica automaticamente il parametro incognito.
Reazioni sierologiche: tipi di reazioni
Le reazioni sierologiche sono ambivalenti, esse permettono:
a) disponendo di un antigene noto, di dimostrare in un siero la presenza
di anticorpi verso quel determinato antigene.
b) disponendo di un siero contenente un anticorpo noto, di dimostrare
in un materiale la presenza dell’antigene corrispondente.
Le manifestazioni macroscopicamente apprezzabili della reazione antigene
anticorpo sono: la reazione di precipitazione e la reazione di agglutinazione.
Nel primo caso la formazione e la successiva riunione di immunocomplessi
si palesa con la formazione di un fine precipitato, nel secondo caso si
formerà un agglutinato più grossolano che si deposita al fondo del
recipiente.
La velocità delle reazioni sarà favorita dai già citati parametri quali:
temperatura, presenza di elettroliti, opportuno pH.
Reazione di precipitazione
La reazione di precipitazione è una reazione sierologica in cui si
combinano un antigene macromolecolare solubile con l’anticorpo
corrispondente e nella quale la formazione dell’immunocomplesso si
appalesa con la formazione di un precipitato insolubile visibile.
Per comprendere le cause che rendono possibile la formazione di un
precipitato insolubile a partire da immunocomplessi solubili è necessario
esaminare lo svolgimento della reazione in relazione alla concentrazione
relativa dei reagenti.
Se in una serie di provette si distribuisce una quantità costante di siero
immune, cioè contenente anticorpi verso un determinato antigene e si
aggiungono quantità crescenti di quell’antigene si osserverà che nelle
prime provette la quantità di precipitato è scarsa, aumenterà nelle
provette centrali per poi tornare a diminuire nelle ultime provette.
Curva di precipitazione
Riportando in grafico i risultati
dell’esperimento precedente si
otterrà una curva che presenta
3 zone distinte. Una prima (zona
di eccesso di anticorpo), in cui la
quantità di precipitato è scarsa,
una zona in cui si ha il massimo di
anticorpo precipitato (zona di
equivalenza) e infine, una zona in
cui, pur aumentando la quantità
di antigene, l’anticorpo precipitato
anziché rimanere costante diminuisce progressivamente (zona di
eccesso di antigene)
Curva di precipitazione (interpretazione)
Ricercando nel sopranatante delle varie miscele di reazione la presenza
di antigene o anticorpo liberi, si evidenzia come nella prima parte della
curva ci sia presenza di anticorpi liberi, nella seconda zona non siano
presenti ne’ antigeni ne’ anticorpi liberi e infine nella terza zona siano
presenti solo antigeni liberi. Le prime due fasi della curva sono prevedibili
ossia è logico che aumentando la quantità di antigene aumentino gli immuno
complessi che precipitano fino a raggiungere la fase di equivalenza con
assenza nel sopranatante di antigeni o anticorpi liberi. Meno prevedibile è
il comportamento del precipitato nelle provette della terza zona, dove
essendo l’antigene aggiunto in eccesso rispetto all’anticorpo ci si aspetterebbe una quantità di precipitato uguale a quello della zona di equivalenza.
Poiché nel sopranatante della terza zona non si ritrovano anticorpi liberi,
essi sono tutti legati all’antigene pertanto la diminuzione di precipitato non
può avere che una spiegazione.
Curva di precipitazione: spiegazione
La diminuzione del precipitato nella terza zona non può avere che una
spiegazione: una parte degli immunocomplessi che si formano in presenza
di un eccesso di antigene e in quantità proporzionale, sono formati da
immunocomplessi solubili
In una miscela formata da anticorpi bivalenti e antigeni multivalenti (molti
epitopi) se i reagenti sono in concentrazione elevata essi si riuniscono in
immunocomplessi organizzati in reticoli o tralicci tridimensionali in cu le
molecole di antigene e anticorpo appaiono alternativamente legate fino a
raggiungere la dimensione critica per farle precipitare
Aumentando la quantità di antigene nella
miscela si formeranno piccoli complessi
(una molecola di anticorpo legata a due
molecole di antigene) che non potranno
incrementare la loro dimensione per l’assenza di anticorpo libero, rimanendo quindi
in“soluzione” senza formazione di precipitato.
Stechiometria della reazione antigene anticorpo
Nella reazione di precipitazione, la formazione dell’immunocomplesso
da un punto di vista stechiometrico obbedisce alla legge chimica delle
proporzioni multiple e variabili piuttosto che a quella delle proporzioni
fisse e costanti. La reazione è infatti condizionata dalla concentrazione
relativa dei reagenti, fermo restando che le concentrazioni di antigene
e anticorpo debbono essere sufficientemente elevate perché gli immunocomplessi si possano combinare e si possa apprezzare il precipitato.
Per tali motivi la reazione di precipitazione è poco utilizzata nella
diagnosi delle malattie infettive (necessita di elevate quantità di antigene
e anticorpo) ed è poco usata anche per la ricerca di anticorpi nel siero dei
soggetti affetti da patologie infettive poiché in questi casi è necessario
svelare anche piccole quantità di anticorpi quali si osservano all’inizio del
processo infettivo.
Applicazioni della reazione di precipitazione
La reazione di precipitazione viene generalmente utilizzata con tecniche
qualitative nella identificazione di antigeni utilizzando sieri preparati in
laboratorio ad alto contenuto anticorpale.
Le indicazioni principali riguardano:
la medicina legale
il settore alimentare
identificazione degli antigeni di specie in campioni
di sangue o sperma)
identificazione degli antigeni di specie nelle carni
di insaccati
Si usa in questi casi la tecnica di precipitazione zonale o Ring test che
consiste nello stratificare, in una protetta capillare, l’antigene sul siero
senza mescolare i reagenti. La reazione positiva è data dalla comparsa
di un intorbidamento circolare nella zona di contatto tra i due liquidi.
Reazione di agglutinazione
Mescolando un siero immune specifico (contenente anticorpi specifici)
con antigeni costituiti da elementi cellulari, quali batteri o globuli rossi,
si formeranno immunocomplessi che si riuniscono in ammassi voluminosi
e visibili ad occhio nudo che sedimentano al fondo della provetta.
La reazione di agglutinazione pertanto può essere definita come una
reazione sierologica in cui un siero immune o presunto tale viene saggiato
con un antigene corpuscolato e nella quale la formazione dell’immuno
complesso si palesa con la formazione di ammassi voluminosi.
Meccanismo della reazione di agglutinazione
Il meccanismo che è alla base della formazione degli immunocomplessi
nella reazione di agglutinazione è identico a quello che porta alla
formazione degli immunocomplessi solubili nella reazione di precipitazione.
Ciò che diversifica le due reazioni è dato dalla diversa natura dell’antigene
(corpuscolato nel primo caso, solubile nel secondo) e il diverso aspetto del
sedimento che sarà più grossolano nella reazione di agglutinazione mentre
invece nella reazione di precipitazione apparirà più fine.
Nella reazione di agglutinazione la natura corpuscolata e le dimensioni
più consistenti delle particelle di antigene renderà la formazione e la
riunione degli immunocomplessi non solo più facilmente apprezzabili, ma
ne renderà possibile la formazione anche in presenza di concentrazioni
assolute dei reagenti di gran lunga inferiori rispetto a quelle necessarie
per la reazione di precipitazione.
Applicazioni della reazione di agglutinazione
La reazione di agglutinazione non richiedendo un esatto proporzionamento
dei reagenti e per la sua elevata sensibilità a piccole quantità di anticorpi
è usata frequentemente per la ricerca, nel siero di soggetti sospetti di
infezione, di anticorpi antibatterici reazione di sierodiagnosi. In
questo caso la reazione di agglutinazione viene eseguita con tecnica semiquantitativa allo scopo di stabilire la concentrazione o titolo di anticorpi
presenti nel siero in esame.
Per l’esecuzione si mescolano in una serie di provette, diluizioni scalari del
siero in esame, con una quantità fissa delle sospensioni batteriche e si indica come titolo agglutinante del siero la massima diluizione alla quale si
verifica ancora l’agglutinazione. La reazione richiede la presenza di elettroliti la cui funzione è quella di neutralizzare la cariche elettriche ed è favo
rita dall’agitazione a bassa velocità e dal riscaldamento a 37°
Applicazioni della reazione di agglutinazione
La reazione di agglutinazione è usata anche per l’identificazione di
antigeni batterici batteriodiagnosi che possono essere presenti
in un campione.
La reazione si esegue su provetta aggiungendo un anticorpo noto
all’antigene incognito, l’avvenuta formazione e riunione degli immunocomplessi si paleserà con la formazione di un agglutinato di aspetto
granuloso o fioccoso.
La reazione di agglutinazione è inoltre usata per la determinazione del
gruppo sanguigno. In questo caso la reazione si esegue su vetrino,
mescolando una goccia di sangue con siero immune specifico e
osservando l’eventuale comparsa di agglutinazione che sarà evidenziabile
entro pochi minuti.
Complemento
Il complemento (C) è un complesso di diverse proteine: C1, C2…..C9 molte
delle quali dotate di attività enzimatica, presente nel siero in forma
inattiva.
Queste proteine possono venir attivate in maniera sequenziale e ordinata
con un meccanismo a cascata nel quale i vari componenti si attivano uno
di seguito all’altro e con un meccanismo, definito inoltre, ad amplificazione
che porta alla formazione di numerosi componenti alcuni dei quali
biologicamente attivi
Vie di attivazione del complemento
L’attivazione del complemento avviene attraverso due vie:
Via classica di attivazione
è innescata dal un complesso antigene-anticorpo
intervengono tutti i componenti del complemento da C1 a C9
Via alternativa di attivazione
è filogeneticamente più antica
è indipendente dall’immunocomplesso
è innescata da sostanze estranee prodotte da batteri o virus
compaiono solo alcuni dei componenti della via classica ma sono presenti
componenti specifici
Finalità biologiche del complemento
L’attivazione del complemento, sia secondo la via classica che secondo la
via alternativa porta alla formazione di un complesso litico capace di
provocare un danneggiamento della membrana cellulare che causa la lisi
della cellula.
Il complemento pertanto completa il compito dell’anticorpo il cui ruolo è
quello di riconoscere l’agente estraneo e di legarsi ad esso; tuttavia è tale
interazione, quella con il complemento, che:
Determina la lisi delle cellule estranee (per danneggiamento della
membrana cellulare)
Facilita la fagocitosi dei microrganismi (attraverso la liberazione di
frammenti biologicamente attivi)
Causa un’infiammazione locale
(stimolando l’attività chemiotattica
dei leucociti)
Attivazione del complemento (via classica)
L’attivazione del complemento secondo la via classica consiste in una
serie di reazioni ciascuna delle quali attiva la successiva.
L’evento che innesca tale cascata è rappresentato dalla presenza di un
immunocomplesso nel quale l’anticorpo deve essere o una IgM o una IgG.
L’attivazione del complemento, una volta iniziata, porta alla formazione
di un complesso litico che altera irreversibilmente le membrane.
L’attivazione del sistema del complemento potrà avere un effetto diverso
a seconda della cellula coinvolta nell’immunocomplesso:
i batteri Gram- saranno distrutti (presenza della membrana esterna)
i batteri Gram+ non possedendo membrana esterna non verranno
direttamente lisati ma la liberazione di frammenti attivi a seguito
dell’attivazione del complemento ne faciliterà la fagocitosi e di
conseguenza l’eliminazione
Via classica: unità di riconoscimento
Il primo componente della via classica che viene
attivato è il C1; esso è diviso in C1q, C1r, C1s.
IL C1q esso è una proteina formata da
3 subunità in forma di dimeri ognuna delle quali
possiede tre catene (a,b,c) di 200 aminoacidi,
terminanti con una estremità globulare capace
di legare l’anticorpo a livello degli specifici
domini della catena pesante.
Una molecola di C1q attraverso le sue 18 catene
potrebbe teoricamente legare altrettanti immunocomplessi, in realtà può reagire con un aggregato
costituito da un massimo di 13 molecole. L’attivazione del C1q attiva i
componenti C1r e C1s (presenti come proteasi inattive). In presenza di Ca++
essi si legano al C1q come complesso tetramerico formato da 2 molecole di
C1r e 2 molecole di C1s.
Via classica: unità di attivazione
Il componente C1s attivato, attiva il componente C4 il quale si scinde in C4a (in soluzio
ne) e C4b che si lega alla superficie della
membrana, contemporaneamente il componente C2 si scinde in C2a e C2b. Il C2b è
eliminato mentre C2a si lega al C4b sulla
membrana. Questo complesso chiamato C3
convertasi attiva il componente C3 il quale
a sua volta si scinde in C3a e C3b. Il C3a è
eliminato in soluzione, mentre il C3b si lega
alla C3 convertasi formando il composto
C4bC2aC3b chiamato C5 convertasi in grado
di attivare il componente C5 che sarà scisso
in C5a e C5b.
C4a
C4b
Via classica: unità di attacco
La scissione di C5 da parte della C5
convertasi è l’ultima reazione enzimatica
coinvolta nella via classica di attivazione
del complemento. L’assemblaggio degli altri
componenti si svolge spontaneamente. Il
C5b attiva il C6 formando C5b-6 e ad esso si
aggiungono C7 e C8. Al complesso C5b-6-7-8
che presenta già attività litica, si uniscono da
una a tre molecole di C9. Due di questi monomeri dimerizzano per formare il complesso
finale di attacco del peso di 1,5 milioni di
dalton
C5a
C5
C5 cov.
L’evento litico
Il complesso C5b-6-7-8-9(1-3) causa la
lisi della membrana cellulare. Secondo la
teoria del canale di transmembrana il complesso di attacco formerebbe un canale a
forma di ciambella attraverso il quale
entrerebbe l’acqua. Il debole della teoria
è che la lisi cellulare non è immediata come
tale teoria farebbe supporre, pertanto
è stata proposta la teoria dello scompaginamento del doppio strato secondo la quale
l’evento litico risulta dalla disorganizzazione del doppio strato lipidico, risultato del
l’effetto simultaneo e cooperativo di più
complessi di attacco adiacenti.
Via alternativa di attivazione del complemento
La via alternativa di attivazione del complemento chiamata anche via
della properdina non richiede la presenza di anticorpi specifici per il suo
innesco e pertanto determina un meccanismo di resistenza non specifica
e più immediata all’infezione.
L’attivazione della via alternativa è mediata da polisaccaridi dell’ospite
(LPS), o della parete cellulare dei lieviti, da globuli rossi animali e da
membrane povere di acido neuraminico.
Questa via inoltre non utilizza i componenti C1, C2, C4 che sono i primi
reagenti della via classica ma utilizza dei componenti specifici:
il fattore B, il fattore D e la properdina (P).
Il risultato generale di questa via è lo stesso della via classica: C3 viene
frammentato in C3a e C3b, C5 viene scisso in C5a e C5b permettendo la
formazione del complesso che attacca la membrana, identico a quello
della via classica.
Via alternativa: sequenza di reazioni
Normalmente nel plasma esistono piccole
quantità di C3b per scissione spontanea di
C3. Alcune molecole di C3b si legano al fattore B.
Questo in presenza del fattore D si scinde
in Ba e Bb. Il composto C3bBb stabilizzato
dalla properdina continua a scindere altro
C3. Quando al C3bBb si attacca altro C3b,
la specificità di tale convertasi cambia e
diventa capace di agire da C5 convertasi,
scindendo il componente C5.
A questo punto la sequenza delle reazioni è
uguale a quella della via classica. A livello
della scissione del C3 le due vie convergono.
C9
Attività biologica delle sostanze formate durante
l’attivazione del complemento
L’attivazione del complemento comporta la scissione di molecole di
C3 e C5 e conseguente formazione di molte molecole di C3a, C3b, C5a.
Queste sostanze insieme ad altre che si originano dalla cascata
complementare sono dotate di attività biologica e contribuiscono ad
ampliare la funzioni del complemento.
Anafilotossine
I componenti C3a e C5a provocano una anafilassi complemento-indotta e
determinano un quadro non diverso da quello della classica anafilassi
antigene-anticorpo.
Sia C3a che C5a si legano alle membrane delle mastcellule e dei basofili
causando il rilascio di mediatori farmacologicamente attivi quali l’istamina
e la serotonina il cui maggiore effetto è l’incremento della permeabilità
capillare e la costrizione della muscolatura liscia. Tali mediatori
contribuiscono all’infiammazione locale.
Attività biologica di sostanze formate
dall’attivazione del complemento
Fattori chemiotattici
Ogni sostanza in grado di attirare i leucociti verso una zona di
infiammazione viene considerata un agente chemiotattico. Il fattore Ba
(via alternativa) e il C5a, privato di un frammento terminale che ne annulla
l’azione anafilotossica, sono chemiotattici per PMN e macrofagi, anche il
C5b67, parziale complesso litico, ha funzione chemiotattica.
Fattori opsonizzanti
Il componente C3b è un’opsonina, si lega infatti ad aggregati antigeneanticorpo (presenza di recettori per il C3b) mettendoli a contatto con
cellule fagocitarie dal momento che anche quest’ultime contengono
recettori specifici per il C3b.
Fagocitosi
La fagocitosi è uno dei fondamentali meccanismi di difesa antimicrobica
dell’organismo, rappresenta l’azione con la quale i fagociti trasportano al
loro interno entro vacuoli delimitati da membrana, materiale estraneo in
particolare batteri.
Le cellule impegnate in questo processo di difesa sono chiamate
“fagociti professionali”, sono caratterizzate dalla capacità di accorrere
nel luogo di infezione, aderire, inglobare, uccidere e digerire i
microrganismi. Possiedono inoltre un recettore per le immunoglobuline
(Fc delle IgG) e per il complemento (C3b)
Classificazione dei fagociti
professionali
I fagociti si suddividono in:
Sono presenti nel sangue e sono capaci di attraversare
Fagociti mobili i vasi e di accorrere nel luogo di infezione.
Fagociti fissi
Sono presenti a livello dei tessuti, non sono mobili
perciò agiscono in sede allorchè il torrente linfatico o
ematico porta i batteri a contatto con essi.
Fagociti mobili
Polimorfonucleati
•
•
•
•
•
•
•
•
Attività fagocitaria molto elevata
Vengono mobilitati per primi
Sono la prima linea di difesa
Fagocitano una sola volta
Cellule terminali, vita breve
Muoiono dopo aver fagocitato
Attaccano microrganismi a
localizzazione extracellulare
Contengono granuli ricchi di idrolasi,
lisozima e altri fattori battericidi
Monociti
•
•
•
•
•
•
•
•
Attività inferiore rispetto ai PMN
Vengono mobilitati dopo i PMN
Rappresentano la II°via difesa
Possono fagocitare più volte
Hanno vita più lunga, non sono cellule
terminali
Attaccano parassiti intracellulari
obbligati o facoltativi
Hanno attività fagocitaria inducibile
con segnali come citochine
Contengono granuli equivalenti ai
PMN
Fagociti fissi e fagociti facoltativi
Fagociti fissi
Sono costituiti dai macrofagi tissutali (derivazione monocitica)
Sono presenti nel connettivo, fegato, polmone, milza, linfonodi etc.
Agiscono in sede, sono gli antigeni che, trascinati dal sangue o dalla milza
vengono portati a contatto con i macrofagi tissutali.
Fagociti facoltativi
Sono dotati di attività fagocitaria modesta e occasionale
Mancano di recettori per le Ig e complemento
Sono rappresentati da: fibroblasti, cellule endoteliali, reticolari e spleniche.
Fasi della fagocitosi
La fagocitosi è un evento complesso che si può suddividere in 5 stadi
.
•
•
•
•
Chemiotassi
Opsonizzazione e aderenza
Inglobamento e ingestione
Uccisione e digestione
Esocitosi
Chemiotassi
La chemiotassi è quel fenomeno per cui cellule mobili quali i PMN e i
monociti presenti nel sangue, sono capaci di:
1) avvertire uno stimolo chimico proveniente dal luogo di infezione operato
da fattori chemiotattici
2) aderire alle pareti del vaso,
3) attraversarlo con un movimento chiamato diapedesi
4) dirigersi con moto direzionato verso il luogo dell’infezione
Fattori chemiotattici
•
•
•
•
•
•
Le sostanze chemiotattiche sono numerose e possono agire su tutti i fagociti
C5a è il più potente fattore chemiotattico derivato dal complemento
C567 il parziale complesso litico svolge azione chemiotattica
Leukotriene LTB4 è il più potente fattore chemiotattico generato dalla
lipoossigenazione dell’ac. arachidonico nell’anafilassi Ag-Ab e complemento mediata
Fattori chemiotattici per eosinofili e neutrofili prodotti da mastcellule e basofili nelle
reazioni di ipersensibilità o in seguito ad interazione con anafilotossine nelle reazioni
anafilattiche complemento-mediate
Formil-metionil peptidi prodotti dagli stessi batteri con azione chemiotattica
Il riconoscimento da parte del fagocita di un gradiente di concentrazione della
sostanza chemiotattica, rappresenta lo stimolo al movimento direzionato
attraverso l’interazione con specifici recettori di superficie.
Opsonizzazione
Opsonizzazione, letteralmente preparo al pasto, è la capacità di
fattori sierici chiamati opsonine di depositarsi sulla superficie dei
microrganismi rendendoli più suscettibili alla ingestione da parte dei
fagociti. La principale opsonina è rappresentata dal C3b originatosi dalla
cascata complementare.
I batteri possiedono recettori superficiali per il C3b, l’opsonizzazione
pertanto aumenta l’idrofobicità dei microrganismi e ne neutralizza le
cariche elettriche superficiali favorendo il contatto con il fagocita
Sostanze ad azione antifagocitaria:
Capsula (maschera i recettori per il C3b)
Proteina M di S. pyogenes (impediscono la fissazione del complemento
Proteina A di S. aureus (lega il Fc delle IgG)
Tossine citolitiche (azione tossica specifica verso leucociti e macrofagi
Fattori che favoriscono la opsonizzazione
I fattori che favoriscono la opsonizzazione sono:
Anticorpo specifico,
Forma con il microrganismo un immunocomplesso
che attiva il complemento per via classica
Complemento
Per attivazione diretta, via alternativa, da parte
di sostanze presenti sulla superficie batterica
Il batterio in entrambi i casi è ricoperto di C3b, componente che di fatto
favorisce la opsonizzazione
Ingestione uccisione esocitosi
1)Il batterio opsonizzato viene inglobato
tramite pseudopodi e trasportato all’interno del fagocita (fagosoma). 2) La cellula
viene racchiusa in un vacuolo. 3)Tramite
l’intervento di microtubuli e microfilamenti
tende a fondersi con i granuli del fagocita
(fogolisosoma). 4)L’ ingestione del batterio
genera segnali molto potenti che ne
determinano l’uccisione. 5) Il rilascio degli
enzimi contenuti nei granuli può avvenire
sia all’interno che all’esterno dei granuli in
quest’ultimo caso si possono provocare
danni ai tessuti circostanti e generare uno
stimolo infiammatorio o di cronicizzazione
dell’infiammazione.
Eventi metabolici correlati alla fagocitosi
La presenza del batterio all’interno del fagocita innesca una serie
di eventi metabolici quali un rapido consumo di ossigeno che viene ridotto
ad anione superossido dal NADPH.
Il superossido è convertito ad H2O2 dall’enzima superossidodismutasi.
H2O2 insieme alla mieloperossidasi (presente nei granuli) ossida ioni
alogeno generando alogenuri ossidati ad alto potere tossico.
All’interno del fagosoma unitamente all’azione degli enzimi contenuti nei
granuli viene pertanto a generarsi un ambiente altamente sfavorevole
per la sopravvivenza della grandissima maggioranza dei microrganismi.
I vaccini e il concetto di immunità
Per immunità si intende la possibilità di un individuo di risultare
“immune” cioè esente da una malattia. Esistono diversi tipi di immunità
Immunità naturale
di specie, di razza, individuale
Attiva da pregresse infezioni
naturale
Passiva passaggio di ab da madre
a feto o attraverso il latte
Immunità acquisita
artificiale
Attiva tramite vaccini
Passiva somministrazione di sieri
Vaccini
I vaccini sono sostanze che introdotte nell’organismo sono in grado
di conferire una immunità acquisita artificiale attiva.
L’immunità che consegue alla somministrazione dei vaccini è artificiale
in quanto gli agenti delle malattie sono introdotti artificialmente, ma è
attiva dal momento che l’organismo produce attivamente i fattori di difesa. Con la vaccinazione vengono somministrati gli agenti delle malattie
opportunamente modificati e resi apatogeni, si crea pertanto una infezione clinicamente silente ma tale da sollecitare opportunamente i fattori
di difesa organici
L’immunità che consegue alla somministrazione dei vaccini ha durata
variabile da vaccini a vaccino e può essere prolungata con le vaccinazioni
di richiamo, dosi di vaccino successive al piano base vaccinale, che possono
prolungare anche indefinitivamente il periodo di immunità e con stimoli
“secondari” derivanti dalla presenza dei microrganismi nell’ambiente.
Tipi di vaccini
Gli attuali vaccini sono classificabili in 4 categorie:
1) Vaccini a germi inattivati (uccisi). I microrganismi sono trattati cercando
di conservare la loro immunogenicità, questi vaccini tuttavia richiedono la
somministrazione di alte dosi per ottenere una buona risposta immunitaria,
presentano un lungo periodo di latenza prima della comparsa di protezione
e necessitano della somministrazione di frequenti dosi di richiamo.
2) Vaccini a germi vivi e attenuati sono costituiti da germi vivi (varianti
apatogene) essi provocano una forma attenuata di malattia capace però
di conferire una immunità più efficace e di più lunga durata; richiedono
dosi inferiori rispetto al vaccino allestito con germi uccisi.
Tipi di vaccini
3) Vaccini allestiti con anatossine, le tossine vengono trasformate in
prodotti non tossici (anatossine) con formalina allo 0,5% e calore.
Il potere tossico viene eliminato senza alterare la struttura antigene.
Questi vaccini inducono un forte stato di immunità, mantenuto con
opportuni richiami.
4) Vaccini costituiti da componenti strutturali isolate dai microrganismi
possono essere costituiti ad es. dai polisaccaridi capsulari; tali vaccini,
essendo costituiti da antigeni timo-indipendenti, danno una immunità di
breve durata e non prolungabile con la vaccinazioni di richiamo.
Impiego dei vaccini
L’utilizzo fondamentale dei vaccini riguarda la prevenzione delle malattie
infettive, essi pertanto hanno un impiego preminentemente profilattico.
Malgrado l’importante contributo dei vaccini, ancora oggi non è possibile
vaccinare contro alcune malattie sia per l’incapacità di mettere a punto un
efficace vaccino sia per l’impossibilità di realizzare una vaccinazione di
massa, tuttavia molti vaccini tradizionali sono stati in questi ultimi anni
migliorati.
Esempi:
Colera: vaccino ucciso sostituito con vaccino orale ottenuto con DNA ricom.
Pertosse: vaccino ucciso sostituito con tossina geneticamente inattivata
Tifo: vaccino ucciso sostituito con mutanti apatogeni (vaccino orale)
Requisiti dei vaccini: efficacia e sicurezza
Un vaccino deve essere efficace, cioè capace di indurre una buona
risposta immunitaria, una protezione duratura con un minimo di inoculazioni
di richiamo
Un vaccino deve essere sicuro cioè innocuo capace di non provocare effetti
collaterali di rilievo
Questo scopo sarà raggiunto quanto più il vaccino conterrà antigeni
“giusti” (antigeni specificatamente correlati alla virulenza) e antigeni
“buoni”, (antigeni immunogeni) in grado di sollecitare opportunamente il
sistema immunitario.
Vaccino ideale e prospettive future
Il vaccino ideale è quel vaccino capace di provocare una efficace risposta
protettiva, senza effetti collaterali, deve essere chimicamente stabile, di
basso costo e di facile somministrazione.
I recenti progressi hanno messo a disposizione nuove strategie per la
produzione dei vaccini:
1) Vaccini a DNA, il DNA contenente i geni dei fattori di virulenza vengono
introdotti nell’organismo e fagocitati inducendo la risposta protettiva
2) Clonazione di DNA ricombinante per la sintesi in cellule lievito di antigeni
che inducono una risposta immune proteggente
3) Sintesi chimica di proteine e polipeptidi che mimano i principali antigeni
dei microrganismi
4) Costruzione mediante ingegneria genetica di microrganismi mutanti non
patogeni
5) Produzione di anticorpi monoclonali mimanti i determinanti superficiali
delle proteine di superficie dei microrganismi patogeni
Vaccini antivirali
Sono usati per la prevenzione delle patologie virali.
Sono di due tipi:
Vaccini allestiti con
virus inattivati
Devono essere somministrati in elevata
quantità per avere una efficace risposta
Vaccini allestiti con
virus attenuati o
mutanti virali
Possono essere somministrati in piccola
quantità dal momento che sono vivi;
producono uno stimolo antigenico maggiore
Prospettive future
Per i vaccini virali come per i vaccini batterici, la direttrice fondamentale
è quella intesa a isolare e purificare la componenti virali responsabili della
immunogenicità e di allestire vaccini usando quanto possibile antigeni
prodotti per sintesi o ottenuti in forma pura
I vaccini antivirali disponibili in Italia sono:
Vaccino antipoliomelitico
Vaccino antiepatite B
Vaccino antimorbillo
Vaccino antiparotite
Vaccino antirosolia
Vaccino antiinfluenzale
Vaccino antirabbico
Le vaccinazioni in Italia
Obbligatorie
Poliomelite, tetano, difterite, epatite B
Consigliate
Morbillo, pertosse, parotite, Haemophilus
influenzae tipo B, rosolia (sesso femminile)
Previste per alcune
categorie
Tifo, tubercolosi, rabbia, varicella
Utili in talune circostanze
Influenza
Abolite
vaiolo
Immunizzazione passiva: sieri immuni
L’immunizzazione passiva consiste nella somministrazione di sieri
immuni cioè contenenti anticorpi contro un determinato batterio o
una data tossina, a scopo terapeutico
Tale tecnica, mette immediatamente a disposizione dell’organismo
gli anticorpi di cui ha bisogno e serve a contrastare un’infezione già in
atto; i sieri possono avere un’applicazione oltre che terapeutica anche
profilattica quando si abbia ragione di ritenere che un individuo è esposto
ad un rischio imminente di malattia
Attualmente la disponibilità di farmaci antibatterici ha ridotto l’impiego
della sieroterapia nelle infezioni, pur tuttavia, l’immunizzazione passiva
rimane un presidio fondamentale nelle infezioni da germi esotossici, dove
la terapia è rivolta ad impedire il legame tossina-cellula cosa che è
ottenibile esclusivamente con l’anticorpo specifico
Produzione di sieri immuni e durata dell’immunità
I sieri immuni vengono allestiti in animali di grossa taglia sottoposti a
trattamento immunizzante con gli antigeni nei confronti dei quali si
desidera ottenere produzione di anticorpi, quindi salassati quando il livello
anticorpale è massimo. I sieri animali, contenendo tracce di proteine
eterologhe, possono causare reazioni di ipersensibilità anche assai gravi.
Oggi si impiegano preparazioni di γ globuline iperimmuni ottenute da
volontari umani che si sono vaccinati e il cui sangue ha un contenuto
anticorpale specifico assai alto.
Le preparazioni di gamma globuline umane hanno il vantaggio, rispetto ai
sieri animali di non dar luogo a fenomeni allergici.
In entrambi i casi, l’immunità che consegue è di breve durata (il tempo
richiesto dagli anticorpi per venir metabolizzati cioè 20-30 giorni)
Impiego dei sieri immuni
I sieri più utilizzati sono:
• Sieri antiesotossici (difterite, tetano, butulino, gangrena gassosa)
• Siero antivipera o altri veleni animali (scorpioni, ragni, serpenti)
• Sieri iperimmuni contro malattie esantematiche (morbillo, rosolia,
scarlattina) allo scopo di alleviare i sintomi e prevenire le
complicanze.
• Siero antirabbico per il trattamento dei soggetti esposti all’infezione,
unitamente alla somministrazione di vaccino (dato il periodo di
incubazione della malattia assai lungo)
Sieri immuni di comune impiego
patologia
tipo siero
impiego
commento
butulino
IGE (animali)
terapia
somm. precoce
difterite
IGE
profilas. o terap. somm. precoce
pertosse
IGI (umane)
profilas. o terap. riduz. complic.
tetano
IGI
profilassi
assoc. con vacc.
morbillo
IGI
profilassi
somm. precoce
parotite
IGI
profilassi
dubbia efficacia
rosolia
IGI
profilassi
prevenz. rischi
feto
IGE=eterologhe
IGI=iperimmuni
Ipersensibilità
Le reazioni di ipersensibilità sono reazioni che esprimono una aumentata
suscettibilità dell’organismo nei confronti di determinati antigeni,
piuttosto che un potenziamento della risposta immune
Il termine ipersensibilità, pertanto, sta ad indicare una risposta
secondaria (penetrazione dell’antigene per la seconda volta) che avviene
in forma esagerata o inappropriata o che si risolve in un danno tissutale.
Reazioni di ipersensibilità
Le reazioni di ipersensibilità sono di due tipi: immediato e ritardato
Caratteristica
Tipo immediato Tipo ritardato
Mediatori
Anticorpi
Cellule
Tempo
comparsa
reazioni
Cellule
coinvolte
Pochi minuti
24-48 ore
PMN e
plasmacellule
linfociti e
macrofagi
Tipi di ipersensibilità
I fenomeni di ipersensibilità sono divisi in 4 tipi:
•
•
•
•
Reazioni di tipo I o anafilattiche
Reazioni di tipo II o citotossiche
Reazioni di tipo III o da immunocomplessi
Reazioni di tipo IV o di ipersensibilità ritardata
Le reazioni di tipo I, II, III, sono di tipo immediato
Le reazioni di tipo IV sono di tipo ritardato
Ipersensibilità di tipo I - anafilassi
Questo tipo di ipersensibilità è una reazione allergica immediata dovuta
alle immunoglobuline E che vengono prodotte, in elevata quantità in taluni
individui, in seguito alla stimolazione con particolari antigeni denominati
allergeni.
I soggetti coinvolti sono una modesta percentuale di popolazione che è
sensibile a particolari sostanze e ha la capacità di produrre in gran
quantità anticorpi appartenenti alla classe delle IgE.
Tra gli allergeni più comuni abbiamo:
Antigeni completi come: pollini, epiteli di animali, polveri oppure proteine
somministrate come: siero di cavallo od ormoni
Apteni sostanze a basso peso molecolare che si legano ai tessuti o alle
proteine sieriche, stimolando così la produzione di IgE come taluni farmaci
Le fasi dell’anafilassi
Le reazioni anafilattiche sono reazioni secondarie
che possono essere così schematizzate:
1)
2)
3)
4)
5)
Esposizione all’allergene
Produzione di anticorpi della classe delle IgE
Legame delle IgE alle mast cellule
Nuova esposizione all’allergene
Legame dell’antigene con le IgE legate alla
superficie delle mast cellule
6) Rilascio di mediatori chimici attivi da parte
delle mast cellule sensibilizzate
7) Azione di questi mediatori su vari organi
N.B. il complemento, tramite le anafilotossine può
indurre la degranulazione diretta dei mastociti
(anafilassi complemento-mediata)
Il legame delle IgE alle mast cellule
Le mast cellule e i basofili (forma circolante delle mast cellule) possiedono sulla loro superficie recettori ai quali si legano le IgE attraverso
la porzione Fc della catena ε. La quantità di IgE legata alla cellula è
proporzionale alle IgE seriche che è più elevata nei soggetti allergici.
Le mast cellule contengono mediatori chimici dell’ipersensibilità immediata
altamente attivi.
La reazione allergica viene scatenata dal ponte che si viene a creare
tra una molecola di IgE e l’altra per la presenza dell’antigene.
Ciò trasmette un segnale all’interno della cellula che avvia due tipi di
reazioni che comportano la liberazione di mediatori farmacologici:
neoformati e preformati.
Mediatori chimici preformati rilasciati
dalle mast cellule sensibilizzate
Il legame a ponte, operato dall’antigene, tra due molecole di IgE legate
alla superficie di una mast cellula, attiva una serina esterasi citoplasmatica
che, tramite l’AMPc, degranula la cellula liberando i mediatori neoformati
I principali mediatori neoformati sono: istamina, enzimi proteolitici,
eparina e fattori chemiotattici
L’istamina ha azione rapida e agisce su diversi bersagli attraverso due tipi
di recettori: H1 e H2.
Gli H1 si trovano nella muscolatura liscia dei bronchi e dei vasi; la loro
stimolazione determina broncocostrizione, vasodilatazione e aumento della
permeabilità vasale.
I recettori H2 si trovano nello stomaco e a livello cardiaco; la loro
stimolazione porta ad aumento della secrezione gastrica e ad azione
inotropa e cronotropa.
Mediatori chimici neoformati rilasciati
dalle mast cellule sensibilizzate
L’attivazione della serina esterasi, attraverso una fosfolipasi, rende
disponibile l’acido arachidonico della membrana che può essere metabolizzato dagli enzimi: lipossigenasi e ciclossigenasi.
Prodotti della via della ciclossigenasi: prostaglandine e trombossani.
Effetti biologici: contrazione muscolatura bronchiale, vasodilatazione,
aggregazione piastrinica
Prodotti della via della lipossigenasi: leucotrieni e il fattore chemiotattico
LTB4
Effetti biologici: effetto infiammatorio e contrazione muscoli bronchiali.
LTD4 e altri fattori chemiotattici: induzione di neutrofili
eosinofili e basofili
Reazioni anafilattiche
Le reazioni anafilattiche sono la conseguenza della liberazione di
mediatori farmacologicamente attivi con effetti locali o sistemici
Forma meno grave, nota come “allergia atopica”
Si verifica nel 10% della popolazione
Anafilassi locale
Causata da: pollini, acari, polveri domestiche, alimenti
Sintomi: rinite, congiuntivite, asma, febbre da fieno,
(secondo la via di introduzione dell’allergene)
Anafilassi sistemica
Le reazioni sistemiche sono la conseguenza della penetrazione profonda
dell’allergene nell’organismo.
Estremamente grave
Può condurre a morte il soggetto in pochi minuti
Anafilassi sistemica
In passato era spesso provocata dalla somministrazione di siero eterologo
Può essere scatenata da: alimenti, prodotti chimici,
farmaci
Sintomi: grave ipotensione, edema della glottide
Ipersensibilità di tipo II- reazioni citotossiche
Sono reazioni spesso dirette contro componenti dell’organismo e quindi
definibili come reazioni autoimmuni.
Questo tipo di ipersensibilità dipende dal fatto che anticorpi, diretti
contro la superficie delle cellule bersaglio, interagiscono con molecole del
complemento e con una varietà di cellule effettrici causando danni cellulari
L’effetto lesivo può essere di tipo diretto o di tipo indiretto
L’azione diretta è dovuta all’interazione tra anticorpi (IgG) e antigeni posti
sulla superficie cellulare con attivazione del complemento e lisi cellulare
L’azione indiretta è dovuta alla opsonizzazione delle cellule bersaglio che in
tal modo sono rese suscettibili all’azione di effettori cellulari: cellule K,
piastrine, macrofagi, monociti.
Ipersensibilità di tipo II: esempi
Reazioni trasfusionali
Sono reazioni che si verificano quando, nelle trasfusioni, esista una
incompatibilità tra il sangue del donatore e il sangue del ricevente.
I soggetti possono essere di gruppo A, B, O, AB
Se un soggetto di gruppo O che non possiede alcun antigene sulla superficie
dei globuli rossi ma possiede nel siero gli anticorpi anti A e anti B, riceve il
sangue da un soggetto di gruppo A; le emazie trasfuse reagiranno con gli
anticorpi anti A presenti nel siero e si avrà una reazione emolitica
I soggetti di gruppo O saranno donatori universali, in quanto non contengono
antigeni sulla superficie dei globuli rossi.
I soggetti di gruppo AB saranno accettori universali poiché non possiedono
anticorpi anti A o anti B nel siero.
Ipersensibilità di tipo II: esempi
Malattia emolitica del neonato
Si verifica in neonati, la cui madre Rh-, sensibilizzata durante una gravidanza precedente, ha prodotto anticorpi anti Rh+ verso i globuli rossi del
figlio.
Ad una seconda gravidanza gli anticorpi anti Rh+ presenti nella madre e
capaci di attraversare la placenta reagiranno contro le emazie del feto
Rh+ determinando la lisi delle emazie.
Malattie autoimmuni
Ipersensibilità di tipo III reazioni da immunocomplessi
Questo tipo di ipersensibilità è chiamata da
immunocomplessi. Questi, formati dall’unione
antigene-anticorpo, sono generalmente eliminati
dall’organismo tramite il sistema reticolo
endoteliale; se si formano in notevole quantità,
possono causare fenomeni di ipersensibilità
attraverso una massiccia attivazione del
complemento e la liberazione di fattori attivi
sulla permeabilità vascolare, di fattori
chemiotattici e di fattori che facilitano
l’adesività dei fagociti agli immunocomplessi.
Si distinguono due tipi di ipersensibilità
Eccesso di anticorpo
Eccesso di antigene
Reazione di Arthus (reazione da immunocomplessi
con eccesso di anticorpi)
Agli inizi del 1900 Arthus notò che conigli, inculati settimanalmente per
via sottocutanea, con siero di cavallo rispondevano a successive dosi dello
stesso antigene con una notevole infiammazione locale.
Questa reazione, chiamata dal suo scopritore reazione di Arthus, richiede
la presenza di grandi quantità di anticorpi che reagiscono con l’antigene
inoculato intradermicamente formando un precipitato che penetra nelle
pareti dei vasi sanguigni locali
Gli immunocomplessi fissano il complemento con formazione di fattori
chemiotattici attivi. I PMN attivati fagocitano i complessi immuni causando
liberazione di enzimi lisosomiali, determinando necrosi delle cellule
adiacenti e conseguente infiammazione
Malattia da siero (reazione da immunocomplessi
con eccesso di antigene)
Si tratta di una reazione di ipersensibilità che si verifica per inoculazione
di siero eterologo
Dal momento che tali sieri contengono proteine eterologhe, il soggetto
sintetizza anticorpi contro di esse
Si generano immunocomplessi solubili con eccesso di antigene che restano
in circolo e che a livello capillare precipitano attivando il complemento e
determinando fenomeni infiammatori
La reazione è simile a quella di Arthus, differenziandosi per il fatto che
l’una è localizzata mentre quest’ultima è sistemica.
Ipersensibilità di IV tipo (ritardata)
L’ipersensibilità di tipo IV include le reazioni cellulo-mediate.
Sono reazioni secondarie (penetrazione per la II° volta dell’antigene)
determinate da particolari antigeni.
I mediatori delle reazioni sono cellule: una particolare categoria di
linfociti T.
Le manifestazioni infiammatorie avvengono dopo 24-48 h dalla
penetrazione, per la seconda volta dell’antigene.
Ipersensibilità di IV tipo (esempi)
L’esempio più classico di ipersensibilità di IV tipo è rappresentata
dall’infezione tubercolare
Il Mycobacterium tubercolosis possiede degli antigeni di natura proteica
che determinano nell’organismo una condizione di sensibilizzazione
allergica di tipo ritardato
Ipersensibilità ritardata indotta da
Mycobacterium tubercolosis
-Il M. tubercolosis penetra nell’organismo e viene fagocitato senza
essere distrutto.
-Gli antigeni proteici mobilitano i
linfociti T i quali, sensibilizzati, si
moltiplicano generando un clone di
cellule T sensibilizzate.
-Ad un secondo contatto con l’antigene, le cellule t producono citochine
che determinano una infiammazione
e formazione di macrofagi attivati