OFTALMOLOGIA
1.CENNI DI ANATOMIA
L’apparato visivo, che origina embriologicamente dal sistema nervoso centrale, è costituito da una
serie di strutture che comprendono a livello periferico i due bulbi oculari e a livello centrale la
corteccia cerebrale occipitale e una catena di neuroni che trasporta l’informazione visiva dal
tessuto retinico alla corteccia cerebrale, la via ottica.
I bulbi o globi oculari sono due strutture periferiche e costituiscono la prima parte dell’apparato
visivo. Sono di forma quasi sferica con un diametro antero-posteriore di 24 mm (nella media della
popolazione)e sono costituiti da 3 strati ognuno dei quali ha caratteristiche e funzioni specifiche.
Lo strato più esterno è la sclera, un tessuto bianco di origine connettivale, molto resistente, con
funzioni di sostegno e di protezione per tutto il bulbo e in particolare nei confronti degli strati
interni, più delicati e più importanti funzionalmente.
La sclera nella sua porzione anteriore subisce nel corso dell’embriogenesi delle modifiche
nella composizione e nella disposizione degli elementi connettivali che la costituiscono e
acquista una particolare caratteristica: la trasparenza. La porzione anteriore della sclera in
virtù delle sue peculiari caratteristiche, pur appartenendo allo strato sclerale, viene
considerata e descritta come una struttura indipendente e viene chiamata cornea.
La cornea costituisce il sesto anteriore del globo oculare, è una struttura trasparente e
costituisce un importantissimo mezzo diottrico. Infatti la cornea essendo trasparente
consente ai raggi luminosi di entrare nel globo oculare e conferisce loro una certo grado di
convergenza, che, sommata alla convergenza data dal cristallino, secondo mezzo diottrico
dell’occhio, consente alla maggior parte dei raggi luminosi di andare a fuoco sulla retina. Per
poter essere trasparente la cornea possiede un’altra particolare caratteristica la avascolarità.
Non ci sono infatti vasi sanguigni che vascolarizzano la cornea la quale riceve gli elementi
necessari al suo metabolismo dal film lacrimale, che bagna la sua parte superficiale, e
dall’umor acqueo, che riempie la camera anteriore del bulbo oculare e che bagna la sua
porzione posteriore. La cornea ha uno spessore di circa 550 μm ed è costituita dai seguenti
strati: l’epitelio corneale, lo strato più superficiale, la membrana di Bowman, lo stroma, lo
strato più rappresentato, la membrana di Descemet, l’endotelio, lo strato più interno.
Lo strato intermedio del globo oculare è la uvea. Costituita da tessuto connettivo lasso, l’uvea è lo
strato vascolare del globo: attraverso l’ uvea infatti arrivano i vasi responsabili della perfusione
degli strati più interni dell’occhio. La porzione posteriore dell’uvea viene chiamata coroide. Essa è
la più rappresentata, è un tessuto vascolare ed ha prettamente funzioni nutritizie. Le porzioni
anteriori dell’ uvea acquistano caratteristiche particolari e formano il corpo ciliare e l’iride.
Il corpo ciliare ha due fondamentali funzioni: produce l’umor acqueo ed è responsabile del
meccanismo dell’accomodazione. Infatti grazie alle fibre zonulari le contrazioni del muscolo ciliare
vengono trasmesse al cristallino che modifica così la sua forma e il suo potere diottrico
(meccanismo dell’accomodazione).
L’iride è la porzione più anteriore della coroide, è un diaframma con la capacità di stringere (miosi)
o aumentare (midriasi) il proprio diametro regolando in questo modo la quantità di luce che può
raggiungere gli strati retinici interni. Questa regolazione è sotto il controllo della innervazione
parasimpatica (miosi) e ortosimpatica (midriasi). L’iride ha una pigmentazione variabile negli
individui da marrone scura a cerulea, in base alla quantità di pigmento melaninico presente. L’iride
rappresenta l’elemento responsabile del colore che noi comunemente attribuiamo agli occhi.
La retina è lo strato più interno ed è di natura nervosa. È costituito da elementi cellulari diversi che
si dispongono in 10 strati. La retina è il tessuto deputato a raccogliere le radiazioni luminose grazie
alla presenza dei fotorecettori, cellule nervose modificate in grado di innescare una reazione
biochimica ogni volta che un fotone li colpisce. Da questa reazione biochimica nasce l’impulso
nervoso che viene trasmesso alla catena di neuroni che dai fotorecettori retinici arriva fino alla
corteccia occipitale. Esistono due tipi di fotorecettori , i coni presenti soprattutto nella porzione
posteriore centrale della retina chiamata macula, responsabili della massima acutezza visiva e della
visione diurna, e i bastoncelli, presenti in tutta la restante parte della retina, responsabili della
visione periferica e della visione in condizioni di scarsa luminosità.
Considerando ora il globo oculare nella sua tridimensionalità, esso è rappresentabile come una sfera
cava divisibile al suo interno schematicamente in tre spazi considerabili separatamente uno
dall’altro: la camera anteriore, la camera posteriore e la camera vitrea.
La camera anteriore è la porzione di globo oculare delimitata anteriormente dalla cornea e
posteriormente dall’iride nella sua porzione periferica e dalla faccia anteriore del cristallino nella
sua porzione centrale. Il contenuto della camera anteriore è costituito da umor acqueo.
La camera posteriore è delimitata anteriormente dalla superficie posteriore dell’iride
(perifericamente) e dalla superficie posteriore del cristallino (centralmente) e posteriormente dalla
jaloide anteriore, sottile membrana che riveste anteriormente il vitreo.
La camera vitrea è la più ampia e costituisce da sola circa l’80% del volume dell’intero globo
oculare. È in rapporto anteriormente con la camera anteriore e posteriormente con la retina. Il suo
contenuto è il vitreo.
I due globi oculari sono inseriti nelle ossa del massiccio facciale. La porzione di massiccio facciale
deputata ad accogliere i bulbi oculari prende nome di orbita.
L’orbita è una regione pari e simmetrica del massiccio facciale deputata ad accogliere e proteggere
le strutture che costituiscono l’apparato visivo.
La forma che si attribuisce all’orbita è quella di un tronco di piramide con la base
rivolta in avanti e l’apice rivolto verso l’interno, in corrispondenza dell’emergenza del nervo
ottico dal foro ottico.
Dell’orbita si descrive il contorno esterno (cornice orbitaria), il tetto, il pavimento, la parete laterale
e la parete mediale.
La cornice orbitaria è formata dall’osso frontale superiormente, dall’osso zigomatico nella
porzione infero-laterale e dall’osso mascellare nella porzione infero-mediale.
Il tetto è costituito nei due terzi anteriori dall’osso frontale e nel terzo inferiore dalla piccola ala
dello sfenoide. Nella porzione antero-laterale è presente una depressione che accoglie la ghiandola
lacrimale. Il tetto separa l’orbita dal seno frontale (anteriormente) e dalla fossa cranica anteriore
(posteriormente). Un difetto congenito o post traumatico della parete ossea che costituisce il tetto
dell’orbita può causare una proptosi pulsante per la trasmissione della pulsazione del liquor agli
spazi orbitari.
La parete laterale è costituita nel terzo anteriore dall’osso zigomatico e nei due terzi posteriori dalla
grande ala dello sfenoide.
Il pavimento è costituito principalmente dall’osso mascellare che ne rappresenta la porzione anteromediale. La porzione antero-laterale è costituita dell’osso zigomatico mentre la porzione posteriore
è costituita per una piccola parte dall’osso palatino. Il pavimento è la parete dell’orbita più
frequentemente sede di fratture (fratture blow-out). In particolare la regione più fragile è costituita
dalla porzione postero mediale dell’osso mascellare. Il pavimento dell’orbita forma anche il tetto
del seno mascellare pertanto patologie a carico del seno mascellare come neoplasie o infezioni
possono dare un secondario interessamento orbitario.
La parete mediale è costituita principalmente dall’osso lacrimale anteriormente e dalla lamina
papiracea dell’etmoide posteriormente. Partecipano alla formazione della parete mediale anche il
corpo dello sfenoide, posteriormente alla lamina papiracea e l’osso mascellare, che costituisce la
porzione anteriore della fossa lacrimale. La parete mediale anteriormente presenta una doccia, la
fossa lacrimale, che accoglie il sacco lacrimale. La lamina papiracea per il suo modesto spessore e a
causa della sua porosità è frequentemente sede di fratture. Inoltre non costituisce una valida
barriera nei confronti di processi infettivi a carico dei seni etmoidali cosicché frequentemente la
sinusite etmoidale può dare origine a cellulite orbitaria.
Nella porzione posteriore l’orbita presenta tre fori che mettono in contatto la regione orbitaria con la
fossa cranica: il foro ottico, la fessura orbitaria superiore e la fessura orbitaria inferiore.
Il foro ottico dà passaggio al nervo ottico, all’arteria oftalmica e a un contingente di fibre nervose
simpatiche provenienti dal plesso carotideo interno.
Attraverso la fessura orbitaria superiore passano i rami lacrimale, frontale e naso ciliare del nervo
oftalmico (I branca del nervo trigemino), il nervo oculomotore comune, il nervo trocleare, il nervo
abducente, la vena oftalmica superiore, il ramo superiore della vena oftalmica inferiore e un
contingente di fibre nervose simpatiche provenienti dal plesso cavernoso.
La fessura orbitaria inferiore dà passaggio al nervo mascellare (II branca del nervo trigemino),
all’arteria infraorbitaria e al ramo inferiore della vena oftalmica inferiore.
L’orbita contiene il bulbo oculare, la muscolatura oculare estrinseca con la propria innervazione, il
nervo ottico, le strutture vascolari arteriose e venose, il sistema di sostegno costituito da setti fibrosi
e fasce di tessuto connettivo, il grasso peribulbare e la ghiandola lacrimale.
Il contenuto dell’orbita deve essere considerato come un’appendice del sistema nervoso centrale. La
retina infatti è costituita da tessuto nervoso formatosi da un’estroflessione del diencefalo
mentre gli involucri fibrovascolari che circondano la retina sono considerati omologhi delle
meningi. La retina, attraverso gli assoni delle cellule multipolari che formano il nervo ottico, è
collegata al chiasma e quindi al diencefalo. Inoltre a livello del nervo ottico i rivestimenti
fibrovascolari del bulbo oculare continuano nelle meningi.
Lo stretto legame tra strutture oculari e sistema nervoso centrale dipende dallo sviluppo
embriologico dell’apparato visivo. L’occhio primitivo si forma infatti da un’estroflessione
peduncolata del diencefalo, la vescicola ottica. La retina è pertanto una struttura di origine
diencefalica e il nervo ottico costituisce il collegamento tra occhio e sistema nervoso centrale.
2.MUSCOLI E MOVIMENTI OCULARI
I movimenti oculari vengono divisi in tre gruppi le duzioni, le versioni e le vergenze.
Quando parliamo di duzioni ci riferiamo ai movimenti di un occhio considerato singolarmente. Le
duzioni sono per definizione movimenti monoculari. Essi sono l’adduzione (movimento verso
l’interno), l’abduzione (movimento verso l’esterno), l’elevazione (movimento verso l’alto), la
depressione (movimento verso il basso), l’intorsione (rotazione del bulbo verso l’interno attorno al
suo asse antero-posteriore), l’extorsione (rotazione del bulbo verso l’esterno attorno al suo asse
antero-posteriore).
Le versioni sono movimenti binoculari simultanei e coniugati, sono cioè movimenti di entrambi gli
occhi nella stessa direzione. Essi sono la destroversione e la levoversione (movimento di entrambi
gli occhi verso destra e verso sinistra), la sursumversione e la infraversione (movimento di entrambi
gli occhi verso l’alto e verso il basso ), la sursumversione e l’infraversione verso destra (movimento
di entrambi gli occhi verso l’alto a destra e verso il basso a destra), la sursumversione e
l’infraversione verso sinistra (movimento di entrambi gli occhi verso l’alto a sinistra e verso il basso
a sinistra).
Le vergenze sono movimenti binoculari simultanei e disgiunti, cioè movimenti di entrambi gli occhi
in direzioni opposte. Comprendono la convergenza, che è il movimento simultaneo dei due occhi
verso l’interno e la divergenza ,che è il movimento simultaneo dei due occhi verso l’esterno
partendo da una posizione di convergenza. Il movimento di convergenza viene stimolato quando si
fissa un oggetto che si avvicina verso gli occhi di chi osserva, mentre il movimento di divergenza
viene stimolato quando si fissa un oggetto vicino che si allontana.
I movimenti oculari sono possibili grazie al’azione dei muscoli estrinseci
dell’occhio: il retto mediale, il retto laterale, il retto superiore, il retto
inferiore, il grande obliquo e il piccolo obliquo.
Il retto mediale origina all’apice dell’orbita, dall’anello di Zinn e si inserisce a livello sclerale a 5,5
mm dal limbus. La sua unica azione è l’adduzione.
Il retto laterale origina all’apice dell’orbita, dall’anello di Zinn e si inserisce a livello sclerale a 7,0
mm dal limbus. La sua unica azione è l’abduzione.
Il retto superiore origina dall’anello di Zinn e si inserisce a 8,0 mm dal limbus. La sua azione
primaria è l’elevazione e le sue azioni secondarie sono l’adduzione e l’intorsione.
Il retto inferiore origina dall’anello di Zinn e si inserisce a 6,5 mm dal limbus. La sua azione
primaria è la depressione e le sue azioni secondarie sono l’adduzione e l’extratorsione.
L’obliquo superiore origina dall’apice orbitario supero-medialmente rispetto al forame ottico,
decorre in avanti in rapporto con la parete mediale dell’orbita fino ad arrivare alla troclea, un anello
fibroso attraverso il quale il muscolo passa e dopo il quale cambia direzione portandosi indietro e
medialmente per inserirsi in posizione retroequatoriale a livello del quadrante supero-temporale. La
sua azione primaria è l’intrarotazione e le sue azioni secondarie sono la depressione e l’abduzione.
L’obliquo inferiore è l’unico muscolo che origina davanti al bulbo. Infatti tutti i muscoli oculari
originano dall’apice orbitario e si portano in avanti per inserirsi nella sclera bulbare, il piccolo
obliquo invece nasce dal pavimento dell’orbita in posizione mediale e si porta in dietro e
lateralmente per inserirsi in posizione retro equatoriale a livello del quadrante infero-temporale.
L’azione primaria è l’extorsione, le sue azioni secondarie sono l’elevazione e l’abduzione.
3.VIE OTTICHE
Le informazioni sensitive relative agli stimoli luminosi sono raccolte dallo strato nervoso del bulbo
oculare, la retina. In particolare i coni e i bastoncelli sono le cellule deputate a raccogliere e a
trasmettere le informazioni al sistema nervoso centrale. Questa trasmissione di informazioni tra un
organo periferico e il sistema nervoso centrale avviene grazie a una serie di collegamenti nervosi
che prende il nome di via ottica.
L’informazione luminosa dopo la prima recezione ad opera dei fotorecettori, viene trasmessa alle
cellule bipolari, cellule nervose costituenti lo strato intermedio retinico, e da qui alle cellule
ganglionari, cellule nervose costituenti lo strato profondo della retina. Le cellule ganglionari
possiedono dei dendriti, terminazioni che raccolgono l’informazione in entrata proveniente dalla
cellula bipolare e un assone terminazione che veicola l’informazione in uscita dalla cellula. Gli
assoni di tutte le cellule ganglionari si riuniscono a formare il nervo ottico, struttura nervosa che
costituisce il primo importante elemento delle vie ottiche. Ogni nervo ottico è costituito da una serie
di fibre, prolungamento degli assoni delle cellule ganglionari, che veicolano le informazioni di
ciascun punto retinico. Le fibre che veicolano le informazioni di alcune aree retiniche hanno un
comportamento particolare, in particolare le fibre che trasmettono le informazioni del settore
temporale e del settore nasale della retina. I nervi ottici fuoriescono dal polo posteriore, attraversano
l’orbita e si impegnano nel foro ottico con una direzione dall’esterno verso l’interno, convergendo
in un'unica struttura nervosa di grande interesse anatomico e clinico, il chiasma. A livello del
chiasma le fibre del nervo ottico assumono un decorso particolare: le fibre provenienti dai settori
temporali mantengono un decorso omolaterale, mentre le fibre provenienti dai settori nasali
decussano assumendo un decorso contro laterale. Le fibre nervose che fuoriescono dal chiasma si
chiamano tratti ottici e veicolano le informazioni nervose dal chiasma ai corpi genicolati laterali
dove avviene la sinapsi tra l’assone della cellula ganglionare e i dendriti delle cellule nervose della
sostanza grigia del corpo genicolato. Gli assoni di queste cellule veicolano le informazioni alla
corteccia occipitale attraverso una sistema di fibre chiamate radiazioni ottiche. La stazione finale di
raccolta e elaborazione dell’informazione visiva è la scissura calcarina della corteccia occipitale,
in particolare le aree 17, 18 e 19 di Brodman.
5.POSIZIONI ANOMALI DEL CAPO (PAC)
Una posizione anomala del capo può essere dovuta a problemi muscolo-scheletrici oppure può
essere associata a problemi oculari. Al fine di chiarire l’eziologia di una PAC può essere utile
eseguire una mobilizzazione passiva del capo: se la mobilità passiva è nella norma più
probabilmente l’origine della PAC potrebbe essere oculare. Le posizioni anomale del capo possono
essere di tre tipi: rotazione, chin-up o chin-down (verso l’alto o verso il basso), inclinazione. Lo
scopo per cui il paziente assume una PAC è quello di conservare la visione binoculare singola,
evitare la diplopia, stabilizzare un nistagmo (posizionando gli occhi a livello del “null point”) o di
migliorare un difetto rifrattivo. Il paziente con PAC si trova in una di queste condizioni:
strabismo incomitante: i pazienti con strabismo incomitante riescono a mantenere gli occhi in asse
nella posizione di sguardo dove lo strabismo è ridotto o annullato grazie alla PAC. Per esempio in
caso di paralisi del VI nervo cranico di destra il paziente presenterà una deviazione verso l’interno
dell’occhio destro nella destroversione ed occhi paralleli nella levoversione (versione verso
sinistra), per cui adotterà una posizione del capo ruotata verso destra (FIG 5).
Qualsiasi strabismo incomitante può causare una PAC compresi strabismi restrittivi, paralisi dei
nervi cranici, paralisi primarie dei muscoli obliqui, atteggiamenti a “V” o ad “A”. Il trattamento
delle PAC nei casi di strabismo incomitante è basato sulla correzione dello strabismo che consente
di ottenere l’ortotropia in posizione primaria di sguardo;
nistagmo: i pazienti con nistagmo cercano di dirigere gli occhi nella posizione in cui le scosse sono
ridotte al minimo (“null point”). Per mantenere gli occhi in tale posizione continuando a guardare il
dritto davanti a sé devono necessariamente ruotare il capo. Se il “null point” è nello sguardo verso
destra la testa viene ruotata verso sinistra e viceversa;
difetti rifrattivi: a volte in caso di miopie e astigmatismi elevati si accompagnano a PAC
finalizzate a portare gli occhi in posizioni ove il difetto sia minimizzato. In questi casi è opportuno
cercare di correggere al meglio il difetto refrattivo prima di procedere ad altre indagini;
ptosi: può essere associata a chin-up. In caso di ptosi occorre escludere che sia dovuta a una lesione
del III nervo cranico.
6.STRABISMI PARALITICI
NERVI OCULOMOTORI
I nervi cranici sono 12, tre di essi vengono definiti oculomotori per la loro prevalente funzione sul
controllo della muscolatura estrinseca ed estrinseca dei globi oculari. Essi sono il III nervo cranico o
oculomotore comune, il IV nervo cranico o trocleare e il VI nervo cranico o abducente. Questi nervi
contengono fibre mieliniche somatomotrici centrifughe per l’innervazione dei muscoli oculari
estrinseci e fibre amieliniche centripete sensitive deputate alla sensibilità propriocettiva dei
muscoli.
L’oculomotore comune è responsabile dell’innervazione dei seguenti muscoli: elevatore della
palpebra superiore, retto superiore, retto mediale, retto inferiore, obliquo inferiore. Il suo nucleo si
trova nel mesencefalo e le sue fibre sono dirette per l’innervazione di tutti i muscoli ad eccezione
che per l’elevatore della palpebra superiore, per il quale le fibre sono parzialmente crociate. Nel suo
percorso intracranico attraversa il seno cavernoso dove contrae rapporti con il nervo trocleare e con
la prima branca del nervo trigemino. Contiene inoltre fibre amieliniche centripete sensitive deputate
alla sensibilità propriocettiva dei muscoli. Infine il III nervo cranico riceve nel suo tratto
intercavernoso un contigente di fibre ortosimpatiche provenienti dal plesso carotideo e un
contigente di fibre parasimpatiche che originano dal nucleo di Edinger-Westphal che si dirigono al
ganglio ciliare e che raggiungono il muscolo sfintere dell’iride e al muscolo ciliare attraverso i nervi
ciliari brevi.
Penetra nell’orbita attraverso la fessura orbitaria superiore, penetra l’anello di Zinn e si divide in
due rami uno superiore per il retto superiore e per l’elevatore della palpebra superiore e un ramo
inferiore che oltre a veicolare le fibre parasimpatiche si dirige al retto mediale, retto inferiore e al
piccolo obliquo
Il nervo trocleare è un nervo motore ed è responsabile dell’innervazione del muscolo grande
obliquo (o obliquo superiore). Il nucleo è posto nel mesencefalo e, come il III nervo cranico, nel suo
percorso intracranico attraversa il seno cavernoso dove contrae rapporti con il III nervo cranico
superiormente e con la branca oftalmica del V nervo cranico inferiormente. Penetra nell’orbita
attraverso la fessura orbitaria superiore e passa esternamente all’anello di Zinn per portarsi al
obliquo superiore.
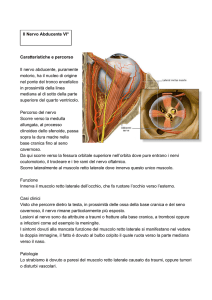
Il nervo abducente è un nervo motore ed è responsabile dell’innervazione del muscolo retto
mediale. Il nucleo è posto nel ponte. Nel suo percorso intracranico penetra nel seno cavernoso dove
contrae importanti rapporti con la carotide interna. Penetra nell’orbita attraverso la fessura orbitaria
superiore, passa attraverso l’anello di Zinn e si dirige al retto laterale.
LE PARALISI DEI NERVI OCULOMOTORI
I nervi oculomotori possono essere danneggiati a qualsiasi livello del loro decorso, dal nucleo alla
terminazione nucleare.
PARALISI DEL III NERVO CRANICO
La paralisi del nervo oculomotore comune può essere completa o parcellare, congenita o acquisita.
La paralisi completa determina paralisi flaccida della palpebra superiore per compromissione
dell’elevatore della palpebra superiore, strabismo divergente, per compromissione del retto mediale
e conseguente prevalente azione del retto laterale che tende ad abdurre il bulbo, abolizione dei
movimenti di elevazione e diplopia (visione doppia). Inoltre la lesione del contingente di fibre
parasimpatiche determina midriasi fissa e compromissione dell’accomodazione.
La paralisi parcellare consiste nella compromissione di uno dei muscoli innervati dal III nervo
cranico:
la paralisi del retto mediale determina exotropia (occhio deviato verso l’esterno) per il prevalere
dell’azione del retto laterale. In questo caso si ha un atteggiamento posturale compensatorio del
capo che tende a essere ruotato verso l’occhio sano, consentendo all’occhio colpito di restare in
abduzione e limitando in questo modo la diplopia.
La paralisi del retto superiore determina deficit dell’elevazione. Spesso è coinvolto anche
l’elevatore della palpebra determinando il quadro della MED o paralisi doppia degli elevatori.
La paralisi del retto inferiore determina un deficit nello sguardo verso il basso dell’occhio colpito.
Può essere presente in posizione primaria di sguardo una iperfunzione dell’antagonista omolaterale,
il retto superiore, che determina un’ipertropia (deviazione dell’occhio verso l’alto) dell’occhio
colpito. Questa paralisi può determinare una posizione anomala del capo compensatoria detta “chindown” (capo con il mento verso il basso).
La paralisi dell’obliquo inferiore è una condizione molto rara che determina un deficit
dell’elevazione (data dall’ipofunzione dell’obliquo inferiore) e una depressione molto marcata in
adduzione (data dall’iperfunzione dell’obliquo superiore) con una exotropia ad “A” nello sguardo
verso il basso (gli occhi cioè tendono ad essere allineati nello sguardo verso l’alto e tendono a
divergere nello sguardo verso il basso, simulando la forma di una “A”). Occorre precisare che
l’ipofunzione dell’obliquo inferiore è clinicamente indistinguibile dalla iperfunzione primaria
dell’obliquo superiore, pertanto è presumibile che molti dei casi riportati di paralisi dell’obliquo
inferiore siano in realtà iperfunzioni del obliquo superiore.
PARALISI DEL IV NERVO CRANICO
Questa paralisi determina deficit dell’obliquo superiore. In posizione primaria di sguardo l’occhio
appare deviato verso l’alto e verso l’interno per il prevalere dell’azione dell’antagonista, il retto
inferiore. Il paziente cerca di compensare il deficit con un atteggiamento posturale compensatorio
del capo abbassando il mento ed inclinando il capo verso il lato sano. Le paralisi del IV nervo
cranico possono essere congenite o acquisite.
A livello orbitario il nervo trocleare può essere danneggiato da cause di natura traumatica, flogistica
o ischemica. Spesso è difficile localizzare la lesione che può colpire il tronco nervoso, la troclea, il
muscolo o il tendine.
PARALISI DEL VI NERVO CRANICO
Determina deficit del muscolo retto laterale ed è la più comune forma di paralisi della motilità
oculare. Clinicamente si caratterizza per un’esotropia (occhio deviato verso l’interno) dell’occhio
colpito per iperfunzione del retto mediale omolaterale e limitazione dell’abduzione dell’occhio
colpito. Possono essere congenite o acquisite.
Congenite: le forme congenite fanno parte della sindrome di Moebius e della sindrome di
Goldenhar
Acquisite: il VI nervo cranico è un nervo molto lungo che può essere danneggiato in qualunque
punto del suo decorso. Prima di considerare la possibile localizzazione della lesione lungo il
decorso del nervo è importante escludere processi morbosi che possono dare un deficit
dell’abduzione senza ledere il nervo come la miastenia, la miopatia distiroidea o processi
infiammatori a carico dell’orbita.
7.TRAUMATOLOGIA
Le fratture delle pareti orbitarie possono avvenire con due modalità. Le fratture dirette conseguono
a un trauma che coinvolge direttamente l’orbita e riguardano spesso una sola parete ossea
dell’orbita (dirette e isolate). Le fratture indirette invece raggiungono l’orbita per propagazione di
una frattura che coinvolge altre ossa craniche, più spesso lo zigomo, il naso e l’etmoide e non
coinvolgono quindi un solo osso costituente la cavità orbitaria ma più di un osso (indirette e
associate).
Le fratture delle pareti orbitarie, provocando una soluzione di continuo nella parete, possono
alterare il rapporto tra contenuto (bulbo oculare e grasso orbitario) e contenitore (orbita) in due
modi: la frattura può aumentare il volume orbitario qualora l’osso fratturato venga dislocato verso
l’esterno o comunque consenta una fuoriuscita del contenuto bulbare rispetto ai normali confini
ossei, oppure può diminuire il volume orbitario nel caso in cui l’osso interessato dalla frattura
dislochi verso l’interno. Questi sono i meccanismi alla base delle fratture di tipo blow-out e blowin.
Nelle fratture blow-out si verifica un aumento del volume dell’orbita e una fuoriuscita del
contenuto orbitario attraverso le rime della frattura, come si verifica nelle fratture del pavimento o
della parete mediale, in cui il grasso orbitario ernia nel seno mascellare o nel seno etmoidale. La
conseguenza dell’aumento del rapporto contenitore-contenuto provoca un enoftalmo.
Nelle fratture blow-in si verifica una diminuzione del volume dell’orbita e di conseguenza una
diminuzione del rapporto contenitore-contenuto che provocherà esoftalmo. Ciò si verifica nelle
fratture del tetto in cui l’osso frontale fratturato viene dislocato verso il basso diminuendo il volume
orbitario e nelle fratture della parete laterale quando l’osso zigomatico viene dislocato verso
l’interno.
Il sintomo tipico delle fratture orbitarie è la diplopia cioè la visione doppia che può essere presente
nelle direzioni dello sguardo relative al muscolo coinvolto dalla frattura. Una frattura del pavimento
che incarcera il retto inferiore provocherà diplopia nello sguardo verso l’alto per incapacità del retto
inferiore a rilasciarsi, così come una frattura mediale potrà provocare una diplopia orizzontale per
incapacità del retto mediale a rilasciarsi durante l’abduzione dell’occhio interessato dalla frattura.
Le fratture del pavimento sono le più frequenti. Esse conseguono a un trauma che coinvolge la
superficie anteriore del bulbo oculare, come l’impatto con una palla da tennis o un pugno.
L’aumento pressorio che ne consegue si distribuisce internamente sulle pareti orbitarie trovando nel
pavimento un locus minoris resistentiae, data la sua relativa fragilità. Si verifica pertanto la frattura
con scoppio esterno della parete ed erniazione di parte del contenuto bulbare nel seno mascellare
secondo il tipico modello di frattura blow-out. Clinicamente la frattura del pavimento si caratterizza
per edema ed ematoma della regione palpebrale e sottopalpebrale inferiore, enoftalmo, inizialmente
meno evidente a causa dell’edema tessutale, diplopia nello sguardo verso l’alto qualora il muscolo
retto inferiore fosse incarcerato nella rima di frattura e anestesia del territorio cutaneo innervato dal
nervo intraorbitario per coinvolgimento del nervo nella rima di frattura.
Le fratture della parete mediale sono le seconde per frequenza e si presentano più spesso associate
a fratture del pavimento o a fratture naso-etmoidali. Si caratterizzano per diplopia orizzontale per
incarceramento del muscolo retto mediale e conseguente ostacolo all’abduzione ed enoftalmo per
protrusione dei tessuti orbitari nel seno etmoidale
Le fratture della parete laterale sono spesso fratture associate con coinvolgimento dell’osso
zigomatico o del mascellare. Determinano diplopia nelle direzioni laterali dello sguardo per
coinvolgimento del muscolo retto laterale nella rima di frattura e conseguente impossibilità
all’adduzione. Possono determinare enoftalmo oppure esoftalmo secondo che la frattura sia blowout o blow-in.
Le fratture del tetto sono le meno frequenti data la relativa robustezza dell’osso frontale e sono
classiche fratture tipo blow-in con diminuzione del volume orbitario per dislocazione verso il basso
dell’osso frontale e conseguente esoftalmo. Qualora nella frattura venga incarcerato il retto
superiore si verifica diplopia verso il basso. Inoltre un coinvolgimento del nervo sovraorbitario può
comportare una diminuita sensibilità della regione cutanea sovraorbitaria. Nel caso di fratture estese
ci può essere una trasmissione della pulsatilità del liquor agli spazi orbitari con comparsa di
pulsazione del globo. Tale pulsazione è meglio apprezzata con la tonometria ad applanazione.
Le fratture orbitarie richiedono per una corretta diagnosi ed una precisa localizzazione l’esecuzione
di TAC coronale e sagittale. Di qualche utilità anche la radiologia tradizionale esclusivamente per la
diagnosi di fratture delle cornici orbitarie, eseguita secondo le proiezioni di Waters (sub-mentovertice). Per il monitoraggio della diplopia è utile far eseguire al paziente il test di Hess.
La terapia consiste nell’intervenire chirurgicamente ripristinando, attraverso l’utilizzo di placche
metalliche o materiali alloplastici (lamine di silicone), eterologhi (cartilagine animale) o autologhi
(prelievi di osso autologo costale o dalla cresta iliaca), la continuità ossea al fine di ristabilire un
corretto rapporto tra il contenuto e il volume orbitario, risolvendo l’enoftalmo o l’esoftalmo. Altra
finalità dell’intervento è liberare la muscolatura estrinseca eventualmente incarcerata nelle rime di
frattura garantendo il ripristino della normale motilità bulbare e risolvendo così la diplopia.