INFARTO ACUTO DEL
MIOCARDIO
Corso di Medicina Interna
Docente: PROF. Gaetano Serviddio
Aorta
Coronaria sn
Coronaria dx
Discendente
anteriore
Circonflessa
Cenni di anatomia
SISTEMA ARTERIOSO
Entrambe le coronarie, destra e sinistra, prendono origine
dall’aorta ascendente subito sopra la valvola semilunare.
La CORONARIA DESTRA percorre il solco coronarico fino a
raggiungere il margine destro del cuore e quindi la parte
diaframmatica dello stesso e finisce per anastomizzarsi con il
ramo circonflesso della coronaria di sinistra.
Nel suo decorso fornisce vari rami che servono all’irrorazione
sanguigna di diverse parti del cuore:
• Ramo interventricolare posteriore per faccia posteriore dei
ventricoli e III posteriore del setto interventricolare
• Ramo atriale per il nodo seno-atriale
• Ramo margine ottuso (MO) per il ventricolo di destra.
Cenni di anatomia
La CORONARIA SINISTRA è di calibro superiore a quella di destra e
percorre il solco interventricolare anteriore fino a dividersi nei suoi
due rami principali:
• Ramo circonflesso (CX) che percorrendo il solco coronarico va ad
anastomizzarsi con la coronaria di destra; fornisce irrorazione
sanguigna a atrio di sinistra e base ventricolo di sinistra
• Ramo interventricolare anteriore (IVA) arriva fino all’apice del cuore
e fornisce sangue ai ventricoli, ai 2/3 anteriori del setto
interventricolare, al nodo atrio-ventricolare ed al fascio atrioventricolare.
SISTEMA VENOSO
Il sangue refluo dalle pareti del cuore è raccolto dalle vene cardiache,
tra loro ampiamente anastomizzate e confluisce in massima parte nel
seno coronarico che è un breve e grosso vaso che si apre nell’atrio di
destra in prossimità del setto interatriale al davanti della vena cava
inferiore.
Cenni di fisiologia
Il miocardio è un tessuto fondamentalmente aerobico.
A RIPOSO il consumo di ossigeno del miocardio è
elevato infatti nel passaggio attraverso il tessuto
cardiaco viene estratto circa il 70-80% dell’ossigeno
contenuto nel sangue arterioso. Gli altri tessuti hanno
un’ estrazione di ossigeno del 25%.
Come conseguenza si ha che per soddisfare la
richiesta cardiaca di ossigeno sotto esercizio non
resta che aumentare il flusso di sangue nelle coronarie
vista la limitata possibilità di aumentare l’estrazione
di ossigeno. Il flusso di sangue sotto esercizio può
aumentare di 4-6 volte rispetto la condizione di
riposo.
Cosa succede a livello coronarico durante
l’esercizio fisico?
Aumenta il flusso di sangue attraverso le
coronarie per:
VASODILATAZIONE CORONARICA dovuta a:
Ipossia locale
Attivazione del sistema nervoso simpatico
AUMENTO DELLA PRESSIONE AORTICA: favorisce un aumento
del flusso alle coronarie.
RECLUTAMENTO DI TUTTI I CAPILLARI DEL TESSUTO
CARDIACO: il miocardio è il tessuto con la maggiore densità
capillare di tutto l’organismo.
1 FIBRA MUSCOLARE = ALMENO UN CAPILLARE
Aumenta l’estrazione di ossigeno
Quando si verifica una discrepanza tra il consumo e
l’apporto di ossigeno al miocardio può avvenire in
presenza di un aumento della richiesta miocardica di
ossigeno o di una riduzione del flusso coronarico
CONDIZIONI CHE
AUMENTANO IL CONSUMO DI
OSSIGENO
CONDIZIONI CHE RIDUCONO
L’APPORTO DI OSSIGENO
ESERCIZIO
SPASMO CORONARICO
STRESS
RESTRINGIMENTO
CORONARICO
FISIOPATOLOGIA
Il flusso di sangue attraverso le coronarie è
influenzato da fattori:
Anatomici: grossi vasi epicardici = vasi di capacitanza
piccoli vasi intramiocardici = vasi di resistenza
Emodinamici: il flusso coronarico dipende da:
• pressione di perfusione
• resistenza offerta
• variazioni fasiche intramiocardiche
Meccanici: presenza di stenosi e/o restringimenti
Metabolici: fibre adrenergiche e parasimpatiche; EDRF;
endotelina
FISIOPATOLOGIA
La causa principale di ischemia è
rappresentata dalla malattia
aterosclerotica delle arterie coronariche
Fattori di rischio
Rischi biologici:
•
•
•
•
ipertensione arteriosa
obesità
diabete mellito
ipercolesterolemia
Stile di vita
•
•
•
•
esercizio fisico
dieta
fumo
condizioni socio-economiche
Markers ematochimici correlati con CHD
•
•
•
•
Fibrinogeno
PAI 1
PCR
Omocisteina
Ipertensione arteriosa
Riscontro ripetuto di valori
pressori uguali o superiori
a 140 mmHg di pressione
massima (sistolica) e 90
mmHg di pressione minima
(diastolica)
• La riduzione dei valori di
pressione arteriosa riduce il
rischio di:
– ictus (50%)
– insufficienza cardiaca (50%)
– cardiopatia ischemica (15%)
Obesità
•
Si tratta di una malattia cronica che dal punto di vista
diagnostico si caratterizza da uno o più di questi parametri:
•
•
•
BMI ≥ 30 Kg/m²
Peso corporeo maggiore del 30% rispetto al peso ideale
Riscontro alla plicometria di valori superiori al 95° percentile.
9
9
9
9
È un fenomeno in continuo aumento anche tra i bambini
Adolescenti obesi hanno un rischio maggiore di morte prematura
Il 50% dei bambini obesi diventerà un adulto obeso
Un’obesità di tipo centrale o addominale è associata ad un
aumentato rischio di cardiopatia ischemica e diabete tipo 2.
Ipercolesterolemia
Sono correlati con un aumentato rischio di cardiopatia
ischemica i seguenti valori di lipidi nel sangue:
Colesterolo totale (TC)
≥ 5.9 mmol/L
LDL
≥ 2.2 mmol/L
HDL
< 0.8 mmol/L
HDL/TC
< 0.18
Trigliceridi
≥ 1.7 mmol/L
Vari studi documentano sia una relazione tra VO2 max e
la riduzione dei valori di colesterolo totale sia il
concomitante aumento delle HDL
Dieta
•
La OMS raccomanda che la percentuale di grassi
assunti con la dieta in un adulto non deve superare il
30% delle calorie totali
•
Del totale dei grassi assunti la percentuale di grassi
saturi non deve superare il 10%
• Nel Amsterdam Growth and Health Study (1995) è
stata dimostrata una relazione diretta tra una dieta
ricca di grassi saturi e il rischio di cardiopatia
ischemica; si è inoltre evidenziato che il consumo
moderato di alcol ha un effetto protettivo nei
confronti delle coronarie mentre un abuso ha effetti
deleteri su le stesse.
Fumo
•
Il 20% delle morti
per cardiopatia
ischemica nei maschi e
il 17% nelle donne è
dovuto al fumo.
• Ciò è dovuto sia ad
una azione diretta del
fumo stesso sia ad una
ridotta tolleranza
all’esercizio fisico.
CLINICA
Le conseguenze dell’occlusione di un grosso vaso
epicardico sono legate a:
• importanza del vaso occluso
• sede dell’occlusione
• durata dell’occlusione
• perfusione da parte di un circolo collaterale
• stato metabolico e funzionale del miocardio prima
dell’interruzione del flusso sanguigno
CLINICA
Angina pectoris: è un sintomo caratterizzato da dolore in
regione retrosternale, talora irradiato al braccio sx dal lato ulnare,
causato da una transitoria ischemia miocardica.
Condizioni che possono scatenare l’insorgere di
angina pectoris in soggetti predisposti:
•Esercizio fisico
•Grave anemia
• Grave ipossia
• Tachicardia
•Iperpiressia e brividi
• Tireotossicosi
• Ipoglicemia
CLINICA
Sintomatologia
• Dolore toracico:
SEDE: tipicamente riferito alla regione retro-sternale mediosuperiore, ma può interessare tutta l’area toracica, irradiarsi al
collo, mandibola, arto superiore di sinistra e alle spalle.
QUALITA’: oppressivo, costrittivo, urente o soffocante
variabile da lieve a severo non modificabile con atti respiratori
e variazione della posizione.
DURATA: da pochi secondi a 15 minuti; dolori di tipo anginoso
superiori ai 20 minuti ci possono orientare per un IMA.
• Dispnea
• Sudorazione
•Nausea
• Vomito
Coronaria normale
Placca ateromasica
subocclusiva (>75%)
Placca stenosante
Placca ateromasica
(< 50%)
associata a vasospasmo
Growing plaque
Early lesion
Stary I-IV
Stary V
Complicated
plaque
Complicated
plaque
Disruption Mural Disruption OcclusiveNo Disruption OcClusive Thrombus
Thrombus
Thrombus
Acute syndromes
Ischemic
sudden
death
Myocardial
infarction
Unstable
angina
No symptoms
Angina pectoris Acute silent
occlusive process
Old
fibrotic
occlusion
Usuale localizzazione del
dolore miocardico ischemico
Mascella
Lato destro
Epigastrio
Dorso
Sedi meno frequenti del dolore miocardico ischemico
DIAGNOSI
A seconda dei vari quadri clinici che si possono
incontrare si può ricorrere a varie indagini:
STRUMENTALI
Elettrocardiogramma (ecg)
Ecocardiogramma
Test ergometrico
Studio emodinamico
ESAMI DI LABORATORIO
DIAGNOSI
Elettrocardiogramma (ecg): consente la diagnosi di infarto ma anche
approssimativamente la sua posizione e la sua estensione.
Ecocardiogramma: permette di definire con buona precisione la sede
dell’infarto ma non la sua reale estensione perché registra la capacità di
contrazione del tessuto cardiaco ed in questo caso sia il tessuto necrotico che
quello sano nelle immediate vicinanze , possono contrarsi irregolarmente.
DIAGNOSI
ESAMI DI LABORATORIO:
gli enzimi contenuti nelle cellule cardiache in condizioni normali sono presenti in
piccole quantità nel sangue ma dopo un infarto vengono liberate in grande quantità,
essi sono:
- CPK : il loro picco massimo è nelle 24 ore ma ritorna alla normalità
nel giro di 4 giorni
- SGOT : il loro picco massimo è nelle 36 ore ma ritorna alla normalità
dopo 5-6 giorni
- LDH : il loro picco massimo si verifica dopo 4-5 giorni e rimane
alterato per 15-20 giorni
- MIOGLOBINA: aumenta già ca. 2 ore dopo l'insorgenza del dolore
ed è perciò considerata un marcatore molto precoce
dell'infarto miocardico. La mioglobina, a seconda dei
provvedimenti terapeutici di riperfusione, raggiunge
la massima concentrazione nel flusso circolatorio 412 ore dopo l'inizio dell'infarto e si normalizza dopo ca. 24
ore.
DIAGNOSI
-TROPONINA: la Troponina cardiaca è un marcatore assolutamente
cardiospecifico e molto sensibile anche per danni miocardici
minimi. In caso di infarto miocardico, la Troponina T inizia ad
aumentare nel siero dopo poche ore per raggiungere il suo picco
massimo verso la 18° ora dall'insorgenza del dolore, per rimanere
poi elevata fino a circa 14 giorni.
-CK-Mb: Circa 3-8 ore dopo l'insorgenza del dolore, la CK-MB risulta già
rilevabile nel sangue e può, a seconda del decorso della malattia,
rimanere rilevabile per lungo tempo.
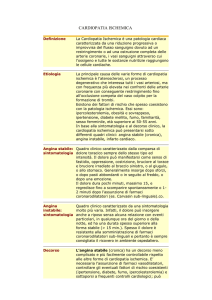
Quadri clinici della cardiopatia ischemica
Sindromi coronariche stabili:
angina da sforzo
angina a riposo
angina mista
Sindromi coronariche acute (instabili):
angina instabile
infarto intramurale (non Q)
infarto transmurale (Q)
angina variante (vasospastica) di Prinzmetal
Quadri clinici della cardiopatia ischemica
Sindromi coronariche stabili:
angina da sforzo
angina a riposo
angina mista
Sindromi coronariche acute (instabili):
angina instabile
infarto intramurale (non Q)
infarto transmurale (Q)
angina variante (vasospastica) di Prinzmetal
Angina STABILE o Angina CRONICA
Ischemia miocardica ACUTA TRANSITORIA
Associata a SFORZO FISICO o EMOZIONE
Si produce in condizioni OMOGENEE, STABILI NEL TEMPO
(costante e ripetibile discrepanza fra domanda di O2 da parte del
miocardio e insufficiente disponibilità di flusso coronarico)
Angina da sforzo
Dolore tipico durante lo sforzo
Breve durata (in genere 5 min, comunque < 20 min)
Regressione del dolore con il riposo
Sensibilità ai nitroderivati
Le caratteristiche dell’angina
Fattori precipitanti:
• Attacco provocato da uno sforzo, da un lavoro che comporta l’utilizzo
delle braccia al di sopra del livello della spalla.
• Ambiente freddo, camminare contro vento, camminare dopo un pasto
abbondante
• Crisi ipertensiva
• Paura, rabbia, stati d’ansia, tensione emotiva
• Rapporti sessuali
Sintomi associati:
• Respiro corto, vertigini, palpitazioni, debolezza.
Sequenza diagnostica nell’A. stabile
QUADRO CLINICO
- Anamnesi
- Dolore:
. costrizione, oppressione, peso, bruciore
. associazione con malessere generale ed ansia
. sede tipica retrosternale
. irradiazione lungo l'avambraccio e mano sinistra, dorso,
mandibola, collo, entrambe le braccia
. altre sedi: epigastrio, emitorace e avambraccio destro
. insorgenza graduale, massima intensità entro 1’, remissione
dopo 2-10 minuti (riposo, cessazione del fattore
scatenante o somministrazione s.l. di nitrati)
Angina a riposo
Dolore tipico spontaneo
Regressione spontanea
Sensibilità ai nitroderivati
N.B. Dovuta al sovrapporsi di una componente funzionale (SPASMO) su una
lesione preesistente
Placca ateromasica
associata a vasospasmo
Angina mista
Comparsa nello stesso individuo di angina da sforzo e a riposo
Quadri clinici della cardiopatia ischemica
Sindromi coronariche stabili:
angina da sforzo
angina a riposo
angina mista
Sindromi coronariche acute (instabili):
angina instabile
infarto intramurale (non Q)
infarto transmurale (Q)
angina variante (vasospastica) di Prinzmetal
Angina instabile
Il dolore toracico è simile per qualità a quello dell’angina da sforzo,
sebbene spesso sia più intenso, possa persistere fino a 30 min e possa
svegliare il paziente dal sonno.
Il riposo e i nitrati per via sub-linguale, che controllano l’angina
cronica, spesso danno un sollievo solo temporaneo ed incompleto.
Angina instabile (evolutiva)
• Angina di nuova insorgenza (entro gli ultimi 2 mesi) per sforzi
minimi o a riposo
• Angina ingravescente (entro gli ultimi 2 mesi); aggravamento di
una angina preesistente per la comparsa di episodi anginosi:
-
più intensi
più prolungati
più frequenti
causati da sforzi meno intensi o a riposo
• Angina post-infartuale
R
ECG NORMALE
T
P
Q S
ISCHEMIA
Infarto
Il dolore è il sintomo con cui l’infarto si manifesta più frequentemente
al suo esordio; è presente nell’85% dei casi e ha le caratteristiche
tipiche del dolore anginoso, ma più intenso e prolungato, spesso
accompagnato da irrequietezza, sudorazione, astenia, nausea, più
raramente vomito e dispnea.
La durata del dolore di solito è superiore a 20-30 min.
Quadri clinici della cardiopatia ischemica
Sindromi coronariche stabili:
angina da sforzo
angina a riposo
angina mista
Sindromi coronariche acute (instabili):
angina instabile
infarto intramurale (non Q)
infarto transmurale (Q)
angina variante (vasospastica) di Prinzmetal
IMA non Q
Si tratta di un infarto miocardico tipico (dolore, aumento degli enzimi di
necrosi CPKmb, Troponina I,T) con assenza di onde Q di durata > 30 ms.
Quadro clinico:
• dolore anginoso >20-30 min
• ECG iniziale:
T negativa
ST sopraslivellato (> 1 mm)
non Q > 30 ms
Enzimi:
aumento di almeno il doppio degli enzimi sierici (CPK, LDM, CPK-MB)
prelievi per curva enzimatica (ogni 3 ore nelle prime 24 ore, ogni 6-8
ore per 48-72 ore)
R
ECG NORMALE
T
P
Q S
ISCHEMIA
LESIONE
IMA Q (Transmurale)
Quadro clinico:
dolore anginoso >20-30 min
ECG :
onda Q > 30 ms
ST sopraslivellato (> 1 mm)
Enzimi:
aumento degli enzimi di necrosi
ISCHEMIA
LESIONE
INFARTO
Angina variante (vasospastica)
A differenza dell’angina pectoris classica che si manifesta
durante sforzo e si accompagna a ↓ST, l’a. vasospastica si
presenta quasi sempre a riposo, per lo più di notte, e si
accompagna, in genere, a sopralivellamento di ST.
E’ dovuta a spasmo dell’arteria coronaria.
TERAPIA
• Somministrazione di ossigeno
• Analgesia
• Nitroglicerina sublinguale (controllare la pressione arteriosa)
• Nitroglicerina e.v.: bolo di 12.5-25 µg seguito da un’infusione
di pompa di 10-20 µg/min aumentando il dosaggio di 5-10 µg ogni 5-10
minuti mentre si controlla la risposta emodinamica e clinica.
• Acido acetilsalicilico x os 160-325 mg
• Terapia trombolitica
• Rivascolarizzazione miocardica