Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
La malattia celiaca.
La malattia celiaca è caratterizzata da un malassorbimento, cioè un processo patologico in cui
l’alimento, che viene ingerito e regolarmente scisso nei suoi costituenti semplici, non viene
assorbito a causa di un difetto mucosale o post-mucosale1.
La maldigestione, invece, è quell’insieme di patologie (a livello gastrico, epatico…) in cui non vi è
la possibilità di scindere l’alimento nei suoi costituenti semplici perché vengono a mancare tutti
quei sistemi metabolici che svolgono questa funzione (HCl o assenza di enzimi digestivi).
In realtà questa terminologia non viene adottata in America (e ultimamente neanche in Italia), dove
entrambe le patologie si definiscono genericamente come malassorbimento.
La malattia Celiaca è caratterizzata dunque da un malassorbimento propriamente detto, perché si
tratta di un danno mucosale che impedisce l’assorbimento di vari costituenti (tra cui Sali minerali
ect.). Questo danno è caratterizzato dalla scomparsa, nelle forma più severe, dei villi intestinali.
Il nostro intestino, il tenue in particolare, nella sua lunghezza, tenendo conto della presenza dei villi
e dei microvilli, ha una superficie assorbitiva che viene equiparata ad almeno un campo di calcio.
Quando viene a mancare la struttura villosa della mucosa, questa superficie si riduce notevolmente
e viene a mancare o comunque a ridursi l’assorbimento a livello intestinale.
Il malassorbimento dipende anche dall’estensione del danno mucosale; generalmente si possono
classificare:
Malassorbimenti globali, in caso di malattia estesa.
Malassorbimenti parziali, quando è interessato un solo tratto intestinale.
Differenti zone dell’intestino sono deputate all’assorbimento di particolari costituenti, perciò se è
presente un sintomo in particolare, possiamo prevedere quale porzione anatomica è interessata dalla
patologia.
Molecola
Sito di assorbimento
Ferro
Duodeno e primo tratto del Digiuno
Grassi, vit. Idrosolubili
Ileo
Sali minerali, regolazione del K+ , del HCO3-,
del Cl- e del riassorbimento di H2O2
Colon
Ci può essere una malattia infiammatoria che colpisce la mucosa intestinale oppure malattie che
inducono una vera e propria riduzione della superficie assorbitiva. Ad esempio nella sindrome
dell’intestino corto, in cui l’intestino viene accorciato perché il paziente è andato incontro ad
intervento chirurgico di resezione che indurrà una malattia da malassorbimento.
1
Come problemi dei linfatici oltre la mucosa.
L’acqua viene assorbita principalmente a livello del tenue, ma su un totale di circa 9/10 L che vi pervengono (dal cibo
e dai liquidi ingeriti, dal succo pancreatico, dal succo biliare e dalla secrezione gastrica) ≈7L vengono assorbiti nel
tenue stesso (tant’è vero che nel colera, che interessa in particolare le cellule intestinali, disregolando il cAMP, si ha “la
diarrea del coleroso”, molto intensa), altri 2L vengono assorbiti a livello colico che è il segmento che meglio regola
l’entità dell’eliminazione liquida. In totale 8 o 9 L verranno riassorbiti.
2
1
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
La celiachia, in particolare, è un malassorbimento, globale o parziale (dipendente dall’estensione
del danno), dovuto a un danno infiammatorio della mucosa dell’intestino tenue [in particolar modo
del tratto prossimale anche se può interessare il tenue in tutta la sua interezza (da sbob 2007)], il cui
elemento scatenante l’infiammazione in questo caso è il glutine, e la gliadina, sua costituente, che si
possono ritrovare in diversi alimenti, che fungono da allergeni, scatenando una spropositata
reazione di tipo immunologico, T-cellulo-mediata, in pazienti che sono geneticamente predisposti.
PREDISPOSIZIONE GENETICA +
ALLERGENE (GLIADINA) +
AUTOANTIGENE (ANTICORPO ANTI-TRANSGLUTAMINASI TISSUTALE) =
CELIACHIA
Il glutine contiene una componente alcool-solubile, che è la gliadina, l’allergene, costituita da una
serie di catene polipeptidiche [di P.M. 30000-75000D (da sbob 2007)] ad alto contenuto di Glutammina
e Prolina. Saranno questi gli aminoacidi che sicuramente scateneranno la reazione, anche se la
ricchezza di questi aminoacidi sembrerebbe non essere correlata con la lesività dell’intera molecola.
Sono stati eseguiti numerosi studi per identificare la frazione scatenante e sembrerebbe che i 35 aa
terminali della gliadina, una coda ad alto contenuto di prolamine3, siano quelli implicati nelle
reazioni di ipersensibilità.
ALIMENTI IN CUI SI TROVA IL GLUTINE.
FRUMENTO
FARRO
AVENA
KAMUT
ORZO
SPELTA
SEGALE
TRICALE
4
Fig. Alimenti in cui è presente il glutine e che i pazienti celiaci devono evitare5.
ALIMENTI IN CUI NON SI TROVA IL GLUTINE.
GRANO SARACENO
LEGUMI
MAIS
RISO
SOYA
TAPIOCA
Fig. Alimenti che possono essere tranquillamente assunti dal paziente celiaco.
Epidemiologia.
È una patologia molto frequente, se ne ha 1 caso ogni 100-150
abitanti.
In Italia ci sono circa 500.000 celiaci (in Sardegna sono 10.000).
Si presenta 1 caso ogni 99 bambini.
Il rapporto femmine/maschi è di 2:1.
Sono proteine insolubili in acqua ma, caso unico per le proteine, solubili in alcol 70’ sono ricche di acido glutammico,
prolina, glutammica ed asparagina ma povere in lisina ed in triptofano. Si trovano esclusivamente negli alimenti di
origine vegetale come frumento, mais e orzo sotto diversi nomi (gliadina, ordina, aveina e segalina ect.).
4
è una varietà di grano duro, presumibilmente di origine egiziana.
5
Stanno studiando delle soluzioni farmacologiche che permettano una normale alimentazione al paziente celiaco e nel
giro di qualche anno si potrà risolvere questo problema con la vaccinazione o con una terapia farmacologica.
3
2
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
Per quanto riguarda la predisposizione genetica, i soggetti con celiachia hanno un aplotipo HLADQ2 o HLA-DQ8, presente anche nella popolazione sana (un soggetto che presente questo aplotipo
può anche non essere celiaco, ma un soggetto affetto da celiachi non può avere un aplotipo
differente dal DQ-2/DQ-8).
[GRAFICO] La prevalenza è molto alta tra associazione della positività anticorpale e aplotipo
HLA-DQ2 e DQ-8.
Prevalenza
Tuttavia la celiachia oggi è considerata una malattia rara6, pur non essendolo. Questo concetto nasce
dal fatto che gli americani diagnosticavano la celiachia solo in pazienti con sintomi tipici, in
particolare il malassorbimento ed i sintomi associati.
In realtà i soggetti che presentano sintomi atipici sono ancora più frequenti di quelli che
presentano i sintomi tipici del morbo celiaco. Per cui, considerando anche questi pazienti, la
malattia è molto più frequente.
Una certa quota di casi sono del tutto asintomatici e vengono diagnosticati casualmente,
quando vengono effettuati degli screening, per esempio dei parenti di un paziente a cui è
stato diagnosticato il morbo celiaco.
Oltre il 20% dei pazienti ha una celiachia diagnosticata ad età superiori ai 60 anni, dopo aver
vissuto tutta la vita in condizioni di benessere o quasi.
CATEGORIE A RISCHIO.
PAZIENTI AFFETTI DA MALATTIE AUTOIMMUNI
FAMILIARI CELIACI
(vi è associazione tra celiachia e diverse malattie
[Tali pazienti si studiano dal punto di vista
autoimmuni, quali epatiti croniche autoimmuni,
sierologico e endoscopico (da sbob 2007)].
cirrosi biliare, tiroiditi autoimmuni, LES,
Diabete Mellito di tipo 1, Artrite reumatoide…)
FAMILIARI AFFETTI DA MALATTIA AUTOIMMUNE
INDIVIDUI AFFETTI DA SINDROME DI DOWN
PAZIENTI CON SINTOMATOLOGIA DI TIPO COLITICO
(con sindrome dell’intestino irritabile, diarrea
saltuaria o cronica)
Fig. In queste categorie sono necessari i test di screening sierologico per la ricerca degli anticorpi
contro:
Gliadina;
Endomisio;
Transglutamminasi tissutale (è la ricerca sierologica più importante, meno
costosa e più precisa7). Per avere informazioni sulla positività ma anche sul titolo
anticorpale attualmente si usano tecniche immuno-enzimatiche.
6
Bisogna seguire tutta una serie di iter burocratici quando si deve certificare questa diagnosi.
Visto che grazie all’ingegneria genetica siamo riusciti ad isolare l’antigene tissutale umano, mentre fino a qualche
anno fa si utilizza l’anti-transglutamminasi di scimmia o di maiale (che doveva essere estratto), tramite tecniche di
immunofluorescenza (usate attualmente per l’anti-endomisio), che rendeva l’indagine più macchinosa e lenta.
7
3
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
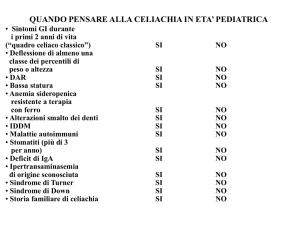
Manifestazioni cliniche comuni.
Sono correlate all’estensione dell’alterazione istolo-patologica.
[Vi sono dei sintomi atipici comuni che in realtà sono molto frequenti (da sbob 2007)].
Negli adulti la malattia si presenta con:
Diarrea: episodica o notturna8 (il paziente riferisce di alzarsi dal letto la notte per
andare in bagno), non è una diarrea “banale” ma di tipo organico e bisogna fare degli
accertamenti; acuta o cronica (nel 40% dei casi).
Intolleranza al lattosio (deficit di disaccaridasi). Solitamente nei pazienti celiaci c’è
anche un intolleranza al lattosio e può capitare che il paziente venga da noi sostenendo
che da quando non beve più latte sta meglio, si fa la ricerca d’intolleranza al lattosio
tramite il breath test; in ogni caso si studia anche per la celiachia (specialmente se i
sintomi continuano a presentarsi pur non bevendo latte) poiché c’è un’alta frequenza tra
celiachia e intolleranza al lattosio.
Anemia sideropenica da carenza di ferro per deficit di assorbimento.
Nei valori di laboratorio noteremo una diminuzione:
- globuli rossi;
- Hb;
- MCV 9.
Se vediamo che la somministrazione di ferro per OS non da risultati (visto che il
problema è a livello di assorbimento intestinale) si tratta di anemia sideropenica
resistente alla terapia, che potrebbe essere dovuta a celiachia (o ad altre malattia da
malassorbimento, es. una parassitosi intestinale ecc.). Dovremo correggere l’anemia per
via parenterale tramite endovenosa di ferro che si può fare solo in ospedale (non è
ammesso a domicilio).
Questo stato anemico sarà di tipo cronico microcitico, perché la malattia colpisce
soprattutto la terza porzione del tenue che è deputata all’assorbimento del ferro.
Nei bambini si presenta con:
Diarrea;
Deficit di crescita;
Distensione addominale (addomi distesi, globosi tipici dei bambini celiaci).
Altre alterazioni:
Statura bassa;
Pubertà ritardata;
Perdita di peso: dovuta al fatto che il malassorbimento determina un deficit
d’assorbimento con apporto calorico ridotto che si associa a carenza vitaminica;
Stanchezza e apatia.
8
Un paziente con la sindrome da intestino irritabile solitamente ha una diarrea di natura psicosomatica durante il
giorno, mentre quando dorme non compare e non si sveglia per andare in bagno.
9
[da Internet] Mean Corpuscolar Volume, indica il volume corpuscolare medio dei globuli rossi, cioè la grandezza dei
globuli rossi. È uno dei valori che costituiscono l'esame emocromocitometrico, è dato dal rapporto:
(ematocrito x 10) / (numero di globuli rossi). Valori normali circa 82-96 micron3 o 86-96 femtolitri (indicati con fl nel
Sistema internazionale). È importante perché serve nella diagnosi delle anemie: i globuli rossi possono essere più
piccoli del normale (anemia microcitica) difetti nell’Hb, o più grandi (anemia macrocitica) difetto maturazione
nucleare.
4
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
Sintomi gastrointestinali:
Anoressia, nausea e vomito;
Stomatite aftosa ricorrente (se il paziente ha frequenti episodi può essere un reperto
molto utile per la diagnosi di celiachia, una volta escluse le ipotesi di Herpes, Crohn
ecc.);
Glossite (lingua arrossata con la sensazione fastidiosa di bruciore);
Cheilosi10 angolare;
Dolore addominale ricorrente;
Steatorrea (nelle forme più gravi): presenza di grassi nelle feci. Quando facciamo la
raccolta delle feci nelle 24 o 72 ore e pesiamo le feci per valutare il contenuto di grassi,
se questo eccede i 7 gr, in un paziente tenuto con una dieta standard, si può parlare di
steatorrea (la creatorrea invece è l’eliminazione eccessiva di proteine con le feci e quindi
in queste troveremo azoto);
Steatosi epatica (non è un sintomo, ma un reperto che può essere presente).
Si riconoscono anche molte manifestazioni extraintestinali associate alla malattia e dovute a
deficit vitaminici:
Anemia da deficit di folati o di Vit B12 (malassorbimento a livello dell’ileo);
Osteopenia e osteoporosi da deficit da malassorbimento di Vit D o di calcio e fosforo;
Ipoplasia dello smalto dentario;
Problemi di coagulazione da deficit di Vit K;
Ipertransaminasemia (indice di danno epatico, in pazienti che non hanno epatiti croniche
su base genetica e che sono negativi al virus HBV e HCV o ad autoanticorpi si dovrà
ricercare la presenza di celiachia);
Trombocitosi;
Artralgie o artropatie;
Polineuropatia periferica;
Atassia;
Epilessia;
Infertilità;
Aborti ricorrenti (molto importante);
Ansietà e depressione;
Cheratosi follicolare;
Alopecia.
10
Affezione delle labbra che si manifesta con alterazioni dei tessuti in assenza di processi infiammatori. Le labbra
appaiono secche, screpolate, di colorito rosso vivo; spesso si osservano ragadi agli angoli della bocca (cheilosi
angolare). Difficile una netta distinzione fra cheilosi e cheilite, perché spesso alla prima subentra rapidamente un
processo infiammatorio. È caratteristica delle avitaminosi, in particolare della carenza di vitamine del gruppo B.
5
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
CLASSIFICAZIONE
La diagnosi si fa nelle diverse forme con cui la malattia celiaca si presenta:
Malattia
celiaca
Forma potenziale
Può essere sintomatica
AEA presenti
Biopsia non diagnostica
Forma classica
Manifestazioni gastrointestinali
AEA presenti
Biopsia diagnostica
Forma latente
Asintomatica
AEA presenti
Biopsia normale
Forma subclinica
Manifestazioni atipiche con g.i.
AEA presenti
Biopsia diagnostica positiva
Forma silente
Asintomatica (diagnosi occasionale e casuale)
AEA presenti
Biopsia diagnostica
La FORMA CLASSICA è la più semplice da diagnosticare perché:
1) Nel paziente si riscontrano tutti i sintomi gastrointestinali di cui abbiamo parlato;
2) Ricerchiamo gli anticorpi (anti-endomisio, anti-transglutaminasi tissutale e anti-gliadina) e
risulteranno positivi;
3) Sottoponiamo il paziente ad una esofago-gastro-duodenoscopia con prelievi in seconda e
terza porzione duodenale, inviando il campione dall’istologo che ci dirà che il reperto è
compatibile con la malattia celiaca.
Quando questi tre punti sono presenti contemporaneamente si può parlare di forma classica.
La FORMA ATIPICA presenta:
1) Manifestazioni extraintestinali (artralgia, osteoporosi in giovane età ecc.);
2) Sierologia positiva;
3) Biopsia positiva.
La diagnosi fatta in base alle manifestazioni cliniche e sierologiche deve essere confermata dalla
biopsia perché dal punto di vista legislativo questa è richiesta per poter autorizzare le esenzioni che
permettono di aver gratuitamente i cibi privi di glutine (tranne in alcuni casi particolari).
6
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
La FORMA SILENTE è quella di un paziente che, pur non avendo sintomi, verrà studiato dal medico
perché ha una storia familiare di celiachia. Sarà perciò:
1) Asintomatico;
2) Con una sierologia positiva;
3) Con una biopsia positiva.
Questo paziente, pur non avendo manifestazioni cliniche, va comunque trattato (con la dieta adatta)
come un celiaco perché in futuro potrebbero comparire i sintomi (non dobbiamo aspettare che
compaiano per fargli iniziare la dieta).
Nella FORMA LATENTE il paziente presenta:
1) Sierologia positiva;
2) Biopsia negativa, cioè non presenta il reperto istopatologico.
Sono delle forme che vanno tenute sotto controllo perché, nel caso in cui il riscontro sierologico
non sia una falsa positività ma sia effettivamente positivo, il paziente prima o poi (nei successivi
controlli) potrebbe presentare il reperto istopatologico nella biopsia.
Nella FORMA POTENZIALE il paziente presenta:
1) Sintomi vaghi (non ben delineati);
2) Sierologia negativa;
3) Biopsia negativa;
4) Aplotipo caratteristico HLA (di cui si è parlato precedentemente).
Non possiamo etichettarlo come celiaco ma lo teniamo sotto controllo nel tempo perché non
sappiamo se è celiaco oppure no.
[L’anno scorso ha detto: Le forme c. potenziale e c. latente sono i casi più difficili da diagnosticare perché anche se il
pz. presenta la caratteristica sintomatologia (dolore addominale, meteorismo, sangue occulto negativo) ci si orienta
verso la diagnosi di “sindrome dell’intestino irritabile”. Facendo la ricerca degli anticorpi questa risulterà positiva e la
biopsia sarà nel primo caso non diagnostica e nel secondo caso normale. Se poi il pz si è sottoposto spontaneamente a
dieta anti-glutinata e migliora il proprio quadro clinico, diventa ancora più difficile fare la diagnosi.
Per fortuna questi casi sono rari e la maggioranza dei pz. rientra nelle categorie c. classica, c. subclinica e c. silente che
presentano anticorpi positivi e biopsia diagnostica.
Negli altri casi si consiglia di sottoporsi alla dieta anti-glutinata e poi di reintrodurre, facendo molta attenzione, gli
alimenti glutinati per vedere se ricompare la celiachia in quanto sono stati descritti dei casi di “shock anafilattici celiaci”
da reintroduzione di alimenti con glutine in pz digiuni da mesi.]
Condizioni associate alla celiachia.
Le possibili condizioni associate a celiachia sono tutte patologie dovute a predisposizione genetica
con base autoimmune:
Dermatite erpetiforme (fa parte del quadro clinico di celiachia);
Sindrome di Down;
Deficit di Ig-A (questo ci può creare dei problemi nella diagnosi con test sierologici che si
basano sulla ricerca degli anticorpi IgA anti-endomisio e anti-transglutamminasi tissutale,
che quindi non daranno la positività al test a causa del loro deficit; in questi casi si fanno la
ricerca sia delle IgA che delle IgG, anche se il costo sarà raddoppiato);
Diabete;
Tiroidite autoimmune;
Coliti microscopiche;
Artrite reumatoide;
Nefropatie da depositi mesangiali di IgA (Sindrome di Berger);
7
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
LES;
Malattia emolitica autoimmune;
Vasculiti;
Epatite autoimmune;
Malattia congenita cardiaca;
Pericardite ricorrente;
Sarcoidosi;
Fibrosi cistica;
Alveolite fibrosante;
Emosiderosi polmonare;
Malattie infiammatorie intestinali;
Cirrosi biliare primitiva.
Test sierologici
Si ricercano le Ig-A:
AGA (Ab anti-gliadina): usato poco, se non dai pediatri poiché nei bambini questi sono i
più frequenti;
EMA (Ab anti-endomisio): danno un risultato molto preciso con una specificità quasi del
100%. Tuttavia è una metodica molto indaginosa;
tTG (Ab anti-transglutamminasi tissutale): sono i più usati perché hanno un altissima
sensibilità e specificità. Si utilizzano substrati umani.
La sensibilità e la specificità sono state valutate da diversi studi.
Es. secondo lo studio Miller: tTg 100/97
EMA 100/ND
AGA 98/ND
EMA e tTG sono frequentemente osservati nei celiaci e quando abbiamo la positività di questi
anticorpi (sono particolarmente specifici) la diagnosi è fortemente sospetta. Inoltre rappresentano
una metodica economica, facile, sensibile e specifica e si utilizzano substrati umani.
Secondo alcuni autori gli EMA hanno una specificità superiore al 95%, pertanto la loro positività
(anche solo di questi, senza positività tTG) con un titolo significativo è sufficiente per fare diagnosi
di malattia celiaca.
Altri autori, ritengono che vada usato come ausilio diagnostico nei pazienti con biopsia negativa.
Se anche il test fosse negativo non si può escludere la malattia celiaca. Nel senso che:
- se il paziente è sintomatico con una sierologia negativa, va studiato endoscopicamente,
istologicamente, perché solo con la biopsia si può avere la certezza di questa malattia;
- se il pz. è sintomatico e ha la positività istologica, pur avendo un basso titolo
anticorpale, non bisogna escludere del tutto che il pz. sia celiaco.
Si può incorrere in falsi negativi come nel caso di pazienti con deficit di Ig-A, dove un 20% circa di
questi hanno la celiachia e quindi o si fa la biopsia o si fa il test usando le IgG.
[da sbob anno scorso: Se il pz presenta questo deficit facendo la ricerca delle Ig-A AGA, EMA, tTG l’esame risulterà
negativo ma tale negatività non è dovuta all’assenza della patologia bensì a tale deficit . L’8-29% dei pz. con deficit di
IG-A sono celiaci per cui si usa il test con le Ig-G: se le Ig-A risultano quindi normali ma le Ig-G sono alte, si può fare
tranquillamente diagnosi sierologica di celiachia.
Nel pz. dubbio si fa l’HLA DQ-2 DQ-8 che se risulta positivo non ci scioglie il problema, ma se negativo il pz. è
celiaco. Si deve considerare anche la forte associazione esistente tra la celiachia e tutta una serie di patologie con base
autoimmune, infatti nella triade che scatena la patologia oltre al fattore esogeno (gliadina e prolamine) e al fattore auto-
8
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
immunologico, vi è anche la suscettibilità genetica del pz (HLA) che favorisce i processi immunologici alla base della
malattia.]
Aspetto endoscopico
L’endoscopia si utilizza per confermare la diagnosi clinica.
Il quadro endoscopico è caratterizzato dalla riduzione o dalla totale scomparsa delle pliche di
Kerkring rispetto ai soggetti normali e dall’appiattimento e rarefazione (atrofia) della mucosa per
scomparsa dei villi intestinali.
Istologia
Scomparsa o riduzione dei villi;
Ipertrofia ed iperplasia delle cripte;
Aumentata attività mitotica;
Infiltrato prevalentemente linfomonocitario nella lamina propria (con aumento dell’infiltrato
linfocitario a livello intraepiteliale).
Questi sono gli aspetti istologici ricercati e sulla base della loro presenza si può etichettare il
paziente dal punto di vista istologico seguendo la classificazione di Marsh che inquadra il paziente
in tre distinte classi:
CLASSE I: presenza solo dell’infiltrato linfomonocitario intraepiteliale >40 linfociti
ogni 100 enterociti;
CLASSE II: flogosi accompagnata da ipertrofia delle cripte;
CLASSE III: oltre all’infiltrato linfocitario e all’ipertrofia delle cripte compaiono:
- III A, parziale atrofia dei villi;
- III B, atrofia subtotale dei villi;
- III C, atrofia totale dei villi.
Queste osservazioni istologiche ci serviranno (oltre che per fare la classificazione) anche per vedere
se i pazienti rispondono bene alla terapia, se stanno migliorando, poiché a distanza di un anno
dall’inizio della terapia di dieta aglutinata (con una buona adesione del paziente a questa) ripetiamo
l’endoscopia e quindi l’istologia e dovremo trovare la normalizzazione della mucosa intestinale.
Indicazioni alla biopsia
La biopsia è indicata nei casi di:
Paziente con sindrome da malassorbimento;
Paziente con sintomi o segni isolati non classici di celiachia con positività al test di
screening sierologico;
Paziente che hanno il test di screening positivo;
Paziente positivi negli screening della popolazione effettuati anche su soggetti epatopatici
(su 200 pz. con epatite C il 30% aveva le transglutamminasi positive e, all’effettuazione
dell’endoscopia e della biopsia, una quota di 20-30% di questi è risultato affetto da
celiachia.
In definitiva possiamo stabilire che la biopsia nei pazienti sospetti (con positività agli anticorpi)
viene eseguita sempre; viene fatta anche nei pazienti con negatività sierologica ma che hanno una
sintomatologia eclatante e in particolare in quei pazienti che spontaneamente si sono messi a dieta
aglutinata già da diversi mesi e hanno avuto dei riscontri positivi (per esempio ci riferiscono che da
9
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
sei mesi hanno eliminato il glutine dalla dieta e stanno meglio). Questi pazienti devono essere
osservati accuratamente, poiché i criteri indispensabili per la diagnosi sono due:
1) La compatibilità dell’esame istologico con la diagnosi;
2) Il fatto che il paziente posto a dieta priva di glutine migliori il quadro clinico.
CRITERI INDISPENSABILI PER LA
DIAGNOSI
Esame istologico compatibile +
Risposta alla dieta priva di glutine =
IL PZ MIGLIORA, RIPRENDE PESO,
NON HA DIARREA E NON HA
MALASSORBIMENTO.
In certi casi si fa una controprova (con molta cautela perché può dar luogo a degli inconvenienti
molto seri) che consiste nel reintrodurre la dieta con glutine in un paziente che era a dieta aglutinata
(anche fatta spontaneamente), per verificare se con questo reinserimento ricompaiono i sintomi.
Questi pazienti, che hanno scelto spontaneamente di fare questa dieta che poi li ha fatti stare meglio,
potrebbero recarsi da noi per chiederci una certificazione e avere le esenzioni. Ma abbiamo bisogno
della positività sierologica e istologica per poter fare questa certificazione, ma questi test, essendosi
i pazienti messi a dieta, potrebbero risultare negativi proprio per il fatto che viene meno il glutine
che determina la malattia autoimmune. In questo caso si reinserisce la dieta col glutine
gradualmente per evitare degli shock: il paziente viene ristudiato e si vedrà se è positivo e quindi
effettivamente celiaco o invece magari ha enterite cronica da allergia a costituenti della farina (che
non è glutine), a lieviti o ad altri alimenti che non sono celiachia (che invece è un malassorbimento
da malattia infiammatoria in soggetti geneticamente predisposti con una reazione di tipo
immunologico).
Altre cause di enterite
Con l’uso degli anticorpi e con l’istologia noi possiamo arrivare alla diagnosi, tenendo presente che,
laddove non avessimo le caratteristiche di cui abbiamo parlato, dobbiamo considerare altre cause di
enterite che possono mimare la celiachia, perché un appiattimento dei villi ce lo possono dare anche
altre patologie come:
- Giardiasi;
- Gastroenterite eosinofila ;
- Sprue tropicale (malassorbimento);
- Sprue collagenico;
- Sprue refrattario;
- Kwarshiorkor;
- Intolleranza alle proteine del latte vaccino;
- Gastroenterite;
- Ischemia intestinale;
- Grave malnutrizione;
- Linfoma diffuso al grande intestino;
- Enteropatia autoimmune;
- Ipogammaglobulinemia;
- Duodenite peptica (sindrome di Zollinger-Ellison compresa);
10
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
- Intolleranza alle proteine della soia;
- Morbo di Crohn;
- Hiv sindrom;
- Gvh;
- Malattia delle catene α.
[Oltre a queste appena citate si deve fare la diagnosi differenziale anche con numerose patologie
interessanti il tenue ed altri organi:
Insufficienza pancreatica: il pz si presenta con malassorbimento, meteorismo, dolore
addominale e steatorrea;
Malattia di Whipple;
AIDS;
Sprue tropicale in varie forme;
Linfoma intestinale;
Gastroenterite eosinofila (rara).]
Possibili complicanze della malattia celiaca (vengono indicate solo le più frequenti):
Enteropatia associata a linfoma a cellule T;
Sprue refrattaria (malassorbimento refrattario alla terapia dietetica) e collagenosica, in cui vi
è una colite microscopica importante;
Aplasia splenica;
Carcinoma dell’orofaringe, esofago e piccolo intestino;
Digiuno-ileite ulcerosa, in cui il quadro cambia: compare il sangue nelle feci e una
sintomatologia caratteristica legata all’alterazione anatomica.
Dal punto di vista della prognosi:
L’80% dei pazienti in genere risponde alla dieta priva di glutine e si ha una normalizzazione del
quadro clinico.
Il 50% di coloro che non rispondono alla dieta trae beneficio dalla terapia cortisonica. I
cortisonici possono essere utilizzati anche nella crisi celiaca, in attesa che il paziente risponda
alla dieta, e nelle forme di sprue refrattaria alla terapia dietetica (è una complicanza).
Può essere utile associare alla terapia cortisonica una terapia immunosoppressiva:
- Azatioprina11;
- 6-mercaptopurina12;
- Ciclosporina (solo in qualche caso), di dubbia efficacia.
Questa associazione permette di ridurre le dosi di cortisonico e quindi di ottenere una maggiore
compliance alla terapia da parte del paziente e di diminuire gli effetti collaterali.
In un ulteriore 10% che non risponde né alla dieta né alla terapia farmacologica possiamo tentare
l’utilizzo della ciclosporina per via endovenosa o di altri farmaci come il Tacrolimus
(normalmente utilizzato dopo trapianto), che in qualche caso risolvono la situazione.
I pazienti vanno seguiti nel tempo a distanza di un anno con una biopsia duodenale con controlli
periodici (inizialmente semestrali, poi gradualmente meno frequenti) dell’antiendomisio e antitransglutaminasi.
11
Utilizzata come agente immunosoppressivo ed antimetabolita sia da sola che, più comunemente, in associazione ad
altri farmaci.
12
Farmaco antimetabolita.
11
Lezione di Gastroenterologia (prof. Demelia)
22.10.08, prima ora
Ilaria Pilia e Marco Ligas
La remissione clinica si realizza di solito dopo almeno un mese (solitamente si tratta di qualche
mese) dall’inizio della dieta.
Solitamente si effettua una biopsia a un anno dall’inizio della terapia per vedere se c’è il recupero
della ipotrofia o atrofia dei villi intestinali, e semestralmente una valutazione degli anticorpi
antiendomisio, antigliadina e antitransglutaminasi (generalmente la normalizzazione e la
negativizzazione degli Ab avviene in tempi molto lunghi, in un quarto dei pz sono ancora positivi
dopo un anno; i primi a negativizzarsi, dopo 3 mesi, sono le IgA antigliadina e per questo possono
essere utilizzati per verificare l‘adesione del pz alla dieta).
Approccio diagnostico al morbo celiaco (il prof ha sorvolato riporto dalla sbob del 2007)
I pz. che hanno un alta probabilità di malattia celiaca (indicata anche come “sprue celiaco”) con
sintomi gastrointestinali e storia familiare positiva di malattia celiaca, steatorrea, anemia
sideropenica non spiegata o insufficiente crescita (nei bambini) devono essere sottoposti al test
sierologico (dosaggio Ig-A EMA, tTG tissutale..) e alla biopsia del piccolo intestino (della 2° e 3°
porzione prossimale del duodeno). Potranno risultare:
test sierologico +
celiachia
biopsia sierologico +
test sierologico +
biopsia test sierologico -
bisogna rivedere la biopsia e rivedere il pz. Se
necessario ripetere la biopsia tenendo il pz con
una dieta con glutine, se possibile
nonostante il pz. abbia i sintomi e risponda alla
dieta non glutinata non ha la celiachia
biopsia test sierologico biopsia +
si considerano le altre cause di enterite.
Bisogna pensare che l’ipotrofia dei villi e
l’iperplasia delle cripte può essere presente in
tutta una serie di patologie
________________________________________________________________
NOTE FINALI:
La sbobinatura è stata integrata con quella dell’anno scorso.
In verde una parola che non si capisce bene: “enterite cronica” che comunque ha un senso ed è molto probabile visto
il significato, è un termine generico che si usa per diverse patologie assocciate ad allergie verso proteine alimentari:
- enterite linfoplasmocitaria
- gastroenterocolite linfocitica
- gastroenterocolite eosinofilica
- enterocolite granulomatosa
- enterocolite suppurativa
- colite istiocitaria
Qua c’è un articolo tratto dal Rugarli di medicina interna che magari può interessarvi:
http://www.geocities.com/gp_mason/MALDIPANCIA_celiachia.html
altro… http://www.gastronet.it/scientifico/approfondimento/celiachia/cap3/default.html
La malattia ulcera peptica è da fare per conto nostro.
12