Responsabile:
Dott. Massimo Valsecchi
Redazione:
NEWSLETTER
N. 8 - 2014
D.ssa Giuseppina Napoletano
[email protected] t
Dott. Federico Gobbi
[email protected]
VARICELLA ED HERPES
ZOSTER
Dott.ssa Emma Conti
[email protected]
Dott.ssa Chiara Postiglione
[email protected]
Caso clinico
Recapiti:
tel. 045 8075918 – 5093
tel. 045 601 3563
Le newsletter e gli aggiornamenti in
epidemiologia sono reperibili nel sito
della Regione del Veneto al seguente
indirizzo:
http://www.regione.veneto.it/web/sanita
/viaggiare-in-salute
Nel sito del Dipartimento di Prevenzione
ULSS 20 all’indirizzo:
http://prevenzione.ulss20.verona.it/viagn
ews.html
Supporto tecnico:
Lucrezia Tognon
Andrea Comin
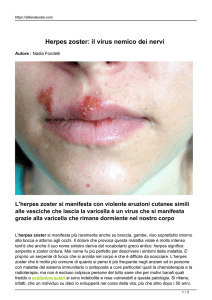
Una infermiera di una struttura di ricovero per anziani si trova ad accudire un
utente con una forma disseminata di herpes zoster.
L’infermiera, di origini indiane, non ha mai avuto la varicella e di non è
vaccinata per la malattia; tuttavia non le viene consigliato di effettuare tale
vaccinazione.
Circa 15 giorni dopo, l’infermiera manifesta i sintomi di varicella, con lesioni
vescicolari molto diffuse. Il giorno dopo si reca al Pronto Soccorso con febbre alta e
cefalea intensa. Viene ricoverata nel reparto di malattie infettive dove viene
sottoposta a rachicentesi e inizia terapia con acyclovir endovena. I risultati
dell’esame del liquor mostrano la presenza di virus varicella zoster.
La paziente rimane in regime di ricovero 4 giorni, durante i quali riceve terapia
antivirale endovena, che continua, dopo la dimissione, per via orale per altri 7
giorni. La paziente è guarita senza sequele.
L’agente infettivo
Il Varicella-zoster virus (VZV) è responsabile della varicella e dell’ herpes zoster;
è patogeno solo per l’uomo ed appartiene alla famiglia degli herpesvirus di cui
fanno parte anche il virus herpes simplex, il virus herpes B (che con il VZV fanno
parte degli alfa herpes virus), il citomegalovirus, il virus responsabile dell’esantema
critico (herpes virus 6) e l’herpes virus 7 che costituiscono i beta herpes virus; il
virus di Epstein Barr e l’herpes virus associato al sarcoma di Kaposi o herpes virus 8
che sono i gamma herpesvirus.
Il VZV, come gli altri herpes virus, contiene DNA a doppia elica; il virione, del
diametro di circa 200 nm, è composto da un nucleocapside a simmetria icosaedrica
circondato da un involucro ipoproteico (figure 1 e 2).
Una finestra sul mondo
Figura 1 rappresentazione di VZV
Figura 2 rappresentazione di VZV con indicate le diverse componenti del virione
Sono state identificate sette glicoproteine di membrana che rappresentano il
primo target della risposta immunitaria sia anticorpale che cellulo-mediata.
Soltanto il virione con involucro è infettivo, e tale involucro è facilmente
degradato dai comuni detergenti, dal calore e dall’essiccamento; perciò il virus è
poco resistente nell’ambiente esterno e il contagio avviene solo a seguito di
contatto diretto.
EPIDEMIOLOGIA
Varicella
L’uomo è l’unico serbatoio del VZV. La varicella è la conseguenza
dell’esposizione di una persona non immune al virus e rappresenta la forma di
infezione primaria. Il virus è presente nel nasofaringe e nelle vie respiratorie
superiori delle persone infette.
La trasmissione quindi è interumana da contatto diretto con le vescicole,
inalazione di particelle di aerosol emesse dalle vie respiratorie dei soggetti infetti o
più raramente dall’inalazione di particelle virali emesse dalle vescicole dei soggetti
ammalati.
8 - 2014 – Varicella ed herpes zoster
2
Una finestra sul mondo
E’ una malattia che predilige l’infanzia, con eguale distribuzione tra i due sessi;
il 90% dei casi si manifesta in ragazzi con meno di 13 anni.
Con l’implementazione delle vaccinazioni pediatriche in alcuni paesi si è avuto
un netto calo dell’incidenza.
E’ in certa misura endemica nella popolazione, con picchi epidemici stagionali
principalmente tra la fine dell’inverno e la primavera.
I pazienti sono contagiosi da 48 ore prima della comparsa delle vescicole fino a
4-5 giorni dopo la risoluzione delle stesse. E’ meno frequente, ma possibile,
contrarre l’infezione primaria da un paziente affetto da herpes zoster.
Vi sono molte dimostrazioni che le infezioni sub-cliniche siano frequenti, ma non
è chiaro se queste servano a mantenere uno stato di immunità o se i soggetti con
tali infezioni possono contagiare gli altri.
Un secondo episodio di varicella, benché infrequente, è possibile soprattutto nei
soggetti immunodepressi.
Mentre in Europa e in nord America la malattia ha il picco di acquisizione in età
infantile, nelle regioni tropicali dell’Asia si ha per lo più in età più adulta, ed è più
frequente l’acquisizione intra-ospedaliera di personale sanitario.
Per quanto riguarda l’Africa non si hanno molti dati a disposizione.
Herpes zoster
L’epidemiologia dell’herpes zoster è piuttosto differente. VZV, dopo la prima
infezione, che si manifesta clinicamente come varicella, resta latente nei gangli
spinali; la sua riattivazione porta all’herpes zoster, una malattia sporadica.
E’ una malattia che può insorgere in tutte le età, e affligge il 20% della
popolazione generale, principalmente anziani.
Si verifica in persone con sierologia positiva per VZV, in particolare in persone
che hanno avuto la varicella. La riattivazione dipende da un alterato equilibrio tra il
virus e i fattori dell’ospite.
La maggior parte dei pazienti che sviluppano lo zoster non riferiscono recente
contatto con persona infetta da VZV al momento dell’insorgenza delle lesioni.
La più alta incidenza è tra 5 e 10 casi per 1000 persone con più di 60 anni di
età.
Può manifestarsi nei primi 2 anni di vita in bambini nati da madre che ha avuto
la varicella in gravidanza.
MANIFESTAZIONI CLINICHE
Varicella
La varicella generalmente è una malattia benigna, autolimitantesi nelle persone
immunocompetenti, la cui incidenza si è molto ridotta con la diffusione della
vaccinazione.
Il periodo di incubazione è di 10-23 giorni (in media 14); l’eruzione cutanea
tipica può essere preceduta da astenia, febbricola, mialgie e talora da un rash
scarlattiniforme fugace.
Manifestazione tipica è l’esantema costituito inizialmente da piccole macule
rosse, che in poche ore si trasformano in maculo-papule e quindi in vescicole
rotondeggianti, pruriginose, che danno esito a croste.
Le lesioni compaiono inizialmente al volto e al cuoio capelluto, poi si diffondono
al torace e infine agli arti. Il numero degli elementi è variabile, da poche decine a
migliaia.
Caratteristica comunque è la sincronia dell’evoluzione con andamento a gettate
successive, per cui in ogni area cutanea sono presenti lesioni in tutti gli stadi di
sviluppo (il cosiddetto aspetto a cielo stellato) (figura 3).
Le lesioni possono essere presenti anche sulla mucosa dell’orofaringe e della
vagina.
8 - 2014 – Varicella ed herpes zoster
3
Una finestra sul mondo
Figura 3 zona cutanea con lesioni in diversi stadi di evoluzione
Il sito di infezione più frequente dopo la cute è il sistema nervoso centrale, per
cui possono manifestarsi complicanze neurologiche come l’atassia cerebellare e
l’encefalite.
La prima è stata stimata insorgere in 1 su 4000 casi in bambini con meno di 15
anni di età. In genere compare una settimana dopo l’insorgenza dell’esantema, ma
può comparire fino a 21 giorni dopo; si manifesta con atassia, vertigini, vomito,
febbre, tremori e normalmente ha un esito benigno nei bambini e si risolve in 2-4
settimane.
L’encefalite è la più grave complicanza neurologica della varicella; insorge nello
0,1-0,2% dei casi e si manifesta con depressione dello stato di coscienza e
progressivo mal di testa, vomito, alterazioni del pensiero, febbre e convulsioni.
La durata della malattia in questi pazienti è di circa 2 settimane; il quadro ha
una mortalità che va dal 5 al 20%. Coloro che sopravvivono, nel 15% dei casi
presentano sequele neurologiche.
Altre complicanze possibili sono l’impetiginizzazione delle vescicole, da cui
possono derivare cicatrici permanenti; la glomerulo nefrite da immunocomplessi,
che ha per lo più un decorso favorevole; l’epatite clinicamente manifesta, la
cheratite.
Nell’1% circa dei casi, soprattutto nell’adulto, può manifestarsi la polmonite
varicellosa che può dare un quadro clinico grave soprattutto nella gravida e negli
immunodepressi.
Categorie a rischio per complicanze gravi sono i bambini immunocompromessi
(in particolare quelli affetti da leucemia), che possono presentare complicanze
viscerali con una percentuale dal 30 al 50 %, e le donne in gravidanza.
L’infezione materna nei primi 4 mesi di gravidanza può essere responsabile della
comparsa nel 2% dei neonati, di una sindrome congenita caratterizzata da cicatrici
cutanee nel 70% dei casi; lesioni oculari nel 65% dei casi; ipoplasia degli arti, piede
equino-varo, assenza delle dita nel 50% dei casi; atrofia corticale associata a
ritardo mentale nel 30-46% dei soggetti.
Se la varicella è contratta nei 15 giorni antecedenti il parto, il 25% circa dei
neonati presenterà l’esantema tipico.
Quando la malattia materna si sviluppa tra il 5° giorno prima del parto e le 48
ore successive, la varicella ha un’evoluzione grave nel neonato per l’immaturità del
sistema immunitario e la mancata trasmissione transplacentare di anticorpi
protettivi (la letalità può raggiungere il 30%).
Herpes zoster
L’herpes zoster o fuoco di Sant’Antonio, è caratterizzata da una singola eruzione
vescicolare con distribuzione dermatomerica.
L’esantema, a volte preceduto da senso di malessere e febbre, inizia con piccole
chiazze eritematose che presto si trasformano in maculo-papule e nei 2-3 giorni
successivi in vescicole raggruppate e quindi in croste.
8 - 2014 – Varicella ed herpes zoster
4
Una finestra sul mondo
L’evoluzione delle lesioni è rapida, ma le vescicole possono permanere 2-4
settimane, a causa del susseguirsi di nuove gettate eruttive.
Il numero delle vescicole varia, ma in generale le manifestazioni appaiono più
intense e prolungate negli anziani. La distribuzione dell’esantema nella grande
maggioranza dei casi è unilaterale, localizzata ai dermatomeri corrispondenti
all’area di innervazione del ganglio sensitivo interessato (figura 4).
Zone più frequenti di manifestazione sono i dermatomeri medio-bassi (T3-T12),
lombari alti (L1-L2) e oftalmico (V1).
L’eruzione si accompagna ad intenso dolore di tipo urente e a topografia
radicolare, talora con parestesie e ipoestesie, che persiste fino alla caduta delle
croste, ma anche oltre; il dolore può comparire anche prima dell’esantema.
Quando la malattia interessa la prima branca del trigemino, nel 30% dei casi
circa, si verificano lesioni oculari: congiuntivite, cheratite a volte con sequele stabili,
iridociclite con glaucoma secondario e panoftalmite.
Figura 4 lesioni da herpes zoster con tipica distribuzione dermatomerica
L’herpes zoster rappresenta una delle più frequenti infezioni opportunistiche
osservate nei pazienti positivi per HIV, nello stadio in cui il deficit immunitario non è
ancora marcato; in questo caso le lesioni cutanee interessano spesso più
dermatomeri contemporaneamente.
Le più frequenti complicanze dell’herpes zoster sono:
•
la nevralgia post-erpetica (il dolore tipico prosegue per mesi o per anni
dopo la guarigione delle lesioni cutanee)
•
paralisi motoria di tipo flaccido di nervi spinali o cranici
•
neurite retro bulbare e neuro retinite (generalmente transitore)
•
sovra infezione batterica delle vescicole e della cheratite
Nei soggetti immunodepressi si può verificare una disseminazione virale
ematogena con zoster disseminato, zoster viscerale, e una encefalite derivante da
danno ai vasi sanguigni cerebrali.
DIAGNOSI
Sia per la varicella che per l’herpes zoster la diagnosi viene fatta tramite la
storia e l’esame obiettivo.
Vanno differenziate da altre patologie come piodermiti (lesioni meno diffuse,
mucosa orale risparmiata) herpes simplex disseminato (età più frequentemente
neonatale, differente distribuzione e progressione delle vescicole).
8 - 2014 – Varicella ed herpes zoster
5
Una finestra sul mondo
L’ esantema della varicella, con la presenza contemporanea di lesioni in diversi
stadi di sviluppo, è molto caratteristico, inoltre la presenza di prurito e febbricola
contribuisce ad arrivare alla diagnosi.
La localizzazione e distribuzione delle lesioni vescicolari rende facile la diagnosi
di herpes zoster.
La conferma laboratoristica si può avere tramite l’isolamento del virus in colture
di tessuti, insemenzando il liquido delle vescicole, oppure ricercando il DNA virale
negli stessi campioni biologici con metodo PCR; si può effettuare ricerca di antigeni
virali nelle cellule alla base della lesione con tecniche di immunofluorescenza o
ricerca di anticorpi nel sangue. Gli esami di laboratorio comuni non forniscono
elementi diagnostici di rilievo.
TRATTAMENTO
Varicella
Nella grande maggioranza dei pazienti è sufficiente una terapia sintomatica con
antipiretici e preparati topici o antistaminici per alleviare il prurito.
Per la varicella è molto importante l’igiene della cute, che va lavata con sapone
e soluzioni astringenti; importante tenere corte le unghie delle mani per evitare la
sovrainfezione batterica di lesioni da grattamento.
La terapia con Acyclovir (alla dose di 800 mg 5 volte al dì per os per 5-7 giorni
o di 10 mg/kg ev per 3 volte al dì per 5-7 giorni) è indicata negli immunodepressi,
nei casi di polmonite varicellosa, e nella donna gravida al terzo trimestre di
gravidanza.
Tale farmaco può anche ridurre la durata e l’intensità della sintomatologia negli
adulti immunocompetenti, se iniziato entro 24 ore dalla comparsa dell’esantema e
proseguita per 5-7 giorni.
Altrettanto efficaci sono il valaciclovir ( 1 g 3 volte al dì per os per 5 giorni) e il
famciclovir (500 mg 3 volte al dì per os per 5 giorni).
Nei bambini immunocompetenti mancano dimostrazioni sicure circa la reale
utilità del trattamento.
Fino ai 12 anni di vita la somministrazione di acyclovir (20 mg/kg 4 volte al dì
per os per 5 giorni) è raccomandata solo in caso di varicella grave (soggetti affetti
da patologie croniche cutanee o polmonari).
La gestione di una polmonite da varicella o di altre complicanze richiede efficaci
cure di supporto in ambiente ospedaliero.
Herpes zoster
Nei soggetti immunocompetenti l’herpes zoster si risolve spontaneamente. La
somministrazione di acyclovir 800 mg 5 volte al dì per os per 7-10 giorni riduce la
durata dell’eruzione e l’intensità della sintomatologia dolorosa se iniziata entro 72
ore dalla comparsa delle lesioni.
Risultati analoghi danno la brivudina (125 mg, 1 volta al giorno per 7 giorni), il
valaciclovir (1 g 3 volte al dì per os per 7 giorni) e il famciclovir (500 mg 3 volte al
dì per os per 7 giorni).
Per il dolore possono essere utilizzati i comuni analgesici. I corticosteroidi hanno
dimostrato efficacia nel ridurre il dolore post erpetico soprattutto nei pazienti di età
superiore ai 50 anni.
La nevralgia posterpetica è difficile da trattare; qualche risultato è stato
raggiunto con amitriptilina, carbamazepina, desipramina o gabapentina.
I soggetti immunocompromessi vanno trattati in ambiente ospedaliero per 7-14
giorni con acyclovir 10-12 mg/Kg ev 3 volte al dì o, nei casi meno gravi, con
somministrazione orale.
8 - 2014 – Varicella ed herpes zoster
6
Una finestra sul mondo
PREVENZIONE
La profilassi con immunoglobuline si attua quando c’è un’anamnesi negativa per
varicella e una significativa esposizione, nelle seguenti condizioni:
•
donne incinta sieronegative che hanno avuto un’ esposizione alla malattia;
•
neonati la cui madre ha manifestato la varicella tra i 5 giorni prima del
parto e le 48 ore dopo;
•
leucemia, linfoma
•
immunodeficienza primitiva o secondaria
•
terapia immunosoppressiva
Le immunoglobuline specifiche si somministrano per via intramuscolo alla dose
di 125 U ogni 10Kg di peso, fino a un massimo di 625 Unità.
LA VACCINAZIONE
I vaccini contro varicella e herpes zoster sono entrambi costituiti da virus vivi
attenuati (ceppo Oka); differiscono nel numero di unità virali per vaccino e nel
volume dell’inoculo. Il vaccino per la varicella è disponibile come monovalente (solo
varicella) o in combinazione con vaccino per morbillo-parotite-rosolia (MPR).
Tutti i vaccini per varicella sono approvati per l’uso in soggetti di età > 12 mesi
(un monovalente e 2 combinati sono stati approvati per bambini dai 9 mesi in
alcuni paesi). Si somministra per via sottocutanea, ma ne è stata dimostrata
l’efficacia anche per via intramuscolare.
Il monovalente può essere somministrato in schema a dose singola e in schema
a due dosi (0.5 ml per ogni iniezione) per i bambini. Per le persone di età superiore
ai 13 anni sono raccomandate due dosi.
Nello schema a 2 dosi, l’intervallo tra le dosi deve essere compreso tra 6
settimane e 2 mesi nei bambini tra i 12 mesi e i 12 anni di età, e tra le 4 e le 6
settimane per adolescenti e adulti.
Il vaccino combinato può essere somministrato a soggetti di età compresa tra i
9 mesi e i 12 anni. La seconda dose va fatta almeno 4 settimane dopo la prima; è
preferibile farla o dopo 6 settimane-3 mesi dalla prima, o quando il bambino ha 4-6
anni di età.
Il vaccino monovalente è ben tollerato, i più comuni eventi avversi riportati sono
lievi, come dolorabilità e rash nella sede di inoculo.
Rare complicanze sono state individuate in soggetti immunodepressi. Nei
bambini che ricevono il vaccino combinato MPRV si è osservata una maggiore
frequenza di febbricola e dolorabilità e rash in sede di inoculo dopo la prima dose,
anche rispetto ai bambini che ricevono i vaccini varicella e MPR nella stessa seduta
vaccinale ma in differenti siti di inoculo.
Sia il vaccino monovalente che il combinato possono essere somministrati senza
problemi nella stessa seduta con altri vaccini previsti dal calendario delle
vaccinazioni pediatriche.
Il vaccino, se somministrato entro 3-5 giorni dal contatto con un caso, può
essere efficace nel prevenire la malattia.
Secondo l’ OMS, una campagna vaccinale contro la varicella deve mirare a
raggiungere livelli di copertura >80%.
Con percentuali di copertura inferiori si rischia di spostare l’età della maggiore
incidenza della infezione più avanti, quando la malattia ha più probabilità di dare
forme complicate.
I Paesi che decidono di introdurre tale vaccinazione nell’infanzia, dovrebbero
effettuare la prima dose tra i 12 e i 18 mesi; una sola dose ottiene l’obiettivo di
ridurre la morbidità e la mortalità della malattia, ma per ridurre la circolazione del
virus, è necessaria una seconda dose preferibilmente da 4 settimane a 3 mesi dopo
la seconda.
8 - 2014 – Varicella ed herpes zoster
7
Una finestra sul mondo
Il vaccino anti varicella è controindicato in persone con immunodeficienza
congenita e acquisita.. Tuttavia, in alcuni casi, vista la severità con cui può
manifestarsi la malattia in soggetti immunodepressi, può essere considerata
l’opportunità di fare comunque un ciclo vaccinale in due dosi, con vaccino
monovalente, avendo a disposizione acyclovir per trattare subito eventuali forme
post vaccinali.
Il vaccino è controindicato in gravidanza, e una eventuale gravidanza dovrebbe
essere rimandata ad almeno 4 settimane dopo la vaccinazione.
I viaggiatori non hanno un rischio aumentato rispetto alla popolazione generale
di contrarre la varicella. Tuttavia, per i cooperanti che vanno a svolgere missioni
sanitarie o a contatto con bambini e con anamnesi negativa per varicella, è
consigliata la vaccinazione in 2 dosi.
E’ disponibile dal 2006 un solo tipo di vaccino contro herpes zoster, che
contiene lo stesso ceppo utilizzato nel vaccino per la varicella.
E’ attualmente approvato in 60 Paesi, per la prevenzione dell’herpes zoster in
soggetti immunocompetenti di età > 50 anni; è somministrato in dose singola con
iniezione sottocutanea. Vista la recente introduzione del vaccino non si hanno
ancora a disposizione informazioni sulla durata della protezione e sull’eventuale
utilità di una dose di richiamo.
Anche il vaccino per HZ è controindicato in soggetti fortemente
immunodepressi. Può essere somministrato nella stessa seduta con altri vaccini
(anti-influenzale, anti-pneumococco).
Il calendario vaccinale della Regione Veneto prevede il vaccino MPRV o MPR+V
all’età di 13 mesi, e un richiamo all’età di 5-6 anni.
Il vaccino herpes zoster è consigliato a tutte le persone di età superiore ai 50
anni e offerto gratuitamente ai soggetti di tale età appartenenti a categorie a
rischio (candidati a trapianto di midollo osseo o di organo solido non in condizione
di immunodepressione, affetti da malattia infiammatoria cronica in terapia a basse
dosi di immunosoppressori).
Bibliografia
•
Moroni M., Esposito R., De Lalla F. Malattie Infettive 6° ed. Masson Editore
pag 277-280
•
Mandell, Douglas, and Bennett’s, Priniples and Practice of Infectious
Diseases pag 1731-1737
•
Weekly epidemiological record: Varicella and herpes zoster vaccines: WHO
position paper, June 2014 20 JUNE 2014, 89th year / 20 JUIN 2014, 89e
année No. 25, 2014, 89, 265–288 http://www.who.int/wer
8 - 2014 – Varicella ed herpes zoster
8