CHERATOCONO
La cornea
La cornea è la lente esterna dell’occhio e quindi la prima lente che i raggi luminosi incontrano nel
loro percorso verso la retina dove andranno a formare le immagini che poi giungeranno al cervello
attraverso i nervi ottici.
E’ necessario che i raggi luminosi giungano sulla retina a fuoco.
La cornea è responsabile di circa l’80% della messa a fuoco, il resto è completato dal cristallino,
che è invece la lente interna dell’occhio. Per avere le immagini perfettamente focalizzate sul piano
retinico è necessario che la cornea abbia una forma regolare, sferica al centro e lievemente più
piatta in periferia.
Esistono delle patologie che determinano una progressiva modificazione della forma della cornea
associata ad un suo assottigliamento che causano una riduzione dell’acutezza visiva tanto maggiore
quanto più è deformata la cornea.
La più frequente di queste patologie è il “cheratocono”. Nelle fasi iniziali il paziente riesce a
compensare il difetto con occhiali, con l’evoluzione del cheratocono gli occhiali non basteranno più
e sarà necessario ricorrere alle lenti a contatto, quindi nella sua fase avanzata l’unica terapia sarà
l’intervento chirurgico selezionato in base alle caratteristiche individuali della malattia.
Il cheratocono
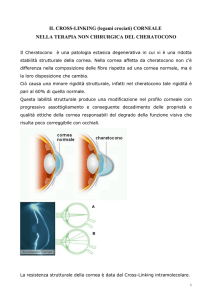
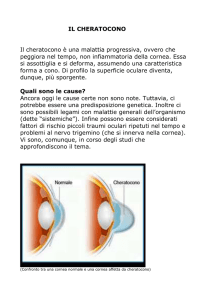
Il cheratocono è una patologia progressiva della cornea a carattere ereditario, caratterizzata da una
deformazione graduale della cornea che modificando la sua forma originale, tende ad assumere la
forma di un cono e ad assottigliarsi.
Il cheratocono si manifesta più spesso in soggetti giovani, nella seconda o terza decade di vita, ha
un’evoluzione individuale e, agli esordi, determina un progressivo peggioramento della qualità
visiva dovuta all’instaurarsi di un astigmatismo evolutivo.
Molto spesso il coinvolgimento è bilaterale, sebbene possa essere estremamente asimmetrico. Negli
stadi più avanzati l’apice del cono si può opacizzare ed in casi rari perforare.
Fino a qualche anno fa, non esisteva un vero e proprio trattamento specifico del cheratocono, ma si
è sempre cercato di ridurre le sue conseguenze sulla visione correggendo in un primo tempo
l’astigmatismo indotto dalla malattia con occhiali e poi in un secondo tempo con lenti a contatto.
Questo trattamento iniziale durava fino all’evoluzione massima della malattia.
Quando l’evoluzione della malattia è così avanzata, per non incorrere in una possibile perforazione
corneale, l’unica terapia disponibile era rappresentata dall’intervento chirurgico che generalmente
veniva eseguito in funzione delle caratteristiche individuali del quadro clinico oculare.
Quadro clinico
Il sintomo d’esordio è costituito da una riduzione dell’acuità visiva in un occhio, dovuta ad un
astigmatismo miopico irregolare, mentre l’occhio adelfo generalmente mantiene una buona acuità
visiva e presenta un astigmatismo trascurabile.
Con il tempo anche l’altro occhio può iniziare a sviluppare il cheratocono e di conseguenza può
aumentare l’astigmatismo anche nell’altro occhio cosicché può essere mantenuta una buona acuità
visiva solo mediante l’uso di lenti a contatto.
Il paziente infatti, lamenta solitamente una diminuzione della vista, soprattutto per lontano.
Diagnosi
La diagnosi precoce può essere effettuata mediante una visita oculistica che si avvalga dell’impiego
di un topografo corneale.
La mappa corneale computerizzata consente infatti di evidenziare difetti corneali anche in fase
iniziale.
Cheratocono lieve in fase iniziale
Cheratocono in fase evoluta
Terapia
Quando la deformazione della cornea è tale da non consentire più l’utilizzo di occhiali o di lenti a
contatto, o l’apice del cono è divenuto opaco oppure vi è un rischio imminente di perforazione,
l’unica terapia rimane quella chirurgia.
A seconda dello stadio e della velocità di evoluzione della malattia, può essere rappresentata dalla:
•
fotoablazione con laser ad eccimeri;
•
impianto nello spessore della cornea di segmenti di anellini di plastica;
•
trapianto di cornea lamellare (cioè di uno strato della cornea);
•
trapianto perforante (cioè a tutto spessore).
Negli ultimi anni è stato sviluppato un vero e proprio trattamento del cheratocono, noto come
“cross-linking” corneale, basato su un metodo di “rinforzo” della struttura della cornea affetta da
cheratocono ottenuto mediante un consolidamento dei legami tra le fibre del collagene corneale.
Gli studi condotti sull’uomo, dimostrano che questo trattamento è in grado di rallentare l’evoluzione
del cheratocono.
Scopo del “cross-linking” corneale
Questo nuovo ed unico metodo di trattamento del cheratocono si pone come obiettivo quello di
ritardare l’evoluzione del processo patologico in atto.
Tecnica del trattamento “cross-linking” corneale
Il metodo del “rinforzo corneale mediante intreccio del collagene”, prevede l’instillazione di un
collirio a base di riboflavina, che deve penetrare negli strati intermedi della cornea.
Esistono due metodi per consentire alla riboflavina di penetrare nello strato corneale: senza
l’asportazione dell’epitelio corneale e con l’asportazione dell’epitelio corneale.
Generalmente è il Chirurgo che dopo una attenta valutazione del caso nella sua completezza
deciderà quale trattamento eseguire.
Chiaramente nel caso si dovesse decidere per il trattamento con l’asportazione dell’epitelio
corneale, quest’ultimo dovrà essere rimosso meccanicamente dopo l’instillazione di qualche goccia
di collirio anestetico locale.
Successivamente alla rimozione dell’epitelio corneale e all’applicazione della riboflavina in collirio,
sulla superficie corneale la cornea viene sottoposta ad una irradiazione a basso dosaggio con raggi
ultravioletti di tipo A (UVA), della durata di 30 minuti, durante i quali l’applicazione della
riboflavina viene ripetuta ogni 5 minuti.
Al termine dell’esposizione ai raggi UVA l’occhio viene medicato con colliri o pomate antibiotiche
e chiuso o con bende o con l’applicazione di una lente a contatto terapeutica per circa 3-4 giorni.
Decorso postoperatorio
Il bendaggio o la lente a contatto applicata al termine del trattamento servono a consentire la
riformazione dell’epitelio corneale asportato durante l’intervento.
Fino a quando l’epitelio corneale non si sarà perfettamente riformato potrà essere presente una
visione annebbiata ed una sintomatologia caratterizzata da dolore e/o sensazione di corpo estraneo
che potrà essere controllata con l’assunzione di antidolorifici per bocca.
Si dovranno poi instillare delle gocce di collirio nel post operatorio, che aiuteranno l’occhio operato
a guarire meglio e a prevenire eventuali complicazioni.
Il miglioramento della vista dopo il trattamento comincia ad essere percepibile dopo la completa
riepitelizzazione della cornea e dovrà essere verificato dopo un esame completo della refrazione.
A seguire verranno eseguite delle topografie associate a delle pachimetrie corneali per verificare gli
effetti che il trattamento con riboflavina ha avuto sul cheratocono.
Bibliografia
•
BRON A.J., BURGESS S.E.P., “Inherited recurrent corneal erosions, <Trans. Ophthalmol.
Soc. United Kingdom”, 1981.
•
CIBIS G.W., KRACHMER J.H., “The clinical spectrum of posterior polymorphous
dystrophy”, <Arch. Ophthalmol.>, 1977.
•
CONSENSI INFORMATI/Schede informative approvate dalla Società Oftalmologia
Italiana, Ottobre 2007.
•
FRIEND J., “Biochemistry of ocular surface”, <Int. Ophthalmol.clin.>, 1979.
•
KANSKI JACK J., “Oftalmologia Clinica”, 1990
•
KENYON KR., “Anatomy and pathology of the ocular surface”, <Int. Ophthalmol. Clin.>,
1979.
•
KRACHMER J.H., “Pellucid marginal corneal degeneration”, <Arch. Ophthalmol.>, 1978.
•
KRACHMER J.H., RODRIGUES M.M., “Posterior Keratoconus”, <Arch. Ophthalmol.>,
1978.
•
MAURICE DM., “The structure and transparency of the cornea”, <J. Physiol.>, 1957.
•
SOI (Società Oftalmologia Italiana), AICCER (Associazione Italiana di chirurgia della
Cataratta e Refrattiva), “Chirurgia refrattiva: principi e tecniche”, 2000.
•
STURROCK G.D., “Lattice corneal dystrophy: a source of confusion”, <Br. J.
Ophthalmol.>, 1983.
•
WERBLIN T.P., HIRST L.W., STERK W.J., “Prevalence of map-dot-fingerprint changes in
the cornea”, <Br. J. Ophthalmol.>, 1981.
•
WILLIAMS T.P., NUCKLEY R.J., “Patogenesis and treatment of recurrent erosion”, <Br.
J. Ophthalmol.>, 1985.