Tumore al seno
Nella nostra U.O.C. assumono grande importanza l'applicazione e lo sviluppo di trattamenti conservativi del
seno; tale strategia chirurgica, iniziata negli anni settanta con la tecnica della quadrantectomia associata alla
radioterapia complementare, si è andata progressivamente evolvendo nel corso degli anni e oggi coinvolge
anche il trattamento dei linfonodi ascellari.
Del resto, grazie alle campagne di screening, al giorno d’oggi vengono diagnosticati in percentuale sempre
maggiore tumori di piccole dimensioni, talora non ancora palpabili, e che hanno quindi una bassa probabilità
di dare metastasi ai linfonodi ascellari. Sottoporre quindi tutte le pazienti, di principio, all’asportazione
completa dei linfonodi ascellari (svuotamento ascellare), rappresenterebbe un trattamento eccessivo, che
viene riservato solo alle pazienti che purtroppo arrivano alla visita ambulatoriale con tumori di grosse
dimensioni, magari con ascella clinicamente sospetta o francamente positiva, oppure che siano già state
sottoposte alla biopsia del linfonodo sentinella e che questo sia risultato positivo all’esame istologico.
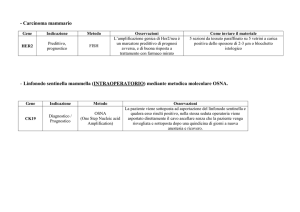
L’individuazione, l’asportazione e lo studio istologico del linfonodo sentinella costituiscono oramai una
procedura consolidata che consente nel 70% dei casi di carcinoma di evitare l’asportazione completa dei
linfonodi ascellari, intervento spesso gravato da fastidiose sequele (dolore, linfocele, scapola alata, braccio
grosso, limitazione funzionale scapolo-omerale, parestesie al braccio).
Cos’è il linfonodo sentinella?
E’ il primo linfonodo che riceve la linfa proveniente dal tumore primitivo ed eventuali cellule tumorali
trasportate per via linfatica.
Ne consegue che se si riesce ad individuare, asportare e quindi esaminare questo preciso linfonodo, qualora
esso fosse negativo e quindi sano, con elevata probabilità anche gli altri linfonodi saranno sani e potranno
essere risparmiati. Viceversa, qualora il linfonodo sentinella fosse positivo e quindi risultasse interessato da
cellule neoplastiche provenienti dal tumore primitivo, andranno asportati di necessità tutti gli altri linfonodi.
Identificazione del linfonodo sentinella
La metodica per l’identificazione del linfonodo sentinella
prevede l’iniezione di un tracciante che segua le stesse vie
linfatiche del tumore e si fissi nel primo linfonodo,
evidenziandolo. Il giorno prima del ricovero quindi le
pazienti vengono inviate presso il Servizio di Medicina
Nucleare di Mestre o Padova ove vengono sottoposte ad un
esame diagnostico, la linfoscintigrafia perilesionale, in cui il
medico nucleare inietta in sede sottocutanea, nella sede del
nodulo mammario, un tracciante radioattivo (albumina
umana marcata con Tecnezio 99) (Fig.1).
Dopo circa 10 minuti dall’iniezione viene acquisita, nelle
proiezioni anteriore e laterale, la prima immagine
linfoscintigrafica del primo linfonodo perfuso, mediante
utilizzo di un collimatore, che viene avvicinato il più
possibile alla superficie cutanea. Se nelle registrazioni
precoci non si ottiene la visualizzazione di nessun
linfonodo, si procede ad una seconda serie di registrazioni
tardive, dopo 2-3 ore, allo scopo di evidenziare tutti i
linfonodi perfusi (Fig.2).
Anche se tale metodica prevede l’utilizzo di un
radiofarmaco e pertanto deve essere fatta da un medico
nucleare, non esiste, peraltro, come supportato da
numerosi studi, alcun problema di radioprotezione legato
all’esame, né per la paziente, né per gli operatori sanitari
(chirurghi, infermieri, anestesisti, anatomopatologi).
1 Reperimento intraoperatorio del linfonodo sentinella
L’intervento chirurgico di asportazione (biopsia) del linfonodo
sentinella, può essere fatto anche in anestesia locale. Il
giorno dell’intervento chirurgico, alla paziente, sul letto
operatorio, viene iniettata, in sede intradermica, in regione
periareolare esterna, utilizzando una piccola siringa munita di
ago da insulina, una modica quantità (0,5 – 1 cc) di
colorante vitale (Blu-Patent), che per via linfatica arriva al
linfonodo sentinella (Fig.3). La combinazione delle due
metodiche (tracciante radioattivo e colorante vitale)
consente una maggior probabilità e facilità di reperire il
linfonodo stesso. Dopo circa 10 minuti dall’iniezione del
colorante vitale, con l’ausilio di una apposita sonda rilevatrice
di raggi gamma, si identifica in ascella il punto di maggior
emissione del segnale della sonda, e lì si va ad eseguire
l’incisione cutanea (Fig.4). Sempre con l’ausilio della sonda,
si arriva poi ad identificare il linfonodo o i linfonodi che
emettono il segnale; tali linfonodi vengono asportati, e
classificati con un numero progressivo in base alla maggior o
minor emissione del segnale e vengono inviati in anatomia
patologica per essere esaminati (Fig. 5).
Alla fine, si controlla con la sonda che non ci sia più nessuna
emissione di segnale residua.
La mastectomia
La mastectomia è l’asportazione in blocco di tutta la ghiandola mammaria.
In tutti i casi in cui risulta necessario eseguire la mastectomia, viene proposta alla paziente la possibilità di
eseguire una ricostruzione mammaria al tempo stesso dell'intervento demolitivo.
Attualmente vi sono molte tecniche disponibili per la ricostruzione mammaria, e la metodica più appropriata
viene stabilita in base alla morfologia della paziente ed alle sue esigenze.
Nel 70 % dei casi la ricostruzione mammaria può essere eseguita con l'utilizzo delle protesi, mentre nel
restante 30 % si possono utilizzare i tessuti stessi della paziente con prelievo dalla regione addominale o dal
dorso e senza l'impiego di protesi.
Nella nostra Unità Operativa, eseguiamo la ricostruzione mammaria mediante utilizzo di espansori e protesi;
qualora sia necessaria una ricostruzione con metodiche più complesse ( con lembo di muscolo gran-dorsale o
lembo di muscolo retto addominale), la paziente viene inviata presso un centro di Chirurgia Plastica.
La ricostruzione del complesso areola capezzolo viene eseguita in un secondo tempo, in anestesia locale, in
regime di day-surgery.
2 Perchè ricostruire la mammella?
La ricostruzione mammaria è concepita per rendere il meno mutilante possibile un intervento che comunque
cambia l'aspetto della paziente ed altera profondamente la sua femminilità. Anche se non esiste un metodo
ricostruttivo che possa ridare la funzionalità mammaria (capacità di allattamento) si cerca di ricostruire una
simmetria e, dopo un certo periodo di tempo dall' intervento, si ritiene possibile che la paziente riconosca la
ricostruzione come parte integrante del proprio corpo.
Quando ricostruire?
Alcune pazienti possono trovare difficile o impossibile scegliere il tipo di ricostruzione mammaria
specialmente all'ultimo momento. Riteniamo pertanto molto importante poter informare la paziente sul tipo
di ricostruzione e discutere su eventuali scelte ben prima del ricovero e quindi giungere ad una decisione
ponderata con maggiore serenità.
Molte pazienti decidono in favore della ricostruzione mammaria immediata, in modo di ridurre quell'incubo
rappresentato dalla mastectomia. Molto spesso si cerca di eseguire gran parte della ricostruzione in un unico
tempo, mentre altre volte è necessario un secondo intervento. La ricostruzione del complesso areola
capezzolo viene comunque fatta in un secondo tempo dopo aver valutato la simmetria finale.
Nei casi in cui la paziente non sia pronta, nei pochi casi in cui sia consigliato oncologicamente rimandare e
nei casi in cui la mastectomia sia stata eseguita altrove, si ricostruisce la mammella dopo aver terminato le
terapie e quindi in un secondo tempo. I risultati sono paragonabili sia nel caso di ricostruzioni mammarie
immediate che differite.
Tecnica di ricostruzione con Espansori e Protesi
L’espansore mammario è una specie di “palloncino” che viene posizionato sotto al muscolo pettorale, e viene
progressivamente riempito con soluzione fisiologica in modo da distendere i tessuti. L’espansore è costituito,
al centro, da una valvolina metallica, la cui esatta proiezione cutanea viene identificata con l’ausilio di un
magnete; il riempimento viene eseguito settimanalmente in ambulatorio, utilizzando una siringa collegata
con un piccolo ago che viene inserito nella valvola dell’espansore. Questa espansione richiede alcune
settimane. Una volta raggiunto il volume stabilito, l’espansore viene lasciato in sede per circa 6 mesi per fare
in modo che si crei una tasca adeguata. Quindi viene programmato l’intervento ricostruttivo definitivo che
prevede la rimozione dell’espansore e l’inserimento nella tasca creata della protesi definitiva.
Le protesi attualmente disponibili hanno un involucro esterno di silicone solido. Il contenuto può essere
costituito da silicone gel o da soluzione fisiologica. Gli studi condotti hanno dimostrato che le protesi
utilizzate sono “sicure”, nel senso che non ci sono correlazioni fra le protesi di silicone e malattie
autoimmunitarie, né tanto meno vi è un rischio oncologico. Esiste comunque un numero di possibili effetti
indesiderati quando un materiale estraneo viene impiantato nel corpo, per il fatto che l'organismo lo avvolge
in una sorta di tessuto cicatriziale (capsula protesica): questa capsula può rimanere soffice con una forma
della mammella molto naturale, ma può ispessirsi provocando conseguentemente una mammella dura e
rigida. Un’altra complicanza possibile è data da una contaminazione batterica che può avvenire o durante
l'impianto della protesi o successivamente, sviluppando così un'infezione: in tal caso è necessario rimuovere
la protesi al fine di risolvere completamente l'infezione. Nel caso l'infezione crei una raccolta importante
attorno alla protesi è possibile che si evidenzi un arrossamento vistoso della mammella accompagnato da
febbre elevata ed ai classici segni di ascesso. Naturalmente tutti i chirurghi usano tecniche standardizzate di
antisepsi e una profilassi antibiotica viene comunque eseguita prima dell'induzione durante l'intervento.
La protesi non è eterna e dovrà essere controllata negli anni con un possibile rischio di rottura spontanea per
usura dopo 10 o 15 anni.
Mastoplastica riduttiva e mastopessi
Proponiamo una mastoplastica riduttiva e/o una mastopessi ogniqualvolta ci si trovi nella opportunità, ai fini
di un miglior risultato estetico, di simmetrizzare la mammella controlaterale rispetto alla ricostruzione.
La differenza fra la pessi e la riduzione consiste nel fatto che nella pessi viene solo "riconcentrata " la
mammella mentre nella riduzione viene ridotto il volume.
Le cicatrici esterne sono generalmente periareolare e verticale. La sensibilità del capezzolo viene
generalmente conservata come pure la funzionalità mammaria di allattamento.
Mastectomia profilattica con ricostruzione mammaria immediata
L'indicazione all'intervento di mastectomia profilattica bilaterale è eccezionale, ed è proposto solo nel caso di
donne con una famigliarità importante (due o tre parenti strette) o la presenza di un test genetico positivo.
3 Chirurgia delle lesioni mammarie non palpabili
Grazie alle campagne di screening, si arrivano a
diagnosticare, in un sempre maggior numero di casi, tumori
mammari di piccole dimensioni, visibili alla mammografia e
all’ecografia, sotto forma di microcalcificazioni (Fig. 6) o
addensamenti, e che non risultano palpabili all’esame
clinico.
Per poter asportare la lesione è quindi necessario disporre
di una metodica che localizzi la lesione stessa per poter
“guidare” il chirurgo nel punto esatto della porzione di
mammella da asportare, preservando il tessuto sano.
Sono state proposte differenti metodiche per consentire al
chirurgo di identificare la lesione in modo da poterla
asportare: si va dalla semplice proiezione cutanea, all’uso
del carbone vegetale o al posizionamento di un repere
metallico sotto guida ecografica o mammografica
(stereotassi).
Nella nostra Unità Operativa utilizziamo la metodica che
prevede l’identificazione della lesione mediante il
posizionamento sotto guida eco-mammografica di un filo
metallico che viene ancorato mediante un uncino alla
lesione stessa (Fig. 7).
4