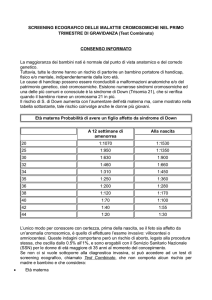
caricato da
fzeppe
Analisi anatomo-clinica dei quadri malformativi fetali ... - CCM Network

Documento di 122 pagine Ministero del Lavoro, della Salute e delle Politiche Sociali DIPARTIMENTO DELLA PREVENZIONE E DELLA COMUNICAZIONE DIREZIONE GENERALE DELLA PREVENZIONE SANITARIA Progetto Analisi anatomo-clinica dei quadri malformativi fetali associati all’interruzione volontaria della gravidanza dopo il 90° giorno di gestazione RELAZIONE FINALE Coordinatore del progetto Prof. Gaetano Bulfamante Direttore Cattedra di Anatomia Patologica - D.M.C.O. Università degli Studi di Milano Direttore U.O.C. di Anatomia Patologica, Citogenetica e Patologia Molecolare A.O. San Paolo - Milano 1 INDICE Introduzione Sintesi del progetto dello studio Obiettivo generale dello studio Obiettivi specifici Possibili informazioni secondarie derivanti dallo studio Fattibilità del progetto Criticità del progetto Bibliografia e fonti informative di riferimento per il disegno del progetto Materiali e metodi Criteri di arruolamento dei casi Procedure di garanzia della privacy Dati richiesti Attività del Comitato Scientifico Regole per le eventuali pubblicazioni scientifiche Programmazione operativa Criteri di arruolamento ed analisi dei casi ricevuti Logica del reclutamento Criteri per la valutazione del livello di concordanza tra diagnostica ecografica e diagnostica autoptica Definizione di “Malformazione singola” (nei casi correlati) Risultati Casi con correlazione ecografica-autoptica Caratteri generali Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Neoplasie congenite Sindromi malformative Suddivisione per apparati delle malformazioni Analisi delle malformazioni singole Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche - Autopsie per riscontro diagnostico di feti da IVG indotta per malformazioni rilevate all’ecografia o cromosomopatia Caratteri generali Correlazioni autoptico-ecografiche Casi concordanti Casi discrepanti Casi con discordanze minori Casi con discordanze maggiori IVG senza rilievo di malformazioni Igroma cistico del collo/incremento della plica nucale - Autopsie per riscontro diagnostico di feti da IVG indotta per idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata) - Autopsie per riscontro diagnostico di feti da IVG indotta per ipocinesia fetale Casi di cui è disponibile solo l’informativa anatomopatologica Caratteri generali Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Neoplasie congenite Pag. 04 Pag. 04 Pag. 06 Pag. 06 Pag. 06 Pag. 06 Pag. 07 Pag. 08 Pag. 09 Pag. 09 Pag. 09 Pag. 10 Pag. 11 Pag. 11 Pag. 12 Pag. 13 Pag. 13 Pag. 13 Pag. 14 Pag. 15 Pag. 16 Pag. 16 Pag. 18 Pag. 18 Pag. 18 Pag. 19 Pag. 21 Pag. 24 Pag. 25 Pag. 25 Pag. 26 Pag. 27 Pag. 28 Pag. 28 Pag. 29 Pag. 30 Pag. 30 Pag. 32 Pag. 35 Pag. 38 Pag. 38 Pag. 39 Pag. 39 2 Sindromi malformative Suddivisione per apparati delle malformazioni Analisi delle malformazioni singole Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche - Autopsie per riscontro diagnostico di feti da IVG indotta per malformazioni rilevate all’ecografia o cromosomopatia Caratteri generali Esito autopsia - Autopsie per riscontro diagnostico di feti da IVG indotta per idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata) - Autopsie per riscontro diagnostico di feti da IVG indotta per ipocinesia fetale Valutazione della popolazione complessiva Caratteri generali Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Neoplasie congenite Sindromi malformative Suddivisione per apparati delle malformazioni Analisi delle malformazioni singole Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche Discussione Caratteristiche delle IVG e materne Caratteristiche generali dei feti autopsiati Caratteristiche delle patologie malformative rilevate Malformazioni singole, multiple, sindromiche Correlazioni tra i quadri malformativi rilevati dall’indagine ecografica e da quella autoptica Casi concordanti Casi discrepanti Casi con discordanze minori Casi con discordanze maggiori Mancato rilievo di malformazioni fetali Suddivisione delle malformazioni per esito teorico post-natale Igroma cistico del collo Idrope fetale Ipocinesia fetale Conclusioni Pag. 39 Pag. 40 Pag. 41 Pag. 44 Pag. 45 Pag. 45 Pag. 46 Pag. 48 Pag. 50 Pag. 52 Pag. 52 Pag. 53 Pag. 54 Pag. 54 Pag. 54 Pag. 54 Pag. 55 Pag. 56 Pag. 57 Pag. 58 Pag. 61 Pag. 62 Pag. 63 Pag. 65 Pag. 66 Pag. 66 Pag. 68 Pag. 69 Pag. 71 Pag. 73 Pag. 73 Pag. 75 Pag. 77 Allegati Grafici Tabelle Pag. 81 Pag. 107 3 INTRODUZIONE In Italia l’interruzione volontaria della gravidanza (IVG) è regolamentata dalla Legge n. 194 del 22 maggio 1978, il cui art. 6 decreta che: “l'interruzione volontaria della gravidanza, dopo i primi novanta giorni, può essere praticata: a) quando la gravidanza o il parto comportino un grave pericolo per la vita della donna; b) quando siano accertati processi patologici, tra cui quelli relativi a rilevanti anomalie o malformazioni del nascituro, che determinino un grave pericolo per la salute fisica o psichica della donna”. I dati attualmente raccolti dal Sistema di Sorveglianza sull’IVG non includono informazioni relative alle patologie che hanno portato all’interruzione della gravidanza ed è quindi difficile ricostruire quali siano e quanto incidano percentualmente le diverse patologie del feto, della gravidanza o della madre. Molte IVG oltre il 90° giorno di gestazione hanno come substrato il rilievo nel feto di malformazioni congenite (singole o multiple; sporadiche o a trasmissione famigliare) attraverso analisi prenatali (ecografie, amniocentesi, prelievo dei villi coriali). Attualmente in Italia l’obbligo dell’autopsia per riscontro diagnostico, prevista dal Decreto Legge 9 luglio 1999 (G.U. serie generale 170 del 22.7.1999) riguarda solo i “nati morti”, cioè i soggetti partoriti dopo il 180° giorno di gravidanza. La tendenza ad anticipare sempre di più il limite temporale entro cui praticare l’interruzione legale della gravidanza pone il problema delle reali capacità mediche di riconoscere le patologie fetali. Questa problematica ha come limiti del proprio scenario due elementi oggettivi. Da una parte è noto che moltissime sindromi malformative hanno un andamento evolutivo nel tempo (il loro pattern diagnostico si presenta solo in epoca gestazionale avanzata, se non in epoca postnatale) e, quindi, l’esame (soprattutto ecografico ma anche autoptico) del feto precoce può definirne la presenza solo in forma dubitativa. Dall’altra è noto che la capacità diagnostica dell’ecografia di screening (effettuata a metà gestazione in gravidanze a basso rischio) nel riconoscimento delle malformazioni fetali è mediamente bassa (evidenziazione di circa il 40% delle malformazioni). L’autopsia per riscontro diagnostico è lo strumento attualmente di più elevata affidabilità per la diagnostica delle patologie fetali ed in particolare di quelle malformative. Questa metodica risulta però valida solo se eseguita in tempi brevi dopo il decesso, da mani esperte, ed il grado di esperienza è sicuramente influenzato dal numero di autopsie eseguite. Da tutto questo deriva la necessità di approfondire la corrispondenza diagnostica tra riscontri ecografici ed autoptici (riscontro diagnostico sul feto) delle patologie malformative alla base dell’IVG dopo il 90° giorno di gravidanza. SINTESI DEL PROGETTO DELLO STUDIO Al fine di dare risposta alle sovraesposte problematiche si è impostato uno studio osservazionale retrospettivo sugli anni 2005-2008, a partire da una popolazione autoptica fetale generata da Unità Operative (U.O.) di Anatomia Patologica (A.P.) con competenze in patologia feto-placentare. Sono state, pertanto prese in considerazione per l’arruolamento dei casi le seguenti 18 U.O. di Anatomia Patologica: 4 Piemonte: Torino Lombardia: Milano Brescia Veneto: Padova Vicenza Liguria: Genova Emilia Romagna: Bologna OIRM Santa Anna. Dipartimento Interaziendale di Patologia (Ospedali S. Paolo, ICP-Vittore Buzzi, Fondazione IRCCS Policlinico, Mangiagalli, Regina Elena) Spedali Civili. Azienda Ospedaliera di Padova USSL 6 – Ospedale S. Bortolo A.O. Azienda Ospedaliera Universitaria San Martino Azienda Ospedaliero Universitaria S.Orsola-Malpighi Ospedale Maggiore Parma A.O. di Parma Reggio Emilia Ospedale Santa Maria Nuova Toscana: Firenze A.O. U. Careggi Pisa A.O.U. Pisana, Anatomia Patologica III Universitaria Lazio: Roma Ospedali S. Camillo-Forlanini Ospedale S. Giovanni Campania: Napoli Azienda Sanitaria Policlinico annessa all’Università di Napoli “Federico II” Puglia: Bari U.O. I di Anatomia Patologica A.O. Policlinico Universitario di Bari U.O. II di Anatomia Patologica A.O. Policlinico Universitario di Bari Sicilia: Messina A.O.U. Policlinico “G. Martino” La popolazione target dello studio è stata identificata in quella autoptica da IVG dopo il 90° giorno di gravidanza in cui fosse presente una o più delle seguenti condizioni: - Riconoscimento ecografico di malformazioni fetali (sia singole che multiple); - Riconoscimento ecografico di neoplasie congenite fetali (tipo teratoma o craniofaringioma, ecc); - Riconoscimento ecografico di ipocinesia fetale o di idrope fetale non Rh o ABO correlata, anche in assenza di malformazioni; - Rilievo prenatale di delezioni parziali dei cromosomi o anomalie strutturali cromosomiche (per es. cromosoma ad anello) o cromosomi sovrannumerari derivati o mosaicismi cromosomici. Sono stati esclusi dallo studio i casi di IVG dopo il 90° giorno di gravidanza con riconoscimento prenatale di una cromosomopatia numerica (trisomia di uno o più cromosomi, monosomia, triploidia, ecc.). 5 Sulla base delle U.O. di Anatomia Patologica arruolate si è provveduto a contattare le U.O. ad esse afferenti di Ginecologia ed Ostetricia, che hanno eseguito le IVG da cui sono derivati i feti autopsiati arruolati. L’ottenimento dei dati ostetrico-ecografici è in modo evidente un elemento cardine per la realizzazione del progetto, ma nello stesso tempo critico, poiché il suo successo si basa sulla possibilità di confrontare i dati diagnostici prenatali con quelli autoptici. E’ risultato, pertanto, cruciale rendere l’indagine anonima e “confidenziale”, senza dare adito al sospetto che essa nasconda finalità inquisitorie o di giudizio dei singoli operatori o delle strutture sanitarie. Lo studio si è posto anche l’obiettivo di garantire il rispetto delle norme vigenti sulla privacy oltreché quello di essere autorizzato dal Comitato Etico dall’Ente a cui afferisce il Coordinatore dello Studio (Università degli Studi di Milano). OBIETTIVO GENERALE DELLO STUDIO Analizzare, in una popolazione campione multicentrica tratta da diverse aree del territorio nazionale (Nord, Centro, Sud, Isole), la corrispondenza diagnostica tra riscontri ecografici ed autoptici (riscontro diagnostico sul feto) delle patologie malformative alla base dell’interruzione volontaria di gravidanza dopo il 90° giorno di gravidanza. OBIETTIVI SPECIFICI Effettuare un’analisi approfondita sulla corrispondenza diagnostica tra riscontri ecografici ed autoptici (riscontro diagnostico sul feto) delle patologie malformative alla base dell’interruzione volontaria di gravidanza dopo il 90° giorno di gravidanza in un campione di Centri di Anatomia Patologica specializzati in autopsie feto-placentari. Valutare l’influenza di alcune variabili che possono aumentare il rischio di mancata evidenziazione ecografica o autoptica delle malformazioni (per esempio: età gestazionale al momento dell’indagine, caratteristiche cliniche della donna, caratteristiche del feto). - - - POSSIBILI INFORMAZIONI SECONDARIE DERIVANTI DALLO STUDIO Distribuzione, per tipologia ed incidenza, delle malformazioni nelle differenti aree geografiche considerate (dato tratto da una popolazione di feti di età gestazionale precoce, raramente presi in considerazione nei registri neonatologici e pediatrici). Analisi della possibilità di definizione diagnostica delle sindromi malformative a trasmissione famigliare in feti di epoca gestazionale precoce, tramite l’integrazione di dati strumentali, autoptici e di laboratorio. Stima dell’impatto dell’IVG oltre il 90° giorno sull’incidenza delle malformazioni in Italia. Analisi della variabilità dei pattern malformativi associati a difetti cromosomici parziali (per es. delezioni o duplicazioni parziali) o a mosaicismi cromosomici. FATTIBILITA’ DEL PROGETTO Lo studio proposto appare potenzialmente realizzabile poiché basato: 6 - su un lavoro diagnostico già svolto (sia in ambito prenatale che autoptico) su U.O. di Anatomia Patologica esperte in diagnostica autoptica fetale ed operanti sulla base di protocolli di indagine uniformi su dati già archiviati in data base su formato elettronico (programmi computerizzati di refertazione) e quindi rapidamente rintracciabile (almeno nella componente anatomopatologica). CRITICITA’ DEL PROGETTO - L’esecuzione dell’autopsia per riscontro diagnostico è obbligatoria in Italia solo per i “nati morti” (D.L. 9 luglio 1999 – G.U. serie generale 170 del 22.07.1999), cioè per i soggetti partoriti dopo il 180° giorno di gravidanza. L’autopsia dei feti da IVG, pur non essendo soggetta all’autorizzazione dei genitori, rimane una decisione del medico curante, elemento che espone al rischio di una sua richiesta incostante e al di fuori di protocolli definiti e validati. Nel presente progetto questa criticità è superata selezionando strutture nelle quali tradizionalmente si effettua il riscontro diagnostico dei feti da IVG, almeno nei casi in cui vi sia il sospetto di patologie malformative. Questa scelta rappresenta anche un elemento di garanzia del buon livello di expertise diagnostica delle U.O. di Anatomia Patologica arruolate. - L’esecuzione dell’autopsia su di un feto precoce (di età cioè compresa tra le 15 e le 22-23 settimane di gestazione) risulta complessa, in particolare quando si devono diagnosticare piccole malformazioni (soprattutto vascolari o cardiache). L’utilizzo, da parte delle U.O. di Anatomia Patologica arruolate nello studio, di protocolli procedurali per l’esecuzione delle autopsie fetali altamente sovrapponibili e la lunga frequentazione e collaborazione tra i patologi di riferimento delle U.O. di Anatomia Patologica selezionate, all’interno del gruppo specialistico APEFA (Anatomia Patologica dell’Embrione, del Feto e dei loro Annessi) della Società Italiana di Anatomia Patologica e Citodiagnostica – Sezione italiana della International Academy of Pathology (SIAPEC-IAP), rappresentano gli strumenti principali adottati per superare questa criticità. - Alcune sindromi malformative manifestano il loro pattern morfologico diagnostico solo nelle fasi avanzate della gravidanza o dopo la nascita del soggetto. Nei feti precoci le stigmati malformative possono essere così sfumate da rendere problematico il riconoscimento sia prenatale che autoptico della patologia. Questa criticità, che potrebbe essere causa di discrepanze tra la diagnostica prenatale e quella autoptica, viene affrontata costituendo un Comitato Coordinatore multidisciplinare (anatomopatologo, ginecologo esperto in ecografia ostetrica, genetista medico, pediatra dismorfologo) con elevate competenze in patologie sindromiche e malformative e riservando ad esso la possibilità di chiedere approfondimenti di informazioni alle diverse Unità Operative. - Il possibile rilievo di discrepanze diagnostiche tra indagini prenatali ed autoptiche impone la definizione di chiari criteri di valutazione, che possano oggettivizzare il grado della divergenza diagnostica rilevata ed anche il peso della sua ricaduta clinico-assistenziale. A tal fine il Comitato Coordinatore appronta una griglia di valutazione, esplicitando i criteri di costruzione e di valutazione prescelti e gli indicatori definiti. 7 - La situazione italiana relativamente alla qualità assistenziale e diagnostica sembra essere oggi molto composita e, quindi, risulta molto complessa la costruzione di un campione che sia rappresentativo di tutte le diverse realtà. Considerando gli obiettivi dello studio sono state arruolate U.O. di Anatomia Patologica esperte in diagnostica delle patologie feto-placentari (tra tutte, quelle che ricevono richieste di autopsie da IVG oltre il 90° giorno di gravidanza), facenti parte di Aziende Ospedaliere che rappresentano il punto di riferimento per ampi territori (metropoli, ospedali provinciali, ecc). A queste Aziende Ospedaliere affluisce non solo la casistica interna, ma anche quella screenata da altre strutture ostetriche (di varia competenza) della stessa area geografica. Un bias dello studio è rappresentato dall’alto livello diagnostico, sia ostetrico che anatomopatologico, presente nei centri selezionati. Questo “errore metodologico” potrebbe essere, tuttavia, meno importante di quanto appare, poiché la gravità delle scelte da prendere dovrebbe far sì che, nella quasi totalità dei casi presenti sul territorio nazionale, i sospetti di patologie vengano verificati prima dell’IVG da un Centro ostetrico esperto. BIBLIOGRAFIA E FONTI INFORMATIVE DI RIFERIMENTO PER IL DISEGNO DEL PROGETTO 1. Canepa, Maroteaux, Pietrogrande. Le sindromi dismorfiche e le malattie costituzionali dello scheletro. 1996. Piccin-Nuova Libreria 2. Gilbert-Barness E. Potter’s pathology of the fetus, infant and child. Second Edition. 2007. MosbyElsevier. 3. Wigglesworth JS, Singer DB. Textbook of fetal and perinatal pathology. 1991. Blackwell Scientific Publications. 4. Linee Guida SIEOG (Società Italiana di Ecografia Ostetrica e Ginecologia). 2006. Editeam sas Gruppo Editoriale. 5. Kaasen, A., Tuveng, J. Heiberg, A., Scott, H., Haugen, G. Correlation between prenatal ultrasound and autopsy findings: a study of second-trimester abortions. Ultrasound Obstet Gynecol 2006; 28(7):925-933 6. Boyd PA, Tondi F, Hicks NR, Chamberlain PF. Autopsy after termination of pregnancy for fetal anomaly: retrospective cohort study. BMJ 2004; 328: 137. 7. Yeo L, Guzman ER, Shen-Schwarz S, Walters C, Vintzileos AM. Value of a complete sonographic survey in detecting fetal abnormalities: correlation with perinatal autopsy. J Ultrasound Med 2002; 21: 501-510. 8. Laussel-Riera A, Devisme L, Manouvrier-Hanu S, Puech F, Robert Y, Gosselin B. [Value of fetopathological examination in medical abortions: comparison of prenatal diagnosis and autopsy results of 300 fetuses]. Ann Pathol 2000; 20: 549-557 9. Tennstedt C. Chaoui R. Bollmann R. Korner H. Dietel M . Correlation of prenatal ultrasound diagnosis and morphological findings of fetal autopsy. Pathology, Research & Practice. 194(10):721-4, 1998 10. Isaksen CV, Eik-Nes SH, Blaas HG, Torp SH. Comparison of prenatal ultrasound and postmortem findings in fetuses and infants with central nervous system anomalies. Ultrasound Obstet Gynecol 1998; 11: 246-253. 11. Chescheir NC, Reitnauer PJ. A comparative study of prenatal diagnosis and perinatal autopsy. J Ultrasound Med 1994; 13: 451-456. 12. Wilson RD, Chitayat D, McGillivray BC. Fetal ultrasound abnormalities: correlation with fetal karyotype, autopsy findings, and postnatal outcome-five-year prospective study. Am J Med Genet 1992; 44: 586-590. 13. Shen-Schwarz S, Neish C, Hill LM. Antenatal ultrasound for fetal anomalies: importance of perinatal autopsy. Pediatr Pathol 1989; 9: 1-9. 8 MATERIALI E METODI Criteri di arruolamento dei casi 1. Il presente studio è focalizzato sulle IVG oltre il 90° giorno di gravidanza indotte dal riconoscimento ecografico in utero di malformazioni fetali (sia singole che multiple). Nel termine malformazioni sono incluse anche le neoplasie congenite (tipo teratoma o craniofaringioma, ecc). 2. Sono inclusi anche i casi di ipocinesia fetale e di idrope fetale non Rh o ABO correlate, con o senza malformazioni. 3. Sono esclusi i casi in cui, prima dell’IVG, fosse nota grazie ad amniocentesi o prelievo dei villi coriali –CVS-, la presenza di una cromosomopatia (vedi definizione di cromosomopatia al punto “4”). 4. Le cromosomopatie da escludere sono quelle numeriche (trisomie, di uno o più cromosomi, monosomie, triploidie, ecc.); vanno, al contrario, incluse nello studio le delezioni parziali dei cromosomi, le anomalie strutturali cromosomiche (per es. cromosoma ad anello), i cromosomi sovrannumerari derivati e i mosaicismi. Questo perché il pattern malformativo e le conseguenze sul singolo soggetto di queste anomalie del cariotipo risultano, spesso, molto variabili e differiscono anche sensibilmente da caso a caso. 5. Sono inclusi i casi in cui l’IVG oltre il 90° giorno di gravidanza è stata effettuata in gravidanze caratterizzate da test ecografici/sierologici indicativi di incremento del rischio di sindromi cromosomiche (per esempio Bi-test), senza che questa sia tuttavia stata dimostrata con esame citogenetico o biomolecolare precedente l’interruzione. 6. Sono inclusi i casi di IVG oltre il 90° giorno di gravidanza in cui la cromosomopatia è stata dimostrata grazie all’indagine autoptica (induzione dell’IVG oltre il 90° giorno di gravidanza per malformazione, senza richiesta di esame del cariotipo; autopsia con rilievo di pattern malformativo sospetto per cromosomopatia; esecuzione del cariotipo o di altro test di genetica molecolare utile (per es. FISH) con dimostrazione della cromosomopatia). 7. L’IVG per venire arruolata nello studio deve essere stata eseguita dopo il 90° giorno di gravidanza. 8. Sono arruolabili solo feti pervenuti all’esame autoptico in condizioni di autopsiabilità (vanno esclusi quelli da isterosuzione; vanno inclusi quelli anche parzialmente frammentati ma in condizioni da rendere ancora possibile una indagine autoptica completa). Procedure di garanzia della privacy 1. Ogni U.O. di Anatomia Patologica riceve dal Comitato Coordinatore un data-base (tabella Excel “Scheda anatomo patologica”) su cui introdurre i propri casi da proporre per l’arruolamento. Ogni U.O. di Anatomia Patologica quindi conoscerà solo la propria popolazione e non quella degli altri Ospedali partecipanti. 2. Ogni singola U.O. di Anatomia Patologica identifica i casi da arruolare sulla base dei criteri riportati nel capitolo precedente e inserisce nel data base i dati anatomopatologici richiesti. 3. Le singole U.O. di Anatomia Patologica comunicano all’U.O. di Ostetricia che ha effettuato le IVG oltre il 90° giorno di gravidanza l’elenco dei casi selezionati, affinché questa verifichi la disponibilità di dati clinici. La tabella Excel utilizzata per questa comunicazione (“Scheda avviso raccolta dati ostetrici”) contiene i dati sensibili utili all’identificazione dei singoli casi (nome e cognome della singola madre, sua data di nascita, data dell’IVG oltre il 90° giorno di gravidanza e 9 4. 5. 6. 7. 8. 9. dell’autopsia”) ma non contiene i rilievi diagnostici autoptici, al fine di minimizzare rischi di selezione della casistica. Ogni U.O. di Ostetricia contattata, inserisce nel data-base ricevuto dal Comitato Coordinatore (“Scheda dati ostetrici”), i propri dati ecografici e clinici. Invia quindi il data-base alla propria U.O. di Anatomia Patologica. Ogni singola U.O. di Anatomia Patologica riunisce per ogni paziente i propri dati a quelli ostetrici nel foglio elettronico di data-base “Scheda completa”. In questa i dati risultano anonimizzati, poiché mancano i dati sensibili dei pazienti (il caso è identificato solo dall’anno e da un numero progressivo senza alcun rapporto con quello di registrazione). Ogni singola U.O. di Anatomia Patologica trasferisce sul CD ricevuto dal Comitato Coordinatore, la propria “Scheda completa” debitamente compilata e la invia al Coordinatore dello studio tramite corriere postale. I dati contenuti nei diversi CD saranno assemblati in un unico file elettronico (“Scheda generale”), da un collaboratore medico non facente parte dei membri della ricerca, sotto la supervisione e la responsabilità dal Coordinatore dello Studio. In questo file complessivo dello studio saranno anonimizzate anche le provenienze dei casi, poiché le diverse sedi afferenti saranno contraddistinte da un codice noto solo al Coordinatore (per es.: Parma = S09). In definitiva ogni singolo caso sarà contraddistinto da un codice numerico costituito da numero di arruolamento nella scheda generale, codice della sede di provenienza, anno, numero progressivo della sede di provenienza (per es: 1325.S09.2007.123). I CD contenenti i dati delle singole Unità partecipanti, pervenuti al Coordinatore dello Studio saranno custoditi per la durata della ricerca in cassaforte presso il Dipartimento di Medicina Chirurgia e Odontoiatria dell’Università degli Studi di Milano. Al termine dello studio tutto il materiale contenente dati sensibili di pazienti e strutture sanitarie partecipanti allo studio, saranno distrutti. Dati richiesti Alle U.O. sono chiesti i seguenti dati: Dati generali - Numero complessivo di IVG per anno (2005-2008), eseguite dopo il 90° giorno di gestazione. - Numero complessivo per anno (2005-2008) delle precedenti IVG, per malformazione fetale con i caratteri di arruolabilità nello studio. - Numero complessivo per anno (2005-2008) delle IVG oltre il 90° giorno di gravidanza con i caratteri di arruolabilità nello studio, sottoposte ad autopsia. Dati specifici - Nome e Cognome della singola madre - Data di nascita - Età della singola madre al momento dell’IVG oltre il 90° giorno di gravidanza - Data in cui è avvenuta l’IVG - Settimana di gestazione al momento dell’IVG - Data in cui è stata eseguita l’autopsia - Indicazione clinica all’IVG oltre il 90° giorno di gravidanza 10 - Risultati delle indagini prenatali, con dettaglio dei quadri ecografici malformativi e indicazione di eventuali sindromi riconosciute Struttura sanitaria che ha effettuato la diagnostica prenatale conclusiva (su cui si è basata la decisione di IVG) Epoca gestazionale a cui è avvenuta la diagnostica prenatale conclusiva Sesso del feto (in caso di discrepanza indicare sia quello gonadico che quello genitale) Elenco delle malformazioni evidenziate grazie all’esame autoptico Risultati dell’indagine radiologica dello scheletro (se eseguita) Risultati dell’indagine neuropatologica del sistema nervoso centrale (SNC) (se eseguita) Eventuale sindrome o associazione malformativa effettuata con l’esame autoptico (può anche essere confermativo della diagnosi clinica) Esito di eventuali esami citogenetici (anche FISH) o genetici (per es. per ricerca di specifiche mutazioni) eseguiti su indicazione del quadro morfologico rilevato all’autopsia Altre patologie rilevate dall’autopsia, che avevano indotto i clinici al sospetto di patologia malformativa (tipo: idrope fetale con edema agli arti; deformazioni degli arti da oligoidramnios severo o da ipocinesia; infezione da Parvovirus con idrope e fibrosi epatica congenita, ecc). Attività del Comitato Scientifico 1. Validazione finale del programma dello studio. 2. Definizione delle informazioni da inserire nel data-base dello studio e sua validazione finale. 3. Validazione finale della griglia di valutazione delle discrepanze tra diagnostica prenatale ed autoptica. 4. Verifica dei casi dubbi o discordanti (discordanza tra diagnosi prenatale e diagnosi autoptica); 5. Analisi dei risultati del lavoro; 6. Formulazione delle conclusioni scientifiche dello stesso. Il Comitato Scientifico, costituito da esperti di diverse discipline mediche, utilizzerà per la verifica dei dati rilevati un approccio di “audit clinico multidisciplinare”, sperimentando l’impatto metodologico innovativo di questa metodica nell’ambito del counseling delle patologie malformative rilevate nella prima metà della gravidanza. Regole per le eventuali pubblicazioni scientifiche Al termine dello studio il Coordinatore Scientifico chiederà al Committente l’autorizzazione all’utilizzo dei risultati per pubblicazioni scientifiche, impegnandosi a mantenere l’anonimato dei soggetti coinvolti e a citare il Committente come finanziatore della ricerca. Le pubblicazioni scientifiche generate riporteranno come autori i membri del Comitato Scientifico, l’honest broker e il “Gruppo multicentrico nazionale per lo studio anatomo-clinico dei quadri malformativi fetali associati a IVG oltre il 90° giorno di gravidanza”. In calce alle pubblicazioni saranno riportati in esteso i nomi di tutti i partecipanti al Gruppo multicentrico (sono previsti 2 nominativi per ogni U.O. coinvolta). 11 Programmazione operativa 1) Costituzione del Comitato Scientifico di progetto(*), multidisciplinare, con il compito di: validazione del programma scientifico; disegno di una scala di valutazione per la lettura del grado di concordanza tra diagnostica prenatale ed autoptica; verifica dei casi dubbi o discordanti (discordanza tra diagnosi prenatale e diagnosi autoptica); analisi dei risultati del lavoro e formulazione delle conclusioni scientifiche dello stesso. La Commissione ha funzione consultiva, di ausilio e supporto al Coordinatore e Responsabile Scientifico del progetto che si assume in prima persona le responsabilità dei risultati della ricerca, riservandosi il diritto di non sottoporsi alle indicazioni di maggioranza della Commissione stessa. 2) Arruolamento sul territorio nazionale di una serie di U.O. di Anatomia Patologica (sia universitarie che ospedaliere) con competenze in patologia feto-placentare, che rappresentano i Centri di partenza per l’arruolamento della casistica. Il gruppo di U.O. arruolate nello studio non esaurisce l’elenco dei “centri esperti in patologia feto-placentare” presenti sul territorio nazionale ma è l’espressione di considerazioni relative al grado di afferenza di casistica specifica (a diverse U.O. di Anatomia Patologica esperte in patologia feto-placentare vengono chieste solo autopsie di feti morti spontaneamente dopo in 180° giorno di gravidanza perché nelle loro Aziende Ospedaliere le IVG oltre il 90° giorno di gravidanza vengono praticate solo sporadicamente), alle caratteristiche dei centri di diagnostica ecografica afferenti, alla possibilità di fornire allo studio dati in tempi rapidi. 3) Arruolamento dei casi: a. In cui è stata eseguita autopsia completa fetale per riscontro diagnostico; b. In cui sono note le indicazioni cliniche (rilievo di patologia malformativa) e sono disponibili i referti ecografici che le dimostrino e i referti delle altre eventuali indagini diagnostiche prenatali eseguite. 4) Anonimizzazione (nel rispetto della normativa vigente sul rispetto della privacy) dei casi arruolati (vedi allegato “materiali e metodi dello studio”). 5) Realizzazione di un data-base per l’immissione e la valutazione dei dati clinici-ecografici ed anatomopatologici rilevati, dedicato al presente studio. 6) Inserimento nel data-base dei dati ricevuti, con appaiamento di quelli clinici con quelli autoptici. 7) Analisi della concordanza diagnostica tra diagnostica prenatale e diagnostica autoptica. 8) Esame da parte della Commissione Coordinatrice dei casi discordanti ed analisi delle “criticità” rilevate. 9) Valutazione statistica ed epidemiologica dei risultati emersi. 10) Feed-back da parte del Comitato Coordinatore alle U.O. di Anatomia Patologica e Ostetriche partecipanti allo studio, sui risultati emersi (in forma anonima e complessiva), con discussione e rilievo di input critici. 11) Relazione finale sui risultati dello studio. (*) Il Comitato Scientifico dello studio è costituita da: Gaetano Bulfamante (Professore in Anatomia Patologica, Università degli Studi di Milano; coordinatore e responsabile scientifico del progetto), Tullia Todros (Professore in Ginecologia e Ostericia, Università degli Studi di Milano), Faustina Lalatta (Medico Genetista, IRCCS Fondazione Policlinico, Mangiagalli, Regina Elena), Dante Baronciani (Medico Neonatologo, esperto in dismorfologia, Centro per la Valutazione dell’Efficacia Sanitaria –CeVEAS-, Modena), Angela Spinelli (Epidemiologa, Direttore del Reparto Salute della donna e dell’età evolutiva, ISS), Giovanni Battista Ascone (Medico Ginecologo, Responsabile Ufficio X - Salute della donna e dell'età evolutiva, Ministero del Lavoro, della Salute e delle Politiche Sociali). 12 Criteri di arruolamento ed analisi dei casi ricevuti Sulla base del disegno sperimentale dello studio si è provveduto a definire specifici criteri per il reclutamento e l’analisi dei dati ricevuti, al fine di uniformarne l’arruolamento e la lettura. Logica del reclutamento 1. Estrapolazione dagli archivi anatomopatologici dei casi che avessero autopsia di feto da IVG dopo il 90° giorno di gravidanza. 2. Considerazione tra questi di quelli in cui l’IVG fosse stata motivata da: a. Riconoscimento ecografico di malformazioni (o deformazioni/distruzioni/neoplasie). b. Riconoscimento ecografico di idrope. c. Riconoscimento ecografico di ipocinesia fetale. d. Anomalia del cariotipo (specificate). 3. Ne consegue che: a. Clinicamente: Tutti i casi hanno una delle condizioni “a-d” (non sono accettabili casi che clinicamente non abbiano queste condizioni ed in cui l’IVG sia stata motivata da altre cause). b. Anatopatologicamente: Si possono avere “autopsie mute” poiché questa metodica di indagine non è detto che confermi sempre il rilievo clinico o sia in grado di rilevare tutte le malformazioni. Criteri per la valutazione del livello di concordanza tra diagnostica ecografica e diagnostica autoptica Si è considerato che il dato d’ingresso dei casi nello studio è rappresentato dall’ecografia. Pertanto, come punto di riferimento per lo studio sono state considerate le malformazioni (o sindromi congenite con componente malformativa) rilevate dall’ecografia, poiché esse hanno rappresentato il retroterra da cui si è andata concretizzando la decisione di IVG. Nello specifico l’analisi del grado di concordanza ecografico/autoptico è stato così suddiviso: 1. Caso concordante. La/le malformazione/i rilevata/e all’ecografia sono state tutte confermate per tipologia e sede dall’esame autoptico. Quest’ultimo può avere rilevato anche altre malformazioni non evidenziate dall’ecografia, incrementando i dati sul caso e potenzialmente modificando il counseling riproduttivo della coppia. 2. Caso discrepante L’esame autoptico ha confermato la sede della/e malformazione/i rilevata/e ecograficamente ma si sono rilevate differenze nella definizione diagnostica delle stesse (tipologia delle malformazioni osservate). L’esame autoptico può avere rilevato anche altre malformazioni non evidenziate dall’ecografia, incrementando i dati sul caso e potenzialmente modificando il counseling riproduttivo della coppia. 13 3. Caso discordante a. Discordanza minore Rilievo ecografico di malformazioni a più organi/apparati; le malformazioni rilevate all’ecografia sono state solo in parte confermate per sede dall’esame autoptico. b. Discordanza maggiore 1. Uno delle due metodiche di indagine non ha rilevato malformazioni o, pur rilevando malformazioni anche maggiori, non ha confermato per sede e tipologia nessuna delle malformazioni maggiori rilevate dall’altra. 2. Una delle due metodiche ha rilevato malformazioni maggiori mentre l’altra solo malformazioni minori. Definizione di “Malformazione singola” (nei casi correlati) Le malformazioni sono state considerate “singole” anche quando associate ad altre, nel caso queste ultime fossero considerabili loro sequele, come per esempio ipoplasia del ventricolo cardiaco di sinistra in presenza di agenesia della valvola mitralica o ipoplasia marcata di ureteri, vescica e polmoni in presenza di agenesia bilaterale renale. Al contrario non sono state considerate “malformazioni singole” le multiple malformazioni a carico di uno stesso organo o apparato, quando non era possibile definirne una reciproca dipendenza. 14 RISULTATI Numero di Centri che hanno fornito dati: 17 Numero di Centri che non hanno fornito dati: 01 * Numero complessivo dei feti autopsiati, proposti per l’arruolamento: 1873 - Casi con correlazione ecografica-autoptica, accettati per l’analisi: 915 (48,85 %) - Casi con solo dati autoptici, accettati per l’analisi: 639 (34,12 %) - Casi rigettati per l’analisi, per incongruenze/insufficienza dei dati: 319 (17,03 %) Numero complessivo dei casi accettati ed arruolati nello studio: 1554 Indicazione clinica all’IVG (da come rilevabile dalla richiesta di autopsia) nei casi arruolati: - Malformazioni rilevate all’ecografia o anomalia del cariotipo: 1426 (91,7 %) - Idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata): 77 (5,0 %) - Ipocinesia fetale: 51 (3,3 %) __________________________________________________________________________________ * Bologna Azienda Ospedaliero Universitaria S.Orsola-Malpighi 15 CASI CON CORRELAZIONE ECOGRAFICA-AUTOPTICA Numero delle Unità Operative di Anatomia Patologica da cui provengono i dati 013 Numero complessivo dei feti valutati 915 Indicazione all’IVG (da come rilevabile dalla richiesta di autopsia) - malformazioni rilevate all’ecografia o anomalie del cariotipo di interesse per il presente studio - idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata) - ipocinesia fetale 833 (90,9 %) 44 (4,9 %) 38 (4,2 %) Caratteri generali Età materna al momento dell’IVG da 14 a 47 anni -dato rilevato in 811 di 915 casi– (89%) valore medio: 33 anni distribuzione dei casi per età (Fig. 1): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 7 53 137 277 230 91 16 Cromosomopatie Nella popolazione di casi con correlazione ecografica-autoptica sono presenti 490 feti (54% di 915 casi) con cariotipo noto; 62 di essi (7% di 915; 13% di 490 casi) sono portatori di cromosomopatia. Dei 490 cariotipi noti, 453 sono nel sottogruppo “IVG per malformazione o cromosomopatia” (396 cariotipi diploidi; 57 cromosomopatie -13% di 453-), 19 nel sottogruppo “IVG per ipocinesi fetale” (18 cariotipi diploidi; 1 cromosomopatia -5% di 19-), 18 nel sottogruppo “IVG per idrope fetale” (14 cariotipi diploidi; 4 cromosomopatie -29% di 18-). Età della singola madre al momento dell’IVG caratterizzata da cromosomopatia da 21 a 44 anni -dato rilevato in 56 di 62 cariotipi patologicivalore medio: 33 anni distribuzione dei casi per età (Fig. 2): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 5 9 16 17 9 0 Età della singola madre al momento dell’IVG caratterizzata da cariotipo normale da 19 a 46 anni -dato rilevato in 415 di 428 cariotipi normalivalore medio: 33 anni distribuzione dei casi per età (Fig. 2): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 1 28 73 139 125 41 8 16 Settimana di gestazione (SdG) al momento della diagnosi ecografica da 11 SdG a 28 SdG -dato rilevato in 770 di 915 casi- (84%) valore medio: 18 settimane distribuzione dei casi per settimana (Fig. 3): SdG 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 28 n° casi 5 9 20 26 25 66 60 65 56 122 165 104 32 10 3 2 Sede dell’ecografia diagnostica - dato rilevato in 814 di 915 casi - (89%) (Fig. 4) - Ospedale dove eseguita l’IVG: 633 casi (78 % di 814) - Altra sede: 181 casi (22 % di 814) - Altra sede ospedaliera: 64 casi (07% di 814) - Casa di Cura privata: 06 casi (01% di 814) - Centro diagnostico privato: 111 casi (14% di 814) Settimana di gestazione (SdG) al momento dell’IVG da 90 giorni di gravidanza a 32 SdG -dato rilevato in 823 di 915 casi – (90%) valore medio: 19 settimane distribuzione dei casi per settimana (Fig. 5): SdG 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 29 32 n° casi 2 8 23 19 38 58 78 51 80 158 190 85 20 7 2 3 1 Tempo intercorso tra diagnosi ecografica e IVG da 0 a 63 giorni -dato rilevato in 769 di 915 casi– (84%) valore medio: 6 giorni distribuzione dei casi per giorni (Fig. 6): giorni 0 1 2 3 4 5 6 7 8 9 10 n° casi 82 49 100 92 70 57 43 88 35 20 18 giorni 11 12 13 14 15 16 17 18 19 20 21 >21 n° casi 13 8 8 33 4 5 6 2 2 1 9 24 Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) -dato rilevato in 674 di 915 casi– (74%) (Fig. 7) Maschi: 374 (55,6 % di 674) Femmine: 300 (44,4% di 674) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 641 di 915 casi- (70%) - integro: 637 casi (99,4% di 641) - in frammenti: 4 casi (0,6% di 641) Macerazione: -dato rilevato in 621 di 915 casi- (68%) 17 - non di rilievo: 557 casi (89,7% di 621) - avanzata: 64 casi (10,3% di 621) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 485 di 915 casi- (53%) - feto non fissato: 343 casi (70,7% di 485) - feto pervenuto fissato in formalina: 142 casi (29,3% di 485) In 482 casi di 915 (52,7%) sono risultate note tutte e tre le caratteristiche: 304 feti sono pervenuti per l’esame autoptico integri, senza macerazione di rilievo e non fissati; gli altri 178 sono pervenuti parzialmente frammentati e/o in stato di macerazione avanzata e/o fissati (Fig. 8). Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Nei 915 feti considerati l’esame autoptico ha rilevato 895 soggetti (97,8%) affetti da neoplasie o malformazioni congenite, singole o multiple; le malformazioni rilevate sono sia maggiori che minori. A. Neoplasia congenita: 16 casi (2% di 915) 16 casi di 833 IVG indotte per malformazione 00 casi di 044 IVG indotte per idrope fetale 00 casi di 038 IVG indotte per ipocinesia fetale Rabdomioma cardiaco: 5 casi Craniofaringiona: 1 caso Nesidioblastosi: 2 casi Tumore di Wilms: 1 caso Neuroblastoma: 1 caso (in situ) Papilloma dei plessi corioidei: 1 caso Teratoma: 4 casi (2 cervicali; 2 sacrococcigei –1 metastatizzato ai plessi corioidei-) Ganglioneuroma: 1 caso Neoplasia timica n.as.: 1 caso Amartoma ipotalamo-ipofisario: 1 caso Totale neoplasie congenite rilevate nei 16 feti: 18 casi B. Sindromi malformative congenite: 199 casi (22% di 915) 189 casi (23%) di 833 IVG indotte per malformazione 005 casi (11%) di 044 IVG indotte per idrope fetale 005 casi (13%) di 038 IVG indotte per ipocinesia fetale tra cui: - sindromi malformative in presenza di anomalia cromosomica: 47 casi - sindromi correlate alla delezione cromosomica 22q11.2: 10 casi - osteocondrodisplasie: 46 casi Nanismo tanatoforo: 19 casi (3 di tipo II -con “cranio a trifoglio”-) Osteogenesi imperfecta: 11 casi Displasia toracica asfissiante (malattia Di June): 03 casi Acondroplasia di tipo III (Verma Naumoff): 01 caso Acondrogenesi di tipo II Langer-Saldino: 02 casi Condrodisplasia metafisaria: 01 caso Displasia camptomelica: 02 casi Displasia cifomelica: 01 caso Altri tipi: 06 casi 18 - sirenomelia: 4 casi - Associazioni malformative (VATER, VACTERL, CHARGE, MURCS, OEIS): 14 casi - Sindrome di Meckel: 9 casi - Sindrome Prune-Belly: 5 casi - Sindrome di Noonan: 3 casi - Sindrome di Goldenhar: 3 casi - Sindrome di Weidemann-Beckwith: 2 casi - Sindrome di Zellweger: 2 casi - Sindrome di Smith-Lemli-Opitz: 1 caso - Sindrome di Tracher Collins: 1 caso - Sindrome di Wolf-Hirschhorn: 1 caso - Sindrome Michelin Tire Baby: 1 caso - Sindrome di Pallister-Killian: 1 caso - Sindrome di Joubert: 1 caso - Sindrome di Fhurman: 1 caso - Sindrome di Fraser: 1 caso - Sindrome di Fryns: 1 caso C. Suddivisione per apparati delle malformazioni - Malformazioni del sistema nervoso centrale: 378 casi (41% di 915) 363 casi (44%) di 833 IVG indotte per malformazione 004 casi (09%) di 044 IVG indotte per idrope fetale 011 casi (29%) di 038 IVG indotte per ipocinesia fetale tra cui: - 152 casi di difetto di chiusura del tubo neurale: - 100 casi di spina bifida con mielocele o mielomeningocele (2 casi di spina bifida occulta, sacrale) - 31 casi di anencefalia (in 5 casi associata a spina bifida con mielomeningocele) - 30 casi di encefalocele - 129 casi di anomalie del cervelletto: - 37 casi di malformazione di Dandy-Walker o sua variante - 44 casi di malformazioni di Chiari (3 di tipi I, 37 di tipo II, 1 di tipo III, 1 di tipo IV) - 48 casi di varie malformazioni cerebellari (agenesia, ipoplasia, agenesia del verme, ecc) - 136 casi di idrocefalia (diversi tipi) - 28 casi di oloprosencefalia (13 alobare, 10 semilobare, 3 lobare, 2 n.a.s.) - 51 casi di assenza totale o parziale del corpo calloso - 92 casi con altre malformazioni, tra cui: - alterazioni dell’acquedotto del Silvio - romboencefalosinapsi - difettiva/anomala formazione della corteccia cerebrale - micropoligiria - schizencefalia - microcefalia - cisti dei plessi corioidei - Malformazioni/deformazioni dell’apparato scheletrico (con esclusione dei difetti ossei da mancata chiusura del tubo neurale): 300 casi (33% di 915) 280 casi (34%) di 833 IVG indotte per malformazione 005 casi (11%) di 044 IVG indotte per idrope fetale 015 casi (39%) di 038 IVG indotte per ipocinesia fetale tra cui: - 30 casi di disostosi (assenza di uno o più segmenti ossei), quasi sempre a carico degli arti 19 - 46 casi di osteocondrodisplasia - 47 casi di schisi facciale (mediana e/o laterale) - 20 casi di presenza di ossa sovrannumerarie (polidattilie mono- e bi-laterali della mano e/o del piede o costole sovrannumerarie) - Malformazioni del cuore e dei grandi vasi: 268 casi (29% di 915) 252 casi (30%) di 833 IVG indotte per malformazione 010 casi (23%) di 044 IVG indotte per idrope fetale 006 casi (16%) di 038 IVG indotte per ipocinesia fetale tra cui: - 85 casi di difetto del setto interventricolare (con esclusione di quelli presenti nei casi di canale atrio-ventricolare) - 60 casi di ipoplasia del cuore sinistro - 41 casi di difetto del setto interatriale (con esclusione di quelli presenti nei casi di canale atrio-ventricolare) - 44 casi di trasposizione completa o incompleta dei grossi vasi (compresa “aorta a cavaliere su DIV”) - 23 casi di tetralogia di Fallot - 19 casi di tronco arterioso comune - 15 casi di canale atrio-ventricolare - 12 casi di coartazione dell’aorta - Malformazioni dell’apparato genito-urinario: 190 casi (21% di 915) 177 casi (21%) di 833 IVG indotte per malformazione 006 casi (14%) di 044 IVG indotte per idrope fetale 007 casi (18%) di 038 IVG indotte per ipocinesia fetale tra cui: - 18 casi di agenesia renale e ureterale bilaterale - 13 casi di agenesia renale e ureterale monolaterale - 11 casi di aplasia o ipoplasia renale (sia mono- che bi-laterale) - 53 casi di displasia renale (sia mono- che bi-laterale, sia solida che cistica) - 20 casi di rene multicistico o policistico (di differenti tipi, sia mono- che bi-laterale) - 07 casi di permanenze della cloaca (1 volte con estrofia cloacale) - 03 caso di epispadia (con estrofia della vescica) - 14 casi di rene a ferro di cavallo - 22 casi di megavescica - 87 casi con altre malformazioni dell’apparato urinario (tra cui 14 casi con malformazioni dell’uretra e 4 casi con fistole tra il retto e la vescica o la vagina) - 20 casi di malformazioni ai genitali maschili (di cui 5 ipospadie) - 20 casi di malformazioni ai genitali femminili (tra cui agenesia dell’utero e/o della vagina, utero didelfo, bicorne, settato) - Malformazioni dell’apparato digerente: 139 casi (15% di 915) 124 casi (15%) di 833 IVG indotte per malformazione 009 casi (20%) di 044 IVG indotte per idrope fetale 006 casi (16%) di 038 IVG indotte per ipocinesia fetale tra cui: - 51 casi di difetto di rotazione/discesa/accollamento dell’intestino (comprendenti 1 casi di intestino “a buccia di mela”) - 38 casi di agenesia anale e/o rettale - 07 casi di fistola rettale (4 retto-vescicali; 1 retto-uretrale; 1 retto-vaginale; 1 retto-vestibolare), di cui 5 associate a agenesia anale e/o rettale. - 11 casi di atresia dell’esofago 20 06 casi di fistola tracheo-esofagea (in 04 casi associata a atresia dell’esofago) 10 casi di agenesia/stenosi segmentaria del piccolo intestino 19 casi di onfalocele 12 casi di malformazioni epatiche o della colecisti/vie biliari extraepatiche (tra cui 9 casi di fibrosi epatica con iperplasia dotti biliari intraepatici) - 11 casi di malformazione pancreatica (tra cui 4 casi di pancreas anulare e 1 di agenesia) - 05 casi di diverticolo di Meckel - D. Malformazioni singole I 314 soggetti (34,3% di 915) portatori di malformazioni singole si sono così distribuiti nelle diverse sottopopolazioni considerate: 303 casi (36%) di 833 IVG indotte per malformazione 002 casi (20%) di 044 IVG indotte per idrope fetale 009 casi (16%) di 038 IVG indotte per ipocinesia fetale Le principali malformazioni sono risultate così ripartite: - Sistema Nervoso Centrale: 149 casi (16% di 915; 47% di 314) Microcefalia: Oloprosencefalia: Alobare Semilobare Lobare Romboencefalosinapsi: Difetti di chiusura del tubo neurale: Anencefalia: 01 caso (con agenesia Corpo Calloso) 05 casi 03 casi 01 caso 01 caso 01 caso 86 casi 20 casi (2 con rachischisi spinale cervicale) 10 casi 06 casi (1 con idrocefalo) 04 casi 21 casi 01 caso 04 casi 09 casi 03 casi 04 casi 02 casi Encefalocele: occipitale n.a.s. Mielomeningocele: Toracico Lombare Lombosacrale Sacrale n.a.s. Spina bifida occulta: Arnold-Chiari di tipo II: (mielomeningocele aperto con erniazione del cervelletto nel forame magno e modificazioni struttura cerebrale) 33 casi Complesso di Dandy-Walker: 22 casi (anomalia verme cerebellare/cervelletto, cisti aracnoidea o cisti di Blake in corrispondenza IV ventricolo/possibile idrocefalo) Con idrocefalo 02 casi Con agenesia strutture linea mediana cervello 01 caso Cervelletto: 01 caso Ipoplasia del verme 01 caso Idrocefalo: 19 casi Idranencefalia 02 casi Sovratentoriale 05 casi n.a.s. 12 casi (2 con ipoplasia Corpo calloso) Anomalie acquedotto del Silvio: 03 casi 21 Stenosi Biforcazione Anomalie strutture della linea mediana cerebrale: 10 casi (setto pellucido, corpo calloso, chiasma ottico, …) Agenesia corpo calloso [associata a: difetto processo di corticazione cerebrale ipoplasia cervelletto, idrocefalo] Ipoplasia corpo calloso Agenesia setto pellucido [associata a: ipoplasia corpo calloso ipoplasia chiasma ottico] Schizencefalia: - Cuore e grandi vasi: 92 casi (10% di 915; 29% di 314) Atresia valvola tricuspide (complesso del cuore destro ipoplasico): Malformazioni polmonare: Stenosi valvolare con setto intatto Atresia valvolare Ipoplasia arteria polmonare Ventricolo destro a doppia uscita: Complesso del cuore sinistro ipoplasico: con atresia/stenosi valvola mitralica n.a.s. Malformazioni aorta: Stenosi subaortica Atresia/stenosi valvolare Stenosi sopravalvolare Coartazione dell’aorta (duttale o preduttale) Interruzione dell’arco aortico Tronco arterioso comune: Tipo I Tipo II Tipo III n.a.s. Tetralogia di Fallot: Canale atrio ventricolare: Difetto del setto interatriale (isolato): Difetto del setto interventricolare (isolato): Trasposizione grandi vasi: Completa Corretta Ipertrofia congenita miocardica: Casi con malformazione n.a.s.: 02 casi (idrocefalo sovratentoriale) 01 caso (idrocefalo sovratentoriale) 07 casi 03 casi (1 con idrocefalo) 02 casi 01 caso (associato a difetto processo corticazione cerebrale) 02 casi 02 casi (1 con idrocefalo) 01 caso 01 caso 10 casi 07 casi 01 caso 04 casi 02 casi (2 associati a DIV) 04 casi 24 casi (2 associati a aorta a cavaliere sul DIV; 1 a CAV completo) 19 casi 05 casi 16 casi 02 casi (1 con trasposizione grandi vasi) 03 casi 05 casi 04 casi 02 casi 06 casi 01 caso 02 casi 01 caso 02 casi 09 casi (1 con ipoplasia grave infundibolo polmonare e displasia valvola polmonare, in microdelezione 22q11.2) 04 casi 02 casi (tipo ostium secundus) 03 casi (2 perimembranoso; 1 muscolare) [1 con cariotipo trisomico -47,XY,der (15;21)(q10;q10)+21] 03 casi 01 caso (con atresia dotto di Botallo) 02 casi (1 con malformazione di Ebstein, atresia aorta e microdelezione 22q11.2) 02 casi 02 casi 22 - Apparato urinario: 29 casi (3% di 915; 9,2% di 314) Agenesia renale bilaterale: 07 casi Anomala differenziazione renale: 08 casi (tutti bilaterali) Displasia renale Multicistica 01 caso Cistica diffusa 01 caso Ipoplastica 01 caso n.a.s. 04 casi Disgenesia renale Disgenesia tubulare – forma ereditaria 01 caso Rene policistico a trasmissione autosomica recessiva (ARPKD): 01 caso Fusione dei reni: 01 caso Rene a ferro di cavallo (fusione poli inferiori): 01 caso Malformazioni ureterali: 03 casi Atresia monolaterale 01 caso (con displasia cistica ostruttiva rene corrispondente) Stenosi giunto pieloureterale bilaterale 01 caso Idronefrosi monolaterale 01 caso Vescica: 01 caso Megavescica 01 caso Uretra: 08 casi Ipospadia 01 caso Ostruzione segmentaria (atresia/stenosi/valvole) 07 casi [associata a: ectasia vescicale 06 casi idroureteronefrosi bilaterale 02 casi idroureteropielonefrosi bilaterale 04 casi displasia cistica ostruttiva renale 05 casi (1 monolaterale; 1 bilaterale)] - Scheletro (include le fissurazioni facciali e le amputazioni): 17 casi (2% di 915; 5,4% di 314) Disostosi: 06 casi Tetrafocomelia 01 caso Arto superiore 03 casi (1 bilaterale) Arto inferiore 02 casi Difetti cranio-facciali: 07 casi Labiopalatoschisi 06 casi (2 bilaterali) Dolicocefalia 01 caso Distruzioni da briglie amniotiche: 02 casi Posture anomala segmentaria degli arti: 02 casi - Igroma cistico del collo: 10 casi (1,1% di 915; 3,2% di 314) (05 casi con cariotipo noto, di cui 04 con cariotipo diploide e 01 con cariotipo patologico: 47,XY,+21) (tutti e 10 i casi concordanti con ecografia) - Ernia diaframmatica: 09 casi (0,9% di 915; 2,9 % di 314) Difetto emidiaframma di sinistra: Difetto emidiaframma di destra: 07 casi 02 casi - Apparato digerente: 09 casi (0,9% di 915; 2,9% di 314) Onfalocele: 06 casi 23 Macroglossia: Atresie: Malrotazione: 01 caso 01 caso (digiuno-ileale) 01 caso (matassa intestinale) - Neoplasie: 08 casi (0,8% di 915;2,5 % di 314) Rabdomioma cardiaco: Teratoma: Craniofaringioma: 04 casi 03 casi (2 laterocervicali; 1 sacrale) 01 caso - Apparato respiratorio: 08 casi (0,6% di 915;2,5% di 314) CCAM: Anomalia della segmentazione polmonare: 07 casi 01 caso (polmone destro bilobato) - Difetto della parete addominale: 03 casi (0,3% di 915; 0,9% di 314) Gastroschisi: 03 casi E. Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche Esclusi i feti con sindromi malformative identificate (199), quelli con neoplasie (16), quelli con malformazioni singole (314) e quelli in cui il riscontro diagnostico non ha rilevato malformazioni in assenza di un cariotipo patologico (20), sono stati evidenziati altri 366 soggetti (40% di 915) con malformazioni multiple diversamente associate, non inquadrate in specifiche sindromi o associazioni (per esempio VATER, VACTERL, CHARGE, MURCS, OEIS) . 24 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER MALFORMAZIONI RILEVATE ALL’ECOGRAFIA O CROMOSOMOPATIA Numero casi: 833 Età materna al momento dell’IVG da 14 a 47 anni -dato rilevato in 733 di 833 casi- (93%) età media: 33 anni distribuzione dei casi per età (Fig. 9): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 7 50 121 259 202 78 16 Settimana di gestazione (SdG) al momento della diagnosi ecografica da 11 SdG a 29 SdG -dato rilevato in 701 di 833 casi- (84,1%) valore medio: 19 settimane distribuzione dei casi per settimana (Fig. 10): SdG 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 28 29 n° casi 4 8 19 20 17 57 57 59 49 115 155 94 32 10 3 1 1 Sede dell’ecografia diagnostica -dato rilevato in 738 di 833 casi- (88,6%) (Fig. 11) - Ospedale dove eseguita l’IVG: 577 casi (78,2% di 738) - Altra sede: 161 casi (21,8% di 738) - Altra sede ospedaliera: 60 casi - Casa di Cura privata: 0 casi - Centro diagnostico privato: 95 casi Settimana di gestazione (SdG) al momento dell’IVG da 12 a 29 SdG -dato rilevato in 745 di 833 casi- (89,4%) valore medio: 20 settimane distribuzione dei casi per settimana (Fig. 12): SdG 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 29 n° casi 2 7 18 16 32 47 69 47 73 146 176 80 20 7 2 3 Tempo intercorso tra diagnosi ecografica e IVG da 0 a 63 giorni -dato rilevato in 696 di 833 casi- (83,5%) valore medio: 6 giorni distribuzione dei casi per giorni (Fig. 13): giorni 0 1 2 3 4 5 6 7 8 9 10 n° casi 75 43 90 86 62 54 41 80 28 19 15 giorni 11 12 13 14 15 16 17 18 20 21 >21 n° casi 12 7 8 30 4 5 5 2 1 8 21 25 Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) -dato rilevato in 613 di 833 casi- (73,6%) (Fig.7) Maschi: 343 (56% di 613) Femmine: 270 (44% di 613) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 588 di 833 casi- (70,6%) - integro: 584 casi (99,3% di 588) - in frammenti: 4 casi (0,7% di 588) Macerazione: -dato rilevato in 572 di 833 casi- (68,7%) - non di rilievo: 519 casi (90,9% di 572) - avanzata: 52 casi (9,1% di 572) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 445 di 833 casi- (53,4%) - feto non fissato: 324 casi (72,8% di 445) - feto pervenuto fissato in formalina: 121 casi (27,2% di 445) Cariotipo 453 su 833 casi - 396 casi con cariotipo diploide (213 casi 46,XY; 183 casi 46,XX) - 57 casi con cariotipo anomalo (sono comprese anche le microdelezioni rilevate con ibridizzazione in situ; in 25 casi, indicati con * nella tabella, l’esame citogenetico non ha condizionato la scelta di IVG, essendo stato effettuato o sulla scorta dei dati autoptici o essendo pervenuto il risultato dopo l’IVG) (Tabella 1). Alterazioni geniche rilevate: 10 su 833 casi - mutazione 746 C>G (S249C), in eterozigote, in esone 7 del gene FGFR (s. scheletriche) - mutazione 1118 A>G in esone 10 del gene FGFR3 (s. scheletriche) - mutazione del gene FGR3 (s. scheletriche) - mutazione 417 G>C in esone 4 del gene PTPN11 (s. di Noonan) - mutazione 35delG, in eterozigosi, del gene GJB2 (sordità autosomica recessiva) - mutazione in esone 8 del gene TSC1 (sclerosi tuberosa) - disomia uniparentale del cromosoma 14 (UPD14) - disomia uniparentale del cromosoma 16 (UPD16) - mutazione gene COL2A1 (acondrogenesi di tipo II) - mutazione gene TCOF1 (s. di Treacher-Collins) Correlazioni autoptico-ecografiche (Fig. 14) - Casi concordanti: 625 - Casi discrepanti: 120 - Casi discordanti: - Discordanze minori: 058 - Discordanze maggiori: 030 In 700 degli 833 casi con correlazioni autoptico-ecografiche, è nota l’epoca gestazionale a cui è stata eseguita l’ecografia diagnostica: in 68 casi tra l’11a e la 15a settimana, in 221 casi tra la 16a e la 19a, in 404 casi tra la 20a e la 24a e in 7 tra la 25a e la 29a (Tabella 2). Questi dati hanno permesso di stratificare le correlazioni diagnostiche autoptico-ecografiche per tipi di malformazioni e per epoca gestazionale in cui è stata eseguita l’ecografia (Tabella 3; Fig.15, 16, 17). Nella lettura delle tabelle va considerato che il numero di coinvolgimento malformativo per sedi anatomiche (825) è superiore al numero dei feti (700), poiché alcuni di questi erano affetti da malformazioni a più apparati. 26 Analisi dei casi concordanti In 625 casi (75% degli 833 in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia fetale) la diagnosi ecografica di specifiche malformazioni o sindromi, è stata confermata da quella anatomopatologica. La conferma ha riguardato: - in 265 casi il SNC (i difetti ossei associati a quelli da mancata chiusura del tubo neurale NON sono stati conteggiati tra le malformazioni scheletriche) - in 154 casi il cuore e i suoi grandi vasi ematici - in 138 casi lo scheletro e i tessuti molli circostanti (comprese le fissurazioni facciali) - in 97 casi l’apparato urinario - in 30 casi la presenza di igroma del collo - in 25 casi specifiche sindromi malformative - in 23 casi i difetti della parete anteriore dell’addome (gastroschisi ed onfalocele) - in 19 casi l’apparato digerente - in 17 casi malformazioni del muscolo diaframma - in 9 casi la presenza di neoplasia - in 5 casi l’assenza di malformazioni - in 4 casi l’apparato vascolare periferico - in 4 casi l’apparato respiratorio - in 3 casi la presenza di gemelli siamesi - in 2 casi l’apparato genitale - in 2 casi l’arresto del processo di folding embrionale - in 1 caso i tessuti molli - in 1 caso il rilievo di linfangiomatosi - in 1 caso il rilievo di ampia distruzione fetale. In questi 625 casi, al di là della conferma del quadro malformativo rilevato dall’ecografia, l’autopsia ha rilevato: - in 165 casi (26,4% di 625; 19,8% di 833) malformazioni maggiori non evidenziate dall’ecografia ° in 107 casi (17,1 %) 1 malformazione maggiore ° in 23 casi (3,7 %) 2 malformazioni maggiori ° in 20 casi (3,2 %) 3 malformazioni maggiori ° in 8 casi (1,28 %) 4 malformazioni maggiori ° in 3 casi (0,5 %) 5 malformazioni maggiori ° in 3 casi (0,5 %) 6 malformazioni maggiori ° in 1 caso (0,2 %) 7 malformazioni maggiori - in 211 casi (33,7% di 625; 25,3% di 833) malformazioni minori non evidenziate dall’ecografia ° in 90 casi (14,4 %) 1 malformazione minore ° in 52 casi (8,3 %) 2 malformazioni minori ° in 21 casi (3,4 %) 3 malformazioni minori ° in 22 casi (3,5 %) 4 malformazioni minori ° in 11 casi (1,8 %) 5 malformazioni minori ° in 5 casi (0,8 %) 6 malformazioni minori ° in 4 casi (0,6 %) 7 malformazioni minori ° in 1 caso (0,2 %) 8 malformazioni minori ° in 1 caso (0,2 %) 9 malformazioni minori ° in 1 caso (0,2 %) 11 malformazioni minori ° in 1 caso (0,2 %) 13 malformazioni minori ° in 1 caso (0,2 %) 14 malformazioni minori ° in 1 caso (0,2 %) 15 malformazioni minori Le malformazioni maggiori non rilevate dall’ecografia hanno coinvolto il sistema nervoso centrale (60 casi), l’apparato digerente (40 casi), il cuore e i suoi grandi vasi (38 casi), lo scheletro (22 casi), l’apparato urinario (22 casi), l’apparato genitale (13 casi), l’apparto respiratorio (10 casi), l’apparato emolinfopoietico (4 casi), l’apparato vascolare periferico (3 casi), quello endocrino (3 casi), il muscolo diaframma (3 casi), la parete 27 addominale anteriore (2 casi), il setto vescico-rettale (1 caso); in 3 casi non sono state rilevate neoplasie congenite e in 1 caso la presenza di sindrome malformativa. Analisi dei casi discrepanti In 120 casi (14,4% degli 833 in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia fetale) il riscontro diagnostico autoptico ha confermato la presenza di malformazione nella sede anatomica indicata dall’ecografia, ma non ne ha confermato la tipologia. Gli organi/apparati coinvolti nelle discrepanze diagnostiche tra ecografia e autopsia sono il cuore e/o i grandi vasi ematici (51 casi -in 4 casi coinvolti solo i grandi vasi periferici-), il sistema nervoso centrale (40 casi), l’apparto scheletrico (19 casi), l’apparato urinario (15 casi), il muscolo diaframma (4 casi), la parete addominale (3 casi), l’apparato digerente (2 casi) e il setto vescico-rettale (2 casi) (Fig. 18). In 6 casi la discrepanza diagnostica è relativa alla differente classificazione della sindrome malformativa presente. Oltre alle discrepanze diagnostiche registrate su organi sicuramente malformati, in questa sottopopolazione l’ecografia non ha rilevato in 41 casi (34,2% di 120; 4,9% di 833) malformazioni maggiori (da 1 a 5, per complessive 68 malformazioni), poi riscontrate all’autopsia. Nello specifico non sono state descritte 19 malformazioni dell’apparato digerente, 13 dell’apparato scheletrico (incluse le anomalie posturali, tipo artrogriposi o piedi torti), 8 fissurazioni facciali, 6 dell’apparato urinario, 5 del cuore/grandi vasi, 5 del SNC, 3 dell’apparato genitale, 2 cadauno del muscolo diaframma, del polmone, del setto retto-vescicale, dell’apparato endocrino e 1 caso di neoplasia congenita (rabdomioma congenito). In 54 casi (45% di 120) una delle due metodiche non ha rilevato malformazioni minori; queste non sono state rilevate in 50 casi (41,7% di 120; 6% di 833) dall’ecografia (da 1 a 10, per complessive 156 malformazioni minori) e in 6 casi (5% di 120; 0,7% di 833) dall’autopsia (da 1 a 2, per complessive 7 malformazioni minori). In 51 casi (42,5% di 120) l’autopsia ha confermato l’assenza di altre malformazioni (maggiori e/o minori) oltre a quelle rilevate dall’ecografia, seppure divergendo sull’inquadramento diagnostico di quelle riscontrate. Analisi dei casi con discordanze minori In 58 casi (7% degli 833 in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia fetale) il confronto tra il quadro malformativo rilevato ecograficamente e quello rilevato all’autopsia per riscontro diagnostico ha rilevato discordanze minori (Tabella 4). Nello specifico, suddividendo i casi secondo i criteri con cui è stata definita la “discordanza minore”, si evidenzia quanto segue: Le discordanze tra rilievo ecografico ed autoptico sono state singole (37 feti su 58 –63,8 % dei casi-) o multiple (21 feti su 58 – 36,2 % dei casi) ed hanno interessato in 27 soggetti il SNC, in 19 l’apparato cardio-vascolare, in 14 l’apparato urinario, in 14 l’apparato muscolo-scheletrico (comprendendo anche le fissurazioni facciali), in 5 il tubo digerente (esofago-retto, con esclusione della permanenza cloacale), in 2 la permanenza della cloaca, in 2 l’apparato vascolare periferico e in 1 il muscolo diaframma (Fig. 19). In tutti i casi l’esame autoptico non ha confermato il quadro ecografico diagnosticato o sospettato. Per altro in 15 casi l’ecografia ha formulato un referto di “sospetto” di malformazione o si è espressa, prudentemente, nei termini di “mancato rilievo / non evidenza” di specifiche strutture (per esempio rilevando la mancata evidenziazione dello stomaco senza concludere per la certa presenza di atresia esofagea). In termini di gravità, il coinvolgimento dei differenti apparati nelle discordanze diagnostiche appare molto diverso. Nei 27 casi di discrepanza coinvolgente il SNC, 11 volte questa è dovuta al mancato rilievo autoptico della componente cerebellare (eventualmente associata a idrocefalia) del complesso malformativo di Arnold-Chiari di tipo II e altre 4 volte a malformazioni del cervelletto (con e senza idrocefalia/dilatazione ventricoli cerebrali); in altri 3 feti la discrepanza è data dal mancato rilievo autoptico della dilatazione (completa o parziale) dei ventricoli cerebrali osservata dall’ecografia. Il caso più eclatante appare quello di un mancato rilievo autoptico di un caso di oloprosencefalia alobare. In 7 casi il report diagnostico autoptico esplicita “encefalo non indagabile per avanzata autolisi postmortale” e solo in 2 specifica che ”dopo indagine dell’encefalo la malformazione indicata dall’ecografia non era presente”. L’apparato urinario è il secondo che presenta talora marcate discordanze tra i rilievi ecografici ed autoptici. L’ecografia in 3 casi sbaglia sulla presenza/assenza di reni (diagnostica erroneamente agenesia bilaterale dei reni in 1 caso e monolaterale in 1 caso; in 1 caso non rileva l’assenza di un rene), in 1 caso rileva la condizione di 28 displasia renale come monolaterale invece che bilaterale e in 2 casi diagnostica gravi alterazioni volumetriche renali non osservate al riscontro diagnostico autoptico. Le discordanze a livello cardiaco coinvolgono la mancata conferma autoptica di difetti del setto interventricolare o malformazioni complesse descritte dall’esame ecografico. Le discordanze coinvolgenti l’apparato muscolo scheletrico, sono nel 50% dei casi (7 su 14) rappresentate da malformazioni minori facciali o alterazioni posturali delle estremità degli arti. Tuttavia in altri 2 soggetti l’ecografia ha rilevato labiopalatoschisi non confermata dall’esame autoptico. In 34 soggetti su 58 l’ecografia non ha rilevato malformazioni singole o multiple, presenti al riscontro diagnostico autoptico. Analisi dei casi con discordanze maggiori In 30 casi (3,64% degli 833 in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia fetale) il confronto tra il quadro malformativo rilevato ecograficamente e quello rilevato all’autopsia per riscontro diagnostico ha rilevato discordanze maggiori (Fig. 14 e Tabella 5). Nello specifico, suddividendo i casi secondo i criteri di definizione della “discordanza maggiore”, si evidenzia quanto segue (Fig. 20): - “Una delle due metodiche non ha rilevato malformazioni”: 15 casi No malformazioni all’ecografia: 09 casi. No malformazioni all’autopsia: 06 casi. Le caratteristiche di questi 15 casi sono esaminate nel successivo paragrafo “Analisi del totale dei casi di IVG senza rilievo di malformazioni”. Le discrepanze diagnostiche tra le due metodiche di indagine comprendono sia malformazioni maggiori che minori. I due apparati più coinvolti dalle discrepanze diagnostiche sono il sistema nervoso centrale e il cuore. I 9 casi in cui l’ecografia non ha rilevato quadri malformativi sono tutti di feti affetti da cromosomopatia, condizione che ha portato all’IVG. I 6 casi di IVG conseguenti al rilievo ecografico di malformazioni fetali non confermate dall’esame autoptico (0,7% di 833 casi; 5 casi con cariotipo diploide, 1 con cariotipo non noto) coinvolgono in 3 casi il sistema nervoso centrale, in 2 il cuore e in 1 caso una condizione, l’iperecogenicità delle anse intestinali, che può essere associata a fibrosi cistica. In 2 dei 3 casi di malformazione ecografica (maggiore) l’encefalo non è potuto essere esaminato dall’anatomopatologo perché danneggiato da grave colliquazione post-mortale. Uno dei due casi di malformazione cardiaca ecografica è riportata nei termini di “sospetto di malformazione cardiaca”. In definitiva solo in 2 casi (0,2% di 833) l’autopsia non ha confermato la presenza di malformazioni rilevate ecograficamente e in un caso confermate dalla risonanza magnetica nucleare condotta sul feto (caso n° 10 –malformazione cardiaca complessa- e n° 11 –idrocefalia confermata dalla RMN- della Tabella 5). - “Una delle metodiche ha rilevato malformazioni anche maggiori ma non ha confermato per sede e tipologia nessuna delle malformazioni maggiori rilevate dall’altra”: 07 casi - “Una delle due metodiche ha rilevato malformazioni maggiori mentre l’altra solo malformazioni minori”: 08 casi Anche in questi due sottogruppi il SNC è risultato un’importante elemento di discrepanza tra diagnostica ecografica ed autoptica, poiché in 5 casi l’ecografia ha rilevato a carico di questo apparato malformazioni maggiori sia singole che multiple, non riconosciute dall’autopsia (2 casi di spina bifida con mielomeningocele, uno dei quali nel contesto di malformazione di ArnoldChiari di tipo II; 1 caso di ampio encefalocele occipitale; 1 caso di idrocefalia ed 1 di dilatazione borderline dei ventricoli cerebrali). In 2 casi, di mielomeningocele, l’autopsia non ha potuto indagare il SNC per colliquazione postmortale. In 5 casi l’ecografia condotta in epoca molto precoce (1 caso: 11+6 SdG; 3 casi: 14 SdG; 1 caso: 16 SdG) ha identificato, come unica anomalia (4 casi) o come elemento prevalente (1 caso), l’igroma cistico del collo; il riscontro autoptico negli stessi feti ha rilevato in 4 casi gravi 29 malformazioni (1 caso di sindrome da pterigium multipli; 1 caso di malformazione di DandyWalker; 1 caso di idrocefalia; 1 caso di gastroschisi) e in 1 caso malformazioni minori (ipoplasia splenica e del polmone sinistro). Nel complesso su 30 casi l’organo risultato più problematico da indagare per l’anatomopatologo è l’encefalo, poiché in 5 casi (16,7%) era, al momento dell’autopsia colliquato per fenomeni postmortali. Nei casi caratterizzati da discrepanze maggiori tra rilievo ecografico ed autoptico la definizione ecografica è avvenuta tra l’11a settimana e 6 giorni di gestazione e la 22a settimana (22 rilievi su 30 casi complessivi) con valore medio pari a 128 giorni (18 settimane e 2 giorni) e mediana pari a 133 giorni (19 settimane) di gravidanza; 12 casi (54,5%) sono stati diagnosticati entro la 18a settimana e 10 casi (45,5%) tra la 20a e la 22a settimana di gestazione. Negli stessi casi la diagnosi autoptica è avvenuta tra la 14a settimana di gestazione e la 23a settimana e 2 giorni (26 rilievi su 30 casi complessivi) con valore medio pari a 139 giorni (19 settimane e 6 giorni) e mediana pari a 147 giorni (21 settimane) di gravidanza; 10 casi (38,5%) sono stati diagnosticati prima della 20 a settimana e 16 (61,5%) dalla 20a alla 23a settimana di gestazione. Analisi del totale dei casi di IVG senza rilievo di malformazioni In 14 casi (1,7% di 833 casi) l’ecografia non ha rilevato malformazioni fetali; tutti i feti erano portatori di cromosomopatia (Tabella 6). Nel 64,2% di questi casi (9 di 14) l’esame autoptico ha riscontrato malformazioni, sia minori che maggiori. Queste ultime, presenti in 6 feti, riguardavano in 3 casi il sistema nervoso centrale (in 1 caso la malformazione era rilevabile solo istologicamente –difettivo processo di formazione della corteccia cerebrale in un soggetto autopsiato a 20 S.d.G. con data di esecuzione dell’ecografia non nota e in un altro consisteva in micropoligiria, condizione di difficile rilievo ecografico nella gravidanza precoce), in 1 caso il cuore, in 1 caso lo scheletro, in 1 il muscolo diaframma e in 1 caso l’intestino. Nel rimanente 35,7% dei casi (5 di 14) l’esame autoptico ha confermato l’assenza di malformazioni, rilevando in 1 caso idrope cutanea e dilatazione del sistema linfatico profondo. Questi riscontri autoptici sono stati eseguiti su feti di età gestazionale compresa tra 18 settimane e 6 giorni e 21 settimane e 6 giorni. I 9 casi in cui l’autopsia ha rilevato malformazioni sono stati computati nei sottogruppi “discordanze maggiori” o “discordanze minori” sulla base dei criteri di arruolamento in questi gruppi. I 5 casi in cui sia l’esame ecografico che quello autoptico non hanno osservato malformazioni sono stati computati nel sottogruppo “casi concordanti”. In 11 casi (1,3% di 833) l’esame autoptico non ha rilevato malformazioni, caratterizzando il così detto quadro della “autopsia silente ai fini diagnostici” (Tabella 7). Cinque di questi feti (già considerati nella Tabella 4) portatori di alterazioni del cariotipo consistenti in mosaicismi o alterazioni cromosomiche segmentarie, sono risultati normoconformati anche all’esame ecografico e sono stati computati nel sottogruppo “casi concordanti”. Nei rimanenti 6 feti (54,5% di 11 casi; 0,7% di 833 casi) l’esame autoptico non ha confermato il quadro malformativo evidenziato dall’ecografia. Questo coinvolgeva in 3 casi il sistema nervoso centrale (2 casi di malformazione di Dandy-Walker ed 1 di idrocefalia), in 2 il cuore e in 1 caso poneva il sospetto di fibrosi cistica per il rilievo di iperecogenicità intestinale. In 2 dei 3 casi di malformazione del sistema nervoso centrale, questo non è risultato indagabile al momento dell’autopsia per colliquazione post-mortale. La gravidanza con rilievo ecografico di iperecogenicità intestinale è stata interrotta 15 giorni dopo l’individuazione ecografica dell’anomalia (ecografia a 18 settimane e 1 giorno; IVG a 20 settimane e 2 giorni). Uno dei due casi di malformazione cardiaca è stato diagnosticato presso un centro privato, mentre l’altro, diagnosticato presso la sede dove è stata eseguita l’IVG, non è caratterizzato e riporta la dizione generica “malformazione cardiaca”. Analisi dei soggetti con igroma cistico del collo/incremento della plica nucale L’esame ecografico ha rilevato in 55 feti (6,6% di 833) igroma cistico del collo/incremento della plica nucale. In 17 feti (30,9% di 55; 6,6% di 833) questa anomalia non era associata ad altri rilievi malformativi e in 5 feti (9,1% di 55; 0,6% di 833) era associata a ascite o versamenti sierosi (condizioni accertate o sospettate) (Tabella 8). 30 Nei rimanenti 33 soggetti (60% di 55; 4% di 833) era associata a malformazioni uni- o poli-viscerali, semplici o complesse. L’autopsia per riscontro diagnostico ha confermato la presenza di malformazioni in tutti i 33 soggetti con diagnosi ecografica di igroma associato a malformazioni; queste comprendono sindromi scheletriche (come acondrogenesi, acondroplasia, displasia camptomelica, displasia tanatofora), malformazioni del SNC (come anencefalia o complesso malformativo di Dandy-Walker), malformazione adenomatoide cistica polmonare (CCAM), ernia diaframmatica, malformazioni cardiache (sia semplici che complesse), neoplasie congenite (rabdomioma, sclerosi tuberosa). Nei 5 feti con rilievo ecografico di igroma associato ad ascite o versamenti sierosi, l’autopsia ha rilevato in 1 caso un quadro malformativo complesso, caratterizzato anche dalla presenza di multipli pterigium e in 2 casi malformazioni minori (1 feto con arteria ombelicale unica, 1 feto con anomalia della segmentazione polmonare e malformazioni facciali minori); nei rimanenti 2 casi ha confermato la presenza dell’igroma in corrispondenza della nuca, non rilevando per altro altre malformazioni. Nei 17 feti con diagnosi ecografica di solo igroma del collo/incremento della plica nucale, l’autopsia in 8 feti ha rilevato altre malformazioni (in 5 casi maggiori e in 3 casi minori) e in 8 ha confermato la presenza del solo igroma. Un feto, sebbene caratterizzato dalla parziale fuoriuscita dei visceri dalla cavità addominale, presentava condizioni anatomiche (avanzato stato di macerazione e depezzamento) incompatibili con la sicura differenziazione tra quadri malformativi e macerativo/iatrogeni (Tabella 8). Nel complesso l’autopsia ha rilevato 10 feti (18,1% di 55; 1,2% di 833) in cui l’igroma del collo non era associato ad altre malformazioni. 31 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER IDROPE FETALE (NON CONSEGUENTE AD ISOIMMUNIZZAZIONE RH O AB0 ACCERTATA). Numero casi: 44 Età materna al momento dell’IVG da 21 a 43 anni -dato rilevato in 41 di 44 casi- (93%) età media: 34 anni distribuzione dei casi per età (Fig. 21): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 2 9 8 16 6 0 Settimana di gestazione (SdG) al momento della diagnosi ecografica da 11 SdG a 28 SdG -dato rilevato in 37 di 44 casi- (84%) valore medio: 17 settimane distribuzione dei casi per settimana (Fig. 22): SdG 11 12 13 14 15 16 17 18 19 20 21 28 n° casi 1 1 1 3 6 6 2 4 4 3 5 1 Sede dell’ecografia diagnostica -dato rilevato in 40 di 44 casi- (91%) (Fig. 23) - Ospedale dove eseguita l’IVG: 29 casi (72,5% di 40) - Altra sede: 11 casi (27,5% di 40) - Altra sede ospedaliera: 02 casi - Casa di Cura privata: 0 casi - Centro diagnostico privato: 09 casi Settimana di gestazione (SdG) al momento dell’IVG da 13 a 32 SdG -dato rilevato in 41 di 44 casi- (93%) valore medio: 18 settimane distribuzione dei casi per settimana (Fig. 24): SdG 13 14 15 16 17 18 19 20 21 22 23 32 n° casi 1 3 2 6 8 6 1 3 6 3 1 1 Tempo intercorso tra diagnosi ecografica e IVG da 0 a 30 giorni -dato rilevato in 37 di 44 casi- (84% ) valore medio: 7 giorni distribuzione dei casi per giorni (Fig. 25): giorni 0 1 2 3 4 5 7 8 9 10 12 14 19 21 25 30 n° casi 5 3 2 3 2 3 6 3 1 1 1 2 1 1 1 1 Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) -dato rilevato in 32 di 44 casi- (73%) (fig.7) Maschi: 17 (53,1%) Femmine: 15 (46,9%) 32 Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 35 di 44 casi- (79,5%) - integro: 35 casi (100% di 35) - in frammenti: 0 casi Macerazione: -dato rilevato in 32 di 44 casi- (72,7%) - non di rilievo: 25 casi (78,1% di 32) - avanzata: 07 casi (21,9% di 32) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 29 di 44 casi- (65,9%) - feto non fissato: 14 casi (48,3% di 29) - feto pervenuto fissato in formalina: 15 casi (51,7% di 29) Cariotipo 18 di 44 casi - 14 casi con cariotipo diploide (6 casi 46,XY; 8 casi 46,XX) - 4 casi con cariotipo anomalo - 46,XX, del(2)(q37) - 47,XX,invers.9qh+18 - 45,X0/46XX - 47,XY+16/47,XY,+9 (placenta e cuore). 47, XY,+9 (cordone ombelicale e fegato) Alterazioni geniche rilevate: 1 di 44 casi - mutazione 417 G>C in esone 4 del gene PTPN11 (s. di Noonan) Esito dell’autopsia: L’indagine ecografica identifica in 15 (34,1%) dei 44 casi l’eziologia dell’idrope, riconoscendo in 11 casi una adeguata malformazione maggiore (sempre confermata dall’esame autoptico) e in 4 una cromosomopatia. Il riscontro diagnostico autoptico ha rilevato che l’idrope (associata o meno a versamenti nelle cavità sierose) non dovuta ad isoimmunizzazione materno-fetale si associava in 32 feti (72,7% dei casi) a: - malformazioni maggiori singole (cardiache o renali o polmonari –CCAM-) o multiple: 22 casi - sindromi malformative (4 cromosomopatie e 1 sindrome di Noonan): 5 casi - infezione da Parvovirus-B19: 1 caso - malformazioni minori: 4 casi. Negli altri 12 feti l’autopsia non ha identificato la causa dell’idrope. In 3 di questi casi l’indagine autoptica ha riscontrato linfangectasie diffuse, senza tuttavia poter definire se queste alterazioni avessero un ruolo eziologico nell’idrope o ne fossero una conseguenza. In 7 dei 12 casi l’autopsia, pur confermando l’idrope cutanea più o meno estesa, non ha rilevato alcuna altra patologia con possibile significato causale; in altri 2 casi è risultata problematico il riconoscimento autoptico dell’idrope. Le malformazioni cardiache sono state le più rilevate (in 12 dei 44 feti); nello specifico si sono osservate: - Cuore sinistro ipoplasico (5 casi) - Tronco arterioso comune di tipo polmonare ad insorgenza dal ventricolo di destra - Anomalia della valvola tricuspide e stenosi della valvola polmonare - Coartazione aortica - Ipoplasia dell'arco aortico - DIA (2 casi) - DIV (3 casi) Nella popolazione si sono rilevati: - 12 feti con deformazioni (5 casi di piede torto bilaterale, 1 caso di iperestensione degli arti inferiori, flessi contro il tronco, 7 casi di ipoplasia polmonare grave) - 2 feti con distruzioni (gastroschisi) 33 Il confronto tra diagnosi ecografica ed autoptica ha individuato 7 casi (16% di 44) di discordanze maggiori (Tabella 9). In 6 di questi l’ecografia non ha rilevato malformazioni per lo più maggiori, in particolare a carico dei reni e del cuore, mentre in 1 caso l’esame autoptico non ha confermato il difetto della parte muscolare del setto interventricolare rilevato dall’ecografia. 34 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER IPOCINESIA FETALE. Numero casi: 38 (03 casi con associata idrope fetale) Età materna al momento dell’IVG da 23 a 43 anni -dato rilevato in 37 di 38 casi- (97%) età media: 34 anni distribuzione dei casi per età (Fig. 26): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 1 7 10 12 7 0 Settimana di gestazione (SdG) al momento della diagnosi ecografica da 14 SdG a 22 SdG -dato rilevato in 36 di 38 casi- (95%) valore medio: 19 settimane distribuzione dei casi per settimana (Fig. 27): SdG 14 15 16 17 18 19 20 21 22 n° casi 3 3 3 1 3 3 5 5 10 Sede dell’ecografia diagnostica -dato rilevato in 37 di 38 casi- (97%) (Fig. 28) - Ospedale dove eseguita l’IVG: 28 casi (76% di 37 casi) - Altra sede: 9 casi (24% di 37 casi) - Altra sede ospedaliera: 02 casi - Casa di Cura privata: 0 casi - Centro diagnostico privato: 07 casi Settimana di gestazione (SdG) al momento dell’IVG da 14 a 23 SdG -dato rilevato in 37 di 38 casi- (97%) valore medio: 20 settimane distribuzione dei casi per settimana (Fig. 29): SdG 14 15 17 18 19 20 21 22 23 n° casi 2 1 3 3 3 4 6 11 4 Tempo intercorso tra diagnosi ecografica e IVG da 0 a 46 giorni -dato rilevato in 36 di 38 casi- (95%) valore medio: 6 giorni distribuzione dei casi per giorni (Fig. 30): giorni 0 1 2 3 4 6 n° casi 2 3 8 3 6 2 7 2 8 10 11 14 17 19 46 4 1 1 1 1 1 1 Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) -dato rilevato in 29 di 38 casi- (76%) (Fig. 7) Maschi: 14 (48% di 29) Femmine: 15 (52% di 29) 35 Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 18 di 38 casi- (47,4%) - integro: 18 casi (100% di 18 casi) - in frammenti: 0 casi Macerazione: -dato rilevato in 18 di 38 casi- (47,4%) - non di rilievo: 13 casi (72% di 18 casi) - avanzata: 05 casi (28% di 18 casi) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 11 di 38 casi- (28,9%) - feto non fissato: 06 casi (54,5% di 11 casi) - feto pervenuto fissato in formalina: 05 casi (45,5% di 11 casi) Cariotipo: 19 di 38 casi - 18 casi con cariotipo diploide (8 casi 46,XY; 10 casi 46,XX) - 1 caso con cariotipo anomalo - 45,X,t(6;12)(q13;q21.3) Alterazioni geniche rilevate: 1 di 38 casi - mutazione di FGFR Esito dell’autopsia: L’ipocinesia fetale è risultata associata a sindromi geniche o cromosomiche in 5 casi: - Sindrome di Apert - Sindrome di Fryns - Osteogenesi imperfecta - Sindrome da pterigi multipli - Sindrome cromosomica da monosomia del cromosoma X: 45,X,t(6;12)(q13;q21.3) Le ipocinesie correlabili, sulla base del quadro ecografico e/o autoptico, a patologie del sistema nervoso centrale hanno interessato 18 feti. In 16 casi la patologia era malformativa e in 2 distruttiva (in corsivo nell’elenco sottostante) Le ipocinesie sono state suddivise come segue: - Ipocinesia fetale con artrogiposi: 6 casi - Lissencefalia di tipo III - Lissencefalia del tipo Walker Walburg - Grave ipolasia cerebellare associata a deplezione neuronale nei nuclei olivari - Agenesia porzione media e inferiore verme cerebellare; idrocefalia con assottigliamento della parte media del corpo calloso - Micropoligiria cerebrale (focolai), associata ad aspetti di irregolare corticazione (nelle aree ippocampali) - Midollo allungato assottigliato - Ipocinesia fetale senza artrogriposi: 6 casi - Anencefalia (3 casi) - Malformazione di Arnold-Chiari di tipo II associata a marcata ipoplasia del cervelletto - Idrocefalia; agenesia del corpo calloso - Danni cerebrali da deformazione cranica da briglia amniotica - Arti inferiori fissi in posizione anomala con piedi torti: 2 casi - Spina bifida lombosacrale - Diffuse e marcate alterazioni ischemiche alla corteccia cerebrale - Flessione e ipomobilità delle mani: 1 caso - Dandy-Walker variant associata a ipoplasia bilaterale del radio e dell’ulna e assenza di alcuni segmenti delle dita delle mani - Danni ecograficamente riconducibili ad alterazioni cerebrali non confermate da autopsia per impossibilità d’analisi del SNC: 3 casi 36 Le ipocinesie correlabili, sulla base del quadro ecografico e/o autoptico, a malformazioni dell’apparato urinario hanno interessato 5 feti. Le ipocinesie sono state suddivise come segue: - Ipocinesia fetale in anidramnios: 4 casi - Valvola uretrale con displasia cistica renale - Reni multicistici - Displasia cistica renale bilaterale - Displasia renale bilaterale - Danni ecograficamente riconducibili ad alterazioni renali non confermate da autopsia per limiti tecnici: 1 caso Le ipocinesie correlabili, sulla base del quadro ecografico e/o autoptico, a malformazioni dell’apparato cardiovascolare hanno interessato 4 feti. Le ipocinesie sono state suddivise come segue: - Flessione e ipomobilità delle mani: 1 caso - CAV associato a malformazioni multiple di altri apparati, tra cui ipoplasia bilaterale del radio e dell’ulna e assenza di alcuni segmenti delle dita delle mani. - Riduzione dei movimenti fetali: 3 casi Nella popolazione si sono rilevati 14 feti con deformazioni (sia a carico degli arti che della colonna vertebrale). Oltre a questi casi si è registrato 1 caso di ipocinesia fetale associata ad ascite, in infezione da Parvovirus B19 L’esame ecografico in 18 casi (47% di 38 casi), pur rilevando ipocinesia fetale con o senza associate distorsioni degli arti o del tronco, non ha osservato malformazioni viscerali a cui ricondurre il difetto di mobilità fetale. L’eziologia dell’ipocinesia fetale è rimasta ignota in 5 casi (13% di 38 casi) anche dopo il riscontro autoptico. In essi il quadro ecografico era di: - Artrogriposi degli arti superiori e inferiori in feto normoconformato - Anidramnios e idrope generalizzata in feto normoconformato - Anidramnios e vescica ipoplasica isolata (confermata all’autopsia) - Oligoidramnios associato a ipospadia, in feto con sospetto autoptico di fibrosi cistica - Blocco articolare a carico degli arti inferiori e superiori bilateralmente, associato a idrope del tronco e della nuca, in feto normoconformato. 37 CASI DI CUI E’ DISPONIBILE SOLO L’INFORMATIVA ANATOMOPATOLOGICA Numero delle Unità Operative di Anatomia Patologica che hanno fornito dati: 008 Numero complessivo dei feti valutati: 639 Indicazione all’IVG (da come rilevabile dalla richiesta di autopsia) - malformazionirilevate all’ecografia o anomalie del cariotipo di interesse per il presente studio - idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata). - ipocinesia fetale 593 (92,8%) 33 (5,1%) 13 (2%) Caratteri generali Età materna al momento dell’IVG da 17 a 44 anni -dato rilevato in 562 di 639 casi- (88%) età media: 31 anni distribuzione dei casi per età (Fig. 31): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 12 57 132 186 146 29 0 Cromosomopatie Nella popolazione di casi in cui è disponibile solo l’informativa autoptica sono presenti 54 feti (8% di 639 casi) con cariotipo noto; 12 di essi (2% di 639; 22% di 54) sono portatori di cromosomopatia. Dei 54 cariotipi noti, 50 sono nel sottogruppo “IVG per malformazione o cromosomopatia” (40 cariotipi diploidi; 10 cromosomopatie -1,7% di 593-), 3 nel sottogruppo “IVG per ipocinesi fetale” (2 cariotipi diploidi; 1 cromosomopatia -8% di 13-), 1 nel sottogruppo “IVG per idrope fetale” (1 cromosomopatia -3% di 33-). Età della singola madre al momento dell’IVG caratterizzata da cromosomopatia da 27 a 43 anni -dato rilevato in 10 di 12 cariotipi patologicivalore medio: 30 anni distribuzione dei casi per età (Fig. 32): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 0 2 2 5 1 0 Età della singola madre al momento dell’IVG caratterizzata da cariotipo normale da 20 a 43 anni -dato rilevato in 42 di 42 cariotipi normalivalore medio: 32 anni distribuzione dei casi per età (Fig. 32): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 5 7 14 13 3 0 Settimana di gestazione (SdG) al momento dell’IVG da 13 a 31 SdG -dato rilevato in 588 di 639 casi- (92%) valore medio: 19 settimane distribuzione dei casi per settimana (Fig. 33): SdG 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27-30 31 n° casi 6 16 12 33 31 41 75 55 75 135 70 29 6 2 1 1 38 Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) -dato rilevato in 394 di 639 casi- (62%) (Fig. 34) Maschi: 218 (55,3 % di 394) Femmine: 176 (44,7% di 394) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 348 di 639 casi- (54%) - integro: 348 casi (100% di 348) - in frammenti: 0 casi Macerazione: -dato rilevato in 455 di 639 casi– (71%) - non di rilievo: 412 casi (90,6% di 455) - avanzata: 42 casi (9,2% di 455) - feto papiraceo: 1 caso (0,2% di 455) Riscontri diagnostici eseguiti su: -dato rilevato in 430 di 639 casi- (67%) - feto non fissato: 303 casi (70,5% di 430) - feto pervenuto fissato in formalina: 127 casi (29,5% di 430) In 326 casi di 639 (51%) sono risultate note tutte e tre le caratteristiche: 188 feti sono pervenuti per l’esame autoptico integri, senza macerazione di rilievo e non fissati; gli altri 138 sono pervenuti parzialmente frammentati e/o in stato di macerazione avanzata e/o fissati (Fig. 35). Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Nei 639 feti considerati l’esame autoptico ha rilevato 622 soggetti (97,3% dei casi) affetti da neoplasie o malformazioni congenite, singole o multiple; le malformazioni rilevate sono sia maggiori che minori. A. Neoplasia congenita: 11 casi (1,7% di 639) 10 casi su 593 IVG indotte per malformazione 01 caso su 033 IVG indotte per idrope fetale 00 casi su 013 IVG indotte per ipocinesia fetale Emangioma: 5 (2 epatici, 1 sacrococcigeo, 1 nel tronco cerebrale –ponte-, tutti associati a malformazioni; 1 a sedi multiple, non associato a malformazioni ma ad idrope). Un caso (associato a labiopalatoschisi) in feto affetto da traslocazione cromosomica 7-18. Teratoma: 6 (2 cerebrali, 1 nasofaringeo, 3 sacrococcigei), 2 associati a malformazioni. Totale neoplasie congenite rilevate nei 11 feti: 11 B. Sindromi malformative congenite: 52 casi (8% di 639) 049 casi -8%- su 593 IVG indotte per malformazione 003 casi -9%- su 033 IVG indotte per idrope fetale 000 casi -0%- su 013 IVG indotte per ipocinesia fetale tra cui: - sindromi malformative in presenza di anomalia cromosomica: 12 casi - sindromi correlate alla delezione cromosomica 22q11.2: 02 casi - osteocondrodisplasie: 26 casi tra cui: Nanismo tanatoforo 04 casi Osteogenesi imperfecta 01 caso Displasia toracica asfissiante (malattia Di June) 01 caso Ipocondrogenesi 01 caso - sirenomelia: 02 casi - Associazioni malformative (VACTER): 02 casi - sindrome di Meckel: 01 caso - Sindrome di Zellweger: 01 caso 39 - Sindrome di Joubert: 01 caso - Sindrome di Prader Willi: 01 caso - Sindrome da isomerismo di tipo destro: 01 caso - Sindrome da isomerismo di tipo sinistro: 01 caso - Non disgiunzione gemellare: 01 caso (gemelli toracopagi) C. Suddivisione per apparati delle malformazioni - Malformazioni del sistema nervoso centrale: 239 casi (37 % di 639) 231 casi (39%) di 593 IVG indotte per malformazione 003 casi (09%) di 033 IVG indotte per idrope fetale 005 casi (38%) di 013 IVG indotte per ipocinesia fetale tra cui: - 108 casi di difetto di chiusura del tubo neurale: - 62 casi di spina bifida con mielocele o mielomeningocele (1 caso di spina bifida occulta sacrale) - 39 casi di anencefalia (in 5 casi associata a spina bifida con mielomeningocele) - 07 casi di encefalocele - 60 casi di anomalie del cervelletto: - 26 casi di malformazione di Dandy-Walker o sua variante - 12 casi di malformazioni di Chiari - 22 casi di varie malformazioni cerebellari (agenesia, ipoplasia, agenesia del verme, ecc) - 62 casi di idrocefalia (diversi tipi) - 20 casi di oloprosencefalia (18 certi, 2 sospetti per la presenza di proboscide nasale; 8 casi di tipo alobare, 3 semilobare, 1 lobare, 8 non altrimenti specificati) - 30 casi di assenza totale o parziale del corpo calloso. - 24 casi con altre malformazioni, tra cui: - difettiva/anomala formazione della corteccia cerebrale - micropoligiria - microcefalia - cisti dei plessi corioidei. - Malformazioni del cuore e dei grandi vasi: 201 casi (31% di 639) 191 casi (32%) di 593 IVG indotte per malformazione 009 casi (27%) di 033 IVG indotte per idrope fetale 001 caso (08%) di 013 IVG indotte per ipocinesia fetale tra cui: - 40 casi di difetto del setto interventricolare (casi non compresi nelle malformazioni complesse sottostanti) - 30 casi di ipoplasia del cuore sinistro - 24 casi di tetralogia di Fallot - 16 casi di canale atrio-ventricolare - 11 casi di tronco arterioso comune - Malformazioni/deformazioni dell’apparato scheletrico (con esclusione dei difetti ossei da mancata chiusura del tubo neurale): 143 casi (22% di 639) 142 casi (24%) di 593 IVG indotte per malformazione 001 caso (03%) di 033 IVG indotte per idrope fetale 000 casi (0%) di 013 IVG indotte per ipocinesia fetale tra cui: - 37 casi di disostosi (assenza di uno o più segmenti ossei), di cui 2 casi di displasia spondilo-costale, 1 caso a carico delle vertebre ed i rimanenti a carico degli arti - 25 casi di osteocondrodisplasia (tra cui 6 casi di nanismo tanatoforico e 40 3 casi di osteogenesi imperfecta) - 36 casi di schisi facciale (mediana e/o laterale) - 10 casi di presenza di ossa sovrannumerarie (polidattilie mono- e bi-laterali della mano e/o del piede) - Malformazioni dell’apparato genito-urinario: 123 casi (19% di 639) 118 casi (20%) di 593 IVG indotte per malformazione 004 casi (12%) di 033 IVG indotte per idrope fetale 001 caso (08%) di 013 IVG indotte per ipocinesia fetale tra cui: - 22 casi di agenesia renale e ureterale bilaterale - 12 casi di agenesia renale e ureterale monolaterale - 14 casi di aplasia o ipoplasia renale (sia mono- che bi-laterale) - 29 casi di displasia renale (sia mono- che bi-laterale, sia solida che cistica) - 17 casi di rene multicistico o policistico (di differenti tipi, sia mono- che bi-laterale) - 03 casi di permanenze della cloaca (2 volte con estrofia cloacale) - 01 caso di epispadia - 10 casi di rene a ferro di cavallo - 06 casi di megavescica - 22 casi di malformazioni ai genitali (di cui 1 epispadia; 7 casi di agenesia dell’utero e/o della vagina o utero bicorne; 11 casi di genitali esterni ambigui) - Malformazioni dell’apparato digerente: 058 casi (09% di 639) 055 casi (09%) di 593 IVG indotte per malformazione 001 caso (03%) di 033 IVG indotte per idrope fetale 002 casi (15%) di 013 IVG indotte per ipocinesia fetale tra cui: - 08 casi di difetto di rotazione/discesa/accollamento dell’intestino - 16 casi di agenesia anale e/o rettale - 01 caso di fistola rettale (retto-vescicale), associata a agenesia anale e/o rettale. - 01 caso di atresia dell’esofago - 01 caso di fistola tracheo-esofagea (associata a atresia dell’esofago) - 06 casi di agenesia/stenosi segmentaria del piccolo intestino - 16 casi di onfalocele - 04 casi di malformazioni epatiche o della colecisti/vie biliari extraepatiche (tra cui 1 caso di fibrosi epatica con iperplasia dotti biliari intraepatici) D. Malformazioni singole I 300 soggetti (50,8% di 639) portatori di malformazioni singole si sono così distribuiti nelle diverse sottopopolazioni considerate: 277 casi (47%) di 593 IVG indotte per malformazione 016 casi (48%) di 033 IVG indotte per idrope fetale 007 casi (54%) di 013 IVG indotte per ipocinesia fetale Le principali malformazioni sono risultate così ripartite: - Sistema Nervoso Centrale: 125 feti (119,6% di 639; 41,6% di 300) Microcefalia: 02 casi (1 associato a lissencefalia) Lissencefalia: 01 caso Oloprosencefalia: 01 caso Alobare 01 caso Difetti di chiusura del tubo neurale: 59 casi Anencefalia 15 casi 41 Encefalocele 03 casi occipitale 02 casi frontale 01 caso Mielomeningocele 36 casi Lombare 02 casi Lombosacrale 10 casi Sacrale 01 caso Sacro-coccigeo 01 caso n.a.s. 04 casi Spina bifida (occulta, sacrale) 01 caso Arnold-Chiari di tipo II (mielomeningocele aperto con erniazione del cervelletto nel forame magno e modificazioni struttura cerebrale) 04 casi Complesso di Dandy-Walker (anomalia verme cerebellare/cervelletto, cisti aracnoidea o cisti di Blake in corrispondenza IV ventricolo/possibile idrocefalo): 19 casi Con idrocefalo 06 casi Cervelletto: 08 caso Ipoplasia completa 07 caso Ipoplasia del verme 01 caso Anomalia della cisterna magna n.a.s.: 01 caso Idrocefalo: 16 casi Anomalie strutture della linea mediana cerebrale: (setto pellucido, corpo calloso, chiasma ottico, …) 17 casi Agenesia corpo calloso 15 casi [associata a: idrocefalo, mielomeningocele] 05 casi Agenesia parziale corpo calloso 01 caso Agenesia setto pellucido 01 caso [associata a: agenesia parziale corpo calloso 01 caso Microanoftalmia: 01 caso - Cuore e grandi vasi: 89 casi (13,9% di 639; 29,6% di 300) Atresia valvola tricuspide (complesso del cuore destro ipoplasico): Malformazioni polmonare: Atresia valvolare Ipoplasia arteria polmonare Ventricolo destro a doppia uscita: Ventricolo sinistro a doppia uscita: Complesso del cuore sinistro ipoplasico: Con stenosi valvola aortica Con atresia/stenosi valvola mitralica Cuore univentricolare n.a.s.: Malformazioni aorta: Stenosi subvalvolare Atresia/stenosi valvolare 01 caso 02 casi 01 caso (associato a atresia arteria polmonare e DIV) 01 caso (1 associato a DIV) 06 casi 01 caso 19 casi (2 associati a trasposizione dell’aorta –ventricolo destro a doppia uscita; 5 a ipoplasia aortica; 2 a DIV) 01 caso 02 caso 03 caso 06 casi 02 caso 01 caso 42 Stenosi sopravalvolare Coartazione dell’arco aortico Tronco arterioso comune: Tetralogia di Fallot: Canale atrio ventricolare: Difetto del setto interatriale (isolato): Difetto del setto interventricolare (isolato): Trasposizione grandi vasi: Dotto di Botallo stenotico: Ipertrofia congenita miocardica: Cuore ipoplasico n.a.s.: Casi con malformazione n.a.s.: 01 caso 02 caso 08 casi 08 casi 12 casi 01 caso (tipo ostium secundus) 07 casi (2 perimembranosi; 2 muscolare) 05 casi 01 caso 01 caso 01 caso 07 casi - Apparato urinario: 47 casi (7,3% di 639; 15,6 % di 300) Agenesia renale: 13 casi Bilaterale 09 casi Monolaterale 04 casi Aplasia renale : 02 casi Bilaterale 01 caso Monolaterale 01 caso Anomala differenziazione renale: 21 casi (tutti bilaterali) Displasia renale Con cisti parenchimali 15 casi Senza cisti parenchimali 05 casi Ipoplastica 01 caso Fusione dei reni: 02 casi Rene a ferro di cavallo (fusione poli inferiori) 02 casi (1 con reni cistici) Ptosi renale 01 caso (monolaterale) Malformazioni ureterali: 03 casi Agenesia monolaterale 02 casi Stenosi giunto pieloureterale bilaterale 01 caso Vescica: 03 casi Megavescica 03 casi Uretra: 01 caso Ostruzione segmentaria (atresia/stenosi/valvole) 01 caso [associata a: idroureteropielonefrosi bilaterale 01 caso displasia cistica ostruttiva renale 01 caso] Estrofia della cloaca 01 caso (associato ad atresia anale) - Scheletro (include le fissurazioni facciali e le amputazioni): 24 casi (3,7% di 639; 8% di 300) Disostosi: 15 casi Arto superiore 08 casi (1 bilaterale) Arto inferiore 07 casi (5 bilaterali) Difetti cranio-facciali: 06 casi Labiopalatoschisi 06 casi (2 bilaterale) Sindattilia bilaterale: 01 caso Oligodattilia: 01 caso Piede 01 caso (monolaterale) Esadattilia: 01 caso - Igroma cistico del collo: 09 casi (1,4% di 639; 3% di 300) (Con cariotipo noto: 02 casi, con cariotipo diploide) 43 - Ernia diaframmatica: 09 casi (1,4% di 639; 3% di 300) Difetto emidiaframma di sinistra: Difetto emidiaframma di destra: Ampio difetto bilaterale: 05 casi 03 casi 01 caso - Apparato digerente: 07 casi (1,1% di 639; 2,3% di 300) Atresie: Stenosi: Malrotazione: Ano imperforato: Ano anteriorizzato: 02 casi (intestinale n.a.s.; 1 a sedi multiple) 01 caso (duodenale) 01 caso (matassa intestinale) 02 casi 01 caso - Difetto della parete addominale: 06 casi (0,9% di 639; 2 % di 300) Onfalocele: 04 casi n.a.s.: 02 casi (1 con associato difetto di chiusura della parete toracica) - Apparato respiratorio: 05 casi (0,8% di 639; 1,7% di 300) CCAM: Sequestro polmonare (intralobare, a destra): Foregut malformation: 03 casi 01 caso 01 caso - Altro: 04 casi Pterigium: Incremento della plica nucale: Assenza padiglioni auricolari: Genitali esterni ambigui (n.a.s.): 01 caso 01 caso 01 caso 01 caso E. Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche Esclusi i feti con sindromi malformative identificate (52), quelli con neoplasie (11), quelli con malformazioni singole (300) e quelli in cui il riscontro diagnostico non ha rilevato malformazioni in assenza di cariotipo patologico (17), sono stati evidenziati altri 259 soggetti (40,5% di 639) con malformazioni multiple diversamente associate, non inquadrate in specifiche sindromi o associazioni (per esempio VATER, VACTERL, CHARGE, MURCS, OEIS) . 44 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER MALFORMAZIONI O ANOMALIA DEL CARIOTIPO. Numero casi: 593 Età materna al momento dell’IVG da 17 a 44 anni -dato rilevato in 521 di 593 casi- (87,8%) età media: 31 anni distribuzione dei casi per età (Fig. 36): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 12 52 125 171 133 28 0 Settimana di gestazione (SdG) al momento dell’IVG da 13 a 31 SdG -dato rilevato in 547di 593 casi- (92,2%) valore medio: 20 settimane distribuzione dei casi per settimana (Fig. 37): SdG 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27-30 31 n° casi 4 15 10 30 28 38 65 54 72 129 69 24 6 2 0 1 Sesso dei feti -dato rilevato in 368 di 593 casi- (62%) (FIg. 34) Maschi: 203 (55,2%) Femmine: 165 (44,8%) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 302 di 593 casi- (50,9%) - integro: 302 casi (100% di 302) - in frammenti: 0 casi Macerazione: -dato rilevato in 422 di 593 casi- (71,2%) - non di rilievo: 388 casi (91,9% di 422) - avanzata: 033 casi (7,8% di 422) - feto papiraceo: 1 caso (0,3% di 422) Riscontri diagnostici eseguiti su: -dato rilevato in 400 di 593 casi- (67,4%) - feto non fissato: 281 casi (70,25% di 400) - feto pervenuto fissato in formalina: 119 casi (29,75% di 400) Cariotipo: 50 di 593 casi - 40 casi con cariotipo diploide - 03 casi con trisomia (uno del cromosoma 2, uno del cromosoma 21, uno dei cromosomi sessuali –XXY-) - 01 caso di polisomia del cromosoma Y - 03 casi di mosaicismo cromosomico (uno del cromosoma 9, uno del cromosoma 16, uno di cromosoma sovrannumerario n.a.s) - 02 casi di delezione cromosomica (uno del cromosoma 10, uno del cromosoma 22) - 01 caso di traslocazione cromosomica (cromosomi 7-18) (Tabella 1). Alterazioni geniche o microdelezioni cromosomiche: 06 di 593 casi - distrofia miotonica, tipo 1 - fragilità del cromosoma 8 in q22 - microdelezione cromosoma 3 45 - X fragile - delezione beta+ gene IVS1-nt6 - omozigosi per variante HBS Esito autopsia per riscontro diagnostico: - Neoplasia congenita: 10 casi (1,7%) - 04 emangiomi (due in sede epatica, uno in sede sacrococcigea, uno nel tronco cerebrale –ponte-, tutti associati a malformazioni). Un caso (associato a labiopalatoschisi) in feto affetto da traslocazione cromosomica 7-18. - 06 teratomi (2 cerebrali, 1 nasofaringeo, 3 sacrococcigei), due dei quali associati a malformazioni. - Malformazioni congenite: 581 casi (98%) Le malformazioni rilevate sono sia singole che multiple e sia minori che maggiori. Gli organi e apparati maggiormente coinvolti sono il sistema nervoso centrale Il cuore ed i grandi vasi, il rene e l’apparato escretore, l’apparato scheletrico. Sono stati classificati 49 casi di sindromi o associazioni malformative, tra cui: - Sindrome di Meckel-Gruber: 1 caso - Sindrome di Zelweger: 1 caso - Nanismo tanatoforico: 6 casi - Nanismo ipocondrogenico: 1 caso - Osteogenesi imperfecta: 3 casi - Campomelia tipo Cumming: 1 caso - Sindrome di De George: 1 caso - VATER e VACTER association: 2 casi - Sirenomelia: 2 casi - Non disgiunzione gemellare (gemelli toracopagi): 1 caso 231 feti (39 % di 593) hanno presentato malformazioni del sistema nervoso centrale, tra cui: - 106 casi di difetto di chiusura del tubo neurale: - 60 casi di spina bifida con mielocele o mielomeningocele (1 caso di spina bifida occulta sacrale) - 39 casi di anencefalia (in 2+3 casi associata a spina bifida con mielomeningocele) - 07 casi di encefalocele - 59 casi di anomalie del cervelletto: - 24 casi di malformazione di Dandy-Walker o sua variante - 12 casi di malformazioni di Chiari (di differente tipo) - 21 casi di varie malformazioni cerebellari (agenesia, ipoplasia, agenesia del verme, ecc) - 60 casi di idrocefalia (diversi tipi) - 20 casi di oloprosencefalia (18 certi, 2 sospetti per la presenza di proboscide nasale) - 30 casi di assenza totale o parziale del corpo calloso. 191 feti (32,2 % di 593) hanno presentato malformazioni del cuore e/o dei grandi vasi ematici tributari (arterie aorta e polmonare; vene polmonari, vena cava inferiore, vena cava superiore), tra cui: - 40 casi di difetto del setto interventricolare (casi non compresi nelle malformazioni complesse sottostanti) - 26 casi di ipoplasia del cuore sinistro - 24 casi di tetralogia di Fallot - 15 casi di canale atrio-ventricolare - 11 casi di tronco arterioso comune 46 142 feti (23,9 % di 593) hanno presentato malformazioni dell’apparato scheletrico (con esclusione dei difetti ossei associati a quelli di chiusura del tubo neurale), tra cui: - 37 casi di disostosi (assenza di uno o più segmenti ossei), di cui 2 casi di displasia spondilo-costale, 1 caso a carico delle vertebre ed i rimanenti a carico degli arti - 24 casi di osteocondrodisplasia (tra cui 5 casi di nanismo tanatoforico e 3 casi di osteogenesi imperfecta) - 35 casi di schisi facciale (mediana e/o laterale) - 10 casi di presenza di ossa sovrannumerarie (polidattilie mono- e bi-laterali della mano e/o del piede) 118 feti (19,9 % di 593) hanno presentato malformazioni dell’apparato urinario, tra cui: - 20 casi di agenesia renale e ureterale bilaterale - 12 casi di agenesia renale e ureterale monolaterale - 14 casi di aplasia o ipoplasia renale (sia mono- che bi-laterale) - 27 casi di displasia renale (sia mono- che bi-laterale, sia solida che cistica) - 17 casi di rene multicistico o policistico (di differenti tipi, sia mono- che bi-laterale) - 03 casi di permanenze della cloaca (2 volte con estrofia cloacale) - 01 caso di epispadia - 10 casi di rene a ferro di cavallo - 06 casi di megavescica. 55 feti (9,3% di 593) hanno presentato malformazioni dell’apparato digerente, tra cui: - 08 casi di difetto di rotazione/discesa/accollamento dell’intestino - 16 casi di agenesia anale e/o rettale - 01 caso di fistola rettale (retto-vescicale), associata a agenesia anale e/o rettale. - 01 caso di atresia dell’esofago - 01 caso di fistola tracheo-esofagea (associata a atresia dell’esofago) - 05 casi di agenesia/stenosi segmentaria del piccolo intestino - 15 casi di onfalocele - 03 casi di malformazioni epatiche o della colecisti/vie biliari extraepatiche (tra cui 1 caso di fibrosi epatica con iperplasia dotti biliari intraepatici) Le malformazioni in 277 feti (46,7 % di 593) hanno coinvolto un solo organo od apparato (non in modo sindromico). 47 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER IDROPE FETALE (NON CONSEGUENTE AD ISOIMMUNIZZAZIONE RH O AB0 ACCERTATA). Numero casi: 033 Età materna al momento dell’IVG da 20 a 41 anni -dato rilevato in 30 di 33 casi- (90,9%) età media: 31 anni distribuzione dei casi per età (Fig. 38): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 5 6 9 9 1 0 Settimana di gestazione (SdG) al momento dell’IVG da 13 a 27 SdG -dato rilevato in 30 di 33 casi- (90,9%) valore medio: 19 settimane distribuzione dei casi per settimana (Fig. 39): SdG 13 14 15 16 17 18 19 20 21 22 23 24 27 n° casi 2 1 2 3 3 2 4 1 3 4 1 3 1 Sesso dei feti -dato rilevato in 23 di 33 casi- (69,7%) (Fig. 34) Maschi: 13 (56,5%) Femmine: 10 (30,3%) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 33 di 33 casi- (100%) - integro: 33 casi (100% di 33) - in frammenti: 0 casi Macerazione: -dato rilevato in 21 di 33 casi- (63,6%) - non di rilievo: 14 casi (6,7% di 21) - avanzata: 07 casi (3,3% di 21) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 18 di 33 casi- (54,5%) - feto non fissato: 12 casi (66,7%) - feto pervenuto fissato in formalina: 06 casi (33,3%) Tempo intercorso tra IVG e riscontro diagnostico: da 1 a 9 giorni -dato rilevato in 13 di 33 giorni- (39,4%) valore medio: 2 giorni distribuzione dei casi per giorni (Fig. 40): giorni 0 1 2 3 4 5 6 7 8 9 n° casi 0 1 7 3 1 0 0 0 0 1 Cariotipo: 1 di 33 casi - marcatore sovrannumerario del cromosoma 10 48 Esito autopsia per riscontro diagnostico: Il riscontro autoptico ha rilevato che l’idrope (associata o meno a versamenti nelle cavità sierose) non dovuta ad isoimmunizzazione materno-fetale si associava in 28 feti (84,8% dei casi) a: - malformazioni maggiori singole o multiple: 19 casi - sindromi malformative (nanismo tanatoforico; sindrome di Potter): 03 casi - neoplasia congenita (angiomi epatici multipli): 01 caso - malformazioni minori: 02 casi - deformazioni (Ipoplasia polmonare grave da idrotorace a insorgenza non recente, in assenza di patologia malformativa; un caso associato ad alterazione del cariotipo): 03 casi. Un caso, senza malformazioni al riscontro autoptico, è risultato associato ad alterazione del cariotipo. Nei rimanenti 04 feti l’autopsia, pur confermando l’idrope, non ne ha identificato la causa. Le malformazioni cardiache sono state le più rilevate (in 9 dei 33 feti); nello specifico si sono osservate: - Canale atrioventricolare comune: 1 caso - Cuore sinistro ipoplasico: 1 caso - Ventricolo sinistro rudimentale con ventricolo destro a doppia uscita (trasposizione dell’aorta): 1 caso - Malformazione dell’aorta (ipoplasia dell’arco aortico; stenosi aortica) : 2 casi - Stenosi aortica prebotallica e ipoplasia ventricolo sinistro: 1 caso - Malformazione della valvola mitrale e difetto del setto interventricolare (DIV): 1 caso - DIV: 2 casi Nella popolazione si sono rilevati: - 09 feti con deformazioni (8 con ipoplasia polmonare grave; 2 con piede torto bilaterale). 49 AUTOPSIE PER RISCONTRO DIAGNOSTICO DI FETI DA IVG INDOTTA PER IPOCINESIA FETALE. Numero casi: 13 (03 casi con associata idrope fetale) Età materna al momento dell’IVG da 26 a 38 anni -dato rilevato in 11 di 13 casi- (84,6%) età media: 33 anni distribuzione dei casi per età (Fig. 41): anni <20 20-24 25-29 30-34 35-39 40-44 >44 n° casi 0 0 1 6 4 0 0 Settimana di gestazione (SdG) al momento dell’IVG da 19 a 24 SdG -dato rilevato in 13 di 13 casi- (100%) valore medio: 20 settimane distribuzione dei casi per settimana (Fig. 42): SdG 13 14 15 16 17 18 19 20 21 22 23 24 n° casi 0 0 0 0 0 1 6 0 2 2 0 2 Sesso dei feti -dato rilevato in 03 di 13 casi- (23,1%) (Fig. 34) Maschi: 02 (66,3% di 13) Femmine: 01 (33,3% di 13) Caratteristiche dei feti sottoposti a riscontro diagnostico Cadavere: -dato rilevato in 13 di 13 casi- (100%) - integro: 13 casi (100% di 13) - in frammenti: 0 casi Macerazione: -dato rilevato in 12 di 13 casi- (92,3%) - non di rilievo: 10 casi (83,3% di 12) - avanzata: 02 casi (12,7% di 12) - feto papiraceo: 0 casi Riscontri diagnostici eseguiti su: -dato rilevato in 12 di 13 casi- (92,3%) - feto non fissato: 10 casi (83,3% di 12) - feto pervenuto fissato in formalina: 02 casi (12,7% di 12) Tempo intercorso tra IVG e riscontro diagnostico: da 0 a 5 giorni -dato rilevato in 11 di 13 casi- (84,6%) valore medio: 2 giorni distribuzione dei casi per giorni (Fig. 43): giorni 0 1 2 3 4 5 n° casi 1 2 3 2 2 1 Cariotipo: 3 di 13 casi - 2 caso con cariotipo diploide - 1 caso con delezione del cromosoma 3 (feto con ipocinesia e idrope) 50 Esito autopsia per riscontro diagnostico: L’ipocinesia fetale è risultata associata a: - Quadro dei muscoli scheletrici suggestivo di distrofia muscolare o ipocinesia da difetto della placca neuromuscolare: 02 casi - Malformazioni congenite: 07 casi Le malformazioni rilevate sono sia singole che multiple e sia minori che maggiori. La struttura maggiormente coinvolta è il sistema nervoso centrale (SNC). Nello specifico si sono rilevati: - 5 feti con malformazioni del SNC (2 casi con malformazione di Dandy-Walker; 2 casi con spina bifida lombo-sacrale; 1 caso con alterazione del processo di migrazione neuronale) - 1 feto con malformazioni dell’apparato urinario (ipoplasia degli ureteri e idronefrosi bilaterale) - 1 feto con malformazione cardiaca (ventricolo sinistro ipoplasico) - 2 feto con malformazione dell’apparato digerente (atresia duodenale e lobo accessorio epatico) - Alterazioni poliviscerali da infezione da citomegalovirus (CMV): 01 caso L’autopsia ha definito l’eziologia non malformativa dell’pocinesia e dell’idrope fetale. - Non evidenza di malformazioni, deformazioni, distruzioni o neoplasie congenite: 03 casi Queste tre autopsie, che hanno confermato la presenza di artrogriposi (segno di ipocinesia) e di idrope fetale (in due casi) ma che non hanno fornito dati circa l’eziopatogenesi delle stesse sono state eseguite su feti di 19, 24 e 24 SdG. 51 VALUTAZIONE DELLA POPOLAZIONE COMPLESSIVA Numero di Centri che hanno fornito dati 0017 Numero complessivo dei feti valutati 1554 Indicazione all’IVG (da come rilevabile dalla richiesta di autopsia) (Fig. 44) - malformazioni rilevate all’ecografia o anomalia del cariotipo di interesse per il presente studio - idrope fetale (non conseguente ad isoimmunizzazione Rh o AB0 accertata) - ipocinesia fetale 1426 (91,7 %) 77 (5,0 %) 51 (3,3 %) Età materna al momento dell’IVG (Fig. 45) ETA’ MATERNA POPOLAZIONE MALFORMAZIONI/ IDROPE IPOCINESIA COMPLESSIVA CROMOSOMOPATIE N° casi da 14 a 47 N° casi da 14 a 47 N° casi da 20 a 43 N° casi da 23 a 43 anni (dato rilevato in anni (dato rilevato in anni (dato rilevato anni (dato rilevato 1373 di 1554 casi) 1254 di 1426 casi) in 71 di 77 casi) in 48 di 51 casi) (88,3%) (87,9%) (92,2%) (97%) < 20 anni 19 19 0 0 20-24 anni 110 102 7 1 25-29 anni 269 246 15 8 30-34 anni 463 430 17 16 35-39 anni 376 335 25 16 40-44 anni 120 106 7 7 > 44 anni 16 16 0 0 Eta’ media 32 anni 32 anni 32 anni 33 anni Cariotipo Nella popolazione generale sono presenti 544 feti (35% di 1554 casi) con cariotipo noto; 74 di essi (4,7% di 1554; 13,5% di 544 casi) sono portatori di cromosomopatia. Dei 544 cariotipi noti, 503 sono nel sottogruppo “IVG per malformazione o cromosomopatia” (436 cariotipi diploidi; 67 cromosomopatie -13,3% di 503-), 22 nel sottogruppo “IVG per ipocinesia fetale” (20 cariotipi diploidi; 2 cromosomopatia -9,1% di 22-), 19 nel sottogruppo “IVG per idrope fetale” (14 cariotipi diploidi; 5 cromosomopatie -26,3% di 19-). Età materna al momento dell’IVG e cariotipo ETA’ MATERNA CARIOTIPO NORMALE N° casi da 19 a 46 anni (dato rilevato in 457 di 470 casi) (97,2%) < 20 anni 1 20-24 anni 33 25-29 anni 80 30-34 anni 153 35-39 anni 138 40-44 anni 44 > 44 anni 8 Eta’ media 32 anni % 0,2 7,2 17,5 33,5 30,2 9,6 1,7 CROMOSOMOPATIA N° casi da 21 a 44 anni (dato rilevato in 62 di 74 casi) (83,8%) 0 5 11 18 22 10 0 33 anni % 0 8,1 17,7 29 35,5 16,1 0 Il dato che oltre il 55% dei cariotipi è stato eseguito su donne con meno di 35 anni appare coerente con il fatto che l’indagine citogenetica nella popolazione indagata è stata condotta a seguito del rilievo ecografico o autoptico di malformazioni e non per l’età avanzata della gestante. 52 Settimana di gestazione (SdG) al momento dell’IVG POPOLAZIONE MALFORMAZIONI/ COMPLESSIVA CROMOSOMOPATIE Età N° casi da 90 a 32 SdG N° casi da 12 a 31 SdG gestazionale (dato rilevato in 1411 (dato rilevato in 1292 di 1554 casi) di 1426 casi) (90,8%) (90,6%) 12 2 2 13 14 11 14 39 33 15 31 26 16 71 62 17 89 75 18 119 107 19 126 112 20 135 127 21 233 218 22 325 305 23 155 149 24 49 44 25 13 13 26 4 4 27 1 0 29 3 3 31 1 1 32 1 0 Eta’ media 19 settimane 20 settimane IDROPE IPOCINESIA N° casi da 13 a 32 SdG (dato rilevato in 71 di 77 casi) (92,2%) 0 3 4 4 9 11 8 5 4 9 7 2 3 0 0 1 0 0 1 18 settimane N° casi da 14 a 24 SdG (dato rilevato in 50 di 51 casi) (98%) 0 0 2 1 0 3 4 9 4 8 13 4 2 0 0 0 0 0 0 20 settimane Sesso dei feti (definito al riscontro diagnostico e/o con cariotipo) (Fig. 41) POPOLAZIONE MALFORMAZIONI/ IDROPE COMPLESSIVA CROMOSOMOPATIE N° casi 1068 di 1554 981 di 1426 55 di 77 (68,7%) (68,8%) (71,4%) Maschi 592 (55,4%) 546 (55,6%) 30 (54,5%) Femmine 476 (44,6%) 435 (44,4%) 25 (45,5%) IPOCINESIA 32 di 51 (62,7%) 16 (50%) 16 (50%) Caratteristiche dei feti sottoposti a riscontro diagnostico (integrità del cadavere, suo stato di conservazione postmortale, fissazione/non fissazione del cadavere in toto). Di 808 (52%) dei 1554 feti arruolati per lo studio sono note tutte le varianti di integrità e conservazione del cadavere: 492 di loro (60,9%) sono pervenuti per l’esame autoptico integri, senza macerazione di rilievo e non fissati; gli altri 316 (39,1%) sono pervenuti parzialmente frammentati e/o in stato di macerazione avanzata e/o fissati (Fig. 46). Considerando anche i feti di cui non è stato possibile conoscere tutte e tre le varianti considerate ma solo alcune di esse, il tasso complessivo di feti con macerazione avanzata è risultato essere del 9,9% (107 di 1076), quello di feti pervenuti in frammenti del 0,4% (4 di 989) e quello di feti pervenuti al riscontro diagnostico autoptico fissati in formalina del 29,4% (269 di 915). Tassi e tipologie delle neoplasie e delle principali malformazioni rilevate Nei 1554 feti arruolati sono stati accertati 1517 soggetti (97,6%) affetti da neoplasie o malformazioni congenite, singole o multiple; le malformazioni rilevate sono sia maggiori che minori. 53 A. Neoplasia congenita: 27 casi (1,7% di 1554) (Fig. 47) 26 casi (1,8%) di 1426 IVG indotte per malformazione 01 casi (1,3%) di 77 IVG indotte per idrope fetale 00 casi di 51 IVG indotte per ipocinesia fetale Teratoma (10 casi), emangioma (5 casi) e rabdomioma cardiaco (5 casi) sono le neoplasie più frequenti; in due feti si sono osservate due differenti neoplasie. B. Sindromi malformative congenite: 251 casi (16,1% di 1554) 238 casi (15,3%) di 1426 IVG indotte per malformazione 08 casi (10,4%) di 77 IVG indotte per idrope fetale 05 casi (9,8%) di 51 IVG indotte per ipocinesia fetale C. Suddivisione per apparati delle malformazioni (Fig.48) - Malformazioni del sistema nervoso centrale: 617 casi (39,7% di 1554) 594 casi (41,6%) di 1426 IVG indotte per malformazione 007 casi (09,1%) di 077 IVG indotte per idrope fetale 016 casi (31,3%) di 051 IVG indotte per ipocinesia fetale - Malformazioni del cuore e dei grandi vasi: 469 casi (30,2% di 1554) 443 casi (31,1%) di 1426 IVG indotte per malformazione 019 casi (24,7%) di 077 IVG indotte per idrope fetale 007 casi (13,7%) di 051 IVG indotte per ipocinesia fetale - Malformazioni/deformazioni dell’apparato scheletrico (con esclusione dei difetti ossei da mancata chiusura del tubo neurale): 443 casi (28,5% di 1554) 422 casi (29,6%) di 1426 IVG indotte per malformazione 006 casi (07,8%) di 077 IVG indotte per idrope fetale 015 casi (29,4%) di 051 IVG indotte per ipocinesia fetale - Malformazioni dell’apparato genito-urinario: 313 casi (20,1% di 1554) 295 casi (20,7%) di 1426 IVG indotte per malformazione 010 casi (13%) di 077 IVG indotte per idrope fetale 008 casi (15,7%) di 051 IVG indotte per ipocinesia fetale - Malformazioni dell’apparato digerente: 197 casi (12,7% di 1554) 179 casi (12,5%) di 1426 IVG indotte per malformazione 010 casi (13%) di 077 IVG indotte per idrope fetale 008 casi (15,7%) di 051 IVG indotte per ipocinesia fetale D. Malformazioni singole I 614 feti (39,5% di 1554) portatori di malformazioni singole si sono così distribuiti nelle sottopopolazioni considerate (Fig. 49): 580 casi (40,7%) di 1426 IVG indotte per malformazione 18 casi (23,4%) di 77 IVG indotte per idrope fetale 16 casi (31,4%) di 51 IVG indotte per ipocinesia fetale Le principali malformazioni osservate si sono così ripartite (Fig. 50): - Sistema Nervoso Centrale: 274 casi (17,6% di 1554; 44,6% di 614) - Cuore e grandi vasi: 181 casi (11,6% di 1554; 29,5% di 614) - Apparato urinario: 76 casi (4,9% di 1554; 12,4% di 614) - Scheletro (include le fissurazioni facciali e le amputazioni): 41 casi (2,6% di 1554; 6,7% di 614) - Igroma cistico del collo: 19 casi (1,2% di 1554; 3,1% di 614) (07 casi con cariotipo noto, di cui 06 con cariotipo diploide e 01 con cariotipo patologico: 47,XY,+21) - Ernia diaframmatica: 18 casi (1,1% di 1554; 2,9% di 614) - Apparato digerente: 16 casi (1% di 1554; 2,6% di 614) - Apparato respiratorio: 13 casi (0,8% di 1554; 2,1% di 614) - Difetto della parete addominale: 09 casi (0,6% di 1554; 1,5% di 614) - Neoplasie: 08 casi (0,5% di 1554; 1,3% di 614) - Altro: 04 casi 54 E. Malformazioni poliviscerali non riconosciute come sindromi o associazioni specifiche Esclusi i feti con sindromi malformative identificate (251), quelli con neoplasie (27), quelli con malformazioni singole (614) e quelli in cui il riscontro diagnostico non ha rilevato malformazioni (23), sono stati evidenziati altri 639 soggetti (41,1% di 1554) con malformazioni multiple diversamente associate, non inquadrate in specifiche sindromi o associazioni (per esempio VATER, VACTERL, CHARGE, MURCS, OEIS). 55 DISCUSSIONE Il presente studio è il primo in Italia che analizza, retrospettivamente, le caratteristiche anatomopatologiche di un’ampia popolazione (1554 casi) di feti di bassa età gestazionale (91^ giorno 32a settimana di gravidanza), di donne sottoposte negli anni 2006-2008 ad interruzione legale della gravidanza (IVG – Legge 194) a seguito di riscontro ecografico di malformazioni congenite o specifiche alterazioni del cariotipo o ipocinesia o idrope fetale. Queste due ultime condizioni sono state inserite nello studio perché caratterizzate da importanti deformazioni del feto o di sue parti, che, in fase di diagnostica prenatale, sono di difficile discriminazione dalle malformazioni congenite e, possono rendere dubbio il rilievo di queste ultime. Nell’arruolamento dei casi si è pertanto scelto di partire dalla realtà della pratica diagnostica prenatale, che è alla base delle informazioni che portano alla IVG, raccogliendo genericamente le “anomalie morfologiche congenite”, senza distinguere in prima battuta se costituite da malformazioni (embriopatie), deformazioni o distruzioni. Questo è uno dei motivi per cui, particolarmente nei sottogruppi “idrope fetale” e “ipocinesia fetale” la diagnostica finale ha rilevato casi di soggetti non affetti da malformazioni o cromosomopatie ma, per esempio, da infezioni intrauterine. Lo studio si caratterizza principalmente per i seguenti elementi: - Fornisce informazioni su una popolazione poco analizzata, almeno su vaste casistiche, nella letteratura nazionale ed internazionale, avendo escluso dall’arruolamento i feti portatori delle più comuni alterazioni numeriche cromosomiche*, in quanto a fenotipo malformativo già ben noto e comunque di più facile identificazione da parte dei registri italiani di patologia. - Evidenzia con forza l’impatto che l’autopsia, eseguita per riscontro diagnostico sui feti da IVG, può avere sia in campo medico (scientifico/culturale/didattico), che epidemiologico, che di pianificazione della spesa e dell’intervento sanitario. Le migliaia di malformazioni (nonché le neoplasie congenite e le sindromi malformative a trasmissione familiare) rilevate, descritte e classificate in sede autoptica non vengono per lo più computate dai Registri delle malformazioni o dall’ISTAT, poiché i primi sono prevalentemente costituiti da osservazioni pediatrico/neonatologiche, mentre al secondo afferiscono per lo più dati generici (del tipo: “IVG indotta per malformazione” o “malformazione cardiaca”). La mancata affluenza ai Registri dei dati autoptici tratti dai feti deceduti per IVG crea nell’osservazione epidemiologica non solo un grave errore quantitativo ma anche un gravissimo errore qualitativo (rilevare oggi che in Italia nascono pochissimi soggetti affetti da agenesia bilaterale dei reni non vuole dire che questa malformazione sia scomparsa dal territorio nazionale ma solo che la quasi totalità delle gravidanze caratterizzate da questa patologia viene interrotta in fase precoce). * Sono stati accettati solo i feti affetti da delezioni parziali dei cromosomi o da loro anomalie strutturali, come per es. cromosoma ad anello, o da mosaicismi cromosomici, in quanto la loro rarità e l’ampia variabilità nel pattern malformativo presentato ne rendono scientificamente importante la raccolta e lo studio. Nella popolazione compaiono anche soggetti affetti da alterazioni numeriche di interi cromosomi ma perché queste sono state accertate dopo la decisione di attuare l’IVG. 56 - Si perde così l’occasione di avere la reale situazione epidemiologica (distribuzione territoriale e temporale delle malformazioni) di patologie capaci di incidere sensibilmente sulla spesa sanitaria, innescando o lunghi e complessi percorsi terapeutico-assistenziali sul nato malformato o la richiesta di numerose indagini strumentali e di laboratorio sulla coppia di genitori che si prepara ad affrontare o sta già affrontando una successiva gravidanza. In particolare quest’ultimo aspetto del problema merita una più attenta valutazione che conduca oltre l’illusione che la perdita di una gravidanza (indotta o spontanea) sia un elemento “a costo zero”, una patologia che venendo meno prima di nascere non incide sul Servizio Sanitario Nazionale. L’attuale ampia offerta di test e di indagini mediche può diventare una penosa e costosissima odissea quando non guidata da una diagnosi certa o almeno altamente probabile. L’integrazione dell’esame autoptico con quello ecografico prenatale rimette in luce, anche per i suoi limitati costi, l’importanza di definire al meglio la diagnosi prima di procedere ad altre indagini (test di laboratorio chimico-clinico, di microbiologia, di genetica o citogenetica, ecc.) che sono utilissime quando eseguite come elemento di conferma, mentre rischiano di essere solo frustranti e costose quando utilizzate come “primo screening” o in maniera ridondante. Correla il pattern malformativo ecografico prenatale con quello autoptico in oltre la metà dei casi raccolti (915 -58,9%- di 1554), fornendo spunti per la definizione del miglior utilizzo diagnostico di entrambi le metodiche e per la loro integrazione ottimale, mirata alla precisa caratterizzazione di ogni entità patologica. Questa “fase correlativa” dello studio, per quanto abbia coinvolto un numero di feti di assoluto rilievo nella letteratura internazionale, ha presentato alcune criticità, che hanno portato ad escludere dall’arruolamento circa il 17% dei casi inizialmente sottoposti a valutazione (319 di 1873 feti). Nello specifico sono emerse sia le note problematiche di reperimento di dati esaustivi in analisi di tipo retrospettivo, che la non rara applicazione di procedure di trattamento del cadavere non ottimali per la definizione autoptica di specifiche malformazioni, che la difficoltà di fare collimare classificazioni e terminologie differenti o talora utilizzate in modo improprio o generico. Caratteristiche delle IVG e materne Il 91,7% dei feti studiati (1426 di 1554) deriva da IVG indotte per evidenza ecografica di malformazioni congenite o per rilievo prenatale di anomalia del cariotipo (67 casi di 1426). Il basso numero di IVG indotte per cromosomopatia è coerente con i criteri di arruolamento definiti per lo studio. Al contrario le ridotte dimensioni delle altre due sottopopolazioni previste (“IVG indotta per idrope fetale” -5% dei casi- e “IVG indotta per ipocinesia fetale” -3,3% dei casi-) esprimono la minor frequenza complessiva di queste due condizioni nell’insieme delle anomalie morfologiche congenite; sebbene i numeri siano limitati le due popolazioni raccolte dallo studio (77 feti con idrope fetale non conseguente ad isoimmunizzazione Rh o AB0 accertata e 55 feti con rilievo ecografico di ipocinesia prenatale) risultano di assoluto rilievo dimensionale se confrontate con la letteratura nazionale ed internazionale e saranno analizzate nei loro aspetti morfologici, patologici e genetici nei successivi paragrafi ad esse dedicati. In soli 10 dei 1554 casi arruolati l’interruzione della gravidanza è avvenuta dopo il 180° giorno, 8 volte per quadri malformativi e 2 per idropi evolutive. L’epoca gestazionale al momento dell’IVG (dato noto 57 in quasi il 91% della popolazione arruolata, con una varianza tra il 90,6% e il 98% nelle tre sottopopolazioni considerate) presenta mediana a 22 settimane di gestazione e valore medio pari a 20,5. In oltre la metà dei casi l’IVG è risultata attuata entro 7 giorni dal momento della diagnosi ecografica definitiva in caso di malformazioni (64,7% dei casi) o di ipocinesia (66,5% dei casi)*. La percentuale di IVG per queste condizioni raggiunge, rispettivamente, l’82,9% (malformazioni) e l’83,1% (ipocinesia) entro i primi 10 giorni e il 93,1% (malformazioni) e l’88,7% (ipocinesia) entro i primi 14 giorni. Se si rapporta tutto questo con l’evidenza che l’86% delle diagnosi ecografiche avvengono tra la 15a e la 22a settimana di gravidanza, se ne deduce un quadro complessivo caratterizzato da una diagnostica prenatale abbastanza precoce e un percorso decisionale rapido. Da questo andamento si discosta la sottopopolazione dei feti idropici, in cui l’IVG risulta attuata dopo un periodo di osservazione clinica maggiore (solo il 49,9% dei casi esita in IVG entro 7 giorni dalla diagnosi ecografica, tasso che giunge all’83,2% entri i primi 14 giorni, risultando inferiore a quello delle altre due sottopopolazioni considerate). Questa osservazione appare coerente con l’ampio ventaglio di patologie che possono produrre idrope fetale o versamenti sierosi importanti endocavitari e, pertanto, con la necessità di verificarne, nel singolo caso, l’origine e l’evoluzione, che non sempre risulta sfavorevole. L’età delle madri al momento dell’IVG (nota in oltre l’88% della popolazione arruolata, con una varianza tra l’87,9% e il 97% nelle tre sottopopolazioni considerate) si distribuisce su un periodo ampio, andando dai 14 ai 47 anni. L’esame dei dati rilevati pone in evidenza l’importanza dello screening ecografico per l’identificazione delle anomalie morfologiche congenite, in quanto il 62,7% dei feti arruolati è figlio di donne di età inferiore ai 35 anni, età al di sotto della quale l’esame del cariotipo per l’identificazione di cromosomopatie non è fornito gratuitamente dal SSN alle gestanti. In questa ampia popolazione (le gravidanze complessive sono molto più frequenti prima dei 35 anni che dopo) l’esecuzione di un accertamento ecografico tra la 18^ e la 22^ settimana di gestazione, rivolto in particolare all’esame della morfologia del feto e dei suoi organi principali, risulta cruciale come strumento di screening per l’individuazione dei soggetti patologici. Caratteristiche generali dei feti autopsiati L’esame del sesso dei feti arruolati (dato noto in meno del 70% dei casi arruolati, con una varianza tra il 62,7% e il 71,4% nelle tre sottopopolazioni considerate) identifica la prevalenza di quello maschile (55,4%) su quello femminile (44,6%). ___________________________________________________________________________________ * In 82 casi l’IVG è risultata eseguita il giorno stesso dell’“ecografia diagnostica” (intervallo temporale pari a giorni 0 – pag.17). Questo dato appare interpretabile considerando che gli elementi (medici e psicologici) che portano alla scelta di IVG sono molteplici e vengono a strutturarsi nel tempo; nella maggior parte dei casi l’ecografia che pone la diagnosi definitiva di patologia malformativa precede di un certo periodo l’IVG e questa viene attuata nel momento in cui i genitori o la singola madre hanno preso la loro decisione e i clinici hanno valutato il quadro complessivo della gravidanza; è tuttavia possibile che le caratteristiche generali della gravidanza o le malformazioni sospettate ecograficamente inneschino, di per sé, le procedure di attuazione dell’IVG, previo il raggiungimento della “diagnosi definitiva” ecografica che viene rimandata al momento del ricovero nella struttura ospedaliera di alta specializzazione dove viene indotto l’aborto. 58 L’esame delle caratteristiche generali dei feti sottoposti a riscontro diagnostico si basa purtroppo su un numero non particolarmente elevato di casi, poiché i tre parametri considerati (integrità del cadavere, suo stato di conservazione postmortale, fissazione/non fissazione del cadavere in toto) sono contemporaneamente noti solo nel 52% dei casi (808 di 1554). I dati emersi sono tuttavia rafforzati dalle risultanze dell’analisi di ognuno dei singoli parametri, il cui numero di osservazioni risulta sufficientemente elevato (integrità del cadavere: noto in 989 casi; suo stato di conservazione postmortale: noto in 1076 casi; fissazione/non fissazione del cadavere in toto: noto in 915 casi). Nel complesso appare elevata la quota di feti (circa 39% dei casi) che presentano una o più caratteristiche non ottimali per l’esame autoptico, elemento che ne le limita le potenzialità diagnostiche: in particolare appare elevato il tasso di soggetti che vengono posti in liquido di fissazione (formalina) prima dell’autopsia (29,4%; 269 di 915 casi in cui noto il dato). Questa pratica, effettuata dai punti nascita che non dispongono di un servizio autoptico in sede e non hanno organizzato un servizio di trasferimento rapido del cadavere all’Unità Operativa di Anatomia Patologica, produce importanti modificazioni cutanee, muscolari e ai visceri parenchimatosi che rendono disagevole il riscontro diagnostico. Difatti si modificano le normali mobilità ed elasticità delle strutture anatomiche, gli organi diventano più duri e friabili e può modificarsi anche sensibilmente la morfologia di piccole (ma non per questo meno importanti) anomalie morfologiche. Particolarmente difficile diventa l’esame dei vasi ematici, soprattutto quando di piccolo calibro. Per altro quasi mai il liquido di fissazione appare quantitativamente adeguato alle necessità di fissazione degli organi interni del cadavere, poiché quest’ultimo dovrebbe essere immerso in un volume di formalina pari a 10 volte il suo (cosa che ne renderebbe assai poco agevole il trasporto, considerando che per un feto di circa 300 grammi di peso si dovrebbero usare circa 3 litri di fissativo) e la formalina dovrebbe essere cambiata più volte nei primi giorni (elemento che si caratterizzerebbe come ad alto consumo di tempo e denaro, anche considerando che la formalina deve essere smaltita con le procedure delle sostanze tossiche). Ne risulta che i visceri dei feti che pervengono in queste condizioni alle Unità Operative di Anatomia Patologica (spesso dopo due o tre giorni dal parto abortivo) presentano vari gradi di alterazioni degenerative postmortali che ne modificano gravemente le possibilità di esame. Particolarmente il sistema nervoso centrale risente di una ritardata e/o inadeguata fissazione, diventando così molle da non essere nemmeno eviscerabile (condizione spesso rilevata nei dati afferiti per il presente studio); ancora più rischiosa di una mancata diagnosi risulta essere una diagnosi errata, causata dall’inadeguata fissazione che, a livello della superficie corticale del cervello, può produrre modificazioni artefattuali che mimano gravi patologie quali la micropoligiria. Un altro importante elemento di riflessione sull’adeguatezza delle procedure messe in atto quando debba essere svolto il riscontro diagnostico autoptico su di un feto, risulta dall’osservare che nella popolazione indagata circa il 10% dei feti pervenuti in Anatomia Patologica non fissati, è interessato al momento dell’autopsia da macerazione postmortale avanzata (dato basato sull’informazione avuta in 1076 casi di 1554 -69,2%-). Poiché stiamo considerando una popolazione di IVG, in cui l’interruzione della gravidanza avviene nella quasi totalità dei casi in presenza di un feto vivo, risulta assai strano questo tasso di avanzate alterazioni postmortali, con unica eccezione per i feti idropici in cui questo tipo di involuzione tessutale può essere più rapida che nel normale. 59 L’osservazione di macerazione avanzata è frequente negli aborti spontanei tardivi e nelle morti fetali endouterine (decesso spontaneo del feto dopo il 180° giorno di gravidanza), poiché molto spesso il cadavere viene ritenuto in utero anche per diversi giorni prima di essere espulso. Nel caso di IVG la macerazione avanzata, soprattutto quando frequente come nella popolazione esaminata, pone il sospetto di difetti procedurali, come ritardato invio (per giorni) del feto all’Unità Operativa di Anatomia Patologica senza sua adeguata preservazione in cella frigorifero a 4°-6° C o elevato lasso temporale tra accettazione del cadavere in Anatomia Patologica ed esecuzione del riscontro diagnostico. Quest’ultima evenienza, sebbene il dato sia stato reperibile solo su 199 dei 1554 casi arruolati (Fig. 51), non appare trascurabile e pone alcune preoccupazioni relative agli organici disponibili nelle U.O. di Anatomia Patologica per questa attività diagnostica (raramente affrontabile per la sua complessità da tutto l’organico medico). Sebbene retrospettivamente sia impossibile estrapolare il reale numero di giorni lavorativi, solo nello 0,5% dei casi l’autopsia è stata eseguita il giorno stesso dell’IVG; nel 47,2% dei casi è stata eseguita nei 2 giorni successivi; in un altro 38,2% dei casi dal 3° al 5° giorno successivo l’IVG ma nel rimanente 14,1% l’autopsia è stata eseguita dopo il 5° giorno (con un caso effettuato dopo 12 giorni). Il risultato di questi comportamenti procedurali è un elevato tasso di “diagnosi non possibile” o di “diagnosi incerta/non conclusiva”, soprattutto quando ci si confronti con malformazioni del sistema nervoso centrale o con sindromi metaboliche o con malformazioni complesse che necessitano di una fine attività dissettoria. L’esame del terzo parametro considerato (integrità dei cadaveri autopsiati) ha indicato un tasso estremamente basso di soggetti pervenuti in frammenti (0,4%), confermando l’aderenza della popolazione esaminata ai criteri di arruolamento definiti per lo studio. L’integrità o la possibilità di ricomporre “in toto” il cadavere e i suoi visceri è un criterio di qualità indispensabile nella diagnostica autoptica. Per altro nelle IVG di bassa età gestazionale (91° giorno di gravidanza – 15a/16a settimana di gestazione) è frequente l’attenzione da parte dei ginecologi ad evitare il travaglio di parto alla donna che ha optato per la non prosecuzione della gravidanza; l’evacuazione della cavità uterina viene praticata pertanto per isterosuzione con conseguente marcata frammentazione del feto non vitale. Questa procedura, condivisibile nelle sue motivazioni psicologiche, impedisce tuttavia il riscontro diagnostico autoptico, sottraendo un importantissimo strumento diagnostico alla sicura definizione della patologia malformativa coinvolgente il feto. Al fine di garantire il diritto diagnostico del paziente (concetto in questo caso da estendersi ai genitori del feto e ai loro famigliari), si ritiene utile sottolineare l’importanza che, in assenza di una certa e completa diagnosi prenatale ecografica e/o citogenetica/genetica della patologia malformativa che ha portato alla IVG, sia posta con chiarezza ai genitori o alla singola madre l’opzione tra travaglio di parto ed isterosuzione, facendo comprendere che quest’ultima modalità di IVG impedirà irrimediabilmente l’acquisizione di informazioni diagnostiche utili per la consapevole programmazione del loro (suo) futuro procreativo. Questo anche al fine di ridurre le motivazioni per successivi contenziosi medicolegali a scopo risarcitivo. 60 Caratteristiche delle patologie malformative rilevate La quasi totalità dei feti arruolati (1517 di 1554 -97,6% dei casi-) è risultata portatrice di neoplasie o malformazioni congenite, singole o multiple, sia maggiori che minori. Le neoplasie congenite sono presenti nell’1,7% della popolazione complessiva arruolata e, benché raramente, possono essere in uno stesso individuo multiple e di diverso istotipo. Sebbene sia nota l’esistenza di queste patologie è di interesse averne rilevato il tasso nella popolazione indagata per avere un dato campione, in assenza di altre stime sulla popolazione generale italiana. Difatti, al di là di comunicazioni sporadiche, la stima delle neoplasie in età infantile considera quelle insorte in età pediatrica o, al meglio, quelle presenti nei soggetti partoriti vivi. Nel 29,6% dei casi (8 su 27) le neoplasie congenite sono risultate l’unica “anomalia morfologica” rilevata nel feto. Sebbene i teratomi rappresentino il tipo di neoplasia più frequentemente osservata, appare interessante rilevare la frequenza del rabdomioma cardiaco (18,5% delle neoplasie congenite) poiché, anche se si presenta non associato ad altre malformazioni, è spesso motivo di IVG, venendo considerato indicatore (precoce) di alto rischio di sclerosi tuberosa. Valutando la distribuzione delle malformazioni per organo/apparato risulta che, nonostante le notevoli difficoltà di sua indagine, il più coinvolto è il sistema nervoso centrale (interessato nel 39,7% della popolazione complessiva). Seguono, rispettivamente, le malformazioni del cuore e dei grandi vasi (30,2% di 1554), le malformazioni/deformazioni dell’apparato scheletrico, pur escludendo da esse i difetti ossei da mancata chiusura del tubo neurale (28,5% di 1554), quelle dell’apparato genitourinario (20,1% di 1554) e quelle dell’apparato digerente (12,7% di 1554). La stessa distribuzione per frequenza si mantiene nella sottopopolazione complessiva di IVG indotte per evidenza ecografica di malformazione o per cromosomopatia (1426 casi). La distribuzione cambia nelle altre due sottopopolazioni esaminate. Le malformazioni maggiormente associate all’ipocinesia fetale, dopo quelle del sistema nervoso centrale (31,3% di 51 casi), sono quelle dell’apparato scheletrico (28,5% di 51 casi) che sopravanzano le malformazioni genito-urinario (15,7% di 51 casi), dell’apparato digerente (15,7% di 51 casi) e di quello cardiovascolare (13,7% di 51 casi), va correttamente interpretato per non confondere la causa con l’effetto. Inoltre va sottolineato che la maggior parte delle anomalie riscontrate a carico dell’apparato scheletrico non sono vere malformazioni (embriopatie) ma deformazioni (come: anomala postura degli arti; piede torto; piede “a dondolo”, ecc.) conseguenti a malformazioni del sistema nervoso centrale o dei reni (agenesia bilaterale, ipoplasia grave bilaterale, ecc), capaci di produrre per via diretta (danno neurologico) o indiretta (anidramnios prolungato) l’ipomotilità prolungata del feto e le conseguenti anomalie posturali ai suoi arti e, più raramente, alla sua colonna vertebrale. Le malformazioni maggiormente associate all’idrope fetale non conseguente ad isoimmunizzazione Rh o AB0 accertata sono risultate essere quelle del cuore e dei grandi vasi. In modo più inatteso è stata rilevata una discreta incidenza di malformazioni genito-urinarie e dell’apparato digerente (13% di 77 61 casi), mentre le malformazioni del sistema nervoso centrale e dello scheletro hanno presentato il tasso più basso (rispettivamente 9,1% e 7,8% di 77) di tutte le sottopopolazioni indagate. Malformazioni singole, multiple, sindromiche Quasi il 40% dei feti indagati (614 di 1554) è risultato affetto da malformazioni singole. In questa categoria sono stati inclusi anche difetti multipli a carico dello stesso organo od apparato, quando considerabili sequele di una specifica malformazione (per esempio ipoplasia del ventricolo cardiaco di sinistra in presenza di agenesia della valvola mitralica o ipoplasia marcata di ureteri, vescica e polmoni in presenza di agenesia bilaterale renale), mentre ne sono state escluse le multiple malformazioni a carico di uno stesso organo o apparato, quando non era possibile definirne una reciproca dipendenza. Anche in questo sottogruppo le malformazioni del sistema nervoso centrale (44,5% di 614) e del cuore e grandi vasi (29,3%) sono risultate le più frequenti, mentre quelle dell’apparato urinario sono risultate più frequenti (12,4%) di quello a carico dello scheletro (6,7%), categoria che include anche le fissurazioni facciali e le amputazioni. Tutti gli altri organi o apparati hanno presentato tassi limitati, variabili dal 3,1% (igroma cistico del collo) allo 1,5% (difetto della parete addominale). L’analisi dei soggetti portatori di malformazione singola permette, tra l’altro, di apprezzare come nella quasi totalità dei casi il così detto “piede torto” sia una deformazione e non una malformazione; difatti quando si presenta in forma isolata (e quindi non inquadrabile come deformazione secondaria ad altra malformazione) risulta condizione assolutamente rara (0,5% di 614 feti con malformazione isolata; 0,2% della popolazione generale arruolata). Altri 876 feti (56,4% di 1554) hanno presentato malformazioni multiple, il cui pattern associativo in 251 casi (28,6% di 890) è stato riconosciuto come proprio per una specifica sindrome congenita (come: sindrome di Down; sindrome di Meckel) o per una specifica associazione ricorrente (come: VATER, VACTERL, CHARGE, MURCS, OEIS) La popolazione residue di 625 soggetti (40,2% di 1554) con malformazioni multiple non inquadrate in specifiche sindromi o associazioni porta a due considerazioni: 1. L’istituzione di un registro delle patologie e malformazioni rilevate nei feti sottoposti ad IVG, che includa sistematicamente i dati autoptici, permetterebbe la raccolta di una mole di informazioni fondamentali per il riconoscimento di associazioni malformative ripetitive, elemento indispensabile per l’impostazione di studi mirati a definirne l’eziologia e le modalità di trasmissione. La definizione di un gruppo di soggetti affetti da una associazione malformativa ripetitiva può, grazie alle attuali tecniche di patologia molecolare disponibili capaci di rilevare alterazioni puntiformi geniche, microdelezioni cromosomiche, alterazioni della metilazione, aprire la strada dell’identificazione delle alterazioni genomiche alla base di queste malformazioni. 2. Con tutta la prudenza necessaria nell’analisi di dati raccolti retrospettivamente è doveroso rilevare che meno del 30% dei casi di malformazioni multiple è stato classificato in una specifica sindrome o associazione. Se, inoltre, si considera che il 23,5% di quelle riconosciute (59 di 251) sono, in effetti, di facile individuazione perché “validate” da una 62 specifica alterazione del cariotipo (trisomia del cromosoma 21 → sindrome di Down; trisomia del cromosoma 18 → sindrome di Edward, ecc), appare evidente come, probabilmente, esista uno jatus tra la fase del rilievo/descrizione delle singole malformazioni e quella della diagnosi di specifiche sindromi o associazioni ricorrenti. Questa diagnostica, importantissima per fornire al ginecologo, al genetista medico e alla famiglia gli elementi su cui basare il rischio riproduttivo della coppia, è altamente specialistica, implica la collaborazione di differenti competenze professionali e necessita di un alto grado di esposizione alla patologia per affinare l’esperienza degli operatori. E’ possibile che la concentrazione in un numero definito di ospedali (forniti di U.O. di Anatomia Patologica, di Ostetricia e di Genetica Medica) di un evento altamente programmabile ed organizzabile come l’IVG, potrebbe migliorare la qualità diagnostica e ottimizzare le spese sanitarie (una indagine partita in modo non corretto non mette a rischio solo il risultato diagnostico ma, come già discusso, incrementa anche le indagini di laboratorio e le visite specialistiche per la coppia che sa genericamente di avere un possibile rischio procreativo, ma non sa quale). Il grande numero di malformazioni rilevato ha permesso approcci di analisi alla popolazione arruolata che solo raramente sono stati applicati su vaste coorti di popolazione. Correlazioni tra i quadri malformativi rilevati dall’indagine ecografica e da quella autoptica. L’indagine ecografica prenatale del feto è una metodica “in vivo”, di tipo indiretto, eseguita cioè su immagini tratte da ultrasuoni che devono, prima in andata –dalla sonda al feto- e poi in ritorno –dal feto, che le ha riflesse, alla sonda- attraversare non solo i tessuti fetali ma anche il liquido amniotico, la parete uterina e gli strati adiposi, muscolari e cutanei della singola madre. Ne derivano, pertanto, una serie di variabili che, se aggiunte alla normale attività motoria del feto, fanno comprendere come la definizione diagnostica di questa metodica possa talvolta non essere ottimale. In particolare il marcato incremento del liquido amniotico (polidramnios) o la sua forte riduzione/assenza (anidramnios) sono condizioni che possono limitare molto la risoluzione morfologica dell’indagine ultrasonografica. Per altro la possibilità di associare all’esame morfologico ecografico alcune applicazioni dell’esame Doppler-velocimetrico del flusso ematico, permette di identificare malformazioni cardiache o vascolari che l’esame autoptico può avere difficoltà a rilevare. Il limite principale dell’autopsia risiede nel fatto che è un esame condotto a flusso di circolo (ematico e liquorale) assente, elemento che produce il collasso vascolare, quello degli spazi cefalorachidiani e quello di piccoli tragitti o jatus malformativi. Questi limiti vengono accentuati dalla bassa età gestazionale e dall’elevato grado di macerazione del cadavere da esaminare, soprattutto quando la malformazione è, di per sé, di piccole dimensioni. In particolare l’indagine dell’encefalo presenta criticità, perché quello del feto precoce, ricco in liquidi e ancora povero in mielina, è “fisiologicamente” molto molle e raggiunge rapidamente dopo il decesso consistenze che possono, anche in mani molto esperte, renderne impossibile l’eviscerazione e l’analisi. L’esame autoptico può essere condotto e risultare molto accurato anche su feti di bassa età gestazionale ma l’anatomopatologo deve essere esperto, l’attrezzatura a sua disposizione 63 adeguata (comprendendo anche un fotomicroscopio da dissezione), il lasso di tempo tra l’IVG e l’autopsia il più breve possibile e l’interscambio di informazioni con il ginecologo elevato. Sebbene il rapporto percentuale tra casi concordanti e casi non-concordanti alle indagini ecografica ed autoptica rimanga abbastanza costante nelle differenti età gestazionali (casi concordanti tra 11a e 15a settimana di gestazione: 76,5%; tra la 16a e la 19a: 75,1%; tra la 20a e la 24a: 76,2%; tra la 25a e la 29a: 71,40%) (Fig. 15), l’esame dei singoli casi evidenzia che per entrambi le metodiche di indagine morfologica risultano essere criticità negative la bassa età gestazionale del soggetto indagato e le malformazioni che hanno carattere evolutivo e possono al momento dell’esame non risultare manifeste o presentare aspetto sfumato e diagnosticamente ambiguo; sopra tutto l’ecografia prenatale è sottoposta a questo rischio, poiché viene eseguita prima del riscontro autoptico. La stratificazione per età gestazionale dei casi con correlazioni autoptico-ecografiche (Tabella 3 e Fig. 16) evidenzia che tra dall’11a alla 29a settimana di gestazione le malformazioni maggiormente rilevate dall’ecografia sono quelle a carico del sistema nervoso centrale, la cui diagnostica raggiunge il picco maggiore tra la 20a e la 24a settimana (54,3% di tutte quelle rilevate in questo lasso temporale); le malformazioni dello scheletro sono riscontrate in più di metà dei casi precocemente (già tra la 11a e la 19a settimana), mentre tra le malformazioni che presentano un tasso elevato di riconoscimento tardivo spiccano quelle cardiache e quelle a carici della parete anteriore del tronco. L’analisi dei dati per età gestazionale dimostra anche che la diagnostica ecografica eseguita tra l’11a e la 15a settimana di gestazione risulta concordante in più dell’80% dei casi solo per le malformazioni che coinvolgono lo scheletro (85,7% pari a 36 di 42 malformazioni scheletriche in questo lasso temporale), la parete anteriore del tronco (85,7%) e il muscolo diaframma (100%). Il tasso di concordanza con l’autopsia da parte dell’indagine ecografica eseguita tra la 16 e la 19 settimana, supera la soglia dell’80% anche per le malformazioni a carico del sistema nervoso centrale (81,7%) e dell’apparato digerente (85,7%), oltre che per quelle dello scheletro (85,7%), della parete anteriore del tronco (90,9%) e del muscolo diaframma (100%). Particolarmente e costantemente basso risulta il tasso di concordanza con l’autopsia della diagnostica ecografica sulle malformazioni cardiache e dei grandi vasi eseguita tra l’11a e la 24a settimana di gestazione (rispettivamente 33,3%, 61,4% e 42,8% nelle tre fasce temporali considerate). Criticità simile, anche se con tassi di concordanza maggiori (rispettivamente del 75%, 78% e 69,8%), è mostrata dalle malformazioni genito/urinarie. Il fatto che in diversi apparati si osservi un andamento bimodale o a gaussiana del tasso di concordanza nel tempo (per esempio per lo scheletro o per il cuore) può essere correlato alla diversa gravità o “visibilità” ecografica delle numerose tipologie di malformazioni che possono coinvolgere questi apparati. Per esempio la diagnostica ecografica molto precoce del cuore (11a-15a settimana di gestazione) è particolarmente difficile poiché quest’organo ha volumi molto piccoli e le sue strutture non hanno ancora raggiunto la morfologia definitiva; tra la 16a e la 19a settimana si registra un netto miglioramento del tasso di concordanza dovuto al fatto che vengono riconosciute la maggior parte delle malformazioni maggiori; il tasso di concordanza 64 inverte il suo andamento tra la 20a e la 24a settimana poiché, scremata la maggior parte delle malformazioni maggiori, la diagnostica ecografica inizia a confrontarsi con la maggior parte di quelle minori, che, tuttavia, non hanno ancora raggiunto il massimo della loro “visibilità”. Le cose migliorano nettamente (tasso di concordanza del 100%) dalla 25a settimana perché anche le piccole malformazioni sono rilevabili con sicurezza. Non deve ugualmente stupire il netto decremento del tasso di concordanza che si rileva a carico del sistema nervoso centrale dopo la 24a settimana di gestazione. Dall’11a alla 24a settimana l’ecografia migliora costantemente la sua performance diagnostica perché con il passare del tempo è possibile identificare con sicurezza anche le malformazioni che acquisiscono solo tardivamente le loro complete caratteristiche morfologiche; rimane tuttavia un piccolo gruppo di malformazioni che per le loro caratteristiche sono diagnosticabili con sicurezza solo molto tardivamente o non lo sono mai (come per esempio: difetti di migrazione neuronale; micropoligirie locali). Casi concordanti Nel 75% dei feti arruolati da IVG conseguenti al riconoscimento di malformazione o cromosomopatia (625 di 833), l’autopsia ha pienamente confermato il pattern malformativo o sindromico evidenziato dall’ecografia (conferma sia della struttura anatomica interessata che della specifica tipologia malformativa). Questo risultato potrebbe indurre la convinzione che in 3/4 dei casi sia inutile procedere al riscontro diagnostico dei feti da IVG in cui sia disponibile una diagnostica ecografica prenatale, limitandolo, più economicamente, ai soli casi in cui l’indagine ultrasonografica abbia rilevato quadri di incerta interpretazione. Prescindendo dal fatto che questo approccio non è realizzabile nella pratica del singolo caso poiché la corrispondenza diagnostica tra le 2 indagini è accertabile solo con criterio “ex post”, i risultati del presente studio confermano su ampissima casistica quanto già indicato dalla letteratura medica: solo l’autopsia è in grado di definire globalmente (e più economicamente di ogni altra metodica di indagine che, almeno in prospettiva, potrebbe ambire a sostituirla –in particolare la risonanza magnetica nucleare-) il pattern morfologico del paziente. Nei 625 feti con diagnosi ecografica e autoptica concordante, il riscontro diagnostico ha rilevato nel 26,4% dei casi malformazioni maggiori (singole ma anche multiple) e nel 33,7% dei casi malformazioni minori (sia singole che multiple) non rilevate in vivo dall’ecografia. Anche ipotizzando che il trasferimento dei dati ecografici al data base del presente studio sia stato meno completo di quello dei dati anatomopatologici, appare difficile giustificare con solo questo fatto gli alti tassi rilevati per le malformazioni maggiori. Non appare nemmeno ipotizzabile, anche per la sua inammissibilità etica, che, per ridurre i costi ed aumentare gli introiti dell’esame ecografico, si agisca metodicamente sulla sua durata temporale, accontentandosi di rilevare una o le principali malformazioni presenti e gestendo il percorso gestazionale e procreativo di una coppia o di una singola donna sulla base di dati parziali. 65 Ne emerge quindi con chiarezza l’imprescindibile ruolo dell’autopsia, metodica in grado di dettagliare con accuratezza l’intero pattern malformativo presente, definendo anche la costellazione delle malformazioni minori che, spesso, sono i veri elementi su cui basare la precisa identificazione di sindromi malformative a trasmissione familiare. Se si rapportano per singolo apparato i tassi delle malformazioni rilevate dall’esame autoptico* con quelli delle malformazioni maggiori non riscontrate dall’esame ecografico, si osserva che le strutture con più elevata problematicità per la diagnostica ecografica sono, in ordine: l’apparato digerente (32,2% di mancato rilievo di malformazione presente -40 malformazioni di 124 presenti-), l’apparato genito/urinario (19,8% -35 malformazioni di 177-), il sistema nervoso centrale (16,5% -60 malformazioni di 363-), il cuore/grandi vasi (15,1% -38 malformazioni di 252-) e lo scheletro (7,8% -22 malformazioni di 280-). Casi discrepanti Nel 14,4% dei feti arruolati da IVG conseguenti al riconoscimento di malformazione o cromosomopatia (120 di 833), l’autopsia ha confermato la presenza di malformazione nella sede anatomica indicata dall’ecografia, ma non ne ha confermato la tipologia. Pur prescindendo dall’ovvia considerazione che rilevare la presenza di un organo malformato è importante ma che è preferibile diagnosticare correttamente il tipo di malformazione presente, appare di rilievo che la sede anatomica maggiormente coinvolta da queste discrepanze di classificazione delle malformazioni osservate sia il comparto cuore/grandi vasi (20,2% -51 casi di 252-). Difatti la quasi totalità delle malformazioni cardiache è oggi potenzialmente operabile dopo la nascita ma il successo terapeutico varia considerevolmente nelle differenti forme malformative. E’ quindi indispensabile che l’ecografia, guidata dal continuo confronto con i quadri anatomopatologici, superi questo suo limite diagnostico per fornire al cardiochirurgo informazioni affidabili, in base alle quali pianificare il percorso terapeutico postnatale. Appare di interesse verificare nel prossimo futuro come le nuove tecniche ecografiche 3D possano influire sul miglioramento di questa diagnostica. Casi discordanti Discordanze minori Nel 7% dei feti arruolati da IVG conseguenti al riconoscimento di malformazione o cromosomopatia (58 di 833), il confronto tra il quadro malformativo osservato ___________________________________________________________________________________ * Malformazioni del sistema nervoso centrale (44%; 363 casi di 833 IVG indotte per malformazione); malformazioni/deformazioni dell’apparato scheletrico, con esclusione dei difetti ossei da mancata chiusura del tubo neurale (34%; 280 casi di 833); malformazioni del cuore e dei grandi vasi (30%; 252 casi di 833); malformazioni dell’apparato genito-urinario (21%; 177 casi di 833); malformazioni dell’apparato digerente (15%; 124 casi di 833) 66 ecograficamente e quello rilevato all’autopsia per riscontro diagnostico ha registrato discordanze minori. In questa categoria sono stati raccolti casi di feti sicuramente malformati ma in cui l’autopsia non ha confermato la presenza di una o più malformazioni descritte ecograficamente. Percentualmente la maggior parte delle discrepanze minori ha interessato l’apparto genitourinario (7,9% -14 casi di 177-), il cuore/grandi vasi (7,5% -19 di 252-) e il sistema nervoso centrale (7,4% -27 di 363-). Questa prima sottopopolazione di casi discordanti è risultata particolarmente utile per focalizzare alcuni dei limiti intrinsechi sia dell’ecografia prenatale che dell’autopsia. In primo luogo va rilevato che in 15 dei 58 casi l’ecografia si era espressa in termini di “sospetto” di malformazione o, prudentemente, nei termini di “mancato rilievo / non evidenza” di specifiche strutture (per esempio rilevando la mancata evidenziazione dello stomaco senza concludere per la certa presenza di atresia esofagea). Queste formulazioni non sono espressione di “medicina difensiva” ma sono, al contrario, esempi della giusta prudenza che deve sempre caratterizzare la diagnostica prenatale. Esse riportano l’attenzione sulla necessità di indicare in modo veritiero i limiti intrinsechi dell’ecografia che, come ogni strumento medico di indagine, li presenta. Riportare attenzione su questo, andando contro una diffusa percezione di onnipotenza dell’indagine favorita dai media, appare cruciale per ridefinire le attese delle gestanti e dei loro congiunti relativamente alla diagnostica prenatale, elemento cruciale per la riduzione del contenzioso medico-legale. L’analisi retrospettiva dei casi rende molto difficile definire quale delle due metodiche di indagine abbia rilevato la realtà dei fatti nei singoli feti; tuttavia è plausibile ritenere che l’indagine autoptica abbia accertato il vero quando ha rilevato la presenza di un organo diagnosticato come assente dall’ecografia (13,6%; 11 malformazioni di 81 caratterizzate da discordanza diagnostica) o quando ha esplicitamente affermato di avere indagato un organo o una struttura in buone condizioni di conservazione senza avere rilevato quanto descritto dall’ecografia (80,2%*; 65 malformazioni di 81); al contrario risulta plausibile che l’ecografia abbia ragione quando ha evidenziato malformazioni a carico di organi che esplicitamente sono risultati “non indagabili” nel referto autoptico (3,7%; 3 malformazioni di 81). Sono infine state rilevate 2 malformazioni (2,5%) in cui è ___________________________________________________________________________________ * 56 malformazioni delle 65 sono state diagnosticate in feti non fissati e senza macerazione di rilievo; le altre 9, tutte riguardanti il SNC, su feti senza macerazione ma fissati. Come già discusso la fissazione può danneggiare l’encefalo, ed in particolare il cervelletto e il tronco cerebrale, e pertanto va posto un ragionevole dubbio sul fatto che la verità diagnostica sia quella ecografica, cosa che farebbe abbassare il tasso di questo gruppo da 80,2% a 69,1%. 67 risultato impossibile anche solo ipotizzare se la diagnosi corretta sia stata fatta dall’ecografia o dall’autopsia. Nei 58 feti caratterizzati da discordanze minori ecografico-autoptiche se ne sono rilevati 34 (58,6%) in cui l’ecografia non ha riconosciuto malformazioni singole o multiple, poi riscontrate all’esame autoptico. Discordanze maggiori Sono state rilevate nel 3,64% dei casi (30 di 833) in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia fetale ed in cui è stato possibile il confronto tra il quadro malformativo rilevato ecograficamente e quello rilevato all’autopsia per riscontro diagnostico. Le cause di queste discrepanze maggiori possono “tecniche” e il presente studio ne ha chiaramente identificate alcune (impossibilità di indagine autoptica per colliquazione postmortale degli organi ritenuti dall’ecografia malformati; bassa età gestazionale del feto; anidramnios o idrope fetale o marcato versamento nella cavità sierosa contenete l’organo o l’apparato oggetto di indagine). Inoltre va sottolineato che 15 (50%) dei 30 feti abortiti presentavano comunque malformazioni accertate e che quindi: 1. La discrepanza interagiva solo con l’ampiezza del pattern di anomalie morfologiche congenite presenti. 2. Nella maggior parte dei casi in cui l’autopsia non ha confermato il pattern malformativo ecografico, l’organo coinvolto era l’encefalo, riconosciuto come critico nella valutazione autoptica. I rimanenti 15 casi, in cui una delle due metodiche non ha rilevato malformazioni e che saranno discussi in modo specifico nel successivo paragrafo “Mancato rilievo di malformazioni fetali” (pag. 68), fanno ulteriormente porre attenzione alle modalità di comunicazione medico-paziente. Questa, particolarmente quando cristallizzata in un referto scritto, è elemento centrale del rapporto assistenziale e del rapporto fiduciario tra assistito ed assistente ed influisce direttamente sul rischio di contenzioso medico-legale. Nei casi in cui sia discussa con i genitori o la singola madre l’ipotesi di IVG di un feto affetto da cromosomopatia ma morfologicamente normoconformato all’esame ecografico, appare indispensabile evidenziare come tale discrepanza sia possibile, particolarmente quando la cromosomopatia è costituita da mosaicismi o anomalie di segmenti di singoli cromosomi (come in tutti i casi rilevati dal presente studio). Queste cromosomopatie hanno pattern estremamente variabile e possono non associarsi a malformazioni; spesso, tuttavia, non è escludibile con certezza la presenza di patologie funzionali (soprattutto neurologiche), in particolare basandosi su valutazioni prenatali condotte a basse epoche gestazionali. I deficit motori, quelli neurosensitivi o neurovegetativi o dell’apprendimento, l’epilessia o specifiche insufficienze funzionali d’organo possono manifestarsi solo dopo la 68 nascita o, addirittura, in età pediatrica. Il dato comunicato deve essere chiaro, anche nella espressione di eventuali incertezze diagnostiche o prognostiche, e rimanere informativo e oggettivo. I genitori o la singola madre possono percepire l’incertezza del dato medico non come un fattore probabilistico da soppesare ma come un elemento indicativo di un rischio eccessivo. Questo accade più facilmente quando il medico comunica un dato in modo da fare apparire una incertezza oggettiva come una sua incertezza (insicurezza) a genitori o singola madre in cui durante il counseling prenatale possono prevalere le percezioni emotive sulle informazioni tecniche. Analogamente delicato appare il compito dell’anatomopatologo quando si trovi a refertare l’autopsia di un feto da IVG indotta per malformazioni rilevate all’ecografia prenatale ma non riscontrate dall’autopsia. Nel presente studio questa condizione è risultata rara (0,7%) e solo in 1 caso (0,1% di 833) non è stato possibile dare, al riesame anatomo-clinico dei dati, una motivazione della discordanza osservata, rappresentata da malformazione cardiaca per altro diagnosticata presso uno studio medico privato. Appare evidente come nel referto antomopatologico vadano commentate le eventuali discordanze rilevate, referto che deve correlarsi esplicitamente alla diagnostica prenatale che ha portato all’IVG, dichiarare i propri limiti quando presenti e, nel modo più evidente possibile, non dare adito ai genitori o alla singola madre a sospetti di omissioni. La ricordata necessità di correlare le evidenze della diagnostica prenatale con quelle della diagnostica postnatale (non solo autoptica in senso stretto ma ampliata anche a tutte le possibili diagnostiche dell’anatomia patologica come l’immunoistochimica, la microscopia elettronica, la citogenetica –classica e molecolare- e la patologia molecolare), riporta fortemente alla necessità di affrontare il counseling prenatale e postnatale in modo multidisciplinare. In particolare si ritiene utile che la relazione diagnostica finale, che dopo l’IVG riassume i dati evidenziati, cerca di definire al meglio la diagnosi e definisce il rischio riproduttivo della coppia, non ricada solo sulle spalle di un singolo specialista (ginecologo o genetista medico) ma sia condivisa almeno dai principali professionisti che hanno ruolo nella specifica problematica del caso. Valutando l’attuale dispersione di questa patologia sul territorio nazionale e l’alto grado di preparazione specialistica necessario per affrontare un settore della medicina costituito da migliaia di differenti patologie, per lo più rare, l’accorpamento di questa attività diagnostica e di counseling in un numero limitato di sedi ad elevato afflusso di casistica, favorirebbe l’incremento della qualità del servizio sanitario fornito. Mancato rilievo di malformazioni fetali In 14 feti (1,5% di 915) l’IVG è stata effettuata a fronte di mancato riscontro ecografico di malformazioni e/o di idrope e/o di ipocinesia fetale. 69 Tutti i 14 feti erano affetti da cromosomopatie (numeriche parziali o mosaicismi), il cui pattern morfologico risulta altamente variabile. Nei casi in cui il dato è stato disponibile l’amniocentesi o la villocentesi è risultata eseguita su indicazione di elevata età materna o per il rilievo di Bitest positivo. L’ecografia pre-IVG è stata svolta tra la 16a settimana e 4 giorni di gestazione e la 22a settimana (media: 19 settimane). L’autopsia tra la 17a e la 23a settimana e 3 giorni (media: 20 settimane). In 5 casi (0,5% di 915) l’autopsia ha confermato l’assenza di malformazioni (casi concordanti), elemento che, come già sottolineato, non esclude la possibilità che questi soggetti potessero manifestare dopo la nascita gravi deficit sensori o dello sviluppo cognitivo o motorio. Nei rimanenti 6 casi l’indagine anatomopatologica ha rilevato malformazioni sia maggiori che minori; queste ultime, sebbene non fossero di rilievo per la prognosi quod vitam postnatale del paziente, erano di quelle (come: micrognatia; dolicocefalia; appendici cutanee periauricolari; ecc) che frequentemente rappresentano il corollario di sindromi malformative o ritardi neurologici importanti. Tutte queste considerazioni sottolineano come nel caso di gravidanza con cariotipo fetale anomalo e mancato rilievo ecografico di patologie, i genitori o le singole madri meritino la più alta considerazione diagnostica ed assistenziale, abbiano diritto a una valutazione del caso altamente esperta e, soprattutto, vadano psicologicamente supportati nella loro difficilissima decisione. Se non si considera il dato ecografico e si valuta solo quello autoptico si osservano 23 feti (1,6%) dei 1426 da IVG indotte per malformazione o cromosomopatia, senza evidenza di malformazioni al termine delle osservazioni anatomopatologiche. Da questa popolazione vanno però tolti 11 feti affetti da cromosomopatie o da mutazioni geniche, in quanto portatori di certa patologia (anche se a manifestazione variabile e non sempre accertabile in epoca prenatale). I rimanenti 12 feti residui (0,8%) offrono un’altra prospettiva di lettura di questa complessa problematica e forniscono spunti di riflessione interessanti quando si analizzano i dati suddividendoli tra i casi con possibilità di confronto ecografico-autoptico (833 feti) e quelli con disponibilità dei soli dati autoptici (593 feti). Poiché i casi si suddividono equamente nelle due sottopopolazioni (6 per ognuna) l’evenienza considerata (feto senza rilievo autoptico di malformazioni in assenza di evidenza di cromosomopatia o alterazione genica abortito per IVG indotta per malformazione o cromosomopatia) risulta in entrambe rara (rispettivamente 0,7% di 833 e 1% di 593). Tuttavia quando è possibile confrontare i dati ecografici con quelli autoptici si rileva che dei 6 casi con discrepanze maggiori solo per 1 (0,1% di 833) non è stato possibile dare, dopo riesame critico anatomo-clinico, una motivazione della discordanza osservata, rappresentata da malformazione cardiaca. Negli altri casi: o vi era stato un evidente limite tecnico alla verifica autoptica (sistema nervoso centrale non analizzabile per lisi postmortale); o il limite tecnico, anche se non dichiarato nella documentazione pervenuta, risulta ragionevolmente sospettabile in quanto la diagnosi ecografica di malformazione cerebrale viene confermata dall’esame pre-autoptico con 70 risonanza magnetica nucleare; o l’anomalia morfologica evidenziata dall’ecografia non era una vera malformazione, ma una condizione (iperecogenicità delle anse intestinali) associata alla presenza di una patologia (fibrosi cistica) poi dimostrata presente dagli ulteriori esami medici; o l’ecografia prenatale non aveva riconosciuto con certezza la malformazione, cardiaca, ponendone solo il sospetto (non confermato dall’autopsia). Al contrario quando all’anatomopatologo non è noto nei dettagli il quadro clinico-ecografico che ha portato all’IVG, l’esecuzione e la refertazione di una eventuale “autopsia silente” diventano altamente problematiche. Soprattutto quando per l’anatomopatologo questa diagnostica non è consueta il mancato rilievo del quadro malformativo atteso può portare all’allungamento del TAT (turn-around time = tempo intercorrente tra l’arrivo del caso in Anatomia Patologica e l’invio al reparto richiedente del referto diagnostico), a indagini suppletive (ricampionamenti; immunoistochimica; colorazioni speciali; ecc), a referti poco conclusivi, a richieste di consulti diagnostici esterni. Si concretizza inoltre il rischio di un referto anatomopatologico caratterizzato, senza ulteriore commento, dalla dizione: “feto normoconformato”. Appare intuitivo immaginare quali possano essere le reazioni della coppia o della singola madre che hanno deciso per l’IVG basandosi sulla certa convinzione dell’esistenza di una grave malformazione fetale. Le caratteristiche di studio osservazionale e retrospettivo della presente analisi non autorizza ad alcun giudizio sui singoli casi, anche perché il determinante finale dell’IVG è il quadro clinico complessivo materno-fetale e non solo quello malformativo; tuttavia alcuni dei quadri osservati possono essere esemplificativi di realtà che non dovrebbero ma potrebbero concretizzarsi, fatto che deve indurre alla pianificazione di procedure, omogenee sul territorio nazionale, di sicurezza e verifica che minimizzino i rischi. Suddivisione delle malformazioni per esito teorico post-natale Su di un altro sottogruppo della popolazione complessiva (614 feti con malformazione unica di 1554 casi) è stata analizzata la possibilità di trattamento medico/chirurgico della patologia malformativa e il suo probabile esito. Questo è un parametro di complessa valutazione ma che dovrebbe sempre costituire una informazione da dare alla coppia per ottimizzare la loro decisione circa la prosecuzione della gravidanza. Naturalmente, avendo effettuato una analisi retrospettiva dei dati spesso senza la conoscenza del quadro clinico complessivo dei singoli pazienti, le categorie definite di esito post-natale hanno un valore puramente teorico nella realtà dei casi esaminati, in quanto la prospettiva di sopravvivenza di ogni neonato è legata a molteplici fattori (come: settimana di gestazione e peso corporeo al momento del parto; patologie associate; grado di distress al parto) che si sommano, talora travalicandolo, al quadro malformativo di cui è portatore. Nello specifico abbiamo rilevato che nel campione esaminato il tasso di “malformazioni incompatibili con la vita extrauterina o malformazioni maggiori compatibili con la vita ma non guaribili dall’intervento medico/chirurgico” è risultato essere pari al 20,5% dei casi (126 di 614). In questa categoria sono state computate malformazioni come: anencefalia, patologia displastica o cistica renali con reni non funzionanti, agenesia renale bilaterale, oloprosencefalia, lissencefalia, ipoplasia cardiaca completa. 71 Il 24,2% delle malformazioni singole (150 di 614 casi) è rientrato nella sottopopolazione “malformazioni maggiori o minori compatibili con la vita, non guaribili ma suscettibili di interventi medici o chirurgici palliativi”. In questa categoria sono state computate malformazioni come: idrocefalia, ectromelie, ipoplasia bilaterale renale con reni funzionanti, ipoplasia/agenesia parziale del cervelletto con o senza idrocefalo. Appare evidente come l’intervento palliativo possa incidere diversamente sul livello qualitativo della vita del malato nel caso di agenesia parziale o totale di un arto in un soggetto per altro sano (intervento: applicazione di arto artificiale) o nel caso di idrocefalo (posizionamento di shunt) in soggetti con vari gradi di danno cerebrale primitivo o secondario. Un ulteriore 49,5% delle malformazioni singole osservate (304 di 614 casi) è risultato sottoponibile a terapia chirurgica seppure il grado di successo della correzione chirurgica sia molto variabile, sia in termini di risultato finale, che in termini di numero di interventi chirurgici e di ricoveri ospedalieri a cui il paziente deve essere sottoposto. Nello specifico questa popolazione di “malformazioni compatibili con la vita e suscettibile di intervento chirurgico risolutivo” è stata suddivisa in tre sottogruppi: a) ad esito chirurgico dipendente dal quadro clinico generale -influenzato dalla presenza di sequele deformative/dismaturative permanenti in altri organi, come per es. ipoplasia polmonare o danno al parenchima renale- (7,3%; 45 di 614 casi); b) ad esito chirurgico dipendente dalle caratteristiche specifiche (anatomo/funzionali) della malformazione (29,1%; 179 di 614 casi); c) ad esito chirurgico con elevato grado di successo (13%; 80 di 614 casi). Questa categoria di gravidanze è quella in cui il counseling prenatale dovrebbe maggiormente coinvolgere anche gli specialisti che potrebbero intervenire sul neonato/bambino, al fine di garantire ai genitori o alla singola madre il miglior livello di informazione su cui basare la decisione di interruzione/prosecuzione della gravidanza. Nella sottocategoria “a” sono state computate malformazioni come: ernia diaframmatica, onfalocele, estrofia cloacale, megavescica. In quella “b” malformazioni come: tronco arterioso comune cardiaco, meningocele cerebrale, spina bifida con mielomeningocele o meningocele non associati ad idrocefalo o altre anomalie del SNC, tetralogia di Fallot, cuore destro ipoplasico, associato a difetto del setto interventricolare. In quella “C” malformazioni come: difetto del setto interventricolare (DIV, isolato), malformazione adenomatoide cistica congenita (CCAM), stenosi duodenale, ano imperforato, trasposizione completa dei grandi vasi cardiaci, displasia cistica renale monolaterale, esadattilia. E’ stato infine rilevato un ultimo piccolo gruppo di malformazioni singole (20 casi) caratterizzate come “malformazioni minori che non necessitano di intervento chirurgico”, pari al 3,2 % dell’intera popolazione studiata (614 casi). In questa categoria sono state computate malformazioni come: agenesia del corpo calloso -completa o segmentaria- isolata, spina bifida occulta sacrale, ano anteriorizzato, rene ptosico, rene a ferro di cavallo. 72 Queste entità sono per lo più reperti occasionali autoptici in casi di IVG dovuti ad altre patologie della gravidanza o a cromosomopatie. Alcune di esse non sono nemmeno evidenziabili all’esame ecografico (per es. ano anteriorizzato). E’ stato comunque ritenuto corretto computarle nello studio per la completa valutazione del “ventaglio” generale di malformazioni rilevabili in feti abortiti dopo il 90° giorno, non affetti da assenza/duplicazione di interi cromosomi o da mutazioni geniche note prima dell’IVG. Igroma cistico del collo Questa condizione è stata evidenziata dall’ecografia e/o dall’autopsia in 63 dei 1554 feti arruolati (4%); in 26 casi (1,8% di 1554; 44,4% di 63) non era associata ad altre malformazioni, ad ipocinesia o idrope fetale, né a cromosomopatie. In questi ultimi 26 casi l’ecografia è stata eseguita, sulla base dei dati disponibili, dal 90^ giorno alla 29^ settimana di gestazione (valore medio: 15^ settimana) e l’IVG tra la 13^ e la 29^ settimana di gestazione (valore medio: 16^ settimana). Il tempo intercorso tra rilievo ecografico e IVG è andato da 0 settimane (30,8%; 8 di 26) a 6 settimane (3,8%; 1 di 26); nelle IVG effettuate entro la 16^ settimana di gestazione (15 di 26) questo intervallo temporale è sempre stato compreso entro 2 settimane, mentre in quelle effettuate tra la 17^ e la 20^ settimana l’intervallo è stato compreso tra 2 e 6 settimane. L’atteggiamento clinico dovrebbe essere guidato dell’aspetto ecografico della lesione. La presenza di igroma cistico pluricamerato, per la presenza al suo interno di setti fibrosi, è considerata indicatore sfavorevole della gravidanza. In questi casi il feto il più delle volte decede spontaneamente in utero, è affetto da patologie cromosomiche o genetiche e nei rari casi in cui arriva a nascere manifesta gravi deficit neurologici. L’igroma cistico settato del collo tende a manifestarsi e ad incrementare il proprio volume precocemente in gravidanza. Al contrario l’igroma cistico non settato (unica cavità cistica), soprattutto se non associato ad altre malformazioni, può regredire spontaneamente in utero e il neonato vivere presentando sviluppo neurologico normale. Di fatto il rilievo di setti nel contesto dell’igroma può non essere agevole e certo, rilevandosi quadri morfologici di dubbia interpretazione soprattutto a basse età gestazionali. Appare evidente come questa anomalia morfologica risulti paradigmatica per aprire una attenta riflessione su quanto, almeno in certe specifiche condizioni e patologie, l’anticipazione della diagnostica e la restrizione del limite entro cui potere eseguire l’IVG, collimino con l’interesse del feto (che potrebbe guarire e vivere), dei genitori (che potrebbero evitare il dramma della decisione di IVG) e con una pratica medica tesa senza incertezze a “prendersi cura” del paziente, anche di fronte a situazioni problematiche. La fretta può generare ansia sia nei genitori che nel curante e quando la gravidanza è iniziata da poco e sino da subito si manifestano ombre sul suo svolgimento, è alto il rischio che l’emotività, non controllata da una guida oggettiva e scientifica, possa produrre gesti tanto inutili quanto irreparabili. Idrope fetale Lo studio ha arruolato 77 casi in cui l’IVG è conseguita al riconoscimento prenatale di idrope fetale non correlata ad accertata isoimmunizzazione Rh o AB0. 73 Il tasso di idrope non immune fetale è valutato in circa 1 caso ogni 3000 nati, ma è sicuramente sottostimato, poiché una parte delle gravidanze caratterizzate da questa complicanza esita in aborto precoce o in IVG. Questa sottostima appare avvalorata dalle dimensioni dello specifico gruppo raccolto dal presente studio che rappresenta il 5,0% dell’intera popolazione arruolata (1554 feti), ma che se esteso anche ai casi di idrope in cui l’IVG è conseguita al riconoscimento di malformazione o cromosomopatia, raggiunge il 6,8% (106 di 1554). Il campione analizzato permette quindi di raccogliere in forma non episodica, una serie di osservazioni su una delle patologie ostetriche di maggiore complessità e difficoltà gestionale. L’idrope è risultata riconducibile alla presenza di malformazioni maggiori singole o multiple o a sindromi malformative nel 58,4 % dei casi (45 di 77). Il cuore e i suoi grandi vasi, in particolare la sezione sinistra cardiaca e l’aorta, sono le strutture anatomiche maggiormente rappresentate tra queste malformazioni maggiori correlate all’idrope (21 casi di 45). In altri 5 casi (6,5% di 77) l’idrope è risultata associata a cromosomopatia, sebbene solo in 2 casi si siano rilevate malformazioni maggiori ad essa correlabili in senso patogenetico; in uno dei 5 casi l’autopsia non ha rilevato malformazioni (dato ecografico non disponibile). L’infezione da Parvovirus-B19, sebbene sia considerata una importante causa non malformativa o genetica di idrope non immune, è stata osservata solo in 1 dei 77 casi raccolti; questo non stupisce, poiché l’idrope fetale su base infettiva è patologia della gravidanza che può presentarsi tardivamente o regredire e quindi rientra nell’ambito delle IVG solo quando risulta associata a malformazioni maggiori o cromosomopatie o le sue manifestazioni risultano particolarmente gravi e precoci e, in definitiva, incompatibili con la futura vitalità del feto. Nel 20,8% dei casi (16 di 77) la causa dell’idrope è rimasta ignota, anche dopo lo svolgimento dell’autopsia. Clinicamente il numero di idropi non immuni fetali caratterizzate come idiopatiche (cioè senza causa dimostrabile) può raggiungere il 50% dei casi. Appare evidente come l’esame anatomopatologico del feto e della sua placenta riduca il numero di casi “idiopatici”. Basandosi sui dati rilevati nei 44 casi in cui erano disponibili le correlazioni clinicoautoptiche, l’eziologia dell’idrope è stata identificata dalla diagnostica prenatale (indagine ecografica e citogenetica) nel 34,1% dei casi (14 di 44), mentre dopo l’autopsia il tasso di identificazione delle cause è salito al 63,6% dei casi (28 di 44), comprendendovi anche il caso di infezione da Parvovirus-B19 evidenziata all’esame istologico. Inoltre l’autopsia ha rilevato in 10 dei 77 feti malformazioni minori o neoplasia congenita (angiomi epatici) che, seppure non correlabili eziopatogeneticamente con l’idrope, hanno arricchito i dati disponibili permettendo una più precisa caratterizzazione del profilo clinico dei pazienti. All’autopsia 23 dei 77 feti affetti da idrope (29,9%) hanno presentato deformazioni somatiche (come: piede torto, anomala rigidità e postura degli arti inferiori) o viscerali (ipoplasia bilaterale grave) o distruzioni maggiori (gastroschisi). 74 Nei 44 feti in cui è stato possibile confrontare la diagnosi ecografica con quella autoptica si sono evidenziati 7 casi (16%) di discordanze maggiori relative alla patologia malformativa presente. Questo tasso è risultato più di 4 volte superiore a quello registrato nella sottopopolazione di IVG conseguite al riconoscimento di malformazione o cromosomopatia (3,64% di 833). Nella quasi totalità dei casi (6 di 7) è stata l’ecografia a non avere rilevato malformazioni, per lo più maggiori renali e cardiache, mentre in 1 caso l’esame autoptico non ha confermato il difetto della parte muscolare del setto interventricolare rilevato dall’ecografia. Questo elevato tasso di discrepanze maggiori tra le due metodiche non stupisce e conferma le difficoltà diagnostiche dell’ecografia nei feti affetti da idrope; difatti è noto che l’imbibizione marcata e diffusa dei tessuti cutanei associata a versamenti sierosi (soprattutto quando marcati o diffusi a più cavità) rendono le immagini ecografiche qualitativamente peggiori e quindi meno interpretabili. Va per altro registrato che l’autopsia può fallire nella dimostrazione dell’idrope fetale (2 casi di 77 nella nostra serie), elemento che può divenire problematico in assenza di definizione dell’eziopatogenesi della stessa. Bisogna ricordare a tale riguardo che il feto dopo la nascita perde rapidamente liquidi e questo può modificare anche drasticamente il quadro morfologico osservabile a livello cutaneo e delle cavità sierose, rispetto alla precedente indagine ecografica; in questi casi, particolarmente quando non siano state evidenziate malformazioni, deformazioni, distruzioni, cromosomopatie o altre cause di idrope, questa apparente “normalità” somatica del cadavere deve essere commentata nel referto anatomopatologico, ricordandone la possibilità per disidratazione postmortale, al fine di non dare la falsa impressione che l’IVG sia stata condotta su di un feto non patologico. Ipocinesia fetale Lo studio ha arruolato 51 casi in cui l’IVG è conseguita al riconoscimento prenatale di ipocinesia fetale. Questa condizione può caratterizzare un vasto gruppo di patologie fetali molto diverse tra loro e la sua definizione eziologica è una delle diagnosi più difficili in patologia feto/neonatale. L’ipomotilità del feto può realizzarsi per patologie del sistema nervoso centrale, della placca neuromuscolare, del muscolo scheletrico ma anche conseguire ad anidramnios precoce e prolungato (tipico per esempio della sequenza di Potter –agenesia bilaterale dei reni-). Sebbene i casi arruolati rappresentino solo il 3,3% della popolazione complessiva studiata (1554 casi) essi costituiscono una popolazione di assoluto rilievo considerata la rarità di questa condizione. L’eziologia neurogena è risultata essere numericamente la più importante, poiché sono state rilevate gravi malformazioni/distruzioni a carico del sistema nervoso centrale in 23 dei 51 feti studiati (45,1%). Altre eziologie dell’ipocinesia fetale sono risultate essere: - Specifiche sindromi congenite (sindrome di Apert; sindrome di Fryns; osteogenesi imperfecta; sindrome da pterigi multipli) o cromosomopatie (11,8%). - Anidramnios, in 4 casi su 5 conseguente a gravi malformazioni dell’apparato urinario (9,8%). - Distrofia muscolare o difetto della placca neuromuscolare (3,9%), dimostrate grazie all’esame istologico dei tessuti autoptici. - Infezioni virali (3,9%). 75 L’indagine istologica è risultata di estrema importanza nella definizione, a basse età gestazionali, di patologie non rilevabili ecograficamente come la lissencefalia (2 casi), l’ipoplasia dei nuclei olivari del tronco cerebrale (1 caso), la micropoligiria zonale associata ad irregolare processo di formazione della corteccia cerebrale (1 caso), l’alterazione cerebrale del processo di migrazione neuronale (1 caso); inoltre ha permesso di comprendere in 1 caso che il danno neurogeno alla base dell’ipocinesia non era di tipo malformativo ma conseguente a diffuse e marcate alterazioni ischemiche della corteccia cerebrale. Parimenti l’esame istologico è risultato cruciale per l’identificazione delle eziologie muscolari ed infettive. Purtroppo anche in questo sottogruppo dello studio, in cui l’esame anatomopatologico macroscopico ed istologico del feto risulta cruciale, si sono rilevati 5 casi in cui, per l’avanzato stato di degenerazione postmortale, non è stato possibile eseguire l’indagine del sistema nervoso centrale e 1 caso in cui non è stato possibile esaminare i reni (11,8% di autopsie “incomplete”). L’ipocinesia è risultata nel 17,6% dei casi (9 di 51) associata ad idrope fetale, facendo supporre che quest’ultima avesse ruolo patogenetico nella riduzione dell’attività motoria del feto. Nel 15,7% dei casi (8 di 51) l’eziologia dell’ipocinesia fetale è rimasta ignota, anche dopo lo svolgimento dell’autopsia. Anche per questa patologia della gravidanza appare evidente come l’esecuzione dell’autopsia per riscontro diagnostico riduca il numero di casi “idiopatici”. Basandosi sui dati rilevati nei 38 casi in cui erano disponibili le correlazioni clinico-autoptiche, l’esame prenatale ecografico in 18 casi (47%), pur rilevando ipocinesia fetale con o senza associate distorsioni degli arti o del tronco, non ha definito cause a cui ricondurre il difetto di mobilità fetale. Dopo il riscontro autoptico il tasso di casi ad eziologia ignota (5 di 38) si è ridotto al 13%. Deformazioni sia a carico degli arti che della colonna vertebrale sono state rilevate in 15 dei 51 feti affetti da ipocinesia (29,4%). Nei 38 feti in cui è stato possibile confrontare la diagnosi ecografica con quella autoptica si sono evidenziati 2 casi (5,3%) di discordanze maggiori relative alla patologia malformativa presente. Questo tasso, a differenza di quanto osservato nella sottopopolazione “idrope fetale”, è risultato molto prossimo a quello registrato nella sottopopolazione di IVG conseguite al riconoscimento di malformazione o cromosomopatia (3,64% di 833). 76 CONCLUSIONI Il presente studio, condotto su di una popolazione di dimensioni (1554 casi) e caratteristiche mai raccolta in Italia e scarsamente indagata in precedenza, evidenzia l’importanza sia dell’indagine ecografica che di quella autoptica anatomopatologica nell’ambito della patologia malformativa e neoplastica congenita. In particolare quando queste due metodiche si integrano, come momenti temporalmente differenti di uno stesso processo diagnostico, risulta elevatissima la capacità di pervenire ad una corretta e completa definizione della patologia presente nel feto e questo appare cruciale per permettere al genetista medico di definire il futuro rischio riproduttivo della coppia e al ginecologo di impostare precocemente una valida diagnostica nel caso di gravidanze successive. I corretti ed ottimali esiti di questa diagnostica non coinvolgono solo la singola madre o la singola coppia di genitori ma, riferendosi a patologie a frequente tasso di ricorrenza nel gentilizio, tutta la famiglia dell’affetto (fratelli e sorelle, zii, cugini, ecc.). Inoltre la conoscenza della reale incidenza e tipologia in Italia di queste patologie e sindromi e la loro distribuzione sul territorio, rappresenterebbe un importante elemento di pianificazione della spesa sanitaria, poiché l’aborto legale di un feto malformato, come per altro ogni perdita di gravidanza o morte neonatale, innesca un numero considerevole di indagini mediche sui genitori (e talora sui loro congiunti), che, quando non indirizzate dalla sicura diagnosi di una specifica malattia, possono risultare ridondanti ed inutili. L’indagine ecografica prenatale risulta essere l’elemento cruciale per lo screening delle alterazioni morfologiche congenite (malformazioni, deformazioni, distruzioni, neoplasie) particolarmente nei feti di donne con meno di 35 anni di età, che rappresentano un gruppo scarsamente indagato per mezzo dell’esame del cariotipo. Per quanto l’ecografia rilevi un numero inferiore di malformazioni (anche di tipo maggiore) dell’autopsia e sia meno in grado rispetto all’indagine anatomopatologica di definire l’eziopatogenesi del danno osservato, il presente studio ha registrato un tasso estremamente basso di discordanze maggiori tra le due metodiche (3,64%, pari a 30 casi di 833); inoltre questo tasso si è drasticamente ridotto (0,1%, pari ad 1 caso di 833) quando l’analisi dei singoli record ha permesso di identificare la ragione di queste discordanze (ragioni tecniche o cromosomopatie rare a fenotipo poco espresso nel feto precoce o diagnosi prenatali incerte). Pertanto, anche se la completa e certa definizione ecografica della patologia del feto appare spesso lacunosa, questa metodica fornisce sufficienti informazioni su cui i genitori possono basare un percorso decisionale che li porti a scegliere se proseguire o interrompere la gravidanza. E’ auspicabile, anche se ancora da verificare, che l’implementazione qualitativa derivante dall’ecografia 3D, possa migliorare la definizione diagnostica dell’ecografia, così da permettere con alta certezza la valutazione delle possibilità di trattamento post-natale delle malformazioni rilevate. Questo obiettivo focalizza l’attenzione sull’importanza sempre maggiore di coinvolgere nel counselig pre-IVG anche le figure professionali che potrebbero intervenire terapeuticamente dopo la nascita. 77 Il principale vantaggio dell’ecografia sull’autopsia è rappresentato dalla possibilità di potere valutare le strutture anatomiche sede di flusso di liquidi (spazi vascolari, cavità cardiache, sistema circolatorio del liquor cefalorachidiano; vescica e vie escretrici renali) in vivo, riuscendo a definire anche piccoli difetti strutturali che risultano di difficile evidenziazione autoptica, soprattutto quando le i visceri coinvolti sono interessati da idrope o lisi postmortale. Inoltre la valutazione ecografica dei parametri antropometrici del feto o di suoi visceri appare molto più oggettiva di quanto, mediamente, garantisca l’autopsia. Difatti la valutazione delle misure antropometriche o viscerali in corso di autopsia risulta frequentemente soggettiva (per esempio si consideri il caso ipotelorismo vs normotelorismo) o comunque problematica per la mancata definizione di standard di riferimento comuni. Nella popolazione qui esaminata è più volte emerso, come criticità autoptica, il problema della validazione di idrocefalia di grado lieve/medio o di anomalie del IV ventricolo cerebrale L’autopsia, nella presente esperienza, rileva più malformazioni dell’ecografia (anche se su questo dato potrebbe avere influito l’attitudine degli anantomopatologi ad elencarle nel report diagnostico i quadri rilevati in modo più metodico e sistematico dei ginecologi), ma purtroppo appare gravata da limiti intrinseci ed estrinseci. L’indagine autoptica, condotta al bisogno con l’ausilio del microscopio da dissezione ed associata all’esame istologico al microscopio, raggiunge ancora oggi livelli di definizione morfologica e diagnostiche che nessuna altra metodica di indagine (ecografia, risonanza magnetica nucleare, tomografia assiale computerizzata) è attualmente in grado di ottenere. Si pensi per esempio alla capacità unica da parte della diagnostica anatomopatologica di identificare la struttura e le dimensioni dei nuclei del tronco cerebrale o di verificare alterazioni della migrazione glio-neuronale nelle fasi precoci del processo di formazione della corteccia cerebrale. Tuttavia, perché questo sia possibile con successo, l’organo in esame deve essere integro e non leso da alterazioni pre-mortali (emorragie o ischemia; flogosi di elevato grado) o post-mortali (lisi tessutale macerativa o putrefattiva; traumi meccanici). Se il primo tipo di alterazioni non è prevenibile, la minimizzazione del secondo attiene alla definizione ed attuazione di protocolli procedurali attenti all’interesse del paziente, protocolli che devono riguardare sia le modalità di invio dei feti alle Unità Operative di Anatomia Patologica, che quello di loro conservazione prima dello svolgimento dell’autopsia (sia presso i punti nascita che presso le Anatomie Patologiche), che le modalità stesse e i tempi di svolgimento dell’autopsia. A tale riguardo il Gruppo di Studio APEFA della Società Italiana di Anatomia Patologica e Citodiagnostica – Sezione Italiana della International Academy of Pathology (SIAPEC-IAP) ha emanato indicazioni procedurali già pubblicate dal Ministero della Salute, dal Centro nazionale per la prevenzione e il Controllo delle Malattie e dal Centro per la Valutazione dell’Efficacia dell’Assistenza Sanitaria (www.ministerosalute.it e www.saperidoc.it). I protocolli di gestione post-partum del cadavere contribuirebbero a ridurre il numero di casi in cui soprattutto l’encefalo non è indagabile dall’anatomopatologo. E’ infine auspicabile che l’autopsia per riscontro diagnostico sui feti da IVG divenga obbligatoria e non soggetta alla sensibilità del medico curante e che, considerata l’elevata complessità di questa 78 diagnostica, le IVG dopo la 90a giornata di gravidanza non siano effettuabili ovunque ma vengano concentrate in un numero limitato di Ospedali ad elevata competenza diagnostica ostetrica e anatomopatologica feto-placentare. Per ultimo va considerato che l’autopsia (intesa nella sua componente macroscopica ed istologica e supportata da una indagine standard radiologica dello scheletro) ha costi incomparabilmente più bassi di una risonanza magnetica nucleare o di una TAC; inoltre le così dette metodiche di “autopsia virtuale” non risultano minimamente validate dalla verifica scientifica se non, in parte, per certe applicazioni medico-legali che poco hanno a che fare con la patologia trattata (per esempio: definizione del tragitto di proiettili o di colpi d’arma bianca o identificazione dell’estensione di traumi interni). La presente ricerca evidenzia che l’osservazione dei feti abortiti legalmente dopo la 90a giornata di gravidanza, secondo i criteri della Legge 194, mette in evidenza migliaia di malformazioni che attualmente non sono registrate dagli osservatori del SSN. Questo a fronte di un lavoro comunque erogato dalle Unità Operative di Ostetricia e Ginecologia e di Anatomia Patologica italiane che, seppure tra difficoltà e inadeguatezze, garantiscono questa diagnostica. L’evidenziazione di queste patologie non comporta, pertanto, un onere aggiuntivo per il Sistema Sanitario Nazionale (le prestazioni vengono comunque effettuate ed andrebbero unicamente centralizzate ed elaborate) ma, al contrario, potrebbe rappresentare un regolarizzatore della spesa complessiva. La lettura retrospettiva dei dati medici risulta, in modo risaputo, limitata e lacunosa. Si ritiene pertanto di grande rilievo l’attivazione di un Registro Permanente delle Malformazioni, Neoplasie ed Alterazioni Morfologiche Congenite presenti nei feti da IVG, da agganciare alla rete di Centri Esperti di Anatomia Patologica del Feto, della Placenta e del Neonato. Questo registro, prospettico e permanente, non solo sarebbe fonte di dati di rilievo epidemiologico e di programmazione e razionalizzazione della spesa sanitaria, ma rappresenterebbe una preziosissima fonte di dati per lo sviluppo di ricerche scientifiche finalizzate all’implementazione delle procedure di assistenza e terapia. Già ora i dati emersi, che saranno oggetto di successive ulteriori analisi scientifiche da parte del gruppo multidisciplinare che ha fornito i casi arruolati, rappresentano un data base di rilievo per meglio caratterizzare diverse patologie rare ed offrire, in futuro, alle coppie o alle singole madri che non optino per l’interruzione della gravidanza una informazione più precisa sul percorso terapeutico/assistenziale che il neonato e la sua famiglia dovranno affrontare. Una caratteristica veramente particolare della popolazione analizzata è quella di non comprendere in essa le più comuni cromosomopatie, evidenziando quindi le caratteristiche e le dimensioni di una frazione di popolazione ancora oggi poco considerata e studiata. Se in definitiva l’ecografia risulta essere l’irrinunziabile strumento di screening prenatale dei difetti morfologici congeniti nonché di molte altre patologie della gravidanza e l’autopsia lo strumento più idoneo (anche nel rapporto costi-benefici) per la definizione diagnostica delle patologie fetali e della loro eziologia, il presente studio evidenzia l’importanza della loro integrazione (con riconoscimento dei principali vantaggi e limiti di ognuna di esse e corretta valutazione del dato da fare prevalere nei 79 singoli casi in caso di discrepanza diagnostica), per la ricostruzione epicritica del quadro patologico osservato. Questa sintesi epicritica deve basarsi sui dati più certi possibili e potere abbracciare non solo l’immediatezza della gravidanza in atto ma anche i possibili scenari della vita post-natale e le implicazioni sul futuro riproduttivo della coppia e del loro gentilizio. Le problematiche sono complesse, abbracciando entità nosologiche di cui l’evoluzione e il risultato finale non sono sempre definibili con certezza (igroma cistico; versamenti nelle cavità sierose; idrocefalia lieve; sindromi malformative a fenotipo variabile nel tempo) o altre, come per esempio l’aplasia/ipoplasia della valvola/arteria polmonare, che difficilmente giungono alla nascita ma che se si presentano in un nato vivo sono suscettibili di intervento correttivo che, da un punto di vista chirurgico, appare ad elevato grado di successo. Da questo conseguono due preoccupazioni alle quali andrebbe riservata una attenta e serena riflessione: 1. L’eccessiva anticipazione delle indagini diagnostiche e del limite entro cui eseguire l’IVG può innescare un stato di ansia e di fretta controproducenti alla gravità della decisione da prendere, non permettendo di rilevare la reale evoluzione nel tempo della patologia in atto o sottraendo dati decisionali che potrebbero mettere in evidenza la possibilità di un’esistenza postnatale del soggetto ritenuta dai genitori accettabile ed affrontabile. 2. Attualmente il counseling prenatale appare spesso poco strutturato ed esposto all’interferenza di troppi attori, che, seppure in buona fede, possono interagire negativamente sul corretto inquadramento del caso, per inesperienza o inadeguata pratica alla trasmissione dell’informazione medica. La decisione di praticare una IVG deve essere solo dei genitori o della singola madre ed essa deve essere basata sulla completa serie dei dati diagnostici e prognostici disponibili. Appare quindi evidente la necessità di coinvolgere molteplici figure professionali, che possano, astenendosi per quanto possibile dal trasferimento di proprie emotività o convinzioni etiche personali, ampliare l’orizzonte valutativo anche ai possibili scenari post-natali, compresi gli aspetti economici relativi agli aspetti terapeutici ed assistenziali del paziente e le possibilità reali di assistenza alla famiglia. §§§§§ Il Coordinatore della ricerca Prof. Gaetano Bulfamante 80 ALLEGATO FIGURE 81 82 83 84 85 86 87 88 89 90 91 92 93 94 95 96 97 98 99 100 101 102 103 104 105 106 TABELLE Tabella 1. CROMOSOMOPATIE RILEVATE NELLA SOTTOPOPOLAZIONE “IVG PER MALFORMAZIONE O CROMOSOMOPATIA” SIA DEI CASI CON CORRELAZIONE ECOGRAFICO-AUTOPTICA CHE DEI CASI CON SOLA INFORMAZIONE AUTOPTICA [67 casi su 503 cariotipi noti; i cariotipi contraddistinti con * sono stati eseguiti dopo l’interruzione della gravidanza] CARIOTIPO Trisomia complete cromosoma 13 Trisomia complete cromosoma 18 Trisomia complete del cromosoma 21 47,XXY 47,XX,+18,invers.9qh 47,XY,+21,der(15;21)(q10;q10) 47,XX,+der22,t(11;22)(q23;q11) Trisomia parziale cromosoma 11 e trisomia parziale cromosoma 22 Trisomia parziale cromosoma 13 Trisomia parziale cromosoma 15 Polisomia del cromosoma Y 47,XX,+mar 47,XY,+2/46 XY 47,XY,+9/46,XY 47,XX,+9/46,XX 47,XY,+i (12p)/46,XY 47,XY,+13/46,XY 47,XX,+13,der(13;13)(q10;q10)/46,XX 47,XX,der(15)t(15;7)/46,XX 47,XY,invdup15denovo10/47,XY,+r15denovo1/46,XY 47,XY,der16/46,XY (UPD 16) 47,XY,+16/46,XY Mosaicismo cromosoma 17 47,XY,+mar19,ishmar(wcp10+)/46,XY 47,XY,+21/46,XY 47,XXY/46,XY 47,XX,+mar/46,XX Isocromosoma braccio corto del cromosoma 12 [i(12p)] 46,XY,dup(14)(q3?2.1q3?2.1)dn 46,XX,4p46,XX,del8p Delezione 10 Delezione 22(q11.2) 46,XX,-5,+der(5;8)(p13;q24,1)port 46,XY,der7 t(1;7) (q?;q32) 46,XYishder21(wcp21) 46,XX,t(2;16)(q13;p13,1) 46, XY,t(5;7)(p15.3;q36,2) 46,XY, der(6)t(6;12)(q27;p13) Traslocazione Y;22, da delezione terminale del cromosoma 22 Traslocazione bilanciata cromosoma 5 Traslocazione cromosomi 7 e 18 Inversione pericentrica cromosoma 3 Riarrangiamento cromosoma 11 t11;22 45,XX,der(13;14) (q10;q10) (UPD14) 45,XY,der(5)t(5;21)(p13.1;q11)pat,-21 44,X,t(14;22)(P11;P11) (*) (*) (*) (*) (*) (*) (*) (*) (*) (*) N° CASI 1 6 (3XY,3XX) 6 (2XY,3XX,1?) 1 1 1 1 1 1 1 1 1 1 2 1 1 2 1 1 1 1 1 1 1 1 1 1 1 1 1 1 1 8 (3XY, 3XX, 2?) 1 1 1 1 1 1 1 1 1 1 1 1 1 1 1 107 Tabella 2. IVG indotta per malformazioni o cromosomopatia (833). Casi con correlazione ecografica-autoptica di cui è nota la settimana di gestazione in cui eseguita l’ecografia diagnostica (700). SUDDIVISIONE PER EPOCA GESTAZIONALE E PER ESITO DELLA CORRELAZIONE. Tipologia casi 11-15 SdG 16-19 SdG 20-24 SdG 25-29 SdG N° casi Concordanti Discrepanti Discordanze minori Discordanze maggiori N° casi 52 8 4 4 68 166 33 14 8 221 308 54 32 10 404 5 2 0 0 7 531 97 50 22 700 Tabella 3. Casi con correlazione ecografica-autoptica di cui è nota la settimana di gestazione in cui eseguita l’ecografia diagnostica (700). STRATIFICAZIONE DEL COINVOLGIMENTO MALFORMATIVO PER APPARATI E EPOCA GESTAZIONALE Legenda: SdG = settimana di gestazione; SNC = sistema nervoso centrale; Discordante = sia discordanza maggiore che minore. Apparato malformato SNC 11-15 SdG 23 Concordante Discrepante Discordante Scheletro Concordante Discrepante Discordante Cuore/grandi vasi Concordante Discrepante Discordante Genito-Urinario Concordante Discrepante Discordante Digerente Concordante Discrepante Discordante Parete anteriore tronco Concordante Discrepante Discordante Muscolo diaframma Concordante Discrepante Discordante Altro Concordante Discrepante Discordante Totale Concordante Discrepante Discordante 16-19 SdG 104 16 4 3 16 244 85 12 7 42 14 1 1 6 41 1 7 0 0 1 7 11 6 1 0 2 2 2 0 0 22 26 18 1 3 89 277 67 10 12 9 1 6 2 1 77 1 0 0 10 330 66 53 24 3 0 0 0 0 17 3 8 449 214 37 26 27 0 28 11 1 6 0 1 0 2 2 1 16 4 6 18 1 5 71 13 13 0 0 0 8 0 0 2 0 0 97 0 8 56 39 14 0 1 0 5 1 4 10 1 0 109 1 10 86 14 14 3 0 0 30 6 7 6 0 1 114 3 43 312 36 26 1 0 0 24 25 7 32 5 4 374 1 56 N° casi 2 1 0 35 10 10 27 12 5 9 1 2 3 55 44 25-29 SdG 209 19 16 36 3 3 2 2 2 12 20-24 SdG 52 8 17 825 7 3 0 618 116 91 108 Tabella 4. Casi con correlazione ecografica-autoptica. DISCORDANZE MINORI NELLA SOTTOPOPOLAZIONE “IVG PER MALFORMAZIONE O CROMOSOMOPATIA”. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; Eco = Ecografia; Auto = autopsia; NO = non rilievo del quadro malformativo rilevato dall’altra metodica di indagine; N.N. = dato non noto; Sede = stessa sede ospedaliera dove eseguita IVG. n° 1 Discordanze Eco: cervelletto erniato nel canale vertebrale Elementi non rilevati da una delle due metodiche Auto: CAV Auto: NO 2 Eco: alterazioni encefalo da Arnold-Chiari tipo II; reni displastici Auto: NO malformazione SNC agenesia rene sinistro 3 4 Eco: alterazioni encefalo da Arnold-Chiari tipo II Auto: NO Eco: alterazioni encefalo da Arnold-Chiari tipo II Elementi concordanti Osteocondrodisplasia compatibile con acondrogenesi; DIV; igroma cistico SdG a ecografia diagnostica e luogo di esecuzione +4 16 Sede SdG a IVG +1 18 Eco: DIV cardiaco pars Displasia multicistica rene membranacea; fistola retto- destro vescicale; labioschisi dx; arteria ombelicale unica; dismorfismi facciali; ipoplasia polmone sinistro; arti inferiori iperestesi con piedi torti; scoliosi sinistro concava; surrene sinistro a focaccia 0 Spina bifida 16 Sede Eco: arteria ombelicale unica Mielomeningocele lombare 18 Sede +6 19 0 Mielomeningocele lombare 20 Sede +2 21 0 Mielomeningocele lombosacrale 20 Sede +2 21 Eco: reni a ferro di cavallo (fusi al polo inferiore) Mielomeningocele lombare 20 Sede +6 21 0 Mielomeningocele lombosacrale; piede torto bilaterale 21 Sede 21 Eco: malformazioni Spina bifida lombo-sacrale coinvolgenti lo scheletro del torace e il tratto genitourinario 21 Sede +5 22 +2 18 Sede N.N. 19 +2 Auto: NO 5 Eco: alterazioni encefalo da Arnold-Chiari tipo II +2 Auto: NO 6 Eco: alterazioni encefalo da Arnold-Chiari tipo II Auto: NO 7 Eco: alterazioni encefalo da Arnold-Chiari tipo II Auto: NO 8 Eco: alterazioni encefalo da Arnold-Chiari tipo II +4 Auto: NO 9 Eco: alterazioni encefalo da Arnold-Chiari tipo II Auto: NO +4 Caratteri Feto Integro Macerazione non di rilievo Non fissato 46,XY Integro Non fissato Maschio N.N. 46,XY Integro Macerazione non di rilievo Fissato 46,XY Integro Macerazione non di rilievo Fissato 46,XY Integro Macerazione Avanzata Fissato Encefalo colliquato 46,XX Integro Macerazione non di rilievo Fissato 46,XX Integro Macerazione non di rilievo Fissato 46,XY N.N. 46,XX 109 Tabella . 2° foglio 10 Eco: alterazioni encefalo da Arnold-Chiari tipo II 0 Mielomeningocele lombare 21 Sede 24 N.N. 46,XX Auto: NO Eco: alterazioni encefalo da Arnold-Chiari tipo II 0 Mielomeningocele toracico N.N. N.N. N.N. Femmina 0 Labiopalatoschisi 18 Centro diagnostico privato 18 Eco: ipertelorismo Displasia rene di destra 18 Sede Atresia esofagea 19 Sede Auto: NO Eco: displasia cistica renale bilaterale con idronefrosi; fistola tracheo-esofagea; polmone sinistro trilobato Eco: ventricolomegalia cerebrale, ipoplasia cerebellare; pielectasia Eco: tetralogia di Fallot (diagnosi ecografica di CAV) CAV con ipoplasia cardiaca sin; dismorfismi facciali; malformazioni arti inferiori 20 Sede Nanismo tatanatoforo 20 Sede 20 Integro Macerazione non di rilievo Fissato 46,XY Integro Macerazione Avanzata Non fissato 45,XY der(5)t(5;21)( p13.1;q11)pat ,-21 Integro Macerazione non di rilievo Non fissato 46,XX Integro Macerazione non di rilievo Non fissato N.N. 46,XY 0 Nanismo tatanatoforo N.N. N.N. N.N. Maschio Eco: piede equino-varo bilaterale Artrogriposi N.N. 22 Eco: labiopalatoschisi DIV cardiaco 23 Centro diagnostico privato 24 Integro Macerazione non di rilievo Non fissato 46,XX Integro Non di rilievo Fissato 47,XX,+18 Eco: malformazioni minori facciali (testa tondeggiante con ipertelorismo e impianto basso dei padiglioni auricolari) Igroma cistico settato; lieve pieloureteronefrosi bilaterale 11 12 Auto: NO Eco: idrocefalia Auto: NO 13 Eco: anomalia dei ventricoli cerebrali laterali; malformazione renale monolaterale +6 +3 19 Auto: displasia renale bilaterale; SNC nulla di segnalato 14 15 16 17 18 Eco: ventricolomegalia cerebrale, assenza verme cerebellare Auto: NO Eco: dilatazione ventricoli cerebrali 0 Auto: NO Eco: ventricolo cerebrale posteriore ai limiti superiori della norma; cuore fetale mal valutabile con asse cardiaco deviato a sinistra, aorta di diametro ridotto, cuore sinistro di dimensioni ridotte, sospetto DIV Auto: NO Eco: craniomegalia +6 +1 +3 20 20 +3 Auto: NO 19 20 Eco: sospetta agenesia del corpo calloso; dismorfismo teca cranica; aorta a cavaliere Auto: NO Eco: Dandy-Walker variant; sospetta alterata canalizzazione esofagea; DIV con aorta lievemente destroposta +4 20 Sede +4 21 Integro Macerazione non di rilievo Non fissato 46,XY Auto: NO 110 Tabella . 3° foglio 21 Eco: cervelletto nettamente ipoplasico e incurvato; scoliosi +2 +1 Eco: lieve pielectasia renale bilaterale Mielomeningocele toracolombo-sacrale; idrocefalia 20 Sede 21 0 Malformazione cardiaca N.N. N.N. Eco: mento retratto, I dito delle mani a baionetta, piedi a gondola, primo dito dei piedi più breve (recessed), ano pervio anteriorizzato, colecisti intraepatica, pancreas ectopico digiunale. Eco: basso impianto padiglione auricolare sinistro, orecchio esterno destro limitato a microscopica plica in regione latero-cervicale, al di sotto dell'angolo mandibolare; piede a gondola. Eco: tronco arterioso comune, DIV alto, ipoplasia polmonare sinistra; displasia renale bilaterale; ipertrofia clitoridea; esadattilia 0 Ernia diaframmatica; piedi torti 20 Sede Labiopalatoschisi bilaterale; onfalocele; ventricolomegalia cerebrale 21 Sede +5 21 Integro Non di rilievo Fissato Maschio Microftalmia (ipotelorismo) 21 Altra sede ospedaliera +6 23 N.N. 47,XX,+13 Malformazione cardiaca; agenesia renale; emivertebra toracica 13 Sede +6 14 Auto: NO Eco: sospetta cloaca; stomaco non evidenziato Eco: ipoplasia renale; atresia intestinale 18 Sede +5 21 Auto: NO Eco: cloaca 0 Aplasia del radio sx e incurvamento ulna sx; ipoplasia renale; atresia intestinale Ostruzione vie urinarie auto definisce la patologia 21 Sede +3 22 Eco: agenesia del rene sinistro; polmone sinistro monolobato e polmone destro bilobato Encefalocele occipitale 11 Sede +3 19 Eco: micrognatia; agenesie bilaterale del I dito arto inferiore; inserzione bassa dei padiglioni auricolari, bilaterale; dislocazione sottoepatica appendice ciecale 0 Malformazioni scheletro arti inferiori (ma quadri discordanti) 15 Sede +6 17 Displasia scheletrica - auto definisce la patologia 16 Sede +1 16 Auto: NO 22 23 Eco: non ben visualizzabile il verme cerebellare, sospetta agenesia Auto: NO Eco: voluminosa cisti plesso coroideo, mani torte in flessione Auto: NO 24 Eco: cisti plessi coroidei: ipoplasia ventricolo cardiaco di sinistra, ventricolo destro a doppia uscita Auto: NO 25 Eco: oloprosencefalia alobare; dismorfismo del profilo facciale Auto: NO 26 27 28 29 30 Eco: ipoplasia emisfero cerebrale di sinistra; non visualizzati stomaco e vescica Auto: NO Eco: reperto suggestivo per arco aortico destro con vena ombelicale destra persistente Auto: NO Eco: difetto sottoaortico del setto interventricolare cardiaco Auto: NO 31 Eco: cardiopatia grave +3 +6 20 Integro Macerazione non di rilievo Non fissato 46,XX N.N. Femmina Integro Macerazione avanzata Fissato Maschio +1 N.N. 46,XY +2 N.N. 46,XY +2 N.N. 46,XY +1 Integro Macerazione non di rilievo Fissato 46,XX Integro Macerazione avanzata Fissato 46,XY +2 +2 N.N. 46,XY Auto: no cardiopatia 111 Tabella . 4° foglio 32 Eco: DIV e ventricolo destro a doppia uscita; scoliosi +3 +1 Eco: persistenza della cloaca ed ano imperforato; micrognazia Onfalocele; ernia gastrica completa in torace (per ampio jatus diaframmatico) 16 Sede 18 0 Oloprosencefalia alobare con ciclopia 17 Sede 17 +4 22 Auto: NO 33 Eco: sospetta malformazione cardiaca Auto: NO 34 Eco: impossibilità di visualizzare la porzione distale dell'arco aortico; artrogriposi Auto: cuore con intermedio grado di autolisi che non consente un accurato esame macroscopico 35 Eco: microftalmia; anomalie cardiache Auto: NO 36 Eco: muscolo papillare cardiaco (ventricolo sinistro) o corda tendinea con microcalcificazioni; pielectasia bilaterale in assenza di calicectasia Auto: NO 37 Eco: difetto interventricolare subaortico, sospetta ernia diaframmatica sinistra con shift del cuore verso destra ed erniazione dell'intestino nel torace Eco: microftalmia bilaterale; Labiopalatoschisi laterale faccia tonda, edema nucale, sinistra; idrocefalia. impianto basso bilaterale dei padiglioni auricolari, epicanto destro; plica palmare unica bilaterale Eco: agenesia dei padiglioni auricolari; esadattilia della mano sinistra; splenomegalia Atresia esofagea Eco: idrocefalia sovratentoriale; bulbi olfattori assenti; bozze occipitali prominenti; malformazioni facciali minori (epicanto bilaterale, impianto basso del padiglione auricolare sinistro); malrotazione parziale dell'intestino con appendice in ipocondrio destro 0 Malformazione verme cerebellare Arnold Chiari tipo II; piede torto bilaterale 19 Altra sede ospedaliera +5 20 Sede +1 21 Centro diagnostico privato +1 22 Sede +3 22 22 +5 22 Integro Macerazione non di rilievo Fissato 46,XY Integro Macerazione non di rilievo Fissato 46, XX Integro Macerazione avanzata Encefalo colliquato non valutabile istologicamente Integro Macerazione non di rilievo Fissato 46,XX Integro Macerazione non di rilievo Integro Macerazione non di rilievo Fissato 46,XX Auto: NO 112 Tabella . 5° foglio 38 Eco: ipertrofia miocardica con piccolo difetto interventricolare sottoaortico Auto: NO 39 Eco: DIV da mal allineamento, ipoplasia arteria polmonare Eco: ipospadia e ipoplasia genitali esterni; intestino non fissato con appendice in mesogastrio; diverticolo di Meckel e volvolo intestinale; stenosi del lume del sigma distale; malformazioni facciali ( faccia rotondeggiante con prevalenza del neurocranio, rima oculare orizzontale, naso schiacciato, macrostomia, micrognatia); edema sottocutaneo prevalentemente in sede nucale e toracica; plica palmare unica sinistra, irregolare quella di destra; pollice addotto sinistro; talloni prominenti 0 Auto: NO 40 41 Eco: sospetta cardiopatia congenita Auto: NO Eco: alterazione colonna vertebrale Auto: NO 42 43 Eco: piede torto bilaterale, micrognanzia Auto: NO Eco: schisi mandibolare e del palato Eco: difetto discesa, rotazione accollamento intestino +6 Brevità arti superiori ed inferiori di tipo rizomesoacromelico; ventricolomegalia cerebrale 23 Altra sede ospedaliera Oloprosencefalia semilobata con agenesia dei bulbi olfattivi, lieve microcefalia; palatoschisi mediana con labioschisi destra; dismorfismi facciali; lieve esoftalmo; orecchie a basso impianto Oloprosencefalia; dismorfismi facciali N.N. N.N. N.N. Maschio N.N. N.N. N.N. Femmina 18 Integro Macerazione non di rilievo +1 Eco: onfalocele; cervelletto Idrocefalia e microftalmia ipoplasico; valvola semilunare aortica lievemente stenotica; isomerismo polmonare sx; fossa cranica ad imbuto; turricefalia, padiglioni auricolari piccoli e tondeggianti ad impianto sull'angolo mandibolare; filtrum lungo, micrognatia e microstomia; mani con dita corte, sindattilia mano dx tra II-V dito; arti inferiori fissi in flessione parziale; piede sx non articolabile 0 Cardiopatia congenita 17 Sede 0 22 Sede Idranencefalia 23 20 Sede +2 20 +4 22 Integro Macerazione non di rilievo 46,XY +4 N.N. 46,XX +6 N.N. 46,XX Auto: NO 113 Tabella . 6° foglio 44 Eco: lieve riduzione mesomerica degli arti superiori con lunghezza radiale al di sotto della -2ds, lieve ipotelorismo 47 48 49 50 +5 Integro Macerazione non di rilievo Duplicazione di parte del cromosoma 15 +2 24 +5 Integro Macerazione non di rilievo +4 23 +6 Integro Macerazione non di rilievo Encefalo colliquato N.N. Femmina 22 Centro diagnostico privato Ventricolomegalia cerebrale grave bilaterale; atresia esofagea; malformazione cardiaca 23 Centro diagnostico privato Anomalo ritorno venoso in atrio dx con vena ombelicale che scavalca il circolo epatico 23 Centro diagnostico privato Eco: difetto discesa, accollamento e rotazione intestino; ipoplasia polmonare bilaterale; dismorfismi facciali, utero a sella; vescica ipoplasica Canale atrioventricolare comune; dismorfismi facciali; piedi torti; igroma cistico N.N. N.N. Auto: NO Eco: mancata visualizzazione dello stomaco Eco: ipoplasia surrenalica bilaterale Anencefalia 21 Sede 21 Auto: NO malformazioni esofagogastriche Eco: probabile atresia esofagea, micrognazia Eco: artrogriposi, arti inferiori in estensione Cisti bilaterale dei plessi corioidei 21 Sede +1 21 Ernia diaframmatica sinistra; edema nucale 15 Sede +2 15 Eco: labiopalatoschisi Auto: NO 46 23 Lieve ventricolomegalia cerebrale bilaterale simmetrica; modesta latero deviazione dell' avampiede Auto e RX: NO 45 +5 Eco: DIA cardiaco tipo ostium secundum; intestino non fissato con appendice in ipocondrio destro; malformazioni facciali minori (epicanto bilaterale, lieve micrognatia); plica palmare unica bilaterale Eco: assenza di segmenti ossei degli arti superiori (mano destra con tre dita e mano sinistra con quattro dita di cui il 1° dito costituito da piccolo elemento lateralizzato e il 4° con clinodattilia); atresia rettale sovrasfinterica; malformazione cardiaca (DIA, arteria polmonare e suoi rami principali filiformi e non specillabili; ipoplasia del ventricolo sinistro); surreni discoidi, agenesia renale destra, rene sinistro a "focaccia" con uretere anteriore in fossa pelvica; facies di Potter Eco: dolicomegasigma Eco: colonna fimotica in 2 tratti, anche se non si apprezzano chiare sinostosi Auto: no Eco: anomalia delle ossa lunghe che risultano ridotte di lunghezza (<5° centile) deformate e incurvate con fissità e malposizione delle mani; stomaco non visualizzato; non visualizzata la vescica; Auto: NO Auto: ventricolomegalia, agenesia del corpo calloso Eco: reni ptosici ed iperecogeni; vescica non visualizzata; arteria ombelicale unica; femori corti Eco: ano imperforato Auto: rene sinistro ipoplasico; NO femori e arteria ombelicale. +6 Integro Macerazione non di rilievo Fissato +3 Integro Macerazione Avanzata Fissato Maschio Encefalo colliquato Integro Macerazione non di rilievo Fissato 46,XX +5 114 Tabella . 7° foglio 51 Eco: malformazione apparato uropoietico 52 Auto: NO Eco: lieve idronefrosi bilaterale 53 Auto: NO Eco: ipoplasia renale 0 Microcefalia e agenesia corpo calloso 18 Sede 0 Malformazione di DandyWalker 20 Sede Eco: ipospadia grave; dismorfismi facciali Genitali esterni ambigui 21 Sede +2 +4 21 +5 20 23 Auto: NO 54 Eco: rene sinistro ectopico 0 CCAM 21 Sede +6 22 55 Auto: NO Eco: malformazione apparato urinario 0 Ipoplasia verme cerebellare; malformazione cardiaca; cisti del coledoco 22 Sede 22 0 Tronco arterioso comune tipo I 24 Sede 24 Eco: dismorfismi facciali; atresia polmonare e stenosi piedi tori bilaterali; anomala tricuspide posizione II e III dito piede destro N.N. 21 0 21 Sede 56 Auto: NO Eco: dilatazione pelvi renale +5 +3 Auto: NO 57 Eco: agenesia bilaterale dei reni Auto: NO (reni presenti) 58 Eco: arteria ombelicale unica Auto: NO Tetralogia di Fallot; severa ipoplasia dello sterno +3 +6 21 N.N. 46,XX N.N. 46,XX Integro Macerazione Avanzata Non fissato 46,XY N.N. 46,XY N.N. 46,XY Integro Macerazione avanzata Non fissato Femmina Integro Macerazione non di rilievo Non fissato Femmina Integro Macerazione non di rilievo Non fissato 46,XY 115 Tabella 5. Casi con correlazione ecografica-autoptica. DISCORDANZE MAGGIORI NELLA SOTTOPOPOLAZIONE “IVG PER MALFORMAZIONE O CROMOSOMOPATIA”. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; N.N. = dato non noto; Sede = stessa sede ospedaliera dove eseguita IVG. N° Rilievo ecografico Rilievo autoptico Cariotipo SdG a ecografia diagnostica e luogo di esecuzione +6 18 Sede SdG a IVG Caratteri feto 22 Integro Non fissato Non macerato Integro Non fissato Non macerato Integro Non fissato Non macerato 1 Non evidenza di malformazioni 47,XY,+9/46,XY Lieve idronefrosi a sinistra 2 Non evidenza di malformazioni 47,XY,der 16/46,XY + UPD 16 Retrognazia, filtro nasale lungo N.N. Sede 3 Non evidenza di malformazioni 47,XY,invdup15denovo10/47,XY,+r15denovo1/46,XY N.N. Sede 20 4 Non evidenza di malformazioni 47,XXder(15)t(15;7)/46,XX Alterazioni migrazione neuronale (difetto di corticazione cerebrale); dismorfismi facciali; fusione parenchima coda del pancreas-milza Spina bifida 22 Sede 22 Integro Fissato Non macerato 5 Non evidenza di malformazioni 46,XX,del8p 20 Sede 22 Integro Non fissato Non macerato 6 Non evidenza di malformazioni 46,XX,-5,+der(5;8)(p13;q24,1)port N.N. Sede 21 Integro Non fissato Non macerato 7 Non evidenza di malformazioni (t11;22) Difetto del setto cardiaco interatriale (DIA tipo ostium secundus); ipertelorismo, naso a larga base, filtro nasale lungo, microstomia, padiglioni auricolari a basso impianto Artrogriposi delle dita della mano sinistra e del piede sinistro; piede varo sinistro. Malformazione minore (appendice cutanea preauricolare sinistra e appendice cutanea emimandibolare sinistra) Cranio di forma ovale (pseudo-dolicocefalia), ipoplasia mandibola 20 Sede 20 8 Non evidenza di malformazioni Trisomia parziale dei cromosomi 11 e 22 Integro Fissato Non macerato Integro Non fissato Non macerato 9 Non evidenza di malformazioni Trisomia parziale cromosoma 13 10 Stenosi della valvola mitrale con cuore sinistro ipoplasico (ipoplasia ventricolare sinistra e dell' aorta ascendente) 46,XX Dismorfismi facciali Polimicrogiria. Agenesia subtotale emidiaframma sinistro con erniazione di fegato, intestino, colon, stomaco e milza. Diverticolo di Meckel. Piedi con talloni sporgenti. Dismorfismi facciali. Non evidenza di malformazioni N.N. Altra sede ospedaliera +5 20 +2 19 N.N. Sede N.N. 20 Sede 23 +2 N.N. Integro Non macerato 116 Tabella . 2° foglio 11 Ventricolomegalia grave sovratentoriale ad insorgenza precoce, non associata a danni vascolari encefalici, confermata dalla RMN Non riconoscibile l'acquedotto di Silvio 46,XX +5 Non evidenza di malformazioni 20 Sede +4 22 Integro Fissato Non macerato 12 Dandy Walker variant (cisti di 6 mm all'interno del verme cerebellare senza apparente comunicazione con la cisterna magna) 46,XY Non evidenza di malformazioni Encefalo morfologicamente non valutabile per autolisi Infezione sistemica da CMV 21 Sede +5 22 Integro Non fissato Macerazione avanzata 13 Arteria ombelicale unica. Malformazione cardiaca (non altrimenti specificata) Non evidenza di malformazioni 21 Sede +3 23 14 Malformazione di Dandy Walker 46,XX 16 Sede +4 17 15 Iperecogenicità intestinale (fibrosi cistica?) 46,XY Idrocefalia 47,XY,+21 Non evidenza di malformazioni Encefalo morfologicamente non valutabile per autolisi Non evidenza di malformazioni Malformazione minore della testa (impianto basso dei padiglioni auricolari) Edema retro nucale. Agenesia dell'arteria ombelicale sinistra Dismorfismi e polimalformazioni al tratto gastroenterico (malrotazione, atresie plurime) Encefalo non esaminabile Malformazione degli arti superiori (destro: quattro raggi metatarsali, estremita' ulnare prominente da verosimile agenesia del radio, movimenti passivi in flessione non effettuabili; sinistro: assenza dell' avambraccio, aracnodattilia – mano con due soli raggi-). Malformazione degli arti inferiori (lunghezza dei femori disuguale, tibia e femore di sinistra estremamente ridotti di lunghezza, con esadattilia e parziale fusione del 1° e 2° dito, divaricato rispetto alle altre quattro dita; estrema lassità dei legamenti metatarsali; arto destro con pterigio popliteo). Genitali esterni maschili rudimentali (peduncolo cutaneo a base ristretta senza evidenza dell’orifizio uretrale; scroto piatto e ipoplasico), in feto con un testicolo evidente in addome. Encefalo non esaminabile Visceri del tronco incompleti Integro Non macerato N.N. 16 17 Arnold Chiari tipo II (Ipoplasia fossa cranica posteriore, cervelletto a banana, ventricolomegalia, cranio a limone, mielomeningocele). 18 Mielomeningocele con importante distrofia lombosacrale Non apprezzabile con chiarezza l'emuntorio renale Ipoplasia polmonare +1 +2 18 Sede 18 Sede 20 20 Sede +2 20 +1 19 18 19 N.N. Integro Non fissato Non macerato +5 N.N. +4 In frammenti Non macerato 117 Tabella . 3° foglio 19 Dilatazione ventricoli cerebrali borderline, Iperecogenicità delle anse intestinali. Ipospadia N.N. N.N. N.N. 20 Sospetta atresia esofagea (non visualizzato lo stomaco) 47,XY,der(15;21)(q10;q10),+21 Difetto perimembranoso del setto interventricolare cardiaco 17 Sede 18 21 Iposviluppo grave (5° percentile) con particolare accorciamento dei segmenti ossei (inferiori al 5° centile) N.N. N.N. 22 Igroma cistico con edema cutaneo diffuso Iperecogenicità intestinale Pielectasia dx 46,XY Ampio encefalocele in regione occipitale Ipospadia, micropene, scroto bifido (genitali esterni ambigui). Radice nasale avvallata Dismorfismi facciali Ipoplasia splenica Ipoplasia polmone sinistro Gravidanza gemellare Integro Non fissato Non macerato N.N. 14 Sede 15 N.N. Polmoni bilobati 18 Centro diagnostico privato 20 Integro Fissato Non macerato Displasia scheletrica di difficile inquadramento diagnostico (ossa lunghe asimmetriche con femore ed omero sinistro notevolmente inferiori alla norma per età gestazionale, gamba sinistra incurvata a "cornetta", associato edema del piede, sindattilia e polidattilia del piede) Sospetta ipoplasia/agenesia del corpo calloso (non dimostrabile la presenza di setto pellucido e corpo calloso; ventricolomegalia con ventricoli laterali "a goccia") Difetto del setto interventricolare cardiaco 46,XY Piede sinistro torto, varo 21 Altra sede ospedaliera Macroglossia 26 Ampio DIV ed aorta malposta. Anomalia della fossa cranica posteriore 27 28 Igroma cistico 46,XX Igroma cistico Polmone destro bilobato. Sindattilia mano sinistra tra III e IV dito; piede sinistro torto con sindattilia tra II-III e IV-V dito. Genitali esterni ipoplasici. Malformazione di DandyWalker Idrocefalo con turricefalia 29 Igroma cistico Diastasi della parete addominale e toracica, dalle quali erniano i visceri. 30 Igroma cistico 46,XY Sindrome da pterigium multipli (pterigium multipli, idrope, dismorfismi). 23 24 25 +1 +6 +5 21 +6 Integro Fissato Non macerato 21 Sede +1 22 +4 N.N. Integro Fissato Non macerato N.N. N.N. 11 Sede 14 Sede 18 N.N. 14 +2 15 Integro Fissato Non macerato In frammenti Macerazione avanzata N.N. +6 14 Centro diagnostico privato 16 Sede +2 18 118 Tabella 6. Casi con correlazione ecografica-autoptica. SOTTOPOPOLAZIONE “IVG CONSEGUENTI A RILIEVO DI MALFORMAZIONE E/O CROMOSOMOPATIA FETALE”: CASI SENZA RILIEVO ECOGRAFICO DI MALFORMAZIONI. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; Sede = stessa sede ospedaliera dove eseguita IVG; N.N. = dato non noto. SdG a N° Condizione alla base dell’IVG Rilevo autoptico SdG ecografia a diagnostica IVG e luogo di esecuzione 1 2 3 4 5 6 7 Mosaicismo cromosomico [47,XX,+13, der(13;13)(q10;q10)/ 46,XX] (Amniocentesi per età materna) Mosaicismo cromosomico [47,XY,+13/46,XY] (Amniocentesi per età materna) Traslocazione cromosomica con presenza di derivato [46,XY, der(6)t(6;12)(q27;p13)] Mosaicismo cromosomico [47,XY,+21/46,XY] (Amniocentesi per età materna) Duplicazione parziale cromosomica [46,XY, dup(14)(q3?2.1q3?2.1)dn] Mosaicismo cromosomico [47,XY,+9/46,XY] (Amniocentesi per età materna) Trisomia parziale dei cromosomi 11 e 22 8 Mosaicismo cromosomico [47,XY,invdup15denovo10/47,XY,+r15denovo1/46,XY] (Amniocentesi) 9 Mosaicismo cromosomico [47,XXder(15)t(15;7)/46,XX] (Amniocentesi per Bi-test positivo) Delezione cromosomica con presenza di derivato [46,XX,-5,+der(5;8)(p13;q24,1)port] 10 11 Delezione cromosomica parziale [46,XX,del8p] (Amniocentesi per età materna) 12 Trisomia parziale cromosoma 13 13 Mosaicismo cromosomico e disomia uniparentale cromosoma 16 [47,XY,der 16/46,XY + UPD 16] (Villocentesi ed amniocentesi per età materna) Traslocazione cromosomica (t11;22) (Amniocentesi per età materna) 14 Non evidenza di malformazioni 17 Sede +2 18 Non evidenza di malformazioni 18 Sede +4 18 Sede 21 Sede 19 +3 21 Non evidenza di malformazioni Non evidenza di malformazioni Idrope e linfangiectasie mediastino e mesentere Non evidenza di malformazioni Lieve idronefrosi a sinistra Polimicrogiria. Agenesia subtotale emidiaframma sinistro con erniazione di fegato, intestino, colon, stomaco e milza. Dismorfismi facciali. Alterazioni migrazione neuronale (difetto di corticazione cerebrale); dismorfismi facciali; fusione coda del pancreas-milza Spina bifida 21 Sede +6 18 Sede N.N. Altra sede ospedaliera +6 +5 20 21 +6 +6 21 +2 19 N.N. 20 22 Sede 22 Artrogriposi delle dita della mano sinistra e del piede sinistro; piede varo sinistro. Malformazione minore (appendice cutanea preauricolare sinistra e appendice cutanea emimandibolare sinistra) Difetto del setto cardiaco interatriale (DIA tipo ostium secundus); ipertelorismo, naso a larga base, filtro nasale lungo, microstomia, padiglioni auricolari a basso impianto Diverticolo di Meckel. Piedi con talloni sporgenti. Dismorfismi facciali. Retrognazia, filtro nasale lungo N.N. Sede 21 20 Sede 22 N.N. Sede N.N. N.N. Sede 20 Cranio di forma ovale(pseudodolicocefalia), ipoplasia mandibola 20 Sede +5 20 119 Tabella 7. Casi con correlazione ecografica-autoptica. SOTTOPOPOLAZIONE “IVG CONSEGUENTI A RILIEVO DI MALFORMAZIONE E/O CROMOSOMOPATIA FETALE”: CASI SENZA RILIEVO AUTOPTICO DI MALFORMAZIONI. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; Sede = stessa sede ospedaliera dove eseguita IVG; N.N. = dato non noto. N° 1 2 3 4 5 6 7 8 9 10 11 Condizione alla base dell’IVG Cromosomopatia (caso 1 tabella 4) Cromosomopatia (caso 2 tabella 4) Cromosomopatia (caso 3 tabella 4) Cromosomopatia (caso 4 tabella 4) Cromosomopatia (caso 5 tabella 4) Rilievo di malformazione ecografica: cuore sinistro ipoplasico (connessioni atrioventricolari e ventricolo-arteriose concordanti; stenosi della mitrale, ipoplasia ventricolare sinistra e dell'aorta ascendente) Rilievo ecografico di ventricolomegalia cerebrale grave (dilatazione dei ventricoli laterali e del terzo ventricolo, senza anomalie della fossa cranica posteriore e della colonna), confermata dalla RMN fetale (idrocefalo sovratentoriale; non riconoscibile l'acquedotto di Silvio). Rilievo ecografico di malformazione del SNC sottotentoriale tipo Dandy Walker variant Rilievo ecografico di iperecogenicità intestinale (sospetto di fibrosi cistica) Rilievo ecografico di malformazione del SNC (Dandy Walker) Arteria ombelicale unica. Sospetta malformazione cardiaca (non altrimenti specificata) Ecografia eseguita in sede IVG Rilevo autoptico Non evidenza di malformazioni Non evidenza di malformazioni Non evidenza di malformazioni Non evidenza di malformazioni Idrope e linfangiectasie mediastino e ventaglio mesenterico Non evidenza di malformazioni Non evidenza di malformazioni Non evidenza di malformazioni SdG a ecografia diagnostica e luogo di esecuzione +2 SdG a IVG +6 17 Sede 18 Sede +4 18 Sede 21 Sede 18 +3 21 21 Sede 22 Centro diagnostico privato +5 20 +5 19 20 21 +6 +3 23 +4 22 Sede Encefalo non esaminabile per autolisi Non evidenza di altre malformazioni Rilevati segni di infezione endoamniotica da CMV Non evidenza di malformazioni +5 20 21 Sede +1 18 +2 20 Sede Encefalo non esaminabile per autolisi Non evidenza di altre malformazioni Non evidenza di malformazioni +4 16 17 Sede +3 21 23 Sede 120 Tabella 8. Casi con correlazione ecografica-autoptica. FETI CON DIAGNOSI ECOGRAFICA DI IGROMA DEL COLLO O IGROMA DEL COLLO ASSOCIATO A VERSAMENTI SIEROSI. RILIEVI AUTOPTICI. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; N.N. = dato non noto. N° 1 2 3 4 5 6 7 8 9 10 Rilievo ecografico Cariotipo Igroma del collo 46,XX Aumento della translucenza nucale 46,XY Igroma del collo 46,XX Igroma del collo 46,XY Igroma del collo 46,XX Igroma del collo 46,XX Igroma del collo Igroma del collo Igroma del collo 44,X,t(14;22)(P11;P11) Igroma del collo 11 Igroma del collo 46,XY 12 13 Igroma del collo 46,XX Igroma del collo 14 Igroma del collo 15 Igroma del collo 46,XY Igroma del collo 47,XY,+21 Igroma del collo 16 17 23 Igroma del collo Ascite e anidramnios 19 Igroma del collo Sospetta idrope fetale 47,XX,invers9qh,+18 Igroma del collo Versamento pleurico Igroma del collo Mal valutabile morfologia cerebellare e colonna vertebrale per posizione fetale. Igroma del collo di rilevante entità Probabile linfedema dei tessuti molli dell'intero tronco 20 21 22 Rilievo autoptico Igroma del collo Linfangectasie ed edema cute e sottocute del collo e linfangectasie mediastiniche Igroma del collo Igroma del collo SdG a ecografia diagnostica +3 12 +3 13 +3 13 16 SdG a IVG 18 +3 13 21 +2 18 +6 20 18 +3 20 Igroma del collo Igroma del collo Igroma del collo. Reni "a ferro di cavallo" con fusione polare inferiore Igroma del collo. Malformazioni minori della faccia Igroma del collo Anomala rotazione mesenteriale ed intestinale con appendice vermiforme in sede subsplenica Sindrome da pterigium multipli N.N. N.N. 12 16 N.N. 13 13 13 Igroma cistico toraco-ascellare bilaterale Anomala segmentazione polmone destro Malformazioni minori facciali Igroma del collo CCAM. Polmone destro bilobato Igroma del collo Malformazione di Dandy Walker Igroma del collo Idrocefalo con turricefalia Diastasi della parete addominale e toracica, con dislocazione viscerale. Feto gravemente macerato, depezzato, 12 12 14 14 Igroma del collo 19 Igroma del collo Igroma del collo Pterigium, collo corto, sella nasale accentuata, occipite piatto, ipoplasia timica, malrotazione intestinale con appendice in fossa iliaca sinistra Edema retronucale Agenesia di un'arteria ombelicale +1 13 +6 11 +1 12 15 +2 14 20 +2 +1 +3 +3 13 18 +5 17 15 15 20 +5 12 14 Igroma del collo 14 17 Igroma del collo Dismorfismi facciali, malsegmentazione polmone destro, ipoplasia polmonare Linfangiectasie nuca e dorso 14 14 121 Tabella 9. Casi con correlazione ecografica-autoptica. SOTTOPOPOLAZIONE “IVG CONSEGUENTI A IDROPE FETALE (NON CONSEGUENTE AD ISOIMMUNIZZAZIONE RH O AB0 ACCERTATA)”. CASI CON DISCORDANZE MAGGIORI ECOGRAFICO-AUTOPTICHE. Legenda: SdG = settimana di gestazione; IVG = interruzione volontaria della gravidanza; N.N. = dato non noto. N° Rilievo ecografico Rilievo autoptico Cariotipo 1 Non evidenza di malformazioni 46,XX, del(2)(q37) 2 Non evidenza di malformazioni 3 Non evidenza di malformazioni 4 Non visualizzato rene destro. Pielectasia rene sinistro 5 47,XY+16/47,XY,+9 (placenta e cuore). 47, XY,+9 (cordone ombelicale e fegato) Agenesia renale bilaterale. Atresia polmonare e stenosi valvola tricuspide. Ectopia renale crociata con fusione renale. Loggia renale sinistra vuota. Surrene sinistro discoide. Utero bicorne. Cuore sinistro ipoplasico (agenesia della valvola mitrale; camera ventricolare sinistra non visualizzabile; primo tratto dell’aorta filiforme non specillabile per via retrograda; dotto di Botallo pervio con vasi dell' arco aortico irrorati per via retrograda; ampia pervietà del forame ovale –DIA-, insufficienza della valvola tricuspide; arteria polmonare dilatata). Isomerismo polmonare di tipo sinistro; presenza di "lobo azygos" a destra. Faccia triangolare. Ipertelorismo. Rime oculari oblique verso l'alto. Anomalie dei padiglioni auricolari (ripiegati, trago assente, lobulo ipoplasico). Plica palmare unica. Clinodattilia bilaterale del V dito. Alluce sinistro dorsoflesso. Agenesia della colecisti Rene destro presente. Rene sinistro displastico con doppio distretto. Spina bifida occulta. Ano imperforato. Fistola rettouretrale. Genitali ambigui (ipoplasia pene, scroto piatto). Intestino a buccia di mela. Milza accessoria. 13 costole. Clinodattilia V dito mano sinistra. Residuo arco branchiale. Reni presenti e normali. Stenosi valvola polmonare e valvola tricuspide. Anomala posizione II e III dito piede destro. SdG a ecografia diagnostica +4 19 +3 14 SdG a IVG 20 18 N.N. N.N. 14 18 N.N. 21 +4 18 6 Non evidenza di malformazioni Onfalocele. Tronco arterioso comune rappresentato da unico grosso vaso ad insorgenza dal ventricolo dx. Cuore sinistro ipoplasico. DIV cardiaco muscolare. 16 7 DIV cardiaco Non evidenza di malformazioni 20 +2 +6 21 Caratteri feto Integro Non fissato Non macerato Integro Macerazione avanzata Integro Fissato Non macerato Integro Non fissato Non macerato Integro Non fissato Non macerato Integro Non macerato N.N. 46,XY 122