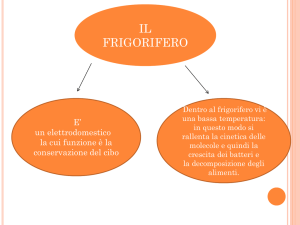
caricato da
pajeno8221
4867129

Sistema URINARIO QuickTime™ and a decompressor are needed to see this picture. Funzioni del SU Regolazione della compensazione ionica del plasma: regolano l’escrezione urinaria e la concentrazione plasmatica di ioni specifici (Na, K, Ca, Mg, Cl, HCO3, fosfati) Regolazione del volume plasmatico: controllano la velocita’ di escrezione dell’H2O cio’ ha un effetto diretto sulla pressione del sangue. Regolazione dell’osmolarita’ plasmatica: controllano la velocita’ di escrezione dell’H2O in rapporto ai soluti, xcio’ hanno la capacita’ di regolare l’osmolarita’ (concentrazione di soluti) del plasma. Regolazione del pH: regolano la concentrazione di ioni H+ e HCO3- nel plasma. Rimozione dei prodotti di scarto del metabolismo e di sostanze estranee dal plasma: secernono prodotti di scarto e sostanze non desiderate con l’urina. Ripuliscono il plasma dalle sostanze non necessarie. Tali sostanze sono per es.: urea, ac. Urico (dal catabolismo delle proteine e degli ac. Nucleici); additivi allimentari, farmaci, pesticidi, ect. Acqua corporea E’ il costituente fondamentale di tutti gli esseri viventi Partecipa ai fenomeni digestivi facilitando il transito e la fluidificazione del chimo attraverso il tubo gastroenterico E ’ il mezzo in cui hanno luogo le reazioni metaboliche Consente il passaggio delle sostanze dalle cellule agli spazi intercellulari e ai vasi e viceversa Aiuta a regolare la temperatura corporea L’acqua corporea costituisce il 57 % del peso corporeo (in un individuo di 70 kg il volume di acqua sarà di circa 40 litri). Variazioni individuali legate a: •Età (le persone anziane hanno un contenuto di acqua inferiore rispetto ai bambini) •Quantità di tessuto adiposo magre hanno un contenuto di acqua rispetto alle persone obese) (le persone superiore •Sesso (le donne hanno un contenuto di acqua inferiore rispetto agli uomini in quanto più ricche di tessuto adiposo sottocutaneo) Non tutti i tessuti hanno lo stesso contenuto di acqua Più un tessuto è attivo maggiore è il suo contenuto di acqua Tessuto muscolare elevata [H2O] Tessuto cardiaco elevata [H2O] Tessuto adiposo bassa [H2O] Tissue % of water % of body weight Litres of water / 70 kg Skin 72.0 18.0 9.07 Muscle 75.6 41.7 22.1 Skeleton 22.0 15.9 2.45 Brain 74.8 2.0 1.05 Liver 68.3 2.3 1.03 Heart 79.2 0.5 0.28 Lungs 79.0 0.7 0.39 Kidneys 82.7 0.4 0.25 Spleen 75.8 0.2 0.10 Blood 83.0 8.0 4.65 Intestine 74.5 1.8 0.94 Adipose tissue 10.0 Approximately 10.0 0.70 Compartimenti idrici corporei All’interno del nostro organismo l’acqua è suddivisa in 2 compartimenti principali LIC 62.5 % LEC (25 l) 37.5 % (15 l) Liquidi intracellulari: Compartimento eterogeneo LIC 62.5% Liquidi extracellulari: suddivisi ulteriormente in sottocompartimenti LEC 37.5% Liquido plasmatico (7% 3 l) Liquido interstiziale e linfa (18% 7 l) Liquidi del tessuto connettivo denso e dell’osso (10% 4 l) Liquidi transcellulari (2.5% 1 l) Liquidi Transcellulari : Liquido sinoviale delle articolazioni Liquido pericardico Liquido peritoneale Liquido pleurico Liquido cerebrospinale Liquidi oculari Endolinfa e perilinfa dell’orecchio interno Secrezioni digestive Secrezioni dell’apparato urogenitale L’acqua è liberamente scambiabile tra tutti i compartimenti Liquido tessuto connettivo Liquido plasmatico Liquido interstizia le e linfa Liquido intracellulare Liquido tessuto osseo Liquido transcellulare Endotelio capillare Liquido Plasma plasmatico Membrana plasmatica Liquido interstiziale Liquido intracellulare MISURA DEI COMPARTIMENTI IDRICI Tecniche di diluizione: si basano sul fatto che all’introduzione di una sostanza chimica seguirà, dopo un certo intervallo di tempo, la sua distribuzione uniforme nel volume di liquido che essa trova a sua disposizione: V= Q/C V= volume di distribuzione Q= quantità di sostanza introdotta C= concentrazione finale Requisiti delle sostanze adoperate: • si deve avere un completo rimescolamento della sostanza • la sostanza non deve diffondere rapidamente in qualunque altro compartimento al di fuori di quello che si deve misurare • la sostanza deve essere dosabile con sufficiente accuratezza anche a piccole concentrazioni • il materiale usato come tracciante non deve essere tossico • la sostanza iniettata non deve essere rapidamente escreta o metabolizzata • la sostanza non deve essere adsorbita sulle cellule o su qualsiasi altro componente (es. proteine) del compartimento che si sta misurando • la sostanza iniettata non deve alterare la distribuzione del liquido, ad es. facendo variare la permeabilità dei capillari I compartimenti idrici i cui volumi possono essere misurati direttamente con queste tecniche sono: • Acqua corporea totale • Liquido extracellulare • Liquido plasmatico Liquido intracellulare = Acqua corporea totale- Liquido extracellulare Liquido interstiziale = Liquido extracellulare - Liquido plasmatico Funzioni del SU Dato che tra Plasma e Liquido interstiziale c’e’ uno scambio continuo di H2O e soluti, la capacita’ del rene di regolare il Volume e la composizione del Plasma si riflette in una regolazione del Liquido interstiziale, che influenzeranno il LIC, percio’ I reni controllano la composizione di tutti I liquidi corporei. Rene Reni Volume e composiz. plasma Liquido interstiziale LIC Composizione dei liquidi corporei Funzioni secondarie del SU I Reni sono organi ENDOCRINI (ERITROPOIETINA, RENINA) I Reni sono necessari per l’attivazione della Vit. D3 In periodi di digiuno i Reni sono possono contribuire a mantenere stazionari i livelli di plasmatici del glucosio attraverso la gluconeogenesi (usa glicerolo e Aa per sintetizzare glucosio) Anatomia del SU Non solo RENI! Anatomia del SU I RENI sono organi pari a forma di fagiolo situati nella regione posteriore della cavita’ addominale, al livello della XII costola, delle dimensioni di un pugno. Ricevono il sangue dalle ARTERIE RENALI (diramazione dell’aorta). Peso: circa 120-170 gr solo 1% del peso coporeo!…. MA ricevono il 20% della gittata cardiaca!!! Cosi’ riescono ad avere un sufficiente apporto di O2 e nutrienti (bruciano il 16% di tutto l’ATP dell’organismo), ma anche di rimuovere velocemente i soluti e l’H2O non necessari. Il sangue “pulito” ritorna in circolo grazie alle VENE RENALI che si riversano nella VENA CAVA inferiore. Anatomia Macroscopica del RENE 2 regioni principali: CORTICALE:strato esterno rossastro MIDOLLARE:strato piu’ interno, striato e scuro Anatomia Macroscopica del RENE MIDOLLARE:suddivisa in regioni coniche (PIRAMIDI RENALI), dove in corrispondenza dei vertici delle piramidi si trovano le PAPILLE, in cui i tubuli (DOTTI COLLETTORI) riversano il loro contenuto all’interno dei CALICI MINORI che confluiranno nel CALICE MAGGIORE che andranno a formare la prima parte dell’URETERE. La PIRAMIDE renale e’ formata da milioni di subunita’ microscopiche, I NEFRONI, che sono le unita’ funzionali del rene e al cui interno avviene la filtrazione del sangue e la formazione dell’urina. Anatomia Microscopica del RENE NEFRONE: e’ un mini-rene, formato da 2 parti: corpuscolo renale (che filtra il sangue) e un tubulo renale attraverso cui passa il filtrato. Anatomia Microscopica del RENE CORPUSCOLO RENALE: e’ formato da 2 parti capsula di Bowman (struttura sferica) glomerulo (gomitolo di capillari) Nel GLOMERULO e’ dove avviene la filtrazione del sangue e dove prende origine il FILTRATO. Il sangue raggiunge il glomerulo attraverso l’arteriola afferente e, man mano che procede nei capillari un % di plasma privo di proteine filtra attraverso le pareti dei capillari all’interno della capsula di B grazie ad un processo definito :FILTRAZIONE GROMERULARE Il sangue che rimane, lascia il glomerulo grazie all’arteriola efferente. Anatomia Microscopica del RENE TUBULO RENALE: il filtrato che si forma nel corpuscolo renale, fluisce dalla capsula di B al tubulo renale - tubulo contorto prossimale - da qui il filtrato prosegue verso il tubulo retto prossimale e questo si svuota all’interno dell’ANSA DI HANLE (struttura a forcina) che si prolunga all’interno della midollare renale. ANSA DI HANLE: suddivisa in 3 parti -porzione discendente -porzione ascendente -porzione ascendente spessa Dall’ansa di H il liquido fluisce nel tubulo contorto distale (+ corto del prossimale), da qui nel tubulo connettore (dritto) che unisce il nefrone con il dotto collettore dove confluiscono molti tubuli e poi si svuotano nei calici minori Nefroni corticali e juxtamidollari Differiscono per la loro localizzazione La > parte sono CORTICALI che sono quasi interamente all’interno della corticale, solo la parte finale dell’ansa di H raggiunge la midollare JUXTAMIDOLLARI sono circa il 20% dei nefroni, il corpuscolo renale si trova in prossimita’ del confine tra la corticale e la midollare. Nei J, il glomerulo, il tubulo contorto prossimale e il distale sono situati nella corticale, mentre l’ansa di H penetra all’interno della midollare del rene. Anche se simili presentano importanti differenze funzionali. Entrambi partecipano alla formazione dell’urina, ma I J servono anche a mantenere un GRADIENTE osmotico all’interno della midollare renale. Apparato juxtaglomerulare Nel punto in cui il tubo distale e’ in contatto con le arteriole (aff. e eff.) presenta una struttura chiamata Apparato Juxtaglomerulare. E’ formato da 2 componenti: -macula densa (cell. epit. tubulari specializzate) -cellule granulari (cell. Juxt.) situate nella parete delle arteriole aff. ed eff. e nel loro citoplasma ci sono dei granuli che contengono la renina. L’ Apparato Juxtaglomerulare svolge una funzione essenziale nella regolazione del V e della P sanguigna. Apporto ematico arteria renale arterie segmentali arterie interlobari arterie arcuate arterie interlobulari Arteriola afferente Glomerulo Vena renale Vene interlobulari Vene arcuate Capillari Peritubulari Vasa Recta (avvolgono l’ansa di Henle) Arteriola efferente Processi di scambio renali Filtrazione: passaggio di plasma libero da proteine dai capillari glomerulari nella capsula di Bowman Riassorbimento: trasporto selettivo di molecole dal lume dei tubuli renali al liquido interstiziale esterno ai tubuli. Secrezione: trasporto selettivo di molecole dal liquido peritubulare al lume dei tubuli renali. Le molecole secrete derivano dal plasma dei capillari peritubulari Ecrezione: eliminazione di sostanze dall’organismo sotto forma di urina Filtrazione Glomerulare Corpuscolo RENALE Avviene grazie alle forze: idrostatica ed osmotica. Il filtrato all’interno della capsula di B. ricorda la composizione del plasma ma non ha le proteine. La parete della capsula di B e del tubulo pross. Sono formate da uno strato continuo di cellule epiteliali. Poi si ripiega per avvolgere I capillari glomerulari. Il filtrato glomer. deve attraversare 3 barriere prima di entrare nella capsula di B. -cellule endoteliali -Membrana basale -Cellule epiteliali (podociti) BARRIERA di FILTRAZIONE Nell’uscire dai capillari glomerulari, il filtrato passa tra i podociti (pori) e l’apertura e’ regolata da diaframmi Pressione di Filtrazione glomerulare La somma delle forze di Starling (osmotica e idrostatica) nel corpuscolo renale e’ chiamata : PRESSIONE DI FILTRAZIONE GLOMERULARE 4 Forze partecipano al processo di filtrazione Pressione idrostatica nel capillare glomerulare Pressione oncotica nella capsula di B Pressione idrostatica nella capsula di Bc Pressione oncotica glomerulare Pressione idrostatica nel capillare glomerulare PGC favorisce la filtrazione ed e’ = alla P sanguigna nel capillare (60mmHg), e’ + elevata rispetto ad altri capillari a causa della RESISTENZA dell’arteriola efferente che provoca un aumento della pressione a monte e una diminuzione a valle (come se si comprime un tubo di gomma) Pressione oncotica nella capsula di Bowman BC favorisce la filtrazione. Percio’ la pressione netta nel corpuscolo renale che favorisce la filtrazione in condizioni normali e’ = 60mmHg + 0mmHg = 60mmHg E’ dovuta alla presenza di soluti non permeanti. Le proteine sono il principale soluto che non puo’ muoversi tra plasma e capsula, ne deriva che la pressione oncotica e’ la forza osmotica esercitata dalla presenza delle proteine. Le proteine nello spazio interstiziale richiamano liquido nella capsula. Le proteine nella capsual di B e’ molto bassa percio’ in condizioni normali la BC puo’ essere trascurata. Pressione idrostatica nella capsula di Bowman PBC si oppone alla filtrazione E’ di circa 15 mmHg Questa pressione e’ notevolmente piu’ elevata della pressione idrostatica nel liquido interstiziale che circonda i capillari dato che il volume del liquido che filtra all’esterno dei capillari glomerulari viene “compresso” all’interno del ristretto spazio della capsula di B. Pressione oncotica glomerulare GC si oppone alla filtrazione E’ di circa 29 mmHg Percio’ la pressione netta che si oppone alla filtrazione in condizioni normali e’ = 15mmHg + 29mmHg = 44mmHg Questa pressione si oppone alla filtrazione poiche’ la presenza di proteine nel plasma tende a richiamare il filtrato dalla capsula di B al glomerulo. E’ piu’ elevata di quella che si trova in generale (25mmHg), questo perche’ il sangue che fluisce all’interno dei capillari glomerulari perde un grosso quantitativo di H2O in seguito alla filtrazione glomerulare e questo provoca un aumento della concentrazione di proteine. Velocita’ di filtrazione glomerulare (VGF) V di plasma filtrato nell’unita’ di tempo e’ circa 125 ml/min In condizioni normali, circa 625 ml di plasma fluiscono attraverso I reni al minuto. Domanda: in 24 h quanti L di plasma vengono filtrati? Frazione di filtrazione Frazione di V di plasma filtrato e’ circa 20% E’ dato dal VFG/velocita’ del flusso plasmatico renale VFG/fpr = 125/625 = 0.20= 20% REGOLAZIONE della velocita’ di Filtrazione Glomerulare 180 L/day entrano nei tubuli renali, ma vengono escreti solo 1.5 L di urina al giorno. Il 99% del liquido filtrato viene riassorbito. La VFG e’ cosi’ alta che un minimo cambiamento puo’ provocare delle variazioni enormi (per es. Un aumento del 10% del VFG porta ad un aumento di 18 L di filtrato). Il VFG e’ mantenuto costante grazie a : Controllo INTRINSECO Controllo ESTRINSECO Controllo INTRINSECO Pa Pa Glomerulare VFG Se la pressione arteriosa aumenta, porta ad un aumento di quella a livello dei vasi del glomerulo e conseguentemente aumenta la filtrazione glomerulare (l’opposto capita se la pressione arteriosa diminuisce) I reni possono tollerare variazioni della pressione arteriosa anche ampie (da 80 a 180 mmHg) con una moficazione minima del VFG Questo grazie a 3 meccanismi intrinseci: Controllo INTRINSECO Regolazione Miogenica della muscolatura liscia delle arteriole efferenti Feedback tubulo glomerulare Contrazione delle cellule del mesangio (cellule muscolari intorno ai capillari glomerulari) Regolazione della resistenza delle arteriole afferenti Modifica la permeabilita’ della barriera di filtrazione Controllo INTRINSECO Regolazione Miogenica della muscolatura liscia delle arteriole efferenti La muscolatura liscia della parete dell’arteriola afferente e’ sensibile allo stiramento e risponde contraendosi Controllo INTRINSECO Feedback Tubulo-glomerulare Una modificazione del VFG provoca una modificazione del flusso di liquido tubulare in corrispondenza della macula densa che modifichera’ la secrezione di sostanze parcrine (Renina) dalla macula stessa. Tali sostanze possono provocare la dilat o costriz dell’arteriola afferente che a sua volta modifichera’ VFG. La macula densa svolge la funzione di chemocettore, specializzato nel rilevare la concentrazione di cloruro di sodio nel liquido tubulare. Una riduzione di tale concentrazione viene percepita dalla macula densa come una riduzione della pressione arteriosa sistemica, poiché in questo caso, normalmente, l'escrezione urinaria di sodio si riduce. La macula densa invia quindi alle cellule iuxtaglomerulari dei segnali che portano a un aumento nella produzione di renina, innescando un meccanismo che porta infine all'aumento della pressione arteriosa. Controllo INTRINSECO Contrazione cellule del mesangio Simile a quello miogeno, con la sola differenza che ad agire sono le cellule del mesangio e non I vasi sanguigni. Cellule del Mesangio Controllo ESTRINSECO Per modificazione della MAP piu’ importanti (emorragia, eccessiva sudorazione) Se MAP si riduce sotto 80mmHg, anche VFG si riduce a causa della riduzione della pressione di filtrazione, questo provoca un aumento dell’attivita’ nervosa simpatica (barocettori) con contrazione della muscolatura liscia delle arteriole (aff e eff) con aumento della resistenza e VFG va giu’ e l’organismo riesce a conservare I liquidi. Riassorbimento Movimento di soluti filtrati e di H2O dal lume tubulare verso il plasma, senza questo fenomeno tutte le sostanze filtrate andrebbero perse, e’ un fenomeno VITALE!!!! Riassorbimento di soluti La > parte dei soluti vengono riassorbiti nel tubulo contorto prossimale e distale. Una sostanze per essere riassorbita deve muoversi attraverso 2 barriere: epitelio tubulare e l’endotelio capillare Riassorbimento di soluti 3 sostanze (X;Y;Z) non cariche Z: per diffusione (riassorb. passivo), percio’ la concentrazione di Z deve essere > nel liquido tubulare rispetto al plasma e l’epitelio tubulare e l’endotelio capillare devono essere permeabili nei suoi confronti Il riassorbimento di Z segue il riassorbimento dell’H2O, infatti mentre viene riassorbita H2O dal tubulo, la concentrazione di Z aumenta e questo gli permette di essere riassorbito. Un esempio e’ rappresentato dall’UREA Riassorbimento di soluti 3 sostanze (X;Y;Z) non cariche X e Y: entrambe trasportate attivamente ma con meccanismi diversi. Usano il trasporto attivo attraverso una membrana in associazione con il movimento passivo attraverso l’altra membrana Il trasportatore attivo (freccia rossa) per Y e’ nella membrana basolaterale, questo fa si che la concentrazione di Y all’interno della cellula sia bassa (grazie al trasporto attivo) e Y puo’ entrare per gradiente. Il trasportatore attivo (freccia rossa) per X e’ nella membrana apicale, e la trasportano all’interno della cellula aumentanto la concentrazione di X. Le proteine che trasportano X si trovano sulla membrana basolaterale e X si muove verso il liquido peritubulare per diffusione. Riassorbimento di H2O Il riassorbimento dell’H2O dipende dalla concentrazione dei soluti, si basa sulla differenza di osmolarita’. Nel momento in cui I soluti Y e X vengono riassorbiti attivamente si verifica un aumento dell’osmolarita’ del plasma. Pertanto l’H2O diffondera’ lungo il suo gradiente verso la regione a maggiore osmolarita’. In generale il riassorbimento dell’H2O segue quello dei soluti Riassorbimento di Glucosio Inizia attivamente mediante co-trasposrto con il Na attraverso la membrana apicale, seguito per diffusione facilitata attraverso la membrana basolaterale. Il glucosio e’ in genere completamente riassorbito, percio’ in condizioni di normalita’ il glucosio non e’ presente nelle urine. Riassorbimento di Glucosio Soglia Renale: concentrazione plasmatica di un soluto in corrispondenza della quale si verifica la comparsa del soluto stesso nelle urine Trasporto massimo: quando le proteine trasportatrici raggiungono la saturazione La comparsa di glucosio nelle urine avviene prima che si raggiunga la soglia, questo perche’ molte proteine trasportatrici sono gia’ sature Secrezione Le molecole si muovono dal plasma al tubulo renale aggiungendosi al filtrato. Si utilizzano meccanismi di trasporto simili a quelli per il riassorbimento con movimento opposto. Tra le sostanze che sono secrete attivamente dai tubuli renali vi sono gli ioni come il K e l’H, prodotti metabolici come la colina e la creatinina, sostanze estranee come la penicillina. BASSA ALTA Escrezione Processo tramite il quale I reni eliminano I soluti e l’H2O sotto forma di urina.La quantita’ che viene escreta in un determinato periodo di tempo e’ definita dalla regola: “le sostanze che entrano nel lume del tubulo renale vengono tutte escrete a meno che non vengano riassorbite” Quantita’ escreta= quella filtrata + quella secreta - quella riassorbita E = F + S -R Velocita’ di escrezione (mol/min) Dipende da 3 fattori: -carico filtrato -la velocita’ con la quale quel soluto viene secreto -la velocita’ con la quale viene riassorbito Escrezione VFG = 150 ml/min [plasmatica] = 0.08mmol/ml Soluto liberamente filtrabile Carico filtrato = VFG x [plasmatica]= 150ml/min x 0.08 mmol/ml= 12 mmol/min V escrezione = carico filtrato + v secrez - v riass.= 12 mmol/ml + 3 mmol/min - 6 mmol/min = = 9 mmol/min Escrezione L’effetto netto del “trattamento renale” (secr. o riass.) di un soluto puo’ essere determinato calcolando il suo carico filtrato e confrontando questo valore con la quantita’ di soluto escreta ogni minuto tenendo conto che: -se la quantita’ di soluto escreta ogni minuto e’ minore del carico filtrato, il soluto e’ stato riassorbito dai tubuli renali -se la quantita’ di soluto escreta ogni minuto e’ maggiore del carico filtrato, il soluto è stato secreto nei tubuli renali Clearence La velocita’ con la quale una sostanza viene escreta (L/hr). E’ una misura virtuale del volume di plasma da cui una sostanza viene completamente rimossa. Sapendo la quantita’ di una sostanza che viene escreta con le urine, la Clearence di quella sostanza dipende dal V di plasma che la conteneva Clearence = Velocita’ di escrezione / concentrazione plasmatica C = 540 mmol/hr = 6.75 L/hr 80 mmol/L Clearence 6.75 L di plasma sono un V virtuale…. L’organismo non contiene 6.75 L di plasma!! In realta’ I reni eliminano in 1 hr una quantita’ di sostanza uguale alla quantita’ che sarebbe stata contenuta in 6.75 L di plasma. Clearence = ci informa su come I reni trattano in modo differente le varie sostanze Se I reni producessero urine aventi la stessa composizione del filtrato glomerulare, la Clearence sarebbe la stessa per tutti I soluti nonostante la velocita’ di escrezione possa essere diversa per ognuno di essi. La clearence dei soluti ci descrive la maniera in cui l’escrezione urinaria influenza la concentrazione plasmatica di un soluto rispetto agli altre Es. Se l’urina contenesse = concentrazioni di K e Na, la velocita’ di escrezione sarebbe la stessa per I 2 ioni, ma la clearence del K sarebbe > perche’ la concentrazione plasmatica e’ molto + bassa. Utilita’ clinica della Clearence Si basa su 3 variabili: Concentrazione della sostanza nell’urina (Ux) Concentrazione della sostanza nel plasma (Px) Flusso urinario (V) cioe’ volume di urina prodotto nell’unita’ di tempo Velocita’ di escrezione = Ux x Vx Percio’ la Clearence sara’: Clearence = Ux x Vx / Px Ux e Vx possono essere calcolate prelevando un camione di urina; per Vx basta misurare il volume di urina raccolto in un certo tempo, e se lo divido per il tempo trascorso mi dira’ il FLUSSO urinario Es. Si producono 450 ml di urina in 1 hr. Il flusso urinario sara’ = 450 ml / 60min = 7.5 ml/min Supponiamo che la concentrazione di Na sia 15 mM e la concentrazione plasmtica sia 145 mM la clearence del Na (Can) sara’ (15mmol/L) (7.5ml/mi) / (145 mmol/L) = 0.78 ml/ml Calcolo della v di VFG La clearence ci aiuta a calcolare il VFG. Se una sostanza non e’ ne’ riassorbita, ne’ secreta e liberamente filtrata la sua quantita’ nelle urine deve essere uguale al carico filtrato.(in questo caso la sostanza viene rimossa completamente dal V di plasma filtrato, percio’ la clearence sara’ = a VFG). Es. INULINA Clearence del Glucosio La clearence ci dice se una certa sostanza ha subito un riassorbimento o una sescrezione, e dipendera’ da quale dei due processi prevale. -se la C della sostanza e’ > del VFG, la sostanza e’ secreta nei tubuli renali -se la C della sostanza e’ < del VFG, la sostanza e’ riassorbita nei tubuli renali La clearence e’ 0 perche’ il plasma “non viene ripulito” Minzione L’urina percorre I dotti collettori e raggiunge la PELVI renale e da qui attraverso l’URETERE raggiunge la VESCICA. Grazie a delle contrazioni periodiche del muscolo liscio della parete degli ureteri l’urina arriva alla vescica e la sua eliminazione e’ chiamata Minzione. La VESCICA contiene: Fibre muscolari lisce (muscolo detursore) che convergono nello sfintere uretrale interno (e’ una valvola che regola il deflusso dell’urina). Il flusso e’ controllato anche da un muscolo scheletrico, sfintere uretrale esterno. La MINZIONE e’ sotto il controllo sia volontario che involontario. Inizia con la contrazione del muscolo detrusore, rilasciamento del muscolo liscio dello sfintere uretrale interno e successivamente del muscolo scheletrico (sfintere esterno) Minzione Inizia con la contrazione del muscolo detrusore, rilasciamento del muscolo liscio dello sfintere uretrale interno e successivamente del muscolo scheletrico (sfintere esterno) Riassorbimento di H2O nel tubulo prossimale Il Na e’ il soluto + concentrato nel LEC e la > parte del Na viene riassorbito nel TP, se ne deduce che il Na e’ il soluto principalmente responsabile della generazione del gradiente osmotico che guida il riassorbimento dell’H2O. In generale, il Na e’ riassorbito per trasporto attivo dalla membrana basolaterale verso il liquido peritubulare. Il Na puo’ attraversare la membrana apicale con il cotrasporto con altre molecole. Il riassorbimento di H2O si realizza grazie all’osmosi Riassorbimento di H2O nel tubulo prossimale Il gradiente osmotico creato dal riassorbimento attivo di Na fa si’ che l’H2O segua I soluti In questo modo l’H2O crea un ulteriore gradiente osmotico per I soluti che possono attraversare passivamente la membrana (come l’UREA) Gradiente osmotico nella midollare All’interno del liquido interstiziale della midollare del rene e’ presente il gradiente osmotico della midollare (dalla superficie all’interno) Concentrazione controcorrente -tratto discendente dell’ansa di Henle permeabile all’H2O -tratto ascendente dell’ansa di Henle impermeabile all’H2O ed e’ dotato di meccanismi di cotrasporto Na, Cl, K. -controcorrente perche’ il liquido procede in direzione opposta tra I 2 tratti (ascendente e discendente) Gradiente controcorrente: note Il liquido che proviene dal tubulo prossimale e’ ISOSMOTICO con il liquido extracellulare (300mOsm), quello contenuto all’interno dell’ansa di Henle e’ IPEROSMOTICO, con valori al fondo che possono raggiungere concentrazioni di 1400mOsm Il liquido del tratto ascendente dell’ansa e’ IPOSMOTICO rispetto a quello del tratto discendente. Questo avviene perche’ nel tratto ascendente si verifica un costante riassorbimento di soluti non seguiti da H2O e pertanto, all’uscita dell’ansa il liquido che entra nel tubulo distale e’ decisamente IPOSMOTICO rispetto a quello extracellulare Ruolo dei vasa recta A causa dell’elevata osmolarita’, quando il sangue procede all’interno dei capillari, c’e’ la tendenza ad una fuoriuscita di H2O dai capillari stessi e l’ingresso dei soluti presenti nell’interstizio. La morfologia dei vasa recta (che accompagnano l’ansa in tutto il suo percorso) si oppone al flusso netto di soluti e di H2O Il decorso parallelo di capillari e tubuli previene la dispersione del gradiente osmotico. All’ingresso della midollare I capillari contengono sangue a 300mOsm ma durante il tragitto risentono delle forze osmotiche: In discesa c’e’ flusso di H2O dai capillari all’interstizio e di soluti in senso opposto In risalita si rimettono in equilibrio. Senza I vasa recta il gradiente osmotico verrebbe annullato sia dalla diluizione interstiziale (fuoriuscita di H2O) sia dalla rimozione dei soluti. Riassorb di H2O nel distale e collettore 70% dell’H2O viene riassorbita nei tubuli prossimali, 20% nei tubuli distali, 10% nei dotti collettori Nel tratto iniziale del distale il liquido ha una osmolarita’ di circa 150 mOsm (iposmotico rispetto al peritubulare) mano a mano che il liquido procede nel collettore, l’osmolarita’ del liquido nel lume e’ sempre minore dell’interstiziale, percio’ l’H2O dovrebbe uscire verso l’interstizio (riassorb). Le cellule epiteliali che rivestono il distale e il collettore hanno giunzioni serrate e non fanno passare H2O. Ma allora come si riassorbe l’H2O??? Riassorb di H2O nel distale e collettore L’H2O passa grazie alla presenza di proteine canale specifiche ACQUAPORINE, poste sulla membrana citoplamsatica. L’Acq. 3 e’ costitutiva, la 2 e’ indotta dall’ormone antidiuretico ADH. Se il rene deve conservare H2O il distale e il collettore divengono altamente permeabili all’H2O. Gia’ nel distale c’e’ un riassorbimento (110 vs 300) poi all’ingresso del collettore (300 vs 300) l’equilibrio viene mantenuto ma seguendo il gradiente presente nella midollare, e questo provoca un grosso riassorbimento di H2O. I soluti per essere escreti hanno bisogno di un minimo volume di H2O “PERDITA DI H2O OBBLIGATORIA”, circa 440 ml di H2O al giorno. La capacita’ di concentrare l’urina e’ data dalla lunghezza dell’ansa di Henle. Riassorb di H2O e ADH ADH o VASOPRESSINA ha la funzione di regolare la permeabilita’ all’H2O del tratto terminale del tubulo distale e del dotto collettore. ADH secreto nell’IPOFISI posteriore. Stimola la sintesi di Acq-2 e l’inserimento di questa proteina canale nella membrana apicale. Senza ADH l’H2O non passerebbe. La concentrazione plasmatica regola il riassorbimento (inducendo o meno la sintesi di Acq-2. Regolazione dell’ADH Variazione dell’osmolarita’ extracellulare (osmocettori nell’ipotalamo) Variazione del V e della pressione sanguigna ( barocettori nell’ipotalamo) Bilancio del Na Essendo il + importante soluto del LEC, per mantenere costante l’osmolarita’ del LEC, deve essere finemente regolato. Il Na viene filtrato e riassorbito ma non secreto; la regolazione del Na avviene durante il riassorbimento. Il Na e’ attivamente trasportato in tutti I segmenti tubulari nei quali e’ riassorbito, grazie alle pompe Na/K, e di conseguenza entra passivamente dal liquido tubulare. Prossimale Distale L’ingresso di Na nelle cellule dei tubuli e’ promosso da proteine trasportatrici presenti nella membrana apicale. Bilancio del Na I due processi sono simili ma differiscono nel meccanismo di trasporto di Na attraverso la membrana apicale. Nel tubulo distale il Na entra nelle cellule epiteliali mediante 2 meccanismi (cotrasporto con il Cl e diffusione facilitata attraverso I canali per il Na. Il riassorbimento di Na nel tubulo distale e’ spesso accoppiato alla secrezione di K e questo minimizza I cambiamenti di potenziale elettrico attraverso le pareti dei tubuli. Prossimale Distale Aldosterone Ormone steroideo secreto dalla corticale del surrene. Regola il riassorbimento di Na e la secrezione di K. Si lega a specifici recettori citoplasmatici nelle cellule dei tubuli distali e dei dotti collettori, aumentando il numero di canali aperti per il Na. Stimola anche la sintesi di pompe Na/K, aumentandone la presenza nella membrana In questo modo riesce ad aumentare simultaneamente il riassorbimento di Na e la secrezione di K. L’aldosterone e’ controllato dal sistema reninaangotensina-aldosterone SRAA. SRAA Le cellule granulari delle arteriole afferenti secernono RENINA in conseguenza di un abbassamento di Na. La Renina non e’ un ormone, ma un enzima proteolitico che scatena una serie di reazione il quale esito finale e’ la secrezione di Aldosterone. ACE: enzima convertente l’angiotensina (convertasi) presente principalmente nei polmoni Angiot.II azione vasocostrittrice e stimolazione del rilascio di Aldosterone QuickTime™ and a decompressor are needed to see this picture. ANGIOTENSINA 4 diversi meccanismi per aumentare la pressione arteriosa 1) Stimolazione della vasocostrizione delle arteriole sistemiche con aumento della resistenza periferica totale e percio’ della pressione 2) Stimolazione della secrezione di Aldosterone con riassorbimento di Na e quindi di H2O nel rene 3) Stimolazione della secrezione di ADH da parte dell’Ipofisi e conseguente aumento del riassorbimento di H2O, V circolante e quindi della pressione arteriosa 4) Attivazione del centro della sete, con conseguente induzione dell’assunzione di H2O, aumento del V circolante e della pressione arteriosa. SRAA aumenta la pressione arteriosa, percio’ la sua riduzione della pressione e’ uno stimolo per l’attivita’ SRAA. ANGIOTENSINA 4 diversi meccanismi per aumentare la pressione arteriosa Una riduzione della MAP induce una riduzione del VFG che associata al riassorbimento di Na e Cl nel prossimale e nel tratto ascendente dell’ansa , produrra’ una riduzione marcata della concentrazione di Na e Cl nel distale. Questo e’ un forte stimolo per le cellule della macula densa che inviano segnali specifici alla cellule juxtagl, stimolandone la secrezione di renina.