Miopia
Lucio Buratto
I difetti della vista
I difetti
della vista
Miopia
Ipermetropia
Astigmatismo
Presbiopia
Centro Ambosiano Oftalmico
www.camospa.it
Cataratta
!
i
t
a
m
r
fo
InLucio
Buratto
FABIANO GRUPPO EDITORIALE
FABIANO EDITORE
Copyright 2012
Lucio Buratto
http://www.buratto.com
Centro Ambrosiano Oftalmico
CAMO Spa
P.za Repubblica 21 - 20124
Milano (MI)
Tel 02.6361191 - [email protected]
http://www.camospa.it
Editore, Impaginazione e stampa:
FGE Srl - Reg. San Giovanni 40 - Canelli (AT)
Realizzato grazie al contributo educazionale di
Prefazione
Internet è oramai un mondo virtuale che viene reso sempre più reale
per il grande uso che ciascuno di noi ne fa ogni giorno.
Qualunque cosa ci serva, da un biglietto aereo ad un ricordo di storia,
ad un’informazione scientifica, digitando qualche parola chiave, riusciamo ad ottenere una o più pagine di risposta al nostro problema.
Ma è sempre vero ed esatto ciò che noi leggiamo su internet? Chi
ha scritto quel testo? Un competente o un operatore del motore di
ricerca?
Fino a che punto è aggiornata la notizia? …insomma, possiamo fidarci
veramente di ciò che internet riporta?
Nella maggior parte dei casi sì.
Ma forse quando ci si addentra nel mondo della Scienza e della Medicina in particolare, sapere chi è l’Autore del testo o comunque avere
delle garanzie sulla veridicità delle informazioni può essere importante.
3
I difetti della vista
Lucio Buratto
Tutto questo perché qualche volta le nostre scelte possono essere
fortemente influenzate dal fattore internet.
Avere realizzato un volume completo e molto esauriente per i lettori
di eBook sui difetti della vista, vuole rispondere al principio della corretta e completa informazione che un paziente, ma in fondo ciascuno
di noi, vuole avere sul suo problema di salute, prima di affrontare la
visita dallo Specialista.
Arrivare informati, ci darà infatti una certa tranquillità, la possibilità
di discutere col medico con miglior cognizione di causa, insomma di
affrontare tutto più serenamente.
ISTRUZIONI PER LA LETTURA
Questo volume è strutturato in una serie di capitoli che conducono il
lettore, anche il più attento e meticoloso, in un percorso informativo
e culturale, secondo un criterio logico e progressivo.
Nel capitolo 1, partendo dall’anatomia dell’apparato visivo si passa
alle informazioni sulle principali metodiche di esami strumentali che
vengono eseguiti nel corso di una visita oculistica.
Nei successivi, il 2 per la miopia, il 3 per l’ipermetropia, il 4 per l’astigmatismo, il 5 per la presbiopa si trovano le principali informazioni
sulle caratteristiche di ciascun difetto di vista, con alcune considerazioni riferite alle implicazioni che quell’errore refrattivo può produrre
nella vita di ogni giorno.
A seguire viene affrontato il problema della loro correzione, sulla base
delle più recenti innovazioni tecnologiche, sia nel campo dei laser che
della chirurgia vera e propria e di ogni tecnica e procedura vengono
spiegati i passaggi fondamentali, in modo da fornire un’ informazione,
dettagliata e completa.
4
I difetti della vista
Lucio Buratto
Per facilitare lo scopo informativo, in ciascun capitolo, miopia, ipermetropia e astigmatismo, è stata appositamente e volutamente ripetuta una serie di informazioni sulle unità laser e sugli esami pre operatori, per evitare che il lettore vada a ricercare queste notizie di taglio
tecnico altrove: nel capitolo che egli sta consultando troverà tutto ciò
che gli serve per conoscere meglio il suo difetto rifrattivo.
Nel capitolo finale si descrive la chirurgia della cataratta, l’intervento
più frequentemente eseguito sugli per gli occhi. Su questo argomento
si sono avute di recente notevolissime innovazioni, sia per l’uso del
laser a femtosecondi che per la possibilità di utilizzare cristallini artificiali con differenti e molteplici caratteristiche ottiche che consentono, per chi lo desidera, di correggere anche un preesistente difetto
visivo di miopia, astigmatismo, ipermetropia e presbiopia.
Tante pagine, da leggere con attenzione, cercando l’argomento di
proprio interesse, per avere un’informazione seria, completa ed aggiornata, frutto di una lunga e costante attività professionale, vissuta
all’insegna della novità e dell’aggirnamento continuo, ma anche della
correttezza verso il paziente.
Vittorio Picardo
Primario Oculista
Roma
5
Sommario
Prefazione 3
Anatomia dell’apparato visivo e visita oculistica
7
Miopia72
I dubbi del paziente
149
Questionario164
Biografia del dr. Lucio Buratto
167
Centro Ambrosiano Oftalmico: Principali attività
170
6
Anatomia
dell’apparato visivo
e visita oculistica
Anatomia
Tutti gli organi di senso sono disposti alla periferia dell’organismo e
mettono l’uomo in relazione col mondo esterno; tramite questi organi l’uomo è in grado di conoscere le proprietà fisiche degli oggetti e
dell’ambiente nel quale vive.
I sensi sono la principale, se non probabilmente l’unica sorgente per la
elaborazione delle idee; sono quindi essenziali per gli atti della psiche.
Inoltre sono delle vere e proprie sentinelle avanzate che proteggono indicando i pericoli da cui difendersi volontariamente o per reazione riflessa.
Le informazioni che arrivano agli organi di senso vengono trasportate
al cervello che le elabora trasformandole così in sensazioni; si hanno
così sensazioni tattili, gustative, olfattive, uditive e visive.
Il senso della vista reagisce alla luce e ci dà informazioni su forma, grandezza, distanza e colore degli oggetti luminosi o illuminati e non solo questo.
7
I difetti della vista
Lucio Buratto
Figura 1. Bulbo oculare in sezione
Figura 2.
Bulbo oculare
nell’orbita
8
I difetti della vista
Lucio Buratto
Il fulcro del senso della vista è il globo o bulbo oculare, ma per avere
le sensazioni visive sono necessari anche gli annessi oculari e le vie
nervose; l’apparato visivo comprende quindi gli annessi, il bulbo oculare e le vie nervose.
Gli annessi oculari sono: orbita, muscoli extraoculari, palpebre, apparato lacrimale, congiuntiva
Orbita
Si tratta di una struttura ossea a forma conica con l’apice rivolto posteriormente. Essa contiene il bulbo oculare, i muscoli extraoculari, il
grasso orbitario ed altre strutture.
L’orbita ha essenzialmente una funzione protettiva per il bulbo oculare; essa è legata anche ai tessuti molli presenti nell’orbita e al sopracciglio (Figure 1 e 2).
Muscoli extraoculari
Sono sei muscoli di tipo
striato che fanno muovere
il bulbo oculare nelle varie
direzioni di sguardo: sono il
piccolo obliquo ed il grande
obliquo, il retto superiore,
il retto inferiore, il retto laterale ed il retto mediale.
I muscoli di ciascun occhio
lavorano in modo complementare in maniera da
tenere sempre i due occhi
in una posizione per cui Figura 3. Bulbo oculare e muscoli extraoculari addetimmagini sostanzialmente ti al movimento degli occhi
uguali di oggetti cadono
su punti corrispondenti della retina (la membrana visiva dell’occhio).
Nell’orbita esiste anche un settimo muscolo, l’elevatore della palpebra,
che, come dice il nome, fa elevare la palpebra superiore (Figura 3).
9
I difetti della vista
Lucio Buratto
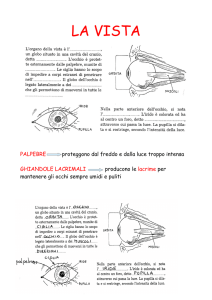
Figura 4. Struttura della palpebra
E
F
G
A. Muscolo orbicolare
B.Ghiandole di Meibomio
C. Canale della ghiandola di Meibomio
D.Ciglia con ghiandoline di Zeiss
E.Muscolo elevatore della palpebra
F.Congiuntiva
G.Cute
B
A
C
D
Palpebre
Esistono una palpebra superiore ed una inferiore; hanno la funzione
di proteggere il bulbo oculare.
A questa funzione partecipano attivamente anche le ciglia.
Dall’esterno all’interno le palpebre sono formate da uno strato cutaneo, da uno strato muscolare e da uno fibroso (tarso); quest’ultimo è
ricoperto dalla congiuntiva.
I muscoli della palpebra sono il muscolo orbicolare che serve a serrare
le palpebre, il muscolo elevatore che alza la palpebra superiore e il
muscolo di Muller; quest’ultimo muscolo è formato da fibre lisce ed è
presente in entrambe le palpebre di ciascun occhio, per quasi tutta la
loro larghezza.
10
I difetti della vista
Lucio Buratto
Quello della palpebra superiore favorisce la sospensione elastica della
palpebra e serve a regolare l’ampiezza della rima palpebrale; quello della palpebra inferiore induce un abbassamento della stessa (Figura 4).
Apparato lacrimale. Percorso delle lacrime
L’apparato lacrimale comprende la ghiandola lacrimale principale, le
ghiandole lacrimali accessorie e le vie di deflusso.
La ghiandola lacrimale principale si trova posizionata nella zona
supero-temporale ed anteriore dell’orbita.
Le ghiandole lacrimali accessorie si trovano nello spessore delle palpebre.
Le vie di deflusso iniziano con i puntini lacrimali, superiore ed inferiore; essi si trovano sul bordo palpebrale superiore ed inferiore al
limite palpebrale verso il naso; si continuano con i canalini lacrimali
che sboccano nel sacco lacrimale; da qui parte il canale lacrimale che
termina nella cavità nasale inferiore.
La funzione della lacrime è di proteggere, nutrire e bagnare la cornea.
Esistono sostanzialmente due tipi di secrezione lacrimale.
C’è una secrezione lacrimale di base dovuta alle ghiandole lacrimali accessorie; essa serve per formare il film lacrimale che protegge
il bulbo e che lo tiene lubrificato; il film lacrimale che riveste, come
protezione, la superficie del bulbo oculare presenta tre strati quello
superficiale lipidico, quello intermedio acquoso e quello profondo, a
contatto con la cornea, mucoso.
C’è poi una secrezione lacrimale riflessa dovuta alla ghiandola lacrimale principale; essa viene stimolata da diversi fattori: emozioni, sbadiglio, riso, paura, secchezza oculare, corpi estranei, luce intensa etc.
Perché le lacrime possano svolgere adeguatamente la loro funzione di
protezione del bulbo, di nutrimento della cornea e di mezzo ottico è
necessario che esse siano “a posto” sia da un punto di vista quantitativo sia da un punto di vista qualitativo.
Una riduzione delle lacrime può causare secchezza oculare, che induce
non pochi disturbi. Ci può essere una riduzione in toto della secrezione
di liquido lacrimale oppure ci può essere una riduzione del solo strato
lipidico del film lacrimale: ciò causerà una evaporazione maggiore della
componente acquosa e quindi una riduzione generale della lacrima.
11
I difetti della vista
Lucio Buratto
Figura 5. Vie lacrimali
B
D
A. Puntino lacrimale inferiore
B.Puntino lacrimale superiore
C.Canali lacrimali
D.Sacco lacrimale che va a scaricare
le lacrime nel naso
D.Dotto naso-lacrimale
C
A
E
Una riduzione dell’ammiccamento, ad es. negli addetti ai videoterminali, avrà lo stesso effetto: un aumento della evaporazione del liquido lacrimale; la riduzione della sola componente acquosa lascia una lacrima
densa che non consente di lubrificare adeguatamente il bulbo oculare.
All’opposto dell’occhio secco, possiamo avere l’occhio lacrimoso; ciò
può dipendere da una eccessiva produzione di lacrime da parte delle
ghiandole lacrimali oppure da un insufficiente deflusso dovuto da una
ostruzione parziale o completa delle vie lacrimali per cui le lacrime
non possono defluire nelle cavità nasali e rigurgitano dal canalino lacrimale all’esterno (si parla in tal caso di epifora) (Figura 5).
Congiuntiva
Si tratta di una membrana mucosa trasparente che inizia al limbus, la
periferia della cornea, e copre la sclera riflettendosi – in questo modo
forma un fornice - a ricoprire la superficie posteriore delle palpebre.
Si parla quindi di congiuntiva bulbare, del fornice e palpebrale.
12
I difetti della vista
Lucio Buratto
G
Figura 6. Vie lacrimali
A.La cornea
B.L’iride
C.Il corpo ciliare
D.Cristallino
E.Le fibre zonulari
F. Il nervo ottico
G.La retina
H.I vasi retinici
D
H
B
F
A
E
C
Bulbo oculare
Si tratta di uno sferoide del peso di 7-7.5 grammi, delimitato da tre
membrane concentriche; dall’esterno all’interno abbiamo: la tunica
fibrosa, quella vascolare e quella nervosa.
La tunica fibrosa nel suo sesto anteriore è formata dalla cornea, che è
trasparente e permette di vedere la pupilla e l’iride; gli altri 5/6 sono
formati dalla sclera, che appare bianca ed è ricoperta dalla congiuntiva.
L’iride, che delimita il forame pupillare, e che noi possiamo vedere
attraverso la cornea, è la parte anteriore della tunica vascolare o uvea.
L’iride si continua posteriormente nel corpo ciliare, che, a sua volta, si
continua nella coroide.
La tunica nervosa prende il nome di retina e ricopre internamente la
tunica vascolare, ma l’unica parte della tunica nervosa che contiene i
recettori visivi è quella che corrisponde alla coroide
ed è la retina propriamente detta.
All’interno del bulbo si distinguono tre cavità: la camera anteriore posta tra cornea anteriormente ed iride e cristallino posteriormente; la
camera posteriore delimitata anteriormente dall’iride e posteriormente dal cristallino: queste due camere contengono entrambe un liquido
chiamato umore acqueo e sono divise dal forame pupillare e poi c’è
13
I difetti della vista
Lucio Buratto
la camera vitrea posta dietro il cristallino che contiene l’umore vitreo
(gelatinoso) che è a contatto con la retina.
Procedendo dal davanti all’indietro, cornea, umore acqueo, cristallino
ed umore vitreo sono i mezzi diottrici dell’occhio, gli unici trasparenti
(Figura 6).
Cornea
Si tratta di una struttura trasparente, simile ad un vetro di orologio;
ha spessore di circa mezzo millimetro (tra 500 e 540 micron cioè millesimi di millimetro); un diametro di 12 mm in orizzontale e di 11 mm in
verticale. Il raggio di curvatura della superficie anteriore è di 7,7-7,8
mm, quello della superficie posteriore è di 6,5 mm circa.
La sua struttura è composta da cinque strati che, dall’esterno all’interno sono: epitelio, membrana di Bowman, stroma, membrana di Descemet ed endotelio.
A
B
Figura 7. Strati della cornea
A.Epitelio
B.Membrana di Bowman
C.Stroma
D.Membrana di Descemet
E.Endotelio
D
C
E
14
I difetti della vista
Lucio Buratto
L’orlo corneale o bordo corneale si chiama limbus sclero-corneale; si
tratta di un’area anulare di circa 1,0 mm di larghezza che fa da passaggio verso la sclero-congiuntiva; il limbus è molto importante come
area di produzione di cellule staminali corneali.
Una cornea con un raggio di curvatura della superficie anteriore di
7,7 mm ha un potere diottrico di 43,8 diottrie; una cornea con raggio
di curvatura di 8,0 mm ha invece un potere diottrico che si abbassa a
42,2 diottrie; in pratica il raggio di curvatura è inversamente proporzionale al potere diottrico della cornea: maggiore è il raggio di curvatura minore il potere diottrico e viceversa.
La cornea è il tessuto oculare che viene trattato con il laser ad eccimeri per correggere la miopia ed anche gli altri difetti rifrattivi; con il
trattamento laser si modifica il potere diottrico corneale, modificando
così il potere diottrico totale oculare arrivando alla correzione del difetto visivo (Figura 7).
Nella LASIK l’epitelio e la Bowman rimangono illese perché si forma un lembo corneale che poi viene riposizionato sullo stroma che
è il tessuto che viene invece trattato. Nella PRK invece si esegue la
rimozione meccanica dell’epitelio, si tratta la Bowman e lo stroma superficiale: l’epitelio si riforma pian piano in alcuni giorni a partire dal
limbus, mentre la membrana di Bowman viene sostituita da tessuto
fibroso/connettivo.
Il tessuto stromale “portato via” dal laser nella PRK (non nella Lasik)
ha una moderata tendenza a ricrescere, soprattutto negli strati stromali superficiali; per questo motivo nella PRK è necessario un trattamento con colliri a base di cortisone che rallentano o bloccano la
proliferazione di nuovo tessuto (la ricrescita del tessuto annullerebbe
parzialmente o totalmente l’effetto del laser).
Sclera
Essa è composta, come lo stroma corneale, da fibre collagene, ma la
disposizione delle stesse è diversa, per cui la sclera non è trasparente.
Alla sclera si inseriscono i tendini dei muscoli extraoculari e vi sono i
forami di entrata del nervo ottico e delle altre strutture nervose (nervi) e vascolari (arterie e vene) che arrivano al bulbo oculare.
15
I difetti della vista
Lucio Buratto
Dall’arteria oftalmica si stacca l’arteria centrale della retina che serve
per l’irrorazione degli strati più interni della retina.
Esiste poi un sistema di arterie che servono per irrorare l’uvea ed anche per nutrire indirettamente gli strati esterni della retina.
Uvea
Comprende l’iride (la porzione che dà il colore agli occhi); si tratta di
un tessuto al cui interno si trovano i muscoli dilatatore e costrittore
della pupilla. Coi suoi movimenti l’iride riduce o dilata il forame pupillare permettendo all’occhio di adattarsi alle differenti condizioni di
luce ambientale.
L’iride risulta colorata in base alla quantità di pigmento contenuta e
da ciò dipende il colore degli occhi; la pupilla viceversa appare nera
perché l’occhio dall’interno non riflette la luce.
L’iride si continua con il corpo ciliare; si tratta di una struttura a sezione grossolanamente triangolare contenente i muscoli accomodativi,
cioè quei muscoli che, agendo sul cristallino, permettono di mettere
a fuoco gli oggetti vicini o lontani; ciò viene ottenuto per il tramite
delle fibre zonulari (la zonula dello Zinn) che si attaccano alla lente
cristallina o cristallino.
La contrazione dei muscoli ciliari mette in tensione o rilascia le fibre zonulari e ciò fa modificare la curvatura del cristallino permettendo la messa a fuoco alle diverse distanze; si tratta della cosiddetta accomodazione.
La presbiopia, cioè l’incapacità dovuta all’età di mettere a fuoco gli
oggetti vicini è dovuta al fatto che il cristallino perde la capacità di
modificare la sua curvatura col passare del tempo.
Il corpo ciliare si continua posteriormente con la coroide; si tratta di
una struttura formata essenzialmente da vasi; serve per la nutrizione
degli strati esterni della retina.
Pupilla
L’iride è una struttura che si restringe o si dilata; la pupilla è il forame
situato centralmente ad essa.
Si parla di miosi quando c’è un restringimento della pupilla per azione
del muscolo costrittore dell’iride.
16
I difetti della vista
Lucio Buratto
Si parla di midriasi quando c’è un ampliamento della pupilla per azione del muscolo dilatatore dell’iride.
La pupilla si riduce di diametro alla luce (riflesso pupillare fotomotore) mentre si dilata al buio.
La pupilla si restringe, cioè riduce di diametro in automatico anche
con la convergenza (riflesso pupillare per vicino).
Invece fattori emotivi, tipo uno spavento improvviso, possono causare
dilatazione della pupilla.
Produzione dell’umore acqueo
A livello del corpo ciliare esistono i processi ciliari a livello dei quali si
produce l’umore acqueo; questo liquido è il principale determinante
della pressione del bulbo oculare.
L’umore acqueo qui prodotto entra in camera posteriore raggiunge
il forame pupillare e da qui passa in camera anteriore; dalla camera
anteriore l’umore acqueo defluisce verso l’angolo della camera e attraverso il trabecolato, una specie di tessuto spugnoso, raggiunge le vene
episclerali fuoriuscendo in questo modo dal bulbo oculare; dalle vene
episclerali il liquido arriva poi nel flusso sanguigno.
Un bulbo oculare contiene circa 100-400 mm cubici di umore acqueo.
In condizioni normali la quantità di umore acqueo prodotta è in equilibrio con la quantità che defluisce dall’occhio: in questo modo la pressione intraoculare rimane costante.
La pressione oculare è fondamentale nel mantenere una determinata
consistenza al bulbo oculare e sicuramente è necessaria per mantenere la corretta disposizione delle strutture rifrattive del bulbo.
Se viene meno la pressione oculare, il bulbo si “affloscia”, se essa aumenta oltre il normale ci possono essere dei danni ad alcune strutture
del bulbo (si parla allora di glaucoma).
La pressione oculare aumenta perché il deflusso di umore acqueo non
compensa più completamente la sua produzione. Ciò può succedere
attraverso due meccanismi: 1) aumento della produzione di umore
acqueo; 2) riduzione del deflusso di umore acqueo.
Dei due meccanismi il più comunemente in gioco è il secondo. Si ritiene che per modificazioni indotte dall’età o per l’uso di cortisone o per
17
I difetti della vista
Lucio Buratto
B
A
I
H
G
E
D
C
F
Figura 8. Strutture
principali della porzione
anteriore dell’occhio
A.La cornea
B.L’iride
C.Il cristallino
D.Le fibre zonulari che
sostengono il cristallino
E.Il corpo ciliare che tra
l’altro produce l’umore
acqueo
F. Percorso dell’umore
acqueo
G.Il trabecolato da cui esce
l’umore acqueo
H.Il canale di Schlemm
I. La congiuntiva e al di
sotto la sclera
traumi o altre cause il trabecolato perda la sua elasticità e quindi la
sua capacità di far passare e far defluire l’umore acqueo (Figura 8).
Cristallino
Si tratta di una struttura solida, trasparente, senza vasi o nervi; ha la
forma di una lente biconvessa, ortogonale all’asse ottico; ha la funzione di far convergere la luce sulla retina e di mettere a fuoco alle varie
distanze.
In esso si possono distinguere una capsula di rivestimento una corteccia ed un nucleo centrale.
Quando il cristallino perde di trasparenza si parla di cataratta.
Un tempo dopo l’asportazione del cristallino catarattoso il paziente
doveva usare un occhiale per correggere il difetto visivo; oggi si impianta un cristallino artificiale.
Attualmente l’intervento di cataratta consiste nell’aprire la parte
anteriore della capsula del cristallino, rimuovere la corteccia ed il
nucleo, lasciando in sede la capsula posteriore con le connessioni
18
I difetti della vista
Lucio Buratto
al corpo ciliare. La IOL (= cristallino artificiale) viene inserita nella posizione naturale del cristallino, all’interno della capsula, cioè
nella sua sede naturale.
Retina
Nella retina si distinguono due foglietti, quello più interno nervoso,
la retina propriamente detta, e quello più esterno pigmentato, aderente all’uvea.
Nella retina nervosa si distinguono genericamente tre strati: strato
dei fotorecettori, coni e bastoncelli; strato delle cellule bipolari, che
sono il primo neurone afferente; strato delle cellule ganglionari, che
sono il secondo neurone afferente: gli assoni di queste cellule vanno a
formare le fibre del nervo ottico.
La retina quindi, contenendo fotorecettori, è sensibile agli stimoli luminosi; i fotorecettori ricevono lo stimolo luminoso e lo passano alle
cellule bipolari che a loro volta lo trasmettono alle cellule ganglionari
i cui prolungamenti formano il nervo ottico, la cui testa si chiama papilla ottica; da essa iniziano le vie ottiche.
Le fibre ottiche provengono per 2/3 dalla retina periferica e per 1/3 dalla
regione maculare; la regione maculare contiene solo coni che sono i recettori per i colori e che sono funzionanti in condizioni di luce; il resto
della retina contiene prevalentemente bastoncelli che sono i recettori
usati in condizioni di bassa illuminazione; essi servono per distinguere i
vari gradi di luce e buio e non per la visione dei colori.
I bastoncelli contengono come pigmento visivo la rodopsina; i coni
invece contengono la iodopsina e ve ne sono di tre tipi: per il rosso,
per il verde, per il blu.
Il foglietto esterno della retina è fortemente attaccato alla coroide, da
cui riceve nutrimento, mentre è meno aderente al foglietto interno,
che è molto aderente viceversa al corpo vitreo.
Una rottura del foglietto interno può essere seguita da un distacco
di tale foglietto da quello esterno per trazione della gelatina vitreale; se poi il vitreo è liquefatto può entrare nella rottura ed allargarla
ingrandendo sempre di più il distacco del foglietto interno da quello
esterno: questo è il distacco di retina che in realtà non è un distacco
19
I difetti della vista
Lucio Buratto
A
B
C
Figura 9. (a sinistra)
Cellula della retina:
un cono, cioè un
fotoricettore
Figura 10. (a destra)
Più cellule retiniche
D
E
F
A.Strato fibre nervose
B.Cellule ganglionari
C.Strato plessiforme
interno
D.Strato dei nuclei
E.Strato plessiforme
esterno
F.Coni
G.Strato dell’epitelio
pigmentato
H.Membrana di
Bruch
G
H
della retina dalla coroide, ma il distacco del suo foglietto interno da
quello esterno (Figure 9 e 10).
Considerando invece la superficie della retina possiamo distinguere
una zona centrale del diametro di circa 5 mm e una zona periferica.
Nella porzione centrale si riscontra una zona di 3,0 mm di diametro che
si chiama macula lutea (lutea perché è presente un pigmento giallo);
centralmente si trova la fovea (1,5 mm di diametro), che ha al centro la
foveola (0,3 mm di diametro); la zona della fovea è priva di vasi.
La fovea è formata solo da coni e non ha bastoncelli; si tratta dell’unica zona della retina che permette di vedere i 10/10; basta spostarsi
anche di pochissimo fuori da questa area affinché la retina, pur sana e
20
I difetti della vista
Lucio Buratto
funzionante, sia capace di vedere solo 1-2/10. Possiamo quindi capire
quanto sia importante questa area retinica.
La fovea, essendo di dimensioni ridotte, avendo una nutrizione indiretta (dai vasi coroideali) ed essendo sottile può andare incontro
più facilmente del resto della retina a inconvenienti legati a problemi
circolatori e, se si altera comporta gravi problemi di vista. Classico è il
caso della DMLE o Degenerazione Maculare Legata all’Età.
Vie ottiche
Le vie ottiche iniziano con il nervo ottico. I due nervi, il destro e il sinistro, si incrociano nel chiasma e da qua si continuano nei tratti ottici.
Le fibre nervose poi arriveranno alla corteccia occipitale.
Il nervo ottico ha una lunghezza di 35-55 mm (in media 1,0 mm intraoculare, 25-30 mm intraorbitario, 20 mm extraorbitario) dalla retina
al chiasma. Il diametro del nervo ottico aumenta da 1,5 mm a 3-4 mm,
perché uscendo dal bulbo oculare le fibre del nervo si rivestono della
guaina mielinica.
Gli assoni cioè le fibre nervose che lo compongono sono in numero di
1,2 milioni per ciascun nervo ottico; dove il nervo ottico arriva al bulbo dà origine ad una formazione rotondeggiante che si chiama disco
ottico o papilla ottica.
Chiasma ottico: si tratta di una formazione a forma di X situata posteriormente al nervo ottico all’interno del cranio. A livello del chiasma si
incrociano le fibre ottiche dei due nervi ottici.
Tratto ottico: formato dalle fibre ottiche in partenza dal chiasma raggiunge il corpo genicolato laterale posto a lato del talamo.
Radiazioni ottiche: sono l’insieme delle fibre ottiche che partono dal
corpo genicolato laterale e arrivano alla scissura calcarina della corteccia occipitale.
La funzione visiva
Tutta la struttura anatomica descritta serve per il senso della vista.
Per capire come funziona l’occhio, basta comprendere come funziona
una macchina fotografica.
In una macchina fotografica la luce esterna passa attraverso una aper21
I difetti della vista
Lucio Buratto
A
A
B
B
D
C
D
E
E
F
F
Figura 11. Vie ottiche:
come le immagini arrivano al cervello
A.Bulbi oculari
B.Nervo ottico
C.Chiasma ottico con
incrocio delle fibre
nervose
D.Tratto ottico
E.Radiazioni ottiche
F. Corteccia visiva cerebrale
tura che si chiama diaframma; una lente fa convergere questa luce su
una pellicola sensibile alla luce che viene impressionata.
Nell’occhio il diaframma attraverso cui passa la luce si chiama pupilla;
la luce viene poi fatta convergere dal cristallino e la retina è la “pellicola” fotosensibile.
Come per gli altri sensi, anche per il senso della vista la sensazione si
forma a livello del cervello.
Quindi per vedere, tutto il sistema visivo deve funzionare, non basta
che funzioni l’occhio.
Quando la luce, dopo essere passata attraverso la cornea, la pupilla, il
cristallino e il corpo vitreo, raggiunge i fotorecettori (neuroni speciali) della retina, provoca una reazione chimica e fisica che a sua volta
genera un impulso nervoso. E questo, attraverso minuscole fibre che
22
I difetti della vista
Lucio Buratto
vanno a formare il nervo ottico, arriva al cervello. Qui gli impulsi nervosi vengono rielaborati da un’apposita area di corteccia cerebrale e
si ha la vera e propria formazione dell’immagine.
Il cervello riceve da ciascun occhio un’immagine dell’oggetto che viene guardato, ma le fonde in una immagine unica, la cosiddetta visione
binoculare singola (Figura 11).
In un occhio privo di difetti le immagini di un oggetto posto all’infinito
sono direttamente a fuoco sulla retina, senza che l’occhio debba fare
sforzi per metterle a fuoco.
Viceversa per mettere a fuoco oggetti vicini deve intervenire l’accomodazione cioè un riflesso; in pratica le fibre muscolari ciliari si contraggono: ciò permette al cristallino di modificare la sua curvatura
mettendo a fuoco gli oggetti vicini.
La visione dei colori e quindi la visione diurna sono appannaggio dei
coni presenti nella parte centrale della retina, mentre la distinzione
buio luce e quindi la visione notturna sono appannaggio dei bastoncelli, che prevalgono nella parte periferica. Di notte una stella molto
piccola, se guardata di fronte non viene vista, mentre se la si guarda
con la coda dell’occhio la si vede proprio perché è la periferia retinica
che funziona al buio.
Il fenomeno della vista
Sempre tenendo presente il paragone con una sofisticata macchina
fotografica, la radiazione luminosa, attraversando la superficie corneale trasparente e la lente (cristallino) che funge da obiettivo per il
processo di messa a fuoco, raggiunge la retina, che funge da vera e
propria pellicola fotografica o meglio ancora come sensore digitale di
immagini, dove i pixel sono una rappresentazione più vicina e corrispondente ai fotorecettori retinici dell’occhio.
A questo livello la radiazione luminosa interagisce con i composti fotosensibili contenuti all’interno delle cellule retiniche (chiamate fotorecettori) distinti in “coni e bastoncelli”, che analizzano le diverse
intensità e lunghezze d’onda delle radiazioni e trasformano il segnale
elettromagnetico luminoso in impulsi elettrici che convogliati attraverso il nervo ottico e le vie ottiche raggiungono le aree corticali cere-
23
I difetti della vista
Lucio Buratto
brali deputate all’analisi ed all’interpretazione visiva e alla formazione
di una immagine cosciente.
I coni sono di tre tipi diversi ed ogni tipo risponde ad una diversa
lunghezza d’onda; il fatto che esistano tre tipi diversi di coni è alla
base del meccanismo della visione dei colori. Per la loro capacità di
assorbire diverse sensibilità spettrali luminose i tre tipi diversi di coni
vengono impropriamente chiamati rossi, verdi e blu.
La sensibilità spettrale dei tre coni, nel meccanismo della visione, si
sovrappone e ciò determina la possibilità da parte dell’occhio di discriminare le diverse tonalità e le sfumature dei colori; se ciò non
accadesse, distingueremmo solo tre tinte fondamentali nello spettro
luminoso.
I coni, in numero di circa 6-7 milioni sul piano retinico, funzionano ad
alta intensità luminosa (luce diurna) e sono depositari della massima
acuità visiva diurna, della visione dei dettagli e della visione cromatica.
I bastoncelli, in numero di quasi 100 milioni hanno tutti la medesima sensibilità spettrale con un picco a 510 nanometri; possiedono la
maggiore sensibilità per la visione crepuscolare e notturna; non distinguono i colori e non discriminano i particolari più fini e dettagliati.
Tutti sanno che entrando dalla luce in una stanza poco illuminata per
un certo lasso di tempo non si riesce a distinguere nulla e, solo dopo
un periodo di adattamento al buio di circa 15 minuti, sarà possibile
apprezzare gli oggetti presenti che però appariranno tutti di tonalità
grigiastra.
Questa diversa organizzazione cellulare (coni e bastoncelli) e funzionale giustifica la diversa disposizione anatomica di questi recettori a
livello della retina: l’area più centrale della retina (la macula ed il suo
centro, la fovea) è la porzione deputata alla massima acuità visiva ed
alla visione più raffinata e dettagliata, dove si trovano prevalentemente coni, mentre nelle altre porzioni retiniche, passando dalla macula
alla periferia, coni e bastoncelli coesistono insieme. Nella periferia retinica vi sono essenzialmente bastoncelli.
Sia dai coni che dai bastoncelli originano terminazioni nervose che si
uniscono e si intersecano con diversi altri tipi di cellule. È da queste
ultime che originano gli assoni che vanno a costituire le fibre nervose
del nervo ottico, attraverso il quale lo stimolo visivo viene inviato alle
24
I difetti della vista
Lucio Buratto
vie ottiche intracraniche ed alle aree cerebrali occipitali (area 17),
depositarie della vera e propria sensazione visiva a livello cerebrale
ove si sviluppano anche tutta una serie di fenomeni che determinano
il realizzarsi della visione ed anche della percezione cromatica e morfoscopica.
Il cervello riceve contemporaneamente due informazioni derivanti
ognuna da ciascun occhio, ma ne percepisce una sola grazie al processo denominato “fusione sensoriale delle immagini” che determina
la visione simultanea delle due immagini acquisite.
La stereopsi o percezione del senso di profondità è una elaborazione
ed espressione della visione binoculare e non potrebbe esistere se i
due occhi non lavorassero in maniera sincrona e se non ci fosse l’elaborazione e l’integrazione cerebrale
Figura 12. L’occhio e le sue strutture
25
I difetti della vista
Lucio Buratto
LA VISITA OCULISTICA
Lo scopo della visita specialistica oculistica è la diagnosi di difetti e
malattie oculari. Per ottenere tale risultato è necessario una visita
esterna, cioè di palpebre, congiuntiva e apparati lacrimali ed un esame vero e proprio dell’occhio, insieme con una serie di test diagnostici
di vario tipo.
La visita specialistica oculistica si compone generalmente di tre fasi:
1. Anamnesi cioè raccolta di informazioni sullo stato di salute
2. Esame dell’occhio e test funzionali per stabilire le condizioni
dell’apparto oculare
3. Valutazione dei dati riscontrati, completamento dell’esame
dell’occhio, diagnosi e trattamento.
Iniziamo ad esaminare il primo aspetto che deve essere preso in considerazione, cioè la storia clinica del paziente, oftalmica e medica generale (Figura 13).
Figura 13. Il tipico occhiale da miope elevato
26
I difetti della vista
Lucio Buratto
Anamnesi
L’anamnesi, cioè la raccolta della storia clinica del paziente, può essere fatta da un assistente oftalmologo come pure la somministrazione
di colliri e l’esecuzione di molti test.
Si iniziano a raccogliere informazioni, sia di stretta pertinenza oculistica, come pure riguardanti la salute generale del paziente e anche
la storia clinica dal punto di vista familiare. Tali dati saranno letti poi
dal medico Oculista prima di iniziare la visita vera e propria e contribuiranno a formare nella sua mente un primo schema, che costituisce
l’ossatura dell’approccio diagnostico che andrà arricchendosi poi via
via di dati funzionali.
Anamnesi
L’assistente di Oftalmologia deve cercare innanzitutto di mettere il
paziente a proprio agio e di fare il colloquio in un ambiente confortevole e privato. Egli deve cercare di:
1. Identificare il disturbo principale che ha condotto il paziente in
visita.
2. Individuare eventuali disturbi secondari.
3. Elencare patologie ed interventi oculari pregressi.
4. Identificare malattie generali e farmaci in uso.
5. Chiedere se sono usati dal paziente occhiali, lenti a contatto; misurarli e chiedere come e quanto vengono usati.
6. Rilevare precedenti terapie oculari, posologie e loro successo od
insuccesso.
Durante tutta la raccolta delle informazioni, l’assistente di Oftalmologia deve cercare di essere sintetico, ma cercare al tempo stesso dettagli che possono risultare preziosi
27
I difetti della vista
Lucio Buratto
I disturbi ed i problemi più frequenti:
La raccolta della storia clinica del paziente può mettere in evidenza
uno dei seguenti problemi (elencati in ordine alfabetico):
Amaurosi transitoria, cioè perdita temporanea della vista che dura
alcuni secondi: tale sintomo spesso è sottovalutato, ma è importante.
È quasi sempre indice di insufficienza cardiaca, arteriosclerosi, fibrillazione atriale e comunque di un difetto di circolazione del sangue.
Astenopia: è questo un termine in cui si comprendono affaticamento
visivo, fastidio, pesantezza agli occhi, difficoltà di messa a fuoco, sensazione di abbagliamento, bruciore, lacrimazione o secchezza oculare ecc.,
dopo un’attività visiva prolungata.Tali sintomi possono essere la conseguenza di vizi refrattivi non corretti, congiuntiviti, cheratiti, disturbi del
film lacrimale o delle vie lacrimali, affaticamento, allergie, ecc..
Cefalea: in genere, i pazienti affetti da cefalea non ricevono aiuto
dall’Oculista. Sono in genere inviati dal medico di famiglia che, dopo
alcuni esami, è stato impossibilitato a individuare la causa della cefalea.
Raramente questi casi hanno una ragione di natura oftalmica, perciò
l’Oculista si deve limitare ad una risposta per il collega medico in cui
si evidenzia come sostanzialmente l’obiettività oftalmica sia negativa.
Deficit di visione centrale: alcuni pazienti riferiscono di vedere
male, ma di aver mantenuto un buon campo visivo. Raccontano di
non vedere i particolari del volto di una persona o di vedere i contorni
distorti delle lettere alla lettura. Riferiscono anche che con una illuminazione molto buona il disturbo si attenua un poco. Il disturbo fa
pensare quasi sempre ad un danno nella porzione centrale della retina, cioè alla macula (maculopatia senile o simile patologia).
Diplopia: il paziente lamenta la visione di due immagini. Questo sintomo si ha in presenza di paralisi oculomotorie ed è accompagnato
spesso da malessere, talora nausea, falsa localizzazione dell’immagine, difficoltà nel camminare e nello svolgere le usuali attività quotidia-
28
I difetti della vista
Lucio Buratto
ne. Si può accompagnare a incapacità di vedere a destra o sinistra):
tale sintomatologia è consecutiva, per lo più, a danni cerebrali.
Disturbi della lacrimazione: la lacrimazione eccessiva avviene per
lo più in seguito ad un blocco o ad una riduzione del deflusso delle
lacrime dall’occhio. Talora però può essere causata anche da infezioni
delle vie lacrimali o, più semplicemente, da corpi estranei corneali,
ciglia rivolte verso l’interno, allergie oculari, congiuntivite cronica.
Difficoltà di visione notturna: il paziente si lamenta di vedere
male la sera ed i disturbi peggiorano col calare della notte. Il medico
deve sospettare in tale situazione di patologie retiniche A.
Occhio rosso: la causa più frequente è la congiuntivite acuta. Ad essa
si associa spesso bruciore, visione annebbiata, dolore oculare.
L’occhio rosso può essere anche una manifestazionedi altre patologie
dell’occhio e talora di irite acuta o di glaucoma ad angolo stretto, sebbene l’incidenza di queste due patologie sia piuttosto limitata.
Perdita di visione: alcuni pazienti si possono lamentare per la perdita di una semplice linea all’ottotipo, altri invece non si accorgono di
una grave ed irreversibile riduzione del visus..
Riduzione del campo visivo: la persona si lamenta chiudendo con
una mano un occhio, di vedere bene l’oggetto fissato ma di non percepire un altro oggetto posto di lato. Tale sintomo denota spesso un
glaucoma.
Secchezza oculare: è quasi sempre la conseguenza di una ridotta
produzione di lacrime; può essere conseguente ad un uso eccessivo
e prolungato di lenti a contatto, a disturbi ormonali della menopausa,
a eccessiva vaporazione in presenza di ambienti troppo asciutti o aria
condizionata; un agente stimolante è l’inquinamento atmosferico.
Visione annebbiata: un calo visivo per lontano può denotare miopia,
per vicino denota una probabile ipermetropia. Se insorge dopo i 42
anni rivelerà una iniziale presbiopia. A seconda del proprio lavoro e
29
I difetti della vista
Lucio Buratto
delle abitudini di vita, il paziente riferirà di non vedere la lavagna, i
cartelli stradali, la televisione, i prezzi sugli oggetti nei negozi, la guida
del telefono, ecc. Oltre che per un difetto refrattivo può essere dovuta
anche a cause organiche: la differenza sta nel fatto che, solitamente, il paziente che vede male per una patologia oculare di cataratta o
degenerazione maculare retinica o altro si lamenta di vedere sempre
male, indipendentemente dall’attività visiva praticata, sia per lontano
che per vicino.
Visione distorta: anche questo è per lo più un segno di danno maculare, di patologia dell’interfaccia vitreo retinica (pucker ecc..). I pazienti si accorgono di questo disturbo guardando in genere lo stipite
di una porta, il bordo di un tavolo: appariranno alterati. Ancora di più
il disturbo si evidenzia nella lettura: alcune lettere saranno deformate.
Visione di una tenda scura: Tale sintomo indica per lo più l’insorgenza di un iniziale distacco di retina. La zona scura è sempre opposta
la sede di distacco retinico
Anamnesi oculare e generale,
farmaci assunti, allergie
La persona che raccoglie le informazioni chiederà, innanzitutto, se
sono in uso occhiali, lenti a contatto e ne effettuerà la misurazione. È
anche necessario che sappia se il paziente li porta, come li porta, da
quanto e per quante ore al giorno.
Dovrà poi chiedere se la persona ha avuto problemi oculari in passato;
soprattutto, se ha subìto interventi chirurgici e se sta facendo delle
cure per gli occhi; dovrà avere informazioni sul nome dei prodotti usati, la posologia, la durata dell’applicazione ed il motivo. Sapere inoltre
quali prodotti hanno giovato, quali no e se vi sono stati effetti collaterali o indesiderati.
Per quanto riguarda le condizioni di salute generale del paziente, vorrà sapere quali sono stati gli interventi effettuati e le terapie in uso,
loro posologia e durata dell’assunzione dei farmaci; occorre sapere
30
I difetti della vista
Lucio Buratto
se vi sono problemi di ipertensione, diabete, problemi cardiaci, TIA,
disturbi alla tiroide, ospedalizzazioni. Per quanto riguarda le allergie,
dovrà sempre chiedere il nome dei farmaci che le hanno causate (se
presi per via sistemica o applicati topicamente) e se si tratta di allergia a prodotti inalanti (polvere, polline, ecc.) oppure di allergia da
contatto (cosmetici, stoffe, montature di occhiali, ecc.) o ancora di
allergia ad alimenti o allergia a farmaci praticati per via parenterale.
Familiarità
È sempre utile sapere se esistono vizi refrattivi in famiglia (miopia,
astigmatismo e ipermetropia); oppure problemi più seri quali glaucoma, malattie della retina, strabismo, ecc. Una negatività familiare
non permette di escludere la presenza di una certa patologia, ma può
comunque essere una utile informazione. Talora può essere difficile
raccogliere una corretta anamnesi familiare giacchè spesso i pazienti
non sono al corrente delle patologie dei propri congiunti o talora sono
riluttanti a riferirle.
Anamnesi oculare per chi è affetto
da difetti refrattivi
Condizione indispensabile per poter procedere ad un intervento refrattivo è la stabilità refrattiva del paziente; questa può essere verificata sia interrogando il paziente, che controllando le lenti in uso.
L’utilizzo prolungato di lenti a contatto può indurre delle alterazioni
corneali anche importanti. Per questo motivo bisogna interrogare il paziente su che tipo di lenti utilizza (morbide o gas-permeabili), quante
ore al giorno e da quanti anni, inoltre da quanto tempo le ha sospese
(se le ha sospese). Prima della visita pre-operatoria è consigliata una
sospensione di almeno una settimana, prima dell’intervento di almeno
tre settimane. In caso di utilizzatori di lenti a contatto semirigide questo
periodo di tempo può essere maggiore, e comunque prima di procedere
all’intervento bisogna che la cornea abbia ripreso la sua normale conformazione (che viene modificata dalla lente a contatto).
31
I difetti della vista
Lucio Buratto
Durante la visita è anche importante sapere dal paziente che lavoro svolge per capire le sue esigenze e decidere la eventuale tecnica
operatoria da adottare. In generale bisogna distinguere i lavori in cui
viene utilizzata principalmente la visione per lontano (autisti, rappresentanti), da quelli in cui viene utilizzata principalmente la visione
per vicino (videoterminalisti, impiegati, studenti). A questo punto, in
funzione anche dell’età, si potrà decidere se l’intervento correttivo di
un eventuale difetto visivo deve mirare all’emmetropia (eliminazione
totale del difetto) o ad una lieve miopia o altro.
ESAMI E TEST
Prima ancora di iniziare, l’esame del paziente ed eseguire dei test di
funzionalità oculare occorre fare:
Lettura degli occhiali
La lettura degli occhiali va eseguita sia per i pazienti nuovi, per sapere il
potere e le caratteristiche degli occhiali in uso, ma anche per i pazienti
che ritornano, per controllare che la prescrizione fatta nella precedente
visita, sia stata accuratamente eseguita.
A tal scopo si utilizza uno strumento chiamato frontifocometro, che per
lo più è computerizzato.
Quando il paziente possiede più occhiali, per lontano, per vicino, o per
altri usi, alcuni più recenti altri più vecchi, sarà buona norma segnare
sulla scheda del paziente, accanto alla misurazione delle lenti, anche
una indicazione riguardo l’aspetto della montatura.
Sarà così più semplice, dovendo consigliare al termine della visita
quali occhiali utilizzare e quali eventualmente eliminare, individuarli in base alla loro forma, colore della montatura e delle lenti
(Figura 14).
Esame generale del paziente
L’esame del paziente ha inizio nel momento in cui l’esaminatore incontra il paziente.
32
I difetti della vista
Lucio Buratto
Figura 14. Schermata del frontifocometro: è lo strumento che si utilizza per misurare il potere delle lenti da occhiale e delle lenti a contatto
L’esaminatore osserva l’aspetto del paziente e nota la condizione della
pelle, la posizione e l’azione delle palpebre e la sede dei globi oculari.
Egli fa poi sedere il paziente ed esamina le strutture circostanti il bulbo oculare; egli inizia dagli annessi oculari, esamina le palpebre e documenta la presenza di eventuali asimmetrie, la presenza di fenomeni
infettivi o infiammatori (eczemi o blefariti) a carico delle ciglia e del
bordo palpebrale, oltre che di alterazioni del bordo palpebrale o situazioni che determinano una alterata occlusione della palpebra. Viene
poi esaminata la motilità oculare.
Ad esso seguono poi altri esami: la successione può variare da caso a
caso; la maggior parte può essere eseguita da un assistente oftalmolo33
I difetti della vista
Lucio Buratto
go ma poi l’interpretazione degli stessi va fatta dal medico oftalmologo; gli esami di base che usualmente compongono la visita sono:
•refrattometria
•rilevazione dell’acutezza visiva per lontano e vicino;
•esame alla lampada a fessura;
•misurazione della pressione oculare;
•esame del fondo oculare.
In base a questi viene fatta una prima iniziale diagnosi; in relazione a
questa poi possono essere eseguiti numerosi altri test ed accertamenti, che sono decisi di volta in volta dal medico Oculista.
Refrattometria
L’occhio umano è costituito da un sistema ottico complesso di lenti
che serve a mettere a fuoco sulla retina gli oggetti osservati. A volte si
riscontrano errori refrattivi, che non permettono una chiara e nitida
visione, dovuti a differenze di forma e lunghezza del bulbo oculare; la
refrattometria costituisce la procedura più idonea per una diagnosi
precisa dell’errore refrattivo del paziente;
questo può poi essere corretto con occhiali, lenti a contatto o interventi laser.
Esistono diversi tipi di refrattometri; alcuni sono manuali, altri sono
computerizzati. Tutti comunque sono progettati con lo scopo di essere utilizzati per lo più dal personale infermieristico, anche in assenza
di specifiche nozioni di ottica e di refrazione.
Il personale paramedico misura l’errore refrattivo e riporta i risultati
sulla scheda clinica del paziente; ciò servirà poi al medico Oculista
per effettuare la prescrizione opportuna dell’occhiale, in base alla sua
esperienza clinica.
Visus per lontano
La visione è un fenomeno complesso prodotto ed è data dalla somma
di diversi elementi quali acutezza visiva per lontano e vicino, campo
visivo, percezione del colore, visione binoculare, visione stereoscopica, sensibilità al contrasto, adattamento a luce e buio ed altre funzio-
34
I difetti della vista
Lucio Buratto
Figura 15. Misurazione del difetto refrattivo per lontano con il forottero
manuale
ni che troppo spesso vengono ricondotte alla domanda “….dottore,
quanti decimi vedo?”.
Comunque sapere quale è l’acuità visiva è molto importante.
Il visus deve essere misurato con e senza lenti, ed ogni occhio va testato singolarmente.
L’acutezza visiva è determinata dal più piccolo oggetto che può essere
distinto ad una certa distanza; solitamente, vengono usate le tavole
di Snellen, che consistono di lettere accuratamente disegnate o proiettate su uno schermo, chiamato ottotipo; l’esame viene eseguito ponendo le lettere ad una distanza di circa 6 metri che viene considerata
come la lunghezza standard per misurare la visione a distanza e gli
ottotipi sono calibrati in tal modo; ad una distanza di 6 metri i raggi
di luce che provengono da un oggetto sono praticamente paralleli e il
lavoro accomodativo richiesto all’occhio è pressochè nullo.
Per determinare l’acuità visiva del paziente, l’assistente o il medico
posiziona sul volto del paziente una montatura di prova e l’esaminatore
35
I difetti della vista
Lucio Buratto
chiude poi uno degli occhi con un occlusore e pone sull’altro lenti correttive. Poi viene chiesto al paziente di leggere le lettere che vengono
proiettate sull’ottotipo e viene annotata la lettera più piccola che può
essere riconosciuta; sull’ottotipo è in genere riportata l’indicazione
corrispondente alla acutezza visiva (es. 10/10; 50/10 ecc.). Usualmente
per i bambini si usa un segno semplice, una E ed il piccolo deve dire,
mostrandolo con la propria mano aperta, in che direzione è orientata
la E che gli viene mostrata; in alternativa, si possono usare dei cerchi
incompleti cioè gli anelli di Landoldt e il bambino dovrà invece dire se
l’anello è aperto in alto, basso, destra o sinistra (Figura 15).
Visus per vicino
Essa va misurata monocularmente e/o binocularmente ad una distanza di circa 33 centimetri. L’acutezza visiva per vicino corrisponde al
carattere più piccolo che può essere nitidamente letto. I cartelli sono
estremamente variabili e alcuni di essi mostrano brani di giornale,
Figura 16. Esame della vista per vicino
36
I difetti della vista
Lucio Buratto
frammenti di cartine stradali, di spartiti musicali, numeri, fotografie.
Ai pazienti con riduzione o perdita di accomodazione, per una iniziale presbiopia, è necessario anteporre una lente positiva per migliorare il visus per vicino. Tale lente varierà in genere a seconda
dell’età del paziente, da 1 a 3 diottrie (che sarà aggiunta o sottratta
ad un’eventuale correzione ottica per lontano); cioè essa va considerata partendo dalla eventuale correzione per lontano, qualora
presente, ed anteposta ad essa.
È normale e fisiologico che, a partire dall’età di 40 anni circa, con il
passare del tempo, aumenti il potere della lente da utilizzare per poter
leggere correttamente i caratteri dei testi scritti alla distanza di circa
33 cm (Figura 16).
Lampada a fessura
L’esame vero e proprio dell’occhio viene eseguito in gran parte alla
lampada a fessura; questo è uno dei più importanti strumenti usati in
Oftalmologia. L’esame con lampada a fessura costituisce il cuore e la
parte centrale di una visita oculistica.
L’apparecchio è un microscopio binoculare montato su un tavolo e affiancato da un sistema di illuminazione particolare: il microscopio può
essere focalizzato grazie ad un joystick che serve per muoverlo verso
l’alto, il basso, lateralmente, in avanti o indietro.
Il sistema di illuminazione può essere variato, ampliandolo, restringendolo sino ad una sottile fessura o ad un punto luminoso (Figura 17).
L’occhio può essere esaminato con le seguenti diverse tecniche di illuminazione:
1. diffusa: utile per osservare a basso ingrandimento palpebre, ciglia, congiuntiva, sclera, iride.
2. diretta: variando l’ampiezza della fonte luminosa ed il suo angolo
di incidenza è possibile osservare dettagli di lesioni ed apprezzarne
la profondità e l’esatta sede.
Dopo uno screening iniziale a basso ingrandimento, la maggior parte
dell’esame alla lampada a fessura è effettuata ad alto ingrandimento,
soprattutto quando lo specialista deve osservare la cornea o la parte
interna dell’occhio.
37
I difetti della vista
Lucio Buratto
Figura 17. Esame del segmento anteriore dell’occhio con la lampada a fessura
Figura 18. Con la lampada a fessura digitale si possono acquisire immagini diagnostiche delle strutture anatomiche dell’occhio
38
I difetti della vista
Lucio Buratto
Gli oculisti godono il privilegio, forse unico tra tutti i medici, di poter
esaminare, visualizzandolo direttamente, l’interno dell’organo da loro
studiato. È possibile dunque esaminare (cioè vedere) non solo le palpebre, la congiuntiva e le strutture della parte anteriore dell’occhio,
cioè cornea, iride e cristallino ma anche la retina, la testa del nervo
ottico, lo stato dei vasi retinici (che sono uno specchio dello stato
della salute vascolare del paziente e che altrove non sono facilmente
esaminabili dal vivo). Molte malattie sistemiche e neurologiche si manifestano dapprima con alterazioni del fondo oculare: pertanto l’uso
di strumenti per osservarlo è importante per l’Oculista stesso, come
pure per fornire informazioni ad altri medici di altre branche della
moderna medicina.
Per facilitare una buona visione del fondo l’esame andrà preferibilmente effettuato in un luogo semioscuro, dilatando la pupilla del paziente con farmaci appropriati.
Per meglio vedere i dettagli della struttura interna dell’occhio, l’oftalmologo si serve oltre che della lampada a fessura, anche di lenti
diagnostiche; tali lenti possono essere usate non a contatto, oppure con procedure a contatto che richiedono l’applicazione della lente
sulla superficie corneale, previa instillazione di un collirio anestetico
di superficie e, sulla lente stessa, di una sostanza a base di carbossimetilcellulosa, a scopo ottico e meccanico-protettivo.
L’esame con la lampada a fessura è effettuato secondo una sequenza
logica ed esaminando in successive varie strutture: palpebre, bordi
palpebrali, film lacrimale, congiuntiva, cornea, umore acqueo, iride,
cristallino, corpo vitreo, retina (Figura 18).
Film lacrimale
In previsione di un intervento laser per la correzione di un difetto
rifrattivo, ma anche in una normale visita oculistica, è fondamentale
effettuare una valutazione del film lacrimale.
Uno degli esami di più frequente esecuzione è il Test di Schirmer,
che consente una misura quantitativa della componente acquosa
delle lacrime.
39
I difetti della vista
Esso viene eseguito mettendo
una striscia sottile di carta bibula tra la palpebra inferiore e l’occhio. La misura della lunghezza
del segmento bagnato quantifica
la secrezione lacrimale acquosa.
Anche se i valori normali sono
piuttosto variabili, ripetute misurazioni con risultati inferiori a
5 mm di umidificazione sono altamente indicativi di deficit della componente acquosa del film
lacrimale, mentre valori tra 5-10
mm sono dubbi (Figura 19).
Lucio Buratto
Figura 19. Test di Schirmer: misura la quantità di lacrime
Pupillometria
È un esame che consiste nell’effettuare la misurazione del diametro pupillare sia in condizioni di luce forte che di bassa illuminazione, si può effettuare la pupillometria dinamica e statica:
ambedue si ottengono dopo aver stimolato l’occhio del paziente
con fonti di luce di diversa intensità e in situazioni di illuminazione ambientale differenti.
Il pupillometro dinamico consente di effettuare anche lo studio dinamico del processo di dilatazione riflessa della pupilla; queste informazioni hanno una valenza notevole soprattutto per orientare il
chirurgo nella scelta della tecnica operatoria più idonea per quel
paziente.
Esso permette anche di identificare i pazienti a rischio per sviluppare
effetti collaterali nel post-operatorio quali aloni o abbagliamenti, anche se una reale correlazione tra diametro pupillare ed aloni non è mai
stata dimostrata.
Esistono in commercio vari strumenti che permettono di misurare il
diametro pupillare (Figura 20).
40
I difetti della vista
Lucio Buratto
Figura 20. Pupillometria dinamica: determina il diametro minimo e massimo della pupilla in varie condizioni di luce
Topografia corneale
La topografia corneale, o mappa corneale, è un esame che studia la
curvatura della superficie anteriore della cornea, in ogni suo punto.
I punti a medesima curvatura vengono poi indicati sullo stampato
dell’esame con un medesimo colore, e questo stampato finisce con
l’assomigliare ad una carta topografica con le sue curve di livello.
Come in geografia il bianco indica le altitudini elevate, il marrone ed
il verde altitudini più basse e l’azzurro più o meno intenso indica il
mare più o meno profondo, così in topografia corneale il rosso indica
curvature elevate in diottrie (ovverosia raggi di curvatura piccoli),
41
I difetti della vista
Lucio Buratto
mentre l’arancio, il giallo, il verde
ed il blu indicano curvature via via
più piatte in diottrie (raggi di curvatura grandi).
Informazioni riguardanti la curvatura corneale possono essere
ottenute con una varietà di strumenti che riflettono le immagini di
multipli cerchi concentrici proiettati sulla superficie corneale. Questi strumenti consentono l’analisi
della curvatura corneale sia nelle
zone più centrali che in quelle più
periferiche.
La topografia corneale è di grande utilità in tutta la moderna diagnostica oculare, in particolare in
previsione di un intervento refrattivo; essa consente di sapere se
la cornea ha una forma normale;
ma permette anche di identificare l’astigmatismo irregolare dato
dall’impronta di un eccessivo uso Figura 21. Topografia corneale a riflessiodi lente a contatto (warpage), il ne: determina la curvatura e il potere della
cornea: l’esame consente una vera e propria
cheratocono e altre anomalie del- mappatura corneale
lo spessore; permette anche di
comprendere se la cornea è stata sottoposta a chirurgia corneale e ad
evidenziare eventuali precedenti traumi e condizioni postinfiammatorie e degenerative; serve anche per studiare il risultato della chirurgia
quanto a diottrie, centratura della procedura, dimensione della zona
ottica, rapporti con la pupilla.
La topografia corneale è quindi un esame molto importante nella valutazione preoperatoria in pazienti da sottoporre a chirurgia refrattiva
(Figura 21).
42
I difetti della vista
Lucio Buratto
Aberrometria
I tradizionali metodi di misurazione dell’acuità visiva mediante ottotipo valutano esclusivamente l’acuità visiva in condizioni di buona
luminosità. In realtà la visione è un processo molto complesso che
necessiterebbe di valutazioni molto più approfondite (visione fotopica
cioè in forte luminosità e scotopica e in bassa luminosità, sensibilità al
contrasto, percezione dei colori, ecc
Figura 22. Aberrometria: serve a determinare il difetto visivo in termini di quantità e di qualità e di meglio programmare la correzione dei
difetti rifrattivi
43
I difetti della vista
Lucio Buratto
L’aberrometro è uno strumento indispensabile per un moderno approccio alla chirurgia rifrattiva.
Permette una valutazione completa dello stato rifrattivo del paziente
con la possibilità di avere i valori delle aberrazioni di basso ordine
(miopia, ipermetropia ed astigmatismo) e delle aberrazioni di alto
ordine, cioè delle piccole anomalie oculari che possono alterare la
buona qualità visiva dell’occhio. L’aberrometro misura le aberrazioni
visualizzandole in una mappa a colori.
Questo esame è fondenti candidati alla chirurgia refrattiva in quanto
oggi è possibile programmare trattamenti calibrati sulle caratteristiche individuali, cioè eseguire trattamenti strettamente personalizzati
con non pochi benefici sul risultato visivo globale (Figura 22).
Tonometria
Per tonometria si intende la misurazione della pressione oculare (tensione presente all’interno dell’occhio). La misurazione solitamente
viene effettuata con il cosiddetto tonometro ad applanazione, che va
a contatto della cornea per effettuare la misurazione.
Figura 23. Tonometria con tonometro di Goldman: consente di misurare
la pressione interna dell’occhio
44
I difetti della vista
Lucio Buratto
Per eseguire la misurazione devono essere instillati un collirio anestetico ed un colorante, la fluoresceina.
In alternativa al tonometro ad applanazione si può utilizzare il tonometro a soffio; esso presenta il vantaggio di non richiedere il contatto
tra lo strumento e la cornea, pertanto non richiede l’instillazione di
anestetico né di colorante; le misure sono ottenute dopo che un lieve
soffio d’aria è stato diretto verso l’occhio del paziente ed un sensore
dello strumento invia al monitor dell’apparecchio la pressione rilevata. L’esame può essere facilmente eseguito dall’assistente di Oftalmologia (Figura 23).
Pachimetria
La pachimetria è un esame che misura lo spessore della cornea. La
misura è fondamentale nelle procedure di chirurgia refrattiva interessanti la cornea, dove spesso condiziona la scelta del tipo di intervento.
Lo strumento che permette di conoscere lo spessore corneale si chiama pachimetro ad ultrasuoni. È uno strumento di facile uso e fornisce
una precisa misurazione.
Figura 24. Pachimetria ottica: determina lo spessore corneale attraverso le
immagini di una Scheimpflug camera
45
I difetti della vista
Lucio Buratto
La cornea in condizioni normali al centro è spessa circa 520 micron,
cioè millesimi di millimetro e lo spessore aumenta nella zona paracentrale (circa 550 micron) ed in quella periferica (650 micron). In alcune patologie, come nel cheratocono e in presenza di cicatrici corneali,
è più sottile. Altre volte, come nei casi di edema spontaneo o indotto,
è più spessa.
Una valutazione dello spessore corneale è indispensabile nel pianificare qualsiasi intervento di chirurgia refrattiva corneale.
In presenza di cornee con spessore inferiore ai 480 micron, molti Autori consigliano di non eseguire un trattamento laser; ogni caso, va
comunque valutato singolarmente anche in funzione dell’entità del
difetto refrattivo.
Un’altra possibilità molto accurata di misurazione dello spessore corneale è mediante tomografia a coerenza ottica (OCT). Negli ultimi
anni questa tecnologia ha acquisito la possibilità di eseguire valutazioni sempre più accurate e questo strumento permette oggi di valutare
con grande precisione lo spessore corneale (Figura 24).
Conta endoteliale
La cornea è costituita da 5 strati di tessuto. L’endotelio, è lo strato di
cellule più in profondità che riveste cioè la faccia interna della cornea,
quella verso la camera anteriore.
Si tratta di uno strato di cellule singolo e non rinnovabile, dalla cui integrità dipende in gran parte la trasparenza corneale. Il numero delle
cellule endoteliali diminuisce nel corso della vita, e da circa 3000 per
mm², alla nascita, arriva a meno di 2000 per mm² nell’età avanzata.
Gli interventi chirurgici sul segmento anteriore, come quello di cataratta, sono un fattore lesivo per l’endotelio, per cui una sua valutazione prima e dopo gli interventi chirurgici è considerata da tutti molto
utile o fondamentale.
Le cellule endoteliali possono oggi essere contate per mezzo di uno
strumento apposito, endotelioscopio, di impiego assai semplice.
L’esame è indolore, nulla va a contatto del bulbo oculare e tutto si risolve in una fotografia. Come per tutte le fotografie, occorre restare fermi
e guardare una luce rossa nell’interno della macchina (Figura 25).
46
I difetti della vista
Lucio Buratto
Figura 25. Endoteliometria: fotografa le cellule dello strato più interno della cornea, l’endotelio: consente di contare le cellule stesse e consente anche
la misurazione ottica dello spessore corneale
Il campo visivo
Il campo visivo è lo spazio sensoriale che l’occhio immobile può abbracciare. È una delle funzioni visive fondamentali. Per comprendere
la sua importanza basterà anteporre agli occhi un binocolo e cercare
di camminare gurdando diritto davanti a sé: l’acutezza visiva è massima al centro, ma la carenza del campo visivo periferico comporta una
mancanza di orientamento spaziale, con urto degli arredi se in una
stanza, dei marciapiedi e degli altri passanti se in esterni.
Da un punto di vista pratico, si trova in maggiore difficoltà chi ha
acutezza visiva buona ma campo visivo molto ridotto (come avviene
nel glaucoma terminale) rispetto a chi ha acutezza visiva scarsa ma
campo visivo normale (come avviene nella degenerazione maculare
senile avanzata).
47
I difetti della vista
Figura 26. Esame del campo visivo di un
occhio normale
Lucio Buratto
Figura 27. Il campo visivo di un paziente
affetto da glaucoma avanzato: l’esame
evidenzia una grave compromissione del
nervo ottico
Lo studio del campo visivo indica il tipo di difetto eventualmente presente e molto spesso fornisce informazioni sulla sede del danno anatomico che l’ha provocato.
L’esame del campo visivo si chiama campimetria. Il campimetro è
l’apparecchio che permette al tecnico di Oftalmologia di misurare il
campo visivo. Al giorno d’oggi, l’esame del campo visivo si fa con uno
strumento computerizzato; si tratta di uno strumento molto preciso
ed attendibile.
Purtroppo è spesso un esame di esecuzione lunga e fastidiosa per il
paziente, giungendo ad impegnarlo anche 20-30 minuti per occhio e
più (Figure 26 e 27).
Sensibilità al contrasto
Il contrasto luminoso è la differenza di luminosità fra due superfici contigue dello stesso colore, come avviene in una fotografia bianco/nero.
48
I difetti della vista
È l’elemento principale da cui dipende la visibilità degli oggetti o
dei caratteri, ad esempio quella
della stampa su foglio bianco.
La sensibilità al contrasto è la capacità dell’occhio di riconoscere le
diverse tonalità di uno stesso colore, ad esempio il grigio. Normalmente questa sensibilità è molto
elevata, ma decade in alcune malattie della trasparenza dei mezzi
come la cataratta, in alcune malattie del nervo ottico, ed a seguito di
interventi chirurgici che agiscono
sui mezzi diottrici dell’occhio.
Il test ricerca il valore minimo del
contrasto che il soggetto è in grado
di percepire. A questo valore viene
dato il nome di “valore soglia”.
Per ciascuno di noi, il valore soglia
non è una costante, ma varia con
l’età, l’acutezza visiva, la bontà
della correzione ottica indossata,
la qualità e trasparenza dei mezzi
diottrici, il diametro della pupilla, lo stato di attenzione, alcune
malattie generali come il diabete,
ecc.. (Figura 28 e 29).
Lucio Buratto
Figura 28. Misurazione della sensibilità
al contrasto e dell’acuità visiva: schermo a
pieno contrasto
Figura 28. Misurazione della sensibilità
al contrasto e dell’acuità visiva: schermo a
basso contrasto
Occhio dominante
È un esame utile soprattutto quando si desidera prendere in considerazione la correzione della presbiopia. Tutti noi abbiamo una mano
dominante (di solito la destra) e così pure un piede… La stessa cosa
accade per gli occhi. Il test si esegue chiedendo al paziente con quale occhio fissa l’obiettivo di una macchina fotografica, oppure gli si
49
I difetti della vista
chiede di fissare con entrambi gli
occhi aperti un piccolo oggetto distante attraverso un buco fatto al
centro di un foglio posto a 40 cm. A
questo punto si invita il paziente a
chiudere prima un occhio e poi l’altro: chiudendo un occhio l’oggetto
fissato è visibile, chiudendo l’altro
occhio l’oggetto scompare: dal lato
in cui l’oggetto risulta visibile c’è
la dominanza. Questo test è molto
importante in caso di trattamenti
presbiopici mediante monovisione
(Figura 30).
Lucio Buratto
Figura 30. Test bicromatico per la determinazione dell’occhio dominante
OCT della retina
L’OCT della retina o tomografia ottica a luce coerente è un nuovissimo
esame che consente, senza entrare in contatto con l’occhio, di ottenere immagini della retina a tutto spessore. Questo strumento invia un
raggio che penetra all’interno dell’occhio e attraverso un opportuno
elaboratore viene ricostruita un’immagine rappresentativa di tutti gli
strati della retina.
L’analisi morfologica della retina che si ottiene consente di evidenziare stati patologici che comportano una modificazione della percezione
visiva del paziente.
Questo strumento è utile nella diagnosi di patologie retiniche vascolari, tumorali, degenerative, ma anche nel controllo post-chirurgico di
pazienti sottoposti ad interventi sulla retina per distacco o per altre
malattie come le membrane epiretiniche.
L’esame inoltre consente di ottenere informazioni indirette su quale recupero visivo può avere un paziente che si accinge a sottoporsi ad un
intervento di cataratta o ad un intervento sulla retina (Figura 31 e 32).
50
I difetti della vista
Lucio Buratto
Figura 31. Oct della retina: l’esame consente di esaminare i vari strati
della retina: una retina normale
Figura 32. Altrazione della macula, la parte centrale della retina, essa
comporta riduzione dell’acuità e della capacità visiva
OCT del segmento anteriore
La sua alta risoluzione e tecnologia no-contact permette di valutare
l’ampiezza totale della parte anteriore dell’occhio per la pianificazione
degli interventi chirurgici e per valutare i risultati postoperatori. La
sua funzione è fondamentale per fornire dati sulle dimensioni corneali e del segmento anteriore. Le sue immagini mostrano la forma,
la dimensione e la posizione delle strutture che compongono il seg51
I difetti della vista
Lucio Buratto
Figura 33. OCT del segmanto anteriore: consente di ottenere precise misurazioni delle strutture della parte anteriore dell’occhio
mento anteriore e quindi le corrispondenti distanze tra di loro. Misura lo spessore corneale ed il suo profilo, la profondità della camera
anteriore, la distanza angolo-angolo e l’ampiezza in gradi; calcola il
diametro pupillare, lo spessore ed il grado di curvatura del cristallino.
Lo strumento fornisce informazioni per aiutare il chirurgo in particolare quando intende impiantare una IOL fachica; esso consente di
creare una simulazione preoperatoria e valutare nel post-operatorio il
posizionamento della stessa IOL rispetto alle varie strutture come il
cristallino e l’endotelio corneale (Figura 33).
Fotografia del fondo oculare
e fluorangiografia
La fotografia del fondo oculare è un esame molto utile in Oftalmologia.
Serve per documentare lo stato del fondo oculare per poter chiarire
dubbi diagnostici mediante consulto tra colleghi e per controllare a
distanza di tempo, mediante nuove fotografie poi messe a confronto,
lo stato di una forma morbosa.
La fluorangiografia retinica è una tecnica diagnostica impiegata per
verificare le condizioni circolatorie del fondo oculare, sia per quanto
riguarda i vasi sanguigni sia per quanto riguarda eventuali edemi tessutali di origine vascolare.
52
I difetti della vista
Lucio Buratto
Figura 34. Fluorangiografia: Esame della retina con la fluorangiografia: un mezzo di contrasto viene iniettato in vena per valutare la
vascolarizzazione retinica
Figura 35. Fotografia di una retina normale
53
I difetti della vista
Lucio Buratto
Consiste sostanzialmente nell’iniettare nel circolo venoso un
colorante, la fluoresceina sodica, e nell’eseguire successivamente delle fotografie del fondo oculare con particolari filtri.
La fluorangiografia retinica è un esame eseguito correntemente in tutti i centri
oculistici; si calcola che oltre
1.200.000 esami vengano effettuati ogni anno in Italia.
Le applicazioni più comuni
sono lo studio della retinopatia
diabetica e quello delle degenerazioni maculari.
Una tecnica particolare di
fluorangiogafia dei vasi, detta Figura 36. Test di Amsler: la deformazione dei
angiografia con verde indocia- quadratini indica un danno alla macula
nina, permette di apprezzare
alcuni aspetti particolari del circolo coroideale, non altrimenti evidenziabili con una fluorangiografia standard (figure 34, 35 e 36).
Esame dell’occhio con ultrasuoni
Gli ultrasuoni in Oftalmologia possono essere utilizzati in vario modo
per studiare l’occhio ed i suoi annessi.
La biometria è un’ecografia in modalità A-SCAN, che misura la distanza fra strutture anatomiche. Essa serve per misurare la lunghezza
assiale di un occhio che si appresta a ricevere una lente intraoculare;
è l’esame che consente al medico Oculista di calcolare l’esatto potere
della lente da inserire per ridurre o evitare l’uso postoperatorio di
occhiali. L’ecobiometro è lo strumento che viene impiegato per l’esame. Invece di un ecobiometro, per effettuare le misurazioni si può
adoperare uno strumento basato su un principio ottico. L’apparecchio
si chiama IOL Master. Il grande vantaggio di questo strumento è rap54
I difetti della vista
Lucio Buratto
Figura 37. Ecografia A o Biometria: l’esame consente di misurare la lunghezza dell’occhio; questa misura è di grande importanza per determinare
il potere del cristallino artificiale nell’intervento di cataratta
Figura 38. Ecografgia B: consente di esaminare le strutture interne dell’occhio quanto le porzioni anteriori dell’occhio, per presenza di opacità, ne
impediscono l’osservazione diretta
55
I difetti della vista
Lucio Buratto
presentato, oltre che dalla precisione, dalla mancanza di contatto con
l’occhio esaminato.
Gli ultrasuoni, in Oftalmologia, possono essere utilizzati anche in modalità B-SCAN. L’ecografia B-scan è una modalità ecografica che permette di ottenere immagini dell’occhio simili a quelle che si ottengono
per le altre parti del corpo. La sonda ecografica emette degli ultrasuoni con frequenza adatta alla esplorazione del bulbo oculare e delle parti molli dell’orbita situate nelle immediate vicinanze del bulbo.
L’ecografia B consente di rilevare in caso di opacità della cornea o di
cataratta densa la presenza di patologie della parte posteriore dell’occhio, tipo distacco di retina, emorragie ed altre (figure 37 e 38).
Conclusione
Terminati tutti gli esami, il medico Oculista è in grado di completare
la visita, potrà trarre le conclusioni, fare una diagnosi e preparare un’
eventuale prescrizione di occhiali o di una terapia, medica o chirurgica.
Figura 39. Gonioscopia: serve ad esaminare lo spazio tra l’iride e la cornea: è importante in caso di glaucoma
56
I difetti della vista
Lucio Buratto
L’esame comprende inizialmente l’osservazione della cornea; la presenza di una distrofia endoteliale (cornea guttata) può controindicare
un eventuale intervento chirurgico e comunque impone cautela nella
sua esecuzione, è quindi molto importante esserne a conoscenza anche perché questa, come tante altre condizioni cliniche, va inserita
nel consenso informato.
L’esame del segmento anteriore prosegue esaminando l’ampiezza, la
profondità e il contenuto della camera anteriore (Figura 39).
Riducendo ed aumentando il diametro della fessura di luce della
lampada a fessura è poi possibile studiare nei dettagli il cristallino;
l’attenzione è rivolta alla sede del cristallino, alla forma, al grado di
opacità, ai suoi rapporti con le strutture limitrofe; importante è anche
soprattutto valutarne la perfetta trasparenza. La midriasi evidenzia
meglio l’entità di una eventuale cataratta, il tipo di opacità, la forma e
la densità, l’eventuale lussazione del cristallino e spesso permette di
documentare una eventuale lassità delle fibre zonulari.
Utilizzando la lente a tre specchi di Goldmann l’oftalmolgo esegue poi
l’esame della camera vitrea e della retina.
L’esame della camera vitrea deve escludere la presenza di fenomeni
flogistici o tradizionali sulla retina e valutare la presenza di corpi mobili.
L’esame del fondo a pupilla dilatata viene effettuato in buona parte
alla lampada a fessura (servendosi anche di lenti aggiuntive da anteporre all’occhio o da mettere a suo contatto), uno strumento semplice
ma di grande utilizzo e che consente una visione completa di tutte le
strutture oculari. L’ispezione del polo posteriore e della papilla ottica
consentono di escludere la presenza di un ipertono oculare, di patologie vascolari o degenerative; nel caso di anomalie a carico del polo
posteriore e del nervo ottico può essere utile far eseguire alcuni esami
strumentali specifici, quali l’OCT.
A livello maculare è opportuno valutare la presenza di alterazioni quali maculopatie a cellophane o pucker maculare e segni di degenerazione maculare senile in fase più o meno avanzata. Questi ultimi aspetti
possono inficiare il risultato finale di un intervento per miopia o di
altro tipo, a causa del possibile scarso recupero visivo. L’esame della
periferia retinica consente di valutare lesioni predisponenti alle rotture retiniche a o al distacco di retina vero e proprio.
57
I difetti della vista
Lucio Buratto
Come instillare un collirio
1. Assicurarsi che il paziente sia in posizione confortevole e che
nell’ambiente ci sia una buona illuminazione.
2. Il paziente deve sedersi su una sedia (in alternativa può stare
sdraiato a letto), deve aprire bene ambedue gli occhi e guardare verso il soffitto.
3. Lavarsi sempre le mani prima di iniziare.
4. Posizionare il collirio o pomata all’altezza della fronte del paziente, tenendolo dolcemente con una mano.
5. Poi abbassare con l’indice della mano sinistra la palpebra inferiore; a tale scopo si può utilizzare una piccola garza o un fazzolettino; in tal maniera fra l’occhio e la palpebra si forma una specie di
coppa che serve a ricevere le gocce di collirio medicinale.
6. Chiedere al paziente di guardare in alto.
7. Instillare una goccia di collirio nel fornice inferiore (o mezzo
centimetro circa di pomata lungo il fornice inferiore andando dall’ interno verso l’esterno). La goccia non va generalmente instillata sulla
cornea perché questo provoca fastidio ed ammiccamento al paziente. La goccia non va neppure instillata troppo vicino al canto interno
perché imboccherebbe il puntino e il canalino lacrimale, con minore
efficacia terapeutica.
8. Rilasciare le palpebre chiedendo al paziente di chiudere gli occhi con dolcezza, come se dormisse: questo permette un miglior assorbimento del farmaco.
9. Rimuovere gentilmente il farmaco in eccesso, asciugando la
palpebra delicatamente con una piccola garza o un fazzoletto, che
fuoriesce dalle palpebre, per migliorare il comfort del paziente e per
minimizzare l’insorgenza di eventuali reazioni irritative o allergie cutanee.
58
I difetti della vista
Lucio Buratto
10. Quando i colliri prescritti sono più di uno essi vanno applicati
uno di seguito all’altro a distanza di qualche minuto.
11. È bene che almeno nei primi 2-3 giorni dopo un intervento sia
un familiare ad instillare i colliri.
12. Durante l’applicazione del collirio occorre prestare attenzione a
non esercitare pressioni nell’occhio appena operato.
13. Gettare garza e fazzolettino sporchi nel cestino.
14. Preferibilmente utilizzare colliri in monodose perché privi di
conservanti; ciò perché occasionalmente il conservante può irritare
gli occhi di alcuni pazienti causando arrossamento, lacrimazione e
talora dolore.
15. Se il collirio è in sospensione, scuotere con vigore la boccetta
per ridistribuire nella sospensione il farmaco. Tali prodotti recano
sempre sull’etichetta la dicitura “agitare bene prima dell’uso”.
Figura 40. Per instillare il collirio è utile abbassare la palpebra
inferiore e instillare una o due
gocce di collirio nella congiuntiva così esposta
Figura 41. Le palpebre vanno
tenute ben pulite e quindi vanno
deterse con apposite salviettine
59
I difetti della vista
Lucio Buratto
Precauzioni igieniche durante le visite
Ogni visita ed ogni esame clinico deve basarsi sulla considerazione
che tutti i fluidi del corpo umano sono potenzialmente infetti.
Le linee guida per un esame oculistico di routine comprendono le
seguenti:
-- Lavare con frequenza le mani preferibilmente tra una visita e l’altra.
Utilizzare appositi guanti in presenza di ferite aperte, sangue o fluido contaminato da sangue. Adoperare anche bastoncini in cotone
per manipolare le palpebre ed evitare il contatto diretto.
-- Evitare il contatto non necessario. Le boccette di collirio utilizzate
negli studi medici non dovrebbero toccare direttamente la superficie oculare di ogni paziente.
-- Quando c’è necessità di colorare alcune strutture oculari,le striscette sterili monouso impregnate con il colorante sono l’ideale.
-- Tutti gli strumenti messi a contatto con l’occhio devono essere disinfettati, prima e dopo l’uso.
-- Maneggiare con prudenza gli strumenti a punta. Gli aghi devono
essere sempre buttati in recipienti resistenti alla perforazione.
Figura 42. Applicazione
della fluoresceina per l’esame del film lacrimale e
delle cellule epiteliali
60
I difetti della vista
Lucio Buratto
QUANDO DALL’Oculista
Prevenzione
È questa la modalità che permette di evitare o limitare i danni che
le malattie possono provocare. Ed è sempre la prevenzione che consente di curare precocemente e quindi migliorare il risultato. Ecco
perché è fondamentale per le persone andare a farsi visitare periodicamente. Per prevenire.
E poi non dimentichiamo mai che la vista fin dalle origini della vita
umana è stato poco utilizzata e solo per guardare da lontano; il cambiamento avvenuto in questi ultimi decenni è stato violento e repentino per l’occhio che d’improvviso si è trovato a dover svolgere un lavoro straordinariamente pesante: leggere e scrivere a tutte le ore del
giorno e della notte in tutte le più strane condizioni di luce; non solo
ma poi c’è TV, PC, I-Pad, cellulare e non basta; la guida, i cartelloni
pubblicitari e tante altre attività faticose e impegnative per l’occhio.
Senza considerare l’aria condizionata, l’inquinamento atmosferico e
l’allungamento dell’età media con conseguente possibilità e necessità
di utilizzare la vista per un numero maggiore di anni.
Per rendersi conto di quello che fa oggi l’occhio, basta andare con il pensiero a quello che deve fare dal momento del risveglio a quello del sonno
ristoratore, esaminando momento per momento dell’intera giornata.
E quindi bisogna aiutare questo prezioso organo con delle “manutenzioni” periodiche cioè con delle visite oculistiche (Figura 43).
Figura 43. Sviluppo del bulbo oculare: con la crescita del bambino c’è anche una crescita del bulbo ed un allungamento dello stesso
61
I difetti della vista
Lucio Buratto
Sviluppo della vista
-- Alla nascita il bambino vede molto poco (1/100 di quello che vede
un adulto con vista normale) e vede il mondo in grigio. Ed in effetti
un neonato non ha bisogno di vedere bene.
-- Alla fine del secondo mese: il piccolo comincia a osservare i movimenti delle proprie mani ma la fissazione è ancora incostante. Non
percepisce ancora i colori. Vede 1-2/10.
-- Verso il quarto mese: comincia a fissare meglio ed osservare con più
attenzione le proprie mani, che sono le cose che può vedere con
maggior frequenza e facilità.
-- Alla fine del sesto mese: può fissare bene gli oggetti e percepire
i particolari anche perché comincia a vedere benino i colori e ad
avere una certa visione binoculare, a vedere, cioè, anche in tridimensione. È l’età in cui comincia a riconoscere il viso della mamma
e di altre persone. L’acuità visiva è tra i 2 e i 4/10.
-- Tra il primo e il terzo anno di vita lo sviluppo della vista procede velocemente per completarsi verso i 6 anni e, a questa età, in assenza
di problemi visivi, vede i famosi 10/10, ha una normale percezione
dei colori, una buona visione stereoscopica e la competenza gnosica
è ottima, riesce cioè a riconoscere bene persone, oggetti ed altro.
Visite dell’infanzia
I genitori, la cui vita di coppia viene allietata dalla nascita di un bimbo
o di una bimba, pensano che gli occhi del loro bambino siano sani e
che il loro sviluppo avverrà normalmente, ma può anche accadere che
così non sia. Quindi è utile fare degli esami medici preventivi. Rincrescerebbe dover recriminare scoprendo in ritardo che problemi, presi
in tempo, potevano essere risolti o mitigati.
•Una prima visita va quindi fatta entro le prime 4 settimane: il neonato va sottoposto ad esame oculistico per la diagnosi di malattie
congenite come il glaucoma, la cataratta e per la ricerca della conseguenza di malattie della madre in gravidanza (rosolia e altre); nel
prematuro, che è rimasto a lungo in un’incubatrice, per escludere
una eventuale retinopatia del prematuro (Figura 44).
62
I difetti della vista
Lucio Buratto
Figura 44. Una visita oculistica va fatta entro le prime quattro settimane
dalla nascita per la diagnosi di alcune malattie oculari come cataratta e
glaucoma congeniti
•Un’altra visita è importante entro il primo-secondo anno di vita soprattutto, quando i genitori hanno problemi agli occhi (ad es. astigmatismo e miopia) e soprattutto se chiudendo per pochi istanti un occhio per volta al bambino, il genitore nota un diverso e
significativo comportamento tra un occhio e l’altro.
A questa età l’Oculista è già in grado di valutare, a grandi linee, la capacità visiva del bambino e ricercare la presenza di fattori che possano
causare il cosiddetto “occhio pigro” (termine che indica un occhio ambliope, cioè un occhio che ha una mancanza di vista pur in assenza di
malattie clinicamente rilevabili), cioè strabismo e importanti difetti di
vista. In questo periodo un impedimento all’uso di uno o entrambi gli
occhi, farà si che il cervello sviluppi maggiormente la funzione visiva
dell’altro occhio o sviluppi poco quella di entrambi. In questo modo
l’occhio non usato diventerà ambliope. L’ambliopia, se non prevenuta,
può diventare un deficit permanente invalidante: si tratta di una situazione che si può evitare solo intervenendo nella prima infanzia.
Fondamentale è quindi una diagnosi precoce.
63
I difetti della vista
Lucio Buratto
Occhio pigro o ambliope
Da un punto di vista medico si usa il termine ambliopia: ridotta acuità
visiva di uno o entrambi gli occhi in presenza di un bulbo anatomicamente normale, cioè senza alterazioni clinicamente rilevabili.
Compare (frequenza 1-4%) per inadeguata stimolazione visiva durante il periodo di sviluppo visivo. È la maggiore causa di riduzione di
acuità visiva sotto i 4-5 anni.
È causata da difetti refrattivi, strabismo, impedimento ad usare la vista (in questo caso c’è una causa organica, come ad es. una cataratta
congenita).
In caso di ambliopia monolaterale, come terapia, si occlude l’occhio
che vede bene in modo da far lavorare l’occhio pigro.
I risultati sono migliori, più precoce è la diagnosi e l’inizio della cura.
•All’ età di 5-6 anni, meglio se prima dell’inizio della scuola: alla ricerca
di difetti dell’apparato visivo; se il bambino fa fatica a vedere, è possibile che abbia un difetto refrattivo che può essere causa di stanchezza,
annebbiamenti visivi, cefalea, arrossamenti. Il bambino in questo caso
cercherà di usare gli occhi il meno possibile e quindi perderà interesse
per lo studio e non vorrà impegnarsi in attività che lo stancano.
Un paio di semplici occhiali per la correzione del vizio rifrattivo possono eliminare il problema.
Visite della giovinezza e dell’età adulta
•Nell’adolescenza, cioè verso i 12-14 anni: è questo un periodo di
cambiamenti per l’organismo e quindi anche per l’occhio; il corpo cambia con una rapidità straordinaria, sembra quasi che ogni
giorno, ogni settimana sia diverso e quasi altrettanto velocemente
può cambiare l’occhio.
È il periodo in cui la miopia compare più frequentemente ma il ragazzo per lo più non se ne accorge perché per lui comunque il cambiamento è lento…avviene in settimane, mesi e comunque non si
può pretendere che sia lui a farsi una diagnosi (Figura 45).
64
I difetti della vista
Lucio Buratto
Figura 45. L’adolescenza è il periodo in cui più facilmente insorge la miopia, motivo per cui è opportuno fare un controllo della vista.
Nel miope non corretto, solo gli oggetti vicini sono a fuoco mentre
gli oggetti lontani vengono visti sfuocati; maggiore è la miopia
meno uno vede gli oggetti posti a qualche metro di distanza. In
genere la miopia compare verso la pubertà e peggiora fino alla
fine del periodo di crescita, verso i 20-25 anni per poi stabilizzarsi. Forme gravi possono comparire più precocemente e peggiorare anche più a lungo.
•Verso i 18-20 anni: a questa età ci sono le visite necessarie per
acquisire documenti o altro.
L’esame per la patente talora presenta sorprese, è bene quindi fare
una visita oculistica prima di questo esame; visto che la patente
per un giovane ha un valore estremamente importante.
C’è poi la visita per il servizio militare (allo stato attuale non più di obbligo), che può mettere in evidenza difetti agli occhi.
65
I difetti della vista
Lucio Buratto
Questa è anche l’età in cui spesso si entra nel mondo del lavoro ed
oggi il lavoro è dominato dall’uso della vista e perché essa funzioni
alla perfezione occorre che eventuali difetti vengano corretti.
•Tra i 20 e 40 anni: se fino all’età della maturità l’occhio non ha avuto
problemi, la situazione tra i 20 e i 40 anni, in mancanza di problemi visivi diagnosticati precedentemente rappresenta un periodo di
tranquillità per il giovane che può attendere parecchi anni prima di
rivolgersi ancora all’Oculista.
•A 40-42 anni: in passato quando la durata della vita era più breve di oggi, l’età dei 40 anni era considerata lo spartiacque tra
giovinezza e vecchiaia. Oggi, una persona a 40 anni è ancora più che giovane anzi forse è
nel momento migliore della
sua vita, ma a questa età l’occhio comincia ad avere difficoltà nella visione da vicino e
per riuscire a leggere diventa
necessario un occhiale!
Ci vuole una visita agli occhi, la
prescrizione della giusta lente
per la correzione della presbiopia ma occorre anche per accertare che l’occhio non abbia altri
problemi.
Infatti intorno ai 40 anni, a volte,
comincia a comparire il glaucoma, una malattia insidiosa che,
pian piano, si porta via la vista
se non viene diagnosticata e curata in tempo (Figura 46).
Tra 40 e 50 anni, una visita ogni
3/4 anni è in generale sufficiente se non vengono riscontrati problemi durante le visite
dell’obbligo; dopo i 50 è meglio Figura 46. Intorno ai 40 anni è opprotuno effettuare una visita di controllo per controllare lo
accorciare i tempi.
stato di salute dell’occhio
66
I difetti della vista
Lucio Buratto
Il glaucoma
Il glaucoma è una malattia caratterizzata da un aumento della pressione interna dell’occhio con danno del nervo ottico e del campo visivo,
che può portare a cecità se non riconosciuto in tempo. La forma cronica, quella più comune, è asintomatica per anni: quando il paziente riferisce disturbi, vuol dire che il glaucoma è già in uno stadio avanzato.
Una diagnosi precoce è essenziale, perché i danni da glaucoma sono
irreversibili e la terapia (colliri, laser e chirurgia) permette di bloccare
possibili peggioramenti.
È essenziale la prevenzione della malattia da parte del paziente e,
una volta diagnosticata la malattia, la sua stretta collaborazione con il
medico oftalmologo nella gestione della stessa.
Visite della terza età
Una visita ogni 2-3 anni, a partire dai 60
anni, è indispensabile, perché questa è
senz’altro l’età più difficile per l’occhio
e per la visione; il maggior lavoro a cui
l’occhio è sottoposto con i progressi della
vita moderna, l’allungamento della vita
media delle persone, ha reso molto frequenti la comparsa di malattie come cataratta, glaucoma, alterazioni della retina
e del nervo ottico di vario tipo e gravità.
Uno dei problemi più gravi che si verifica con l’aumentare dell’età è la degenerazione maculare senile o distrofia
correlata all’ età (DMLE): essa è spesso causa di importanti limitazioni visive
sia nella lettura che nella guida; i rimedi
oggi disponibili, sono più efficaci se applicati precocemente anche se non rie- Figura 46. Dai 60 anni in poi è utile, in
scono ancora a dominare la situazione assenza di problematiche note, effettuare
(Figura 47).
una visita di controllo ogni 2-3 anni
67
I difetti della vista
Lucio Buratto
LE DODICI VISITE DELL’OBBLIGO
1
Nei primi mesi di vita
Per diagnosticare eventuali malattie congenite
2
Tra i 2 e i 3 anni
Per ricercare difetti visivi potenzialmente responsabili dell’occhio
“pigro”
3
Verso i 6 anni
Prima di mandare il piccolo a
scuola per ricercare difetti rifrattivi
(miopia, astigmatismo, ipermetropia)
4
Verso i 12-14 anni
Per ricercare la miopia
5
Verso i 18 anni
Onde prepararsi per la patente, il
lavoro, l’eventuale servizio militare
6
Verso i 40 anni
Per la correzione della presbiopia,
la secchezza oculare
7-8-9
Verso i 50 anni ogni 3-4
anni
Per prevenire malattie come glaucoma, cataratta ed altre
10-11-12
Dai 60 anni ogni 2-3 anni
Per ricercare la degenerazione
maculare senile, la cataratta, il
glaucoma
68
I difetti della vista
Lucio Buratto
Glossario
•Afachia: è la condizione di un occhio privo di cristallino.
•Anestesia: procedura per cui si rende indolore l’intervento chirurgico; può essere topica (a base di gocce), locale (con iniezione)
o generale.
•Astigmatismo: è un difetto di rifrazione dovuto ad una curvatura
ovoidale della cornea; comporta visione ridotta, affaticamento visivo e mal di testa.
•Cataratta: opacità del cristallino umano; comporta riduzione della visione.
•Chirurgia rifrattiva: ogni tipo di intervento chirurgico che si
propone di correggere un difetto di rifrazione (miopia, astigmatismo, ipermetropia, ecc.).
•Cornea: struttura trasparente situata nella parte anteriore dell’occhio; serve a concentrare la luce sulla retina. Sulla cornea vengono
eseguiti la maggior parte dei trattamenti di chirurgia rifrattiva.
•Cristallino umano: lente situata nella porzione interna dell’occhio, dietro al foro pupillare; serve a focalizzare la luce sulla retina.
•Cristallino artificiale: è una piccola lente, costituita da materiale sintetico trasparente; serve a rimpiazzare il cristallino umano
quando questo viene rimosso oppure a correggere una miopia elevata.
•Decimi di vista: unità convenzionale di misura per valutare quantitativamente l’acuità visiva di un soggetto; non ha corrispondenza
con le diottrie che il paziente usa sull’occhiale o sulla lente a contatto. Una persona ha dieci decimi quando può leggere le lettere
più piccole che vengono mostrate durante la visita oculistica; ha
5/10 o 1/10 solo quando legge i caratteri di media grandezza o solo
quelli più grandi.
•Diottria: è l’unità di potere rifrattivo; tanto più un difetto di rifrazione è forte tanto più elevato sarà il numero di diottrie; tante
più sono le diottrie tanto più spesso è l’occhiale e tanto più esso
è necessario. Tante più sono le diottrie del difetto tanto meno il
paziente vede senza la correzione.
69
I difetti della vista
Lucio Buratto
•Emmetropia: condizione per la quale un occhio è privo di difetti
di rifrazione.
•Epilasik: tecnica simile alla Lasik (vedi).
•Errore o difetto di rifrazione: è una anomalia dell’occhio per cui
occorre una lente affinché l’occhio veda correttamente (miopia,
astigmatismo, ipermetropia).
•Extracapsulare: tecnica extracapsulare di estrazione della cataratta: con questa metodica prima si asporta la capsula anteriore,
poi il nucleo, poi la parte intermedia; rimane in sede solo la capsula
posteriore; l’intervento avviene attraverso una ampia incisione.
•Facoemulsificazione: tecnica di facoemulsificazione per rimuovere la cataratta: con questa metodica la cataratta viene frammentata dentro l’occhio attraverso una piccola incisione (2,0-3,0 mm
circa) e poi aspirata con un sistema di lavaggio ed aspirazione.
È una variante avanzata della tecnica extracapsulare.
•ICL: Intraocular Contact Lens ossia lente a contatto intraoculare;
in realtà è un cristallino artificiale che serve a correggere elevati
difetti di miopia ed ipermetropia.
•Ipermetropia: difetto di rifrazione per cui l’occhio vede male a
distanza ravvicinata e meglio per lontano.
•Lasek: tecnica simile alla PRK (vedi).
•Laser ad eccimeri: moderno strumento in grado di emettere precisi fasci di luce che consentono la correzione di difetti visivi (come
miopia, astigmatismo, ipermetropia e anche presbiopia).
•Laser a femtosecondi: è un laser che sostituisce lame e bisturi.
•LASIK: intervento con laser ad eccimeri per la correzione della
miopia lieve, media ed elevata; viene utilizzata anche per l’astigmatismo e l’ipermetropia.
•Lente a contatto: sottile disco di materiale plastico che viene
applicato sulla parte anteriore dell’occhio cioè sulla cornea per correggere alcuni difetti di rifrazione (miopia, astigmatismo, ipermetropia, afachia).
•Lente intraoculare: è stessa cosa di un cristallino artificiale.
•Miopia: difetto di rifrazione per cui un occhio vede bene per vicino e male per lontano.
•Oculista: è un laureato in Medicina e Chirurgia specializzato in
70
I difetti della vista
Lucio Buratto
Oculistica. A lui compete di curare le malattie degli occhi, prescrivere le medicine ed eseguire gli interventi chirurgici.
•Ottico: è un artigiano diplomato in una scuola di ottica che ha il
compito di eseguire l’occhiale prescritto dal medico Oculista e di
consigliare lenti che correggono semplici difetti visivi.
•Presbiopia: anomalia per cui un occhio non riesce ad “accomodare”, non riesce cioè a mettere a fuoco a distanza ravvicinata; richiede occhiali per ogni attività svolta nel raggio di 20-50 centimetri o
meno.
•PRK: consiste nella disintegrazione mediante laser ad eccimeri di
uno strato sottilissimo di cornea anteriore; si utilizza prevalentemente per la correzione delle miope lievi e medie, ma anche per
l’ipermetropia e l’astigmatismo.
•Retina: membrana che avvolge l’occhio all’interno; la sua integrità
e funzionalità è fondamentale per una buona vista e per un buon
recupero visivo dopo l’operazione di cataratta.
•Visus o acuità visiva: capacità dell’occhio a vedere; un occhio
che vede bene ha 10/10 di visus (cioè il 100 per 100 di vista) un
occhio che vede poco ha 1-2/10 cioè il 10-20% della visione totale;
la minore o maggiore acuità visiva dipende in generale dalle condizioni di salute dell’occhio e della retina in particolare.
•Visione da lontano: quando una persona guarda qualcosa situata
a 3 metri od oltre si dice che usa la visione per lontano; è in pratica
la visione che serve per vedere la televisione, per guidare la macchina ecc.
•Visione da vicino: quando una persona guarda qualcosa situata
ad una distanza inferiore ai 40 cm circa dal suo occhio si dice che
utilizza la visione per vicino; è in pratica la visione che serve per
leggere, scrivere, ecc.
•Visione intermedia: quando una persona guarda lo schermo del
PC, il cruscotto della macchina, ecc, utilizza la visione intermedia,
cioè oltre i 40 cm e sotto gli 80 cm.
71
Miopia
È facile riconoscere un miope, privo di correzione: egli tende a strizzare le palpebre cioè a ridurre la fessura palpebrale per migliorare la
visione degli oggetti posti ad una certa distanza. Il miope infatti vede
male per lontano e, stringendo le palpebre, può modificare sia pure di
poco la messa a fuoco, così facendo può vedere meglio.
Nella miopia i raggi luminosi che arrivano all’occhio non vengono focalizzati sulla retina ma al davanti di essa; ciò è per lo più dovuto al fatto
che il miope ha l’occhio più lungo del normale; il miope avvicinando
agli occhi l’oggetto guardato riesce a mettere a fuoco sulla retina e ad
avere la visione distinta di quanto osservato (Figure 1 e 2).
Esistono sostanzialmente due tipi di miopia:
•miopia semplice: in cui l’occhio non ha variazioni nelle sue strutture; in questo caso l’occhio è sano, cioè non ha alterazioni, per cui
con una appropriata lente può vedere anche 10/10 cioè avere il
massimo dell’acuità visiva.
•miopia grave o maligna o patologica o malattia degenerativa o miopica: caratterizzata da una serie di alterazioni del bulbo oculare; la
struttura che è più frequentemente interessata da alterazioni è la
retina per cui l’occhio, spesso anche con le lenti adeguate, ha una
72
I difetti della vista
Lucio Buratto
Figura 1. In un occhio emmetrope, cioè privo di difetti visivi, l’immagine di una lettera va a fuoco sulla retina
Figura 2. In un occhio miope, che è più lungo del normale, l’immagine
cade al davanti della retina
73
I difetti della vista
Lucio Buratto
visione inferiore a quella normale; più le alterazioni retiniche sono
gravi più la vista è ridotta; a volte può essere 7/10, a volte 3/10 e in
certi casi anche meno di 1/10.
La miopia è il difetto della vista più diffuso in assoluto: ne è affetto
circa il 30 - 35 % della popolazione mondiale e la percentuale è in
costante aumento.
L’entità della miopia si misura in base al numero di diottrie negative
che bisogna anteporre all’occhio sulle lenti per portare a fuoco i raggi
luminosi sulla retina, cioè per far vedere bene senza che l’occhio debba affaticarsi.
La miopia si definisce lieve fino alle 4 diottrie, media sino alle 8, ed
elevata oltre questi valori (talora può raggiungere anche le 20 o 30
diottrie); può comparire già nell’infanzia, ma l’età tipica di insorgenza è quella della pubertà; quella semplice tende ad aumentare con
lo sviluppo fisico per stabilizzarsi con l’età adulta; quella patologica
chiamata anche degenerativa, aumenta a volte anche durante tutto
l’arco della vita e progressivamente compromette le strutture del bulbo oculare.
Figura 3. L’occhio miope vede bene le cose vicine e male le cose lontane
74
I difetti della vista
Lucio Buratto
I danni si verificano soprattutto a carico un po’ di tutte le strutture
dell’occhio (assottigliamento della sclera, maculopatia miopica, alterazioni degenerative della periferia retinica, rottura di retina, distacco
di retina, emorragie, membrane retiniche, atrofia, il vitreo si fluidifica
e compare il distacco di vitreo; l’occhio con miopia degenerativa è poi
quattro volte più a rischio di insorgenza della cataratta di un occhio
non miope e presenta con maggior frequenza glaucoma ed altri problemi visivi ed oculari.
La miopia si corregge con lenti negative, cioè divergenti, che spostano
l’immagine sul fondo dell’occhio cioè sulla retina rendendo così la visione nitida e chiara (se non ci sono alterazioni della retina) (Figura 3).
Miopia lieve o semplice
•Il paziente usa occhiali leggeri e lenti sottili (lenti comprese fra 1
e 3-4 diottrie)
•La miopia tende a fermarsi al completamento dello sviluppo fisico.
•L’occhio ha forma e dimensioni normali (la lunghezza varia fra 22
e 24 millimetri)
•L’occhio è sano e tutte le strutture che lo compongono hanno un
aspetto normale
•La visione (con le lenti) è più o meno normale cioè 10 decimi oppure 9 o 8 decimi
•Il trattamento con laser ad eccimeri (PRK o LASIK) consente, nella maggioranza dei casi, di eliminare completamente la miopia
•L’acutezza visiva dopo la correzione laser sarà uguale a quella che
c’era prima con gli occhiali.
Miopia elevata o malattia miopica
•Gli occhiali sono pesanti e le lenti sono spesse all’esterno e sottili
al centro
•La miopia tende a progredire più o meno per tutta la vita ed in
maniera irregolare
•L’occhio è grande e sporgente (la lunghezza può variare fra 24 e 36
millimetri)
75
I difetti della vista
Lucio Buratto
•L’occhio miope è più o meno “malato” cioè presenta alterazioni in
quasi tutte le sue strutture; particolarmente colpita è la retina (degenerazione maculare, emorragie, rotture, etc) ed il nervo ottico
•La visione è più o meno ridotta (anche con lenti) a seconda della
maggiore o minore gravità delle alterazioni miopiche dell’occhio (7
o 6 decimi o anche meno)
•Il trattamento (LASIK o impianto di cristallino artificiale) consente, nella maggioranza dei casi, di eliminare o di ridurre drasticamente l’entità della miopia ed in parecchi casi di eliminarla. •L’acutezza visiva dopo l’intervento sarà più o meno eguale a quella
esistente con gli occhiali prima dell’intervento.
Diversi fattori possono causare miopia cioè la messa a fuoco delle immagini al davanti della retina:
•Allungamento del bulbo: con il passare degli anni la misura antero-posteriore (cioè dalla cornea alla retina) aumenta e conduce
ad un progressivo aumento della miopia. Questo fattore è la causa
più frequente di miopia, specie di quella elevata e può indurre
alterazioni dei tessuti oculari, in particolare della retina e trasformare, come appena detto, il difetto in una vera e propria patologia (malattia miopica).
Più frequenti sono altri fattori di insorgenza della miopia; essi sono
per lo più dovuti ad una variazione di rapporto tra le varie strutture
dell’occhio: curvatura corneale superiore alla norma, cristallino troppo vicino alla cornea, curvatura delle superfici del cristallino superiore alla norma, indice di rifrazione del nucleo del cristallino superiore
alla norma (miopia d’indice).
Eziologia della miopia
L’eziologia, cioè lo studio della causa o dell’origine della miopia ha
prodotto quantità enormi di ipotesi e di controversie e le teorie sono
numerosissime e spesso contrastanti. In ogni caso si può ritenere che
l’eziologia delle miopia sia multifattoriale.
Però i due fattori principali responsabili dell’insorgenza della mio-
76
I difetti della vista
Lucio Buratto
pia sono sicuramente il fattore ereditario ed il fattore “ambientale”.
Da non trascurare poi sono le differenze razziali ed etniche: la miopia
è più frequente nelle popolazioni asiatiche ed in quella ebraica, mentre è rara nelle popolazioni di etnia nera, più specificatamente nelle
popolazioni primitive dell’Africa.
•Fattore ereditario: molti studi indicano una componente genetica
come causa di insorgenza della miopia, ma non è ben chiaro che tipo
di ereditarietà entri in gioco; è molto probabile che quella lieve-moderata abbia una ereditarietà diversa da quella elevata- patologica.
•Fattore “ambientale”: per cui la miopia sarebbe dovuta all’uso-abuso
della vista: la miopia comparirebbe per un eccesso di attività oculare
nell’applicazione da vicino (lettura, scrittura, computer, cucito, etc.).
A favore di queste ipotesi si possono considerare alcuni fatti.
L’occhio sottoposto ad un lavoro continuativo e prolungato da vicino “si
adatta” a questa situazione e diventando miope si affatica di meno; la
miopia può essere considerata quindi come una strategia di adattamento.
In condizioni normali l’uso della vista per un’attività da vicino è causa di affaticamento (cosa che non accade per la visione da lontano);
nella condizione di miopia l’attività a distanza ravvicinata è facilitata,
perché l’occhio miope è già a fuoco per vicino; ne deriva che chi è più
dedito al lavoro continuato e prolungato nel vicino è potenzialmente
più a rischio di diventare miope.
Ed in effetti comparando delle scolaresche di aree rurali poco impegnate nell’attività da vicino con altre di tipo urbano in cui l’impegno scolastico è maggiore e l’uso della vista da vicino è aumentato, soprattutto negli
orari extrascolastici, la miopia è più frequente in città che in campagna.
Inoltre è frequente osservare che la miopia di grado lieve o medio inizia a comparire in età scolare, specialmente nel passaggio tra le classi
elementari e medie, cioè al momento in cui le ore necessarie per lo
studio e l’impegno visivo e quindi accomodativo aumentano.
Per di più le statistiche confermano che la percentuale di soggetti
miopi aumenta rapidamente e stabilmente nel corso degli anni di scolarizzazione e di vita universitaria e che essa è un difetto comune nelle
occupazioni in cui gli occhi vengono assiduamente impiegati nello studio o nell’attenta osservazione di oggetti di piccole dimensioni.
77
I difetti della vista
Lucio Buratto
In ogni caso l’età scolare sembra essere quella nella quale la miopia si
sviluppi con maggior frequenza; anche per il fatto che i bambini miopi
tendono a stare in ambienti ristretti cioè a casa piuttosto che giocare
all’aperto perché in ambienti ristretti vedono bene.
In conseguenza di ciò, essi sceglieranno un’occupazione che comporti
un lavoro per vicino e questo non fa altro che far peggiorare ulteriormente la loro miopia. Bisogna però ricordare che la condizione di miopia si manifesta anche in soggetti analfabeti e in chi svolge lavori non
da vicino, e che ci sono molte persone dedite ad un lavoro per vicino
che non sviluppano mai miopia.
La teoria dell’eccessivo lavoro da vicino come causa di miopia, avvalora molto l’ipotesi che l’attività a distanza ravvicinata innesti da sola
la comparsa del difetto; ma al fattore ambientale spesso si associa il
fattore ereditario.
Un recente studio evidenzia il rischio di maggiore possibilità di miopia
tra i bambini che hanno i genitori miopi e tra coloro che ottengono un
migliore test di I.Q. (Quoziente di Intelligenza). In effetti, i giapponesi
che sono in alta percentuale miopi, non considerano lo studio causa
di miopia, ma considerano i miopi più intelligenti degli altri soggetti e
quindi più portati allo studio.
Viste tutte le ipotetiche cause di miopia e la difficoltà ad individuare una singola causa sulla quale sia possibile attuare dei meccanismi
preventivi o instaurare delle terapie ne deriva che, gli studiosi e i ricercatori hanno convenuto che la miopia non può essere prevenuta
o curata, ma solo corretta con gli occhiali o le lenti a contatto o con i
metodi laser.
Il laser e la miopia
L’introduzione del laser nel mondo medico ha cambiato la vita a milioni di miopi ed attualmente la correzione della miopia viene fatta quasi
esclusivamente con il laser ad eccimeri principalmente utilizzando la
LASIK e più raramente la PRK:
•PRK: chiamata anche fotoablazione corneale di superficie, utilizza il
laser a eccimeri sulla superficie esterna della cornea, modellandola
per consentirle di mettere a fuoco correttamente i raggi della luce sul-
78
I difetti della vista
Lucio Buratto
la retina e quindi fornire all’occhio una buona vista senza necessità di
occhiali o lenti a contatto. Viene utilizzata soprattutto per miopie lievi.
•LASIK: ottiene la correzione del difetto visivo agendo in modo diverso; essa utilizza il laser a eccimeri ma all’interno della cornea,
dopo aver aperto con un altro laser (laser a femtosecondi) una
finestrella che poi si richiuderà autonomamente, senza bisogno di
alcun punto di sutura; la LASIK viene utilizzata prevalentemente
per miopie medie ma è validissima anche nelle forme lievi.
Il miope può essere
psicologicamente in difficoltà
Vivere la propria “miopia” può essere molto difficile, specialmente se
uno è in giovane età e, quindi, psicologicamente vulnerabile
In primo luogo, il bambino o l’adolescente non sa o non capisce perché
non vede cose che gli altri vedono; di conseguenza si vergogna d’avere
qualcosa in meno rispetto agli altri e ciò proprio negli anni in cui la
competizione fisica comincia a spingere al confronto con gli altri.
È una fase delicatissima che avviene di solito a cavallo dei primi anni
scolastici e che richiede molta attenzione da parte dei genitori e degli
insegnanti, perché la miopia potrebbe essere confusa con svogliatezza
ed aggravare pertanto il senso di colpa e d’impotenza del ragazzo. Un
ragazzo che non riesce a leggere bene quanto è scritto alla lavagna o
deve avvicinare il libro al naso per vedere, già si sente in difficoltà per
sé stesso, se poi subentrano lo scherno e la derisione dei suoi compagni la situazione peggiora.
Quando poi la miopia è elevata l’occhiale diventa pure antiestetico
perché le lenti sono spesse. Il peso psicologico si aggrava e la reazione
può essere una chiusura a riccio del soggetto che può isolarsi e vivere
la sua condizione come una menomazione dalla quale difficilmente
esce da solo: bisogna a tutti i costi che qualcuno intervenga per farlo
uscire della sua situazione di difficoltà!
Anche nell’adulto la miopia può essere causa di problemi psicologici, ed anzi le ripercussioni sono talvolta più pesanti. Basta riflettere sull’importanza che lo sguardo ha assunto nella vita sociale, per
comprendere come un paio di lenti spesse possa isolare il miope da
79
I difetti della vista
Lucio Buratto
importanti relazioni con le altre persone privandolo di una delle più
importanti modalità di contatto. Con gli occhi si asserisce e si nega, si
conquista e si minaccia, si provoca e si seduce, si fa l’amore ben prima
che si riesca a tradurre in azione l’intenzione dell’animo.
Un miope grave può avere molta difficoltà a socializzare perchè molte
vie gli sono precluse e allora può sentirsi escluso da molti rapporti
interpersonali, e ciò può ripercuotersi nell’ambiente di lavoro ed in
quello affettivo. Anche per gli adulti, quindi, l’aiuto di un bravo psicoterapeuta può essere di aiuto; ma il rimedio migliore rimane la possibilità di ricorrere ai numerosi strumenti moderni che, eliminando
gli antiestetici occhiali, ridanno fiducia e qualità della vita; all’inizio
un buon paio di lenti a contatto può risolvere tanti tanti problemi;
successivamente un intervento di correzione laser del difetto può riconciliare il miope con la sua vista e i suoi occhi, ma soprattutto con
il mondo che lo circonda; ed egli così potrà finalmente godere tutte le
capacità e potenzialità che prima gli erano in parte negate.
Confronto fra lente a contatto,
occhiale e tecniche di correzione laser
Vantaggi
Lente a contatto
Occhiale
LASIK o PRK
Visione nitida
Buona visione
Indipendenza da mezzi
protesici
Estetica
Estetica
Integrità della lacrimazione Integrità della lacrimazione
Ampio campo di sguardo
Limitato campo di sguardo
Adatta per attività sportiSemplicità e praticità
ve
Ottima correzione del difetto
Possibilità di
ogni attività
svolgere
Costo medio, distribuito Costo ridotto, distribuito Costo limitato concentranel tempo
nel tempo
to in breve tempo
Non idonea per tutti
È una protesi nota a tutti
Accurata selezione
80
I difetti della vista
Lucio Buratto
Svantaggi
Lente a contatto
Occhiale
LASIK o PRK
Peso sul naso e sulle Eseguibili solo in età
orecchie
adulta
Modesto fastidio dell’inTraining per un corretto uso Spessore delle lenti
tervento
Alterazione della lacrima- Limitazione del campo vi- Alterazione temporanea
zione
sivo periferico
della lacrimazione
Limitazione oraria giorna- Disagio su naso e orec- Possibilità di incompleta
liera
chie
correzione
Costo di uso (liquidi, riLenti che si rovinano
Costo della chirurgia
cambio lenti etc.)
Temporanei disturbi poRicambio frequente
Rischio di rottura
stoperatori
Limitazioni
ambientali
Possibilità di complicanze
Distorsioni visive periferi(luoghi polverosi, vapori
operatorie o post-operache da lenti
chimici...)
torie
Difficoltà a svolgere alcuScarsa funzionalità ai viA volte difficoltà nella guine attività (sportive, lavodeoterminali
da notturna
rative, etc)
Necessità di manutenzione
Figura 4. La miopia si corregge molto bene con lenti a contatto ma la
loro tolleranza è limitata nel tempo
81
I difetti della vista
Lucio Buratto
Ecco una tabella riepilogativa che esemplifica le spese nella vita di un
miopie:
Età
Laser
Lenti a
contatto
giornaliere
Lenti a
contatto
mensili
Lenti a
contatto
semestrali
Occhiali
25
8.250
14.400
17.100
15.300
8.880
35
7.500
9.600
11.400
10.200
5.920
45
6.750
4.800
5.700
5.100
2.960
LA CORREZIONE DEI DIFETTI VISIVI
Quando un occhio è privo di difetti di rifrazione si dice emmetrope;
esso vede correttamente e non necessita di occhiali.
Nell’occhio emmetrope i raggi della luce, entrano nell’occhio in modo
parallelo e vengono focalizzati dalla cornea e dal cristallino esattamente sulla retina in un singolo punto e producono una visione chiara
e distinta; il paziente emmetrope giovane quindi vede bene ad ogni distanza; perciò quando legge o scrive (visione da vicino) oppure quando guarda la televisione o guida la macchina (visione da lontano) non
necessita di occhiali.
Quando invece l’immagine non va a fuoco sulla retina può essere messa a fuoco dietro (ipermetropia) o davanti ad essa (miopia) o in più di
una zona (astigmatismo); in tali casi si ha un “difetto di rifrazione” o
visivo di rifrazione o errore di rifrazione.
La correzione ottica degli errori refrattivi si realizza nella maggior parte dei casi con lenti per occhiali e con minor frequenza mediante lenti
a contatto; le une e le altre permettono di modificare il percorso dei
raggi della luce e di metterli a fuoco sulla retina e quindi consentono
di ottenere una visione normale (se non ci sono altre anomalie o patologie dell’occhio).
Quando una persona non riesce o non vuole portare l’occhiale e non
tollera le lenti a contatto è indicata una procedura refrattiva con la-
82
I difetti della vista
Lucio Buratto
ser ad eccimeri o un intervento chirurgico. Anche i trattamenti laser,
come le lenti degli occhiali o le lenti a contatto, si propongono l’obiettivo di mettere a fuoco i raggi della luce sulla retina per eliminare la
dipendenza dall’occhiale o dalla lente a contatto. La differenza sostanziale è che le procedure laser modificano in maniera permanente la
condizione visiva.
Chirurgia refrattiva
La chirurgia rifrattiva è quella branca della chirurgia oculare che si
propone l’obiettivo di correggere i difetti di rifrazione (miopia, ipermetropia, astigmatismo) modificando con il laser o chirurgicamente
cornea o cristallino.
L’intervento con il laser ad eccimeri ha lo scopo di modificare la curvatura della cornea su tutta o quasi la sua estensione (miopia e ipermetropia) o solo in alcuni settori (astigmatismo) in modo da far sì che i
raggi luminosi vengano focalizzati in un solo punto della retina.
Quando l’intervento elimina completamente il difetto visivo, la visione sarà uguale a quella che il paziente aveva prima dell’intervento
indossando gli occhiali o portando le lenti a contatto; cioè se l’occhio
prima dell’intervento aveva un’acuità visiva con lenti a contatto o con
occhiali di 6 decimi dopo l’intervento avrà verosimilmente ancora 6
decimi, però senza lenti a contatto o senza occhiali (o, qualora la correzione non sia stata completa, comunque con lenti molto più leggere). Il trattamento laser può quindi correggere il difetto rifrattivo
ma non eliminare o guarire eventuali altre alterazioni dell’occhio (che
talvolta sono presenti, in particolare nei miopi).
Le principali tecniche di chirurgia rifrattiva oggi in uso sono:
•PRK o fotocheratectomia di superficie e le sue “parenti” LASEK ed
EPILASIK, tutte con laser ad eccimeri
•LASIK o cheratomileusi miopica o fotocheratectomia all’interno
della cornea che si serve di due laser, del laser ad eccimeri e del
laser a femtosecondi
•Impianto di cristallino artificiale: senza rimozione di quello umano
oppure con sostituzione del cristallino umano con uno artificiale
83
I difetti della vista
Lucio Buratto
Condizioni in cui evitare l’intervento laser:
•Nei pazienti di età inferiore ai vent’anni
•Nelle persone che hanno una miopia non ancora stabilizzata
•Quando la cornea è troppo sottile
•Quando l’occhio è affetto da malattie della cornea, da glaucoma, da
problemi di retina e da altre patologie
•In chi assume ormoni o psicofarmaci
•Nei pazienti che dall’intervento si aspettano la certezza di eliminare gli occhiali perchè non è sempre possibile garantire la totale
eliminazione delle lenti correttive
Condizioni sistemiche che possono essere una
controindicazione assoluta o relativa all’intervento di laser correzione di difetti visivi:
•Gravidanza/allattamento: vi possono essere delle modificazioni
temporanee della refrazione, situazione che ovviamente sconsiglia
di eseguire alcun trattamento refrattivo
•Diabete: questa patologia rallenta i processi di guarigione e induce
una maggiore suscettibilità alle infezioni della cornea; quindi, in
presenza di tale patologia, risultano relativamente controindicate
le tecniche di superficie (PRK, LASEK). La LASIK in casi selezionati può essere eseguita
•Patologie autoimmuni/malattie del tessuto connettivo (artrite reumatoide, lupus eritematoso sistemico, sclerodermia, panarterite
nodosa): in questi pazienti il trattamento laser può comportare un
maggior rischio di complicanze post operatorie
•Pazienti immunocompromessi o HIV positivi: vanno trattati con
estrema cautela per la loro predisposizione ad andare incontro ad
infezioni.
84
I difetti della vista
Lucio Buratto
Condizioni oculari che costituiscono una controindicazione assoluta o relativa all’intervento di correzione di un difetto refrattivo:
•Occhio secco: nella visita pre-operatoria è importante eseguire il
test di funzionalità lacrimale. Pazienti affetti da una importante patologia da occhio secco o utilizzatori cronici di sostituti lacrimali,
vanno valutati con grande attenzione per la possibilità di un aggravamento di questa situazione nel post-operatorio; anche perché
dopo chirurgia refrattiva quasi tutti i pazienti hanno una temporanea sintomatologia da occhio secco.
•Allergie: pazienti con congiuntivite allergica stagionale andrebbero operati in mesi diversi dalla stagionalità allergica. L’occhio deve
essere comunque in quiete, senza manifestazioni allergiche in atto.
Andrebbero comunque sempre utilizzati colliri in monodose, per
evitare reazioni allergiche ai conservanti.
•Blefariti croniche: questa condizione è un fattore di rischio per le
infezioni post-operatorie. Il primo approccio è una prescrizione di
prodotti per l’igiene palpebrale. Può essere utile prescrivere una
terapia con antibiotici locali in pomata o in collirio.
•Cheratocono: questa patologia è dovuta ad un indebolimento costituzionale della cornea e comporta la comparsa di un vizio di refrazione spesso elevato, poco correggibile con occhiali. Le procedure
laser, in tale situazione, possono indebolire ulteriormente la cornea
dal punto di vista biomeccanico per cui il cheratocono sia in forma
manifesta, che in forma frusta, rappresenta una controindicazione
all’intervento.
•Una instabilità refrattiva associata ad un astigmatismo irregolare poco correggibile con occhiali devono far insospettire. Indispensabile è una valutazione dell’aspetto topografico anteriore
e posteriore della cornea e il suo spessore. Fenomeni di deformazione corneale da uso prolungato di lenti a contatto possono
simulare l’aspetto topografico di un cheratocono. In casi dubbi
è buona norma sospendere per alcune settimane il porto delle
85
I difetti della vista
Lucio Buratto
lenti a contatto e ripetere l’esame a distanza di tempo per valutare la sua evoluzione nel tempo.
•Cheratite erpetica recidivante: solitamente rappresenta una controindicazione assoluta, in quanto un trattamento con laser ad eccimeri può predisporre a recidive; in caso di un episodio di vecchia
data si può eseguire l’intervento, instaurando eventualmente terapia antivirale topica e sistemica.
•Pregressa chirurgia refrattiva: importante è interrogare il paziente
sul tipo di chirurgia cui è stato sottoposto, possibilmente verificando le lettere di dimissione in suo possesso. È utile, inoltre, sapere
quanto tempo è trascorso dalla chirurgia e se l’eventuale intervento ha comportato stabilità rifrattiva e per quanto tempo.
•Pazienti con pregressa chirurgia corneale, pazienti precedentemente sottoposti a una qualche forma di trapianto di cornea,
possono venire sottoposti a chirurgia rifrattiva per correggere le ametropie residue. Le tecniche di superficie inducono importanti Haze per cui sono sconsigliate. La LASIK specialmente se utilizza anche il laser a femtosecondi
permette di ottenere, a volte, risultati molto soddisfacenti. Comunque, in generale, i risultati rifrattivi sono meno precisi e meno
attendibili di quelli ottenibili in cornee non sottoposte precedentemente ad altre procedure chirurgiche.
Correzione della miopia
La miopia è il più diffuso difetto di vista; in Europa alcune decine di
milioni di persone sono affette da tale problema; in Italia i miopi sono
circa dodici milioni.
Per correggere in parte o completamente il suo difetto può ricorrere
ad un trattamento laser o chirurgico.
Le principali tecniche utilizzabili sono:
•PRK con laser ad eccimeri: la tecnica utilizza il laser sulla superficie della cornea
86
I difetti della vista
Lucio Buratto
•LASIK con laser ad eccimeri: la tecnica utilizza il laser all’interno
della cornea
Per la correzione della miopia esistono poi altre metodiche, puramente chirurgiche, di uso meno frequente:
•inserzione di cristallino artificiale senza rimozione del cristallino
umano (tecnica del doppio cristallino)
•sostituzione del cristallino umano trasparente con inserzione al
suo posto di un cristallino artificiale (tecnica dello scambio del cristallino): è uguale all’intervento di cataratta
Queste varie metodiche vengono usate di volta in volta a seconda
dell’entità del difetto da correggere; più esattamente:
•miopia lieve: si usa la fotoablazione laser di superficie (PRK). In
pratica, con un fascio di luce ultravioletta si “scolpisce” la superficie della cornea per una profondità e per una estensione tali da
appiattirla e quindi ottenere la correzione della miopia. Questa tecnica è semplice, rapida ed eseguibile ambulatoriamente in anestesia topica; non richiede il bendaggio dell’occhio; ha tempi di guarigione e di recupero visivo lenti
•miopia lieve media ed elevata: si usa la fotoablazione laser all’interno della cornea (LASIK). Essa consiste nell’eseguire il trattamento
laser ad eccimeri all’interno della cornea dopo incisione “lamellare”
della stessa, con un altro laser, il laser a femtosecondi. L’operazione
viene eseguita in anestesia topica, in ambulatorio; è completamente indolore e non richiede punti o punture e nemmeno bendaggio
dell’occhio; ha tempi di guarigione e di recupero visivo rapidi
•miopia molto elevata: si usa un cristallino artificiale. Esso viene
impiantato all’interno dell’occhio con un intervento di breve durata
eseguibile con anestesia a base di gocce.
In situazioni in cui il difetto è molto forte, oppure è associato, ad un
rilevante astigmatismo, può essere necessario associare due tecniche
in tempi diversi per sfruttare i vantaggi di una e dell’altra. Naturalmente è compito del medico Oculista esperto di chirurgia rifrattiva
suggerire la tecnica più idonea; ciò solitamente viene fatto in base al
tipo di occhio, all’età del paziente, alle esigenze visive, oltre che in
87
I difetti della vista
Lucio Buratto
base all’esperienza chirurgica del singolo operatore ed alle strumentazioni disponibili.
Conclusioni per la miopia
La tecnica attualmente più utilizzata è la LASIK; consente di correggere un’ampia gamma di difetti miopici, comporta un rapido recupero
visivo ed una precoce stabilizzazione del risultato.
Consente anche l’intervento contemporaneo dei due occhi.
IL LASER AD ECCIMERI
Il laser ad eccimeri è uno strumento che emette un fascio di luce ultravioletta tale da esercitare sui tessuti un particolare effetto chiamato ablazione; il risultato è che la parte più superficiale del materiale
colpito viene disintegrata, trasformata in gas e quindi dissolta.
Il laser ad eccimeri può essere utilizzato con due modalità diverse: sulla
superficie della cornea con una procedura chiamata PRK (e altre varianti tipo Lasek/Epilasik) o all’interno della cornea con una procedura
chiamata LASIK. Ambedue queste procedure possono correggere anche la miopia e l’ipermetropia con appositi programmi computerizzati.
Nell’astigmatismo l’ablazione di tessuto viene effettuata soprattutto
lungo un meridiano e trasforma la superficie da una forma ovoidale in
una forma sferoidale, cioè più regolare.
La quantità di tessuto asportato dipende dall’entità del difetto che si
vuole correggere; nella maggioranza dei casi il laser non rimuove più
del 10% del tessuto corneale.
L’ablazione oltre ad avvenire con precisione inferiore al millesimo di
millimetro è “selettiva”, cioè avviene solo nella zona di cornea prescelta per il trattamento, ad una profondità e su una estensione di
ampiezza prestabilita.
Ciò grazie anche al fatto che il laser è controllato da un computer.
Il risultato di tutto ciò è che la superficie corneale viene ridisegnata e
rimodellata in modo tale da ottenere la correzione del difetto di vista
trattato (miopia, astigmatismo ed ipermetropia).
L’applicazione clinica del laser ad eccimeri in Oftalmologia è stata preceduta da lunghe e attente valutazioni che hanno evidenziato come esso
88
I difetti della vista
Lucio Buratto
agisca senza conseguenze significative per i tessuti circostanti a quelli
trattati e senza determinare alcun indebolimento o danno per l’occhio.
I laser ad eccimeri per correggere la miopia sono stati utilizzati per la
prima volta nel 1987. Da allora in tutto il mondo sono stati trattati con
grande successo più di cinquanta milioni di persone affette da miopia,
astigmatismo e ipermetropia.
Inoltre il trattamento è ripetibile; ciò vuol dire che il laser può rifare
esattamente lo stesso trattamento, nello stesso modo, in pazienti diversi, cosa non possibile in un intervento chirurgico, il cui risultato
dipende parecchio dalla mano del chirurgo, la cui azione è diversa di
volta in volta.
La prima generazione di laser ad eccimeri, pur essendo tecnologicamente molto elaborata, non ha fornito i risultati che scienziati e pazienti si attendevano e ciò per varie ragioni; innanzi tutto i raggi laser
emessi dagli strumenti di prima generazione non erano abbastanza
omogenei (per cui le superfici trattate non erano belle lisce e ciò influiva negativamente sulla qualità visiva); inoltre venivano utilizzati per
trattare solo una piccola area di cornea (zona ottica piccola) e, a volte, si cercava di correggere difetti troppo forti; altre volte il paziente
muoveva l’occhio durante la procedura alterando la precisione stessa
del trattamento (ed il laser non era in grado di seguire i movimenti,
cosa che i laser di quinta generazione fanno molto bene).
Ma questo accadeva con i laser di prima e seconda generazione e in
parte anche con quelli di terza, adoperati negli anni 80 e 90.
Tutte cose che ora non si verificano più.
Attualmente con gli apparecchi di quarta-quinta generazione si hanno
fasci laser perfettamente omogenei e perciò si ottengono trattamenti di qualità pressoché perfetta e risultati refrattivi molto precisi, sia
come entità di correzione che come qualità visiva.
Inoltre oggi con i trattamenti cosiddetti “tissue saving” si ottengono, a
parità di difetto trattato, ablazioni meno profonde (cioè asportazioni di
meno tessuto) ma in aree più ampie; tutto ciò consente una stabilità
maggiore del risultato rifrattivo ottenuto ed una migliore qualità visiva.
I laser di quarta-quinta generazione sono inoltre in grado di evitare
i problemi legati ai possibili movimenti dell’occhio durante il trattamento; ciò grazie ad un sofisticato sistema di “eye tracker”; questo
89
I difetti della vista
Lucio Buratto
dispositivo consente al laser di “seguire” l’occhio anche durante i più
lievi movimenti, favorendo così la perfetta centratura della procedura
persino se il paziente sposta l’occhio.
Altro dispositivo di sicurezza molto utile, di recente introduzione, è il
riconoscimento dell’iride: un sensore del laser esamina l’iride e utilizza l’informazione raccolta durante l’emissione della radiazione laser
per ottimizzare la centratura del trattamento stesso; questo dispositivo è particolarmente utile.
Un’altra importante innovazione riguarda la possibilità di fare dei trattamenti laser “personalizzati”; questa è un’importante modalità che
consente ulteriori notevoli miglioramenti visivi per il paziente.
In pratica prima dell’intervento, adoperando un dispositivo computerizzato si esegue una mappatura dell’occhio da trattare (aberrometria); le informazioni ottenute da questo esame vengono inserite nel
computer del laser; questo esegue il trattamento in base alle informazioni ricevute. Tutto ciò produce un ulteriore importante elemento di
precisione e di perfezionamento che comporta un’ulteriore ottimizzazione dei risultati, specialmente in situazioni particolari.
Poter scolpire la superficie dell’occhio con una precisione di millesimi
di millimetro per mezzo di un raggio di luce molto omogeneo e preciso, quasi senza toccare l’occhio, è qualcosa di estremamente affascinante con percentuali minime di errore valutabile dal 3 al 5% dei casi
(a seconda dell’entità del difetto e di altre variabili).
Ciò significa che una certa percentuale di pazienti dopo il trattamento
non ottiene completamente il risultato desiderato; ciò accade soprattutto con i difetti medio-forti e molto più raramente con quelli lievi.
Perché può succedere questo, visto che il laser ad eccimeri è precisissimo, è cioè in grado di asportare il tessuto con esattezza di millesimo
di millimetro? In parte accade perché il tessuto corneale può essere
leggermente diverso da persona a persona, ed interagire quindi in maniera leggermente differente con il laser ad eccimeri; inoltre “la risposta riparativa dei tessuti”, cioè il processo di guarigione del paziente,
è spesso un po’ diverso da paziente a paziente e, comunque, non è
sempre standardizzabile e prevedibile.
In generale si può affermare che la risposta riparativa dei tessuti è
più elevata (e quindi meno prevedibile) se il trattamento avviene in
90
I difetti della vista
Lucio Buratto
superficie (PRK) piuttosto che all’interno della cornea (LASIK) e che
è tanto più elevata quanto più profondo è il trattamento, cioè quanto
maggiore è il difetto da correggere.
Non è così quando la procedura viene eseguita all’interno della cornea
(LASIK); il tessuto in questa sede è poco reattivo, anche in caso di
trattamenti fatti per correggere difetti forti, per cui la risposta riparativa è inferiore; in conseguenza di ciò il risultato anatomico, rifrattivo
e visivo è più stabile anche quando si trattano difetti elevati.
In pratica l’imprecisione correttiva, o la regressione, accadono perché
fattori estranei alla mano del chirurgo ed alla precisione del laser e
dell’intervento possono influenzare il trattamento o la guarigione e
quindi il risultato.
Qualora residui un difetto è possibile fare un ritocco per perfezionare
il risultato; ciò viene fatto dopo alcune settimane per la LASIK e dopo
circa un anno nella PRK.
È importante che il paziente sia al corrente di queste informazioni.
Un laser ad eccimeri di quarta-quinta generazione è uno strumento di
prezzo elevato e necessita di manutenzione continua e costosa; inoltre occorrono numerose altre strumentazioni accessorie per gli esami
da fare prima dell’intervento.
Questo spiega i costi relativamente elevati della PRK, della LASIK e
ancor più se si adoperi il laser a femtosecondi (Figura 05).
Figura 5. Stazione refrattiva di un’azienda internazionale: sulla sinistra il laser ad eccimeri e sulla destra il laser a femtosecondi
91
I difetti della vista
Lucio Buratto
Il laser a femtosecondi
Il laser a femtosecondi, utilizzato nella tecnica Femto-LASIK, rappresenta l’ultima evoluzione tecnologica nel campo della chirurgia
rifrattiva. Di che cosa si tratta? Un femtosecondo è un’unità di tempo
così breve da risultare impossibile da immaginare: equivale, infatti, a
un milionesimo di un miliardesimo di secondo; il tempo, cioè, che un
elettrone impiega per passare da un atomo all’altro; il rapporto è di un
secondo verso 32 milioni di anni.
Il laser pulsato a femtosecondi (chiamato anche femtolaser) utilizza
una luce infrarossa che, per così dire, viene polverizzata in una pioggia di impulsi di brevissima durata. Questa sorta di pioggia viene poi
indirizzata con estrema precisione, dal sistema di controllo del laser,
sulla zona della cornea da trattare e ha un effetto meno invasivo sui
tessuti rispetto ai laser tradizionali. Ogni impulso genera una sorta di
bolla di gas (ottenuta da una micro disintegrazione di tessuto).
L’energia laser focalizzata in un punto induce la “disintegrazione” di
una micro porzione di tessuto; eseguendo migliaia di disintegrazioni
una vicino all’altra, su un piano orizzontale, si ottiene la separazione
di lamelle di tessuto e ciò equivale ad un taglio orizzontale; mettendo,
invece, le vaporizzazioni in piano verticale, si ottiene un’incisione di
profondità, con un effetto che è paragonabile a quello di un’incisione
con bisturi, ma molto più delicato.
Il laser a femtosecondi trova la sua applicazione principale, nella chirurgia refrattiva, nella LASIK, ma può servire per numerose altre applicazioni, specialmente nel campo dei trapianti di cornea e più recentemente anche nella chirurgia della cataratta.
I benefici del taglio con questo laser sono:
1. “Taglio senza lama” scompare l’uso delle lame metalliche; il paziente può avere una “procedura” completamente laser; la chirurgia
è programmabile e ripetibile in quanto non “chirurgo dipendente”;
2. Massimo controllo e accuratezza nella esecuzione del lembo corneale: sia per spessore che per diametro che per centratura;
92
I difetti della vista
Lucio Buratto
3. Riduzione delle complicanze relative all’uso di strumenti elettromeccanici e/o delle lame metalliche;
4. Taglio indipendente dalle caratteristiche anatomiche dell’orbita
e dell’occhio; perciò, possibilità di operare occhi con scarsa esposizione, palpebre strette, occhi piccoli, bulbi infossati.
I due svantaggi
1. Dipendenza da una sofisticata tecnologia.
2. Costo elevato del laser, della manutenzione e degli accessori chirurgici;
Con il laser a femtosecondi, che taglia al posto della lama metallica, si
compie un altro grande passo avanti verso una vista sempre migliore!
ESAMI FONDAMENTALI PER STABILIRE
L’IDONEITA’ ALL’INTERVENTO
Una persona affetta da miopia, che non tollera o non vuol portare
l’occhiale o la lente a contatto ma necessiti di una buona visione per
varie ragioni di lavoro, rapporti sociali, vita affettiva, di sport o di vita
quotidiana in generale, può e deve prendere in considerazione un
trattamento laser o chirurgico del proprio difetto.
L’intervento è da evitare, salvo rare eccezioni, in pazienti di età inferiore ai 18 anni ed in occhi con difetto non stabilizzato.
L’intervento è anche sconsigliabile quando l’occhio è affetto da altri
problemi medici di una certa entità (malattie della cornea, glaucoma
grave, ecc.).
L’idoneità all’intervento deve essere accertata dal medico Oculista,
esperto in chirurgia rifrattiva, dopo un’accurata visita che comprenda
tutti gli esami pre operatori necessari.
I 4+4 esami fondamentali
La visita per stabilire l’idoneità alla chirurgia laser necessita di almeno
4 esami fondamentali, più altri 4 di grande utilità:
93
I difetti della vista
Lucio Buratto
Figura 6. L’esame della pachimetria fornisce l’esatto spessore
della cornea in ogni suo settore
Pachimetria: consente di misurare lo spessore della cornea. È un
esame fondamentale per capire se l’occhio è adatto alla chirurgia refrattiva (una cornea troppo sottile non può essere trattata con il laser,
che la riduce ulteriormente il suo spessore) (Figura 6).
Topografia corneale: è una mappa della superficie della cornea. Si
esegue con uno strumento (topografo), costituita da un lettore molto
preciso che misura il raggio di curvatura della cornea praticamente in
ogni singolo punto e da un microprocessore, capace di ricostruire l’immagine della superficie corneale sulla base di questi dati.
Per eseguire il test, l’Oculista proietta sulla cornea un disco formato
da numerosi cerchi bianco - neri, ugualmente distanziati fra loro (disco di Placido). Una telecamera registra l’immagine riflessa del disco e
il computer la confronta con alcuni dati di riferimento. Si realizza una
vera e propria mappatura simile a quella che fanno i geometri per la
descrizione dei terreni.
Questo esame è indispensabile per preparare al meglio l’operazione
e per valutare con precisione la zona da trattare e i rapporti con la
pupilla (un intervento limitato a un’area della cornea più piccola di
94
I difetti della vista
Lucio Buratto
quella della pupilla, alla massima
apertura, può, in alcuni casi, indurre fastidiosi aloni). La topografia
corneale permette anche di individuare l’eventuale presenza di un
cheratocono, (malattia corneale
progressiva), che rappresenta una
seria controindicazione per l’intervento (Figura 7).
Aberrometria: questo esame si
esegue con uno dei più recenti
ritrovati tecnologici per lo studio
dell’occhio, l’aberrometro corneale. Lo strumento analizza il
modo in cui la luce passa all’interno dell’occhio e crea una serie di elaborazioni matematiche,
per descrivere il difetto rifrattivo
presente e rilevare le piccole imperfezioni che alterano la qualità
visiva e che sono tipiche e diverse
per ogni persona. L’aberrometria
è essenziale nella preparazione
degli interventi “personalizzati”
(customizzati) (Figura 10).
Figura 7.La topografia corneale consente di
fare una mappatura precisa della cornea, la
struttura in cui viene eseguito il trattamento laser.
Pupillometria: permette di verificare il diametro della pupilla. Nella
sua forma più semplice misura il diametro massimo, quando l’occhio si
trova al buio. Nella versione più completa questo esame consente, invece, di registrare anche il comportamento dinamico della pupilla, in tutte
le situazioni di luce, buio e penombra cui l’occhio può essere sottoposto nelle varie situazioni della giornata. I pazienti che presentano un
diametro pupillare particolarmente ampio possono non essere idonei
al trattamento laser perché esso può comportare, dopo l’intervento, la
percezione fastidiosa di aloni intorno alle luci durante le ore notturne,
soprattutto se il difetto trattato è elevato (Figure 8 e 9).
95
I difetti della vista
Lucio Buratto
Figura 8. La pupillometria è un esame che misura il diametro della
pupilla in varie condizioni di luce, anche in presenza di forte luce
Figura 9. La pupillometria è un esame che misura il diametro della pupilla in varie condizioni di luce, anche in presenza di poca luce o buio
96
I difetti della vista
Lucio Buratto
Figura 10. L’aberrometria è un esame che consente di rilevare le più
piccole anomalie del sistema visivo di un occhio e quindi a programmare il trattamento laser
Altri quattro esami utili sono:
Autorefrattometria: è un sistema diagnostico computerizzato che
valuta in modo rapido la presenza e l’entità di un vizio di rifrazione
(o difetto visivo). L’alta affidabilità delle strumentazioni di ultima generazione permette di ottenere precise informazioni sul tipo di correzione da fare, in meno tempo e con standard più elevati dei sistemi
manuali di un tempo.
Endotelioscopia: serve per capire se le cellule della cornea hanno
una buona vitalità. In particolare, con questo esame si osservano e
si contano le cellule endoteliali, quelle dello strato più interno, che
garantiscono il ricambio nutrizionale degli strati intermedi e di quello
più superficiale. Un danno all’endotelio può compromettere la funzionalità della cornea e la sua trasparenza.
Tonometria: misura la pressione oculare. I valori normali sono compresi tra 10 e 21 millimetri di mercurio: rilevazioni superiori devono
97
I difetti della vista
Lucio Buratto
indurre il medico a indagare più a fondo sullo stato generale dell’occhio
(un’eccessiva pressione può danneggiare il nervo ottico). In questi casi
anche l’intervento di chirurgia rifrattiva può essere controindicato.
Esame del fondo dell’occhio con dilatazione della pupilla: è
una procedura necessaria per analizzare le strutture interne dell’occhio, tramite strumenti come l’oftalmoscopio, la lampada a fessura
e altri. La dilatazione si ottiene con appositi colliri. Se la pupilla è
ristretta, l’Oculista non riesce a vedere in modo completo il fondo
dell’occhio, cioè la retina ed il nervo ottico.
Quattro semplici regole per ottenere un buon
risultato con trattamento laser:
1. Idoneità dell’occhio all’intervento: una accurata e precisa visita
consente attraverso una completa serie di esami di valutare se l’occhio è idoneo all’intervento.
2. Un chirurgo esperto e competente in chirurgia rifrattiva è di
grande importanza per utilizzare nel migliore dei modi le informazioni ottenute nella visita preoperatoria, per adoperare nel migliore dei
modi il laser e per prevenire le complicanze.
3. Strumentazione idonea: l’uso di un laser di quarta-quinta generazione (cioè dotato di eye tracker, riconoscimento dell’iride, trattamenti personalizzati) è di grande utilità per ottimizzare il risultato;
lo strumento, tra le altre cose, prima di ogni trattamento esegue dei
controlli interni ed abilita all’intervento solo se tutto funziona alla
perfezione.
4. Corretta informazione: il paziente deve essere ben informato su
vantaggi e svantaggi, limiti e risultati dell’intervento e le sue aspettative devono essere congrue con quello che l’operazione può offrirgli.
98
I difetti della vista
Lucio Buratto
PRK MIOPICA
La miopia di lieve entità può essere corrette con la tecnica laser denominata PRK o fotoablazione corneale di superficie.
Questa tecnica consente di ottenere risultati precisi, sicuri e stabili
nel tempo, specialmente con i laser di quarta e quinta generazione
cioè con quelli di più recente produzione.
In preparazione all’intervento
Almeno quindici giorni prima dell’intervento occorre sospendere l’uso
delle lenti a contatto morbide nell’occhio da operare; se le lenti sono
rigide invece vanno sospese almeno tre settimane prima.
Il trucco alle palpebre invece va arrestato almeno tre giorni prima; occorre inoltre sospendere eventuali terapie locali a base di colliri, pomate ecc.
Il giorno dell’intervento è importante evitare di utilizzare profumi, dopobarba, ecc.
Prima di uscire di casa per l’intervento lavare il viso e le palpebre con
sapone; utile è anche munirsi di un paio di occhiali da sole da utilizzare dopo l’operazione.
La PRK è un intervento che abitualmente viene eseguito in anestesia
topica cioè con l’applicazione di alcune gocce di collirio anestetico;
esse sono più che sufficienti ad evitare ogni dolore durante l’esecuzione della procedura ed hanno il vantaggio di lasciare l’occhio libero di
muoversi per fissare la luce del laser; questo è molto importante per
una precisa esecuzione del trattamento.
Tecnica di esecuzione della PRK e decorso
postoperatorio
L’operatore laser inserisce nel computer del laser il nome e cognome
del paziente, oltre che tutte le informazioni necessarie all’esecuzione
dell’intervento.
Viene richiesto al paziente di sdraiarsi sul lettino sotto al laser e poi viene
instillata qualche goccia di collirio anestetico; viene applicato un divaricatore per tenere le palpebre aperte ed il globo oculare ben esposto.
99
I difetti della vista
Lucio Buratto
Poi il chirurgo Oculista rimuove l’epitelio, cioè lo strato più superficiale di cellule che ricopre la cornea per esporre lo strato subito sottostante all’azione del laser.
Al paziente viene poi richiesto di fissare, restando immobile con ambedue gli occhi aperti, una luce rossa situata entro al laser. Il chirurgo
coniuga i sistemi di controllo del laser con l’occhio del paziente e cioè
attiva l’eye tracker ed il riconoscimento irideo; in tal modo il trattamento laser non viene disturbato, anche se il paziente muove l’occhio.
È comunque utile che, durante il trattamento, il paziente rimanga immobile e che fissi con attenzione la luce di riferimento del laser tenendo ambedue gli occhi ben aperti.
Il chirurgo Oculista, assistito anche dall’operatore laser, attiva il laser ed
esegue il trattamento vero e proprio che dura dai 30 ai 60 secondi circa.
Durante l’emissione laser, il chirurgo Oculista, verifica che l’occhio del
paziente rimanga immobile e che il trattamento si svolga correttamente; se necessario, egli è in grado, in ogni momento, di interrompere la
procedura e fare una breve pausa.
A fine procedura viene applicata qualche goccia di un collirio antibiotico ed una lente a contatto terapeutica; essa aiuta a diminuire
il dolore che spesso compare nelle ore successive al trattamento, e
riduce gli altri disturbi conseguenti all’operazione laser cioè lacrimazione, bruciore e senso di corpo estraneo; allo stesso tempo facilita il
processo di guarigione dell’occhio (Figure 11, 12 e 13).
La durata totale dell’intera procedura è di circa 10 minuti; durante
l’intervento il paziente può sentire toccare o può avvertire una lieve
pressione o qualche fastidio ma non sente dolore.
Nelle ore che seguono il trattamento può invece comparire dolore,
talvolta anche di una certa intensità; esso è conseguenza della “ferita”
indotta dalla rimozione dello strato di cellule che ricoprono la cornea
e della “ferita” provocata dal trattamento laser.
Il dolore viene sensibilmente controllato con farmaci antidolorifici e
dalla lente a contatto “terapeutica” applicata.
È anche facile che l’occhio lacrimi abbondantemente, che “bruci”, che
sia arrossato, che abbia fastidio alla luce; la visione è molto annebbiata; c’è inoltre difficoltà a tenere gli occhi aperti.
A questo scopo è consigliabile l’uso di un occhiale affumicato; ciò oltre
100
I difetti della vista
Lucio Buratto
Figura 11. PRK: Il medico Oculista esegue la rimozione dell’epitelio, lo
strato di cellule che ricopre la cornea
Figura 12. PRK: Il medico Oculista esegue poi il trattamento con il
laser ad eccimeri
101
I difetti della vista
Lucio Buratto
Figura 13. PRK: a trattamento laser terminato, il medico Oculista applica una lente a contatto terapeutica che aiuta il processo di guarigione della cornea
a proteggere dalla luce, serve a riparare l’occhio da traumi o contusioni (che nella prima fase postoperatoria possono essere dannosi essendo l’occhio momentaneamente “sensibilizzato” dall’atto chirurgico).
Fin dalle prime ore dopo l’intervento il paziente può utilizzare senza problemi l’occhio non operato per leggere, scrivere, guardare la
televisione etc. (eventualmente mettendo un cerotto dietro la lente
dell’occhiale dell’occhio operato, per escluderlo temporaneamente).
Quando sono operati i due occhi nello stesso giorno è invece preferibile non sottoporli ad attività visive impegnative.
La guarigione anatomica dall’intervento (cioè la guarigione della ferita
provocata dalla rimozione dell’epitelio e dall’applicazione laser) avviene in tre-cinque giorni; solo quando la superficie corneale ha riacquistato il suo aspetto normale la visione comincia a divenire limpida; nei
giorni e nelle settimane successive all’intervento la visione migliora
progressivamente; talvolta rimangono degli aloni ed un certo fastidio
alla luce, specialmente durante la guida notturna, inoltre la visione
può essere soggetta a fluttuazioni cioè a variazioni nelle varie ore della
102
I difetti della vista
Lucio Buratto
giornata ecc. Con il passare del tempo si ha la progressiva scomparsa
di gran parte dei suddetti disturbi.
Il rientro al lavoro, nella maggioranza dei casi, può avvenire una settimana dopo l’operazione;
la completa guarigione funzionale cioè il completo recupero visivo richiede un tempo maggiore (una o due settimane), mentre la stabilizzazione definitiva necessita talvolta anche alcuni mesi.
I due occhi si possono operare nella stessa seduta o in tempi diversi;
quando l’intervento avviene separatamente, fra il primo ed il secondo
intervento trascorrano in media una-due settimane, il tempo cioè che
il primo occhio cominci a vedere nitidamente.
La PRK viene solitamente eseguita in ambulatorio cioè senza ricovero
e quindi dopo l’intervento il paziente può essere dimesso.
Egli può rientrare a casa se abita nelle immediate vicinanze del centro
laser. Invece se abita lontano è preferibile che si fermi a dormire in
prossimità del centro laser perché dopo il trattamento è molto importante qualche ora di sonno e perché il giorno dopo comunque è
necessario un controllo del medico Oculista.
È comunque utile che, per l’intervento, il paziente sia accompagnato
da un familiare e che questo lo accompagni a casa, preferibilmente in
macchina piuttosto che a piedi o con i mezzi pubblici.
La PRK non richiede ricovero in quanto è un intervento che riguarda
solo una piccola parte della cornea cioè lo strato più anteriore dell’occhio; inoltre è un intervento che non altera le condizioni fisiche generali
del paziente anche perché non richiede iniezioni di anestetico e nemmeno anestesia generale ma solo l’instillazione di gocce anestetiche.
L’intervento ambulatoriale riduce di molto la componente emotiva
della procedura ed evita pratiche burocratiche.
Pregi della PRK
I pregi di questa tecnica consistono nella sua semplicità di attuazione,
nel fatto che è una procedura di superficie e che non presenta rischi
di rilievo; inoltre è indolore, rapido ed eseguibile con un solo laser
(laser ad eccimeri).
Il trattamento di superficie fornisce una visione di ottima qualità e
corregge la miopia con buona esattezza.
103
I difetti della vista
Lucio Buratto
Intervento nei due occhi insieme o separatamente?
Intervento nei due occhi insieme
Intervento nei due occhi separatamente
Operando i due occhi nello stesso giorQuando si opera prima un occhio e
no si fa una sola seduta chirurgica;
dopo alcuni giorni l’altro occorrono due
ciò vuol dire che il paziente ha un solo
sedute operatorie.
stress operatorio ed emotivo.
Dopo l’intervento i due occhi recuperano la vista insieme per cui sono più
equilibrati.
Hanno inoltre la stessa qualità di vista e
migliorano insieme.
Il paziente inoltre si adatta rapidamente
alla nuova situazione.
Nel periodo che intercorre fra un intervento e l’altro l’occhio operato vede in
un modo (bene...) e quello non operato
in maniera diversa (male...).
L’occhio non operato è in difficoltà perché non può usare la lente a contatto
(in previsione dell’intervento) e perché
l’occhiale non viene tollerato (per la differenza fra un occhio e l’altro).
Operando prima un occhio e successiL’intervento fornisce un risultato più si- vamente l’altro si ha il tempo di valutare
mile nei due occhi perché le condizioni il risultato ottenuto con il primo intervenchirurgiche ed ambientali sono uguali.
to e di programmare eventuali modifiche per il secondo intervento.
C’è minor dispersione di tempo e di
energia.
È importante per chi lavora, studia o per
chi, non abitando nella città ove viene
eseguito l’intervento, deve viaggiare e
stare fuori casa.
Operando prima un occhio, lasciando
qualche giorno di intervallo e poi operando l’altro si rimane in ballo qualche
giorno in più.
Nei giorni successivi i due occhi seguo- Occorre effettuare le cure e le visite di
no la stessa cura e vengono controllati controllo prima per un occhio e poi per
insieme.
l’altro.
Nel caso di intervento in un solo occhio,
In caso di infezione (estremamente rara)
il rischio di infezione riguarda solo l’ocquesto può verificarsi nei due occhi
chio interessato.
In ogni intervento di qualunque tipo
eseguito sul corpo umano c’è la possibilità di infezione; nella chirurgia laser
della cornea il rischio di una infezione
grave è di circa 1 caso ogni
5-6000 interventi.
Con l’intervento contemporaneo dei
due occhi c’è la possibilità che l’infezione colpisca ambedue gli occhi.
Una grave infezione può comportare
serie ripercussioni sulla cornea, ma
non così importanti da compromettere
in maniera totale la vista.
104
I difetti della vista
Lucio Buratto
In sintesi
L’intervento simultaneo dei due occhi
offre un recupero visivo globale più
rapido e nell’insieme è più comodo.
L’intervento separato comporta per
il paziente maggiori disagi, maggior
perdita di tempo, un recupero visivo globale più lento ed un maggior
stress emotivo.
LASIK
Circa 45 milioni di LASIK eseguite fino ad ora a livello mondiale posizionano questa procedura al secondo posto dopo la cataratta fra le procedure chirurgiche oculari (5 milioni circa di PRK nello stesso periodo).
La LASIK è in tutto il mondo, la procedura di scelta per la correzione degli errori rifrattivi; e viene continuamente perfezionata sia per
quanto riguarda la parte iniziale dell’intervento sia per quanto concerne il trattamento laser vero e proprio.
La LASIK è preferita alla PRK oltre che per la precisione nel correggere il difetto anche perché consente di ottenere un recupero visivo
rapido e una veloce stabilizzazione visiva; inoltre, evita al paziente
dolore ed in generale tutti i disturbi connessi all’intervento di PRK;
è inoltre la procedura di scelta nei pazienti non più giovani (in cui i
tempi di riformazione dell’epitelio sono allungati).
In preparazione all’intervento
Almeno quindici giorni prima dell’intervento occorre sospendere l’uso
delle lenti a contatto morbide nell’occhio da operare; se le lenti sono
rigide invece vanno sospese almeno tre settimane prima; il trucco alle
palpebre invece va arrestato almeno tre giorni prima; occorre inoltre
sospendere eventuali terapie locali a base di colliri, pomate ecc.
Il giorno dell’intervento occorre evitare di utilizzare profumi, dopobarba, ecc.
Prima di uscire di casa per l’intervento lavare il viso e le palpebre con
sapone; utile è anche munirsi di un paio di occhiali da sole da utilizzare dopo l’operazione.
105
I difetti della vista
Lucio Buratto
La LASIK è un intervento che abitualmente viene eseguito con l’applicazione di alcune gocce di collirio anestetico; esse sono più che sufficienti ad evitare ogni dolore durante l’esecuzione della procedura ed
hanno il vantaggio di lasciare l’occhio libero di muoversi per fissare la
luce del laser; questo è molto importante per una precisa esecuzione
del trattamento.
La LASIK viene abitualmente eseguita in ambulatorio cioè senza ricovero e quindi dopo l’intervento il paziente può essere dimesso.
Pregi della LASIK
L’INTERVENTO DI LASIK
la procedura più utilizzata a livello mondiale
•La LASIK è la più frequente operazione rifrattiva eseguita nel mondo.
•È l’intervento rifrattivo che offre i migliori risultati.
•È l’operazione che comporta le maggiori soddisfazioni per il paziente.
•Può correggere sia miopia, che ipermetropia e astigmatismo.
•È l’unico in grado di trattare sia i difetti lievi, che medi e forti (dopo
aver stabilito con opportuni esami l’idoneità all’intervento).
•È l’unico in grado di trattare anche difetti residuati da altri interventi rifrattivi (difetti dopo PRK, impianto di lente intraoculare,
intervento di cataratta o trapianto di cornea) ed altri.
•È l’operazione in cui si utilizzano le strumentazioni di diagnosi e
trattamento più sofisticate e avanzate.
•È eseguibile con sola anestesia a base di gocce ed è indolore.
•Viene eseguito in modo ambulatoriale, cioè non richiede ricovero
ospedaliero.
•Non richiede punti di sutura, malgrado si esegua una incisione corneale ampia.
•Non richiede bendaggio: dopo l’intervento vengono forniti solo occhiali scuri.
•Ha tempi brevissimi di recupero visivo.
106
I difetti della vista
Lucio Buratto
Figura 14. Nella LASIK si utilizza
inizialmente il laser a femtosecondi
per creare un sottile lembo di tessuto
corneale
Figura 15. Il lembo di tessuto corneale
viene sollevato e il chirurgo refrattivo
esegue il trattamento con laser ad eccimeri sul tessuto sottostante
Figura 16. Il trattamento con laser
ad eccimeri nella miopia consiste nel
rimuovere un sottile strato di tessuto al
centro della cornea
Figura 17. Il trattamento con laser ad eccimeri nella miopia si propone di assottigliare la porzione centrale della cornea su
un’area simile al diametro della pupilla
107
I difetti della vista
Lucio Buratto
Tecnica di esecuzione
della LASIK
L’operazione di LASIK consta di due
parti: la prima consiste nell’eseguire
una cosiddetta “incisione lamellare” sulla cornea cioè nell’incidere in
maniera incompleta un sottile strato
semicircolare di tessuto superficiale
(per un diametro di 8-10 mm e ad una
profondità di circa il 20% dello spessore totale della cornea); questa fase
alcuni chirurghi refrattivi la eseguono
ancora con un particolare apparecchio chiamato microcheratomo (che
funziona in maniera simile ad una Figura 18. A fine trattamento con laser
pialla da falegname) e che si serve ad eccimeri, il lembo fatto all’inizio viene
riposizionato e la sua adesione al tessuto
per il taglio di una lama metallica che sottostante avviene spontaneamente
vibra a forte velocità; i chirurghi tecnologicamente più dotati adoperano invece un laser a femtosecondi
che consente una operazione “bladeless” cioè senza lame, e quindi
più sicura ma anche in grado di fare un atto chirurgico più preciso;
il chirurgo solleva poi il sottile strato di tessuto inciso e lo appoggia
di lato proprio come se aprisse la pagina di un libro.
La seconda parte dell’intervento consiste nell’eseguire, nella parte interna della cornea così esposta, il trattamento rifrattivo vero e proprio
con un secondo laser, il laser ad eccimeri.
Infine la lamella tagliata viene poi riposizionata senza necessità di
dare punti di sutura e senza bendaggio; basta un paio di occhiali scuri.
La successione delle fasi operatorie è la seguente:
•il paziente viene fatto sdraiare sotto al laser e poi vengono applicate alcune gocce di collirio anestetico;
•viene poi applicato un divaricatore per tenere le palpebre moderatamente aperte e instillato collirio a base di Iodopovidone 5%;
•viene poi applicato un anello a suzione, una specie di ventosa che
poi viene coniugata al laser a femtosecondi;
108
I difetti della vista
Lucio Buratto
•il chirurgo Oculista assistito dal tecnico laser imposta il trattamento ed il laser a femtosecondi in 30”-40” esegue l’incisione lamellare
della cornea.
La prima fase dell’intervento è terminata.
Se il paziente ha scelto di operare anche il secondo occhio nella stessa
seduta la procedura viene ripetuta per l’altro occhio.
Per procedere alla seconda fase è necessario attendere qualche minuto
affinchè vengano assorbite dai tessuti oculari alcune microbolle di gas
che si sono prodotte durante il trattamento con laser a femtosecondi.
•Il paziente viene poi spostato sotto al laser ad eccimeri: il chirurgo
rifrattivo solleva il lembo di tessuto corneale ottenuto con il laser a
femtosecondi e poi coniuga il laser ad eccimeri con l’occhio del paziente; attiva cioè il sistema che consentirà al laser di seguire eventuali spostamenti dell’occhio durante il trattamento ed i dispositivi
che verificano l’esatta centratura del trattamento (eye tracker e
riconoscimento dell’iride).
•Il chirurgo refrattivo attiva poi l’emissione laser e durante il trattamento vero e proprio verifica che l’occhio rimanga fermo e che tutto
si svolga correttamente; egli è in grado in ogni momento di interrompere la procedura per fare una breve pausa, qualora sia necessaria.
•Terminata la fase laser il chirurgo riposiziona il lembo di tessuto
corneale nella sua esatta sede originale e poi attende qualche minuto che esso aderisca spontaneamente (cioè senza necessità di
applicare punti di sutura) al tessuto corneale sottostante.
•La procedura è terminata e il chirurgo rimuove il divaricatore; applica qualche goccia di collirio antibiotico e fa accomodare il paziente in una sala d’attesa.
(Figure 14, 15, 16, 17 e 18)
Due laser per la tecnica LASIK
niente lame, bisturi e aghi
•Utilizzo di un laser a femtosecondi per l’esecuzione di un lembo di
esatto spessore, precise dimensioni e dotato di superfici lisce ed
omogenee.
109
I difetti della vista
Lucio Buratto
•Utilizzo di laser ad eccimeri di quarta-quinta generazione dotato di
flying spot, eye tracker e riconoscimento dell’iride per eseguire l’ablazione refrattiva con una accurata centratura e per un risultato ottimale.
Dopo una mezz’ora circa il paziente verrà controllato dal chirurgo refrattivo e poi dimesso.
Egli può rientrare a casa se abita nelle immediate vicinanze del centro
laser; invece se abita lontano è preferibile che si fermi a dormire in
prossimità del centro laser perché dopo il trattamento è molto importante qualche ora di sonno e perché il giorno dopo comunque è
necessario un controllo del chirurgo.
È comunque utile che, per l’intervento, il paziente sia accompagnato
da un familiare e che questo lo accompagni a casa, preferibilmente in
macchina piuttosto che con i mezzi pubblici.
La LASIK non richiede ricovero in quanto è un intervento che riguarda
solo una piccola parte della cornea cioè lo strato più anteriore dell’occhio; inoltre è un intervento che non altera le condizioni fisiche generali
del paziente anche perché non richiede iniezioni di anestetico e nemmeno anestesia generale ma solo l’instillazione di gocce anestetiche.
L’intervento ambulatoriale riduce di molto la componente emotiva
della procedura ed evita pratiche burocratiche.
Alcuni pazienti preferiscono fare l’operazione prima in un occhio e
dopo alcuni giorni nel secondo, ma si possono operare anche ambedue gli occhi contemporaneamente (per i vantaggi e gli svantaggi
dell’intervento simultaneo vedere l’apposita tabella).
Il trattamento laser effettuato all’interno della cornea è tollerato meglio dall’occhio (rispetto a quello di superficie) e comporta una minor
risposta riparativa da parte dei tessuti.
L’intervento è ben collaudato, non induce modificazioni sulle strutture interne dell’occhio (spesso alterate da fatti patologici nelle persone
con difetti elevati).
Qualora con l’intervento non si ottenga una correzione sufficiente è
possibile eseguire un ritocco dopo 6-12 settimane (nel caso della PRK
occorre attendere circa un anno).
110
I difetti della vista
Lucio Buratto
Lasik: decorso postoperatorio
Dopo l’operazione, contrariamente a quanto succede nella PRK, il paziente non ha dolore, ma ha solo una moderata sensazione di corpo
estraneo, una leggera lacrimazione, un po’ di bruciore e un certo fastidio alla luce.
Il recupero visivo è rapido ed avviene in poche ore; la stabilizzazione
della visione richiede invece qualche giorno ed il processo di guarigione si completa in alcune settimane.
Subito dopo l’intervento è molto importante che il paziente tenga gli
occhi chiusi per 3-4 ore o meglio ancora che dorma qualche ora; al suo
risveglio la microscopica ferita corneale prodotta dal laser a femtosecondi sarà chiusa e l’occhio sarà migliorato nettamente ed i suddetti
fastidi si saranno notevolmente attenuati o saranno scomparsi. Inoltre
la visione comincerà ad essere già abbastanza limpida.
Il giorno dopo l’intervento solitamente il paziente non ha quasi più
disturbi e la visione sarà ulteriormente migliorata; due giorni dopo,
il paziente può, nella quasi totalità dei casi, tornare al lavoro ed alla
guida dell’auto.
Nei giorni successivi all’intervento l’occhio guarirà ulteriormente e la
visione si stabilizzerà progressivamente; la completa guarigione poi
richiederà alcune settimane; è però importante che l’occhio sia regolarmente medicato con i colliri prescritti dal medico.
Se nel decorso postoperatorio l’occhio dovesse improvvisamente diventare dolente, cominciare a lacrimare abbondantemente e subire
un calo importante della vista, è bene chiamare subito l’Oculista curante e avvisarlo dell’accaduto; il più delle volte si tratta solo di un
lieve spostamento del lembo sollevato per fare il trattamento laser
all’interno della cornea. Esso deve essere riposizionato al più presto.
111
I difetti della vista
Lucio Buratto
DIFFERENZE TRA PRK E LASIK
PRK
LASIK
1. È una procedura che utilizza il solo
laser ad eccimeri
1. È una procedura che utilizza due laser: il laser a femtosecondi e il laser ad
eccimeri.
3. L’occhio da trattare viene anestetizzato con alcune gocce di collirio anestetico
3. L’occhio da trattare viene anestetizzato con alcune gocce di collirio anestetico
4. Vengono inserite nel computer del
laser le informazioni necessarie a correggere il difetto del paziente
4. Vengono inserite nel computer del
laser le informazioni necessarie a correggere il difetto del paziente
5. L’Oculista “raschia” la cornea in superficie sulla zona in cui verrà eseguito
il trattamento laser (rimuove cioè l’epitelio, lo strato di cellule che riveste la
cornea).
Dopo l’intervento poi l’epitelio impiega
4-5 giorni per riformarsi completamente
e quindi anche il recupero visivo si fa
attendere.
5. L’Oculista applica sull’occhio l’anello a suzione del laser a femtosecondi,
cioè l’apparecchio che consente di tagliare un sottile strato di tessuto corneale (poco più di un decimo di millimetro); il lembo tagliato viene poi sollevato
come fosse “aperto un libro”
6. Il laser viene centrato esattamente
sulla superficie anteriore della cornea
corrispondente al centro della pupilla;
esso viene poi attivato dal chirurgo ed
esegue il trattamento previsto in un
tempo che varia fra i 30 ed i 60 secondi.
6. Il trattamento laser ad eccimeri viene eseguito sulla parte interna della
cornea esposta durante la fase precedente.
Come per la procedura di superficie,
ogni colpo di laser asporta un quarto
di micron cioè un quarto di millesimo di
millimetro di tessuto.
7. L’occhio viene poi protetto con una
speciale lente a contatto terapeutica
7. Il “libro viene chiuso”, cioè la porzione di cornea sollevata per il trattamento
laser ad eccimeri, viene riposizionata
senza necessità di sutura e l’occhio rimane sbendato
8. L’intera procedura dura poco meno
di dieci minuti e può essere utilizzata
anche per correggere l’astigmatismo
leggero e l’ipermetropia leggera
8. L’intera procedura dura meno di dieci- dodici minuti; essa può essere utilizzata anche per la correzione di astigmatismi e ipermetropie lievi, medi e forti
112
I difetti della vista
Lucio Buratto
PRK
LASIK
9. Il paziente viene medicato con un
collirio antibiotico e dopo pochi minuti
viene dimesso con l’occhio protetto da
un occhiale da sole
9. Il paziente viene medicato con un
collirio antibiotico e, dopo pochi minuti,
viene dimesso con l’occhio protetto da
occhiale da sole
10. Il trattamento in se stesso è completamente indolore.
L’occhio è fastidioso e dolente nelle prime 24 ore. I fastidi persistono per 4-5
giorni cioè fino a quando le cellule rimosse con la “raschiatura” iniziale non
si saranno in parte riprodotte. L’epitelio
si riforma tanto più lentamente, tanto
più l’età del paziente è avanzata.
10. L’intervento ed il decorso postoperatorio sono indolori.
Dopo l’intervento è presente solo una
modesta sensazione di corpo estraneo
che dura qualche ora. Il bulbo oculare
non è dolente anche perché la ferita
indotta dal laser si chiude rapidamente
cioè in poche ore.
11. L’occhio comincia a vedere dopo
4-5 giorni ed il completo processo di
guarigione richiede alcuni mesi
11. L’occhio comincia a vedere già 4-5
ore dopo l’intervento; il processo di
guarigione si completa poi nel giro di
qualche settimana
12. Per eseguire eventuali ritocchi è
preferibile attendere almeno un anno
dal primo intervento
12. Fare un eventuale ritocco è possibile dopo 6-12 (e preferibilmente non
oltre 16) settimane dall’intervento
13. Si possono operare anche ambedue gli occhi insieme (per i vantaggi
e svantaggi dell’intervento simultaneo
vedere apposita tabella)
13. Si possono operare anche ambedue gli occhi insieme (per i vantaggi
e svantaggi dell’intervento simultaneo
vedere apposita tabella)
In conclusione la PRK è più semplice
da eseguire e richiede l’utilizzo di un
solo laser; dopo l’intervento però l’occhio è spesso dolente, è lento a guarire
ed il recupero visivo si fa attendere.
In conclusione la LASIK è un poco più
complessa da eseguire e richiede l’utilizzo di due laser; dopo l’intervento però
il paziente non soffre e recupera rapidamente la vista.
PRECAUZIONI POSTOPERATORIE
PER GLI OPERATI DI PRK E LASIK
Nei primi giorni seguenti al trattamento laser l’occhio è fragile e va
protetto; occorre perciò utilizzare un paio di occhiali leggermente
scuri nelle ore diurne e proteggere l’occhio con una conchiglia di pla-
113
I difetti della vista
Lucio Buratto
stica durante la notte, per i primi 4-5 giorni; essa impedisce involontari strofinamenti o traumi durante il sonno.
L’attività sportiva leggera (corsa, ginnastica, ecc.) può essere ripresa
anche dopo 2-3 giorni; per fare sport più pesanti (sci, calcio, ecc.)
attendere due-tre settimane. L’uso del computer, della televisione,
dell’auto può iniziare uno-due giorni dopo se il paziente si sente di
farlo. Sesso a discrezione del paziente due-tre giorni dopo.
È molto importante non strofinare l’occhio sottoposto al trattamento laser; questa precauzione è bene sia mantenuta durante le prime
quattro-sei settimane.
Nelle prime due settimane seguenti all’intervento non fare bagni in
piscina o al mare (a meno che non si usi una maschera), non truccare
gli occhi, non esporsi a prodotti spruzzati da bombolette spray, etc.
Da evitare sono pure gli ambienti con prodotti irritanti (ambienti con
gas chimici, locali fumosi, posti polverosi etc); per qualche giorno
evitare pure che shampoo e sapone entrino nell’occhio operato (la
doccia può essere fatta fin dal giorno dopo, tenendo gli occhi chiusi
quando si usa lo shampoo).
Nelle prime settimane è inoltre preferibile non esporsi a lungo alla luce
intensa del sole specialmente in alta montagna o al mare senza un’adeguata protezione con occhiali scuri dotati di filtro contro i raggi ultravioletti; un occhiale da sole di buona marca è sufficiente a tale scopo.
Le cure postoperatorie vanno iniziate 2-4 ore dopo l’operazione.
Consistono nell’instillare uno o più colliri a base di antibiotici, antinfiammatori e lacrime artificiali; il paziente deve applicarli sull’occhio
operato con la frequenza e per il periodo richiesto dal chirurgo; solitamente si applicano uno o due colliri 5-6 volte al giorno.
INCONVENIENTI, RISCHI E COMPLICANZE
DELLA PRK E DELLA LASIK
Miopia, astigmatismo ed ipermetropia, che fino a pochi anni fa potevano essere corretti solo con occhiali o lenti a contatto, possono ora
trovare un’ottima alternativa nel trattamento effettuato con laser ad
eccimeri.
114
I difetti della vista
Lucio Buratto
La chirurgia rifrattiva trova le applicazioni più vantaggiose quando,
escluso il semplice desiderio estetico di non portare una correzione
ottica, esistono condizioni oculari ed ambientali che impediscono l’utilizzazione al meglio della capacità visiva.
L’accurata selezione delle caratteristiche cliniche e dei motivi che
conducono all’intervento, nonché al tipo di intervento, è resa necessaria dalla considerazione che l’atto chirurgico non è reversibile e dalla
possibilità del verificarsi di complicanze, modificazioni secondarie o
effetti indesiderati possibili in tutti gli interventi chirurgici.
Va inoltre rilevato che ogni atto di chirurgia rifrattiva, quale che sia la
tecnica adoperata, si rivolge alla risoluzione delle sole caratteristiche
ottiche, ma non modifica quelle patologiche che possono essere associate al difetto di vista.
L’intervento potrà, però, ragionevolmente mirare alla eliminazione
dell’occhiale o, nei casi meno favorevoli, alla sua riduzione con diminuzione dei problemi che ad essi si accompagnano.
Pertanto, per non andare incontro ad errori ed incomprensioni sui
programmi prefissi e sui risultati raggiunti, è indispensabile che il paziente venga informato in modo esauriente dal medico, cosìcchè il suo
consenso all’intervento sia motivato e convinto.
Egli deve chiedere al medico Oculista che lo ha in cura, se il suo caso
può trarre vantaggio dall’uso della tecnica del modellamento corneale
eseguita con laser ad eccimeri.
Questi interventi sono a bassissimo rischio e forniscono nella grande
maggioranza dei casi ottimi risultati. Ma non possono dare la perfezione che ha un occhio privo di difetti.
Come risultato conseguente o effetto secondario al trattamento laser
si può talvolta avere:
•Una correzione inferiore a quella prevista: è l’inconveniente più
comune e più frequente; l’intervento comporta comunque una
considerevole riduzione del difetto e delle distorsioni provocate
dall’occhiale e quindi un miglioramento della funzione visiva non
corretta; talvolta rimane necessario l’uso dell’occhiale, almeno alcune ore al giorno.
La possibilità che il difetto non venga corretto del tutto aumenta
115
I difetti della vista
Lucio Buratto
con l’aumentare del difetto stesso ed è più frequente quando si cerca di correggere più di un difetto insieme (miopia + astigmatismo.
ipermetropia + astigmatismo, etc).
Quando il risultato rifrattivo desiderato non viene ottenuto è
possibile un ritrattamento dopo alcune settimane o mesi dalla
prima procedura; un ritocco può rendersi necessario più spesso
quando si trattano difetti forti; un terzo trattamento è però preferibile evitarlo.
•Da non escludere è pure una correzione superiore al necessario;
questa è più rara e comporta ancora l’uso dell’occhiale o la necessità di un ritocco.
•Possibile è anche, in una modesta percentuale dei casi, una certa
regressione, cioè un parziale ritorno del difetto; appropriate terapie utilizzate al momento opportuno possono limitare tale inconveniente che si presenta prevalentemente con la PRK.
•Uso di occhiali: qualora il trattamento laser sia in grado di eliminare l’uso dell’occhiale per lontano occorre ricordare che a 40-42
anni circa inizia la presbiopia e che quindi occorre un occhiale per
vicino (scrittura, lettura etc).
•Una percentuale molto alta dei pazienti operati con LASIK o PRK,
fino al 50% secondo alcuni ricercatori, mostra nelle prime settimane problemi di scarsa lacrimazione e secchezza oculare. Con il
tempo questo disturbo tende progressivamente a ridursi. Il problema si verifica, probabilmente, perché il laser può asportare alcune fibricole nervose collegate al meccanismo dell’ammicamento,
fondamentale per garantire una buona lubrificazione dell’occhio.
L’inconveniente viene arginato somministrando lacrime artificiali
per tre-quattro mesi dopo l’intervento.
•Velature transitorie della cornea nell’ambito del processo di cicatrizzazione in seguito a PRK: queste opacità, che determinano
iniziali riduzioni dell’efficienza visiva, si associano frequentemente alla regressione; esse tendono a ridursi progressivamente in un
arco di tempo che oscilla generalmente intorno ai sei mesi.
•Talvolta la visione pur essendo buona senza dover ricorrere alle lenti
correttive non è così nitida e chiara come lo era prima con le lenti.
•Dolore: può comparire soprattutto subito dopo il trattamento con
PRK, mentre esso è raro dopo la LASIK.
116
I difetti della vista
Lucio Buratto
•Abbagliamenti, fotofobia, fluttuazioni visive, aloni, immagini sdoppiate, soprattutto in condizioni di dilatazione pupillare, cioè in visione notturna; questi disturbi possono accompagnare le prime fasi
postoperatorie e tendono poi a ridursi progressivamente; essi sono
tanto più frequenti tanto più il difetto iniziale è forte e quanto più la
pupilla ha tendenza a dilatarsi in presenza di scarsa luce o al buio.
In pazienti con pupilla molto ampia e/o affetti da difetti importanti
tali disturbi possono rendere un po’ difficoltosa la guida notturna.
I disturbi sopra menzionati sono più evidenti e più frequenti subito
dopo la chirurgia e tendono a diminuire con il passare del tempo;
in una percentuale ridotta di casi possono rimanere a permanenza.
•Sospensione dell’intervento: talvolta può accadere che l’intervento
possa essere interrotto pochi minuti prima della sua esecuzione
od anche durante la sua esecuzione e che debba essere eseguito o
completato in altra giornata.
•Estremamente raro ma possibile è il rischio di infezioni, emorragie
o di alterazioni permanenti della cornea e di altre strutture; nei
casi più gravi esse possono condurre anche a gravi ripercussioni
sulla vista. Non risulta in Letteratura essere segnalato alcun caso
di infezione grave al punto da provocare la completa perdita della
vista. Quando si operano contemporaneamente i due occhi i suddetti rischi possono riguardare ambedue gli occhi.
•La reattività postoperatoria è influenzabile in senso positivo dal
trattamento medico ed è pertanto di importanza basilare seguire le
prescrizioni terapeutiche del medico Oculista.
•Fattori estranei alla mano del chirurgo ed alla precisione del laser e
dell’intervento possono influenzare la guarigione e quindi il risultato. Variazioni dal risultato ricercato possono essere possibili e non
possono e non devono essere considerate insuccessi.
•Importanza del laser: quasi tutti gli inconvenienti su menzionati, relativamente frequenti con gli apparecchi laser di prima, seconda e terza
generazione, si verificano ora raramente con le macchine di quartaquinta generazione cioè degli anni 80 e 90; il paziente può quindi ora
affrontare la correzione dei difetti visivi con maggior garanzia di avere
un trattamento che risolva in maniera migliore il suo difetto.
117
I difetti della vista
Lucio Buratto
MIOPIA ELEVATA E CORREZIONE
CON CRISTALLINI ARTIFICIALI
Limiti della chirurgia refrattiva
con laser ad eccimeri
La gran parte della chirurgia refrattiva viene eseguita con il laser ad
eccimeri usando due tecniche: la PRK e la LASIK.
La chirurgia refrattiva corneale con laser ad eccimeri agisce modificando la curvatura esterna della cornea in modo tale che la luce attraversandola vada a fuoco sulla retina: è come se la cornea venisse modellata
come la lente a contatto ottimale per correggere quel difetto di vista.
L’aspetto più importante di questa chirurgia sta nel fatto che si ottengono ottimi risultati mediante un intervento breve, indolore e di
rapido recupero visivo; inoltre, cosa molto importante, l’operazione
con il laser avviene all’esterno dell’occhio per cui si tratta di un intervento non invasivo. Inoltre grazie alle modalità operatorie il recupero
è generalmente molto rapido e poco disturbato da effetti collaterali;
l’intervento è indolore, non richiede punti o punture o bendaggio e
nella stragrande maggioranza dei casi fornisce ottimi risultati visivi;
tutto ciò purché siano rispettate le regole di una corretta selezione
del paziente, dell’uso di macchine appropriate e che l’operatore sia di
comprovata esperienza.
I limiti della chirurgia con il laser ad eccimeri sono determinati da alcuni fattori, riguardanti soprattutto la cornea: ad esempio lo spessore, la
curvatura o la forma della cornea possono impedire l’esecuzione dell’intervento con laser ad eccimeri o limitare fortemente l’entità del difetto
da correggere o dare un risultato visivo qualitativamente non ottimale.
Ci sono poi altre situazioni in cui l’operazione con il laser lascerebbe
disturbi tali da non soddisfare il paziente (aloni in pazienti con difetti
elevati soprattutto in caso di pupilla che si dilata molto alla sera, etc).
Inoltre l’intervento con il laser è poco consigliabile in caso di miopia
elevata, o, in caso di difetti ancora evolutivi (cioè nel caso in cui la
miopia non sia ancora stabilizzata).
In questi casi quindi se si vuole correggere il difetto è preferibile ricorrere ad un’altra procedura cioè all’impianto di un cristallino artifi118
I difetti della vista
Lucio Buratto
Figura 19. Un tipico occhiale da miope forte: lenti sottili al centro,
spesse in periferia, montatura piccola e solida.
ciale, ciò perché esso oltre a correggere importanti difetti può anche,
a parità di difetto corretto, fornire una visione di miglior qualità. Non
solo ma in casi di miopia progressiva si può correggere il difetto con
il cristallino e successivamente nel tempo intervenire con il laser per
trattare difetti ulteriormente sopravvenuti (Figura 19).
119
I difetti della vista
Lucio Buratto
Differenze tra laser ad eccimeri
e cristallino artificiale nella miopia elevata
Laser
PRK o LASIK con laser ad eccimeri
e laser a femtosecondi
Cristallino artificiale
Una piccola lente viene inserita
dentro l’occhio
È una procedura laser e viene eseguita È una procedura chirurgica che si eseall’esterno dell’occhio, sulla parte ante- gue all’interno dell’occhio e quindi più
riore della cornea
invasiva del laser
Fornisce ottimi risultati nella miopia lie- Fornisce risultati molto buoni nella miove e media
pia media ed elevata.
L’occhio da trattare viene anestetizzato L’occhio da trattare viene anestetizzato
con alcune gocce di collirio anestetico
con alcune gocce di collirio anestetico o
talvolta con iniezione di anestetico
Vengono inserite nel computer del laser L’Oculista incide la cornea al confine
le informazioni necessarie a correggere con la zona bianca
il difetto del paziente
L’Oculista “prepara” la cornea sulla
zona in cui verrà eseguito il trattamento laser ed esegue poi il trattamento
laser stesso. L’intervento è all’esterno
dell’occhio cioè sulla cornea.
Inietta poi una sostanza viscosa entro
all’occhio per creare lo spazio sufficiente all’ingresso del cristallino artificiale;
quest’ultimo, essendo morbido cioè
pieghevole, viene “iniettato” o introdotto
all’interno dell’occhio.
Il laser viene centrato esattamente sulla Il cristallino viene messo nella giusta
superficie anteriore della cornea corri- sede. Viene rimossa la sostanza vistospondente al centro della pupilla; esso elastica.
viene poi attivato dal chirurgo ed esegue il trattamento previsto in un tempo
che varia fra i 30 ed i 60 secondi.
L’occhio viene poi protetto con una spe- La ferita viene chiusa con un punto o
ciale lente a contatto terapeutica
senza utilizzando cioè un sistema di
autochiusura
L’intera procedura dura poco meno di
dieci minuti e può essere utilizzata anche per correggere l’astigmatismo e l’ipermetropia leggera e media
L’intera procedura dura circa venti minuti; essa può essere utilizzata anche
per la correzione di astigmatismi e ipermetropie medi e forti
Il paziente viene medicato con un collirio antibiotico e dopo pochi minuti viene
dimesso con l’occhio protetto da un occhiale da sole
Il paziente viene medicato con un collirio antibiotico e viene dimesso con
l’occhio protetto da un paio di occhiali
da sole
120
I difetti della vista
Lucio Buratto
Laser
PRK o LASIK con laser ad eccimeri
e laser a femtosecondi
Cristallino artificiale
Una piccola lente viene inserita
dentro l’occhio
Il trattamento in se stesso è indolore:
l’occhio può essere fastidioso e dolente
nelle prime 24-48 ore se è stata fatta la
PRK, ha solo sensazione di sabbia se è
stato sottoposto a LASIK.
L’intervento ed il decorso postoperatorio sono per lo più indolori. Dopo l’intervento è presente solo una modesta
sensazione di corpo estraneo e di pesantezza che dura qualche ora.
L’occhio comincia a vedere dopo alcu- L’occhio comincia a vedere già dopo
ne ore se è stata fatta la LASIK e dopo alcune ore dall’intervento; il processo
4-5 giorni se è stata praticata la PRK
di guarigione si completa poi nel giro di
qualche settimana
Si opera preferibilmente ambedue gli È preferibile operare separatamente un
occhi nella stessa sessione ma si pos- occhio dall’altro, distanziati di uno o più
sono operare anche separatamente; giorni
l’intervallo in tal caso è di uno o più
giorni
Cristallino artificiale o lente
intraoculare o IOL (Intra Ocular Lens)
Il cristallino artificiale è una piccola lente di plastica che viene inserita
all’interno dell’occhio.
L’inserimento di una lente intraoculare permette di correggere difetti
di vista elevati sia miopici che ipermetropici che astigmatici, mantenendo una elevata qualità di immagine.
La chirurgia con l’inserimento di lenti all’interno dell’occhio è stata resa
particolarmente efficace dal miglioramento portato dalla tecnologia
moderna sia alle metodiche chirurgiche che alle stesse lenti. Attualmente si hanno cristallini artificiali differenti per forma, materiali, grandezza, e potere ottico: ciò consente la massima scelta per la correzione
dei vari difetti di vista in ogni paziente. I cristallini artificiali possono
essere rigidi o morbidi; attualmente si preferisce il cristallino morbido
perché può essere piegato e inserito attraverso un’incisione molto piccola; in tal modo nella maggioranza dei casi si può evitare l’applicazione
di punti di sutura, evitando così il fastidio di doverli togliere (quando si
inserisce quello rigido invece occorrono uno o più punti).
121
I difetti della vista
Lucio Buratto
Il cristallino artificiale si può inserire senza togliere quello nostro, trasparente (cristallino fachico); in tal caso esso coesiste con quello naturale.
Un tipo diverso di lente intraoculare (cristallino pseudofachico) viene
inserito dal chirurgo dopo la rimozione del cristallino umano (intervento di sostituzione del cristallino); esso viene collocato per lo più
proprio nella posizione originalmente occupata dal cristallino umano
(cristallino da camera posteriore).
La lente intraoculare, quando è correttamente inserita in un occhio
idoneo, è perfettamente tollerata e non comporta fenomeni di rigetto;
inoltre il materiale con cui è costruita è pressoché inalterabile nell’arco di vita del paziente per cui essa è utilizzabile anche in pazienti
giovani; essa rimpiazza il cristallino naturale opacato (cataratta) e restituisce all’occhio una visione pressoché naturale (a condizione che
le altre strutture dell’occhio siano integre e sane).
Salvo poche eccezioni, tutti i pazienti sono idonei all’impianto di un cristallino artificiale; sta però all’Oculista decidere se e quando utilizzarlo
e con quale modalità (in aggiunta o in sostituzione di quello umano).
Il potere ottico del cristallino artificiale viene calcolato sulla base di
alcuni esami strumentali; questi, anche se ottenuti con grande accuratezza, possono non essere estremamente precisi e quindi è possibile
che si renda necessario successivamente all’intervento o un perfezionamento del risultato con laser o l’uso di un leggero occhiale o per
lontano o per vicino o per ambedue le distanze.
Questa chirurgia con lenti intraoculari è più invasiva della chirurgia
laser; essa infatti viene eseguita all’interno dell’occhio e ciò può aumentare la possibilità di eventuali complicanze per l’occhio; è però
anche vero che essa (in caso di difetti forti) è in grado di dare una
migliore qualità visiva ed una maggiore correzione di quanto possa
essere fatto con le tecniche laser.
Tecnica del cristallino fachico
o dei due cristallini o delle due IOL
In questo caso la lentina intraoculare viene inserita nell’occhio senza
asportare il cristallino naturale. Questa tecnica viene generalmente
riservata a pazienti di età inferiore ai 45-50 anni.
122
I difetti della vista
Lucio Buratto
Figura 20. Posizione del cristallino artificiale fachico da camera anteriore a fissazione sull’iride
Figura 21. Cristallino fachico da camera anteriore a fissazione sull’angolo camerulare
123
I difetti della vista
Lucio Buratto
Figura 22. Cristallino fachico da camera posteriore a fissazione sul
solco ciliare
Questa chirurgia permette di correggere il difetto di vista presente,
mantenendo la funzionalità del cristallino naturale, essenziale, come
abbiamo detto altrove, per la visione per vicino ma anche per la stabilità all’interno dell’occhio.
Offre inoltre il vantaggio di poter correggere miopie anche di 14-15
diottrie con grande precisione, fornendo una qualità visiva molto buona (migliore, a parità di difetto corretto, di quella ottenibile con laser
ad eccimeri).
Non solo: la correzione effettuata non è soggetta a regressione, come
talvolta avviene con il laser, in quanto la lente è in materiale plastico
inalterabile nel tempo.
Sono disponibili tre categorie di lentine intraoculari fachiche; esse si
differenziano in base a dove vengono collocate: la forma e le caratteristiche dipendono dal sito intraoculare in cui vanno posizionate, le
dimensioni dalla grandezza dell’occhio e la correzione dal difetto di
vista che devono correggere (Figure 20, 21 e 22).
Se si guarda l’occhio dall’esterno si incontra per prima la cornea, poi
124
I difetti della vista
Lucio Buratto
lo spazio detto camera anteriore fino all’iride che delimita la pupilla, la
camera posteriore, il cristallino e, separata da quest’ultimo dal corpo
vitreo, la retina. Si distinguono quindi:
•lentine da camera anteriore che si appoggiano nell’angolo della camera anteriore;
•lentine da camera anteriore che si agganciano all’iride;
•lentine da camera posteriore che si collocano appena dietro all’iride e al davanti del cristallino umano.
Nei difetti estremi, cioè nella miopia superiore alle 18-20 diottrie specialmente in presenza anche di astigmatismo, una singola tecnica chirurgica o laser non può correggere da sola in modo completo il difetto
refrattivo, invece l’unione di due tecniche può arrivare a ciò: si chiama
tecnica bi-ottica. Prima si utilizza la IOL fachica per correggere la gran
parte del difetto e poi il laser ad eccimeri per trattare il difetto residuo.
Sebbene la IOL fachica venga usata soprattutto per correggere forti
miopie, essa può permettere anche la correzione dei forti difetti astigmatici; si usa in tal caso una IOL “torica”, che naturalmente deve essere
posizionata in modo corretto, in relazione all’asse dell’astigmatismo.
Inoltre, esistono in commercio anche IOL fachiche per correggere l’ipermetropia elevata; ma sono di uso limitato; un pò perchè tale difetto è molto più raro della miopia, un pò perchè l’occhio ipermetrope
elevato è, spesso, di dimensioni ridotte, tali da non permettere l’inserzione di una IOL fachica.
Nella maggioranza dei casi quando si programma di inserire una di
queste lenti è opportuno procedere all’esecuzione preventiva, mediante un laser, in modo indolore, di un piccolo “foro” di passaggio
a livello dell’iride (iridectomia) che faciliti la circolazione dei liquidi
intraoculari.
La relativa facilità di impianto e la possibilità di scelta tra i diversi
modelli di lentine, nonché la grande esperienza chirurgica accumulata
negli anni, fa si che questa chirurgia, pur essendo una chirurgia intraoculare, presenti pochi e rari effetti collaterali.
Una delle caratteristiche importanti di questa chirurgia è rappresentata dalla reversibilità ad esempio la comparsa di alterazioni a carico
del cristallino o di altre strutture intraoculari può richiedere la rimo-
125
I difetti della vista
Lucio Buratto
zione della lentina intraoculare, eseguibile con relativa facilità; caratteristica che unita all’estrema versatilità, ne fanno una valida alternativa laddove la chirurgia refrattiva corneale con laser ad eccimeri non
possa essere applicata.
L’intervento è per lo più eseguibile solo con gocce anestetiche, altre volte
con anestesia mediante iniezione; è ambulatoriale ed il recupero di una
vista adatta alle comuni attività di tutti i giorni richiede pochi giorni.
L’operazione è eseguibile in qualunque stagione dell’anno.
L’intervento
L’Oculista incide la cornea al confine con la zona bianca, poi inietta una sostanza, chiamata viscoelastica, dentro l’occhio per creare lo
spazio sufficiente all’ingresso della lente intraoculare. La lente viene
iniettata dentro l’occhio e posizionata nella sede giusta, quindi viene
rimossa la sostanza viscoelastica. La ferita viene chiusa con uno o più
punti di sutura o con un sistema di autochiusura senza punti. L’intera
procedura dura circa venti minuti.
Al termine, il paziente viene medicato con un collirio antibiotico e
viene dimesso con l’occhio protetto da un paio di occhiali da sole.
L’occhio comincia a vedere già dopo alcune ore dall’intervento. Il lavoro d’ufficio può essere ripreso, usando l’occhio non operato, anche
uno-due giorni dopo l’operazione. Per i lavori pesanti, specialmente
se eseguiti in ambienti polverosi, occorre attendere un periodo maggiore. La guida della macchina nella grande maggioranza dei casi può
essere ripresa dopo tre- quattro giorni. Il processo di guarigione si
completa nel giro di qualche settimana.
Alcune di queste lenti sono costruite in materiale rigido, altre in materiale pieghevole; queste ultime sono introducibili attraverso una
piccola incisione, che per lo più non richiede punti di sutura; le altre
attraverso un’apertura più larga che richiede punti di sutura. Sia l’una
che l’altra, una volta inserite, non vengono percepite dal paziente.
La scelta della lente più idonea viene determinata dal chirurgo in
base alle caratteristiche dell’occhio oltre che in relazione alla sua
esperienza chirurgica.
126
I difetti della vista
Lucio Buratto
Figura 23 e 24. Tecnica di impianto di cristallino artificiale pieghevole a fissazione
iridea. Il chirurgo esegue una piccola incisione alla periferia della cornea, inserisce
poi il cristallino artificiale che è stato pre-caricato su uno strumento piegatore
Figura 25 e 26. Successivamente il chirurgo fissa le due estremità del cristallino
(che si comportano un po’ come le chele di un granchio) alla periferia dell’iride.
Dopo che la lente è agganciata a tutte e due le estremità, il chirurgo applica uno o
due punti di sutura
127
I difetti della vista
Lucio Buratto
Figura 27. Tecnica di impianto del
cristallino fachico da camera anteriore a
fissazione sull’angolo: il chirurgo esegue
una piccola incisione alla periferia della
cornea ed attraverso questa inietta la lente che era stata precedentemente caricata
su una apposita siringa in plastica
Figura 28. Parte della lente è già in
camera anteriore (due piedini e il
disco ottico) mentre due piedini sono
ancora fuori
Figura 29. Il chirurgo introduce gli altri due piedini all’interno della camera
anteriore
Figura 30. La lente è correttamente posizionata all’interno dell’occhio; il più delle
volte non sono necessari punti di sutura
128
I difetti della vista
Lucio Buratto
Figura 31. Tecnica di impianto della
IOL fachica da camera posteriore a
fissazione ciliare: il chirurgo esegue
una piccola incisione alla periferia
della cornea e poi introduce la parte
terminale di una siringa di plastica,
contenente la lente
Figura 32. La lente viene lentamente
e progressivamente iniettata dentro
l’occhio
Figura 33. Poi i quattro piedini vengono posizionati sotto l’iride
Figura 34. La lente è nella sua posizione
finale; il più delle volte questa procedura
non richiede punti di sutura
129
I difetti della vista
Lucio Buratto
Indicazioni all’impianto di cristallino artificiale
(tecnica del doppio cristallino)
•età compresa tra i 21 ed i 50 anni
•assenza di problemi oculari (in particolare di patologie della retina)
•anisometropie: cioè importanti differenze di miopia tra un occhio e l’altro
•miopia elevata
Indicazioni alla Bi - Optic
(impianto di cristallino più intervento laser)
•difetti estremi: miopia superiore alle 18 diottrie
•difetti combinati: miopie elevate associate a forte astigmatismo
•forte anisometropia: un occhio affetto da moderata miopia e l’altro
con miopia elevata
Gli esami preoperatori prima
di impiantare un cristallino
La chirurgia con cristallino artificiale, come già detto, si distingue in
due gruppi a seconda che la lentina intraoculare venga aggiunta lasciando il cristallino umano in sede (tecnica dei due cristallini o del
cristallino fachico) oppure, che il cristallino umano venga asportato
e sostituito con la lentina intraoculare (tecnica della sostituzione del
cristallino o del cristallino pseudofachico).
Essa richiede una accurata visita preoperatoria e l’esecuzione di alcuni importanti esami.
Oltre a quelli che normalmente vengono eseguiti durante una visita
oculistica, alcuni esami sono particolarmente importanti e servono a
stabilire l’idoneità dell’occhio all’intervento di impianto di cristallino
in particolare di quello fachico:
•OCT da camera anteriore: consente di prendere tutte le misure
utili e necessarie a valutare se all’interno dell’occhio c’è uno spazio
sufficiente per il cristallino ed offre indicazioni sulla sede più appropriata per posizionarlo.
130
I difetti della vista
Lucio Buratto
•Endotelioscopia: serve a valutare le condizioni dello strato più interno della cornea cioè di quello che sarà più in vicinanza al cristallino artificiale fachico. Qualora l’endotelio mostri una scarsa vitalità può essere controindicato l’intervento. Questo esame è molto
importante anche negli anni seguenti all’intervento e va ripetuto
almeno una volta all’anno; esso è un buon indice della compatibilità
del cristallino con i tessuti oculari.
•La topografia corneale: serve a fare una precisa mappatura della
cornea; se si riscontrano delle irregolarità, l’intervento può essere
controindicato.
•La pupillometria: serve a misurare il diametro della pupilla: se la
pupilla è molto ampia può essere sconsigliata l’operazione.
Tre regole per ottenere un buon risultato con
l’impianto di un cristallino artificiale:
1. Idoneità dell’occhio all’intervento: una accurata e precisa visita
consente attraverso una serie di esami di valutare se l’occhio è idoneo all’intervento.
2. Un chirurgo esperto e competente in chirurgia è di grande importanza per avere un buon intervento e per prevenire complicanze.
3. Corretta informazione: il paziente deve essere ben informato su
vantaggi e svantaggi, limiti e risultati dell’intervento e le sue aspettative devono essere congrue con quello che l’operazione può offrirgli.
Occorre considerare che in generale l’occhio miope elevato è comunque un occhio più fragile rispetto ad un occhio normale privo di difetti;
la sua fragilità consiste nel fatto che è più soggetto ad alterazioni della
retina (degenerazione, emorragie, fori, distacco) inoltre è 4 volte più
soggetto alla formazione di cataratta di un occhio non miope; è inoltre
più predisposto a glaucoma, problemi vitreali ed altre patologie.
131
I difetti della vista
Lucio Buratto
Indicazioni all’impianto di IOL fachiche
Una persona affetta da un difetto medio o di miopia elevata, astigmatismo o ipermetropia che non tollera o non vuol portare l’occhiale o la
lente a contatto e che non è idonea alla correzione con laser ad eccimeri e necessita di una buona visione per ragioni di lavoro, di rapporti
sociali, di vita affettiva, di sport o di vita quotidiana in generale, può
prendere in considerazione l’impianto di un cristallino artificiale per
la correzione del proprio difetto.
L’intervento è consigliato soprattutto quando il difetto interessa un
solo occhio (mentre l’altro è normale) oppure quando esiste una
significativa differenza fra il difetto di un occhio e quello dell’altro;
in quest’ultimo caso, l’operazione è utile perché elimina o riduce lo
scompenso visivo causato da tale differenza. L’intervento inoltre è indicato soprattutto nelle miopie superiori a 8 diottrie, soprattutto se
coesiste una intolleranza alle lenti a contatto.
Le indicazioni delle IOL (lenti intraoculari) fachiche sono rigorose,
anche se vi possono essere leggere differenze tra i chirurghi; in linea
di massima, esse sono da utilizzare quando la miopia è stabile o soggetta a progressione lieve ed il paziente ha un’età superiore ai 20 anni.
L’occhio, anche se miope, deve avere buone condizioni strutturali e
deve essere privo di patologie significative e senza alterazioni che possano far temere il rischio di distacco di retina.
Gli esami clinici sull’occhio devono riscontrare spazi adeguati e condizioni idonee.
Necessariamente bisogna valutare la situazione globale dell’apparato visivo del paziente con degli esami preoperatori, per evidenziare
eventuali controindicazioni all’impianto di IOL fachica; ci sono diverse situazioni che lo impediscono; esse sono: cataratta iniziale, storia
di infiammazioni oculari, problemi di endotelio corneale, glaucoma,
anamnesi familiare di distacco di retina, danno oculare da diabete e
comunque ogni patologia oculare di una certa rilevanza.
Sconsigliata è pure l’operazione a quei pazienti che dall’intervento si
aspettano la certezza di eliminare l’occhiale; infatti allo stato attuale
delle conoscenze non è sempre possibile garantire la totale eliminazione dell’occhiale.
132
I difetti della vista
Lucio Buratto
Un’altra cosa da tenere presente, anche se può sembrare banale, è il
fatto che un paziente solito a strofinarsi gli occhi non è un paziente
ideale all’impianto di IOL fachica (IOL= Intra Ocular Lens cioè Lente
Intra Oculare).
Occorre considerare che in generale l’occhio miope elevato è comunque un occhio più fragile rispetto ad un occhio normale; la sua fragilità
consiste nel fatto che è più soggetto ad alterazioni della retina (emorragie, fori, distacco), alla formazione di cataratta, glaucoma, problemi
vitreali ed altre patologie.
L’idoneità all’intervento deve essere accertata dal medico Oculista
esperto in chirurgia refrattiva dopo un’accurata visita oculistica, che
comprenda tutti gli esami necessari a fare una completa valutazione
dell’occhio. Come in ogni chirurgia, occorre che l’operazione sia eseguita da un chirurgo esperto e buon conoscitore della materia.
In caso di dubbio comunque è sempre bene seguire il parere dell’Oculista esperto di chirurgia refrattiva; egli può suggerire con scienza
e coscienza quando conviene operare e quando è meglio attendere o
rinviare.
IL CRISTALLINO FACHICO
Intervento: Inserimento di un cristallino all’interno dell’occhio in aggiunta a quello umano che quindi rimane in sede
•Anestesia locale a base di gocce o con iniezione di anestetici vicino
all’occhio
•Senza sutura o con uno o più punti di sutura
•Dimissione senza bendaggio
•Durata 15-20 minuti circa
•Indicato soprattutto per pazienti di età fra i 25 ed i 50 anni
Vantaggi
•Corregge forti difetti di miopia, astigmatismo ed ipermetropia
•Correzione precisa e stabile del difetto
•Se la miopia progredisce, si può utilizzare il laser per ulteriori correzioni
133
I difetti della vista
Lucio Buratto
•Consente ottima qualità visiva e spesso migliora l’acuità visiva
•Reversibilità: in caso di problemi il cristallino può essere tolto
•Intervento ambulatoriale
Svantaggi
•Richiede un intervento intraoculare che è più invasivo e comporta
qualche rischio e complicazione in più di quello effettuato con il
laser (però offre maggior correzione e miglior qualità visiva a parità
di difetto)
Rischi e complicanze all’intervento
di impianto del cristallino fachico
(tecnica dei due cristallini)
Alcuni possibili disturbi o inconvenienti successivi all’intervento sono:
•Sensazione di fastidio o dolore più o meno modesto.
•Una correzione refrattiva inferiore a quella prevista: esso comporta
comunque una considerevole riduzione del difetto e delle distorsioni provocate dall’occhiale e quindi un miglioramento della funzione visiva non corretta; talvolta rimane necessario l’uso dell’occhiale, almeno alcune ore al giorno.
La possibilità che il difetto non venga corretto del tutto aumenta
con l’aumentare del difetto stesso ed è più frequente quando si
cerca di correggere più di un difetto insieme (miopia + astigmatismo, ipermetropia + astigmatismo etc). Quando il risultato refrattivo desiderato non viene ottenuto in molti casi è possibile un
ulteriore intervento correttivo con laser ad eccimeri per “rifinire”
il risultato; esso va eseguito dopo alcune settimane o mesi dalla
prima procedura.
•Possibile è pure una correzione superiore al necessario; questa è
più rara e comporta ancora l’uso dell’occhiale.
•Progressione del difetto: la miopia elevata è talora un difetto che
tende a progredire con il tempo e l’intervento non è in grado di
arrestare l’evoluzione del difetto e/o delle relative alterazioni re-
134
I difetti della vista
Lucio Buratto
tiniche e delle altre problematiche associate. La ricomparsa della
miopia, trattandosi generalmente di difetti lievi, può essere trattata con il laser ad eccimeri.
•Uso di occhiali: qualora l’impianto di cristallino artificiale sia in
grado di eliminare l’uso dell’occhiale per lontano occorre ricordare
che dai 40-42 anni in avanti circa inizia la presbiopia e che quindi
occorre un occhiale per vicino (scrittura, lettura etc).
•Abbagliamenti, fotofobia, fluttuazioni visive, aloni, immagini sdoppiate sono disturbi tipici del primo periodo successivo all’intervento soprattutto in condizioni di dilatazione pupillare, cioè in visione
notturna; essi sono tanto più frequenti tanto più il difetto iniziale è
forte e quanto più la pupilla ha tendenza a dilatarsi in presenza di
scarsa luce o al buio. In pazienti con pupilla molto ampia e/o affetti
da difetti importanti tali disturbi possono rendere difficoltosa la
guida notturna.
•La maggior parte di questi disturbi che accompagnano di frequente
le prime fasi post operatorie tendono poi a ridursi progressivamente nel tempo.
Possibile, anche se raro, il verificarsi di altre complicanze oltre a quelle sopramenzionate:
•Innalzamento transitorio della pressione intraoculare.
•Infiammazione transitoria in vicinanza del cristallino artificiale o
della retina.
•Alterazioni temporanee o permanenti della cornea che nei casi più
gravi possono condurre a perdita di trasparenza della cornea stessa.
•Opacità del cristallino naturale, in rari casi con evoluzione in cataratta; è comunque da tener presente che nel miope elevato la
possibilità che nell’arco della vita si verifichi cataratta è 4 volte
maggiore che nel non miope.
•Emorragie: che generalmente vengono riassorbite spontaneamente senza conseguenze visive; altre volte le emorragie sono più gravi
e possono comportare riduzione permanente della vista.
•Peggioramento dei danni preesistenti alla retina che nei casi più
gravi possono condurre a riduzione dell’acuità visiva e anche al distacco di retina.
135
I difetti della vista
Lucio Buratto
•Irregolarità della pupilla.
•Talvolta anche nel caso sia già stato programmato l’impianto della
lente intraoculare, si possono verificare condizioni intraoperatorie
che rendono non indicato l’uso del cristallino artificiale; questa decisione finale può essere presa solamente dal chirurgo al momento
dell’intervento. In caso di mancata inserzione si può, con un altro
intervento, inserire successivamente il cristallino artificiale.
•In alcuni casi, nell’immediato periodo postoperatorio o dopo mesi o
anni, potrà essere necessario dover rimuovere e sostituire la lente
impiantata oppure di doverla riposizionare.
In alcune delle suddette complicanze, che comunque si verificano
molto raramente, è possibile che l’occhio abbia conseguenze che possono ridurre in maniera permanente l’acuità visiva.
Fra le complicanze postoperatorie alcune sono controllabili con terapie mediche ed è pertanto di importanza basilare seguire le prescrizioni del chirurgo; altre possono essere permanenti o rendere necessario un successivo intervento (estrazione di cataratta, trapianto di
cornea, distacco di retina).
Tecnica del cristallino pseudofachico
o sostituzione del cristallino
Per la correzione dei difetti refrattivi, si può anche sostituire il cristallino naturale con una lentina intraoculare di adeguato potere. Questo
intervento si avvale oramai di tutta l’esperienza e di tutti i miglioramenti approntati alla chirurgia della cataratta: i due interventi sono
infatti identici, la diversità è nel cristallino: nell’intervento di cataratta
si toglie un cristallino opaco (=cataratta) che non fa più passare la
luce; invece, nel caso dei difetti refrattivi di elevata entità, miopici o
ipermetropici, il cristallino viene tolto quando è trasparente o quando
inizia a perdere trasparenza per sostituirlo con uno che corregga il
difetto di vista presente.
Questa metodica comporta la perdita della capacità accomodativa del
cristallino, che nei soggetti giovani serve per la messa a fuoco per vicino o per lontano; per cui questo intervento è indicato soprattutto per
136
I difetti della vista
Lucio Buratto
pazienti di età superiore ai 45 anni quando cioè la fisiologica capacità
di mettere a fuoco si va comunque riducendo. Per sopperire al problema della perdita dell’accomodazione si può impiantare un cristallino
multifocale o accomodativo, in grado cioè di dare visione da lontano
e da vicino; in tal modo si elimina o riduce la necessità di occhiali; per
cui anche il problema della presbiopia viene risolto.
Le lenti multifocali sono fatte dello stesso materiale degli altri cristallini artificiali ma hanno un disegno particolare della lente che consente loro di fornire questo risultato. In alternativa ai cristallini multifocali si possono usare quelli accomodativi; essi hanno la caratteristica
di presentare un supporto elastico, che essendo fissato alla struttura
muscolare oculare che provoca le modifiche del cristallino naturale,
permettono di mettere a fuoco l’immagine per lontano; inoltre, contraendo la muscolatura accomodativa e variando la posizione della
lentina consentono di mettere a fuoco anche l’immagine per vicino.
In questo modo o con un cristallino multifocale o con uno accomodativo si può offrire una risoluzione completa del problema visivo a molti
soggetti, che presentando un difetto refrattivo possono eliminare in
un solo colpo sia gli occhiali per lontano che quelli per vicino.
Purtroppo questi cristallini accomodativi e multifocali non sempre
possono essere usati nei miopi forti perché non possono essere prodotti in basse diottrie.
Nel caso si inserisca invece una lente monofocale, occorre un occhiale per lettura, se si opta per la correzione completa della miopia, o
una leggera lente per lontano se si sceglie di evitare l’uso di occhiali
nell’attività da vicino.
Indicazioni alla sostituzione del cristallino
•età preferibilmente superiore ai 45 anni
•iniziale cataratta o predisposizione alla cataratta.
•assenza di importanti patologie dell’occhio o di alterazioni che possono predisporre a complicanze (rottura di retina, ecc.)
•difetto refrattivo elevato non correggibile con il laser ad eccimeri o
non indicato alla correzione con lente fachica.
137
I difetti della vista
Lucio Buratto
In preparazione all’intervento chirurgico
Almeno una settimana prima dell’intervento occorre sospendere l’uso
delle lenti a contatto morbide nell’occhio da operare; il trucco alle
palpebre invece va arrestato almeno tre giorni prima; occorre inoltre
sospendere eventuali terapie locali a base di colliri, pomate ecc.
Prima di uscire di casa per l’intervento lavare il viso e le palpebre con
sapone; utile è anche munirsi di un paio di occhiali da sole da utilizzare dopo l’operazione.
L’operazione di impianto di cristallino artificiale è un intervento di microchirurgia molto delicato e preciso che richiede molta competenza
ed esperienza; esso deve essere sempre eseguito con l’aiuto di un microscopio operatorio.
L’intervento dura quindici-venti minuti ed è indolore; l’anestesia può
essere topica, locale o totale; la più usata attualmente è quella topica,
cioè ottenuta con la sola instillazione di colliri anestetici.
Se l’anestesia è locale il chirurgo inietta un anestetico nella regione
circostante all’occhio; questo ottiene vari risultati: evita al paziente
di sentire dolore durante l’intervento, inoltre impedisce i movimenti
dell’occhio e la chiusura delle palpebre; consente quindi al chirurgo di
operare quasi come se il paziente fosse addormentato.
Anestesia topica cioè anestesia mediante colliri anestetici:
con questa procedura si evitano le iniezioni vicino all’occhio pur potendo eseguire l’operazione in maniera indolore. Non solo, ma il paziente comincia a vedere, anche se in maniera non precisa, già alcuni
minuti dopo l’operazione; inoltre egli non necessita di bendaggio per
cui può lasciare l’ambulatorio chirurgico con l’occhio protetto solo da
un paio di occhiali da sole.
I progressi fatti recentemente nella chirurgia oculare consentono di
eseguire, nella maggioranza dei casi, l’intervento in anestesia topica
senza dare dei punti ed in maniera ambulatoriale.
Quando durante l’operazione vengono applicati dei punti di sutura
essi vanno quasi sempre rimossi; la manovra è semplice ed indolore e
viene eseguita in ambulatorio.
Questa chirurgia intraoculare sia che venga fatta aggiungendo una
lentina intraoculare, sia che avvenga sostituendo il cristallino richiede
di controllare l’occhio nel tempo, in modo tale da verificare il man-
138
I difetti della vista
Lucio Buratto
tenimento del buono stato di salute e di visione dell’occhio così operato; ciò sebbene le nuove generazioni di lenti intraoculari abbiano
ormai bassissime complicanze ed un’ottima tolleranza e costituiscano
pertanto un’alternativa più che valida per tutte quelle persone la cui
qualità della vita è compromessa da occhiali pesanti e poco funzionali
o dall’uso di lenti a contatto poco o mal tollerate.
Intervento in ambulatorio
Premesso che le attuali tecniche chirurgiche sono già per conto loro
più sicure e più precise di quelle utilizzate fino a pochi anni or sono, la
chirurgia con impianto di cristallino artificiale eseguita in ambulatorio
presenta, rispetto a quella eseguita in ospedale, parecchi vantaggi:
•la sala chirurgica e le sale complementari (sale d’attesa, sala postoperatoria) sono attrezzate per le specifiche esigenze dell’Oculista
e del paziente;
•il chirurgo viene assistito da personale specificamente educato e
preparato alla chirurgia oftalmica; esso quindi ha una competenza
specialistica maggiore e si occupa con più competenza del paziente;
•l’utilizzazione dello stesso personale permette di ottenere una migliore conoscenza e familiarità con le strumentazioni e quindi un
miglior uso delle stesse;
•il paziente evita il ricovero, elemento questo che comporta sempre
una certa ansia e preoccupazione (a nessuno piace andare in ospedale... anche perché spesso proprio in ospedale talvolta si prendono delle malattie...); il paziente può essere mobilizzato subito, può
cioè alzarsi, camminare etc;
•il paziente può avere la compagnia e l’assistenza dei suoi familiari
per cui egli si trova in un’atmosfera rilassante prima e dopo l’intervento; ciò riduce il suo stato di ansia e di tensione per cui egli
affronta con maggior tranquillità l’operazione con indubbi effetti
positivi sul risultato finale; tutto ciò permette anche di utilizzare
una minor quantità di farmaci sedativi ed anestetici;
•l’intervento avviene comunque con l’assistenza di un anestesista e
ciò offre maggior tranquillità e sicurezza.
139
I difetti della vista
Lucio Buratto
Dopo l’operazione il paziente viene trattenuto al centro per una
mezz’ora circa e poi, dopo un adeguato controllo sanitario, se abita
vicino alla struttura chirurgica, viene inviato a casa (accompagnato
da un familiare). A casa non è richiesta una particolare assistenza
generale, solo la compagnia di qualcuno.
Se invece abita lontano (a più di un’ora e mezza dalla struttura chirurgica) è bene che rimanga a dormire per la prima notte in un albergo
nelle vicinanze dell’ambulatorio chirurgico.
IL CRISTALLINO PSEUDOFACHICO
(tecnica della sostituzione del cristallino umano
con uno artificiale)
Intervento
La rimozione del cristallino umano opaco (cataratta) o trasparente e
inserimento di un cristallino artificiale monofocale, accomodativo o
multifocale al suo posto.
•Esecuzione di alcune fasi chirurgiche iniziali con il laser a femtosecondi
•Rimozione del cristallino umano opaco o trasparente mediante facoemulsificazione
•Impianto del cristallino artificiale
•Senza sutura o con uno - due punti
•Anestesia topica
•Durata circa 15 minuti
•Dimissione senza bendaggio
•Indicato soprattutto per i pazienti di età superiore a 45 anni (cioè
in età di presbiopia e/o cataratta)
Vantaggi
•Intervento ben conosciuto e di grande sicurezza
•Consente la precisa correzione di difetti molto forti
•Cristallini la cui tolleranza dimostrata supera i trent’anni
•Intervento ambulatoriale
140
I difetti della vista
Lucio Buratto
Svantaggi
•È un intervento intraoculare
•Comporta la perdita dell’accomodazione; a questo si può supplire
impiantando un cristallino multifocale.
PRECAUZIONI E PRESCRIZIONI POSTOPERATORIE
DOPO L’IMPIANTO DI CRISTALLINO ARTIFICIALE
Le cure
Prima di lasciare il centro chirurgico viene consegnato un foglio con
le istruzioni dei farmaci da utilizzare. Il paziente deve iniziare le cure
dopo un paio d’ore dall’intervento, deve cioè iniziare a prendere le
pillole e i colliri prescritti dal chirurgo.
Il paziente non deve mai sospendere le cure (colliri o pillole) a meno
che sia il chirurgo a dirlo; esse aiutano l’occhio operato a guarire meglio ed a prevenire complicanze.
L’occhio operato viene raramente bendato; il più delle volte viene protetto con un paio di occhiali da sole che hanno lo scopo di riparare l’occhio dalla luce, dall’aria, dalla polvere e soprattutto da eventuali traumi;
gli occhiali da sole (non occorre che siano molto scuri...) vanno tenuti
durante tutta la giornata (quindi anche in casa) e per 4-5 giorni.
Il paziente che si appresta ad affrontare l’intervento si munisca di un
occhiale da sole.
Le precauzioni
Nei primi giorni seguenti all’intervento l’occhio è fragile e va protetto;
occorre perciò utilizzare un paio di occhiali leggermente scuri nelle
ore diurne e proteggere l’occhio con una conchiglia di plastica durante la notte, per i primi 4-5 giorni; essa impedisce involontari strofinamenti o traumi durante il sonno.
Nelle prime settimane è comunque preferibile non esporsi a lungo alla
luce intensa del sole specialmente in alta montagna o al mare senza un’adeguata protezione con occhiali scuri dotati di filtro contro i raggi ultravioletti; un occhiale da sole di buona marca è sufficiente a tale scopo.
141
I difetti della vista
Lucio Buratto
L’attività sportiva leggera (corsa, ginnastica, ecc.) può essere ripresa
anche dopo 3-4 giorni; per fare sport più pesanti attendere 3-4 settimane.
Nelle prime due-tre settimane seguenti all’intervento non fare bagni in
piscina o al mare (a meno che non si usi una maschera), non truccare
gli occhi, non esporsi a prodotti spruzzati da bombolette spray, etc.
Da evitare sono pure gli ambienti con prodotti irritanti (ambienti con
gas chimici, locali fumosi, posti polverosi etc); per qualche giorno
evitare pure che shampoo e sapone entrino nell’occhio operato (la
doccia può essere fatta fin dal giorno dopo, tenendo gli occhi chiusi
quando si usa lo shampoo).
L’uso del computer, della televisione può iniziare uno-due giorni dopo
se il paziente si sente di farlo; la guida 3-4 giorni dopo.
Sesso a discrezione del paziente due-tre giorni dopo.
È molto importante non strofinare l’occhio sottoposto ad intervento;
questa precauzione è bene sia mantenuta durante l’immediato periodo post operatorio ma anche nei mesi ed anni successivi all’intervento.
Nei giorni seguenti all’operazione l’occhio appare più o meno “rosso”
e moderatamente dolente; c’è inoltre una certa sensazione di corpo
estraneo (dovuta ad eventuali punti ed al taglio praticato per inserire
il cristallino) ed un certo fastidio alla luce; tutti questi sintomi sono
normali e non devono preoccupare il paziente.
L’occhio operato, nei primi giorni, percepisce i colori in maniera diversa da un occhio sano non operato, spesso vede rosso; talvolta inoltre
vede le luci un po’ allungate e con degli aloni intorno.
Nei primi giorni successivi all’intervento la visione dell’occhio operato
è talvolta molto chiara e limpida, talvolta invece è torbida e occorre
attendere qualche giorno perché raggiunga livelli migliori; in questo
periodo occorre avere un po’ di pazienza; la guarigione completa avviene di norma entro una o più settimane (dipende dal tipo di intervento eseguito).
Ricordare che l’entità di visione recuperabile con l’intervento dipende molto dalle preesistenti condizioni dell’occhio, in particolare della
retina e del nervo ottico.
Per concludere il paziente deve ricordarsi che anche a guarigione avvenuta l’occhio va periodicamente controllato dall’Oculista; nei mesi e
142
I difetti della vista
Lucio Buratto
negli anni successivi all’intervento egli deve quindi sottoporsi a periodici controlli che vengono progressivamente diradati ma che devono
essere continuati per tutto l’arco della vita (un controllo all’anno è
sufficiente, salvo diversa richiesta del chirurgo); l’insorgenza di problemi è rara e nella gran parte dei casi essi, quando vengono diagnosticati in tempo, possono essere risolti.
In caso di dubbi sulle modalità della terapia da seguire o sull’andamento del decorso postoperatorio il paziente deve contattare uno dei
componenti dell’èquipe chirurgica.
Rischi e complicanze all’intervento
di sostituzione del cristallino
(opaco cioè affetto da cataratta o trasparente)
La rimozione della cataratta è un intervento chirurgico delicato ma
generalmente sicuro. Comunque, come qualsiasi altro intervento, non
è privo di rischi e il suo successo non può essere garantito in quanto possono intervenire condizioni che potrebbero avere ripercussioni
negative sulle condizioni finali della vista.
Le complicanze possono includere sensazione di fastidio o di dolore
di diversa entità all’interno o intorno all’occhio, emorragie (sanguinamento), estrazione incompleta della cataratta, perdita di vitreo, opacità corneale transitoria, irregolarità della pupilla, prolasso dell’iride,
innalzamento della pressione intraoculare, infiammazione e, in rarissime occasioni, infezione dell’occhio, distacco della retina. Queste ed
altre complicanze possono determinare una riduzione o la perdita totale della vista.
Altri disturbi minori sono: incompleta chiusura della ferita chirurgica, la percezione di mosche volanti, sensibilizzazione accresciuta alla
luce, insorgenza di astigmatismo, sdoppiamento della vista.
Talvolta anche nel caso sia già stato programmato l’impianto della lente intraoculare, si possono verificare condizioni intraoperatorie che
rendono non indicato l’uso del cristallino artificiale; questa decisione
finale può essere presa solamente dal chirurgo al momento dell’intervento. In caso di mancata inserzione si può, con un altro intervento,
143
I difetti della vista
Lucio Buratto
inserire il cristallino artificiale successivamente. Fra le complicanze
postoperatorie alcune sono controllabili con terapie mediche; altre
possono essere permanenti o rendere necessario un successivo intervento (trapianto di cornea, distacco di retina).
Occasionalmente settimane, mesi e anche alcuni anni dopo l’intervento chirurgico si può verificare la necessità di riposizionare o rimuovere
il cristallino artificiale.
Il recupero visivo è legato, oltre che alla corretta conduzione dell’intervento, alle condizioni anatomiche e funzionali preoperatorie del
nervo ottico e della retina, oltre che allo stato della pressione intraoculare ed alle condizioni generali dell’occhio.
Quindi se esistono danni alla retina o sul nervo ottico o altrove, la visione potrà essere imperfetta malgrado la corretta esecuzione dell’intervento di cataratta e l’inserimento di un cristallino artificiale.
Il laser a femtosecondi nella chirurgia della
cataratta e nella sostituzione del cristallino
Da vent’anni, la tecnica più utilizzata e che fornisce i migliori risultati
per l’intervento di cataratta è la facoemulsificazione: una sottile punta
metallica, messa opportunamente a contatto con la parte più densa
della cataratta, vibrando a velocità ultrasonica, la frammenta e poi
un sistema adeguato di lavaggio/aspirazione effettua la rimozione dei
frammenti.
La scienza è in continua evoluzione e progressione ed in particolare
la chirurgia della cataratta continua ad avere perfezionamenti nelle
tecniche e negli strumenti utilizzati; il miglioramento dei facoemulsificatori e delle lenti intraoculari ha consentito un decorso intraoperatorio e postoperatorio più semplice con una guarigione più veloce ed
un migliore recupero funzionale dell’occhio operato.
Ora c’è anche un altro metodo, per facilitare la rimozione del cristallino, un metodo completamente nuovo che utilizza un laser a femtosecondi per “frammentare ed ammorbidire” in condizioni di sicurezza
il materiale costitutivo del cristallino naturale trasparente od opacato
che esso sia.
144
I difetti della vista
Lucio Buratto
Ma vediamo come si svolge l’intervento di facoemulsificazione e quali
sono i vantaggi derivanti dall’uso del laser.
Nella chirurgia della cataratta come solitamente viene svolta oggi con
facoemulsificatore esistono diversi passaggi o step chirurgici.
Si parte con l’incisione corneale per penetrare all’interno del bulbo
poi si procede con l’apertura dell’involucro anteriore della cataratta
per arrivare alle porzioni opache interne del cristallino (nucleo centrale della cataratta), quindi si frantuma il nucleo stesso con la punta
ad ultrasuoni; i frammenti poi vengono aspirati con un sistema di irrigazione ed aspirazione prima di introdurre il cristallino artificiale nel
sacco capsulare.
Il laser a femtosecondi permette di semplificare e rendere più sicuro
l’intervento agendo in varie fasi dell’operazione; innanzi tutto consente di eseguire il taglio corneale monitorando la sua estensione e profondità, consente anche il taglio dell’involucro anteriore (capsuloressi) per il raggiungimento della porzione centrale dura della cataratta
(nucleo) e come ultimo passaggio, di frantumare la cataratta per la
successiva aspirazione.
La frantumazione della cataratta con laser a femtosecondi riduce (ma
non elimina ancora del tutto) l’utilizzo della frammentazione classica
fatta con la sonda ad ultrasuoni che, comunque, allo stato attuale della chirurgia con femtolaser è ancora necessaria; poter usare il laser è
comunque già un grande ed importante vantaggio perché minore è la
manipolazione meccanica all’interno dell’occhio, minore è il rischio
che le strutture bulbari possano soffrire per l’intervento.
Il vantaggio nell’utilizzo del laser in altri passaggi chirurgici dell’operazione è sicuramente la precisione del taglio, la sua prevedibilità, la sua
riproducibilità, la maggior possibilità di pianificazione, soprattutto in
funzione dell’impianto di lenti multifocali e accomodative.
Il laser a femtosecondi, è già entrato ufficialmente nella chirurgia della
cataratta, e permette di eseguire l’intervento di cataratta con maggior
velocità e sicurezza, ma soprattutto con maggior precisione in alcune
importanti fasi chirurgiche; ed è dimostrato che comporta inoltre un
minor trauma dei tessuti oculari.
Infatti, ed è un dato, i tessuti di pazienti operati con femtolaser, nei
centri che già lo utilizzano, il giorno dopo la chirurgia, appaiono meno
145
I difetti della vista
Lucio Buratto
coinvolti e meno traumatizzati: ad esempio la cornea appare chiara e
trasparente con meno reazione edematosa.
In questa tecnologia, come in ogni atto chirurgico, la precisione del
laser sostituisce e sempre più sostituirà l’atto chirurgico attualmente
fatto con i taglienti (aghi, bisturi, pinze).
Il laser a femtosecondi ha quindi un futuro molto luminoso anche nella chirurgia della cataratta e non è quindi utilizzabile solo in quello
della chirurgia refrattiva, dove costituisce già una realtà importante.
I vantaggi del laser a femtosecondi
nella chirurgia del cristallino
•Intervento senza lame, bisturi o aghi
•Sostituisce alcune procedure operatorie dipendenti dall’abilità del
chirurgo con altre controllate dal computer del laser
•Riduce l’ingresso di strumenti chirurgici dentro all’occhio
•L’accuratezza, la precisione, la prevedibilità del laser è superiore
alla microchirurgia eseguita manualmente
•La “luce laser” è più delicata rispetto alla tecnica chirurgica standard di facoemulsificazione a ultrasuoni eseguita di routine oggi
(con risultati più che ottimi).
Svantaggi
•Il laser a femtosecondi è di ausilio solo nella prima parte dell’intervento; quindi una parte dell’operazione è ancora chirurgica
•Costi e manutenzione maggiori che nella chirurgia standard
•Attualmente la facoemulsificazione rimane la tecnica di scelta per
la rimozione della cataratta ma il laser costituisce già un importante strumento che semplifica la sua esecuzione.
146
I difetti della vista
Lucio Buratto
Conclusioni per la miopia
L’Oculista degli anni 2012 e seguenti può correggere con ottimi risultati la miopia può offrire a milioni di persone la visione senza l’impedimento di occhiali e senza l’obbligo di lenti a contatto; questi interventi
sono molto precisi ed a basso rischio, non sono però perfetti.
Infatti non è sempre possibile correggere esattamente il numero di
diottrie che paziente e chirurgo desiderano; talvolta un lieve difetto
può quindi rimanere; in tal caso si riduce notevolmente la dipendenza
dall’occhiale o dalle lenti a contatto, anche se non si elimina; nella
grande maggioranza dei casi si ottiene però il risultato completo cioè
la correzione permanente e definitiva del difetto.
147
I dubbi del paziente:
domande e risposte
I difetti della vista
Lucio Buratto
INTERVENTO LASER PER MIOPIA,
ASTIGMATISMO E IPERMETROPIA
1. Si parla tanto degli interventi con il laser ad eccimeri per
correggere la miopia, l’astigmatismo e l’ipermetropia, di che
cosa si tratta?
Sono più di vent’anni che vengono praticati interventi con un particolare tipo di laser, chiamato laser ad eccimeri, che “modella” la superficie della cornea asportando in sede appropriata alcune decine di
centesimi di millimetro di tessuto, eliminando o riducendo l’uso di occhiali o lenti a contatto e correggendo molte imperfezioni dell’occhio.
2. Su quale parte dell’occhio viene fatto il laser?
Sulla cornea, che è la parte più anteriore dell’occhio. La cornea è una
sottile calotta sferica perfettamente trasparente, posizionata davanti
all’iride, la parte colorata dell’occhio. È un po’ come il vetrino di un
orologio; la sua trasparenza è indispensabile per consentire ai raggi luminosi di arrivare all’interno del bulbo oculare. Al suo centro è spessa
circa mezzo millimetro. Nella maggioranza dei casi il trattamento laser
ad eccimeri asporta meno di 50 micron (cioè 50 millesimi di millimetro), l’equivalente dello spessore di un capello umano.
3. C’è un solo sistema operatorio?
Esistono due tecniche principali: sono la PRK e la LASIK. La prima impiegata per le miopie leggere, e la seconda per quelle medie ed elevate,
ma anche per quelle leggere. Stessa cosa per l’astigmatismo e l’ipermetropia. Esistono anche altre tecniche come la Lasek o la Epilasik che
sono “parenti” strette delle prime due e sono molto meno usate.
4. Qual è la differenza fra PRK e LASIK?
Nella PRK il laser modifica la superficie corneale anteriore; nella LASIK
invece il laser modifica la porzione interna della cornea; per fare ciò
occorre una sottile incisione semicircolare che permette di sollevare un
fine strato di tessuto, come si apre la pagina di un libro, per accedere
agli strati interni. Quest’ultima procedura nel passato era fatta con uno
strumento chirurgico chiamato microcheratomo che utilizza una lama
chirurgica; oggi viene fatta con un laser a femtosecondi, cioè senza utilizzare bisturi o strumenti chirurgici taglienti.
149
I difetti della vista
Lucio Buratto
5. Quali difetti dell’occhio si possono correggere con un trattamento laser ad eccimeri?
La miopia lieve e media possono essere trattate con ottimi risultati;
nella miopia lieve si usa la PRK, nella miopia media, ma anche in quella lieve, la LASIK. Anche l’astigmatismo e l’ipermetropia si prestano
bene ad essere corrette con una PRK o con una LASIK.
6. Dopo l’intervento si possono abolire completamente gli
occhiali?
Nessuna tecnica e nessun chirurgo possono garantire con certezza la
completa abolizione delle lenti; ciò può essere ottenuto nella grande
maggioranza dei casi, soprattutto nei difetti lievi; nei difetti medi e
forti può rimanere una piccola parte del difetto;se ciò accade esso comunque può essere rimosso con un ritocco eseguito alcune settimane
dopo l’intervento. Talvolta, l’occhiale può però essere richiesto, anche
dopo l’operazione, almeno per alcune ore del giorno; in generale esso
avrà lenti più leggere e montature più facili da portare.
A circa 40 anni comincia la presbiopia, cioè la necessità di portare occhiali per lettura. I pazienti di età superiore ai 40 che vengono operati
di miopia dovranno verosimilmente portare occhiali per vicino.
7. Si può fare l’intervento laser a qualunque età e in qualunque condizione?
È bene trattare solo in età adulta cioè a maturazione fisica completata
(dopo i 18 anni); comunque ogni procedura è eseguibile solo quando
l’occhio non presenta patologie oculari e dopo un’accurata visita che
ne dimostra l’idoneità.
È bene anche che il difetto sia stabilizzato; in caso contrario è possibile
che una leggera miopia possa ricomparire. Non è così per l’astigmatismo e per l’ipermetropia, che, solitamente, sono difetti non evolutivi.
8. La correzione dei difetti rifrattivi si esegue con il laser o
strumenti chirurgici?
Alcuni trattamenti di chirurgia rifrattiva possono essere eseguiti solo
con il laser ad eccimeri, cioè con un raggio di luce (PRK); altri sono
fatti con una tecnica che utilizza due laser: il laser ad eccimeri ed il
laser a femtosecondi (LASIK); altri ancora devono essere fatti con
un’operazione chirurgica (impianto di cristallino artificiale).
150
I difetti della vista
Lucio Buratto
9. Come avviene l’intervento di PRK con il laser ad eccimeri?
La “fotoablazione corneale superficiale” o PRK avviene in questa maniera: l’operatore applica sull’occhio del paziente una goccia di collirio
anestetico, con un apposito strumento asporta poi lo strato di cellule
che copre la cornea in superficie; programma poi su computer del laser l’entità di miopia da correggere; il paziente viene invitato a fissare
una luce di riferimento; l’operatore preme poi sul pedale del laser ed
in alcune decine di secondi il trattamento viene completato.
Viene poi applicata una lente a contatto terapeutica per consentire la
guarigione della superficie corneale trattata. Il tutto, compresa la preparazione dell’occhio, e l’impostazione dell’apparecchio, non supera
in genere i dieci-quindici minuti. L’intervento si esegue con anestesia
a base di gocce, non richiede punti ed è completamente indolore. Il
decorso postoperatorio invece può presentare dolore e lacrimazione
intensa ed il recupero della vista richiede qualche giorno.
10. Come avviene l’intervento di LASIK?
Nei difetti medi e forti, ma anche in quelli leggeri di miopia, astigmatismo e ipermetropia si utilizza la LASIK.
Il chirurgo applica alcune gocce di collirio anestetico, poi con uno
strumento chiamato microcheratomo o meglio con un laser a femtosecondi esegue un sottile taglio semicircolare sulla cornea; solleva poi
il sottile strato di tessuto tagliato (come si apre la pagina di un libro);
invita poi il paziente a fissare la luce di riferimento del laser ed in
alcune decine di secondi effettua il trattamento laser. “La pagina del
libro” cioè il sottile strato di tessuto viene riposizionato e l’operazione
è completata. L’intervento si esegue in anestesia a base di gocce, non
richiede punti, è indolore e consente il rapido recupero della vista.
11. E se il paziente muove l’occhio durante l’intervento?
Per ottimizzare il trattamento il paziente deve fissare una luce di riferimento situata entro al laser; egli deve restare immobile e tenere
ambedue gli occhi aperti.
Poiché il tempo reale del trattamento laser dura qualche decina di secondi solitamente non ci sono problemi; anche perché il trattamento
è completamente indolore. Comunque i laser di quarta-quinta generazione dispongono di un sistema di puntamento, chiamato eye-tracker,
che riesce a seguire l’occhio, quando questo si sposta, mantenendo la
151
I difetti della vista
Lucio Buratto
giusta centratura del trattamento sulla cornea; di aiuto per ottimizzare i risultati è anche il cosiddetto “riconoscimento computerizzato
dell’iride” che consente ancora maggiore precisione. Quindi, se anche
il paziente muove l’occhio durante il trattamento laser, non succede
nulla di particolare.
12. I trattamenti laser personalizzati: cosa sono?
Ogni occhio è diverso dall’altro... come le impronte digitali delle dita
sono diverse da persona a persona…Oltre a correggere la miopia, l’astigmatismo e l’ipermetropia con il laser si possono correggere anche
altre piccole anomalie dell’occhio tipiche di una particolare persona
diverse da quelle di altri soggetti (aberrazioni); in tal modo si può
migliorare la qualità della vista e, talvolta, anche la quantità (se prima
il paziente vedeva 10/10 con gli occhiali o le lenti a contatto... si può
arrivare anche a 11 o 12/10) trattando tali aberrazioni.
La visita preoperatoria permette di ottenere informazioni sull’entità
delle aberrazioni e, quindi, di valutare se un trattamento personalizzato può essere di utilità.
13. Gli esami da eseguire prima della visita quali sono ed a
che servono?
Gli esami sono importantissimi e servono a stabilire l’idoneità dell’occhio all’intervento ed a meglio programmarlo; oltre a quelli di una normale visita oculistica, sono necessari:
•La pachimetria per misurare lo spessore della cornea: se è troppo
sottile, l’intervento può essere controindicato.
•La topografia corneale: serve per una precisa mappatura della
cornea; se si riscontrano delle irregolarità, l’intervento può essere
controindicato.
•Aberrometria: serve ad identificare e quantificare eventuali piccole
anomalie della cornea e dell’occhio; in tal caso esse possono essere
eliminate o ridotte con un trattamento “personalizzato”.
•La pupillometria: serve a misurare il diametro della pupilla: se la
pupilla è molto ampia può essere sconsigliata l’operazione (soprattutto se si deve correggere un difetto forte).
152
I difetti della vista
Lucio Buratto
14. Occorre anestesia?
Per la PRK e la LASIK e per quasi tutti gli interventi rifrattivi si utilizza
un’anestesia a base di sole gocce sull’occhio; questa è sufficiente ad
eliminare ogni dolore durante l’esecuzione della procedura. Il paziente però sente premere e toccare sull’occhio ed ha un po’ di fastidio,
per lo più tollerato con facilità.
15. I due occhi si possono operare insieme? Quanto tempo deve intercorrere fra la procedura del primo occhio e quella del secondo?
Quasi sempre è possibile operare i due occhi contemporaneamente;
per i vantaggi e svantaggi dell’intervento contemporaneo nei due occhi vedere l’apposita tabella contenuta in questo libro. Se si opta per
operare separatamente i due occhi è bene che l’intervallo sia almeno
di 2-3 giorni.
16. Sono dolorosi questi interventi?
La maggioranza degli interventi vengono eseguiti in anestesia topica
proprio perché non sono dolorosi; il paziente ha solo qualche lieve
fastidio. Per quanto riguarda il decorso postoperatorio invece le condizioni variano a seconda se sia stata eseguita una PRK o una LASIK
(vedere apposito capitolo all’interno di questo fascicolo); la PRK è più
dolorosa della LASIK.
17. Quanto dura una procedura rifrattiva, una PRK o una LASIK?
Questi interventi solitamente durano 10-15 minuti per occhio.
18. Occorre ricovero per queste procedure?
Questi interventi vengono tutti eseguiti in ambulatorio cioè senza ricovero in quanto sono eseguibili in anestesia topica e non alterano le
condizioni fisiche generali del paziente. Solitamente il paziente può
lasciare il centro laser mezz’ora dopo l’intervento, indossando un semplice paio di occhiali scuri.
19. Occorre una preparazione particolare prima di fare una
PRK o una LASIK o un trattamento chirurgico?
Occorre sospendere l’uso delle lenti a contatto nell’occhio da operare
almeno quindici giorni prima se le lenti sono morbide e almeno tre set-
153
I difetti della vista
Lucio Buratto
timane prima se sono rigide; sospendere eventuali terapie locali a base
di colliri, pomate ed il trucco alle palpebre almeno tre giorni prima.
Occorre inoltre evitare anche di mettersi addosso profumi e dopobarba nelle ore che precedono l’intervento.
20. Il trattamento laser può lasciare conseguenze estetiche
sull’occhio o sul viso del paziente?
No, assolutamente no; anzi, l’avvenuto trattamento laser o chirurgico
può essere rilevato (e non sempre...) solo da un Oculista, utilizzando
strumenti di ingrandimento ed esami particolari.
21. Quanto dura l’effetto di un intervento di chirurgia rifrattiva?
Se la miopia era già stabilizzata prima dell’intervento il risultato ottenuto rimane stabile nel tempo. Invece se il difetto era ancora in evoluzione; esso potrà continuare ad evolvere anche dopo l’intervento;
in questi ultimi casi quindi si può avere un ritorno parziale del difetto
con il passare degli anni; molto dipende dal tipo del difetto, dalla sua
entità, dalle condizioni dell’occhio, dall’età del paziente e dal tipo di
procedura utilizzata.
22. Quanta visione si recupera dopo il trattamento (laser o
chirurgico) di un difetto rifrattivo?
Quando l’intervento elimina completamente il difetto visivo, la visione sarà eguale a quella che il paziente aveva prima dell’intervento
con le lenti a contatto o con l’occhiale; cioè se l’occhio prima dell’intervento aveva un’acuità visiva massima con lenti a contatto o con
occhiali di 6/10 dopo l’intervento avrà ancora più o meno 6/10 però
senza lenti a contatto o senza occhiale (o comunque con un occhiale
molto più leggero).
Il trattamento laser può correggere il difetto ma non elimina e non
guarisce eventuali altre alterazioni presenti spesso nell’occhio.
23. L’intervento può migliorare l’acutezza visiva?
Se l’occhio oltre alla miopia ha anche aberrazioni in quantità significative eliminando oltre al difetto visivo anche quest’ultime con un trattamento personalizzato si può migliorare l’acuità visiva; cioè, se prima
il paziente vedeva 10/10 si può anche arrivare a 11 o 12/10.
154
I difetti della vista
Lucio Buratto
24. A casa come si torna? A casa cosa occorre fare?
È senz’altro preferibile andare in macchina piuttosto che con i mezzi
pubblici e, naturalmente, non deve essere l’operato a guidare; se il
paziente abita vicino (un’ora, un’ora e mezza dal centro laser) può
rientrare a casa altrimenti è preferibile che vada in albergo, nelle vicinanze del centro laser, perché comunque il giorno dopo è necessaria
una visita di controllo. Arrivato a casa o in albergo è molto importante
che il paziente dorma qualche ora o, quanto meno, che stia 2-4 ore
con gli occhi chiusi. Ciò aiuta a far guarire meglio e più rapidamente
l’occhio. Deve inoltre mettere le gocce prescritte dal chirurgo e seguire con molta precisione le istruzioni date.
25. Quali difetti è possibile correggere?
Oggi è possibile correggere quasi tutti i difetti visivi quando viene determinata l’idoneità all’intervento; il migliore risultato si ottiene quando, oltre all’esperienza del chirurgo, c’è la disponibilità di un’attrezzatura moderna e quando il paziente segue correttamente le indicazioni
del chirurgo.
26. Quali disturbi si hanno nelle ore successive all’operazione?
Dopo la PRK nelle prime ore c’è dolore, più o meno intenso, oltre che
abbondante lacrimazione e fastidio alla luce; dopo la LASIK c’è invece
solo un leggero fastidio ed una moderata lacrimazione.
27. In quali casi è consigliabile trattare?
Le procedure di chirurgia rifrattiva sono consigliabili quando esistono sufficienti motivazioni psicologiche, lavorative, estetiche, sportive
etc. e soprattutto quando gli occhiali o le lenti a contatto non vengono
tollerati o vengono tollerati male ma ancora più importante è che la
visita preoperatoria abbia, attraverso una serie di esami, determinato
l’idoneità all’intervento.
28. Quali sono i rischi maggiori a cui si va incontro sottoponendosi a un trattamento rifrattivo?
Possibile è l’incompleta o l’inadeguata correzione del difetto; possibile è che permanga fastidio alla luce e visione di aloni intorno alle
luci serali (tanto più fastidiosi quanto più il difetto iniziale è forte e
155
I difetti della vista
Lucio Buratto
quanto più la pupilla si dilata al buio), il residuare di lievi cicatrici
corneali; possibile è l’insorgenza di infezioni o di alterazioni interne
all’occhio che in casi gravi, molto rari, possono comportare importanti
conseguenze sulla funzione visiva (per maggiori informazioni vedere
all’interno del fascicolo).
29. Quando il trattamento non consente di eliminare tutto il
difetto è possibile ritrattare per completare il risultato?
È raro dover ricorrere ad un ritocco ma esso è quasi sempre possibile;
il “ritocco” è più facile dopo una LASIK che dopo una PRK.
Esso va eseguito nel periodo che intercorre fra le 8 e le 16 settimane
dell’operazione ed è più frequente farlo se il difetto iniziale era forte.
30. È ancora possibile usare lenti a contatto dopo una PRK o
una LASIK o un’altra procedura rifrattiva sulla cornea?
Dopo il trattamento l’uso delle lenti a contatto nella maggioranza dei
casi non presenta difficoltà se erano già ben tollerate precedentemente e in tal casi è preferibile utilizzare lenti a contatto morbide ad uso
giornaliero. È comunque raro che un operato senta la necessità di una
correzione ottica.
31. Perché il paziente deve firmare il consenso informato?
Perché le nuove disposizioni in materia sanitaria lo richiedono; con il
consenso informato il paziente autorizza il chirurgo ad eseguire l’intervento e prende conoscenza dei vantaggi e dei rischi che esso può
comportare. Il consenso informato non esonera il chirurgo dalle sue
eventuali responsabilità.
156
I difetti della vista
Lucio Buratto
INTERVENTI CON CRISTALLINI ARTIFICIALI
1. Cos’è un cristallino artificiale?
Un cristallino artificiale o lente intraoculare o IOL è un sottile dischetto di plastica che si introduce nell’occhio con l’operazione e serve per
correggere soprattutto la miopia e talvolta l’astigmatismo e l’ipermetropia. Può essere rigido o morbido; quest’ultimo può essere piegato
ed inserito attraverso un’incisione molto piccola che nella maggioranza dei casi non richiede punti di sutura.
Può essere inserito senza togliere quello naturale (tecnica dei due
cristallini) o sostituendo quello umano.
2. In che cosa consiste l’impianto di un cristallino fachico?
Cioè la tecnica dei due cristallini?
La procedura si avvale dell’inserzione di un cristallino artificiale davanti a quello naturale normalmente presente all’interno dell’occhio.
Il cristallino che viene inserito è concettualmente simile ad una lente
a contatto; quest’ultima però corregge il difetto rimanendo all’esterno
dell’occhio mentre il cristallino artificiale viene posizionato all’interno
dell’occhio.
3. E la sostituzione del cristallino invece in che cosa consiste?
In persone di età superiore ai 45 anni, ma in casi particolari anche ad
età inferiore, un forte difetto refrattivo (miopia, astigmatismo o ipermetropia) può essere corretto rimuovendo il cristallino naturale normalmente presente in un occhio sano ed integro con uno artificiale.
Sia l’uno che l’altro sono delle lenti e, quindi, con opportuni calcoli la
sostituzione consente di correggere eventuali difetti rifrattivi quando
ciò non è possibile con un cristallino fachico o con il laser ad eccimeri.
4. Dopo l’intervento con impianto di cristallino artificiale si
possono abolire completamente gli occhiali?
Nessuna tecnica e nessun chirurgo può garantire con certezza la completa abolizione delle lenti; ma ciò può essere ottenuto nella grande
maggioranza dei casi.
157
I difetti della vista
Lucio Buratto
L’occhiale talvolta può perciò essere richiesto, anche dopo l’operazione, per alcune ore del giorno; in generale esso avrà lenti molto più
leggere e montature più facili da portare. In alcuni casi, dopo l’impianto di cristallino artificiale, si può prendere in considerazione la
correzione del difetto residuo con laser ad eccimeri.
A circa 40 anni comincia la presbiopia, cioè la necessità di portare occhiali per lettura. I pazienti di età superiore ai 40 che vengono operati
di miopia dovranno verosimilmente portare occhiali per vicino.
5. Si può impiantare un cristallino artificiale a qualunque età
e in qualunque condizione?
È bene operare solo in età adulta cioè a maturazione fisica completata
(dopo i 21 anni). È bene anche che il difetto sia stabilizzato; in caso
contrario è possibile che la miopia pian piano possa ricomparire, anche
se, ovviamente, quanto corretto con l’intervento è comunque ottenuto.
Non è così per l’astigmatismo e per l’ipermetropia, che, solitamente,
sono difetti stabili nell’arco della vita e cioè non evolutivi. Comunque
ogni procedura è eseguibile solo quando l’occhio non presenta patologie oculari e dopo un’accurata visita che ne dimostri l’idoneità.
6. Gli esami da eseguire prima della visita quali sono ed a che
servono?
Gli esami sono importantissimi e servono a stabilire l’idoneità dell’occhio all’intervento; oltre a quelli di una normale visita oculistica, sono
necessari: OCT da camera anteriore, endotelioscopia, topografia corneale e pupillometria. (Per maggiori informazioni su questi esami vedere all’interno del libro).
7. Quanta visione si recupera dopo l’impianto del cristallino
artificiale?
Quando l’intervento elimina completamente il difetto visivo, la visione
sarà più o meno eguale a quella che il paziente aveva prima dell’intervento con le lenti a contatto o con l’occhiale; cioè se l’occhio prima dell’intervento aveva un’acuità visiva massima di 6/10 con lenti a
contatto o con occhiali dopo l’intervento avrà ancora più o meno 6/10
però senza lenti a contatto o senza occhiale (o comunque con un occhiale molto più leggero).
158
I difetti della vista
Lucio Buratto
Se le strutture che compongono l’occhio sono sane dopo l’intervento
la visione raggiungerà livelli di normalità; se esistono dei danni sulla
retina o sul nervo ottico o altrove, la visione potrà essere imperfetta
malgrado la corretta esecuzione dell’intervento di inserimento di un
cristallino artificiale.
L’intervento può correggere il difetto ma non elimina e non guarisce
eventuali altre alterazioni presenti spesso nell’occhio. L’intervento
cioè corregge la miopia ma non la guarisce.
8. Quale anestesia è migliore?
È bene lasciarsi consigliare dal chirurgo o dall’anestesista cioè dallo
specialista in anestesia che si occupa anche delle condizioni generali
del paziente durante l’intervento; nella gran parte dei casi l’anestesia
topica a base di gocce è più che sufficiente; altre volte può essere
preferibile iniettare un po’ di anestetico vicino all’occhio da operare.
9. Si danno dei punti? Rimangono dopo o si tolgono?
Con le tecniche più recenti di chirurgia spesso non si applicano punti
di sutura. Quando vengono dati punti essi sono in materiale idoneo
ad essere tollerato dall’occhio ed a restare quindi in sede anche per
lungo tempo; talvolta essi vanno tolti ma possono essere anche lasciati in sede. I punti vengono sempre applicati quando si inserisce un
cristallino rigido.
10. Esteticamente parlando l’intervento lascia delle conseguenze?
L’occhio può essere più o meno arrossato per le prime settimane seguenti all’operazione; i cristallini posizionati avanti all’iride possono
essere visti dall’esterno in particolare condizioni di luce da un osservatore attento mentre quelli posti dietro all’iride sono invisibili.
11. Il cristallino multifocale cosa è?
Per chi esegue l’intervento di sostituzione del cristallino umano con
uno artificiale ora c’è una generazione di cristallini artificiali pieghevoli multifocali; essi, grazie ad un particolare disegno, sono in grado
di permettere la messa a fuoco a varie distanze; possono, quindi, con-
159
I difetti della vista
Lucio Buratto
sentire al paziente di eliminare completamente o quasi, non solo l’occhiale per lontano, ma anche quello per vicino e far vivere al paziente
una vita senza occhiali.
12. Quanto dura un cristallino artificiale?
Il materiale si può considerare inalterabile nell’arco della vita del paziente.
13. È possibile il rigetto del cristallino artificiale o lente intraoculare?
Il rigetto avviene solo per un tessuto umano e non per uno sintetico.
L’intolleranza, con le lenti attuali, si verifica in casi rarissimi; in generale però si può affermare che un cristallino fachico non rimane
nell’occhio per tutta la vita del paziente; prima o poi esso dovrà essere
rimosso per eseguire l’intervento di cataratta (che nei miopi tende a
verificarsi con frequenza quattro volte maggiore che nei non miopi ed
a comparire in età più giovanile).
14. Si devono usare occhiali o lenti a contatto dopo un intervento in cui si mette una lente intraoculare?
In alcuni casi un leggero occhiale per leggere o per la guida o per la
televisione è necessario; anche l’uso di lenti a contatto, se necessario,
è compatibile con l’impianto di un cristallino artificiale.
15. È ancora possibile usare lenti a contatto dopo l’impianto
di un cristallino artificiale?
L’uso delle lenti a contatto nella maggioranza dei casi non presenta
difficoltà se erano già ben tollerate precedentemente.
16. C’è una stagione preferenziale per fare questi interventi?
No, ogni stagione va bene.
17. Quanto impiega l’occhio a recuperare la sua massima acuità visiva?
Già nelle prime ore successive all’intervento l’occhio comincia a vedere discretamente, anche se spesso vede “rosso” e offuscato; nei giorni
successivi poi pian piano recupera l’acuità visiva che era presente prima dell’intervento.
160
I difetti della vista
Lucio Buratto
18. Quando si può riprendere il lavoro e la guida della macchina?
Il lavoro d’ufficio può essere ripreso anche uno-due giorni dopo l’operazione; per i lavori pesanti, specialmente se eseguiti in ambienti polverosi, occorre attendere un periodo maggiore. La guida della macchina
nella grande maggioranza dei casi può essere ripresa dopo 3-4 giorni.
19. Quanto dura l’intervento? Quanto dura la degenza?
Un’operazione con impianto di cristallino artificiale dura 15-20 minuti.
Nella grande maggioranza dei casi l’intervento viene fatto in ambulatorio e, quindi, il paziente può lasciare la struttura chirurgica dopo
circa mezz’ora dall’intervento.
20. Si sente dolore durante l’intervento? E dopo l’intervento?
L’operazione è indolore quale che sia l’anestesia praticata; il paziente
può però percepire fastidio oltre a qualche piccolo disagio.
Un modesto dolore è possibile nelle prime ore successive all’intervento; esso è però facilmente tollerato e comunque può essere ridotto od
eliminato con un semplice antidolorifico per bocca.
21. È possibile muoversi dopo l’operazione?
Già dopo pochi minuti, il paziente può riprendere una certa motilità,
sia pure con alcune limitazioni elencate all’interno di questo libro.
22. I due occhi si possono operare insieme? Quanto tempo deve intercorrere fra la procedura del primo occhio e quella del secondo?
È preferibile operare separatamente i due occhi; un intervallo di qualche giorno tra un intervento e l’altro è più che sufficiente.
23. Quando il trattamento non consente di eliminare tutto il
difetto è possibile ritrattare per completare il risultato?
È abbastanza raro dover ricorrere ad un perfezionamento ma esso è
quasi sempre possibile; si utilizza in tal caso il laser ad eccimeri.
Il ritocco può rendersi necessario soprattutto se il difetto iniziale era
forte. Esso va eseguito non prima di 3-4 mesi dall’intervento iniziale
di impianto di cristallino artificiale.
161
I difetti della vista
Lucio Buratto
24. A casa come si torna dopo l’intervento? A casa come ci si
comporta?
È senz’altro preferibile andare in macchina piuttosto che con i mezzi
pubblici; se il paziente abita vicino (un’ora, un’ora e mezza dal centro chirurgico) può rientrare a casa altrimenti è preferibile che vada in
albergo, nelle vicinanze del centro operatorio, anche perché il giorno
dopo deve essere controllato dal chirurgo. Naturalmente, se l’operato
va a casa in macchina, a guidare sarà un’altra persona; arrivato a casa o
in albergo è importante che il paziente riposi qualche ora. Ciò aiuta a far
guarire meglio e più rapidamente l’occhio.Deve inoltre mettere le gocce
prescritte dal chirurgo e seguire le sue istruzioni con molta precisione.
25. Quali sono gli inconvenienti a cui si va incontro sottoponendosi all’intervento?
Possibile è l’incompleta o l’inadeguata correzione del difetto; possibile
è il fastidio alla luce e la visione di aloni intorno alle luci serali (tanto
più fastidiosi quanto più il difetto è forte e quanto più la pupilla si
dilata al buio). Possibile è l’insorgenza di complicazioni intra e post
operatorie. Per maggiori informazioni vedere all’interno del libro.
26. Quali sono per l’occhio i rischi dovuti all’operazione con
impianto di cristallino artificiale?
Alcune complicazioni, anche se rare, sono possibili (infiammazione,
emorragia, infezione, cataratta, opacità della cornea, distacco di retina, infiammazione di retina, aumento della pressione oculare, ecc.);
esse variano in base alle caratteristiche dell’occhio del paziente, all’esperienza del chirurgo, al tipo di tecnica usata, alle attrezzature disponibili in sala operatoria, alle condizioni generali dell’operato, al
tipo di anestesia, alla fatalità ecc. Esse possono comportare riduzione
della qualità e quantità visiva. Per maggiori informazioni leggere all’interno di questo libro.
27. Occorrono visite periodiche di controllo dopo l’impianto
di un cristallino fachico?
Sì, una visita all’anno è utile soprattutto in considerazione che vengano operate soprattutto persone con miopie forti e quindi con occhi
predisposti a problemi di vario tipo.
162
I difetti della vista
Questionario
I difetti della vista
Lucio Buratto
QUESTIONARIO CHE AIUTA A PRENDERE LA
DECISIONE DI SOTTOPORSI O MENO ALLA
CHIRURGIA RIFRATTIVA
La chirurgia rifrattiva è una chirurgia necessaria per motivi di salute o
di sopravvivenza; è una procedura di scelta, una chirurgia di elezione.
È un’offerta della tecnologia attuale e della medicina moderna, una
opzione dell’era contemporanea che può migliorare notevolmente la
qualità della vita e dare maggior libertà di azione.
Come ogni genere di chirurgia ha i suoi rischi ed ha i suoi costi.
Per il paziente i vantaggi sono superiori agli inconvenienti e ai costi?
La risposta si trova sia nella personalità del paziente che nei risultati
della chirurgia.
Visto che la decisione se operare o meno spetta al paziente è stata
preparata una lista di domande per aiutarlo a decidere se può essere
contento dopo un intervento chirurgia rifrattiva.
La LASIK o la PRK può essere presa in considerazione se la maggioranza delle seguenti affermazioni è valida.
1. Fin dall’infanzia ho sognato in futuro di poter togliere gli occhiali.
2. Sono stanco del fatto che ogni mattina quando mi sveglio devo
infilare gli occhiali o applicare le lenti a contatto per poter iniziare la
mia giornata.
3. Ho sempre tollerato male le lenti a contatto e mi sono sempre
sforzato a portarle.
4. Da qualche tempo tollero poco le lenti a contatto.
5. Sono una persona molto attiva che desidera libertà nel praticare
sport o altre attività.
6. Penso che il mio aspetto sia migliore senza occhiali.
7. Ho paura di trovarmi in difficoltà se perdo i miei occhiali o una
lente a contatto.
164
I difetti della vista
Lucio Buratto
8. Avere una buona visione senza dover ricorrere alle lenti correttive ha più importanza per me che avere una vista perfetta con le lenti.
9. Avrei maggiori possibilità nella mia professione ed in generale in
tutte le mie attività quotidiane se la mia vista non dipendesse dagli
occhiali o dalle lenti a contatto.
10. Sono disponibile ad accettare qualche inconveniente (aloni serali ecc.) pur di non dipendere dall’occhiale o dalle lenti a contatto.
11. Sarei contento se la mia vista naturale venisse migliorata, anche
se avessi bisogno delle lenti correttive alcune ore al giorno.
12.Accetto bene i cambiamenti e mi entusiasmo per le novità.
13.Sono un tipo calmo e non mi agito facilmente.
14.Mi piacciono le cose ordinate ma non sono un perfezionista.
15.Ho sempre un po’ invidiato le persone che non avevano bisogno
di portare gli occhiali o le lenti a contatto.
16.Sono disponibile ad un sacrificio economico per evitare l’uso
di occhiali o lenti a contatto.
17.La dipendenza dalle lenti correttive mi fa sentire limitato nelle
mie possibilità.
18.Penso che essere senza occhiali o lenti a contatto migliori la qualità della vita.
19.Gli occhiali e/o le lenti a contatto limitano i rapporti interpersonali.
20.Temo di perdere gli occhiali e/o le lenti a contatto in una situazione potenzialmente a rischio.
Chi pensa di essere un buon candidato, sentito il parere dell’Oculista
specialista in chirurgia rifrattiva può affrontare l’intervento.
165
I difetti della vista
Il Dr. Buratto e il Centro
Ambrosiano Oftalmico
I difetti della vista
Lucio Buratto
Biografia del Dr. Lucio Buratto
Il Dr. Lucio Buratto ha conseguito la laurea in Medicina e Chirurgia
presso l’Università degli Studi di Milano dove si è anche specializzato in
Clinica Oculistica. Ha poi proseguito la sua specializzazione in America,
Giappone, Russia ed altri Paesi. Nel settore della chirurgia oculare il
Dr. Buratto si occupa soprattutto del trattamento chirurgico della cataratta nei suoi vari aspetti; si dedica inoltre con particolare competenza alla chirurgia rifrattiva (tecnica che corregge la miopia, l’astigmatismo e l’ipermetropia); in ambedue i settori ha ricevuto numerosi
riconoscimenti a livello internazionale.
In breve ecco le sue principali tappe professionali:
Tra i primi in Europa ha cominciato ad effettuare la facoemulsificazione secondo Kelman, la tecnica di estrazione della cataratta che a
tutt’oggi è la metodica più utilizzata di intervento; egualmente è stato
un precursore nell’intervento di cristallini artificiali da camera posteriore dopo facoemulsificazione.
È stato il primo chirurgo europeo ad utilizzare il laser a femtosecondi
nella chirurgia della cataratta, dopo l’approvazione delle competenti
autorità di controllo.
Ha pubblicato un trattato di chirurgia della cataratta che per numerosi anni è stato considerato la “Bibbia” della chirurgia della cataratta;
nella sua carriera ha pubblicato numerosi altri trattati sull’argomento.
È stato monitor della FDA, Food and Drug Administration (l’istituzione americana che vigila e autorizza in campo sanitario) per lo studio
di alcuni nuovi cristallini artificiali.
Per le sue innovazioni nel campo della chirurgia oftalmica, è stato nominato dalla Società Oftalmologica Italiana “Maestro dell’Oftalmologia
Italiana”.
Ha avuto l’Award Certificate rilasciato dall’American Academy of
Ophthalmology.
Nel 2002 ha pubblicato in lingua inglese e spagnola il trattato di chirurgia della cataratta dal titolo “Phacoemulsification: principles and
techniques”, che è stato un bestseller mondiale.
167
I difetti della vista
Lucio Buratto
Ogni anno organizza a Milano il più importante convegno italiano sulla
chirurgia della cataratta e chirurgia refrattiva con la partecipazione
dei più famosi chirurghi internazionali.
Ha partecipato come relatore e docente ad oltre 400 congressi nazionali ed internazionali ed ha organizzato 54 corsi di insegnamento della
chirurgia della cataratta e della miopia.
Nel campo della chirurgia refrattiva che corregge miopia, astigmatismo ed ipermetropia, il Dr. Buratto ha proposto ed utilizzato, primo
assoluto a livello mondiale, il laser ad eccimeri all’interno della cornea
per il trattamento della miopia elevata (tecnica ora chiamata LASIK).
Nello stesso periodo ha iniziato a trattare anche la miopia lieve con le
tecniche di superficie (PRK).
Ha ideato ed utilizzato per primo al mondo la nuova tecnica di LASIK
Down Up, perfezionamento della procedura LASIK per la correzione
della miopia; è detentore di un brevetto USA su tale tecnica.
Nel 2000 ha ricevuto il massimo riconoscimento internazionale per
un chirurgo refrattivo, il premio “Barraquer” per le sue ricerche ed
innovazioni sulla chirurgia refrattiva con laser, al Congresso Internazionale di Dallas dell’American Academy of Ophthalmology.
È citato nel Who’s Who italiano da molti anni.
A tutt’oggi ha eseguito molte decine di migliaia di interventi chirurgici di cataratta e di chirurgia refrattiva, esercita presso CAMO (www.
camospa.it)
È membro di dodici Società Oftalmologiche fra cui:
American Academy of Ophthalmology (AAO)
International Society of Refractive Surgery (ISRS)
American Society of Cataract and Refractive Surgery (ASCRS)
European Society of Cataract and Refractive Surgery (ESCRS)
The International Intra-Ocular Implant Club (IIIC)
È Past President dell’ AICCER (Associazione Italiana di Chirurgia della Cataratta e Chirurgia Refrattiva).
È Past President Onorario dell’AISO (Accademia Italiana di Scienze
Oftalmologiche).
168
I difetti della vista
Lucio Buratto
Pubblicazioni
A tutt’oggi ha pubblicato 61 trattati di chirurgia oculare; gli ultimi dedicati alla cataratta sono:
•Chirurgia della cataratta (in lingua russa).
•Facoemulsificazione: principi e tecniche (in lingua inglese, spagnola ed italiana)
•Chirurgia della cataratta in casi complicati (in lingua inglese e italiana)
•Complicanze nella chirurgia della cataratta (in lingua inglese e italiana)
Nel 2012 ha pubblicato le seguenti opere: “PRK”, “LASIK”, “Chirurgia
della cataratta in casi complicati”, “Complicanze nella chirurgia della
cataratta”.
169
I difetti della vista
Lucio Buratto
CENTRO AMBROSIANO oftalmico:
Principali attività
La CAMO S.p.A si avvale di due strutture, un ambulatorio di visita ed un
Day Surgery.
L’ambulatorio di visita è dotato di 5 studi di consultazione, 4 stanze diagnostiche e, attraverso i suoi Specialisti, è in grado di coprire tutte le
principali attività della chirurgia oftalmica. In particolare:
Chirurgia:
•Cataratta
•Miopia
•Astigmatismo
•Ipermetropia
•Glaucoma
•Chirurgia vitreale
•Chirurgia retinica
•Iniezioni intravitreali
•Chirurgia della cornea
•Chirurgia palpebrale
Terapia Laser:
•Cataratta: laser a femtosecondi
•Miopia, astigmatismo, ipermetropia, presbiopia con laser
ad eccimeri e laser a femtosecondi
•Opacità secondaria con laser YAG
•Malattie della retina con laser ARGON
•Glaucoma con laser YAG e ARGON
Diagnostica:
•Aberrometria computerizzata
•Autorefrattometria computerizzata
•Biometria
•Ecografia
•Fluorangiografia
•OCT del segmento anteriore e posteriore
•Ortottica
•Perimetria computerizzata
170
I difetti della vista
Lucio Buratto
•Pachimetria ultrasonica
•Topografia corneale
•Tonometria ad aria
La CAMO Day Surgery (www.camospa.it) è un Centro attrezzato per
eseguire la chirurgia dell’occhio senza ricovero ed in piena sicurezza.
I pregi in questa modalità chirurgica sono:
•assenza di ricovero
•elevata professionalità
•assistenza personalizzata
•massima sicurezza
Nel CAMO Day Surgery di microchirurgia oculare sono eseguibili, fra
gli altri, interventi chirurgici per:
•cataratta
•miopia
•astigmatismo
•ipermetropia
•chirurgia della retina
•vitrectomia
•chirurgia corneale
•glaucoma
•chirurgia palpebrale
•e altri
Com’è il Day Surgery di microchirurgia oculare del Centro
Ambrosiamo Oftalmico?
La struttura per la chirurgia oculare senza ricovero è un insieme di
ambienti progettati appositamente per la chirurgia oculare e dotati
dei più moderni e sicuri sistemi di assistenza per il paziente:
•ha tre modernissime sale chirurgiche realizzate ed attrezzate appositamente per la chirurgia dell’occhio;
•ha attrezzature per anestesia locale e generale;
•dispone di personale altamente specializzato fra cui un medico
anestesista;
•aderisce in modo puntuale alle vigenti normative in fatto igiene,
sicurezza.
171
I difetti della vista
Lucio Buratto
È costruito secondo i più avanzati sistemi di sicurezza per il paziente;
dispone fra l’altro di:
•impianto elettrico dotato di alimentazione autonoma di emergenza e
isolamento in ogni stanza per la massima sicurezza del paziente;
•aria sterile a spiovere sul paziente;
•impianto di gas medicali;
•impianto autonomo di sterilizzazione;
•pavimenti e tappezzerie antistatici e antipolvere:
•sistemi di chiamata di assistenza;
•telecamere di monitoraggio a circuito chiuso;
•sensori di monitoraggio dell’aria presente in tutto il centro.
È dotato dei più moderni e sofisticati strumenti per chirurgia oculare;
dispone fra l’altro di:
•due microscopi operatori
•quattro facoemulsificatori
•un vitrectomo
•un laser ad eccimeri per la miopia, astigmatismo e presbiopia
•un laser a femtosecondi per chirurgia rifrattiva
•un laser a femtosecondi per chirurgia della cataratta
•due microcheratomi ed altri strumenti necessari per la microchirurgia oculare.
Il CAMO Day Surgery (www.camospa.it) è stato ispezionato ed approvato dai competenti organi sanitari di controllo.
Il CAMO Day Surgery è in via Cartesio 2, Milano
È situato nella via compresa fra l’Hotel Principe di Savoia e lo stabile
dove si trova lo studio di visita CAMO, in Piazza Repubblica 21; è cioè
situato di fronte all’ingresso del garage dell’Hotel Principe di Savoia.
172