cor_05 1
La schizofrenia
SARAH D. HOLDER, Baylor Family Medicine Residency at Garland, Garland, Texas USA
AMELIA WAYHS, Dallas, Texas USA
La schizofrenia è il disturbo psicotico più comune, con una prevalenza globale inferiore a 1%. La schizofrenia interessa tutti i gruppi etnici, ed è leggermente più comune tra i maschi. I pazienti con schizofrenia presentano spesso limitazioni sociali e lavorative invalidanti; con un trattamento adeguato, d’altro
canto, alcuni pazienti non presentano limitazioni funzionali significative. L’insorgenza dei sintomi avviene in genere tra gli ultimi anni dell’adolescenza ed i 35 anni. Esistono due categorie di sintomi: positivi e negativi. Esempi di sintomi positivi sono allucinazioni, deliri, disorganizzazione del discorso verbale, mentre i sintomi negativi comprendono appiattimento dell’affettività e apatia. I farmaci antipsicotici sono efficaci nel trattamento di alcuni dei sintomi della schizofrenia, ma risultano associati ad effetti collaterali multipli, comprendenti sintomi extrapiramidali ed alterazioni metaboliche. I pazienti in
trattamento con farmaci antipsicotici, ed in particolare con farmaci antipsicotici di seconda generazione (o atipici), vanno regolarmente monitorati alla ricerca di alterazioni metaboliche e di fattori di rischio cardiovascolare. Gli outcome sono migliori quando i pazienti schizofrenici vengono sottoposti, in
aggiunta alla terapia medica, anche ad una terapia psicosociale. I pazienti con diagnosi di schizofrenia
presentano tassi complessivi di mortalità più elevati rispetto alla popolazione generale; ciò è in parte attribuibile all’aumentato rischio di suicidi. (Am Fam Physician. 2014; 90 (11): 775-782. Copyright© 2014
American Academy of Family Physicians).
L
a schizofrenia è un disturbo psichiatrico cronico e pervasivo, con una prevalenza globale
compresa tra 0,3% e 0,7%.1 Anche se non esistono differenze significative tra i due sessi, è stata
descritta una lieve predominanza tra gli uomini.1,2
La schizofrenia interessa pazienti di tutte le etnie.
Secondo uno studio recente, negli Stati Uniti le diagnosi di schizofrenia riguardano una percentuale
sproporzionatamente più elevata di soggetti di razza
nera rispetto a quanto descritto in soggetti di razza
bianca non-ispanici.3 Questa osservazione potrebbe
indicare un bias razziale o etnico nella diagnosi di
schizofrenia in pazienti di razza nera che presentano
sintomi psicotici.3
La schizofrenia è la malattia psicotica più comune.4
È pertanto necessario che i medici di base abbiano
una buona conoscenza complessiva della malattia;
tale conoscenza deve comprendere le modalità di
presentazione iniziale, il trattamento ed i suoi problemi, l’approccio alle patologie associate. Il medico di base deve educare ed informare il paziente
ed i familiari del paziente circa le possibili reazioni
ai farmaci, e sull’importanza di una buona compliance
al trattamento. I pazienti che si presentano con una
psicosi devono essere indirizzati ad uno psichiatra.
Eziologia e fattori di rischio
La genetica riveste un ruolo importante nell’eziopatogenesi della schizofrenia, anche se la maggior
parte dei pazienti che ricevono una diagnosi di schizofrenia non presentano una storia familiare di psi-
cosi. La variazione genetica responsabile della malattia non è stata ancora identificata. I parenti di pazienti con schizofrenia sono esposti ad un rischio
più elevato di sviluppare una patologia dello spettro che comprende disturbi schizo-affettivi, disturbi
schizotipici della personalità, disturbi bipolari, depressione, autismo.1,5
Nell’eziopatogenesi della schizofrenia un ruolo è ricoperto anche da fattori ambientali.1 Tali fattori
comprendono la nascita o l’infanzia trascorsa in aree
urbane, l’uso di cannabis, infezioni con Toxoplasma
gondii,2,6,7 complicanze ostetriche, infezioni del sistema nervoso centrale nella prima infanzia, l’età
avanzata (superiore a 55 anni) del padre alla nascita.1
Presentazione clinica
I sintomi della schizofrenia compaiono solitamente
nel periodo compreso tra la fine dell’adolescenza e
la metà della quarta decade di vita. Anche se sono
stati descritti casi riguardanti bambini di 5 anni,
tali eventi sono rari. Tra gli uomini i sintomi tendono a presentarsi tra i 18 ed i 25 anni di età. Tra le
donne l’insorgenza dei sintomi ha due picchi, il
primo tra i 25 ed i 35 anni, ed il secondo dopo i
40 anni.1
Prima di diventare psicotico il paziente può presentare una fase prodromica. In tale fase prodromica
i sintomi possono comprendere abbandono della
vita sociale, perdita di interesse nel lavoro o nello
studio, deterioramento dell’igiene personale, crisi
di ira, comportamenti insoliti per il carattere del
5 - giugno 2015 - Minuti
cor_06 1
Sistema SORT (Strength of Recommendation Taxonomy, Tassonomia della forza delle evidenze):
Indicazioni per la pratica clinica
Indicazione clinica
Livello di Referenze
evidenza bibliografiche
I pazienti che hanno ricevuto una diagnosi di psicosi e/o di schizofrenia devono essere urgenteC
8
mente indirizzati a uno psichiatra
In presenza di una diagnosi di schizofrenia la somministrazione di antipsicotici va iniziata il più
1,8,10,11,13A
rapidamente possibile
15,21,25
Tutti i pazienti in trattamento con antipsicotici di seconda generazione devono essere sottoposti
con frequenza almeno annuale a una valutazione per la ricerca di alterazioni metaboliche e di
C
10,28-30
fattori di rischio cardiovascolare
I pazienti con schizofrenia devono ricevere, in aggiunta alla terapia medica, terapie psico-sociali,
comprendenti terapia cognitiva comportamentale, terapie familiari, interventi volti a miglioB
8-10,13
rare le capacità sociali
A = Evidenza coerente, di buona qualità ed orientata sul paziente; B = evidenza orientata sul paziente, scarsamente coerente o di qualità limitata; C = opinione generale, evidenza orientata sulla malattia, pratica clinica usuale, opinione di esperti, serie di casi clinici.
Per informazioni sul sistema SORT di valutazione delle evidenze, si veda al sito http://www.aafp.org/afpsort.xml
soggetto.1 Questa fase può essere erroneamente diagnosticata come una depressione, o come altri disturbi del tono dell’umore. Il paziente sviluppa infine i sintomi della fase attiva della malattia.1
tivo può essere utile per identificare eventuali cause
organiche.
Diagnosi
I criteri diagnostici per la schizofrenia comprendono la presenza dei segni e dei sintomi per almeno
6 mesi; tale periodo deve comprendere almeno un
mese di sintomi di fase attiva, positivi o negativi.1
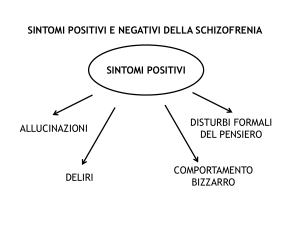
I sintomi positivi possono comprendere deliri, allucinazioni, disorganizzazione del discorso verbale,
disorganizzazione del comportamento. I sintomi
negativi possono comprendere una diminuzione
della gamma e dell’intensità dell’espressione di emozioni (appiattimento affettivo), diminuzione della
capacità di iniziare attività rivolte ad un obiettivo
(apatia).
I pazienti in cui viene posta diagnosi di psicosi, schizofrenia, o di entrambe le condizioni, devono essere
immediatamente indirizzati ad uno psichiatra.8 Non
tutti i pazienti con psicosi acuta necessitano di un
ricovero in ospedale; il ricovero va preso in considerazione nei pazienti che possono risultare pericolosi per sé stessi o per gli altri.4 Il trattamento più
efficace della schizofrenia è di tipo multidisciplinare, e deve comprendere farmaci, psicoterapia ed
interventi di supporto sociale.5,9-11 L’obiettivo del
trattamento è di ottenere la remissione, definita
come un periodo di 6 mesi con nessun sintomo o
sintomi lievi, tali da non interferire con il comportamento del paziente.12
Diagnosi differenziale
Altre patologie organiche e psichiatriche possono
presentarsi con sintomi di psicosi (Tabella 1).1 In
una fase iniziale il paziente deve essere valutato alla
ricerca di cause intrinseche di psicosi (es. deliri, disturbi del tono dell’umore con psicosi, sindrome di
Cushing, assunzione di farmaci [su prescrizione o
illecita]).
In una situazione ideale il paziente andrebbe osservato in un ambiente controllato per un periodo prolungato. Anche se non è sempre possibile, tale approccio è utile per la differenziazione tra le diverse
patologie psichiatriche. Nella maggior parte dei
casi il medico si deve basare solo su informazioni
anamnestiche fornite dai familiari.1 L’esame obiet-
Farmaci antipsicotici
Gli antipsicotici rappresentano il trattamento di
prima scelta dei pazienti con schizofrenia. Esistono
due tipi generali di antipsicotici: di prima generazione (tipici) e di seconda generazione (atipici). La
Tabella 2 riporta i farmaci antipsicotici più comunemente utilizzati, gli effetti collaterali, i dosaggi,
ed il costo economico del trattamento.11,13-21 Numerose linee-guida consigliano di iniziare il trattamento con farmaci antipsicotici non appena vengono identificati i sintomi psicotici, e/o viene posta la diagnosi di schizofrenia.8,10,11,13,21,22 Il National Institute for Health and Care Excellence consiglia
di indirizzare urgentemente ad un servizio di salute
mentale i pazienti che si presentano con sintomi psi-
6 - giugno 2015 - Minuti
Trattamento
cor_07 1
Tabella 1. Diagnosi differenziale della schizofrenia
Diagnosi
Caratteristiche distintive
Reperti di laboratorio e degli esami di imaging
Condizioni psichiatriche
Breve disturbo
Deliri, allucinazioni e disorganizzazione del discorso Non disponibili
psicotico
verbale o del comportamento di durata pari almeno a
un giorno ma inferiore a un mese
Grave disturbo
I sintomi psicotici si manifestano esclusivamente du- Non disponibili
depressivo o bipolare
rante periodi di alterazioni del tono dell’umore
con caratteristiche
psicotiche o catatoniche
Disturbo da stress
Evento scatenante di tipo traumatico; i sintomi sono Non disponibili
post-traumatico
associati a déjà vu o a reazioni all’evento
Disturbo ossessivoEvidenti ossessioni, comportamenti ossessivi e preoc- Non disponibili
compulsivo o disturcupazioni riguardanti l’aspetto o l’odore del corpo,
bo di dismorfismo
comportamenti ripetitivi focalizzati sul corpo
corporeo
Disturbo schizotipico Sintomi sotto-soglia associati a persistenti alterazioni Non disponibili
di personalità
della personalità
Disturbo dello spettro Deficit delle capacità di interazione sociale, con com- Non disponibili
autistico o disturbo
portamenti ripetitivi e restrittivi e altri deficit delle
della comunicazione
capacità cognitive e di comunicazione
Disturbo schizoEpisodio di alterazione del tono dell’umore con sinto- Non disponibili
affettivo
mi di fase attiva; i sintomi riguardanti il tono dell’umore sono presenti per una porzione significativa del
disturbo; deliri presenti per 2 settimane senza sintomi evidenti riguardanti il tono dell’umore
Disturbo
Durata dei sintomi pari almeno a un mese ma inferiore Non disponibili
schizofreniforme
a 6 mesi
Disturbo delirante
Deliri non-bizzarri, assenza di allucinazioni, disorga- Non disponibili
nizzazione del discorso verbale o del comportamento,
sintomi negativi
Condizioni mediche
Abuso di sostanze
Segni vitali abnormi, segni cutanei di iniezioni, scarse Livelli di alcolemia elevati, risultati positivi allo
condizioni di nutrizione
screening urinario per la ricerca di sostanze
Patologie della tiroide Alterazioni cutanee e capelli fragili e secchi, esoftalmo, Livelli abnormi di ormone stimolante la tiroide,
gozzo, mixedema pretibiale, tachicardia/bradicardia, anemia, iponatriemia
tremori
Delirio da infezioni Alterazioni della coscienza, febbre, iporeflessia/iper- Conta leucocitaria abnorme, risultati positivi al
reflessia, ipotensione, infezioni
test per il virus dell’immunodeficienza umana o
al test di reagina plasmatica rapida
Demenza
Deficit cognitivi/di memoria, risultati abnormi all’esa- Non disponibili
me Mini-Mental State Examination
Atassia, glossite atrofica, alterazioni della memoria, di- Livelli elevati di ferro e di bilirubina indiretta,
Deficit di vitamina
minuzione della forza muscolare
bassi livelli di vitamina B12, anemia macrocitica
B12
Lupus eritematoso
Alopecia, rash cutaneo discoide, febbre, rash cutaneo Anemia, elevazione dei titoli di anticorpi antinusistemico
malare, ulcere orali, flebiti, sfregamenti pleurici o cleo, versamenti pleurici alla radiografia del topericardici
race, proteinuria
Sindrome di Cushing Strie cutanee addominali, “gobba di bufalo”, irsuti- Elevazione livelli urinari di cortisolo nelle 24 ore
smo, faccia “a luna piena”, riduzione di forza della
muscolatura prossimale degli arti
Epilessia del lobo
Stato post-ictale, reperti neurologici abnormi
Reperti elettroencefalografici abnormi
temporale
Tumori cerebrali
Deficit neurologici focali
Lesioni individuate mediante tomografia computerizzata o imaging con risonanza magnetica
Malattia di Wilson
Atassia, disartria, epatomegalia, iper-reflessia, ittero, Lesioni dei gangli della base individuate mediante
anelli corneali di Kayser-Fleischer
imaging con risonanza magnetica, anemia emolitica
Coombs-negativa, elevazione livelli enzimi epatici
Porfiria
Riduzione di forza della muscolatura prossimale degli Aumento livelli urinari di porfobilinogeno, ipoarti, tachicardia
natriemia
Informazioni tratte dalla referenza bibliografica 1
7 - giugno 2015 - Minuti
cor_09 1
Tabella 2. Farmaci antipsicotici
Farmaco
Dosaggio Effetti collaterali comuni
Effetti collaterali gravi
Commenti
(mg/giorno)
Prima generazione
Clorpromazina 300-1000 Sonnolenza, secchezza delle fauci, Sindrome maligna da neuro- Primo farmaco a essere utilizelevazione livelli di prolattina, sin- lettici, discinesia tardiva
zato nel trattamento delle
tomi extrapiramidali, intolleranza
psicosi
glucidica, ipotensione ortostatica,
aumento ponderale
Aloperidolo
5-20
Sonnolenza, secchezza delle fauci, Sindrome maligna da neuro- Più efficace nel trattamento
sintomi extrapiramidali, galattor- lettici, allungamento inter- dei sintomi positivi,13 ma
rea, ipotensione, tachicardia
vallo QT, discinesia tardiva con un elevato rischio di
effetti collaterali extrapiramidali14
Perfenazina
16-64 Sonnolenza, secchezza delle fauci, Sindrome maligna da neuro- sintomi extrapiramidali, galattor- lettici, discinesia tardiva
rea, ipotensione, tachicardia
Tiotixene
15-60 Sonnolenza, secchezza delle fauci, Sindrome maligna da neuro- sintomi extrapiramidali, galattor- lettici, discinesia tardiva
rea, ipotensione, tachicardia
Seconda generazione
Aripiprazolo
10-30 Ansia, stipsi, capogiri, cefalea, in- Agranulocitosi,
sindrome Minori effetti sulla lipidemia
sonnia, alterazioni metaboliche, maligna da neurolettici, di- rispetto ad altri antipsicotici
nausea, vomito
scinesia tardiva
di seconda generazione15
Clozapina
150-600 Stipsi, capogiri, cefalea, effetti meta- Agranulocitosi (emocromo Da riservare a casi di schizofrebolici, scialorrea, sedazione, tachi- completo ogni settimana nia grave, refrattaria ad altri
cardia, aumento ponderale
per 6 mesi, successivamen- trattamenti11
te ogni 2 settimane per 6
mesi, successivamente ogni
mese), miocardite, convulsioni, discinesia tardiva
Lurasidone
40-160 Acatisia, iperprolattinemia, altera- Sindrome maligna da neuro- Incidenza più alta di effetti
zioni metaboliche, nausea, parkin- lettici, discinesia tardiva
collaterali se si somministrasonismo, sonnolenza
no dosaggi elevati16
Olanzapina
10-30 Acatisia, stipsi, vertigini, iperprolat- Agranulocitosi, sindrome ma- Aumento ponderale più martinemia, alterazioni metaboliche, ligna da neurolettici, disci- cato rispetto ai primi farmaipotensione ortostatica, aumento nesia tardiva
ci di seconda generazione,
ponderale
ma tassi più bassi di interruzione del trattamento17,18
Paliperidone
3-12
Iperprolattinamia, alterazioni me- Sindrome maligna da neu- Metabolita attivo del risperitaboliche, ipotensione ortostatica, rolettici, allungamento done
priapismo, sonnolenza, aumento dell’intervallo QT, disciponderale
nesia tardiva
Quetiapina
300-800 Agitazione, capogiri, secchezza delle Agranulocitosi, sindrome Tassi elevati di interruzione
fauci, cefalea, alterazioni metaboli- maligna da neurolettici, di- del trattamento rispetto ad
che, ipotensione ortostatica, sonno- scinesia tardiva
altri antipsicotici di seconda
lenza, aumento ponderale
generazione19
Risperidone
2-8
Ansia, iperprolattinemia, ipotensio- Agranulocitosi, sindrome Incidenza più elevata di effetti
ne, insonnia, alterazioni metaboli- maligna da neurolettici, di- collaterali extrapiramidali,
che, nausea, aumento ponderale
scinesia tardiva
aumento dei livelli di prolattina18,20
Ziprasidone
120-200 Agitazione, ipotensione, alterazioni Agranulocitosi, sindrome Minore entità dell’aumento
metaboliche, nausea, sonnolenza, maligna da neurolettici, di- ponderale rispetto ad altri
tachicardia, aumento ponderale
scinesia tardiva
antipsicotici di seconda generazione21
NOTA: La Food and Drug Administration degli Stati Uniti ha pubblicato una nota di allarme, per tutti i farmaci antipsicotici, riguardante un aumento dei tassi di mortalità in pazienti anziani con disturbi psicotici associati a demenza.
Informazioni tratte dalle referenze bibliografiche 11, 13-21
9 - giugno 2015 - Minuti
cor_11 1
Tabella 3. Linee-guida per il trattamento
della schizofrenia secondo National Institute
for Health and Care Excellence
Tutti i pazienti che presentano sintomi psicotici devono
essere indirizzati con urgenza a servizi di salute mentale
Nel caso di una prima presentazione di sintomi psicotici
prolungati il medico di base non deve prescrivere farmaci
antipsicotici, con l’eccezione dei casi in cui la prescrizione viene condotta con il consulto di uno psichiatra
In presenza di una diagnosi iniziale di schizofrenia il paziente deve essere trattato con un farmaco antipsicotico
I rischi e i benefici del farmaco devono essere discussi con
il paziente
Nella scelta di un farmaco il medico deve prendere in considerazione i possibili effetti collaterali
Non devono essere prescritte associazioni tra antipsicotici
Non deve essere prescritta una dose “da carico” di un antipsicotico
Pazienti con esacerbazioni acute o recidive di sintomi psicotici
devono essere trattati con farmaci antipsicotici per via orale
I pazienti con schizofrenia devono essere informati del
rischio elevato di recidive nei casi in cui il trattamento
viene interrotto entro 1-2 anni
Nei pazienti con schizofrenia sono indicati, con frequenza
almeno annuale, un esame obiettivo e una valutazione del
rischio cardiovascolare; il medico di base deve comunicare i risultati di queste valutazioni allo psichiatra
A tutti i pazienti con schizofrenia deve essere offerta una
terapia cognitiva comportamentale
Ai pazienti con sintomi che hanno risposto al trattamento,
e che si mantengono in condizioni cliniche stabili, deve
essere offerta la possibilità di continuare il trattamento
con il proprio medico di base
In presenza di una risposta insufficiente al trattamento,
scarsa aderenza al trattamento, effetti collaterali intollerabili, abuso di sostanze, oppure nei casi in cui il paziente
risulta pericoloso per sé o per gli altri, il medico deve
prendere in considerazione l’opportunità di re-inviare il
paziente al servizio di salute mentale
Informazioni tratte dalla referenza bibliografica 8
cotici; il medico di base può iniziare un trattamento
con farmaci antipsicotici solo con il consulto di uno
psichiatra (Tabella 3).8 La scelta del farmaco con cui
iniziare il trattamento va fatta caso per caso, prendendo in considerazione anche aspetti economici,
il profilo degli effetti collaterali, la posologia, le preferenze espresse dal paziente.
I farmaci antipsicotici sono più efficaci del placebo
nel ridurre complessivamente i sintomi di schizofrenia e nel prevenire le recidive.13-15 I pazienti in
trattamento con questi farmaci riferiscono un miglioramento della qualità di vita, ma presentano
un’incidenza più elevata di effetti collaterali come
aumento ponderale, sedazione, disturbi del movimento.15 Tutti i pazienti che presentano un miglioramento dei sintomi in seguito alla somministrazione dei farmaci devono pertanto ricevere un
Tabella 4. Frequenza consigliata
degli esami di screening in pazienti
trattati con farmaci antipsicotici
Esame
Iniziale Ogni 6 Ogni 12 Trimestrale Annuale
di screening
settimane settimane
Pressione
x
x
x
x
x
arteriosa
Indice di massa
x
x
x
x
x
corporea
Glicemia a
x
x
x
x
digiuno
Lipidemia a
x
x
x
x
digiuno
Counseling sulle
x
x
x
x
x
abitudini di vita
Anamnesi
x
x
patologica
Circonferenza
x
x
dei fianchi
Informazioni tratte dalle referenze bibliografiche 28 e 30
trattamento di mantenimento con antipsicotici.11
La risposta del paziente nel corso delle prime 2-4
settimane di trattamento risulta altamente predittiva dell’efficacia a lungo termine; per ottenere
l’effetto massimo può essere necessario attendere diversi mesi.17 Prima di interrompere la somministrazione del farmaco, o di passare ad un farmaco diverso, il tentativo terapeutico deve essere adeguato,
in termini di durata e di dosaggi utilizzati.22
Diversi studi hanno dimostrato che non esistono
differenze di efficacia tra antipsicotici di prima ed
antipsicotici di seconda generazione.23,24 Dopo un
anno di trattamento anche la qualità di vita di pazienti trattati con le diverse classi di farmaci risulta
simile.23 La principale differenza tra i diversi farmaci riguarda il profilo degli effetti collaterali; gli
antipsicotici di prima generazione causano più frequentemente effetti collaterali di tipo extrapiramidale, mentre gli antipsicotici di seconda generazione
sono più frequentemente responsabili di aumento
ponderale e di alterazioni metaboliche.22,25-27 Nella
scelta della classe di farmaci da somministrare il medico deve prendere in considerazione il profilo degli effetti collaterali e le risposte a precedenti trattamenti con antipsicotici.
Effetti collaterali e monitoraggio
Gli antipsicotici di prima generazione possono causare effetti collaterali di tipo extrapiramidale, come
pseudo-parkinsonismo, acatisia (sensazione soggettiva di incapacità di avere riposo e di stare fermi)
e distonia. I pazienti trattati con questi farmaci vanno
sottoposti di routine a un monitoraggio per la ricerca
11 - giugno 2015 - Minuti
cor_13 1
di effetti collaterali, e devono essere trattati con il
dosaggio più basso che risulta in grado di mantenere i sintomi sotto controllo. Per il trattamento dei
sintomi extrapiramidali possono essere somministrati farmaci come propranololo, lorazepam, amantadina, benztropina e difenidramina.25 Quando il
paziente assume farmaci antipsicotici da lungo tempo
può comparire una discinesia tardiva riguardante
i muscoli facciali. I sintomi possono comprendere
gonfiamento delle guance, protrusione della lingua,
movimenti di masticazione, corrugamento delle
labbra. La condizione è tipicamente irreversibile,
anche se l’interruzione della somministrazione dei
farmaci può alleviare la sintomatologia. I pazienti
trattati con antipsicotici di prima generazione
non necessitano di essere sottoposti a monitoraggio
con esami di laboratorio. I pazienti trattati con il
farmaco antipsicotico di seconda generazione clozapina sono esposti ad un rischio elevato di agranulocitosi; il foglietto illustrativo del farmaco consiglia un esame emocromocitometrico completo da
eseguire settimanalmente per i primi 6 mesi, quindi
ogni 2 settimane per altri 6 mesi, e successivamente
con frequenza mensile. A causa del rischio di effetti
collaterali la clozapina va riservata ai pazienti con
sintomi gravi e refrattari al trattamento; la prescrizione del farmaco va eseguita solo da uno psichiatra.11
L’effetto collaterale più preoccupante associato agli
antipsicotici di seconda generazione sono le alterazioni metaboliche, comprendenti aumento ponderale, insulino-resistenza, iperglicemia, alterazioni
del profilo lipidico.15,25,27,28 Tutti gli antipsicotici
di seconda generazione sono associati a gradi variabili di rischio di alterazioni metaboliche,28 ed il
rischio non dipende dal dosaggio del farmaco.29 L’aumento ponderale è in genere rapido nelle prime settimane di trattamento, e presenta poi un plateau,
che può tuttavia apparire dopo un anno o più di trattamento.27 Pertanto, dopo l’inizio di un trattamento
con antipsicotici di seconda generazione i pazienti
vanno valutati regolarmente, con frequenza almeno
annuale se i valori iniziali sono normali. Il monitoraggio deve essere più frequente nei pazienti con
fattori di rischio cardiovascolare.28,30 La Tabella 4
riassume la frequenza di monitoraggio consigliata.28,30
Il medico di base deve regolarmente valutare indice
di massa corporea, glicemia a digiuno, profilo lipidico, e deve intraprendere misure per contrastare
questi ed altri fattori di rischio cardiovascolare.8,30,31
Terapie aggiuntive
In aggiunta ai farmaci, i pazienti con schizofrenia
devono ricevere terapie aggiuntive, come la terapia
Le migliori pratiche psichiatriche:
indicazioni derivanti da
Choosing Wisely Campaign
Indicazione
Società scientifica
proponente
Non prescrivere farmaci antipsicotici, American Psychiacon qualsiasi indicazione, senza un’a- tric Association
deguata valutazione iniziale e un monitoraggio adeguato
Non somministrare in maniera associa- American Psychiata 2 o più farmaci antipsicotici
tric Association
Fonte: Per maggiori informazioni sulla Choosing Wisely
Campaign, se veda http://www.choosingwisely.org. Per la bibliografia di supporto e per accedere alle indicazioni di Choosing Wisely riguardanti le cure primarie si veda http://www.
aafp.org/afp/recommendations/search.htm
cognitiva comportamentale, una terapia familiare,
interventi per migliorare le capacità sociali.8-10,13 La
terapia cognitiva comportamentale è la forma di terapia aggiuntiva più frequentemente utilizzata; una
review Cochrane, tuttavia, non ha descritto una chiara
superiorità di questo intervento rispetto ad altre terapie basate su colloqui con il paziente.32 La terapia
cognitiva comportamentale può essere utile nel trattamento di sensazioni di stress e di alterazioni emotive.32
Secondo uno studio condotto in Cina interventi a
livello psico-sociale, associati alla somministrazione
di farmaci, migliorano l’adesione del paziente alle
indicazioni terapeutiche, le capacità di introspezione, la qualità di vita, e diminuiscono i ricoveri
in ospedale.9 I pazienti sottoposti a trattamenti combinati presentano tassi più bassi di interruzioni del
trattamento o di recidive (riduzione del rischio assoluto = 14% e 8%, rispettivamente; numero di pazienti da trattare per prevenire un evento = 7 e 12).
Rispetto alla popolazione generale, i pazienti con
schizofrenia presentano tassi più elevati di disturbi
d’ansia, attacchi di panico, disturbo da stress posttraumatico, disturbo ossessivo-compulsivo.33 Farmaci come inibitori selettivi della ricaptazione della
serotonina e ansiolitici possono essere utili per trattare le alterazioni associate del tono dell’umore, ma
non risolvono i sintomi della schizofrenia.34
Evoluzione clinica e prognosi
I pazienti con schizofrenia presentano un decorso
clinico vario, che può comprendere remissioni, esacerbazioni, oppure una malattia cronica persistente.
Tra i pazienti in cui i sintomi persistono malgrado
il trattamento, alcuni presentano un decorso clinico
stabile, mentre altri presentano un aggravamento
13 - giugno 2015 - Minuti
cor_15 1
dei sintomi ed una limitazione funzionale progressiva. Non sono stati individuati fattori che, in questi pazienti, consentano di prevedere l’evoluzione
clinica e la prognosi, e non esistono metodi affidabili per prevedere l’outcome. Circa il 20% dei pazienti
presenta un outcome positivo.1
Nel trattamento di pazienti con schizofrenia il medico deve tenere in considerazione il rischio di
suicidio. Tale rischio è 13 volte più elevato tra i pazienti con schizofrenia rispetto alla popolazione generale; nell’arco della vita del paziente il rischio
risulta pari al 5%.1,4,35 Sono esposti ad un rischio
più elevato i pazienti con allucinazioni uditive, deliri, abuso di sostanze, una storia di tentati suicidi. Il rischio di suicidio è ridotto da un trattamento
adeguato della schizofrenia e delle condizioni patologiche associate, nonché da uno screening diligente
dei fattori di rischio.35
I tassi di mortalità complessiva dei pazienti con schizofrenia sono 2-3 volte più elevati rispetto alla popolazione generale.1,36
La maggior parte dei decessi è attribuibile all’aumentata incidenza di patologie cardiovascolari e respiratorie, ictus, carcinomi, eventi tromboembolici.36
In passato la schizofrenia veniva considerata una patologia con una prognosi sfavorevole. Attualmente,
il decorso clinico e la risposta al trattamento sono
caratterizzati da notevole eterogeneità; sono infatti
riscontrabili significative differenze, tra paziente e
paziente, per quanto riguarda la risposta al trattamento, decorso clinico e prognosi.5,12
Un terzo dei pazienti rimane sintomatico malgrado
un trattamento adeguato. Benché la maggior parte
dei pazienti con schizofrenia necessiti di una qualche forma di supporto, la maggior parte di essi è
in grado di condurre una vita indipendente e attiva.5
Fonti dei dati
Agli autori è stata fornita una ricerca bibliografica
condotta su Essential Evidence Plus utilizzando la
parola chiave schizophrenia. È stata inoltre condotta
una ricerca sui database di National Institute for
Health and Care Excellence, U.S. Preventive Services Task Force, Agency for Healthcare Research
and Quality. È stata condotta una ricerca su PubMed utilizzando le parole chiave schizophrenia, schizophrenia diagnosis, schizophrenia treatment, schizophrenia prognosis. Date di esecuzione delle ricerche:
marzo e settembre 2012, agosto 2014.
Gli autori ringraziano i Dr. Monica Karla, Robert
Suter, Khadija Kabani, Brenda Wilson e Sharon
West per l’aiuto nella preparazione del manoscritto.
Gli autori
La Dr.ssa Sarah D. Holder è Associate Program Director, Baylor Family Medicine Residency, di Carland, Texas (Stati Uniti). La Dr.ssa Amelia Wahys
è medico di famiglia a Dallas, Texas.
Note bibliografiche
1. American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 5th ed. Washington, DC:
American Psychiatric Association; 2013:87-118.
2. McGrath JJ, Saha S, Chant D, Welham J. Schizophrenia:
a concise overview of incidence, prevalence, and mortality.
Epidemiol Rev. 2008;30:67-76.
3. Gara MA, Vega WA, Arndt S, et al. Influence of patient
race and ethnicity on clinical assessment in patients with affective disorders. Arch Gen Psychiatry. 2012;69(6):593-600.
4. Viron M, Baggett T, Hill M, Freudenreich O. Schizophrenia for primary care providers: how to contribute to the
care of a vulnerable patient population. Am J Med.
2012;125(3):223-230.
5. van Os J, Kapur S. Schizophrenia. Lancet. 2009;374
(9690):635-645.
6. Brown AS, McGrath JJ. The prevention of schizophrenia. Schizophr Bull. 2011;37(2):257-261.
7. Torrey EF, Bartko JJ, Yolken RH. Toxoplasma gondii and
other risk factors for schizophrenia: an update. Schizophr Bull.
2012;38(3):642-647.
8. National Institute for Health and Care Excellence. NICE
guidelines for schizophrenia. http://www.nice.org.uk/Guidance/CG178. Accessed September 5, 2014.
9. Guo X, Zhai J, Liu Z, et al. Effect of antipsychotic medication alone vs combined with psychosocial intervention on
outcomes of earlystage schizophrenia: a randomized, 1-year
study. Arch Gen Psychiatry. 2010;67(9):895-904.
10. Dixon L, Perkins D, Calmes C. Guideline watch (September 2009): practice guideline for the treatment of patients
with schizophrenia. http://psychiatryonline.org/content.aspx?bookid=28&sectionid=1682213. Accessed May 23, 2014.
11. Kreyenbuhl J, Buchanan RW, Dickerson FB, Dixon
LB. The Schizophrenia Patient Outcomes Research Team
(PORT): updated treatment recommendations 2009. Schizophr Bull. 2010;36(1):94-103.
12. Fischer BA, Carpenter WT. Remission. In: Meuser KT,
Jeste DV, eds. Clinical Handbook of Schizophrenia. 1st ed.
New York, NY: Guilford Press; 2008:559-565.
13. Tandon R. Antipsychotics in the treatment of: an overview. J Clin Psychiatry. 2011;72(suppl 1):4-8.
14. Adams CE, Bergman H, Irving CB, Lawrie S. Haloperidol versus placebo for schizophrenia. Cochrane Database Syst
Rev. 2013;11:CD003082.
15. Leucht S, Tardy M, Komossa K, Heres S, Kissling W, Davis JM. Maintenance treatment with antipsychotic drugs
for schizophrenia. Cochrane Database Syst Rev.
15 - giugno 2015 - Minuti
cor_17 1
2012;5(5):CD008016.
16. Meltzer HY, Cucchiaro J, Silva R, et al. Lurasidone in the
treatment of schizophrenia: a randomized, double-blind, placebo- and olanzapinecontrolled study. Am J Psychiatry.
2011;168(9):957-967.
17. Lieberman JA, Stroup TS, McEvoy JP, et al.; Clinical Antipsychotic Trials of Intervention Effectiveness (CATIE) Investigators. Effectiveness of antipsychotic drugs in patients
with chronic schizophrenia [published correction appears in
N Engl J Med. 2010;363(11):1092-1093]. N Engl J Med.
2005;353(12):1209-1223.
18. McDonagh M, Peterson K, Carson S, Fu R, Thakurta S.
Drug class review: atypical antipsychotic drugs: final update
3 report. http://www. ncbi.nlm.nih.gov/pubmedhealth/
PMH0009352/. Accessed May 22, 2014.
19. Asmal L, Flegar SJ, Wang J, Rummel-Kluge C, Komossa
K, Leucht S. Quetiapine versus other atypical antipsychotics for schizophrenia. Cochrane Database Syst Rev.
2013;(11):CD006625.
20. Komossa K, Rummel-Kluge C, Schwarz S, et al. Risperidone versus other atypical antipsychotics for schizophrenia.
Cochrane Database Syst Rev. 2011;(1):CD006626.
21. Komossa K, Rummel-Kluge C, Hunger H, et al. Ziprasidone versus other atypical antipsychotics for schizophrenia.
Cochrane Database Syst Rev. 2009;(4):CD006627.
22. Moore TA, Buchanan RW, Buckley PF, et al. The Texas
Medication Algorithm Project antipsychotic algorithm for
schizophrenia: 2006 update. J Clin Psychiatry. 2007;68(11):17511762.
23. Jones PB, Barnes TR, Davies L, et al. Randomized controlled trial of the effect on quality of life of second- vs first-generation antipsychotic drugs in schizophrenia: Cost Utility of the Latest Antipsychotic Drugs in Schizophrenia Study (CUtLASS 1).
Arch Gen Psychiatry. 2006;63(10):1079-1087.
24. Hartling L, Abou-Setta AM, Dursun S, Mousavi SS, Pasichnyk D, Newton AS. Antipsychotics in adults with schizophrenia: comparative effectiveness of first-generation versus secondgeneration medications: a systematic review and meta-analysis.
Ann Intern Med. 2012;157(7):498-511.
25. Lehman AF, Lieberman JA, Dixon LB, et al.; American Psychiatric Association; Steering Committee on Practice Guidelines.
Practice guideline for the treatment of patients with schizophrenia, second edition. Am J Psychiatry. 2004;161(2 suppl):1-56.
26. Leucht S, Corves C, Arbter D, Engel RR, Li C, Davis JM.
Secondgeneration versus first-generation antipsychotic drugs
for schizophrenia: a meta-analysis. Lancet. 2009;373(9657):3141.
27. American Diabetes Association; American Psychiatric
Association; American Association of Clinical Endocrinologists; North American Association for the Study of Obesity.
Consensus development conference on antipsychotic drugs
and obesity and diabetes. Diabetes Care. 2004;27(2):596-601.
28. Rummel-Kluge C, Komossa K, Schwarz S, et al. Headto-head comparisons of metabolic side effects of second generation antipsychotics in the treatment of schizophrenia: a
systematic review and meta-analysis. Schizophr Res. 2010;123(23):225-233.
29. Simon V, van Winkel R, De Hert M. Are weight gain and
metabolic side effects of atypical antipsychotics dose dependent? A literature review. J Clin Psychiatry. 2009;70(7):10411050.
30. De Hert M, Vancampfort D, Correll CU, et al. Guidelines for screening and monitoring of cardiometabolic risk in
schizophrenia: systematic evaluation. Br J Psychiatry.
2011;199(2):99-105.
31. Tiihonen J, Lönnqvist J, Wahlbeck K, et al. 11-year
follow-up of mortality in patients with schizophrenia: a population-based cohort study (FIN11 study). Lancet.
2009;374(9690):620-627.
32. Jones C, Hacker D, Cormac I, Meaden A, Irving CB. Cognitive behaviour therapy versus other psychosocial treatments for schizophrenia. Cochrane Database Syst Rev.
2012;(4):CD008712.
33. Buckley PF, Miller BJ, Lehrer DS, Castle DJ. Psychiatric
comorbidities and schizophrenia. Schizophr Bull. 2009;35(2):383402.
34. Glick ID, Correll CU, Altamura AC, et al. Mid-term and
long-term efficacy and effectiveness of antipsychotic medications for schizophrenia: a data-driven, personalized clinical
approach. J Clin Psychiatry. 2011;72(12):1616-1627.
35. Hor K, Taylor M. Suicide and schizophrenia: a systematic review of rates and risk factors. J Psychopharmacol. 2010;24(4
suppl):81-90.
36. Lwin AM, Symeon C, Jan F, Sule A. Morbidity and mortality in schizophrenia. Br J Hosp Med (Lond). 2011;72(11):628630.
17 - giugno 2015 - Minuti