Sofo Vincenza, lezione del 15 Novembre 2013
ESSUDATO, TRASUDATO. INFIAMMAZIONE CRONICA
(breve riepilogo della lezione precedente….primi 3min.)
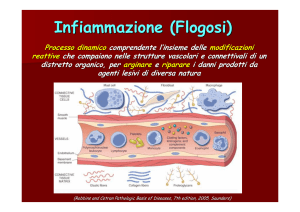
Allora, tutto lo scopo del processo infiammatorio qual è? Ve lo ricordate? Ne abbiamo parlato.
Perché succedeva tutto questo? Intanto c’ha uno scopo? Deve delimitare, circoscrivere, diluire e
distruggere (se ci riesce) l’agente etiologico. Naturalmente in questo plasma, in questo liquido ci
sono dei fattori, ovvero i mediatori chimici dell’ infiammazione. Il mediatore chimico è una
sostanza senza la quale il processo infiammatorio non si realizza. Mediatore cosa significava? Che
poteva o esaltare o inibire quell’ azione, vero? E molto spesso i mediatori solubili presenti nel
plasma potevano essere presenti o come precursori che avevano bisogno di essere attivati e c’era
questa continua inducibilità o con sostanze che inibivano questa attivazione quindi c’era questo
continuo gioco. Se pensate un poco al sistema della coagulazione, al sistema del complemento, al
sistema delle chinine vi renderete conto di cosa stiamo parlando. Li avevamo fatti questi sistemi e
avete realizzato che si intrecciano tra di loro e non sono separati, ma dobbiamo separarli per
spiegarli. Ma il complemento ha relazione con il sistema della coagulazione, con il sistema delle
chinine e ci sono fattori che influenzano, c’è questo continuo gioco, per questo si chiama modulare.
Lo scopo dell’essudato che viene dal latino e che significa che “usciva fuori dal vaso” e allora qua
incomincia la confusione che avete al momento degli esami, la confusione tra essudato e
trasudato… guardate che questa una volta era la domanda che si faceva al momento degli esami per
aiutare un ragazzo, ora invece no, i ragazzi si confondono. Ora vedremo le differenze.
Differenze Essudato-Trasudato
Allora l’essudato è un liquido extravascolare, ricco di mucopolisaccaridi ..perchè? RICORDATE
che questa è una qualità che non vedremo nel trasudato. La discriminante qualitativa, cioè che c’è
nell’essudato, ma NON nel trasudato, è proprio la presenza di mucopolisaccaridi. Ora vedremo
perché non ci possono essere nel trasudato.
Perché ci sono invece nell’essudato? Perché c’è un danno, ma dove siamo? Ricordate che vi ho
parlato del connettivo, della matrice, di tutte quelle cose belle là? Quindi perché ci sono i
mucopolisaccaridi? Da dove derivano? C’è il danno, quindi viene esposto il SOTTOENDOTELIO.
Nel trasudato viene esposto qualcosa? ASSOLUTAMENTE NO! Il trasudato è uno squilibrio
osmotico tra dentro e fuori il vaso. Quindi quale danno avete creato nel trasudato? Quale
sottoendotelio avete esposto? NESSUNO. Quindi NON possono esserci mucopolisaccaridi.
Le proteine invece sono un elemento discriminante quantitativo, nel senso che nel trasudato ce ne
sono di meno, nell’essudato ce ne sono di più. Però mettiamo che ci sia un trasudato ricco di
proteine e un essudato povero di proteine e io abbia un valore pari a 3, allora che dico? È un
essudato ricco e un trasudato povero?
La prova discriminante è la prova di Rivalta.
Una prova semplicissima che si fa in laboratorio, che costa nulla perché prendi la provetta, ci metti
l’acqua distillata se ne avete, altrimenti basta l’acqua, l’acidificate, con poche gocce di acido
1
acetico. Dopo di che prendete una gocciolina del campione da esaminare che non sappiamo cos’è,
se essudato o trasudato.
Se è un trasudato non succede nulla, la provetta rimane limpida. Se è un essudato, vedrete
dentro la provetta con l’acqua (che essendo liquido dovrebbe essere limpida e pulita) una nubecola
a tipo fumo di sigaretta , una nubecola grigia, perché? Cosa succede? I mucopolisaccaridi che
sono presenti solo nell’essudato, lo dico per l’ennesima volta, PRECIPITERANNO e avranno
questa forma. Quindi già voi ad occhio direte : “caro chirurgo quello che mi hai mandato è un
essudato, ha un processo infiammatorio in corso”. O viceversa “è un trasudato, non c’è nessun
processo infiammatorio.” Capite che si diversificano gli interventi terapeutici.
Quindi una prova semplicissima che vi rivela la discriminante QUALITATIVA.
Quindi abbiamo detto di origine sottoendoteliale e caratterizzato da un’alta concentrazione proteica
(2-3%) (ripeto: anche quest’ultima è una discriminante, MA QUANTITATIVA) da detriti cellulari
e da un peso specifico > circa 1020, un po’ più alto rispetto a quello del trasudato. Però il peso
specifico io a occhio non posso farlo.
La sua presenza indica infiammazione.
Il Trasudato è un ultrafiltrato del plasma, che deriva da uno squilibrio osmotico o idrostatico a
livello della parete vascolare, senza aumento di permeabilità, come nel caso di safene gonfie o
ascite.
Ha basso contenuto proteico (0,2-2%, per la maggior parte costituito da albumina), ma ci possono
essere dei trasudati che arrivano anche a 3 (ma la presenza proteica abbiamo detto non è l’elemento
discriminante), e un peso specifico < circa 1015. Per esempio l’edema degli arti inferiori per
compressione della safena, o del circolo portale che può portare ascite.
Ad es. per compressione delle safene si può avere edema agli arti inferiori; per un ostacolo al
circolo portale si può avere ascite.
Qua c’è lo specchietto che riassume quello che abbiamo detto:
Essudato
Trasudato
Proteine : quota superiore, soprattutto albumina
(fibrina nell’E sieroso).
Proteine: quota inferiore
Mucopolisaccaridi: assenti
Mucopolisaccaridi (M): presenti a causa del danno
endoteliale
Cellule: assenti
Cellule: presenti, scarse nell’E sieroso
Elettroliti = plasma
Elettroliti = plasma
pH = plasma
pH =: acido per liberazione di M. acidi, presenza
di proteine cationiche liberate da cellule
Quello che non abbiamo detto è la presenza di cellule. Nell’essudato ovviamente ..ricordate che
abbiamo parlato di retrazione delle cellule endoteliali? O di contrazione quando era forte il danno.
Nel varco che si è creato tra due cellule endoteliali, finiranno per passare le cellule. Abbiamo detto
2
anche che le prime fasi (vasocostrizione, vasodilatazione e aumento di permeabilità) sono
assolutamente UGUALI, qualunque sia l’agente flogogeno. Mentre cominciano a differenziarsi
quando cominciano a uscire le cellule…quali cellule? Quelle chiamate. Chi è che chiama le cellule?
O prodotti batterici, o sostanze chemiotattiche, il complemento per esempio. E però nel trasudato ne
potete avere cellule? È uno squilibrio osmotico…che ci fanno le cellule? NON CE NE SONO
INFATTI, manco una! È uno squilibrio tra due liquidi. Anche nell’essudato più povero di cellule,
che è l’essudato sieroso, per intenderci, quello delle ustioni, ci sono. Nelle ustioni, le cellule che ci
vanno a fare? Non è compito loro, ma qualcuna passa. Invece l’essudato purulento è quello più
ricco di cellule, ci sono tantissimi neutrofili, sia integri, sia in degenerazione.
Il pH: nel trasudato è quello del plasma, perché è il plasma che è uscito, nell’essudato invece si
acidifica per la presenza dei mucopolisaccaridi acidi. Per la presenza di proteine cationiche che
vengono liberate per es dagli eosinofili, che acidificano il contenuto del plasma.
Gli elettroliti sono uguali, sono quelli che provengono dal plasma.
Allora è chiaro questo specchietto?
((Domanda di una studentessa sulla eventuale presenza di detriti, non riportata perché quasi
incomprensibile; risposta: dipende dal tipo di essudato, se sei davanti a un essudato purulento, ce ne saranno
a lavare, perché? Perché in neutrofili vanno in degenerazione grassa …vi ricordo che in ogni caso, anche
senza degenerazione grassa, i neutrofili possono campare 1-2 giorni massimo. E se muoiono? Diventano
detriti, nell’essudato purulento. Ma negli altri fanno la fagocitosi se ci riescono o no in ogni caso muoiono e
qualcuno deve pulire questo cimitero di eosinofili. Chi? I macrofagi che arrivano subito dopo a cose fatte. Se
i neutrofili hanno avuto successo, puliscono solo i detriti, se l’agente etiologico è ancora lì, devono
intervenire))
Classificazione Essudati
Allora, continuiamo:
Essudato sieroso è un liquido ricco di mucopolisaccaridi e con assoluta scarsità di cellule. Ce ne
sono pochissime. A volta nel campo microscopico che esaminate non ce ne sono, tanto da potervi
confondere con il trasudato. Si forma quando predominano i fenomeni vascolari. Sicuramente è
presente una compromissione del sistema linfatico, perché che deve fare il sistema linfatico? Deve
drenare! In questo caso è compromesso per occlusione dovuta a piccolissimi coaguli di fibrina a
livello dei vasi linfatici.
(intervento incomprensibile di uno studente, 00:20:00 più o meno)
È fisiologico che ci sia la fibrina, perché quando c’è un danno si innesca la coagulazione che deve
bloccare il sanguinamento. Qui stiamo parlando di piccoli vasi e quindi di piccoli coaguli di fibrina,
che farebbero il loro dovere, ma finiscono per tappare anche i canalicoli linfatici e quindi alterazioni
cellulari nei linfonodi.
Poiché il drenaggio linfatico è alterato si accumula liquido fuori dal vaso, negli interstizi con tutti
gli squilibri conseguenti. La pressione idrostatica aumenta fuori, la pressione oncotica diminuisce
dentro il vaso perché le proteine cominciano a uscire. (Tutti questi eventi ovviamente dovete
immaginarli a cascata, si accavallano tutti).
3
Sono interessate soprattutto le cavità sierose e le mucose. Quello più appariscente è il flittene che si
forma durante le ustioni. È un liquido trasparente, pulito perché è plasma, non può essere infetto il
plasma. Se poi voi lo bucate, entra l’aria, con l’aria i batteri e si infetta.
L’essudato siero-catarrale, caratterizzato dalla notevole viscosità e dall’alto numero di cellule
Quindi parte come sieroso e diventa catarrale. Diventa molto viscoso, il sieroso è più liquido. Avete
mai visto quello che c’è dentro il flittene? È liquido. Invece qui, siero-catarrale c’è una viscosità
importante e ci sono tante cellule e la presenza di cellule rende viscoso questo liquido naturalmente.
È tipico delle mucose dell’apparato respiratorio, digerente, vie biliari, dotti escretori pancreatici,
apparato genitale femminile. L’alta viscosità è dovuta alla presenza di mucopolisaccaridi,
sialomucine e solfomucine ed anche di nucleo-proteine, derivate dallo sfaldamento, dalla citolisi del
nucleo dei neutrofili. Dal citoplasma dei N si liberano anche enzimi lisosomiali che modificano
ulteriormente la viscosità dell’essudato : ad es. la desossiribonucleasi che scinde le nucleoproteine,
la neuroaminidasi e gli enzimi proteolitici che demoliscono le mucine, fluidificando l’essudato. Che
senso ha fluidificarlo l’essudato? Quando avete la tosse il medico che vi dà? Un mucolitico. Perché?
Perché evidentemente c’è un essudato siero-catarrale che si deve sciogliere e fluidificare in modo
che con il movimento meccanico della tosse si allontana questa viscosità che si è creata a livello
delle vie aeree respiratorie. La tosse è un fenomeno positivo se riusciamo a sopportarla, perchè
serve ad allontanare questo tipo di essudato che si è formato una volta fluidificato. Infatti il medico
vi chiede se è tosse secca o catarrale. La tosse secca è quella irritativa, da compressione; quella
catarrale è quella produttiva, produttiva di questo tipo di essudato. Ma se non riuscite a fluidificarlo,
questo è viscoso per la presenza di cellule e mucopolisaccaridi. Dove arriva il riflesso della tosse?
Nel polmone profondo? Alveoli e macrofagi che puliscono. Solo loro.
L’ essudato siero-fibrinoso è un essudato sieroso ricco di coaguli di fibrina. Ragazzi il fibrinogeno
com’è? È una proteina a P.M molto alto. Quindi pensate un attimo, se deve uscire il fibrinogeno dal
sangue circolante nel processo infiammatorio, è necessario che le cellule endoteliali abbiano subito
un processo di retrazione importante.
Quando tra le proteine plasmatiche essudate sono presenti alte concentrazioni di fibrinogeno, esso
coagula e forma fibrina. Si ha quindi durante gravi forme infiammatorie quando il danno vascolare
è accentuato e lascia passare molecole ad alto p.m. L’albumina è più facile che esce, il fibrinogeno è
una molecola enorme
L’E. sierofibrinoso può essere tale dall’inizio, cioè si forma subito o essere un’evoluzione dell’E.
sieroso. La fibrina può raccogliersi sotto forma di coagulo nel liquido extravasale o addirittura
infiltrare i tessuti circostanti (sierose e mucose).
Sedi di E. sierofibrinoso: i foglietti parietali della pleura (pleurite), il pericardio (cor villosum), il
peritoneo. Questi foglietti finiranno per assumere l’aspetto di pseudomembrane, di colore brunogrigiastro, più bruno che grigiastro, e possono formare ulcere sanguinanti (ad es. pseudomembrane
difteriche). Grazie alle vaccinazioni, non c’è più difterite e abbiamo eliminato il problema.
Essudato purulento: raccolta di pus, un liquido viscoso, perché ricco di cellule e di
mucopolisaccaridi, torbido per una ricca presenza di neutrofili che sono arrivati e hanno subito un
processo di degenerazione grassa ad opera dei batteri presenti, diventando piociti. A secondo di
dove si deposita il pus avremo delle denominazioni diverse.
4
Il pus può trovarsi raccolto in cavità delimitate dalla “membrana piogenica”, una lamina
connettivale che forma una pseudocisti, l’ascesso. Ad es. l’ascesso dentario, la forma più comune.
Quando invece il processo suppurativo non è delimitato, l’essudato purulento si raccoglie nel
tessuto sottocutaneo per formare il flèmmone, se la raccolta di pus si ha in una cavità naturale, come
la colecisti, si parla di empiema (sono fenomeni gravi questi, si può morire con un empiema della
colecisti), se nel follicolo pilifero, foruncolo. Con l’empiema della colecisti si muore, perché questa
cavità può bucarsi e il contenuto può riversarsi nel peritoneo.
Il pus contiene alte concentrazioni proteiche, sostanze originate dal disfacimento cellulare dei
neutrofili e perciò il pH è acido. I piociti vanno incontro a processi involutivi, facilitati dal pH acido
che loro stessi hanno creato e dagli enzimi lisosomiali liberati. Ricordate che gli enzimi lisosomiali
non fanno danno alla cellula perchè sono delimitati dalla membrana lisosomiale. Una volta che sono
liberi essendo proteolitici, degradano.
Nell’E. possono trovarsi anche gli agenti eziologici: i batteri piogeni, come stafilococchi (nel caso
del foruncolo ad es., ma di stafilococco si può anche morire… non è solo quello del foruncolo,
immaginatelo anche in altre cavità), meningococchi, il piocianeo, e altri oppure i cosiddetti batteri
piogeni occasionali, che non sono cioè per definizione piogeni, ma che lo possono diventare come
l’Escherichia coli, la salmonella, il bacillo tubercolare o parassiti come l’Ameba e gli Elminti e
alcuni Miceti.
Essudato emorragico: caratterizzato dalla presenza di sangue, globuli rossi. Avevamo detto
parlando prima dell’essudato che alcune cellule uscivano. Quali erano? Macrofagi, neutrofili, più
tardivamente i linfociti, ma dei globuli rossi che abbiamo detto? Che camminano lì nel vaso, al
centro per la loro forma, addirittura si impacchettano l’uno sull’altro, sembrano quasi quelli non
invitati al matrimonio, in disparte, perché? Il globulo rosso ha capacità di locomozione? Quali
cellule del nostro corpo hanno capacità di locomozione? I leucociti sicuramente e purtroppo per noi
le cellule metastatiche (in questo caso parliamo di guadagno di funzione) e allora se escono i rossi
vuol dire che C’E’ UN DANNO ALL’ENDOTELIO TALMENTE GRAVE PER CUI ANCHE
UNA CELLULA CHE NON RIESCE A CAMMINARE FINISCE PER USCIRE. La corrente la
porta fuori.
L’endotelio subisce un danno così rilevante che permette il passaggio del sangue reso
ipocoagulabile, che non riesce cioè a fermarsi, continua a uscire, perché? Eparina ne avete liberata?
A chili! Quindi per la carenza di Ca++ , di Fattore XII che si è già impegnato e liberazione di
eparina.
Gli agenti eziologici che provocano quindi questo danno così grande sono ad es. il bacillo del
carbonchio che dà luogo a pustole necrotico-emorragiche e necrosi emorragica dei linfonodi, la
Pasteurella pestis, che provoca necrosi emorragica e il Corynebacterium diphteriae che può
provocare essudazione fibrinosa necrotico-emorragica nella forma più maligna.
Anche nel Fenomeno di Arthus e nel Fenomeno di Sanarelli-Shwartzman, fenomeni di tipo
immunitario per ipersensibilità di tipo 3° .
Primo tipo, ricordate, allergia; secondo tipo citotossicità, per es. anemia emolitica, compatibilità
materno-fetale (quella più classica), trasfusioni sbagliate; terzo tipo immunocomplessi. In questo
caso siamo in un tipo particolare di immunocomplesso, perché il fenomeno di Arthus si realizzava
in vitro… quando voi inoculate l’antigene che succede? Non è che immediatamente ci sono gli
5
anticorpi, allora la quantità di antigene cominciava a essere metabolizzata , l’unione antigeneanticorpo avveniva in una zona di equivalenza, che vuol dire? Tanto antigene, tanto anticorpo. Per
realizzare l’immunocomplesso, la malattia da siero, per intenderci, o il fenomeno di Sanarelli… voi
lo sapete cos’è la malattia da siero?
Allora, quando voi non eravate neanche una cellula staminale totipotente, se io cadevo e mi
sfracellavo a terra si faceva l’antitetanica. Non c’era la vaccinazione ai nostri tempi, si faceva il
siero antitetanico. Perché si faceva il siero? Per una protezione immediata, ma cosa c’era in questo
siero? Ig antitetano, ma eterologhe, ricavate da animali di grossa taglia, bue o cavallo. Però, le Ig
del bue e del cavallo per l’uomo sono antigeniche. In linea di massima andavano bene perché mi
proteggevano dal tetano, però inoculavamo grosse quantità di antigene! Quindi nel frattempo che io
producevo le mie Ig contro quell’antigene, l’unione antigene-anticorpo avveniva in una zona di
equivalenza? No, ma in una zona di eccesso di antigene. Quindi macromolecole che per ragioni di
emodinamica andavano al rene e venivano intrappolate dalla membrana basale, perché erano grandi,
enormi. Che cosa succedeva allora? Chi arriva per primo? I neutrofili, che liberano enzimi
lisosomiali, proteolitici che fanno danno alla membrana ed è un danno importante. Addirittura cosi
importante che possono passare cellule che non dovrebbero passare, quindi emazie.
Le urine di un soggetto con la glomerulonefrite di che colore sono? Rosse, a lavatura di carne. Altri
colori di urine? Color marsala, ad es.
Quindi abbiamo spiegato la malattia da siero dove c’era una UNICA inoculazione MASSICCIA di
antigene. Nel fenomeno di Arthus, invece, che si realizzava in laboratorio, c’erano TANTE
PICCOLE, RIPETUTE E QUOTIDIANE inoculazioni di antigene nell’orecchio dell’animale
(coniglio). Si chiama Arthus per il tizio che l’ha inventato. Ma la differenza tra una massiccia
inoculazione e tante, piccole e quotidiane non c’era, perché realizzava comunque una massiccia
presenza di antigene e nel momento in cui si formavano gli anticorpi, non c’era l’equivalenza ma
sempre un eccesso di antigene. È un fenomeno in vivo, su animali da esperimento.
Il fenomeno di Sanarelli è un fenomeno di Arthus che si verifica spontaneamente nell’intestino e
sapete quando? I bimbi piccoli, soprattutto i prematuri, quando venivano allattati (allattate i vostri
figli) con latte vaccino, venivano a contatto con proteine eterologhe e si poteva realizzare questo
fenomeno, che portava loro melena (feci sanguinolente) e potevano rischiare la vita. L’alternativa
quindi per la madre che non poteva veramente allattare era usare latti adattati o il latte di soia.
L’etiologia uguale a quella del fenomeno di Arthus. La causa sempre ECCESSO DI ANTIGENE.
Essudato allergico. È l’unico dove ci sono eosinofili, che in una fase precoce liberano enzimi
preformati quali MAO e DAO, che contribuiscono alla degradazione dell’Istamina, ma
successivamente aggravano il danno secernendo ECP (proteina cationica degli Eosinofili) e MBP
(proteina basica maggiore) ambedue edemigene. Inoltre gli eosinofili attivati (ipodensi) (…ce lo
abbiamo il concetto di cellula attivata? Se la cellula non è attivata non secerne citochine! Le cellule
o sono a riposo o sono attivate) secernono mediatori di nuova sintesi quali PAF, LTC4, ione
superossido e citochine quali IL1, IL3, IL5, IL6 (fortemente pirogenica), GM-CSF e TGFalfa e
beta.
Sono dotati di una certa attività fagocitaria, in genere i monociti e macrofagi hanno questa proprietà
assente nei basofili. Essi tramite le molecole VLA-4 espresse in maniera costitutiva sulla membrana
aderiscono alle molecole VCAM-1 delle cellule endoteliali e, per azione di IL5, di PAF e delle
6
chemochine MIP1a e RANTES, trasmigrano nei tessuti, dove amplificano la flogosi tramite la
secrezione e il rilascio di citochine.
Amplificazione, quando la condizione infiammatoria è continuata e amplificata (ne avevamo parlato
a proposito di sarcoidosi). La flogosi veniva amplificata dalla continua secrezione di citochine e
chemochine.
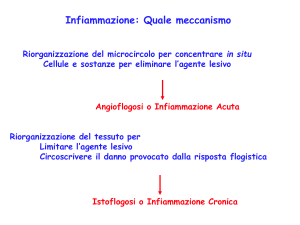
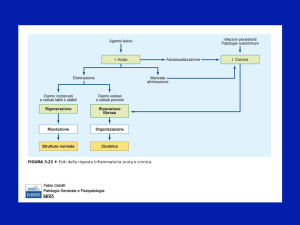
Abbiamo detto una cosa: l’infiammazione acuta termina quando l’agente flogogeno viene eliminato
e i mediatori secreti sono demoliti o dispersi. Ma come termina? Arrivederci e grazie? Se c’è stato
danno, se c’è stata perdita di sostanza non finisce lì, se non c’è stata perdita di sostanza viene
rigenerato il tessuto. Allora:
-
Risoluzione completa, viene rispristinata la funzionalità precedente.
Cicatrizzazione con fibrosi: abbiamo la sostituzione del parenchima precedente con un
altro tessuto, che non è tanto funzionale.
Progressione verso l’infiammazione cronica, se l’agente flogogeno rimane lì e persiste nel
tempo, giorni, mesi, anni, tutta la vita.
Quando è un esito normale la risoluzione? Quando il danno è limitato nel tempo intanto (lo
abbiamo detto, è anche cronologica l’infiammazione acuta), quando la distruzione tissutale è
minima, l’ho detto tante volte: vi mangiate le pellicine, distruggete il tessuto? No. E quando è
presente una rigenerazione delle cellule parenchimali: cioè le cellule che c’erano prima
ritornano a esserci. Cosa succede per ritornare alla restitutio ad integrum? I mediatori verranno
o neutralizzati o degradano spontaneamente, quindi spariscono in ogni caso. La permeabilità
vascolare torna a quella precedente l’infiammazione, quindi torna normale. Le cellule
endoteliali tra di loro hanno un varco, ma non è quello precedente, quindi permettono solo
l’uscita selettiva, quindi quella che c’era prima. Finisce l’infiltrazione leucocitaria, i leucociti
non hanno più modo di uscire, i neutrofili che sono già usciti muoiono per apoptosi, hanno
finito il loro compito e muoiono. Il materiale infiammatorio, liquido che c’era, i detriti cellulari
verranno rimosse dalle cellule spazzine e il liquido dalla rete linfatica. Queste sono le modalità
per ripristinare l’omeostasi, torniamo cioè alla fase precedente l’infiammazione.
La risoluzione cosa prevede?
-
Ripristino normale permeabilità vascolare.
Il drenaggio linfatico, perché se non funziona il drenaggio avremo sempre edema
infiammatorio.
Pinocitosi, fagocitosi da parte dei PMN del tessuto che è morto.
(Stiamo parlando di tipi di infiammazione che non comportano un danno tissutale, poi ci sono quelli
più gravi dove invece il danno c’è).
-
La cicatrizzazione, quindi viene sostituito un tessuto con un altro. Allora perché ci sia questo
sarà necessaria la presenza di una distruzione tissutale, non leggera come poco fa, la
mancata rigenerazione, un abbondante essudato di fibrina. A livello delle cavità sierose non
la possiamo più rimuovere, a livello dei linfonodi ancora sì.
Cosa succederà a questo punto? Che l’area dell’essudato finirà per crescere e si organizzerà il
tessuto connettivo che farà da cicatrice.
7
Invece quando l’agente flogogeno è lì persiste nel tempo, oppure sono presenti interferenze con i
normali processi di guarigione è chiaro che l’infiammazione continua, va avanti.
Infiammazione cronica
Quando l’infiammazione diventa cronica? Per definizione, quando l’agente etiologico (che possono
essere agenti viventi, microrganismi quindi, o tessuto necrotico, un corpo estraneo quindi non
vivente, una sostanza cristallina, un antigene…. Pensateci un attimo…in una tiroidite di Hashimoto,
per es. avete autoanticorpi contro cellule della tiroide. È una infiammazione acuta o cronica?
Cronica. L’antigene lo rimuovete? ci sono i momenti di acuzie, ma l'infiammazione è cronica…o
ancora l’asma bronchiale, allergico…è infiammazione acuta o cronica? Cronica perché purtroppo ce
l’hai per tutta la vita e voi medici dovete fare in modo che un soggetto non arrivi all’asma, che
ancora oggi può essere mortale. Però anche qui ci sono momenti di acuzie. Libera istamina a lavare,
leucotrieni a lavare, ma questi sono mediatori dell’infiammazione acuta).
Durante la flogosi cronica si osservano contemporaneamente una fase attiva , una fase di
distruzione tissutale e contemporaneamente una fase di riparazione!! Cominciano e si intersecano.
Vediamo quando per esempio:
-
Infezioni persistenti sostenuti da alcuni microrganismi (es. bacillo d Koch, agente
eziologico della tubercolosi). Nella formazione del granuloma della tubercolosi ci sono zone
diverse, vedete treponema, agente etiologico della sifilide, alcuni funghi, che fanno? sono
per loro natura a bassa tossicità però evocano una risposta immune, l’abbiamo chiamata
Ipersensibilità ritardata di 4° tipo, quindi mediata da cellule. A volte questo tipo di flogosi
cronica riconosce un partner specifico che è chiamato reazione granulomatosa. Non vi fate
trarre in inganno, i granulociti non c’entrano, anche se i granulociti all’inizio arrivano, ma
non servono, muoiono. Si chiama granulomatosa perché può formare i granulomi, cioè
accumuli di cellule attorno all’agente etiologico. Quello che nell’infiammazione acuta
faceva il plasma qua lo fanno le cellule che vanno a circoscrivere, delimitare l’agente
eziologico. Pensate al granuloma da corpo estraneo. Una spina di riccio di mare ad es.,
intorno ad essa si forma un cuscinetto di cellule, che serve a DELIMITARE….immaginate
sta spina che se ne va in circolo…non succede questo, anche il microrganismo verrà
delimitato.
-
Prolungata esposizione ad agenti tossici esogeni, quali silicio(silicosi), asbesto, talco,
amianto (le fibrille di amianto sono aghiformi e si vanno a depositare nei polmoni sia dei
lavoratori che delle loro famiglie, si parla di malattie professionali, un altro discorso è l' ilva
di taranto dove si formano altre sostanze, una tra tutte la diossina,si conosce l' endometriosi
da diossina) e altri materiali inerti, ma anche endogeni come nell’aterosclerosi, cosa si
deposita sulla parete? Placca formata da colesterolo , sali di calcio. È un processo
infiammatorio cronico della parete arteriosa indotto in parte dai lipidi plasmatici che
formano la placca, insieme a ioni Ca ++ e macrofagi che vanno lì e proliferano. Abbiamo
detto l’altra volta che si pensava che i macrofagi che sono cellule altamente differenziate si
pensava non proliferassero e invece proliferano.
-
Autoimmunità. Gli autoAg, che quindi non possono essere eliminati, evocano una reazione
immunitaria che si automantiene e che dà luogo ad I. cronica (artrite reumatoide, LES…)
8
(riferendosi a una immagine) A che serve un macrofago attivato? Fagocitosi e quindi uccisione del
microrganismo se ci riesce e presentazione dell’antigene. Come fa a presentarlo? Possiamo dire che
è un processo autofagico.
Le cellule dendritiche , anche loro presentano l’antigene. Prima lo captano, lo catturano e non sono
in grado di presentarlo, in quanto immature. Man mano che vanno avanti nel processo maturativo
non sono in grado di captarlo, ma al contrario lo presentano, quindi è un indice, questo evento, di
differenziazione della cellula dendritica.
Neutrofili, già li sapete, fanno la fagocitosi per uccidere il patogeno.
Eosinofili, la differenza con i neutrofili sono i colori…arancioni quasi. Killing: uccidono, facendo
l’ADCC, ricordate? Con il parassita rivestito di IgE. Ruolo fisiologico delle IgE è proprio quello di
rivestire il parassita per permettere l’ADCC.
Basofili, sono talmente pochi nel circolo, ma in realtà ci sono nei luoghi di flogosi. Hanno la stessa
funzione dei mastociti: liberano istamina.
Monociti- macrofagi, in questa immagine vedete che dentro il midollo ci vogliono una decina di
giorni per la maturazione della cellula prima staminale, ve lo ricordate, prima totipotente, poi
committed, poi tutto il resto. Promonocita nel midollo, nel sangue monocita maturo. Quanto tempo
sta nel sangue? 1-2 gg. È limitato questo tempo. Nei tessuti diventa macrofago e ci sta per mesi,
anni o quello che volete voi. Ricordiamoci che è in grado di proliferare a livello dei tessuti.
Il macrofago attivato ha questa forma più grande, pieno di granuli, significa che il macrofago è
attivato dal danno tissutale. Sapete che assume nomi diversi a seconda del tessuto che colonizza, da
microglia nel SNC, che ha un’azione importante in tutte le patologie neurodegenerative, come
l’Alzheimer ecc.., poi cellule del Kupfer nel fegato, polmone ecc, lo sapete.
Il macrofago attivato produce questi mediatori dell’infiammazione, citochine, chemochine, enzimi
lisosomiali,tra cui sicuramente le idrolasi, le varie proteasi, le metalloproteasi, le proteine
cationiche, le prostaglandine e leucotrieni, attivatori del plasminogeno, attività pro-coagulante,
formazione di specie reattive dell’ossigeno, quindi attività antiossidante. Però se da un lato queste
specie reattive dell’ossigeno uccidono i microbi, dall’altro lato però possono danneggiare i tessuti.
I monociti quando cominciano a migrare? Relativamente presto, MA DOPO i neutrofili. A 48 h c’è
il picco dei monociti che a questo punto sono diventati macrofagi. Monocita dentro il vaso, quando
esce macrofago. Il macrofago è una cellula che fagocita ma è una cellula attivata, con tutte le
capacità che hanno le cellule attivate. Aumenta il diametro, ha un metabolismo più attivo, contiene
più enzimi lisosomiali e ha una grande capacità di fagocitare e di uccidere. Chi attiva i macrofagi?
Sicuramente le citochine secrete dalle altre cellule bianche e specialmente dai T, a loro volta attivati
dalle endotossine batteriche per es., da altri mediatori chimici che sono stati rilasciati, da proteine
della MEC (matrice extracellulare), prima tra tutte la fibronectina. Quindi i segnali di attivazione
sono diversi. Cosa succede a un macrofago attivato? diventa un macrofago secretore, che secerne
sostanze, che produce sostanze, quali? Tutte quelle che abbiamo segnato poco fa e queste sostanze
possono avere effetti tossici sulle cellule circostanti e possono essere responsabili della fibrosi
associata all’infiammazione cronica. Un effetto sicuramente di aiuto all’organismo con la
fagocitosi, la presentazione dell’antigene, ma che ha un limite quando il macrofago finisce per
secernere queste sostanze tossiche per l organismo.
9
Allora cosa succede quando il processo infiammatorio acuto finisce? Lo abbiamo detto poco fa. I
macrofagi non hanno più da fare, quindi o scompaiono perché può darsi che muoiono pure loro
oppure prendono la strada linfatica, vanno verso il circolo linfatico. Se invece l’agente flogogeno
persiste e l’infiammazione diventa cronica, i macrofagi finiranno per accumularsi, e questo ve l’ho
detto quando vi ho parlato della sarcoidosi. L’accumulo cellulare è il prodotto, il risultato di più
eventi che non sono fasici. Non è che finisce uno e comincia l’altro, ma si sovrappongono, si
sommano.
Allora un reclutamento continuo dal sangue periferico al sito di flogosi, vengono reclutati, per es.
nell’endometriosi vengono reclutati monociti dal sangue periferico e portati nel peritoneo, dove ci
sono già macrofagi peritoneali, cellula spazzina del peritoneo. Vi ricordo che i macrofagi
peritoneali sono le cellule spazzine del peritoneo, ce ne sono poche, ma quando servono aumentano
per proliferazione locale, ma anche per richiamo.
Allora RECLUTAMENTO CONTINUO mediante espressione continua sia di molecole di
adesione che permettono l’adesione alla parete per l’uscita, sia di molecole chemiotattiche,
quali? La formazione del complemento, le citochine, i frammenti di collagene, la
fibronectina.
PROLIFERAZIONE LOCALE, ho detto cominciano a proliferare, nei processi che vi ho
detto, abbiamo parlato dei macrofagi peritoneali, dei macrofagi alveolari… perché
proliferano? Per andare ad aiutare, per fagocitare le sostanze estranee: nel peritoneo le
cellule endometriotiche riconosciute come non self Che non vengono riconosciute come
proprie, nel polmone le sostanze estranee che finiscono per entrare per via aerea o per via
ematica. Qua invece vi parla della proliferazione di macrofagi che fanno danno (placche
ateromatose) oppure, altro meccanismo che si associa a questo, l’IMMOBILIZZAZIONE di
questi macrofagi. Esiste una citochina, che si chiama MIF, un fattore che immobilizza i
macrofagi, che ce ne importa che vengano immobilizzati? cosi si fermano lì nella zona di
flogosi, altrimenti si muoverebbero. Con questo fattore MIF rimangono lì per aumentare la
loro capacità fagocitaria. I fattori che immobilizzano i macrofagi possono essere o citochine
o lipidi ossidato che generano questo effetto o chinine.
Un altro meccanismo che si somma a quelli precedenti e continua ad accrescere l’accumulo
di macrofagi è un DEFICIT DELL’APOPTOSI. Abbiamo detto che fisiologicamente a un
certo punto i macrofagi muoiono, qui non muoiono.
Avete studiato che i macrofagi possono essere ulteriormente divisi in 2 classi: M1 ed M2. Qualcuno
dice M1 ad azione PRO-infiammatoria ed M2 ad azione ANTI-infiammatoria, come Th1 e Th2
insomma.
Qui vuole può leggersi questo articolo che è bellissimo:
Alberto Mantovani, Antonio Sica, Silvano Sozzani.
Macrophage Polarization Comes of Age; Volume 23, Issue 4, Oct 2005, pages 344-346
Articolo che per la prima volta ha parlato della polarizzazione dei macrofagi. Che vuol dire
polarizzazione? Che non è come pensavamo una volta, che c’erano diverse classi di linfociti,
diverse classi di macrofagi, come se fossero popolazioni separate, ben codificate. Ma in base a
segnali che ricevono vengono attivati fattori di trascrizione che li orientano o verso quella classe o
10
verso quell’altra. In realtà sono proprietà funzionali che assumono queste cellule o di Th1 o di Th2
o di Th17 o di T-reg(T regolatori). Nei Treg riconosciamo almeno tre popolazioni, NON distinte,
MA sempre orientate. SONO TUTTI CD4 + I Th.
I T regolatori propriamente detti, che sono FOXP3+, CD25+. Cos’è CD25? Recettore per
la catena leggera dell’IL2. Quindi CD4+, CD25+ high, FOXP3+.
Poi qualcuno ha visto i Tr1, e li ha chiamati “IL10 producing cells”, cellule che producono
IL10 (o Tr1). Questi Tr1 sono CD4+, CD25- e FOXP3 transitoriamente positivi. Che vuol
dire? A livello di resting, sono FOXP3 NEGATIVI, nel momento dell’attivazione diventano
FOXP3 POSITIVI, per ritornare negativi subito dopo l’attivazione. Per questo
“transitoriamente”. Producono IL10 in grande quantità e poco TGFbeta.
I Th3, terza popolazione orientata sono CD4+, CD25 no e qualcuno dice nemmeno FOXP3.
Su questi per vostra fortuna si sa meno. Questi producono poca IL10 e molto TGFbeta.
Ora capite che non sono popolazioni distinte, ma popolazioni che possono essere orientate. E qui sta
il gioco della salute e della malattia. Che fanno i T-reg in genere? Regolano la risposta immunitaria,
sono i responsabili della tolleranza periferica. IL10 è una citochina a potente azione
immunosoppressiva.
Quindi questo per spiegarvi il concetto di polarizzazione.
Gli M1, guardate, producono IL12 (citochina a potente azione pro-infiammatoria), IL23 alta, IL10
low, bassa naturalmente. Sono produttori di molecole effettrici, per es. tutti i prodotti reattivi
dell’ossigeno e dell’azoto, quindi azione antimicrobica e di citochine proinfiammatorie: IL1, IL6 e
TNF. Partecipano come cellule induttrici ed effettrici alla risposta TH1. Ricordate che Th1 è una
tipologia di risposta. Quando noi diciamo citochine del profilo Th1, non parliamo solo delle
citochine prodotte dai T, ma prodotte anche dai macrofagi e tutte le cellule che fanno quel tipo di
risposta polarizzata pro-infiammatoria. Mediano la resistenza contro parassiti intracellulari e cellule
tumorali.
Invece gli M2 producono IL12 low, bassa, IL23 bassa e IL10 high, alto fenotipo, hanno questa
azione chiaramente anti infiammatoria, con variabile capacità di produrre citochine infiammatorie a
seconda del segnale che hanno avuto. I macrofagi M2 generalmente hanno alti livelli di
recettori…(vi ricordate quando abbiamo parlato di recettori scavenger, quelli per il mannosio,
galattosio)…. Il metabolismo dell’arginina è orientato alla produzione di ornitina e poliamine e
arginasi. Hanno anche effetti metabolici diversi tra di loro. Sono cellule che quindi hanno un
orientamento diverso.
(immagine) questa è bellina: i monociti che escono, vanno nei tessuti e possono provocare o danno
tissutale, con radicali dell’ossigeno, proteasi, fattori chemiotattici per i neutrofili…quando questo?
Quando trovavamo neutrofili nei soggetti con sarcoidosi? Nella fase che andava verso la
fibrosi…chi li chiama i neutrofili? C'è Sempre questo giochino tra cellule perchè non ci devono
stare i macrofagi ma ci vanno perchè fanno i fattori di crescita per i fibroblasti implicati nei processi
riparativi .. fattori di rimodellamento del collagene.
Io vi stavo facendo una panoramica delle cellule che intervengono nella infiammazione cronica,
riprendiamo: i linfociti, vabbè, sia attivati che di memoria che interagiscono con i macrofagi, perché
devono farsi presentare questo benedetto antigene. Producono altre citochine che attivano altri
11
linfociti, in un processo che non si autolimita, ma che si autoamplifica. Lo vedete? Alla fine avete la
persistenza.
I mastociti, hanno il recettore per l’Fc delle IgE, vi ricordate, hanno il Fab libero, questo nelle
allergie, non siamo nella infiammazione cronica, se l’agente etiologico non riesce a essere
allontanato, cosa succede? L’allergia è una malattia acuta o cronica? Cronica però la risposta è
acuta. Permettono il rilascio di mediatori: istamina e metaboliti dell’acido arachidonico, con effetto
vasodilatatore e permeabilizzante. Questa è infiammazione acuta. Attenzione: alcuni tipi di
infezioni parassitarie, determinano una risposta in IgE, con attivazione persistente dei mastociti che
fanno citochine anche loro e chiamano altre cellule a partecipare.
Eosinofili, anche loro contro i parassiti e nelle allergie. I granuli cosa contengono? Vabbè lo sapete,
lo abbiamo già detto, quelle due proteine. Qua c’è una tabella molto bella sul contenuto dei granuli
degli eosinofili. Classi di prodotti: enzimi, proteine tossiche, citochine, chemochine, mediatori …...
Poi ancora la perossidasi degli eosinofili e la collagenasi. Quali sono gli effetti biologici? La
perossidasi è tossica verso bersagli catalizzanti l’alogenazione (alogeni quali sono? cloro), mentre la
collagenasi partecipa al rimodellamento tissutale. Tra le proteine tossiche, la proteina basica
maggiore, cationica ecc.. le citochine implicate in questo tipo di risposta, quali sono? La 3, la 5.
Chemochine, mediatori …….., leucotrieni e prostaglandine.
I neutrofili li abbiamo definiti le cellule dell’infiammazione acuta, ma li troviamo anche qua,
quando? Quando vengono chiamati da mediatori prodotti dai macrofagi o dalla distruzione del
tessuto o da batteri che rimangono lì. Per es. osteomielite batterica cronica, che prevede essudato
con neutrofili.
Più del 50-70% della produzione del midollo è dedicata alla produzione dei
PMN(polimorfonucleati). 100 miliardi qualcuno dice, credeteci col beneficio dell’inventario, ma è
cosi se è vero che nascono e muoiono dopo 2-3 gg, la maturazione può richiedere anche 5 gg, nel
midollo il range di vita è di 5 gg, la vita nel sangue è di 10 h, la vita nel tessuto è di 1-2gg.
Qua c’è la classificazione dei granuli, primari, secondari e terziari.
I granuli primari contengono mieloperossidasi.
Quali sono le cause dell’infiammazione cronica? Lo abbiamo detto, infezioni persistenti, che
possono durare tutta la vita. Le reazioni di ipersensibilità lo abbiamo detto, può diventare
granulomatosa. Prolungata esposizione e autoimmunità.
Ora, perché i linfociti vengono reclutati? (Perché le cellule principali dell’infiammazione cronica,
nonostante tutto quello che abbiamo detto, sono linfociti e macrofagi. Poi ci partecipano anche i
basofili, gli eosinofili, mastociti, anche neutrofili a volte, ma le cellule principali sono LINFOCITI
E MACROFAGI e poi attorno la reazione fibroblastica).
Quindi perché? Perché il reclutamento locale , nel sito di flogosi, dei linfociti e di altri leucociti è
facilitato da una trappolina che fa il tessuto, “dall’intrappolamento”, tramite molecole di adesione
diverse, realizzato dall’endotelio che diventa alto e spesso (come quello “alto” dei vasi linfatici).
Quindi i linfociti vengono intrappolati da questo endotelio che esprime molecole di adesione
diverse da quelle precedenti.
12
I macrofagi mediante la secrezione di citochine e chemochine richiamano linfociti e altre cellule
bianche con un meccanismo che si autoamplifica.
Chi è che determina questo proliferare di cellule?
Sicuramente le citochine che sono mediatori fondamentali :
nel reclutamento dal sangue periferico, attivazione e replicazione locale di macrofagi e
cellule T;
nella sopravvivenza delle cellule infiammatorie tramite inibizione della apoptosi (in
alcune nostre osservazioni abbiamo visto che diminuisce il Fas-L(ligando per recettore fas
che sta sui linfociti con azione citotossica), fas l e fas che può essere posseduto non solo da
linfociti e macrofagi ma anche da cellule che fanno danno, per es. le cellule
endometriotiche, allora avviene il processo completamente inverso. Sono le cell.
endometriotiche che tramite il loro FasL di membrana ad uccidere cellule Fas positive con le
quali vanno in contatto); citochine che sono importanti nella generazione locale di una risp
immune come sarcoidosi.
nella generazione locale di una risposta immune (nella sarcoidosi per esempio, c’è una
risposta immune importante, forte, che si auto attizza, non necessaria, è anomala, gli
americani dicono esagerata);
nell’induzione di tessuto di granulazione e fibroso .
Le citochine agiscono in 3 modi. Esercitano i loro effetti agendo sui recettori di membrana della
stessa cellula (azione autocrina e la citochina che agisce in maniera autocrina per antonomasia è la 2
che viene prodotta dai linfociti T e agisce sui recettori per l’IL2 dei linfociti stessi per permettere
espansione clonale, ma attenzione, sono due i geni diversi che mediano questa produzione: uno per
il recettore, uno per la molecola di IL2 ), cellule adiacenti (azione paracrina, quando il macrofago
presenta l’antigene al linfocita T, la 12 prodotta dal macrofago va a legarsi con il recettore dell’IL12
del linfocita T, quindi sulle cellule adiacenti) o cellule lontane (azione ormonale, qualcuno dice la 6
e la 1 nella febbre. È vero, non è vero? Ancora non si sa bene).
Questi mediatori sono caratterizzati da due proprietà: la ridondanza (differenti citochine hanno
effetti sovrapposti, quindi lo stesso effetto lo fanno più citochine, ad es. la 1 e la 6 sono
pirogeniche) e pleiotropismo (una citochina può avere effetti multipli, un es. classico è il TNF. Vi
sfido a trovare una azione che non faccia il TNF: è infiammatorio, pirogenico, apoptotico…).
Le famiglie delle citochine includono molecole che vanno sotto il nome di chemochine,
interleuchine, interferoni, fattori per la stimolazione di colonie e fattori di crescita, molti dei quali
sono importanti nell’infiammazione cronica.
Le chemochine sono capaci di legare specifiche popolazioni di cellule ai siti di infiammazione e di
attivare i leucociti. Queste molecole possono regolare la migrazione cellulare modificando
l’espressione e l’affinità delle molecole di adesione sulla superficie dei leucociti per indirizzare le
cellule.
Chemochine
13
Sono state descritte più di 50 chemochine che mandano segnali attraverso 20 o più recettori, con
ridondanza considerevole e promiscuità del recettore. E questa cosa che un recettore lega più
ligandi è un pochino strana, però avviene e poi vedremo come. È chiaro che le chemochine presenti
indirizzeranno l’arrivo di cellule più o meno diverse a secondo della tipologia. Una volta vi ho fatto
l’esempio della IL8 che chiama neutrofili, siamo nell infiammazione acuta o riparazione tissutale.
Il profilo delle chemochine espresso all’interno di una lesione infiammatoria appare essere un
importante determinante della natura dell’infiltrato cellulare.
Slide: Il reclutamento iniziale di neutrofili nell’infiammazione è in parte mediato dall’attività di
chemochine come CXCL8 (interleuchina 8). Questa è seguita dall’accumulo di cellule T e
monociti, mediato da altre chemochine. Chemochine addizionali esibiscono specificità relativa per
eosinofili o basofili, che sono frequentemente associati a disordini allegici.
Le chemochine sono importanti nella successiva evoluzione della risposta infiammatoria.
Citochine
Le citochine pro-infiammatorie come l’ IL1, il TNFalfa e l’ IL6, primariamente prodotte dai Mf,
hanno ruoli multipli nei processi infiammatori:
-
attivazione dell’endotelio vascolare, risultante in una aumentata espressione nelle molecole
di adesione leucocitarie;
-
induzione della sintesi di chemochine;
-
attivazione delle cellule infiammatorie, specialmente neutrofili e macrofagi;
-
induzione di febbre;
-
inducono sintesi da parte del fegato di “proteine in fase acuta” come fibrinogeno, amiloide, e
proteina C-reattiva;
-
conseguente induzione di altre manifestazioni sistemiche dell’infiammazione cronica come
febbre, sudori notturni, affaticamento, anoressia e perdita di peso. Sono sintomi che
potrebbero ricollegarci anche a qualcosa di un po’ più grave, ad esempio nella sarcoidosi
oltre tosse abbiamo febbre, affaticamento, astenia.
L’attivazione dei Macrofagi porta ad aumento:
-
delle dimensioni cellulari,
-
dei livelli degli enzimi lisosomiali
-
del metabolismo più attivo e quindi alla fagocitosi.
Se la fagocitosi è efficace, non c’è più l’infiammazione cronica.
I Macrofagi attivati possono secernere prodotto biologicamente attivi che, se non controllati,
possono essere causa di danno e provocare infiammazione cronica.
Se l’Antigene irritante viene rimosso, come nell’I. acuta, i Macrofagi scompaiono rapidamente,
morendo o tornando nei vasi linfatici o nei linfonodi.
14
Nell’I. cronica invece si realizza un accumulo di Macrofagi mediato da fattori diversi:
-
reclutamento dei monociti dal sangue periferico
-
proliferazione locale
-
immobilizzazione nel sito di flogosi
1. Reclutamento dei monociti dal sangue periferico: gli stimoli chemiotattici per i monociti
comprendono le chemochine prodotte da Macrofagi attivati, linfociti e altri tipi cellulari; i fattori del
C(C3aC5a; il complesso C5,6,7), PDGF, TGFalfa, frammenti della degradazione del collagene e
della fibrinonectina e fibrinopepetidi.
2. Proliferazione locale di Mf (=macrofagi) dopo il loro arrivo dal sangue. È un processo
importante e prevalente nelle lesioni croniche (ad es.aterosclerosi). queste cellule stanno lì,
campano a lungo, creano un accumulo e alla fine finisce per fare danno. Era nato per limitare e
circoscrivere, ma alla fine fa danno. La tubercolosi non è soltanto polmonare ragazzi, può essere
renale, può essere cerebrale… la sarcoidosi può essere renale, cerebrale…cardiaca!!!
3. Immobilizzazione dei Mf nel sito di flogosi. Alcune citochine e lipidi ossidanti la favoriscono.
I prodotti dei Mf attivati :
-
eliminano gli agenti lesivi
-
iniziano il processo riparativo
-
sono responsabili del danno tissutale.
Alcuni di questi prodotti, i metaboliti reattivi dell’ossigeno e dell’azoto, sono tossici per i microbi
ma anche per le cellule dell’ospite se nel parenchima; le proteasi attaccano la matrice extracellulare;
le citochine e le chemochine, reclutano e regolano altre cellule infiammatorie; i fattori di crescita
causano la proliferazione di fibroblasti (che creano questa specie di capsula fibrosa intorno
all’accumulo cellulare), la deposizione di collagene e l’angiogenesi, perché questi nuovi tessuti
vanno irrorati.
Altre sostanze oltre a quelle prodotte dai Mf possono contribuire al danno: il tessuto necrotico può
creare un’altra infiammazione acuta, quindi perpetua la cascata infiammatoria attraverso
l’attivazione del sistema delle chinine, della coagulazione, fibrinolitico e del C, il rilascio di
mediatori prodotti dai leucociti in risposta alla necrosi tessutale e la liberazione di sostanze tossiche
da parte di cellule in sofferenza o morienti. Quindi è un processo che si attiva, si autoamplifica e
non riesce a autolimitarsi, perché continua a produrre fattori che richiamano altre cellule, ne
uccidono altre ecc.ecc.
La distruzione tessutale può attivare quindi meccanismi dell’infiammazione acuta che finiscono per
coesistere con quelli dell’infiammazione cronica. Quindi da un lato ci sono quelli
dell’infiammazione cronica, ma dall’altro coesistono con quelli dell’infiammazione acuta, che
richiamano cellule dell’infiammazione acuta.
Allora infiammazione cronica ab initio, che vuol dire? Vuol dire che comincia già come
infiammazione cronica, coma la sarcoidosi, la tubercolosi…nella tubercolosi, per es. all’iniziano
15
arrivano i neutrofili, endocitano il micobatterio, ma poi muoiono. Campano per un giorno e poi non
più.
Poi c’è una infiammazione cronica evolutiva che comincia come infiammazione acuta che si
cronicizza, ma mantiene una componente vascolo... come bronchiti, gastriti croniche in cui c'è
componente catarrale che si mantiene nel tempo.
Due aspetti principali : diffuso o interstiziale,...evolutivo perchè assume aspetti particolari che lo
escludono dai tessuti vicini formando il granuloma che delimita l’agente eziologico così che non
vada in contatto con i tessuti vicini. Nasce come difesa, ma finisce per complicare. L’infiltrato è
linfomonocitario, ma anche plasmacellule nel granuloma della sifilide: nella tubercolosi sono
linfociti T , nella sifilide plasmacellule. Ma è diversa anche l’immunità.. nella tubuercolosi è cellulo
mediata , nella sifilide umorale. Nella sifilide si effettua infatti un prelievo di sangue per cercare
anticorpi antitreponema. Nella tubercolosi si cerca l’infiltrato cellulare.
I fibroblasti circoscrivono.
A. S.
16