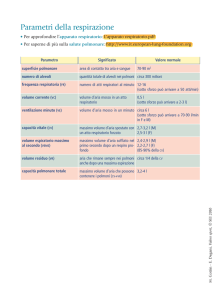
AO Mauriziano
Ospedale “Umberto I”
2°CONVENTION DELLE UTIC DEL
PIEMONTE E VALLE D’AOSTA
Per il personale infermieristico UTIC
18 OTTOBRE 2013
Competenze infermieristiche e tecniche di
assistenza al paziente con ventilazione non
invasiva
Patrizia Chiazzolla, Ivan Franchetto, Valentina Vandoni
CPS Infermieri UTIC Mauriziano
VENTILAZIONE
NON INVASIVA
Metodica di supporto alla ventilazione, con apporto
parziale o totale di ossigeno
ossigeno, alternativa
all’intubazione endotracheale, tramite l’utilizzo di
un nterfacc a.
un’interfaccia.
Questo sistema ha la finalità di ridurre i rischi di
complicanze
p
da ventilazione invasiva:
• Polmoniti nosocomiali
• Sinusiti e otiti
• Lesioni della mucosa oro – tracheale
• Barotraum
Barotraumi (PNX e pneumomed
pneumomediastino)
ast no)
Indicazioni alla Ventilazione non
Invasiva
• Insufficienza Respiratoria Acuta (Tipo 1
e Tipo 2)
• Edema Polmonare Acuto
• ARDS di varia natura
Controindicazioni alla Ventilazione non
Invasiva
•Asma
•Barotraumi preesistenti
•Traumi
Traumi facciali
•Recente chirurgia GEL o delle vie aeree
•Ostruzione fissa delle vie aeree
•Vomito
Vomito / secrezioni bronchiali eccessive
•Gravissima ipossia
•Agitazione, confusione, sopore
V til i
Ventilazione
Scambio meccanico di g
gas tra organismo
g
ed esterno,,
tramite vie aeree, polmoni, sistema nervoso
Respirazione
Scambio di ossigeno ed anidride carbonica a livello
cellulare e tissutale, tramite circolazione sistemica
INSUFFICIENZA RESPIRATORIA
ACUTA
Significativa alterazione degli scambi gassosi, per
disfunzione del sistema respiratorio, cardiocircolatorio,
i
l
i anemie.
i
Tale condizione si sviluppa in un breve periodo di
tempo.
INSUFFICIENZA RESPIRATORIA
ACUTA
TIPO 1
• Ipossiemia con ipocapnia
• PaO2 < 60 mmHg e PaCO2
normale
l o < 40 mmHg
H
–
–
–
–
Malattie parenchimali
ARDS
Polmonite
TEP
TIPO 2
• Ipossiemia con ipercapnia
• PaO2 <60 mmHg e PaCO2 >45
mmH
mmHg
– Disfunzioni polmonari (ARDS,
BPCO, Asma, Polmonite)
– Disfunzioni
Di f
i i cardiache
di h (EPA
(EPA,
scompenso cardiaco, aritmie,
valvulopatie)
– Altre cause (malattie
neurologiche, acidosi
metabolica, intossicazioni)
EDEMA POLMONARE ACUTO
Aumento abnorme di liquidi
q
nello spazio
p
alveolare e
interstiziale, a livello del parenchima polmonare.
CAUSE CARDIOGENE
CAUSE NON CARDIOGENE
•Scompenso cardiaco
•Polmonite
•Steno- insufficienza
mitralica/aortica
•CID
•Cardiomiopatie
C di i
ti
•Rapida riespansione del polmone
d
dopo
PNX
•Pregressi IMA
•Shock
•Embolia
Embolia polmonare
•Intossicazioni
EDEMA POLMONARE ACUTO
Più spesso
spesso, ll’edema
edema polmonare è dovuto a scompenso cardiaco.
cardiaco Il
cuore non riesce a garantire una adeguata perfusione sistemica
per deficit di pompa ventricolare. Tale insufficienza causa
accumulo di liquidi a monte del ventricolo ipocinetico
ipocinetico, con aumento
della pressione capillare polmonare.
EDEMA INTERSTIZIALE
Stravaso
St
s di li
liquidi
idi d
daii vasi
si
nell’interstizio polmonare
EDEMA ALVEOLARE
Rottura delle giunzioni
occludenti degli alveoli, con
“inondazione” degli stessi
SINDROME DA DISTRESS
RESPIRATORIO ACUTO (ARDS)
“Un danno diffuso
ff
dei capillari
p
alveolari,, che
determina una grave insufficienza respiratoria con
ipossia arteriosa, refrattaria alla somministrazione
di ossigeno”
i
” (OMS)
SINDROME DA DISTRESS
RESPIRATORIO ACUTO (ARDS)
CRITERI DIAGNOSTICI
•Esordio acuto
•Infiltrati polmonari bilaterali suggestivi di edema
•Nessuna evidenza di pressione atriale elevata
(PCWP < 18 mmHg)
•Rapporto P/F < 200
SINDROME DA DISTRESS
RESPIRATORIO ACUTO (ARDS)
CAUSE PRINCIPALI
Shock di varia
origine
Scompenso
cardiaco
Stenosi mitralica
Sovraccarico di
volume circolante
Ostruzione delle
vene polmonari
l
i
CEC
E
METODICHE DI VENTILAZIONE
NON INVASIVA
NON INVASIVE MASK
VENTILATION
•Utilizzo
Utilizzo di maschera facciale
•Necessaria connessione ad un
ventilatore
CONTINUOUS POSITIVE
AIRWAY PRESSURE
•Utilizzo
Utilizzo di maschera facciale o
di casco
•Non necessaria connessione al
ventilatore
til t
CONTINUOUS POSITIVE AIRWAY PRESSURE
•Impiego
I i
di una pressione
ssi
positiva
siti nelle
ll vie
i aeree
in ogni fase del respiro
•Modalità
d l àd
di supporto ventilatorio
l
alternativo
l
all’intubazione tracheale
•Applicazione di presidi non invasivi
•Ill paziente
paz ente non è sedato
•Può essere utilizzata anche nelle aree non
critiche
CARATTERISTICHE GENERALI
•Impiego di un’interfaccia
un interfaccia
•Il paziente respira in maniera spontanea dentro un sistema
ch uso
chiuso
•All’interno del sistema chiuso, vi è una pressione maggiore
rispetto a quella atmosferica
•Si evitano le complicanze meccaniche ed infettive associate
all’intubazione ET
MATERIALE NECESSARIO
(Positive End – Expiratory Pressure)
CAPACITA’ FUNZIONALE RESIDUA
CAPACITA
COMPLIANCE POLMONARE
QUOTA DI SHUNT
MIGLIORA L
L’OSSIGENAZIONE
OSSIGENAZIONE
RIDUCE IL LAVORO RESPIRATORIO
EFFETTI EMODINAMICI
•L’aumento di pressione intratoracica fa aumentare anche la portata
cardiaca
•La PEEP riduce il ritorno venoso e le pressioni di riempimento dei
ventricoli, con conseguente possibile ipotensione e riduzione della
portata cardiaca
d
EFFETTI SISTEMICI
•Maggior superficie di scambio
•Riduzione dell’atelettasia
•Riduzione dei liquidi polmonari extravascolari
•Riduzione della fatigue
g respiratoria
p
RIASSUMENDO…
•Migliora l’ossigenazione
•Riduce
Rd
l’l’affaticamento
ff
respiratorio
g
del parenchima
p
polmonare
p
•Riduce la congestione
•Migliore emodinamica
•Riduzione
Rid i
del
d l rischio
i hi di ospedalizzazione
d li
i
GESTIONE INFERMIERISTICA e
CRITICITA’ ASSISTENZIALI
CRITICITA
Fondamentale per l’efficacia della tecnica è un adeguato
posizionamento del presidio:
•Corretta misura del casco
•Corretto
C
tt posizionamento
i i
t d
delle
ll b
bretelle
t ll
•Controllo di eventuali perdite d’aria
•Controllo ed adeguamento delle quantità di ossigeno ed aria , e
della PEEP
•Utilizzo
Utili
di filt
filtrii per ridurre
id
i rumori,
i e per ridurre
id
lla carica
i
batterica
CRITICITA’ ASSISTENZIALI
CRITICITA
COMPLICANZE
ED EFFETTI
AVVERSI
MONITORAGGIO
DIFFICOLTA’
DIFFICOLTA
LOGISTICHE E
COMFORT
INTERAZIONE
CON IL
PAZIENTE
COLLABORAZIONE
CON EQUIPE NON
PROFE ION LE
PROFESSIONALE
MONITORAGGIO
Durante la terapia con CPAP, è importante controllare:
•Corretta
C
tt posizione
i i
d
dell paziente
i t ed
dell presidio
idi
•Eventuale comparsa di segni visivi di distress respiratorio
•Monitoraggio attento dei parametri vitali ed emodinamici
Monitoraggio ematochimico tramite EGA arteriosi seriati
•Monitoraggio
•Valutare il posizionamento/ gestire un accesso arterioso
MONITORAGGIO
EGA seriati:
i ti
•A 15 – 30 minuti dall’inizio del trattamento
•A 60 minuti
•Ogni 4 – 6 ore
•Prima della rimozione del casco
•Prima di riprendere il trattamento
•Secondo le necessità cliniche del paziente!!!!!
PROBLEMA
INTERVENTO
•Difficoltosa alimentazione
ed
d id
idratazione
t i
per os
•Valutare la rimozione del casco
secondo le condizioni cliniche e
gli scambi gassosi
•Alimentazione leggera
•Valutare una parziale
restrizione idrica
•Idratazione
Idratazione tramite i fori del
casco
PROBLEMA
•Interscambio verbale con
il paziente
INTERVENTO
•Fornire al paziente mezzi di
richiamo visivo
•Utilizzo di filtri e tappi
auricolari per attutire i rumori
PROBLEMA
•Gestione adeguata dei
presidi
idi iinvasivi
i i (CVC
(CVC, S
Swan
Ganz, CVC coassiale per
CRRT) e comfort
INTERVENTO
•Corretto posizionamento del
casco e delle bretelle
•Controllare che non vi siano
perdite di gas dalla membrana
del casco
•Corretta posizione del
paziente nel letto
•Corretta posizione dei presidi
•Se il paziente ha i capelli
l
lunghi,
hi mantenerli
t
li raccolti
lti
COLLABORAZIONE CON
EQUIPE NON
PROFESSIONALE
PROBLEMA
•Gestione ansia del
parente / Care Giver
INTERVENTO
•Informazione ai parenti / al
care giver sull’importanza
sull importanza del
trattamento e rassicurazione
emotiva
•Aiuto
Ai t nell’idratazione
ll’id t i
per OS e
nell’alimentazione
•Conforto emotivo al paziente
p
•Aiuto nelle cure personali
INTERAZIONE CON
IL PAZIENTE
PROBLEMA
INTERVENTO
•Gestione dell’ansia del
paziente
•Informazione sull’importanza
e le modalità del trattamento e
rassicurazione emotiva
•Compliance al trattamento
•Rassicurare il paziente della
presenza continua di personale,
sul monitoraggio
gg costante dei
parametri vitali, sulle
tempistiche di trattamento,
sulla p
possibilità di interrompere
p
il trattamento se vi fossero
problemi
GESTIONE DI COMPLICANZE
ED EFFETTI AVVERSI
PROBLEMA
•Senso di claustrofobia ed
agitazione
PROBLEMA
•Distensione gastrica, nausea e
vomito
INTERVENTO
•Rinforzo emotivo
•Valutazione con il medico di
supporto farmacologico
INTERVENTO
•Gestione e riduzione dei pasti
e dell’idratazione per OS
•Gestione
G
dei
d sintomi riferiti
f
dal paziente
•Valutare
Valutare il posizionamento del
SNG
GESTIONE DI COMPLICANZE
ED EFFETTI AVVERSI
PROBLEMA
•Compromissione
p
emodinamica
(sindrome da bassa portata)
INTERVENTO
•Monitoraggio emodinamico
invasivo
•Supporto farmacologico
(impiego di amine e riempimento
volemico)
•Valutazione, impianto e
gestione
esti ne di eventu
eventuali
li device
invasivi meccanici (IABP, PMT)