MEDICINA
DEL SONNO
ATTIVITA’ SEMINARIALE ANNO
ACCADEMICO 2016 - 2017
Prof. Dott. Francesco Peverini
S. Giovanni - 14 novembre 2016
Prof. Dott. Francesco Peverini
Specialista in Medicina Interna
Medicina del Sonno – Disturbi Respiratori nel Sonno
FONDAZIONE PER LA RICERCA E LA CURA DEI DISTURBI DEL SONNO
Onlus
Corso di Laurea in Scienze Infermieristiche
Sede S. Giovanni- Addolorata
Università di Roma “La Sapienza”
II anno
Seminario di Medicina del Sonno
C.I. Medicina e Farmacologia
www.polisonnografia.it
Ristoro
Conservazione dell’energia
Immunologica
Termoregolatoria
Integrità neuronale (delle sinapsi e delle reti)
PRIVAZIONE DI SONNO
In medicina viene definita DE-PRIVAZIONE di sonno
La funzione del sonno è stata a lungo mistificata; la
ricerca moderna sta fornendo nuovi indizi su ciò che
accade al corpo e alla mente.
Il sonno serve a rivitalizzare le
cellule del corpo, elimina tossine
dal cervello, promuove
l’apprendimento e la memoria.
Svolge anche un ruolo
fondamentale nella regolazione
dell'umore, dell'appetito e della
libido.
Irritabilità
Deficit cognitivo
Perdita di memoria o
lapsus
Compromissione del
giudizio morale
Sbadigli Allucinazioni
Sintomi da iperattività
simili alla ADHD
Compromissione
del sistema
immunitario
Rischio di Diabete di
tipo 2 o iperinsulinismo
La privazione di sonno provoca:
Aumentato rischio di aritmia cardiaca
Incremento di patologia cardiovascolare
Riduzione tempi di
reazione Minore
accuratezza dei gesti
Tremori
Dolori muscolari
Riduzione della
crescita
Rischio di obesità
Riduzione
temperatura corporea
Ansia – depressione
TRE LIVELLI DI COSCIENZA NEI MAMMIFERI
Veglia
Non Rapid Eye Movement (NREM) o sonno sincronizzato
Rapid Eye Movement (REM) o sonno paradosso (PS)
DEFINITI DA TRE SPECIFICI PARAMETRI POLIGRAFICI
EEG: elettro-encefalogramma
EOG: Electro-oculogramma
EMG: Electro-elettromiogramma
Coscienza
È la consapevolezza soggettiva del mondo esterno e di
sé.
Fasi della coscienza
Massima allerta
Veglia
Sonno
Sonno sincronizzato
Sonno desincronizzato
Coma
Coma – stati di minima coscienza
ESISTONO DUE TIPI DI SONNO
Sonno lento sincronizzato o sonno non REM (NREM)
Sonno rapido desincronizzato o sonno REM
Il sonno NREM è diviso a sua volta in 4 fasi:
Fase 1
Fase di transizione tra la veglia ed il sonno (diffusione ritmo alfa alle regioni
posteriori ed a quelle frontali e successivamente alla sua sostituzione con onde
lente theta su tutto lo scalpo.
Fase 2
Sonno leggero; onde theta con complessi Kappa (onde lente ed ampie) ed i fusi
sigma o Spindles.
Fase 3-4
I fusi sigma diventano sporadici, mentre assumono rilievo le onde delta fino a
costituire la totalità del tracciato.
Il sonno REM appare simile alla fase 1; appaiono tuttavia sul tracciato oculografico,
scariche più o meno prolungate di movimento oculari rapidi con contemporanea
scomparsa dell’attività tonica muscolare (attiva invece nelle altre fasi).
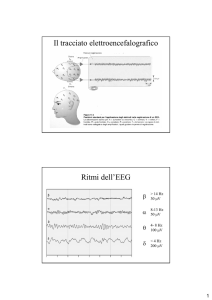
ELETTROENCEFALOGRAMMA (EEG)
Misura i potenziali elettrici sulla superficie della
testa. Immaginato per essere una possibile fonte
di interpretazione dell’ attività delle sottostanti
popolazioni neuronali corticali.
WAKE EEG
Piccola ampiezza, oscillazioni ad alta
frequenza. Queste onde vengono prodotte come
il risultato di desincronizzazione dell’attivazione
tra i neuroni corticali.
NREM EEG
Maggiore ampiezza, oscillazioni a bassa
frequenza che si pensa riflettano la transizione di
questi neuroni ad un modello di attivazione più
sincrono
REM EEG
Piccola ampiezza, oscillazioni ad alta
frequenza che sembrano un EEG di veglia, ma
sono accompagnate da perdita di tono
muscolare e presenza di R.E.M.
SONNO AD ONDE LENTE - SLOW WAWE
SLEEP
Stadio 3; è la fase del sonno più profonda.
La sincronia neuronale è al massimo. Vi è
anche la presenza di onde delta, che sono le più
lente e le più grandi in ampiezza durante il sonno.
DELTA POWER
La densità di potenza delle onde delta; si ritiene
rifletta il nostro bisogno di dormire.
COMPONENTE CIRCADIANA DEL SONNO
I ritmi del sonno.
COMPONENTE OMEOSTATICA DEL SONNO
La profondità o la durata del sonno.
SCUOLA MEDICA OSPEDALIERA
Prof. Dott. Francesco Peverini
Roma - 14 Settembre 2012
SONNO NORMALE
SONNO
FRAMMENTATO
EARLY STUDIES
REM Dep → Learning ↓
Fishbein, Smith
RECHTSCHAFFEN STUDIES
Results
Skin Lesions
↑
Eating
↑
Weight
↓
Heat Seeking
↑
Body Temp
↓
Immune Dysfunction
↑
Death
SVILUPPO DEL SONNO REM
Il sonno REM si è evoluto in tempi relativamente recenti. Esiste solo nei mammiferi e negli
uccelli.
Nelle prime fasi della vita, uccelli e mammiferi sperimentano una enorme quantità di sonno
REM.
La più grande quantità di sonno REM nell'uomo avviene prima della nascita, durante il terzo
trimestre di gravidanza.
Nei feti umani, il sonno REM, in cui il cervello è molto attivo, si alterna con periodi in cui il
cervello è inattivo (sonno non-REM).
SVEGLIARSI ED ESSERE COSCIENTI, TERZO STATO DEL CERVELLO, SI SVILUPPA
PIÙ TARDI NELLA VITA.
Il sonno REM e la coscienza di veglia sono simili in quanto entrambi comportano alti livelli di
attività cerebrale.
Andando avanti nel tempo, passiamo più tempo da svegli ed aumentano le nostre capacità
cognitive.
Se il sonno REM precede il sognare durante lo sviluppo umano, che cosa succede nel cervello
durante il sonno REM prima che il sogno si manifesti?
Una possibile risposta è che il cervello si stia preparando per le sue numerose
funzioni integrative, tra cui la coscienza.
IL SONNO REM ED I SOGNI
Anche se iniziamo a sperimentare il sonno REM molto presto nella nostra vita,
non abbiamo una corrispondente storia di esperienze che noi chiamiamo sogni.
Al fine di avere dei sogni, abbiamo infatti bisogno della capacità di creare
narrazioni organizzate.
I bambini probabilmente non hanno veri e propri sogni fino a quando non
sono in grado di raccontare a se stessi qualcosa
Durante l'infanzia si sviluppa la capacità di usare e capire la lingua utilizzata,
così come la quantità di sogno vero (distinto dal sonno REM) e la tendenza a
parlare di sogni.
Mark Solms e David Foulkes hanno dimostrato che il sonno REM e i sogni
non sono la stessa cosa - a volte le persone hanno esperienze oniriche quando
non sono in sonno REM.
Sonno Normale ADULTI
Bisogno di sonno medio 8.3 ore
Latenza normale di sonno: 10 minuti
Normale struttura del sonno
5% stadio 1 NREM
50% stadio 2 NREM
15-25% stadi 3 e 4 NREM (“slow wave
sleep”)
25% REM
Sonno Normale
Neonati tra 0 e 3 mesi
Neonati tra 4 e 11 mesi
Bambini tra 1 e 2 anni
Bambini in età prescolare tra 3 e 5 anni
Bambini in età scolare tra 6 e 13 anni
Adolescenti tra 14 e 17 anni
Giovani adulti tra 18 e 25 anni
Adulti tra 26 e 64 anni
Anziani con più di 65 anni
14 - 17 ore
12 - 15 ore
11 - 14 ore
10 - 13 ore
9 - 11 ore
8 - 10 ore
7 - 9 ore
7 - 9 ore
7 - 8 ore
Regolazione del ciclo sonno-veglia
La veglia è controllata da un insieme complesso di sistemi cellulari in cui nessuno
svolge un ruolo indipendente.
La formazione reticolare, localizzata a livello del tronco encefalico, costituisce un
insieme a proiezione diffusa che gioca un ruolo preponderante nell’attivazione
corticale che caratterizza lo stato di veglia.
Le proiezioni principalmente implicate nell’attivazione corticale sono costitute dalle
connessioni con i nuclei non specifici del talamo, con l’ipotalamo postero-laterale e
da una terza via pontobasale-corticale.
Dal punto di vista neurochimico il neuromediatore essenziale del sistema veglia è
costituito dall’acetilcolina.
M. Beelke, P. Canovaro, F. Ferrillo - Il sonno e le sue alterazioni
Prof. Francesco Peverini
Una delle strutture più importanti del tronco
encefalico è la FORMAZIONE RETICOLARE.
Quasi tutti i neuroni che la compongono
hanno una rete diffusa di connessioni e una
distribuzione dei loro assoni sia in direzione
rostrale che caudale.
La formazione reticolare assolve numerose
funzioni.
1. Induzione e mantenimento dello stato di
veglia. Infatti, una stimolazione elettrica
diffusa della formazione reticolare a livello
mesencefalico
e
pontino
provoca
un'immediata attivazione della corteccia
cerebrale, tale da causare il risveglio
istantaneo.
2. tramite vie discendenti dirette al midollo
spinale, da un lato concorre a controllare il
tono muscolare, dall'altro modula le
sensazioni dolorose regolando il flusso di
informazioni nocicettive in arrivo dalla
periferia.
3. regolazione dei movimenti respiratori e
dell'attività cardiaca.
Le popolazioni cellulari del PERCORSO ECCITATORIO
ASCENDENTE, comprendono neuroni di tipo:
colinergico
noradrenergico
serotoninergico
dopaminergico
istaminergico
Tuttavia, ogni 24 ore il sistema di eccitazione viene inibito con l’inizio del
sonno, da parte dei neuroni:
GABA-ergici
Galaninergici
Presenti a livello del NUCLEO PREOTTICO VENTRO-LATERALE (VLPO)
L'interazione tra VLPO ed i rami della via ascendente eccitatoria risulta
mutualmente inibente, con un comportamento stigmatizzato a quello di un
interruttore elettrico, detto quindi "ON-OFF", che permette all'organismo
di mantenere uno stato stabile di veglia e di sonno.
Ritmi
biologici
cicli di vita
naturali
che aiutano a
guidare i nostri
livelli di
consapevolezza
ed i nostri
comportamenti.
Il pacemaker circadiano è
probabilmente già attivo durante
l’ultimo mese di vita intrauterina.
(Kleitman 1963)
Mirmiran et al. (1990), hanno trovato
un ritmo circadiano della temperatura
corporea e del ciclo attività/riposo di
circa 25 ore in bambini pretermine di
età tra le 28 e le 34 settimane di età
gestazionale
gestazionale.
Il sonno tra 1 e 12 mesi
Nel 1° mese di vita è presente un ritmo sonno-veglia polifasico con cicli di 3-4 ore.
Tra il 1° e il 4° mese si assiste ad un progressivo adattamento al ciclo luce-buio, con i
cicli di sonno che tendono a presentarsi di notte.
A 3 - 4 settimane compare la prima manifestazione circadiana con una lunga fase di
veglia agitata e pianto tra le 17 e le 22 (interpretata come fame o con il termine di
“coliche”).
A 6 mesi si organizza un periodo di sonno notturno più lungo di circa 6 ore con un
solo risveglio notturno per alimentarsi.
A 9 mesi si assiste ad un incremento transitorio dei risvegli notturni.
Iglowstein I, Jenni OG, Molinari L, Largo RH.
Sleep duration from infancy to adolescence: reference values and generational trends.
Pediatrics.2003;111(2):302-7
CON LO SVILUPPO SI ASSISTE AD
UN PROGRESSIVO RIDURSI DEL
TEMPO TOTALE DI SONNO DIURNO
E NOTTURNO
A. J. Hobson (2010)
HUMAN SLEEP AND AGE
La marcata preponderanza di sonno REM durante l'ultimo trimestre di gravidanza e il primo anno di vita, diminuisce
progressivamente all’aumentare della veglia. Si noti che il tempo di sonno NREM, come la veglia, aumenta dopo la
nascita. Nonostante il suo precoce declino, il sonno REM continua ad occupare circa 1,5 ore al giorno per tutta la vita.
Questo suggerisce come il suo più forte contributo allo sviluppo sia quello di contribuire allo sviluppo iniziale del
complesso cervello-mente, ma che poi svolga una parte altrettanto indispensabile nella manutenzione di tale struttura.
Characteristics
Rapid eye movement
sleep (REM) –
“paradoxical sleep”
Non-rapid eye movement
sleep (NREM) –
“dreamless sleep”
Rapid eye movement
Present
Absent
Dreams
Present
Absent
Muscle twitching
Present
Absent
Heart rate
Fluctuating
Stable
Blood pressure
Fluctuating
Stable
Respiration
Fluctuating
Stable
Body temperature
Fluctuating
Stable
Neurotransmitter
Noradrenaline
Serotonin
La regolazione del sonno dipende da tre ordini di fattori:
1. un processo circadiano,
controllato dall’orologio biologico
interno;
2. un processo omeostatico
determinato dalla durata della
veglia precedente;
3. un processo ultradiano che
regola l’alternanza del sonno
NREM e REM.
La regolazione del sonno dipende da tre ordini di fattori:
1.
un processo circadiano,
controllato dall’orologio biologico
interno;
2.
un processo omeostatico
determinato dalla durata della
veglia precedente;
3.
un processo ultradiano che
regola l’alternanza del sonno
NREM e REM.
VARIAZIONI CIRCADIANE DELLA PROPENSIONE AL SONNO
VEGLIA
ZONA
PROIBITA
ZONA
PROIBITA
0
ZONA
PERMISSIVA
SECONDARIA
SONNO
6
12
18
ORE DEL GIORNO
ZONA
PERMISSIVA
PRIMARIA
24
6
Propensione al Sonno
Rischio relativo di incidenti stradali per ora del giorno. L’ aumento del rischio segue il fabbisogno
di sonno del ritmo circadiano.
Adattato da Garbarino et al. Sleep 2001
Gli effetti cumulativi della perdita di sonno e di alcuni importanti
disturbi del sonno rappresentano un problema misconosciuto di
sanità pubblica e sono associati ad una vasta gamma di conseguenze
per la salute tra cui un aumento del rischio di ipertensione, diabete,
obesità, depressione, attacchi cardiaci e ictus
ictus.
Quasi il 20 per cento di tutte le lesioni gravi da incidenti d’ auto
nella popolazione generale sono associati a sonnolenza del
conducente.
Miliardi di Euro ogni anno vengono spesi per costi sanitari diretti
legati ai disturbi del sonno, come visite mediche, servizi ospedalieri,
prescrizioni, aumentata prescrizione di farmaci.
Costi indiretti ?
Prof. Francesco Peverini
S. Giovanni 19 marzo 2015
Effetti di eccessiva sonnolenza e
“fatigue”
1. Tempo di reazione alterati,
2. Modificazioni di giudizio e visione
3. Problemi con l'elaborazione delle informazioni e la memoria a
breve termine
4. Diminuzione di prestazioni, vigilanza e motivazione
5. Aumento del malumore e comportamenti aggressivi
Aumento dei cosidetti "microsleeps" - brevi (2/3 secondi)
ed inconsapevoli episodi di sonno
I moderni stili di vita ed i nuovi ambienti di lavoro
promuovono
lo sviluppo dei disturbi del sonno
Lo sviluppo della tecnologia, il lavoro a turni e orari
di lavoro irregolari (20% circa dei lavoratori) sono
determinanti importanti nello sviluppo dei disturbi
del sonno e nella perdita cronica di sonno.
L'insonnia è il disturbo del sonno più diffuso
nelle società occidentali, con circa il 10% della
popolazione che ne soffre cronicamente
Il sonno insufficiente ed i disturbi del sonno sono un problema
sociale e sanitario
Dopo 24 ore di veglia continua, le
prestazioni sono così compromesse da poter
essere assimilate all‘ effetto di:
1 g / L * BAC
(concentrazione di alcol nel sangue)
*
Quantità presente nel sangue dopo aver bevuto
circa una bottiglia di vino in 1 ora
Il sonno insufficiente ed i disturbi del sonno sono associati
ai principali disturbi neuropsichiatrici
Insonnia, ipersonnia o entrambi sono segnalati dal 75%
degli adulti, bambini e adolescenti con disturbo depressivo
maggiore
L'insonnia e l’ ipersonnia sono associate ad un aumento (da
dieci a quindici volte) del rischio di sviluppare o reiterare un
disturbo depressivo
maggiore e/o un disturbo bipolare
I disturbi del sonno sono associati e
possono precedere l'insorgenza di
demenza o parkinsonismo
I disturbi del sonno sono molto costosi
I costi diretti dell’ insonnia sono stati
stimati in 2,5 miliardi di dollari l'anno
negli Stati Uniti, mentre i costi indiretti di
questa condizione possono raggiungere
100 miliardi di dollari l'anno.
Nel 2009, gli incidenti stradali causati
negli Stati Uniti da OSAS sono costati
15,8 miliardi di dollari, oltre 1400 vite.
I rispettivi calcoli per l‘ Europa non sono
attualmente disponibili, ma un onere
economico simile è ragionevolmente
ipotizzabile.
L’eccessiva sonnolenza diurna compromette
il lavoro e la sicurezza alla guida
La fatica di una persona in momenti critici è stata
dimostrata contribuire a diverse catastrofi industriali e
del traffico durante gli ultimi decenni.
Shuttle Challenger 1986
Tunnel S. Gottardo 2001
Exxon-Valdez 1989
Three Mile Island 1979
dormire meno di 5 ore per notte aumenta il
tasso di incidenti fino a 4,5 volte
problemi di sonnolenza e/o legati ad
ipersonnia determinano
il 20% degli incidenti stradali
Propensione al Sonno
Rischio relativo di incidenti stradali per ora del giorno. L’ aumento del rischio segue il fabbisogno
di sonno del ritmo circadiano.
Adattato da Garbarino et al. Sleep 2001
SONNOLENZA ALLA GUIDA
IL COLPO DI SONNO
CARATTERISTICHE DEI SOGGETTI CHE PRESENTANO
SONNOLENZA ALLA GUIDA
Sono spesso alla guida tra mezzanotte e le sei del mattino
L’autista è sovente da solo e di sesso maschile
I veicoli coinvolti in incidenti sono singoli
La maggior parte degli incidenti sono tamponamenti o scontri frontali
Non vi è alcuna prova di frenata o di manovre evasive
Molti di questi incidenti comportano lesioni gravi e/o decessi
INSONNIA 20% POPOLAZIONE
RESTLESS LEG SYNDROME 5% POPOLAZIONE
SLEEP APNEA 4-5% POPOLAZIONE
Prof. Francesco Peverini
S. Giovanni 19 marzo 2015
I DISTURBI DEL SONNO
Principali quadri patologici
Insonnia: difficoltà ad iniziare o a mantenere il sonno o nella sensazione di
sonno non ristoratore, che compromette il funzionamento diurno.
Ipersonnia: tendenza ad addormentarsi durante il giorno in luoghi e tempi
inappropriati, associati a fatica, incapacità a concentrarsi, compromissione
delle performance psicomotorie.
Disturbi del ritmo circadiano del sonno: incapacità a dormire e a
rimanere svegli nei periodi appropriati.
Parasonnie :movimenti o comportamenti anormali durante il sonno.
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
1.
2.
3.
4.
5.
6.
Insonnie (diverse tipologie) (1/3 popolazione adulta negli
USA, Roth 2005)
Disturbi del Respiro in Sonno (OSAS, CSAS)
Ipersonnie di Origine Centrale
(Narcolessia, Ipersonnia ricorrente, Ipersonnia Idiopatica, S.
da Sonno Insufficiente, Ipersonnia Iatrogena)
Disturbi del Ritmo Circadiano
(ex S. Anticipata/Ritardata Fase di sonno, S. da Shift-Work, S.
da Jet Lag)
Parasonnie
(Sonnambulismo)
Disturbi del Movimento in Sonno
(S. delle gambe senza riposo, PLM, Bruxismo)
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
1.
Insonnie (diverse tipologie) (1/3 popolazione adulta negli
USA, Roth 2005)
primarie, quando il disturbo è una condizione a sé stante;
secondarie, quando associate o derivanti da altre patologie
(ad esempio l’ipertiroidismo).
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
2.
Disturbi del Respiro in Sonno (OSAS, CSAS)
Sindrome delle Apnee ostruttive nel sonno (OSAS, Obstructive Sleep Apnea
Syndrome), che comprendono fondamentalmente due tipologie:
OSAS dell’adulto
OSAS pediatrica
Sindrome delle Apnee centrali nel sonno (CSA, Central Sleep Apnea), tra cui:
Respiro periodico di Cheyne-Stokes
Apnea centrale del sonno a causa di una patologia medica senza fenomeno di
Cheyne-Stokes
Apnea centrale del sonno causata dall’alta quota
Apnea centrale del sonno insorta a causa di un farmaco o una sostanza
(oppioidi)
Disturbi da ipoventilazione sonno-correlata; si tratta di:
Sindrome da Obesità-ipoventilazione
Sindrome da ipoventilazione alveolare centrale congenita
Ipoventilazione da farmaci o abuso di sostanze
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
3.
Ipersonnie
Narcolessia di tipo I
Narcolessia di tipo II
Ipersonnia idiopatica
Ipersonnia a causa di una patologia medica
Ipersonnia a causa di un farmaco o una
sostanza
Ipersonnia associata a un disturbo
psichiatrico
Sindrome da sonno insufficiente
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
4.
Disturbi del Ritmo Circadiano
transitori (come il cambiamento di fuso orario e l’occasionale
inversione del turno di lavoro);
persistenti (come le sindromi da sonno ritardato, da sonno
anticipato, da ritmo sonno-veglia alterato).
I sintomi associati a queste condizioni sono evidenti durante tutto
l’arco delle ventiquattro ore. Tra questi ricordiamo:
Sindrome da fase di sonno ritardata
Sindrome da fase di sonno anticipata
Sindrome da jet-lag,
Sindrome da lavoro a turni
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
5.
Parasonnie
Parasonnie correlate al sonno non-REM. Comprendono:
Risvegli confusionali
Sonnambulismo
Terrore nel sonno
Disturbi alimentari sonno-correlati (assimilabili alle parasonnie legate al
sonno non-REM per molti aspetti in comune)
Sexsomnia
criteri diagnostici caratteristici:
1. episodi ricorrenti di risveglio incompleto
2. mancata o inadeguata risposta alle domande dei presenti
3. limitato ricordo o assenza di cognizione di quanto sognato
4. l'amnesia parziale o totale dell'episodio al risveglio
CLASSIFICAZIONE INTERNAZIONALE DEI
DISTURBI DEL SONNO
(American Academy of Sleep Medicine, 2005)
5.
Parasonnie
Parasonnie correlate al sonno REM. Tra cui:
a. Disturbo del comportamento nel sonno REM
b. Paralisi nel sonno
c. Nightmare (incubi)
Altre Parasonnie:
a. Allucinazioni sonno-correlate
b. Enuresi
c. Bruxismo
d. Parasonnie da farmaci
Parasonnie:
Comportamenti episodici notturni
Quando il cervello si organizza tra gli stati: nei periodi di transizione tra
uno stato e l’altro
Evoluzione benigna (tendenza alla risoluzione spontanea)
DISTURBO COMPORTAMENTALE DEL SONNO REM (RBD)
Assenza dell’atonia muscolare del sonno REM
Intensa attività motoria (in genere esplosiva)
Spesso (>70%) ferite a sé o a compagni di letto
Correlata all’attività onirica (sogni paurosi, vividi, sgradevoli >90%; il
più ricorrente è essere aggrediti da animali o persone sconosciute)
Disturbo di comportamento e sogno
RBD- EPIDEMIOLOGIA
Età media di inizio dei disturbi >50 anni (52,6 anni; alla presentazione
59,3 aa ( Schenck & Mahowald, 1990), range molto ampio)
M/F 9:1
Idiopatico in circa il 60% dei casi
Associazione con patologie del sonno (narcolessia)
Associazione con disturbi del movimento (atrofia multisistemica,
malattia di Parkinson, demenza a corpi di Lewy)
CHE COSA È UN INCUBO?
La definizione più elementare è che si tratta di un sogno spaventoso. Tendono ad essere
estremamente vividi e si verificano durante il sonno REM (preferibilmente al mattino).
Alcuni incubi comuni includono cadere da una grande altezza o scappare da una minaccia o
addirittura presentarsi a scuola o al lavoro in mutande.
PERCHÉ ABBIAMO INCUBI?
La risposta più semplice è che gli incubi sono normali! La stragrande maggioranza degli adulti
segnala almeno un incubo al mese. Tuttavia, ci sono alcuni
fattori specifici che possono rendere più facile averne.
Gli incubi non devono essere per forza il risultato di una paura.
Mangiare aumenta la temperatura del corpo e aumenta il
metabolismo, che a sua volta porta ad una maggiore attività
cerebrale durante il sonno REM che conduce a più sogni!
I cibi piccanti e cibi spazzatura sono particolarmente eclatanti.
Alcuni farmaci che modificano l'equilibrio chimico nel cervello,
come narcotici e antidepressivi, così come l'alcool, possono
provocare incubi.
Lo stesso con disturbi del sonno come la sindrome delle gambe
senza riposo e le apnee notturne.
NARCOLESSIA
Attacchi di sonno
Cataplessia
Paralisi del sonno
Allucinazioni ipnagogiche
NARCOLESSIA
epidemiologia
Prevalenza:
2-5 casi/10000 (Europa, USA)
59 casi/ 10000 (Giappone)
0,02 casi/10000 (Israele)
M=F
Età di comparsa
Media: 18-25 anni
II picco: 35-45 anni
10% dei casi prima dei 10 anni
4% dei casi oltre i 50 anni
La Narcolessia
La Narcolessia è un disturbo caratterizzato da eccessiva sonnolenza diurna.
La Crisi Narcolettica è una attacco improvviso di sonno (10-20 minuti), ricorrente (fino a 10
episodi al giorno), in un soggetto "predisposto" ed in momenti favorenti il sonno (fasi post-prandiali,
cinema, teatro, lavori noiosi), anche se talvolta l'episodio si presenta nei momenti meno opportuni
(durante un rapporto sessuale, in bicicletta, al lavoro).
Emozione improvvisa.
Per questa condizione non esistono attualmente trattamenti risolutivi, ma è possibile utilizzare
terapie farmacologiche che riducano o evitino l'invalidità causata dall'eccessiva sonnolenza; si
possono poi adottare abitudini di vita appropriate a questa malattia.
La causa della narcolessia sembra essere un difetto biochimico del sistema nervoso
centrale. Recenti ricerche hanno infatti identificato una netta riduzione di un neuromediatore
chiamato ipocretina o orexina nel liquido cefalorachidiano dei soggetti narcolettici.
E' anche possibile che la narcolessia compaia dopo una lesione cerebrale e nel corso di altre
patologie del sistema nervoso centrale. La lista delle possibili errate diagnosi è lunghissima; tra
queste è possibile che il disturbo sia interpretato come un ictus, come un sintomo di Sclerosi
Multipla, come un attacco di panico, come schizofrenia, come ipotiroidismo.
La Narcolessia
Le caratteristiche fondamentali della Narcolessia sono 4:
1. Eccessiva sonnolenza diurna
2. Cataplessia
Improvvisa perdita del tono muscolare durante la veglia, causata da forti emozioni. Un attacco
cataplettico può comportare solo una breve e parziale debolezza (perdita del tono dei muscoli
mimici del volto, impotenza funzionale delle braccia o delle gambe) ma può anche causare una
completa perdita del controllo muscolare per alcuni minuti. Ciò può provocare una caduta o
l'impossibilità di muoversi e di parlare, anche se il soggetto è totalmente o parzialmente cosciente.
3. Allucinazioni al momento dell'addormentamento
Questi "sogni precoci" sono esperienze sensoriali intense e vivide, talora a contenuto terrifico,
spesso indistinguibili dalla realtà, che si verificano all'inizio (allucinazioni ipnagogiche) o alla fine
di un periodo di sonno (allucinazioni ipnopompiche).
4. Paralisi nel sonno
Il cervello è "sveglio" ma il corpo no. E' la consapevolezza di non riuscire a muoversi malgrado il
desiderio di farlo. Gli episodi si verificano durante l'addormentamento a al risveglio. Possono
accompagnarsi ad una allucinazione o ad un vago senso di panico. Chi ne soffre, può raccontare di
immagini di persone minacciose, sedute di fronte o in procinto di soffocarle e di una paralisi totale o
parziale. A queste si deve aggiungere l'insonnia o un disturbo del sonno notturno.
Di fatto, solo il 10-25 % dei soggetti narcolettici presenta tutti e 4 i sintomi principali; il più delle volte
si identificano agevolmente due sintomi e tra questi l'associazione Narcolessia/Cataplessia è la più
frequente. La Narcolessia è anche uno dei maggiori fattori di rischio per un altro tipo di disturbo del
sonno, chiamato REM sleep Behavior Disorder (RBD).
La Narcolessia
La Terapia
La Narcolessia è una patologia associata ad un elevato rischio di incidenti. Raramente si
raggiunge il controllo della sintomatologia.
Trattamento non-farmacologico
L'alcool e certi cibi (prevalentemente i carboidrati) possono peggiorare la sonnolenza. Quindi
si è soliti dare al paziente alcune indicazioni, quali:
1. Mangiare frutta e verdura durante il giorno ed evitare pasti pesanti prima di
importanti attività;
2. Pianificazione di un breve pisolino (da 10 a 15 minuti) dopo i pasti, se possibile;
3. Pianificazione di un pisolino per il controllo del sonno diurno e ridurre il numero di
crisi di sonnolenza improvvise;
4. Informare gli insegnanti (bambini) o il datore di lavoro circa la condizione di quanti
sono stati colpiti da narcolessia.
I sonnellini (2 o 3) programmati durante la giornata ed una regolarità negli orari del sonno
notturno possono dare buoni risultati, soprattutto nel bambino e nei casi più gravi.
E' anche importante riconoscere e trattare altri disturbi del sonno associati, quali il "mioclono
notturno" e la "sindrome delle apnee ostruttive nel sonno".
La Narcolessia
Trattamento farmacologico
La prescrizione di farmaci può risultare in alcuni casi necessaria.
Il farmaco stimolante modafinil (Provigil) è la prima scelta per la cura della narcolessia. Il farmaco aiuta
a rimanere svegli.
Altri stimolanti comprendono dextroamphetamine (Dexedrine, DextroStat) e metilfenidato (Ritalin). I
farmaci antidepressivi possono aiutare a ridurre gli episodi di cataplessia, paralisi del sonno e
allucinazioni. Gli antidepressivi comprendono (in questo caso viene sfruttato l'effetto inibitorio sul sonno
REM tipico di questi farmaci):
fluoxetina; paroxetina; sertralina; venlafaxina;
Antidepressivi triciclici; clomipramina; imipramina; desipramina;
Sodio oxibato (Xyrem).
Si possono avere limitazioni (come ad esempio smettere di guidare per tratti lunghi).
Le restrizioni variano da stato a stato.
Le conseguenze a lungo termine della narcolessia possono essere di difficile valutazione nel corso del
tempo.
La sonnolenza e la cataplessia possono avere importanti conseguenze nei rapporti sociali e nel lavoro con
ripercussioni economiche rilevanti. La sensazione di fatica e la cronica carenza di energia possono
condizionare una persona nell'ambito del completo assolvimento delle responsabilità
familiari. L'inabilità al lavoro e/o alla guida possono provocare la perdita dell'indipendenza, difficoltà di
ordine finanziario e una moltitudine di altri problemi.
MODAFINIL
Cosa è il Modafinil (Provigil)
E’ un farmaco utilizzato per mantenere lo stato di
veglia. L’esatto meccanismo d’azione non è
completamente conosciuto, ma interagisce con
Noradrenalina e dopamina.
I medicinali contenenti Modafinil sono utilizzati nei
pazienti che soffrono di sonnolenza eccessiva, a
sua volta determinata da Narcolessia o da altri
disturbi del Sonno notturno, come ad esempio le
Apnee Notturne.
Altro caso rilevante è quello delle persone che
lavorano in turnazioni mattina/ notte.
MODAFINIL :
PROBLEMATICA SICUREZZA:
Sono stati riportati in adulti e bambini gravi rash cutanei con l’uso di Modafinil che hanno
reso necessario il ricovero in ospedale e l’interruzione del trattamento; essi si sono verificati
entro 1–5 settimane dall’inizio del trattamento [casi isolati sono stati descritti dopo trattamento
prolungato (ad es., 3 mesi)].
Il Modafinil deve essere sospeso ai primi segni di rash e ripreso solamente se la reazione
avversa sia chiaramente non correlata al farmaco.
Il Medico dovrebbe avvertire i pazienti che, in caso di qualsiasi segno di eruzione
cutanea, sarebbe opportuno sospendere l’uso di PROVIGIL® .
Disturbi di tipo psichiatrico (psicosi, mania, delirio, allucinazioni, ideazione suicidaria e
aggressività) sono stati riportati in pazienti trattati con Modafinil.
Qualora si manifestassero sintomi psichiatrici, il Modafinil dovrà essere sospeso e non più
ripreso.
Occorre esercitare cautela quando si somministra Modafinil a pazienti con storia di psicosi,
depressione o mania, data la possibilità di comparsa o esacerbazione di sintomi psichiatrici.
BENZODIAZEPINE DI USO PIÙ COMUNE
Benzodiazepine
Emivita (ore)
[ metabolita attivo]
Classificazione
Dosi Orali (mg)
Alprazolam (Xanax, Frontal)
6-12
Ansiolitica
0.25 – 0,50
Bromazepam (Lexotan)
10-20
Ansiolitica
1,5 – 3
Clordiazepossido (Librium)
5-30 [36-200]
Ansiolitica
10 – 20
Clobazam (Frisium)
12-60
Ansiolitica
Antiepilettica
10 – 20
Delorazepam (EN)
27
Ansiolitica
0,5 - 2
Clonazepam (Rivotril)
18-50 (26)
Ansiolitica
Antiepilettica
0.5 – 2
Clorazepate (Tranxene)
[36-200]
Ansiolitica
15
Diazepam (Valium)
20-100 [36-200]
Ansiolitica
2–5
Flunitrazepam (Rohypnol)
18-26 [36-200]
Ipnoinducente
1
Lorazepam (Tavor)
10-20
Ansiolitica
1 – 2,5
Lormetazepam (Minias)
10-12
Ipnoinducente
1–2
Nitrazepam (Mogadon)
15-38
Ipnoinducente
10
Nordazepam (Calmday)
36-200
Ansiolitica
10
Oxazepam (Serenid, Serpax)
4-15
Ansiolitica
20
Prazepam (Prazene)
[36-200]
Ansiolitica
10-20
Temazepam (Normison, Euhypnos)
8-22
Ipnoinducente
20
Triazolam (Halcion)
2
Ipnoinducente
0.25 – 0,50
MECCANISMO D’AZIONE DELLE BENZODIAZEPINE
Chiunque si impegni, per sospendere l’assunzione delle benzodiazepine, sarà
consapevole che queste sostanze hanno notevoli effetti sulla mente e sull’organismo,
oltre alle azioni terapeutiche di cui si è detto sopra.
Tutte le benzodiazepine agiscono aumentando le azioni di una sostanza chimica
naturale del cervello: il GABA (acido gamma-aminobutirrico).
Il GABA è un neurotrasmettitore, un agente che trasmette i messaggi da una cellula
del cervello (neurone) ad un altra.
Il messaggio che il GABA trasmette è di tipo inibitorio: dice ai neuroni, su cui agisce,
di rallentare gli impulsi nervosi o smettere di generarli.
Circa il 40% dei milioni di neuroni, che si trovano nel cervello, rispondono al GABA.
Questo significa che il GABA ha un'influenza sedativa, naturale, generale, sul
cervello. In altre parole, è un tranquillante ed ipnotico naturale dell’organismo.
Questa azione naturale del GABA è aumentata dalle benzodiazepine, che generano
così un'influenza inibitoria supplementare (spesso eccessiva) sui neuroni
MECCANISMO D’AZIONE DELLE
BENZODIAZEPINE - 4
EFFETTO REBOUND
Per effetto rebound si intende la ricomparsa, in modo solitamente più
accentuato, della sintomatologia per la quale il farmaco è stato prescritto, una
volta attuatane la sospensione in modo brusco.
Nel caso del sonno, appariranno difficoltà ad addormentarsi e risvegli
notturni.
Sembra che tali prerogative siano più osservabili nelle BZP ad emivita breve o
ultrabreve.
La tolleranza e l’”augmentation” sono situazioni in cui si rende necessario
l’impiego di dosi sempre maggiori di farmaco per mantenere gli effetti clinici
desiderati.
EFFETTI INDESIDERATI DELLE BENZODIAZEPINE
Sedazione eccessiva
Interazione con altri farmaci
Turbe della memoria
Effetti stimolanti paradossi – insonnia rebound
Depressione – ottundimento emozionale
Effetti collaterali in gravidanza
Tolleranza – “augmentation”
Dipendenza
ALCUNI COSTI SOCIOECONOMICI E SANITARI DERIVATI
DALL’UTILIZZO PER LUNGHI PERIODI DI BENZODIAZEPINE.
1.
Maggior rischio
di incidenti - stradali,
domestici e lavorativi.
7.
Maggiori costi
ospedalieri dovuti a
esami, visite e ricoveri.
6.
Maggior rischio di perdita del
posto di lavoro, disoccupazione,
perdita del posto di lavoro per le
numerose assenze per malattia.
5.
Accrescimento dei conflitti
coniugali/familiari ed aumento
dei casi di separazione causati
dagli effetti dannosi dei farmaci
sulla sfera emotiva e cognitiva.
2.
Maggior rischio
di mortalità causate
da overdose se
associate con altre
droghe.
3.
Maggior rischio
di tentativi di suicidio
in persone depresse.
4.
Maggior rischio di
comportamento aggressivo e
aggressioni fisiche.
INDUTTORI DEL SONNO NON BENZODIAZEPINICI
Nonbenzodiazepine
con effetti simili
Emivita (ore)
[ metabolita attivo]
Classificazione
Dosi Orali (mg)
Zaleplon (Sonata)
2
Ipnoinducente
10
Zolpidem (Stilnox)
2
Ipnoinducente
10
5-6
Ipnoinducente
7,5
Zopiclone
(Zimovane,
Imovane)
ZOLPIDEM
Le differenze di farmacodinamica tra lo zolpidem e le benzodiazepine
potrebbero essere spiegate dall’affinità specifica che il farmaco possiede
nei confronti dei siti recettoriali omega 1, che ne determinano quindi una
speciale selettività d’azione.
Le benzodiazepine, infatti, si legano indifferentemente ai tre siti
recettoriali omega 1, omega 2, omega 3.
I siti recettoriali benzodiazepinici si differenziano
sottopopolazioni:
la sottopopolazione omega 1 a livello del cervelletto,
la sottopopolazione omega 2 a livello del midollo spinale
la sottopopolazione omega 3 a livello dei tessuti periferici
in
tre
Lo zolpidem possiede elevata affinità per i siti recettoriali omega1,
scarsa per i siti recettoriali omega2, trascurabile per i siti recettoriali
omega3 .
Viene eliminato per via renale.
EFFECTS OF COMMONLY USED DRUGS ON SLEEP AND WAKING