Lezione di Fisiologia del 9/4/2013
Prof. Manasseri
Sbob: Maria Chiara Naim
Allora come vi dicevo ieri io oggi vorrei completare l’apparato endocrino. Vediamo di concludere
rapidamente il ciclo mestruale perché abbiamo accennato ad alcune componenti ma ancora dobbiamo
completare. Allora vedete, l’ormone che determina l’ovulazione è l’ormone luteinizzate attraverso un
aumento degli ormoni steroidei follicolari, in modo particolare il progesterone. Io ieri mi sono dimenticato
di chiedervi come mai soltanto il follicolo dominante va incontro a completa maturazione? Perché esprime
a livello delle membrane un maggior numero di recettori per FSH ed LH. Per quale motivo? Perché si
verifica un maggior flusso di sangue a livello di questo follicolo e questo si tradurrà in aumento dei
recettori per FSH ed LH. Dicevo, l’aumento del progesterone determina due eventi: innanzitutto una
iperemia follicolare e cioè un aumento del flusso di sangue a livello del follicolo, ciò comporterà un
passaggio di liquido nell’antro follicolare, rigonfiamento, aumento della pressione e rottura del follicolo. Ma
questo non è sufficiente, perché si è visto che non sempre aumenta la pressione endofollicolare, quindi
l’aumento della pressione non può essere l’unica causa, in realtà è sempre il progesterone che oltre a
causare iperemia aumenta l’attività di enzimi proteolitici (vedi per esempio le collagenasi, digeriscono il
collagene) assottigliamento della parete follicolare, degenerazione dello stigma e, quindi, rottura del
follicolo (ovulazione). Io ho detto progesterone, ma non è direttamente il progesterone a causare questo
evento, ma è l’aumento di LH che porterà all’aumento di prostaglandine (in particolar modo PGE) e quindi
saranno queste ultime a determinare questi eventi.
Ieri vi ho proiettato questa figura (slide) in cui si parla delle modificazioni a carico dell’ovaio, ho accennato
alle modificazioni a carico della cervice (soprattutto le modificazioni cicliche del muco cervicale), alle
modificazioni endovaginali, soprattutto il processo di modificazione ciclica dell’epitelio vaginale che va
incontro a un processo di cheratinizzazione, è chiaro si avranno anche modificazioni psichiche e
comportamentali per effetto degli estrogeni a livello del sistema nervoso centrale e infine accenniamo delle
modificazioni a carico dell’endometrio e del miometrio. Per quanto riguarda l’endometrio, abbiamo una
fase proliferativa sotto l’influenza degli estrogeni e una fase secretiva sotto l’influenza del progesterone:
ma perché ci sono queste modificazioni a carico dell’endometrio? Perché esso deve preparare l’utero ad
accogliere l’eventuale uovo fecondato, tenendo conto dell’evento precedente ovvero la desquamazione
dell’endometrio per opera del flusso mestruale, quindi dobbiamo riformare l’endometrio. Ma sono
importanti anche le modificazioni a carico del miometrio, cioè la muscolatura dell’utero, e anche qui
abbiamo gli estrogeni che hanno la capacità di aumentare non la contrazione ma bensì l’eccitabilità del
miometrio e questo per poter favorire la progressione a livello uterino dell’uovo fecondato. Però è chiaro,
se l’uovo fecondato poi deve rimanere nell’utero, l’eccitabilità che prima era aumentata ora deve diminuire
e a questo ci pensa il progesterone nella seconda fase, cioè la fase progestinica, in cui si verifica questa
diminuzione della eccitabilità del miometrio.
Qui vediamo il muco cervicale, se ricordate c’è un tipo estrogenico che è un muco molto limpido,filante,
cristallizza a foglie di felce e poi il tipo (?) che è molto più denso, scuro e filante. Qui vedete una figura in cui
si vede che se noi mettiamo del muco cervicale su un vetrino questo, per effetto degli estrogeni, cristallizza
a foglie di felce: questo è molto importante perché questo permette di fare diagnosi sull’avvenuta
ovulazione, insieme alle modificazioni della temperatura corporea.
Andiamo adesso alle modificazioni a carico dell’endometrio: abbiamo la fase proliferativa in cui si
ricostruisce l’endometrio che è andato incontro a sfaldamento e una fase secretiva, la prima è sotto
l’influenza degli estrogeni e la seconda sotto l’influenza del progesterone. Qui vediamo alcuni aspetti,
vedete per esempio l’altezza dell’endometrio tende progressivamente ad aumentare e raggiunge il
massimo livello di sviluppo a livello della fase secretiva. Aumentano anche il numero e il decorso delle
ghiandole , queste hanno un decorso rettilineo e poco tortuoso in fase proliferativa ma assumono poi un
decorso molto tortuoso in fase secretiva. Qui vedete come vi siano frequenti mitosi ad evidenziare l’evento
proliferativo e vedete che, come dice lo stesso termine, in fase secretiva aumentano le secrezioni e si
modifica l’andamento delle arteriole che assumono un decorso di tipo spiraliforme, queste sono le cose più
importanti che dovete ricordare. Ecco qui (slide) queste è quello che si verifica in fase proliferativa
avanzata, quindi quasi prima dell’ovulazione (13°-14° giorno) vedete l’epitelio poco ondulato, le ghiandole
allungate con un decorso moderatamente tortuoso, l’epitelio ghiandolare è alto con nuclei spostati e rare
mitosi, abbiamo stroma edematoso e arteriole non a spirale. Invece in fase secretiva le cose cambiano,
vedete l’andamento tortuoso delle arteriole nello stroma e così via.
Qual è la causa del flusso mestruale? Ovviamente lo sfaldamento dell’endometrio, ma chi lo determina? La
causa è la regressione del corpo luteo (luteolisi), perché per feedback negativo di estrogeni e progesterone
si determina una diminuzione dei livelli di liberina e gonadotropine, FSH ed LH soprattutto. Quindi in
conseguenza diminuiranno i livelli di progesterone. Si verifica un evento totalmente diverso dall’ovulazione,
lì si aveva una iperemia, qui abbiamo una ischemia. E che significa ischemia? Si ha un ridotto afflusso di
sangue a livello dell’endometrio, necrosi con morte cellulare e sfaldamento dell’endometrio necrotico. Al
solito, non è il progesterone come tale a causare l’ischemia ma è l’aumento di un altro tipo di
prostaglandine, cioè è le PGF: mentre le PGE di norma tendono alla vasodilatazione, le PGF tendono invece
alla vasocostrizione. L’aumento del progesterone determina l’aumento delle PGE , come abbiamo già
detto, mentre la caduta del progesterone determina l’aumento delle PGF, anche solo le PGF-2alfa. Questo
perché abbiamo diversi tipi di prostaglandine, non è detto che tutte le PGE siano vasodilatatrici: ci sono
alcune famiglie di PGE che tendono a causare vasocostrizione così come ci sono alcune PGF che invece
causano la vasodilatazione, ma di normale l’effetto di queste prostaglandine è la vasocostrizione. Questa
figura (slide) sintetizza quello che abbiamo detto, vedete che durante la fase estrogenica il muco cervicale
ha un aspetto a felce, vedete la cheratinizzazione a livello dell’epitelio vaginale.
Vediamo invece, per ultimo, le modificazioni a carico delle tube uterine. Intanto se noi prendiamo una tuba
distinguiamo il padiglione, ovvero la parte della tuba che “preleva” la cellula uovo (non si conosce anora il
meccanismo attraverso il quale la cellula uovo esplusa attraverso l’ovulazione viene captata in questa parte
della tuba uterina) poi abbiamo l’ampolla e l’istmo. Abbiamo due componenti muscolari: una muscolatura
liscia con fibre a decorso longitudinale che se attivate determinano un movimento di tipo peristaltico che
permetteranno la progressione della cellula uovo e fibre a decorso circolare (soprattutto nell’istmo) che
invece tendono a restringere il lume dell’istmo, quindi vasocostrizione.
Quali sono le funzioni della tuba uterina? Fondamentalmente sono tre:
fecondazione
progessione della cellula uovo
“trattenimento” della cellula uovo fecondata per circa 72h
Tutti questi fenomeni avvengono per opera della componente muscolare e della componente cellulare, in
quanto queste cellule sono ciliate. Vedete in questa immagine (slide) la distribuzione delle cellule della
mucosa tubarica: abbiamo cellule secretorie e cellule ciliate. Le prime contribuiscono con un secreto che
servirà a nutrire l’uovo eventualmente fecondato e vedete che predominano a livello dell’istmo, invece le
cellule ciliate il cui movimento permette la progressione dell’uovo sono presenti soprattutto a livello del
padiglione (circa 80%) e poi ampolla ed istmo. È chiaro che io ho parlato di muscolatura liscia a decorso
circolare soprattutto a livello del’istmo che se attivata causa una diminuzione del calibro dell’istmo stesso e
poi, ripeto, una muscolatura a decorso longitudinale che invece determina una contrazione di tipo
peristaltico che permette la progressione dell’uovo. Vedete come gli estrogeni e il progesterone hanno
effetto sia sul movimento ciliare sia sulla muscolatura liscia: gli estrogeni aumentano l’eccitabilità (come si
verificava anche nel miometrio) e aumentano l’attività secretiva ma ci sarà una modesta attività da parte
delle cellula ciliate, il progesterone invece riduce l’eccitabilità e quindi l’attività muscolare, ci sarà minore
attività secretiva e un aumento dell’attività delle cellule e questo è chiaro perché la progressione è dovuta
in parte al movimento peristaltico e in parte al movimento ciliare.
La fecondazione avviene nel terzo esterno, ma perché per circa 72 ore l’uovo fecondato viene trattenuto
all’interno della tuba? Perché si può verificare una contrazione muscolare delle fibre ad andamento
circolare a livello dell’istmo. Quindi in questa fase noi abbiamo un movimento ciliare che spinge l’uovo ma
questo non riesce a passare nell’utero (e per 72 ore viene trattenuto) perché si verifica una contrazione
istmica che impedisce questo passaggio. Ma non solo, qui c’è un fluido che urta contro l’istmo chiuso
creando una retrodiffusione dell’uovo fecondato che quindi è trattenuto. Chi è che determina questa
contrazione istmica? Ovviamente sono gli estrogeni (estradiolo) che aumentano l’eccitabilità cellulare e
quindi le contrazioni attraverso un aumento delle PGF che hanno sempre un effetto contrattile non solo
sulla muscolatura liscia del vaso ma anche, in questo caso, sulla muscolatura liscia della tuba. Tutto ciò
anche per stimoli del simpatico attraverso gli alfa-recettori e come vi ha detto la prof.ssa Metro la
noradrenalina, quando reagisce con l’alfa recettore, causa una eccitazione e, in questo caso, una
contrazione della muscolatura liscia. Ora vediamo che l’uovo fecondato, dopo essere stato trattenuto per
almeno 72 ore nell’istmo, deve passare nell’utero: quindi a livello istmico si deve verificare un
rilasciamento. E in questo caso chi agirà? Il progesterone, aumentando i livelli di PGE oppure attraverso il
simpatico che stavolta agirà con i beta-recettori e l’effetto sarà non più la contrazione, ma il rilasciamento.
È chiaro che durante il ciclo mestruale si verificheranno delle attività simili a quelle dell’endometrio, quindi
oltre a questi effetti a livelli della muscolatura liscia (avremo che anche qui gli estrogeni aumentano
l’eccitabilità mentre il progesterone diminuisce l’eccitabilità, ricordate anche che il battito ciliare è
aumentato dal progesterone quindi il prodotto viene spinto verso l’utero) avremo anche qui una fase
proliferativa dipendente dagli estrogeni e una secretiva dipendente dal progesterone.
Quali sono gli effetti degli estrogeni e del progesterone? In questa immagine (slide) sono sintetizzati tutti gli
effetti, vediamone alcuni:
accrescimento delle ovaie e dei follicoli
accrescimento e mantenimento della muscolatura liscia e dei rivestimenti epiteliali dell’intero
tratto riproduttivo (funzione trofica)
aumento della motilità e dell’attività delle ciglia epiteliali delle tube
aumento della motilità dell’utero
secrezione di muco cervicale abbondante e limpido che cristallizza a foglie di felce
cheratinizzazione a livello vaginale
Poi abbiamo anche altri effetti sui genitali esterni, sulla crescita delle mammelle (soprattutto sui dotti delle
ghiandole mammarie), sullo sviluppo della conformazione corporea tipicamente femminile (spalle strette,
fianchi ampi, cosce convergenti e spalle divergenti), stimolazione della secrezione fluida da parte delle
ghiandole sebacee (quindi effetto anti-acne), disposizione dei peli pubici, stimolazione dell’anabolismo
proteico e chiusura dell’epifisi (ma in realtà questo effetto è minore rispetto a quello degli androgeni),
diminuzione del colesterolo ematico. Ma io non ho detto una funzione molto importante, cioè che gli
estrogeni causano una coronarodilatazione e riducono l’aggregazione piastrinica. Se io dilato le coronarie e
quindi aumento il flusso a livello del miocardio e nel contempo ho anche un’azione antiaggregante piastrina
quale processo fisiopatologico verrà ostacolato? L’ostruzione delle coronarie e, quindi, l’ischemia e
l’infarto. Infatti una volta (ora non più, perché ormai le donne hanno acquisito delle abitudini tipicamente
maschili, vedi il fumo di sigaretta) l’infarto nell’età feconda rispetto al periodo pre-menopausa era molto
raro nelle donne, mentre era più frequente negli uomini . Io non l’ho detto ma è chiaro che il periodo fertile
della donna ha un limite e va dalla pubertà alla menopausa, poi nell’ambito di un ciclo soltanto pochi giorni
al mese una donna è fertile perché l’uovo che ovula ha una vita media di 2-3 giorni e poi muore, perciò se
non è fecondato in questo periodo l’uovo ovviamente non potrà più essere fecondato. Quindi la fecondità
della donna è molto limitata, invece il maschio (mi rifiuto di scrivere “maschietto”) dalla pubertà in poi non
ha problemi da questo punto di vista. Dicevo, l’infarto di una donna in pre-menopausa era molto raro per
questo effetto protettivo degli estrogeni, da un lato l’effetto antiaggregante e dall’altro la
coronarodilatazione e a questo possiamo anche aggiungere l’altro effetto, cioè la diminuzione dei livelli
ematici di LDL. Ora invece, dopo la menopausa le cose cambiano, gli estrogeni diminuiscono e quindi
questo effetto protettivo che si manifestava durante la vita feconda ora viene meno ,dunque non ci sarà
alcuna differenza di malattie cardiovascolari su base aterosclerotica tra maschi e femmine. Il processo
aterosclerotico è molto complesso e dipende da diversi fattori, uno di questi è il fumo di sigaretta: una
donna che prima non fumava era protetta dagli estrogeni, ma la donna adesso fuma e lo fa anche più del
maschio e la protezione che aveva da parte degli estrogeni ora viene meno, non c’è più differenza tra
infarto nel sesso femminile e in quello maschile. Vedete qui (slide) gli effetti vascolari, una deficienza di
estrogeni causa vampate di calore, questo è un segno tipico della menopausa, poi abbiamo gli effetti a
feedback negativo su ipotalamo e ipofisi. Invece il progesterone ha degli effetti minori , abbiamo già
ricordato gli effetti sulle vie genitali e infine ricordate che il progesterone completa lo sviluppo delle
ghiandole mammarie, mentre gli estrogeni agiscono soprattutto sui dotti il progesterone agisce soprattutto
sugli alveoli (ecco perché l’uomo non ha sviluppo della ghiandola mammaria, perché non ha il
progesterone). Ricordate che quando parlo di ghiandola mammaria mi sto riferendo alla parte ghiandolare
della mammella, ma essa non è solo costituita da tessuto ghiandolare, dobbiamo considerare anche il
tessuto adiposo, pensate alle così dette “ginecomastie false” dovute a un aumento del tessuto adiposo e
non della parte ghiandolare.
Volevo proiettare questa immagine presa dal Guyton che mette in evidenza l’asse ipotalamo-ipofisi-ovaie,
gli effetti dell’ LH e dell’FSH che abbiamo ricordato, mette evidenza che i feedback possono essere positivi o
negativi in rapporto ai livelli di estrogeni: quando sono alti i livelli di estrogeni il feedback è positivo.
Quest’altra immagine invece è tratta dal Conti, è molto simile dunque non è il caso di commentarla, voglio
solo ricordavi che il neurone che produce la liberina è sotto il controllo di vie nervose ascendenti o
discendenti che possono essere sia eccitanti sia inibenti, a seconda del tipo di neurone: noradrenergici,
glutaminergici, dopamina e serotonina eccitano, GABA ed endorfine diminuiscono. Quindi significa che non
tutti i segnali nervosi ascendenti o discendenti facilitano la secrezione di gonadoliberine ma possono anche
inibirla e questo dipende dal tipo di neruone e, in conseguenza, dal tipo di neurotrasmettitore. Ancora
un’altra immagine, questa mette in evidenza un altro modo di agire sul nucleo arcuato che produce la
gonadoliberina, attraverso le così dette “kiss-peptine” che vengono prodotte sia dal nucleo arcuato sia da
quello periventricolare. Quindi abbiamo due nuclei ipotalamici che possono influenzare l’attività del nucleo
arcuato che produce la gonadoliberina, vedete in questa figura le kiss-peptine che prodotte da questi due
nuclei poi raggiungono il neurone che produce la che verrà stimolata e quindi avremo la stimolazione
dell’asse ipotalamo-ipofisi-gonadi. Qual è la particolarità? Che anche qui abbiamo dei feedback, infatti gli
estrogeni possono influenzare l’attività di questi nuclei che producono le kiss-peptine, ma lo fanno in modo
diverso: l’estradiolo se agisce sul nucleo periventricolare ha un effetto positivo (feedback positivo) se
invece agisce sul nucleo arcuato ha un effetto inibitorio (feedback negativo). Quindi feedback positivo a
livello nel nucleo periventricolare e feedback negativo a livello del nucleo arcuato.
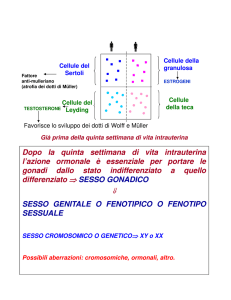
FISIOLOGIA DELL’APPARATO RIPRODUTTIVO MASCHILE
Passiamo adesso alla fisiologia dell’apparato riproduttivo maschile, qui il discorso è molto meno complesso
rispetto alla donna. Innanzitutto vediamo quali sono le principali componenti del sistema riproduttivo
maschile e qual è il loro significato. Prima di tutto le gonadi, il testicolo: di norma sono due, localizzati nello
scroto. Questo è molto importante, perché sono situati al di fuori? Perché la temperatura corporea, che di
norma è circa 37°, non permette una buona spermatogenesi. Ecco perché quando manca la discesa del
testicolo e questo viene trattenuto nella cavità addominale una delle conseguenze è la mancata produzione
di spermatozoi. Invece a livello scrotale la temperatura corporea è di due/tre gradi più bassa di quella
corporea, quindi circa 34/35°, questa è la temperatura ottimale per la spermatogenesi. I maschi sanno che
quando c’è molto caldo i testicoli si allontanano dal corpo e quando invece la temperatura diminuisce si ha
la tendenza alla risalita del testicolo, questo per creare sempre quest’ambiente ottimale. Funzione dei
testicoli? Ovviamente spermatogenetica e ormonale. Poi abbiamo l’epididimo: ricordate sempre che gli
spermatozoi che vengono prodotti a livello dei tubuli seminiferi che vedremo tra poco non sono ancora
completamente maturi, tra l’altro sono immobili pur essendo provvisti della coda. E dove raggiungono la
completa maturazione? A livello dell’epididimo (poi vedremo come si spostano dal tubulo seminifero
all’epididimo), qui vengono immagazzinati e concentrati gli spermatozoi e inoltre avviene la loro
maturazione, cioè acquisiscono la capacità motoria. Acquisiscono il movimento ma non lo manifestano.
Quando manifesteranno questa capacità? Solo al momento dell’eiaculazione. Poi abbiamo il dotto
deferente che è quel condotto che trasporta lo sperma all’uretra nella fase della eiaculazione. Ancora, sono
componenti dell’apparato riproduttivo maschile vescichette seminali, prostata e ghiandole bulbo-uretrali.
Cosa producono? Producono la componente liquida, quindi avremo un liquido prodotto a livello delle
vescichette seminali,uno a livello della ghiandola prostatica e uno delle ghiandole bulbo-uretrali. Una
caratteristica è che anche la vescichetta seminale riversa il suo contenuto al momento della eiaculazione
nel dotto deferente, dove si riversava il contenuto dell’epididimo. Un’altra loro funzione particolare è
quella di fornire fruttosio per il nutrimento degli spermatozoi , perché il nutrimento peculiare per lo
spermatozoo non è il glucosio ma il fruttosio. Ancora, secernono prostaglandine. Anche la prostata secerne
un fluido alcalino che è molto importante in quanto il suo ruolo è quello di neutralizzare l’acidità delle
secrezioni vaginali: questo è fondamentale, perché l’ambiente acido rappresenta un ostacolo per la
fecondazione. Infine le ghiandole bulbo-uretrali secernono un muco per la lubrificazione.
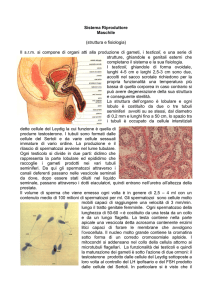
Vediamo ora qualche aspetto funzionale. Come vedete in queste immagini, il testicolo presenta una
suddivisone in lobuli, sono circa 200-300 per testicolo. Esso è rivestito da un tessuto connettivale che
prende in nome di tonaca albuginea e da questa si dipartono setti che suddividono il testicolo in tanti
lobuli. E questi lobuli cosa contengono? Contengono per l’80% tubuli seminiferi e per il 20% tessuto
connettivo di sostegno con le cellule di Leydig che sono le cellule che producono il testosterone, quindi
hanno una funzione endocrina. Il tessuto di sostegno è separato dal tubulo seminifero da una membrana
che prende il nome di membrana basale. Com’è a sua volta costituito il tubulo seminifero? Esso è formato
dalle cellule germinali nella varie fasi di maturazione, quindi spermatogoni, spermatociti di primo e secondo
ordine, tanto lo sapete, e il così detto letto del tubulo seminifero. Questo letto è costituito dalle cellule del
Sertoli e dalle cellule della membrana basale. Quindi fondamentalmente le componenti del tubulo
seminifero sono due: le cellule germinali nella varie fasi di maturazione e le cellule del Sertoli che formano
un letto per il tessuto seminale. Non perdo tempo sul processo della spermatogenesi però vedete a livello
della vita fetale la cellula germinale primordiale penetra nel testicolo e si trasforma in spermatogonio, poi
tutto cessa, perché le mitosi e le meiosi quando avverranno? Ricordate che per quanto riguarda l’ovogenesi
nella donna le mitosi si completavano nella vita fetale e si verificava la prima meiosi, se pur incompleta,
invece nell’uomo durante la vita fetale gli spermatogoni non proliferano. In questa fase in cui la cellula
primordiale si trasforma in spermatogonio abbiamo bisogno di testosterone fetale che viene ovviamente
prodotto dalle cellule del Leydig. Alla pubertà poi gli spermatogoni cominciano a proliferare per mitosi e si
trasformano in spermatociti primari, questa trasformazione non dipende né dalle gonadotropine né dal
testosterone ma dipende dal GH , ovvero l’ormone della crescita. Invece il passaggio da spermatocita
primario a spermatocita secondario (prima meiosi) è sotto l’influenza del testosterone. Successivamente
abbiamo il passaggio da spermatocita secondario a spermatide (seconda meiosi) e anche questa fase sotto
il controllo del testosterone. Per ultima abbiamo la trasformazione da spermatide a spermatozoo maturo e
questa fase è sotto l’influenza o dell’FSH in modo diretto oppure indirettamente attraverso l’estradiolo.
Quindi vedete alla fine possiamo dire che il processo della gametogenesi è sotto il controllo dell’FSH,
dell’estradiolo, del testosterone e del GH, a seconda d vari momenti. Ricordate che il processo che porta da
spermatide a spermatozoo si chiama “spermiogenesi” , che inizialmente gli spermatozoi sono attaccati alle
cellule del Sertoli e che il passaggio nel lume del tubulo seminifero si chiama invece “spermiazione” ed
anche questa fase è sotto il controllo dell’FSH o direttamente o indirettamente tramite l’estradiolo.
Questa immagine (slide) che ho già proiettato ieri fa un confronto fra spermatogenesi ed ovogenesi. Vedete
che a livello puberale si ha una mitosi embrionale che trasforma spermatogoni A in spermatogoni B e che
tutto cessa a livello della vita fetale, poi la proliferazione degli spermatogoni B e così via avviene al
momento e dopo la pubertà. Invece per quanto riguarda l’ovogenesi la trasformazione della cellula
germinale primordiale in ovogonio e di conseguenza la mitosi e l’inizio della meiosi avvengono già durante
la vita fetale per poi bloccarsi e completarsi nel periodo post-puberale. Ecco come (slide) da uno
spermatide si ha il processo della spermiogenesi, vedete come si modifica questa cellula, fino ad uno
spermatozoo provvisto di coda. Già ne ho parlato nel primo semestre, ricordate il movimento ciliare a
livello bronchiale? Ecco il processo di movimento della coda dello spermatozoo è perfettamente identico.
Ricordate l’importanza della dineina, vi sono delle patologie genetiche in cui non viene prodotta la dineina
e quindi avremo una ridotta motilità sia a livello delle vie aeree superiori e sia negli spermatozoi,
quest’ultimo aspetto comporta la sterilità per scarso movimento delle ciglia.
Ecco i rapporti topografici nel tubulo seminifero, vedete la membrana basale che separa il tessuto di
sostegno con le cellule di Leydig dal tubulo seminifero e rapporti topografici tra le cellule germinali in varie
fasi di maturazione e il letto formato dalle cellule del Sertoli. Cosa notate in questa figura? La presenza di
queste giunzioni strette a livello delle linee germinali e sono importanti perché grazie ad esse gli
spermatogoni sono completamente separati da tutta la successiva linea germinale. Quindi distinguiamo un
compartimento basale dove sono contenuti gli spermatogoni e un compartimento luminale dove sono
contenuti vari componenti della linea germinale. Perché è importante la presenza delle giunzioni strette a
questo livello? Rappresenta una barriera che si instaura tra sangue ed elementi del tubulo seminifero,
quindi verrà impedita la mescolanza di elementi del sangue con elementi della linea germinale, perché il
lume contiene del liquido in cui sono immerse le cellule della linea germinale, per cui si devono evitare
eventuali reazioni che potrebbero influenzare il processo della gametogenesi. Ma non solo, si impedisce il
passaggio in circolo di frammenti che derivano dalla spermatogenesi e che potrebbero provocare una
risposta anticorpale che a sua volta potrebbe ripercuotesi sulla gametogenesi. Infine viene impedita anche
la mescolanza tra questi elementi della linea germinale con la componente basale che contiene solo
spermatogoni. Quindi questa barriera in fin dei conti cosa impedisce? Impedisce l’instaurarsi di eventuali
cause di infertilità maschile. Quest’altra immagine è molto simile, vedete gli spermatogoni che si trovano in
corrispondenza della lamina basale e gli spermatozoi che invece si trovano in corrispondenza del lume del
tubulo. Voglio ricordare solo questa immagine per evidenziare le cellule mioidi che sono cellule ad attività
contrattile, vedremo in seguito il loro ruolo.
Ecco (slide) lo spermatozoo: testa, tratto intermedio, coda. Vedete qui i mitocondri, l’acrosoma che è
fondamentale per il processo della fecondazione. Non parlerò dello spermatozoo.
Vediamo invece le funzioni della cellula del Sertoli. Una volta si pensava che questa cellula avesse la
funzione di nutrimento per le cellule della linea germinale, perché come dicevo forma un letto per queste
cellule. Infatti queste cellule producono proteine, principi nutritivi, e fattori di crescita indispensabili per le
cellule della linea germinale. Ma vedete produce anche una proteina che lega gli androgeni , quindi
estradiolo e testosterone, vedremo che il testosterone deriva dalle cellule del Leydig e questa proteina che
lega gli androgeni lega proprio questo testosterone e agirà a livello di che cosa? Delle cellule germinali.
Quindi alla fine il processo della gametogenesi è legato soprattutto al testosterone e all’estradiolo, solo un
passaggio è legato al GH, tutti gli altri sono dipendenti dal testosterone o dagli estrogeni. Vedremo come
parte di questo testosterone verrà trasformato da una aromatasi in estradiolo e questo potrebbe avere una
certa influenza sul processo della spermatogenesi. Quindi la spermatogenesi è sotto l’influenza del
testosterone e dell’estradiolo, però il testosterone dove origina? Nelle cellule del Leydig. Da qui il
testosterone giunge alla cellula del Sertoli ma per agire a livello delle cellule germinali ha bisogno di un
trasportatore. E chi lo trasporta? Questa proteina che lega gli androgeni, capace appunto di trasportare
androgeni a livello delle cellule germinali oppure anche l’estradiolo. Vedete che il testosterone agisce anche
sulle cellule peritubulari (contengono anche le cellule mieloidi) e queste cellule producono delle proteine
che sono importanti per il trofismo della cellula del Sertoli. Poi qui vedeteche le cellule del Sertoli
producono anche inibina e attivina e queste hanno anche un effetto locale, oltre a quello generalizzato. E’
chiaro, quando parlo di processo a feedback cosa significa? Che l’inibina agirà sull’ipofisi inibendo la
produzione di FSH, quindi agisce a livello extragonadico. Qui invece abbiamo che l’inibina e l’attivina
agiscono a livello gonadico, sulla cellula del Leydig, la prima inibisce e la seconda stimola. Chi è che
influenza l’attività della cellula del Sertoli? L’FSH. Infatti tutte queste funzioni che io ho ricordato (trofiche,
ormonali) sono tutte sotto il controllo dell’FSH. Invece l’LH dove agirà? A livello della cellula del Leydig.
Vedete qui l’adenoipofisi produce FSH ed LH: quest’ultimo stimola la cellula del Leydig a produrre
testosterone che poi andrà a livello della cellula del Sertoli, l’ABP lega questo testosterone che andrà poi ad
agire sulle cellule della linea germinale. Invece l’FSH non ha come bersaglio diretto le cellule germinali ma
ha un ruolo indiretto sulle cellule del Sertoli, qui sono indicate alcune funzioni, quali la sintesi proteica.
Questa immagine è più completa, vedete l’LH che si lega a un recettore specifico, aumenta i livelli di cAMP
e si avrà sintesi di nuove proteine tra cui enzimi che portano alla sintesi di testosterone. Questo
raggiungerà ovviamente la cellula del Sertoli e qui l’ABP lo lega per portarlo a livello della gametogenesi.
Ancora, si avrà la sintesi di aromatasi che trasforma il testosterone in estradiolo il quale potrà così passare
in circolo. Quindi le cellule di Leydig hanno una funzione endocrina: producono ormoni steroidei tra cui due
ormoni maschili,androstenedione e il testosterone. Abbiamo visto che il testosterone è fondamentale per
la gametogenesi. Però ha anche azione extragonadica (non ho capito la parola), passano in circolo sia
l’androstenedione sia il testosterone ed andranno ad agire sulle cellule bersaglio.
Vediamo con quale meccanismo il testosterone agisce sulle cellule bersaglio, per esempio a livello del
tessuto adiposo e della cellula nervosa. Faccio una parentesi: nella donna gli estrogeni vengono prodotti
anche a livello del tessuto adiposo e questa quota di origine adiposa (tessuto adiposo viscerale)è molto
importante perché se viene meno si possono avere dei disturbi di tipo mestruale. Quando? Quando il
soggetto perde grasso. Soggetti molto magri che hanno un contenuto di tessuto adiposo molto modesto,
come gli atleti, in queste condizioni possono andare incontro ad amenorrea in quanto il ciclo mestruale si
arresta. Vedete cosa succede a livello del tessuto adiposo o della cellula nervosa, il testosterone verrà
trasformato dall’aromatasi in estradiolo così come l’androstenedione verrà trasformato (sempre da una
aromatasi) in estrone e questi agiranno sui recettori nucleari degli estrogeni. Quindi che significa? Che a
livello del sistema nervoso gli effetti sul comportamento maschile legati agli androgeni non sono dovuto
direttamente a questi ultimi ma sono legati agli estrogeni, estradiolo ed estrone. Invece a livello delle altre
cellule bersaglio, vedi tessuto muscolare e tessuto osseo, il testosterone potrà agire o come tale o previa
trasformazione in diidrotestosterone ad opera di una reduttasi. In poche parole gli effetti dell’ormone
possono essere dovuti al testosterone come tale, al diidrotestosterone (in tutte le cellule bersaglio) o alla
trasformazione del testosterone in estradiolo ad opera di una aromatasi (nel tessuto adiposo e nella cellula
nervosa). Quali sono gli effetti degli androgeni? Alcuni li abbiamo già considerati, in vita prenatale gli
androgeni e in particolare il progesterone concorrono allo sviluppo dei genitali esterni e allo sviluppo dei
dotti di Wolfe che invece permetteranno lo sviluppo dei genitali interni (epididimo, prostata, vescichette
seminali e così via). In fase pre-puberale causano effetti comportamentali di tipo maschile. Qualche anno fa
si diceva che l’età media per la pubertà era di circa 13-14 anni, oggi ormai a quest’età sia maschi sia
femmine sono persone vissute quindi in realtà la fase della pubertà è notevolmente anticipata. Comunque
alla pubertà si hanno modificazioni a carico dei genitali esterni, per esempio aumento di volume e
comparsa di pigmentazione a livello del pene e dello scroto, comparsa di pliche rugose a livello della cute ?,
crescita dei peli, comparsa della barba e soprattutto si ha lo “stempiamento” del soggetto, cioè
l’attaccatura del cuoio capelluto si sposta verso dietro. Ancora, comparsa dei peli ascellari, crescita lineare
(che poi si arresta per azione degli androgeni sull’ossificazione) e così via, pensate alle modificazioni della
voce. Poi ancora si hanno modificazioni a livello psichico con comportamenti di tipo aggressivo e così via. Vi
ricordo sempre che gli estrogeni hanno effetto sulla massa muscolare ma in realtà l’effetto anabolizzante
degli ormoni androgeni è nettamente superiore, infatti gli steroidi androgeni aumentano notevolmente la
massa magra mentre gli estrogeni aumentano la massa grassa, ecco perché la costituzione corporea nel
maschio e nella femmina è nettamente diversa: nel maschio dovrebbe essere più rappresentata la massa
muscolare mentre nella donna dovrebbe essere maggiormente rappresentata quella adiposa, tutto dipende
dalla concentrazione di androgeni ed estrogeni.
Vedete in questa figura (slide) che come vi dicevo gli effetti principali sono dovuti al testosterone o al
diidrotestosterone che si forma per azione di una reduttasi. Per esempio il testosterone è importante per lo
sviluppo fetale di epididimo, vasi deferenti e vescichette seminali così come la crescita puberale di pene,
delle vescichette seminali , muscoli, scheletro, laringe, spermatogenesi, sono tute dovute all’azione del
testosterone come tale. Molti altri effetti sono invece dovuti al derivato del testosterone, cioè il
diidrotestosterone: sviluppo fetale di pene, uretra, scroto, prostata, così come la crescita puberale di
scroto, pene, prostata, e così via. Quindi in poche parole gli effetti metabolici possono essere correlati o
direttamente al testosterone oppure alla sua trasformazione nella cellula bersaglio in diidrotestosterone
ad opera di una reduttasi. Queste figure (slide) cosa mettono in evidenza? Un altro effetto importante è
quello sull’ematocrito. Sapete cos’è l’ematocrito? È la percentuale della parte corpuscolata del sangue, c’è
differenza tra maschi e femmine perché il numero di globuli rossi nella donna è inferiore rispetto al numero
di globuli rossi nell’uomo: 4.500.000 per millimetro cubo nella donna e 5.000.000 per millimetro cubo
nell’uomo. E questo da cosa dipende? Dalla massa muscolare e, a sua volta, la massa muscolare dipende
dal testosterone. Quindi il più basso valore dell’ematocrito nella donna non è dovuto al ciclo mestruale ma
è un fenomeno esclusivamente di tipo ormonale, dipende dal fatto che la donna presenta meno
testosterone rispetto all’uomo. Non solo, dicevo che il tessuto adiposo è maggiormente rappresentato nella
donna rispetto al maschio, ma dove si deposita nella donna questo grasso dovuto agli estrogeni?
Soprattutto nei fianchi e nei glutei. E invece nell’uomo? Non è che il maschio non ha tessuto adiposo, ma si
deposita soprattutto a livello addominale. Voi sapete che il tessuto adiposo non è soltanto una riserva di
trigliceridi ma ormai si parla di “organo adiposo” che produce diverse sostanze di natura ormonale e non:
vedi gli estrogeni nella donna o certe linfochine, le adipochine, che hanno un ruolo fondamentale nel
metabolismo glucidico, nello sviluppo del diabete di secondo tipo e nella sindrome metabolica. Tutto
questo avviene proprio nel grasso viscerale che ha una attività metabolica nettamente superiore al grasso
che si deposita nei fianchi. Per cui si diceva che il grasso androide è più “pericoloso” rispetto al grasso
ginoide, ma questo non è assolutamente vero perché si è visto che anche questo tessuto non scherza nel
produrre sostanze che possono interferire col processo dell’aterosclerosi.Ecco vedete che il testosterone
aumenta le VLDL e le LDL mentre diminuisce le HDL. Gli effetti sulla produzione di sperma possono essere
dovuti o al diidrotestosterone oppure all’estradiolo, potrei continuare ancora, vedete come alcune azioni
sono legate al testosterone, alcune agli estrogeni e altre ancora al diidrotestosterone. Il meccanismo di
azione a livello dei recettori lo conosciamo già, andiamo avanti.
Andiamo rapidamente a parlare del controllo, innanzitutto abbiamo sempre strutture extraipotalamiche
attraverso recettori dopaminergici, noradrenergici e colinergici che agiranno sull’ipotalamo influenzando la
liberazione di gonadoliberina che a sua volta agirà a livello dell’ipofisi anteriore che produrrà l’LH e l’FSH.
L’LH trova i suoi recettori specifici a livello delle cellule di Leydig, quindi tessuto interstiziale (ai miei tempi
l’LH nell’uomo si chiamava anche ICSH cioè “ormone stimolante le cellule interstiziali) e queste cellule
produrranno sotto stimolo dell’LH il testosterone, questo passerà in circolo e raggiungerà le cellule
bersaglio oppure localmente potrà raggiungere le cellule del Sertoli, legarsi alle BPA e agire sulle cellule
germinali favorendo la gametogenesi. Quindi l’FSH non ha come bersaglio direttamente le cellule germinali,
ma le cellule del Sertoli, perché queste esprimono i recettori per l’FSH e sono recettori legati a proteine G
che attivano il cAMP. Quindi i meccanismi di controllo sono meccanismi a feebdback che possono essere
ultracorti ( quando il neurone che produce l’ormone di rilascio agisce localmente, quindi c’è un autoregolazione nella produzione ipotalamica di liberina) poi abbiamo un feedback corto (quando LH ed FSH
agiscono sull’ipotalamo) e i più importanti che sono i feedback lunghi: questi possono essere diretti
sull’ipofisi o indiretti sull’ipotalamo. Però qual è il problema? Per il testosterone non ci sono problemi, esso
attraverso questi feedback lunghi può agire con feedback negativo o sull’ipofisi anteriore o sull’ipotalamo. Il
problema c’è invece per quanto riguarda l’FSH. Chi è che può inibire la produzione di FSH? L’inibina, che è
sempre prodotta dalle cellule del Sertoli. E infatti è l’inibina che agisce sull’ipofisi anteriore modulando la
produzione di FSH, è chiaro che l’inibina non agisce a livello ipotalamico ma agisce con feedback negativo
esclusivamente sull’ipofisi anteriore. Invece il testosterone può agire con feedback negativo sia a livello
ipofisario sia a livello ipotalamico. Questa immagine (slide) ci dice che il testosterone agisce direttamente o
indirettamente sull’ipotalamo, mentre per l’FSH c’è l’intervento della inibina. [Fa vedere più slide ripetendo
sempre lo stesso concetto]
Andiamo adesso a parlare di alcuni aspetti della sessualità maschile. Vediamo com’è costituito il liquido
seminale (o sperma) che viene emesso col processo della eiaculazione, esso è formato dal plasma seminale
nel quale sono sospesi gli spermatozoi. Invece il plasma seminale com’è costituito? È una miscela di liquidi:
del prodotto di secrezione delle vescichette seminali, dell’epididimo, della prostata e delle ghiandole bulbouretrali. Quindi è una miscela delle secrezioni delle ghiandole annesse all’apparato genitale maschile.
Questa (slide) è la composizione del seme umano, vedete alcune caratteristiche quali colore bianco
opalescente, peso specifico, PH (molto importante perché va a tamponare il PH acido presente a livello
vaginale), spermatozoi che in media sono circa 100.000.000 per millimetro cubo. Di norma la quantità di
sperma che viene immessa è intorno a 2,5-3 millilitri per eiaculato, ma ormai queste quantità non si
trovano più. Poi abbiamo diverse componenti nutritive, le vescichette seminali forniscono il 60% del
volume totale dello sperma, io ho parlato di fruttosio e prostaglandine. La prostata fornisce il 20% del
volume totale del liquido spermatico, infine ci sono anche dei tamponi e dei bicarbonati che mantengono il
PH leggermente alcalino.
Ora vediamo qualche terminologia semiologica: si parla di aspermia quando c’è assenza di eiaculato,
ipospermia quando l’eiaculato è inferiore a 0,5 millilitri, iperspermia quando è superiore a 6 millilitri. Ecco
qui abbiamo il numero degli spermatozoi, vedete che varia da 50.000.000 a 100.000.000 per millilitro, qui si
parla di azospermia quando c’è assenza di spermatozoi, oligospermia quando il numero è inferiore a
30.000.000 e qui siamo già a livello di infertilità maschile. Diciamo che queste numero potrebbe anche
andare bene ma solo se il rapporto sessuale avviene al momento dell’ovulazione, è chiaro che voi sapete
che non tutti gli spermatozoi arrivano a fecondare la cellula uovo, solo uno su 1.000.000 feconda. Ricordate
che ormai le cause di infertilità sono legate soprattutto all’uomo e sono facilmente dosabili attraverso il
liquido seminale, considerando quantità di liquido, quantità degli spermatozoi e della loro vitalità. Quindi se
una coppia è sterile il primo a sottoporsi alla visita deve essere il maschio perché è molto più facile risalire
alle cause di infertilità maschile, mentre nella donna può essere dovuta a molte più cause (malformazioni
dell’utero o della tuba uterina, problemi ormonali, problemi ipofisari e così via). Nel maschio
essenzialmente ci sono due forme di sterilità che sono l’impotenzia coeundi e l’impotenzia generadi: la
prima si verifica quando il soggetto non ha capacità erettive mentre la seconda quando il soggetto ha
problemi legati all’eiaculazione. Quindi bisogna sempre considerare la morfologia e la motilità degli
spermatozoi, non basta il numero. Chiaro? Quando si parla polizoospermia non significa nulla se non si
considerano morfologia e motilità degli spermatozoi, per esempio “teratozoospermia” significa che ci sono
forme di spermatozoi non adeguate, pensate agli spermatozoi con due teste. Considerando i disturbi della
motilità distinguiamo le acinesie quando manca la motilità, ipocinesia e motilità atipiche quando vi sono
per esempio anomalie morfologiche della coda.
Dicevo, questo eiaculato è una miscela di liquido e la eiaculazione è un fenomeno che viene controllato dal
sistema nervoso simpatico. L’eiaculazione può essere in parte correlata a stimoli psichici ma di norma è
dovuta soprattutto a stimoli meccanici che possono trovare recettori a livello della testa del glande, della
zona perineale o della faccia interna delle cosce, sono tutte zone erogene che se stimolate meccanicamente
provocano eiaculazione. Ma questa eiaculazione avviene in due fasi: abbiamo una prima fase iniziale di
emissione che consiste nella contrazione della muscolatura liscia delle vescichette seminali, della prostata,
dell’epididimo che permetteranno l’emissione del liquido seminale all’interno dell’uretra. Alla fase di
emissione segue la fase di eiaculazione vera e propria, ovvero l’espulsione dall’uretra del liquido seminale,
questa è dovuta non più a un fenomeno viscerale ma somatico, cioè la contrazione del muscolo
ischiocavernoso e bulbocavernoso. Quindi è un riflesso in parte di origine viscerale e del simpatico per la
contrazione della muscolatura liscia delle vescichette seminali della prostata e così via, ma alla fine
abbiamo l’intervento dei muscoli striati e in questo caso il responsabile è la componente lombare del
sistema nervoso.
Ma ovviamente la eiaculazione deve essere preceduta dall’erezione che è invece un fenomeno di natura
parasimpatica. È un riflesso di natura psichica, molto sinteticamente vedete che il pensiero sessuale
insieme a stimoli meccanici del glande e del pene provocheranno una riduzione dell’ortosimpatico. Da un
lato l’ortosimpatico favorisce l’eiaculazione e dall’altro è responsabile del pene flaccido, perché causa una
vasocostrizione delle arterie che irrorano i corpi cavernosi ne quindi ne impedisce il riempimento. Però al
momento dell’atto sessuale per pensieri erotici o stimoli meccanici diminuisce l’attività dell’ortosimpatico e
invece aumenta quella del parasimpatico che, in questo caso, dilata le arteriole dei corpi cavernosi e quindi
si avrà erezione e contemporaneamente le ghiandole bulbo-uretrali producono un muco ad azione
lubrificante. Qui è moto sintetico ma in realtà l’erezione non è un fenomeno così semplice, abbiamo diversi
momenti: la prima fase è la fase di riempimento, aumenta l’attività del parasimpatico che come dicevo
causa vasodilatazione delle arteriole e quindi aumenta il flusso a livello dei corpi cavernosi. La seconda fase
è quella della tumefazione, nel senso che sia ha un’ulteriore aumento del flusso a livello dei corpi cavernosi
perché il tutto si accompagna non solo alla dilatazione delle arteriole del pene ma anche a un rilasciamento
delle pareti dei corpi cavernosi, quindi il corpo cavernoso si rilascia e in conseguenza avremo un maggiore
afflusso di sangue. Ma ancora non abbiamo una vera e propria erezione, non basta aumentare il flusso ma
bisogna anche bloccare il deflusso dei corpi cavernosi. Quindi dobbiamo causare una costrizione delle vene:
se aumenta il flusso e diminuisce il deflusso non solo aumenta la quantità di sangue ma l’organo ? (non si
sente niente). Cosa determina questo arresto del flusso venoso? È un evento meccanico, perché sono i
corpi cavernosi che quando raggiungono un certo volume comprimono le vene e quindi verrò ostacolato il
deflusso.Ora vediamo che la prima fase di riempimento è sotto l’influenza del parasimpatico mediante
recettori di tipo M3 (muscarinici), mentre la seconda fase che comporta il completo riempimento dei corpi
cavernosi è sempre sotto l’influenza del parasimpatico ma un ruolo fondamentale è ricoperto sempre dalle
prostaglandine (PGE) e l’ossido di azoto che è un potente vasodilatatore, quindi non solo dilatano i vasi ma
causano anche un rilasciamento della muscolatura dei corpi cavernosi. Per curiosità, sapete che esiste un
prodotto che è il Viagra: in sostanza come agisce il Viagra? È una molecola che attiva l’enzima che causa il
rilasciamento di ossido di azoto.
Io ho parlato di eiaculazione e infine vorrei concludere dicendo che quando la parete dei corpi cavernosi si
contrae vengono immessi sia spermatozoi sia il liquido prodotto dalle cellule dell’epididimo (plasma
epididimale) che si mescola agli altri plasmi formando lo sperma. Però sono i tubuli seminiferi a produrre gli
spermatozoi e poi questi devono raggiungere l’epididimo perché qui avverrà la completa maturazione.
Infatti lo spermatozoo che viene prodotto a livello del tubulo seminifero non è mobile! Quindi sorge un
problema: come viene trasportato all’epididimo? Il percorso è questo: i tubuli seminiferi si continuano con i
tubuli retti, i quali si anastomizzano formando la così detta rete testis. Poi abbiamo il dotto efferente che
alla fine sbocca dell’epididimo. Quindi abbiamo tubulo retto,rete testis, dotto efferente. Ora, se prendiamo
i tubuli retti vediamo che questi non contengono cellule germinali e sono dotati di un epitelio cubico non
ciliato (e questo vale anche per la rete testis). E come fanno gli spermatozoi a muoversi lungo queste vie
prive di cellule ciliate? Sono movimenti peristaltici, ed ecco il ruolo delle cellule mioidi. I movimenti
peristaltici causano un movimento del liquido e quindi permettono il movimento degli spermatozoi. Invece
vedete che a livello dei dotti efferenti ci sono le cellule ciliate, per cui la spinta finale è dovuta al movimento
delle ciglia. Poi l’epididimo si contrae al momento dell’eiaculazione e il liquido verrà immesso nei dotti
deferenti, quindi nei dotti eiaculatori e poi nel’uretra. Vedete (slide) che a livello dei tubuli retti e della rete
testis non ci sono cellule ciliate quindi il movimento degli spermatozoi sarà dovuto a movimenti peristaltici,
invece nei dotti efferenti che trasportano questo liquido nell’epididimo ci sono le cellule ciliate. È chiaro che
nell’epididimo avviene la completa maturazione degli spermatozoi. E quando manifesteranno la motilità?
Quando verranno immessi con l’eiaculazione. Attraverso il dotto deferente e il dotto eiaculatore il liquido
verrà immesso nell’uretra. Vedete cosa ci dice questa immagine, che le vescichette seminali immettono il
liquido i a livello dei dotto eiaculatori mentre le ghiandole bulbo-uretrali lo immettono direttamente
nell’uretra.