PROLATTINA (IPERPROLATTINEMIA, PROLATTINOMA)
Autore: Dott. Andrioli Massimiliano
La prolattina (PRL) è un ormone, normalmente prodotto dall’ipofisi, che ha la funzione di stimolare la produzione di latte
nelle donne gravide e di impedire un’ulteriore gravidanza durante le prime fasi dell’allattamento.
L’iperprolattinemia è quella condizione caratterizzata da valori ematici di prolattina superiori alla norma.
Tale condizione spesso si accompagna ad anovularietà e disturbi del ciclo mestruale (nella donna) ed a perdita della
libido e della potenza (nell’uomo).
EZIOPATOGENESI
Le cause di iperprolattinemia possono essere fisiologiche, farmacologiche e patologiche.
Alcune condizioni fisiologiche (i.e. il sonno, la gravidanza, la suzione del capezzolo,
l’orgasmo, l’esercizio fisico e gli stress) possono determinare un aumento di produzione di
prolattina da parte dell’ipofisi.
Fra le cause farmacologiche di iperprolattinemia (iperprolattinemia iatrogena), invece,
vanno menzionati alcuni farmaci usati nella terapia di patologie psichiatriche (antidopaminergici i.e. fenotiazine, butirrofenoni, tiapridici i.e. sulpiride, metoclopramide,
domperidone e risperidone, o farmaci usati in alcune patologie gastro-intestinali
(cimetidina); a questi vanno aggiunti altri composti (alfa-metildopa, reserpina, oppiacei,
morfina, estrogeni ad alte dosi etc.).
Fra le condizioni patologiche che più frequentemente determinano iperprolattinemia,
invece, vanno menzionati gli adenomi ipofisari, ovvero piccoli tumori benigni dell’ipofisi.
In tal caso l’iperprolattinemia si ha o perché l’adenoma produce di per sè prolattina in
eccesso (prolattinoma) o perché dislocando il peduncolo ipofisario, riducono il tono
dopaminergico a livello ipofisario causando, in ultimo, iperprolattinemia.
Anche altri tipi di tumore (tumori ipotalamici) o patologie infiltrative e/o granulomatose
della regione ipotalamo-ipofisaria possono essere causa di iperprolattinemia.
Anche la sella vuota o empty sella, patologia malformativa della sella turcica spesso
clinicamente silente, può associarsi ad iperprolattinemia.
Va ricordato, infine, che anche altre patologie quali l’ipotiroidismo, la policistosi ovarica,
l’insufficienza renale cronica, la cirrosi epatica e le lesioni della regione toracomammaria possono essere causa, per motivi diversi, di iperprolattinemia. Quando,
invece, non si riesce a trovare una causa specifica dei valori elevati di prolattina, si parla
di iperprolattinemia idiopatica.
EPIDEMIOLOGIA
Nonostante i prolattinomi siano gli adenomi più frequenti, essi non costituiscono la causa
più frequente di iperprolattinemia (che è, invece, iatrogena).
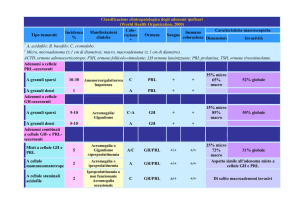
Gli adenomi ipofisari vengono classicamente distinti in base alle dimensioni
in microadenomi (se inferiori ad 1 cm) e macroadenomi (se maggiori di 1 cm).
I microadenomi sono di più frequente riscontro nelle donne, mentre i macroadenomi si
riscontrano con ugual frequenza nei maschi e nelle femmine. Tale differenza è
verosimilmente dovuta alla comparsa di sintomi nella donna (irregolarità mestruali) che
segnalano più precocemente la presenza di un problema rispetto all’uomo. Eseguendo
accertamenti più precocemente, la donna scopre l’adenoma quando è ancora di piccole
dimensioni (microadenoma).
FISIOPATOLOGIA
L’eccesso di prolattina determina profonde alterazioni della funzione riproduttiva perché
determina una riduzione della secrezione pulsatile del GnRH da parte dell’ipotalamo e
conseguentemente altera anche la produzione delle gonadotropine da parte dell’ipofisi
(LH o ormone luteinizzante e FSH o ormone follicolo stimolante). L’iperprolattinemia,
inoltre, riduce l’attività dei recettori per le gonadotropine a livello delle gonadi (testicolo ed
ovaio) sia in modo diretto, sia indirettamente, stimolando la produzione di androgeni
deboli da parte del surrene.
Il risultato finale, in ogni modo, è la riduzione della produzione di ormoni sessuali maschili
e femminili da parte delle gonadi che determina l’ipogonadismo.
Nell’uomo, infine, è segnala anche un’interferenza dell’iperprolattinemia nella conversione
periferica del testosterone in 5α-diidrotestosterone.
CLINICA
Nella donna, tipicamente, l’iperprolattinemia si manifesta con alterazioni del ciclo
mestruale: amenorrea (assenza di mestruazioni), oligomenorrea (periodo intermestrule
allungato) o più raramente polimenorrea (periodo intermestrule accorciato). Spesso si
accompagna a galattorrea (ovvero fuoriscita di secrezioni lattescenti dal capezzolo),
spontanea o provocata dopo spremitura del capezzolo.
Inoltre, l’ipoestrogenismo determinato dall’iperprolattinemia di lunga data può essere
responsabile, a sua volta, della sintomatologia dolorosa durante i rapporti sessuali
(dispareunia) e della demineralizzazione ossea (osteoporosi).
Nell’uomo, invece, i sintomi più frequenti sono la perdita della libido, l’impotenza e la
riduzione del volume dell’eiaculato.
Nel caso in cui la causa dell’iperprolattinemia sia un adenoma ipofisario (e soprattutto un
macroadenoma), ai sintomi sopradescritti si possono aggiungere quelli seguenti alla
compressione determinata dall’adenoma sulle strutture nervose adiacenti: spesso si tratta
di disturbi visivi (emianopsie) conseguenza della compressione, completa o parziale,
del chiasma ottico o di disturbi neurologici, come la cefalea.
DIAGNOSI
La prolattina (PRL) è un ormone dello stress in quanto viene prodotto in seguito a stimoli
stressanti. In alcuni individui anche la banale puntura durante un semplice esame del
sangue può costituire un evento stressante. Ciò, pertanto, può determinare il riscontro di
valori di prolattina più elevati della norma anche se non vi è una reale condizione di
iperprolattinemia.
Sarebbe buona norma, pertanto, dosare la prolattina mediante un prelievo venoso
eseguito con metodica anti-stress (uno o più prelievi eseguiti a 30 minuti dalla puntura
con l’ago). Se con tale metodica si confermano i valori elevati di prolattina si può porre
diagnosi di iperprolattinemia.
L’anamnesi accurata e l’esame clinico, invece, consentono di identificare abbastanza
facilmente le iperprolattinemie secondarie ad altre patologie (ipotiroidismo, adenomi misti,
policistosi ovarica) o secondarie all’uso di farmaci.
La risonanza magnetica nucleare (RMN) della regione ipotalamo ipofisaria con mezzo di
contrasto (gadolinio), invece, consente di evidenziare o meno, la presenza di un adenoma
ipofisario. A questo punto, può non essere così banale distinguere se la prolattina sia
prodotta direttamente dall’adenoma o sia prodotta dalle altre cellule ipofisarie in
conseguenza di una deconnessione del peduncolo ipofisario. Alcuni test dinamici (come
ad esempio il test di stimolo con TRH) possono essere di aiuto nella diagnosi
differenziale.
Anche i valori assoluti della prolattina, in qualche modo, possono correre in aiuto
orientando verso una diagnosi corretta: infatti se i valori della prolattina sono francamente
elevati (>200 ng/ml) è più probabile che si tratti di un adenoma ipofisario; se sono più
bassi, invece, è più facile che si tratti di iperprolattinamia da deconnesione del peduncolo
ipofisario.
Se, invece, tutte le cause possibili di iperprolattinemia vengono escluse ed anche la
risonanza ipotalamo ipofisaria è nella norma, la diagnosi finale è di iperprolattinemia
idiopatica.
TERAPIA
La terapia dell’iperprolattinemia si avvale di farmaci che potenziano l’azione del a
dopamina (dopaminergici): la bromocriptina (Parlodel) o composti con maggior durata
d’azione e miglior tollerabilità come la cabergolina (Dostinex). I dopamino agonisti, sono
sostanzialmente ben tollerati e gli eventuali effetti collaterali (vomito, nausea e ipotensione
ortostatica) si manifestano all’inizio del trattamento e generalmente scompaiono dopo
alcuni giorni di terapia.
Questi farmaci determinano una rapida riduzione dei livelli di prolattina nel sangue e la
scomparsa dei sintomi dell’iperprolattinemia. Nel 60-70 % dei casi, inoltre, si assiste anche
alla riduzione delle dimensioni dell’adenoma ipofisario; nel caso di microprolattinomi, il
trattamento continuato per circa due anni può portare anche alla scomparsa completa
dell’adenoma.
Per tutti questi motivi la terapia dell’iperprolattinemia è sostanzialmente medica; la terapia
chirurgica, invece, vista anche l’elevata frequenza di recidive, è sostanzialmente limitata ai
rari casi resistenti o intolleranti al trattamento medico.
Ovviamente nel caso di iperprolattinemia iatrogena la terapia consiste nella sospensione
del farmaco responsabile dell’iperprolattinemia; se invece è secondaria ad altre patologie
endocrine la terapia consiste nella specifica terapia delle singole patologie.
Dott. Massimiliano Andrioli
Specialista in Endocrinologia e Malattie del Ricambio
Endocrinologia, Clinica Villa Margherita, Roma
viale di Villa Massimo 48, Roma
tel. 06.86275810/20
Endocrinologia, Arcamedica, Milano
via Carlo Giuseppe Merlo 1, Milano
tel 02.89052970
EndocrinologiaOggi, Lecce
via Ruffano 4, Casarano (Lecce)
tel/fax 0833.501676
cell 333.8369230
Bibliografia
1) Molitch ME. Medical management of prolactin-secreting pituitary adenomas. Pituitary. 2002;5(2):55-65. Review.
2) Serri O, Chik CL, Ur E, Ezzat S. Diagnosis and management of hyperprolactinemia. CMAJ 2003 Sep 16;169(6):57581.
3) Di Sarno A, Rota F, Auriemma R, De Martino MC, Lombardi G, Colao A. An evaluation of patients with
hyperprolactinemia: have dynamic tests had their day? J Endocrinol Invest. 2003;26(7 Suppl): 39-47.
4) Verhelst J, Abs R. Hyperprolactinemia: pathophysiology and management. Treat Endocrinol. 2003;2(1):23-32.
5) Faglia G. Malattie del Sistema Endocrino e del Metabolismo. 1997.