
Scompenso Cardiaco Cronico: un Progetto per la
Assistenza Ambulatoriale Integrata, presso il
Poliambulatorio Multispecialistico San Marco
-------------------------------------------
Introduzione
Lo Scompenso Cardiaco, Acuto e Cronico, (SCA, SCC) è una sindrome clinica
caratterizzata da vari gradi di dispnea, ridotta tolleranza all'esercizio e ritenzione
idrosalina, variamente associati tra di loro, e rappresenta il punto di arrivo di diverse
malattie cardiache con il coinvolgimento, iniziale o finale, di altri organi, quali rene e
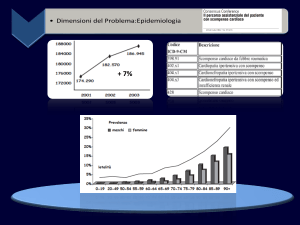
fegato (sindrome epatocardiorenale). Studi recenti, valutando l’epidemiologia clinica
dello scompenso cardiaco nell’anziano, stimano che in Italia vi siano circa 3 milioni
di cittadini affetti da questa patologia, sia in forma asintomatica che conclamata.
Questa cifra è destinata ad aumentare, a causa della prolungata sopravvivenza, della
riduzione della mortalità di molte affezioni cardiovascolari in fase acuta e, soprattutto,
per il progressivo invecchiamento della popolazione. La prevalenza ed incidenza
dello SC sono, quindi, in aumento, con conseguenze critiche sulla spesa sanitaria da
parte del SSN (1). La spesa totale per SC, nei Paesi sviluppati, varia tra 1% e 2% del
budget sanitario globale (ed è in costante aumento):
Le ospedalizzazioni per SCA incidono per 2/3 del costo
I costi continueranno a crescere, a meno che non si individui una strategia che riduca le
ospedalizzazioni.
Le Linee Guida (2) individuano 4 stadi progressivi nell'ambito dello SCC.
-Lo stadio A è costituito dai pazienti asintomatici, senza evidenza di alterazioni strutturali
cardiache, a rischio di sviluppare SC perché affetti da patologie, anche iniziali o
misconosciute, quali cardiopatia ischemica, ipertensione, diabete, sindrome metabolica,
obesità o cardiomiopatia primitiva o secondaria valvolare, allo stadio iniziale.
- Lo stadio B comprende pazienti asintomatici, ma con evidenza strumentale di
alterazioni strutturali cardiache, prospetticamente associate allo sviluppo di SC, come un
pregresso infarto o ipertrofia ventricolare sinistra, bassa frazione di eiezione o cardiopatie
valvolari di grado avanzato.
-Lo stadio C è costituito dai pazienti con sintomi, attuali o pregressi, di SC.
-Lo stadio D è costituito dai pazienti con SC refrattario al trattamento convenzionale o in
fase
preterminale.
Nei pazienti con SC conclamato (stadi C e D), studi statunitensi (3) hanno dimostrato che
la collaborazione tra specialisti ospedalieri e MMG migliora la gestione dei pazienti e
riduce i costi assistenziali. Nella situazione Italiana, tale evento appare nullo o
eccezionale. Di conseguenza, occorre offrire soluzioni ambulatoriali aperte,
disponibili, con personale ed attrezzature appropriate.
Nei pazienti affetti da SC di grado lieve (Classe funzionale New York Heart
Association [NYHA] II), la mortalità complessiva risulta annualmente del 5-15%,
con 50-65% circa di decessi improvvisi. Nelle classi funzionali più elevate, si
assiste ad un incremento della mortalità complessiva, con valori del 20-50% per
anno nei pazienti in Classe NYHA III e >50% nei pazienti in Classe NYHA IV.
Tuttavia, a mano a mano che la sintomatologia relata all’insufficienza cardiaca
peggiora, la percentuale delle morti classificabili come improvvise diminuisce:
20-50% in Classe NYHA III e 5-30% di tutte le morti in Classe NYHA IV, ciò a
causa della maggiore incidenza di exitus per edema polmonare acuto intrattabile,
shock cardiogeno, insufficienza cardioepatorenale. (4).
Particolare attenzione, nella prevenzione della morte improvvisa, è stata posta sul valore
stabile della Frazione di Eiezione cardiaca, se inferiore al 30-35% (5). E' evidente, che la
stabilità o meno di questo parametro, al fine di prevenire la morte improvvisa mediante l'
impianto di un pacemaker defibrillatore, richiede che, nel post ricovero acuto, il paziente
sia sottoposto ad uno stretto follow-up clinico terapeutico, nel tentativo di stabilizzare o
implementare la funzione cardiaca, ad opera delle strutture sanitarie preposte,
ambulatorio dello scompenso cardiaco e MMG.
Purtroppo. la realtà economico organizzativa di questo livello di assistenza, appare
particolarmente precaria, anche nella nostra Regione. Il nostro progetto prevede anche la
possibilità di inserire un programma di riabilitazione cardiologica, per questi pazienti, in
quanto è noto che una muscolatura deambulatoria e dell’ apparato respiratorio
“ricondizionata” dall’ esercizio fisico, determina non solo una migliore qualità della vita,
ma anche una riduzione del carico di lavoro cardiaco.
Metra e Coll (6) , sottolineano che
a 60-90 giorni dal ricovero per SCA, la mortalità è del 5-15%, la riospedalizzazione del
30%-50%;
dopo una SCA, il rischio di morte è 4-16 volte più alto rispetto a prima del ricovero;
mentre la prognosi dei pazienti affetti da SCC è migliorata negli ultimi anni, non vi sono
state variazioni per l’elevato rischio di riospedalizzazione o morte dopo un ricovero per
SCC;
SHAPE \* MERGEFORMAT
SHAPE \* MERGEFORMAT
La Figura evidenzia il contributo degli eventi di SCA alla progressione della malattia. Ad
ogni ricovero per SCA, segue un breve periodo di miglioramento, tuttavia, il paziente
lascia l' Ospedale con una prevedibile, ulteriore perdita della funzione cardiaca.
Ciò
accade non solo per la ineluttabilità della malattia, ma anche perché la maggioranza dei
pazienti non ha ricevuto una buona caratterizzazione di target terapeutici identificabili
(solo il 5-10% ha un quadro realmente end stage)
Quindi: se lo SCA predispone ad una ulteriore, progressiva disfunzione cardiaca
(destruction), è anche vero che questo evento può rappresentare una occasione per
valutare e “ricostruire” il cuore, identificando i potenziali meccanismi in grado di
influenzare la prognosi (7)
La continuità Assistenziale
Garantire la continuità assistenziale a favore dei pazienti colpiti da SCC, insieme ad una
corretta e colloquiale transizione tra ospedale e territorio, è esigenza ormai
imprescindibile e riveste una caratteristica di vera e propria emergenza sanitaria e sociale.
(QMS n°6, prefazione a cura del Ministro della Salute, Prof. Ferruccio Fazio). A questa
emergenza così diffusa, i servizi del nostro Paese hanno cercato di rispondere da tempo,
seppure con diversa e/o scarsa efficacia. Ne fanno parte, insieme alla lungodegenza, alle
strutture residenziali e semi residenziali del territorio, anche i poliambulatori specialistici,
che si caratterizzano:
-per l’unitarietà di intervento, basato sulla forte componente integrativa di prestazioni
professionali diverse, sia sanitarie che di protezione sociale;
- per l’inserimento di tali prestazioni in un progetto assistenziale personalizzato;
- per il livello operativo territoriale, che coincide con il Distretto;
-per la tipologia di utenza servita, rappresentata da persone in condizione di non
autosufficienza o ridotta autosufficienza temporanea derivante da condizioni critiche
ancorché non patologiche o da patologie acute che necessitano di assistenza continuativa
da parte di una equipe multiprofessionale.
Scopo del Progetto
Proponiamo un Progetto Assistenziale Ambulatoriale: esso, mediante una appropriata
Rete sanitaria periferica e capillare, vuole incidere, favorevolmente, sulla evoluzione del
quadro clinico e sulla prognosi dello scompenso cardiaco cronico e delle sue
riacutizzazioni.
Il nostro Progetto Assistenziale è incentrato sulla Medicina di Iniziativa, rispetto ad una
Medicina di Attesa
La nostra Medicina di Iniziativa intende, quindi, offrire un Servizio, in grado di
sorvegliare, prevenire e controllare le possibili e frequenti instabilizzazioni
emodinamiche, tipiche del quadro clinico dello SCC, con l' impiego di personale sanitario
esperto e di strumenti, validati, per la diagnosi ambulatoriale e, quando necessaria, anche
domiciliare. In questo modo, sarà possibile ridurre:
la incidenza di episodi di SCA e la conseguente riospedalizzazione e mortalità.
gli accessi, specie se inappropriati, al regime di ricovero ospedaliero, di pronto soccorso
ed ambulatoriale, contenendo sia i costi per il SSN che i carichi di lavoro per gli
operatori sanitari, nonché i disagi per i pazienti ed i loro familiari, a causa di
trasferimenti molto spesso critici, per ragioni di fragilità, psicofisiche o logistiche.
migliorare la qualità delle cure domiciliari, mediante la razionalizzazione ottimizzata
delle prescrizioni farmacologiche, il controllo della compliance e della educazione
sanitaria del paziente e del care-giver, da parte dello Specialista Ambulatoriale, in stretta
collaborazione con il MMG e gli Specialisti Ospedalieri.
controllare i fattori di rischio, in grado di aggravare il quadro clinico dello SCC, mediante
l'implementazione di cambiamenti duraturi dello stile di vita, la corretta gestione della
prescrizione nutrizionale ed una attività fisica riabilitativa personalizzata.
ridurre l'impatto psicologico della malattia cronica sul paziente e sui care-giver, con
potenziali benefici sulla qualità della vita e sugli stati psico emozionali, spesso
responsabili di ricorsi impropri alle varie prestazioni del SSN. In particolare, la nostra
assistenza sanitaria vuole, anche, identificare e controllare la presenza di un concomitante
stato di depressione psicologica, di vario grado, condizione, questa, molto frequente, a
causa della età del paziente e/o della patologia/e sofferta/e, e, purtroppo, in grado di
accelerare, in maniera subliminare, il decadimento della persona e del quadro clinico
dello SCC.
Creare un "link" tra la U.O. Cardiologica o di Medicina Ospedaliera ed il nostro Servizio
Assistenziale, allo scopo di favorire la dimissione precoce (dimissione protetta),
identificando i pazienti a più alto rischio di instabilità o riacutizzazione al fine di
intensificare il follow-up su di un segmento mirato della popolazione. La dimissione
protetta del paziente, inoltre, permette di verificare non solo il grado di stabilità o meno
della performance cardiaca, ma anche la eventuale indicazione ad un pacemaker
defibrillatore per la prevenzione della morte improvvisa, nel caso di una Frazione di
Eiezione
stabilmente assestata al di sotto del 35%, malgrado la implementazione della
terapia
farmacologica, nel tempo.
Nella “transizione” da SCC a SCA, le variazioni fisiopatologiche avvengono prima dello
sviluppo dei sintomi: sebbene questi si presentino inaspettatamente, i processi che ne
stanno alla base non sono quasi mai acuti. Per questo motivo, a causa della natura
dinamica della malattia, l’intensità del follow up di questi pazienti non può essere
schematizzata, ma deve essere correlata al profilo di rischio, personalizzata e seguita nel
tempo, assistita clinicamente, strumentalmente e educativamente. Purtroppo, le strutture
Ospedaliere, gravate oltre ogni misura, troppo spesso non sono in grado di provvedere a
questo scopo, laddove una struttura ambulatoriale dedicata, non oppressa da
problematiche burocratiche, amministrative e di organico medico carente, può offrire
tempestive visite di controllo e follow-up
Protocollo operativo
1) Ampia nota informativa al MMG e/o agli Specialisti Ospedalieri del Territorio, ed al
paziente/famiglia sulle potenzialità del programma e sulla rete di cura e sorveglianza
ambulatoriale/domiciliare, cardiologica, riabilitativa e di assistenza psicologica.
2) seduta di counselling, presso la sede del Poliambulatorio S.Marco, da parte degli
Operatori Sanitari del programma; in caso di criticità del paziente, tramite training
domiciliare, sempre in presenza, se possibile, del care giver.
3) visita di arruolamento:
a) Cardiologica: parametri clinici anamnestici, analisi delle terapie e delle comorbilità;
esami strumentali: ecocardiografia (in presenza di Blocco di Branca Sinistro mediante
tecnica Tissue Doppler Imaging (TDI).elettrocardiogramma, analisi della impedenza
corporea per il controllo dello stato di idratazione, controllo del BNP, in caso di sospetta
diagnosi o instabilità
clinica. Consegna al paziente o al care giver, di un Diario clinico giornaliero, ove
annotare i principali parametri clinici, relativi alla malattia in oggetto.
b) Nefrologica: spesso, i pazienti affetti da S.C.C., presentano una grave compromissione
della funzione renale, talora prossima o evolutiva verso una dialisi renale permanente. La
consulenza nefrologica, quindi, appare essenziale nella prevenzione e cura della
Insufficienza Renale e dell’ equilibrio dinamico ed idrico, anche per stabilizzare, al
meglio, la cronicità della malattia miocardica.
c) Pneumologica, se la Clinica evidenzia una compromissione severa della funzione
polmonare, fattore aggravante il quadro clinico di scompenso cardiaco.
c) Visita Fisiatrica, Nutrizionista e Psicologica, con predisposizione del planing
terapeutico assistenziale e, sulla base dei precedenti controlli clinico strumentali, la
decisione di avviare il paziente ad un percorso di Riabilitazione Cardiologica..
5) Per ogni paziente, viene aperta una cartella clinica, in doppia copia, costantemente
aggiornata e a disposizione del paziente, in copia, e del MMG o dello Specialista
Ospedaliero di riferimento, su richiesta. Nella Cartella sono annotati i riferimenti
telefonici e di indirizzo del MMG e degli Specialisti Ospedalieri di riferimento. La
cartella clinica, oltre al diario clinico del paziente e all' esito degli esami specialistici,
ematochimici e strumentali, aggiorna la storia clinica, i ricoveri per la patologia cardiaca
o di altri organi o cause. La cartella custodisce anche i reports degli esami fisiatrici, di
nutrizione e riabilitazione cardiorespiratoria, aggiornati con la scadenza programmata
dagli specialisti del settore, inclusa la valutazione della qualità della vita “Minnesota –
Living with heart failure".
6) Impiego domiciliare, ad uso del paziente allettato, dell’apparecchio di bioimpedenza ,
disponibilità di BNP ambulatoriale o da eseguire a domicilio.
------------------------------------
END POINT
Risultati attesi:
1. precoce rilievo e controllo dei segni clinico-strumentali, predittivi dell'evoluzione del
paziente verso lo SCA, ovvero implementazione del quadro clinico, nella sua cronicità.
2. controllo efficace dei fattori di rischio cardiovascolare
3. miglioramento della qualità di vita dei pazienti e dei care-giver
4. una riduzione dei ricorsi globali, appropriati o meno, alle prestazioni erogate dal SSN
5. un miglioramento dell'efficienza del percorso assistenziale domiciliare senza
compromissione
dell'efficacia
6. un rafforzamento collaborativo tra medico di medicina generale e centri di Cura
ospedalieri
Bibliografia
1) DRG 127, www.ministerosalute.it
2) Hunt SA et al. Circulation 2005, Sept 20
3) Benatar et al. Arch Intern Med. 2003 Feb 10;163(3)
4) Uretsky BF, Sheahan RG. Primary prevention of sudden cardiac death in heart failure:
will the solution be shoking? J Am Coll Cardiol 1997;30:1589-1597
5) Moss AJ, et al. for the Multicenter Automatic Defibrillator Implantation Trial II
Investigators. Prophylactic implantation of a defibrillator in patients with myocardial
infarction and reduced ejection fraction. N Engl J Med 2002;346:877-8
6) M.Metra et al, Postdischarge Assessment After a Heart Failure Hospitalization
(Circulation 2010;122;1780-1785
7) A.Ambrosy et All: Acute heart failure syndromes: assessment and reconstructing the
H. J. CardiovascMed 12:258-263, 2011
Dr Enrico Maria Grec










![Scompenso cardiaco- attività dell`Asl di Nuoro [file]](http://s1.studylibit.com/store/data/005106553_1-2acc9f03391e8aa6792037a95036da21-300x300.png)
