11/29/2010
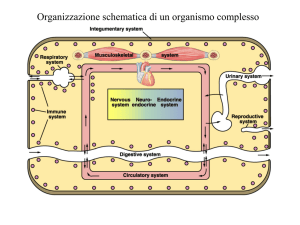
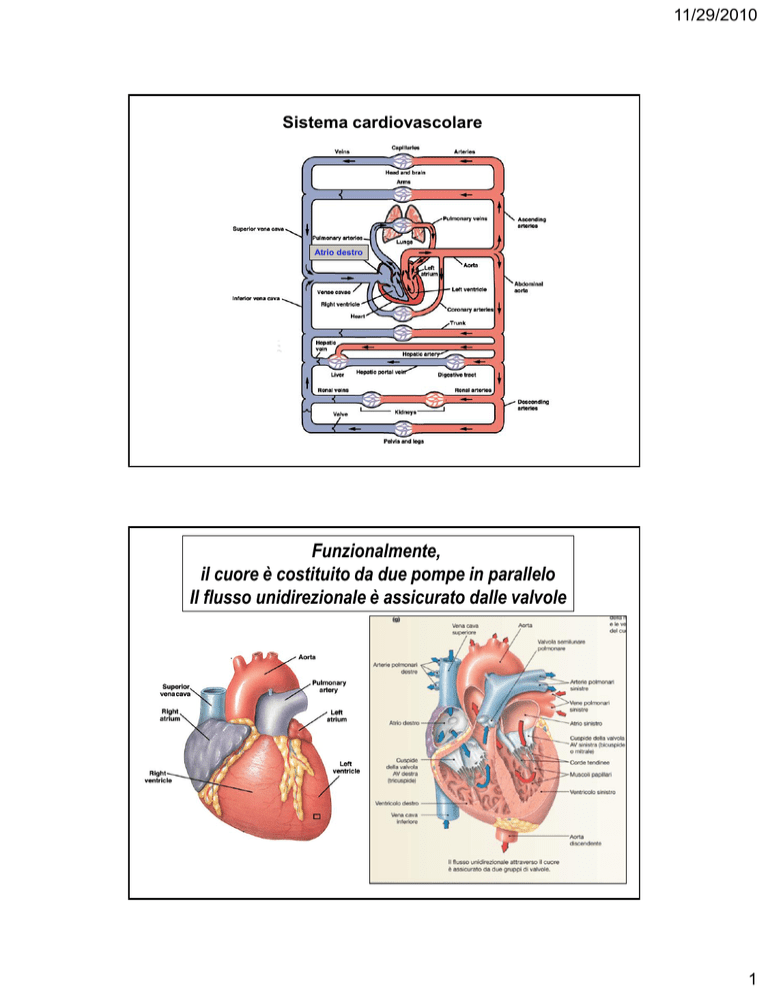
Sistema cardiovascolare
Atrio destro
Funzionalmente,
il cuore è costituito da due pompe in parallelo
Il flusso unidirezionale è assicurato dalle valvole
1
11/29/2010
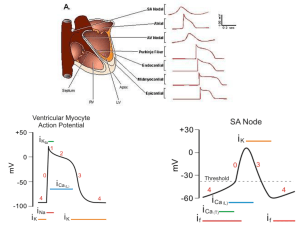
TESSUTO DEL MIOCARDIO
1. Masse atriali e ventricolari, costituite da tessuto
muscolare contrattile con proprieta’ elettriche distinte.
2. Tessuto di conduzione, costituito da tessuto muscolare
specializzato per la conduzione di potenziali d’azione.
3. Nodi seno-atriale e atrio-ventricolare costituiti da tessuto
muscollare specializzato per la generazione di potenziali
(potenziali segna-passo).
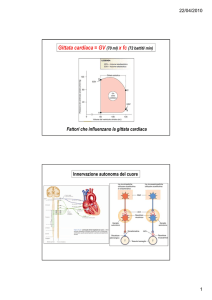
Innervazione
Sistema nervoso autonomo con funzione modulatoria
Masse atriali e ventricolari
Il sincizio atriale e
ventricolare sono
separati da tessuto
fibroso che interrompe la
comunicazione via
giunzioni GAP tra atrio e
ventricolo
2
11/29/2010
Masse atriali e ventricolari
Accoppiamento Eccitazione-Contrazione: CICR
Tubulo T
Contrazione
Rilasciamento
3
11/29/2010
TESSUTO DEL MIOCARDIO
1. Masse atriali e ventricolari, costituite da tessuto
muscolare contrattile con proprieta’ elettriche distinte.
2. Tessuto di conduzione, costituito da tessuto muscolare
specializzato per la conduzione di potenziali d’azione.
3. Nodi seno-atriale e atrio-ventricolare costituiti da tessuto
muscollare specializzato per la generazione di potenziali
(potenziali segna-passo).
Innervazione
Sistema nervoso autonomo con funzione modulatoria
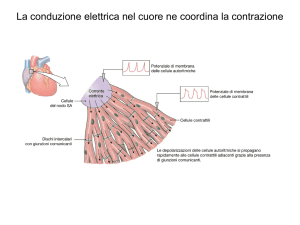
Il CUORE svolge il ruolo di POMPA grazie alla regolazione
temporale della contrazione degli atrii e dei ventricoli
Mediante un SISTEMA di CONDUZIONE dello stimolo
4
11/29/2010
L’onda di depolarizzazione
diffonde più rapidamente
dell’onda di contrazione
Il sincizio atriale e
ventricolare sono
separati da tessuto
fibroso che
interrompe la
comunicazione via
giunzioni GAP tra
atrio e ventricolo
Potenziali segna-passo
Ca +2 in
K + out
Ca +2 in
Na+ in
5
11/29/2010
Ciclo cardiaco
LEGGE DEL CUORE
di Frank Starling
La forza di contrazione del cuore aumenta
all’aumentare del riempimento delle camere
cardiache.
Perchè?
6
11/29/2010
Relazione tensione lunghezza
ambito
fisiologico
Gittata cardiaca= GV x fc
Fattori che influenzano la gittata cardiaca
7
11/29/2010
Modulazione della frequenza cardiaca da parte del
Sistema Nervoso Autonomo
Nervi cardiaci simpatici
Nervo vago
Decorrono nel nodo SA, AV, e
nel miocardio ventricolare
Decorrono principalmente
nel nodo SA e AV
Controllo ormonale:
Aumento di secrezione di adrenalina
dalla midollare del surrene
LA CONTRAZIONE DEL MIOCARDIO PUO’
ESSERE GRADUATA
La forza erogata dalla cellula muscolare cardiaca, a
differenza di quella scheletrica (tutto o nulla), dipende dalla
concentrazione di calcio intracellulare (CONTRATTILITA’).
Il calcio per la contrazione della cellula muscolare cardiaca
proviene sia dall’ambiente extracellulare che dal reticolo
sarcoplasmatico.
Le catecolamine adrenalina/epinefrina provenienti dalla
midollare del surrene e noradrenalina/norepinefrina dai
neuroni simpatici influenzano la quantità di calcio disponibile
per la contrazione, modulando la forza di contrazione del
miocardio.
8
11/29/2010
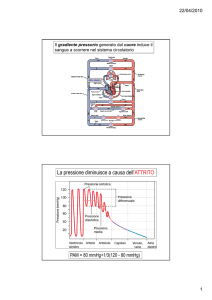
Il gradiente pressorio generato dal cuore induce il
sangue a scorrere nel sistema circolatorio
Atrio destro
La pressione diminuisce a causa dell’ATTRITO
PAM = 80 mmHg+1/3(120 - 80 mmHg)
9
11/29/2010
Concetti base di “dinamica dei fluidi”
Relazione tra pressione, volume, flusso e resistenza
Il gradiente pressorio per la circolazione sanguigna è
generato dalla pompa del cuore
Pressione di spinta: generata dai ventricoli
Il flusso è proporzionale al gradiente pressorio e
inversamente proporzionale alla Resistenza
Concetti base di “dinamica dei fluidi”
La pressione aumenta quando il volume del contenitore diminuisce:
sistole ventricolare genera pressione di spinta
Flusso è proporzionale al gradiente pressorio e non al valore assoluto
della pressione
Flusso è inversamente proporzionale alla resistenza (attrito)
Resistenza per un liquido che scorre in un tubo:
a) Lunghezza del tubo (L)
b) Raggio del tubo (r)
c) Viscosita’ del liquido ( )
Resistenza = ( 8L)/( x r4)
Legge di Poiseuille: Q (flusso) = P/R
Vasodilatazione: diminuisce la resistenza e aumenta i flusso
Vasocostrizione: aumenta la resistenza e diminusce il flusso
10
11/29/2010
Portata: Q = P/R (L/min oppure mL/min)
P
Resistenza=( 8L)/( x r4)
Velocita’ di Flusso = portata/area della sezione trasversa
Velocità di flusso
A portata costante (flusso di volume =
P/R )
la velocità di flusso è più elevata nei vasi a
diametro minore.
I capillari decorrono in parallelo;
ne consegue che si deve prendere in
considerazione l’area della sezione
trasversa totale e non il diametro del
singolo capillare.
11
11/29/2010
Modello funzionale del sistema cardiovascolare
(contribuiscono per circa il
60% della Resistenza totale)
Flusso sanguigno totale = gittata cardiaca (5L/min a riposo)
Vasi sanguigni
La contrazione del muscolo liscio dipende da ingresso di Calcio dal liquido extracellulare
12
11/29/2010
Ritorno elastico delle arterie
Arteriole
Adrenalina (dalla midollare del surrene, ormone) legata a recettori
rinforza l’attivita’ della noradrenalina (vasocostrizione), ma legata a recettori
2 induce vasodilatazione (solo nel muscolo liscio vasale delle arteriole del
cuore, fegato, e muscolo scheletrico)
13
11/29/2010
Distribuzione della gittata cardiaca
Composizione del sangue
Ematocrito
14
11/29/2010
Fattori principali che influenzano la PAM
•Volemia (volume ematico)
•Gittata cardiaca (GS X frequenza cardiaca)
•Resistenza (diametro delle arteriole)
•Distribuzione del sangue tra vasi arteriosi e venosi
Risposta barocettiva
15
11/29/2010
Controllo della pressione arteriosa
Pressione arteriosa è influenzata da variazioni di volemia (volume ematico)
Meccanismi omeostatici di compenso per piccole variazioni di volemia
(rapidi) e aggiustamenti renali (lenti)
Volemia
Pressione arteriosa
Compenso mediato dal
sistema cardiovascolare
Vasodilatazione
Compenso mediato dal
rene
Gittata cardiaca
Escrezione di liquido
Pressione arteriosa
Pressione arteriosa
Attività barocettiva
Neuroni sensoriali
Centro di controllo
cardiovascolare bulbare
Attività parasimpatica
Attività simpatica
Diminuisce rilascio NA
Vasodilatazione
Aumenta rilascio ACh
su R. muscarinici
Miocardio ventricolare
Nodo SA
Gittata cardiaca
Pressione arteriosa
16
11/29/2010
Controllo della pressione arteriosa
Pressione arteriosa è influenzata da variazioni della Resistenza
(calibro delle arteriole): R = 8L r4
Vasocostrizione aumenta la Resistenza
Noradrenalina su recettori : Riflessi barocettivi (attività simpatica)
sostanza P: neurotrasmettitore della risposta neurocettiva.
endotelina da endotelio vasale: mediatore paracrino
vasopressina (da ipofisi superiore: neurormone)
angiotensina II (dal plasma): ormone
Vasodilatazione riduce la Resistenza
Ossido nitrico (endotelio)
Bradichinina (da vari tessuti)
O2, CO2, H+, K+ (metabolismo cellulare)
Adrenalina (recettori 2)
Acetilcolina (attività parasimpatica)
Adenosina: rilasciata da cellule in ipossia
La Resistenza arteriolare è influenzata da meccanismi, quali:
Autoregolazione miogena: l’aumento della pressione pone sotto tensione
la muscolatura liscia delle pareti delle arteriole (entra calcio nelle cellule
muscolari lisce) che rispondono con una contrazione (vasocostrizione),
riducendo il flusso in quell’arteriola
Riflessi simpatici mediati dal SNC mantengono la PAM e regolano la
distribuzione del sangue per soddisfare necessità omeostatiche
(regolazione temperatura)
Controllo locale per direzionare il flusso secondo le richieste metaboliche
Controllo ormonale che agisce direttamente sulle arteriole e
modula il controllo riflesso del SNA
17