Disturbo Schizofrenico
Disturbo a eziologia sconosciuta con sintomi rilevanti dell’affettività, del pensiero e del
comportamento che compromettono significativamente il funzionamento della persona e il suo
adattamento sociale.
Lo stato di coscienza e le capacità intellettuali sono di solito mantenuti, anche se con il
passare del tempo possono comparire dei deficit cognitivi.
Storia del concetto
Il primo autore a riunire in un quadro unitario diverse sindromi precedentemente descritte
separatamente è stato E. Kraepelin alla fine del XIX° secolo.
Kraepelin utilizzò la definizione di Demenza Precoce per indicare varie sindromi (Ebefrenia,
Catatonia, Vesania Paranoide) che insorgevano precocemente e che portavano rapidamente a
deterioramento mentale.
Nel 1909 lo psichiatra svizzero E. Bleuler coniò il termine di Schizofrenia (dal greco
schizein=diviso e frenos=mente) che ha rapidamente sostituito quello di Demenza Precoce.
Nella concezione di Bleuler il decorso della malattia non era necessariamente demenziale.
Disturbo Schizofrenico
INCIDENZA: 15 nuovi casi/100.000 persone/anno
PREVALENZA: 0,5-1%
SEX RATIO: rapporto uomini:donne = 1:1
ETA’DI INSORGENZA: maschi: 15-25 anni; femmine: 28-32 anni
Cause
Anche se le cause esatte della schizofrenia non sono conosciute, sembra che diversi fattori
aumentino il rischio di ammalarsi. Questi fattori interagiscono l'un l'altro ed influenzano lo
sviluppo ed il decorso della schizofrenia; inoltre fattori diversi assumono importanza nei
diversi stadi dello sviluppo della persona.
EZIOLOGIA
Nessun singolo fattore eziologico può essere considerato la sola e vera causa della malattia
A)FATTORI
GENETICI (eredità poligenica)
BIOLOGICI:
•Ipotesi dopaminergica
•Ipotesi glutammatergica
•Ipotesi noradrenergica
•Ipotesi GABAergica
•Ipotesi serotoninergica
•Ipotesi cannabinoidergica
C) DISTURBO DEL NEUROSVILUPPO
D) TEORIA INFETTIVA
E) FATTORI PSICOSOCIALI E AMBIENTALI
B)FATTORI
Ereditarietà (fattori genetici)
I familiari delle persone affette da schizofrenia hanno un aumentato rischio rispetto alle
altre persone di sviluppare la malattia. Il rischio è progressivamente maggiore nei parenti che
sono geneticamente più simili alla persona con schizofrenia.
I parenti di pazienti schizofrenici hanno un rischio di sviluppare la malattia da 5 a 15 volte
superiore a quello della popolazione generale.
I figli di persone con schizofrenia hanno un aumento simile della prevalenza della malattia sia
che vengano cresciuti dai loro genitori biologici che da quelli adottivi. Allo stesso modo, la
storia familiare delle persone affette da schizofrenia cresciute dai genitori adottivi rivela un
aumento della prevalenza della malattia fra i loro genitori biologici, ma non fra i genitori
adottivi
Modello multifattoriale a soglia: uno o più geni possono conferire una predisposizione alla
malattia, con la suscettibilità genetica influenzata da fattori fisici o sociofamiliari. I fattori
ambientali pertanto possono facilitare l’espressione della malattia o esercitare un’influenza
protettiva.
Rischio di ammalarsi di schizofrenia
Alterazioni neurochimiche coinvolte nella schizofrenia
►Iperattività dopaminergica
►Acido glutammico
►5-HT2
►GABA
L'ipotesi del neurosviluppo
Recentemente si ritiene che la schizofrenia possa essere una patologia legata allo sviluppo
neurologico. Secondo questi dati, le persone con schizofrenia possono aver sofferto di alcune
forme di alterato sviluppo durante il periodo gestazionale, in particolare durante il secondo
trimestre.
Per una varietà di motivi neurobiologici, la malattia si manifesterebbe solo durante
l'adolescenza, quando alcuni sistemi neuronali, che maturano molto tempo dopo la nascita,
diventano incapaci di rapportarsi con i vari tipi di stress psicosociali e le vicissitudini della
vita.
In particolare, si è visto che le complicanze della gravidanza e del parto aumentano il rischio
di sviluppare la schizofrenia di due o tre volte, probabilmente a causa del danno a carico del
cervello in via di sviluppo
L'ipossia perinatale (privazione di ossigeno al feto), che è presente in circa il 20%-30% delle
persone affette da schizofrenia paragonato al 5%-10% della popolazione generale, sembra
essere un fattore importante.
Il rischio di danno cerebrale intrauterino è aumentato se la donna contrae una malattia virale.
E' stato visto che il maggior numero di persone schizofreniche sono nate nel tardo inverno o
in primavera piuttosto che in altri periodi dell'anno e che la proporzione delle persone con
schizofrenia nate in questo periodo aumenta dopo le epidemie virali come influenza, morbillo e
varicella. Comunque, le infezioni virali della madre influiscono solo in minima parte
nell'aumentare il rischio di schizofrenia
Anomalie strutturali del cervello
In alcuni pazienti con schizofrenia sono state individuate modificazioni strutturali del
cervello. Tali cambiamenti nella struttura e nella funzione del cervello sono state trovati sia
con tecniche diagnostiche per immagini (TAC, RMN, SPECT, PET), sia analizzando il tessuto
cerebrale dopo la morte
Queste anomalie sono rappresentate principalmente da asimmetrie del cervello e del sistema
ventricolare dei lobi frontali e dell'emisfero sinistro.
Fattori Psicosociali
►Personalità premorbosa
►Life Events
►Emozioni Espresse (EE)
►Tensione nel lavoro o negli studi
►Ridotto supporto sociale
Conclusioni Cause
I fattori genetici, le complicanze della gravidanza e del parto possono giocare un ruolo
importante nella formazione della predisposizione nel neonato a sviluppare la malattia. Il
periodo d'insorgenza della malattia dipende poi da quanto la persona è vulnerabile ed a quali
stress è sottoposta. La malattia può essere precipitata da stress che possono essere di
natura biologica (es. abuso di allucinogeni) o sociale (es. perdita di un parente). Questi ed altri
fattori possono anche interferire sul decorso e l'esito della malattia.
Psicopatologia
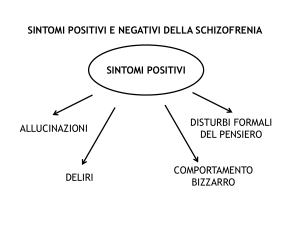
La schizofrenia si manifesta con due diverse e complesse categorie di sintomi:
►SINTOMI POSITIVI
►SINTOMI NEGATIVI.
Schizofrenia a sintomi positivi
►Deliri
►Allucinazioni
►Disturbi del pensiero
►Comportamento bizzarro
Deliri
I deliri sono false credenze delle quali la persona è fermamente convinta nonostante
l'assenza di concrete evidenze. Tali false credenze devono essere distinte dalle credenze
culturali proprie di interi gruppi o società. Le persone con deliri possono credere di essere
perseguitate, avere poteri particolari o possedere talenti speciali, oppure credere che i loro
pensieri e le loro azioni siano controllati da forze esterne. I deliri possono essere fantastici o
bizzarri (es. essere capace di controllare il clima, essere in comunicazione con gli alieni). Le
persone con queste false credenze possono temere che sia fatto loro del male o agire in modo
strano
proprio
a
causa
di
queste
false
credenze.
Allucinazioni
Le allucinazioni sono delle percezioni sensoriali senza stimolo. Le allucinazioni più comuni sono
di tipo uditivo e la persona sente delle voci immaginarie. Alcune volte gli schizofrenici
intrattengono delle vere e proprie conversazioni con queste voci che danno dei comandi o
fanno dei commenti sulle caratteristiche e sulle azioni della persona affetta da schizofrenia.
Allucinazioni meno comuni sono quelle in cui la persona vede, gusta, odora e tocca cose che
sono molto reali per il malato, ma che di fatto non esistono. La persona può percepire i colori e
le forme in maniera distorta e sentire che possiedono un significato personale.
I disturbi del pensiero
Le persone con disturbi del pensiero presentano un pensiero confuso che è reso evidente da
ciò che dicono e da come lo dicono. Il discorso della persona può essere difficile da seguire
perché salta da un argomento all'altro con pochissimo o senza senso logico. Ci possono essere
interruzioni del pensiero (blocchi del pensiero). La sintassi può essere bizzarra e sembra aver
senso solo per chi parla. In alcuni casi, le persone pensano che i loro pensieri siano trasmessi,
rubati, controllati o influenzati da agenti esterni (alieni, demoni). Questi fenomeni vengono
riportati come eco, trasmissione, inserimento o furto del pensiero. Nei casi gravi, il discorso
può essere così strano e senza significato che è praticamente impossibile da capire.
Comportamento bizzarro
Alcune persone affette da schizofrenia si comportano in modo strano o trasgrediscono le
regole sociali (ad es. si spogliano in pubblico). Possono fare gesti strani, espressioni facciali
incongrue, smorfie o assumere strane posizioni con il corpo senza apparente motivo.
Sintomi positivi
I sintomi positivi rendono molto difficile il funzionamento sociale e spesso proprio questi
sintomi sono la causa del ricovero. Le persone con schizofrenia possono parlare o agire in
modo strano e bizzarro suscitando negli altri paura ed evitamento, perpetuando così lo stigma
associato
a
questo
disturbo.
La gente associa alla "pazzia" un'alterata percezione della realtà, deliri, allucinazioni, disturbi
comportamentali. Il comportamento strano delle persone che soffrono di schizofrenia
accentua la paura che queste persone possano perdere il controllo.
Schizofrenia a sintomi negativi
►Appiattimento emotivo
►Perdita di slancio vitale
►Ritiro sociale
►Povertà del pensiero
Appiattimento emotivo
Le persone che soffrono di schizofrenia sembrano spesso essere emotivamente piatte e non
rispondere agli eventi che accadono attorno a loro. Non sono in grado di mostrare le emozioni
cambiando l'espressione del viso, il tono della voce o con i gesti.
Queste persone possono non avere nessuna reazione ad eventi tristi o felici oppure possono
reagire in maniera non appropriata. La persona può sembrare senza obiettivi, indecisa, invasiva
e spesso impulsiva. Spesso l'intera personalità della persona con schizofrenia sembra
cambiare.
Perdita di slancio vitale
La schizofrenia può ridurre le motivazioni della persona con una diminuzione della capacità
lavorativa e della partecipazione alle attività ricreative. Queste persone sembrano essere
disinteressate alle attività quotidiane come lavare e cucinare, e nei casi estremi, non curano
più l'igiene personale e l'alimentazione.
L'indecisione, il negativismo e la passività possono essere mescolati ad impulsività improvvisa.
Nei casi estremi la persona può diventare agitata, stuporosa o ritirata senza motivo
apparente.
Ritiro sociale
Gli schizofrenici hanno difficoltà a fare e mantenere delle amicizie o conoscenze; possono
avere poche relazioni intime. I rapporti con gli altri possono essere brevi e superficiali. Nei
casi estremi la persona può evitare in maniera attiva tutti i rapporti sociali.
Povertà del pensiero
Alcuni schizofrenici hanno una notevole diminuzione della qualità e quantità del pensiero. Di
rado parlano spontaneamente e rispondono alle domande in maniera breve e senza fornire
dettagli. Nei casi estremi il discorso dello schizofrenico è limitato a frasi brevi come "si",
"no" e "non so".
Altre volte gli schizofrenici parlano liberamente, ma il loro discorso, anche se comprensibile,
non ha nessun contenuto. Possono rispondere alle domande girandoci intorno senza mai
giungere al punto. Il discorso può presentare lassità dei nessi associativi, blocchi e
deragliamento del pensiero.
Sintomi negativi
I sintomi negativi della schizofrenia sono spesso interpretati dagli altri come un segno di
pigrizia o come un comportamento rivolto ad infastidire gli altri, piuttosto che come una parte
della malattia. Alcune di queste false credenze alimentano ampiamente l'immagine negativa e
la
stigmatizzazione
associata
alla
schizofrenia.
Decorso della schizofrenia
Il disturbo generalmente ha: una fase prodromica; una fase acuta; una fase cronica; una fase
residua in cui può essere in remissione. Nel decorso della schizofrenia sono presenti
esacerbazioni e remissioni.
DECORSO
1)FASE PRODROMICA:
può durare da alcuni giorni ad alcuni mesi, talvolta segue eventi stressanti precipitanti.
Lento cambiamento del soggetto in senso negativo rispetto al funzionamento sociale, al
rendimento scolastico o lavorativo, alla cura di sé. La persona diventa apatica, isolata,
anergica, spesso manifesta anomalie comportamentali.
2)FASE ACUTA:
i sintomi positivi e negativi diventano chiari e sono spesso ingestibili senza una adeguata
terapia farmacologica.
3)FASE CRONICA:
i sintomi positivi risultano attenuati mentre permangono i sintomi negativi residui. Si
manifestano esacerbazioni acute sovrapposte.
4)SCHIZOFRENIA RESIDUA:
permangono stabilmente sintomi negativi e deficitari; spesso in questa fase la terapia
farmacologica diviene poco utile.
Esiti
►Guarigione completa (15-20%)
►Guarigione sociale (40-60%)
►Grave cronicizzazione (15-20%)
Il trattamento della schizofrenia
Trattamento della schizofrenia nei CSM
►Il CSM è il contesto organizzativo che possiede le strutture e funzioni necessarie per la
gestione dei pazienti con schizofrenia.
►La funzione dei reparti ospedalieri è limitata al trattamento degli scompensi acuti.
Trattamento integrato
1Case management.
Integrazione, emergenze, collegamenti.
2Trattamento farmacologico.
Sintomi psicotici positivi e (negativi).
2Psicoterapia.
Gestione deficit e stressors, compliance, supporto.
3Riabilitazione.
Competenze sociali, autonomia.
4Informazione e family work.
Relazioni familiari.
5Assistenza economica e sociale.
Problematiche economiche abitative, etc.
L’equipe multiprofessionale nel trattamento integrato
1Case management.
Medico o infermiere.
2Trattamento farmacologico.
Medico.
2Psicoterapia.
Medico o psicologo.
3Riabilitazione.
Educatore/Infermiere
4Informazione e family work.
Operatore formato.
5Assistenza economica e sociale.
Assistente sociale.
Case management
►Base essenziale del trattamento su cui ‘poggiano’ gli interventi specifici.
►Un operatore (medico o non medico) si assume la responsabilità del caso e formula un
progetto terapeutico.
►Il progetto terapeutico integra i bisogni ed i problemi bio-psico-sociali.
►Altre figure professionali, interne ed esterne al DSM, sono chiamate in causa in base al
progetto terapeutico.
►Prospettiva a lungo termine.
Trattamenti Farmacologici
Farmaci antipsicotici
I farmaci utilizzati attualmente per trattare la schizofrenia vengono divisi in due gruppi:
►Antipsicotici standard (prima chiamati neurolettici)
►Nuovi antipsicotici (chiamati anche di seconda generazione o antipsicotici "atipici")
Farmaci Neurolettici
Alleviano i sintomi della schizofrenia
Controllano prevalentemente i sintomi positivi
(effetto allucinolitico, deliriolitico )
Aiutano a prevenire le recidive
Il 30% dei pazienti risponde scarsamente
Hanno un notevole carico di effetti collaterali
Non guariscono la malattia
Uso dei neurolettici
•Sindromi schizofreniche:
-episodi acuti
-forme croniche
•Sindromi schizoaffettive
•Fase maniacale delle sindromi bipolari
•Psicosi organiche
•Psicosi associate all’invecchiamento (m. di Alzheimer)
•Sindrome di Gilles de la Tourette
•Neuroleptoanalgesia
•Emesi, nausea, disturbi motilità tratto gastrointestinale
Neurolettici
►Somministrazione per os
►Somministrazione IM e EV
►Somministrazione long-acting
►Blocco dei recettori dopaminergici post sinaptici
►Scarsa selettività (effetti collaterali)
Effetti collaterali dei neurolettici tipici
SINDROME PARKINSONIANA
►Caratterizzata da rigidità muscolare, rallentamento (acinesia, amimia), tremore.
►Frequenza maggiore nei pz. anziani.
CRISI DISTONICHE ACUTE o NEURODISLETTICHE
►Si manifestano talvolta poche ore dopo la prima somministrazione del farmaco, più
frequentemente entro i primi 2-3 giorni.
►Caratterizzate da spasmi dei muscoli del collo, delle estremità e da crisi oculogire.
►Frequenza maggiore nei pz. giovani.
ACATISIA
►Esperienza soggettiva di instabilità motoria caratterizzata frequentemente da forte
ansietà. I pz.colpiti sono a proprio agio solo in movimento e diventano talvolta insonni. Talvolta
interpretata come conseguenza dell’ansia e dell’agitazione psicomotoria.
DISCINESIA TARDIVA
►Si manifesta dopo almeno 2 anni di trattamento cronico; incidenza variabile dal 10% al 40%;
più frequente nei pazienti anziani. Può evidenziarsi quando il farmaco viene sospeso o quando il
dosaggio è troppo alto. Quadro clinico: movimenti involontari di tipo ipercinetico, spesso
localizzati alla regione orale; anche testa, tronco e gambe possono essere interessati.
SINDROME IPERTERMICA MALIGNA DA ANTIPSICOTICI
►Potenzialmente letale, mortalità intorno al 10%, incidenza 0,1%.
►Evolve in 24-96 ore, con rigidità che precede di molte ore la febbre (fino a 41°C) e la
disregolazione neurovegetativa, caratterizzata da tachicardia, ipertensione arteriosa,
tachipneae sudorazione. Livelli fluttuanti di coscienza con agitazione e/o stupore.
Antipsicotici (neurolettici) atipici
►Considerati ATIPICI perché causano pochi o nessun effetto extrapiramidale. Presentano
maggiore efficacia nel trattamento dei sintomi negativi della schizofrenia.
►Affinità relativamente bassa per recettori D2
►Blocco recettori 5-HT2A • Affinità relativamente bassa per recettori D2 • Blocco
recettori 5-HT2A
Altri Farmaci usati nella schizofrenia
►Antidepressivi
►Anticolinergici
►Ansiolitici
►Stabilizzatori dell’umore
Interazione tra farmaci e terapie psicosociali nella schizofrenia
►I trattamenti psicologici e riabilitativi risultano maggiormente efficaci quando applicati a
pazienti relativamente stabili sotto il profilo sintomatologico, mentre risultano scarsamente
efficaci nei casi di acuzie psicotiche.
►Interventi psicosociali molto attivi, in assenza di trattamento farmacologico, possono avere
risultati controproducenti.
Psicoterapia
►Sviluppare consapevolezza e comprensione del proprio stato soggettivo e acquisire
competenze per facilitare la gestione delle relazioni e delle emozioni.
Riabilitazione
►Social skills training per il miglioramento delle competenze sociali e della autonomia.
►Lavoro di gruppo e/o individuale.
►Inserimento lavorativo, in collaborazione con altre agenzie sociali.
►Nei casi con importante deterioramento, la riabilitazione è limitata ad interventi di
socializzazione.
Informazione
►Informazione al paziente ed alla famiglia.
►Gruppi di psychoeducation.
►Informazioni fondamentali:
Comportamenti dovuti alla volontà o alla malattia.
Livelli di impegno consentiti al paziente in ciascuna fase.
Basi biologiche, necessità e obiettivi dei farmaci.
Effetti collaterali.
Prodromi dell’episodio psicotico acuto.
Family work
►Riconoscimento del ruolo della famiglia.
►Riconoscimento del carico familiare (limitazione delle attività lavorative e sociali, stigma
sociale, danno economico diretto ed indiretto, preoccupazioni).
►Gruppi di psicoeducazione con più famiglie.
►Interventi sul conflitto nei nuclei familiari (skill training).
►Rapporti con le associazioni di familiari.
Assistenza sociale
►Risoluzione di una serie di bisogni concreti, urgenti o di lunga durata:
Residenza.
Alimentazione cura di se.
Problemi economici.
Relazioni e conflitti con terzi.
Il trattamento della schizofrenia
►Farmaci per alleviare i sintomi e prevenire le ricadute
►Interventi educativi e psicosociali per aiutare i pazienti e le loro famiglie a risolvere i
problemi, confrontarsi con gli stress, rapportarsi con la malattia e le sue complicanze ed
aiutare a prevenire le ricadute.
►Riabilitazione sociale per aiutare i pazienti a reintegrarsi nella comunità e riguadagnare le
capacità interattive ed occupazionali
Gestione della schizofrenia
►Stabilire e mantenere una alleanza terapeutica
►Monitorare la condizione clinica del paziente
►Informare riguardo la schizofrenia ed i suoi trattamenti
►Determinare le necessità di trattamento farmacologico ed altri trattamenti specifici e
formulare un piano globale di trattamento
►Favorire la adesione del paziente al piano di trattamento
►Aumentare la consapevolezza e l’adattamento ai problemi psicosociali causati dalla malattia
►Promuovere il riconoscimento precoce di nuovi episodi acuti e dei fattori che possono
precipitare o perpetuare gli episodi psicotici
►Intervenire per alleviare il distress familiare e migliorare il funzionamento familiare
►Facilitare l’accesso ai servizi e coordinare l’intervento con altri servizi medici e sociali
Riconoscimento e trattamento precoce Sanità
►Sensibilizzazione dei MMG
►Collaborazione con consultori
►Protocolli di screening precoce
Società
►Scuole
►Centri di aggregazione giovanile
►Famiglie
I pregiudizi sui disturbi mentali
►La popolazione in generale, così come i professionisti della salute, tendono a mantenere
un'immagine stereotipata delle persone con schizofrenia
False credenze
►Nessuno guarisce dalla schizofrenia.
►La schizofrenia non è un disturbo curabile.
►Le persone con schizofrenia sono normalmente violente e pericolose.
►Le persone con schizofrenia possono contagiare gli altri con la loro pazzia.
►Le persone con schizofrenia sono pigre e inaffidabili.
►La schizofrenia è il risultato di una deliberata mancanza di volontà e di carattere ("la
persona potrebbe darsi una mossa se volesse").
►Tutto quello che dicono le persone con schizofrenia è senza senso.
►Le persone con schizofrenia non possono riferire in modo affidabile gli effetti del
trattamento o altre cose che accadono loro.
►Le persone con schizofrenia sono completamente incapaci di prendere decisioni razionali
riguardo la loro vita (per es. dove vivere).
►Le persone con schizofrenia sono imprevedibili.
►Le persone con schizofrenia non possono lavorare.
►Le persone con schizofrenia si aggravano progressivamente.
►La schizofrenia è colpa dei genitori.
Ridurre lo stigma e la discriminazione
►1) modificare gli atteggiamenti della popolazione attraverso programmi educativi
►2) modificare le politiche e le leggi per ridurre la discriminazione e aumentare la protezione
legale per coloro che soffrono di malattie mentali
►Aumentare l'utilizzo di strategie di trattamento che controllano i sintomi minimizzando gli
effetti collaterali
►Programmare attività educative per la comunità mirate al cambiamento degli atteggiamenti.
· Inserire programmi educativi contro lo stigma nella formazione degli insegnanti e degli
operatori sanitari.
►Stimolare interventi psicoeducativi dei pazienti e dei familiari sui modi di convivere con la
malattia.
►Coinvolgere i pazienti e i familiari nel riconoscere le pratiche di discriminazione.
►Aumentare lo sviluppo di farmaci che migliorano la qualità della vita e riducono al minimo gli
effetti collaterali stigmatizzanti.