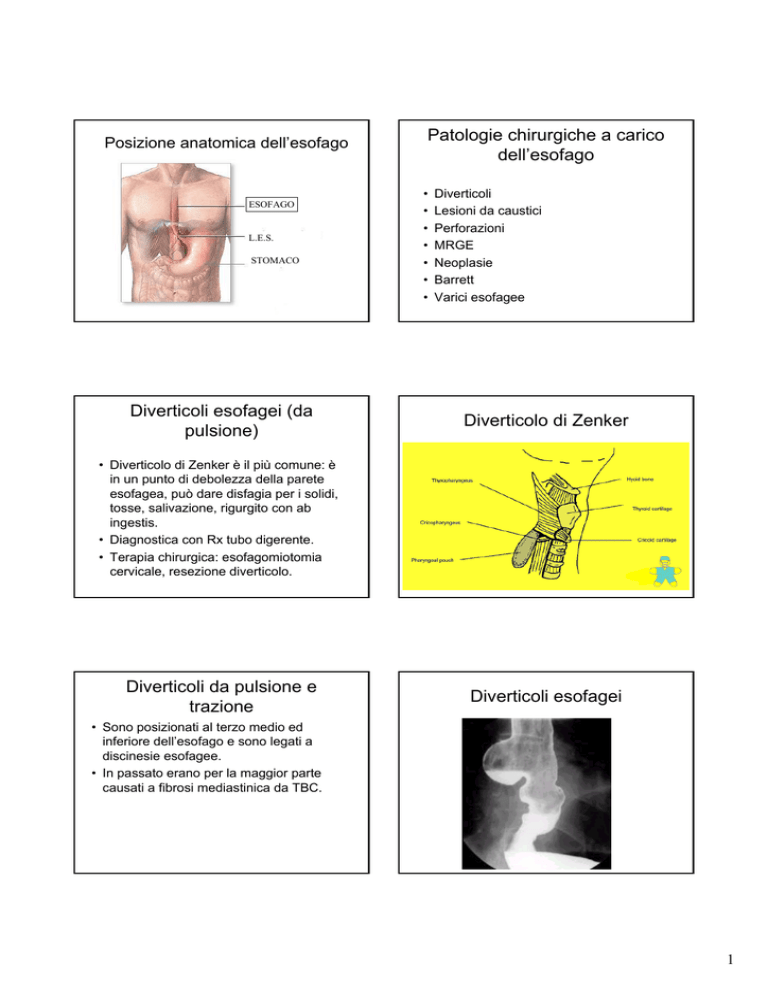
Posizione anatomica dell’esofago
ESOFAGO
L.E.S.
STOMACO
Diverticoli esofagei (da
pulsione)
Patologie chirurgiche a carico
dell’esofago
•
•
•
•
•
•
•
Diverticoli
Lesioni da caustici
Perforazioni
MRGE
Neoplasie
Barrett
Varici esofagee
Diverticolo di Zenker
• Diverticolo di Zenker è il più comune: è
in un punto di debolezza della parete
esofagea, può dare disfagia per i solidi,
tosse, salivazione, rigurgito con ab
ingestis.
• Diagnostica con Rx tubo digerente.
• Terapia chirurgica: esofagomiotomia
cervicale, resezione diverticolo.
Diverticoli da pulsione e
trazione
Diverticoli esofagei
• Sono posizionati al terzo medio ed
inferiore dell’esofago e sono legati a
discinesie esofagee.
• In passato erano per la maggior parte
causati a fibrosi mediastinica da TBC.
1
Lesioni da caustici
• Superficiali:edema mucosa, eritema,
piccole ulcere isolate.
• Profonde: possono dare stenosi
cicatriziale(a3-8settimane) o
perforazione che richiede intervento in
urgenza con esofagostomia cervicale
e/o esofagogastrectomia.
Trattamento perforazioni
• Spesso trattamento
chirurgico(soprattutto se segni di
contaminazione/sepsi)
• sutura della lacerazione, rinforzo della
struttura con tessuto vitale(muscolo),
DRENAGGIO spazio mediastinicopleurico, NPT, eventuale esclusione
transito
• A volte drenaggio intraesofageo o
Perforazioni
• 60% iatrogene; 20%traumi;
15%spontanee.
• Sintomi:dolore, enfisema sottocutaneo,
tachipnea, PNX, shock.
• Diagnosi spesso con Rx torace
(pneumomediastino, slargamento
mediastinico)
• Prognosi peggiore per perforazioni
spontanee ed in sede toracica e/o
DIAGNOSI TARDIVA (>72h).
Reflusso gastroesofageo
(MRGE)
• Reflusso di materiale contenuto nello
stomaco (acido) nell’esofago.
• Dovuto a incontinenza dello sfintere
esofageo inferiore.
• Legato alla presenza di ernia jatale.
Sfintere esofageo inferiore
• Zona di alta pressione posta al
passaggio tra esofago e stomaco.
• Diversi fattori contribuiscono alla sua
realizzazione: muscolatura esofagea e
pilastri diaframmatici.
2
Sintomi - MRGE
• Lunga storia di pirosi in epigastrio e
retrosternale.
• Storia di rigurgito di materiale digerito.
• Sintomi extraesofagei come tosse o asma.
MRGE - Diagnosi
• Endoscopia: valuta grado di danno alla
mucosa, validità del LES, assenza di
altre patologie.
• Manometria: grado di incontinenza.
• PH metria: numero di episodi di reflusso
di materiale acido.
• Esofagogramma: valuta il reflusso di
bario nell’esofago.
MRGE - Terapia
• T.Medica: inibitori di pompa (omeprazolo),
anti H2 (ranitidina), antiacidi.
• T.Chirurgica:
– in caso di fallimento della TM
– Fundoplicatio VLS: Si fissa il fondo dello
stomaco “a cravatta” attorno all’esofago.
Chiusura con punti di eventuale ernia jatale.
3
Neoplasie
Neoplasia esofago
(endoscopia)
• Adenocarcinomi e squamocelluli
• Mortalità elevata
• spesso da degenerazione di esofago di
Barrett
• sintomo principale è disfagia
• diagnosi tramite EGDS(più affidabile) o
pasto baritato.
Trattamento
Protesi endoscopiche
• Radio-chemio terapia e/o resezione (a
seconda di tipo istologico e stadio)
• Spesso palliazione con protesi(se non
curabile)
• Possibilità: resezione esofagea
transtoracica (con toracotomia sx e
laparotomia) oppure resezione
transiatale (laparotomia + cervicotomia).
Chirurgia (prosegue..)
Tubulizzazione Gastrica
• Tubulizzazione stomaco ed esofagogastrostomia. Viene posizionato sempre
drenaggio pleurico e SNG.
• A volte possibile trasposizione colon.
4
Trasposizione del colon
Esofago di Barrett
Cellule squamose dell’esofago,
stimolate continuamente da
reflusso acido subiscono
metaplasia (spesso di tipo
intestinale). La displasia severa
dell’epitelio colonnare è
carcinoma in situ dell’esofago.
Necessario quindi eseguire
esofagectomia su segmento
colpito da displasia-carcinoma.
Esofago di Barrett
Varici esofagee
• Si possono manifestare in caso di
ipertensione portale (quasi sempre
paziente cirrotico) per ipertrofizzazione di
circoli collaterali esofagei.
• Spesso causa di morte in pazienti cirrotici
Terapie
• Sclerosi endoscopica
• legatura endoscopica
• Sonda di Blackmore per controllo
emorragia in acuto.
• Trasfusioni
• Plasma (pz con frequenti problemi di
coagulazione)
5
Terapia Varici
Balckmore-Sengstaken Tube
La mucosa
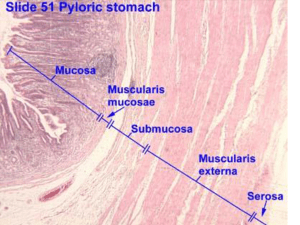
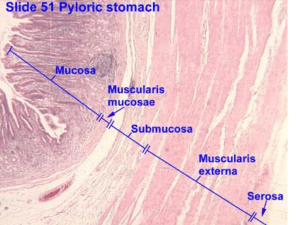
Lo stomaco
• Strato semplice di cellule epiteliali cilindriche (mucipare)
• Aspetto rugoso (pliche longitudinali). Scompare con la
distensione.
• A riposo la cavità gastrica è virtuale.
• Strati della parete gastrica:
• Mucoso
• Sottomucoso
• Muscolare
• Sieroso (peritoneo)
La vascolarizzazione
• Molto ricca e ampiamente anastomizzata (intra ed
extramurale).
Flusso ematico
• Estremamente abbondante (doppio del muscolo).
• Controllato dalla innervazione vagale
• Fondamentale per protezione della mucosa e riparazione
tissutale (ulcere).
• Fondamentale per interventi di resezione gastrica:
• Legatura arterie e anastomosi
• Le vene scaricano nella v. porta, splenica e mesenterica
superiore.
6
L’innervazione
I vasi linfatici
• Parasimpatica : nervi vaghi (destro e sinistro)
• Produzione di ioni H+ (acido)
• Distribuzione e abbondanza simile alla rete vascolare.
• Controllo flusso ematico
• Anastomosi intra ed extramurali:
• metastatizzazione neoplastica ai linfonodi regionali
• diffusione neoplasie linfatiche (linfoma)
• Simpatica: fibre paragangliali dei nervi spinali
Le secrezioni gastriche
• Acido (ioni H+): basso pH
• Gastrica
• Senso di fame (nn. vaghi)
• Duodenale
• Cibo nel lume
• Pepsinogeno
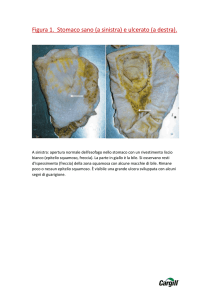
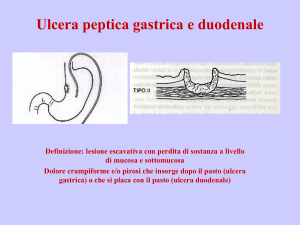
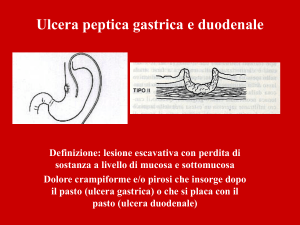
Ulcera peptica
• Simile eziopatogenesi: riduzione delle difese di mucosa (muco e
pepsina (enzima per digestione proteine).
• Bicarbonati
• Muco: film o gel di protezione
• Fattore intrinseco: assorbimento B12
• gastrectomia totale
bicarbonati)
• Incidenza: 1-3 ogni 1000 abitanti
•M>F
• 4° - 6° decade
anemia perniciosa (macrocitica)
Ulcera peptica: patogenesi
Helicobacter pylori
• Helicobacter pylori (HP)
• Farmaci anti-infiammatori non steroidei (FANS)
• Ipersecrezione acida
• Pepsina
• Fumo
• Cibo (caffè, alcool, caldo, spezziato, affumicato)
• Digiuno prolungato
7
Ulcera peptica: clinica
Ulcera peptica: clinica
• 20-25% asintomatica
• Dispepsia, sazietà (calo ponderale)
• Dolore urente epigastrico – ipocondrio dx
• > con assunzione di cibo (stomaco)
• < con assunzione di cibo (duodeno)
• Nausea, vomito
• Gonfiore addominale
• Anemizzazione cronica
Ulcera peptica: diagnosi
• Emorragia (15-20%)
• Ematemesi, vomito caffeano (stomaco)
• Melena (duodeno)
• Perforazione libera (5-10%)
• Peritonite chimica (dolore a pugnalata epigastrico)
• Perforazione coperta (pancreas, fegato, retroperitoneo)
• Vomito alimentare e/o biliare
• Stenosi cicatriziale
Ulcera peptica: trattamento medico
• Esofago-gastro-duodenoscopia (EGDS)
• Biopsia: ricerca HP e CTM (stomaco). 10% ulcere
sono neoplastiche.
• Eradicazione HP (claritromicina+metronidazolo+omeprazolo)
• Alimentazione corretta
• No fumo
• Inibitori recettori H2 (< acidità): raniditina
• Anti-acidi: sali di allumino o magnesio
• Emocromo
• Inibitori pompa protonica (H+-K+ ATPasi): omeparzolo
• Breath-test: urea espirata (HP produce ureasi)
• Protettori di barriera: sulcralfato
• Rx pasto opaco (???).
Ulcera peptica: trattamento chirurgico
• Indicato solo nel 5-10% dei pazienti
Ulcera peptica: trattamento chirurgico
• Vagotomia superselettiva (mancata risposta ter. medica)
• Mancata risposta al trattamento medico
• Complicanze ulcera:
• Emorragia
• Perforazione
• Stenosi
8
Ulcera peptica: trattamento chirurgico
Ulcera peptica: Classificazione
endoscopica (FORREST)
• Emorragia (95% trattamento endoscopico):
• elettrocoaugulazione
• F1: ulcera attivamente sanguinante
• ponfi di adrenalina
• F2a: ulcera con vaso visibile
o atossisclerolo
• clips metalliche
• Chirurgia:
• sutura diretta del vaso (previa sezione dell’organo)
• vagotomia
• F2b: ulcera con coaugulo adeso
• F2c: ulcera con base pigmentata (recente
sanguinamento)
• F3: ulcera con base detersa (fibrina) senza
segni di sanguinamento recente.
• antrectomia
Ulcera peptica: trattamento chirurgico
Ulcera peptica: trattamento chirurgico
• Perforazione:
• dolore epigastrico a pugnalata
• peritonismo
• Rx addome: falce d’aria
(sottodiaframmatica)
• vagotomia
• sutura diretta
• Stenosi:
• vomito
• disfagia
• Rx pasto opaco
• dilatazione endoscopica
• by-pass (gastroenteroanastomosi)
Gastrite-ulcera da stress:
Gastrite-ulcera da stress
patogenesi-trattamento
• Ustioni
• Shock
• Aumentata produzione di H+
• Traumi
• Ipoperfusione e ipossia splancnica
• Sepsi
• Raniditina – Omeprazolo – Sucralfato
• Insufficienza d’organo (respiratoria, cardiaca, renale, ecc)
• EGDS
• Interventi di chirurgia maggiore (soggetti a rischio)
9
Neoplasie gastriche: fattori di
Neoplasie gastriche
• Una delle poche neoplasia con incidenza in riduzione
• 95% adenocarcinoma
• sottotipo intestinale (corpo e antro) (meno agressivo)
• sottotipo diffuso (fondo e cardias)
rischio
• Dieta (sale, cibi affumicati – conservati, < frutta e verdura)
• Fumo
• HP
• Gastrite cronica
•M:F=2:1
Classificazione
Neoplasie gastriche: patogenesi
Neoplasie gastriche: stadiazione
Neoplasie gastriche: clinica
• Fase precoce: paucisintomatico (peso postprandiale, sazietà
precoce, eruttazioni, o simil-ulcera)
• Fase avanzata:
• calo ponderale (disfagia, anoressia, sazietà)
• dolore epigastrico
• nausea, vomito
• melena
• Fase tardiva:
• vomito incoercibile
° massa ovarica
(Krukenberg)
• ematemesi
° linfoadenopatia sovraclav.
• perforazione
10
Neoplasie gastriche: diagnosi
• EGDS: biopsie (almeno 5)
• TAC o ecografia (metastasi linfonodali e a distanza)
Neoplasie gastriche: trattamento
• Resezione chirurgica
• totale
• Rx pasto opaco (???)
• subtotale
• Marcatori tumorali serici (CEA, CA 19-9) ???
• linfoadenectomia
• Laparoscopia (carcinosi peritoneale)
• splenectomia (???)
• Chemioterapia (???)
• dati promettenti su CT neoadiuvante
Neoplasie gastriche: trattamento
Neoplasie gastriche: trattamento
Gastrectomia subtotale sec. Roux
Neoplasie gastriche: trattamento
palliativo
Neoplasie gastriche: prognosi
• By-pass (gastroenteroanastomosi)
• Resezioni (anche non radicali)
• Protesi endoscopiche
• Controllo emorragia (laser, coaugulazione, ecc.)
11
Neoplasie gastriche
Neoplasie gastriche
• LINFOMI:
• 1-5%
• difficile diagnosi endoscopica perché crescono
nella sottomucosa
• EGDS (biopsie profonde), ecoendoscopia,
TAC
• è spesso una malattia d’organo (no midollo o
linfonodi)
• TUMORI MESENCHIMALI O STROMALI (GIST):
• Sarcomi (tessuto muscolare liscio)
• TAC o ecoendoscopia per diagnosi (= linfomi)
• Malignità molto variabile
• non-Hodgkin a cellule B
• attualmente il trattamento preferito è CT
Neoplasie gastriche
• TUMORI BENIGNI:
• Molto rari
• Polipi:
• iperplastici (gastrite cronica)
• adenomatosi (cellule ghiandolari)
• focolaio di adenocarcinoma nel 30% dei
casi)
• trattamento endoscopico o chirurgico
(diametro).
12