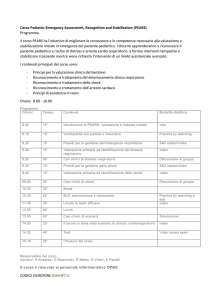
"Pediatria: insufficienza
respiratoria e stabilizzazione del
malato critico a livello territoriale.
Lo shock in pediatria”
Dott. Maurizio Magnani
IL BAMBINO IN URGENZA
Elementi che possono essere determinanti nella
gestione :
Una appropriata formazione nella valutazione e trattamento
iniziale delle malattie e traumi pediatrici.
Un equipaggiamento standardizzato e appropriato per le cure
ai bambini
Un sistema di allarme efficiente e un trasporto sicuro,
coordinato e indirizzato verso i reparti di cura più
appropriati
Protocolli pediatrici uniformi sia di tipo assistenziale che di
tipo operativo
IL BAMBINO IN URGENZA
Il riconoscimento del bambino
seriamente ammalato o con il rischio di
evolvere in una condizione critica
rappresenta uno degli aspetti più difficili
della pediatria d’urgenza
Il lattante ed il bambino sono diversi
dall’adulto
Anatomia
Fisiologia
Rapidità evoluzione
quadri clinici
Lattante:
<1 anno,
<10 Kg,
<75 cm
Bambino
1 anno Pubertà
Psicologia
Adulto
STRUMENTAZIONE PER L’EMERGENZA
Da Ann Emerg Med 1998, 31: 1, 54-47
La “gestione diretta“ a paziente stabilizzato significa
diagnostica
e primi interventi terapeutici specifici
che proprio nella precocità di inizio trovano un
significato strategico.
Questo tipo di attività, che non può prescindere da
una crescita culturale e prima ancora da un mutamento
della mentalità e delle abitudini degli operatori,
necessita di supporto organizzativo e di percorsi
concordati.
PRESIDI IMMOBILIZZAZIONE
E TRASPORTO PER IL
PAZIENTE PEDIATRICO
TRASFERIMENTO
DEL PAZIENTE
PEDIATRICO
IDENTIFICAZIONE PAZIENTE CRITICO
STABILIZZAZIONE
GESTIONE
TRASFERIMENTO
Si verificano in genere quattro possibili esordi
per una successiva condizione d’emergenza
• Il bambino può presentare una forma severa di una malattia comune,
normalmente benigna, ma che può rapidamente progredire in un quadro
pericoloso.
• Il bambino può presentare i primi sintomi e segni aspecifici di una malattia
grave.
• Il bambino appare subito chiaramente ammalato, ma la diagnosi o la gravità
non sono al momento evidenti ed è necessario prolungare l'osservazione e/o
proporre indagini diagnostiche. Anche la prima valutazione di un trauma può
lasciare delle perplessità.
• Il bambino è affetto da una patologia cronica conosciuta in fase di
importante riacutizzazione o complicanza.
DECISIONE DI TRIAGE
• Codice Rosso → pz molto critico, pericolo di
vita, intervento immediato
• Codice Giallo → pz mediamente critico,
potenziale evoluzione in pericolo di vita,
intervento appena possibile e non oltre i 10’
• Codice Verde → pz poco critico, prestazione
urgente, ma differibile nel tempo
• Codice Bianco → pz non critico, condizioni
cliniche stabili
E. Piccotti et Al “ Triage pediatrico in PS: aspetti generali” Riv. Ital. Ped
(IJP) 1999, 25: 782-784
Accessi per codice-colore negli anni dal
2000* al 2003**
70
59.83
61.81
56.32
60.58
60
50
38.13
38.5
40
34.46
32.74
30
20
10
0
1.79
0.25
2000 *
2001
Bianco
4.99
0.46
4.74
0.44
Verde
2002
Giallo
4.71
0.25
2003**
Rosso
* 2° semestre 2000
** 1° semestre 2003
Definizione di prioritá suddivise in codicecolore
CODICE ROSSO:
ROSSO: immediato
immediato pericolo
pericolo di
di vita.
vita.
CODICE
ROSSO
Viene assegnato
assegnato ai
ai pazienti
pazienti più
più gravi
gravi con
con compromissione
compromissione
Viene
di almeno
almeno una
una funzione
funzione vitale
vitale (respiratoria,
(respiratoria,
di
cardiocircolatoria, neurologica)
neurologica) e/o
e/o alterazione
alterazione di
di uno
uno oo più
più
cardiocircolatoria,
parametri vitali.
vitali.
parametri
P.S. blocca
blocca la
la propria
propria attività
attività ee riceve
riceve ilil bambino
bambino nella
nella
IlIl P.S.
sala di
di emergenza.
emergenza.
sala
PARAMETRI PER LA ATTRIBUZIONE DEI
CODICI ROSSI
FUN ZIO N E
N e urolog ica
R e spiratoria
Circolatoria
CRITERI E PA RAM ET RI
N on risponde a stim oli ve rb ali/ tattili
Convulsioni in atto
G .C .S . < 8
Cianosi
6 0 / m in < F R < 15 / m in
S aO 2 < 9 0 %
A pne e > 10 ”
18 0 /m in > F C < 8 0 /m in (< 5 anni)
16 0 /m in > F C < 6 0 /m in (> 5 anni)
Polsi pe rife rici ridotti
Pre ssione sistolica:
• < 6 0 m m H g (< 6 anni)
• < 9 0 m m H g (> 6 anni)
CO DICE
R osso
R osso
R osso
Definizione di prioritá suddivise in
codice-colore
CODICE GIALLO:
GIALLO: potenziale
potenziale pericolo
pericolo di
di vita.
vita.
CODICE
Viene assegnato
assegnato ai
ai pazienti
pazienti con
con sintomi
sintomi e/o
e/o lesioni
lesioni
Viene
gravi, per
per ii quali
quali può
può essere
essere presente
presente l’alterazione
l’alterazione
gravi,
di una
una delle
delle funzioni
funzioni vitali.
vitali.
di
Il personale
personale si
si appresta
appresta aa ridurre
ridurre al
al minimo
minimo ilil
Il
tempo di
di attesa.
attesa. La
La rivalutazione
rivalutazione si
si effettua
effettua ogni
ogni 55
tempo
minuti.
minuti.
PARAMETRI PER LA ATTRIBUZIONE DEI
CODICI GIALLI
FU N Z IO N E
N e u r o lo g ic a
R e s p ir a t o r ia
C ir c o la to r ia
CRITERI E PA RA M ETRI
S c a r s a r e a ttiv it à
G .C .S . < 1 1
S tr id o r e a r ip o s o
G e m it o
A lita m e n to p in n e n a s a li
R ie n tr a m e n ti to r a c ic i
F R > 4 0 / m in (e s c lu s o n e o n a t o )
S aO 2 < 94 %
T e m p o d i r ic a p illa r iz z a z io n e > 2 “
(in b a m b in o n o r m o t e r m ic o )
C u te m a r e z z a t a
P a llo r e
CO DICE
G ia llo
G ia llo
G ia llo
IL BAMBINO CRITICO
Il primo approccio ad un bambino in insufficienza
respiratoria, gravemente ferito, in stato di shock, o con
un'alterazione dello stato di coscienza segue uno schema
preciso che prevede la valutazione ed il supporto delle
funzioni vitali ed alcuni interventi di stabilizzazione
Ciò precede qualsiasi altra considerazione
diagnostica, poiché prevenire il danno ipossicoischemico cerebrale, attraverso il supporto delle
funzioni vitali, rappresenta un preciso iter logico,
l’ABC della rianimazione, che non differisce in base
alla diagnosi
APPROCCIO AL PAZIENTE IN
EMERGENZA
PRIMA VALUTAZIONE
C. CIRCOLAZIONE
A. VIE AEREE
B. RESPIRAZIONE
1. F.A.
1. Pervietà
1. Frequenza
2. P.A.
2. Mantenimento
2. Ritmo
3. Ritmo
3. Suoni respiratori
4. Polsi
4. Meccanica
5. Capillary refill
5. Colorito
6. Perfusione cutanea
PARAMETRI VITALI
Età
FR
(atti/min.)
FC
(battiti/min.)
Neonato
30-60
110-160
< 1 anno
30-40
110-160
2-5 anni
25-30
95-140
5-12 anni
20-25
80-120
> 12 anni
15-20
60-100
Frequenza cardiaca
Orientamento
Situazioni aa rischio
rischio
Situazioni
Bambini<<55anni
anni:
FC<80/min
<80/minoo>>180/min
180/min
Bambini
: FC
Bambini>>55anni
anni:
FC<<60/min
60/minoo>160/min
>160/min
Bambini
: FC
L’acidosi prodotta dalla scarsa perfusione tissutale determina tachipnea
Situazioni
Situazioni ad
ad elevato
elevato rischio
rischio
Frequenza
Frequenza>60
>60/min
/min
Perfusione cutanea
Una ridotta perfusione cutanea è un segno precoce di shock
Valutare:
Valutare:
Temperatura
à
Temperaturadelle
delleestremit
estremità
Colorito
Coloritocutaneo
cutaneo(pallido,
(pallido,cianotico,
cianotico,marezzato)
marezzato)
Tempo
Tempodidiriempimento
riempimentocapillare
capillare
Tempo di riempimento capillare
Il tempo di refill è di norma < 2” in ambiente termoneutrale
SEGNI DI DISTRESS RESPIRATORIO IN ETÀ PEDIATRICA:
rientramenti al torace
polipnea, bradipnea
rumori inspiratori o espiratori (lamento, stridore)
uso dei muscoli accessori
alitamento delle pinne nasali
dispnea
COMPORTAMENTO - STATO DI ALLERTA
Distrabilità
- Consolabilità
Contatto visivo
Parola o pianto
Attività
motoria
Posizione obbligata
APPROCCIO AL PAZIENTE IN
EMERGENZA
D. DISABILITY
E. ESPOSIZIONE
(Es. Neurologico)
(Scoprire ed osservare il
paziente)
1. AVPU
2. Glsgow Coma Scale
1. Temperatura corporea
COMPROMISSIONE PARAMETRI VITALI
Valutazione in emergenza
Valutazione dello stato di coscienza
AVPU
A=
ALERT
V=
VERBAL
P=
PAIN
U=
UNRESPONSIVE
Funzionalità neurologica
Livello di coscienza
Postura
Pupille (diametro, simmetria, reattività)
Effetti dell’insufficienza neurologica sugli altri organi
PEDIATRIC GLASGOW COMA SCALE
APPROCCIO AL PAZIENTE IN EMERGENZA
COMPROMISSIONE PARAMETRI VITALI
1. Ossigeno
2. Intubazione/supporto
ventilatorio
3. Compressioni toraciche
4. Accesso e.v./intraosseo
si
no
SECONDA VALUTAZIONE
1. Esame testa piedi
2. Es. Neurologico
3. Anamnesi
5. Terapia dello shock
6. Tubo naso/gastrico
7. Monitoraggio
8. Defibrillazione
4. Esami laboratorio
5. Esami Rx
6. Rivalutazione
9. Farmaci
TRATTAMENTO DEFINITIVO
IDENTIFICAZIONE PAZIENTE CRITICO
STABILIZZAZIONE
GESTIONE
TRASFERIMENTO
Gli eventi acuti che mettono
in pericolo la vita del
bambino sono molto vari
Cause più comuni di morte in età pediatrica
0-1 anno
SIDS
1 anno-pubertà
Trauma
DEFINIZIONI
• Arresto respiratorio:
apnea con attività cardiaca
• Arresto cardiaco:
incoscienza, apnea e assenza di polso
“Pediatric Utstein Style”
Eziologia dell’arresto cardiaco in età
pediatrica
Arresto cardiaco primario
Raro nel bambino (comune nell’adulto)
Esordio improvviso, imprevedibile (“collasso”)
Ritmi: FV (7-14%),
TV senza polso (rara)
Ipossia o acidosi non presenti nelle prime fasi
Prognosi dipendente da RCP e defibrillazione precoce
Eziologia dell’arresto cardiaco in età
pediatrica
Arresto cardiaco secondario
–
–
–
Più frequente nel bambino
Cause: ipossia o ischemia secondarie ad altra causa
Ritmo di arresto:
bradicardia asistolia
bradicardia Attività elettrica
senza polso asistolia
– Ipossia spesso presente in fase iniziale
– Prognosi dipendente da prevenzione e tempestività/efficacia
delle manovre di RCP
Il fattore tempo è essenziale
Sopravvivenza in caso di
arresto respiratorio
senza arresto cardiaco
Sopravvivenza in
caso di arresto
cardiaco
> 50%
< 10%
[Jama 1992, Resuscitation 2005]
Obiettivo
•Assistenza
appropriata e tempestiva
dell’arresto cardiaco in età pediatrica
(P-BLS, PALS)
•Prevenzione
dell’insufficienza cardiopolmonare e dell’arresto cardiaco
International Liaison Committee on Resuscitation,
European Resuscitation Council .
Guidelines for Resuscitation 2005
Resuscitation, 2005;67 S1:S97-S133.
Valutazione
Valutazione
a “colpo d’occhio”
A
R
•Tono
•Interattività
•Consolabilità
•Apparenza/sguardo
•Linguaggio/Pianto
•Suoni anormali
•Posizione
•Retrazioni
•Alitamento pinne nasali
ppearance:
espiro (lavoro resp.)
C
ircolo (cute)
•Pallore
•Marezzatura
•Cianosi
Valutazione -
ABCDE
Rapida valutazione e supporto cardiopolmonare
Airway:
vie aeree
Breathing: respirazione
Circulation: circolo e controllo delle emorragie
Disability:
Exposure:
rapida valutazione stato coscienza
esposizione paziente e temperatura
Manovre di stabilizzazione
ABC
Durante la valutazione primaria, ogni condizione
che metta a rischio la vita del paziente va
trattata immediatamente non appena identificata
Airway:
pervietà vie aeree
Breathing: ossigenazione e ventilazione
Circulation: sostegno circolo e controllo emorragie
Valutazione/decisione/azione
Punti chiave
Basic Life Support
Trattamento vie aeree e ventilazione
Monitoraggio ECG
Cardioversione, Defibrillazione, Trattamento aritmie
Accesso vascolare, Intraosseo, tracheale, ombelicale
Farmaci in emergenza
Politrauma
Trasporto
Familiari
Organizzazione del team di soccorso
Fisiopatologia dell’arresto in età pediatrica
Insufficienza Respiratoria
COMPENSATA
Insufficienza Respiratoria
SCOMPENSATA
Insufficienza Circolatoria
COMPENSATA
Insufficienza Circolatoria
SCOMPENSATA
Insufficienza Cardio-Respiratoria
ARRESTO Cardio-Respiratorio
Insufficienza Cardio-Polmonare
•
Scompenso multisistemico,
principalmente dei sistemi
respiratorio e cardio-circolatorio
•
Stato che se non trattato evolve in
una situazione di arresto cardiaco
Fisiopatologia dell’arresto in età pediatrica
Insufficienza Respiratoria
COMPENSATA
Insufficienza Respiratoria
SCOMPENSATA
Insufficienza Circolatoria
COMPENSATA
Insufficienza Circolatoria
SCOMPENSATA
Insufficienza Cardio-Respiratoria
ARRESTO Cardio-Respiratorio
Riconoscimento precoce di insufficienza
respiratoria e shock
Insufficienza respiratoria
Compensata
Aumento lavoro respiratorio
Ossigenazione e ventilazione
adeguate
Bambino stabile
“a rischio” di scompenso
Insufficienza respiratoria
Scompensata
Segni di esaurimento respiratorio,
ossigenazione e ventilazione
inadeguate
Ipossia, ipercapnia, acidosi
Bambino compromesso
RISCHIO DI ARRESTO
RESPIRATORIO e CARDIACO
IMMINENTI
Segni di insufficienza respiratoria
Tachipnea, bradipnea
bradipnea
•• Tachipnea,
Rientramenti (giugulo,
(giugulo, torace)
torace)
•• Rientramenti
Alitamento pinne
pinne nasali
nasali
•• Alitamento
Gemito oo lamento
lamento espiratorio
espiratorio
•• Gemito
Uso muscoli
muscoli accessori
accessori respirazione
respirazione
•• Uso
Ridotta espansione
espansione toracica
toracica
•• Ridotta
ridotto ingresso
ingresso d’aria
d’aria all’auscultazione
all’auscultazione
•• ridotto
respiro paradosso
paradosso
•• respiro
aumento escursione
escursione addominale
addominale
•• aumento
rumori respiratori
respiratori
•• rumori
Aumento
lavoro
respiratorio
Inefficacia
respirazione
Segni di insufficienza respiratoria
Effetti dell’insufficienza
dell’insufficienza respiratoria
respiratoria su
su altri
altri
Effetti
organi
organi
Alterazioni FC
FC (tachicardia,
(tachicardia, bradicardia)
bradicardia)
•• Alterazioni
Colorito: pallore,
pallore, cianosi
cianosi
•• Colorito:
Desaturazione (ossimetria
(ossimetria transcutanea)
transcutanea)
•• Desaturazione
Alterazioni neurologiche
neurologiche (agitazione,
(agitazione, irrequietezza,
irrequietezza,
•• Alterazioni
sonnolenza, incoscienza,
incoscienza, apnee)
apnee)
sonnolenza,
Insufficienza respiratoria scompensata
Rischio elevato
elevato di
di arresto
arresto respiratorio
respiratorio se:
se:
Rischio
FR >> 60/m
60/m oo << 15/m
15/m (adeguare
(adeguare all’età)
all’età) con
con
•• FR
aggravamento oo riduzione
riduzione dei
dei segni
segni di
di aumentato
aumentato
aggravamento
lavoro respiratorio
respiratorio
lavoro
Ridotta espansione
espansione toracica
toracica
•• Ridotta
Ridotto ingresso
ingresso d’aria
d’aria (auscultazione)
(auscultazione)
•• Ridotto
Gasping, apnee
apnee
•• Gasping,
Iporeattività, letargia,
letargia,
•• Iporeattività,
Pallore, cianosi
cianosi
•• Pallore,
SatO2 << 90%
90% con
con O2
O2 40%
40%
•• SatO2
Bradicardia
•• Bradicardia
Obiettivi del supporto avanzato delle vie aeree
• Mantenere la pervietà delle vie aeree
• Assicurare una efficace ossigenazione
• Garantire una ventilazione efficace
• Prevenire e trattare IPOSSIA, ACIDOSI
• Ridurre il lavoro cardiopolmonare
• Evitare la progressione verso l’ARRESTO CARDIACO
Per somministrare O2 utilizzare i mezzi:
•
•
•
disponibili
più adatti al paziente
che forniscano la quantità
di O22 necessaria
L’ossigeno va sempre umidificato
Per prevenire che le secrezioni
broncopolmonari più dense e secche
ostruiscano le vie aeree
O2 TERAPIA
Sistemi di somministrazione di ossigeno:
Cannula nasale:
1-6 lt/min
Maschera:
5-10 lt/min
(max FiO2 45%)
(max FiO2 55%)
Maschera con valvola e reservoir
5-10 lt/min (max FiO2 100%)
Pallone da anestesia: 10 lt/min
(max FiO2 100%)
Pallone auto-insufflante con reservoir
10 lt/min
(max FiO2 95%)
Ventilazione con pallone e maschera + O2 100%
In situazioni di emergenza
extra-ospedaliere:
• migliore controllo della
ventilazione
• maggiore confidenza tra gli
operatori
• efficace quanto la ventilazione
tramite tubo endotracheale in
termini di sopravvivenza
JAMA ,, 2000;283:783-790.
2000;283:783-790.
JAMA
P-ALS - MUP
60
SHOCK : DEFINIZIONE
Lo shock è una sindrome a varia eziologia, caratterizzata da
una inadeguata perfusione tessutale, che provoca, se non
corretta, una insufficienza multiorganica rapidamente
progressiva ed irreversibile
I tempi di intervento nello shock sono ristretti, l’assistenza deve
essere effettuata, fino a stabilizzazione del paziente, nel
P.S. più vicino.
Questo deve essere attrezzato con la strumentazione
sufficiente per l’assistenza e la diagnostica di laboratorio e con i
farmaci per la terapia d’urgenza del paziente.
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
Approccio pratico
bisogna RAPIDAMENTE essere orientati sull’eziologia e sul
grado di compenso/scompenso dello shock
Priorità :
• Supporto delle funzioni vitali (ABC)
• Ossigenoterapia
• Accesso venoso stabile o intraosseo
• Ripristino di un adeguato volume intravascolare
• Altre terapie
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
Shock: classificazione
Ipovolemico: emorragia,
emorragia, diarrea,
diarrea, vomito,
vomito, ustioni
ustioni
Ipovolemico:
Distributivo:sepsi,
sepsi, anafilassi
anafilassi
Distributivo:
Cardiogeno:
Cardiogeno:
cardiopatie congenite,
congenite, aritmie
aritmie
cardiopatie
Ostruttivo:
Ostruttivo:
pneumotorace, tamponamento
tamponamento cardiaco
cardiaco
pneumotorace,
Dissociativo:
Dissociativo:
grave anemia,
anemia, intossicazione
intossicazione da
da CO
CO
grave
Risposta emodinamica all’emorragia
Shock compensato
Segni clinici modesti
Pressione normale
Efficacia terapia
Resistenze
vascolari
Shock scompensato
Insufficienza multiorgano
IPOTENSIONE
Minore risposta a terapia
gittata
Pressione
arteriosa
Circulation
Valutazione dello stato emodinamico
Frequenza respiratoria e cardiaca
Perfusione sistemica: Perfusione cutanea
Polsi centrali e periferici
Livello di coscienza
Pressione arteriosa
Frequenza cardiaca
Situazioni ad
ad elevato
elevato rischio
rischio
Situazioni
Bambini << 55 anni:
anni: FC
FC <80/min
<80/min oo >> 180/min
180/min
Bambini
Bambini >> 55 anni:
anni: FC
FC << 60/min
60/min oo >160/min
>160/min
Bambini
Frequenza respiratoria
L’acidosi prodotta dalla scarsa perfusione
tissutale determina tachipnea
Situazioni ad
ad elevato
elevato rischio
rischio
Situazioni
Frequenza >60
>60 /min
/min
Frequenza
Perfusione cutanea
Una ridotta perfusione cutanea è un
segno precoce di shock
Valutare:
Temperatura delle estremità
Colorito cutaneo (pallido, cianotico, marezzato)
Tempo di riempimento capillare
Polsi centrali e periferici
Tempo di riempimento
capillare
Il tempo di refill è di norma <2”
in ambiente termo-neutrale
Coscienza
AVPU
Alert==vigile,
vigile,reattivo
reattivo
Alert
Rispondeaastimoli
stimoliVerbali
Verbali
Risponde
Rispondeaastimoli
stimolidolorosi
dolorosi(Painful)
(Painful)
Risponde
Unresponsive==non
nonresponsivo
responsivo
Unresponsive
Pressione arteriosa
L’ipotensione è tardiva e compare quando meccanismi
compensatori si sono esauriti
Il controllo della pressione è utile nel monitorizzare
il successo della terapia
Valori pressori minimi
(3° centile)
Et à
Pre ssione sistol ica
(m m/ Hg )
0 -1 m ese
60
1 m ese-1 a nno
70
>1 a nno
7 0 + (2 x e tà in a nni )
L a pre ssio ne d iast ol ic a è a p pro ssim ati vam ente i
2 /3 del la pressi o ne si sto lica .
Il bracciale deve essere tale da coprire i 2/3
della lunghezza del braccio del bambino
Funzionalità renale
Diuresi normale : 1-2 ml/Kg/h
•
Diuresi < 1 ml/Kg/h, in assenza di patologia renale
= segno di scarsa perfusione
•
Utile il controllo della diuresi per monitorizzare
il successo della terapia dello shock
PRIORITA’
Accesso venoso
Vena periferica
~ 90 sec. o due tentativi
Intraossea
Accesso venoso centrale
Accessi vascolari d’emergenza e d’urgenza
Ricerca acceso venoso periferico in EMERGENZA: non più di 90 sec.
Se rapidamente scadono i parametri vitali:
ACCESSO INTRAOSSEO
In URGENZA, se presenza di personale esperto,
ACCESO VENOSO CENTRALE
In URGENZA, se in presenza di struttura idonea,
ACCESSO VENOSO CHIRURGICO
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
Via intraossea
Via intraossea
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
SHOCK
principi di trattamento
ABC
+
accesso vascolare d’emergenza
+
volume, (volume), (volume)
+
terapia delle cause
+
Terapia intensiva
o semintensiva
correzione acidosi
+
dopamina/dobutamina/adrenalina
antitrombina III se CID
+
monitoraggio invasivo
(PVC, PA-inv)
Espansione di volume nello shock
Considerare sempre l’eziologia
Fisiologica oo ringer-lattato:
ringer-lattato: 20
20 ml/Kg
ml/Kg in
in circa
circa 20
20 min.
min.
Fisiologica
RIVALUTAZIONE
RIVALUTAZIONE
Eziologia? ))
(( Eziologia?
Se ii segni
segni di
di shock
shock persistono
persistono secondo
secondo bolo
bolo di
di soluzione
soluzione
Se
cristalloide aa 20
20 ml/Kg
ml/Kg in
in 20
20 min.
min.
cristalloide
RIVALUTAZIONE
RIVALUTAZIONE
Eziologia? ))
(( Eziologia?
Soluzione cristalloide
cristalloide 20ml/kg
20ml/kg in
in 20
20 min.
min. oo meglio
meglio soluzioni
soluzioni
Soluzione
colloidi oo sangue
sangue (10
(10 ml/Kg)
ml/Kg)
colloidi
Valori volemici
Bambini da 3 a 12 mesi: 80 ml/Kg
Bambini di oltre 1 anno: 70 ml/kg
La perdita del 15% della volemia dà
segnali di shock compensato
La perdita del 25-30% dà ipotensione consistente.
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
SHOCK
principi di trattamento
ABC
+
accesso vascolare d’emergenza
+
volume, (volume), (volume)
+
terapia delle cause
+
Terapia intensiva
o semintensiva
correzione acidosi
+
dopamina/dobutamina/adrenalina
antitrombina III se CID
+
monitoraggio invasivo
(PVC, PA-inv)
Terapie specifiche dello shock
Shock cardiogeno:
dopo il primo bolo considerare l’uso di inotropi
Shock ipovolemico:
può richiedere 40-60 ml/Kg, e oltre, nella prima
ora. Trattare in emergenza emorragie evidenti.
Considerare richiesta urgente sangue.
Shock settico:
talvolta necessari fino a 150-200 ml/Kg fluidi
nella 1° ora.
Shock ostruttivo:
identificazione e trattamento in emergenza
tamponamento cardiaco o pnx
Shock anafilattico:
Fluidi + adrenalina ev + antiistaminici
(anti-H1 ed anti-H2) + steroidi
Shock anafilattico
Fluidi: boli
boli di
di 20
20 ml/Kg
ml/Kg di
di soluzione
soluzione cristalloide
cristalloide oo colloide
colloide da
da
Fluidi:
ripetere come
come per
per gli
gli altri
altri tipi
tipi di
di shock
shock distributivo
distributivo
ripetere
Adrenalina e.v.
e.v. 0,
0, 11 ml/Kg
ml/Kg della
della soluzione
soluzione 1:10000
1:10000 ripetibile
ripetibile
Adrenalina
per 33 volte.
volte. Se
Se la
la risposta
risposta non
non èè ancora
ancora soddisfacente
soddisfacente sisi passa
passa
per
ad infusione
infusione continua
continua (0,1-1
(0,1-1 µg/Kg/min)
µg/Kg/min)
ad
Antistaminici:HH11antagonisti
antagonisti (es:
(es: difenidramina
difenidramina 5mg/Kg/die
5mg/Kg/die
Antistaminici:
somministazioni ).).
H22 antagonisti
antagonisti (( Ranitidina:
Ranitidina:
33 oo 44 somministazioni
H
mg/Kg/dose ev
ev per
per 3-4
3-4 dosi
dosi al
al di)
di)
mg/Kg/dose
Glucocorticoidi
Glucocorticoidi
Broncodilatatori per
per via
via aerosolica
aerosolica oo ev
ev
Broncodilatatori
P. Di Pietro I.R.C.C.S. G. Gaslini - GE
in
in
0,75-1,5
0,75-1,5
Sequenza di trattamento dello shock
ABC (
(
ossigenazione!)
ossigenazione!)
++
accesso
accesso vascolare
vascolare d’emergenza
d’emergenza
++
Fluidi
Fluidi rivalutazione
rivalutazione Fluidi
Fluidi rivalutazione
rivalutazione (
(
fluidi)
fluidi)
++
terapia
terapia delle
delle cause
cause
Terapia
Terapia intensiva
intensiva
pediatrica
pediatrica
++
Correzione
Correzione acidosi
acidosi
++
Inotropi
Inotropi (dopamina/dobutamina/adrenalina)
(dopamina/dobutamina/adrenalina)
++
Monitoraggio
Monitoraggio invasivo
invasivo
(PVC,
(PVC, PA)
PA)
Conclusioni
E’ necessario un rapido orientamento sull’eziologia e sul
grado di compenso/scompenso dello shock
Priorità :
• Supporto delle funzioni vitali (ABC)
• Ossigenoterapia
• Accesso venoso stabile o intraosseo
• Ripristino di un adeguato volume intravascolare
• Terapie specifiche
Conclusioni
L’approccio
L’approccio al
al bambino
bambino in
in condizioni
condizioni critiche
critiche ha
ha peculiarità
peculiarità specifiche
specifiche
rispetto
rispetto all’adulto
all’adulto
Obiettivi
Obiettivi del
del Supporto
Supporto Avanzato:
Avanzato:
Riconoscere
Riconoscere precocemente
precocemente l’insufficienza
l’insufficienza respiratoria
respiratoria ee lo
lo shock
shock
ripristinare
ripristinare ee mantenere
mantenere le
le funzioni
funzioni vitali
vitali
La
La sequenza
sequenza ABCDE
ABCDE èè alla
alla base
base della
della valutazione
valutazione primaria
primaria ee degli
degli
interventi
interventi di
di stabilizzazione
stabilizzazione in
in emergenza
emergenza
Una
Una corretta
corretta organizzazione
organizzazione del
del team
team ee l’attenzione
l’attenzione agli
agli aspetti
aspetti psicopsicosociali
sociali possono
possono contribuire
contribuire nel
nel migliorare
migliorare l’efficacia
l’efficacia ee le
le conseguenze
conseguenze
delle
delle manovre
manovre rianimatorie
rianimatorie