Aspetti nutrizionali nelle Malattie Infiammatorie
Croniche Intestinali
a cura di
Renato Caviglia, MD, PhD
Introduzione
Il termine “malattie infiammatorie croniche intestinali” (MICI) viene usato per indicare principalmente
2 condizioni cliniche caratterizzate da un processo infiammatorio cronico che colpisce una o più parti
dell’intestino: la Malattia di Crohn (MdC)e la Rettocolite Ulcerosa (RCU). L’etiologia di tali condizioni
non è nota, sebbene sia ormai ben accertato che una disregolazione del sistema immunitario svolga un
ruolo fondamentale nella patogenesi del danno tissutale. Caratteristiche cliniche comuni sono la
tendenza alla familiarità, il decorso cronicamente recidivante, caratterizzato da periodi di quiescenza
alternati a periodi di attività clinica e la elevata frequenza di manifestazioni extraintestinali.
La MdC o enterite segmentaria è una malattia infiammatoria cronica transmurale che può colpire
qualunque porzione dell’apparato digerente, dalla bocca all’ano, si localizza più frequentemente
nell’ultimo tratto dell’ intestino tenue (ileite terminale) o nel colon (colite di Crohn), e, in alcuni casi,
può coinvolgere contemporaneamente sia il tenue che il colon (ileo-colite) (Figura 1). La RCU è
una malattia infiammatoria cronica dell’intestino crasso. Le lesioni sono generalmente limitate alla
mucosa, causano spesso piccole emorragie e sono localizzate principalemente a livello del retto e
tendono ad estendersi prossimalmente in senso caudo-craniale in modo continuo e uniforme (Figura
1).
Una caratteristica clinica comune delle MICI è rappresentata da costanti disturbi, di varia natura, a
carico dell’apparato digerente. Nella MdC o nella RCU il mangiare o bere “nel modo corretto”
rappresentano una costante sfida sia per il paziente che per il gastroenterologo nutrizionista. Sintomi
come rapidi movimenti intestinali, diarrea, dolore addominale, nausea e calo ponderale ricordano al
paziente che la sua malattia è direttamente associata con la nutrizione.
Spesso i pazienti riferiscono l’insorgenza dei sintomi come il dolore addominale e/o la diarrea subito
dopo un pasto. Quindi, gli stessi pazienti si aspettano dai nutrizionisti di ricevere delle specifiche regole
alimentari che possano spiegare loro come alimentarsi correttamente cercando di evitare quei
comportamenti che generano l’insorgenza dei sintomi. Ma, a differenza di alcune patologie
metaboliche, strettamente correlate ad alcuni alimenti, come il diabete mellito, le dislipidemie o la gotta,
non esistono delle linee guida universali definite per la MdC o la RCU. E’ importante sottolineare che
esistono differenti raccomandazioni dietetiche per la MdC e la RCU, ma soprattutto, gli aspetti
nutrizionali devono essere valutati nell’ambito delle varie fasi cliniche della malattia. Infatti, il
comportamento alimentare durante una fase di riattivazione clinica è completamente differente rispetto
a quello che deve essere adottato durante la fase di quiescenza. Inoltre, la sensibilità a certi alimenti è
differente da paziente a paziente. Pertanto, non esistendo delle regole universalmente applicabili,
l’approccio nutrizionale deve essere adattato al singolo paziente tenendo sempre conto della sua
situazione clinica momentanea. D’altra parte, non è corretto affermare che la nutrizione non svolge un
ruolo fondamentale nelle MICI, ma soprattutto che non esistono delle regole assolute.
Funzioni principali dell’apparato digerente
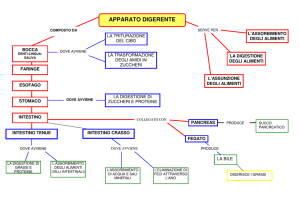
L’apparato digerente è strutturato in modo tale da svolgere 4 funzioni principali: il transito, la
digestione, il rimescolamento e l’assorbimento degli alimenti ingeriti. Il compito più importante è quello
di modificare chimicamente e strutturalmente il cibo ingerito in modo da consentirne l’assorbimento ed
il suo metabolismo. I nutrienti sono richiesti dal corpo come costituenti strutturali (le proteine), come
carburante energetico (carboidrati e lipidi) o come riserva energetica (lipidi). Al corpo umano sono
anche necessari numerosi minerali e vitamine, fondamentali nella regolazione di varie funzioni
organiche.
Le principali caratteristiche anatomo-funzionali dell’intestino tenue sono costituite dalle strutture
assorbitive; valvole conniventi, villi e microvilli contribuiscono ad aumentare la superficie di contatto
con gli alimenti ingeriti. Alcune differenze strutturali, comunque, esistono tra il digiuno e l’ileo: infatti il
primo ha un maggior numero di valvole conniventi e villi leggermente più grandi, mentre il secondo
presenta una struttura immunologica ben più organizzata. L’assorbimento dei carboidrati, proteine e
vitamine idrosolubili avviene generalmente nei primi 100-200 cm. del digiuno. Viceversa,
l’assorbimento dei grassi e delle vitamine liposolubili si sviluppa su una superficie assorbitivi più lunga.
La parte più prossimale dell’intestino tenue, comprendendo il duodeno, è responsabile per
l’assorbimento di micronutrienti (calcio, magnesio, fosforo, ferro, ed ac. folico).
L’epitelio digiunale è caratterizzato dalla presenza sull’orletto a spazola degli enterociti di molecole di
trasporto trans-membrana per monosaccaridi, aminoacidi e dipeptidi. Per ciò che concerne
l’assorbimento dei grassi questa avviene attraverso la digestione enzimatica degli ac. grassi a catena
lunga, con successiva liberazione di monogliceridi che si combinano con gli ac. biliari per formare le
micelle che diffondono liberamente attraverso l’orletto a spazola degli eneterociti.
FABBISOGNO NUTRIZIONALE
Per fabbisogno calorico quotidiano s'intende la quantità di calorie che si devono assumere dagli alimenti
per mantenere il proprio peso invariato. Il fabbisogno calorico giornaliero di una persona adulta è di
circa 2400 Kcal/die. Il fabbisogno proteico giornaliero indicato in 0.8 g per kg di massa corporea copre
sicuramente le necessità metaboliche della maggior parte delle persone, indipendentemente dal loro
livello di attività fisica. Non esistono indicazioni precise in termini di fabbisogno giornaliero di lipidi e
carboidrati. Una valida raccomandazione è quella di contenere al di sotto del 30% la quota calorica
fornita dai lipidi; inoltre la maggior parte di questa quota dovrebbe derivare da acidi grassi polinsaturi.
Per soggetti fisicamente attivi, il 60%, almeno, del contributo calorico deve provenire dai carboidrati, in
particolare polisaccaridi del tipo complesso, non raffinati. Ciò corrisponde a un'assunzione di 400-600 g
di carboidrati al giorno. Anche mantenendo una dieta con contenuto in carboidrati normale, dopo
alcuni giorni di allenamento pesante si verifica un depauperamento delle scorte di glicogeno. Questo
induce il quadro dell'affaticamento che rende meno tollerabile l'allenamento stesso (Figura 4).
Aspetti nutrizionali nelle MICI
Il calo ponderale è una caratteristica clinica peculiare nei pazienti affetti da MICI, in particolare il ritardo
di crescita negli adolescenti e la malnutrizione calorico-proteica negli adulti sono frequentemente
osservati nei soggetti con malattia in fase di attività. Generalmente, queste complicanze sono state
attribuite ad un ridotto introito calorico, al malassorbimento od alla protido-dispersione intestinale.
Tuttavia, recentemente, numerosi studi scientifici hanno messo in evidenza come il processo
infiammatorio stesso possa giocare un ruolo fondamentale nell’eziopatogenesi del ritardo di crescita e
nel deperimento organico (Figura 5). Infatti, la malnutrizione può svilupparsi anche in quei pazienti che
presentano una malattia in remissione. Una possibile causa del deficit nutrizionale è l’inadeguato
apporto di nutrienti nella dieta. Molti pazienti temono che il cibo possa contenere qualcosa di nocivo
per l’organismo o perché induce la comparsa di dolore addominale e quindi preferiscono non mangiare.
Inoltre, durante la fase acuta di malattia l’assorbimento di nutrienti e sostanze attive è modificato o
ridotto. Allo stesso tempo, durante i periodi di attività infiammatoria, vengono perse molte proteine
attraverso le aree infiammate della superficie mucosale. Quest’ultimo aspetto è molto importante
poiché induce debolezza, calo ponderale, abbassamento delle difese immunitarie e ritardata guarigione
delle ferite. Sempre durante le fasi acute, la diarrea determina la perdita non soltanto di acqua ma anche
di minerali ed altre sostanze. Infine, lo stato infiammatorio causa una aumentata richiesta di energia,
nutrienti
e
sostanze
attive
(Figura
6).
La nutrizione in particolari situazioni cliniche
Nelle fasi di riacutizzazione
Nel corso di una recidiva clinica o di una fase di acuzie, oltre all’utilizzo di un’appropriata strategia
farmacologica, la priorità assoluta deve essere rivolta ad alleviare lo “stress” metabolico a carico
dell’apparato digerente coinvolto dalla malattia. Generalmente si consiglia al paziente di ridurre al
massimo l’introito alimentare, limitandosi ad ingerire cibi liquidi. Al contrario, è necessario far assumere
al paziente adeguate quantità di calorie sotto forma di nutrizione parenterale totale (NPT) e/o
soluzionei liquide ipercaloriche. Un adeguato supporto idro-elettrolitico è fondamentale in quanto il
paziente che presenta 10-15 evacuazioni/die perde significative quantità di acqua ed elettroliti.
Normalmente si suggerisce di far assumere al paziente notevoli quantità di acqua o thè, mentre i succhi
di frutta non sono ben tollerati. La NPT o le soluzioni ipercaloriche, assieme al restrizione alimentare,
devono essere portate avanti per circa 4-5 settimane. La caratteristica peculiare delle diete elementari
ipercaloriche è l’assenza di strutture complesse, che richiederebbero un processo digestivo da parte
delle strutture epiteliali intestinali danneggiate, coinvolte dallo stato infiammatorio, e l’assenza di fibre,
in modo da rendere la soluzione rapidamente ed efficacemente assorbibile nei segmenti intestinali
prossimali. Infatti, maggiore è lo stato infiammatorio della parete intestinale deputata all’assorbimento,
minore è la capacità digestiva e, quindi, assorbitiva. L’assenza di fibre fa si che i segmenti più distali del
piccolo intestino siano messi a riposo, contribuendo efficacemente al miglioramento dei sintomi.
Inoltre, l’assenza di residui in queste formulazioni dietetiche fa si che, in presenza di stenosi del lume
intestinale, il transito non sia ostacolato non determinando, quindi, l’insorgenza di sintomatologia
dolorosa. Con il progressivo miglioramento delle condizioni cliniche, il paziente può gradualmente
tornare ad alimentarsi normalmente. Dopo una nutrizione esclusivamente liquida può iniziare ad
inserire cibi a scarso contenuto in fibre fino a raggiungere una quasi normalità alimentare.
Nelle fasi di quiescenza
La maggior parte dei pazienti in remissione clinica si domanda quali misure precauzionali dietetiche
possono essere prese per prevenire una riacutizzazione della malattia. In realtà la risposta è molto
semplice: come non esistono cibi in grado di far insorgere le MICI, non esistono cibi che ne
determinino la riacutizzazione. Però, e’ altrettanto vero che possono essere individuati degli alimenti
che sono in grado di elicitare i sintomi e, quindi, è suggeribile evitarne l’assunzione. In particolare, si
dovrebbero evitare la frutta e la verdura ad alto contenuto di fibre, favorire la frutta matura rispetto a
quella acerba ed adottare delle misure precauzionali come il centrifugare la frutta o passare la verdura.
Questa metodica consente di continuare ad assumere quotidianamente le vitamine ed i sali minerali
contenuti in abbondanza in questi alimenti. Infine, in presenza di una stenosi intestinale è stato
suggerito di svolgere un giorno la settimana di “washing diet” cioè assumere solo cibi liquidi (anche il
pesce o le uova sono ammessi), questo consentirebbe all’intestino di eliminare tutti i residui di scorie ed
evitare l’insorgenza di dolori addominali.
Intolleranza al lattosio
Generalmente i pazienti affetti da MdC che superano un episodio di riacutizzazione clinica sviluppano
ex novo o presentano un peggioramento della intolleranza al lattosio. L’attività della lattasi (cioè
dell’enzima responsabile della digestione del lattosio in glucosio e galattosio) viene ad essere ridotta a
causa del processo infiammatorio che coinvolge le cellule epiteliali che costituiscono la barriera
mucosale intestinale. Questo risulta in una maggiore quantità di lattosio che raggiunge i segmenti
intestinali più distali. In queste condizioni, i batteri che costituiscono la flora batterica del colon
utilizzano il lattosio disponibile come substrato energetico producendo grandi quantità di acido lattico
che determina un incremento della motilità intestinale. L’aumento della peristalsi ha come conseguenza
un minore riassorbimento di acqua ed elettroliti che a sua volta determina un incremento della diarrea.
Pertanto, se un paziente, nel corso di una riacutizzazione, sviluppa una intolleranza al lattosio non nota
in precedenza, è plausibile che con la risoluzione dell’episodio acuto la stessa possa gradualmente
sparire; viceversa, in alcuni casi la riacutizzazione clinica può far insorgere un’intolleranza che poi
diviene permanente. Pertanto, anche in questo caso regole alimentari universali non esistono, infatti la
maggior parte dei pazienti con MICI possono assumere latte ed i suoi derivati se non ne risentono
negativamente, mentre negli altri casi è meglio astenersi dall’assumere i latticini così da non provocare
l’insorgenza di dolori addominali e diarrea.
Diarrea da Sali biliari
I sali biliari sintetizzati nel fegato ed immessi nel tubo digerente, fondamentali per l’assorbimento dei
grassi, vengono riassorbiti nell’ileo terminale. Se la superficie epiteliale dell’ileo terminale è danneggiata
dal processo infiammatorio o se l’ultima ansa ileale è stata rimossa a seguito di una resezione chirurgica
i sali biliari non sono più assorbiti e raggiungono il colon dove svolgono sia un’azione osmotica
richiamando acqua sia stimolando la peristalsi e favorendo, quindi, l’insorgenza della diarrea. La diarrea
da sali biliari è spesso associata ad una incrementata perdita di vitamine lipo-solubili (A,D,E,K). Per
ovviare a questa situazione ai pazienti viene proposto di assumere la colestiramina, una resina a
scambio ionico, che lega i sali biliari e ne impedisce, quindi, l’azione osmotica ed irritante.
Calcoli renali da acido ossalico
I pazienti affetti da MICI, soprattutto coloro che sono affetti da MdC, sviluppano frequentemente
litiasi renale (calcoli di ossalato), con una frequenza che è 20-70 volte superiore alle persone non affette
da MICI. In situazioni normali, l’acido ossalico, il componente maggiore di questi calcoli, si lega al
calcio nell’intestino e forma l’ossalato di calcio, una sostanza insolubile che non è assorbita
dall’organismo e che viene escreta con le feci. Poiché i pazienti con MdC o RCU presentano
un’alterazione della digestione dei grassi, a causa del ridotto assorbimento intestinale dei sali biliari,
grandi quantità di grassi saturi ed insaturi raggiungono il colon legando il calcio e riducendone la
disponibilità nell’intestino. Così, l’acido ossalico non legandosi al calcio è maggiormente assorbito
dall’intestino nel sangue. Quando raggiunge i reni, l’acido ossalico può precipitare portando alla
formazione di calcoli di ossalato.
MICI ed allergie alimentari
Tutti gli studi condotti fin’ora non hanno dimostrato che l’insorgenza delle MICI può essere ricondotta
ad un’allergia alimentare. Inoltre, appare assolutamente improbabile che gli allergeni alimentari possano
svolgere un ruolo nel determinare una reazione allergica, responsabile della riaccensione del processo
infiammatorio sia nella MdC che nella RCU. Tuttavia, esistono dati che supportano l’ipotesi che alcuni
cibi non noti o ingredienti particolari possano svolgere un ruolo specifico nel determinare quella
risposta immunologica non controllata che è alla base del processo infiammatorio. Queste ipotesi
dovranno comunque essere confermate in futuro.
Consigli pratici: individuare quale cibo non viene tollerato
La più importante raccomandazione dietetica per i pazienti affetti da MICI è: “Mangiate qualunque cosa
vogliate e che ritenete tollerabile (cioè che non vi crea disturbi), ma cercate di mantenere un diario
nutrizionale ”. Nessuno può dire ad un paziente con MICI quale cibo o modo di preparazione può
essere certamente dannoso o non tollerabile (ad eccezione di frutta e verdura ad alto contenuto di
scorie). Un elenco di cibi che, statisticamente, causano intolleranza sono poco utili e causano soltanto
un allarme generico ed una “paura” di alimentarsi correttamente. E’ il paziente che deve sperimentare e
verificare giorno dopo giorno quali siano gli alimenti tollerabili e quali non lo siano. Per quanto
concerne il diario nutrizionale è fondamentale per annotare quali alimenti vengono assunti e,
contestualmente, cosa succede a livello intestinale, ovvero la comparsa di gonfiore addominale,
borborigmi, meteorismo o dolore addominale. Agendo in questo modo si riesce facilmente ad
evidenziare una eventuale correlazione tra l’assunzione di un particolare cibo e l’insorgenza di un
sintomo.
Conclusioni
Benchè la nutrizione sembra giocare un importante ruolo nel trattamento delle MICI, non si può dire
che esiste una dieta specifica per il paziente affetto da MdC o RCU. Inoltre, ad oggi non esiste una dieta
che renda più efficace la terapia medica o prevenga gli episodi di riacutizzazione. Poiché ogni paziente
reagisce differentemente ai vari alimenti ingeriti, no sarà mai possibile, probabilmente, creare “la” dieta
per la MdC o la RCU. La riacutizzazione clinica in pazienti affetti da MICI non è causata da un modo
“sbagliato di mangiare o bere”. Sia la comparsa della malattia che lo sviluppo di fasi di acuzie sono
processi multifattoriali. La nutrizione e la dieta, quindi, sono soltanto uno di molteplici aspetti coinvolti.
Inoltre, non esistono cibi che specificatamente determinano la severità della malattia o il numero di
recidive. Pertanto, possiamo concludere che solo uno stretto e continuo contatto con il medico
gastroenterologo e con il nutrizionista clinico possono aiutare il paziente a pianificare la dieta più
appropriata.