La nudità dell’uomo come
vantaggio evolutivo
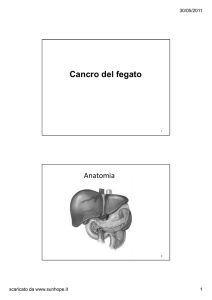
Anatomia della cute
La pelle è costituita da 3 strati
Epidermide
formata da cheratinociti e da melanociti
Derma
formato da connettivo più o meno denso
contenenti vasi sanguigni, follicolo pilifero e
annesse ghiandole sebacee, e le ghiandole
sudoripare
Ipoderma ( tessuto adiposo ) .
Epidermide, derma, ipoderma sono strettamente
connessi strutturalmente e funzionalmente. A
livello degli orifizi naturali la cute si continua con le
mucose mediante un tessuto di transizione.
Gli altri strati dell’epidermide
L'epidermide è un tessuto epiteliale pluristratificato in cui
si distinguono :
Lo strato basale , in cui si trovano anche i melanociti e le
cellule di Merkel (elementi vescicolari che sembra svolgano
funzioni sensoriali visti i rapporti stretti con le fibre nervose ).
Lo strato spinoso, costituito da cellule poligonali che tendono
ad appiattirsi e a disporsi orizzontalmente
Lo strato granuloso, formato da cellule molto appiattite, il cui
nucleo diventa piccolo, picnotico e scompare mentre nel
citoplasma sono presenti granuli di cheratojalina, melanosomi e
corpi di Odland
Lo strato lucido ( presente nelle regioni palmari e plantari )
Lo strato corneo è formato da più strati di cellule molto grandi,
appiattite e disposte orizzontalmente, immerse in una base
lipidica liberata dai corpi di Odland.
scaricato da sunhope.it
1
Le cellule di Langerhans
I melanociti e la melanina
Si sviluppano nello strato basale, derivano
dalla cresta neurale e sintetizzano la
melanina che viene poi trasferita ai
cheratinociti attraverso processi dendritici.
La melanina è responsabile della
pigmentazione dei peli e della pelle
Il colore della pelle non dipende dal numero
totale di melanociti ma dal numero,
dimensioni e distribuzione dei granuli di
melanina
Derma
Il derma è il supporto dell’epidermide ed è
costituito da fibre di collagene e da elastina
poste in una matrice formata da
glucosoaminoglicani, acido ialuronico e
condroitinsolfato. Il derma è diviso in 2 zone
– Derma papillare, più denso, orientato più o
meno parallelamente all’epidermide
– Derma reticolare, più lasso e formato da
collagene, sostanza fondamentale e fibre
elastiche
Questa matrice fibroso-elastica contiene una rete di
vasi sanguigni, nervi e vasi linfatici . Contiene, inoltre,
una varietà di cellule e gli annessi cutanei
Derivano dal midollo osseo e si distribuiscono
nel derma e nello strato spinoso
Contengono tipici organuli sub-microscopici (
di Birbek) a forma di racchetta
Rivestono nella cute un ruolo immunologico
fondamentale
Elaborazione ,trasporto e presentazione degli
antigeni
Coinvolte in reazioni immunitarie cellulo-mediate
della cute ( DAC)
Annessi cutanei
Ghiandole sudoripare:
2.
Eccrine (2-3 milioni):
nelle quali, durante l’attività secretoria, non vi è alcuna alterazione delle cellule epiteliali. Le cellule
liberano il secreto senza fenomeni di accumulo all'interno della cellula Sono distribuite su tutta la
cute. La ghiandola risponde a stimoli termici ed emozionali
Apocrine:
nelle quali, durante l’attività secretoria, vi è parziale alterazione delle cellule epiteliali per perdita di
protoplasma. Sono concentrate nelle ascelle, aree perineali, areole mammarie e producono un
materiale viscido, lattiginoso, che assume un odore caratteristico in seguito alla degradazione da
parte dei batteri presenti sulla cute
Le ghiandole sebacee
1.
Olocrine multilobate(l'intera cellula va incontro a lisi durante il processo di secrezione)
producono sebo (squalene, trigliceridi, acidi grassi esterificati) in funzione di una regolazione
ormono-dipendente
Si collegano al dotto pilifero, attraverso il dotto sebaceo. Assenti al palmo delle mani ,alle piante
dei piedi; particolarmente presenti al viso, cuoio capelluto, sulla parte mediana della schiena e sul
perineo
Ghiandole sebacee, autonome da peli, sono presenti intorno all’areola mammaria femminile, sul
prepuzio e nelle palpebre
I peli
Coprono tutto il corpo eccetto il palmo delle mani, la pianta dei piedi, prepuzio/glande e piccole
labbra
Nell’uomo svolgono una funzione eminentemente tattile e di attrazione sessuale invece di quella del
controllo della temperatura che è prevalente negli altri mammiferi
Sono formati da cellule epidermiche specializzate situate nel derma profondo e si sviluppano a
partire dalla base del follicolo dove la papilla (o bulbo), formata da una rete di capillari, fornisce il
nutrimento per la loro crescita
Il colore dei peli è determinato dalla numerosità dei melanosomi (Neri> Castani>Grigi>Bianchi)
I peli rossi hanno melanosomi diversi sia da un punto di vista chimico che strutturale
scaricato da sunhope.it
2
L’unghia
È una introflessione epidermica
nel derma costituito da epitelio
molto cheratinizzato
È formata da: Radice (lunula) ,
Corpo , Margine libero
Il corpo ungueale poggia sul letto
ungueale molto vascolarizzato
Pliche cutanee ungueali laterali e
posteriore
Aree di epidermide ispessita “di
raccordo”
Eponichio; iponichio;
paronichio
I tre momenti dell’EO cutaneo
E.O. Cute
Strumenti e condizioni fondamentali
1.
2.
3.
Occhio e lente di ingrandimento
Buona illuminazione , naturale o imitata
Visione integrale della cute per apprezzare, oltre a
lesioni “sconosciute” allo stesso paziente, anche il
tipo di distribuzione delle lesioni (dermatomerica,
vasale), le condizioni generali di trofismo cutaneo,
le pigmentazioni, le condizioni igieniche, etc.
Reperti ungueali associati a comuni patologie
Osservare
Alterazioni del colore o della integrità / normalità
della superficie. Pulire, preliminarmente, residui di
cosmetici, grasso o materiali estranei
Toccare/sfiorare
Palpare
Alterazioni della trama, temperatura, idratazione
Consistenza ed elasticità della cute
diminuzione
scaricato da sunhope.it
3
Reperti ungueali associati a comuni patologie
Linee di BEAU
Bande di
MEES
Unghia di
LINDSAY
Unghia di
TERRY
Le linee di Beau
Coilonichia
Solchi di PSORIASI
Le bande di Mees (sopra)
sono, invece, linee
trasversali bianche
Ippocratismo
digitale
Indicano un rallentamento
transitorio di crescita per
infezione / intossicazione
acuta / condizioni carenziali vit
A, vit B, calcio
Le unghie di Lindsay (sotto)
sono biancastre nella metà
prossimale del letto
ungueale e rosse nella metà
distale.
Si associano di solito a
patologia renale cronica
Sono solchi
trasversali e
paralleli alla Lunula
Si riscontrano nel
corso di patologie
renali/ epatiche/
infettive.
Indicano arresti/
rallentamenti di
crescita
La Coilonichia (alto) è una
condizione di distrofia ungueale
“a cucchiaio” che si associa
spesso ad anemia sideropenica o
ad irritazione locale
Solchi ungueali non
trasversali, con associata
ipercheratosi ungueale e/o
sub ungueale (basso) sono
spesso presenti (50% dei casi)
nei pazienti con psoriasi /artrite
psoriasica
scaricato da sunhope.it
4
Colore della cute
L’angolo (di Lovibond)
normale tra la base ungueale
ed il dito è di 160°.
Nel corso di patologie
cardiache cianogene
congenite , fibrosi cistica e
alcune patologie polmonari
acquisite (AC, BPCO), l’angolo
si appiattisce diventando
anche > a 180°.
La parte distale del dito tende
ad allargarsi. Si configurano,
così, le unghia a vetrino di
orologio e le dita a bacchetta
di tamburo tipiche del c.d.
Ippocratismo Digitale.
Il letto ungueale assume un
aspetto morbido e fluttuante
alla palpazione
Ipermelanosi localizzate
Il colore della pelle differisce per le diverse razze
e, all’interno di queste, tra i singoli individui
Nel singolo individuo , però, il colore è
uniformemente e simmetricamente distribuito
Fanno eccezione
le zone con efelidi : macchie marrone chiaro per
produzione di melanina da parte di un n° normale di
melanociti indotta da UV ( fenotipo cutaneo chiaro con
capelli rossi/biondi); d.d. con lentiggini
Le zone fotoesposte
Durante la gravidanza due zone possono
fisiologicamente scurirsi: la cute sopra l’osso
zigomatico (melasma) e quella intorno alle areole
mammarie (cloasma)
Macchia caffè-latte con neurofibromatosi
Efelidi
Lentiggini attiniche: acquisite in età media per il danno
solare nelle zone fotoesposte ( melanociti)
Melasma persistente : da contraccettivi orali, con
interessamento di ampie zone del volto
Macchie caffè-latte: macchia (> 1 cm ) di colore
marrone chiaro
presenti in maniera isolata nel 10% della popolazione
normale
Malattia di Albright: 3-4 macchie a contorni irregolari ,
distribuite unilateralmente ai glutei o in regione cervicale
6 grosse macchie ( >1,5 cm) : criterio diagnostico di
neurofibromatosi
Iperpigmetazione postinfiammatoria
scaricato da sunhope.it
5
Ipomelanosi localizzate
Alterazioni diffuse del colore cutaneo
Vitiligine: chiazze circoscritte amelanotiche, acquisite,
simmetriche in sede periorifiziale e sulle prominenze ossee,
che aumentano progressivamente di dimensione.
Ittero:
In alcuni pazienti può associarsi a Poliendocrinopatie
autoimmuni
Piebaldismo : ipomelanosi ereditata e localizzata alle
estremità, sulla superficie anteriore del torace e sulla linea
mediana del cuoio capelluto e fronte (ciuffo bianco)
Pitiriasi alba : ipopigmentazione finemente desquamante,
di solito al volto e tronco di bambini con dermatite atopica
Macchie depigmentate della sclerosi tuberosa: di
forma regolare ovale o lanceolata distribuite al tronco a ai
glutei ( TC cerebrale nei bambini con convulsioni e queste
macchie )
“ Iperpigmentazione bruna diffusa, più accentuata alle pieghe
palmo-plantari, in corrispondenza delle zone di pressione e
cicatrici, e sulla mucosa gengivale”
Tipica della Mal. di Addison
( iposurrenalismo autoimmune)
Mal. di Cushing con surrenectomia bilat.
Neoplasie polmonari / pancreatiche
Per ormoni che condividono sequenze comuni
aminoacidiche, il melanocito-stimolante(MSH) e
l’adrenocorticotropo (ACTH), in seguito alla del cortisolo
di origine surrenalica o per produzione spontanea
(microcitoma polmon./ tum. pancreas)
Farmaci :
colore giallo cute e mucose visibili (↑ bilirubina), visibile
meglio alla luce naturale, che colpisce prima solo le
sclere( sub-ittero: bil. > 1mg/dl <3 mg/dl) e poi anche il
tronco, arti (Ittero franco: bil.> 3 mg/dl). É meno evidente
nei casi di bilirubina indiretta non coniugata
Ipercarotenemia : vit A da carote/vegetali con
colorazione gialla della cute ma non delle sclere
Emocromatosi : colorazione grigia della pelle da
deposito di Fe nei tessuti e in parte ad produzione di
melanina
Albinismo : ipomelanosi generalizzata di cute,
peli, occhi ( gruppo di malattie ereditarie [ autosomiche /
X-linked ] con piccole varianti )
Lesioni cutanee primitive e secondarie
Lesioni Primitive: quelle che insorgono
su cute inizialmente sana
Lesioni Secondarie: quelle che derivano
da modificazioni delle lesioni primitive
Per ciascuna lesione, la diagnosi si basa su tre
criteri specifici:
Morfologia della lesione(i)
Aspetto della lesione(i)
Distribuzione della lesione(i)
ciclofosfamide; minociclina, antimalarici
scaricato da sunhope.it
6
Modalità di formazione ed espressione
clinica delle lesioni elementari dermiche
(epidermiche *)
Lesione
Modalità di
formazione
Manifestazione
clinica
Eritema
Vasodilatazione
Arrossamento diffuso
della cute non rilevato
Macula
Vasodilatazione,
Arrossamento cutaneo a
edema, pigmentazione chiazza
Papula *
Edema, infiltrazione
Cellulare
* Ispessimento
epidermide
Rilievo cutaneo
circoscritto, solido
Petecchia
Lesione capillare con
stravaso ematico
Piccola emorragia subepidermica
Lesioni cutanee primitive
piane e non palpabili
Lesione
Caratteri
Esempio
Eritema
(sopra)
Arrossamento da
iperemia attiva /passiva
che scompare alla
vitro-pressione
Eritema solare
Macula
(sotto)
Lesione < ad 1 cm, di
colore variabile, che
non scompare alla
vitro-pressione
Lentiggine
Macchia
Come sopra, ma di
dimensioni > 1 cm
Vitiligine;
Macchia caffèlatte
Modalità di formazione ed espressione
clinica delle lesioni elementari epidermiche (dermiche *)
Lesione
Modalità di
formazione
Manifestazione
clinica
Vescicola *
Necrosi cellulare, edema intra
/intercellulare, acantolisi
Piccola raccolta di liquido
chiaro
Bolla *
Aumento di volume della
vescicola
Come sopra ma di
maggiori dimensioni
Pustola *
Essudazione con accumulo di
leucociti e batteri nella vescicola
Raccolta purulenta
circoscritta
Crosta §
Formazione di residui secchi di
cellule ematiche, epiteliociti e
batteri
Escara secca
Squama §
Ipercheratosi,
paracheratosi e discheratosi
Esfoliazione cutanea in
lamelle di varia estensione
e forma
Lesioni cutanee primitive
solide e palpabili
Lesione
Caratteri
Esempio
PAPULA
< 1 cm
Nevi, Verruche
Eritema nodoso
NODULO
1-2 cm
TUMEFAZIONE
Nodulo > a 2 cm
Neoplasie
PLACCA
Papula discretamente rilevata
ma più larga che alta
Psoriasi, Cheratosi
seborroica
POMFO
Area superficiale di edema
cutaneo
Orticaria
Puntura di Insetto
POMFO
PLACCA
PAPULA
NODULO
TUMEFAZIONE
scaricato da sunhope.it
7
POMFO
Rilievo edematoso pallido,
circoscritto e di piccole
dimensioni, circondato
da un alone roseo o
biancastro
Risolve senza esiti in max.
24 ore
Placca
PAPULA
Rilevatezza solida, circoscritta e
persistente, di grandezza variabile
(da una capocchia di spillo ad una
lenticchia)
NODULO
Infiltrato solido circoscritto a sede dermica
(tubercolo) o ipodermica (gomma) che
consegue ad un processo produttivo
scaricato da sunhope.it
8
Lesioni cutanee primitive,
a contenuto liquido e palpabili
VESCICOLA
LESIONE
CARATTERI
ESEMPIO
VESCICOLA
< 1 cm; contenuto sieroso
Herpes simplex
BOLLA
> 1 cm; contenuto sieroso
Pemfigo Volgare
PUSTOLA
Vescicola a contenuto purulento
Acne, Impetigine
PUSTOLA
VESCICOLA
BOLLA
BOLLA
Grande cavità ricavata nell’epidermide
(bolla flaccida) o tra epidermide e derma
(bolla tesa), contenente siero (liquido limpido)
Piccola cavità posta sotto lo
strato corneo, intraepiteliale o
sottoepidermica, contenente
siero
VESCICOLE DI
HERPES ZOSTER
PUSTOLA
PEMFIGOIDE BOLLOSO
Vescicola ripiena di polinucleati
neutrofili che conferiscono
densità al liquido (pus)
scaricato da sunhope.it
9
LESIONE
CARATTERI
ESEMPIO
COMEDONE
Ostruzione dello sbocco di una ghiandola
sebacea
PUNTO NERO
CUNICOLO
Tunnel rilevato < 10 mm
SCABBIA
CISTI
Formazione palpabile a contenuto
semiliquido / fluido
CISTI
SEBACEA
ASCESSO
Accumulo di pus nel derma, senza visibilità
dello stesso sulla cute
FORUNCOLO
Flogosi purulenta di singolo follicolo pilifero
FAVO
Coalescenza di più Foruncoli
MILIO
Piccola Cisti ripiena di Cheratina
accumulatasi nella parte distale delle
ghiandole sudoripare
Lesioni cutanee primitive particolari, palpabili
MILIO
FAVO
FORUNCOLO
ASCESSO
COMEDONE
CISTI
CUNICOLO
CISTI TENDINEA
LIPOMA
scaricato da sunhope.it
10
SCABBIA COMUNE E VARIETA’ NORVEGESE
Lesioni cutanee Secondarie, Introflesse
rispetto al piano cutaneo
SCLEROSI
ATROFIA
ESCORIAZIONE
EROSIONE
RAGADE
ULCERA
EROSIONE (ABRASIONE)
ULCERA
CARATTERI: perdita
di sostanza
superficiale che non
oltrepassa i limiti
dell’epidermide e che
guarisce senza dare
esito a cicatrice
CARATTERI : perdita di
sostanza profonda che
interessa anche il
derma, che può
generare emorragia e
che ripara dando esito
a cicatrice
ESEMPIO: rottura di
una vescicola
ESEMPIO : ulcera da
stasi venosa; sifiloma
ulcerato
scaricato da sunhope.it
11
RAGADE
ATROFIA
CARATTERI :
ulcera profonda e lineare
estesa dell’epidermide al
derma e situata specie
nelle zone cutanee soggette
a tensione
ESEMPIO :
Cheilite angolare della
bocca; Piede di atleta
Altre lesioni cutanee secondarie,
introflesse
ESCORIAZIONE
– Area traumatizzata , lineare e che non si
approfondisce oltre l’epidermide né
induce cicatrice. Generalmente è
autoindotta da grattamento o generata da
piccoli traumi
SCLEROSI
– Indurimento diffuso / circoscritto della
cute con alterazioni più o meno evidenti
degli annessi
CARATTERI:
alterazione cutanea
regressiva con
riduzione progressiva
delle strutture normali
(annessi) della cute
ESEMPIO:
strie cutanee rubre o
bianche
Lesioni cutanee Secondarie, Rilevate
rispetto al piano cutaneo
SQUAMA (sopra)
– Ammasso di cellule cheratinizzate
con desquamazione epidermica più o
meno evidente
– Come nella Psoriasi e nella
Dermatite seborroica
CROSTA (sotto)
– Ammasso di residui secchi di
materiale purulento, siero, sangue
– Come nella Scabbia , Impetigine
scaricato da sunhope.it
12
DERMATITE SEBORROICA DEL VISO
Lesioni cutanee primitive vascolari.
Altre lesioni cutanee secondarie
LICHENIFICAZIONE
CHELOIDE
CICATRICE
ERITEMA
ECCHIMOSI
PETECCHIA
PORPORA
Lesione
Caratteri
Esempio
Eritema
Discromia rosso / rosea che
impallidisce alla vitropressione
Dilatazione
capillare
Petecchia
<0,5 cm; non palpabile, insensibile
alla vitropressione
Alterazione
intravasale
Porpora
> 0,5 cm; non palpabile,
insensibile alla vitropressione
Alterazione
intravasale
Ecchimosi
Varie dimensioni, palpabile;
evoluzione contusiforme,
insensibile alla vitropressione
traumi; vasculiti
Teleangectasia
Ectasia stabile vasi capillari
rosacea
Angioma stellato
Corpo rosso centrale, irradiato a
stella in una area che impallidisce
con la compressione del vaso
Epatiti Croniche;
Terapia Con
Estrogeni
CICATRICE
Tessuto fibroso di sostituzione.
Atrofica o Iperplastica
Esiti Di Ferita
CHELOIDE
Cicatrice iperplastica e rilevata
oltre i margini della ferita
Ustioni
LICHENIFICAZIONE
Area ruvida di ispessimento
epidermico con trama cutanea
accentuata
Dermatite Atopica
ANGIOMA STELLATO
scaricato da sunhope.it
13
VASCULITE SUPERFICIALE DA
MORSO DI ECTOPARASSITA
CHELOIDE
LICHEN PLANUS CON DETTAGLIO DEL
“RETICOLO BIANCASTRO” SULLE PAPULE
ASPETTO DELLE LESIONI CUTANEE
ANULARE
ECZEMATOSO
RETICOLARE
ARCUATO
CERCINNATO
RAGGRUPPATO
IRIDE
SERPIGINOSO
CONFLUENTE
CHERATOSICO
TELEANGECTASICO
DISCOIDE
LINEARE
ZOSTERIFORME
scaricato da sunhope.it
14
TERMINI DESCRITTIVI DI LESIONI CUTANEE
LESIONE /
TERMINE
CARATTERI
ESEMPIO
ANULARE
FORMA ANULARE
TRICOFIZIA
ARCIFORME
FORMA ARCUATA
SIFILIDE
BIZZARRO
FORMA IRREGOLARE NON CORRELATA A QUELLA DELLA CUTE
PATOMIMIA
CERCINNATO
CIRCOLARE
CONFLUENTE
LESIONI CHE SI FONDONO TRA LORO
ESANTEMI
DISCOIDE
FORMA DISCOIDE SENZA SCHIARIMENTO CENTRALE
LES DSICOIDE
DISCRETO
LESIONI BEN SEPARATE TRA DI LORO
ECZEMATOSO
FLOGOSI CON TENDENZA A FORMARE VESCICOLE /CROSTE
GENERALI ZZATO
ESTESO A VASTE SUPERFICI CUTANEE
RAGGRUPPATO
LESIONI DISCRETE MA RAGGRUPPATE TRA LORO
HERPES SIMP
IRIDE
DOPPIO CERCHIO “ A BERSAGLIO O OCCHIO DI BUE”
ERITEMA POL .
CHERATOSICO
ISPESSIMENTO DEL CORNEO DESQUAMANTE O NON..
PSORIASI
LINEARE
DISPOSIZIONE LINEARE
DERM. CONTAT
MULTIFORME
ASPETTI DIFFERENTI E CONTEMPORANEI DELLE LESIONI
ERITEMA POL .
PAPULO-SQUAMOSO
PAPULE E PLACCHE CON DESQUAMAZIONE
PSORIASI
RETICOLARE
A FORMA DI MERLETTO
LICHEN ORALE
SERPIGINOSO
CONTORTO COME UN SERPENTE
LARVA MIGR.
TELEANGECTASICO
DILATAZIONE PERSISTENTE DEI PICCOLI VASI CUTANEI
RENDU-OSLER
UNIVERSALE
COINVOLGIMENTO DI TUTTO IL CORPO
ALOPECIA
ZOSTERIFORME
DISPOSIZIONE LINEARE LUNGO LA PERIFERIA DI UN NERVO
HERP ZOSTER
VERRUCA
LESIONI ERITEMATO-PAPULOSQUAMOSE
ECZEMA
TINEA CORPORIS
TINEA CRURIS
CHERATOSI SEBORROICA
scaricato da sunhope.it
15
ERITEMA POLIMORFO
Principali gruppi morfologici di malattie cutanee
Gruppo
Morfologia clinica
Esempio malattia
ECZEMA/DERMATITE
Macule, papule, vescicole, croste,
desquamazione,
lichenificazione
DAC, Derm.Atopica, fotodermatiti,
scabbia, micosi
MACULOPAPULE
Macule, eritema, papule
Esantemi, reazioni a farmaci,
verruche, vasculiti
PAPULOSQUAME
Papule, placche, eritema con
squame singole
Psoriasi, pitiriasi, lichen, Derm.
Seborroica
VESCICOBOLLE
Vescicobolle, eritema
Herpes, pemfigo, porfirie, eritemi
polimorfi.
PUSTOLE
Pustole, cisti, eritema
Acne volg. / ros., follicoliti, eres.
ORTICARIA/Eritemi
figurati persistenti
Pomfi, eritemi-edemi
figurati,desquamazione
Orticaria, eritema anulare, eresipela
NODULI
Noduli, erosioni, ulcere
Noduli tumorali, nod. reumatoidi
Teleangectasie / atrofia
/cicatrici / ulcere
Teleangectasie / atrofia /cicatrici /
ulcere
Connettiviti, pioderma gangren.
radiodermiti
IPO/IPERMELANOSI
Melanina o
Vitiligine, acantosi, macchie caffèlatte, cloasma, efelidi
Elementi per la precisazione della diagnosi
Localizzazione della lesione
– Superfici estensorie = Psoriasi
– Superfici flessorie
= Dermatite atopica
– Zone fotoesposte
= Fotodermatiti
– Regioni palmo-plantari = Eritema
polimorfo, Psoriasi, Eczema
– Regioni sudorali e pilosebacee = Dermatite
seborroica
– Regioni particolari / disegni particolari =
Dermatite da contatto
scaricato da sunhope.it
16
Elementi per la precisazione della diagnosi
Forma e disposizione reciproca delle
lesioni (1)
– Lineare : DAC/DIC; coinvolgimento vasi /linfatici
– Zosteriforme (unilaterali, lungo un
dermatomero) : h. zoster; ca metastatico
mammella
– Anulari (circolari con cute sana all’interno): RA
a farmaci; LED; pomfi in via di risoluzione ( ore!);
Micosi/pitiriasi rosea ( desquamanti !)
Test diagnostici e strumenti utili nell’esame
dermatologico
Ingrandimento: x 5-10
Transilluminazione: obliqua in stanza oscura;
diretta in stanza oscura (cisti/noduli)
Diascopia: eritemi vs porpore (solo i primi
schiariscono completamente!)
Esame alla luce di Wood ( UV [A] ad onde
lunghe [360 nm] ): in camera oscura accentua le
differenze di colore in funzione della presenza di melanina
epidermica che assorbe questi raggi
– Ipomelanosi = colore più chiaro vs circostante
– Ipermelanosi = colore più scuro vs circostante
– Micosi superficiali = colore verde – blu vs
circostante
Elementi per la precisazione della diagnosi
Forma e disposizione reciproca delle
lesioni (2)
– “ a bersaglio” ( lesioni circolari a doppio
bordo o con papula centrale ) : eritema
polimorfo; infezioni da dermatofiti
– Policicliche : da confluenza di più lesioni
anulari
– Serpiginose (linee ondulate): psoriasi
– Erpetiformi ( lesioni a grappolo): h. simplex;
dermatite erpetiforme
Test clinici
Test cutanei:
– per puntura (prick test), per reazioni
IgE mediate [ reazione a 20 minuti ! ]
– epicutanei ( patch test), per reazioni da
ipersensibilità ritardata e cellulo-mediate
[ reazione a 48-72 ore ! ]
– epicutanei con fotoinduzione (fotopatch test) [ reazione a 24 ore dalla
fotoinduzione che si effettua 24 ore
dopo l’iniziale apposizione ]
scaricato da sunhope.it
17
SKIN TESTING
Immediate reactions
Test clinici “ fisici”
Segno di Darier : sviluppo di orticaria dopo
Patch TEST
Segno di Darier
sfregamento di lesione (Orticaria pigmentosa)
Segno di Nikolsky : manifesta la ridotta
aderenza dei cheratinociti fra di loro. Infatti la
pressione della cute sana perilesionale (Bolla)
provoca il distacco della epidermide e la formazione
di una superficie erosa (pemfigo)
Fenomeno di Koebner : comparsa di nuove
lesioni in zone di trauma ( Psoriasi ; Lichen)
Patergia : sviluppo di lesioni pustolosoulcerative a seguito di semplice puntura (Malattia di
Behçet, Pioderma gangrenoso )
scaricato da sunhope.it
18
Segno di NIKOLSKY
Fenomeno Koebner
La Patergia
Semeiologia Fisica cute
Lesioni Lichenificate:
– Maggiore evidenza della quadrettatura della cute
…… per ispessimento di tutti gli strati
dell’epidermide a seguito di strofinio continuo o
grattamento
Lesioni Desquamanti :
– Squame di tinta diversa, facilmente( psoriasi ) o
difficilmente( ittiosi) staccabili
Livellamento lesioni ipercheratosiche
– Le verruche: sovvertimento disegno
epidermide e microsanguinamento
– Le callosità: conservazione del reticolo
epidermico e assenza di sanguinamento
scaricato da sunhope.it
19
ESANTEMI INFETTIVI
ESANTEMI INFETTIVI
Definizione
Gli esantemi infettivi comprendono un vasto gruppo
di malattie infettive caratterizzate da reazione
cutanea acuta generalizzata
In alcune malattie infettive l’esantema rappresenta
l’elemento clinico predominante ed è presente nella
quasi totalità dei casi (malattie esantematiche in
senso stretto)
Eruzioni cutanee si possono verificare in numerose
altre malattie batteriche, virali e protozoarie, ma non
costituiscono l’elemento clinico predominante.
MORBILLO
Morbillo = piccolo morbo
(per distinguerlo nel medioevo dai grandi morbi: peste, colera, vaiolo, febbre gialla).
•EZIOLOGIA : Paramixovirus a RNA
Mortalità: in Africa 20 % ; in Europa (ante vaccinazione) 0,2 %
Provoca depressione del sistema immunitario colpendo linfociti B e
T con riduzione anche della blastizzazione e della sensibilità
ritardata.
•Periodo di incubazione: 8-12 giorni.
•Contagio diretto: dal 7° giorno di incubazione al 5° giorno dopo la
comparsa dell’esantema.
•Indice di contagiosità: 95 %
•Immunità per tutta la vita;
gli anticorpi materni conferiscono una protezione parziale per buona
parte del 1° anno di vita.
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
–
MORBILLO
SCARLATTINA
ROSOLIA
SCARLATTINETTA
MEGALOERITEMA
ESANTEMA CRITICO
VARICELLA
MALATTIA DI KAWASAKI
SEPSI MENINGOCOCCICA
ALTRI ESANTEMI VIRALI:
MONONUCLEOSI, ADENOVIRUS, COXSACKIE, PARVOVIRUS
MORBILLO
CLINICA
•1° fase: incubazione 8-12 gg (soggetto asintomatico).
•2° fase: periodo enantematico e delle mucositi : febbre elevata
(remittente), enantema: macchie di Koplik (puntini bianchi come
spruzzatura di calce sulla mucosa delle guance) che compaiono
subito prima dell’esantema. E’ detto anche periodo delle mucositi:
rinite (starnuti e secrezione siero-mucosa), congiuntivite
(lacrimazione e fotofobia), laringite (tosse secca insistente),
bronchite.
•3° fase: esantema: alla fine del periodo enantematico si ha caduta
febbrile, comparsa dell’esantema con ripresa della febbre.
L’esantema di natura maculo-papulosa si diffonde dall’alto al basso
iniziando in regione retro-auricolare in tutto il corpo e tende in
parte a confluire
scaricato da sunhope.it
20
scaricato da sunhope.it
21
ROSOLIA
•Eziologia: virus a RNA
•Incubazione: 2-3 settimane
•Contagio : diretto da una settimana prima della comparsa
dell’esantema fino a 1-2 settimane dopo la remissione.
•Periodo prodromico (1-5 giorni): linfoadenomegalia retronucale
e laterocervicale, modica splenomegalia, febbricola
•Esantema: maculopapuloso, non confluente o modestamente
confluente, diffuso su tutto il corpo, leggero (meno intenso di
quello del morbillo), inizia al viso e procede verso il basso. Non
sempre e’ presente.
•Diagnosi:
1) quadro clinico
2) indagini di laboratorio: leucopenia, plasmacellule e
cellule di Turk (stato irritativo delle plasmacellule)
3) ricerca degli anticorpi specifici (Rub test): IgM specifiche
cercando di valutare l’aumento del titolo.
4) Infezione congenita: ricerca di Ig M specifiche nel liquido
amniotico, sangue cordonale o preso dai villi coriali
•Profilassi
1) Passiva: -globuline specifiche
2) Attiva: vaccino vivo attenuato in una unica dose
(vaccinazione trivalente al 15° mese: anti-morbillo,
rosolia, parotite)
scaricato da sunhope.it
22
Sindrome della rosolia congenita (SRC)
•Infezione nel I trimestre di gravidanzaSRC nel 70% dei casi
•Infezione nel II trimestre di gravidanzaSRC nel 15% dei casi
•Infezione nel III trimestre di gravidanza SRC % trascurabile
Quadro clinico: Triade di Gregg:
1) cardiopatia congenita (pervietà del dotto arterioso di Botallo)
2) cataratta
3) sordità
Alla nascita può essere presente un quadro settico: ittero, porpora
trombocitopenica, epatosplenomegalia.
SCARLATTINA
Eziologia: Streptococco -emolitico di gruppo A
(S. Pyogenes) produttore della cd. tossina eritrogenica.
Incubazione: 2-3 giorni.
•Fase prodromica: faringotonsillite (angina) con febbre elevata,
cefalea, dolori addominali, vomito. La febbre (se non si usa adatta
terapia antibiotica) dura 3-6 giorni. In caso di adatta terapia
antibiotica la febbre scompare dopo 12-24-36 ore.
•Esantema: maculopapuloso (elementi piccoli 0,5-1-2 mm,
rosso vivo, aspetto vellutato per la tendenza a confluire senza
lasciare zone di cute indenne), inizia alla radice degli arti e
diffonde a tutta la cute in modo uniforme. Coesiste enantema:
lingua inizialmente bianca patinosa con margini rossirosso
lampone.
Linfoadenomegalia laterocervicale dolente.
Dopo una settimana segue una desquamazione furfuracea
soprattutto alle mani e ai piedi (attualmente si osserva raramente
per la somministrazione della terapia antibiotica).
scaricato da sunhope.it
23
SCARLATTINA
Altri segni caratteristici
1)
2)
3)
4)
L’esantema risparmia la regione periorale (maschera di
Filatov)
Segno della mano gialla: spingendo con la mano
sull’addome l’esantema scompare e rimane l’impronta
gialla
Strie di Pastia: strie rubre nella regione flessoria degli arti
(per fragilità vasale)
Dermografismo bianco: strisciando l’unghia sulla pelle
rimane un segno bianco.
SCARLATTINA
Complicanze
1)
Precoci di tipo settico:
Otite
Osteomielite
Artrite
Miocardite
Nefrite
Diagnosi
1) Quadro clinico
2) Tampone faringeo
3) Esame di laboratorio: Ves e TASL, leucocitosi neutrofila
e eosinofilia.
2) Tardive:
Malattia reumatica
Glomerulonefrite
scaricato da sunhope.it
24
Scarlattina
Desquamazione mani
SCARLATTINA
Diagnosi differenziale
IV MALATTIA (SCARLATTINETTA)
Morbillo:
• presenta le mucositi (rinite, congiuntivite, laringite,
bronchite);
• l’esantema maculo-papuloso nel morbillo tende a rimanere
con elementi staccati senza confluire massivamente.
Non rappresenta altro che una forma lieve di scarlattina.
Terapia
- Penicillina o meglio penicilline semisintetiche (amoxicillina o acido clavulanico)
alla dose di 50-100 mg/Kg/die per 10 giorni;
- oppure macrolidi (eritromicina, ecc) alla dose di 30-40 mg/Kg/die per 10 giorni
(azitromicina per tre giorni?)
scaricato da sunhope.it
25
V MALATTIA: MEGALOERITEMA
•Eziologia: parvovirus B19 (DNA) individuato nel 1975; si
moltiplica nelle cellule della serie rossa del midollo.
•Periodo di incubazione: 4-17 gg
•Contagiosità piuttosto bassa (25%)
•Periodo prodromico: cefalea, febbricola o febbre, mialgia.
•Esantema: rosso, abbastanza rilevato, inizialmente a farfalla
(aspetto di viso schiaffeggiato), poi diffonde in tutto il corpo con
aspetto a festoni (simile ad una forma allergica). L’esantema puo’
durare anche 1-2-3 settimane.
•Complicanze:
- Anemie aplastiche (anemia aplastica temporanea dopo contatto
con B19 nei soggetti con condizione emolitica cronica);
- Forme di artrite (nel 10% dei bambini, piu’ spesso negli adulti)
•Terapia: sintomatici (antipiretici)
scaricato da sunhope.it
26
VI° MALATTIA: ESANTEMA CRITICO
Eziologia: HHV-6, virus a DNA di tipo Herpes, isolato nel 1988
Epidemiologia: colpisce prevalentemente i primi 6-12 mesi. I
soggetti siero-positivi sono molto frequenti (quindi: la malattia si
presenta spesso con sintomi attenuati, cioè senza esantema).
Quadro clinico:
- febbre elevata (iperpiressia) per circa 3 giorni
- possibili convulsioni durante il rialzo febbrile
- apiressia rapida per crisi
- esantema maculopapuloso soprattutto al tronco dopo l’apiressia
Diagnosi differenziale: forme allergiche, morbillo, rosolia.
VARICELLA
Eziologia: Varicella-zooster (VZ), un DNA-virus appartenente
alla famiglia degli Herpesviridae.
Epidemiologia: e’ una affezione ubiquitaria ad elevata
contagiosità (indice di contagiosità: 90%), con incidenza più
elevata nei bambini di età compresa tra 5 e 9 anni.
L’incubazione è di 12-21 gg. Il contagio avviene dalla fine
dell’incubazione fino al 5° giorno dopo l’ultima poussè di
vescicole.
La prima infezione da virus VZ si trasmette attraverso il
contatto diretto di soggetti suscettibili con pazienti affetti da
varicella.
Sorgente di infezione: vescicole cutanee e secrezioni espiratorie.
Risulta contagiosa da un giorno prima a circa 6 giorni dopo l’esordio
dell’eruzione cutanea (i neonati possono acquisire la malattia dalla
madre che contrae la varicella alla fine della gestazione).
scaricato da sunhope.it
27
VARICELLA: QUADRO CLINICO
VARICELLA
Rapporti fra varicella ed herpes zooster.
Varicella e herpes zooster possono occorrere insieme nella
stessa famiglia e nello stesso bambino,in tempi differenti,
dando un’immunita’ crociata.
La varicella puo’ essere considerata la forma acuta, mentre
lo zooster il risultato della riattivazione dalla fase latente del
virus nei gangli spinali.
Periodo prodromico: febbre e malessere generale della durata
di circa 24 ore; subito dopo compare l’esantema.
Esantema: lesioni inizialmente maculo-papulari che evolvono
in vescicole di 2-3 mm. di diametro, circondate da un alone
eritematoso, a contenuto dapprima liquido ed in seguito torbido
(pustole); entro 4-6 giorni queste lesioni si trasformano in
croste che in seguito cadono senza lasciare cicatrici evidenti (a
volte cicatrici appena visibili).
L’esantema della varicella si manifesta inizialmente alla parte
superiore del tronco quindi al volto, al cuoio capelluto ed alle
estremità.
“Rush cutaneo a cielo stellato” nella fase di stato sono
presenti elementi in tutti i diversi stadi evolutivi, cioè esistono
gittate successive.
scaricato da sunhope.it
28
VARICELLA
VARICELLA
Diagnosi:
- quadro clinico
- esami di laboratorio (test di Tzanck)
Complicanze:
- superinfezione delle vescicole da stafilococco o altri germi
- polmonite (soprattutto negli adulti)
- manifestazioni neurologiche:
-encefalite (molto rara): compare dopo 1-2 settimane dalla
fine
della malattia (segni cerebellari, atonia, tremori, convulsioni, coma)
- sindrome di Reye (aspirina come antipiretico!)
Terapia: Aciclovir, farmaco antivirale attivo sugli
Herpesvirus (dose 15 mg/Kg/die e.v.).
Riduce l’intensità e la durata del quadro clinico e contrasta la
disseminazione viscerale dell’infezione. E’ indicato solo nei
casi piu’ gravi e quando il paziente e’ immunodepresso:
tumori, trapianto d’organo o midollo, steroidi ad alte dosi,
malattie immunodeficitarie congenite e acquisite, neonati o in
caso di complicanza: polmonite, encefalite.
Profilassi: passiva con gammaglobuline iperimmuni (VZIG)
entro 48 ore dall’esposizione.
Il vaccino e’ ancora sperimentale.
MALATTIA DI KAWASAKI
La malattia di Kawasaki o sindrome linfo-muco-cutanea e’ una
malattia ad eziologia ignota, caratterizzata da febbre elevata
per almeno 5 giorni, e da 4 delle seguenti 5 condizioni:
(1) congiuntivite;
(2) flogosi delle alte vie respiratorie;
(3) sintomi alle estremità: edemi, eritemi, desquamazione;
(4) esantema polimorfo al tronco;
(5) adenite latero-cervicale.
Eziologia: ignota. Per alcuni virale, ma la maggior parte degli
Autori suppone un’eziologia immuno-allergica.
Laboratorio: VES elevata, leucocitosi neutrofila, aumento
delle piastrine, iper-IgE.
scaricato da sunhope.it
29
MONONUCLEOSI
Eziologia:
•Virus di Epstein-Barr della famiglia degli herpes-virus. E’ anche l’agente
eziologico del linfoma di Burkitt, un linfoma maligno che colpisce i
bambini negri dell’Africa e del carcinoma nasofaringeo dei cinesi.
•Lo EBV appartiene alla famiglia degli Herpersviridae, assieme al virus
dell’Herpes simplex (HSV), al virus della varicella-zoster (VZV), al virus
citomegalico (CMV) e al virus della VI malattia (HV-6).
•Come tutti questi virus, è un DNA-virus, caratterizzato dalla forma
icosaedrica del nucleocapside, dal complesso mantello (envelope), e dalla
persistenza per tutta la vita nell’organismo colonizzato, con possibilità di
occasionali gettate moltiplicative sintomatiche o non.
•Esistono 2 sierotipi, rispettivamente A e B. Il tipo A è il più diffuso nella
popolazione sana; il tipo B si trova volentieri in soggetti immunodepressi,
e non di rado è espressione di una seconda infezione
MONONUCLEOSI
Epidemiologia
• È una malattia diffusissima e la sieroconversione aumenta con l’eta’. Gli adulti
sono quasi tutti siero-positivi. Il contagio
avviene con le goccioline di saliva
(malattia del “bacio” o dei “college”).
ANTICORPI SIERICI ANTI EBV
•
•
•
•
•
•
•
•
•
•
•
•
•
• Incubazione: 10-60 giorni.
•
•
•
•
Sono noti numerosi antigeni virali e antigeni cellulari indotti dal virus di Epstein Barr (EBV)nelle cellule infettate.
Antigene nucleare
Epstein Barr Nuclear Antigen. Si tratta di un gruppo di antigeni: EBNA 1, 2, 3, 4, 5). L'interazione fra queste proteine (EBNA 1
e 2), insieme ad altre componenti cellulari è responsabile dell'inibizione del ciclo litico che è alla base del fenomeno
dell'immortalizzazione.
Antigene di membrana dei linfociti B infettati
Lymphocyte Defined Membrane Antigen (LYDMA)
Va distinto dagli antigeni virali di membrana (MA) che sono componenti dell'involucro virale e che si repertano sulla superficie
delle cellule che sintetizzano i virioni.
L'antigene LYDMA è il bersaglio verso cui è rivolta la risposta immunitaria Tdipendente.
Complesso degli antigeni precoci (EA, Early Antigens)
È un gruppo di componenti non strutturali la cui presenza non richiede la sintesi di DNA virale: sono proteine enzimatiche
indotte dal virus, necessarie per la replicazione del DNA. Gli EA sono composti da una serie di polipeptidi. Sono noti due
componenti degli EA: EAD (EA diffused), localizzato nel nucleo e nel citoplasma, e EAR (EA restricted), localizzato nel solo
citoplasma della cellula infettata.
Antigene virocapsidico (VCA)
È il principale sistema antigenico presente sulle cellule attivamente replicanti il virus; è localizzato nel nucleo e nel citoplasma
delle cellule infettate. Gli anticorpi contro questo antigene sono il migliore mezzo per studiare l'epidemiologia dell'infezione da
EBV
Antigene di membrana (MA)
L'involucro virale contiene antigeni in comune con antigeni individuati sulla membrana citoplasmatica di cellule che sono
produttrici di virioni per cui si pensa che lo stesso involucro sia inserito sulla membrana quando ll virus la attraversa. L'antigene
di membrana consiste di due glicoproteine con peso molecolare di 340.000 e 270.000 dalton. Il VCA e il MA sono anche
indicati come antigeni del ciclo litico, mentre il LYDMA e il complesso degli EBNA sono antigeni correlati con la fase di
latenza dell'infezione da EBV.
Gli anticorpi utilizzati a scopo diagnostico sono:
- anticorpi contro l'antigene virocapsidico (anti VCA): le lgG compaiono all'esordio dei sintomi cIinici con titolo di 1:80 e oltre
e persistono per tutta la vita. Le IgM, che indicano un'infezione recente, compaiono poco prima o contemporaneamente alle IgG
e persistono per 4-8 settimane con titolo di 1:5. Titoli molto elevati si ritrovano in soggetti colpiti da morbo di Hodgkin, leucosi,
sarcoidosi;
- anticorpi contro l'antigene nucleare (anti EBNA 1 e 2): compaiono tardivamente e persistono per tutta la vita. La persenza
di questi anticorpi in pazienti precedentemente anti-VCA positivi e anti-EBNA negativi consente di porre diagnosi di certezza di
mononucleosi infettiva da EBV;
- anticorpi contro gli antigeni precoci (anti EA): compaiono tardivamente rispetto agli anti VCA e sono prevalentemente
rivolti verso l'EAD nella mononucleosi e l'EAR nelle forme atipiche e nel linfoma di Burkitt.
scaricato da sunhope.it
30
L’interazione tra virus e sistema immune è ben conosciuta e
CARATTERISTICHE E SIGNIFICATO DEL MOVIMENTO ANTICORPALE
costituisce un modello patogenetico unico
IgG anti-VCA = dai primi sintomi
IgM anti-VCA = dai primi sintomi
EBNA IgG* = da 6-8 settimane
EBNA IgM
= da 1-2 settimane
EA-D** (70%) = da 1-4 settimane
EA-R***
= da 3-6 settimane
Eterofili**** = dai primi giorni
tutta la vita
per qualche mese
tutta la vita
qualche settimana
gravità, carcinoma nasofaringeo
Burkitt
mesi (nel 50-70% dei bambini)
*EBNA IgG bassi, EA-R e VCA IgG alti = sindrome tensione-stanchezza
*EBNA bassi, assenti = immunodeficienza
**EA-D = (eventualmente associato a carcinoma naso-faringeo)
***EA-R = (eventualmente associato a linfoma di Burkitt)
****ANTICORPI ETEROFILI NEGATIVI (eventualmente associati a complicanze neurologiche)
MONONUCLEOSI
Clinica:
• febbre di durata molto variabile (pochi giorni o anche
un mese);
• angina rossa con placche giallastre di essudazione
(o pseudo- membranosa o lacunare “a placche”);
• poliadenomegalia diffusa;
• epatomegalia e splenomegalia;
• esantema maculo-papuloso (10 %) simile a quello
della rosolia o del morbillo.
scaricato da sunhope.it
31
MONONUCLEOSI
Diagnosi:
a) clinica
b) emocromo: linfomonocitosi assoluta con aumento anche di
alcuni linfociti atipici detti “attivati”.
I linfociti B immortalizzati ( che contengono il virus) e i linfociti T(e NK) reattivi (che non
contengono il virus) conferiscono all’emocromo il quadro tipico “variopinto” in cui si
distinguono le cellule di Downey di tipo I (grandi cellule monocitoidi addossate agli eritrociti
e con i margini deformati da queste), di tipo II (grande mononucleato iperbasofilo) e di tipo
III (forme blastiche). Queste cellule vengono descritte al contatore elettronico come LUC o
Lymphoid Unclassified Cells.
c) aumento modesto delle transaminasi (quasi costante)
d) reazioni sierologiche:
• reazione di Paul-Bunnel delle agglutinine eterofile (aspecifica,
ma precoce);
• titoli anti -VCA di tipo IgM; gli anticorpi anti-EBNA sono gli
ultimi a comparire e indicano per lo più un’infezione non più
recente.
MONONUCLEOSI
Prognosi: e’ buona.
Rarissime le complicanze: respiratorie (broncopolmonite
interstiziale); ematologiche (piastrinopenia, anemia emolitica,
rottura di milza); cardiache (miocarditi); neurologiche
(meningo-encefaliti, sindrome di Guillain-Barre’).
Possibile gravita’ in soggetti immunodefedati: sovrinfezioni
gravi, tumori.
Terapia:
sintomatica: antipiretici (paracetamolo), ma non l’Aspirina
(rischio di sindrome di Reye).
Secondo Alcuni nei casi piu’ gravi e prolungati: cortisonici.
scaricato da sunhope.it
32