Quando le aritmie complicano lo scompenso cardiaco
Nel suo decorso, negli anni, lo scompenso cardiaco si complica spesso a causa di
anomalie del ritmo cardiaco. Queste anomalie possono avere origine atriale, ventricolare,
o atrioventricolari. Una percentuale molto alta dei pazienti scompensati presenta aritmie di
vario tipo.
Le aritmie atriali sono rappresentate quasi esclusivamente dalla fibrillazione atriale ed in
misura molto più ridotta dal flutter atriale. Circa un terzo dei pazienti con scompenso
cardiaco presenta fibrillazione atriale La comparsa di questa aritmia riduce la capacità
contrattile del ventricolo sinistro con conseguente riduzione della tolleranza allo sforzo.
Se la fibrillazione atriale ha una frequenza ventricolare molto alta, diminuisce il tempo
diastolico, diminuisce il riempimento del ventricolo sinistro e di conseguenza, cala la
portata cardiaca (la quantità di sangue che il ventricolo sinistro pompa nell’unità di tempo).
Questo può solo peggiorare la condizione in cui si trova un paziente con scompenso
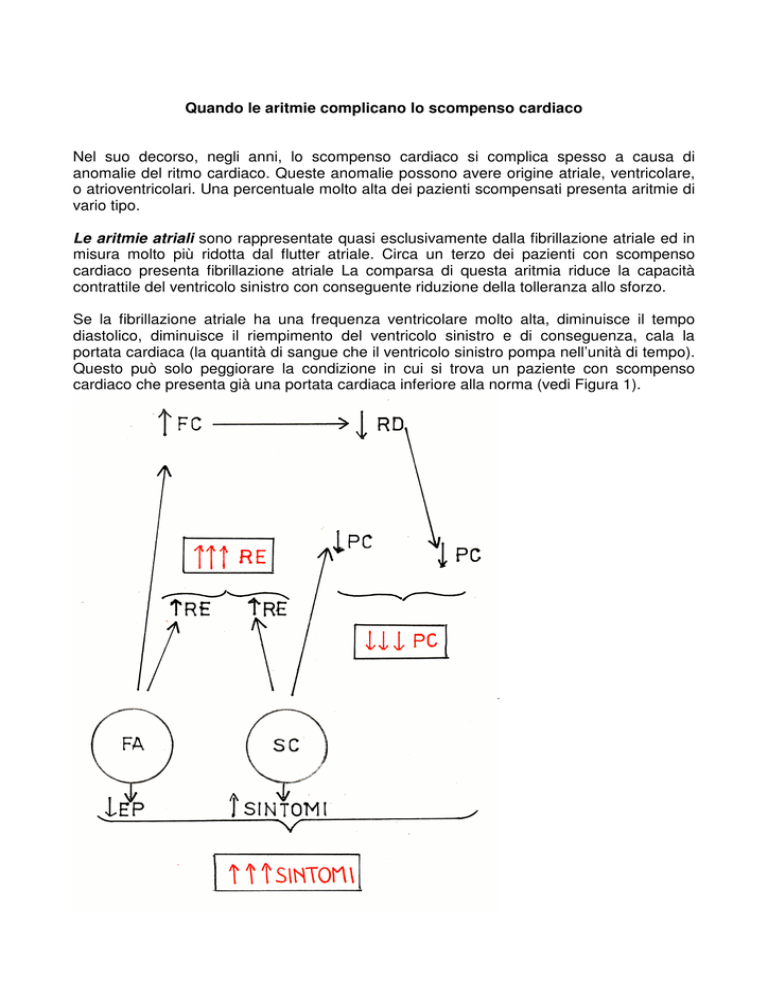
cardiaco che presenta già una portata cardiaca inferiore alla norma (vedi Figura 1).
Figura 1. Meccanismi attraverso i quali la fibrillazione atriale modifica il quadro clinico dei
pazienti con scompenso cardiaco. SC, scompenso cardiaco; RD, riempimento diastolico;
PC, portata cardiaca; EP, efficienza di pompa; RE, rischio embolico; FA, fibrillazione
atriale; FC, frequenza cardiaca.
Inoltre un atrio “fibrillante” perde la contrazione (“atrial kick” degli autori americani) e
questo fatto fa perdere circa 20% – 30% dell’efficienza di pompa del cuore ! Si tratta quindi
di un secondo fattore che viene a peggiorare la funzione di pompa del cuore. I cuori più
sensibili alla perdita dell’attività di pompa dell’atrio sono i cuori ipertrofici e/ molto dilatati.
L’importante perdita dell’efficienza cardiaca non fa altro che aumentare la sintomatologia
del paziente; aumenta l’affanno, aumenta la stanchezza, la sonnolenza, la confusione
mentale ed i disturbi del respiro durante il sonno. Per la stessa ragione aumenta la
ritenzione di liquidi, quindi il peso corporeo e compaiono gli edemi declivi.
La causa principale di morte nel paziente scompensato con fibrillazione atriale è lo stroke
embolico. Nella fibrillazione atriale, la perdita della contrazione atriale determina una
specie di “ristagno” del sangue nell’atrio. Questo fenomeno, insieme all’ingrandimento
delle dimensioni dell’atrio spesso associato, determinano dei presupposti necessari alla
formazione di trombi (grumi di sangue) dentro l’atrio stesso. Il rischio è quello che un
grumo possa staccarsi dall’interno dell’atrio, e seguendo la corrente del sangue, uscendo
dal cuore arrivi ad occludere un’arteria. Questo fenomeno si chiama embolia (vedi Figura
2) e se avviene in un’arteria del cervello si produce uno stroke (accidente vascolare
cerebrale) embolico.
Figura 2.La continuità tra il cuore, l’aorta ascendente e le carotidi. EC, embolie cerebrali;
EP, embolie periferiche; AS, atrio sinistro; VS, ventricolo sinistro.
Tenendo presente che le prime arterie che continuano la direzione del sangue che esce
dal cuore sono le carotidi, si può capire perché le embolie sono principalmente cerebrali. Il
paziente in scompenso cardiaco anche se ha un ritmo cardiaco normale presenta
comunque un rischio embolico elevato, e la comparsa della fibrillazione atriale, per i motivi
descritti sopra non fa altro che accentuare ancora di più questo rischio. A causa di tutte le
suddette problematiche, la comparsa della fibrillazione atriale peggiora l’evoluzione del
paziente con scompenso cardiaco.
L’incidenza della fibrillazione atriale aumenta con la gravità dello scompenso cardiaco (con
la classe NYHA); più il paziente si trova in una classe NYHA superiore, più aumenta la
prevalenza dell’aritmia. La fibrillazione atriale rappresenta spesso una causa di
peggioramento dello scompenso, e a sua volta questo peggioramento è anche lui causa di
progressione della fibrillazione atriale. Tra lo scompenso cardiaco e la fibrillazione atriale
si crea un circolo vizioso (vedi figura 3).
Figura 3. Il circolo vizioso tra lo scompenso cardiaco e la fibrillazione atriale. FA,
fibrillazione atriale; SC, scompenso cardiaco.
Due notizie positive possiamo però fornire. La prima è che quando possibile, curando la
fibrillazione atriale e recuperando il ritmo sinusale si migliora il quadro clinico dello
scompenso. La seconda è che il recupero del ritmo normale migliora anche la prognosi dei
pazienti scompensati. Per questi motivi e per tanti altri dobbiamo sempre fare tutto il
possibile affinché la fibrillazione atriale sia sconfitta.
Le aritmie ventricolari sono rappresentate dalle extrasistoli, il ritmo idioventricolare
accelerato, la tachicardia ventricolare non sostenuta, la tachicardia ventricolare sostenuta
e la temuta fibrillazione ventricolare. Queste aritmie si riscontrano durante le registrazioni
Holter su 24 ore o all’occasione del monitoraggio continuo (la telemetria) nel caso di
pazienti ricoverati (vedi Figura 4).
Figura 4. Monitoraggio in telemetria di un paziente ricoverato. Il ritmo sinusale è interrotto
da una breve tachicardia ventricolare non sostenuta.
Le aritmie possono essere asintomatiche oppure presentarsi con palpitazioni, capogiri,
presincope, sincope, o con manifestazioni ancora peggiori (vedi Quando i sintomi …. ma a
volte si). La prevalenza di questi disturbi del ritmo dei pazienti scompensati è alta, ma
inferiore a quella della fibrillazione atriale.
Nella maggio parte dei casi, le aritmie (sia atriali che ventricolari) avvengono a causa della
malattia stessa del cuore, ma in altre circostanze possono essere indotte anche dai
farmaci che utilizziamo nella terapia stessa dello scompenso cardiaco. Mi riferisco a
farmaci inotropi positivi come le catecolamine o gli inibitori della fosfodiesterasi piuttosto
utilizzati nella terapia dello scompenso acuto, o alla digitale e ai diuretici utilizzati anche
nelle terapie croniche. Bisogna dire che i diuretici non hanno un effetto proaritmico diretto
bensì attraverso i disturbi elettrolitici (ipopotassiemia e/o ipomagnesiemia) che possono
indurre.
Abbiamo però anche dei farmaci che riducono l’incidenza delle aritmie nello scompenso
cardiaco; a parte i farmaci antiaritmici veri e propri mi riferisco ai betabloccanti, le statins,
gli ACE inibitori, ed agli antialdosteronici.
Tutti i giorni, nel nostro laboratorio di elettrofisiologia, per i pazienti con scompenso
cardiaco ed aritmie applichiamo delle tecniche particolarmente sofisticate per eliminare
l’effetto negativo delle aritmie sulla funzione ventricolare del cuore scompensato e far sì
che i due ventricoli possano lavorare insieme “più in armonia”.
Dott. Vladimir Guluta