Sviluppo dell’apparato
genitourinario
Scuola di Specializzazione in
Urologia
Fattori di crescita coinvolti
nello sviluppo urogenitale
• IGF: fattore di crescita insulino-simile prodotto
dal fegato e dal rene (su stimolo GH)
• EGF: epidermico; e TGFa agiscono su un
recettore di membrana stimolante la tubulogenesi
• TGFb: ne esistono diversi, uno è il fattore di
inibizione dei dotti di Muller (MIF)
• PDGF: di derivazione piastrinica; mitogeno per
le cellule del connettivo
• FGF: fibroblastico; vascolarizzazione del nefrone
• NGF
APOPTOSI PROGRAMMATA
• FILOGENETICA morte cellulare associata a
residui vestigiali (appendice del testicolo nel
maschio)
• MORFOGENETICA rimodellamento di
strutture specifiche (uretra del glande)
• ISTOGENETICA associata a differenziazione
cellulare (mesenchima metanefrogenico)
Embrione di 18 gg
Embrione di 26 gg
L’apparato urinario si sviluppa dal mesoderma intermedio e
dalla cloaca: il mesoderma intermedio migra ventralmente e
perde la sua connessione con i somiti, dando luogo al cordone
nefrogeno, che produce un ispessimento longitudinale detto
cresta urogenitale
Embrione di 32 gg
L’apparato urinario si sviluppa dal mesoderma intermedio e
dalla cloaca: il mesoderma intermedio migra ventralmente e
perde la sua connessione con i somiti, dando luogo al cordone
nefrogeno, che produce un ispessimento longitudinale detto
cresta urogenitale
Embrione di 5 sett
stadi successivi di
sviluppo del
tubulo
mesonefrico
PRONEFRO
• struttura transitoria non funzionante
• compare all’inizio della 4^ settimana
• i dotti del pronefro decorrono
caudalmente e si aprono nella cloaca
• degenera ma i suoi dotti vengono
utilizzati dal rene
MESONEFRO
•
•
•
•
funziona come rene transitorio
compare al termine della 4^ settimana
è situato caudalmente al pronefro
cellule mesenchimali delimitano i lumi (vescicole
mesonefriche), che si allungano a formare i tubuli
mesonefrici che lateralmente prendono contatto
con il dotto mesonefrico di Wolff, mentre
medialmente danno origine al corpuscolo renale
• degenerano in senso craniocaudale, e scompaiono
in gran parte già nel periodo fetale (restano dei
residui vestigiali)
Vestigia del mesonefro nel
maschio
• estremità craniale: appendice dell’epididimo
• caudalmente ai dotti efferenti, può residuare
un corpuscolo: paradidimo
Vestigia del mesonefro nella
femmina
• estremità craniale: appendice vescicolosa
• nel legamento largo possono persistere dei tubuli
ciechi e un dotto (epoophoron) corrispondenti ai
dotticini efferenti
• vicino all’utero tubuli rudimentali (paroophoron)
• nel legamento largo può residuare il dotto di
Gartner (corrispondente alle porzioni del dotto di
Wolff che danno origine al dotto eiaculatore e al
deferente nel maschio): cisti
METANEFRO
• compare all’inizio della 5^ settimana e funziona
due-tre settimane dopo
• due componenti:
– diverticolo metanefrico (gemma dell’uretere) dal
dotto mesonefrico vicino alla cloaca: dà origine a
uretere, pelvi renale, calici e tubuli collettori;
– blastema metanefrogeno derivato del mesoderma;
vicino ai tubuli collettori cell. mesenchimali si
formano il nefrone (come per il mesonefro)
• dalla pelvi l’abbozzo si sposta verso l’addome
(cambia anche la vascolarizzazione) e ruota di
90°
Embrione di 5 settimane:
abbozzo del metanefro
Stadi successivi (5-8 sett.) di sviluppo
della gemma dell’uretere
Stadi successivi di sviluppo dei nefroni (dalla 8^ settimana)
Sviluppo della gemma
ureterale che origina
come diverticolo del
dotto mesonefrico
circondato dal
mesenchima
metanefrico (28 gg).
Le ampolle si
ramificano
dicotomicamente (8
sett.) per poi dilatarsi
a formare la pelvi
renale, che assume un
aspetto a cespuglio
(10 sett.) per la
ramificazione delle
ampolle.
Sviluppo di un calice: con la secrezione di urina e la crescita dei
nefroni il tessuto renale raddrizza il contorno del calice e protrude
nel lume del calice come papilla renale
Induzione dei nefroni durante lo sviluppo della gemma ureterale:
le ampolle si ramificano dicotomicamente e ogni ramo viene
incappucciato da mesenchima addensato.
Ramificazione della gemma
ureterale
• l’ascesa della gemma ureterale inizia vicino alla gemma
dell’arto inferiore (associazione tra difetti scheletrici e
anomali renali)
• fattori di trascrizione(WT1 ramificazione del dotto di
Wolff, PAX-2 espresso nella gemma ureterale)
• EGF ramificazione della gemma ureterale, IGF e NGF
contrario; HGF proliferazione e ramificazione; TGFb
può inibire la nefrogenesi
• molecole di adesione: KAL mutazione del gene che
codifica una proteina omologa della fibronectina
(sindrome di Kallman)
Induzione del nefrone
• Importante la presenza della gemma ureterale
• induzione da parte del sistema nervoso (fibre
nervose)
• presenza di N-CAM e uvomorulina
• per il collegamento tra tubulo e dotto collettore
importante collagene di tipo IV
• glomerulogenesi
• ontogenesi della rete della renina (dalle arterie)
Sviluppo
delle
arterie renali
Periodo da 6 a 9 settimane: rotazione mediale e ascesa dei reni
con diversa irrorazione arteriosa
5 sett
suddivisione della cloaca in
seno urogenitale e retto;
riassorbimento dei dotti
mesonefrici; sviluppo della
vescica urinaria, dell’uretra
e dell’uraco; cambiamento
di posizione degli ureteri
12 sett
Sviluppo della vescica urinaria
• L’epitelio deriva dall’endoderma del canale vescico-uretrale
• lamina propria, strati muscolari e sierosa dal mesenchima
circostante
• le porzioni caudali dei dotti del mesonefro vengono
incorporate nella sua parete dorsale (trigono vescicale)
• per la trazione craniale esercitata dai reni e per la crescita
caudale dei dotti mesonefrici gli ureteri nel maschio si
aprono lateralmente e cranialmente rispetto ai dotti
eiaculatori (derivati dai dotti mesonefrici); nella femmina i
dotti mesonefrici degenerano
• intanto degenera l’allantoide dando origine ad uno spesso
tubulo, l’uraco (legamento ombelicale mediano)
Sviluppo dell’uretra maschile
• l’epitelio dell’uretra prostatica deriva
dall’endoderma del canale vescicouretrale dal seno
urogenitale
• connettivo e muscolatura liscia dal mesenchima
circostante
• l’epitelio del resto dell’uretra prostatica e di quella
membranosa dall’endoderma della porzione pelvica
del seno urogenitale
• l’epitelio dell’uretra peniena deriva dalla porzione
fallica del seno urogenitale
• l’epitelio della porzione del glande deriva dalla
canalizzazione di un cordone ectodermico
Sviluppo dell’uretra femminile
• deriva dall’endoderma del canale
vescicouretrale dal seno urogenitale
• connettivo e muscolatura liscia dal mesenchima
circostante
Sviluppo del seno
urogenitale a 9 sett
Sviluppo dello sfintere urinario
Gonade indifferenziata
• 5^sett. Si sviluppa un’area ispessita
dell’epitelio celomatico (epitelio
germinativo) dalla faccia mediale della
cresta urogenitale
• rigonfiamento mediale: cresta genitale
• cordoni epiteliali: cordoni sessuali primari
• strato esterno (cortex, si differenzia in
ovaio) ed esterno (medulla, si differenzia in
testicolo)
Migrazione delle cellule germinali
5 settimane
6 settimane
Sviluppo del testicolo
• I cordoni sessuali primari (cordoni seminiferi) si addensano
e si estendono nella midollare anastomizzandosi nella rete
testis; perdono le connessioni con l’epitelio germinativo per
lo sviluppo della tonaca albuginea
• il testicolo aumenta di dimensione e si separa dal mesonefro
in via di regressione, rimanendo sospeso al proprio
mesentere (mesorchio)
• i tubuli seminiferi si separano per l’interposizione di
mesenchima (cell. di Leydig)
• i tubuli mesonefrici danno origine ai dotticini efferenti che
si connettono al dotto mesonefrico (di Wolff) che forma il
dotto dell’epididimo
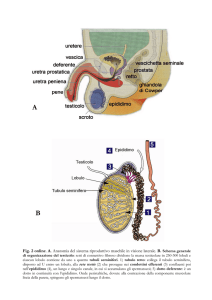
SVILUPPO DELLA PROSTATA
a 11 (A e B) e 16 settimane (C)
origina da evaginazioni
ectodermiche nella regione
prostatica dell’uretra che crescono
nel mesenchima circostante (da cui
originano lo stroma e le cellule
muscolari lisce)
similmente originano le ghiandole
bulbouretrali
Sviluppo dell’ovaio
• Evolve più lentamente che nel maschio (10^
sett.)
• si sviluppa la corticale
• i cordoni sessuali primari non si sviluppano,
formando una rete ovarii che degenera
• i cordoni sessuali secondari (corticali) a 16
sett. Si frammentano in follicoli primordiali
con ovogoni già presenti alla nascita
6 settimane
7 e 12 settimane
20 settimane
Parete addominale posteriore di embrione di 7 e 9 settimane con
due paia di dotti genitali allo stadio indifferenziato
Sviluppo dei gonodotti
stadio indifferenziato
• dotti mesonefrici permangono come gonodotti
maschili
• dotti paramesonefrici (canali di Muller):
invaginazioni longitudinali dell’epitelio
celomatico sulla faccia laterale dei mesonefri:
caudalmente si fondono in un abbozzo o canale
uterovaginale, che si spinge entro la parete
dorsale del seno urogenitale e produce un rilievo
dettotubercolo del seno o di Muller
Sviluppo dei gonodotti maschili
• Un ormone stimola lo sviluppo dei dotti
mesonefrici (dotti di Wolff)
• un altro sopprime lo sviluppo dei dotti di Muller
(dotti paramesonefrici)
• alcuni tubuli mesonefrici rimangono come
dotticini efferenti e si aprono nel dotto
mesonefrico che diventa dotto dell’epididimo,
acquista un rivestimento muscolare liscio e
diventa dotto deferente
Sviluppo dei gonodotti femminili
• i dotti mesonefrici (dotti di Wolff) regrediscono
• i dotti di Muller (paramesonefrici) danno origine
alle tube uterine (parte craniale) e all’abbozzo
uterovaginale (parte caudale)
• con la fusione dei dotti di Muller le pieghe
peritoneali formano i legamenti larghi
Sviluppo della vagina
• l’epitelio deriva dall’endoderma del seno
urogenitale
• la parete connettivale e muscolare si sviluppa
dall’abbozzo uterovaginale
• due evaginazioni solide (bulbi senovaginali) si
formano dal seno urogenitale; all’interno
penetrano cellule endodermiche, che
centralmente degenerano formando il lume della
vagina
Neonato maschio
Femmina di 12 settimane
e neonata
feto femminile di 9 settimane
7 settimane
28 settimane
Formazione del canale
inguinale e discesa dei
testicoli
neonato e bimbo di tre
mesi
Discesa dei testicoli
• A 28 settimane son discesi a livello dell’anello
inguinale profondo (il gubernaculum àncora il
testicolo allo scroto)
• la discesa nel canale inguinale dura due-tre
giorni
• a 32 settimane entra nello scroto e il canale
inguinale si restringe attorno al cordone
spermatico
Estensione delle fasce della
parete addominale
• Fascia trasversale
• muscolo obliquo
interno
• aponevrosi obliqua
esterna
• peritoneo
• Fascia spermatica
interna
• muscolo cremastere e
fascia cremasterica
• fascia spermatica
interna
• tonaca vaginale
Discesa dell’ovaio
• Dalla parete addominale dorsale alla linea
arcuata dell’osso iliaco
• posizione raggiunta alla 12^ settimana
• il gubernaculum si unisce all’utero e dà
origine al legamento sospensore dell’ovaio
(parte craniale) e al legamento rotondo
(parte caudale)
• il canale inguinale (di Nuck) si oblitera
prima della nascita
sviluppo dei genitali
esterni
4-7 settimane
9 settimane
11 settimane
12 settimane
Stadio indifferenziato
• 4^sett. si forma il tubercolo genitale (che presto
si allunga e prende il nome di fallo)
• ai lati rigonfiamenti o cercini labioscrotali e
pieghe urogenitale
• alla 6^ sett. il setto urorettale si fonde con la
membrana cloacale, dando luogo a una
membrana anale posteriore e una genitale
anteriore che si perforano alla 7^ sett.
• i genitali esterni rimangono simili nei due sessi
sino alla 9^ sett.
Sviluppo dei genitali esterni maschili
• il fallo allungandosi stira in avanti le pieghe urogenitali, che
formano le pareti laterali del solco uretrale;
• le pieghe urogenitali si fondono tra loro sulla faccia ventrale
(inferiore) formando l’uretra peniena
• all’estremità del glande una invaginazione ectodermica
forma un cordoncino cellulare (placca glandale) che origina
un solco continuazione del’uretra peniena
• dalla 12^sett. si forma il prepuzio come piega cutanea, e
ricopre completamente il glande entro la 14^sett. (prima
fusa, poi si separa nell’infanzia)
• i rigonfiamenti labioscrotali crescono e si fondono a
formare lo scroto
all’estremità del glande una invaginazione
ectodermica forma un cordoncino cellulare
(placca glandale) che origina un solco
continuazione del’uretra peniena
dalla 12^sett. si forma il prepuzio come
piega cutanea, e ricopre completamente il glande
entro la 14^sett. (prima fusa, poi si separa
nell’infanzia)
Sviluppo dei genitali esterni femminili
• in assenza di androgeni
• la crescita del fallo rallenta (clitoride)
• le pieghe urogenitali non si fondono (danno
origine alle piccole labbra)
• i rigonfiamenti labioscrotali si chiudono
posteriormente (commessura labiale posteriore) e
anteriormente (monte del pube)
• la porzione fallica del seno urogenitale origina il
vestibolo della vagina
Variazioni comuni nella vascolarizzazione del rene
Anomalie del
tratto urinario
superiore
Malformazioni
dell’uraco
Sviluppo della
parete
addominale
sottoombelicale
e del pene (4^8^ sett.)
Mancata chiusura del processo vaginale