Le cellule del sangue
S. Beninati
Il sangue
• Il sangue può essere definito un connettivo specializzato
composto da una parte corpuscolata: formata dai globuli
rossi o eritrociti, globuli bianchi o leucociti e dalle
piastrine; e da una parte fluida: il plasma
• Le piastrine non sono cellule ma frammenti cellulari
originati dal megacariocita
Il sangue
• Il sangue rispetta le caratteristiche principali
di tutti i connettivi, cioè la presenza di tre
elementi essenziali:
• La matrice extracellulare: il plasma
• La porzione cellulare: emazie e leucociti
• Le fibre: presenti solo in seguito alla
coagulazione (fibrina)
piastrine
eritrocita
fibrina
Le cellule del sangue: eritrociti
• Hanno una forma di lente
biconcava con un diametro
di 7,5 ųm, uno spessore di
di circa 2 ųm e di 1 ųm
nella parte centrale
• Tale forma assicura un
miglior scambio gassoso
• L’eritrocita maturo è
anucleato
eritrocita
• Gli eritrociti sono privi
di organuli cellulari
• Il loro citoplasma è ricco
di enzimi solubili
• Fra questi l’anidrasi
carbonica svolge un
ruolo essenziale nella
formazione dello ione
bicarbonato che
tampona il pH del
sangue
eritrocita
• Nei maschi il numero di eritrociti è
di circa 5 milioni per mm3, nelle
femmine di circa 4,5 milioni per
mm3 di sangue.
• La vita media di un eritrocita è di
circa 120 giorni, dopo tale periodo
presentano sulla membrana
plasmatica alcuni oligosaccaridi
che li rendono aggredibili dai
macrofagi della milza, midollo
osseo e fegato che li fagocitano
Eritrocita:emoglobina
• Gli eritrociti sono ricchi di una
proteina tetramerica detta
emoglobina dal p.m. 68.000 Da
• La proteina consiste di quattro
catene uguali a due a due, due
catene α e due catene β
• Ogni catena è legata ad un
gruppo eme contenente ferro
• L’emoglobina rappresenta il
trasportatore dei gas respiratori
Eritrocita:scambi gassosi
O2
O2
diffusione
Shift del cloro
Controllo del pH
Eritrocita:membrana plasmatica
• La membrana plasmatica dell’eritrocita è composta per il
50% di proteine, 40% lipidi e 10% di carboidrati
• La maggior parte delle proteine sono intrinseche
Banda 4.1
Eritrocita: membrana plasmatica
• L’eritrocita si differenzia dalle altre cellule poiché il
citoscheletro forma un guscio che sostiene la membrana
plasmatica ed è unito ad essa in molti punti
• Questa caratteristica permette all’eritrocita di essere
flessibile e di potersi spostare facilmente nei capillari dove
viaggia “impilato” con gli altri eritrociti
Eritrocita:proteine della membrana plasmatica
Eritrocita: proteine della membrana plasmatica
Le terminazioni libere dei tetrameri di
spectrina sono tenute insieme da catene
fibrillari di actina (banda 5) contenenti
tropomiosina. L’adducina e la banda 4,1
favoriscono la interazione actina-spectrina.
L’ancoraggio del citoscheletro alla
membrana è ottenuto con la banda 2,1,
l’anchirina. A sua volta questa è legata alla
banda 3
Eritrocita: i gruppi sanguigni
• Sul versante extracellulare degli eritrociti sono presenti
catene di carboidrati specifiche e ereditarie che funzionano
come antigeni
• Tali carboidrati determinano i gruppi sanguigni
Eritrocita: il fattore Rh
• Il gruppo o fattore Rh prende il nome dal fatto che è stato
isolato per la prima volta dalla scimmia Macacus rhesus
• Questo gruppo comprende pù di una dozzina di antigeni
anche se alcuni sono rari
• I più comuni sono denominati C, D, E
• Circa l’85% della popolazione possiede uno di questi
antigeni e si definisce Rh+
Fattore Rh
• Quando una donna Rh- partorisce un bambino Rh+ il
passaggio del sangue del bambino nel circolo materno
induce la formazione di anticorpi anti Rh.
• Al parto successivo la mamma può formare anticorpi anti
Rh che potrebbero attaccare gli eritrociti fetali e causare
una eritroblastosi fetale che conduce alla morte del neonato
• Il trattamento preventivo della madre con agglutinine anti
Rh risolve il problema poiché riduce drasticamente gli
eventuali anticorpi anti Rh.
Le cellule del sangue: leucociti
• Il numero dei leucociti nel sangue è inferiore a quello degli
eritrociti.
• Nell’adulto il numero oscilla da 6500 a 10.000 cellule per
mm3
• Svolgono la loro funzione al di fuori del torrente
sanguigno, infatti attraversano gli endoteli (diapedesi) ed
entrano nel connettivo
• La funzione principale è quella di difendere l’organismo da
sostanze estranee
Le cellule del sangue: leucociti
• Vengono classificati in
granulociti e
agranulociti
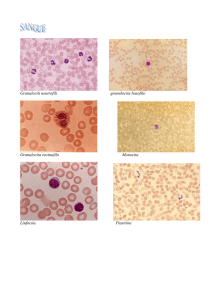
Granulocita: basofilo
Agranulociti: monocita
Leucociti: granulociti
•
•
•
•
Presentano granuli specifici nel citoplasma e sono divisi in:
Neutrofili
Basofili
Eosinofili
x1325
neutrofilo
basofilo
eosinofilo
Leucociti: agranulociti
• Si distinguono altri due tipi:
• Linfociti
• monociti
linfocita
monocita
granulociti neutrofili
• Costituiscono la maggior parte dei leucociti (60-70%) e la
loro funzione e quella di distruggere i batteri nel connettivo
grazie alla loro capacità fagocitaria
• Vengono anche detti leucociti polimorfonucleati a causa
della forma varia del nucleo
• Nelle donne il nucleo può presentare un piccolo
addensamento di cromatina corrispondente al cromosoma
X e detto corpo di Barr
Corpo di Barr
granulociti neutrofili: le granulazioni
•
•
•
•
Sono presenti tre tipi di granulazioni:
Piccoli granuli specifici
Grossi granuli azzurofili
Granuli terziari
granulociti neutrofili: le granulazioni
granulociti neutrofili: le granulazioni
• Granuli specifici contengono enzimi necessari per la loro
funzione antimicrobica. Proteasi, fosfolipasi e alti enzimi
litici
• Granuli azzurrofili sono dei lisosomi contenenti idrolasi
acide, lisozima e un fattore che aumenta la permeabilità
(BPI)
• Granuli terziari contengono gelatinasi che idrolizza la
membrana basale permettendo alle cellule di penetrare nel
connettivo
granulociti neutrofili: le funzioni
• I neutrofili migrano nel connettivo nelle zone invase dai
microorganismi
• Penetrano nella regione infiammata aderendo inizialmente
agli endoteli per mezzo di recettori specifici.
• Tale adesione stimola la produzione di interleuchina-1 e
del fattore di necrosi tumorale che inducono le cellule
endoteliali ad esprimere una molecola di adesione detta
ICAM-1 ,alla quale si legano le integrine dei neutrofili
• I neutrofili si bloccano, smettendo di migrare e
attraversano l’endotelio invadendo il connettivo e
fagocitando i batteri.
• Innescano inoltre il processo infiammatorio rilasciando
molecole denominate leucotrieni.
Granuli specifici
rilascio di lisozima e
fosfolipasi
granulociti eosinofili
• Rappresentano meno del 4% dei leucociti totali
granulociti eosinofili: i granuli
• Contengono granuli specifici e granuli azzurrofili
• Al ME i granuli specifici presentano una parte interna più
densa e da una parte esterna meno densa
• L’interno contiene agenti proteici antiparassitari e una
neurotossina
• I granuli azzurrofili sono lisosomi atti ad idrolizzare i
complessi antigene-anticorpo e i parassiti fagocitati.
granulociti eosinofili: funzioni
• La loro migrazione è favorita dalla presenza di istamina,
del fattore chemiotattico eosinofilo e dei leucotrieni, da
parte dei basofili e neutrofili, grazie a recettori specifici di
membrana
• Gli eosinofili riescono a perforare la parete del parassita
grazie alle proteine della porzione interna dei granuli
specifici, provocandone la morte
granulociti basofili
• Rappresentano meno dell’1% dei leucociti totali
• Possiedono un nucleo ad S mascherato da numerosi granuli
• Sulla membrana plasmatica presentano i recettori per le
Immunoglobuline E (IgE)
granulociti basofili: i granuli
•
•
•
•
Contengono granuli specifici e azzurofili
I granuli specifici si colorano in blu scuro con il Giemsa
Sono disposti alla periferia cellulare
Contengono eparina, istamina, dal punto di vista
funzionale i basofili sono simili ai mastociti
• I granuli azzurrofili sono lisosomi
granulociti basofili: funzioni
• Agiscono come iniziatori dei processi infiammatori
• Alcuni particolari antigeni inducono la produzione da parte
delle plasmacellule di immunoglobuline E (IgE)
• Un frammento (Fc) di queste immunoglobuline si attacca
ai recettori presenti sulla membrana dei basofili e dei
mastociti senza alcun effetto apparente.
• Quando lo stesso antigene penetra nell’organismo trova gli
anticorpi pronti e si lega ad essi inducendo il rilascio del
contenute dei granuli specifici
• Il rilascio di istamina provoca una reazione anafilattica,
che può condurre allo shock anafilattico
Agranulociti:monociti
•
•
•
•
•
•
•
Rappresentano il 3-8% dei leucociti totali
Sono le cellule più voluminose e sono note come macrofagi
Il nucleo è grande eccentrico e “tarlato”
Presenta numerosi granuli azzurrofili
Permangono in circolo per pochi
giorni attraversando gli endoteli e
trasformandosi in macrofagi
Monociti:funzioni
• La loro funzione si svolge essenzialmente come macrofagi
• I macrofagi fagocitano qualunque materiale estraneo
• Producono citochine coinvolte nei processi infiammatori e
immunitari
• Alcuni macrofagi noti come cellule che presentano
l’antigene, fagocitano gli antigeni e ne presentano le
porzioni maggiormente antigeniche, dette epitopi, alle
cellule immunocompetenti (linfociti T)
• In presenza di antigeni corpuscolati i macrofagi si
associano formando le cellule giganti da corpo estraneo
Agranulociti:linfociti
• I linfociti rappresentano la seconda popolazione cellulare della serie
bianca del sangue. Infatti sono il 20-25% dei leucociti totali
• Sono leggermente più grandi dei globuli rossi, con un nucleo
eccentrico che occupa buona parte del volume cellulare
• Presenta alcuni granuli azzurrofili
• Al ME si nota poco citoplasma,
alcuni mitocondri e molti ribosomi
liberi
Agranulociti:linfociti
•
•
•
•
Sono stati identificati tre tipi di linfociti:
Linfociti T (80%)
Linfociti B (15%)
Null cells o Natural Killer (5%)
• Questi tre tipi di linfociti non sono distinguibili dal punto
di vista funzionale, ma solamente mediante tecniche di
immunoistochimica che evidenziano marker di superficie
diversi
Linfociti: funzioni
• In generale i linfociti B sono responsabili del sistema
immunitario in generale, mentre le cellule T sono
responsabili del sistema immunitario mediato da cellule
• Per divenire competenti i linfociti migrano in organi
specifici dove maturano sviluppando proteine di superficie
altamente specifiche
• Le cellule B diventano immunocompetenti nel midollo
osseo
• Le cellule T prodotte nel midollo osseo, maturano nella
corticale del timo
Linfociti:funzioni
• Una volta maturati i linfociti migrano nel sistema linfoide e
formano cloni cellulari capaci di rispondere allo stesso
antigene
• Dopo stimolazione con l’antigene sia i B che i T si
differenziano in due sottogruppi:
• Cellule con memoria
• Cellule effettrici
linfociti
• Cellule con memoria:
• Non partecipano alla risposta immunitaria, ma rimangono
come componenti di quel clone di memoria immunitaria
pronte a rispondere se si ripresentasse lo stesso antigene
• Cellule effettrici:
• Sono linfociti immunocompetenti che possono portare a
termine la loro funzione immunitaria (l’eliminazione
dell’antigene)
Linfociti: cellule effettrici
• I linfociti B sono responsabili della risposta immunitaria
umorale
• Si possono differenziare in plasmacellule, capaci di
produrre anticorpi contro l’antigene
Linfociti: cellule effettrici
• I linfociti T sono responsabili della risposta immunitaria
mediata da cellule
• Alcuni si differenziano in linfociti T citotossici
responsabili del contatto diretto e dell’uccisione di cellule
estranee o trasformate da virus
• Altre cellule T sono coinvolte nell’inizio e sviluppo (ma
anche nella soppressione) delle risposte immunitarie sia
umorale che mediata da cellule per mezzo della produzione
di molecole segnale dette linfochine
Linfociti: null cells
• Sono composte da due distinte popolazioni cellulari:
• Cellule staminali capaci di dare origine a tutti gli elementi
figurati del sangue
• Cellule Natural Killer che sono in grado di uccidere
cellule estranee o trasformate, senza l’intervento del timo o
dei linfociti T
Emopoiesi
• L’emopoiesi rappresenta l’insieme dei processi cellulari
tesi alla formazione degli elementi figurati del sangue
• Si può distinguere una emopoiesi prenatale e una
postnatale
• L’emopoiesi prenatale è a sua volta divisa in quattro fasi:
• Mesoblastica
• Epatica
• Splenica
• mieloide
Emopoiesi prenatale:fase mesoblastica
• La formazione delle cellule ematiche inizia alla seconda
settimana nel mesoderma del sacco vitellino (fase
mesoblastica) dove le cellule mesenchimali si aggregano
in gruppi detti isole sanguigne.
• Le cellule periferiche daranno luogo alle pareti vasali,
mentre le altre diventano eritroblasti che si differenziano
in eritrociti
Emopoiesi prenatale:fase epatica e splenica
• Verso la sesta settimana di vita intrauterina appare la fase
epatica. Gli eritrociti sono ancora nucleati e verso l’ottava
settimana compaiono i leucociti
• Nel secondo trimestre inizia la fase splenica che insieme a
quella epatica va avanti fino al termine della gravidanza.
Emopoiesi prenatale:fase mieloide
• Inizia verso la fine del secondo trimestre e man mano che
si sviluppa il sistema scheletrico, il midollo osseo assume
un ruolo sempre più importante nella produzione di cellule
ematiche
• Il fegato (fase epatica) e la milza (fase splenica) non
partecipano alla emopoiesi postnatale
Emopoiesi postnatale: cellule staminali
emopoietiche pluripotenti
• L’emopiesi postnatale avviene quasi esclusivamente nel
midollo osseo
• Tutte le cellule del sangue derivano da cellule staminali
emopoietiche pluripotenti (PHSC) che sono circa lo
0,1% di tutte le cellule nucleate del midollo osseo
• Le PHSC oltre a mantenere la loro popolazione possono
produrre due tipi di cellule staminali emopoietiche
multipotenti (CFU-S e CFU-Ly)
Emopoiesi postnatale: cellule staminali
emopoietiche multipotenti
• Il tipo CFU-S è precursore della linea mieloide: eritrociti,
granulociti, monociti e piastrine
• Il tipo CFU-Ly è precursore delle cellule della linea
linfoide (cellule B e T)
• Le cellule progenitrici che derivano dalle CFU sono
unipotenti, cioè formano una sola linea cellulare
• Le cellule precursori che derivano dalle progenitrici
perdono la capacità di autoriprodursi
Eritropoiesi
• L’eritropoiesi è la formazione dei globuli rossi
• Il numero di cellule formato giornalmente è molto elevato
• Tale produzione è resa possibile dalla presenza di due
cellule progenitrici unipotenti derivanti dal tipo CFU-S
• Queste sono le BFU-E e le CFU-E dette unità eritrocitarie
• Il differenziamento delle CFU-S in BFU-E è indotto dalla
eritropoietina prodotta dai reni in carenza di globuli rossi
Reticolocita (5)
Eritrocita (6)
Eritroblasto basofilo (2)
Proeritroblasto (1)
Eritroblasto ortocromatico (4)
Eritroblasto policromatofilo (3)