Master universitario di 1° livello:
Salute Mentale e Servizi Comunitari
Organizzazione, Gestione e Lavoro terapeutico
nei Servizi di salute Mentale
EFFICACIA E LIMITI,
CONOSCENZA ED IDEOLOGIA
NELL’USO DEGLI PSICOFARMACI
FABRIZIO OTTOLENGHI
Clinica Psichiatrica
CSM San Giovanni
Modelli epistemologici in Psichiatria
IL MODELLO MEDICO
IL MODELLO UMANO
Malattia
Strategia
Sintomi
Segni
Irrazionalità
Senso
La persona come oggetto
La persona come soggetto
Cause
Intenzioni
Deficienze biologiche
Conflitti interni
Determinismo (testardaggine) Scelte
Trattamento
Sviluppo
Caratteristiche diagnostiche Esperienze uniche
5° Congresso del European Network of (ex-)Users and Survivors of Psychiatry
(congresso congiunto ENUSP e WNUSP, 17-21 luglio 2004, Vejle, Danimarca
Psicofarmaci e ideologie
Esiste una vera e propria ideologia del farmaco; essa è molto semplice:
bisogna "sedare", "rendere tranquille le persone agitate"; questo peraltro
risponde a due esigenze della nostra struttura sociale: il controllo ed il
mercato. Entrambi hanno interesse a ridurre il disagio psichico a malattia
organica.
Questa semplificazione ideologica del dolore psichico rende ragione
dell'ampia diffusione degli psicofarmaci, spesso prescritti con poca
attenzione, talvolta addirittura autoprescritti con medico connivente.
P. Cogorno - http://www.geagea.com/36indi/36_10.htm
Psicofarmaci e relazione
Pensiamo che l’uso dei farmaci psicotropi sia giustificato solo in
una dimensione relazionale improntata al massimo rispetto, che
accetti il rischio della libertà dell’Altro, anche la libertà di
opporre un rifiuto.
Rocco Canosa, Emilio Lupo
Convegno Internazionale “Farmaci e salute mentale”,
Roma 14 maggio 2004
Psicofarmaci: le ragioni del piu’ forte
Psicofarmaci e organizzazione dei
Servizi
La qualità dell’organizzazione dei servizi incide profondamente sull’utilizzo
degli
psicofarmaci.
Il nostro impegno di sempre è di costruire luoghi che siano catalizzatori di
legami sociali: dove è possibile connettere, scambiare, progettare, dove sia
possibile il riconoscimento dell'Altro e, dunque, l'ascolto e l'incontro scevro
da pregiudizi, in cui l’Altro sia visto come persona e non come malato, dentro
la sua condizione umana e non dentro la sua malattia. In tale contesto
l’imperativo categorico di natura etica è informare gli utenti, le loro famiglie
sulla natura del farmaco, sugli effetti terapeutici, sugli effetti collaterali, su
quelli
tossici
a
breve
e
a
lungo
termine.
Fattori che influenzano i pattern prescrittivi degli psicofarmaci
Fattori socio-anagrafici degli utenti
Caratteristiche cliniche
Atteggiamento degli utenti nei riguardi
della terapia farmacologica
Caratteristiche dei prescrittori
Setting di trattamento
Utilizzazione dei servizi
Stile di lavoro nei servizi
M. Casacchia e coll., 1999
Quelli che s’innamoran di pratica sanza scienzia
son come ’l nocchier ch’entra in navilio sanza
timone o bussola, che mai ha certezza
dove si vada
Leonardo da Vinci
CONOSCENZA ED USO CORRETTO DEGLI
PSICOFARMACI
Classificazione psicofarmaci
•
•
•
•
ANSIOLITICI
ANTIDEPRESSIVI
ANTIPSICOTICI
REGOLATORI DELL’UMORE
ANSIOLITICI
BENZODIAZEPINE
• Gli ansiolitici benzodiazepinici possono essere efficaci
nell’alleviare gli stati d’ansia. Sebbene si tenda a prescrivere
questi farmaci quasi a chiunque presenti sintomi legati a stress,
infelicità o malattie fisiche minori, il loro uso è ingiustificato in
molte situazioni. In particolare, non sono appropriati per il
trattamento di depressione o psicosi croniche. In caso di lutto,
l’adattamento psicologico può essere inibito dalle
benzodiazepine.
BENZODIAZEPINE
(LINEE GUIDA INTERNE DSM – TRIESTE)
La prescrizione delle benzodiazepine (BDZ) richiede particolare attenzione dato
il rischio di dipendenza.
Va sottolineata l’importanza di formulare una diagnosi accurata in tutti i pazienti
in cui si usano questi farmaci e vanno considerate forme alternative di terapia.
Va sottolineato che ogni medico ha dei pazienti che assumono BDZ al di fuori
delle linee guida suggerite. Le spiegazioni possono essere: inefficacia di altri
metodi di cura; fattori connessi al particolare stato clinico del paziente;
preferenza del paziente; comparsa di marcato disagio quando si è tentato di
ridurre o sospendere il farmaco.
Alla luce delle esperienze sin qui condotte, va ribadita la raccomandazione di
non prescrivere di routine BDZ nella fascia diurna, se non in presenza di disturbi
d’ansia conclamati.
Qualora l’ansia sia riconducibile ad un disturbo da attacchi di panico (DAP) con
o senza agorafobia o ad un disturbo depressivo, valutare l’opportunità di
prescrivere un SSRI.
In ogni caso va proscritto l’uso cronico tentando uno scalaggio graduale non
appena scompare l’ansia o l’insonnia.
Nel caso di dispensazione diretta, fornire solo piccole quantità
Evitare la prescrizione di BDZ “al bisogno”
La durata del trattamento sarà limitata e sottoposta a revisioni periodiche
Usare molta prudenza nel prescrivere BDZ ai giovani, specie
qualora mai
assunte in precedenza
Molecola
Picco plasmatico (h)
Emivita plasmatica (h)
Durata
d’azione
Note
Alprazolam (Frontal,Mialin,
1-2
10-15
Breve
Alta lipofilia, veloce
assorbimento
1-8
10-20
Media
Clobazam (Frisium)
1-5
10-38
Lunga
Clordemetil diazepam (En)
1-4
18-56
Lunga
Clorazepato (Transene)
1-1.5 (cpr)
0.45 (gtt)
80-100
Lunga
Clordiazepossido (Librium,
1
50-120
Lunga
Rischio di accumulo
Clotiazepam (Rizen, Tienor)
0.5-6
5-30
Lunga
Rischio di accumulo
Diazepam (Aliseum, Ansiolin,
Diazemuls, Eridan, Noan, Tranquirit,
Valium, Vatran)
1.5
4-6
Breve
Valeans, Xanax)
Bromazepam (lexotan,
Compendium, Lexil)
Rischio di accumulo
Relibran)
Molecola
Picco plasmatico (h)
Emivita plasmatica (h)
Durata
d’azione
Etizolam (Depas, Pasaden)
1.5-4
6
Breve
Ketazolam (Anseren)
3
2
Lunga
Rischio di accumulo
Lorazepam (Control, Lorans,
2-6
10-20
Breve
glucuronico
Coniugato con acido
assorbibile anche im
Oxazepam (Limbial, Serpax)
3
5-12
Breve
Coniugato con acido
glucuronico
Pinazepam (Domar)
1
10-15
Lunga
Prazepam (Prazene)
2.5-75
30-120
Lunga
Tavor, Expidet, Lorazepam)
Note
Rischio di accumulo
Il rischio è inteso sempre per somministrazioni ripetute e prolungate o brevi
ma ravvicinate nel tempo
I disturbi secondari da trattamento con BDZ sono in funzione del
dosaggio utilizzato e della sensibilità individuale. Nei casi di
iperdosaggio relativo i disturbi secondari si manifestano con una
progressione più o meno rapida in funzione del dosaggio utilizzato
dosaggio
Atassia
Amnesia anterograda
Ipersonnia
Sonnolenza diurna
Riduzione della prestazione psicomotoria
Ansiolisi
Sedazione
Ipnoinduzione
tempo
ANTIDEPRESSIVI
ANTIDEPRESSIVI
ASPETTI GENERALI
• Gli antidepressivi sono efficaci nel trattamento della depressione
maggiore di grado moderato o grave, inclusa quella associata a
malattie fisiche; sono efficaci anche nella distimia (depressione
cronica di minore gravità). Non sono utili in genere nelle forme
lievi di depressione acuta, ma si può tentare un ciclo di
trattamento nei casi refrattari agli approcci psicologici.
Ipotesi aminergica della depressione:
meccanismo d’azione degli
antidepressivi (AD)
• La depressione sarebbe causata da una carenza di
neurotrasmettitori monoaminergici – seratonina e/o
noradrenalina (e/o dopamina?)
• Una deplezione chimica di neurotrasmettitori induce
nell’animale una condizione assimilabile alla depressione
• Gli AD incrementano in acuto le concentrazioni di monoamine
e determinano in cronico una modificazione a livello dei
recettori postsinaptici ed il ripristino della neurotrasmissione
della seratonina e/o noradrenalina. Determinano in tal modo
l’effetto terapeutico.
Vampini, 2002
Effetti degli antidepressivi dopo
somministrazione cronica
Regolazione espressione
dei recettori
Recettore
Regolazione dei
meccanismi di trasduzione
a livello citoplasmatico
effettore
Protein chinasi
Controllo dell’espressione
genica
nucleo
Effetto del trattamento cronico
con farmaci antidepressivi
• Tra i geni che sarebbero coinvolti nella risposta clinica al
trattamento antidepressivo sembrano giocare un ruolo
importante quelli che codificano per il fattore trofico BDNF
(Brain Derived Neurotrophic Factor) e per il suo recettore
tirosino-chinasico trkB. La somministrazione cronica di diversi
tipi di farmaci antidepressivi aumenta l'espressione di BDNF e
TrkB a livello dell’ippocampo.
Ipotesi neurotrofica della depressione
• E’ stato osservato che una situazione di stress produce una
drammatica riduzione dei livelli di BDNF e conseguente atrofia
o addirittura morte di neuroni in particolari aree cerebrali come
l’ippocampo; inoltre è stato osservato che in alcuni pazienti
depressi si verifica una piccola diminuzione nel volume dell’area
ippocampale. Una ridotta espressione del BDNF potrebbe
contribuire all’atrofia dei neuroni ippocampali in risposta allo
stress.
Normale
Stress
Antidepressivi
Glucocorticoidi
Serotonina e NA
BDNF
BDNF
Atrofia/morte
neuronale
Normale sopravvivenza
e crescita
Glucocorticoidi
Aumentata sopravvivenza
e crescita
•Altri danni neuronali:
Fattori Genetici
•
•
•
•
Ipossia - Ischemia
Ipoglicemia
Neurotossine
Virus
Dinamica temporale degli effetti
degli antidepressivi
8
6
Settimane di
trattamento con
antidepressivi 4
2
0
Effetti sinaptici
ore - giorni
Effetti collaterali
ore - giorni
Effetti terapeutici
4 - 6 settimane
Linee guida al trattamento
P. Pancheri – R. Brugnoli; Vol. “La malattia
antidepressivo
depressiva”; 1999
IL MANTENIMENTO
disturbi depressivi sono ricorrenti
NUMERO DI EPISODI E RISCHIO DI RECIDIVA
Rischio di ricaduta dopo 36 mesi
1° episodio
50%
2° episodio
70%
3° episodio
80%
4° episodio
90%
in molti casi il trattamento va proseguito per anni a dosi ridotte
eventualmente in associazione con stabilizzatori
Fasi del trattamento
Inizio
Remissione
sintomatologica
2 mesi
2 settimane
Trattamento di stabilizzazione
Sospensione
graduale
4 mesi
1 mese
Effetti collaterali
degli AD TRICICLICI
Anticolinergica: stipsi, ritenzione urinaria, stati confusionali, ecc.
Adrenolitica:
ipotensione ortostatica, tachicardia, vertigini,
disturbi della sfera sessuale, ecc.
Antiistaminica:
sonnolenza, aumento ponderale, riduzione della
performance cognitiva anche a basse dosi.
Chinidinosimile: alterazioni all’ECG, rischio di aritmie, ecc.
La possibilità di insorgenza di aritmie ventricolari in un miocardio
ischemico, rende ad alto rischio l’ impiego degli AD triciclici nei
pazienti con disturbi cardiaci. Questi farmaci sono inoltre a rischio
nei pazienti anziani, ipotesi, prostatici, epilettici, ed in quelli con
problemi di stitichezza, glaucoma e ritenzione urinaria.
INIBITORI SELETTIVI DEL REUPTAKE DELLA
SEROTONINA E/O DELLA NORADRENALINA
(SSRI e SNRI)
SSRI
SRI
SNRI
SRI
PRINCIPALI EFFETTI COLLATERALI
• Legati all’attività dei recettori serotoninergici:
- disturbi gastrointestinali (nausea, vomito, perdita di peso);
- cefalea;
- disfunzione sessuale (anorgasmia, riduzione della libido);
- ansia, tremore, nervosismo, agitazione
- dipendenza fisica discontinuation syndrome
• Legati all’attività dei recettori noradrenergici:
- ipertensione (ad alte dosi)
Esistono differenze nell’efficacia
terapeutica tra i diversi antidepressivi?
Non esistono al momento
evidenze forti che permettano
di stabilire la superiorità
di un AD rispetto ad un altro.
Depression Guideline Panel, 1993;
Anderson, 2000
Principali farmaci antidepressivi
Inibitori MAO:
iproniazide, isocarbossazide, fenelzina
NRI:
reboxetina
RIMA:
moclobemide, toloxatone
NASSA:
mianserina, mirtazapina
Antidepressivi triciclici:
imipramina, amitriptilina,
clomipramina, desipramina, nortriptilina
Farmaci serotoninergici:
trazodone, nefazodone
SSRI:
citalopram, fluoxetina, fluvoxamina,
paroxetina, sertralina
Farmaci dopaminergici:
amisulpride, bupropione
SNRI:
venlafaxina, milnacipran, duloxetina
Fattori da valutare per la scelta del
farmaco antidepressivo
•
•
•
•
•
•
Efficacia antidepressiva
Profilo effetti collaterali
Tossicità da sovradosaggio
Interazioni farmacologiche
Caratteristiche cinetiche
Comorbidità organica e psichiatrica
Effetti collaterali degli AD triciclici
• Anticolinergica:
stipsi, ritenzione urinaria,
stati confusionali, ecc.
• Adrenolitica:
ipotensione ortostatica, tachicardia,
vertigini, disturbi della sfera sessuale, ecc.
• Antistaminica:
sonnolenza, aumento ponderale, riduzione
della performance cognitiva anche a basse dosi
• Chinidinosimile: alterazioni dell’ECG, rischio di aritmie, ecc.
Farmaci a rischio nei
pazienti anziani con malattia organiche
Vampini, 2002
Effetti collaterali degli SSRI
5-HT2:
5-HT3:
Altri:
Insonnia, irritabilità, ansia, disturbi sessuali,
perdita dell’appetito
Nausea, vomito, cefalea, diarrea, gastralgia
Sindrome da inappropriata secrezione di ADH,
alterazioni dell’aggregazione piastrinica
Differenze tra i diversi SSRI:
Disturbi sessuali > paroxetina, sertralina (+)
Nausea e vomito > fluvoxamina (+)
Ansia, insonnia, anoressia > fluoxetina (+)
Diarrea o feci poco solide > sertralina (+)
Vampini, 2002
Effetti collaterali degli altri AD
Venlafaxina: nausea, vomito, vertigini, cefalea, insonnia,
modici rialzi pressori
Reboxetina: attività NAergica – insonnia, irritabilità,
disturbi anticolinergici, tachicardia, sudorazione
Mirtazapina: attività antistaminica – sedazione, sonnolenza,
ipotensione, aumento dell’appetito,
incremento ponderale
Amisulpride: disturbi da iperprolattinemia – galattorrea,
ginecomastia, alterazioni sessuali, extrapiramidali
AD e alterazioni delle performance
psicomotoria e cognitiva
AD che peggiorano
la performance
anche a basse dosi:
• Amitriptilina (25 mg)
• Mianserina (30 mg)
• Trazodone (50 mg)
AD che non alterano
in modo rilevante
la performance
anche ad alte dosi:
• SSRI
• Reboxetina
Tossicità da sovradosaggio degli AD
Indice tossicità letale
Triciclici
++++
IMAO
+++
Mianserina + +
Trazodone + +
Venlafaxina + +
Mirtazapina + +
SSRI
+
Dati dal 1987-1991 in Gran Bretagna,
Henry et al., 1995
ANTIPSICOTICI
Farmaci antipsicotici
Aspetti generali
• Farmaci antipsicotici sono conosciuti anche come
«neurolettici» e (in modo improprio) come «tranquillanti
maggiori». Di solito tranquillizzano senza alterare la
coscienza e senza causare eccitamento paradosso, ma non
devono essere considerati alla stregua di tranquillanti.
• Nel breve termine, essi sono impiegati per calmare i
pazienti disturbati qualsiasi sia la psicopatologia che ha
scatenato l’attacco e che può essere la schizofrenia, un
danno cerebrale, la mania, un delirium su base tossica o
una depressione agitata.
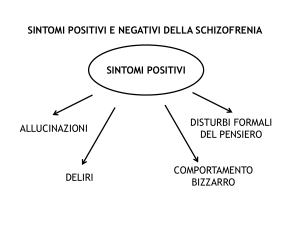
IL SIGNIFICATO DI « PSICOSI »
LA TRASFORMAZIONE DELLA REALTA’
(sintomi positivi) DELIRI ALLUCINAZIONE
LA DISORGANIZZAZIONE
ALTERAZIONI COGNITIVE – DESTRUTTURAZIONE IDEATIVA
E COMPORTAMENTALE
L’IMPOVERIMENTO
APATIA – ABULIA - ALOGIA
LA PERDITA DI INSIGHT
DECADIMENTO DELLA CRITICA – MANCANZA DELLA
COSCIENZA DI MALATTIA
META-ANALISI DI 820 STUDI SUGLI ESITI DELLA SCHIZOFRENIA
60
50
40
Miglioramento
percentuale al
follow-up
30
20
10
<1910
1920
1930
1940
1950
1960
1970
1980
1990
Coma insulinico
ECT
Hegarty et al., 1994
Farmacoterapia
“Kraepelin”
“Bleuler”
DSM-III
ANTIPSICOTICI TIPICI
Neurolettici
•
•
•
•
•
•
•
•
•
Clorpromazina ( Largactil)
Levomepromazina,( Nozinan)
Promazina, (Talofen)
Flufenazina (Moditen)
Perfenazina,(Trilafon)
Periciazina (Neuleptil)
Tioridazina, (Melleril)
Aloperidolo, (Serenase, Haldol)
Bromperidolo,(Impromen)
•
•
•
•
•
•
•
Clopentixolo, (Sordinol)
Zuclopentixolo, (Clopixol)
Pimozide, (Orap)
Levosulpiride, (Levopraid)
Tiapride, (Sereprile)
Amisulpiride,(Solian)
Clotiapina (Entumin)
ANTIPSICOTICI CLASSICI
o Non passare ad antipsicotici atipici nel caso di pazienti già in trattamento con
antipsicotici
tipici con buona efficacia e tollerabilità.
o Preferire gli antipsicotici
dell’umore)
atipici nel caso di politerapie (es. stabilizzatori
o Evitare l’uso di BDZ di routine
o Evitare l’uso di anticolinergici di routine ma solo in caso di sintomi extrapiramidali
evidenti e non in presenza di acatisia
o Non associare regolarmente neurolettici long acting e pronti se non in acuto,
utilizzando preferibilmente la stessa molecola
o In generale evitare l’uso contemporaneo di due neurolettici
o Dopo la ripresa dall’episodio critico, utilizzare la dose minima efficace per almeno
sei mesi.
o
Rivalutare le indicazioni per il trattamento a lungo termine con neurolettici long
acting verificando possibili alternative, dalla sospensione delle somministrazioni
alla sostituzione con antipsicotici a minor rischio di discinesia tardiva.
EFFETTI INDESIDERATI
DEI FARMACI NEUROLETTICI
•
• sintomi parkinsoniani (che includono il tremore), più comuni in adulti e
anziani, che possono insorgere gradualmente;
• distonia (movimenti anomali del viso e del corpo) e discinesia, più comuni
nei bambini e nei giovani adulti, possono comparire già dopo poche dosi;
• acatisia (irrequietezza motoria) che di norma compare dopo una dose iniziale
alta e che può somigliare all’esacerbazione della malattia che si sta trattando;
• discinesia tardiva (movimenti ritmici involontari della lingua, della faccia e
della mandibola) che di solito si sviluppa con terapie a lungo termine o con
alte dosi, ma che può comparire con dosi basse a breve termine - una
discinesia tardiva di breve durata può comparire dopo la sospensione del
trattamento.
ANTIPSICOTICI INIETTIVI DEPOT
•
•
La somministrazione per via parenterale di farmaci ad azione prolungata
(long acting ) è impiegata come terapia di mantenimento soprattutto quando
l’aderenza al trattamento per bocca non può essere considerata attendibile.
Tuttavia, può dare origine a un’incidenza maggiore di reazioni
extrapiramidali rispetto alle preparazioni per bocca.
•
Gli antipsicotici depot sono somministrati per via intramuscolare profonda a
intervalli di 1-4 settimane.
•
Ai pazienti dovrebbe essere somministrata prima una piccola dose test perché
gli effetti indesiderati si protraggono nel tempo.
•
In generale, non dovrebbero essere iniettati più di 2-3 ml di sostanza oleosa
in qualsiasi sede; una tecnica corretta di iniezione e la rotazione delle sedi
ove si inocula il farmaco sono essenziali.
•
Se la dose deve essere ridotta per alleviare gli effetti collaterali, è importante
ricordare che la concentrazione plasmatica di farmaco può anche non calare
per un po’ di tempo dopo che sia stato ridotto il dosaggio, per cui può passare
un mese e più prima che diminuiscano gli effetti avversi.
ANTIPSICOTICI ATIPICI
Definizione
• Tendenza diminita o assetne a produrre effetti EPS a dosaggi
antipsicotici
• Nessun aumento della prolattina o molto limitato
• Riduzione significativa dei sintomi positivi e negativi della
schizofrenia
ANTIPSICOTICI ATIPICI
Definizione farmacologica
• Bloccano i recettori dopaminergici ( D2)nel sistema mesolimbico>>che in quello nigro-striatale
• Bloccano i recettori della serotonina
(5-HT2)
ANTIPSICOTICI ATIPICI
• L’utilizzo degli antipsicotici atipici ha ridiretto gli obiettivi del
trattamento antipsicotico rispetto all’era dei neurolettici: alcuni bisogni
non corrisposti possono infatti, almeno in parte, essere soddisfatti
(come maggiori possibilità di riabilitazione, la prevenzione del
deterioramento cognitivo, una migliore adesione al trattamento grazie a
ridotti effetti collaterali) e alcuni sintomi bersaglio, come ad esempio i
sintomi negativi, quali il ritiro sociale, l’anergia, o l’ostilità (compresa
l’ideazione suicidaria che spesso rende infausto l’esito) possono essere
trattati più adeguatamente che in passato.
A.C.Altamura, 2006
ANTIPSICOTICI ATIPICI
•
•
•
•
•
Aripiprazolo (Abilify)
Clozapina, (Leponex)
Olanzapina, (Zyprexa)
Quetiapina (Seroquel)
Risperidone, (Risperdal, Belivon)
Azioni Antipsicotici Atipici
Vantaggi degli antipsicotici atipici
• Clozapina:
non induce EPS, utile nella schizofrenia resistente,
può dare leucopenia/agranulocitosi
• Risperidone: può indurre EPS a dosaggi medio-alti (612mg/die),
azione
relativamente
“attivante”
(componente
depressiva)
• Quetiapina: utile nelle forme “negative”, non induce EPS
• Olanzapina: azione sedativa inferiore alla clozapina, azione
timostenica, buona efficacia nelle forme resistenti ed in quelle a
prevalente sintomatologia negativa
• Aripiprazolo: efficace nelle forme “positive” e “negative “
delle psicosi, agonista parziale sui recettori D2 e 5HT1A ( DSS:
dopamine system stabilizer)
Effetti collaterali associati all’uso
degli antipsicotici atipici
Neurologici
Disturbi del movimento
Metabolici
Obesità
Cardiovascolari
Prolungamento del tratto Q-T
Ipotensione ortostatica
Altri
Dislipidemia
Ematologici
Iperglicemia/diabete
Anticolinergici
Endocrini
Sedazione
Diabete
Oculari
Iperprolattinemia
Epatici
MANTENIMENTO
Remissione di un primo episodio
senza sintomi negativi residui
con sintomi negativi residui
Protrarre il trattamento per
3-6 mesi prima di ridurre
gradualmente le dosi
(20% ogni 6 mesi) fino a portarle
a zero dopo un minimo di
2 anni di trattamento
Valutare la possibilità di
un cambiamento di farmaco
dopo la stabilizzazione del
quadro clinico protratta per
6 mesi
• L’eventuale dose fissa di mantenimento va continuata per un periodo di 2-5
anni o, in alcuni casi, per un tempo indefinito
• Nel caso di riacutizzazioni i tempi della terapia di mantenimento vanno
prolungati
• Se la remissione è stata ottenuta con un tipico bloccante D2 e se la dose
minima di mantenimento risulta elevata o tale da indurre una SNN, il
mantenimento va effettuato con un atipico bloccante 5HT2/D2
Linee guida SOPSI
LA SCARSA COMPLIANCE
Assunzione irregolare
della terapia
Scarso o assente
insight
(David, 1990)
Comparsa di EPS
(Van putten, 1974)
• Solo il 40-50% dei pazienti che potrebbero ricevere
beneficio da una terapia di profilassi delle ricadute
segue effettivamente il trattamento
• Per i pazienti al primo episodio la mancata
compliance sale fino al 75%
(Gaebel e Pietzcker, 1985; Kane et al., 1985)
Stabilizzatori dell’umore
Si tratta di una categoria di farmaci impiegati nel trattamento a
lungo termine di pazienti affetti da disturbi ricorrenti dell’umore,
in particolare nel disturbo bipolare. Trovano ulteriore impiego
nelle forme schizoaffettive.
Accanto al Litio, farmaco di riferimento, utilizzato nella pratica
terapeutica da più decenni, trovano collocazione ufficiale in
questo gruppo il valproato di sodio e la carbamazepina.
Successivamente si è proposto l’uso della oxcarbazepina, meno
gravata di effetti collaterali della molecola originaria.
Più di recente è stato suggerito l’uso della lamotrigina, specie
per il trattamento della fase depressiva del disturbo bipolare.
Va infine tenuta presente la possibilità di utilizzare alcuni
antipsicotici atipici da soli o in aggiunta ad uno stabilizzatore
tradizionale.
Il carbonato di Litio
• E’ il farmaco più usato nel trattamento del disturbo bipolare. E’ utile nella fase
maniacale e nella prevenzione delle ricadute depressive.
• E’ necessario eseguire una serie di esami del sangue per valutare la funzionalità
renale (dosaggio della creatinina) e tiroidea (dosaggio degli ormoni tiroidei:
TSH, FT3, FT4) prima di cominciare la terapia con il carbonato di litio e
ripeterli inizialmente ogni 2-3 mesi, poi ogni 6 mesi durante un trattamento di
lunga durata. Va monitorata inoltre la funzionalità cardiaca (con
l’elettrocardiogramma) nelle persone sopra i 65 anni ed in particolari situazioni.
• Il carbonato di litio è controindicato in gravidanza ed allattamento,
nell’insufficienza renale, nell’ipotiroidismo, in patologie cardiache.
• Può essere utile associare il litio ad altri farmaci (farmaci antipsicotici, BDZ)
nella mania acuta mentre è preferibile usarlo da solo nella terapia di
mantenimento. Non deve essere associato a particolari farmaci diuretici,
antinfiammatori, antibiotici.
• Gli effetti indesiderati che si possono presentare in corso di terapia con litio
sono: nausea, vomito, diarrea, tremori alle mani, aumento di peso, alterazioni
della funzionalità tiroidea (ipotiroidismo) e renale, polidipsia e poliuria
(aumento della sete e bisogno frequente di urinare).
Il Carbonato di Litio
LA LITIEMIA, CIOÈ IL DOSAGGIO DEL LITIO NEL SANGUE,
VA ESEGUITA ALMENO UNA VOLTA ALLA SETTIMANA NEL
PRIMO MESE DI TRATTAMENTO E SUCCESSIVAMENTE
ALMENO UNA VOLTA OGNI TRE MESI PERCHÉ:
• L’efficacia del litio è in relazione alla sua concentrazione nel
sangue che dovrebbe essere: in fase acuta 0,8-1,2 mEq/l; in fase
di mantenimento (nella prevenzione delle ricadute): 0,5-0,8
mEq/l.
• Se la concentrazione del litio raggiunge valori di 1,5-2 mEq/l
oppure valori ancora più alti possono manifestarsi effetti tossici.
L’Acido Valproico (DEPAKIN)
• Molto utilizzato nel disturbo bipolare, si è dimostrato utile
soprattutto negli stati misti (in cui sono presenti
contemporaneamente sintomi depressivi e maniacali) e nelle
situazioni in cui c’è un rapido passaggio dalla depressione
alla mania.
• Spesso è associato ad altri farmaci: il litio, gli antipsicotici e
le BDZ.
• E’ importante, prima di cominciare la terapia con questo
farmaco, fare gli esami del sangue generali e monitorare in
particolare la funzionalità epatica e ripetere tali esami ogni 612 mesi durante il trattamento. I possibili effetti indesiderati
sono: nausea, vomito, perdita dell’appetito, sedazione,
tremore, alterazioni della funzionalità epatica e delle cellule
del sangue (riduzione delle piastrine, riduzione dei globuli
bianchi).
La Carbamazepina (TEGRETOL)
E’ utilizzata meno frequentemente del litio e dell’acido
valproico perché interagisce con tanti
farmaci
modificandone le concentrazioni nel sangue e quindi
l’efficacia ed a causa dei suoi possibili effetti indesiderati
che comprendono: sedazione, visione offuscata, nausea,
vertigini, cefalea, alterazioni ematologiche, della
funzionalità epatica e pancreatica ed effetti cutanei
compresa una reazione cutanea rara e potenzialmente
grave. Per tali motivi in corso di terapia con la
carbamazepina è importante eseguire gli esami del sangue
ed il dosaggio del farmaco nel sangue ogni settimana nei
primi mesi di trattamento, poi ogni 3 mesi
La Lamotrigina (LAMICTAL)
• Ha dimostrato di essere efficace come stabilizzatore del
tono dell’umore e di prevenire le ricadute degli episodi
depressivi del disturbo bipolare.
• Il trattamento con la lamotrigina va iniziato a dosi molto
basse ed aumentato lentamente fino a raggiungere la dose
terapeutica, al fine di ridurre al minimo il rischio di
comparsa di effetti indesiderati che possono essere:
eruzioni cutanee, sonnolenza, cefalea, disturbi
gastrointestinali
PRONTUARIO TERAPEUTICO
AZIENDALE IN CORSO
Categoria terapeutica
Principi attivi
orale i.v. i.m.
Note
ANSIOLITICI
Alprazolam
Delorazepam
Diazepam
Lorazepam
Triazolam
Zolpidem
x
x
x
x
x
x
Clomipramina
Paroxetina
Reboxetina
Sertralina
Venlafaxina
x
x
x
x
x
Carbamazepina
Litio Carbonato
Vaproato di
Sodio
x
x
x
Orfenadrina
Biperidene
x
x
x
x
x
x
x
x
x
brevissima
lunga
lunga
breve
brevissima
brevissima
ANTIDEPRESSIVI
REGOLATORI
DELL’UMORE
Limitatamente
alle strutture
dipendenti
ANTIPARKINSONIANI
x
Categoria
terapeutica
ANTIPSICOTICI
Principi attivi
orale i.v. i.m.
x
Note
x
x
Aloperidolo
Aloperidolo
Decanoato
Amisulpride
x
Aripiprazolo
x
Clotiapina
Clozapina
Flufenazina
Decanoato
Levomepromazina
Levosulpiride
Olanzapina
Pimozide
Promazina
x
x
x
x
x
x
x
x
x
Quetiapina
Risperidone
Tiapride
x
x
x
x
x
Limitatamente alle
strutture dipendenti e
ad un periodo di sei
mesi che ne consenta
la valutazione
Limitatamente alle
strutture dipendenti e
ad un periodo di sei
mesi che ne consenta
la valutazione
x
x
x
x
x
Limitatamente alle
strutture dipendenti


![Allegato 2 [file]](http://s1.studylibit.com/store/data/006526328_1-6722d1b7671939b0f2fe27dee762b2fc-300x300.png)