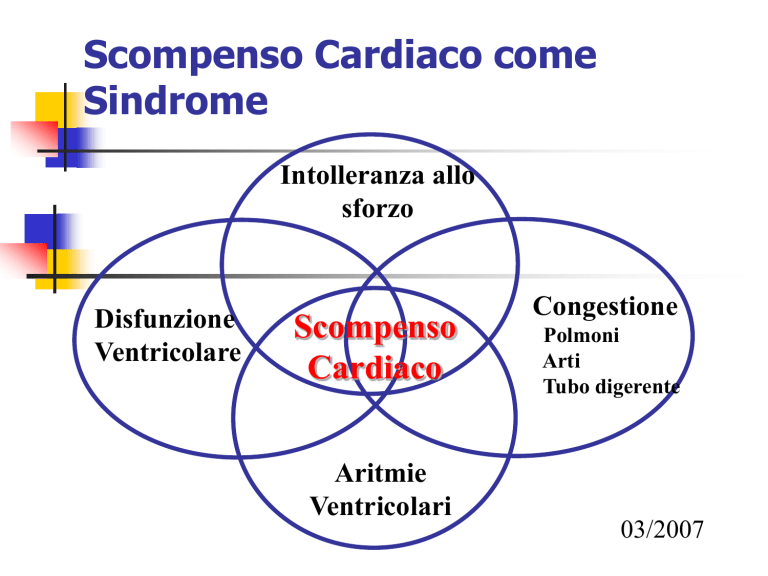
Scompenso Cardiaco come
Sindrome
Intolleranza allo
sforzo
Disfunzione
Ventricolare
Scompenso
Cardiaco
Aritmie
Ventricolari
Congestione
Polmoni
Arti
Tubo digerente
03/2007
SCOMPENSO CARDIACO
(HEART FAILURE)
* Nessuna definizione è soddisfacente, una delle più comuni usate è la
seguente:
“ LO SCOMPENSO CARDIACO E’ UNO STATO FISIOPATOLOGICO IN
CUI UNA ANOMALIA DELLA FUNZIONE CARDIACA E’ RESPONSABILE
DEL DEFICIT DELLA POMPA CARDIACA NEL RIFORNIRE SANGUE AI
TESSUTI IN RAPPORTO ALLE LORO ESIGENZE METABOLICHE”
“ LA FORMA PIU’ COMUNE DI SCOMPENSO E’ UNA MALATTIA
CRONICA SPESSO CARATTERIZZATA DA ESACERBAZIONI ACUTE
(EDEMA POLMONARE ACUTO, SHOCK CARDIOGENO)”
Guidelines for the diagnosis and treatment of chronic heart failure
European Heart Journal 2001 ,22, 1527-1560
PREVALENZA IN EUROPA
- SCOMPENSO CARDIACO
“SINTOMATICO”
(ETA’ MEDIA 74 ANNI)
POPOLAZIONE EUROPA = 900 MILIONI
- SCOMPENSO CARDIACO
“ASINTOMATICO”
0.4 - 2%
10 MILIONI
0.4 – 2 %
*(PREVALENZA STIMATA APPROSIMATIVA)
PROGNOSI
CIRCA 50 % PAZIENTI MUORE ENTRO 4
ANNI DALLA DIAGNOSI
SCOMPENSO “SEVERO”:
50% MUORE ENTRO 1 ANNO
PROGNOSI RIDOTTA ANCHE NEI CASI
“ASINTOMATICI”
SC, Insuccessi: Prognosi
Lo Scompenso Cardiaco Comporta una
Elevata Mortalità
Mortalità a 1 anno = 15%
Mortalità a 5 anni > 45%
Schweiger C, Maggioni A.P. Sole 24 ore Sanità 2001
Dati Studio PRO.V.A. – ANMCO 2004
PROSPETTIVE FUTURE
-l’INCIDENZA IN CONTINUO
AUMENTO IN ENTRAMBE
LE FASCE DI ETA’
-MAGGIORE INCIDENZA SIA
ATTUALE CHE FUTURA
NEI PAZIENTI MAGGIORI
DI 75 ANNI
-L’ACCURATEZZA DELLA
DIAGNOSI E’ SPESSO
INADEGUATA SPECIE
NELLE DONNE,
NELL’ANZIANO E
NELL’OBESO
DETERIORAMENTO DELLA QUALITA’ DELLA
VITA IN DIFFERENTI PATOLOGIE CRONICHE
(HRQL)
*
*
*
*
*
DIABETE
ARTRITE
BRONCHITE CRONICA OSTRUTTIVA
ANGINA PECTORIS
SCOMPENSO CARDIACO
-
35%
50%
56%
60%
81%
NELL’ANZIANO TALE PATOLOGIA E’ IMPORTANTE CAUSA
DI DISABILITA’ (PERDITA DI AUTONOMIA) E DETERMINA O
ACCENTUA LA DEPRESSIONE
PREVENZIONE DELLO
SCOMPENSO CARDIACO
- RIDURRE LA SUA
INCIDENZA
- RITARDARE LA SUA
COMPARSA NEGLI ANNI
AMNCO AREA PREVENZIONE – AREA
SCOMPENSO
REALIZZAZIONE MONOGRAFIA
ARGOMENTO
DALL’IPERTENSIONE ALLO
SCOMPENSO
FRAMINGHAM HEART STUDY
(5143 PAZIENTI-FOLLOW UP 14.1
ANNI)
392 PAZIENTI HANNO SVILUPPATO
SCOMPENSO (54% DONNE)
357 ERANO IPERTESI
Rischio di sviluppare
dall’ipertensione scompenso:
- 39 % uomini
- 59 % donne
VARI TRIAL CLINICI (STOP I-HOPE- PROGRESS – ecc..)HANNO DIMOSTRATO CHE IL
TRATTAMENTO DELL’IPERTENSIONE ARTERIOSA RIDUCE DI CIRCA 30 -50% IL NUMERO
DI OSPEDALIZZAZIONI PER SCOMPENSO CARDIACO
Sezione trasversale cardiaca
LE TRE FACCE DELLO
SCOMPENSO
Eziologia
Fisiopatologia
Diagnosi
Terapia
TEORIE FISIOPATOLOGICHE
SCOMPENSO CARDIACO
ANNI 1950 – 1960
TEORIA CARDIO – RENALE
ANNI 1960 – 1980
TEORIA CARDIOCIRCOLATORIA
ANNI 1980 - 2000
TEORIA NEURO-ORMONALE
TEORIA CARDIO-RENALE
(ANNI 1950 – 1960)
* Deficit contrattile miocardico significativo
* Ritenzione idrosalina considerata anomalia principale
determinante edema secondario a riduzione del flusso
renale con riduzione dell’escrezione di sodio e acqua
- Uso Digitale e diuretici:
1) Digitale: aumenta la contrattilità e quindi la portata
cardiaca con aumento dei flussi plasmatici regionali
specie flusso renale
2) Diuretici: incremento dell’escrezione di sodio e acqua con
riduzione ritenzione idrosalina
TEORIA CARDIOCIRCOLATORIA
(ANNI 1960 -1980)
* Riduzione stato inotropo del cuore (Ecocardiografia)
* Attivazione dei meccanismi riflessi di vasocostrizione periferica sia a
livello arterioso che venoso (regolazione neuro-vegetativa)
* Aumento del post carico con progressivo peggioramento della funzione
cardiaca
Uso vasodilatatori periferici e inotropi:
1) Vasodilatatori periferici (idralazina,ecc): miglioramento sintomi e
tolleranza allo sforzo,risultati sulla sopravvivenza e mortalità non
omogenei
2)Inotropi: miglioramento sintomatologia e parametri emodinamici a breve
termine- non riduzione della mortalità
-
TEORIA NEURO-ORMONALE
(1980 – 2000)
Lo scompenso cardiaco non è solo conseguente ad uno squilibrio
emodinamico ma è anche un disordine neuro-ormonale ,distinzione
fra disfunzione sistolica e/o diastolica
Neurormoni :
Variazione della loro concentrazione in corso di
Scompenso Cardiaco:
Fattori vasocostrittivi
antinatriuretici- mitogeni
* Sistema nervoso simpatico
(noradrenalina- adrenalina)
* Sistema RAA (Reninaangiotensina –aldosterone)
* Sistema Arginino vasopressina
* Endotelina
* Citochine
* Trombossano
* Neuropeptide Y
* Fattori di necrosi tumorale alfa
Fattori vasodilatatorinatriuretici - antimitogeni
* Peptidi natriuretici
* Prostaglandine
* Kallicreina,Kinine
* Dopamina
* ERDF/NO
* Peptide vasoattivo intestinale (VIP)
* Peptide correlato al gene della
calcitonina
* Sostanza P
* Beta Endorfine
* IGF (fattore di crescita
insulinosimile)
* Neureguline
CARATTERIZZAZIONE
NEUROENDOCRINA
SCOMPENSO CARDIACO
SCOMPENSO CARDIACO
Implicazioni terapeutiche della teoria
neuro ormonale
ACE INIBITORI:
Studi CONSENSUS, SOLVD, SAVE, AIRE, TRACE, ATLAS, ELITE,
CHARM, ECC…
ANTIALDOSTERONICI
Studio RALES
B BLOCCANTI
Studi MDC, CIBIS, PRECISE, US–CARVEDILOL
- PROSPETTIVE FUTURE:
- Inibitori endoteline
- Inibitori endopeptidasi
- Inibitori citochine
DIAGNOSI
La diagnosi di Scompenso Cardiaco (HEART FAILURE) si fonda sul
Giudizio clinico basato sulla storia clinica, esame fisico e appropriati
accertamenti
(“importanza di un approccio olistico globale“)
Definizione di scompenso cardiaco
1.
2.
sintomi di scompenso cardiaco (a riposo o durante esercizio)
e
evidenza obiettiva di disfunzione cardiaca (a riposo)
(tali due criteri devono essere entrambi soddisfatti)
e in casi in cui la diagnosi è dubbia.
3.
risposta al trattamento dello scompenso cardiaco
Scompenso cardiaco sinistro
Scompenso cardiaco congestizio
SCOMPENSO CARDIACO
Algoritmo per diagnosi di
scompenso cardiaco
STORIA CLINICA
ECOGRAFIA: I LIVELLO
SINTOMI E SEGNI
I sintomi e i segni sono importanti per
allertare l’osservatore sulla possibilità che
esista scompenso cardiaco (e’ opportuno
sempre tenere conto della storia clinica del
paziente:presenza di ipertensione,cardiopatia
ischemica, obesità, precedenti malattie
polmonari e renali.ecc)
SINTOMI E SEGNI
Sintomi e segni di congestione:
Dispnea (da
sforzo,ortopnea,parossistica
notturna)
Disturbi urinari (oliguria,nicturia)
Disturbi addominali (stipsi,tensione)
Cardiopalmo e/o battito irregolare
Rilievo di toni cardiaci aggiunti
Rumori da stasi polmonare
Edemi declivi arti inferiori
Turgore giugulare
Fegato da stasi
Versamento pleurico trasudatizio
Ascite
Sintomi e segni di bassa portata:
Stanchezza,astenia,facile affaticabilità
Confusione mentale e deterioramento
cognitivo
Lipotimie,vertigini,sincope
Dimagrimento
Pallore e segni di ipoperfusione cutanea
Sintomi
* Tali sintomi sono difficili da interpretare
specialmente nel paziente anziano,
nell’obeso e nelle donne e in presenza di
comorbidità (BPCO,IRC, ecc..)
* la sintomatologia è scarsamente correlata
con la severità della disfunzione cardiaca e
con la prognosi specie in pazienti al primo
episodio e senza terapia
Euroheart failure survey 2003:
sintomi all’ingresso
Eziologia
L’EZIOLOGIA DELLO SCOMPENSO CARDIACO E
LA PRESENZA DI EVENTUALI FATTORI
PRECIPITANTI O LA COESISTENZA DI ALTRE
PATOLOGIE PUO’ AVERE IMPORTANTI
INFLUENZE SUL SUO TRATTAMENTO.
1.
2.
Al primo incontro con paziente con
scompenso anche con precedenti ricoveri
verificare che la diagnosi eziologica sia stata
fatta.
Alcune cause se rimosse possono
determinare la guarigione della malattia
(abitudine etilica, farmaci
cardiodepressivi,ecc).
Task force ESC settembre 2001
Task force ESC settembre 2001
Esami strumentali: Evidenza di
applicazione
EUROHEART FAILURE SURVEY PROGRAMME: a survey on the qualità of care among
patients with heart failure in Europe settembre 2003:
Ci sono numerose variazioni inter-osservatore nell’interpretazione Rx torace.
La relazione fra i segni radiologici e i rilievi emodinamici può dipendere sia dalla durata e
così pure dalla severità della disfunzione cardiaca
Esami strumentali: Evidenza di
applicazione
Uso
Ecocardiogramma (66 % pazienti
- FE misurata in 57% uomini 28% donne)
L’ecocardiografia è utile nella determinazione dell’eziologia dello scompenso:
- identificare lesioni primitive valvolari
- rilievo di acinesie o discinesie regionali specie in presenza di assottigliamento del miocardio orienta
verso una patologia coronarica
- - rilievo diretto di pericardite costrittiva,cardiomiopatia ipertrofica,amiloidosi
- - evdenziare disfunzione diastolica e/o sistolica
PEPTIDI NATRIURETICI
La concentrazione plasmatica di certi peptidi può essere utile nel processo diagnostico
specie in pazienti non trattati (loro bassa concentrazione valore negativo predittivo
altissimo)
Peptide natriuretico cerebrale (BNP)
*
*
*
*
*
un normale BNP esclude lo scompenso cardiaco o la disfunzione ventricolare sinistra
è un indicatore di pressione cardiaca elevata
maggiore sensibilità che specificità (specie nella disfunzione diastolica)
valore prognostico e consente di monitorizzare il trattamento
elevati livelli di tale peptide identificano i soggetti a più alto rischio di futuri eventi cardiovascolari
compresa la morte
STUDIO BASEL (ESC Vienna 2003)
- Uso dosaggio del BNP nel triage nel dipartimento d’emergenza per il trattamento dei pazienti con
dispnea acuta (227 pazienti iter tradizionale 225 con dosaggio BNP)
- L’utilizzo del test rapido del BNP determina:
- riduzione dei giorni di degenza (da 13.7 a 10.5 giorni p.0.009)
- riduzione dei costi ( da 7.264 a 5.410 $ p 0.006)
- non variazioni della mortalità e delle riammissioni
- non precisata riduzione ulteriori test diagnostici (?)
- zona grigia (BNP 100- 500 pg/ml) possibili varie cause (?)
Altre considerazioni:
- bassi livelli di BNP si possono rilevare nella dispnea di recente insorgenza
(meno di 4 ore)
- livelli molto elevati di BNP (maggiori di 1500 pg/ml)possono essere rilevati
in corso di embolia polmonare acuta
VALUTAZIONE FUNZIONALE
DELLO SCOMPENSO CARDIACO
VALUTAZIONE
FUNZIONALE
DELLO
SCOMPENSO
CARDIACO
In tale classificazione si segnala l’utilità di un corretto iter diagnostico e terapeutico
degli Stadi A e B per prevenire e/o ritardare lo sviluppo di scompenso sintomatico.
TEST CARDIOPOLMONARE
(CONSUMO DI OSSIGENO VO2 MAX)
Test utilizzato in pazienti in classe NYHA avanzata a “terapia ottimizzata” per stratificare i pazienti
candidati al trapianto:
- indicazioni accettate VO2 max < 10 ml/Kg/min
- indicazioni probabili VO2 max < 14 ml/Kg/min
- indicazioni inadeguate VO2 max > 15 ml/Kg/min
WALKING TEST 6 minuti
SCOMPENSO CARDIACO:
stabilità:
MALATTIA CRONICA PROGRESSIVA
ESISTE UNA “ STABILITA’” ?
DIAGNOSTICA CONTINUA EVOLUZIONE (caratterizzazione
neuroendocrina)
DIVERSI INDICI DISFUNZIONE SISTOLICA/DIASTOLICA ?
PRESENZA DI COMORBIDITA’ MULTIPLE (DIABETE,
ARTERIOPATIE, BRONCOPNEUMOPATIE, ECC…)
EFFETTO DELL’ETA’
DOSE “OTTIMALE” DELLE CURE
APPROCCIO MALATTIA CRONICA DIVERSA M.ACUTA
ALTRO ?
Unità per lo Scompenso Cardiaco
Ambulatorio
dedicato allo
SC
Medici
Infermieri
ospedalieri e
domicliari
Educazione
Controllo
CRITERI
SUGGERITI
PER
STABILITA’
CLINICA
NELLO
SCOMPENSO
CARDIACO
CRONICO
Unità per lo Scompenso Cardiaco
Infermieri
specializzati
Diario del peso
corporeo quotidiano
Educazione sulla dieta,
sale, ed assunzione di
fluidi
Supportato della
Infermiera domicilare
specialista dello SC
(Home Care)
Come affrontare il paziente
con scompenso cardiaco
1 Confermare la diagnosi
2 Valutarne gli indici di severita’ e di
acuzie
3 Controllare le eventuali comorbidita’
4 Approntare la terapia
5 Controllarne gli esiti e valutare l’
evolutivita’nel follow-up
Capisaldi della diagnosi
Sintomatologia
Esame clinico
ECG
Rx torace
Ecocardio 2D doppler
BNP,enzimi,Hb,creatinina,gas analisi art.
Altre indagini
Terapia dello scompenso
cardiaco acuto
1 Ridurre l’ iperventilazione
2 Ridurre il sovraccarico volumetrico
ventricolare
3 Ridurre le resistenze periferiche
4 Migliorare l’ ossigenazione
5 Controllare i problemi clinici associati
Terapia dello scompenso
cardiaco in cronico
1 Mantenere in controllo il bilancio
idrico –elettrolitico
2 Controllare l’ eccesso di attivazione
neuro ormonale
3 Mantenere ridotte le resistenze
periferiche
4 Valutare le indicazioni a terapia
antiaggregante/anticoagulante
Terapia scompenso cardiaco in
cronico 2
5 Controllare lo stato della malattia di
base e della possibile risoluzione
terapeutica
6 Trattare le comorbidita’
7 Valutare terapie alternative ed
eventuali programmi riabilitativi
8 Ruolo dell’ ambulatorio dedicato e
dell’ assistenza infermieristica
domiciliare
Un Impatto Concreto sulla
Salute
Bristow et al N Eng J Med 2004; 350: 2140
Scompenso e Desincronizzazione
Ventricolare
Stiramento
Rilasciamento
Accorciamento
VS normale
VS dilatato e desincronizzato
Terapia di Resincronizzazione Cardiaca
(CRT)
Il Defibrillatore Impiantabile è l’Arma più Efficace
Contro la Morte Cardiaca Improvvisa
CRT, ICD, CRT-D:
Cosa Comporta l’Applicazione delle Linee
Guida?
Mortalità
Diminuzione
dal 23% (SCD-HeFT)
al 31% (MADIT II)
Mortalità
Diminuzione del 32%
ICD
Aumento
della spesa
CRT &
CRT-D
(CARE-HF)
Ospedalizzazioni
per eventi acuti
Ottica di breve periodo
Diminuzione del 52%
(CARE-HF)
Ottica di lungo periodo
Il Divario Intercontinentale
ICD and CRT-D implants per mios inhab.
In EU countries and US
TY+ 2003
TY+ 2004
TY+ 2005
639
525
425
U
ni
te
d
St
a
an
y
er
m
te
s
136
G
et
he
r
la
nd
s
85
142
109
y
111
It
al
159
182
15
EU
N
lg
iu
m
133
114
95
Be
ar
k
en
m
Co
un
tr
y
Au
st
ria
la
nd
itz
er
ce
Sw
Fr
an
Ki
d
ni
te
U
Sw
ng
do
m
nd
nl
a
Fi
n
Sp
ai
Po
rt
ug
al
ed
en
59 7368 50 5769 4358
64
65
64
59
43 53 53
26 42
D
108 94
108
83 79 82
132
129
103
93102
80
To
ta
l
129
226
189
Dati EUCOMED 2005
Numero di impianti ICD per Regione 2002-2004:
Accesso Asimmetrico alle Nuove Tecnologie
4800
4270
4000
3200
2400
1600
800
1505
13761312
117611561054
917
708
474 438 360
310 278 221
128 125 78
20
19
12
0
IA IO TO TE LIA NA NA NIA LIA RIA ZO LIA IA GE HE NA RIA TA NO TA ISE
D
R LAZ NE ON UG AG CA PA CI
U UZ IU ABR DI RC EG B ICA RI OS OL
I
A
G
S
E
S LI BR A G L O A A RD UM IL MA D'A M
B
V IEM P OM TO AM
M A
M
A ZI CA T
R
AS AN LE
C
P
O
S
L
B
E
L
A
I
N
-A
I S AL
E
IL
D
O
V
.
-V
N
I
P
I
EM
E
T
UL
R
N
I
E
FR
TR
A.I.A.C. Italian ICD Registry



![Scompenso cardiaco- attività dell`Asl di Nuoro [file]](http://s1.studylibit.com/store/data/005106553_1-2acc9f03391e8aa6792037a95036da21-300x300.png)








