I VIRUS HPV
Definizione
I papillomavirus umani (HPV, dall’inglese Human papilloma virus) sono virus a Dna che si
trasmettono prevalentemente per via sessuale e che si replicano nelle cellule dell’epidermide.
Ne esistono oltre 120 varianti, che si differenziano per le tipologie di tessuto che infettano.
Più di 40 interessano l’epitelio anogenitale (cervice uterina, vagina, vulva, retto, uretra, ano,
pene), e alcuni fra questi sono definiti HPV ad alto rischio: sono quelli collegati
all’insorgenza di vari tipi di tumori, soprattutto della cervice, ma anche del pene, dell’ano,
della vulva e altri.
Degli HPV ad alto rischio, il 16 e il 18 sono quelli più frequentemente implicati nel
carcinoma cervicale: al 16 vengono attribuiti circa il 60% di tutti i casi di questa patologia,
seguito dal 18, responsabile di circa il 10% dei casi. Altri tipi ad alto rischio sono associati a
queste neoplasie, ma con minore frequenza, mentre gli HPV a basso rischio (quelli cioè non
legati a forme tumorali) possono provocare condilomi anogenitali in entrambi i sessi. Non
rappresentano una malattia mortale ma causano molti sintomi clinici: dolore, bruciore, prurito,
sanguinamento e possono provocare anche forte stress con conseguenze psicologiche negative
personali e nel rapporto di coppia.
La maggior parte delle infezioni da HPV è transitoria, perché il virus viene eliminato dal
sistema immunitario prima di sviluppare un effetto patogeno. In caso di infezione persistente,
il tempo che intercorre tra l’infezione e l’insorgenza delle lesioni precancerose è di circa
cinque anni, mentre la latenza per l’insorgenza del carcinoma cervicale può essere di 20-30
anni. Per questo, la prevenzione delle patologie HPV-correlate è basata su programmi di
screening, che consentono di identificare le lesioni precancerose e sulla vaccinazione.
Modalità di trasmissione ed epidemiologia
L’infezione da HPV si trasmette soprattutto attraverso rapporti sessuali vaginali o anali con
partner portatori. Il rischio di contrarre il virus quindi cresce con l’aumentare del numero
dei partner. Anche altri tipi di rapporti sessuali (orali o manuali) possono essere vie di
trasmissione, pur se molto più raramente. È molto frequente nella popolazione: si stima infatti
che oltre il 75% delle donne sessualmente attive si infetti nel corso della vita con un virus
HPV, con un picco di prevalenza nelle giovani fino a 25 anni di età.
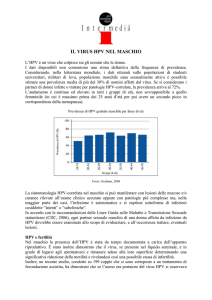
Fonte: de Sanjose, 2007
In Italia, studi condotti in donne tra 17 e 70 anni, mostrano una prevalenza per qualunque tipo
di HPV compresa tra 7 e 16%. La prevalenza aumenta al 35-54% in caso di diagnosi di
citologia anormale, per raggiungere il 96% in caso di displasia severa o oltre. La prevalenza di
queste infezioni varia con l’età: è più elevata nelle giovani, mentre un secondo picco di
prevalenza si nota intorno alla menopausa o dopo.
I vaccini preventivi
La vaccinazione è l’atto di prevenzione primaria che viene prima di ogni altro intervento
medico. Dopo decenni di ricerca, sono stati messi a punto due vaccini contro il
Papillomavirus altamente efficaci e con un ottimo profilo di tollerabilità.
Uno bivalente, efficace verso i tipi di Papillomavirus 16 e 18, indicato nella prevenzione di
lesioni precancerose della cervice uterina e del cancro del collo dell’utero nelle donne dai 10
ai 25 anni.
Un vaccino quadrivalente, utile verso i tipi di Papillomavirus 6, 11, 16 e 18, indicato per la
prevenzione della neoplasia della cervice uterina, delle lesioni precancerose del collo
dell’utero, della vulva e della vagina e anche dei condilomi (verruche genitali) in donne dai 9
ai 45 anni e nei maschi dai 9 ai 26 anni.
La campagna di vaccinazione in Italia
Il Ministero della Salute ha avviato dal 2007 una campagna di vaccinazione gratuita per le
ragazze nel dodicesimo anno di vita (ovvero dal compimento degli undici anni). A loro è data
la possibilità di immunizzarsi gratuitamente presso le ASL.
Alcune Regioni estendono la gratuità della vaccinazione anche ad altre fasce d’età.
Parallelamente, per poter garantire un accesso equo a questa pratica alle donne che non
rientrano nell’offerta gratuita, alcune regioni hanno avviato il ‘social price’. Questa iniziativa
consiste nella possibilità di recarsi presso la propria Asl per la somministrazione del vaccino a
prezzo agevolato, ovvero circa un terzo rispetto al costo in farmacia. Si sta discutendo
riguardo l’opportunità di includere anche i maschi, sia per l’immunizzazione in “social price”
che in gratuità per i dodicenni, come già accade ad esempio negli Stati Uniti, in Canada e in
Australia.
Il Pap-test e l’HPV test
Il Pap-test, raccomandato in Italia ogni tre anni per le donne tra 25 e 64 anni, consente di
identificare le lesioni precancerose e di intervenire prima che evolvano in carcinoma. Consiste
in un prelievo, tramite una spatola e uno spazzolino, di alcune cellule di sfaldamento dal collo
dell'utero, che muoiono e si staccano nel corso del normale processo di ricambio dei tessuti.
Esiste inoltre l’HPV test che mette in luce la presenza del virus ancor prima che questo
provochi la malattia.
È bene sottolineare che, mentre il test rileva esclusivamente la presenza del virus una volta
che il contagio è già avvenuto, la vaccinazione previene la possibilità che l’organismo possa
essere infettato, proteggendolo da tutte le possibili conseguenze.
Fonti:
ISS, Centro Nazionale di Epidemiologia, Sorveglianza e Promozione della Salute
Conferenza di Consenso sulle patologie da papilloma virus umano nel maschio, marzo 2011