VENTILAZIONE MECCANICA
NON INVASIVA
Dott.ssa Filomena Liccardi
P.O. “G. Moscati” - U.O.C di
Medicina d’Urgenza e Pronto Soccorso
CASO CLINICO
Donna 96 anni
APR: BPCO, cardiopatia ischemica (recente SCA)
Ipertensione arteriosa ,FA cronica
TERAPIA DOMICILIARE:
Pantoprazolo 20 mg
Nitroderivato transd.,
Furosemoide 50 mg/die,
ASA 100 mg/die,
O2 domiciliare a bassi flussi per 18 ore al giorno
CASO CLINICO
IN PS :
GCS 3 - PA 170/95 - SPO2 80%
EOT:
Broncostenosi
ECG
FA con fvm 140/b/min.
Deviazione assiale destra.
Rx Torace
Accentuazione del trama
EGA all’ingresso:
pH 6,99,
pCO2 201 mmHg
pO2 130 mmHg
HCO3 50 mmol/l
FiO2 100%
In Medicina d’Urgenza
NIV BiPAP
IPAP 15cm H2O, EPAP 5cm H2O, FiO2 50%
EGA dopo 1 ora:
EGA a 6 ore :
pH 7,05
pH 7,35
pCo2 141 mmHg
pCo2 76 mmHg
PO2 317 mmHg
pO2 76 mmHg
HCO3 39 mmol/l
HCO3 42mmol/l
FIO2 50%
FIO2 35%
dopo 5 giorni La paziente viene trasferita
in Medicina Generale
FATTORI PREDITTIVI DI SUCCESSO
Elevata PaCO2 con basso gradiente
alveolo-capillare
pH 7,25-7,35
Miglioramento del pH, PaCO2, FR
Buon livello di coscienza
FATTORI PREDITTIVI DI INSUCCESSO
(BTS)
Elevato APACHE SCORE o polmonite
Copiose secrezioni
Edentulia
Cattivo stato nutrizionale
Confusione o alterato stato di coscienza
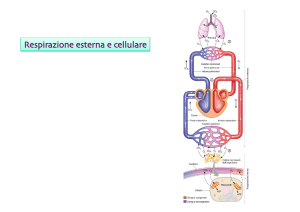
INSUFFICIENZA RESPIRATORIA (IR)
Incapacità dei polmoni a soddisfare le esigenze
metaboliche dell’organismo
PaO2 <60 mmHg
(P/F <300)
Fatica respiratoria
PaCO2 ≤40 mmHg
PaO2<60 mmHg
(P/F <300)
Fatica respiratoria
PaCO2 ≥45 mmHg
IPOSSIEMICA
IPOSSIEMICA
IPERCAPNICA
(LUNG FAILURE)
Tipo I o parziale
(PUMP FAILURE)
Tipo II o globale
INSUFFICIENZA RESPIRATORIA (IR)
FISIOPATOLOGIA
● Ipoventilazione alveolare che provoca ipossiemia,
marcata ipercapnia ed acidosi respiratoria
● Alterazioni del rapporto V/Q che causano
ipossiemia e moderata ipercapnia
● Difetti di perfusione che producono quadri di
ipossiemia con normocapnia
INSUFFICIENZA RESPIRATORIA (IR)
MODALITÀ DI INSORGENZA
● ACUTA:
compromissione della funzione respiratoria in un
periodo temporale molto breve (ore/giorno), spesso di
entità grave
● CRONICA:
severità
lenta insorgenza (settimane /mese), minore
per la presenza di meccanismi di compenso
● CRONICA RIACUTIZZATA:
deterioramento acuto di un’ insufficienza respiratoria
cronica
INSUFFICIENZA RESPIRATORIA (IR)
DIAGNOSI
● in respiro spontaneo e a differenti flussi di O2
(ipossiemici)
Emogasanalisi
● in respiro spontaneo e durante ventilazione
mecc. (ipercapnici)
● definire gravità e progressione della malattia
di base (ostruttiva o restrittiva)
● definire la gravità dell’ipertensione polmonare
Ecocardiografia
● definire PNX, polmonite
Rx torace
VENTILAZIONE MECCANICA
CLASSIFICAZIONE
VENTILAZIONE A PRESSIONE POSITIVA
A DUE DIFFERENTI LIVELLI
(BIPAP)
● Le BiPAP erogano una pressione positiva espiratoria
(EPAP) più bassa ed una
inspiratoria (IPAP) più alta.
pressione
positiva
● In caso di ventiloterapia a lungo termine si
preferisce
utilizzare
circuiti
monotubo,
più
maneggevoli e adatti ai ventilatori per assistenza
domiciliare, ma che necessitano di inserimento di
dispositivi per l’eliminazione della CO2 (valvole a
dispersione oppure bidirezionali)
VM NON INVASIVA A PRESSIONE
POSITIVA (NIV)
I ventilatori meccanici a pressione positiva assistono la inspirazione
somministrando gas pressurizzato nelle vie aeree, incrementando la
pressione transpolmonare ed insufflando il polmone. Durante la fase
espiratoria può essere aggiunta una pressione positiva di fine espirazione
allo scopo di mantenere pervie le vie aeree.
VENTILAZIONE NON
INVASIVA (NIV)
In caso di NIV è sempre necessaria un’autonomia
respiratoria poiché tale tipo di ventilazione viene
generalmente applicata durante la notte e, nei
bambini più piccoli, durante il sonno diurno
MODALITA
MODALITA’’ DI NIV
A pressione negativa
• Polmone d’acciao
• Poncho wrap
• Corazza
A pressione positiva
• Modalità volumetriche
• Modalità pressometriche
(PSV, CPAP, PSV+CPAP)
Non Invasive mechanical-Ventilation
La NIV è una tecnica ventilatoria che utilizza
come
interfaccia
ventilatore-paziente
una
maschera (nasale o facciale) per erogare una
pressione positiva nelle vie aeree.
Fisiologico riscaldamento e umidificazione dell’aria
●Tosse fisiologica
●Possibilità di normale deglutizione, alimentazione,
● Possibilità di applicare VM in modo intermittente
TIPI DI INTERFACCE
1) maschere nasali (buona aderenza,
per evitare e ridurre le perdite di
aria; lesioni nasali)
2) maschere facciali; scafandri
3) circuito Adam, ad olive nasali
INDICAZIONI NIV
PAZIENTI
BPCO riacutizzata
Edema polmonare cardiogeno
Deformità della gabbia toracica
Disordini neuromuscolari
EMOGAS
Acidosi respiratoria (PaCO2>50mmHg, Ph<7.35 o H>45nmol/l)
che persiste a dispetto di una terapia medica ottimizzata e di
una appropriata O2 terapia (pz. con pH<7.25)
Basso gradiente (A-a)O2 (pazienti con ipossiemia che pone in
severo pericolo di vita devono essere in modo più proprio trattati
mediante intubazione tracheale).
STATO CLINICO
Malato ma non moribondo
Abile a proteggere le vie aeree
Cosciente e collaborante
Emodinamicamente stabile
Assenza di eccessive secrezioni bronchiali
Poche co-morbidità
CONTROINDICAZIONI NIV
Traumi facciali
Recente chirurgia facciale, delle alte vie aeree, del tratto
gastrointestinale superiore*
Ostruzione delle alte vie aeree
Inabilità a proteggere le vie aeree*
Ipossiemia che pone in pericolo di vita*
Instabilità emodinamica*
Severe comorbidità*
Indebolimento di coscienza*
Confusione/agitazione*
Vomito
Copiose secrezioni bronchiali*
Consolidazioni focali alla radiografia del torace*
Pneumotorace*
*La NIV può essere utilizzata a dispetto della presenza di queste
controindicazioni, se viene considerata come trattamento “limite”.
VM non invasiva
TIMING DI APPLICAZIONE
PH <7,25 or
PaO2/FiO2<200
Ph <7.30> 7.25 or
PaO2/FiO2<250>200
Ph <7.35>7.30 or
PaO2/FiO2<300>250
Alternativa alla
intubazione
Evitare il ricorso alla
intubazione
Prevenire la
progressione IRA
VANTAGGI DELLA BIPAP
● Eliminazione più agevole dell’aria espirata
● Prevenzione del rebreathing della CO2
● Apertura delle vie aeree superiori e mantenimento
della pervietà
● Reclutamento degli alveoli e dei distretti polmonari
● Aumento della Capacità Funzionale Residua (FRC)
● Riduzione della tendenza alla formazione di micro e
macro atelettasie
VANTAGGI
DELLA NIV
● Possibilità di applicare la VM in modo intermittente;
● Non necessità di IE;
● Possibilità di uso di differenti modalità di VM;
● Possibilità di normale deglutizione, alimentazione, eloquio;
● Fisiologico riscaldamento ed umidificazione dell'aria;
● Tosse fisiologica;
● Svezzamento più facile;
● Immodificate possibilità di ricorrere alla IE.
EFFETTI DELLA NIV
● Migliora gli scambi gassosi
● Riduce il carico dei muscoli respiratori (carico
eccessivo per la pompa ventilatoria con rischio di
fatica muscolare)
● Permette di guadagnare tempo per il trattamento
della
malattia
alla
base
dell’insufficienza
ventilatoria
RIACUTIZZAZIONI
PUNTI CHIAVE
La ventilazione meccanica non invasiva a pressione
positiva (NPPV) in corso di riacutizzazione:
● migliora i livelli dei gas ematici ed il pH (A);
● riduce il tasso di mortalità ospedaliera, la necessità di
ventilazione meccanica invasiva ed i tempi di degenza
ospedaliera (A);
● puo’ essere impiegata nella fase di svezzamento
ventilatore (B)
● riduce la mortalità ad un anno (C).
dal
VM non invasiva
EFFETTI COLLATERALI
●
Decubiti nasali
●
Dolore in sede nasale
●
Distensione gastrica
●
Secchezza di naso e fauci
●
Claustrofobia
●
Chiusura della glottide
●
Asincronismo paziente-ventilatore
VM non invasiva
CRITERI DI SOSPENSIONE
● Incapacità a tollerare la maschera;
● Mancato miglioramento dell'EGA o della dispnea;
● Necessità di IE per rimuovere le secrezioni delle vie
aeree;
● Instabilità emodinamica;
● Instabilità ECG (grave ischemia; significativa aritmia
ventricolare);
● Mancato miglioramento dello stato mentale entro 30'.
VM non invasiva
EVIDENZE DI EFFICACIA
BPCO RIACUTIZZATA
STRATEGIA VENTILATORIA
● Posizionare il paziente a 45° gradi
● Tranquillizzalo e spiegargli cosa intendiamo fare
● Scegliere una interfaccia adeguata e connetterla
● Settare il ventilatore
parametri misurati)
(parametri
ventilatori,
allarmi,
● Iniziare con una PEEP/EPAP/CPAP minima 2cm H2O, PSV di
8-10 cm H2O e con la FiO2 la più bassa in grado di dare
una SPO2 90%
● Inizialmente mantenere la maschera con le mani,, e solo
successivamente, quando il paziente si è adattato, fissare
la maschera
STRATEGIA VENTILATORIA
●
Incrementare lentamente la PEEP fino ad un valore
di 5 cm H2O
●
Incrementare lentamente la PSV fino ad ottenere un
Vt> 7ml/kg
●
Oppure raggiungere un primo step a 15 cm H2O
regolandosi sulla Fr e sul confort del paziente
●
Ridurre
la FiO2< 30% appena possibile, settare i
parametri di allarme e programmare un
frequenza
minima respiratoria
●
Monitorare il paziente con la pulsossimetria e variare il
settaggio del ventilatore in base all’EAB e alla clinica
MONITORAGGIO DELLE NIV
I benefici della NIV si manifestano nelle prime 2h per
poi non subire ulteriori significativi miglioramenti, anche
se si continua il trattamento per le successive 96 h
Se dopo 1- 2h
Sp02< 90%
paO2< 60mmHg
pH <7.30
P/F< 180
FR > 30/m
ATTENZIONE:
non indugiare
IOT
CONCLUSIONI
● Ridurre il lavoro respiratorio
● Favorire il riposo dei muscoli della respirazione
● Migliorare la toilette bronchiale
● Migliorare gli scambi gassosi
● Minimizzare le riserve normalmente impiegate
in Rianimazione e TI
● Aumentare la percentuale di successi
● Riduzione della frequenza di ricorso alla IOT e
riduzione della mortalità
Grazie
per l’ attenzione