Informazioni dal
Servizio Farmaceutico Territoriale
Anno XII, N°3
Periodico di informazione per Medici & Farmacisti
A cura del
DIP. INTERAZIENDALE
ASSISTENZA FARMACEUTICA
Novembre 2012
Nuovo elenco di farmaci
correlati a patologia
Via Berchet, 10 - Padova
Dir. Dr.ssa Anna Maria Grion
Segreteria: 049-821.5101
Fax:
049-821.5105
[email protected]
Farmacisti:
- Dr.ssa Francesca Bano
- Dr.ssa Michela Galdarossa
- Dr Umberto Gallo
- Dr.ssa Francesca Mannucci
Decreto Dirigenziale n. 141 del 21/08/2012
Circ. Regione Veneto n. 389242 del 28/08/2012
Con Decreto 141/2012 la Regione Veneto ha provveduto ad aggiornare l’elenco dei medicinali correlati a patologia cronica ai sensi del DM 329/99 per i quali è consentita la
pluriprescrizione e l’esenzione dal pagamento da parte dell’assistito della sola quota
fissa (v. allegato).
A questo proposito si precisa quanto segue:
Il presente notiziario e i precedenti
numeri sono consultabili al sito
www.ulss16.padova.it
nella sezione servizi sovradistrettuali
è esclusivo compito del medico prescrittore indicare il corretto codice di esenzione
sulla ricetta;
la pluriprescrizione è consentita solo per i farmaci correlati per un massimo di 3
confezioni/ricetta e comunque per una terapia non superiore ai 60 giorni;
nel caso di prima prescrizione di un farmaco o di modifica della terapia, è consentita
al medico la prescrizione di un solo pezzo per ricetta, salvo i casi in cui ciò si renda
necessario per il completamento di un ciclo terapeutico entro 7 giorni (es. prescrizione di antimicrobici);
Sommario:
per i farmaci analgesici oppioidi utilizzati nella terapia del dolore è consentita la preNuovo elenco di farmaci
correlati a patologia
1
Modifica Nota 13
2
Modifica Nota 66
5
Istituzione codice ENI
(Europeo Non Iscritto)
6
Servizio Territoriale Assistenza Respiratoria (STAR)
6
Allegato: elenco farmaci correlati a patologia
scrizione nella stessa ricetta di un numero di confezioni tali da coprire una terapia
massima di 30 giorni. Si ricorda che, nel caso di una pluriprescrizione, è sempre necessario indicare nella ricetta un codice di esenzione per patologia cronica (per gli
oppioidi le esenzioni individuate sono le seguenti: 006, 013, 048, 050, 051, 052 e
054). Per i pazienti affetti da dolore cronico, non in possesso di un’esenzione per
patologia cronica, è possibile comunque la pluriprescrizione di questi farmaci indicando sulla ricetta il codice TDL (Terapia Del Dolore) o in alternativa L12 (riferimento
alla Legge 12/2001);
per gli antibiotici in confezione monodose, le soluzioni di medicinali somministrate
per fleboclisi e gli interferoni a favore di soggetti affetti da epatite cronica, è possibile prescrivere fino a 6 confezioni per ricetta;
per i soggetti in possesso di un’esenzione per malattia rara (codice alfanumerico a sei
caratteri che inizia con la lettera R es. RCG040) si possono prescrivere solamente 2
confezione di medicinale per ricetta.
Si ricorda che la presenza di un’esenzione per patologia non può “superare” i vincoli di
prescrizione imposti dalle indicazioni terapeutiche di registrazione e dalle eventuali limitazioni
imposte dalle Note AIFA.
Anno XII, N°3
NO
Pagina 2
TA
13
od
M
a
ific
ta
No
FA
AI
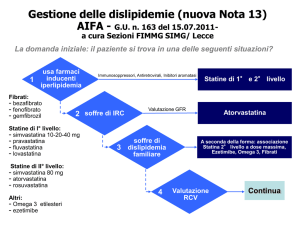
Con Determinazione 27/11/2012 l’AIFA ha provveduto a revisionare la Nota 13 del luglio
2011 al fine di adeguare la definizione di rischio alle linee guida ESC/EAS, apparse in letteratura subito dopo la pubblicazione della stessa .
Di seguito si riporta una sintesi dei punti salienti della nuova Nota, raccomandando comunque un’attenta lettura della stessa nella versione completa già inviata tramite posta
elettronica ai MMG o comunque consultabile nella Gazzetta Ufficiale al sito
www.gazzettaufficiale.it (G.U. n. 277 del 27 novembre 2012).
La prescrizione dei farmaci ipolipemizzanti a carico del SSN è limitata alle seguenti indicazioni:
1. ipercolesterolemia non corretta dalla sola dieta e ipercolesterolemia poligenica;
2. dislipidemie familiari;
3. iperlipidemie in pazienti affetti da insufficienza renale cronica (IRC);
4. iperlipidemie indotte da farmaci.
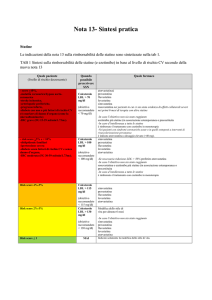
L’aggiornamento della nota prevede innanzitutto la stratificazione del paziente in cinque classi di rischio (Tabella 1)
individuate attraverso la presenza di particolari patologie e/o l’impiego delle carte di rischio cardiovascolare (Figura 1
pag. 4).
Tabella 1: stratificazione del rischio CV del paziente
Livello di rischio
Stratificazione del rischio cardiovascolare
Note
Rischio basso
− Pazienti con risk-score < 1% per CVD a 10 anni
⇒ statine non rimborsate
Rischio medio
− Pazienti con risk-score ≥1% e <5% per CVD a 10 anni
⇒ statine non rimborsate
Rischio moderato
− Pazienti con risk-score ≥5% e <10% per CVD a 10 anni
⇒ v. punto 1
− Pazienti con ipertensione severa
⇒ v. punto 1
− Pazienti con dislipidemie familiari
⇒ v. punto 2
− Pazienti con risk-score ≥10% e <15% per CVD a 10 anni
⇒ v. punto 1
Rischio alto
− Pazienti con malattia coronarica, stroke ischemico, arteriopatie periferiche, ⇒ v. punto 1
pregresso infarto, bypass aorto-coronarico
Rischio molto alto
1
− Diabetici tipo 2 o diabetici di tipo 1 con markers di danno d’organo
⇒ v. punto 1
− Pazienti con IRC e filtrato glomerulare <60 ml/min/1,73 m2
⇒ v. punto 3
− Pazienti con risk-score ≥15% per CVD a 10 anni
⇒ v. punto 1
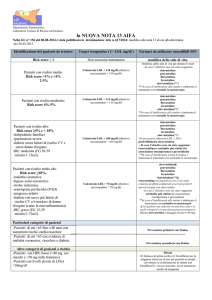
Ipercolesterolemia non corretta dalla sola dieta e ipercolesterolemia poligenica
In queste forme di ipercolesterolemia i farmaci antilipemici sono rimborsabili solamente per i soggetti con un
rischio che va da “moderato” a “molto alto” (v. Tabella
2). Accanto a ciascuna classe di rischio, la Nota 13 identifica il relativo target terapeutico e il farmaco di prima scelta
per la terapia d’ingresso.
A questo proposito l’AIFA raccomanda quanto segue:
l’uso dei farmaci ipolipemizzanti deve essere continua-
tivo e non occasionale come la modifica dello stile di
vita;
è sempre necessario ottimizzare il dosaggio della statina
prima di considerare la sua sostituzione o associazione;
nell’ambito di ciascuna classe di farmaci è indicata la
scelta dell’opzione terapeutica meno costosa;
l’uso della rosuvastatina e delle associazioni di statine
con ezetimibe (entrambe con brevetto non ancora scaduto e, pertanto, ad alto costo) deve essere riservato
esclusivamente ai pazienti ad alto rischio che non raggiungono i target terapeutici dopo almeno 6 mesi di terapia a dosaggio ottimale (v. Tabella 3 e Figura 2 a pag. 5).
Pagina 3
Anno XII, N°3
Tabella 2
Target
LDL-C
(mg/dl)
Classe
rischio
Stratificazione del
rischio cardiovascolare
Moderato
− Pazienti con risk score ≥ 5% e <10% per
CVD fatale a 10 anni (v. carte di rischio)
− Pazienti con ipertensione severa
LDL <115
Alto
− Pazienti con risk score 10−14% per CVD
fatale a 10 anni (v. carte di rischio)
− Pazienti con malattia coronarica, stroke
ischemico, arteriopatie periferiche, pregresso IMA, bypass aorto-coronarico.
− Diabetici tipo 2 o diabetici di tipo 1 con
markers di danno d’organo (es. microalbuminuria)
− Pazienti con risk score ≥ 15% per CVD
fatale a 10 anni (v. carte di rischio)
LDL <100
Molto alto
Trattamento 1° liv. (*)
Trattamento 2° liv.
Simvastatina
Pravastatina
Atorvastatina
Simvastatina
Pravastatina
Atorvastatina (**)
-
Rosuvastatina
Ezetimibe+Statina (§)
Preferenzialmente atorvastatina se necessaria riduzione delle LDL>50%
LDL≤70
Simvastatina
Pravastatina
Atorvastatina (**)
Ezetimibe+Statina (§)
Rosuvastatina nei soli pazienti in cui sia
richiesta riduzione del col. LDL > 50% o in cui
ci sia rischio di sospensione del trattamento
con atorvastatina per effetti collaterali nei
primi 6 mesi
(*) Nei pazienti intolleranti alle statine, per il conseguimento del target terapeutico è rimborsato il trattamento con ezetimibe in monoterapia
(**) Nei pazienti con sindrome coronarica acuta o in quelli sottoposti a PCTA è indicata atorvastatina a dosaggio elevato (≥ 40 mg)
(§) In associazione estemporanea o precostituita
Particolari categorie di pazienti: per i soggetti in trattamento con statine con HDL basse (<40 mg nei maschi e
<50 mg nelle donne) e/o trigliceridi elevati (>200 mg/dl) sono rimborsati anche i fibrati.
2
Dislipidemie familiari
Dislipidemia
Target
LDL-C (mg/dl)
Ipercolesterolemia familiare
monogenica
LDL<100
Iperlipemia familiare combinata
LDL<100
Disbetalipoproteinemia
LDL<100
Iperchilomicronemie
LDL<100
Tratt. 1° liv. (*)
Tratt. 2° liv. (*)
Tratt. 3° liv. (*)
Simvastatina
Pravastatina
Atorvastatina
Simvastatina
Pravastatina
Atorvastatina
Simvastatina
Pravastatina
Atorvastatina
Fibrati
Fibrati
Rosuvastatina
Ezetimibe+Statina (§)
Aggiunta di resine sequestranti gli acidi biliari
Rosuvastatina
Omega-3
Ezetimibe + Statina (§)
Rosuvastatina
Ezetimibe + Statina (§)
-
Fibrati in associazione a
Omega-3
Aggiunta di resine sequestranti gli acidi biliari
-
(*) Nei pazienti intolleranti alle statine, per il conseguimento del target terapeutico è rimborsato il trattamento con ezetimibe in monoterapia
(§) In associazione estemporanea o precostituita
3
Iperlipidemie in pazienti con insufficienza renale cronica in stadio 3 e 4
Condizione
Per livelli di trigliceridi ≥500 mg/dl
Per livelli di LDL-C ≥ 130 mg/dl
Target
-
Tratt. 1° liv.
Tratt. 2° liv.
Omega-3
-
LDL-C<70 mg/dl Simvastatina+Ezetimibe
Altre statine a minima escrezione renale
Pagina 4
Anno XII, N°3
4
Iperlipidemie indotte da farmaci non corrette dalla sola dieta
Un incremento del colesterolo totale e delle frazioni a
basso peso molecolare (LDL e VLDL), dei trigliceridi e
dell’apolipoproteina B sono stati riscontrati:
− nel 60-80% dei pazienti sottoposti a trapianto di
cuore e che ricevono una terapia immunosoppressiva standard comprensiva di steroidi, ciclosporina e
azatioprina;
− fino al 60% dei pazienti sottoposti a trapianto renale.
L’iperlipemia indotta dai farmaci immunosoppressivi accelera inoltre lo sviluppo della cosidetta GVC (Graft Coronary Vasculopathy), una forma di aterosclerosi coronarica
accelerata, che rappresenta la più comune causa di morte
tardiva post-trapianto di cuore e che si riscontra in questi
pazienti con un’incidenza annua pari al 10%.
− nel 45% dei pazienti sottoposti a trapianto di fegato;
Farmaci correlati a sviluppo di iperlipidemie
Farmaci prescrivibili
Immunosopressori, antiretrovirali, inibitori dell’aromatasi
−
Statine (considerando con la massima attenzione l’interferenza con il trattamento antiretrovirale)
−
Ezetimibe in ionoterapia per i pazienti che non tollerano il
trattamento con statine o non possono effettuarlo
−
Fibrati nel caso sia predominante l’ipertrigliceridemia
Figura 1: carta del rischio cardiovascolare
Pagina 5
Anno XII, N°3
Tabella 3: equivalenze tra statine (adattato dal documento NHS Foundation Trust)
Equivalenze
% riduzione
LDL-C
Rosuvastatina 40 mg = Atorvastatina 80
- 55%
Rosuvastatina 20 mg = Atorvastatina 40 mg
- 52%
Rosuvastatina 10 mg = Atorvastatina 20 mg = Simvastatina 80 mg
- 46%
Figura 2: equivalenze per
altri dosaggi
N
A
OT
66
i
od
M
⇒
a
fic
Con Determinazione del 09/08/2012 l’Agenzia Italiana del Farmaco ha provveduto a modificare la Nota n. 66 che regolamenta la rimborsabilità di medicinali a base di FANS/COXIB a
carico del SSN.
FA
AI
Nel precisare che le indicazioni relative alla rimborsabilità restano immutate (artropatie su
ta
No
base connettivitica, osteoartrosi in fase algica o infiammatoria, dolore neoplastico e attac-
co acuto di gotta), l’AIFA ha aggiornato la Nota sulla base delle recenti acquisizioni di dati
relativi al profilo rischio/beneficio per questi farmaci, come di seguito riportato:
TOSSICITÀ CARDIOVASCOLARE: a fronte di una dimostrata potenziale tossicità cardiovascolare dei COXIB,
questi farmaci dovrebbero essere preferiti ai FANS
non selettivi solo se vi è un’indicazione specifica (es.
rischio molto elevato di sanguinamento gastrointestinale) e comunque dopo un’attenta valutazione del
rischio cardiovascolare del paziente. E’ altresì necessario sottolineare che a dosaggi elevati e nel trattamento a lungo termine, anche alcuni FANS non selettivi potrebbero comportare un lieve aumento del rischio di eventi trombotici. Il diclofenac e l’etoricoxib
aumentano il rischio trombotico, mentre il naprossene è associato ad un rischio minore.
⇒
TOSSICITÀ GASTROINTESTINALE: tutti i FANS sono associati a tossicità gastrointestinale grave. Piroxicam e
ketoralac sono i farmaci gravati da rischi maggiori
mentre ketoprofene, indometacina, naprossene e
diclofenac hanno un rischio intermedio. L’ibuprofene
è il medicinale meglio tollerato. L’incidenza degli ef-
fetti gastrointestinali è fortemente correlata con l’età e,
pertanto, gli anziani rappresentano la categoria a maggior rischio di sanguinamento. In questi soggetti l’ibuprofene, alla dose più bassa efficace e per brevi periodi,
dovrebbe essere il farmaco da preferire.
⇒
TOSSICITÀ RENALE: nei soggetti con insufficienza renale, i
FANS devono essere usati con cautela in quanto possono
peggiorare la funzionalità renale.
⇒
TOSSICITÀ EPATICA: vari FANS possono avere un effetto
epatotossico. La nimesulide ha un rischio epatotossico
maggiore di altri FANS ed è controindicata nei pazienti
epatopatici e in quelli con storia di abuso di alcolici. Il
rischio di epatossicità è inoltre tempo-dipendente e pertanto aumenta in soggetti che assumono nimesulide per
lunghi periodi.
Alla luce di queste evidenze l’AIFA ha deciso di limitare
la prescrizione di nimesulide come farmaco di seconda
scelta limitatamente per trattamenti di breve durata
del dolore acuto.
Pagina 6
Anno XII, N°3
Istituzione codice ENI (Europeo Non Iscritto)
DGRV n. 1084 del 26/07/2011
Con Delibera 1084/2011 la Regione Veneto ha provveduto
ad assicurare le prestazioni sanitarie indifferibili ed urgenti
a soggetti appartenenti alla Comunità Europea in condizioni
di indigenza e privi della tessera TEAM.
Nell’ambito della suddetta copertura assistenziale è prevista anche la possibilità di erogare farmaci su ricettario regionale attraverso le farmacie convenzionate, a parità di
E
N
I
cod. ENI
0
5
0
1
1
condizioni col cittadino italiano (pagamento della quota
fissa).
Nella prescrizione su ricettario SSN il medico dovrà necessariamente riportare nel campo relativo al codice fiscale il
codice ENI (Europeo Non Iscritto), attribuito dal Distretto
e soggetto a rinnovo annuale. Tale codice risulta essere
così strutturato:
6
cod. ISTAT regione + codice ULSS
1
2
anno
0
0
0
0
1
progressivo
Si precisa che la ricettazione per questi pazienti è riservata ai Centri a suo tempo individuati per la prescrizione a favore
di soggetti STP e che sono di seguito riportati:
Azienda ULSS 16
Azienda Ospedaliera di Padova
−
Amb. delle Cucine Popolari di Padova
−
Accettazione Pronto Soccorso Centrale
−
Amb. della Caritas/CUAMM di Padova
−
Accettazione Pronto Soccorso Pediatrico
−
Amb. dell’Asilo notturno di Padova
−
Accettazione amb. d’urgenza Ostetricia e Ginecologia
−
UOC di Diabetologia e Dieteica c/o Osp. ai Colli
−
Accettazione amb. d’urgenza Malattie Infettive
−
Pediatri di comunità operanti presso i Distretti
Ossigeno & Servizio Territoriale
Assistenza Respiratoria (STAR)
L’ossigeno terapeutico è da considerarsi a tutti gli effetti un medicinale con un proprio AIC, un dossier scientifico a supporto dell’AIC e delle specifiche indicazioni di impiego. In particolare si precisa che:
l’ossigeno gassoso trova razionale impiego per affrontare situazioni di ipossiemia acuta limitatamente per il periodo
strettamente necessario a superare l’evento (alcuni giorni o qualche settimana). Il medicinale può essere prescritto a
carico del SSN fino ad un massimo di 2 bombole/ricetta e, solamente in presenza di particolari esenzioni per patologia
cronica (024, 048, 049, 050,051 e 052), possono essere prescritte 3 confezioni/ricetta;
l’ossigeno liquido è rimborsato ai soli pazienti in possesso di un’esenzione per insufficienza respiratoria cronica (024).
A questo proposito si precisa che, da alcuni anni, è presente nell’ULSS 16 di Padova un service per la distribuzione diretta
di ossigeno, previa valutazione di ogni singolo paziente da parte del Servizio Territoriale Assistenza Respiratoria (STAR)
dislocato presso il Distretto 1 di via Scrovegni. Tale Servizio offre inoltre, a ciascun MMG/PLS, la possibilità di una consulenza per tutti i propri pazienti in ossigenoterapia con particolare riferimento alla tipologia di ossigeno da utilizzare
(gassoso, liquido, concentratore) e alla relativa posologia (litri/minuto per il numero di ore giornaliere, eventuale dosaggio differente notturno o con uso di erogatore portatile, ecc.).
SERVIZIO TERRITORIALE ASSISTENZA RESPIRATORIA (STAR)
Dr.ssa Beatrice Nordio - Dr.ssa Alessia Donà ( ℡ 049/821.4122)
Orario per telefonate: Lunedì 8.30 - 9.30 e 12.00 - 13.00; Martedì 14.00 - 15.00