UNIVERSITA' DEGLI STUDI DI CATANIA
GINECOLOGIA ED OSTETRICIA
Prof. M.T. Bruno
ANNO ACCADEMICO 2011/2012
ANNESSI EMBRIO-FETALI
Sono tutte le strutture del prodotto del concepimento
che si formano durante lo sviluppo embrio-fetale ma
che non fanno parte dell’embrione o del feto
Hanno la funzione di stabilire delle relazioni fra
l’embrione e l’ambiente circostante (ambiente esterno
o vie genitali femminili) .
Da cosa si originano gli annessi?
FECONDAZIONE
ZIGOTE
Embrioblasto
SEGMENTAZIONE
MORULA ( 8-32 cellule)
Trofoblasto
BLASTOCISTI (32-64 cellule)
TROFOBLASTO
EMBRIOBLASTO
Blastocele
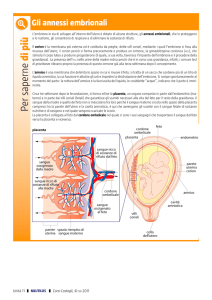
ANNESSI
EMBRIONE
Quali sono?
•Sacco vitellino (residuo)
•Amnios e L.A.
•Corion
•Allantoide (residuo)
•Placenta
•Funicolo ombelicale
(La comparsa degli annessi embrionali segue questa sequenza)
SACCO VITELLINO
E’ l’annesso embrionale che si forma per primo
Svolge una funzione trofica nei confronti
dell’embrione grazie alla presenza nella sua parete di
una fitta rete vascolare che si collega con il cuore
dell’embrione (tramite le vene onfalomesenteriche)
Nelle sue pareti si formano le prime cellule del sangue
AMNIOS E CORION
Fra amnios e corion è presente una cavità celomatica
extraembrionale e la loro formazione è strettamente
correlata
L’amnios contiene il liquido amniotico, prodotto dalle
cellule del sacco; tale liquido ricostituisce l’ambiente
acquatico all’interno del quale si svilupperà l’embrione
Il corion è la membrana esterna che racchiude
l’embrione e tutti gli altri annessi, ed è coinvolto nei
processi respiratori dell’embrione
ALLANTOIDE
L’allantoide è un sacchetto che si forma come
diverticolo dell’intestino terminale
Tende ad estendersi e solitamente si addossa al corion
formando una membrana corio-allantoidea
Consente gli scambi respiratori dell’embrione grazie
alla sua vascolarizzazione
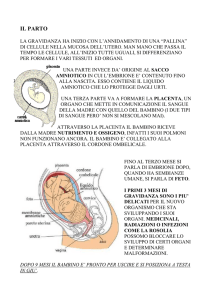
PLACENTA
Per placenta si intende un organo che rappresenta un
centro di scambio di materiale vario fra madre e feto
Si forma a spese di:
una parte fetale
costituita dal corion
(annesso embrionale)
una parte materna
formata dalla decidua
basale (endometrio
uterino trasformatosi
durante la gravidanza )
Lo scambio tra madre e feto si verifica tra il circolo
fetale e quello materno, grazie ad uno contatto fra i
capillari delle due parti
Al termine del suo sviluppo (3° mese) i villi coriali
arborizzati sono immersi in lacune sanguigne colmate
dal sangue materno
I villi coriali sono vascolarizzati e scambiano
nutrienti e gas col sangue materno presente negli spazi
intervillosi
A fine gravidanza la placenta
ha:
forma discoide
20 cm di diametro
maggiore
3 cm di spessore centrale
500 g di peso (1/6 del peso
fetale)
Funzioni della placenta
Trofica, escretrice e respiratoria:
Consente gli scambi di materiale trofico(nutritizio) e di
cataboliti fra madre e feto, nonché gli scambi respiratori
Attraverso la placenta passano gas (O 2 e CO2), metaboliti (elettroliti,
carboidrati, lipidi, aminoacidi), proteine anticorpali e macromolecole (per
endocitosi)
Endocrina:
La placenta è anche una ghiandola endocrina che secerne
diversi ormoni (gonadotropina corionica, estrogeni,
progesterone) indispensabili per la gravidanza
Funzioni di barriera:
nei confronti di diversi agenti patogeni e dannosi
FUNICOLO OMBELICALE
Il funicolo ombelicale o
cordone ombelicale costituisce il
legame tra la placenta e il feto
Generalmente si inserisce nella placenta in posizione
centrale (inserzione centrale) ma può avere altri tipi di
inserzione (paracentrale, marginale, velamentosa)
Il funicolo ombelicale contiene tre vasi:
la vena ombelicale(sangue O₂ da placenta a feto) e
le arterie ombelicali(sangue CO₂ da feto a placenta)
vena ombelicale
arterie ombelicali
A fine gravidanza ha
una lunghezza di 50-60 cm ed
uno spessore di 20mm circa
ALTERAZIONI PATOLOGICHE
IN GRAVIDANZA
LIQUIDO
AMNIOTICO
DEFINIZIONE
Fluido contenuto
all’interno del
sacco amniotico e
che circonda il
feto
FUNZIONI
Meccanica (preserva dagli urti il feto e gli
consente una certa mobilità)
Termica (mantiene il feto ad una T costante)
Metabolica (organo di scambio : i liquidi
passano da placenta -> liquido a. -> feto )
CARATTERISTICHE CHIMICO-FISICHE
Costituito per la maggior parte da acqua
Qualità e quantità dei suoi componenti variano in
funzione dell’età gestazionale
( proteine, amminoacidi, creatinina, urea, glucosio,
lattato, piruvato, bilirubina, sostanze ormonali, lipidi…
sedimento)
Creatinina e urea ad esempio aumentano nella seconda
metà di gravidanza)
TURNOVER
Il L.A. è sottoposto a continuo turnover
(ricambio)
Il volume di L.A. presente in cavità
amniotica infatti è il risultato di un
bilancio tra:
produzione
riassorbimento
PRODUZIONE
Prima metà della gravidanza(fino a 20^ set.):
Processi diffusivi attraverso le membrane amniocoriali
e la cute fetale
Seconda metà della gravidanza:
Emissione di urina fetale ( incremento con
l’aumentare delle settimane)
Produzione da parte dell’apparato respiratorio fetale.
RIASSORBIMENTO
Diffusione attraverso le membrane
amniocoriali
Deglutizione da parte del feto
ANDAMENTO
Aumenta progressivamente fino alla 36^
settimana di gestazione
10^ settimana : 30 ml di liquido
32^-35^settimana: 800-1000 ml
Nella gravidanza oltre il termine diminuisce
fisiologicamente fino a raggiungere 500 ml
ALTERAZIONI
QUANTITATIVE:
L.A. aumentato o diminuito di volume
(Sospettate clinicamente e rilevate tramite metodica
non invasiva e non dannosa per il feto : ecografia
prenatale)
QUALITATIVE
L.A. alterato nella composizione
(valutate con metodi di prelievo invasivi)
ESAME CON ULTRASUONI
(ecografia prenatale)
Il L.A. normale appare:
Assolutamente anecogeno (nero)
Alterazioni viste all’ecografia
Piccoli punti iperecogeni liberamente fluttuanti
(fiocchi di vernice caseosa) : free floating particles
MECONIO!!! Che indica sofferenza
fetale!!!
Presenza di emazie (punti ecogeni)
dopo indagini invasive prenatali (bleeding)
o in caso di disimpianti placentari
VALUTAZIONE ECOGRAFICA
Paziente supina
Sonda transaddominale
Uso del color Doppler per non inserire nella
valutazione spazi occupati da cordone
ombelicale
METODI di MISURAZIONE
QUALITATIVI
• Valutare, senza misurazioni, se la quantità di
L.A. è normale, ridotta o aumentata
• Rapporto tra aree fluide e spazio occupato dal
feto, e in particolare dagli arti
SEMIQUANTITATIVI
• Tasca massima verticale
• Indice di fluido amniotico o Amniotic Fluid
Index (A.F.I.)
TASCA MASSIMA VERTICALE
Rilevazione in centimetri della tasca maggiore di L.A.
rilevata nel suo asse verticale
Sonda transaddominale, perpendicolare alla paziente
supina
La tasca non deve essere occupata da cordone ombelicale,
né da parti fetali
NORMALE : 2-5 cm
OLIGOIDRAMNIOS : <
1 cm
BORDERLINE : tra 1-2 cm
POLIAMNIOS :> 8 cm
INDICE DI FLUIDO AMNIOTICO
Paziente in posizione supina
Asse della sonda in sezione sagittale rispetto all’asse del
corpo della madre
Cavità uterina suddivisa in 4 quadranti ( 2 linee
perpendicolari passanti per l’ombelico materno)
Misurazioni effettuate in spazi non occupati da cordone o
da parti fetali
Sommatoria delle 4 misurazioni verticali delle tasche
massime di liquido riscontrate per ciascun quadrante =
AFI
INDICE DI FLUIDO AMNIOTICO
NORMALE: 8-18 cm
OLIGOIDRAMNIOS: 0-5 cm
BORDERLINE: 5-8 cm
AUMENTATO : 18-25 cm
POLIAMNIOS : > 25 cm
In centili :
NORMALE : 10-90° centile
OLIGOIDRAMNIOS : < 10° centile
POLIAMNIOS :> 90° centile
ALTERAZIONI QUANTITATIVE
OLIGOANIDRAMNIOS
ANIDRAMNIOS
POLIAMNIOS
OLIGOANIDRAMNIOS
Riduzione del L.A. valutata in relazione
all’epoca gestazionale e comparata con i valori
di normalità.
In valore assoluto : L.A. < 300 ml
ANIDRAMNIOS :
Assenza totale di L.A., qualunque sia il
criterio utilizzato
Oligoanidramnios
Metodi E Criteri
Ecografia soggettiva: riduzione di liquido intorno al
feto, tale da determinare un “contatto” tra pareti uterine e
parti fetali
TASCA MASSIMA VERTICALE
Tasca < 1 cm ( Chamberlain) o < 2 cm (Manning)
AFI
Somma < 5 cm ( Moore) o < 8 cm (Phelan)
Oligoanidramnios Fisiopatologia
Incidenza : 0.8-8 %
Conseguenza di ridotta produzione di
liquido ( assente o ridotta funzione urinaria
fetale)
Conseguenza di perdita di liquido ( rottura
del sacco, rottura prematura – precoce delle
membrane)
Oligoanidramnios Cause
Insufficenza placentare (40%)
“ invecchiamento” se gravidanza oltre il termine
“ cattiva placentazione”, associata a ridotto
accrescimento e alterazioni flussimetriche
Rottura delle membrane amniocoriali per
procedure invasive o infezioni cervico-vaginali
Anomalie fetali (7-8.5%) a carico dell’apparato
renale
Terapie farmacologiche materne
( assunzione di ACE inbitori, indometacina)
Anomalie cromosomiche
Gravidanze multiple
Disidratazione materna ( reversibile)
Cause idiopatiche
Oligoidramnios Sintomi e Segni
Meconio nel Liquido amniotico
Movimenti fetali avvertiti dalla madre con
maggiore intensità o che provocano dolore
Travaglio prima del termine
Oligoanidramnios Conseguenze
Deformazioni da compressione: piede torto,
torcicollo congenito, lussazioni, abnormi
curvature colonna v., dismorfismi cranio-facciali
ec …
Cute secca e ispessita
Ipoplasia polmonare
POLIAMNIOS
Aumentata presenza del volume di L.A.
rispetto ai limiti ritenuti normali in
riferimento all’epoca gestazionale
In valore assoluto poliamnios se L.A. > 2000 ml
Poliamnios Metodi E Criteri
Ecografia soggettiva : rapporto in proporzione a
favore della componente fluida endouterina rispetto al
feto stesso
Tasca massima verticale : > 8 cm
Lieve : 8-11 cm
Moderato: 12-15 cm
Severo : > 16 cm
AFI > 24 cm o > 90° centile
Acuto : se insorge in una settimana
Subacuto : se insorge in 2 settimane
Cronico : Avviene in tempi più lenti
Poliamnios Fisiopatologia
Il poliamnios è conseguenza di :
Aumentata produzione
Diminuito assorbimento
Idiopatico nel 66% dei casi
Poliamnios Cause
Diabete materno ( 33 % )
Anomalie cromosomiche ( 8-18%)
Anomalie genetiche fetali
Idrope fetale immune o non immune
Infezioni: CMV, Parvovirus B 19, Toxoplasmosi
Malformazioni
Anomalie gastrointestinali: atresia esofagea e
intestinale,
gastroschisi, fistola tracheoesofagea, pancreas
anulare.
Anomalie toraciche : ernia diaframmatica, atresia
della trachea
Difetti del tubo neurale
Displasie sheletriche facciali
Disordini neuromuscolari
Disordini metabolici ( mucopolisaccaridosi,
gangliosidosi)
Tumori fetali ( teratomi sacro-coccigei)
Gravidanze multiple
Poliamnios Sintomi (materni)
Difficoltà respiratorie
Dolore uterino
Edemi e varici
Aumento di peso eccessivo
Lordosi, difficoltà nella deambulazione
Poliamnios Conseguenze
Presentazione anomala e distocia meccanica
Distacco intempestivo di placenta (alla rottura
delle membrane)
Atonia uterina (per distensioni pareti) e
conseguente metrorragia post-partum
ALTERAZIONI PATOLOGICHE
IN GRAVIDANZA
METRORRAGIE DEL
III TRIMESTRE
DISTACCO INTEMPESTIVO DI PLACENTA
PLACENTA PREVIA
DISTACCO INTEMPESTIVO DI PLACENTA
normalmente inserita
Il distacco di placenta viene definito
“intempestivo”quando avviene prima della nascita ed
è una patologia tipicamente del III trimestre
Nel parto fisiologico il distacco della placenta avviene
subito dopo l’espulsione del feto o, comunque, entro la
mezz’ora successiva (distacco di placenta tempestivo nella
fase di secondamento ); se ciò non avviene si deve asportare
la placenta manualmente con paziente in anestesia, il
cosiddetto “secondamento manuale”
Il distacco intempestivo di placenta può essere distinto in
parziale zona di scollamento limitata
totale distacco di tutta o quasi tutta la placenta dalla decidua
Fattori predisponenti sono:
Età >35 anni
Pluriparità
Precedenti distacchi
Ipertensione cronica
Dabete gestazionale
Fattori scatenanti sono:
alterazioni emodinamiche (crisi ipertensive, compressione
della cava…)
traumi addominali
Patogenesi
La emorragia del distacco
di placenta è solo in parte
esterna, è sempre presente la
formazione di una raccolta
di sangue retroplacentare
( cosiddetto ematoma), il
sanguinamento poi può
estendesi nella cavità
uterina e giungere ad
infiltrare la struttura del
miometrio ( apoplessia
utero-placentare)
Sintomi e complicanze
Segni e sintomi:
- Improvvisa contrattura dolorosa dell’utero
- Metrorragia lieve o abbondante di sangue rosso scuro
- Segni di shock
- Sofferenza fetale (tachicardia compensativa o evidente
bradicardia). Il liquido amniotico può essere tinto di
meconio ed è possibile la morte del feto
Complicanze:
- Apoplessia uteroplacentare
- Shock e possibile IRA
-CID (sindromi discoagulative )
Diagnosi e Terapia
Diagnosi
E’ essenzialmente clinica ma si completa con l’ecografia
che evidenzierà la zona di scollamento utero-placentare
con il coagulo interposto
Terapia
nei casi più lievi che solo attesa e sorveglianza con
riposo assoluto, miorilassanti uterini
espletamento immediato del parto cesareo se le
condizioni della madre o del feto sono gravi
PLACENTA PREVIA
Si definisce placenta previa
una placenta che presenta una
anomala sede d’inserzione
ovvero al livello del
"segmento uterino inferiore“
Tale segmento costituisce il terzo
inferiore della cavità uterina e
contiene, nella sua parte più bassa,
l'orifizio uterino interno
Classificazione della placenta previa
Viene classificata in base alla distanza che intercorre fra
bordo placentare inferiore e orifizio uterino interno in:
placenta previa laterale, quando il bordo inferiore dista più
di 3 cm dall'orifizio
placenta previa centrale, quando la placenta copre
completamente l'orifizio
placenta previa marginale, quando il suo bordo è situato a
meno di 3 cm dall'orifizio
Perché la placenta previa costituisce un
problema?
Normalmente la placenta prende contatto con la parte
medio-superiore dell’utero(corpo ), che rimane più o meno
costante durante la gravidanza
Al contrario il segmento uterino inferiore tende ad
espandersi durante il III trimestre di gravidanza ed in
particolare durante il travaglio di parto
Dato che la placenta è formata da tessuto inestensibile,
all’espandersi di tale segmento si verificheranno distacchi
ripetuti dell'area di inserzione con conseguenti metrorragie
Complicanze
I rischi materni sono essenzialmente :
anemizzazione, per perdite ematiche ripetute
emorragie nel III trimestre e nel post-partum
difficoltà di distacco nel secondamento
I rischi fetali sono:
prematurità (il parto, che si attua con Taglio Cesareo,
avviene quasi sempre prima dei nove mesi di gravidanza)
minore ossigenazione (in caso di distacchi di vaste aree
placentari)
perdita ematica (nel caso di lacerazioni placentari con
interessamento di vasi fetali)
Sintomi, Diagnosi e Terapia
Segni e sintomi
L'unico sintomo della placenta previa è la METRORRAGIA
color rosso vivo senza dolore che si verifica tipicamente nel
corso del III trimestre di gravidanza
Diagnosi
La diagnosi di placenta previa si fa con l’ ecografia
Terapia
stretto monitoraggio clinico della paziente e del feto, con
l'espletamento del Taglio Cesareo quando i sintomi indicano
uno stato di pericolo imminente per la madre o per il feto