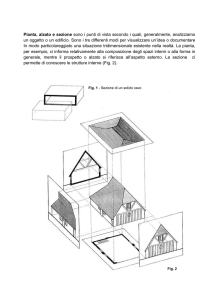
CAVIGLIA
Il protocollo prevede la suddivisione della caviglia in 4 compartimenti: laterale, mediale,
posteriore e anteriore.
COMPARTIMENTO LATERALE
Check list:
• legamento peroneoastragalico anteriore (PAA)
• legamento tibioperoneale anteriore (TPA)
• legamento peroneocalcaneale (PC)
• tendini peronieri
Paziente in posizione supina, con ginocchio flesso a 45° e piede in leggera inversione, con
pianta adagiata sulla superficie del lettino (Fig.6.1).
Fig.6.1
Fig.6.1 Posizione della caviglia per lo studio del compartimento laterale.
1
1) LEGAMENTO PAA
Fig.6.2 Schema anatomico del legamento PAA.
Fig.6.2
La scansione per lo studio del legamento PAA si effettua posizionando il trasduttore
all’altezza dell’apice del malleolo peroneale, in modo da seguire il legamento lungo il suo
decorso fino all’inserzione a livello della faccia laterale dell’astragalo (Figg. 6.2, 6.3A,
6.3B).
Fig.6.3A
Fig.6.3A Posizione della sonda per la valutazione del legamento PAA.
2
Fig.6.3B
Fig.6.3B Scansione longitudinale del legamento PAA (asterisco). A=astragalo; P=perone
Tale piano di scansione può essere individuato più facilmente allineando la sonda su un
piano parallelo alla pianta del piede e successivamente traslando la sonda in senso craniale
fino alla comparsa della superficie dell’apice malleolare. Tramite piccoli movimenti allineare
correttamente la sonda al decorso del legamento.
È possibile effettuare una valutazione funzionale del legamento PAA tramite l’esecuzione di
un test, con paziente in posizione prona, piede in flessione plantare in inversione,
sforzando con la mano libera sull’avampiede (Fig. 6.4A, Fig. 6.4B). Tale manovra
consente di visualizzare meglio i monconi del legamento in caso di eventuale rottura
completa dello stesso. L’analisi dinamica è inoltre in grado di evidenziare un eventuale
aumento della distanza tra la parte anteriore dell’astragalo e il malleolo peroneale,
espressione di insufficienza legamentosa.
Fig.6.4A
Fig.6.4B
Fig. 6.4A Posizione iniziale della caviglia per l’effettuazione del test funzionale per il legamento PAA.
Fig. 6.4B Valutazione del legamento PAA durante la manovra di mobilizzazione passiva della caviglia in
inversione.
3
2) LEGAMENTO TPA
Fig.6.5 Schema anatomico del legamento TPA.
Fig.6.5
Visualizzare il legamento TPA (Fig.6.5) mantenendo il margine posteriore della sonda sul
mallelolo peroneale e facendo ruotare il margine anteriore verso l’alto in senso antiorario
(Fig.6.6A, Fig.6.6B).
Fig. 6.6A
Fig 6.6B
Fig.6.6A Posizionamento della sonda per la valutazione del legamento TPA.
Fig.6.6B Il legamento TPA si individua come struttura iperecogena (*) localizzata tra la tibia (T) e il perone
(P).
3) LEGAMENTO PC
4
Fig.6.7 Schema anatomico del legamento PC.
Fig.6.7
Il legamento PC (Fig.6.7) viene valutato ruotando il trasduttore in senso orario, con il
margine superiore fisso in corrispondenza dell’apice del malleolo peroneale, fino a
raggiungere un piano orientato lungo il decorso del legamento (Fig. 6.8A, Fig.6.8B).
La valutazione di tale struttura risulta più agevole posizionando il piede in flessione dorsale.
Se il PC è continuo, durante la dorsiflessione del piede i tendini peronieri vengono dislocati
superficialmente (Fig.6.9A, Fig.6.9B). Tale manovra dinamica consente la diagnosi
differenziale tra lesione parziale e lesione completa del PC.
Fig. 6.8A
Fig. 6.8A Posizionamento della sonda per la valutazione del legamento peroneo-calcaneale.
Fig.6.8B
Fig.6.8B L’immagine ecografica evidenzia il legamento PC (asterischi) in asse lungo. P=perone; C=calcagno
Si noti lo stretto rapporto di contiguità con i tendini peronieri (ttP) che sono visualizzati in asse corto.
5
Fig.6.9A
Fig.6.9A Valutazione del legamento PC in dinamica (flessione dorsale).
Fig.6.9B
Fig.6.9B Analisi del legamento PC (asterischi) in flessione dorsale. L’integrità del legamento è confermata
dalla dislocazione superificiale dei tendini peronieri (ttP). C=calcagno; P= perone.
4) TENDINI PERONIERI
Fig.6.10
Fig.6.10 Schema anatomico dei tendini peronieri.
6
La valutazione dei tendini peronieri (Fig.6.10) deve essere effettuata con una serie di
scansioni secondo il loro asse corto. Iniziare l’esame con piani di scansione orizzontali
prossimali al malleolo peroneale, in grado di visualizzare la componente muscolare e
muscolotendinea. Proseguire fino a livello della regione retromalloeolare sempre su piani di
scansione orizzontali. Arrivati in prossimità del malleolo peroneale, ruotare la sonda
intorno al malleolo in modo da mantenere il fascio ultrasonoro perpendicolare ai tendini e
di evitare fenomeni di anisotropia (Fig.6.11A, Fig.6.11B). Il tendine peroniero breve si
localizza anteriormente al peroniero lungo, è in contatto con la superficie ossea peroneale
e presenta una morfologia a “semiluna”. Il peroniero lungo decorre dorsalmente al
peroniero breve ed è caratterizzato da un aspetto più rotondeggiante.
Completare lo studio con la valutazione dei peronieri in asse lungo, di minore utilità per
l’individuazione della patologia, ma in grado di offrire una visione panoramica dei tendini
prossimalmente al punto di deflessione, dove presentano decorso rettilineo.
Fig.6.11A
Fig.6.11A Posizione e successione delle scansioni per la valutazione dei tendini peronieri.
Fig.6.11B
Fig.6.11B La scansione effettuata in sede retromalleolare evidenzia i tendini peronieri in asse corto, che
decorrono in corrispondenza della doccia retromalleolare. PL= peroniero lungo; PB= peroniero breve; Pe=
perone.
Talvolta è possibile individuare un tendine accessorio in sede postero-mediale rispetto ai
peronieri lungo e breve (tendine del muscolo peroniero IV).
Esaminare il tendine peroniero breve fino alla sua inserzione in corrispondenza della base
del V metatarsale.
7
Il tendine peroniero breve decorre profondamente al lungo, presenta spessore inferiore a quest’ultimo e
trova inserzione sulla parte dorsale del 5° metatarsale. Il tendine peroniero lungo attraversa in direzione
anteromediale la faccia plantare del piede e trova inserzione sulla tuberosità del 1° metatarsale, sul 1°
cuneiforme e sulla base del 2° metatarsale. Nella porzione prossimale i due tendini presentano una guaina
comune, mentre distalmente al tubercolo calcaneale ciascun tendine presenta una guaina propria.
Il m uscolo peroniero quarto può prendere origine dal muscolo peroniero breve, dalla porzione distale
della fibula o dalla fibre distali del peroniero lungo. Le sue possibili inserzioni sono a livello del tubercolo
calcaneale, della base del V osso metatarsale o del cuboide. Nella maggior parte dei casi il suo tendine
decorre postero-medialmente e in contiguità ai peronieri lungo e breve.
COMPARTIMENTO MEDIALE
Check list:
• legamento deltoideo
• componenti tendinee e nervo tibiale
Paziente in posizione supina, con ginocchio flesso a 45° e piede in leggera eversione, con
pianta adagiata sulla superficie del lettino (Fig.6.12).
8
Fig.6.12
Fig.6.12 Posizione della caviglia per lo studio del compartimento mediale.
1) LEGAMENTO DELTOIDEO
Fig.6.13
Fig.6.13 Schema anatomico del legamento deltoideo:
1=
2=
3=
4=
tibionavicolare (fascio anteriore superficiale)
tibioastragalico anteriore (fascio anteriore profondo)
tibiocalcaneale (fascio medio)
tibioastragalico posteriore (fascio posteriore)
I due fasci anteriori vengono valutati mantenendo il piede in posizione neutra (Fig.
6.14A, Fig.6.14B).
Fig.6.14A
Fig.6.14A Posizionamento della sonda per la valutazione dei fasci anteriori del deltoideo.
9
Fig.6.14B
Fig.6.14B La scansione ecografia evidenzia il fascio tibio-astragalico (punte di freccia) anteriore del
deltoideo. mm=malleolo tibiale mediale; As=astragalo.
I fasci posteriore e intermedio vengono valutati con piede in flessione dorsale,
posizionando la sonda sempre in corrispondenza del malleolo mediale e ruotando
posteriormente l’estremità distale fino ad allinearla lungo l’asse longitudinale di tali
strutture (Fig.6.15A, Fig.6.15B, Fig.6.16A, Fig.6.16B).
Fig.6.15A
Fig.6.15A Posizionamento sonda per la valutazione del fascio tibio-calcaneale con piede in flessione dorsale.
10
Fig. 6.15B
Fig.6.15B La scansione ecografica dimostra il legamento tibio-calcaneale, profondamente al tendine tibiale
posteriore(TP) visualizzato in asse corto. mm=malleolo tibiale mediale; As=astragalo; Ca=calcagno.
Fig.6.16A
Fig.6.16A Posizionamento della sonda per la valutazione del legamento tibio-astragalico posteriore con
piede in flessione dorsale.
Fig.6.16B
Fig.6.16B Legamento tibio-astragalico posteriore (asterisco) mm=malleolo tibiale mediale; As= astragalo;
TP= tendine tibiale posteriore.
11
Il legam ento collaterale m ediale (o deltoideo) ha forma triangolare e origina dall’apice del malleolo
tibiale, suddividendosi in 4 fasci, due anteriori, uno medio e uno posteriore. I due fasci anteriori sono
costituiti dal legamento tibionavicolare (superficiale, si inserisce sul sulle facce dorsale e interna dello
scafoide) e il legamento tibioastragalico anteriore (più profondo, si inserisce sulla faccia interna del collo
dell’astragalo). Il fascio medio è costituito dal legamento tibiocalcaneale (che si fissa al substentaculum tali
del calcagno). Il legamento tibioastragalico posteriore rappresenta la parte posteriore del legamento
deltoideo (si inserisce sulla faccia mediale dell’astragalo).
Il legam ento plantare calcaneo-navicolare (spring ligament) è una benderella triangolare che si estende
dal margine anteriore del substentaculum tali alla superficie inferiore dell’osso navicolare.
2) COMPONENTI TENDINEE E NERVO TIBIALE
Fig.6.17
Fig.6.17 Schema anatomico dei tendini del compartimento mediale:
1=
2=
3=
*=
tendine tibiale posteriore (TTP)
tendine flessore comune delle dita (FCD)
flessore lungo dell’alluce (FLA)
nervo tibiale.
La componente tendinea del compartimento mediale è costituita in direzione anteroposteriore e/o medio-laterale dai tendini tibiale posteriore, flessore comune delle
dita e flessore lungo dell’alluce (Fig.6.17).
La valutazione del tendine tibiale posteriore deve essere effettuata con una serie di
scansioni secondo l’asse corto. Iniziare l’esame con piani di scansione orizzontali
12
prossimali al malleolo tibiale, in grado di visualizzare la componente muscolare e
muscolotendinea. Proseguire fino a livello della regione retromalloeolare, sempre su piani
di scansione orizzontali. Arrivati in prossimità del malleolo tibiale, ruotare la sonda in modo
da mantenere il fascio ultrasonoro perpendicolare al tendine e di evitare fenomeni di
anisotropia, seguendo il suo decorso fino in corrispondenza della regione inserzionale sullo
scafoide tarsale. Verificare a tale livello l’eventuale presenza dell’osso navicolare accessorio
(reperto di frequente riscontro).
Spostando la sonda in senso postero-mediale, effettuare lo stesso tipo di approccio per la
valutazione dei tendini flessore comune delle dita e flessore lungo dell’alluce.
Posteriormente al flessore comune delle dita visualizzare il fascio vascolo nervoso,
costituito da arteria e vena tibiali posteriori e dal nervo tibiale (Fig.6.18A, Fig.6.18B,
Fig.6.18C).
Fig.6.18A
Fig.6.18A Posizionamento sonda e successione delle scansioni per lo studio dei tendini del compartimento
mediale.
Fig.6.18B
Fig.6.18B Scansione assiale del compartimento mediale a livello della regione retromalleolare, che evidenzia
i tendini tibiale posteriore (TP), flessore comune delle dita (FCD), il nervo tibiale (punte di freccia) e il tendine
flessore lungo dell’alluce (FLA). mm= malleolo tibiale mediale.
13
Fig.6.18C
Fig.6.18C Scansione longitudinale dell’inserzione del tendine tibiale posteriore (punte di freccia) in
corrispondenza dello scafoide tarsale (Sc).
Il nervo tibiale passa dietro al malleolo tibiale, tra questa sporgenza e il rilievo dato dal tendine di Achille, e
giunto sul lato mediale del calcagno si divide nei suoi rami terminali, il nervo plantare laterale e plantare
mediale, ecograficamente distinguibili.
COMPARTIMENTO POSTERIORE
Check list:
• Tendine di Achille
• Recesso capsulare tibio-astragalico posteriore
1) TENDINE DI ACHILLE
14
Fig.6.19 Schema anatomico del tendine di Achille:
Fig.6.19
T= tendine di Achille
K= triangolo di Kager
*= borsa precalcaneale
#= borsa retrocalcaneale
C= calcagno
Il tendine di Achille (Fig.6.19) viene studiato con paziente prono e piede che sporge
fuori dal lettino.
Il tendine deve essere analizzato sia secondo il suo asse corto che secondo l’asse lungo,
dalla giunzione miotendinea fino all’inserzione calcaneale. Porre attenzione durante le
scansioni lungo l’asse corto all’orientamento del fascio ultrasonoro pere evitare artefatti da
anisotropia. Nelle scansioni in asse lungo porre attenzione alla regione inserzionale
calcaneale, dove sono frequenti gli artefatti da anisotropia; per evitarli inclinare il
trasduttore in modo da orientare il fascio ultrasonoro perpendicolarmente al tendine.
L’analisi dello spessore del tendine deve essere effettuata in asse corto (Figg.6.20A,
6.20B, 6.21A, 6.21B).
Le scansioni dinamiche durante flessione passiva dorsale e plantare permettono di fare
diagnosi differenziale tra rottura parziale e completa.
Le scansioni longitudinali dinamiche (flessione passiva dorsale e plantare) sono utilizzate
anche per valutare i rapporti biomeccanici tra componente perinserzionale dell’achilleo,
borsa retrocalcalcaneale, triangolo adiposo di Kager e tubercolo calcaneale posterosuperiore.
15
Fig.6.20A
Fig.6.20B
Fig.6.20A Posizionamento sonda per lo studio del tendine achilleo in asse lungo.
Fig.6.20B Scansione longitudinale del tendine di Achille (punte di freccia) che dimostra la regolare
ecostruttura di tipo fibrillare.
Fig.6.21A
Fig.6.21B
Fig. 6.21A Posizionamento sonda per lo studio del tendine achilleo in asse corto.
Fig.6.21B Scansione assiale del tendine achilleo (punte di freccia).
Medialmente al tendine di Achille è frequente la presenza del tendine plantare gracile accessorio, che può
essere in stretto contatto con il ventre del tendine achilleo o esserne separato da piani adiposi di clivaggio.
16
2) RECESSO CAPSULARE TIBIO-ASTRAGALICO
POSTERIORE
Scansioni longitudinali effettuate medialmente al tendine achilleo e leggermente obliquate,
possono essere utilizzate per la visualizzazione del recesso capsulare tibio-astragalico
posteriore in presenza di versamenti articolari (Fig.6.22A, Fig.6.22B).
Fig.6.22A
Fig.6.22B
Fig.6.22A Posizionamento sonda per la valutazione del recesso tibio-astragalico posteriore.
Fig.6.22B L’asterisco indica il recesso tibio-astragalico posteriore. Il tendine flessore lungo dell’alluce è
indicato dalle punte di freccia; T=tibia; A=astragalo.
Utilizzando la stessa posizione del piede, ma con alluce in flessione dorsale, si valuta
l’apoenurosi plantare nella sua componente inserzionale calcaneale utilizzando piani di
scansione longitudinali. I piani di scansione assiali consentono di differenziare i fasci
mediali da quelli laterali dell’aponeurosi.
Fig.6.23A
Fig.6.23B
Fig.6.23A Posizionamento del piede per lo studio dell’aponeurosi plantare.
Fig.6.23B Scansione longitudinale dell’aponeurosi plantare (punte di freccia) a livello dell’inserzione
calcaneale; Ca= calcagno.
17
COMPARTIMENTO ANTERIORE
Check list:
• Componenti tendinee e nervo peroniero profondo
• recesso capsulare tibio-astragalico anteriore
Fig.6.24
Fig.6.24 Schema anatomico dei tendini del compartimento anteriore:
1= tendine tibiale anteriore
2= tendine estensore lungo dell’alluce
3= tendine estensore comune delle dita
Lo studio di questo compartimento viene eseguito previo posizionamento del piede analogo
a quello dello studio del compartimento laterale, con pianta adagiata sul lettino.
18
Fig.6.25
Fig.6.25 Posizione della caviglia per lo studio del compartimento anteriore.
1) COMPONENTI TENDINEE E NERVO PERONIERO
PROFONDO
Per lo studio del compartimento anteriore la sonda deve essere orientata su un piano
assiale e fatta scorrere in senso cranio-caudale. Valutare i tendini tibiale anteriore,
estensore lungo dell’alluce ed estensore comune delle dita secondo il loro asse
corto partendo da un piano all’altezza dell’articolazione tibio-astragalica per spostarsi in
direzione prossimale e quindi caudale. Il tendine tibiale anteriore deve essere seguito fino
alla sua inserzione sul I° cuneiforme (Fig.6.26A, Fig.6.26B).
Ruotare infine il trasduttore di 90° in senso orario per visualizzare le suddette strutture
anatomiche lungo l’asse longitudinale.
Tendini accessori: nel 5% dei soggetti è possibile apprezzare lateralmente alla lamina
tendinea dell’estensore comune delle dita un tendine accessorio: tendine peroniero III.
Effettuare scansioni assiali anteriori in corrispondenza del tendine estensore lungo
dell’alluce e tendine estensore comune delle dita per visualizzare in profondità il fascio
vascolo-nervoso e il nervo peroniero profondo (Fig.6.26C).
19
Fig 6.26A
Fig.6.26B
Fig 6.26A Posizionamento sonda per lo studio dei tendini del compartimento anteriore.
Fig.6.26B Scansione assiale del compartimento anteriore. ECD= tendine estensore comune delle dita; A=
arteria tibiale; ELA= tendine estensore lungo dell’alluce; TA= tendine tibiale anteriore; le punte di freccia
indicano il nervo peroniero profondo.
Fig.6.26C
Fig.6.26C Scansione longitudinale del compartimento anteriore. Le punte di freccia indicano il tendine
estensore lungo dell’alluce; le frecce vuote indicano il nervo peroniero profondo caratterizzato dalla tipica
ecostruttura fascicolare.
Il muscolo peroniero terzo occupa la parte infero laterale della gamba ed è posto lateralmente al muscolo
estensore lungo delle dita con il quale è talvolta fuso. Origina dal terzo inferiore della faccia mediale del
perone e dalla corrispondente porzione della membrana interossea. Il suo tendine passa al di sotto dei
retinacoli dei muscoli estensori, superficialmente al muscolo estensore breve delle dita e si inserisce alla
superficie dorsale della base del V osso metatarsale.
Il nervo peroniero profondo è il ramo mediale di divisione del nervo peroniero comune. Dalla faccia
esterna del collo del perone si porta nella regione anteriore della gamba, perforando il setto intermuscolare
anteriore. Di qui scende, insieme con l’arteria tibiale anteriore, tra le fibre del muscolo estensore lungo delle
dita; passa quindi tra quest’ultimo muscolo e il tibiale anteriore e incrocia infine il tendine del muscolo
estensore lungo dell’alluce. Attraversa il dorso del piede , decorrendo fra il tendine del muscolo estensore
lungo dell’alluce e il muscolo estensore breve delle dita. Diviene infine sottocutaneo e si distribuisce alla cute
delle prime due dita.
20
2) RECESSO CAPSULARE TIBIO-ASTRAGALICO
ANTERIORE
Effettuare scansioni longitudinali anteriori con la caviglia in flessione plantare.
La capsula può essere distinta con difficoltà dai tessuti molli periarticolari (iperecogeni). In
condizioni normali il recesso sinoviale anteriore si presenta come una struttura
triangolare anecogena, localizzata anteriormente all’ articolazione tibio-astragalica e
profondamente al pannicolo adiposo anteriore.
Utilizzando piani di scansione longitudinali è possibile individuare la cartilagine del domo
astragalico (spessore di circa 2-3 mm) spesso ricoperta da un film di liquido sinoviale
endoarticolare (Fig.6.27A, Fig.6.27B).
Fig.6.27A
Fig.6.27B
Fig.6.27A Posizionamento sonda per lo studio del recesso capsulare tibio-astragalico anteriore.
Fig.6.27B Scansione longitudinale del recesso tibio-astragalico anteriore (asterisco). T= tibia; A= astragalo;
c= cartilagine articolare.
I nform azioni sul Copyright
Tutti i contenuti del corso, salvo diversa indicazione, sono di proprietà ECM SERVICE Srl - Via T.Invrea 9/13 16129 Genova. Per quanto riguarda testi e immagini eventualmente originariamente pubblicati su altri
supporti (libri, periodici ecc.) o in altri siti, si intendano validi i termini di copyright degli originali. I testi e i
contenuti in genere possono essere scaricati o stampati solo ed esclusivamente per uso personale finalizzato
al corso e non commerciale. In tutti gli altri casi, la riproduzione, anche parziale, è vietata con qualsiasi
mezzo analogico o digitale senza il consenso scritto dell'editore.
21