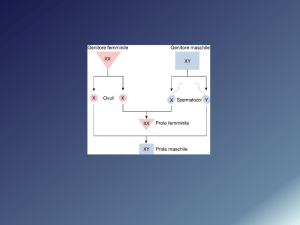
Sistema Riproduttore
Femminile
(struttura e fisiologia)
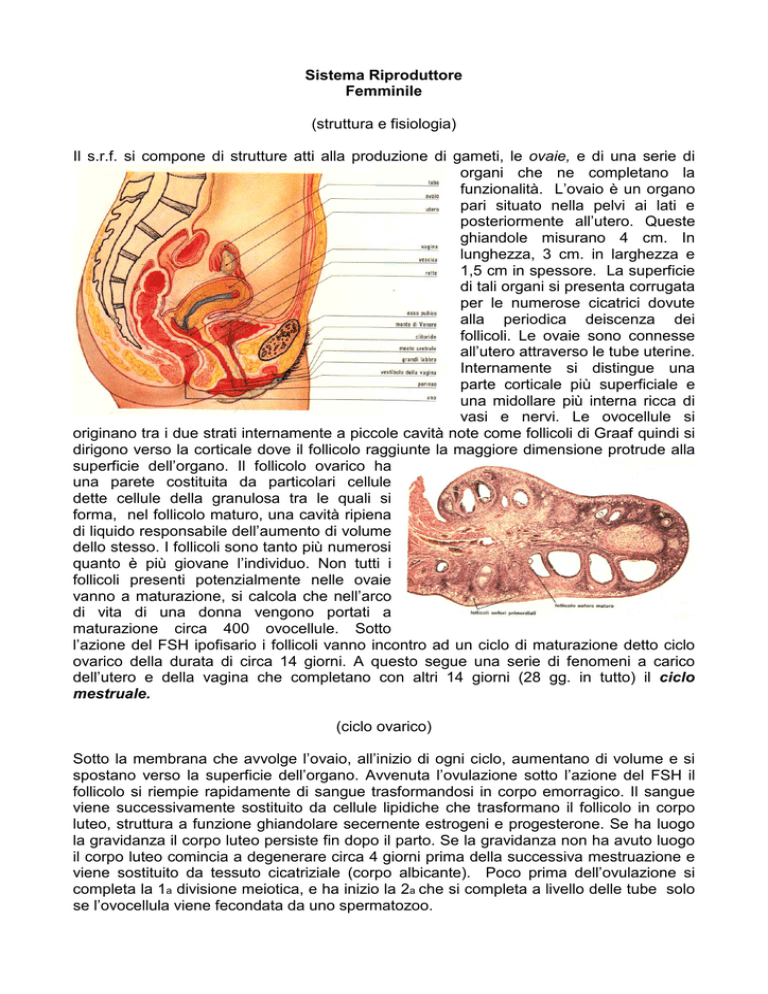
Il s.r.f. si compone di strutture atti alla produzione di gameti, le ovaie, e di una serie di
organi che ne completano la
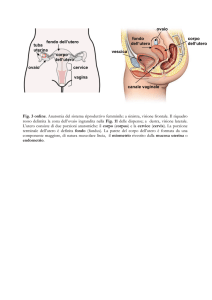
funzionalità. L’ovaio è un organo
pari situato nella pelvi ai lati e
posteriormente all’utero. Queste
ghiandole misurano 4 cm. In
lunghezza, 3 cm. in larghezza e
1,5 cm in spessore. La superficie
di tali organi si presenta corrugata
per le numerose cicatrici dovute
alla periodica deiscenza dei
follicoli. Le ovaie sono connesse
all’utero attraverso le tube uterine.
Internamente si distingue una
parte corticale più superficiale e
una midollare più interna ricca di
vasi e nervi. Le ovocellule si
originano tra i due strati internamente a piccole cavità note come follicoli di Graaf quindi si
dirigono verso la corticale dove il follicolo raggiunte la maggiore dimensione protrude alla
superficie dell’organo. Il follicolo ovarico ha
una parete costituita da particolari cellule
dette cellule della granulosa tra le quali si
forma, nel follicolo maturo, una cavità ripiena
di liquido responsabile dell’aumento di volume
dello stesso. I follicoli sono tanto più numerosi
quanto è più giovane l’individuo. Non tutti i
follicoli presenti potenzialmente nelle ovaie
vanno a maturazione, si calcola che nell’arco
di vita di una donna vengono portati a
maturazione circa 400 ovocellule. Sotto
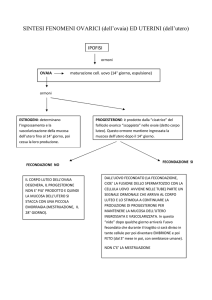
l’azione del FSH ipofisario i follicoli vanno incontro ad un ciclo di maturazione detto ciclo
ovarico della durata di circa 14 giorni. A questo segue una serie di fenomeni a carico
dell’utero e della vagina che completano con altri 14 giorni (28 gg. in tutto) il ciclo
mestruale.
(ciclo ovarico)
Sotto la membrana che avvolge l’ovaio, all’inizio di ogni ciclo, aumentano di volume e si
spostano verso la superficie dell’organo. Avvenuta l’ovulazione sotto l’azione del FSH il
follicolo si riempie rapidamente di sangue trasformandosi in corpo emorragico. Il sangue
viene successivamente sostituito da cellule lipidiche che trasformano il follicolo in corpo
luteo, struttura a funzione ghiandolare secernente estrogeni e progesterone. Se ha luogo
la gravidanza il corpo luteo persiste fin dopo il parto. Se la gravidanza non ha avuto luogo
il corpo luteo comincia a degenerare circa 4 giorni prima della successiva mestruazione e
viene sostituito da tessuto cicatriziale (corpo albicante). Poco prima dell’ovulazione si
completa la 1a divisione meiotica, e ha inizio la 2a che si completa a livello delle tube solo
se l’ovocellula viene fecondata da uno spermatozoo.
L’uovo, dopo essere uscito dal follicolo, sopravvive 72 ore circa mentre gli spermatozoi
non sopravvivono più di 48 ore nel canale genitale femminile. Pertanto il periodo fertile in
un ciclo di 28 giorni si riduce a 120 ore. Il concepimento è poco probabile prima del 9° e
dopo il 20° giorno del ciclo, ma per la variabilità con cui esso si presenta è certo che può
avvenire in qualsiasi giorno.
La salpinge o tuba uterina è un organo pari allungato e cavo che si estende dall’angolo
superiore dell’utero all’estremità laterale dell’ovaio. La mucosa delle tube si solleva in
forma di pieghe longitudinali che riempiono tutta la cavità al
punto da renderla virtuale, essa è costituita da un epitelio
ciliato col cui movimento favorisce la progressione degli
spermatozoi. La tuba esplica tre importanti funzioni: la
captazione dell’uovo; il trasporto dell’ovocellula verso l’utero
e la risalita degli spermatozoi attraverso delle strutture della
sua mucosa; la funzione nutritiva, regolata dal progesterone,
che permette la sopravvivenza dell'uovo prima e dopo la
fecondazione.
L’utero è un organo cavo, di struttura muscolare, unico e simmetrico. Sistemato della pelvi
in senso anteroflesso o retroflesso si continua in alto con le tube e in basso con la vagina.
E’ destinato ad accogliere l’uovo fecondato che vi si impianta e si sviluppa durante la
gravidanza. Le sue dimensioni sono 6,5 cm di lunghezza 3,5 cm. di larghezza e 3 cm. di
spessore. Nell’organo si distinguono un corpo e un collo che contiene
una particolare struttura palmare importante nella progressione degli
spermi nella cavità di forma triangolare. L’utero è un organo
relativamente mobile, ma sotto l’azione dell’ossitocina è percorso da
potenti contrazioni (travaglio) che facilitano l’espulsione del neonato.
(ciclo uterino)
Sotto l’azione degli estrogeni la mucosa uterina (endometrio) risulta più vascolarizzata
(fase proliferativa), aumentando di spessore tra il 5° e il 14° del ciclo. Dopo l’ovulazione
l’endometrio diventa edematoso mentre sotto l’azione del progesterone e degli estrogeni le
ghiandole uterine secernono attivamente (fase secretiva). Le arterie endometriali dopo una
vasocostrizione si dilatano, la loro parete si rompe causando emorragia, sfaldamento e
flusso mestruale. Il flusso mestruale è prevalentemente di origine arteriosa, solo ¼ del
sangue è di provenienza venosa. La durata media delle mestruazioni è di circa 5 giorni, la
perdita ematica è complessivamente di 30-40 ml. La fase proliferativa rappresenta il
ripristino dell’epitelio andato perduto, mentre la fase secretiva rappresenta la preparazione
dell’utero all’impianto dell’uovo fecondato.
La vagina è un organo muscolo-membranoso avente forma di un condotto a decorso
rettilineo lungo circa 6-7 cm. e largo 2-3 cm. Comunica in alto con il canale cervicale
dell’utero mentre l’estremità inferiore si apre all’esterno con una apertura
ovale parzialmente chiusa da una piega della mucosa detta imene. In
condizioni di vacuità le pareti vaginali sono accollate per cui la cavità risulta
virtuale. La mucosa che rivesta le pareti dell’organo, è di tipo stratificato ed
appare sollevata in pieghe orizzontali. La desquamazione di tale epitelio
permette lo sviluppo di una flora batterica saprofita caratteristica, il bacillo di
Doderlein che trasformando il glicogeno in acido lattico determina un pH
vaginale molto basso il che preserva tale organo dallo sviluppo di germi
patogeni.
(ciclo vaginale)
Ancora gli estrogeni sono responsabili delle variazioni a carico dell’epitelio vaginale che si
cheratinizza, mentre il progesterone prodotto dal corpo luteo favorisce un secreto mucoso
particolarmente denso e ricco di cellule. La consistenza del muco vaginale non è
comunque un segno sicuro di avvenuta ovulazione mentre lo è l’aumento della
temperatura basale.
(azione degli ormoni estrogeni)
Il principale ormone estrogeno prodotto dalle ovaie è l’estradiolo (0,07 – 0,25 mg/giorno)
che circola nel sangue legato a globuline plasmatiche. Nella sua produzione si hanno 2
picchi uno prima della ovulazione e l’altro nella fase luteinica. Gli estrogeni sono sostanze
ad elevato effetto anabolizzante, determinano inoltre una certa ritenzione idrica con
conseguente aumento di peso dell’individuo ed è per tale motivo che spesso vengono
somministrate agli animali domestici (pollame, bovini e suini). Gli estrogeni sono
responsabili della comparsa dei caratteri sessuali secondari e terziari, provocano
ingrossamento dei dotti ed accrescimento del seno, nelle interazioni coi vari ormoni poi,
queste sostanze inibiscono la secrezione di FSH ipofisario. L’FSH è responsabile del
processo di maturazione dei follicoli ovarici, mentre l’LH è responsabile della ovulazione e
della formazione del corpo luteo. Da ciò si evince che tutto il ciclo mestruale nella donna è
sotto diretto controllo ipofisario e ipotalamico per cui tali cicli possono essere influenzati
anche da stati emozionali.
(azione del progesterone)
Il progesterone è una sostanza prodotta dal corpo luteo. Esso è responsabile dei
cambiamenti a carico dell’endometrio e dei cambiamenti ciclici dell’epitelio vaginale. Tale
sostanza ha un effetto antagonista a quello degli estrogeni, rende meno eccitabile la
muscolatura dell’utero, in alte dosi inibisce la produzione di LH e quindi l’ovulazione, da
qui il suo utilizzo come sostanza antifecondativa. Nel sangue il progesterone determina un
abbassamento del contenuto di CO2, ciò sarebbe da mettere in relazione alla gravidanza e
quindi all’esigenza di una migliore ossigenazione del feto.
(patologie delle funzioni ovariche)
In alcune donne si possono riscontrare cicli mestruali regolari ma senza ovulazione, ciò e
la regola nei primi 2 anni dopo il menarca (prima mestruazione) e in menopausa; altre
volte si possono verificare dei cicli senza flusso mestruale (amenorrea), in questi casi si è
in presenza di una certa immaturità sessuale (causa primaria), o di stati psichici particolari.
(gravidanza)
La fecondazione dell’ovocellula avviene generalmente lungo la tromba di Falloppio.
Appena avvenuta la penetrazione di uno spermatozoo la cellula uovo solleva ed indurisce
la sua membrana per evitare l’ingresso di altri spermi (polispermia). Lo zigote comincia da
questo momento una serie di trasformazioni che lo portano dallo stato unicellulare ad uno
pluricellulare con il differenziamento di una serie di territori cellulari che nel loro insieme
andranno ad identificare i vari organi. Durante queste modificazioni, grazie al movimento
ciliare dell’epitelio delle tube, il futuro embrione raggiunge l’utero dove annidandosi tra le
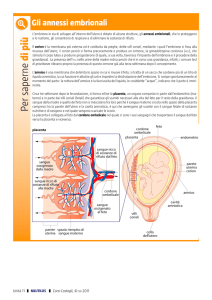
pieghe della mucosa inizia il suo sviluppo definitivo. L’embrione con i suoi tessuti si insinua
tra gli epiteli dell’utero dando origine, insieme ai tessuti materni, ad un organo dalle
molteplici funzioni, la placenta. La placenta umana ha la forma
di un disco di 20 cm. di diametro e dal peso di 500 gr. circa.
Essa ha molteplici funzioni nei confronti del feto: nutritiva,
respiratoria, protettiva, endocrina. Le funzioni endocrine
placentari vengono espletate con la produzione di una serie di
ormoni come le HCG (gonadotropine corioniche umane) la cui
presenza nelle urine determina la positività del test sulla
gravidanza; estrogeni e progesterone che va ad incrementare
quello secreto dal corpo luteo il quale nella gravidanza
avanzata va normalmente a regredire (luteolisi). La placenta si
forma durante le prime settimane di gestazione ed è completa al 4°mese. Dalla placenta si
diparte il cordone ombelicale che arriva al feto e attraverso cui sono possibili tutti gli
scambi con la madre. La placenta viene espulsa spontaneamente dopo il parto causa il
distacco dalle pareti uterine. La gravidanza nella donna dura circa 270 giorni dalla
fecondazione o 284 se i giorni si contano a partire dall’ultima mestruazione.
(travaglio e parto)
Il feto, racchiuso nel sua sacco amniotico, assume generalmente una posizione detta
cefalica in cui impegna con la testa il canale cervicale, ma altre
volte può presentarsi ruotato di 180° (posizione po dalica) o di
spalle. Durante l’ultimo mese di gravidanza si entra nel travaglio
durante il quale cominciano contrazioni dell’utero che si fanno via
via
più frequenti ed intense. Le contrazioni uterine sono
determinate dalla presenza in circolo di un ormone l’ossitocina
secreto dall’ipofisi sotto controllo dell’ipotalamo. Durante tale
periodo, di durata variabile (12-16 ore o più), si ha la dilatazione
del canale cervicale con conseguente rottura della membrana
amniotica e fuoriuscita del liquido amniotico in cui era immenso il
feto (rottura delle acque).
Il parto viene suddiviso in tre periodi detti il primo dilatante, il
secondo espulsivo e il terzo di secondamento. Il periodo dilatante inizia con la dilatazione
del condotto attraverso cui uscirà il neonato, segue quello espulsivo che può durare dai 30
ai 60 min. Durante tale periodo le contrazioni uterine si fanno sempre più energiche e
vengono associate a contrazioni volontarie dell’addome che spingono il feto lungo il canale
del parto. Dopo il parto riprendono le contrazioni dell’utero con espulsione della placenta
(secondamento)