Il gene SRY
(Sex determining Region Y)
è un gene situato
sul cromosoma Y
che codifica per
il Fattore di Determinazione
del testicolo (TDF).
DHT diidrotestosterone
La retroazione lunga
può essere positiva
o negativa
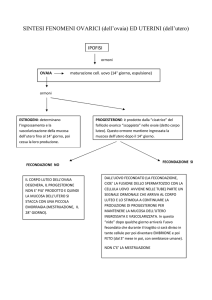
La struttura dell’ovaio varia notevolmente con l’età della donna e con le fasi
del ciclo ovarico, perciò lo studio istologico di esso deve sempre considerare
il momento fisiologico nel quale si trova l’organo al momento del prelievo.
- Prima della pubertà:
Alla nascita la corticale è formata da stroma e da ca 2 milioni di follicoli
primordiali che vanno riducendosi per un fenomeno detto di atresia finchè
alla pubertà restano ca 40.000 follicoli primordiali. Nel follicolo primordiale,
l’oocita si trova all’inizio della prima divisione meiotica.
- Dopo la pubertà (vita feconda):
Nella corticale sono visibili follicoli a vari stadi di maturazione e a vari gradi
di involuzione (continua l’atresia).Nel periodo fertile della donna ca 400 oociti
vanno incontro a maturazione.Inoltre in questa fase l’ovario provvede anche alla
secrezione di ormoni sessuali,estrogeni e progesterone.
-Menopausa
L’ovaio si raggrinza, diventa fibroso, i follicoli tendono a scomparire,
diminuisce anche la produzione di ormoni.
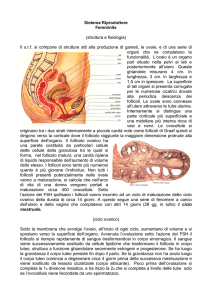
Evoluzione dei follicoli CICLO OVARICO E OVOGENESI
Dal follicolo primordiale, costituito da un oocita primario circondato
a uno strato semplice di cellule follicolari si ha :
1. Formazione del follicolo primario
2. Formaz. del follicolo secondario o vescicoloso
3. Formaz. del follicolo terziario o maturo o di Graaf
4. Ovulazione
5. Formazione del corpo luteo
6. Formaz. del corpo albicante
CICLO OVARICO E OVOGENESI
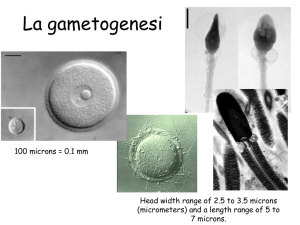
Con la pubertà inizia la produzione degli oociti – oogenesi- e si ha la
comparsa delle mestruazioni.
L’ovogenesi (produzione dei gameti femminili) si svolge con cadenza mensile e
avviene durante il ciclo ovarico che dura mediamente 28/29 gg
I gameti si formano in strutture specializzate, i
Follicoli ovarici
ovocita
cellule follicolari
Alla pubertà l’aumento di ormone FSH (follicolo-stimolante) ipofisario dà
inizio al ciclo ovarico e ogni mese verrà stimolato almeno un follicolo
primordiale a proseguire nel suo sviluppo.
Il processo è caratterizzato da
modificazioni dell’ovocita primario
proliferazione delle cellule follicolari
Evoluzione dei follicoli CICLO OVARICO E OVOGENESI
Dal follicolo primordiale, costituito da un oocita primario circondato
a uno strato semplice di cellule follicolari si ha :
1. Formazione del follicolo primario
2. Formaz. del follicolo secondario o vescicoloso
3. Formaz. del follicolo terziario o maturo o di Graaf
4. Ovulazione
5. Formazione del corpo luteo
6. Formaz. del corpo albicante
Lo sviluppo del follicolo ovarico è caratterizzato da:
crescita e maturazione dell’oocita
proliferazione delle cellule follicolari
formazione della zona pellucida
formazione della teca
formazione della cavità antrale
1 - Formazione del follicolo primario
Le cellule follicolari sotto lo stimolo dell’FSH si
moltiplicano dando un epitelio pluristratificato la zona
granulosa
Si forma la zona pellucida (o membrana vitellina) tra
ovocita e cell.follicolari spazio che comprende
mucopolisaccaridi e i microvilli delle cellule follicolari
(strato granuloso) che prendono contatto con l’ovocita a
scopo trofico
Le cellule connettivali che circondano il follicolo iniziano
a formare una ,
una teca follicolare
2. Formazione del follicolo secondario
Molti follicoli primordiali si trasformano in follicoli primari, ma non tutti in
follicoli secondari.
Nel follicolo secondario:
Le cellule follicolari che circondano l’oocita (zona granulosa)
proliferano ancora soprattutto da un lato avvolgendo
l’oocita formando il cumulo ooforo (CO)
Si forma uno spazio fra le cellule follicolari, l’antro follicolare (AF) in
cui si
accumula del liquido, il liquor folliculi
Le cellule connettivali che circondano il follicolo formano due strati,
una teca interna (TI), formata da cellule della granulosa e alcune
cellule interstiziali che producono ormoni estrogeni e una teca
esterna (TE) (fibroblasti e collagene)
3. Formazione del follicolo terziario (o maturo o di
Graaf)
Avviene 10° al 14° giorno del ciclo ovarico.
L’oocita completa la prima divisione meiotica
l’antro follicolare si ingrandisce
il cumulo ooforo sporge nell’antro ed è formato dall’oocita
circondato da alcuni strati di cellule follicolari che formano la corona
radiata in continuità con la zona granulosa.
A questo stadio il follicolo sporge sulla parete dell’ovaio
Durante la maturazione dei follicoli l’ovocita
completa la prima divisione meiotica e inizia la
seconda, il cui completamento avverrà solo se
l’uovo sarà fecondato
4. Ovulazione
Avviene intorno al 14° giorno del ciclo (di 28 gg), sotto
l’influenza di un picco improvviso di concentrazione di
ormone luteinizzante (LH) dell’ipofisi, a sua volta
scatenato da un picco di estrogeni prodotti dal follicolo
maturo
L’ovocita 2° e le cellule follicolari che lo circondano
(corona radiata) è libero nell’antro dopo aver perso il
contatto con le altre cellule follicolari della zona
granulosa.
Quando il follicolo maturo si rompe (deiscenza) l’ovocita
circondato dalla corona radiata viene liberato nella
cavità peritoneale, dove verrà catturato dalle fimbrie
delle tube uterine
5. Formazione del corpo luteo
Dopo l’ovulazione l’oocita può andare incontro a fecondazione oppure no,
in entrambi i casi quanto resta del follicolo ovarico dopo l’ovulazione si trasforma in
corpo luteo (sotto l’influenza di LH) il cui destino sarà diverso se l’uovo sarà
fecondato o no.
L’oocita resta fecondabile per un periodo di ca 24 ore.
Il corpo luteo è formato da cellule follicolari trasformate chiamate cellule luteinich
ricche di lipidi necessari per la successiva produzione di ormoni.
Il corpo luteo è una struttura ghiandolare transitoria che inizia a secerne il
progesterone, ormone che agirà sulla parete dell’utero per prepararla ad una
eventuale gravidanza.
Il corpo luteo si trasformerà in corpo luteo mestruale se non c’è fecondazione
o in corpo luteo gravidico se l’uovo viene fecondato
Corpo luteo mestruale e corpo luteo gravidico sono strutturalmente simili.
Sono formati da cordoni di cellule luteiniche della granulosa e della teca che a
seguito della rottura del follicolo formano una struttura pieghettata riccamente
vascolarizzata.
Ma differiscono perché:
Il corpo luteo mestruale è piccolo
e dura solo 9 gg
Il corpo luteo gravidico è più grande,
occupando un terzo dell’ovaio e
permane per alcuni mesi della
gravidanza, continuando a secernere
progesterone.
In entrambi i casi dopo i periodi indicati
il corpo luteo regredisce e si trasforma
in corpo albicans
Corpo Luteo:
formato per degenerazione del follicolo dopo
l’ovulazione sotto lo stimolo dell’ormone LH
Mestruale: dura ca 10 gg e poi regredisce
Corpo Luteo
Gravidico: funziona per alcuni mesi e poi regredisce
E’ di fatto una ghiandola endocrina transitoria, e produce
steroidi.
In particolare: progesterone, estrogeni e androgeni.
6. Formaz. del corpo albicante
Se non avviene la fecondazione il corpo luteo viene
raggiunto da macrofagi e degenera circa 12 giorni dopo
l’ovulazione, trasformandosi in una struttura fibrosa
inattiva detta corpus albicans.
si verifica quindi un crollo dei livelli ematici di estrogeni e
progesterone, il che provoca a livello ipotalamico la
secrezione di ormoni che danno inizio ad un nuovo ciclo
ovarico.
ORMONI OVARICI
Alla pubertà le ovaie diventano attive, iniziano la produzione di cellule-uovo
e la loro attività secernente
Le cellule follicolari producono ESTROGENI, che determinano i caratteri
sessuali secondari: Sviluppo organi genitali, sviluppo delle mammelle,
comparsa dei peli pubici e ascellari, aumento del pannicolo adiposo ai fianchi
e al seno, ampliamento del bacino, comparsa del ciclo mestruale
I corpi lutei (formatisi per trasformazione dei follicoli rotti con
l’ovulazione) producono PROGESTERONE ( e alcuni estrogeni - estradiolo
etc.) finché l’ormone LH è presente nel sangue.
Normalmente il corpo luteo smette di produrre ormoni 14 giorni dopo
l’ovulazione, se non vi è fecondazione.
Il Progesterone (con gli estrogeni) regola il ciclo mestruale, ma soprattutto
concorre a preparare e mantenere la gravidanza e prepara la ghiandola
mammaria alla produzione di latte. Ad un certo punto della gravidanza esso
non viene più prodotto dalle ovaie, ma esclusivamente dalla placenta.
L’ovaio produce anche la relaxina ovarica, che agisce sui meccanismi del
parto, in particolare sulle caratteristiche strutturali e funzionali della
sinfisi pubica
Controllo ormonale del ciclo uterino e ovarico
Gli ormoni coinvolti sono:
Ormoni ipofisari:
FSH : Stimola lo sviluppo follicolare
LH: Mantiene la struttura e la funzione secretoria del corpo luteo
Ormoni ovarici:
Estrogeni: hanno diverse funzioni:
a. stimolano l’accrescimento osseo e muscolare
b. determinano e mantengono i caratteri sessuali femminili
secondari
c. regolano il comportamento sessuale agendo sul SNC
d. agiscono sugli organi genitali e ghiandole annesse
e. stimolano il riparo della mucosa uterina dopo la
mestruazione
- Progesterone: Stimola la crescita dell’endometrio e la secrezione
delle ghiandole
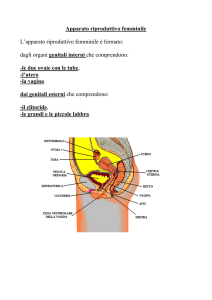
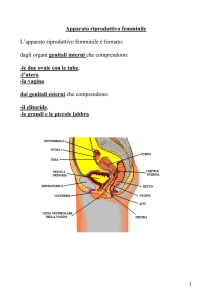
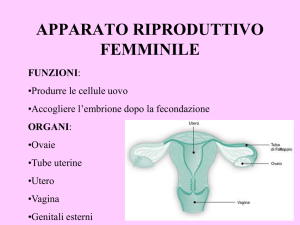
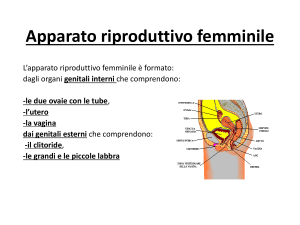
Il tratto genitale è costituito da:
Tube uterine o di Falloppio o ovidutti o salpingi
Utero
Vagina
Essi presentano la stessa struttura di base :
1. Tonaca mucosa,
2. Tonaca muscolare,
3. Tonaca connettivale, ma variabili in relazione al ciclo ovarico,
alla funzione specifica del tratto e ad una possibile gravidanza.
Ovidutti o tube uterine
Sono il primo tratto pari e simmetrico del tratto genitale femminile
Sono organi mucoso-muscolari, tubulari, cavi, lunghi 10/12 cm
Si aprono lateralmente nella cavità peritoneale, medialmente nell’utero.
Le tube sono organi intraperitoneali, contenuti in una piega, la mesosalpinge,
connessa al legamento largo dell’utero.
Presentano 3 parti :
1. l’infundibolo slargato e con
fimbrie
2. L’ampolla o corpo
3. L’istmo o tratto intramurale
La parete delle tube è formata da
1- tonaca mucosa sollevata in pieghe molto profonde
(anfrattuosità) che presenta un epitelio cilindrico in parte
ciliato, con moto delle ciglia verso l’utero
2- tonaca media muscolare formata da due strati orientati
circolarmente e longitudinalmente
3- tonaca sierosa formata dal rivestimento peritoneale
La parete delle tube è sollevata in pliche più o meno
profonde a seconda del tratto.
L’ epitelio della tuba è in gran parte rivestito da
cellule ciliate il cui movimento facilita il percorso
dell’oocita lungo i suoi tratti.
Funzionalmente le tube sono deputate a
- raccogliere gli ovociti ovulati e a convogliarli verso l’utero;
-sono il luogo dove avviene la fecondazione e l’avvio dello sviluppo
dell’embrione
Il movimento dell’ovocita verso l’utero avviene sia tramite il moto delle
ciglia che per le contrazioni peristaltiche della tuba; nell’ ampolla si ha la
fecondazione che deve avvenire entro le prime 12-24 ore
dall’ovulazione.
Se avviene la fecondazione l’uovo va incontro
alle prime fasi di sviluppo e raggiunto
l’utero si impianta nella parete.
UTERO
L’utero è l’organo dell’apparato genitale femminile destinato
ad accogliere l’uovo fecondato,
ad assicurarne il suo sviluppo in embrione e quindi
a consentire l’espulsione del feto al momento del parto
E’ un organo impari mediano, situato nella piccola pelvi, tra vescica e
retto (nel cavo di Douglas).
Riceve lateralmente le tube uterine e si continua in basso con la
vagina.
E’ a forma di pera, con base in alto e apice in basso, lungo ca 7 cm, ma
forma e dimensioni sono variabili in base all’età e al numero di parti.
Le dimensioni dell’utero variano in relazione all’età della donna, e può aumentare
enormemente durante la gravidanza adattandosi al feto in cresita.
-L’asse principale dell’utero è inclinato obliquamente dall’avanti all’indietro,
inclinato verso il basso ed è ortogonale alla vagina.
-L’asse longitudinale del corpo dell’utero si piega di 120° in avanti [flessione
fisiologica dell’utero (anteroversione)].
L’utero è posto nella piccola pelvi tra il retto (R ), la vescica urinaria (V) , e la
vagina.
L’utero può subire cambiamenti di posizione nelle varie condizioni funzionali del
retto e della vescica; ma soprattutto in gravidanza l’utero si ingrossa tanto e
sale dal cavo pelvico nella cavità peritoneale arrivando col fondo fino allo sterno.
L’utero è collegato lateralmente alle pareti della cavità pelvica dai
legamenti larghi, che sono i più cospicui, davanti con i genitali esterni
con i legamenti rotondi e dietro con il sacro con i legamenti
uterosacrali.
Nell’ UTERO si distinguono tre porzioni
1- Fondo cupoliforme,posto in alto, al di sopra delle aperture delle tube
2- Corpo, parte mediana, la parte più cospicua, con la cavità del corpo
3 - Collo o cervice, la porzione inferiore, stretta, che circonda il canale
cervicale il quale sporge nella vagina con una parte detta muso di tinca, che
si apre con l’orifizio esterno dell’utero.
Il passaggio fra corpo e collo è segnato da una porzione stretta detta
Istmo.
La cavità del corpo è una cavità virtuale poiché le due pareti anteriore e posteriore
si toccano, ed ha forma triangolare, ma la sua forma è variabile secondo l’età e il
periodo funzionale;
Il canale cervicale è un dotto circondato da una parete che presenta dei rilievi detti
pliche palmate che forma il cosiddetto albero della vita
La tonaca muscolare media o miometrio è molto sviluppata (90% della
massa) e rappresenta lo strato più spesso, formato da cellule
muscolari lisce disposte in tre strati:
esterno, con fasci di fibrocellule a decorso
longitudinale,
medio, più spesso, con fasci circolari, ricco di vasi
sanguigni
interno, meno compatto, con fasci disposti in varie
direzioni
e da uno stroma ricco di fibre collagene ed elastiche e riccamente
vascolarizzato
-Durante la gravidanza, sotto l’influenza degli estrogeni, il miometrio
aumenta enormemente di dimensioni sia per proliferazione cellulare
che per aumento di dimensione delle stesse. Le forti contrazioni del
miometrio sono fondamentali per il parto e per affrettare il processo
di riparazione della parete uterina.
Le contrazioni durante la fecondazione
facilitano la risalita degli spermatozoi.
Endometrio
Miometrio
Manca sottomucosa
-La tonaca mucosa o Endometrio (10% della massa) si continua con quella che
riveste le tube e la vagina.
E’ formata da epitelio semplice cubico, con cellule con ciglia vibratili (moto
verso la vagina),alternate a cellule secernenti, che si trasfoma in pavimentoso
composto come la vagina verso la fine del collo.
E’ ricca di ghiandole tubulari semplici che secernono materiale glicoproteico e
di vasi.
La sua struttura assume caratteristiche un po’ diverse fra le diverse
parti.
-La tonaca mucosa mostra cambiamenti ciclici legati al bioritmo
dell’apparato genitale, soprattutto nella regione del corpo
L’endometrio è suddiviso in tre strati istologicamente e funzionalmente
distinti:
- strato basale, quello più profondo in continuità con il miometrio
- strato spongioso, intermedio con uno stroma di aspetto spugnoso
- strato compatto, superficiale più sottile.
Funzionalmente lo strato basale risente meno delle influenze cicliche, molto di
più gli altri due che insieme vengono definiti strato funzionale.
Vascolarizzazione della parete uterina
Nel miometrio sono presenti le arterie uterine
arciformi e rette dalle cui ramificazioni si formano
nell’endometrio le arterie uterine spirali lunghe e
convolute che risentono fortemente
dell’azione ormonale
FECONDAZIONE
Una delle funzioni più importanti della placenta è la
produzione di ormoni aventi lo scopo di regolare le attività
della gravidanza;
uno dei principali ormoni sintetizzati è la gonadotropina
corionica, avente lo scopo di rivestire la superficie esterna
del trofoblasto per prevenire il rigetto, oltre a stimolare la
sintesi di estrogeno nella placenta;
quest'ultima, inoltre, si attiva per la sintesi degli ormoni
steroidei prodotti dalle ghiandole surrenali, nel caso di un
feto maschio. Successivamente, nella placenta vengono
prodotte grandi quantità di progesterone e il lattogeno
placentare.
Già durante l'ultimo trimestre di
gravidanza, diverse gestanti notano
che dal loro seno, fuoriesce un liquido
acquoso e giallognolo. Si tratta del
colostro, il primo latte che il piccolo
berrà nel corso della vita; un latte
relativamente povero di grassi e
zuccheri, ma particolarmente ricco di
sali minerali e di gamma globuline
(anticorpi), che una volta assorbite a
livello intestinale garantiranno al
piccolo una certa immunità dalle
malattie, almeno sino a quando le sue
difese immunitarie non saranno
adeguatamente preparate.
-La capacità di secernere viene invece conferita dagli
aumentati livelli di progesterone. In combinazione con
l’estradiolo, tuttavia, pur stimolando lo sviluppo
mammario, inibiscono la secrezione lattea.
-Dopo il parto - in seguito al calo dei livelli di estrogeni e
progesterone la ghiandola mammaria inizia a produrre
grandi quantità di latte
-Questa risulta sostenuta dalla prolattina, secreta
dall'ipofisi anteriore.
-Nella fase finale della gravidanza, i livelli di prolattina
raggiungono valori 10 o più volte superiori rispetto a
quelli registrati nelle donne non gravide, grazie alla
contemporanea diminuzione del PIH (ormone inibente la
prolattina), che in condizioni normali ne limita
fortemente la secrezione.
Oltre alla prolattina, affinché il latte possa uscire dal
seno, è importante la presenza di ossitocina, e stimolato
dalla suzione.
L'ossitocina, agisce favorendo la contrazione della
muscolatura liscia della mammella oltre che dell'utero.