Università degli Studi Di Milano - Laurea in Scienze Infermieristiche
Polo Didattico “Ospedale Civile Legnano” - AA 2011-2012
Corso di Fisiologia Umana
APPARATO
DIGERENTE
Dr. ALBERTO VIGNATI
Medicina Nucleare Legnano
Tratto gastroenterico (gi)
Bocca
Faringe
Esofago
Stomaco
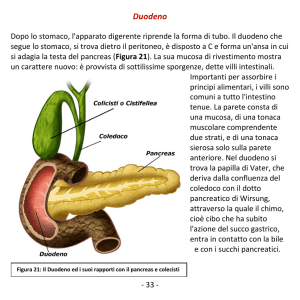
Duodeno
Digiuno
Ileo
Cieco
Colon
Retto
Ano
+ ghiandole annesse:
Ghiandole salivari
Fegato
Colecisti
Pancreas esocrino
Il tratto digerente fornisce all’organismo tutte le sostanze di cui esso
ha bisogno: acqua, elettroliti e nutrienti.
Funzioni:
Motilità: movimento del cibo
Secrezione succhi digestivi
digestione del cibo
assorbimento dei prodotti digeriti
Richiede:
9Circolazione di sangue
9Controllo nervoso ed ormonale di tutte le funzioni:
Nervi estrinseci del sistema nervoso autonomo
Ormoni dell’apparato gastrointestinale
Sistema nervoso enterico (intrinseco)
Struttura del tubo digerente
Esistono due tipi di movimento nel tratto gi:
Movimento propulsivo = peristalsi
lo stimolo principale è la distensione del tubo intestinale.
La sua funzionalità è connessa al plesso mioenterico. Solo
in direzione oro-anale.
Movimento mescolatorio = segmentazione
variabile a seconda del tratto considerato. A volte gli
stessi movimenti peristaltici determinano
mescolamento. Altre volte esistono contrazioni locali
costrittive ( alcuni secondi)-
Il muscolo liscio del tratto gi è soggetto ad attività elettrica lenta e continua
che mostra due tipi di potenziali elettrici:
Onde lente:
sono variazioni lente ed ondulatorie del potenziale di
membrana con valori compresi fra 10-20mV e frequenza che dipende dalla
porzione considerata (fondo gastrico: 3/min, duodeno: 15/min)
La maggior parte delle contrazioni nel tratto gi avviene con il ritmo imposto
dalla delle onde lente.
Spikes: questi
sono veri potenziali d’azione e si manifestano quando il
potenziale di membrana della fibra muscolare diviene più positivo di -40mV.
Più positivo diviene il potenziale, più frequente diviene la sequenza degli
spikes (1-10 /sec). Hanno una durata 10-40 volte superiore a quella degli
spikes di fibre nervose
Esitono vari tipi di ghiandole:
Cellule mucose: sono cellule singole che secernono muco. Sono attivate
dall’irritazione dell’epitelio circostante e producono muco che agisce come
lubrificante e protegge la superficie epiteliale da escoriazioni e succhi
digestivi.
Pozzetti ghiandolari: sono tratti di epitelio ricchi di invaginazioni profonde
che contengono cellule secerenti (cripte di Lieberkühn)
Ghiandole tubulari : vedi ghiandole gastriche e duodenali
Complessi ghiandolari: ghiandole salivari, pancreas e fegato. Le altre
ghiandole sono formate da acini.
SALIVA:
1500
mldie
SUCCO GASTRICO:
2000-3000 ml/die
BILE:
1000
ml/die
SUCCO PANCREATICO: 500-2000 ml/die
SUCCO ENTERICO:
1800
ml/die
Struttura del tubo digerente
Il sistema gi è innervato da una parte del sistema nervoso vegetativo
detto SISTEMA NERVOSO ENTERICO (SNE) che si trova interamente
nella parete del tessuto. Ha inizio nell’esofago e continua fino all’ano e
comprende circa 100 milioni di neuroni.
Comprende due plessi:
Il plesso mioenterico o plesso di Auerbach: controlla i movimenti
gastrointestinali ed è localizzato fra i due strati di muscolatura
circolare e longitudinale della muscularis externa.
Il plesso sottomucoso o plesso di Meissner: controlla secrezione
e il flusso locale e si trova a livello della sottomucosa.
Struttura del tubo digerente
Innervazione simpatica
Innervazione parasimpatica
Innervazione
Afferenze sensoriali
1) Dalla parete del sistema gi originano molte fibre afferenti sensoriali che
hanno i corpi cellulari nel SNE e che sono stimolate da:
Irritazione della mucosa
Eccessiva distensione della parete
Presenza di sostanze chimiche specifiche
2) In aggiunta a queste esistono fibre afferenti che hanno il corpo cellulare
nel SNE, ma inviano assoni ai gangli celiaco, mesenterico e ipogastrico
(gangli simpatici pre-vertebrali).
3) Altre fibre hanno il soma nei gangli delle radici dorsali o nei gangli dei
nervi cranici ed inviano segnali al midollo spinale o al tronco encefalico.
Queste fibre entrano in gioco in riflessi particolari
Riflessi gastrointestinali
Riflessi che avvengono interamente nel SNE (includono riflessi che
controllano secrezione, peristalsi, contrazioni mescolatorie)
Riflessi dal tratto gi ai gangli simpatici pre-vertebrali e ritorno:
- riflesso gastro-colico (il riempimento dello stomaco induce evacuazione),
- riflesso entero-gastrico (segnali dall’intestino inibiscono secrezione e
motilità gastrica)
- riflesso colon-ileale (segnali dal colon inibiscono il passaggio attraverso
la valvola ileo-cecale).
Riflessi dal tratto gi al midollo spinale o al tronco e ritorno:
- riflessi dallo stomaco e duodeno al tronco per il controllo della funzione
gastrica
vascolarizzazione
vascolarizzazione
vascolarizzazione
Controllo ormonale
Gastrina: secreta nell’antro gastrico e nel duodeno per stimoli nervosi,
dilatazione gastrica pH>3.5, frammenti proteici. Nello stomaco stimola
motilità, crescita della mucosa e secrezione di HCl
Colecistochinina-pancreozimina (CCK): secreta a livello duodenale in
risposta alla presenza di acidi grassi e monogliceridi. Rallenta lo
svuotamento gastrico e stimola la secrezione pancreatica di enzimi
digestivi e lo svuotamento della colecisti
Secretina: secreta a livello duodenale dalle cellule S in risposta all’acidità.
Stimola la secrezione pancreatica di bicarbonato
Peptide gastro-inibitore (GIP=glucose dependent insulinotropic peptide;
enterogastrone): secreto dalla mucosa dell’intestino tenue, rallenta lo
svuotamento gastrico. Stimola la sintesi pancreatica di insulina.
Stomaco: secr. HCl,
Motilità e
accresc.mucosa
Stomaco: inibizione.
Pancreas:
secrez.bicarb.
Coleretico
Motilità
interdigestiva
Stomaco:
inibizione
Pancreas:
insulina
Pancreas:
secr.enzimi
Colagogo
Masticazione
Deglutizione
Il processo della deglutizione è complicato perché la faringe assolve alla
funzione della deglutizione solo per pochissimo tempo, mentre è
coinvolta nella respirazione. È importante quindi che la funzione
respiratoria non venga compromessa dalla funzione della deglutizione.
Si divide in tre fasi:
fase volontaria che inizia il processo
fase faringea, involontaria (dalla faringe all’esofago)
fase esofagea (dall’esofago allo stomaco)
Quando
il
bolo
è
pronto
per
essere
deglutito
esso
è
spinto
volontariamente indietro con movimenti della lingua. Da questo punto in
poi la deglutizione diviene automatica e non può essere bloccata.
Acalasia=
Reflusso gastro-esofageo=
mancato rilasciamento dello sfintere del
cardias e conseguente mega-esofago
Incontinenza ello sfintere del cardias e
conseguenti lesioni chimiche esofagee
Stomaco
antro
Secrezioni gastriche
Esistono cellule muco-secernenti
sempre a funzione protettiva e
lubrificante e ghiandole tubulari che
sono:
Ghiandole ossintiche o gastriche:
nella superficie interna del corpo e del
fondo. Secernono:
pepsinogeno (cellule peptiche o
principali),
HCl e fattore intrinseco (cellule
ossintiche o parietali o di
rivestimento).
Ghiandole piloriche: sono nell’antro
e secernono
muco protettivo, pepsinogeno e
gastrina.
Funzioni dello stomaco
1. Storage (immagazzinamento) di grandi quantità di cibo che saranno poi
processate nel duodeno
2. Mescolamento del cibo con le secrezioni gastriche fino a formare una
poltiglia acida detta chimo
3. Lento svuotamento dallo stomaco nel duodeno con una velocità
adatta ad un’appropriata digestione ed assorbimento
Fasi della secrezione gastrica
Fase cefalica: 20% della secrezione gastrica.
È evocata dalla vista, dal ricordo del cibo (già prima del pasto)
I segnali nervosi dalla corteccia o nei centri vegetatici sono inviati allo
stomaco attraverso il nucleo motorio dorsale del nervo vago.
Fase gastrica: 70% della secrezione gastrica.
Evocata dall’ingresso del cibo nello stomaco.
Riflessi vago-vagali e riflessi locali stimolano il rilascio di gastrina dalle
cellule G.
Fase intestinale: 10% della secrezione.
Dipende dalla presenza di cibo nel duodeno che evoca il rilascio di gastrina
da cellule duodenali e che ha lo stesso effetto della gastrina “gastrica”.
fattori duodenali
inibitori, potenti
Effetto inibitorio di
riflessi nervosi
enterogastrici
CCK in risposta a
sostanze grasse
nel duodeno
Secretina e GIP
rispettivamente in
risposta a chimo
acido e
carboidrati+grassi
Svuotamento gastrico
Contrazioni peristaltiche
dell’antro
Aumento del volume di
cibo nello stomaco (riflessi
mienterici evocati dallo
stiramento della parete
eccitatorio
determinano aumento della
inibitorio
peristalsi)
Gastrina
rilasciata
dalle cellule dell’antro
(stimola
la
pompa
pilorica)
fattori gastrici:
eccitatori, deboli
Intestino tenue
vsco
Funzioni del tenue
(duodeno, digiuno, ileo)
1. Progressione del cibo: peristalsi, segmentazione
2. Digestione del cibo:
ghiandole annesse: fegato, pancreas
enzimi propri della mucosa del tenue
2. Assorbimento: 2 metri = 100 mq
di zuccheri, oligopeptidi, grassi, acqua, Sali, vitamine.o
Assorbimento intestinale:
Strutture anatomiche che consento un maggior rapporto
superficie di assorbimento /volume:
Valvulae conniventes:
estendono la superficie di
assorbimento di tre volte
Villi intestinali: aumentando
la superficie di assorbimento
di 10 volte
Orletto a spazzola degli
enterociti: circa 1000
microvilli per ogni cellula.
Aumentano la superficie di
assorbimento di 20 volte.
La quantità di fluido assorbita giornalmente a livello del tratto gi è di
circa 8-9 litri, di cui la maggior parte è assorbita nel piccolo intestino.
Motilità del tenue
sono movimenti peristaltici e movimenti di
mescolamento
Movimenti di mescolamento
(o di segmentazione):
Quando la parete intestinale è distesa si
generano contrazioni concentriche localizzate e
spaziate lungo l’intestino.
L’aspetto è quello di una catena di salsicce.
Il cibo viene frammentato molto finemente.
La frequenza è di 8-12 contrazioni al minuto per
duodeno e digiuno.
Pancreas
Il pancreas è una ghiandola a funzione mista
Il pancreas esocrino secerne gli enzimi necessari alla digestione di
grassi, carboidrati e proteine.
Secerne inoltre una componente acquosa ricca in bicarbonato.
Coledoco
Papilla Vater
Sfintere Oddi
Dotto di Wirsung
NELL’INTESTINO
(ENDOPEPTIDASI)
PRO-ELASTASI -> ELASTASI
PROCARBOSSIPEPTIDASI A -B ->
CARBOSSIPEPTIDASI A-B
(ESOPEPRIDASI)
fegato
vascolarizzazione
Ipertensione portale
Caput medusae
Secrezione di bile dal fegato
Il fegato ha molteplici funzioni nel metabolismo corporeo.
Direttamente correlata alla funzione digestiva è la capacità di secernere
bile (circa 600-1200 ml/die).
1) La bile (che contiene acidi biliari) è necessaria al metabolismo dei grassi:
a. Emulsiona grosse particelle di grasso in piccole particelle che possono
essere attaccate dalle lipasi
b. Favorisce il trasporto e l‘assorbimento dei grassi a livello della mucosa
intestinale
2)
Inoltre la bile è un sistema di escrezione di prodotti di rifiuto dal sangue,
quali bilirubina ed eccessi di colesterolo sintetizzato a livello epatico.
DECONIUGAZIONE
BILIRUBINA:
INDIRETTA = libera, liposolubile, tossica, trasportata dall’albumina
DIRETTA = coniugata nel fegato con ac.glucuronico
(bilirubin-bi-glucuronide), idrosolubile, secreta con la bile
BILIRUBINA TOTALE NEL PLASMA = MAX 1 mg / 100 ml
SE BILIRUBINEMIA TOTALE > 1,8 mg /100ml = ITTERO
= COLORAZIONE GIALLA DI SCLERE E CUTE
ITTERO PRE-EPATICO = eccessiva produzione di bilirubina (per emolisi):
viene superata la capacità coniugatrice del fegato
nel plasma aumenta specialmente la bilirubina indiretta
ITTERO EPATICO= difetto di coniugazione per:
- veleni, epatite
-immaturità del sistema (ittero neonatale)
- inibizione della secrezione della bilirubina
ITTERO POST-EPATICO = ostruzione delle vie biliari (calcoli, tumore)
nel plasma aumenta specialmente la bilirubina diretta
le feci sono decolorate (manca la stercobilina)
Ruolo delle lipoproteine
CHILOMICRONI
REMNANT
VLDL
REMNANT
(IDL)
CHILOMICRONI
PRECURSORI DELLE
HDL DAL FEGATO E
DALL’INTESTINOCHIL
OMICRONI
Ruolo delle lipoproteine
CHILOMICRONI
REMNANT
VLDL
REMNANT
(IDL)
CHILOMICRONI
PRECURSORI DELLE
HDL DAL FEGATO E
DALL’INTESTINOCHIL
OMICRONI
Fonti esogene dei lipidi
Ruolo delle lipoproteine
CHILOMICRONI
REMNANT
VLDL
REMNANT
(IDL)
CHILOMICRONI
PRECURSORI DELLE
HDL DAL FEGATO E
DALL’INTESTINOCHIL
OMICRONI
Metabolismo
endogeno dei lipidi
Ruolo delle lipoproteine
CHILOMICRONI
REMNANT
VLDL
REMNANT
(IDL)
CHILOMICRONI
PRECURSORI DELLE
HDL DAL FEGATO E
DALL’INTESTINOCHIL
OMICRONI
Enzimi principali
del metabolismo
delle lipoproteine
LPL=lipoprotein-lipasi
o lipasi lipoproteiche
Enzima dell’endotelio
dei capillari (spec. Di
muscoli e
tess.adiposo) che
stacca acidi grassi dai
chilomicroni e dalle
VLDL.
LCAT=lecithincholesterinacyltrnsferasi
Enzima plasmatico
attivato dall’ApoAI
delle HDL:
Esterifica il
colesteroloper
renderlo disponibile ai
tessuti periferici
dotati di recettori per
le HDL
LIPASI EPATICA
Scinde i trigliceridi.
LPL=lipoprotein-lipasi
o lipasi lipoproteiche
Enzima dell’endotelio
dei capillari (spec. Di
muscoli e
tess.adiposo) che
stacca acidi grassi dai
chilomicroni e dalle
VLDL.
LCAT=lecithincholesterinacyltrnsferasi
Enzima plasmatico
attivato dall’ApoAI
delle HDL:
Esterifica il
colesteroloper
renderlo disponibile ai
tessuti periferici
dotati di recettori per
le HDL
ACAT=acyl-CoAcholesterinacyltrnsferasi
Enzima degli
enterociti che
esterifica il
colesterolo per
incorporarlo nei
chilomicroni.
Assunzione di Fe
F
M
Intestino
crasso
haustra
Intestino crasso
Funzioni del crasso
(cieco, colon, retto)
1. Progressione del cibo digerito:
movimenti locali mistri (austrazioni)
peristalsi anche retrograde
movimenti di massa(2-3 volte/die; riflesso gastrocolico)
defecazione
2. Deposito del contenuto intestinale :
a) cieco + colon ascendente
b) retto
2. Assorbimento: (1,3 metri)
di acqua, elettroliti