CENTRUL MEDICAL VISTA
L’OCCHIO E LE SUE MALATTIE
INDICE
1.
GLI ERRORI REFRATTIVI
2.
LA CHIRURGIA REFRATTIVA (LASER AD ECCIMERI E LENTI FACHICHE)
3.
LA PRESBIOPIA
4.
L’INTERVENTO DI CATARATTA
5.
IL GLUCOMA
6.
LA RETINA
a. LA RETINOPATIA DIABETICA
b. LA MACULOPATIA
c. ROTTURE E DISTACCO DELLA RETINA
d. LA FLUORANGIOGRAFIA FAG/ICG
7.
LO STRABISMO
1. L’OCCHIO E GLI ERRORI REFRATTIVI
Cosa sono gli errori refrattivi?
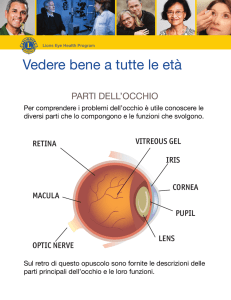
Per una visione chiara, la cornea (il "vetro" trasparente davanti all'occhio) e il cristallino
(dietro la pupilla) devono focalizzare correttamente la luce proveniente dall'esterno sulla
retina che ricopre la parete posteriore dell'occhio. La retina riceve, quindi, le immagini
formate dai raggi luminosi e invia tali immagini al cervello attraverso il nervo ottico.
La miopia (difficoltà nella visione per lontano), l'ipermetropia (difficoltà nella visione per
vicino) e l'astigmatismo (visione distorta) sono causate da differenze della lunghezza o
conformazione dell'occhio. La presbiopia (invecchiamento dell'occhio) si manifesta
quando il cristallino perde la capacità di focalizzare le immagini per vicino. Tutte queste
condizioni sono chiamate "errori refrattivi" in quanto la conformazione dell'occhio affetto ne
condiziona la capacità "refrattiva" e quindi la capacità di mettere a fuoco le immagini sulla
retina.
La maggior parte degli errori refrattivi rientrano in determinati limiti di potere ottico. Al di
fuori di questi limiti, il difetto viene considerato elevato, come nella "miopia elevata" o nella
"ipermetropia elevata". Quando il difetto è elevato, spesso si possono trovare altre
alterazioni dell'occhio.
I sintomi più ferequenti in caso di errore refrattivo sono un calo della visione, affaticamento
oculare e, occasionalmente, mal di testa. Questi sintomi solitamente scompaiono con
occhiali o lenti a contatto appropriate.
La miopia (difficolta nella visione per lontano)
Miopia è il termine medico che indica la incapacità di vedere nitidamente gli oggetti posti in
lontananza pur vedendo chiaramente quelli posti in vicinanza. La parola "miopia" viene dal
greco e significa "occhio chiuso". In fatti i soggetti affetti da miopia tendono a socchiudere
gli occhi per vedere più nitidamente in distanza.
Un occhio miope è tendenzialmente ovale invece che rotondo, con asse maggiore anteroposteriore. In questa situazione il cristallino umano non riesce a modificare
sufficientemente la sua forma da consentire una adeguata focalizzazione delle immagini
sulla retina. Raramente la causa della miopia è data da una anomala conformazione della
cornea o del cristallino.
La miopia è una tratto ereditario che si manifesta più frequentemente nei bambini tra gli
otto e i dodici anni. Tipicamente, questo difetto tende ad aumentare con la crescita
durante la pubertà e si stabilizza nell'età adulta. Cambiamenti nella lunghezza assiale
dell'occhio possono richiedere nuovi occhiali anche ogni sei mesi. Tra i 20 e i 40 anni ci
sono solitamente pochi cambiamenti, anche se esiste una forma giovanile di miopia che
insorge intorno ai vent'anni.
Pochi sono i fattori, al di fuori della predisposizione ereditaria, che influenzano il progredire
della miopia. Leggere molto, usare poca luce o carenze alimentari non sono causa o
influiscono sull'evoluzione del difetto.
Trattamento
Il trattamento di scelta per la miopia sono gli occhiali o le lenti a contatto. Le lenti non
provocano la regressione o curano la miopia, ma compensano l’allungamento dell’occhio
facendo convergere e focalizzando i raggi luminosi sulla retina. Non ci sono evidenze
scientifiche che le lenti a contatto o gli esercizi oculari possano fermare la miopia.
Il trattamento chirurgico chiamata chirurgia “refrattiva” ha diverse tecniche di esecuzione,
la più comune è diventata una tecnica per la correzione della miopia mediante laser ad
eccimeri. In questa tecnica si modifica la curvatura della cornea per correggere il difetto
miopico. La stabilità a lungo termine, la predicibilità e l’efficacia di questa tecnica
chirurgica sono molto buone.
La miopia è solitamente diagnosticata durante i controlli scolastici o durante una visita
periodica di controllo. I pazienti con miopia devono sottoporsi a controlli annuali
particolarmente durante gli anni della crescita.
La miopia progressiva (patologica)
La miopia patologica è un rara forma di miopia elevata che può causare una perdita visiva
non correggibile con occhiali o lenti a contatto. Questa condizione è solitamente ereditaria
e causa la degenerazione della retina e, a volte, il suo distacco dalla parete posteriore
dell’occhio. Controlli periodici dall’oculista si rendono necessari per diagnosticare i segni di
tale condizione. Nonostante questo la miopia patologica può provocare seri danni della
visione, il distacco della retina può essere meno frequente dopo laser-trattamento o altri
interventi chirurgici.
Ipermetropia (difficoltà nella visione per vicino)
L’ipermetropia è il termine medico per indicare la difficoltà nella visione da vicino. In
questa condizione, l’occhio è più corto del normale (il contrario della miopia in cui è più
lungo). Questo accorciamento può provocare una difficoltà nella focalizzazione degli
oggetti vicini da parte del cristallino sulla retina.
Tutti i bambini tendono ad essere ipermetropi. Con la crescita dell’occhio e quindi con il
suo allungamento questa tende a diminuire. I bambini ipermetropi vedono bene sia gli
oggetti lontani che quelli vicini a causa della grande capacità accomodativa del cristallino
giovane che compensa l’accorciamento del bulbo oculare. A volte l’ipermetropia è
associato a strabismo convergente nei giovani per lo sforzo compiuto dai muscoli oculari
per vedere bene da vicino. Segni non visivi come mal di testa e facile perdita
dell’attenzione possono indurre il sospetto di una ipermetropia elevata. Come per la
miopia anche per l’ipermetropia c’è una predisposizione familiare.
Trattamento
L’ipermetropia si corregge con occhiali, lenti a contatto o con laser ad eccimeri. La
correzione di una ipermetropia modesta in bambini che non presentano sintomi non è
necessaria. Solo quelli con difetti elevati o strabismo necessitano di portare gli occhiali.
L’astigmatismo
Per la visione normale, non distorta la cornea deve essere liscia e ugualmente curva in
tutte le direzioni. Quando un individuo presenta l’astigmatismo la cornea è “ovale”, che
significa che non è curva omogeneamente in tutte le direzioni, ma più in una direzione che
nell’altra, assomigliando quindi più a un pallone da rugby che a uno da calcio.
L’astigmatismo rende distorti gli oggetti a tutte le distanze. La visione astigmatica ricorda
quella degli specchi che distorgono nelle case dei luna park in cui ci si vede più alti, più
grassi o più magri. L’astigmatismo elevato solitamente è ereditario, presente alla nascita e
resta invariato durante la vita. Piccole quote di astigmatismo sono frequenti e non sempre
richiede la correzione con lenti a contatto o occhiali.
Trattamento
La correzione dell’astigmatismo non presenta difficoltà e può essere prescritta negli
occhiali per correggere la distorsione della cornea. Se, però, la cornea ha subito un
trauma o una ferita la distorsione della cornea può essere irregolare. L’astigmatismo
irregolare può essere difficile da correggere e può migliorare solo con la rimodellazione
della superfice corneale ottenibile sia con lenti a contatto rigide che con laser ad eccimeri.
Le lenti a contatto rigide o semi-rigide correggono meglio l’astigmatismo rispetto a quelle
morbide. Se l’astigmatismo è elevato gli occhiali che correggono tale condizione possono
causare una distorsione nella visione. Se anche con le lenti a contatto rigide non si
ottengono risultati soddisfacenti nella correzione di astigmatismi elevati si può ricorrere a
speciali lenti a contatto che hanno la superfice interna modificata in modo da meglio
adattarsi alla cornea (lenti toriche).
Presbiopia
Con l’età la maggior parte della gente si rende conto che aumenta la difficoltà nel leggere
o nel lavoro da vicino. Questa condizione è chiamata presbiopia (occhio che invecchia) ed
è facilmente corretta con occhiali.
2. LA CHIRURGIA REFRATTIVA (LASER AD ECCIMERI E LENTI FACHICHE)
Tecniche per la correzione di
Miopia, Astigmatismo, Ipermetropia
Per raggiungere tale scopo si possono utilizzare varie metodiche. Le tre più utilizzate
oggi per correggere la miopia (e altri difetti) sono:
PRK fotoablazione corneale di superficie o cheratectomia fotorefrattiva (e la sua
variante LASEK ed EPILASIK)
LASIK o cheratomileusi intrastromale con laser ad eccimeri
impianto di cristallino artificiale per miopie elevate, quando non si può fare la LASIK.
PRK o Fotoablazione corneale di superficie o cheratectomia
fotoretrattiva
E’ una procedura che viene eseguita mediante un laser ad eccimeri; l’apparecchio emette
una radiazione ultravioletta ad alta intensità che viene indirizzata sulla superficie corneale;
guidato e controllato in modo opportuno, il raggio laser asporta tessuto in quantità di pochi
millesimi di millimetro per colpo vaporizzandolo istantaneamente; il raggio laser è così in
grado di riscolpire il profilo della cornea, appiattendone la parte centrale (zona ottica)
in modo preciso e regolare, correggendo così il difetto miopico.
Per l’intervento il paziente viene anestetizzato solamente con qualche goccia di collirio; la
procedura è totalmente indolore (nelle ore successive al trattamento invece, l’occhio è
spesso dolente), rapida, precisa e di esecuzione semplice e sicura. E’ eseguibile in
maniera ambulatoriale.
Il recupero della vista avviene in alcuni giorni e la stabilizzazione visiva richiede alcuni
mesi.
Con questa tecnica del laser ad eccimeri si ottengono risultati molto buoni (correzione
pressoché totale del difetto nel 90-100% dei casi) nelle miopie, ipermetropie e
astigmatismi, soprattutto con i laser di più recente produzione (Laser di quarta
generazione).
LASIK o Cheratomileusi intrastromale con laser ad eccimeri
L’intervento consiste nell’eseguire un trattamento con il laser ad eccimeri simile a quello
della tecnica precedente; il trattamento però viene eseguito negli strati interni della cornea
invece che in superficie; a tale scopo va eseguita sulla cornea una incisione circolare
lamellare che espone la parte interna all’azione del laser ad eccimeri; a tale scopo si usa
uno strumento chiamato microcheratomo, oppure un particolare laser (laser a
femtosecondi) in grado di eseguire tagli della massima precisione, con sicurezza maggiore
del microcheratomo (e con minori rischi o complicazioni). Con l’uso di tale laser, la Lasik
diventa una procedura completamente eseguita con laser (femtosecondi per eseguire il
taglio e laser ad eccimeri per correggere il difetto visivo).
La LASIK è un intervento indolore; viene eseguito in anestesia topica ed in maniera
ambulatoriale, cioè senza ricovero; non richiede punture o punti; l’occhio operato non ha
bisogno di bendaggio.
La vista viene recuperata in poche ore senza disturbi o dolori particolari.
La procedura è molto efficace nel correggere non solo le miopie medie e forti ma anche
quelle lievi (e anche l’astigmatismo e l’ipermetropia).
Importanza degli esami pre operatori e selezione del paziente
Per ottenere con la chirurgia rifrattiva un risultato all’altezza delle aspettative è fondamentale eseguire una serie di esami pre-operatori con una strumentazione adeguata.
I quattro principali esami pre-operatori sono:
la PACHIMETRIA corneale, cioè la misurazione dello spessore della cornea, che
viene eseguita con una “penna” ad ultrasuoni;
la PUPILLOMETRIA, cioè la misurazione del diametro della pupilla, da eseguire in
particolari condizioni di luce;
la TOPOGRAFIA corneale, che serve per conoscere il “potere” e la forma della
cornea, eseguita, ove necessario, con più tipi di topografo;
l’ABERROMETRIA che consente di rilevare le imperfezioni naturali dell’occhio (che a
volte possono diminuire la qualità visiva e ridurre l’ottimale uso della vista) e di
misurare con precisione l’entità del difetto visivo.
Il trattamento “personalizzato”
Per ottenere, oltre alla correzione del difetto rifrattivo anche un miglioramento della qualità
visiva è ora possibile fare un trattamento customizzato; per fare ciò, la ricerca ha messo a
disposizione una nuovissima generazione di strumenti:
PENTACAM: è uno speciale topografo corneale dotato di un particolare sistema di
misurazione che permette di ottenere le “altimetrie” della cornea (proprio come
fosse una cartina topografica), il suo spessore e tutta una serie di informazioni di
grande importanza per stabilire l’idoneità dell’intervento e per pianificare una
correzione ottimale.
ABERROMETRO che consente di rilevare anche piccole anomalie dell’occhio
(aberrazioni) che possono interferire con la ottimale qualità della visione.
Utilizzando le informazioni ottenute da ambedue questi nuovi metodi di esame si può
eseguire un trattamento con il laser ad eccimeri di quarta generazione un trattamento ad
hoc cioè “personalizzato” o “customizzato”.
Questo trattamento permette di correggere o ridurre le aberrazioni dell’occhio, che spesso
sono causa di una cattiva qualità della visione; quindi, in ultima analisi, esso consente di
ottenere non solo la correzione del difetto visivo ma anche un miglioramento della qualità
della visione. Il trattamento è indicato soprattutto quando l’occhio ha significative
aberrazioni.
Impianto di cristallino artificiale
Per correggere le miopie elevate o per correggere i difetti non altrimenti correggibili con il
laser ad eccimeri si impianta una lentina all’interno dell’occhio; l’intervento può essere eseguito con due tecniche fondamentali.
• Intervento del doppio cristallino: l’intervento prevede il mantenimento del
cristallino naturale e l’impianto di un cristallino artificiale, collocato al davanti dell’iride
o dietro ad essa. L’operato si trova così con due cristallini. Quello umano e quello
artificiale.
• Scambio del cristallino: in questo caso si asporta il cristallino umano trasparente
e si impianta al suo posto un cristallino artificiale. Togliendo il cristallino naturale
viene rimosso anche il naturale meccanismo di accomodazione e quindi la possibilità
di spostare il fuoco in modo automatico dalla visione per lontano a quella per vicino;
perciò tale intervento viene eseguito quasi sempre in pazienti già in età di presbiopia,
cioè che hanno già spontaneamente perso l’accomodazione (oltre i 40 anni) e,
comunque, sempre di più si utilizza un cristallino multifocale che consente, nella
stragrande maggioranza dei casi, l’indipendenza dall’occhiale, sia per lontano che
per vicino, con grande soddisfazione del paziente. L’intervento è sostanzialmente
uguale a quello della cataratta e viene prevalentemente utilizzato quando oltre alla
miopia c’è un inizio di cataratta od impossibilità a correggere il difetto con altra
procedura.
Entrambi questi interventi vengono eseguiti all’interno dell’occhio e quindi sono un po’ più
complessi di quelli eseguiti con il laser e più suscettibili a dare qualche problema o
complicazione in più; in compenso correggono difetti più forti (non trattabili con il Laser) e
consentono a parità di condizioni di ottenere una miglior qualità di vista nelle miopie forti
(in quelle leggere e medie il laser fornisce migliori risultati).
Complicazioni
Come in ogni operazione dell’occhio anche con le tecniche di chirurgia refrattiva ci sono
rischi ed inconvenienti.
Nei trattamenti laser il primo e più comune è l’insufficiente correzione; in tal caso il
paziente può avere ancora bisogno di occhiali anche se questi diventano meno necessari
e comunque di uso meno frequente perché l’intervento chirurgico o laser comporta
comunque una riduzione del difetto e quindi un miglioramento della funzione visiva senza
lenti.
In altri casi è possibile una regressione; cioè il difetto viene corretto bene per un certo
periodo poi pian piano una parte ritorna (questo vale soprattutto per la miopia).
Possibile ma poco frequente è pure una correzione superiore al necessario; essa
comporta ancora l’uso dell’occhiale.
Altri possibili disturbi o inconvenienti legati alle procedure refrattive sono: fastidio alla luce,
percezione di aloni, immagini sdoppiate soprattutto in condizioni di dilatazione pupillare,
cioè in visione notturna (questi ultimi inconvenienti sono più frequenti più il difetto è forte e
più la pupilla è ampia).
Possibile ma molto raro è inoltre il rischio di infezioni o di alterazioni permanenti della
cornea e di altre strutture; un po’ meno rare, invece, sono lievi opacità corneali che
possono ridurre in parte la miglior acuità visiva.
Conclusioni
La moderna oftalmologia offre oggi varie tecniche con le quali è possibile correggere la
miopia, l’astigmatismo e l’ipermetropia; alcune comportano solo l’uso di un laser, altre di
strumenti chirurgici, altre di ambedue.
3. LA PRESBIOPIA
La presbiopia: cosa è e cosa rappresenta?
All’interno dell’occhio è presente una lentina chiamata cristallino. Nel bambino e nel giovane questa lente permette, in assenza di patologie, di vedere chiaramente sia da lontano
che da vicino perché attraverso il meccanismo dell’accomodazione essa consente una
precisa messa a fuoco delle immagini sulla retina.
Verso i 40 anni inizia a presentarsi in maniera lenta e graduale la difficoltà nel leggere a
distanza ravvicinata. La presbiopia rappresenta la fisiologica e naturale evoluzione
dell’occhio negli anni, ed è dovuta alla perdita di elasticità e aumento di diametro (0,02
mm/anno) del cristallino; per cui è inevitabile allungare le braccia per riuscire a distinguere
chiaramente le parole scritte. Il fenomeno è lentamente progressivo, per questo dopo un
certo numero di anni è necessario aumentare la potenza degli occhiali per vicino. Fino al
momento dalla stabilizzazione, intorno ai 65 anni.
Quali sono i segni e i sintomi
Indubbiamente la difficoltà di lettura è il principale sintomo della presbiopia. Ma spesso vi
sono associati disturbi come l’affaticamento visivo nella lettura prolungata, lo sdoppiamento delle lettere, lievi bruciori e arrossamento agli occhi e talvolta anche cefalea. Questo se
non vengono usate lenti correttive. Nei soggetti con una miopia lieve invece il disturbo è
evidenziato dalla necessità di togliere gli occhiali quando si deve leggere.
Come si tratta
La prima cosa da fare è un’accurata visita dal medico oculista intorno ai 40 anni, che consente di individuare nel momento più opportuno la presenza della presbiopia e il suo
corretto trattamento.
Occhiali
Sono il rimedio più antico, semplice, pratico, efficace ed adattabile che esista. Esistono
occhiali a mezza lunetta che si adoperano solo per vicino e non interferiscono con la
visione per lontano. Le lenti bifocali di vetusta memoria, sono ormai soppiantate dalle
multifocali o progressive, che consentono, in una sola lente, di avere una corretta visione
per la lontananza e per vicino. Questi occhiali sono adatti anche al lavoro al
videoterminale. Ma non sempre l’occhiale piace! Un po’ perché antiestetico, un po’ perché
invecchia, ma soprattutto perché ci sono non poche difficoltà ad abituarsi al suo uso,
soprattutto quando è bifocale o progressivo.
Le lenti a contatto
Mentre le lenti a contatto che correggono la miopia funzionano in generale molto bene,
non altrettanto si può dire delle lenti a contatto multifocali per la presbiopia; il loro uso,
data anche la non ottimale qualità visiva offerta, non risulta essere di largo impiego. Non
dimenticando anche la scarsa praticità e la necessità di un trattamento laborioso di
manutenzione.
Interventi chirurgici
Esistono parecchie possibilità di tipo chirurgico per il trattamento della presbiopia e tutte in
via di perfezionamento.
INSERTI SCLERALI
È un metodo chirurgico consistente nell’impianto di piccoli tasselli di materiale plastico
nella sclera in prossimità del muscolo ciliare dell’accomodazione per costringerlo a
mantenere una maggior capacità nella messa a fuoco. Si tratta di un intervento che in
considerazione della macchinosità e della presenza di successivi possibili fastidi non trova
attualmente più utilizzazione.
INCISIONI SCLERALI
Si possono eseguire con bisturi o con laser: la tecnica con bisturi ha mostrato vari
inconvenienti per cui è raramente utilizzata.
Si utilizza, invece, la tecnica LAPR (Laser Assisted Presbiopia Reversal), in via di
approvazione da parte della FDA americana (Food and Drug Administration), che si
esegue in ambulatorio in entrambi gli occhi, dopo averli anestetizzati con un collirio. Il
laser ad erbio permette di eseguire delle ablazioni della sclera, creando dei canali per
allargarene il diametro. Tutta la procedura dura circa trentacinque minuti. Si torna
immediatamente a casa senza bende, con un recupero visivo per vicino estremamente
rapido.
Con tale tecnica si ottiene quindi il ripristino della fisiologica capacità di accomodazione
tipica dell’occhio “giovane”.
TECNICHE TERMICHE CON RADIOFREQUENZA
Utilizzano il calore per indurre una variazione di curvatura della cornea e correggere così
la presbiopia o una leggera ipermetropia.
La tecnica è di semplice utilizzo, a bassissimo rischio, ma ha una durata limitata nel tempo
(3-6 anni) per cui va ripetuta (ma questo potrebbe essere considerato anche un elemento
positivo considerando che la presbiopia evolve nel tempo).
È una tecnica da usare soprattutto per la monovisione .
LASER
L’utilizzo di tecniche multifocali con i laser di superficie come il laser ad eccimeri presenta
ancora dei punti di studio e di affinamento per consentire qualità di vista soddisfacenti per
lontano e per vicino. Infatti, sono tecniche che talvolta possono comportare disturbi
funzionali di vario tipo (calo visivo per lontano, sdoppiamento delle immagini, difficoltà di
visione notturna); sono utilizzabili soprattutto per pazienti affetti da moderata ipermetropia;
richiedono grande precisione di esecuzione oltre che laser dotati di software appropriati.
Inoltre occorre considerare che la presbiopia è un difetto evolutivo cioè che aumenta con il
passare degli anni... ma il trattamento multifocale della cornea con laser può essere fatto
solo una volta... per cui può soddisfare le esigenze attuali ma non future.
Alternativa alle tecniche multifocali di superficie è la tecnica Q-value di Alleretto che
modificando il valore di curvatura della cornea la rende più simile a quella dei bambini che,
come noto, riescono a vedere bene sia da vicino che da lontano a dispetto di una
ipermetropia importante, una condizione simile alla presbiopia dell’adulto.
CRISTALLINI FACHICI
La tecnologia moderna mette a disposizione delle lentine da inserire all’interno dell’occhio
(senza rimuovere il cristallino naturale) con un breve e rapido intervento ambulatoriale,
eseguibile con un’anestesia di superficie con collirio. La lentina è inserita nell’occhio
davanti dell’iride e rimane centrata in corrispondenza della pupilla.
Non sempre forniscono una buona qualità di vista, sia per vicino che per lontano per cui
sono raramente utilizzate per la presbiopia (mentre vanno molto bene per correggere la
miopia ed altri difetti).
CRISTALLINI PSEUDOFACHICI MULTIFOCALI E ACCOMODATIVI
Altri tipi di lentine sono inserite all’interno dell’occhio in sostituzione del cristallino; nello
stesso modo in cui si sostituisce la cataratta con un cristallino artificiale, per consentire
una buona visione sia per lontano sia per vicino senza la necessità di utilizzare occhiali.
Esistono lentine di tipo multifocale che sono composte da diversi sottili anelli concentrici
con diverso potere proprio per sfruttare al meglio la visione contemporanea da
lontano e da vicino.
Altri tipi di lentine invece sono chiamate accomodative, in quanto mimano il fisiologico
meccanismo della messa a fuoco del cristallino umano. La lentina subisce dei minuscoli
movimenti in avanti e indietro che le consentono di mettere correttamente a fuoco le
immagini, come se fosse un cristallino naturale.
Queste lenti, multifocali o accomodative, possono talvolta comportare una moderata
riduzione della sensibilità al contrasto (capacità di differenziare gli oggetti) con possibile
difficoltà di guida notturna; inoltre, possono presentare qualche difficoltà di visione al
computer. Tali problemi, quando presenti, si riducono nel tempo e nella maggioranza dei
casi scompaiono nel giro di qualche mese.
Nella grande maggioranza dei casi, queste lenti forniscono un risultato ottimale; è però
necessaria molta precisione nel calcolo e nella procedura d’impianto; cosa non sempre
possibile... se ciò non si ottiene, può rendersi necessario o la sostituzione del cristallino o
un ritocco con il laser per correggere un eventuale difetto visivo residuo oppure l’uso
saltuario di occhiali.
Tali tecniche, con cristallino multifocale, sono molto interessanti e ormai ben collaudate,
ma richiedono un’attenta selezione del paziente per il loro utilizzo, e una preparazione di
alto livello del chirurgo, oltre che una disponibilità del paziente ad accettare qualche
piccolo inconveniente per raggiungere l’obiettivo dell’eliminazione totale dell’occhiale.
MONOVISIONE
Una modalità particolare per superare almeno parzialmente il problema della presbiopia;
consiste nel dare al paziente la “monovisione”; in pratica si fa in modo che l’occhio
dominante venga usato per vedere da lontano e quello non dominante usato per la visione da vicino. (Tutti abbiamo un occhio che viene usato più dell’altro ed è chiamato
dominante).
Si tratta di una metodica che richiede una chiara e dettagliata spiegazione al paziente ed
una valutazione delle necessità visive e lavorative del soggetto. Persone molto pignole
con la loro vista potrebbero avere difficoltà ad adattarsi alla monovisione. Da questo punto
di vista è consigliabile simulare il risultato con l’uso di lenti a contatto, così il paziente ha
modo di rendersi conto chiaramente di come sarebbe la sua vista in monovisione.
La monovisione si ottiene rendendo l’occhio non dominante leggermente miope, ciò è
possibile con diverse tecniche: occhiali, lenti a contatto, laser ad eccimeri, laser ad olmio
(LTK), radiofrequenza, lenti intracorneali, IOL fachiche, IOL pseudofachiche.
In genere occorrono da 2 a 4 settimane perché il paziente si adatti alla situazione: il
cervello diventa capace di sopprimere ad ogni distanza l’immagine sfuocata, usando solo
l’immagine a fuoco di uno dei due occhi.
Conclusioni
La presbiopia rappresenta un problema comune per tutti, oltre una certa età, oggi può
essere affrontata con buone possibilità di correzione. Dal classico e collaudato occhiale
multifocale fino a sofisticate e raffinate tecniche laser o chirurgiche per evitare gli occhiali.
Con le tecniche di mondovisione, e multofocali sia con eccimeri che con cristallini artificiali
si ottiene una correzione “statica” di un difetto rifrattivo che è per sua natura evolutivo nel
corso degli anni.
Con la tecnica LAPR, invece, si ottiene un “ringiovanimento” del meccanismo
accomodativo fisiologico dell’accomodazione. Si sposta indietro l’orologio della presbiopia.
3. L’INTERVENTO DI CATARATTA
Il cristallino
II cristallino è un organo a forma di lente, posto subito dietro la pupilla; la sua funzione è di
focalizzare la luce sulla retina.
La perdita di trasparenza porta alla cataratta.
La cataratta
La cataratta è la normale conseguenza del processo di invecchiamento dell'occhio.
A volte invece viene accelerata o provocata da altri fattori: traumi, processi infiammatori,
miopie elevate, diabete, uso di tarmaci, ecc.
Quando operare
Modeste opacità del cristallino possono disturbare la vista, ma non pregiudicare le normali
attività lavorative, in questo caso l'intervento può essere rinviato.
In altri casi invece opacità più avanzate rendono impossibile la guida, difficoltosa la lettura,
pericolose (specie per gli anziani) scale e gradini.
La cataratta, se non viene operata, diventa progressivamente più densa, progredendo fino
alla cecità, inoltre, quando è molto avanzata, i rischi chirurgici aumentano.
In ogni caso la decisione all'intervento è presa insieme da medico e paziente (il medico
può sconsigliare l'intervento se non si prevede un buon recupero visivo).
Non esiste al momento alcuna terapia medica della cataratta.
Tecnica chirurgica
II cristallino non deve essere asportato in toto, ma svuotato di tutte le sue parti opache
salvandone l'involucro che è una membranella elastica e trasparente.
Se questa operazione riesce si potrà impiantare, senza problemi, un cristallino in materiale
plastico (IOL) al posto di quello asportato, ed il recupero visivo, se le strutture dell'occhio
sono sane, sarà perfetto.
La tecnica più moderna utilizza una sonda ad ultrasuoni che frantuma e
contemporaneamente aspira all'esterno il cristallino catarattoso (facoemulsificazione con
ultrasuoni).
Questa sofisticata tecnica chirurgica consente di operare attraverso un'apertura dell'occhio
di pochi millimetri, tale da non richiedere spesso alcuna sutura permettendo quindi un
rapidissimo recupero visivo.
La durata dell'intervento è di circa 15 minuti.
L'anestesia può essere:
• locoregionale mediante somministrazione di anestetici in regione orbitaria
• topica, in pazienti collaboranti può essere sufficiente la semplice istillazione di colliri
anestetici.
Eseguito l'intervento, dopo una breve attesa il paziente può tornare a casa.
Complicanze possibili
L'intervento di cataratta porta ad un risultato positivo in oltre il 95% dei casi.
Come tutti gli interventi chirurgici anche quelli sull'occhio comportano un minimo rischio.
Le possibili complicanze sono:
• Rottura della capsula posteriore: è la complicanza più frequente in quanto la capsula del
cristallino è una membrana estremamente fragile e deve essere utilizzata per contenere il
cristallino artificiale.
La frequenza di questa complicanza è contenuta entro il 5% nelle statistiche mondiali.
Se la rottura capsulare è piccola e contenuta si può comunque impiantare il cristallino
artificiale con ottime possibilità di successo.
Se la rottura è ampia conviene rimandare di alcuni mesi rimpianto del cristallino artificiale.
• Altre complicanze quali: lussazione del cristallino nel vitreo, gravi infiammazioni postoperatorie, infezioni pericolose e mal dominabili con la terapia antibiotica, distacco di
retina, sono per fortuna rarissime se non eccezionali.
• Insorgenza di catratta secondaria: la capsula posteriore, integra e trasparente al
termine dell'intervento chirurgico può opacizzarsi successivamente in un periodo che può
variare da alcuni mesi ad alcuni anni.
Questa evenienza si verifica con una certa frequenza, 15 - 20% dei casi, ed il paziente
vede di nuovo annebbiato. Il problema viene risolto con un particolare laser (YAG LASER)
che apre un piccolo foro al centro della capsula opaca.
Questo trattamento ambulatoriale, indolore, paragonabile ad una normale visita di
controllo, elimina in pochi minuti e definitivamente l'opacità residua della capsula
posteriore.
Cosa fare a casa
I giorni precedenti l'intervento, instillare, se prescritti, i colliri 4 volte al giorno.
Le terapie generali, in particolare per il diabete e l'ipertensione, devono essere assunte
regolarmente anche il giorno dell'intervento.
Il giorno stabilito per l'intervento il paziente si presenterà A DIGIUNO dalla mezzanotte
presso il poliambulatorio con: esami clinici, il consenso informato all'intervento firmato e
completato.
Dopo l'intervento, il medico prescriverà colliri per la profilassi antibiotica ed
antiinfiammatoria e consegnerà una lettera di dimissioni che riporta le terapie ed una
breve descrizione dell'intervento che può servire ad informare il medico curante.
La lettera contiene inoltre il numero telefonico privato del medico che ha effettuato
l'intervento al quale è possibile rivolgersi in caso di urgenza.
A casa il paziente deve:
• attenersi scrupolosamente alle cure prescritte
• lavarsi con cura le mani prima di instillare i colliri
• usare garze sterili per asciugare rocchio e gettarle via di volta in volta
• per 10 giorni, evitare sforzi fisici, attività sportiva, lavori in ambienti polverosi, lavori
agricoli e situazioni che possono portare a traumi oculari.
Normalmente l’occhio operato non duole, e la vista migliora rapidamente già dai primi
giorni dopo l'intervento. Sono normali un certo senso di corpo estraneo e un modesto
prurito.
NELLA STRUTTURA, OVE VENGONO MONITORATE LE PRINCIPALI COMPLICANZE,
SONO STATI EFFETTUATI NEL 2006-7
N. 449 INTERVENTI DI CATARATTA.
4. IL GLAUCOMA
Cosa è il glaucoma
L'occhio è un organo sferico che contiene sostanze liquide o gelatinose; mantiene questa
forma grazie alla sua pressione interna. Le fibre del nervo ottico al loro ingresso
nell'occhio sono particolarmente sensibili alla pressione che i vi trovano: se troppo alta
degenerano e progressivamente muoiono. La testa del nervo ottico (papilla) appare allora
pallida ed escavata e, poco dopo, compaiono i primi danni al campo visivo. Il glaucoma
può colpire a qualunque età.
Esiste anche un GLAUCOMA CONGENITO, pericolosissimo, sospettabile quando alla
nascita i bulbi oculari appaiono più grandi del normale.
La forma più frequente è il GLAUCOMA CRONICO SEMPLICE AD ANGOLO APERTO,
insorge generalmente dopo i 40 anni e spesso vi è una predisposizione familiare. Una
pressione troppo alta (sopra i 22 millimetri di mercurio) fa sospettare la presenza di questa
patologia e rende necessari alcuni esami diagnostici. Infatti, la tolleranza dell'occhio
all'aumento di pressione è molto variabile da individuo ad individuo: accanto a persone
che tollerano per anni pressioni oculari elevate senza alcun danno, ve ne sono altre il cui
campo visivo si deteriora |rapidamente anche con pressioni normali o addirittura basse
(GLAUCOMA SINE TENSIONE).
Meno frequente ma molto pericoloso è il GLAUCOMA ACUTO: in questo caso la
pressione è normale perché la struttura filtrante dell'occhio, il trabecolato, funziona
perfettamente; all'improwiso, per una particolare conformazione del bulbo, la radice
dell'iride si appoggia su questo filtro bloccando la fuoriuscita dei liquidi oculari. I sintomi
sono drammatici: annebbiamento visivo, dolore bulbare intenso, cefalea, nausea, vomito.
L'intervento del medico oculista deve essere immediato altrimenti si possono avere
gravissimi ed irreversibili danni visivi.
Il GLAUCOMA NEOVASCOLARE insorge invece dopo lesioni vascolari retiniche, trombosi
venose, occlusioni arteriose. E' una malattia molto grave, dolorosa e praticamente
incurabile. Deve essere prevenuta trattando senza indugio con il laser argon l'affezione
retinica di base quando questa all'esame fluorangiografico mostri segni di pericolosità.
Quali esami?
E' indispensabile che ogni persona sopra i 40 anni, e anche prima se esiste una
familiarità, si sottoponga ad una visita oculistica nel corso della quale verranno controllati
la pressione dell'occhio, l'aspetto della testa del nervo ottico e la conformazione della
camera anteriore per verificare se esiste una predisposizione al glaucoma acuto. Se vi è
sospetto di malattia vengono eseguiti esami diagnostici quali il Campo Visivo
Computerizzato, FDT (perimetria a frequenza doppia) e l’Analizzatore delle testa del
nervo ottico (HRT). Con il campo visivo e l’FDT si ottiene un quadro sulla funzionalità del
sistema retina/nervo ottico e si può controllare nel tempo l'evoluzione della malattia. Di
recente introduzione è invece l’HRT che consente di fare diagnosi precoce di glaucoma ed
un monitoraggio dell'evoluzione della malattia che precede i danni irreversibili al campo
visivo.
Come si cura
La terapia classica è basata sulla somministrazione di colliri che dovranno essere instillati
per tutta la vita. Nella maggioranza dei casi uno o più colliri sono sufficienti a tenere sotto
controllo il tono oculare. In presenza di una malattia evolutiva bisogna assolutamente
abbassare ulteriormente la pressione oculare aggiungendo ai colliri, medicamenti per via
generale o, se non basta, ricorrere a terapie para-chiurgiche (laser) o chirurgiche. La
trabeculoplastica con laser argon (LTP) è l'intervento parachirurgico più comune ed
efficace nel glaucoma ad angolo aperto. Semplice, veloce, non doloroso, con rarissime
complicazioni, è spesso in grado di sostituire i colliri o aggiungersi ad essi nel controllo
tensionale. L'iridectomia con YAG LASER elimina definitivamente il rischio di attacco di
glaucoma acuto.
L’intervento chirurgico
La trabeculectomia è l'intervento chirurgico classico. Sotto controllo microscopico il
chirurgo asporta un piccolissimo frammento di trabecolato che è la struttura filtro
attraverso la quale i liquidi escono dall'occhio. Si crea in questo modo una vera e propria
valvola. L'intervento è a basso rischio e di norma da buoni risultati. Recentemante è
entrata nell' uso una nuova metodica: la sclerectomia profonda. A differenza
dell'intervento tradizionale,è sufficiente asportare un frammento di tessuto sclerale senza
aprire il bulbo. I risultati sono paragonabili a quelli che si ottengono con la trabeculectomia,
ma il recupero post-operatorio è più rapido. La durata dell'intervento è di circa 40 minuti.
L'anestesia è locoregionale mediante somministrazione di anestetici in regione orbitarla o
sottotenoniana. II chirurgo nel corso dell'intervento deciderà a a seconda dei casi quale
variante tecnica a scegliere. Eseguito l'intervento, dopo una breve attesa, il paziente può
tornare a casa.
Nei casi più complicati e refrattari ad altre terapie si impianta una vera e propia valvola
che permette un normale deflusso dei liquidi dall’occhio.
Complicanze possibili
Come tutti gli interventi chirurgici anche quelli sull'occhio comportano un rischio. Le
complicanze più frequenti possono essere:
• ASSENZA DI FILTRAZIONE. La valvola creata dal chirurgo si richiude e smette di
funzionare. Questa evenienza si verifica in circa il 20% degli operati. L'occhio non rimane
danneggiato ma bisogna ripetere l'intervento.
• ECCESSO DI FILTRAZIONE. Una valvola iperfunzionante può portare a gravi
complicazioni. Può essere necessario un intervento di ritocco
• GLAUCOMA MALIGNO, DISTACCO DI RETINA e GRAVISSIME INFEZIONI non
dominabili con antibiotici sono complicazioni gravi ma fortunatamente rarissime se non
eccezionali.
5. LA RETINA
a.
b.
c.
d.
Retinopatia diabetica
Maculopatia
Rotture e distacco di retina
La fluorangiografia FAG/ICG
a. RETINOPATIA DIABETICA
Il diabete mellito è una condizione in cui viene a mancare la capacità dell’organismo di
usare e immagazzinare gli zuccheri. Elevati livelli di zuccheri nel sangue (glicemia),
un’eccesso di sete e di necessità di urinare, modificazioni nei vasi sanguigni del corpo
sono tutte caratteristiche della malattia. Il diabete può intaccare la visione causando
cataratta, glaucoma e più importante, danneggiare i vasi capillari all’interno dell’occhio.
Che cosa è la retinopatia diabetica?
La retinopatia diabetica, complicanza del diabete, è causata da alterazioni dei vasi
sanguigni della retina, lo strato nervoso sensibile alla luce che tappezza il fondo
dell’occhio. I vasi danneggiati possono permettere la fuoriuscita di fluidi o sangue e
sviluppare fragili capillari e tessuto fibroso. L’immagine che la retina invia al cervello
diviene sfumata, distorta o parzialmente bloccata.
Il rischio di sviluppare una retinopatia diabetica aumenta all’aumentare degli anni di
malattia diabetica. Circa l’80% delle persone con una storia di diabete almeno di 15 anni
hanno alcune alterazioni dei vasi retinici.
La retinopatia diabetica si presenta in età giovanile nel diabete giovanile diagnosticato
nell’infanzia o nella giovinezza. La retinopatia diabetica è la maggiore causa di cecità nella
popolazione adulta nei paesi sviluppati, e i pazienti con un diabete non trattato sono 25
volte più a rischio di cecità della popolazione normale. D’altra parte con il miglioramento
delle tecniche diagnostiche e terapeutiche solo un piccola percentuale dei pazienti che
sviluppano la retinopatia avranno seri problemi di visione.
Tipi di retinopatia diabetica
Retinopatia incipiente (background retinopathy degli Autori anglosassoni) è lo stadio più
precoce della retinopatia diabetica. A questo stadio i piccoli vasi retinici divengono ristretti
od ostruiti, mentre altri si slargano formando vere e proprie sacche. Questi vasi alterati
lasciano fuoriuscire fluidi causando un’igrossamento della retina o formando depositi
chiamati essudati. La visione solitamente non è seriamente copromessa. Può, però,
evolvere verso stadi in cui la visione è maggiormente affetta ed è quindi considerata un
segnale di pericolo.
I alcuni casi, il liquido fuoriuscito dai vasi si raccoglie nella regione maculare, la porzione
della retina responsabile della visione fine e distinta come la visione dei colori e la lettura.
Questo particolare problema prende il nome di edema maculare. In queste condizioni il
leggere e i lavori a distanza ravvicinata divengono difficili.
Retinopatia proliferante descrive i cambiamenti che avvengono quando nuovi, abnormi
vasi cominciano a crescere sulla superficie della retina o del nervo ottico. Questi neovasi,
denominati neovascolarizzazione, hanno una parete fragile possono quindi rompersi e
sanguinare nel vitreo, la sostanza trasparente tipo gel che riempie il centro dell’occhio. Il
sangue fuoriuscito può oscurare la luce che passando atteraverso la pupilla raggiunge la
retina causando una visione sfuocata e distorta. Assieme a questi vasi neoformati cresce
sovente un tessuto fibroso che tirare la retina dalla sua posizione al fondo dell’occhio
causando il distacco di retina. Vasi anomali possono altresì crescere sull’iride attorno alla
pupilla causando il glaucoma facendo alzare la pressione all’interno dell’occhio. La
retinopatia proliferante è la forma più seria della patologia diabetica a carico dell’occhio.
Questa forma di retinopatia colpisce più del 20% dei diabetici causando una severa
perdita di vista fino alla cecità.
Cause e sintomi
La causa della retinopatia diabetica non è completamente chiarita; d’altra parte, si sa che
il diabete colpisce i piccoli vasi capillari in vari distretti del corpo. La gravidanza e
l’ipertensione possono aggravare la retinopatia diabetica.
Una certa, graduale, compromissione della visione può presentarsi se è presente l’edema
maculare, la vista è solitamente non intaccata dalla retinopatia incipiente e le modificazioni
dell’occhio non sono rivelate se non con un controllo da parte di un medico. Quando si ha
un sanguinamento in corso di retinopatia proliferante la vista diviene nebbiosa, a macchie
fino a scomparire completamente. Nonostante non ci sia dolore, questa severa forma di
retinopata richiede un trattamento medico immediato.
Identificazione e diagnosi
Una visita completa e l’appropriato trattamento da parte di un oculista sono la migliore
protezione contro i danni oculari della retinopatia diabetica. Una severa retinopatia può
essere presente senza sintomi e migliorare con il trattamento. I pazienti affetti da diabete
devono essere informati del rischio di sviluppare problemi oculari e devono sottoporsi
regolarmente a una visita oculistica. (Controlli oculistici periodici sono consigliabili anche
per la popolazione sana perchè questi controlli aiutano a scoprire la presenza di diabete e
altre condizioni patologiche.)
Per individuare la retinopatia diabetica, l’oculista esegue un esame, indolore, del fondo
dell’occhio con uno strumento chiamato oftalmoscopio. Durante l’esame può essere
necessario dilatare la pupilla con un collirio midriatico.
Se la retinopatia viene individuata, l’oculista può eseguire delle fotografie a colori della
retina. Spesso una particolare tecnica viene utilizzata per ottenere maggiori dettagli sui
vasi sangiugni e la perdita di fluido da quelli danneggiati. Si inizia si iniettando un
colorante in una vena del braccio, che viaggiando attraverso il circolo sanguigno colora
anche i vasi della retina. Le fotografie sono scattate in rapida successione durante il
transito del colorante nei vasi snguigni della retina. Questa tecnica di indagine chiamata
angiografia a fluorescenza o fluorangiografia è spesso impiegata dall’oculista per
determinare la necessità e il tipo di trattamento necessari.
Trattamento
Quando la retinopatia diabetica viene diagnosticata, l’oculista, considera l’età, la storia
clinica, le abitudini di vita e il danno retinico prima di decidere quale trattamento o quale
cadenza per l’osservazione è il più appropriato. Nella maggior parte dei casi il trattamento
non è necessario in altri, al contrario, è necessario per fermare il procedere della
retrinopatia e migliorare fino a dove possibile la visione.
Terapia laser
Il più importante trattamento è la chirurgia laser oculare, che sigilla o fotocoagula i vasi
retinici danneggiati.
Durante questa procedura, un potente raggio di luce laser è focalizzato sulla retina
danneggiata. Le piccole bruciature del laser sigillano i vasi che lasciano fuoriuscire fluidi
per ridurre l’edema maculare.
Quando si eseguono ripetute applicazioni di laser sulla retina periferica, le piccole cicatrici
del laser riducono la anomala proliferazione di vasi retinici (neovascolarizzazione) e
aiutano ad evitare la trazioni responsabili del distacco di retina.
La chirurgia laser non richiede incisioni e può essere effettuata in ambulatorio o in un
centro di chirurgia oculare senza ricovero. Se la retinopatia è diagnosticata precocemente,
la fotocoagulazione con laser ritarda il calo della visione. Anche negli stadi più avanzati
della malattia (retinopatia proliferante), può ridurre il rischio di una severa compromissione
della vista.
Altri trattamenti
Se il vitreo è sporcato dall’emorragie, la laser fotocoagulazione non può essere eseguita
prima che il sangue sia riassorbito. In alcuni casi di emorragie vitreali persistenti o
recidivanti, la crioterapia della retina mediante l’applicazione di uno strumento che
raffredda la retina può aiutare a chiudere i vasi anomali che sono responsabili del
sanguinamento.
Per prevenire la retinopatia proliferante, l’oculista può raccomandare una vitrectomia.
Questa è una procedura microchirurgica, eseguita in sala operatoria, necessaria per
rimuovere il vitreo imbevuto di sangue e sostituirlo con una soluzione trasparente. Circa un
70% dei pazienti notano un miglioramento della visione dopo l’intervento.
L’oculista può decidere di consigliare precocemente la vitrectomia dopo il sanguinamento
vitreale oppure può aspettere mesi o anni se il sangue tende a riassorbirsi con la terapia
medica. La determinazione del migliore momento per l’intervento dipende dall’estensione
del danno e dalle condizioni dell’altro occhio. Se il tessuto prolifrante cicatriziale distacca
la retina dal fondo dell’occhio, si può avere una severa compromissione della vista fino
alla cecità, senza un intervento chirurgico per riaccollare la retina.
Altro trattamento di recente introduzione è la somministrazione mediante iniezioni
intravitreali di farmaci antiinfiammatori o anti proliferativi (Triamcinolone e/o Avastin).
Il successo nel trattamento della retinopatia diabetica non dipende solo da una diagnosi
precoce e dal trattamento da parte di un oculista, ma anche dal tipo di diabete del
paziente e dalla sua attenzione alle medicazioni e alla dieta. L’attività fisica presenta pochi
problemi per pazienti affetti da retinopatia incipiente. Occasionalmente alcune restrizioni
sono necessarie in pazienti con retinopatia prolifrante in fase attiva.
Chi può trattare la retinopatia diabetica
Solo un oculista può trattare la retinopatia diabetica, un’aspetto di una patologia che
coinvolge i vasi di diversi distretti del corpo. Un oculista è un medico chirurgo specializzato
e abilitato per provvedere a tutte le cure dell’occhio. Questo include la visita in tutti i suoi
aspetti, la prescrzione di lenti correttive e protettive, diagnosticare le malattie e i disturbi
dell’occhio e procedere a tutte le appropriate terapie mediche e chirurgiche necessarie per
li loro trattamento.
La perdita della vista è largamente preventivabile
La diagnosi precoce di retinopatia diabetica è la migliore protezione contro la perdita della
vista. E' importante ricordare che la retinopatia diabetica può essere presente anche
senza nessun sintomo. I pazienti affetti da diabete devono essere visitati da un medico
oculista almeno una volta all'anno. Controlli più ravvicinati si rendono necessari una volta
che sia stata fatta diagnosi di retinopatia. Nella maggior parte dei casi, con attenti controlli,
l'oculista può iniziare il trattamento prima che la vista sia affetta. I moderni laser, le
iniezioni intravitreali e la terapia chirurgica sono presidi altamente efficaci nei confronti
della retinopatia diabetica.
b. LA DEGENERAZIONE MACULARE
Che cosa è la degenerazione maculare?
La degenerazione maculare è un danno o una rottura della macula dell’occhio. La macula
è il piccolo punto centrale della retina sensibile alla luce sul fondo dell’occhio. Essa è
deputata alla visione centrale quella che usiamo per leggere, vedere i particolari più fini e i
colori.
Se la macula perde la sua capacità funzionale noi percepiamo confusione, lo scurimento
dell’immagine, o altre forme di distorsione nella parte centrale della visione. Questo rende
il lavoro da vicino, come leggere o infilare la cruna dell’ago, difficile o impossibile senza un
aiuto.
Infatti la degenerazione maculare riduce la visione della parte centrale della retina, senza
intaccare la visione periferica, l’abilità dell’occhio a vedere gli oggetti al di fuori del centro.
Questo significa che la degenrazione maculare da sola non crea la cecità totale.
Cosa causa la degenerazione maculare?
La maggior parte delle persone sviluppa una degenerazione della macula come parte del
generale e naturale invecchiamento del corpo. Più raramente può essere una condizione
ereditaria, come nel caso della degenerazione maculare giovanile. Traumi, infezioni,
infiammazioni o miopia molto elevata possono danneggiare i delicati tessuti maculari.
Le due forme più comuni di degenrazione maculre legata all’età sono la forma “secca”
(atrofica) e quella “umida” (essudativa):
- Degenerazione maculare “secca” (atrofica o involutiva; 80%): E’ la forma più
comune di degenrazione maculare ed è causata dall’assottigliamento dei tessuti della
macula. Il calo della vista è graduale e lento.
- Degenerazione maculare “umida” (essudativa o emorragica; 20%):
Rappresenta circa il 10% delle forme degenerative, ed è il risultato di una “neo”formazione di vasi capillari anomali nella regione maculare della retina. Questi vasi
anomali perdono fluidi e sangue. Questa fuoriuscita di liquidi provoca una distorsione e un
calo della visione centrale, e spesso dà luogo a un cicatrice maculare. La perdita della
visione può essere severa e rapida.
Quali sono i sintomi della degenerazione maculare?
La degenerazione può causare sintomi diversi in diversi pazienti. A volte solo un occhio
presenta un calo della vista mentre l’altro continua vedere bene per molti anni. Questa
condizione può essere scarsamente notata in questi stadio precoce, ma quando entrambi
gli occhi sono colpiti, la lettura e il lavoro da vicino possono divenire difficoltosi. I sintomi
possono essere i seguenti:
- I colori appaiono sbiaditi.
- Le parole su un libro appaiono sfuocate al centro.
- Le linee rettilinee appaiono distorte specialmente nella parte centrale della visione
(esempio).
- Una macchia scura o vuota appare al centro dell’immagine.
Come si pone diagnosi di degenerazione maculare?
Una diagnosi precoce di qualsiasi problema oculare consente un trattamento migliore.
Una visita periodica da un medico oculista dovrebbe essere parte di un regolare controllo
generale per scoprire i problemi prima che diventino seri. Questo vale soprattutto se
avete più di 50 anni o se in famiglia c’é una storia di problemi retinici.
Molte persone non si rendono conto di avere problemi maculari fino a quando la visione
diviene francamente sfuocata. L’oculista può diagnosticare gli stadi più precoci della
degenerazione maculare attraverso le seguenti procedure diagnostiche:
- Osservazione della macula con un biomicroscopio.
- Un semplice test per la visione per vicino che ricorda la carta quadrettata per
determinare la perdita o la distorsione della visione (Amsler test).
- Test per la visione dei colori.
- Delle fotografie chiamate angiografia a fluorescenza (fluorangiografia con
fluoresceina FAG e con indocianina ICG) sono spesso utilizzate per scoprire i vasi
anomali della regione maculare. Con questa procedura l’oculista inietta un colorante in
una vena del braccio del paziente. La circolazione del sangue porta il colorante
nell’occhio, dove rende possibile la esatta localizzazione dei vasi sanguigni ed ogni
eventuale perdita di fluidi.
Come si tratta la degenrazione maculare?
Il trattamento della forma più comune di degenrazione maculare, quella “secca”, consiste
nella somministrazione di nutrienti della macula e antiossidanti per via orale.
La difficoltà visiva può essere aiutata attraverso apparecchi ottici per ipo-vedenti
(ingranditori, televisione a circuito chiuso, libri stampati a caratteri molto grandi e speciali
lampade ad alta potenza). Il Vostro medico oculista può prescrivere quesi ausili. Per il
motivo che la visione periferica non viene intaccata, questa viene molto utile al paziente.
I pazienti con la meno comune forma di maculopatia (forma umida o essudativa) possono
essere trattati con il laser, procedura indolore e ambulatoriale. Il trattamento laser consiste
in un raggio di luce fortemente focalizzato che chiude, sigilla i vasi sanguigni che
perdendo fluidi danneggiano la macula.
Anche i pazienti con la meno comune forma di maculopatia (forma umida o essudativa)
possono essere aiutati con i sussidi per ipovedenti.
In fase precoce, la maculopatia essudativa, può, essere trattata con una
fotocoagulazione mediante laser termico, procedura indolore e ambulatoriale. Il
trattamento laser consiste in un raggio di luce fortemente focalizzato che chiude, sigilla i
vasi sanguigni che perdendo fluidi danneggiano la macula. . Questa terapia è altamente
consigliabile nei casi in cui i neovasi non siano localizzati in corrispondenza della macula,
cioè della regione centrale della retina.
Da pochi anni è stata introdotta la Terapia Fotodinamica con Verteporfina consiste nel
praticare un’infusione endovenosa della durata di 10 minuti di verteporfina. Raggiunta
l’opportuna concentrazione a livello oculare, nei vasi patologici, il medicinale viene attivato
usando uno specifico laser a bassa potenza, chiudendo, in modo selettivo, la lesione
vascolare con minimo danno sulle strutture sane circostanti.
Ancora più recentemente abbiamo iniziato a somministrare farmaci antiproliferativi
(terapia anti-VEGF) dei vasi neoformati con iniezioni intravitreali. Con un ciclo di almeno 6
iniezioni si sono ottenuti ottimi risultati per il rallentamento o nei casi migliori il blocco
dell’evoluzione della neovascolarizzazione sottoretinica (MNVSR). In casi selezionati si
può associare la terapia anti-VEGF intravitreale con la terapia fotodinamica (PDT).
I risultati su pazienti affetti da degenerazione maculare senile e/o miopica trattati con la
terapia fotodinamica con verteporfina e/o anti-VEGF, dopo due anni, suggeriscono che il
danno della regione maculare può essere rallentato e in alcuni casi bloccato preservando
più
a
lungo
la
capacità
visiva
del
paziente.
c. ROTTURE E DISTACCO DI RETINA
Il distacco di retina colpisce un paziente ogni 10.000 all'anno nei paesi occidentali. Il
distacco è una evenienza molto seria che colpisce individui di ogni età anche se è più
frequente nella età media e negli anziani. E' più facile trovarlo in pazienti con miopia e con
una storia familiare di distacco di retina. Un trauma oculare può provocare il distacco
retinico. Più raramente, è una condizione ereditaria e può avvenire nei bambini e nei
lattanti. Se non trattato immediatamente, il distacco può provocare una severa
compromissione della capacità visiva fino alla cecità.
La retina è un tessuto sottile e trasparente formato da cellule e fibre sensibili alla luce.
Ricopre la parete interna dell'occhio come una carta da parati copre un muro. La retina
funziona come la pellicola di una macchina fotografica: la luce passa attraverso
"l'obbiettivo" dell'occhio ed è focalizzato sulla superficie retinica. Le cellule foto-sensibili
della retina catturano l'immagine e la trasmettono attraverso il nervo ottico al cervello.
Cause e sintomi
La maggior parte dei distacchi sono causati dalla presenza di uno o più piccole rotture o
fori della retina. Il normale invecchiamento comporta un assottigliamento e una
fragilizzazione della retina, ma più frequentemente la trazione da parte del corpo vitreo, la
sostanza tipo-gel trasparente che riempie il centro dell'occhio è la responsabile del
deterioramento e delle rotture della retina.
Il vitreo è fermamente attaccato alla retina in diversi punti intorno alla parete posteriore
dell'occhio. Se si forma una trazione vitreale, questa potrà strappare un pezzetto di retina
lasciando una rottura o un foro retinico. Una certa quota di trazione vitreale si forma
naturalmente con l'invecchiamento e solitamente non provoca nessun danno retinico, una
anomala crescita dell'occhio, come nella miopia elevata, infiammazioni o traumi possono
causare una trazione anomala. Nella maggior parte dei casi, c'è un alterazione della
struttura vitrele prima dello sviluppo di un distacco retinico. Una volta che la rottura si è
formata, il fluido vitreale passa dallo spazio vitreale attraverso il foro e si infila tra la retina
e la parete esterna dell'occhio. Questo separa la retina dalla parete posteriore dell'occhio
causando il "distacco". La parte della retina staccata non lavora più correttamente e ci può
essere un'annebbiamento della visione o una macchia cieca come una “tenda” che
scende davanti all’occhio.
Si deve tenere presente che ci sono alcuni distacchi di retina che sono causati da altre
patologie dell'occhio come tumori, infiammazioni severe o complicazioni del diabete.
Questi distacchi secondari non hanno rotture o fori retinici e il trattamento della malattia
che sostiene il distacco è il solo motivo che può far tornare la retina al suo posto.
Le persone di mezza età e oltre spesso vedono macchie nere che si muovono con lo
sguardo chiamati corpi mobili (mosche volanti, ragatele, ecc.) o lampi di luce. (Questi
sintomi sono meno frequenti nei giovani adulti o nell’infanzia). Nella maggior parte dei casi
non sono segni di problemi oculari. In alcuni casi però l’improvvisa comparsa di macchie
nere o lampi di luce possono indicare una trazione del vitreo sulla retina con conseguente
rottura retinica. In questo caso è necessaria una visita completa da parte dell’oculista per
esaminare la parte interna dell’occhio e determinare se è presente la rottura. E’
raccomandabile sottoporsi a visita al primo insorgere dei sintomi perchè una rottura di
recente insorgenza può essere trattata più facilmente e senza che porti a un distacco
retinico severo.
Alcuni distacchi retinici iniziano senza sintomi come corpi mobili o lampi (fotopsie). In
questi casi, il paziente può notare un ondeggiamento nella qualità della visione o
l’apparizione di un’ombra nera in una parte del suo campo visivo. Il susseguente sviluppo
del distacco può offuscare la visione e creare un significativo calo della vista dell’occhio
fino a quando il distacco non è riparato.
Una piccola parte dei distacchi retinici possono avvenire improvvisamente e il paziente
sperimenta la totale perdita della visione in un occhio. Un calo così improvviso della vista
può essere causato da un sanguinamento vitreale che può accadere quando la retina si
rompe.
Diagnosi
Il distacco della retina non può essere visto dall’esterno dell’occhio. Tuttavia se si
avverono i sintomi descritti in precedenza si deve contattare immediatamente un oculista.
Lo specialista visita la parte interna dell’occhio con uno strumento chiamato oftalmoscopio.
L’intesa luce e l’ingrandimento dello strumento consentono allo specialista di localizzare
accuratamente le arre di rottura o di indebolimento della retinache devono essere trattate.
Durante la visita possono essere usati anche speciali lenti a contatto, la lampada a
fessura, gli ultrasuoni.
Trattamento
Se c’è una rottura retinica senza che si sia verificato il distacco, questo può essere
prevenuto con un pronto trattamento. Una volta che il distacco si è verificato può essere
riparato solo con un intervento chirurgico da parte dell’oculista. L’obbiettivo dell’intervento
è quello di sigillare la rottura retinica e impedire che la retina si stacchi nuovamente dalla
parete posteriore della retina. Per ottenere questo scopo ci sono diverse tecniche
chirurgiche. La scelta dipende dalla gravità del distacco e dal giudizione dell’oculista.
Laser fotocoagulazione: Se si scoprono piccole rotture recenti della retina, con
poco o nullo sollevamento retinico si possono saldano con la luce laser. Il laser crea delle
piccole bruciature intorno ai margini della rottura. Queste poi si trasformano in piccole
cicatrici che saldano i bordi della rottura impedendo il passaggio del fluido dalla rottura al
di sotto della retina. Il lasertrattamento è sovente praticato ambulatorialmente e non
richiede nessuna incisione chirurgica.
Criopessia (applicazione di freddo): Raffreddare la parete esterna dell’occhio nella
zona della rottura causa la formazione di una cicatrice corioretinica simile a quella
ottenibile con l’applicazione laser, sigillando la rottura. Il criotrattamento è solitamente una
procedura ambulatoriale, ma richiede una anestesia locale.
Intervento chirurgico: Una volta che si sia formata un’ampia raccolta di liquido
sotto la retina che la separa dalla parete posteriore dell’occhio, è necessaria una
procedura chirurgica più complicata per trattare il distacco. I tipi di operazioni variano in
relazione dall’estensione del distacco, ma tutte si propongono di schiacciare la parete
dell’occhio contro la rottura retinica, per far in modo che aderiscano fin tanto che la
cicatrice non chiuda la rottura. A volte si drena il liquido sottoretinico per far in modo che la
retina possa venire a contatto con la parete esterna dell’occhio. Spesso si impianta una
banda di silicone che posta esternamente all’occhio spinga gentilmente la parete esterna
verso la retina. Durante quese operazioni sia il criotrattamento, il laser o applicazioni di
calore (diatermia) possono essere usate per produrre una cicatrice che saldi i margini
della rottura retinica.
Nei asi più complicati , si rende necessario l’uso di una tecnica chiamata vitrectomia. Con
questa operazione si tagliano le aderenza tra vitreo e retina e si asporta il corpo vitreo
responsabile della trazione sulla retina. I alcuni casi se la retina stessa è fortemente
arricciata o stirata si riempie la cavità vitreale con gas o aria per distendere la retina nella
sua posizione originale. Durante le successive settimane un fluido trasparente proveniente
dal sangue riempirà la cavità vitreale.
Più del 90% dei distacchi di retina possono essere riparati dalla moderna tecnica
chirurgica. Occasionalmente si può rendere necessaria più di una operazione.
Se la retina è riattaccata con successo l’occhio può mantenere una certa quota di visione
e la cecità viene prevenuta. La vista può essere valutata solo dopo circa 6 mesi
dall’intervento e il recupero dipende da numerosi fattori. In genere il recupero visivo è
minore in pazienti in cui la retina è rimasta staccata per più tempo o se c’è una
proliferazione fibrosa sulla superficie retinica. Approssimativamente il 40% dei distacchi
trattati con successo hanno un buon recupero funzionale. Il rimanente dei pazienti hanno il
recupero della capacità di lettura o di movimento. Sfortunatamente per la proliferazione
fibrosa sulla superficie retinica e per le trazioni del vitreo non tutte le retine possono
essere riattaccate con successo. Se questa evenienza accade l’occhio continua a perdere
vista fino alla cecità.
Queste operazioni si possono effettuare sia in anestesia locale che in anestesia generale
a seconda dello stato di salute del paziente e della durata prevista per l’intervento E’
d’altra parte imperativo mantenere il paziente con distacco di retina immobile per un
periodo di tempo variabile o prima dell’intervento oppure dopo di esso. I pazienti che
richiedono l’iniezione di gas o aria devono mantenere una posizione il più fissa possibile
del capo per diversi giorno dopo l’intervento. I pazienti con distacchi non complicati
possono camminare già alcuni giorni dopo l’intervento e possono essere dimessi
dall’ospedale già entro una settimana. Solitamente colliri e pomate sono i soli medicamenti
prescritti dopo la dimmissione. Occasionalmente occhiali o lenti a contatto possono essere
necessari per incrementare la visione dopo l’intervento.
d. ANGIOGRAFIA RETINICA CON FLUORESCEINA (FAG) O CON INDOCIANINA
(ICG)
Che cos'è l’angiografia retinica o fluorangiografia?
La fluorangiografia è una procedura diagnostica in cui si usa uno laser per ottenere una
serie di immagini della retina, il tessuto sensibile alla luce posto sul fondo dell'occhio.
Uno speciale colorante (floresceina per l’esame detto FAG e indocianina verde per l’ICG o
entrambi) viene iniettato in una vena del braccio. Il colorante viene trasportato attraverso
le vene e le arterie a circolare in tutto il corpo. (Questa procedura è spesso confusa con
un'angiografia a raggi X in cui si utilizza un mezzo di contrasto contenente iodio.)
Durante il passaggio del colorante attraverso i vasi sanguigni della retina, un laser
riprende una serie di immagini della retina.
Se i vasi sanguigni sono anormali, il colorante può diffondersi nella retina circostante o
colorare la parete dei vasi stessi. I danni a carico dello strato posto al di sotto della retina
(epitelio pigmentato) o la crescita di vasi anomali attraverso la retina stessa può essere
rilevato con questo esame. La precisa localizzazione di queste anomalie può essere
determinato attraverso un'attenta valutazione dell'esame fluorangiografico da parte
dell'oculista.
Per quale motivo si esegue una fluorangiografia?
Se dopo aver esaminato i Vostri occhi, il Vostro oculista sospetta anomalie del fondo
dell'occhio, egli può consigliare l'esecuzione della fluorangiografia con fluoresceina (FAG)
o con indocianina (ICG) a seconda della localizzazione della patologia riscontrata (FAG se
si tratta di un malattia della retina e ICG se si tratta di patologia più profonda, della coroide
cioè quel tessuto vascolare su qui appoggia la retina). Questo avviene sovente per
seguire il corso di una malattia e/o valutare i risultati di un trattamento, sia laser che
medico.
Il diabete, la maggior causa di cecità al di sotto dei 55 anni di età nei paesi occidentali,
provoca un sanguinamento e una perdita di fluidi dai vasi retinici colpiti. In alcuni casi
queste anomalie possono essere trattate con un trattamento laser per aiutare a prevenire
la perdita della visione.
La degenerazione maculare legata all'età è la maggior causa di cecità nei pazienti oltre i
55 anni di età nei paesi occidentali. In alcuni casi, piccoli vasellini sanguigni possono
essere individuati al di sotto della retina e possono quindi essere trattati con il laser allo
scopo di prevenire una severa compromissione della capacità visiva.
Senza l'aiuto della fluorangiografia, il Vostro oculista potrebbe non essere in grado di
diagnosticare correttamente questa o altre patologie della retina. Per esempio conoscendo
esattamente il punto di fuoriuscita del fluido dal vaso colpito si può guidare con estrema
accuratezza il trattamento laser.
Quali sono i rischi della fluorangografia?
Dopo che la fluoresceina e/o l’indocianina sono state iniettate per via endovenosa la
Vostra pelle mostrerà un colorito giallastro per alcune ore. Questa colorazione scompare
progressivamente con la rimozione del colorante dal circolo sanguigno da parte dei reni.
Per questo motivo l'urina diventerà giallo scuro per circa 24 ore dopo l'esecuzione del test.
Alcuni individui possono provare una modesta sensazione di nausea durante l'esecuzione
dell'esame, che usualmente passa nel giro di pochi secondi.
Le reazioni allergiche alla fluoresceina o all’indocianina sono rare. Se si presentano
possono causare un eritema cutaneo fino a una modesta difficoltà respiratoria. Queste
eventualità sono trattate con la somministrazione di farmaci antistaminici per via orale o
endovenosa. Estremamente rare sono le reazioni allergiche di severità maggiore
(anafilattiche).
6. LO STRABISMO
Cosa è lo strabismo?
Lo strabismo è un difetto visivo in cui gli occhi non sono allineati e guardano in differenti
direzioni. Il disallineamento degli occhi può essere sempre presente oppure andare e
venire. Un occhio può guardare diritto mentre l'altro può guardare verso l'interno, l'esterno,
in alto o in basso. L'occhio storto può raddrizzarsi mentre quello diritto può deviare.
Lo strabismo è una condizione comune nei bambini, circa il 4%, ma può apparire anche in
età adulta. E' equamente distribuito fra maschi e femmine e può esserci una
predisposizione familiare. Nella maggior parte dei casi, però, i soggetti colpiti da strabismo
non hanno parenti affetti a loro volta.
La visione e il cervello
Con una normale visione binoculare (due occhi), entrambi gli occhi sono puntati sullo
stesso bersaglio. La parte del cervello preposta alla visione fonde le due immagini in una
unica tridimensionale.
Quando un occhio devia, come nello strabismo, due differenti immagini sono inviati al
cervello. Nei bambini piccoli, il cervello impara a ignorare l'immagine proveniente
dall'occhio storto e a vedere solo l'immagine proveniente dall'occhio diritto o che vede
meglio. Questo causa una perdita del senso della profondità e della visione binoculare. Gli
adulti che sviluppano uno strabismo spesso hanno una visione doppia perchè il cervello è
abituato a ricevere immagini da entrambi gli occhi e non può ignorare le immagini
provenienti dall'occhio deviato.
Ambliopia
Il normale allineamento degli occhi durante l'infanzia produce il corretto sviluppo della
visione in entrambi gli occhi. Un allineamento non corretto, come nello strabismo, può
causare visione ridotta o ambliopia. Il cervello riconoscerà l'immagine proveniente
dall'occhio che vede meglio e ignorerà quella proveniente dall'occhio peggiore o
ambliopico. Questo accade in circa la metà dei bambini che sono affetti da strabismo.
L'ambliopia può essere trattata chiudendo l'occhio che vede meglio per rafforzare e
migliorare la visone nell'occhio più debole. Se l'ambliopia viene diagnosticata nei primi
anni di vita, il trattamento ha spesso successo. Ma se un trattamento adeguato viene
ritardato, l'ambliopia o la visione ridotta generalmente diviene permanente. Come regola
generale, prima viene trattata l'ambliopia migliore è il risultato funzionale.
Cause e sintomi dello strabismo
La causa esatta della deviazione degli occhi che porta allo starbismo non è perfettamente
nota.
Sei muscoli oculari, che controllano i movimenti oculari, sono attaccato all'esterno di ogni
occhio. In ognuno di essi, due muscoli lo muovono da destra verso sinistra e e viceversa,
mentre gli altri quattro lo muovono in alto e in basso e controllano i movimenti di torsione.
Per allineare e focalizzare entrambi gli occhi su un solo bersaglio, tutti i muscoli oculari dei
due occhi devono essere bilanciati e lavorare insieme con i muscoli corrispondenti
dell'altro occhio.
Il cervello controlla i muscoli oculari e questo spiega perchè bambini affetti da disordini
cerebrali, come sindrome di Down, idrocefalo e tumori cerebrali spesso sono strabici. Una
cataratta o un trauma oculare che compromette la visione possono spesso causare uno
strabismo.
Il sintomo principale dello strabismo è un occhio che non è dritto. A volte un bimbio chiude
un occhio con la luce intensa del sole o gira la testa in una direzione specifica per usare
tutti e due gli occhi insieme. Segni di difetti del senso della profondità di campo possono
essere notati. Gli adulti che sviluppano uno strabismo solitamente hanno una visione
doppia.
Scoperta e dignosi
Il bambino deve essere visitato dal medico di famiglia, dal pediatra, o dall'oculista (medico
degli occhi) durante l'infanzia e nell'età prescolare per diagnosticare potenziali problemi
oculari. Questo è particolarmente importante se è presente lo strabismo o l'ambliopia in
famiglia.
Nell'infanzia è spesso difficile determinare la differenza tra occhi che sembrano incrociati e
uno strabismo vero. I bimbi spesso hanno un naso piatto e allargato e una ampia piega di
pelle all'angolo interno dell'occhio che nascondono l'occhio nello sguardo di lato causando
uno pseudostrabismo. Questa sensazione di pseudostrabismo può aumentare con la
crescita. Un medico oculista può sicuramente distinguere lo pseudostrabismo da quello
vero.
Trattamento
Lo scopo del trattamento dello strabismo è il mantenimento della visione, il raddrizzamento
degli occhi e il ripristino della visione binoculare. A seconda delle varie cause dello
strabismo il trattamento può consistere nel riposizionamento di un muscolo oculare
sbilanciato, rimozione della cataratta, o la correzione delle altre cause che concorrono a
far deviare l'occhio. Dopo un'accurata visita, che include lo studio dettagliato del fondo
dell'occhio, l'oculista raccomanderà l'appropriata terapia ottica, medica o chirurgica. La
copertura o il bendaggio dell'occhio migliore per rafforzare la visione nell'occhio ambliope
è spesso necessaria.
Esotropia
I due più comuni tipi di strabismo sono l'esotropia e l'exotropia. L'esotropia consiste nella
deviazione verso l'interno di un occhio e rappresenta a forma più comune di strabismo
nell'infanzia. I piccoli con esotropia non usano i due occhi insieme. Nella più parte dei casi
una precoce correzione chirurgica per riallineare gli occhi è necessaria per ottenere la
visione binoculare e prevenire una perdita definitiva della vista. Con l'intervento chirurgico,
la tensione dei muscoli in uno o entrambi gli occhi viene aggiustata. Per esempio, nella
chirurgia dell'esotropia, il muscolo interno può esse staccato dalla parete dell'occhio e
spostato più in dietro. Questo indebolisce la sua forza che tira verso l'interno lasciando
l'occhio più libero di muoversi verso l'esterno. A volte è necessario anche accorciare il
muscolo esterno per aumentarne la forza e migliorare ulteriormente la capacità dell'occhio
di andare verso l'esterno.
Esotropia accomodativa
L'esotropia accomodativa è una comune forma di esotropia che è presente in bambini
ipermetropi di 2 o più anni. Quando un bambino è piccolo può focalizzare un punto posto
in lontananza, ma la capacità di focalizzare (accomodazione) necessaria per vedere
chiaramente stimola gli occhi a deviare verso l'interno. Gli occhiali riducendo la necessità
di focalizzare possono far raddrizzare gli occhi. A volte si rendono necessari occhiali
bifocali per vicino. Colliri o speciali lenti, chiamate prismi, possono essere usati per far
raddrizzare gli occhi. Esercizi oculari sono a volte utili nei bambini più grandi.
Exotropia
L'exotropia, o la deviazione verso l'esterno dell'occhio, è un'altra comune forma di
strabismo. Questo appare più facilmente quando il bambini deve focalizzare oggetti
lontani. Spesso l'exotropia è intermittente, particolarmente quando il bambino è distratto,
malato o stanco.
Occhiali, esercizi o prismi possono ridurre o aiutare a controllare l'exotropia in alcuni
pazienti, ma spesso è necessaria la correzione chirugica.
Chirurgia dello strabismo
L'occhio non è mai rimosso dalla sua naturale posizione durante qualsiasi tipo di chirurgia
oculare. La chirurgia dello strabismo consiste in una piccola incisione della congiuntiva
che è il tessuto trasparente che copre l'occhio permettendo al chirurgo l'accesso ai
sottostanti muscoli oculari. Quale muscolo deve essere riposizionato dipende dal tipo di
deviazione. Può rendersi necessario procedere ad intervento chirurgico su uno o entrambi
gli occhi.
Quando si esegue un intervento chirurgico su un bambino si rende necessaria l'anestesia
totale. L'anestesia locale resta una alternativa solo per gli adulti.
Il tempo di recupero è rapido. Il paziente è in grado di riprendere le sue attività normali nel
giro di pochi giorni. dopo l'intervento occhiali e prismi possono essere utilizzati. Dopo
l'intervento si possono ottenere una ipo- o una iper- correzione che richiedono un ulteriore
intervento dilazionato nel tempo.
E' raccomandabile effettuare la correzione chirurgica il più precocemente possibile in
quanto i piccoli pazienti sviluppano una visione normale e la binocularità una volta che gli
occhi sono allineati. Crescendo le possibilità di ottenere una visione normale e la
binocularità diminuiscono. Lo strabismo può avere un effetto negativo sullo sviluppo
psicologico del bambino.
Come tutti i tipi di chirurgia anche quella dei muscoli oculari ha certi rischi. Questi
includono l'infezione, sanguinamento, eccessiva cicatrizzazione e altre rare complicanze
che possono compromettere la vista dell'occhio. La chirurgia dello strabismo, però, è
usualmente un trattamento sicuro ed efficace nella cura dello strabismo. Non è, al
contrario, un sostituto di degli occhiali e della terapia per l'ambliopia.