Sarah Colognola
L’omeostasi
Mantenimento di un livello prefissato di alcuni parametri interni anche in caso di …
disturbi esterni o interni.
Fondamentale per la sopravvivenza dell’individuo.
Rete di sistemi di
controllo
Sistema
nervoso
Sistema
endocrino
Disturbi esterni
Sistema
Nervoso:
Raccolta delle
informazioni
Ritorno del
sistema
all’omeostas
Disturbi interni
Attivazione del
Sistema
endocrino
i
Produzione di
modificazioni
metaboliche
Collaborano ma sono anche molto diversi tra loro.
5 differenze fondamentali:
Sistema Nervoso
SPECIFICITA’
NATURA DEL SEGNALE
Sistema Endocrino
Molto specifico:
Generalizzato:
neurone- cellula bersaglio
ghiandola - ormone - qualunque cellula
del corpo dotata del recettore specifico
Elettrico (lungo il neurone) e
chimico (neurone-neurone/cellula
Chimico (ormoni)
bersaglio)
VELOCITA’
DURATA d’AZIONE
CODIFICAZIONE
dell’INTENSITA’
dello STIMOLO
Molto elevata (fino a 120 m/s)
Breve
Attraverso il cambio di frequenza
Molto più lenta (minuti, ore)
Lung
a
Quantità di ormone rilasciato
Il Sistema endocrino
Ghiandole
endocrine
Cellule
endocrine
Ormoni
Non ha continuità anatomica ma continuità funzionale.
A differenza del sistema nervoso, gli organi endocrini
sono localizzati in sedi distanti dal punto in cui agiscono
gli ormoni prodotti.
Le ghiandole
Organi secretori
Sintesi e liberazione di sostanze utili
all’organismo
Struttura generale:
•Parenchima, o unità funzionale, costituito dall’epitelio
ghiandolare.
•Stroma: porzione connettivale di sostegno e trofica.
•Rete sanguigna addetta alla nutrizione
•Terminazioni nervose
In base a dove viene riversato il secreto si dividono
in:
•Esocrine
•Endocrine
Ghiandole esocrine
Ghiandole endocrine
Riversano il proprio secreto
all’esterno o in cavità interne del
corpo ma comunicanti con
l’esterno.
Riversano il secreto nei liquidi interni del
corpo.
Comune origine:
entrambe derivano da un epitelio di
rivestimento che,
invaginatosi, è sprofondato nel connettivo
sottostante.
Ghiandole esocrine:
Da qui si è
specializzato
l’adenomero collegato
all’epitelio dal dotto
escretore.
Ghiandole endocrine:
viene perso il collegamento
con l’epitelio originario e il
parechima si organizza
attorno a una fitta rete
capillare dove verrà
immesso il secreto:
l’ormone.
Ghiandole endocrine
Organi a se stanti
(es. tiroide, ipofisi ecc.)
Gruppi di cellule all’interno di altri
organi (es. cellule interstiziali di
Leydig nei testicoli, Isole di
Langerhans nel pancreas ecc.)
•Riccamente vascolarizzate
•Producono ormoni
•Versano il loro prodotto direttamente nel sangue
•Attraverso il sangue inviano il loro prodotto alle cellule bersaglio il tutto il corpo.
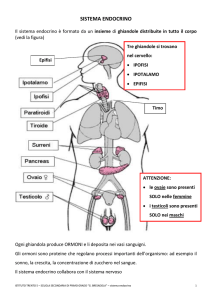
Le ghiandole del sistema endocrino sono suddivise in …
Ghiandole a struttura epiteliale
•Ipofisi
Altri organi con attività endocrina
Adenoipofisi, Neuroipofisi, Pars Intermedia
•Ipotalamo
•Tiroide
•Ghiandola pineale
Ghiandole a struttura epiteliale
•Paratiroidi
•Ghiandole surrenali:
regione corticale e midollare
Altri organi con attività endocrina
•Cute
Altri organi con attività endocrina
•Fegato
•Stomaco
•Duodeno
•Pancreas
•Reni
Altri organi con attività endocrina
•Tessuto adiposo
•Cuore (miocardio)
•Midollo osseo
Altri organi con attività endocrina
•Timo
E’ un organo linfoepiteliale
“transitorio”.
Durante lo sviluppo il timo viene
infiltrato da tessuto adiposo e
pertanto assume un colorito più
giallastro e forma il corpo adiposo
retrosternale, che separa il
pericardio dalla faccia posteriore
dello sterno.
Altri organi con attività endocrina
•Gonadi
• Placenta
•Utero
Ovaie e testicoli
Altri organi con attività endocrina
•Milza
Non è indispensabile per la
vita, perché in sua assenza altri
organi si fanno carico delle sue
mansioni.
Queste consistono nel
filtraggio del sangue (rimozione
globuli rossi senescenti) e il
controllo di infezioni.
Durante la vita fetale partecipa
alla formazione dei globuli
rossi.
Gli ormoni
Proteina, pochi amminoacidi o uno steroide.
Una volta rilasciato nel sangue ha la capacità di agire sulle
cellule bersaglio provocando degli effetti che cambiano da
ormone a ormone.
Possono essere classificati in base alla modalità d’azione o alla
struttura chimica.
Gli ormoni
Classificazione strutturale:
•Ormoni di natura protidica
a. Derivati da aminoacidi: Catecolamine (adrenalina,
noradrenalina), ormoni tiroidei, melatonina.
b. Peptidici e proteici: ipofisari, pancreatici, paratiroidei,
gastrointestinali, calcitonina, fattori di crescita
•Ormoni steroidei (derivati dal colesterolo)
Ormoni sessuali maschili e femminili, ormoni corticosurrenalici
•Ormoni derivati da acidi grassi: prostaglandine
•Ormoni retinoidi: Vitamina A
Gli ormoni
Classificazione funzionale:
•Endocrino: origina in una ghiandola, viene riversato nel circolo
ematico, agisce su una cellula bersaglio distante
(ormoni tiroidei e ipofisari, insulina …)
•Neuroendocrino: viene rilasciato nella giunzione sinaptica ed agisce
attraverso i neuroni (adrenalina, noradrenalina)
•Paracrino: origina in una ghiandola, viene riversato nello spazio
extracellulare ed agisce su una cellula bersaglio vicina
(ormoni del tratto digerente)
•Autocrino: hanno come bersaglio la stessa cellula che li ha prodotti
(prostaglandine).
A volte si può avere un’azione ormonale mista ( es. autocrina +
paracrina ).
Gli ormoni
Operano in concentrazioni molto basse e vengono prodotti
secondo cicli che possono essere diurni, mensili o annuali o in
base a dei cicli di fertilità.
La durata media della loro vita è molto breve; vengono
inattivati dopo aver svolto il loro compito per avere un
controllo migliore sulla loro azione.
Azione
Cellule-bersaglio specifiche
Cioè solo quelle provviste di strutture di
riconoscimento: i recettori.
I recettori
Ci sono due tipi di recettori che interagiscono in modo diverso
con gli ormoni:
•Recettori di membrana: interagiscono con gli ormoni proteici e
peptidici. Sono presenti sulla membrana intercellulare e, una volta legati
all’ormone, attivano un enzima che sintetizza un secondo messaggero
intracellulare che avvia una cascata enzimatica che amplifica il segnale
modificando il metabolismo della cellula.
•Recettori intracellulari: interagiscono con gli ormoni steroidei,
retinoidi e tiroidei.
Questi ormoni entrano nella cellula e si legano ai recettori nucleari. A
questo punto entrano nel nucleo dove avviene la sintesi delle proteine
che rappresentano la risposta cellulare allo stimolo inviato.
Processo gerarchico di segnalazione ormonale
Regolazione della secrezione ormonale
•Retroazione o feedback negativo:
•Controllo nervoso:
•Controllo ormonale:
Acromegalia,
Gigantismo e Nanismo
ipofisario
80
Ormone della crescita o GH (Growth hormone)
Età:
secrezione massima alla nascita, a livelli bassi per
tutta l’infanzia, raggiunge i massimi livelli nella
pubertà, diminuisce progressivamente dopo i 20
anni.
Livelli di GH
Ipoglicemia e esercizio fisico
ne aumentano la produzione.
Secrezione pulsatile:
3-4 cicli di produzione nelle 24 ore con picco
massimo nei primi 90 minuti del sonno notturno.
Controllo della secrezione di GH:
• Ormoni ipotalamici GHRH
(stimolante) e Somatostatina STS
(inibitore).
• Feedback negativo dello stesso GH
su GHRH e STS, e dell’ IGF1 (fattore
della crescita insulino-simile) su
ipofisi e ipotalamo.
Un’alterata secrezione di GH produce
effetti diversi a seconda che essa sia
aumentata o diminuita, e a seconda
che l’alterazione compaia prima o dopo
la pubertà.
Effetti metabolici:
• Effetti diretti: su fegato e muscoli
(diminuzione dell’assorbimento del glucosio,
iperglicemia) e in generale aumentando la
sintesi di acidi nucleici e proteine.
• Effetti mediati attraverso la stimolazione
della produzione di somatomedine a livello di
vari organi (fegato, rene, fibroblasti,
cartilagine) che agiscono come il GH sul
glucosio e sulle proteine.
Effetti sull’organismo:
a.
b.
c.
d.
Aumento della sintesi proteica nelle cellule e della deposizione
delle proteine nei tessuti, aumentando così la massa dei muscoli
scheletrici;
Stimolazione della liberazione di acidi grassi dal tessuto adiposo: questa
azione anabolizzante può contribuire a lungo termine all'aumento della
massa magra;
Riduzione dell'assorbimento del glucosio nei tessuti, in particolare
nel tessuto muscolare e nel tessuto adiposo: questo produce aumento
del glucosio nel sangue e di conseguenza aumento della produzione di
insulina;
Stimolazione della deposizione del calcio nel tessuto osseo e la
proliferazione delle cellule cartilaginee: ne consegue allungamento delle
ossa con aumento della statura e in generale di tutte le dimensioni
dello scheletro.
Sindromi da ECCESSO di GH
Acromegalia e Gigantismo
Una eccessiva produzione di GH è quasi sempre dovuta alla presenza di Adenomi
ipofisari GH-secernenti.
Molto raramente è dovuta a produzione ectopica di GH da tumori (polmone,
pancreas), eccezionalmente da eccessiva produzione di GHRH da parte di tumori
pancreatici.
•Quando ciò si verifica nell’adulto il quadro clinico che ne deriva è l’Acromegalia;
•Nei giovani, invece, il Gigantismo.
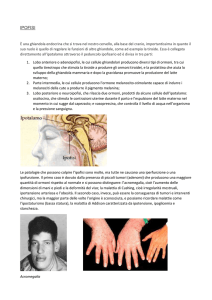
Acromegalia
Eccessiva produzione di GH dopo la scomparsa della cartilagine di accrescimento
delle ossa ovvero a SVILUPPO TERMINATO.
La diagnosi del disturbo è posta sempre dopo
molti anni dall’inizio dell’insorgenza del tumore,
perché questo cresce lentamente (e quindi
produce effetti locali molto tardi) e perché
l’effetto del GH sui tessuti è molto lento.
I sintomi dell’eccesso di GH sono dovuti ad un
eccessivo allargamento osseo e ad una abnorme
ipertrofia dei tessuti molli e dei visceri.
Acromegalia
Effetti:
•
Modificazioni della fisionomia (facies acromegalia): la mandibola si allarga, i denti si
distanziano tra di loro, labbra e lingua si ingrossano; anche il naso, gli zigomi, le sopracciglia e le
bozze frontali si allargano; aumentano di volume mani e piedi.
L’ipertrofia interessa anche i seni paranasali e le corde vocali (con comparsa di voce cavernosa).
•
Modificazioni cutanee: cute spessa, unta e sudata.
•
Visceromegalia: aumentano di volume praticamente
tutti gli organi interni.
•
Alterazioni articolari: cartilagini, ligamenti, capsule e
guaine si ispessiscono, con dolori articolari e
diminuzione della mobilità delle articolazioni.
•
Turbe neuro-muscolari: l’ispessimento del perinervio
provoca compressione e demielinizzazione dei nervi
periferici con disturbi sensitivi e diminuzione della forza.
•
Turbe metaboliche
•
Ipogonadismo (inadeguata secrezione degli ormoni
sessuali). Nella donna ciò provoca galattorrea,
amenorrea, infertilità; nell’uomo infertilità, diminuzione
della libido e impotenza.
Gigantismo
Eccessiva produzione di GH iniziata durante
l’INFANZIA, prima della conclusione dei processi di
accrescimento corporeo e dello sviluppo sessuale.
Sintomi:
• Per eccesso di GH: abnorme aumento della
statura con allargamento delle ossa proporzionale
all’aumento di lunghezza e alterazione del
metabolismo glucidico fino al diabete.
• Per effetto della massa del tumore secernete
sulle strutture contigue:
-sintomi neurologici: più spesso riduzione del
campo visivo per compressione delle fibre
ottiche;
-sindrome da ipopituitarismo: dovuta soprattutto
a deficit di FSH-LH, è rappresentata da
ipogonadismo e aspetto eunucoide (aumento di
volume delle mammelle, scarso sviluppo degli
organi genitali);
Sindromi da DEFICIT di GH
Nanismo ipofisario
Deficit di secrezione del GH in ETÀ
GIOVANILE. È il caso più frequente.
Effetti:
L’accrescimento corporeo è fortemente ridotto ma lo
sviluppo scheletrico avviene mantenendo le normali
proporzioni del corpo (nanismo armonico): pur
raggiungendo un’altezza massima di 120 cm nell’adulto,
le proporzioni relative di arti superiori, arti inferiori e
tronco sono corrette.
Il nanismo ipofisario (da deficit di GH di natura
sconosciuta o da adenoma ipofisario) non è ereditario: i
figli di persone affette da questa malattia presentano in
genere accrescimento e altezza normali.
Sindromi da DEFICIT di GH
Nell’età adulta il deficit isolato di GH è molto raro: più spesso si presenta nell’ambito di
una riduzione della produzione di più ormoni ipofisari e/o diencefalici.
Il deficit di GH nell’adulto può essere del tutto asintomatico oppure produrre alterazioni:
• Funzionali: astenia, adinamia, depressione.
• Lente alterazioni strutturali (aumento della massa grassa, diminuzione della massa
magra e ossea, con facilità alle fratture) e metaboliche (aumento dei lipidi nel sangue).
Y|ÇxA