I RENI
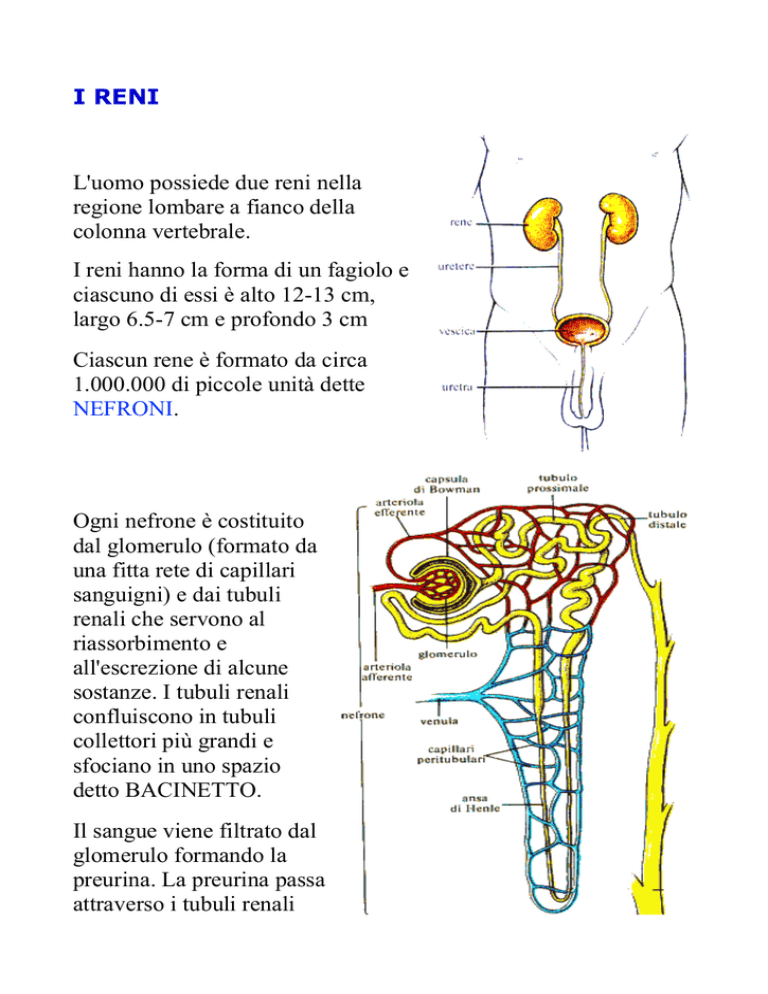
L'uomo possiede due reni nella
regione lombare a fianco della
colonna vertebrale.
I reni hanno la forma di un fagiolo e
ciascuno di essi è alto 12-13 cm,
largo 6.5-7 cm e profondo 3 cm
Ciascun rene è formato da circa
1.000.000 di piccole unità dette
NEFRONI.
Ogni nefrone è costituito
dal glomerulo (formato da
una fitta rete di capillari
sanguigni) e dai tubuli
renali che servono al
riassorbimento e
all'escrezione di alcune
sostanze. I tubuli renali
confluiscono in tubuli
collettori più grandi e
sfociano in uno spazio
detto BACINETTO.
Il sangue viene filtrato dal
glomerulo formando la
preurina. La preurina passa
attraverso i tubuli renali
dove subisce alcune
trasformazioni di volume e
di composizione
divenendo così urina.
Questa, giunta nel
bacinetto, viene
convogliata attraverso un
canale detto uretere alla
vescica dove rimane tra
una minzione e l'altra.
La vescica può contenere
fino a circa 500 ml di urina
LE FUNZIONI DEI RENI
1. ELIMINAZIONE SCORIE
I reni sono importanti per
l'eliminazione di sostanze tossiche
provenienti dal metabolismo dei
nutrienti ingeriti con gli alimenti
tra cui quelle derivate dal
metabolismo delle proteine: urea,
creatinina, acido urico. I reni
depurano quindi il sangue di
queste sostante altrimenti tossiche
per l'organismo.
2. EQUILIBRIO DEGLI
ELETTROLITI
La quantità di sodio, cloro,
potassio, fosforo, calcio e
magnesio presenti nel nostro
organismo deve essere costante.
Questi elementi sono introdotti nel
nostro corpo con gli alimenti ed i
reni ne regolano l'eliminazione in
base alla necessità dell'organismo
in modo da mantenerne costante la
concentrazione.
3. EQUILIBRIO DELL'ACQUA
La quantità di acqua presente
nell'organismo è mantenuta
costante in base ad un equilibrio
tra entrate ed uscite che deve
essere uguale. L'acqua presente
nell'organismo deriva soprattutto
dall'alimentazione (cibi e
bevande). L'eliminazione
dell'acqua avviene attraverso le
feci, la respirazione, la
sudorazione e l'urina.
4. PRODUZIONE DI ORMONI
(RENINA, ERITROPOIETINA,
VITAMINA D)
RENINA = regola la pressione
arteriosa del sangue. Un aumento
della renina determina un aumento
della pressione
ERITROPOIETINA = aumenta
il numero di globuli rossi nel
sangue stimolando il midollo
osseo. Previene quindi l'anemia
VITAMINA D = viene attivata
dal rene e dal fegato; serve per un
corretto metabolismo dell'osso e
del calcio.
Le malattie che colpiscono i reni ( glomerulonefriti, rene
policistico, malattie dei vasi renali ecc.) possono, ciascuna
secondo il proprio ritmo, condurre all'insufficienza renale cronica
cioè ad un peggioramento nel tempo delle funzioni renali.
L’argomento che tratto è la glomerulonefrite.
Con il termine "glomerulopatia" si indica un gruppo di
malattie infiammatorie del rene che colpiscono le strutture
funzionali più importanti del tessuto renale, i glomeruli.
Questi sono strutture microscopiche con funzioni vitali,
quali la filtrazione dei prodotti di scarto e la loro
eliminazione con le urine, ed il trattenimento nel sangue di
molecole utili (per es. le proteine). Nella insorgenza delle
glemerulopatie sono implicati diversi meccanismi
immunologici (mezzi che rappresentano il sistema di difesa
dell'organismo nei confronti di sostanze "estranee"), non
ancora completamente chiariti. I processi patologici a
carico dei glomeruli possono essere innescati o da una
abnorme risposta del sistema immune a molecole estranene
(antigeni) con deposizione nel rene di complessi antigeneanticorpo o da una risposta anticorpale dell'organismo a
certe molecole glomerulari che sono erroneamente
riconosciute come "estranee".
Le glomerulopatie sono una delle cause più importanti di
insufficienza renale terminale, una condizione in cui la
sopravvivenza non è possibile senza la dialisi o il trapianto.
Questo è il motivo per il quale c'è un grande interesse a
sviluppare strategie di terapia per queste malattie al fine di
prevenire la progressione dell'insuflicienza renale cronica.
Le glomerulopatie si distinguono in primarie o idiopatiche,
a causa sconosciuta, nelle quali il processo patologico è
limitato esclusivamente al rene, e secondarie, dovute a
malattie sistemiche che interessano diversi organi, ma
anche ad infezioni, all'uso di farmaci, ad avvelenamenti,
ecc.
Nelle forme secondarie, spesso, il trattamento della malattia
di base, dell'infezione, o la sospensione del farmaco
incriminato può influenzare positivamente il decorso della
glomerulopatia.
Al contrario le glomerulopatie primarie, i cui meccanismi
patogenetici dipendono evidentemente da una errata
risposta di difesa immunologica da parte dell'organismo,
necessitano spesso di un trattamento aggressivo con farmaci
immunosoppressivi che indeboliscono la risposta immune,
(per es. corticosteroidi, azatioprina, ciclosporina A, ecc.).
Questi farmaci, però, a forti dosi o dopo uso prolungato,
aumentano il rischio di infezione e di predisposizione
all'insorgenza di tumori. In conclusione, le glomerulopatie,
devono essere accettate come una sfida sia da parte del
medico che da parte del paziente. I1 medico deve essere
cauto nel valutare vantaggi e svantaggi di questa terapia ed
il paziente, correttamente informato, deve collaborare
perchè la terapia può protrarsi per molti mesi o anni. Meta
comune è, da una parte, impedire la perdita irreversibile del
rene e dall'altra, evitare che sopravvengano complicanze
che possono compromettere la vita del paziente.
Qui di seguito vengono brevemente descritti, in modo
semplice, gli aspetti clinici delle glomerulopatie e le loro
attuali possibilità terapeutiche.
Sul piano clinico possiamo distinguere i quadri patologici
delle glomerulopatie in quattro grandi gruppi.
1. La sidrome nefritica acuta.
É caratterizzata dalla improvvisa insorgenza di ematuria
(presenza anomala di sangue nell'urina), di proteinuria
(perdita di proteine nell'urina), insieme a una riduzione, per
lo più moderata, della funzionalità renale (riconoscibile
attraverso un aumento delle sostanze uremiche nel sangue,
come la creatinina e l'urea, che normalmente vengono
eliminate attraverso le urine). Contemporaneamente vi è
una ritenzione di acqua e sali nei vasi sanguigni e nei tessuti
con conseguente gonfiore delle gambe e del viso (edemi). È
anche possibile un aumento della pressione arteriosa, una
provvisoria diminuzione della quantità di urine (oliguria) ed
occasionalmente anche uno scompenso cardiaco. Questi
aspetti sono caratteristici delle glomerulonefriti
poststreptococciche e di altre glomerulonefriti postinfettive.
2. La glomerulonefrite rapidamente progressiva.
Essa condivide alcuni tratti della sindrome nefritica,
tuttavia, a differenza di questa, porta ad una severa e rapida
perdita delle funzioni renali entro alcune settimane o pochi
mesi. All'esame microscopico del tessuto renale si osserva
la crescita di particolari cellule (cellule epiteliali
extracapillari) che vanno a comprimere le altre cellule del
glomerulo alterandone la struttura e compromettendone la
funzionalità.
L'intervento terapeutico è urgente e necessario per bloccare
la crescita del tessuto patologico al fine di evitare che si
sviluppino danni irreversibili ai glomeruli. La
glomerulonefrite rapidamente progressiva è una variante
rara di tutti i tipi di glomerulopatia.
3. La sindrome nefrosica.
È una forma severa di alcune glomerulopatie ed è
caratterizzata da un aumento della permeabilità dei filtri
glomerulari alle proteine plasmatiche che normalmente non
vengono rilevate nelle urine dai tests di laboratorio. Ne
risulta una massiva perdita di proteine con le urine
(significativa è una perdita di proteine attraverso l'urina
maggiore di 3,5g nelle 24 ore). Ciò porta ad un
abbassamento della concentrazione delle proteine nel
sangue, insieme ad anormalità nel metabolismo dei lipidi.
Si osserva un aumento dei lipidi nel sangue e nell'urina. La
perdita di alcune proteine che hanno un ruolo importante
nella difesa contro le infezioni porta a una maggiore
predisposizione alle infezioni. Con l'urina vengono persi
anche alcuni fattori che impediscono la coagulazione del
sangue (anticoagulanti), per cui sussiste un rischio
maggiore di trombosi (formazione di un coagulo in una
vena con il rischio di migrazione nel polmone). I disturbi
del metabolismo idrosalino conducono ad un aumento di
acqua nei tessuti e allo sviluppo di edemi. La sindrome
nefrosica viene trattata con la terapia della glomerulopatia
di base, ma anche con provvedimenti aspecifici quali la
limitazione del consumo di sale, una dieta povera di
proteine (!) ed eventualmente con la somministrazione di
farmaci che aumentano la secrezione urinaria (diuretici).
4. La glomerulonefrite oligosintomatica.
È definita così per le sue scarse manifestazioni cliniche e si
presenta con moderata proteinuria, una ematuria variabile
ed eventualmente con una riduzione delle funzionalità
renale che progredisce molto lentamente e che interviene
nell'arco di molti anni. Può essere anche persente
ipertensione ed una particolare tendenza alla formazione di
edemi. Questo quadro patologico viene spesso rilevato per
caso nel corso di un controllo medico di routine.
Determinati provvedimenti terapeutici sono spesso
indispensabili in quanto possono arrestare la progressione
della riduzione della fuszionalità renale.
In primo luogo la pressione arteriosa deve essere riportata a
livelli normali poichè e riconosciuto che cio riduce la
perdita di proteine con l'urina e sposta più lontano nel
tempo l'aggravarsi della perdita della funzionalità renale. I
valori finali della pressione arteriosa davrebbero mantenersi
fra 120-130 mmHG sistolico /70-85 mmHg diastolico.
Particolarmente utili a questo proposito sono i farmaci
antiipertensivi ACE-inibitori (Captopril, Enalapril,
Ramipril, Lisinopril, ecc.) che hanno anche un effetto
favorevole sulla proteinuria e quindi sono nefroprotettivi. In
secondo luogo, poichè la funzione renale è già limitata, è
utile seguire una dieta povera di proteine (circa 0.6 - 0,8 gr.
di proteine/Kg di peso corporeo/die). La restrizione
dietetica nell'apporto proteico, unitamente al controllo della
pressione arteriosa, può ritardare di molti anni
l'insufficienza renale terminale ed il ricorso alla dialisi. La
diminuzione di peso è un ulteriore intervento vantaggioso
in modo particolare per i pazienti diabetici.
La diagnostica della glomerulonefrite si basa su dati clinici
e valori chimici di laboratorio, ma soprattutto sulla biopsia
renale. Questa permette, attraverso esami microscopici del
tessuto prelevato, l'esatta classificazione delle
glomerulopatie e fornisce notizie utili che possono
indirizzare la strategia terapeutica ed eventualmente
fornisce anche informazioni sulla evoluzione della malattia.
La biopsia renale è una procedura con la quale, per mezzo
di un ago sottile ed in anestesia locale, viene prelevato un
piccolo frammento di tessuto renale. Oggi viene effettuata
sotto controllo ecografico e, fatta da mani esperte,
raramente dà luogo a complicazioni severe. Solo
eccezionalmente (in uno su 200 casi o meno) possono
sopravvenire emorragie gravi bisognevoli di trasfusione. In
alcuni casi può intervenire una ematuria transitoria.
L'indicazione alla biopsia renale viene riservata al
nefrologo. Le più comuni indicazioni alla biopsia renale,
quando si sospetta una glomerolopatia, sono: la presenza di
proteinuria grave nell'adulto (sindrome nefrosica),
l'insorgenza di una insufficienza renale rapidamente
progressiva, la presenza di una ematuria glomeralare
persistente.
Classificazione delle glomerulopatie
Glomerulonefrite acuta
Nefropatia a lesioni glomerulari minime (minimal
change nephropathy)
Glomerulosclerosi focale-segmentaria (scleroialinosi
focale segmentaria)
Glomerulonefrite membranosa
Glomerulonefrite membrano-proliferativa di tipo I e II
Glomerulonefrite mesangio-proliferativa (NefropatiaIgA, Malattia di Berger)
Glomerulonefrite rapidamente progressiva di tipo I, II,
III (senza malattia sistemica)
Il prototipo della glomerulonefrite acuta è la
glomerulonefrite poststreptococcica, che compare
maggiormente nell'età infantile e segue di una o due
settimane l'infezione al faringe da parte dello streptococco
beta-emolitico. Nei paesi tropicali può seguire anche ad una
infezione della cute. La deposizione nei glomeruli degli
immunocomplessi, costituiti da frammenti del germe
patogeno (antigeni) legati alle proteine specifiche prodotte
dal sistema immune (anticorpi), sembra essere all'origine
della malattia. Clinicamente si manifesta in forma acuta
come una sindrome nefritica. La malattia, di regola, porta a
completa guarigione, però negli adulti può intervenire un
danno renale permanente. Il trattamento comprende
interventi sintomatici e la somministrazione di antibiotici
(penicilline).
Anche altri batteri, virus e funghi possono causare un simile
quadro clinico. Questo è il caso di alcune infezioni delle
valvole cardiache (endocarditi) o di infezioni suppurative di
organi interni (ascessi). Tipico è che all'inizio della malattia
il paziente mostra febbre di origine non chiarita e presenza
di globuli bianchi o rossi nell'urina.
La nefropatia a lesioni glomerulari minime è una malattia
renale più frequente nel bambino ma può presentarsi anche
in età adulta. Il suo nome è dovuto alla modesta comparsa
di modificazioni patologiche al microscopio ottico. Il
quadro clinico è caratteristico di una sindrome nefrosica
con un aumento della permeabilità del filtro glomerulare
alle proteine con conseguente proteinuria. Nei bambini
questa malattia risponde bene alla terapia con
corticosteroidi, mentre negli adulti, per controllare la
malattia, può rendersi necessario l'uso di altri farmaci
immunosoppressivi (Ciclofosfamide, Clorambucile,
Ciclosporina A). Dopo un iniziale successo del trattamento
spesso si verifica il riapparire della malattia. Non è inusuale
la progressione verso l'insufficienza renale.
La glomerulosclerosi focale-segmentaria viene
considerata dalla meggior parte dei nefrologi come una
forma avanzata di nefropatia a lesioni glomerulari minime.
Solo alcuni glomeruli, e non tutti, sono colpiti da processi
di cicatrizzazione completa, mentre altri glomeruli sono
colpiti solo in parte. Per contro la sindrome nefrosica è
predominante. Sfortunatamente la risposta ai farmaci
immunosoppressivi non è così buona come nella nefropatia
a lesioni glomerulari minime e frequentemente si osserva la
progressione verso l'insufficienza renale terminale. La
glomerulosclerosi focale-segmentaria non risponde alla
terapia corticosteroidea, ma alla Ciclosporina A
(Sandimmun). C'è una alta percentuale di recidiva dopo il
trapianto renale (circa il 50%). Linsorgenza di
glomerulosclerosi focale-segmentaria è stata descritta anche
in altre malattie renali quali la nefropatia da reflusso, il rene
unico congenito, dopo asportazione chirurgica di un rene ed
in alcune glomerulopatie durate per anni.
La Glomerulonefrite membranosa è la causa più
frequente di sindrome nefrosica negli adulti. I fattori causali
sono o non conusciuti (glomerulonefrite membranosa
idiopatica, 80%), oppure sono da attribuire a tumori, ad
infezioni da parte di virus epatitici (ad eccezione del virus
dell'epatite A) o a farmaci come la Penicillamina
(glomerulonefrite membranosa secondaria). Al microscopio
si osserva un ingrossamento della mambrana basale dei
glomeruli causata dal deposito di immunocomplessi. Le
cellule fagocitarie (macrofagi) nel cercare di eliminare gli
immunocomplessi causano un aumento della permeabilità
della membrana filtrante alle molecole proteiche. Il decorso
è molto vario: in circa il 25 - 40% dei pazienti interviene
una regressione spontanea della sindrome nefrosica, un
altro 25% presenta una sindrome nefrosica stabile senza
perdita delle funzioni renali e nei restanti pazienti sfocia
lentamente (dopo 10-20 anni) nell'insufficienza renale
terminale. La terapia è contestata: alcuni pazienti traggono
vantaggio dall'uso degli ACE-inibitori, altri possono
rispondere ad un trattamento immunosoppressivo della
durata di almeno sei mesi.
La maggior parte delle glomerulonefriti
membranoploriferative sono dovute a una reazione
glomerulare associata ad infezioni (Epatite B, C, HIV), a
tumori maligni (linfomi, leucemia) o a malattie sistemiche
(lupus eritematosus, criogobulinemia). Nel caso non venga
individuata la causa, la glomerulonefrite
membranoproliferativa viene definita idiopatica o primana.
La metà dei pazienti mostra una sindrome nefrosica, un
altro 20% una sindrome nefritica. I restanti pazienti
presentano una proteinuria ed una ematuria di diverso
grado. Anche il decorso è vario: nel 50% dei pazienti la
funzionalità renale peggiora gradualmente e dopo 10-20
anni essi sono costretti alla dialisi. Gli altri pazienti
presentano una funzionalità renale stabile, mentre permane
una proteinuria di entità variabile.
I1 trattamento classico prevede l'uso dell'aspirina e del
Dipyridamol. In alcuni pazienti potrebbe avere successo
una terapia immunosoppressiva. Le forme secondarie
beneficano della eradicazione della malattia di base. La
recidiva della malattia originaria dopo un trapianto renale
con successo, si verifica in una particolare forma di
glomerulonefrite membranoproliferativa definita di tipo II.
La glomerulonefrite mesangioproliferativa (NefropatiaIgA, Malattia di Berger e la rara Nefropatia-IgM) è la
glomerulopatia più frequente nell'età adulta. Essa è
caratterizzata da depositi di anticorpi di tipo IgA in certe
zone del glomerulo (il Mesangio). Clinicamente questa
malattia è caratterizzata dalla comparsa di ripetuti episodi
di ematuria macroscopica (urina visibilmente rossa), spesso
preceduta da infezioni delle vie respiratorie o intestinali.
L'evoluzione è generalmente benigna, tuttavia nel 20-40%
dei casi può comparire dopo 10-20 anni una insufficienza
renale cronica con l'obbligo del ricorso alla dialisi.
Nelle forme più gravi, con compromissione della
funzionalità renale e/o con una notevole proteinuria, può
essere instaurata una terapia corticosteroidea. Risultati
positivi sono stati descritti dopo somministrazione di ACEinibirori e preparati a base di olio di pesce.
Sotto il nome di sindrome di Goodpasture's
(Glomerulonefrite rapidamente progressiva di tipo I con
interessamento polmonare) si intende una malattia
autoimmunitaria nella quale vengono prodotti anticorpi
contro determinate strutture dei glomeruli (Collagene di
tipo IV della membrana basale glomerulare). Clinicamente
si manifesta con il rapido sopravvenire della perdita delle
funzioni renali associata ad emorragie polmonari, che in
particolari casi possono essere letali. I1 rischio di emorragie
polmonari è maggiore nei pazienti esposti al fumo di
sigaretta, agli idrocarburi volatili oppure ad infezioni delle
vie respiratorie. La diagnosi viene confermata dalla
presenza degli anticorpi patologici nel sangue. L'intervento
terapeutico deve essere veloce e risoluto.
La plasmaferesi (procedimento che separa le cellule del
sangue dagli altri componenti e sostituisce questi ultimi con
una infusione di albumina) viene usata con successo per
eliminare gli anticorpi patologici. Gli anticorpi contro la
membrana basale possono essere eliminati dal sangue in
modo ancora più efficace e con minori effetti collaterali
attraverso la immunoaferesi. In aggiunta devono essere
sommistrate forti dosi di immunosoppressivi. I pazienti che
vengono trattati precocemente hanno una sopravvivenza del
90%. Solo occasionalmente si osservano, recidive della
malattia.
Non tutti i quadri di malattia con emorragie polmonari e
rapida comparsa di disfunzione renale appartengono alla
sindrome di Goodpasture's. Quadri patologici simili si
presentano anche nell'insufficienza cardiaca grave con
conseguente disfunzione renale acuta e nell'insufficienza
renale d'altra origine con edema polmonare acuto o in
diverse altre forme di malattie infiammatorie dei piccoli
vasi.
Purtroppo in alcuni casi la glomerulonefrite ha una
evoluzione "muta", per cui viene diagnosticata tardi,
quando l'insufficienza renale cronica è già presente. La
biopsia renale mostra il quadro tipico della glomerulonefrite
originaria, ma anche lesioni cicatriziali irreversibili nel
tessuto renale. Possono essere presenti diversi gradi di
proteinuria ed ematuria, ma gli aspetti preminenti sono
rappresentati dall'insufficienza renale cronica: ipertensione,
anemia, aumento dei livelli ematici di creatinina e urea,
riduzione della clearence della creatinina. La terapia si basa
sull'abbassamento della pressione arteriosa e sulla riduzione
dell'apporto proteico alimentare di proteine e fosfati, misure
che rallentano, pur sempre di anni, ma non eliminano la
progressione dell'insufficienza renale cronica.
Negli stadi tardivi devono essere corrette diverse anomalie
metaboliche e presto deve essere istituita una terapia renale
sostitutiva (emodialisi, dialisi peritoneale, trapianto).
ALUNNA
Carrafelli Sabrina
2° anno