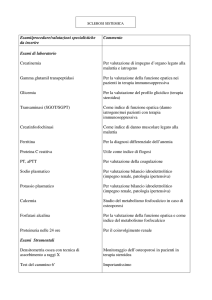
Number 4/10
edicinatalia
La sindrome circolatoria iperdinamica in corso di cirrosi
epatica - Le alterazioni emodinamiche distrettuali
1ROBERTO TARQUINI, 2CHIARA
LAZZERI, 2MARIO ROMANO, 3GIACOMO LAFFI, 2GIAN FRANCO GENSINI
1Dipartimento
Interaziendale per la Continuità dell’Assistenza, Ospedale di Castelfiorentino, Università di Firenze; 2Dipartimento Cuore e
Vasi e 3Dipartimento di Medicina Interna, Azienda Ospedaliero-Universitaria Careggi, Firenze
La cirrosi epatica è caratterizzata da peculiari alterazioni dell’emodinamica sistemica, con un aumento della gittata cardiaca e riduzione delle resistenze periferiche e della pressione arteriosa, alterazioni che nel loro insieme costituiscono la cosiddetta circolazione iperdinamica del cirrotico.
La sindrome iperdinamica del paziente cirrotico dovrebbe essere oggi
meglio chiamata sindrome vasodilatatoria progressiva, in quanto la
vasodilatazione è il fattore primario causa di tutte le modificazioni
vascolari e che alla fine porta a un coinvolgimento multiorgano.
Il sistema vascolare nel paziente cirrotico
Il paziente con cirrosi epatica presenta un aumento della gittata cardiaca che può esser messo in relazione con un incremento del ritorno venoso, della frequenza cardiaca e della contrattilità miocardica, modificazioni sostenute dall’elevato tono simpatico. Nella progressione della
malattia epatica, la vasodilatazione (e quindi la riduzione delle resistenze vascolari sistemiche), la presenza degli shunt, l’espansione della volemia determinano un ulteriore incremento della gittata cardiaca [1–3].
Nelle fasi precoci dei patologia, l’esistenza di una circolazione iperdinamica non è spesso evidente. Comunque, con la progressione della malattia
epatica, vi è un’associazione tra aggravamento della funzionalità epatica e
compromissione cardiocircolatoria. I pazienti con cirrosi epatica presentano
uno stato iperdinamico prevalentemente in posiziona supina. Difatti la
distribuzione della volemia non è omogenea tra il distretto centrale e quel-
lo “non centrale”. Il distretto centrale (cuore, albero polmonare, albero
arterioso) presenta una ridotta volemia, mentre nei distretti “non centrali”
(soprattutto la circolazione splacnica) la volemia è nettamente incrementata (Tabella 1). Ne segue pertanto che il volume effettivo arterioso (cioè la
volemia avvertita dai barocettori) e il tempo di circolazione centrale (cioè la
volemia in rapporto con la gittata cardiaca) sono significativamente ridotti.
La compliance vascolare totale, così come quella arteriosa (cioè un
aumento del volume intravascolare rispetto a un incremento della pressione ematica transmurale) sono aumentati in corso di cirrosi in modo
proporzionale al grado di compenso. L’alterazione delle proprietà statiche e dinamiche delle pareti delle grandi arterie è strettamente associata con le alterazioni circolatorie e omeostatiche. La compliance arteriosa dipende dalle proprietà elastiche e delle cellule muscolari lisce
della parete e rappresenta un elemento di “accoppiamento” tra cuore
e sistema arterioso rispetto alla distribuzione della volemia. Le variazioni nella compliance arteriosa sono in gran parte reversibili. I pazienti con cirrosi epatica in fase avanzata presentano un aumento della
compliance arteriosa che può essere messo in relazione principalmente alla riduzione della volemia e della pressione arteriosa. In particolare, le variazioni del polso di pressione sono direttamente correlate con
la gravità della compromissione epatica. In corso di cirrosi epatica, inoltre, la compliance arteriosa può essere influenzata da fattori vasoattivi
quali il vasodilator calcitonin gene-related peptide ed è correlata in
Tabella 1. Modificazioni circolatorie nei vari distretti in corso di cirrosi epatica
Circolazione sistemica
Circolazione cutanea e muscolare
Circolazione epatica e splacnica
Circolazione renale
Circolazione polmonare
Aumento della volemia, riduzione delle resistenze vascolari sistemiche, riduzione della pressione arteriosa
Il flusso nella muscolatura scheletrica e a livello cutaneo risente in modo dinamico dell’attivazione simpatica
Aumento del gradiente di pressione epatica, aumento della resistenza postsinusoidale
Riduzione del flusso renale
Aumento del flusso polmonare, riduzione del volume polmonare, riduzione del tempo di transito
modo inverso con le concentrazioni sieriche di catecolamine. In presenza di circolazione iperdinamica, la vasodilatazione arteriolare è un evento sostanzialmente localizzato al distretto splacnico, mentre l’aumento
della compliance arteriosa è un fenomeno più sistemico.
Le resistenze vascolari polmonari sono spesso ridotte nei pazienti con cirrosi epatica, fatta eccezione nel 2–4% dei pazienti con ipertensione portopolmonre. La maggior parte di questi pazienti presenta alterazioni
nella funzione ventilatoria polmonare e nella diffusione. In alcuni casi
queste alterazioni determinano un quadro specifico denominato “sindrome epatopolmonare”, una condizione in cui il paziente presenta
dispnea da sforzo con normali volumi polmonari alle prove di funzionalità respiratoria e una marcata alterazione della diffusione. La sindrome
è caratterizzata dalla triade: cirrosi epatica, vasodilatazione polmonare e
ridotta ossigenazione arteriosa. Sembra che nella genesi della sindrome
siano coinvolti microshunt destro-sinistri a livello di fistole arterovenose
del letto polmonare. Caratteristicamente, in questi pazienti l’ipossiemia e
la dispnea peggiorano nella posizione eretta (platipnea) [4–5].
Circolazione renale in corso di cirrosi epatica
Nei pazienti con cirrosi epatica e alterazione della funzione renale sottoposti ad arteriografia renale, gli arteriogrammi renali mettono in evidenza un spiccato beading e tortuosità delle arterie interlobari e prossimali.
Soltanto le arterie di primo e secondo ordine vengono opacizzate dal
mezzo di contrasto, mancano chiari nefrogrammi corticali e anche l’opacamento dei vasi corticali. La corticale renale presenta quindi un’alterazione dell’emodinamica, mentre il flusso ematico nella midollare è ridotto solo in parte. Le angiografie renali postmortem documentano una
completa normalizzazione dell’irrorazione ematica renale.
Una riduzione lieve o moderata della vascolarizzazione renale e una diminuzione del GFR sono state documentate anche in pazienti con cirrosi
epatica con ascite e normali livelli di creatininemia. Questi pazienti presentano inoltre un pattern angiografico simile a quello di pazienti con sindrome epatorenale, per quanto meno grave associato alla presenza di
shunt arterovenosi intrarenali, come documentato dal fatto che microsfere di albumina umana, iniettate nell’arteria renale, sfuggono al letto capillare renale e raggiungono direttamente i polmoni. Questi rilievi, insieme
all’osservazione che i pazienti con ipoperfusione renale di grado moderato presentano un rischio maggiore di sviluppare sindrome epatorenale
rispetto ai pazienti con normale perfusione renale, suggeriscono che nei
soggetti con cirrosi e ascite è presente un continuum di modificazioni
nella perfusione renale di cui la sindrome epatorenale rappresenta il quadro estremo. In quest’ottica, i pazienti con cirrosi epatica e una lieve alterazione della emodinamica e della funzione renale possono essere considerati portatori di una “forma preclinica” della sindrome epatorenale.
Circolazione epatica in corso di cirrosi
Da un punto di vista strettamente emodinamico, le resistenze vascolari epatiche e l’inflow epatico rappresentano i principali determinanti
della pressione portale. Le resistenze vascolari epatiche dipendono da:
• fattori strutturali: sono le alterazioni istologiche caratteristiche
quali la steatosi, la fibrosi e i noduli di rigenerazione;
• fattori dinamici: le cellule stellate, i miofibroblasti e le cellule
muscolari lisce.
L’inflow portale venoso è determinato principalmente dal grado di
vasodilatazione splacnica. Nei soggetti normali il flusso epatico è
uguale al flusso splacnico, ma nei pazienti con ipertensione portale è
presenta un’importante circolazione collaterale portosistemica e un
significativo incremento del flusso mesenterico (fino ad alcuni litri al
minuto). Pertanto, una cospicua quota della gittata cardiaca “ritorna”
attraverso i collaterali portosistemici. Il flusso dalla vena azigos rappresenta una quota non indifferente, in quanto questa vena drena
dalle varici esofagee: un aumento del flusso nella vena azigos infatti si
associa a un aumentato rischio di sanguinamento delle varici. Alcuni
farmaci (quali i beta-bloccanti, i nitrati, l’octreotide e la terlipressina)
possono ridurre il flusso splacnico e quindi la circolazione iperdinamica mesenterica. Anche fattori bioumorali intervengono nella modulazione del circolo in questi distretti; è stata infatti descritta una ridotta
produzione intraepatica di NO a livello sunusoidale e un aumento di
fattori vasocostrittori quali l’ET-1, l’angiotensina II, le catecolamine e i
leucotrieni. Lo squilibro emodinamico caratterizzato da una prevalente
vasocostrizione sinusoidale può contribuire in modo significativo allo
sviluppo dell’ipertensione portale e, al tempo stesso, rappresentare un
target specifico per la terapia [4–6].
Nella Tabella 2 sono riassunti i principali elementi fisiopatologici della
sindrome iperdinamica in corso di cirrosi epatica.
Alterazioni ematologiche che possono contribuire alla circolazione iperdinamica
Anemia in corso di cirrosi epatica
L’anemia è un’alterazione ematologica di frequente riscontro in pazienti con epatopatia cronica: essa è in genere di tipo normocromico normocitico o moderatamente macrocitica.
La genesi di questo disordine è polifattoriale e tra i fattori concausali
ricordiamo:
• espansione del volume plasmatico, che risulta aumentato nella
maggior parte dei soggetti cirrotici con anemia. L’aumento della
volemia è strettamente correlato con la presenza di ipertensione
portale e con il grado di ritenzione idrosalina: ne risulta quindi una
sorta di “anemia da diluizione”;
• riduzione della vita media degli eritrociti. Questa alterazione, più
propria degli stati avanzati di malattia, è verosimilmente da attribuire alla presenza di splenomegalia, al sequestro di eritrociti e
alla loro prematura distruzione all’interno della milza;
• perdita di sangue, a causa non solo di episodi di emorragia digestiva acuta o cronica, ma anche e soprattutto di fenomeni emolitici. In corso di cirrosi epatica, l’emolisi è prevalentemente di tipo
extravascolare: avviene nella milza (tanto che la splenectomia in
Tabella 2. Principali elementi fisiopatologici della sindrome iperdinamica in corso di cirrosi epatica
Vasodilatazione periferica e splacnica
Disfunzione autonoma
Alterazioni del preload
Alterazioni negli scambi dell’ossigeno
Aumento della frequenza cardiaca indotto dai barocettori
Aumento dell’attività simpatica, disfunzione vagale
Aumento dello shunt portosistemico; aumento della volemia, effetto della postura, ridotta viscosità
ematica
Anemia, ipossiemia, sindrome epatopulmonare, ipertensione portopolmonare
alcuni pazienti elimina la quota emolitica) ed è favorita da alterazioni nella composizione del plasmalemma degli eritrociti (vedi
oltre). In alcune forme di cirrosi (quali la cirrosi HCV correlata) sono
di frequenti riscontro autoanticorpi antieritrociti che possono
aggravare l’anemia determinando anche un’emolisi intravascolare.
Inoltre, alla riduzione del numero di eritrociti, si associa una ridotta responsività compensatoria del midollo osseo: quest’alterazione
è stata attribuita alle ridotte concentrazioni sieriche di eritropoietina riscontrabili nel paziente con cirrosi epatica. Anche l’alcool è in
grado, a livello del midollo osseo, di inibire la rigenerazione cellulare, specie eritrocitaria.
• La circolazione emodinamica in corso di cirrosi epatica si configura quindi come un disordine “sistemico” che coinvolte tutti i
distretti e la cui comprensione fisiopatologica si rende necessaria
per un trattamento tempestivo ed efficace delle complicanze che
sono note avere importanti ripercussioni prognostiche nella storia
naturale di questi pazienti [3].
Bibliografia
1. Murray JG, Dawson AM, Sherlock S (1958) Circulatory changes in chronic
liver disease. Am J Med 24:358–367
2. Iwakiri Y, Groszmann RJ (2006) The hyperdynamic circulation of chronic
liver disease: from the patient to the molecule. Hepatology 43:S121–S131
3. La Villa G, Gentilini P (2008) Hemodynamic alterations in liver cirrhosis.
Mol Aspects Med 29:112–118
4. Kontos HA, Shapiro W, Mauk HP, Patterson JL (1964) General and regional circulatory alterations in cirrhosis of the liver. Am J Med 37:526–535
5. Bayley TJ, Segel N, Bishop JM (1994) The circulatory changes in patients
with cirrhosis of the liver at rest and during exercise. Clin Sci 26:227–233
6. Tsai MH (2007) Splanchnic and systemic vasodilatation: the patient. J Clin
Gastroenterol 41:S266–S271
L’outcome research e l’appropriatezza degli interventi
SALVATORE CORRAO
Professore Associato, Dipartimento Biomedico di Medicina Interna e Specialistica, Università degli Studi di Palermo, Palermo
L’outcome research quale opportunità per una ricerca orientata alla pratica assistenziale
Questi sono anni in cui si stanno verificando profondi cambiamenti
demografici, socio-antropologici ed economici che caratterizzano la
società contemporanea. Nei paesi occidentali, è in atto un profondo
ripensamento della ricerca clinica (e della relativa politica di investimenti) [5, 6] alla luce proprio di questi cambiamenti che possono essere riassunti come di seguito:
• progressivo invecchiamento della popolazione, con emergenza di
co-morbilità complesse;
• progressi delle varie forme di terapia che allungano la sopravvivenza a malattie precedentemente di breve durata, con follow-up
lunghi, professionalmente impegnativi e costosi;
• aumento del consumo di farmaci per l’aumentata disponibilità di
cure, ma con aumento della patologia iatrogena e delle conseguenze negative delle interazioni tra farmaci;
• flussi migratori in grado di favorire la costituzione di società multietniche, multi-culturali e biologicamente eterogenee;
• consapevolezza crescente negli operatori sanitari e nella popolazione dei
concetti di rischio di malattia, prevenzione, qualità di vita, riabilitazione;
• sempre maggiore importanza dell’informazione tramite massmedia (compreso internet) e della comunicazione fra operatori all’interno del sistema sanitario, e fra sistema sanitario e utenti;
• necessità di risolvere le compatibilità economiche e gestionali delle
decisioni di politica sanitaria.
Tutti questi aspetti complicano e complicheranno sempre più sia l’azione sul singolo paziente che le decisioni strategiche in termini soprattutto di adeguata allocazione delle risorse economiche [1].
In tale scenario complesso i sistemi sanitari hanno sempre più bisogno
di scelte cliniche e strategiche basate su informazioni relative al mondo
reale. In questo senso vi sarà sempre la crescente necessità di ottenere informazione sui processi e sugli outcome di sistema (in termini sia
di soddisfacimento del bisogno di salute della popolazione che in riferimento agli aspetti organizzativi, gestionali e, in definitiva, economici).
Fondamentalmente, l’interesse è quello di capire come poter migliorare gli outcome e la performance delle organizzazioni sanitarie.
Possiamo individuare 10 step per il miglioramento degli outcome:
1. identificare l’interesse clinico/strategico;
2. documentare la situazione di partenza;
3. costituire i gruppi di lavoro (soprattutto con logica interdipartimentale);
4. rivedere la letteratura scientifica e identificare standard e linee guida;
5. disegnare un intervento evidence-based;
6. introdurre questo intervento nella pratica in modo deciso;
7. educare all’uso di molteplici strategie;
8. rivalutare la situazione;
9. fornire outcome e feedback;
10. continuare a monitorare e rivedere nel tempo.
Tuttavia è bene precisare che questi step sono caratteristici di qualunque processo di miglioramento continuo della qualità dell’assistenza e,
quindi, è necessario precisare che esistono almento tre approcci differenti per la misurazione degli outcome:
1. l’outcome research: valutazione degli outcome attraverso il monitoraggio e/o la misura del grado di aderenza del provider agli obiettivi clinici ed economici relativi ai pazienti e all’intera organizzazione;
2. l’outcome evaluation: monitorare o misurare l’entità dell’aderenza
dei provider agli obiettivi suggeriti (in riferimento ai pazienti e/o
all’istituzione/servizio);
3. l’outcome management: la gestione degli outcome utilizzando per
lo più i classici strumenti di miglioramento continuo della assistenza sanitaria (ad esempio, l’audit clinico).
L’outcome research si occupa dei risultati finali dell’erogazione dell’assistenza ed è quindi qualunque ricerca circa le modalità di miglioramento
dell’assistenza, degli outcome clinici e della performance complessiva
dell’organizzazione. In particolare, l’outcome research ha lo scopo di
descrivere, interpretare e predire endpoint e tutti i fattori associati, inclusi gli interventi. Si occupa prevalentemente di effectiveness e non di efficacy, cioè si occupa dell’efficacia di un intervento implementato nella
pratica clinica di tutti i giorni. Benefici, rischi e risultati degli interventi
sono tutti di interesse per il professionista sanitario perché tale informazione può supportarlo nel decision-making di routine sul singolo paziente. Ma anche le decisioni strategiche gestionali e di politica in senso lato
possono e devono usare tali evidenze per migliorare la qualità dell’assistenza e le modalità con cui questa deve essere erogata [2, 4].
Comunque, se la misurazione degli outcome può essere differenziata
come detto sopra, possiamo anche affermare che qualunque metodo
di misurazione degli outcome stessi, con modalità scientificamente
rigorose, può essere definita outcome research in senso lato.
È necessario precisare quali sono i più comuni esiti misurabili relativi
all’assistenza sanitaria. Questi includono tradizionalmente più misurazioni oggettive che riguardano la sopravvivenza, il tempo libero da eventi e/o condizioni patologiche, le misurazioni della qualità della vita, della
soddisfazione del paziente, degli impatti organizzativo ed economico.
Alcuni comuni outcome sono la sopravvivenza da eventi o morte, la
qualità della vita, la soddisfazione dell’utente e il carico economico.
I disegni di studio possono essere vari, da semplici a più complessi, ma
certamente l’ospedale è il luogo privilegiato per condurre tale tipo di
ricerca, visto che rappresenta il principale punto di passaggio di un
sistema sanitario dei pazienti con patologie croniche a maggior carico
economico. Sembra quasi superfluo ribadire che per il paziente chirurgico la sala operatoria e il periodo perioperatorio sono punti di osservazione cruciali per gli outcome finali.
Infine, a scopo esemplificativo, per la redazione di un protocollo di miglioramento continuo dell’assistenza bisognerà considerare tre fattori fondamentali:
1. fattori legati ai pazienti (caratteristiche cliniche, servizio erogatore ecc.);
2. fattori legati al processo assistenziale (necessità di indicatori di
processo);
3. fattori legati agli esiti (outcome).
Un buon protocollo dovrebbe prevedere sempre una corretta valutazione dei costi, al fine di supportare i decisori e quindi le decisioni strategiche di tipo gestionale e di politiche sanitarie in senso lato.
Questo tipo di ricerca solleva anche problematiche etiche rilevanti e sempre più pressanti che richiedono la possibilità di promuovere attività di
ricerca che possa essere indipendente nella sua progettualità dalla classica ricerca farmacologica sponsorizzata dalle industrie farmaceutiche,
anche se appare non solo possibile ma anche auspicabile un rapporto di
collaborazione e di promozione da parte dell’industria di questo tipo di
attività di ricerca pragmatica. Gli obiettivi possono essere sicuramente
convergenti: lo studio del mondo reale ha risvolti coerenti sia con la speculazione scientifica che con analisi utili all’implementazione di cure e
assistenza sanitaria sempre più appropriata. Ciò nell’interesse etico del
clinico, del sistema sanitario e del profitto lecito di un industria. L’etica
economica infatti mette in atto tutti i sistemi per ottimizzare l’uso delle
risorse, fatto questo che rende etico anche un profitto scientificamente e
pragmaticamente coerente con gli obiettivi di sistema.
Il problema dell’appropriatezza
Il processo produttivo in sanità utilizza varie tecnologie che vengono
erogate nel flusso di assistenza sanitaria. Per questo motivo è necessario capire fino in fondo il termine tecnologia e, in particolare, di tecnologia sanitaria. L’etimologia del termine tecnologia è greca (τεχνο−
λογια) e nella sua accezione di origine significa trattato sistematico di
grammatica. Ciò non stupisce se pensiamo che il significato di tecnologia nel mondo moderno riguarda la metodologia per produrre sia
nell’arte che nell’industria. Quindi ben si adatta al concetto di processo produttivo che anche in sanità vede nel termine tecnologia qualunque intervento sia di tipo diagnostico, terapeutico, organizzativo e/o di
supporto che serve a produrre assistenza sanitaria. Chiarito il concetto
di tecnologia possiamo definire l’appropriatezza come l’applicazione
corretta degli aspetti professionali (aspetti tecno- scientifici) e di sistema (aspetti gestionali-organizzativi) al processo di erogazione dell’assistenza sanitaria. Quattro sono le dimensioni dell’appropriatezza:
1. disponibilità (cioè quantità sufficienti: personale, materiale di consumo ecc.);
2. accessibilità (accessibilità fisica, nessuna discriminazione, accessibilità alle informazioni, accessibilità economica);
3. accettabilità (rispetto dell’etica e delle risorse economiche disponibili);
4. qualità (congruità scientifica) [3].
Queste dimensioni possono essere sintetizzate dalla frase “fare le cose
al momento giusto e nel posto giusto” nel rispetto comunque delle
risorse disponibili e del livello essenziale di assistenza stabilito normativamente (Fig. 1).
Ovviamente il setting e il confronto coi costi o meglio con le risorse
disponibili sono altri elementi che incidono sulla valutazione dell’appropriatezza che può essere suddivisa in:
• appropriatezza dei livelli e dei tempi di erogazione dell’assistenza
(liste di attesa ecc.);
• appropriatezza della domanda e programmazione dell’offerta;
• appropriatezza nei servizi territoriali;
• appropriatezza nella specialistica ambulatoriale;
• appropriatezza nelle cure.
Le varie dimensioni dell’appropriatezza incidono sulla qualità dell’assistenza e, in particolare, sulle modalità di erogazione. Tuttavia, l’appropriatezza viene vissuta come un’imposizione da parte del sistema che
sembra disconoscere o non volere deliberatamente applicare i metodi
di miglioramento continuo della qualità finalizzati a uno sviluppo professionale continuo. A volte il sistema impone indicatori e misure spesso non basate sulle evidenze e senza la corretta metodologia, complici l’inedia (nella migliore delle ipotesi) del professionista e dei responsabili gestionali. Al contrario, l’appropriatezza investe gli ambiti clinico
ed etico. Dovrebbe essere uno stimolo allo sviluppo professionale e
dell’intero sistema sanitario che per troppo tempo ha trascurato di
Ma, prima di tutto, bisogna diffondere e condividere un linguaggio
adeguato e la consapevolezza di una dignità professionale che troppo
spesso viene calpestata da insane logiche economicistiche. Non è dell’appropriatezza che bisogna avere paura, ma di coloro che in nome
dell’appropriatezza vogliono solo realizzare economie in ottica meramente contabile, cioè che non tengono conto in alcun modo della qualità dell’assistenza.
Letture consigliate
Fig. 1 Le dimensioni dell’appropriatezza
analizzare a fondo il significato, gli obiettivi e i mezzi del proprio operare e adesso vuole imporre profondi e rapidi cambiamenti senza
preoccuparsi di chi è il gestore vero del processo assistenziale.
1. Corrao S (2008) La Evidence based medicine: aspetti implementativi, tra
problemi etici e metodologici. Decidere in Medicina 6:2–4
2. Corrao S (2007) Riflessioni etiche sulla medicina basata sull’evidenze. Ital
J Med 1:67–69
3. Corrao S, Arcoraci V, Arnone S et al (2009) Evidence-based knowledge
management: an approach to effectively promote good health-care decision-making in the information era. Intern Emerg Med 4:99–106
4. Corrao S, Fontana S (2003) Governo clinico, miglioramento della perfomance sanitaria e ruolo dell’Internista. GIMI 2:4–8
5. Corrao S (ed) (2007) Conoscere ed usare PubMed. Guida al più noto sistema di ricerca bibliografica in campo biomedico. Il Pensiero Scientifico
Editore, Roma
6. Corrao S, Puleo A, Pistone G et al (2008) No evidence-based practice by
biased information from systematic reviews: the case of etanercept and
infliximab for the treatment of psoriatic arthritis. Clin Exp Rheumatol 26:164
La produzione ospedaliera per la valutazione dei bisogni
di salute
SALVATORE CORRAO
Professore Associato, Dipartimento Biomedico di Medicina Interna e Specialistica, Università degli Studi di Palermo, Palermo
Introduzione
Cos’è il bisogno? Sottende una mancanza, una necessità reale o percepita
rispetto a ciò che è desiderabile in termini assoluti (oggettivi) o relativi (soggettivi). Il bisogno di salute è lo scarto virtualmente colmabile tra ciò che esiste e ciò che è desiderabile in termini di stato di salute della popolazione,
dell’offerta espressa dai servizi sanitari e delle risorse messe a disposizione.
Certamente gli elementi oggettivi del bisogno sono quelli che rappresentano l’interesse prioritario di un sistema sanitario che deve garantire prima di tutto l’equità di fruizione dell’assistenza sanitaria che nei
fatti non può esprimersi in termini meramente quantitativi e quindi guidati dalla soggettività percettiva o da un semplicistico razionamento
dei servizi, ma deve essere adeguatamente proporzionato al grado di
bisogno assoluto presente in una data popolazione [1, 5].
È doveroso sottolineare il ruolo che il bisogno percepito (valutazione
soggettiva di esistenza di un problema di salute) può rivestire nella
generazione della domanda di servizio. Un ruolo perverso se si considera l’enorme divergenza tra quantità di domanda/offerta espressa dal
mercato e i reali bisogni (oggettivi) della popolazione.
Possono essere considerati tre ordini di bisogni assistenziali: sociali
(domanda di aiuto e collaborazione domestica, esigenza di strutture
aggreganti e di socializzazione), sanitari (di prevenzione primaria, di
assistenza infermieristica, medico-generica e specialistica) e psicologici.
La “valutazione dei bisogni sanitari” rappresenta un metodo razionale
e scientifico che parte dal bisogno di salute per compiere un’adeguata
programmazione capace di equilibrare domanda e offerta dei servizi e
permettere una migliore allocazione delle risorse sanitarie disponibili.
Il metodo parte dall’analisi delle necessità assistenziali della popolazione, selezionando dagli innumerevoli bisogni (ad esempio, la
povertà) quelli sanitari (in termini di assistenza sanitaria). L’output
intermedio di un’analisi ben condotta è l’individuazione delle necessità
assistenziali (solo i bisogni che possono e devono essere soddisfatti) in
un contesto dinamico, ma non troppo, come quello epidemiologico.
Questo output diventa il razionale per poter individuare le modalità per
il soddisfacimento delle necessità assistenziali (con l’attenzione dovuta al soddisfacimento degli utenti) e, in definitiva, per operare delle
scelte economiche e organizzative [4].
La valutazione dei bisogni sanitari nasce come metodo strutturato nel
mondo anglosassone e in realtà utilizza differenti metodologie per produrre vari tipi di risultati.
Questi risultati possono fornire elementi utili per le scelte di politica
sanitaria e l’individuazione delle priorità ed è applicabile in vari contesti quali la qualità dell’assistenza e la qualità di vita.
Schematicamente, le tecniche che è possibile utilizzare sono specificate di seguito.
• Stato di salute: di pazienti, gruppi di pazienti, comunità e popolazioni
rappresenta un elemento chiave per l’implementazione in vari campi:
clinico, di ricerca e di politica sanitaria. La valutazione dello stato di
salute può essere effettuata anche con l’utilizzo di questionari auto-
somministrati. Ovviamente si utilizzano adeguate tecniche di campionamento, questionari di valutazione dello stato di salute opportunamente validati e misure adeguate che possono riguardare anche la
qualità di vita. La valutazione dello stato di salute in gruppi di individui permette di analizzare la presenza e l’assenza di malattia, l’eventuale legame con il genere e con i gruppi etnici e con tutte quelle variabili che rappresentano una caratteristica della popolazione obiettivo.
• Valutazione dei bisogni di popolazione: rappresenta lo standard
metodologico, per la raccolta e l’analisi dei dati, utilizzata per valutare i bisogni di intere popolazioni o specifiche sottopopolazioni. I
metodi sono diversi: quelli basati sull’epidemiologia di grandi
gruppi di popolazione, l’analisi di contesto (che usa tecniche di
indagine sul campo), le indagini per cluster di indicatori multipli.
• Valutazione di specifici bisogni: rappresenta un particolare tipo di
sforzo valutativo che utilizza normalmente tecniche convenzionali.
Tutto viene adattato a uno specifico problema o a un gruppo target e le tecniche utilizzate possono essere singole o utilizzate in
combinazione: tecniche di gruppo (focus group, eventi pubblici),
indagini epidemiologiche, interviste, analisi di dati esistenti.
• Valutazione dell’impatto di salute: si tratta di una combinazione di
procedure e metodi tramite cui una politica, un programma o un progetto viene sottoposto a verifica per gli effetti possibilmente prodotti
sulla salute di una popolazione. Questa definizione compare per la
prima volta nel documento di consenso di Gothenburg (WHO Europe
1999). Può essere utilizzato a livello nazionale, sottonazionale o locale e si indirizza sui determinanti di salute più importanti. È una metodologia in corso di sviluppo nel Regno Unito che consiste in un approccio multidisciplinare che comprende sia le scienze naturali che sociali
(include una tecnica il cui nome anglosassone è Rapid Appraisal).
Quindi, la valutazione dei bisogni di salute ha e deve avere un approccio scientifico e integrato che vede il suo campo applicativo nel territorio. Nel contempo devono essere implementati protocolli sistematici
di verifica a livello locale e regionale (non sulla carta) in un’ottica di
miglioramento continuo della qualità [3].
Ovviamente, per potere effettuare una giusta valutazione e analisi dei
bisogni, è necessario sapere quali sono i bisogni realmente percepiti,
quali quelli non percepiti, il grado di conoscenza dell’offerta e se tale
offerta è già presente nel mercato, ovvero se è soddisfatta.
La produzione ospedaliera e i dati del sistema informativo
sanitario nazionale
Il sistema informativo sanitario nazionale dal 1999 ha creato sul territorio italiano una rete intranet su base geografica in grado di registrare i dati di struttura, economici e di produzione direttamente da ciascuna azienda sanitaria. Inoltre, ha iniziato ad analizzare i dati provenienti dalle schede di dimissione ospedaliera, elaborate da ogni azienda sanitaria e trasformate in prodotto DRG (Diagnosis Related Group).
Questi dati vengono periodicamente validati e trasmessi direttamente
a livello regionale che provvede quindi a inviarli a livello centrale.
L’intera produzione ospedaliera nazionale è disponibile, a partire dal
1999, sul sito del Ministero della Salute ed è consultabile sia sottoforma di report sintetici (che utilizzano vari tipi di indicatori) che come
intero database, interrogabile per MDC (Major Diagnostic Category),
DRG ecc. e con dati complessivi e/o aggregati su base regionale, per
tipo di struttura erogatrice, per sesso ed età. Abbiamo quindi una base
informativa notevole che, inoltre, vedrà a breve l’introduzione di altre
variabili come il tempo di attesa prima di un ricovero programmato.
Tale dato permetterà di monitorare le liste d’attesa DRG-specifiche.
Sappiamo che la lista d’attesa è un indicatore del rapporto tra domanda e offerta, rappresentando un’informazione utile per modulare le
potenzialità dei servizi erogatori, ma con la convinzione profonda che
scelte basate solo sull’esclusiva attenzione alle liste d’attesa sono in
grado di produrre un incremento perverso dell’offerta (circolo vizioso
tra domanda e offerta), con tutto ciò che comporta sul piano dei rischi
sanitari e della qualità complessiva delle prestazioni. Quindi, anche in
questo caso, l’analisi dei bisogni di salute è indispensabile per una corretta programmazione e la migliore allocazione delle risorse.
La semplicistica attenzione alla mera soddisfazione dell’utente/paziente non può essere il vero obiettivo di un servizio sanitario
pubblico equo, efficace ed efficiente.
Descrizione dei siti dell’ISTAT e del Ministero della Salute
Dal sito dell’Istat è possibile ottenere la popolazione residente nei vari
anni, suddivisi per fasce d’età e sesso.
Dalla home page dell’Istat (www.istat.it), basta cliccare su struttura
demografica, che si trova sotto Statistiche per argomento (Fig. 1).
Nella pagina relativa alla struttura demografica, compaiono vari link che
si riferiscono alla struttura della popolazione e, tra questi, c’è quello sulla
popolazione residente nei vari comuni italiani. Cliccando su questo link ci
ritroviamo nella pagina della popolazione residente, ma per avere la distribuzione della popolazione dobbiamo cliccare su “demo.istat.it” (Fig. 2).
In realtà, invece, di fare il percorso fatto fin qui descritto, basterebbe
digitare sulla barra degli indirizzi “www.demo.istat.it” e ci ritroveremmo direttamente su questa pagina. Una volta aperta la pagina relativa
a tale indirizzo, ritroviamo in alto a sinistra i vari link sulla popolazione
degli ultimi anni (Fig. 3). Cliccando sull’anno che ci interessa si aprirà
una finestra in cui è possibile scegliere una ripartizione geografica
(nord, centro e sud), una regione della ripartizione scelta precedentemente, una provincia a essa relativa e un comune. Il tutto, poi, può
essere suddiviso per sesso, stato civile ed età. Ad esempio, se volessimo vedere qual è la popolazione residente al 2005 a Bagheria, considerando sia i maschi che le femmine da zero a 100 anni, dobbiamo
scegliere come ripartizione l’Italia insulare, come regione la Sicilia,
come provincia Palermo, tra i comuni cliccare Bagheria, selezionare il
totale dei maschi e delle femmine, selezionare l’età desiderata e cliccare su tavola se si vuole visualizzare la tabella o su salva se si vuole
salvarla direttamente (Fig. 4).
Fig. 1 Dalla home page dell’Istat basta cliccare su Struttura demografica, che
si trova sotto Statistiche per argomento. www.istat.it, ultimo accesso in data 5
novembre 2010
le” e scegliere una particolare regione, tutte le province, tutte le regioni o tutte le ripartizioni e cliccare su tavola o salva (Fig. 5).
Fig. 2 Popolazione residente nei vari comuni italiani. www.istat.it, ultimo
accesso in data 5 novembre 2010
Fig. 3 Popolazione degli ultimi anni. www.demo.istat.it, ultimo accesso in data
5 novembre 2010
Ministero della Salute
Dal sito del ministero (www.ministerosalute.it), possiamo scaricare i dati
relativi ai ricoveri ospedalieri. Le banche dati disponibili permettono di
interrogare il sistema per DRG, per MDC, per diagnosi principale, per diagnosi principale, per ACC (Aggregati Clinici di Codici) di diagnosi principale, per intervento principale e per ACC di intervento principale.
Se, ad esempio, vogliamo avere la classificazione dei ricoveri ospedalieri in base a un determinato DRG basta cliccare nella sezione Ricoveri
Ospedalieri (SDO)/Banche Dati; è quindi possibile interrogare per DRG
al seguente indirizzo:
http://www.salute.gov.it/ricoveriOspedalieri/ric_informazioni/sceltadrg.js
p. La Figura 6 mostra la videata relativa alla selezione di uno specifico
DRG. Sarà possibile scegliere un DRG, l’anno a cui vogliamo riferirci, il
tipo di ricovero (ordinario o day hospital), se vogliamo il numero dei ricoveri di tutta l’Italia, di una Regione o di tutte le Regioni e come sono
distribuiti i ricoveri in base al sesso, all’età e al tipo di istituto.
Scegliendo il 2003, i ricoveri ordinari a livello nazionale distribuiti per
sesso ed età e indipendentemente dal tipo di istituto otteniamo in
totale 132 696 pazienti dimessi con ictus (Fig. 7).
Differenza assoluta tra casi attesi e osservati
Dopo aver spiegato come ottenere i dati dall’Istat e dal Ministero di
Salute, siamo in grado di calcolare un indicatore che ci permette di
confrontare i tassi di ospedalizzazione del nostro territorio (casi osservati) rispetto a quelli nazionali.
Per potere operare in tal senso dobbiamo confrontare i casi osservati
con quelli attesi, per il DRG scelto (pazienti dimessi con malattie cerebrovascolari specifiche eccetto attacco ischemico transitorio).
Fig. 4 Visualizzazione della popolazione per ripartizione geografica.
www.demo.istat.it, ultimo accesso in data 5 novembre 2010
Fig. 5 Vista territoriale della popolazione. www.demo.istat.it, ultimo accesso
in data 5 novembre 2010
Come si evince sopra, cliccando su tavola, viene visualizzata una tabella
in cui compare nella prima colonna l’età, nella seconda/terza colonna il
numero totale dei maschi/femmine relativi alla rispettiva età e nella quarta colonna il numero totale di maschi e femmine della stessa età.
Tale tabella può essere salvata in formato “.csv” oppure cliccando con
il tasto destro su di essa è possibile selezionarla, copiarla e incollarla
su un qualsiasi foglio elettronico (sia in word che in excel).
Bisogna tenere presente che la stessa analisi può essere effettuata su
tutti i comuni separatamente, oppure si può considerare la popolazione residente totale dei maschi, delle femmine su tutti i comuni considerati insieme. Per fare ciò basta andare sulla finestra “vista territoria-
Fig. 6 Selezione di uno specifico DRG. http://www.salute.gov.it/ricoveri
Ospedalieri/ric_informazioni/sceltadrg.jsp, ultimo accesso in data 5 novembre 2010
un tale dato le provincie a maggior tasso di ospedalizzazione per ictus
cerebri (come Caltanissetta per esempio) siano totalmente sfornite di
servizi di riabilitazione territoriale ad hoc post-ospedalizzazione.
Questo tipo di analisi pertanto può essere utile per analizzare specifici
bisogni di ospedalizzazione che hanno come base vere differenze epidemiologiche sia per evidenziare criticità ovvero diversità senza alcuna
base epidemiologica che necessitano di interventi specifici o sul territorio (potenziamento dei servizi territoriali per ridurre la domanda di
ospedalizzazione) o sulla corretta codifica delle SDO (Scheda di
Dimissione Ospedaliera), che può riportare alla norma un dato inflazionato in modo scorretto [2].
Fig. 7 Ricoveri ordinari relativi all’anno 2003 a livello nazionale distribuiti per
sesso ed età e indipendentemente dal tipo di istituto. http://www.salute.gov.it/
ricoveriOspedalieri/ric_informazioni/sceltadrg.jsp, ultimo accesso in data 5
novembre 2010
Cominciamo a stimare il numero di DRG di “pazienti dimessi con
malattie cerebrovascolari specifiche eccetto attacco ischemico transitorio” in Sicilia, per il 2003. Innanzitutto, bisogna ricavare i tassi di ospedalizzazione occorsi in Italia, considerando i casi avuti in Italia per lo
stesso DRG e la popolazione residente in Italia nel 2003 nelle tre fasce
d’età considerate sopra e fare il rapporto tra i casi osservati e la popolazione residente in Italia (Tabella 1).
A questo punto siamo in grado di calcolare il numero di casi attesi in
Sicilia, moltiplicando il tasso, precedentemente ottenuto, per la popolazione dello stesso anno e per le medesime fasce età in Sicilia.
In Tabella 2 vengono rappresentati i casi osservati in Sicilia, che sono
5971 per i maschi e 5859 per le femmine suddivisi nelle tre fasce d’età.
Come si evince dalla Tabella 2, in Sicilia esistono delle discrepanze tra
il numero dei casi attesi e osservati. Nel complesso si sono osservati più
casi di quelli che ci si sarebbe attesi se la Sicilia avesse la medesima
struttura della popolazione italiana; in particolare, abbiamo una differenza di 283 pazienti maschi e di ben 615 femmine tra i due dati. Tale
indicatore ci dice che in Sicilia viene ospedalizzato un numero maggiore di persone per ictus di quanto non avvenga in Italia.
Il problema è capire se tale situazione sia dovuta a differenze epidemiologiche su base geografica per un’opportuna programmazione dei
servizi ospedalieri e territoriali. Non si comprende come in presenza di
Conclusioni
Il sistema informativo sanitario nazionale con la rete dei vari sistemi
regionali rappresenta una risorsa indispensabile per una corretta programmazione sanitaria. Alle classiche modalità di analisi del bisogno di
salute della popolazione, che affondano le radici in ben strutturati metodi epidemiologici, bisogna aggiungere nuovi metodi di analisi per la valutazione del bisogno di salute in termini di ospedalizzazione. Tuttavia l’impressione è che, nonostante le possibilità di analisi, raramente si analizzi il reale bisogno di salute della popolazione con metodologia epidemiologica tarando conseguentemente i servizi in cui si eroga l’assistenza sanitaria. Al contrario si ha l’impressione che in alcune realtà regionali, anche quelle definibili virtuose, le insane logiche economicistiche
prendano il sopravvento sulle logiche epidemiologiche che necessitano
di staff a elevata tecnologia di pensiero e azione e di tempi di realizzazione efficace che travalicano purtroppo i consueti tempi della politica.
Bibliografia
1. Taroni F (1996) DRG/ROD e nuovo sistema di finanziamento degli
ospedali. Il Pensiero Scientifico Editore,Roma, pp 1–332
2. Corrao S (2004) Il Sistema DRG: le peculiarità della Medicina Interna. Da
Progetto Minerva: origini, metodologie, obiettivi. Centro Scientifico
Editore, Torino, pp 57–67
3. Corrao S, Fontana S (2003) Governo Clinico, miglioramento della performance e ruolo dell’internista. GIMI 2:4–8
4. Corrao S, Di Rosa S (2002) I livelli essenziali di assistenza e il nuovo ruolo
dell’ospedale nella produzione di salute. GIMI 1:3–11
5. Baglio G, Materia E, Vantaggiato G, Perucci CA (2001) Valutare l’appropriatezza dei
ricoveri con dati amministrativi: ruolo degli APR-DRG. Tendenze Nuove 3:51–69
Tabella 1. Calcolo del tasso di ospedalizzazione di “pazienti dimessi con malattie cerebrovascolari specifiche eccetto attacco ischemico transitorio” in Italia
Classi d’età
0-14
15-64
≥65
Totale
Casi osservati in Italia
Popolazione residente in Italia
Tasso in Italia
Maschi
Femmine
Maschi
Femmine
Maschi
Femmine
133
14 570
49 563
64 266
114
8446
59 870
68 430
4 184 928
19 094 708
4 486 587
27 766 223
3 963 210
19 176 895
6 414 742
29 554 847
0,0000318
0,0007630
0,0110469
0,0023145
0,0000288
0,0004404
0,0093332
0,0023153
Tabella 2. Calcolo del tasso di ospedalizzazione di “pazienti dimessi con malattie cerebrovascolari specifiche eccetto attacco ischemico transitorio” in Sicilia
Classi d’età
0-14
15-64
≥65
Totale
Casi osservati in Sicilia
Popolazione residente in Sicilia
Casi attesi in Sicilia
Maschi
Femmine
Maschi
Femmine
Maschi
Femmine
21
1318
4632
5971
13
850
4996
5859
430 186
1 606 542
365 446
2 402 174
409 726
1 668 545
491 679
2 569 950
14
1226
4037
5560
12
735
4589
5950
IMPRESSUM
Inserto alla rivista "Internal and Emergency Medicine" Vol. 5 Num. 4
Editore: Springer-Verlag Italia Srl, Via Decembrio 28, 20137 Milano
Copyright © SIMI, Società Italiana di Medicina Interna