LEBBRA (Morbo di Hansen)
Malattia infettiva cronica causata dal bacillo acido-resistente Mycobacterium leprae
o bacillo di Hansen, che ha tropismo esclusivamente per i nervi periferici, la cute e le
membrane mucose.
Eziologia, epidemiologia e patogenesi
Il M. leprae è un parassita intracellulare obbligato responsabile nel mondo della
lebbra; La forma lepromatosa grave è più comune negli uomini che nelle donne. La
lebbra può presentarsi ad ogni età, anche se la maggior parte degli esordi si verifica
nel secondo e terzo decennio di vita.
Fino a poco tempo fa l'uomo era considerato l'unico serbatoio naturale del M. leprae,
in realtà la malattia è stata rinvenuta nel 15% degli armadilli selvatici in Lousiana e
in Texas e anche i primati sub-umani possono occasionalmente ospitare il
microrganismo. Il M. leprae può anche essere presente nel suolo. Non cresce su
terreni artificiali ma si moltiplica se viene iniettato nelle zampe dei topi.
La trasmissione del M. leprae non è del tutto nota. Tuttavia circa il 50% dei pazienti
ha un'anamnesi di contatti stretti con persone infette, di solito conviventi.
I pazienti lepromatosi non trattati ospitano numerosi bacilli di M. leprae nella
mucosa nasale e nelle secrezioni e si ritiene che il microrganismo venga trasmesso
dalle goccioline emesse dal naso.
La forma più lieve, la lebbra tubercoloide, viene generalmente considerata non
contagiosa. Tuttavia il suolo infetto e gli insetti vettori (per esempio cimici e
zanzare) possono avere un ruolo nella trasmissione.
Il M. leprae cresce lentamente (tempo di raddoppio 2 settimane), ed il periodo di
incubazione va da 1 a 2 anni, in media 5-7 anni e può essere 40 anni.
Prima che compaiano i sintomi e segni clinici, un paziente lepromatoso porta con sé
un enorme numero di microrganismi, superiore di molti ordini di grandezza rispetto a
qualunque altra malattia batterica.
Forme cliniche
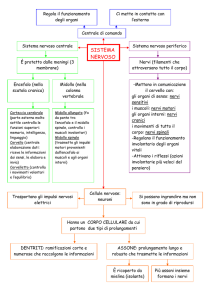
Dopo essere penetrati nel derma, i bacilli di Hansen (BH) si moltiplicano all'interno
delle cellule del sistema monocito-macrofagico: se i macrofagi riescono a distruggere
i BH, l'infezione abortisce; se non riescono a contenere l'infezione, la malattia
evolve. I BH attaccano gli istiociti del derma e le cellule di Schwann dei nervi
periferici. L'intensità della reazione cellulo-mediata dell'organismo determina la
forma in cui la malattia si manifesta. Se essa è sufficiente ad arginare l'infezione, la
malattia viene delimitata in una o poche lesioni nelle quali i BH sono rarissimi
(forma tubercoloide); all'estremo opposto, se non c'è nessuna risposta immunitaria
cellulo-mediata, i BH si disseminano a tutto l'organismo (forma lepromatosa).
La maggior parte delle persone che sono state esposte al M. leprae non si ammalano.
Tuttavia spesso sviluppano anticorpi sierici e risposte di immunità cellulare nei
confronti del M. leprae. In coloro che sviluppano la malattia, le manifestazioni
cliniche e la gravità, quindi, variano ampiamente.
La lebbra tubercoloide (LT) è un polo dello spettro evolutivo. I pazienti
presentano una o più macchie ipopigmentate e di iposensibilità, a contorni ben
definiti, pochi o nessun M. leprae e linfociti in circolo che riconoscono il M.
leprae. Il rash, come in tutte le forme di lebbra, non dà prurito. I nervi periferici
possono venire danneggiati o ipertrofizzati, sono generalmente asimmetrici e il
più delle volte sono contigui alle lesioni cutanee.
La lebbra lepromatosa (LL) è l'altro polo dello spettro. Questi pazienti
presentano noduli cutanei simmetrici o placche ripiene di M. leprae e spesso
hanno una neuropatia periferica distale; essi non hanno difese immunitarie contro
il M. leprae. Possono perdere ciglia e sopracciglia. Nel Messico occidentale e in
altre zone dell'America latina, i pazienti affetti da LL, possono presentare
infiltrazione dermica diffusa con perdita di peli e di altre appendici cutanee ma
senza noduli cutanei visibili, condizione definita lepromatosi diffusa o lebbra
bonita. I pazienti lepromatosi possono sviluppare un eritema nodoso lebbroso
mentre quelli affetti da lepromatosi diffusa possono sviluppare il fenomeno di
Lucio, una grave reazione associata a ulcere (in particolare delle gambe) che
spesso diventano infette, provocando batteriemia e il decesso.
La lebbra borderline è nel mezzo dello spettro. Questo tipo è instabile e può
diventare più simile alla lebbra lepromatosa o può subire una reazione inversa,
portandosi verso la forma tubercoloide.
Stati reattivi
Gli stati reattivi sono eventi di tipo immunologico che provocano sintomi e segni di
infiammazione.
Reazioni della lebbra di tipo 1: i pazienti affetti da lebbra borderline possono
sviluppare un'infiammazione su lesioni preesistenti, nuove zone di infiammazione
cutanea, una neurite (dolorosa, che interessa i nervi ulnari e perineali) ed
eventualmente febbre. Se la reazione si verifica prima della terapia, viene
chiamata reazione di evoluzione verso l'estremità LL dello spettro; se si verifica
durante la terapia, reazione di evoluzione verso il polo LT. Entrambe sono
associate rispettivamente a una modifica dell'immunità cellulare e un
corrispondente spostamento verso la lebbra lepromatosa o tubercoloide. Nelle
reazioni di evoluzione verso il polo LT, l'infiltrazione dermica delle cellule T
helper si accresce significativamente, con associato un aumento delle secrezioni di
citochine locali, specialmente dell'interferone Se i pazienti non vengono trattati
precocemente le reazioni di evoluzione verso il polo LT che interessano i nervi
possono portare a una perdita irreversibile della capacità motoria e della
sensibilità. Le infiammazioni cutanee minori non devono essere trattate.
Reazioni della lebbra di tipo 2: circa la metà dei pazienti con lebbra
lepromatosa, nei primi anni di terapia antibiotica efficace, sviluppa un eritema
nodoso leproso (ENL). Questa reazione può verificarsi spontaneamente prima
della terapia, permettendo la diagnosi, oppure può verificarsi fino a 10 anni dopo
la terapia, quando i pazienti presentano reazioni negative degli strisci cutanei.
L'ENL è caratterizzato da papule o da noduli sottocutanei eritematosi e dolorosi,
che possono formare pustole o ulcerarsi, febbre, neurite, linfadenite, orchite,
artrite (particolarmente nelle grandi articolazioni, solitamente le ginocchia) e
glomerulonefrite. Istologicamente sembra trattarsi di una vasculite
polimorfonucleare o una pannicolite e si ritiene che sia dovuta a complessi
immuni in circolo o a eventi associati all'aumento della funzione delle cellule T
helper. I livelli del fattore di necrosi tumorale circolante aumentano. Per la
distruzione dei GR o per la soppressione del midollo osseo può verificarsi
un'anemia oppure un'infiammazione epatica con leggere anomalie nei test di
funzionalità del fegato.
Complicanze
La maggior parte delle complicanze della lebbra è dovuta all'interessamento dei
nervi periferici conseguente sia all'infezione sia conseguente alla risposta
infiammatoria o alla neurite associata alle reazioni. Possono essere coinvolti i tronchi
nervosi e i microscopici nervi dermici. Il nervo ulnare, al livello del gomito, è il
tronco nervoso interessato più comunemente e nei casi gravi determina un'ipoestesia
distale e la retrazione del 4o e 5o dito. Il coinvolgimento di altri nervi periferici può
riguardare i nervi perineali, mediani, il ramo zigomatico dei nervi facciali e i nervi
auricolari posteriori. Sono particolarmente colpite le piccole fibre nervose che
rispondono alle sollecitazioni del caldo e del freddo, del tatto e del dolore, mentre
vengono risparmiate le fibre più grandi responsabili delle sensazioni di posizione e di
vibrazione.
Interventi sui tendini possono correggere le incapacità funzionali degli arti e il
lagoftalmo, ma non devono essere praticati fino a 6 mesi dall'inizio della terapia o di
una reazione significativa, soprattutto in ogni zona innervata da uno stesso ramo
interessato.
Le ulcere plantari, con un'infezione secondaria, sono la causa principale di
morbilità e devono essere trattate con il curettage e un trattamento antibiotico
appropriato. Il paziente deve indossare un'ingessatura a contatto totale che permetta
la deambulazione o deve evitare di portare pesi. Per prevenire le recidive le callosità
devono essere limate e si devono prescrivere ai pazienti calzature molto larghe (che
non facciano attrito contro il piede).
Gli occhi possono essere colpiti gravemente. Nei pazienti lepromatosi i
microrganismi possono invadere la camera anteriore; l'ENL può provocare irite,
portando al glaucoma. L'insensibilità corneale e il coinvolgimento del ramo
zigomatico dei nervi facciali (che provoca il lagoftalmo) può portare a un trauma
corneale, cicatrici e cecità. I pazienti con coinvolgimento corneale devono usare
regolarmente colliri lubrificanti.
Nei pazienti lepromatosi sono colpite la mucosa e la cartilagine nasale; i pazienti
non trattati spesso accusano una congestione nasale cronica e, a volte, epistassi. Se la
malattia progredisce in assenza di trattamento si possono verificare, benché
raramente, la perforazione e il collasso della cartilagine.
Nei maschi lepromatosi si arriva all'impotenza come risultato dell'abbassamento dei
livelli di testosterone sierico e dell'innalzamento degli ormoni follicolo-stimolanti e
del fattore di liberazione delle gonadotropine e si può inoltre avere ipospermia,
aspermia e sterilità.
Diagnosi ed esami di laboratorio
La diagnosi è suggerita dal quadro clinico, per le notevoli lesioni cutanee croniche, e
confermata dalla biopsia. I campioni bioptici devono essere prelevati dal fronte di
avanzamento delle lesioni tubercoloidi poiché la pelle apparentemente normale
presenta comunque modificazioni patologiche. Nei pazienti lepromatosi i campioni
devono essere prelevati dai noduli o dalle placche, sebbene si possano rinvenire
modificazioni patologiche anche nella pelle apparentemente normale.
Le biopsie cutanee ottenute dai pazienti lepromatosi mostrano all'esame istologico
macrofagi altamente vacuolati (cellule spumose), pochi linfociti e numerosi bacilli
alcol acido resistenti (BAAR), spesso in ammassi. Queste cellule persistono anche
dopo anni di terapia, quando non sono più presenti i BAAR.
Al contrario, le biopsie dei pazienti con la forma tubercoloide contengono granulomi
formati da linfociti, cellule epitelioidi e cellule giganti da corpo estraneo che
presentano una preferenza per le appendici dermiche, specialmente nervose. Talvolta
i pazienti affetti dalla forma tubercoloide presentano solo un'infiammazione cronica
non specifica, consistente in un'infiltrazione cutanea linfocitaria disseminata. Una
lesione del nervo periferico può anche verificarsi nella sarcoidosi che interessi la
cute, ma una reale invasione del nervo che risulti in degenerazione assonica e, a
volte, in necrosi caseosa è patognomonica della lebbra.
Gli anticorpi di tipo IgM sierici contro un antigene fenolico glicolipidico del M.
leprae sono specifici contro questi bacilli.
I pazienti lepromatosi hanno quasi sempre gli anticorpi, che sono presenti altresì solo
nei 2/ 3 dei pazienti con lebbra tubercoloide. Essi sono utili nel controllo dell'attività
della malattia, dato che i livelli anticorpali diminuiscono con una terapia efficace e
possono salire in casi di recidiva.
Per i test cutanei è disponibile la lepromina (M. leprae ucciso dal calore). Tuttavia,
dato che i pazienti lepromatosi presentano delle reazioni negative e quelli con la
forma tubercoloide e alcuni individui non malati presentano reazioni positive, la
lepromina non è diagnosticamente utile.
Profilassi e terapia
La profilassi con il vaccino BCG o con il dapsone si è dimostrata efficace solo
marginalmente e non viene raccomandata.
Con il trattamento le conseguenze mediche sono spesso di modesta entità ma le
deformità causate dalla lebbra sono socialmente invalidanti; i pazienti e le loro
famiglie sono spesso emarginati.
Il trattamento della forma lepromatosa richiede protocolli più intensivi e una durata
maggiore di quella prevista per la forma tubercoloide. Per quanto la terapia
antimicrobica sia efficace, il regime ottimale rimane incerto.
Per entrambe le forme di lebbra il dapsone costituisce la terapia di riferimento. La
rifampicina è soprattutto battericida per il M. leprae. La clofazimina, è simile al
dapsone nell'attività contro il M. leprae. L'etionamide è ugualmente efficace.
Recentemente nei trial clinici condotti su pazienti affetti da lebbra lepromatosa tre
antibiotici si sono dimostrati in grado di uccidere rapidamente il M. leprae e di
ridurre in maniera efficace l'infiltrazione del derma: la minociclina , la claritromicina
e l'ofloxacina. La loro attività battericida nei confronti del M. leprae è maggiore
rispetto a quella del dapsone, della clofazimina e dell'etionamide, ma non della
rifampicina. Solo la minociclina possiede una dimostrata sicurezza per un
trattamento a lungo termine quale quello richiesto per la lebbra.
Schemi terapeutici raccomandati: l'OMS raccomanda per tutte le forme di lebbra
schemi di terapia con associazioni di più farmaci.




![[ ] Mycobacterium leprae](http://s1.studylibit.com/store/data/007331052_1-cc8e4eca0db77c909c4921737a98ecfe-300x300.png)