CHIRURGIA TORACICA
WWW.SUNHOPE.IT
WWW.SUNHOPE.IT
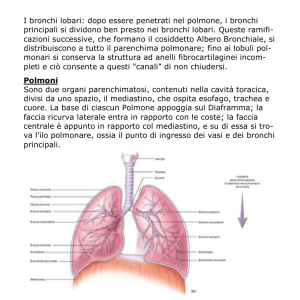
I lezione chirurgia toracica (Prof Santini) 18 nov 2013
Io so che di radiologia conoscete poco o nulla e per raccontare gli argomenti che dobbiamo affrontare
una infarinatura di radiologia è fondamentale, soprattutto perchè poi, per quanto riguarda le
patologie del torace, l'esame di semeiotica che avete studiato può indirizzare verso la diagnosi ma ora
che siamo nel 2013 non possiamo non utilizzare le metodiche di imaging e le metodiche invasive.
Le metodiche di imaging sono le metodiche di radiologia che sono: l'indagine del torace, la tomografia
assiale computerizzata con le varie metodiche di acquisizione delle immagini, la risonanza
magnetica nucleare, l'ecografia con i suoi limiti e le sue considerazioni che eventualmente faremo e
poi la scintigrafia ossea, spet e pet.
- Xgrafia torace;
-T. C.;
-T.C. spinale;
-RMN (risonanza magnetica nucleare);
-Ultrasonografia;
-scintigrafia ossea;
Il primo step per l'indagine diagnostica per immagini è certamente la radiografia del torace, ormai
datatissima ma diffusissima (anche nel Paese più sperduto). In effetti le informazioni la radiografia ce
le fornisce, soprattutto se noi paragoniamo l'immagine radiografica con l'anatomia che noi
conosciamo. Dobbiamo sempre andare al di là di quelle sfumature di grigio cercando di immaginare le
tabelle colorate che conosciamo e abbiamo visto sui libri di anatomia e, confrontando le due, avremo
un orientamento in quella che è l'immagine radiografica. Allora l'immagine radiografica può essere
studiata e come promemoria potete usare questo (le prime lettere dell'alfabeto che ci ricordano
l'obiettivo del nostro studio):
A (vie aeree)
B (bones)
C (cuore)
D (diaframma)
E (versamento pleurico)
WWW.SUNHOPE.IT
F (campi polmonari)
Cominciamo con le vie aeree. Le vie aeree sono evidenti perchè contrastano con la radiotrasparenza,
quindi appaiono più scure e contrastano con quelle sottostanti, soprattutto col mediastino. Nel
contesto del mediastino possiamo vedere la trachea, la carena e soprattutto il bronco principale di
destra che voi sapete essere la naturale continuazione anatomica della trachea e il bronco principale
di sinistra che si stacca con un angolo maggiore.
L'ESAME RADIOGRAFICO per l'elevata densità e per la radio opacità è estremamente utile nello studio
dello scheletro, quindi potremmo studiare le clavicole, le coste, la scapola, difficilmente le coste
perchè bisogna ricordare che nell'immagine standard osserviamo solo l'arco posteriore delle coste.
L'arco anteriore non si riesce a visualizzare bene tenendo presente l'andamento delle coste che vanno
da dietro verso avanti, dall'alto verso il basso, in alcuni soggetti sono inclinate moltissimo. Le ultime
coste vanno addirittura al di fuori del campo studiato nella radiografia standard che comprende il
diaframma. Nella proiezione antero-posteriore vengono mal individuate. Ancora l'ombra cardiaca che
viene descritta fornita di due curve (due a destra e tre a sinistra), l'arteria polmonare destra sulla
destra e a sinistra l'arteria polmonare sinistra, il bottone aortico in alto e il ventricolo sinistro in basso.
Poi ancora il diaframma, i due emidiaframmi, che delimitano un angolo costo-frenico in periferia e un
angolo cardio-frenico in prossimità del pericardio. Chiaramente ricordate che i lobi polmonari
(superiore, medio e inferiore a destra, superiore e inferiore a sinistra) non sono nettamente delimitati
in alto e in basso, ma si possono osservare meglio con una proiezione latero-laterale attraverso la
quale è possibile anche assegnare la sede di una neo-formazione sia a destra che a sinistra. Le
strutture meglio individuate nella proiezione latero-laterale sono:
- le vertebre, che nn possono essere visualizzate con una proiezione antero-posteriore perchè sono
coperte dall'ombra cardiaca;
- lo spazio retro-sternale dove vanno ad annidarsi numerose patologie;
- gli emidiaframmi (l'emidiaframma destro che si solleva un pò di più rispetto al sinistro).
Un esame radiografico correttamente eseguito deve essere eseguito sempre con una duplice
proiezione (postero-anteriore e latero-laterale).
Ad esempio un esame radiografico in proiezione postero-anteriore potrebbe essere refertato come
negativo, mentre se osserviamo quella latero-laterale notiamo qualche cosa, come un nodulo situato
nella zona retro-cardiaca che in proiezione postero-anteriore non si può vedere perchè mascherata
dal cuore.
Sono diverse le alterazioni che possono essere studiate:
- opacità nodulari (per nodulo si intende quella opacità di dimensioni inferiori ai 3cm, invece per
massa quelle superiori) associate a zone di iper o ipodiafania;
WWW.SUNHOPE.IT
- opacità massive;
- atelettasie;
- opacità di tipo interstiziale;
- opacità di tipo pleurico della parete toracica;
- versamenti pleurici;
- le zone di iperdiafania, cioè di maggiore trasparenza.
Una opacità massiva, ridotta trasparenza può essere legata o a qualche cosa di solido o di liquido
(versamento pleurico) o a qualche altra cosa. Nel caso del paziente in foto (intubato, in rianimazione,
con ventilazione meccanica) si pensava fosse un versamento pleurico, invece in broncoscopia, in
seguito all'aspirazione del materiale secretivo che bloccava il bronco principale di destra, il polmone si
è riespanso. Si trattava di atelectasia.
Nel caso in cui osserviamo delle curve in più sul cuore si tratta di una patologia occupante spazio nel
mediastino.
La radiografia ci fornisce molte informazioni, ma oggi non si può fare a meno di usare la TOMOGRAFIA
ASSIALE COMPUTERIZZATA.
Oggi con la TAC abbiamo la possibilità di valutare la densità dei tessuti. Nella tomografia assiale
computerizzata (TAC) non si usa più la pellicola, ma degli strumenti elettronici in grado di raccogliere
informazioni, inviarle al computer e restituire immagini come se il paziente venisse tagliato a fette di
spessore più o meno rilevante in base a quello che l'operatore deve attuare. In genere 8-10mm, ma è
possibile anche realizzare TAC di 2-3mm a strato.
La cosa importante è la possibilità di misurare la densità di tessuti in unità hounsfield (HU), unità
convenzionali in cui si è posta l'acqua al punto 0, centrale, le zone più trasparenti sono negative:
TESSUTO
HU
aria
- 1000
grasso
- 120
acqua
0
sangue
muscolo
osso
+20
+40
+400 o più
WWW.SUNHOPE.IT
Se riflettete si va da -1000 a +1000, circa 2000 differenti unità di differenza. Quindi se volessimo
vedere 2000 densità in queste immagini sarebbe impossibile perchè il nostro occhio può percepire
sfumature di grigio che non superano il centinaio di sfumature di grigio. Allora nel caso di un esame
radiografico del torace bisogna eseguire la TAC sempre con una finestra per mediastino e una per
parenchima, cioè noi dobbiamo decidere il range di densità su cui vogliamo focalizzare la nostra
attenzione. Ad esempio poniamo a 100 i grigi che possiamo vedere, quindi facciamo in modo che
tutto ciò che è più denso appaia uniformemente bianco, tutto ciò che è meno denso appaia
uniformemente nero, e la nostra finestra di 100 densità di grigio la possiamo spostare sulla destra o
sulla sinistra per cercare di visualizzare al meglio ciò che ci interessa. Così vedete nella finestra per
parenchima c'è molto bianco, perchè tutto ciò che denso lo abbiamo reso uniformemente bianco,
mentre il parenchima polmonare è meno denso e ci fornisce diverse informazioni anche con le
sfumature di addensamento più sottili, vasi, bronchi, le interstiziopatie, viceversa nella finestra del
mediastino il polmone appare uniformemente nero perchè è radio-trasparente, mentre nel
mediastino riusciamo a vedere meglio le piccole differenze tra i vasi, il grasso, i linfonodi. Questo è
uno studio TAC standard senza mezzo di contrasto.
La TAC ci fornisce l'immagine del paziente tagliato a fette visto dai piedi, quindi ciò che è a destra è a
sinistra e ciò che è a sinistra è a destra del paziente.
La TAC col mezzo di contrasto colora i vasi. Anche la radio-opacità acquista mezzo di contrasto. Un
tumore essendo particolarmente vascolarizzato sarà più colorato. I vasi nel contesto del mediastino
saranno molto evidenti, così come dei piccoli linfonodi che altrimenti non sarebbero ben visualizzati.
La TAC ci permette di studiare masse infiltranti la parete toracica, la loro grandezza e densità.
Nell'immagine abbiamo una massa neoplastica in cui c'è una zona più densa e una più trasparente
(una zona di necrosi centrale).
Nell'atelectasia dell'immagine c'è una zona di radio-opacità ad andamento triangolare con base verso
la periferia e apice verso l'ilo polmonare.
L'atelectasia è una zona più o meno grande di parenchima polmonare non ventilato probabilmente
per un'ostruzione endobronchiale. L'aria in questa zona di parenchima va progressivamente incontro
a un riassorbimento e quindi pian piano gli alveoli tendono a ridursi di volume e tutta la zona di
parenchima può assumere questo aspetto caratteristico. Chiaramente può interessare l'intero
polmone a causa dell'ostruzione del bronco principale. L'alveolo NON collassa. C'è una sostanziale
differenza perchè nel collasso c'è una compressione sull'alveolo, nell'atelectasia invece c'è una
mancata ventilazione. E' certamente più grave l'atelectasia, ha maggiori ripercussioni. C'è un effetto
shunt, si mantiente la perfusione di quella zona di polmone che non è più ventilata mentre nel
collasso si ha sicuramente una diminuzione della ventilazione, ma anche una riduzione piuttosto
marcata di una perfusione, perchè il sangue viene tutto shiftato verso il polmone che funziona e
quindi gli scambi gassosi sono conservati.
WWW.SUNHOPE.IT
In questa finestra per parenchima si vede questa massa con un'escavazione centrale, c'è aria nel
contesto di questa massa. Può essere un cancro ascesso, un ascesso polmonare.
Eseguendo una TAC a strato sottile è possibile andare a visualizzare in maniera abbastanza accurata le
componenti delle vie aeree più periferiche.
(Immagini al computer)
Grazie alla TAC è possibile effettuare delle broncoscopie virtuali, molto affascinanti ma poco utili,
perchè lo scopo della broncoscopia è quello di andare a prelevare del tessuto. Però si può andare a
studiare l'andamento dei bronchi, in caso di una neoplasia ostruente, sia a monte che a valle, mentre
con una broncoscopia normale nn si può andare oltre l'aostruzione. E' utile per vedere se il bronco è
ancora pervio dopo l'ostruzione nel caso in cui si voglia procedere con una disostruzione.
Un'altra metodica che può essere utile è la RISONANZA MAGNETICA NUCLEARE, un'indagine che
preferiscono i chirurghi perchè fornisce una visualizzazione migliore dei tessuti molli, non tanto la
massa che può essere conosciuta molto bene anche con la TAC, ma l'infliltrazione della parete, i
rapporti della massa con le strutture mediastiniche.
MEDCINA NUCLEARE. La PET è un'indagine che viene usata largamente. La PET è una scintigrafia un
pò particolare che utilizza il glucosio marcato che viene usato dalle cell con metabolismo attivo (cell
neoplastiche o infiammatorie). Ci indica la zona dove ci sono cell che mangiano parecchio.
La PET ha anche degli svantaggi in quanto si hanno falsi positivi in percentuali piuttosto elevati in
presenza di granulomi o lesioni infiammatorie. Ci possono essere anche dei falsi negativi. Molti medici
oggi prescrivono la PET in maniera troppo larga. Questa è un'indagine costosa che va riservata ad
indicazioni precise. Quindi in presenza di un'opacità piccola (inferiore a 7mm o meglio ai 10mm) è
inutile eseguirla perchè risulterebbe negativa.
Il SUV è l'indice di captazione. Si pone a 2,5 SUV l'indice di allarme. Al di sopra si dice che può essere
una neoplasia. Secondo il prof qualsiasi captazione alla PET è sufficiente per accendere un campanello
d'allarme. Gli è capitato di operare tumori che avevano un SUV di 1,6 - 1,7. La PET è utile nella
stadiazione dei linfonodi nel cancro del polmone.
Un'altra indagine che si esegue con un a certa frequenza è la SPET. Utilizza un analogo della
somatostatina marcato con tecnezio 99 che va a concentrarsi con maggiore selettività nelle cell
neoplastiche.Risponde meno alle infiammmazioni rispetto alla PET. Quindi quando sono postive una
PET e una SPET la probabilità che si tratti di una neoplasia è alta. Non è considerata un'indagine di
routine.
Focalizziamoci sulle indagini invasive.
BRONCOSCOPIA
WWW.SUNHOPE.IT
La broncoscopia ci consente di andare a visualizzare l'interno delle vie aeree e dà la possibilità di
eseguire diverse metodiche diagnostiche.
Indicazioni:
- tosse in un paziente fumatore che non diminuisce con eventuali terapie;
- dispnea e stridore;
- anomalie radiologiche;
- infezioni polmonari;
- traumi;
- emottisi;
- citologia e anomalie nell'espettorato;
- fibrosi polmonare;
- sospetto di stenosi e fistole tracheo o broncoesofagea;
- versamenti pleurici per condurre un'indagine eziologica di questi;
- carcinoma del polmone.
E' un'indagine irrinunciabile perchè ci consente il raggiungimento di questi tre obiettivi:
- tipizzazione istologica;
- stadiazione;
- valutazione dell'intero albero bronchiale fino ai bronchi sottosegmentari sia omolateralmente alla
massa radiologicamente evidente, ma anche contro-lateralmente.
In origine esisteva il broncoscopio rigido, poi nel 74 è stato brevettato il fibrobroncoscopio. Il 98%
delle indagini sono state effettuate col broncoscopio flessibile. Nel 2% dei casi dall' 86 ad oggi viene
ustato quello rigido. Hanno indicazioni terapeutiche differenti.
Il broncoscopio è costituito da un tubo d'acciaio cavo nel quale è possibile introdurre diversi strumenti
(aspiratori, pinze da biopsia, ottiche con una fonte di luce e un manipolo che può essere collegato al
respiratore automatico nel paziente con respirazione assistita).
I tracheoscopi sono più corti e più larghi e servono per visualizzare la trachea.
I tubi broncoscopici sono più lunghi e più sottili per andare più in periferia. Quello rigido non può
WWW.SUNHOPE.IT
entrare nei bronchi lobari e quindi possiamo osservare solo l'ostio dei bronchi lobari, mentre
possiamo studiare bene trachea e bronchi principali.
Nei primi tempi non si effettuava l'anestesia sul paziente. Oggi viene eseguito in anestesia generale in
una sala operatoria attrezzata, con ventilatore meccanico collegato al broncoscopio.
La diagnosi del cancro del polmone viene eseguita col fibrobroncoscopio, così come la maggior parte
delle indicazioni sopra riportate.
Il broncoscopio rigido invece conserva le sue indicazioni in quanto consente un controllo completo
delle vie aeree, perchè è un tubo cavo a differenza del fibrobroncoscopio che è pieno. Se introduco un
fibrobroncoscopio in un paziente con stenosi bronco-tracheale ostruisco la trachea. Col
broncoscopio rigido possiamo invece ventilare il paziente perchè altro non è che un tubo
oro-tracheale, quindi può essere usato anche per intubare il paziente e ci permette anche di
verificare, osservare e fare. Oltre che ventilare possiamo controllare le emorragie, in presenza di
un'emottisi massiva il paziente non muore mai per anemia, ma perchè annega nel proprio sangue,
allora dobbiamo cercare di mantenere pervie le vie aeree e usare degli aspiratori di calibro adeguato.
Con i fibrobroncoscopi (circa 2mm) è difficile; viceversa col broncoscopio rigido è più facile perchè ha
calibro maggiore e in più possiamo controllare la ventilazione, infatti nel caso in cui l'emorragia venga
dal polmone di sinistra, possiamo intubare il polmone di destra, escludere quello di sinistra e salvare
la vita del paziente, nel mentre poi si fa altro per cercare di bloccare l'emorragia. L'indicazione
principale è l'esecuzione di manovre terapautiche come la disostruzione in presenza di neoplasie in
trachea o bronco mediante la distruzione della massa con la punta del broncoscopio, successivamente
con il laser si perfeziona l'emostasi e infine si posiziona uno stent (cannucce o tubetti siliconici con
spicule ai lati per ancorarlo alla parete bronchiale) per evitare che si occluda nuoivamente l'albero
tracheo-bronchiale. L'altra indicazione al broncoscopio rigido è l'asportazione di corpi estranei. Si può
effettuare anche con quello flessibile ma con quello rigido è possibile inserire pinze di dimensioni
maggiori.
Il fibrobroncoscopio è stato soppiantato oggi dal videobroncoscopio che ha la possibilità di trasferire
le immagini a un video, permettendo di mostrare a tutta l'equipe quello che si sta facendo. Il
fibrobroncoscopio viene usato in anestesia locale, i pazienti vengono preparati con una chiacchierata,
parlando dell'esame, dei fastidi e come superarli. E' poco più sottile di una matita perchè la trachea è
di 8mm. Il fastidio della tosse viene controllato con un'anestesia locale. Alcuni usano l'ingresso
attraverso la bocca, altri attraverso il naso, alcuni a paziente seduto rimanendo di fronte al paziente,
mentre altri a paziente steso col medico alle spalle. Si osservano le code vocali e la loro mobilità
normale, importante soprattutto in pazienti con masse nel mediastino e neoplasie del polmone,
perche ci può essere interessamento dei nervi ricorrenti e interessamento con paralisi delle corde
vocali. Una volta entrati nella trachea si osserva questa ma soprattutto la carena tracheale, la
biforcazione tra i due bronchi. Normalmente appare affilata come una prua di una nave, ed è
particolarmente importante per l'interessamento metastatico dei linfonodi mediastinici, perchè sotto
WWW.SUNHOPE.IT
la carena c'è la stazione 7, la stazione di passaggio dal cancro del polmone al mediastino e quindi
l'eventuale slargamento della carena(l' angolo appare ottuso) può indicare la presenza di linfonodi
metastatici. In corso di broncoscopia possiamo effettuare diverse metodiche diagnostiche:
- Lavaggio bronchiale, iniettare nel campo di lavoro un quanto di soluzione fisiologica che poi viene
riaspirato e inviato ai diversi laboratori, a seconda del risultato che vogliamo ottenere (laboratorio di
anatomia patologica per un risultato fisiologico, laboratorio di batteriologia per un esame colturale
con antibiogramma, laboratorio di pneumologia per interpretazione delle cellule presenti da un punto
di vista infiammatorio e per lo studio delle interstiziopatie, ecc.);
- Brushing (spazzolamento), utilizza un piccolissimo spazzolino con il quale si va a grattare la superficie
della mucosa;
- Biopsia, dove vediamo un'alterazione dell'albero bronchiale e un'alterazione della mucosa possiamo
eseguire una presa bioptica con le classiche pinze a cucchiaino;
- Agoaspirato transbronchiale, possiamo pungere la parete del bronco, entrare nel linfonodo e
aspirare alcune cellule che verranno strisciate sul vetrino e studiate in anatomia patologica;
- Biopsia polmonare, biopsia non più della mucosa bronchiale ma direttamente del parenchima
polmonare. Si va in periferia, si sfonda la parete del bronco, si entra nel parenchima polmonare e
senza andare troppo in periferia, senza andare a mordere la pleura viscerale, che potrebbe
determinare l'insorgenza di un pneumotorace, si punge direttamente la parte alveolare del polmone
per poter avere una risposta diagnostica su quelle che sono le interstiziopatie e le fibrosi polmonari.
VIDEO di una broncoscopia. Si fanno effettuare gargarismi al paziente con un anestetico locale, si
chiacchiera, il paziente si distende, introduzione attraverso la bocca, si fa dire al paziente "E " per
allargare le corde vocali e rendere più agevole il passaggio. E' buona regola indirizzare l'indagine prima
sul lato sano e poi su quello malato per evitare contaminazione con materiale patologico.
Il prelievo della sottomucosa può essere utile nel caso in cui la neoplasia si estende oltre i confini
visibili.
Oggi il prelievo è reso ancora più semplice dall'utilizzo di altre apparecchiature:
- EBUS: broncoscopio con ecografo, ecobroncoscopio;
- EUS: ecoendoscopio, un ecografo collegato ad una serie di fibre che possono portare l'ecografia in
periferia nell'albero bronchiale o nell'esofago e quindi analizzare non solo mucosa e sottomucosa, ma
anche la presenza di linfonodi extrabronchiali, quindi guidare l'esecuzione dell'agoaspirato.
Un'altra metodica che ha avuto un certo successo qualche tempo fa ma che oggi è stata
ridimensionata è la BRONCOSCOPIA AD AUTOFLUORESCENZA che sfrutta la risposta ad alcune
lunghezze d'onda particolari di luce della mucosa bronchiale. Se la mucosa bronchiale si è alterata per
WWW.SUNHOPE.IT
la presenza di una neoplasia, anche in situ, si rendono evidenti queste zone per colorazioni differenti.
Sono molti i falsi positivi dovuti anche al semplice tocco del broncoscopio, per cui non si usa più
molto.
Quando la massa è più periferica la broncoscopia non può raggiungerla, quindi se si vuole la
tipizzazione della massa si ricorre all' AGOBIOPSIA (o AGOASPIRATO). Si usa l'ago di Chiba molto
sottile e flessibile in grado di seguire i movimenti respiratori senza determinare gravi danni sulle
strutture vascolari e soprattutto sulla pleura viscerale. Diverso è l'ago di Menghini, più grosso in grado
di prelevare frammenti di tessuto. L'ago di Chiba permette di effettuare un esame citologico, quello di
Menghini esegue un esame istologico che ovviamente nel polmone non può essere attuato se non in
casi particolari proprio perchè si potrebbero provocare complicanze anche piuttosto gravi. L'ago viene
guidato sotto:
- fluoroscopia;
- TAC;
- ultrasuoni.
Una volta veniva usato molto la fluoroscopia con amplificatore di brillanza. Forniva in tempo reale il
procedere dell'ago. Oggi si esegue di più sotto TAC perchè ci fornisce anche tridimensionalità
dell'immagine e consente di guidare in modo più preciso. Le indicazioni di questa metodica:
- opacità polmonari, soprattutto se periferiche
e dopo broncoscopia negativa;
- nodulazioni pleuriche;
- masse mediastiniche;
- tumori della parete toracica.
In mani abili è possibile anche raggiungere noduli di 1cm o meno. Esistono delle controindicazioni:
- per evitare emorragie è necessario correggere disturbi emocoagulativi;
- nei pazienti con ipertensione polmonare ci sono maggiori controindicazioni;
- insufficienza respiratoria;
- bolle enfisematose (la presenza di una bolla può provocare la comparsa di un pneumotorace
iatrogeno);
- cisti da echinococco (non devono essere mai punte perchè il contenuto delle cisti è molto allergenico
e può provocare crisi allergiche con morte del paziente).
L'agoaspirato TAC-guidato ha:
WWW.SUNHOPE.IT
- sensibilità per lesioni maligne (80-95%);
- sensibilità per lesioni benigne (11-68%);
- valore predittivo negativoper malignità (52-8%).
Se mettiamo in sieme 50 pazienti con un nodulo maligno e 50 con uno benigno riusciremo a
individuare il 90% dei pazienti con nodulo maligno, ma non sapremo mai gli altri 60 che cosa hanno;
per cui l'agoaspirato è certamente utile, ma non è l'ultima spiaggia. Le metodiche finali per la diagnosi
del cancro del polmone le vedremo.
Esistono dei limiti per le masse mediastiniche perchè molto spesso queste sono linfomi e la diagnosi
di linfoma difficilmente è effettuabile con la visione di alcune cellule; l'epatologo vuole una
tipizzazione precisa di quale tipo di linfoma si tratta per poter poi dare la terapia mirata più efficace.
Bisogna dunque effettuare metodiche più invasive come la mediastinoscopia o la mediastinotomia
anteriore o la videotoracoscopia.
Le complicanze dell'agoaspirato transparietale sono:
- pneumotorace, più frequente, di solito sono piccole falle di pneumotorace che non richiedono alcun
trattamento, qualche volta (1-5% dei casi) si deve drenare;
- emottisi (presenza di sangue nell'espettorato);
- embolia polmonare (molto rara, solo in letteratura).
Questo nell'immagine è un caso un pò particolare. Si vede il surrene che è sede elettiva di metastasi
da cancro del polmone. Oggi abbiamo la PET che ci può dare importanti informazioni sullo stato del
surrene, però può capitare che il paziente abbia come unica localizzazione sospetta metastatica un
nodulo surrenalico. Si può avere metastasi unica e il decidere se operare o meno il paziente è
conseguenza del decidere se quella è una metastasi o meno. In questi casi la biopsia può rendersi
indispensabile.
Ora affrontiamo le metodiche che sono veri e propri interventi chirurgici, che hanno come scopo la
diagnosi ma vengono utilizzate dal chirurgo toracico.
La MEDIASTINOSCOPIA è un'indagine endoscopica un pò particolare. Voi conoscete le varie "scopie"
(es. gastroscopia) che sono metodiche che vanno ad indagare lo stato di una cavità preesistente,
mentre il mediastino non è una cavità, ma una regione anatomica in cui sono presenti strutture
anatomiche piuttosto importanti e dove possono annidarsi masse o metastasi linfonodali. Consiste
nell'utilizzo di un mediastinoscopio, un tubo d'acciaio cavo con una fonte di luce in cui può essere
introdotto un ago per aspirare, una piza da biopsia ed altri strumenti. Viene introdotto in una
particolare regione del mediastino, la regione paratracheale, avendo come obiettivo principale lo
studio dei linfonodi (quelli mediastinici sono quasi tutti lungo la trachea). Possiamo studiare i
WWW.SUNHOPE.IT
linfonodi paratracheali alti, i pretracheali, i paratracheali bassi di destra, con maggiore difficoltà quelli
paratracheali di sinistra e i carenali n.7, ma solo quelli anteriori perchè quelli posteriori si annidano
dietro e al di sotto della carena tracheale e col mediastinoscopio non è possibile vederli. La
mediastinoscopia è un vero e proprio intervento chirurgico perchè viene eseguita in sala operatoria
completamente attrezzata, per poter affrontare quelle che sono le complicanze, fortunatamente rare,
ma che possono essere gravissime, come lesioni dei grossi vasi mediastinici.
VIDEO: Il paziente è in anestesia generale, il capo viene posto in iperestensione. Lo strumento viene
introdotto in un canale che creamo noi stessi, si effettua un'incisione di 3-4cm al giugulo, dissezione
dei muscoli pretiroidei, legatura della vena tiroidea ima, apertura della fascia cervicale media, si entra
con il dito e si crea un tunnel avanti alla trachea palpando un'eventuale presenza di linfonodi con
l'indice e in questo canale viene introdotto il mediastinoscopio e si comincia l'osservazione attraverso
il monitor, si cominciano a scollare i tessuti andando alla ricerca dei linfonodi che appaiono bluastri
nella maggior parte dei casi (nei fumatori) come i vasi venosi.
Le indicazioni della mediastinoscopia sono:
- stadiazione del cancro al polmone;
- metastasi di altre neoplasie;
- linfoma, per eseguire un prelievo istologico e non solo citologico;
- malattie infiammatorie (non dovrebbe capitare, ma può capitare che in pazienti con tuberolosi o
sarcoidosi non si riesce a fare diagnosi, hanno linfonodi aumentati e viene chiesta la biopsia).
Si ricorre alla mediastinoscopia nei pazienti con linfonodi aumentati di volume ed eventualmente PET
positivi (presenza di infiammazione o neoplasia). Una PET negativa ci indirizza a una negatività dei
linfonodi, ma la positività non deve essere sempre sinonimo di metastasi linfonodale.
La MEDIASTINOTOMIA ANTERIORE. Abbiamo visto che la mediastinoscopia raggiunge alcuni linfonodi
mediastinici, i paraortici e i sottoaortici non li può raggiungere e allora è stata proposta vquest'altra
metodica. E' un piccolo intervento in cui si effettua un'incisione parasternale a destra o a sinistra,
bisogna stare attenti ai vasi mammari che decorrono un paio di cm al lato dello sterno, si reseca o
meno una cartilagine costale (oggi non si reseca più), e si penetra in questo spazio fino a giungere, con
l'aiuto del mediastinoscopio per migliorare la visuale, nella regione sottoaortica dove ci sono i
linfonodi sottoaortici e paraortici che possono essere bioptizzati qualora si ha individuato la metastasi
di questi linfonodi.
VIDEO: incisione, si penetra nello spazio intercostale, si esegue una biopsia sulla massa in grado di
fornire materiale all'anatomopatologo che può fare diagnosi di linfoma.
Le indicazioni terapeutiche sono:
WWW.SUNHOPE.IT
- stadiazione del cancro del polmone;
-biopsia delle masse mediastiniche.
Infine veniamo alla regina delle metodiche non solo diagnostiche, ma una via di approccio terapeutico
del torace : TORACOSCOPIA. Il toracoscopio altro non è che un tubo d'acciaio nel quale è possibile
introdurre diversi strumenti. La toracoscopia fu introdotta da Jacobeus come metodica sia diagnostica
che terapeutica perchè, all'inizio del secolo scorso, nei pazienti tubercolotici non era possibile l'utilizzo
degli antibiotici, quindi nei pazienti che avevano delle caverne tubercolari si effettuava un
pneumotorace terapeutico, uno dei vanti della medicina italiana. Fontanini inventò un apparecchio
che poteva regolare la quantità di aria che veniva immessa nel cavo pleurico per ottenere il collasso
del polmone. In questo modo le caverne andavano ad aderire(?) l'una contro l'altra e piano piano
tenendo i pazienti in condizioni buone (aria buona, sole,buona alimentazione, ecc.) si arrivava alla
guarigione. Però essendo la tubercolosi un processo infiammatorio si ha l'aderenza di pleure viscerali
e parietali, quindi il pneumotorace non può avvenire perchè il polmone non può staccarsi e collassare.
Jacobeus quindi per superare questo problema propose l'uso della toracoscopia. Introduceva il
toracoscopio, bruciava con l'elettrocauterio queste aderenze consentendo al polmone di collassare. il
problema era quello di farlo riespandere dopo 1 o 2 anni. Ancora oggi capita di osservare pazienti in
cui è residuato un empiema, cioè un'infezione, presenza di pus che ha formato una cotenna calcifica,
diventando quasi osso, e nel contempo si è formato anche un tumore della parete toracica (linfoma
particolare di pazienti trattati con pneumotorace e in cui è residuato un empiema cronico per tanti
anni).
Oggi è possibile associare un video alla toracoscopia.
Si distinguono ancora oggi una toracoscopia medica e una chirurgica. Questa distinzione si potrebbe
anche trascurare. I pneumologi, che sono stati i primi a introdurla, vogliono ancora eseguirla in
anestesia locale, in una sala endoscopica e non chiorurgica. Oggi è più opportuno eseguirla in sala
chirurgica per poter affrontare qualsiasi situazione.
Le indicazioni terapeutiche:
- diagnosi e trattamento dei versamenti pleurici;
- diagnosi di lesioni produttive a livello della pleura parietale o viscerale.
BLEB: piccolissime bollicine che si formano a livello della pleura viscerale.
E' utile effettuare la toracoscopia in sala chirurgica perchè si può in questo modo far fronte a
deventuali complicanze, oppure convertire in toracotomia qualora non si riesca a procedere in
maniera sicura ed efficace in toracoscopia.
Indicazioni:
WWW.SUNHOPE.IT
- ptologie pleuriche;
- patologie polmonari;
- patologie mediastiniche;
- patologie esofagee;
- patologie cardiache;
- patologie ortopediche;
-patologie neurohirurgiche.
In figura vediamo una delle manovre più semplici, cioè l'elisione delle aderenze.
In figura vediamo una bolla di calibro discreto. Prima si punge, poi si sgonfia, infine si reseca.
La zona di polmone colorata in blu con blu di metilene iniettato per visualizzare un nodulo piccolo
situato nel parenchima polmonare, permette di riconoscere la regione, poi con delle resecatrici
meccaniche viene resecata quella regione di parenchima,vengono messi dei punti metallici. Il pezzo
resecato viene sottoposto ad un esame intraoperatorio, la cui risposta dirigerà verso le successive
scelte. Se si tratta di cancro al polmone si procede con lobectomia, se invece è una neoformazione
benigna si considera conclusa l'operazione. Il pezzetto viene asportato con una protezione, in un
sacchettino di cellophane.
Oggi è reso tutto più semplice o più complesso, dipende dai punti di vista, dall'utilizzo del robot ( Da
Vinci). Non è più necessario essere sterili perchè il chirurgo usa due joystick. Si usa soprattutto per
interventi al mediastino (timoectomia) in chirurgia toracica. Le manovre sono più precise, si evitano i
tremori ma non è possibile sentire la resistenza dei tessuti, per cui c'è il rischio di determinare lesioni
tissutali.
WWW.SUNHOPE.IT
LEZIONE CHIRURGIA TORACICA 15/11/2013
PNEUMOTORACE
L’argomento del giorno è lo pneumotorace. Lo pneumotorace è una di
quelle patologie che vengono classificate come sindrome da
occupazione pleurica, nel senso che nello spazio pleurico c’è qualche
cosa che non ci dovrebbe essere o che per lo meno ci dovrebbe
essere in minima quantità ,così come nel versamento pleurico.
Si definisce pneumotorace la raccolta anomala,patologica di aria nel
cavo pleurico. Il cavo pleurico è uno spazio virtuale, nel senso che è
una cavità rivestita interamente dalla pleura:pleura viscerale ,
parietale, mediastinica, che si continuano senza soluzione di continuità
una nell’altra a delimitare questo spazio che non ha nessuna
comunicazione con l’esterno. E’ uno spazio quindi che contiene
pochissimo liquido che,come vedremo,è in una situazione dinamica di
continuo formarsi e riassorbirsi,ma nel quale aria non vi è e nel quale
vige una pressione negativa, determinata da due tensioni contrastanti
una con l’altra: da una parte c’è la volontà del polmone di
collassare,dall’altra parte c’è la parete toracica che è rigida e con i
suoi movimenti tende ad espandersi. Queste due forze contrastanti
fanno si che all’interno dello spazio pleurico vige una pressione
negativa che è una forza di “effetto ventosa”, determinato dalla
parete toracica sulla superficie delle pleura parietale. Allora, può
succedere che all’interno di questa cavità può entrare aria e vi può
entrare per diverse eziologie, infatti dal punto di vista eziologico
classifichiamo lo pneumotorace come spontaneo ,post-traumatico e
iatrogeno. Lo Spontaneo è uno pneumotorace che capita in pieno
benessere, apparentemente senza una causa scatenante. Diverso
invece lo pneumotorace post-traumatico che insorge allorquando il
paziente ha subito un trauma che può essere aperto o chiuso :aperto
in caso di ferita da arma da taglio o da fuoco, trauma chiuso
WWW.SUNHOPE.IT
allorquando un trauma contusivo determina una frattura costale e il
moncone può andare a ledere il polmone. Lo pneumotorace iatrogeno
nel passato poteva essere determinato dal medico per mettere al
riposo il polmone nei pazienti tubercolotici oppure può essere causato
ancora oggi quando viene eseguita una manovra terapeutica o
diagnostica come una toracentesi o il posizionamento di un port,
ovvero un reservoir(serbatoio) che viene collegato direttamente con la
vena succlavia e nel quale vengono iniettati i farmaci anti-blastici o
farmaci oncologici per evitare ripetute punture delle vene, e nella
esecuzione di questa manovra ,piuttosto semplice, di posizionamento
può determinarsi pneumotorace.
Tornando all’eziologia, lo pneumotorace spontaneo è uno pneumotorace
che insorge in pieno benessere senza una causa esterna o apparente.
Osservando una casistica fatta dal prof emerge un caratteristico
andamento bimodale della curva caratteristica dello pneumotorace, ciò
significa che vi sono due picchi di età per lo sviluppo della patologia:
uno intorno i 30 anni e un’altro intorno i 60-70 anni; quindi possiamo
distinguere due diverse patologie: lo pneumotorace del giovane e lo
pneumotorace dell’anziano. Si tratta,infatti, di due condizione
patologiche diverse che hanno un eziologie diverse: una la definiamo
come pneumotorace spontaneo primitivo che apparentemente non ha
alcuna causa;diverso invece lo pneumotorace spontaneo secondario che
insorge allorquando invece esiste una patologia preesistente che ha
determinato la formazione dello pneumotorace, come ad esempio
enfisema bolloso, la fibrosi polmonare, le neoplasie del polmone siano
esse primitive o secondarie, la tubercolosi, gli ascessi polmonari.
Sia esso primitivo o secondario lo pneumotorace può essere:
asintomatico,soprattutto nel giovane; può passare disconosciuto; ma
nella maggior parte dei casi lo pneumotorace è caratterizzato da un
dolore trafittivo che il paziente riferisce come colpo di pugnale
improvviso e violento. In effetti voi sapete che il polmone(la pleura
WWW.SUNHOPE.IT
viscerale del polmone) non ha recettori per il dolore che è
determinato invece dalla pleura parietale. Nello pneumotorace il
dolore tende ad essere così violento perche per quel gioco di tensioni
di cui parlavamo in precedenza, la gabbia toracica tende ad essere
piuttosto retratta e ci vuole uno sforzo muscolare per far si che la
parete si distenda, nel momento in cui passa aria nel cavo pleurico
non vi è più questo gioco di tensioni negative e nel paziente si
determina questo dolore violento. Ciò spiega anche perche la dispnea
può essere presente nel soggetto anziano e non nel giovane,perche
abbiamo visto può esserci una patologia preesistente come l’enfisema
bolloso(si tratta di pazienti che hanno già avuto un precario equilibrio
respiratorio e in una condizione del genere possono andare incontro a
dispnea); nel giovane invece la dispnea può anche non manifestarsi
perche il giovane ha polmoni sani e il polmone contro laterale è in
grado di eseguire in maniere adeguata la ventilazione. La dispnea nel
giovane in effetti non è una dispnea da insufficienza respiratoria ma
semmai è una difficoltà respiratoria legata al dolore che il paziente
avverte.
Dal punto di vista dell’esame obiettivo troviamo la riduzione del
fremito vocale tattile, la riduzione del murmure vescicolare e alla
percussione avremo un suono timpanico per elevato contenuto aereo
nel cavo pleurico. A questo si può poi accompagnare l’enfisema
sottocutaneo,cioè la presenza di aria nel sottocute che può essere in
comunicazione attraverso, o una breccia della parete toracica o nel
caso in cui lo pneumotorace sia spontaneo, e quindi vi può essere
un’aderenza tra polmone e mediastino e attraverso questa aderenza ci
può essere il passaggio di aria nel mediastino e da questo al collo e
superiormente. E’ una situazione certamente non bella per il paziente
e per i suoi parenti perché il paziente è enormemente gonfio, ma
tutto sommato è una situazione che può essere facilmente gestibile.
WWW.SUNHOPE.IT
La diagnosi viene confermata da esame radiografico in cui si vede il
polmone con un aumentata trasparenza del cavo pleurico( seguono
descrizioni di immagini radiografiche di pneumotorace).
L’aria progressivamente va incontro ad un riassorbimento spontaneo
nella misura di 1,5-2% del volume del cavo pleurico ogni 24 h.
Focalizziamo l’attenzione sullo pneumotorace spontaneo primitivo o
pneumotorace del giovane. E’ uno pneumotorace che colpisce giovani
sani dai 16 ai 40 anni, spesso sono sportivi, atletici ,alti,
longilinei(diversi calciatori hanno avuto problemi di questo genere come
Vierchowod o Zanetti J,il grande capitano). Non si sa bene perché si
formano queste bollicine ma uno dei motivi potrebbe essere che questi
pazienti sono magri e longilinei, quindi la scarsità del tessuto adiposo
contenuto all’interno della gabbia toracica favorirebbe il continuo
sfregamento del polmone contro i margini taglienti delle coste e
determinerebbe micro-abrasioni della pleura viscerale che potrebbero
determinare la formazione delle blebs(bollicine piccoline di 1-2 mm
che si formano nei soggetti giovani). Altro fattore di rischio è il fumo
,soprattutto il fumo di marijuana. La marijuana fa male, forse anche
più del tabacco. Nel fumatore di marijuana non si tratta più di blebs,
cioè piccole bollicine, ma esse iniziano a essere già di calibro e
numero maggiore, per cui bisogna stare molto attenti. Tra le cause di
pneumotorace è stata riportata anche la musica, infatti le vibrazioni
a bassa frequenza ,proveniente dalle casse in occasioni di concerti,
potrebbero causare l’insorgenza di tale patologia.
Dal punto di vista fisio-patologico esiste una classificazione di questo
pneumotorace: chiuso,aperto, a valvola. Nello pneumotorace chiuso il
cavo pleurico presenta una pressione negativa di circa -5 cm di acqua
rispetto alla pressione atmosferica. Si forma una breccia sul polmone,
passa una certa quantità di aria x e poi questa breccia si chiude e
succede che il polmone collassa e la pressione nel cavo pleurico
WWW.SUNHOPE.IT
diventa meno negativa a seconda dell’aria che entra nel cavo pleurico:
quindi il polmone sarà più o meno collassato in relazione alla quantità
di aria che entra nel cavo pleurico. Nello pneumotorace aperto la
breccia rimane aperto e quindi la pressione nel cavo pleurico diventerà
uguale alla pressione atmosferica e il polmone sarà completamente
collassato. Nello pneumotorace a valvola la breccia che si è venuta a
determinare ha formato anche un meccanismo di valvola quindi l’aria
può entrare nel cavo pleurico ad ogni atto inspiratorio,ma non esce più
con l’espirazione, per cui viene intrappolata nel cavo pleurico e ciò
determina un aumento progressivo della pressione nel cavo pleurico e
questo fa si che il polmone collassa e ci sarà uno sbandamento del
mediastino verso il cavo pleurico contro laterale,si avrà quindi uno
schiacciamento del polmone contro laterale. Il paziente affetto da
tale patologia può andare in contro alla morte in poco tempo, perche
vi è un restringimento dei vasi con riduzione del ritorno venoso al
cuore, quindi una morte per shock cardiogeno improvviso. In questo
caso si parlerà di pneumotorace ipertensivo. Come si riconosce lo
pneumotorace ipertensivo con pochi mezzi? Sicuramente avremo un
paziente dispotico, con fame d’aria e angoscia, ma la caratteristica
principale per vedere se un mediastino è sbandato ,senza avere un
esame radiografico, consiste nel vedere se la trachea non è in asse
col giugulo, in quanto normalmente è in asse.
Lo pneumotorace ipertensivo è un’urgenza clinica. E’ indispensabile
agire tempestivamente per risolvere una situazione di pneumotorace
ipertensivo. Si tratta di intervenire bucando il paziente così da
trasformare lo pneumotorace ipertensivo in pneumotorace aperto.
Le complicanze dello pneumotorace spontaneo sono: pneumotorace
ipertensivo, insufficienza respiratoria, perdita aerea prolungata(quindi
pneumotorace aperto per molti giorni che poi diventa pneumotorace
invetrato,cioè si deposita la fibrina sul polmone che può ostacolare
l’espansione), emopneumotorace (quando il polmone collassa le
WWW.SUNHOPE.IT
aderenze presenti tra pleura parietale e viscerale possono rompersi e
quindi provocare sanguinamento), pneumotorace bilaterale (raro),
pneumomediastino.
Gli obiettivi terapeutici nel trattamento dello pneumotorace sono
diversi: sicuramente ottenere una rapida e completa espansione del
polmone, consentire il recupero e miglioramento della funzionalità
respiratoria, avere una bassa incidenza di complicanze e soprattutto
una efficace prevenzione delle recidive. Infatti dopo un primo
episodio di pneumotorace, il paziente ha circa il 30 % di probabilità di
avere un secondo episodio e questa probabilità aumenta dopo ogni
episodio, fino ad arrivare all’80% dopo tre episodi. Questo significa
che se dopo il primo episodio possiamo anche comportarci in maniera
piuttosto conservativa, dopo il secondo episodio sarà necessario fare
qualcosa di attivo per evitare che si verifichi una nuova recidiva.
Le opzioni terapeutiche di pneumotorace sono diverse: si va dalla
semplice osservazione di riposo alla somministrazione di ossigeno ,
mirata a migliorare il riassorbimento dell’aria sfruttando il diverso
gradiente pressorio dell’N e O che si viene a creare tra sangue a aria
polmonare. Quando ci troviamo di fronte ad un pneumotorace totale
con collasso completo del polmone possiamo utilizzare la valvola di
Heimlich, valvola unidirezionale, generalmente in gomma, utilizzata
per evitare che l'aria o dei fluidi possano viaggiare all'indietro lungo
un tubo di drenaggio toracico.
Il trattamento standard rimane comunque una toracotomia chiusa, che
consiste nell’impianto di un tubo di drenaggio per facilitare la
fuoriuscita di sierosità(utilizzato in tutte le chirurgie). Nel caso dello
pneumotorace,oltre a questa funzione primaria, la toracotomia chiusa
serve anche a ristabilire la negatività del cavo pleurico. Di solito il
tubo è posto nel IV,V spazio intercostale sulla linea ascellare media.
Il tubo di drenaggio funziona con una valvola ad acqua e ad ogni atto
WWW.SUNHOPE.IT
respiratorio un pò di aria esce e non rientra e pian piano il polmone
torna a “parete”, cioè si riespande.
Per concludere,la chirurgia. Solo in alcune situazioni si interviene
chirurgicamente in un paziente affetto da pneumotorace, le indicazioni
sono:pneumotorace complicato ( ad. Es. pneumotorace
bilaterale,persistente), rischio professionale(sommozzatori,assistenti
di volo, pilota di jet), problemi psicologici,recidiva e bilateralità. Si
interviene sempre più raramente con una toracotomia e sempre più
spesso con una videotoracoscopia(VATS),che permette di ridurre i
rischi operatori,la degenza ospedaliera,e accelerare il recupero della
funzionalità respiratoria,mediante degli accessi chirurgici limitati.
Per prevenire le recidive si interviene con la pleurodesi, cioè si fa in
modo che si realizzi un’aderenza tra pleura viscerale e parietale. Nei
soggetti anziani si può eseguire la pleurectomia per impedire nuove
recidive oppure si può usare il talco.
VERSAMENTI PLEURICI
Il versamento pleurico è la presenza di un liquido nel cavo pleurico in
quantità anomala, cioè in quantità superiore a quella che è
normalmente presente nel cavo pleurico. In effetti nel cavo pleurico
esiste una modestissima quantità di liquido che non è in una situazione
statica ,bensì in una condizione dinamica di continuo formarsi e
riassorbirsi e questo formarsi di liquido è guidato dall’equazione di
Starling. L’equazione di Starling afferma che il flusso attraverso una
membrana semipermeabile è determinato da un coefficiente di
permeabilità della membrana stessa e dalla differenza di pressione
che vige ai due lati della membrana,pressione idrostatica e pressione
oncotica.
Quali sono le caratteristiche tipiche del liquido pleurico normale?
V:0,1-0,2 ml/kg
WWW.SUNHOPE.IT
Proteine: 10-20 g/L
Glucosio pari a quello contenuto nel siero
LDH inferiore al 50% del livello plasmatico
Cellule presenti in numero piuttosto ridotto
(Ho omesso il quantitativo di albumina perché nella registrazione
dice:”questo quantitativo di albumina” riferendosi alla slide,che io non
ho)
Tutti questi dati sono importanti perché negli esami che andremo ad
eseguire sul liquido che preleviamo dal cavo pleurico ,eventuali
alterazioni di questi valori ci potranno indirizzare sull’una o l’altra
diagnosi.
In effetti, quando ci troviamo di fronte ad un paziente con
versamento pleurico innanzitutto dobbiamo individuare la causa di
questo versamento, possibilmente escludere eziologie neoplastiche, e
poi cercare di trattare la causa,se la causa è trattabile, e di
impedire le recidive cioè impedire che questo liquido continui a
formarsi in continuazione.
L’eziopatologia del versamento pleurico è legata all’equazione di
Starling. Ciascuno dei fattori che vengono chiamati in causa possono
essere causa della formazione del versamento pleurico. Quindi vi può
essere:
-aumento della pressione idrostatica(ad. Esempio quello che avviene
nelle cardiopatie congestizie)
-diminuzione della pressione oncotica(legata alla cirrosi epatica o alla
malnutrizione)
WWW.SUNHOPE.IT
-aumento della pressione negativa endopleurica( come avviene nella
atelectasia, definita come la mancata distensione polmonare a causa
di un ostruzione bronchiale)
-aumentata permeabilità del fattore K (si ha quando vi è un
infiammazione o presenza di neoplasie)
-diminuzione del drenaggio linfatico(infatti la compartecipazione del
letto linfatico è estremamente importante per regolare la presenza di
liquidi nel cavo pleurico e può diminuire ad esempio nel caso di
neoplasie)
Nella diagnostica del versamento pleurico dobbiamo individuare la
causa, allora sarà importante stabilire innanzitutto i dati
anamnestici:la presenza di una patologia cardiaca,epatica o renale
indirizzerà verso un versamento di tipo “medico” legato a quelle
alterazioni che vedevamo in precedenza; la presenza di una pregressa
neoplasia farà pensare alla possibile presenza di metastasi a livello
del cavo pleurico; la febbre potrà far pensare a enfisema.
Per quanto riguarda la sintomatologia, il paziente andrà incontro a
dispnea; vi può essere tosse, tosse stizzosa, soprattutto all’inizio
allorquando la presenza di una modesta quantità di liquido causa
dolore ,in quanto i foglietti pleurici continuano a fregare infiammati
uno contro l’altro;successivamente quando il versamento diventa
massivo la tosse tende a scomparire.
L’esame obiettivo mostra la diminuzione del fremito vocale tattile,
ipomobilità dell’emitorace, ottusità alla percussione.
Ma è sicuramente la radiologia che ci conferma la diagnosi.
Allora,l’esame radiografico mette in evidenza situazioni diversi
,variabili a seconda dell’entità del versamento.(seguono descrizioni di
vari esempi radiografici di versamenti pleurici che è ovviamente inutile
riportare in mancanza delle radiografie). L’ecografie può essere utile
WWW.SUNHOPE.IT
per individuare la sede del versamento pleurico e per descrivere la
consistenza del liquido: corpuscolato,denso, con sangue o pus.
La toracentesi è la puntura esplorativa del cavo pleurico con
conseguente prelievo di liquido pleurico che si esegue di solito
pungendo sul VI,VII spazio intercostale sulla linea angolare della
scapola. Essa è certamente un’indagine irrinunciabile che può essere
non eseguita soltanto quando la diagnosi è certa, come ad es. in un
paziente cardiopatico, con scompenso cardiaco,congestizio evidente,
con edemi declivi in cui la diagnosi è certamente versamento
cariogeno; oppure ci possono essere controindicazioni legate a
problemi di tipo emorragico.
L’esame del liquido pleurico ci indirizza verso la diagnosi. Innanzitutto
lo osserviamo, perché già le caratteristiche macroscopiche di questo
liquido ci possono indirizzare verso la diagnosi:sarà giallo citrino molto
chiaro e probabilmente ci troveremo di fronte a un trasudato; sarà
giallo più carico e probabilmente ci troveremo di fronte ad un
essudato; ma potrà essere addirittura siero-ematico e in questi casi
potrebbe essere un versamento neoplastico,anche se in quest’ultimo
caso dobbiamo sempre chiedere al paziente se ha subito o traumi o
una pregressa toracentesi perché bastano pochissime gocce di sangue
per rendere il liquido siero-ematico;potrà essere purulento, in caso di
enfisema; potrà essere lattescente nel chilo torace.
Come si distingue un versamento siero-ematico da un emotorace? In
uno la presenza di sangue può essere legata alla neoplasia, mentre
nell’altro a un evento post-traumatico. Se facciamo cadere un po’ di
gocce del liquido su una garza vedremo che in presenza di emotorace
ci troveremo di fronte a una macchia omogenea rossa, mentre in caso
di versamento siero-ematico avremo il centro un po’ più scuro e il
siero tendente a disporsi più in periferia.
WWW.SUNHOPE.IT
L’obiettivo delle nostre indagini è quello di distinguere tra trasudato e
essudato. Qual è la differenza tra trasudato e essudato? L'essudato
si differenzia dal trasudato, che non è di natura infiammatoria e non
presenta quindi proteine e cellule.
Una delle prove per distinguere trasudato ed essudato usate nel
passato è la “prova di Rivalta”: versando alcune gocce di liquido in una
soluzione allo 0.1% di acido acetico, se questo ha la composizione
chimica dell'essudato, si formerà un cerchio di fumo e si assisterà
alla precipitazione di macromolecole, prevalentemente glicoproteine.
Il trasudato è un problema del medico,un problema in cui il chirurgo
non c’entra. L’essudato invece è di competenza del chirurgo,perché le
cause sono:neoplasie, infezioni,embolia polmonare,patologie
addominali,collagenopatie,farmaci,interventi cardiochirurgici, sindrome
di Meigs(caratterizzata dalla presenza contemporanea di cisti
ovariche e di versamento pleurico).
Quello che ci interessa più da vicino è il VERSAMENTO PLEURICO
NEOPLASTICO . La presenza di un versamento pleurico in un paziente
con neoplasie non vuol dire sempre che la neoplasie sia presente a
livello del cavo pleurico o del polmone, non vuol dire sempre che ci
siano metastasi polmonari o pleuriche, ma certamente ci possono
essere dei problemi che possono determinare la formazione di un
versamento pleurico associato in maniera collaterale indiretta alla
neoplasia e quindi vi può essere:
-invasione diretta della pleura con reazione infiammatoria
-ostacolato deflusso linfatico
-ostruzione bronchiale,legata ad una neoplasia endobronchiale ma con
nessun coinvolgimento della pleura parietale o viscerale
-ipoproteinemia
WWW.SUNHOPE.IT
-infezione secondaria polmone ostruttiva
-reazione a farmaci
Sicuramente ci troviamo in una condizione che ha una rilevante
importanza per la qualità di vita del paziente, perché il paziente
lamenta dispnea. In questo caso la cosa più semplice da fare è
rimuovere il liquido pleurico con sversamento progressivo nella quantità
di 1500-2000 cl per volta. Ovviamente questo liquido contiene
elettroliti,proteine,cellule con conseguente deplezione proteica e
squilibri elettrolitici e tutto questo ha un impatto sulla qualità di vita
del paziente. Tra le neoplasie più frequenti che determinano
versamento pleurico ci sono cancro del polmone,linfoma e tumore
dell’apparato gastroenterico per i maschi e tumori della
mammella,ovaio e polmone per le donne. Si tratta di pazienti che
hanno un’aspettativa di vita limitata:3-4 mesi nel caso di cancro del
polmone e 7-8 mesi nel cancro della mammella. Ciò significa che quello
che facciamo deve avere un’azione rapida, cioè dobbiamo permettere
a questi pazienti di tornare il più presto possibile a casa e con una
qualità di vita accettabile. La palliazione deve essere rapida ed
efficace e ovviamente dobbiamo avere una conferma cito-istologica
della presenza della neoplasia, perché come abbiamo già detto la
presenza di liquido non significa sempre presenza di neoplasia a livello
del cavo pleurico.
Il trattamento ideale deve avere come obiettivo: un rapido
miglioramento della sintomatologia, una bassa incidenza di
complicanze, un ospedalizzazione breve e costi contenuti. Allora si
esegue la toracoscopia. Con la toracoscopia è possibile esplorare il
cavo pleurico, eseguire le biopsie,individuare le varie
neoplasie,asportare tutto il liquido pleurico e soprattutto eseguire la
pleurodesi,che in questo caso verrà eseguita in maniera differente
rispetto a quella eseguita nello pneumotorace perché si dovrà avere
WWW.SUNHOPE.IT
una risposta più rapida ed efficace. Per tutte queste ragioni si usa il
talco. Il talco è una sostanza minerale che svolge un azione
estremamente irritante sulla pleura parietale e viscerale e fa si che
entro 24-48 ore al massimo si formino le aderenze tra le
pleure,determinando queste aderenze si oblitera completamente lo
spazio e non si dà più la possibilità al liquido dei riformarsi.
VERSAMENTO PERICARDICO
Per versamento pericardico si intende una raccolta di liquido nel cavo
pericardico superiore a quella fisiologicamente presente. La presenza
di versamento pericardico comporta certamente delle sequele di quella
che è l’attività cardiaca tali da portare a quello che è il
tamponamento cardiaco,cioè rendere proprio impossibile il
funzionamento delle camere destre cardiache.
Le cause possono essere le più varie,le più frequenti sono sicuramente
le neoplasie maligne.
La diagnosi può essere certamente clinica legata a quelli che sono i
segni:dispnea, tachicardia, tremore della giugulare,alterazioni
dell’ECG.
Il trattamento più semplice è sicuramente la pericardiocentesi,che
può essere eseguita in maniera semplice come puntura(come la
toracentesi)o con il posizionamento di un cateterino attraverso il quale
è possibile svuotare continuamente il cavo pericardico. Ma,volendo
ottenere un risultato un po’ più definitivo è possibile ricorrere alla
creazione di una finestra pericardica.
CHILOTORACE
Il chilotorace è la presenza di una raccolta di liquido linfatico nel
cavo pleurico, proveniente dal dotto toracico e da uno dei suoi rami.
WWW.SUNHOPE.IT
Possono esserci diverse cause di chilotorace: causa
congenita,neoplastica(causa più frequente),post-traumatico,postchirurgico.
Caratteristiche del liquido linfatico:lattescente,inodore,ricco di
grassi,proteine e di linfociti.
Questo chilo torace è importante perché può dare origine a diverse
complicanze come ad un versamento pleurico,dispnea, empiema,perdita
di nutrienti(proteine,grassi,vitamine),immunodeficienza, coagulopatia e
cachessia.
Quindi in questi pazienti dobbiamo cercare di evitare che questo
liquido si formi. E ,conoscendo che questo liquido si forma
raccogliendo la linfa dall’apparato digerente, si agisce mettendo a
digiuno il paziente. Mettendo a digiuno il paziente non si forma più il
chilo e attraverso un tubo di drenaggio si asporta il liquido dal cavo
pleurico e il polmone va a parete. Con questa tecnica si ottiene la
guarigione nel 30-50% dei casi. Allorquando tale tecnica non risulti
efficace è necessario un intervento, che può essere diretto
attraverso la legatura del dotto e la chiusura della fistola ,o
indiretto tramite pleurodesi e pleurectomia.
WWW.SUNHOPE.IT
Chirurgia Toracica
Empiema e BPCO
Prof. Santini 28/11/2013
EMPIEMA
Per empiema si intende la raccolta di pus in una cavità preformata, si diffe e zia dall’as esso
(raccolta di pus in un tessuto) e dal flemmone (dispersione di pus non circoscritta).La prima
defi izio e di e pie a, tutt’oggi valida, ife ita all’e pie a pleu i o e fu des itta da Ippo ate il
quale osservò che se la pleurite non si risolve entro 14 giorni si trasforma in empiema.
EZIOLOGIA
L’e pie a u p o le a di tipo setti o, di cui sono riconosciute diverse cause:
Gram-positivi (stafilococchi, streptococchi, pneumococchi)
Gram-negativi (pseudomonas aeruginosa)
Batteri anaerobi
All’i fezio e da parte di questi agenti sono correlati dei fattori di rischio:
Chemioresistenza batterica (determinata da inutili somministrazioni di antibiotici anche per
banali raffreddori senza preventiva guida da parte di esami colturali, in questo modo si
selezionano ceppi resistenti causa di infezioni)
Immunodeficienze (AIDS , iatrogene per aumento dei pazienti sottoposti a trapianto,
terapie immunosoppressive)
Disordini dismetabolici
I batteri possono penetrare nel cavo pleurico provenendo da infezioni polmonari nosocomiali o
o u ita ie, ta t’ ve o he l’e pie a he si a o pag a o segue la pol o ite si hia a
empiema metapneumonico e parapneumonico. Tra le altre cause di empiema sono annoverate le
ostruzioni bronchiali da neoplasia o corpo estraneo con successivo accumulo di secrezioni nel
parenchima polmonare, ascesso polmonare aperto nel cavo pleurico, bronchiettasie, oppure meno
frequentemente la diffusione ematogena da focolai settici distanti o da regioni contigue come collo,
mediastino ed addome attraverso il diaframma. Vi può essere inoltre una diffusione di batteri
durante interventi chirurgici o in seguito a traumi aperti toraco addominali.
WWW.SUNHOPE.IT
CLINICA
L’e pie a può esse e i o os iuto i tutti i asi dai segue ti si to i:
Febbre di tipo settico (remittente) lieve durante il giorno, aumenta di notte con
defervescenza per crisi associata a sudorazione profusa; si differenzia dalla febbre
intermittente in quanto la febbre remittente non raggiunge mai valori normali (37°C)
Dolore per irritazione della pleura parietale caratteristico della fase iniziale sostituito da
senso di pesantezza nella fase conclamata (dolore di tipo sordo)
Tosse p oduttiva ella fase i iziale ua do ’ la o te po a ea p ese za di pol o ite;
nella fase di tipo pleuritico la tosse è secca
Dispnea legata principalmente a interessamento del parenchima polmonare (polmonite) e
alla sindrome da occupazione pleurica per la presenza di una grande quantità di pus che
i i is e l’espansione polmonare
Astenia e calo ponderale associato alla presenza di un grave stato settico; una volta drenato
il liquido purulento lo stato del paziente migliora drasticamente nel giro di 24h
EVOLUZIONE
L’evoluzio e u fatto e
olto i po ta te i
ua to o dizio a l’app o io te apeuti o al pz.
Fase pre-clinica: non si o os o o e e le di a i he, si ha l’i fezio e
Fase essudativa (stadio I): ha una durata di circa 10-15 giorni, è caratterizzata dalla presenza
di fluido scarso di tipo essudativo per aumento della permeabilità; il polmone è ancora
elastico ed espandibile
Fase fibrino-purulenta (stadio II): si verifica qualora la terapia non sia sufficiente, si
accumulano neutrofili, batteri, detriti cellulari e pus sempre più denso; in questa fase il
polmone diviene meno espandibile perché la fibrina si deposita andando a formare delle
aderenze, per cui il cavo si sepimenta.
Fase di organizzazione (stadio III): Nei depositi di fibrina iniziano a comparire fibroblasti che
moltiplicandosi infiltrano il parenchima polmonare con la formazione di un film pleurico
sempre più spesso e tenace fino ad incarcerare il polmone che diviene inespandibile
COMPLICANZE
Fibrotorace: è la retrazione del polmone e del cavo pleurico determinata dalla formazione di
cotenne che tendono a retrarre il cavo pleurico e ad incarcerare il polmone
E pie a e essitatis: tipi o dell’e pie a petto ale, a si può fo a e a he i alt i
empiemi; consiste nella formazione di una fistola che mette in comunicazione il cavo
pleu i o o l’este o sop attutto i egio i dove lo st ato us ola e
e o spesso come
ad esempio il solco sottomammario
WWW.SUNHOPE.IT
Fistola broncopleurica: può essere sia la causa (perché la presenza di un pneumotorace
pe siste te favo is e l’a u ulo di a ia e ui di il sop aggiu ge e di i fezio i atte i he
che la conseguenza di un empiema a causa della necrosi parcellare del parenchima
polmonare con formazione di una fistola che mette in comunicazione il cavo pleurico con il
parenchima polmonare
Diffusio e lo ale dell’i fezio e: i ase alla sede di diffusio e l’e pie a può p ovo a e
osteomielite, pericardite, mediastinite o ascesso sub-frenico (può essere causa o
conseguenza di un empiema)
Sepsi ed amiloidosi secondarie ad infezione prolungata
ITER DIAGNOSTICO
Se ci si trova di fronte ad un paziente settico con versamento pleurico ben evidente l’ESAME
CLINICO ci indirizza con una certa sicurezza verso la diagnosi di Empiema pleurico la quale verrà poi
o fe ata dalla DIAGNOSTICA PER IMMAGINI e dall’ESAME COLTURALE DEL LIQUIDO PLEURICO e
dall’ANTIBIOGRAMMA. Nel caso in cui si vuole indagare ci a le ause dell’e pie a si può i o e e
ad alt e etodi he o e la B o os opia el aso si sospetti u ’ost uzio e o hiale, u ’e og afia
addominale nel caso si sospetti ascesso sub-frenico oppure empiema della colecisti che può essere
causa di peritonite ed eventuale trasmissione pleurica.
RX e TC: ci permette di vedere la presenza di versamento pleurico con obliterazione del seno costofrenico. In alcuni casi è possibile vedere anche dei livelli idro-aerei per la penetrazione di gas in
seguito a fistole o prodotto da batteri anaerobi.
A he l’e og afia e la to a e tesi so o
ezzi diag osti i utili.
OBIETTIVI TERAPEUTICI
Gli obiettivi terapeutici mirano al:
Co t ollo dell’i fezio e o te apia a ti ioti a i ata
Sostegno della cachessia tramite fisioterapia e supporto nutrizionale
Completa eva uazio e dell’essudato o svuota e to dell’e pie a e possi il e te
obliterazione della sacca empiematica
Riespansione polmonare e obliterazione dello spazio pleurico, questo l’o iettivo più
i po ta te pe h se pe siste il avo olto p o a il e te l’i fezio e si ip ese te à
Le indicazioni terapeutiche sono scelte in base allo stato del paziente, allo stadio evolutivo
dell’affezione e alla presenza di lesioni associate:
terapia antibiotica anche per via endopleurica
WWW.SUNHOPE.IT
to a e tesi egli stadi i iziali, io ua do l’essudato a o a li pido e di i i a ua tità
drenaggio per favorire lo svuotamento della cavità pleurica (necessario nelle fasi avanzate)
iniezione di agenti fibrinolitici nel cavo, anche se vengono utilizzati sempre più di rado
il fallimento terapeutico può essere imputabile ad una non corretta terapia antibiotica, ad un
d e aggio o fu zio a te, all’e essiva sepi e tazio e del avo, alla p ese za di ge i
particolarmente aggressivi e per il sussistere di deficit immunitari; in questi casi si ricorre allo
svuota e to del avo pleu i o t a ite tu i di d e aggio oppu e oggi si p efe is e l’i piego di u a
videotoracoscopia (VATS) che ci consente di completare i rilievi diagnostici, interrompere le
sepimentazioni, sbrigliare e detergere il cavo ed infine posizionare drenaggi. Inoltre tramite la VATS
è possibile effettuare una decorticazione quando il film pleurico è ancora soffice e scollabile.
Nel terzo stadio non più possi ile i te ve i e o la VATS,
mediante decorticazione toracotomica
a
e essa io l’i te ve to hi u gi o
Ancora oggi si ricorre alla toracostomia aperta, anche se è un intervento molto mutilante, in
pazienti con un quadro settico grave che non tollererebbero una toracotomia con decorticazione
oppure quando si tratta di empiemi post- hi u gi i he seguo o l’aspo tazio e di u pol o e: i
questo caso non vi è il polmone che deve riespandersi, il cavo viene messo in comunicazione con
l’este o o drenaggio ed obliterazione della cavità.
BPCO
La BPCO è una malattia di tipo medico, che normalmente viene trattata con farmaci. Una piccola
quota di questi pazienti può essere trattata con la chirurgia quando si presentino delle complicanze,
oppure cercando di migliorare le condizioni del paziente cercando di ridurre la dispnea. La BPCO è
st etta e te o elata all’e fise a pol o a e, i ui si ea o delle ve e e p op ie olle
ell’a ito del pa e hi a pol o a e o tipi o to a e a otte . Pe e care di correggere questa
situazione patologica sono stati proposti diversi approcci terapeutici: dapprima si pensava che il
to a e a otte fosse la ausa e o la o segue za dell’e fise a, p opo e do di i te ve i e sulle
coste effettuando delle resezioni di queste ultime; si cercò poi di intervenire sul diaframma con
apparecchi compressivi posti nel cavo addominale.
Oggi sono effettuati diversi trattamenti chirurgici.
Trattamento delle bolle che si formano durante la BPCO, vanno sicuramente trattate
quando il paziente presenta delle complicanze. Queste sono: sovradistensione, causata da
bolle che diventano tanto grandi da dare sintomi simili a quelli del pneumotorace
ipertensivo; i fezio e i ua to la olla, o u i a do o l’este o, può esse e olo izzata
WWW.SUNHOPE.IT
da atte i he p ovo he a o u a sov ai fezio e data dall’a u ulo di li uido
infiammatorio nel contesto della bolla che può diventare pus; emorragia, che risalendo le
vie respiratorie darà emottisi; pneumotorace per apertura della bolla; cancro polmonare per
formazione neoplastica sulla bolla. Il trattamento chirurgico delle bolle ha anche una finalità
funzionale, in quanto queste provocano una compressione sul parenchima circostante
a da do ad alte a e la ve tilazio e e i i i e l’allu ga e to delle fibre elastiche (il
trattamento chirurgico è indicato soprattutto quando la compressione della bolla raggiunge
il 30%). Ovviamente la terapia chirurgica si effettua quando ci sono delle garanzie sulla
capacità di recupero, quindi quando effettivamente il parenchima è compresso ma
funzionante, altrimenti se il parenchima è già compromesso si determina una
sovradistensione del parenchima circostante. Il paziente quindi viene valutato in base
all’i di e di disp ea, a gioTC, s i tig afia e spi o et ia.
Riduzione del volume polmonare (LVRS), intervento palliativo che attraverso la rimozione di
parte del parenchima polmonare, permette di migliorare le condizioni e le aspettative di vita
del paziente riducendo la dispnea per un periodo di tempo imprecisato. La rimozione di
parte del polmone consente di riacquistare una certa elasticità e di migliorare la dinamica
della parete toracica. Si tratta di un intervento abbastanza invasivo, infatti i pazienti devono
essere selezionati accuratamente: pazienti che hanno una grave insufficienza respiratoria
con enfisema grave ma a distribuzione eterogenea, in cui ci siano delle zone particolarmente
ricche di grosse bolle. Gli approcci chirurgici sono toracotomia, sternotomia,
videotoracoscopia.
Trattamento broncoscopico, manovra o i vasiva he si p efe is e all’i te ve to hi u gi o
nella riduzione del volume polmonare. Si effettua inserendo delle valvole unidirezionali che
favo is o o l’us ita di a ia dai o hi e e i i is o o l’e t ata; i uesto odo i du o o
una parziale atelettasia che riduce il volume polmonare. Le valvole sono ben tollerate e
possono essere anche rimosse, con risultati abbastanza soddisfacenti. Cosa molto
importante è che questo trattamento non provoca accumulo di secrezioni, riducendo la
possibilità di infezioni.
Trapianto polmonare, anche se il polmone è un organo estremamente delicato che si altera
fa il e te du a te l’espia to. Vi so o dete i ate i di azio i al t apia to: patologie
polmonari settiche quali bronchiettasie e fibrosi cistica (una delle principali indicazioni),
fibrosi polmonare, ipertensione polmonare (anche se in questo caso spesso si attua un
trapianto cuore-pol o e e l’e fise a he app ese ta più del 0% dei asi di trapianto
pol o a e. La selezio e del pazie te igo osa e te seve a, i fatti deve ave e u ’età
i fe io e a a i o p ospettive di vita i fe io i a 2 a i g osso li ite pe h ell’attesa
del donatore la mortalità è molto elevata). I risultati della maggior parte dei trapianti sono
positivi, con un netto miglioramento della funzionalità respiratoria. Un limite è la
bronchiolite obliterante, patologia infiammatoria autoimmune che conduce ad un
progressivo deterioramento della funzionalità respiratoria che provoca un rigetto cronico
del polmone trapiantato (30-50% dei pazienti trapiantati).
WWW.SUNHOPE.IT
Chirurgia toracica 9/12/2013 prof. Santini
Allora, oggi affrontiamo un pò le patologie del mediastino. Che cos’è il mediastino? Il
mediastino è una regione anatomica che è in mezzo tra I due spazi pleurici, delimitata in
alto da quello che è il giugulo e le clavicole, in basso dal diaframma, posteriormente dalla
colonna vertebrale e ai lati dalla pleura mediastinica. In effetti è una regione anatomica che
per ovvi motivi, visto quello che c’è al suo interno, rappresenta una zona di grande
importanza dal punto di vista patologico. Nel contesto del mediastino troviamo delle
strutture che partecipano a diverse funzioni: c’è un cellulare lasso, grasso, che svolge una
funzione di ammortizzatore, di equilibrio, di adeguamento di quello che è la pressione
all’interno del mediastino e quella che è la pressione tra gli spazi pleurici, partecipando alla
dinamica cardiocircolatoria e quella che è la vis a fronte. Voi sapete che esiste una vis a
tergo e una vis a fronte:
la vis a tergo è la forza che spinge il sangue nel circolo;
la vis a fronte è la forza che aspira il sangue, che favorisce quindi il transito, il circolo del
sangue con una forza di aspirazione e questa aspirazione è data proprio dalla negatività
della pressione endopleurica, soprattutto negli atti inspiratori che si trasferisce in parte
attraverso quello che è il cellulare lasso, al mediastino e quindi ai grossi vasi in esso
contenuti.
Inoltre il mediastino è anche la sede di transito per l’aria (? ndr. casino di fondo), il sangue
e gli stimoli nervosi. In effetti il mediastino rappresenta un pò quella che è la sala
macchine del nostro organismo e lì dove ci sono le pompe, dove ci sono i tubi, quindi il
transito di tutto quello che contribuisce alla resa dinamica (?)
È diviso in regioni ed è una suddivisione che assume estrema importanza in quanto
oggigiorno certamente abbiamo degli ausili con immagini come la TAC, la risonanza
magnetica, che hanno facilitato di molto il compito del clinico, del diagnosta, nel
distinugere, nel formulare la diagnosi delle masse mediastiniche ma in epoca precedente
alla TAC era estremamente difficile formulare un’ipotesi diagnostica per quanto riguarda le
patologie del mediastino. E quindi si era convenuto di suddividere il mediastino in tre
zone: un mediastino anteriore, un mediastino medio e un mediastino posteriore in quanto
in ciascuno di esse esistono delle strutture anatomiche e in ciascuna di essa va a
localizzarsi con maggiore frequenza alcune patologie caratteristiche.
WWW.SUNHOPE.IT
Quindi vediamo, ora nel mediastino anteriore che cosa troviamo? Troviamo il timo
qui in alto, poi troviamo dei linfonodi, il tessuto connettivo, il grasso mediastinico.
Nel mediastino medio che cosa troviamo? Troviamo il cuore con il pericardio, I
grossi vasi, l’aorta, la vena cava, lo sbocco dell’azygos, la trachea e i bronchi
principali, i vasi polmonari, alcuni linfonodi, il dotto toracico e ancora grasso e
connettivo.
Nel mediastino posteriore invece, oppure detto mediastino paravertebrale, che
cosa troviamo? Troviamo la vena azygos e emiazygos, la catena del simpatico e i
nervi intercostali.
Ovviamente quindi considerando quelle che sono le strutture anatomiche nelle diverse tre
zone, potete già cominciare a pensare quali possono essere le patologie che vengono
localizzate in queste tre distinte zone. Ovviamente come sempre, parlando di patologia
chirurgica, il primo argomento che si affronta è quello degli stati infiammatori di un viscere
o
di
una
regione
anatomica.
E
quindi
mediastiniti. Mediastinite è un’affezione
infiammatoria che possiamo riscontrare in forma acuta o in forma cronica. Si tratta di due
patologie ben distinte:
la cronica in effetti non è una cronicizzazione dell’acuta in quanto per mediastinite acuta,
cosa definiamo? Definiamo quelle situazioni che come vedremo sono conseguenze di
processi infiammatori quanto mai violenti, secondari a perforazioni esofagee oppure alla
mediastinite necrotizzante discendente o alle mediastiniti chiurgiche post-sternotomiche.
Invece per mediastinte cronica intendiamo due forme: una forma granulomatosa
secondaria a processi di tipo infettivo, micotico, come la ????, la tubercolosi oppure forme
fibrotiche che possono essere granuilomatose in fase avanzata oppure idiopatica. Adesso
vedremo un pò nel dettaglio quelle che sono le mediastini acute e quelle che sono le
mediastiniti croniche.
La mediastinite fibrosante detta anche mediastinite sclerosante, fibrotico mediastinite, è
una patologia che dalle nostre parti è piuttosto rara, è più frequente negli Stati Uniti ed è
caratterizzata da un’infiammazione cronica ma soprattutto dalla proliferazione di tessuto
fibroso, denso, stenosante al livello del mediastino, lo vedete in questa TAC: vedete come
tende a infiltrare tutto il cellulare lasso mediastinico, quindi a comprimere quelle che sono
le strutture in esso contenute, le vie aeree, questa è la trachea a livello della carena, questa
è la cava, vedete come già è compressa. È caratterizzata da, dicevo, dalla formazione,
WWW.SUNHOPE.IT
dall’accumulo di connettivo fibroso a livello mediastinico, si manifesta soprattutto in donne
giovani e questo come dicevo soprattutto negli Stati Uniti, ed ha una sintomatologia
quanto mai varia che può variare dall’essere asintomatico fino a situazioni di estrema
gravità tali da comportare la comparsa di una sindrome mediastinica e vedremo
successivamente che cosa si intende per Sindrome Mediastinica; è una patologia che può
portare quindi a morte per compressione, come vedete, di questa cava che è
completamente ridotta di volume, anche sulla trachea c’è una certa compressione tanto da
far assumere questo aspetto quasi a fordero di sciabola, e con una sopravvivenza a 5 anni
che è intorno al 50%. Purtroppo non esiste una terapia per la mediastinite sclerosante, o
per la fibrosi mediastinica. In considerazione di quello che dicevamo, che può essere
secondario a micosi, infezione da Histoplasma capsulato, si è prospettata una terapia in
associazione di antifungini e di steroidi sistemici però con scarsi risultati. La chirurgia può
trovare indicazione raramente nel tentativo di liberare il mediastino da questa
compressione da parte di questo tessuto connettivo, oppure possono essere messi in atto
trattamenti locali sintomatici, per alleviare appunto quella che è la sintomatologia legata
alla compressione di questi visceri e di trachea o vasi come vedete in queste diapositive,
vedete questo è uno stent vascolare posizionato nella cava per cercare di ripristinare il
transito venoso della cava e questo invece è uno stent tracheale per consentire alla
paziente di respirare.
MEDIASTINITE ACUTA:
perforazione esofagea
necrotizzante discendente
post-sternotomia
MEDIASTINITE CRONICA:
granulomatosa
sclerosante
Che cos’è invece la mediastinite acuta? Abbiamo detto che nel mediastino esiste questo
cellulare lasso che è purtroppo scarsamente dotato di poteri difensivi nei confronti delle
WWW.SUNHOPE.IT
infezioni, per cui germi che penetrano nel mediastino possono trovare terreno fertile per
proliferare e determinare quello che sono i gravissimi quadri che si configurano proprio
nella definizione di mediastinite acuta. Quindi le caratteristiche anatomo funzionali del
mediastino da una parte e la eziologia che è quasi costantemente, come vedremo,
polimicrobica, fanno sì che la mediastinite acuta rappresenti un evento estremamente
grave con una mortalità che spesso raggiunge il 50-60-70%. Ovviamente molto dipende
dall’eziologia di questa mediastinite acuta, dipende dalla diagnosi più o meno precoce e
dal trattamento con ???? Esistono dei sintomi generali di mediastinite che sono legati
proprio al quadro settico caratteristico di questa patologia e quindi vi può essere dolore,
febbre di tipo settico, dispnea, quadri collaterali di sepsi (leucocitosi) fino a configurarsi
quello che è lo shock settico conclamato. E questo è un quadro generale indipendente da
quella che è l’origine della mediastinite e segno soltanto di una grave infiammazione del
mediastino. È chiaro che poi la sintomatologia ha sfumature diverse da quella che è la
causa di questa mediastinite. E allora cominciamo con la mediastinite da perforazione
esofagea.
1. La perforazione esofagea è una situazione di estrema gravità che può presentare
diverse eziologie: può essere spontanea, traumatica o iatrogena. La mortalità può
raggiungere il 50% dei casi o anche superarlo, questo perchè? Perchè in
conseguenza di una perforazione esofagea che cosa si ha? Si ha il transito, si ha il
passagio del materiale proveniente dalla bocca nel mediastino, e voi sapete o
dovreste sapere che la bocca è un luogo dove albergano batteri estremamente
patogeni, molto spesso anaerobi che determinano chiaramente una gravissima
contaminazione batterica ma soprattutto nelle fasi iniziali vi è un’irritazione di tipo
chimico determinata da quelli che sono gli enzimi contenuti nella saliva, per cui vi è
una prima fase caratterizzata dall’irritazione chimica determinata in parte dagli
enzimi della saliva, in parte anche laddove la perforazione si abbassa o esiste un
reflusso, un passaggio del contenuto acido-gastrico nel mediastino, per cui si ha
certamente una mediastinite chimica. Su questa mediastinite chimica compare
rapidamente una contaminazione batterica, quindi avremo una mediastinite settica e
insieme
si
configura
quel
quadro
di
mediastinite
necrotico
suppurativa
estremamente grave che in conseguenza dei danni diagnostici o degli errori
terapeutici può dare origine alla mediastinite necrotico suppurativa spesso diffusa,
WWW.SUNHOPE.IT
qualche volta, nei casi più fortunati, circoscritta e in questo caso si parla di ascesso
mediastinico.
Questo signore che vedete qui è il grande ammiraglio della flotta olandese. Direte
voi che cosa c’entra questo signore? C’entra perché questo signore aveva una strana
abitudine, era una persona che amava molto mangiare ed era solito fare come
facevano gli antichi romani che nel corso del banchetto si procuravano il vomito per
continuare a mangiare a crepapelle. Un giorno gli andò male perchè come lui stesso
racconta a chi raccolse il suo caso clinico improvvisamente sentì scoppiare qualcosa
dentro, un dolore atroce e rapidamente le condizioni peggiorarono e in alcune ore
morì. E questo signore pacioccone che vedete qui è Hermanno Boerhaave che era
uno scienziato molto eclettico che si interessava di un pò di tutto: di botanica, di
zoologia e anche un pò di medicina ed ebbe l’opportunità di eseguire l’autopsia del
grande ammiraglio olandese e descrisse per primo quella che oggi si chiama
appunto Sindrome di Boerhaave che è la rottura spontanea,
post emetica
dell’esofago e Boerhaave ci descrive nel suo libro la situazione che trovo: trovò nel
cavo pleurico di questo signore tutto ciò che aveva mangiato fino a descrivere
l’odore di porto che si sentiva per tutta la sala tanto che aveva bevuto, anche molto.
Da cosa è determinata? È determinata da un aumento della pressione endoluminare,
spesso da una incoordinazione del vomito con un conato, con una chiusura dello
sfintere esofageo superiore che dà un aumento della pressione endoluminare che
può portare alla rottura del viscere, rottura che avviene di solito nella parete postero
laterale del ⅓ inferiore del viscere con un’incidenza più frequente nei maschi che
nelle femmine; anche se una delle cause della Sindrome di Boerhaave può essere il
parto. Fortunamente è eccezionale. È una situazione certamente gravissima, vi
rendete conto che se avviene tutto come nel caso del grande ammiraglio, abbiamo
il passaggio di gran parte del contenuto gastrico nel mediastino e vi rendete conto
di cosa possa succedere.
2. Altra eziologia è il trauma che può avvenire a seguito di una ferita da arma da taglio
o arma da fuoco, può avvenire in conseguenza di traumi chiusi per esempio per
l’urto contro il volante, si può avere una lesione da scoppio dell’esofago.
WWW.SUNHOPE.IT
È descritta la rottura da gas compressi nei gommisti: nel gonfiare una ruota, la ruota
è scoppiata e loro avevano la bocca aperta e questo violento spostamento d’aria ha
determinato lo scoppio dell’esofago ma diciamo che la causa più frequente è il
passaggio di corpi estranei, oppure –oggi fortunatamente è rara- ma dalle nostre
parti era molto frequente negli anni che furono è l’assunzione di caustici.
L’assunzione dei caustici era il modo che usavano le fanciulle di queste parti per
dimostrare il proprio amore non corrisposto alla persona amata, per le crisi coniugali
o per le crisi di fidanzamento le ragazze bevevano la soda caustica. Ne abbiamo
visto ancora qualcuna qualche anno fa. Ma soprattutto vediamo oggi quello sono le
conseguenze a lungo termine. Il mio nonno accademico, il prof. Ruggieri, prof del
mio prof, diceva che queste ragazze si suicidavano dopo 30-40 anni perchè questa
assunzione di caustici, laddove non portava a morte rapidamente determinava una
esofagite da caustici che portava a stenosi esofagea, quindi difficoltà del transito,
ma anche a insorgenza di cancro dell’esofago per la continua irritazione a carico del
viscere.
La causa più frequente oggi sono le lesioni iatrogene, in parte associata a corpi
estranei: l’estrazione del corpo estraneo può determinare una lesione nel corso di
encoscopia durante un’asportazione ma anche per altre manovre: dilatazioni
strumentali, posizionamento di protesi o endoprotesi esofagee o anche come
conseguenza di interventi chirurgici, ad esempio con un intervento sul polmone,
dove si esegue la linfoadenectomia radicale si può anche determinare l’asportazione
dei linfonodi paraesofagei e dunque una lesione a carico del viscere. Vedete questa
è una casistica della letteratura e vedete che la maggiore incidenza di perforazioni
esofagee è legata proprio all’endoscopia, alla dilatazione e così via anche con il
posizionamento di un sondino naso-gastrico, soprattutto nei casi di esofago
patologico può comportare la perforazione retrograda. In ogni caso la diagnosi
tempestiva è indispensabile per ridurre le complicanze e la mortalità. Avete visto in
precedenza quello che è il circolo vizioso che comporta quella situazione
ingravescente in maniera rapida della mediastinite per cui l’intervento precoce può
far sì che si riesca a bloccare questo processo di insorgenza mediastinitica. Per cui
vediamo, accanto a quella che è la sintomatologia tipica di tutte le forme di
WWW.SUNHOPE.IT
mediastinite esiste certamente una sintomatologia che è correlata a maggior misura
a quella che è l’eziologia della perforazione.
Abbiamo poi questa triade sintomatologica che può manifestarsi nelle perforazioni
esofagee come:
odinofagia, ovvero dolore alla deglutizione;
enfisema sottocutaneo per il passaggio di aria nel mediastino;
lesioni più basse laddove si può associare un quadro di peritonite che si
manifesta come una contrattura di difesa del tratto gastrico
Dal punto di vista radiografico i segni quali possono essere? Possono essere visibili
nelle radiografie standard del torace, come nell’enfisema sottocutaneo vedete qui al
collo, qui nell’enfisema mediastinico, si nota uno slargamento del mediastino per
l’ingresso di aria nella loggia mediastinica. Oppure come in questo caso pnx per il
passaggio di aria nel cavo pleurico. È chiaro che il mediastino è separato dal cavo
pleurico dalla pleura mediastinica ma questa è una membrana estremamente fragile
per cui facilmente può essere essere lesa e superata dal passaggio di aria o di
contenuto esofageo quindi in questo caso vedete il pnx, il questo caso oltre al pnx
vedete anche un liquido, quindi un livello idroaereo, idropnx. Da cosa viene
confermata la diagnosi di lesione esofagea mediante la esofagografia. Cosa è
l’esofagografia? È quella diagnosi che viene eseguita dando al paziente da bere un
mezzo di contrasto radiopaco, si può usare il bario o si può usare il Gastrographin.
Per sospetto di una lesione esofagea si usa il Gastrographin perchè è un mezzo
idrosolubile che non determina a sua volta danni a livello del mediastino. Qualora la
perforazione sia presente il Gastrographin è poi soggetto a idrolisi e quindi
riassorbito ed eliminato. Allorquando il Gastrographin risulti negativo per migliorare
la accuratezza diagnostica si può dare con attenzione del bario e questo vedete è
un esame con il Gastrographin di una lesione esofagea. Il lume viene colorato dal
Gastrographin e qui vedete questo spiffero, c’è qui una lesione esofagea. Ancora
un’altra immagine, questo è il cardias e questo è il mezzo di contrasto che espande
al di fuori del viscere. Quindi questo ci conferma la diagnosi. Questo invece è un
altro caso di lesione iatrogena da scleroterapia, cosa è la scleroterapia? È una
metodica che si attua allorquando il pz presenti delle varici esofagee per cui si
WWW.SUNHOPE.IT
inietta un mezzo liquido sclerosante che determina la trombosi delle varici ma
chiaramente essendo un mezzo estremamente irritante può determinare anche la
lesione della parete esofagea. Questo è un caso piuttosto particolare in quanto si
applica al contrario il m.d.c. non dall’interno all’esterno del viscere esofageo. Questo
è il caso di un giovane che venne alla nostra osservazione qualche tempo fa,
presentava una lesione da arma da fuoco al collo, allora per evidenziare se questa
lesione fosse comunicante con l’esofago si eseguì una fistolografia. Per fistolografia
si intende la radiografia eseguita iniettando tramite il tratto fistoloso del m.d.c. In
questo caso il mdc iniettato si visualizzava l’esofago, colorandolo e confermando la
lesione. Alla TC i segni sono abbastanza evidenti, vi è enfisema sottocutaneo,
pnxmediastino. Vi è anche edema della parete dell’esofago, con cavità periesofagee
ma soprattutto ciò che è patognomico lo spandimento del mdc nel cavo pleurico.
Ancora, l’esofagoscopia è utile? Certamente può rappresentare un pericolo se
eseguita in maniera poco cauta: se vi è una lesione precedente. Ma questa è
indispensabile per giungere ad una diagnosi. Vedete qui abbiamo una spina di
baccalà che la signora aveva ingerito facendo la zuppetta nel sugo di baccalà e che
per sua fortuna aveva dato una fistola a gobbetta, quando stavo io in endoscopia
digestiva riuscii a toglierla e la signora guarì perchè la fistola era coperta.
In effetti in presenza di una perforazione esofagea quale è l’iter terapeutico?
Bisogna impedire al più presto la contaminazione del mediastino del cavo pleurico
perchè bisogna combattere l’infezione e quindi bisogna cercare di chiudere se
possibile questa perforazione, far riespandere rapidamente il polmone, ristabilire la
continuità del tratto grastro intestinale e mantenere il pz mediante nutrizione
parenterale che deve essere ipercalorica (2500 kcal) quindi i principi terapeutici sono:
sospensione dell’alimentazione per os
atropina e anti-H2 per ridurre la secrezione gastrica e salivare, riducendo il
passaggio di materiale attraverso l’esofago
antibioticoterapia a largo sprettro
alimentazione parenterale ipercalorica per combattere lo stato catabolico del
pz
WWW.SUNHOPE.IT
Esistono poi le indicazioni chirurgiche che sono diverse per caso clinico, in relazione
all’intervallo di tempo trascorso dalla lesione alla diagnosi e quello che è lo stato
settico del pz. Quindi certamente:
sutura diretta, laddove possibile
esofagectomia in casi particolari
drenaggio con tubo a T
Allorquando la sutura diretta non è possibile perchè è trascorso molto tempo,
quindi i punti su un terreno infetto, non sufficentemente sano, tale da non garantire
la tenuta della sutura, si può eseguire l’esclusione bipolare, si esclude l’esofago dal
transito alimentare, mantenendo il pz completamente a digiuno, impedendo quindi
anche il transito della saliva con quest’esclusione in alto e chiudendo anche
l’esofago al livello del cardias per mettere a riposo il viscere e far eseguire una
guarigione ritardata. Questo si può fare con delle suturatrici particolari con dei punti
riassorbibili quindi che nel corso del tempo possono riaprire il lume del viscere.
Oggi si usano protesi autoespandibili.
3. Altra condizione estremamente importante per I medici di base è un ascesso dentale
o una faringite che se trascurate possono portare a mediastinite necrotizzante
discendente con una mortalità del 40-50%. In effetti come dicevo è secondaria ad
infezioni del tratto cervicale che possano essere infezioni odontogene, orofaringee o
legate a interventi chirurgici della zona che per la particolare struttura anatomica del
collo e del mediastino che comunicano ampiamente l’uno con l’altro, qui sono
presenti dei piani di scivolamento rappresentato dalle fasce cervicali, vi rendete
conto di come sia facile l’infezione, per gravità o attratta per la negatività
endomediastinica che risente di quella endopleurica.
I germi chiamati in causa sono batteri anaerobi, GRAM negativi, in grado di
determinare gravissime infezioni.
La mediastinite si presenta con un quadro settico, mediastinite al collo, con il trisma
(contrazione del massetere con impossibilità di aprire la bocca), con la disfagia,
disfonia e insufficienza respiratoria.
WWW.SUNHOPE.IT
La terapia è certamente legata ad antibiotico terapia a largo spettro ma soprattutto
al drenaggio chirurgico, che deve essere ampio che comporta incisioni multiple, al
livello cervicale e toracico. Nonostante questo la mortalità rimane elevata, ovvero
intorno al 40% per il grave stato di sepsi e per il danno generale dato da erosione
vascolare con polmonite e focolai settici cerebrali per embolizzazione settica da
questo materiale purulento.
4. Mediastinite post-chirurgica, post sternotomia. Questa è sempre una spada di
Damocle per i pazienti ricoverati in cardiochirurgia con raccolta purulenta
retrosternale data da Staphylococcus Aureus, Gram - . Dato il bypass spesso
effettuato prendendo l’arteria mammaria per la rivascolarizzazione coronarica,
avviene una riduzione della portata di sangue allo sterno che contribuisce
all’istaurarsi del quadro settico per diminuita difesa locale, nonchè a contribuire al
ritardo cicatriziale osseo dello sterno che rimane mobile.
Fattori favorenti:
Obesità
Diabete
BPCO
Mobilità dello sterno
Dissezione dell’arteria mammaria
A volte i punti di acciaio di sutura possono rompersi per fatica del metallo . È
sempre difficile operare in questa sede perchè il materiale estraneo è di per sè è
fonte di infezione.
SINDROME MEDIASTINICA:
Estremamente importante perchè è una sindrome, quindi un insieme di segni e sintomi
determinati dalla compressione delle strutture mediastiniche, questi segni possono
essere variamente associati, di solito prevalgono quelli respiratori e circolatori.
Respiratori (anche compressione da gozzo):
Dispnea da sforzo
WWW.SUNHOPE.IT
Tirage (evidenza della fatica inspiratoria, reclutamento dei muscoli accessori,
rientramento degli spazi sovraclaveari e intercostali)
Cornage (rumore, stridore del passaggio dell’aria attraverso la trachea stenotica)
Tosse
Circolatori:
Cianosi per il rallentamento del circolo, per compressione delle vene anonime e
della cava con ostacolato ritorno venoso
Turgore venoso della parte superiore del cuore
Edema a mantellina
Cardiaci (non frequenti):
Tachiaritmie
Segni da tamponamento
Nervosi, interessamento dei nervi ricorrente (maggiormente quello sx perchè scende
sotto l’arco aortico quindi causato da un tumore primitivo al livello dei linfonodi sotto
aortici e para aortici), vago, frenico:
Disfonia
Singhiozzo
Paralisi dell’emidiaframma
Sindrome di Horner
Esofagei da compressione ab estrinseco (per coinvolgimento diretto del viscere dal
tumore del polmone o per interessamento linfonodale dei linfonodi paraesofagei o
tumore di altra natura)
Disfagia
La sindrome mediastinica per antonomasia è proprio la Sindrome cavale, quadro
caratterizzato da cianosi, edema a mantellina e turgore delle giugulari, reticolo venoso
superficiale. Questo schema è importante perchè giustifica il quadro clinico dei pazienti,
in relazione al luogo della stenosi della cava. La sindrome della cava si può manifestare
in maniera più o meno grave:
WWW.SUNHOPE.IT
Ostruzione al di sopra dello sbocco dell’azygos: il transito nell’azygos rimane
centripeto, con ritorno di sangue normale attraverso le intercostali superiori.
Abbastanza asintomatica.
Ostruzione al di sotto dello sbocco dell’azygos: il transito nell’azygos si inverte,
quindi va dall’alto verso il basso, arrivando alla cava inferiore e da lì il sangue
ritorna al cuore. Sintomatologia piuttosto vaga.
Ostruzione al livello dello sbocco dell’azygos: non si può usare l’azygos per il
ritorno del sangue al cuore e bisogna usare dei circoli collaterali, modificando il
circolo superficiale determinando delle ectasie al livello di questi vasi che
normalmente sono piccoli e invisibili, usando il circolo epigastrico.
1. Patologie da dislocazione: determitate da qualcosa che nasce altrove che si sposta
nel mediastino creando compressione. Esempio: gozzo cervico-mediastinico che si
approfonda dietro il giugolo per almeno due dita trasverse a capo iperesteso. Può
scendere facilmente verso destra perchè l’unico ostacolo è l’azygos e il bronco
WWW.SUNHOPE.IT
mentre a sx c’è l’arco aortico che funge da barriera. In questo caso il gozzo tende a
scendere poco a sinistra per virare verso destra, grazie ad aspirazione e gravità,
come detto anche prima. Sintomatologie respiratorie che prevalgono: tosse, stridore,
dispnea, asma (il gozzo può passare misconosciuto in questo caso data l’assenza di
tumefazione cervicale, quindi diagnosticati solo in maniera tardiva; le alterazioni
ormonali rappresentano il 20% per cui il pz può essere tranquillamente eutiroideo ),
sindrome cavale (per compressione delle radici della cava superiore, ovvero le due
vene anonime) o a volte asintomatici. Può scendere anche di parecchio, può essere
retrovascolare, lateroviscerale, retroesofageo, intertracheoesofageo. Chiaramente può
andare incontro a degenerazione neoplastica. Il gozzo può avere ancora rapporti
con il picciolo tiroideo rimasto in sede cervicale oppure può staccarsi che resta
tuttavia ben vascolarizzata senza andare incontro a necrosi. Per cervicotomia si
riesce a far risalire il gozzo per il canale che si è scavato tra le strutture circostanti, a
meno che non si sia creata una neoplasia quindi con infiammazioni o aderenze per
cui la risalita risulta impedita, rendendo necessaria quindi una sternotomia.
2. Patologie da contiguità: determinate da qualcosa che nasce in posizione adiacente
al mediastino e che tende ad infiltrare il mediastino. Esempio: neoplasia del
polmone.
3. Patologie autoctone: determinate da qualcosa che nasce ed insorge nel mediastino.
Incidenza: 0,2 su100.000 persone; Distribuzione nei soggetti adulti:
Anteriore 55%. Timo, linfonodi, tessuto connettivo.
Timoma, non molto frequente: 1/20000 ricoveri ospedalieri, non mostra
predilizioni di sesso. Tumore più frequente del mediastino anteriore.
Raro nel bambino ma quando presente è ad elevata malignità. Non è
un tumore benigno nonostante il nome,
a malignità graduata
a
seconda del tipo perchè esistono differenze di tipo istologico:
linfocitico, a prevalenza epiteliale, linfoepiteliale ma oggigiorno viene
usata una classificazione della WHO, a seconda del contenuto di cellule
epiteliali o di linfociti:
1. Classe A: cellule fusate, scarsi linfociti;
2. Classe B: cellule poligonali, numero variabile di linfociti
secondo tre istotipi (B I, B II e B III);
3. Classe AB: entrambi gli aspetti epiteliali con scarsi linfociti;
WWW.SUNHOPE.IT
4. Classe C: oggigiorno messo da parte perchè è il vero
carcinoma ad elevata malignità.
La malignità tende a crescere dalla classe A alla B III.
Spesso asintomatico, reperto occasionale nell’esame RX e TC. Possono
esistere sintomi locali di malattia, già visti in precedenza: tosse, dispnea,
sindrome della cava, tachiaritmie ma possono essere associati anche
sintomi generali come febbre, calo ponderale, anoressia ma soprattutto
le sindromi misteriose che a lungo hanno fatto dannare i medici che
sono le sindromi:
1. neuromuscolari: miastenia gravis. Correlata con il timo, deficit
autoimmune dei recettori dell’acetilcolina a livello della placca
neuromuscolare perchè si producono anticorpi contro il
recettore stesso. Il timo, come sapete, è un pò la fabbrica, il
gestore
dell’attività
anticorpale
del
nostro
organismo.
Debolezza muscolare, o meglio una facile stancabilità. Caso di
una donna molto loquace che per tutto il giorno parla, parla,
parla e che alla sera non riesce più a parlare: il pz cammina, si
stanca, si ferma, recupera, riprende a camminare. La facile
stancabilità durante l’attività ripetitiva è dato dall’accumulo
degli inibitori dei mediatori per cui è necessario che vengano
spazzati
via
per
restituire
la
funzione
al
recettore
neuromuscolare che riprende la sua funzione, poi si saturano
un’altra volta questi recettori e riprende poi il ciclo.
Spesso la sintomatologia esordisce con ptosi palpebrale o
diplopia (miastenia di tipo oculare).
Test di Jolly: elettrostimolazione del muscolo decrescente che
riprende dopo un periodo di riposo.
Classificazione di Osserman:
asintomatica;
presenti solo segni oculari;
lieve esauribilità muscolare generalizzata;
modesta esauribilità muscolare;
WWW.SUNHOPE.IT
grave
esauribilità
muscolare
con
insufficienza
respiratoria;
L’associazione timoma-miastenia è importante: il 30% dei pz
con timomi presentano miastenia, soprattutto i timomi più
invasivi ma soltanto l’8-15% dei pz con miastenia hanno
timomi, quindi esiste una certa percentuale di pz che hanno
miastenia e che non hanno timomi. Laddove c’è un timoma va
chiaramente asportato ma la timectomia trova indicazione
anche nei pz che non hanno un timoma. L’asportazione del
timo può aiutare a tenere sotto controllo la malattia. Bisogna
però cercare di asportare tutto il tessuto timico. Purtroppo è
certo che esiste un timo capsulare, un timo extracapsulare ma
soprattutto
un
tessuto
ectopico
perchè
nel
grasso
mediastinico possono essere presenti delle zolle di tessuto
timico che possono essere responsabili del persistere della
patologia. L’intervento quindi deve essere quanto mai radicale,
fino ai nervi frenici di destra e sinistra.
2. ematologiche: aplasia pura della serie rossa. Può essere
presente in associazione al timoma e alla miastenia gravis e
che può andare incontro a remissione dopo timectomia nel
30% dei casi.
3. immunodeficienza:
suscettibilità
alle
ipogammaglobulinemia.
infezioni,
presenta
Aumentata
remissioni
dopo
timectomia soltanto sporadicamente.
4. autoimmuni
5. endocrine
6. dermatologiche
Le prime tre sono le più importanti, le altre sono più rare ma da tener
in conto sempre. Come si fa dunque diagnosi di timoma? Certamente
può essere asintomatico, laddove si presenti una massa nel mediastino
WWW.SUNHOPE.IT
anteriore l’ RX ci mostra soltanto le masse di grandi dimensioni, in
proiezione antero-posteriore e latero-laterale. In quest’ultima possiamo
vedere delle masse restrosternali. La TAC certamente ci riferisce le
dimensioni della massa nonchè i rapporti con gli organi adiacenti e
l’eventuale presenza di metastasi pleuriche o meglio disseminazione
endopleurica perchè il timoma ha la caratteristica di poter gocciolare e
disseminare regionalmente nello spazio pleurico. Quindi durante
l’intervento bisogna essere ben attenti a maneggiare questa neoplasia
per non romperla e quindi di evitare la disseminazione che può essere
fonte di comparsa secondaria di metastasi.
La stadiazione del timoma può seguire quella di Masaoka in base
all’invasività nei tessuti circostanti:
Stadio 1: completamente capsulato senza invasione microscopica
della capsula;
nella pleura e invasione microscopica della capsula;
pericardio e i grossi vasi del polmone;
gocciolamento;
Stadio 2: con invasione macroscopica del grasso mediastinico
Stadio 3: con interessamento degli organi circostanti, quindi
Stadio
4a:
disseminazione
pleurica
o
pericardica
per
Stadio 4b: vere metastasi per via linfatica o ematica.
Il trattamento prevede la timectomia allargata laddove questo sia
possibile, la radioterapia quando esistono delle controindicazioni alla
chirurgia o come terapia adiuvante laddove l’intervento non sia stato
radicale e la chemioterapia come terapia neoadiuvante laddove il
tumore non sia resecabile per cercare di ridurre le dimensioni del
tumore
in
fase
pre-operatoria
oppure
nel
tumore
recidivo
o
metastatico.
Timolipoma: di riscontro molto più raro.
Lipoma mediastinico: non rarissimo ma di significato clinico piuttosto
scarso. Presenta rilevanza soltanto laddove presenta compressione su
strutture adiacenti.
WWW.SUNHOPE.IT
Medio 20%.
Tumori germinali. Possono avere due eziologie: una legata alla presenza
di un tumore germinale gonadico e quindi metastasi a livello
mediastinico oppure secondari a residui germinali rimasti in sede
ectopica nel corso dello sviluppo embrionale. Questi residui possono
andare incontro a trasformazione maligna e dare appunto tumori
germinali. Purtroppo caratterizzati da comportamento biologico più
aggressivo.
Si
manifestano
nel
mediastino
anteriore
o
nel
compartimento posteriore.
Distinti in:
1. tumori benigni: teratomi maturi e teratomi immaturi.
Teratoma. Si origina da tutti e tre i foglietti per cui nel teratoma
possiamo trovare di tutto: tessuti e strutture che si originano da
qualsiasi tipo di foglietto. Il teratoma cistico maturo (anche se la
cisti dermoide non è un vero e proprio teratoma perchè si
origina soltanto dal foglietto extra ed endodermico) è una cisti
che contiene materiale sebaceo che può presentare, come in
questo caso, al livello mediastinico. È una neoformazione
benigna ma può manifestarsi anche come teratocarcinoma
immaturo a forma semibenigna.
Rappresentano il 10% di tutti i tumori germinali, localizzazione
più frequente dei tumori germinali non a sede gonadica e 1015% di tutte le neoplasie mediastiniche, incidenza nei soggetti
giovani tra i 20 e i 40 anni. I tumori benigni hanno incidenza
simile tra maschi e femmine, quelli maligni prevalentemente nei
maschi. È necessario escludere quindi una neoplasia primitiva
testicolare prima di pensare ad una localizzazione esclusivamente
di tipo mediastinico.
Caratteristiche cliniche: asintomatici o presentare sintomi di
massa nel mediastino anteriore: dolore toracico, tosse, dispnea. I
maligni più frequentemente sintomatici, possono presentare
anche sintomi sistemici come febbre, calo ponderale e anoressia,
WWW.SUNHOPE.IT
sindrome della cava superiore e segni da metastasizzazione
polmonare
al
cervello.
Possono
dare
rapida
crescita
e
metastasizzazione nel 20-25% al momento della diagnosi.
Diagnosi legata alla diagnostica per immagine, estremamente
importante (forse anche più che in altre neoplasie) il dosaggio
dei markers sierici come la α-fetoproteina, la β-HCG, le PLP
(placent-like alkaline phosphatase) e la biopsia se i markers non
sono diagnostici.
2. tumori maligni: seminomi, teratomi non seminomatosi come
teratoma maligno, carcinoma embrionario, corioncarcinoma e
tumore del seno endodermico (yolk sac tumor).
Seminoma.
Origina normalmente
nel testicolo,
per cui
il
seminoma mediastinico può essere difficilmente distunguibile da
quello del testicolo. Di solito presenta una grossa massa al livello
mediastinico con una β-HCG elevata e con una precoce tendenza
a dare metastasi a distanza. Trattamento chemioterapico e
radioterapico. La chirurgia trova indicazione sul residuo di
malattia.
Tumore del seno endodermico. Alta α-fetoproteina.
Corioncarcinoma. Alta la β-HCG.
Quindi in presenza di un pz giovane che presenta una massa
mediastinica è bene tenere a mente questo schema di markes:
Seminoma: β-HCG, PLP alte;
Tumore del seno endodermico: α-fetoproteina alta;
Corioncarcinoma: β-HCG molto elevata.
Carcinoma carcinoembrionario e teratocarcinoma: molto
alte α-fetoproteina e β-HCG.
Linfomi: 20% negli adulti, 50% nei bambini, prevalentemente di tipo
non-Hodgkin mentre nel 25-30% di tipo Hodgkin. Spesso asintomatici,
WWW.SUNHOPE.IT
possono dare dei segni di invasione locale, senso di peso, tosse
stizzosa, dolore che può essere un pò caratteristico (alcool): i pz spesso
lamentano
dolore
dopo
l’assunzione
di
liquore
al
elevata
concentrazione di alcool.
Sintomi caratteristici: febbricola, prurito e sudorazione notturna. Questa
triade in associazione alla presenza di una massa mediastinica
indirizzano la diagnosi con una certa certezza verso un linfoma.
Diagnosi
istologica
fondamentale,
l’agoaspirato
a
volte
non
è
sufficiente, la biopsia va eseguita in broncoscopia o in mediastinotomia
anteriore o in videotoracoscopia.
La prima cosa da fare però è semplicemente visitarlo. Bisogna essere
particolarmente accurati nell’andare a cercare dei linfonodi superficiali
essendo il linfoma una malattia sistemica, laddove è presente una
massa al livello del mediastino possono essere presenti anche masse
linfonodali superficiali e vi rendete conto di come sia decisamente più
semplice eseguire la biopsia di un linfonodo ascellare o sottoclaveare
piuttosto
che
andare
a
sfrogoliare
il
mediastino
con
una
mediastinoscopia o una videotoracoscopia. Oggigiorno questo compito
grazie alla PET ci è abbastanza facilitato perchè è in grado di
visualizzare le stazioni linfonodali patologiche che captano il mezzo
radiomarcato, quindi possiamo andare con maggiore sicurezza ad
intervenire su quei linfonodi.
Formazioni
cistiche
broncogene,
enterogene,
pericardiocelomiche,
emolinfatiche e meningee.
La cisti broncogena è la più frequente, è una cisti polmonare
benigna che consiste in una neoformazione escavata fibrocistica
in cui l’epitelio è di tipo bronchiale. Può essere del tutto
asintomatica, nei bambini può essere più sintomatica per quello
che dicevamo in precedenza oppure può essere improvvisamente
sintomatica per via di una sovrainfezione di queste cisti o anche
un sanguinamento. Si può avere una compressione del bronco
vicino e quindi un’apertura di questa cisti nel bronco e quindi
un’espettorazione di questo materiale cistico.
WWW.SUNHOPE.IT
La cisti esofagea può originare da un secondo abbozzo durante
l’escavazione del bozzo primario nel corso dell’organogenesi,
rimanendo
alla
adeso
parete
dell’esofago
(duplicazione
esofagea).
La cisti pericardiocelomica è ugualmente una cisti data da
un’alterata
chiusura
della
cavità
celomatica
primitiva,
presentandosi come una sacca in sede paracardiaca del tutto
benigna a contenuto benigna che oggigiorno non viene più
operata, al massimo si svuota ma è difficile che si intervenga se
non si ha una sintomatologia vera e propria (a volte può dare
compressione sul cuore e dare tachiaritmie). Una volta veniva
sempre
operata
per
il
dubbio
che
poneva
una
massa
mediastinica. Oggi invece c’è la TAC che ci dà una diagnosi
pressochè certa.
Pseudotumori. Masse aneurismatiche dell’aorta o endodiaframmatiche
che simulano la presenza di una massa nel mediastino medio.
Posteriore 25%. Nervi intercostali, gangli della catena del simpatico.
Neurofibroma,
neurofibrosarcoma,
Schwannioma,
Schwannioma
maligno,
Ganglioneurinoma, ganglioneuroblastoma o neuroblastoma.
Tumore tipico nell’infanzia è quello maligno (>50% dei casi), nell’adulto
molto meno frequentemente il maligno (10% dei casi). Sono rari nel
mediastino anteriore e medio originanti dal frenico o vago. In qualche
raro caso può originare da qualche nervo intercostale anche se sarà più
endopleurico che medistinico vero e proprio.
Neurinoma. Per definizione benigno si manifesta tra i 30 e i 50 anni, è
capsulato, liscio, rotondeggiante, quindi ha un aspetto caratteristico,
con margini ben delimitati però può interessare il canale midollare
assumendo l’aspetto di un neurinoma a clessidra. A volte facilmente
dissecabile, altre per l’aerosità del canale è penetrato nel canale
midollare.
WWW.SUNHOPE.IT
La neurofibromatosi o malattia di von Recklinghausen, malattia
sistemica ereditaria legata al cromosoma 17 piuttosto frequente,
caratterizzata dalla presenza di tumori cutanei multipli, tumori multipli
dei nervi e talvolta insufficienza psichica. Può presentare da una catena
nervosa tumorale che partiva dal collo e terminare nell’addome.
Schwannoma. Si origina dalle guaine e può essere benigno o maligno.
Vi può essere l’associazione di più patologie mediastiniche, come
gozzo+neurinoma.
Nei bambini però è diverso: la gran parte delle patologie si annidano nel
mediastino posteriore prevalentemente.
La gran parte dei tumori mediastinici è rappresentato dai timomi e dai tumori
neurogenici, seguiti dai linfomi e poi, in percentuali scalari, da tumori germinali,
mesenchimali, endocrini e carcinomi primitivi.
Sintomatologia:
spesso asintomatico nell’adulto, meno spesso nell’infanzia. La presenza di una
sintomatologia è indice della malignità della massa tumorale
ciò vale più
nell’adulto che nel bambino, dato che nel bambino le dimensioni contenute del
torace fanno sì che una massa di una certa dimensione che risulta asintomatica
nell’adulto, non lo sarà nel bambino perchè in rapporto risulterà più grande,
occuperà più spazio e creerà più problemi alle strutture circostanti. In ogni caso
darà: tosse stizzosa, dispnea, febbricola (che non raggiunge quindi i 38°C), dolore
e sindrome mediastinica.
La diagnostica invasiva (mediastinoscopia/mediastinotomia) è fondamentale
perchè le strutture maggiormente interessate sono proprio i linfonodi.
Test:
WWW.SUNHOPE.IT
Soluzioni alla
1. Neurinoma
pagina seguente
2. Cisti broncogena
3. Cisti pericardiocelomatica
4. Timoma
5. Timoma
6. Gozzo/linfoma
7. Linfoma
WWW.SUNHOPE.IT
Cancro del polmone:
Rapprese ta il 0% dell’attività hi u gi a toracica, sia in campo diagnostico che terapeutico.
Rappresenta la principale causa di morte nel sesso maschile. Se e e l’incidenza del cancro alla prostata
sia più elevata, porta comunque molto raramente a morte, per questo motivo il cancro del polmone è la
principale causa di morte. Nei paesi anglosassoni anche nelle donne è una delle cause principali, in Italia
ancora no perché fino ad alcuni decenni fa le donne fumavano molto meno, ed essendo questa patologia
legata p i ipal e te all’uso del fu o si capisce come mai le donne fino a poco fa erano meno colpite da
questo tipo di tumore. Alt o dato pa ti ola e l’I ide za aggio e ei paesi a più alto tenore di vita,
sempre per il maggior numero di persone che hanno possibilità di fumare, ma anche per altri fattori di
is hio.. o e vive e i
et opoli o alto tasso d’i ui a e to. La fascia di età più colpita è tra i 55-70 aa.
Le migliori armi per combattere questa tipologia di tumore sono le prevenzione primaria e la diagnosi
p e o e… e o e possia o fa e p eve zio e p i a ia? T a ite l’abolizione dei fattori di rischio, tra i quali
il principale è il fumo (Smettendo di fumare, ci possono essere possibilità di abbassare il rischio, a qualsiasi
età. Non si azzerano ma si possono abbassare), ma da non trascurare anche l’inquinamento, l’esposizione
ad agenti tossici ell’a ie te lavo ativo, i quali se associati incrementa il rischio di 20/30 volte.
Abbiamo parlato di sostanze tossiche, ed i fatti ad ese pio l’amianto è anche un fattore importantissimo,
associato al fumo ancora di più.
Per quanto riguarda la diagnosi precoce, invece, per chi farà il medico di base è importantissimo saper fare
diagnosi precoce. Come fare? Ci sono stati dei programmi di screening per individuare questa patologia,
co e l’esame radiologi o e uello dell’espettorato delle popolazioni a rischio (sono considerati soggetti a
rischio i fumatori al dì sopra dei 40 anni, che fumano da 15/20 a i . L’esa e dell’espetto ato pe ò, o ai,
non si utilizza quasi più a causa dei risultati non esaltanti che sono stati ottenuti. Fondamentale a questo
proposito stato l’avve to della ta !! Ridu e do dose e osti della ta stato possi ile avvia e p ogrammi
con risultati incoraggianti.
Il medico di base può cogliere i sintomi iniziali della malattia, questi non sono propriamente specifici, anzi,
sono molto aspecifici, ma possono indirizzare al sospetto di tumore qualora si presentino in associazione:
-
-
Espettorato, che va anche analizzato qualora si sospetti di una neoplasia (e ricordiamo che nella
maggior parte delle patologie, ormai, va sempre considerata la probabilità di un tumore fino a
prova contraria). Espettorato che può presentarsi striato di sangue a causa delle lesioni ai piccoli
vasi indotte dalla crescita del tumore, avremo quindi un quadro di emoftoe, che poi è il motivo che
porta sempre il paziente dal medico.
bronchite cronica del fumatore
tosse stizzosa/produttiva (cioè una tosse che cambia, che da produttiva diventa stizzosa perché si
sta fo a do ual osa all’i te o del o o, che ostruisce il bronco stesso e quindi il muco non
esce più fuori. Oppure da stizzosa può diventare produttiva, sempre pe h ’ u ost uzio e, la
quale può determinare accumulo di secrezione, che ritroviamo poi soprattutto al mattino, mentre
di giorno la tosse del paziente sarà stizzosa)
i si to i d’o ga o posso esse e va ia ili, legati alla sede, al te po, alla este sio e della neoplasia. Quali
possono essere?
WWW.SUNHOPE.IT
-
-
-
Ci può esse e dolo e… quando? Quando è interessata anche la pleura, perché ricordiamo che il
polmone non ha sensibilità, ma la pleura si. Quindi abbiamo dolore quando la neoplasia inizia
perifericamente (alla pleura) o, più spesso, quando ha il tumore ha ormai u ’estensione tale da
coinvolgere per forza la pleura).
Il paziente può presentare dispnea, legata ad un versamento pleurico, ad un ostruzione bronco,
anche un tumore piccolo può ostruire un bronco principale determinando atelettasia. Ancora si può
avere dispnea nelle fasi avanzate, quando il tumore è ormai grande e ha colpito gran parte del
parenchima, perché questo non partecipa più alla ventilazione.
Febbre da processo ostruttivo, per accumulo di secrezione, che può portare ad infezione.
Febbre neoplastica, che si presenta come una febbricola, spesso sottovalutata, a 37.4-37.5
(qualsiasi cancro ha febbricola) quindi attenzione.
Versamento pleurico, che molte volte è un segno tardivo di coinvolgimento pleurico e/o
linfonodale della neoplasia.
Tra i sintomi extrapolmonari vi sono:
-
La diffusione mediastinica, La crescita del tumore nel mediastino (l'area del torace compresa fra
polmoni e cuore) può originare un ampio gruppo di sintomi noti come "sindrome mediastinica":
singhiozzo e paralisi del diaframma (per il coinvolgimento del nervo frenico), disfonia o afonia
(coinvolgimento del nervo laringeo ricorrente), disfagia (coinvolgimento dell'esofago), aritmia
(coinvolgimento del pericardio). Nel caso di propagazione verso le catene nervose all'apice della
spalla si può produrre la sindrome di Bernard-Horner (miosi, ptosi palpebrale, esoftalmo, per la
lesio e delle fi e e vose si pati he, i uesto aso il tu o e si defi is e di pa oast, ’ a he il
dolore che si irradia alle ultime due dita). In caso di ostruzione vascolare intratoracica può generarsi
la sindrome della vena cava. Inoltre, ci può anche essere il coinvolgimento del sistema linfatico
polmonare.
Non è raro che la sintomatologia d’eso dio fa ia pe sa e ad u a lesio e se o da ia, con i pazienti che
vanno prima dal neurologo, poi dal neurochirurgo, il quale asporta il tumore presente a livello cerebrale e
scopre che è una metastasi cerebrale dovuta a cancro polmonare non rilevata alla radiografia (perché ci
voleva una tac per rilevarlo). Meno frequente è la sintomatologia dovuta a metastasi ossee o epatiche, le
quali sono frequenti ma non danno sintomatologia d’eso dio, che si manifesta solo dopo u ’infiltrazione
massiva. Poi ci sono le infiltrazioni linfonodali sovraclaveari, ascellari che possono far sospettare.
Sindromi paraneoplastiche caratterizzate da cancro al polmone. Si associano frequentemente.
Cosa sono le sindromi paraneoplastiche? Manifestazioni cliniche correlate con la presenza delle neoplasie,
ma non imputabili a fenomeni ostruttivi, distruttivi o irritativi da parte della neoplasia oppure delle sue
metastasi. I sintomi scompaiono dopo trattamento efficace della neoplasia
Le sindormi paraneoplastiche possono essere di vari tipi ( endocrine, carcinoidi, cardiovascolari,
osteoarticolari, cutanee), sono determinate dalla secrezione, da parte della neoplasia, di sostanze ormonosimili, enzimo-si ili, he sti ola o alt e attività dell’o ga is o.
WWW.SUNHOPE.IT
Le sindormi osteo-articolari si manifestano principalmente nel ca polmone.
Perché? Perché molti pazienti anziani sentono dolore, un dolore particolare e vanno in reparto e dicono
“dottò io so o stato ope ato alla ga a dx e o a alla sx, poi alla spalla sx… “ uesti so o dolo i di ancro del
pol o e… i o datevi he dove ’ osteoa talgia migrante, si deve sempre sospettare di tumore pomonare.
Qua do ’ Ippocratismo digitale è facile pensare al respiratorio, ma bisogna ricordarsi di fare diagnosi
differenziale, perché può essere dovuto anche ad enfisema pomonare.
Sindromi paraneoplastiche neomuscolari, rare, sono gratificanti perché scompaiono il giorno dopo
l’i te ve to.
Il microcitoma è quello che più spesso da sindromi paraneoplastiche.
Tornando al Ca polmonare, quando la diagnosi è fatta ci si domanda cosa fare? I passi successivi dipendono
dalla tipizzazione istologica e dalla stadiazione.
Tipizzazione istologica: la otteniamo con diversi mezzi, come la citologia dell’espettorato, ma non si fa quasi
più; La radio è diventata l’indagine primo livello, ma non ha altissima sensibilità per il ca del polmone,
soprattutto quando si tratta di piccole dimensioni. Talvolta però ci consente di fare diagnosi di stadiazio e…
come? Se vedo un versamento pleurico associato a neoplasia significa che il paziente è in uno stadio
avanzato. Se vedo una massa ed erosioni costali significache sono di fronte a delle metastasi, quindi è uno
stadio avanzato. Se vedo una massa e il diaframma paralizzato sig ifi a he ’ u ’ infiltrazione del
mediastino e quindi è uno stadio avanzato, ecc ecc). La radio non può, però, essere dirimente per escludere
un tumore al polmone, perciò si può ricorrere quindi alla tac, la quale anche se è molto costosa, molte
volte è necessaria, soprattutto in soggetti particolarmente a rischio. Qui di dov e e esse e u ’esa e di
primo livello, ma dati gli alti costi e tutto quello che comporta una tac per il paziente, ad ora è ancora di
secondo livello.
Altre indagini possibili sono la broncoscopia, la biopsia dei linfonodi sopraclaveari, la citologia del
versamento pleurico e altri ancora. Oggi, inoltre, abbiamo la pet (se ho un nodulo che mi fa pensare al
cancro faccio la pet, che se positiva posso sottoporre direttamente il paziente ad intervento chirurgico)
Per quanto riguarda la classificazione istologica, abbiamo quattro tipi istologici fondamentali di cancro
(microcitoma-epidermoide-adenocarcinoma-anaplastico a grandi cellule), che sono racchiusi in due grandi
gruppi : a piccole cellule e non a piccole cellule.
L’i ide za dell’ade o arcinoma è maggiore in periferia, soprattutto perché spesso insorge su cicatrici
p e ede ti… tipo i at ici tubercolari, che presentandosi spesso in periferia spiegano la preferenza di sede
dell’ adenocarcinoma. Rappresenta il 65% dei tumori polmonari.
Microcitoma: tumore particolare, ha una veloce tendenza a metastatizzare (cervello, fegato, surrene, osso).
Per quanto riguarda l’app o io te apeuti o, isponde bene alla chemio, anche in fasi avanzate, quindi non
sempre si opera. Si opera quando la stadiazione è alta, altrimenti chemio e radio, soprattutto a livello
encefalico perché è la sede frequente di metastasi.
Tumori non a piccole cellule: una volta che la tipizzazione è fatta, si fa la stadiazione che serve a
programmare la terapia, il miglior trattamento per quel paziente in quel momento, ci serve inoltre per
programmare la prognosi, per confrontare i risultati (essendo in ambito universitario) e, quindi, poter
vedere se la terapia è efficace.
WWW.SUNHOPE.IT
Ovviamente, per essere paragonabili i risultati, bisogna stadia e,
comune per tutti, quindi si utilizza il sistema TMN.
a ’
isog o di u a stadiazio e he sia
Per stadiare: radio torace, tac torace addome pelvi (in Italia anche cranio e cervello, in America no). La pet
’ oggi, a osta… dovrebbe essere quindi utilizzata soprattutto nelle stadiazioni dubbie (quando abbiamo
linfonodi aumentati di volume, surrene aumentato di volume), ma non è un esame di secondo livello.
Scintigrafia ossea: Per scintigrafia ossea in campo medico, si intende un esame diagnostico, di medicina
nucleare, che viene utilizzato per cercare possibili anomalie nel rimodellamento scheletrico. Viene utilizzata
principalmente per aiutare nella diagnosi di una serie di condizioni patologiche delle ossa, tra cui: tumore
dell'osso o metastasi, infiammazioni e fratture non visibili nelle radiografie. Viene sempre eseguita quando
non è stata fatta una pet. Talvolta anche quando è stata eseguita una pet, ma ciò non è molto utile perché
hanno una sensibilità simile. La scintigrafia osa i di e? Che ’ ual osa he apta a livello s helet o, a
non per forza una metastasi. Pe uesto otivo si i o e ad u ’indagine radiologica mirata quando la
scintigrafia è positiva.
Broncoscopia, mediastinoscopia e così via sono altre metodiche utilizzabili.
Tutto questo, come abbiamo già detto, si fa per stabilire TNM.
T: per avere la T ci serve sapere le dimensioni, la sede, i rapporti con le strutture circostanti. (particolari
cenni meritano tx = essu a evide za o os opi a a il tu o e ’ ell’espetto ato… ui di ’ e va
cercato; T0 = nessuna evidenza tumore, possiamo avere dei casi di T0, N0, M … ui di p ese za di
estastasi… uali so o? Come abbiamo già detto prima, alcuni pazienti con metastasi cerebrale vengono
operati dal neurochirurgo, il quale si accorge che quella era una metastasi da cancro del polmone, ma non
’e a evide za adiologi a.
N= le indagini di immagine ci aiutano per ricavarci la N, ci dicono che un linfonodo è di dimensioni
aumentate; i radiologi utilizzano tre criteri per la definizione della N (dimensioni = minimo 1 cm,
colliquazione = cioè il linfonodo deve essere disomogeneo con necrosi centrale, conglobato = i linfonodi si
presentano come in un pacchetto di linfonodi)
Quando andiamo a fare la pet, se questa ci dice che i linfonodi sono negativi, allora possiamo astenerci da
altre indagini invasive. Se, invece, ci dice che i linfonodi sono positivi (quindi captano) bisogna approfondire
le indagini, perché quel linfodono potrebbe essere infiammatorio o metastatico.
M: per la definizione della M ci interessa la sede, poi quante stazioni linfonodali sono coinvolte, e se il
coinvolgimento è intra o extra capsulare. (Mx = o a ia o app ofo dito t oppo gli esa i, ui di o ’
certezza di assenza di metastasi. M0 = ’ certezza di assenza di metastasi. M1 metastasi al polmone
controlaterale o versamento pleurico a citologia positiva per cellule neoplastiche. M1b = interessamento a
distanza)
Una volta definiti TNM, si può ottenere lo stadio.
Il 1 stadio non presenta linfonodi metastatici, il 2 comincia ad averne (di ilari o ’ coinvolgimento della
pleura), nel 3 ’ oinvolgimento linfatico a distanza o ’ presenta di un tumore più aggressivo,lo stadio
3b indica che quasi sicuramente siamo di fronte a pazienti inoperabili, perché ’ interessamento
linfonodale controlaterale, lo stadio 4 indica la presenza di metastasi a distanza.
WWW.SUNHOPE.IT
Carcinoma in situ: interessa esclusivamente la mucosa bronchiale, non vi è evidenza radiologica, ed è
rilevabile solo con la broncoscopia.
Stadi 1,2:
Approccio terapeutico: per guarire dal cancro al polmone è possibile solo la chirurgia, le altre metodiche
sono solo palliative (tranne rarissime eccezioni). La chirurgia si impone laddove è possibile, valutando la
o dizio e ge e ale dell’individuo e la stadiazione. Perché non tutti i pazienti possono essere sottoposti a
chirurgia. Bisogna valutare lo stato pre-operatorio e prevedere quella che sarà la riserva cardio-respiratoria
nel post-operatorio, come lo facciamo? Sia tramite un esame clinico e laboratorio di routine, ma
soprattutto tramite i vari esami strumentali, come la spirometria (per la valutazione dei vari indici
preoperatori), tra i quali vi sono la valutazione della pCO2, pO2. Se la pCO2 è alta = rischio alto.
Scintigrafia di perfusione: si inietta albumina marcata che va ad infilarsi nei vasi polmonari, quindi è un
indice di quella che è la perfusione del polmone. Ovviamente se ben perfuso il polmone è funzionante,
altrimenti no. AD esempio, se il lobo superiore dx non perfonde, il danno funzionale sarà minore nel postoperatorio. Se, invece, funziona ci sarà maggior danno perché eliminiamo una parte di polmone
funzionante, quindi andremo a sottrarre ai valori della spirometria quella che è la % di perfusione di quel
lobo.
DLCO: sigla dell’i glese. Diffusion Lung CO) Capacità di un gas di attraversare per diffusione la membrana
alveolo-capillare del polmone, valutata come capacità di diffusione del monossido di carbonio (CO). In
questo test viene fatta inalare, in una sola inspirazione, una piccola quantità di monossido di carbonio; si fa
segui e u ’ap ea di i a 0 se o di, du a te i uali uesto gas si lega all’e oglo i a he passa egli
alveoli; misurando poi la concentrazione espiratoria di CO, si calcola la DLCO, che dipende dalla superficie
alveolo-capillare disponibile per gli scambi gassosi, dallo spessore della sua membrana, dai livelli di
emoglobina del paziente.
Pe l’aspetto a dia o i se via o dell’ elettrocardiogramma, dell’ecocardiogramma.
Test funzionali (6 minuti): L'esame si esegue chiedendo al paziente di camminare per 6 minuti lungo un
corridoio avente una superficie di marcia rigida. Il 6MWT è basato su una modalità cosiddetta self pace: il
paziente sceglie cioè la sua intensità di sforzo. Il paziente è infatti invitato dal sanitario a camminare alla
velocità preferita e può effettuare soste, riprendere il cammino ed utilizzare il bastone, se è abituato a
farlo. Durante l'esecuzione dell'esame al paziente è applicato un cardiofrequenzimetro ed un saturimetro
che rilevano sia la frequenza cardiaca che la saturazione (in percentuale) di ossigeno del sangue. Al termine
dell'esame è importante chiedere al paziente di eseguire un'emogasanalisi attraverso l'effettuazione di un
prelievo di sangue arterioso.
Quando abbiamo visto che il pz è operabile, stadiato e il paziente ha accettato il rischio. Allora pensiamo
alla chirurgia, sempre guidata dai risultati. In Campania ci sono ogni anno 2000 casi, al momento della
diagnosi l’80% è inoperabile perché si fa diagnosi tardi. Tra quelli operabili (il 20% , l’8% non supera i 5anni,
mentre i viventi a 5anni sono il 12%.
Possiamo quindi agire sulla prevenzione primaria e sulla diagnosi precoce per aumentare il numero di
pazienti operabili.
WWW.SUNHOPE.IT
La sopravvivenza
o elata allo stadio… si passa, infatti, dal 70% del primo stadio al 18% del terzo.
Il trattamento chirurgico quale deve essere? lo decidiamo in base allo stadio, quindi distinguiamo gli stadi in
2 grandi gruppi.
Stadio iniziale = patologia limitata al polmone e linfonodi del foglietto pleurico (N1 del polmone), sono
pazienti massimo di stadio 2.
Il carcinoma i situ può salta e fuo i da esa i di s ee i g a he o ai o si fa o uasi più… aga i il
paziente presenta emottisi per qualsiasi motivo, si analizza l’espettorato e si ritrovano cellule neoplastiche,
he isog a sape e da dove ve go o… ui di si esegue u a o coscopia, si eseguono lavaggi seriati di
ciascun segmento polmonare, bisogna poi inviare i campio i all’a ato o-patologo che ci dirà dove ha
trovato le cellule neoplastiche, in quale segmento. Questo ci indirizza alla terapia (che comporta la
sopravvivenza del paziente a 5 anni superiore al 90%. Richiedono questi pazienti un follow-up serrato (ma
come tutti i pazienti con carcinoma polmonare), perché ci può essere la comparsa di una recidiva, metastasi
a distanza, un secondo cancro in u ’altra sede del polmone. Co u ue l’i cidenza del carcinoma in situ è
rara.
1 stadio: senza metastasi, il cancro non si estende oltre la pleura viscerale o i 2 cm dalla carena = T1/2, N0,
M0
La sopravvivenza nel primo stadio è differente tra 1a e 1b, perché sono diverse le dimensioni e il
coinvolgi e to della pleu a. L’i te ve to, pe otte e e una significativa sopravvivenza, deve essere
realmente eradicabile, cioè deve presentare a gi i i de i all’esa e i os opi o. Quando inviamo il
a pio e all’anatomo-patologo, questo ci dice che i margini bronchiali sono liberi da malattia. Dobbiamo
eseguire anche una linfadenectomia (cioè dobbiamo asportare anche i linfonodi mediastinici per poter
avere una stadiazione reale del paziente), che può essere sistematica (cioè riguardante tutti i linfonodi
mediastinici) o lobo-specifica. Oggi si fa la loboectomia come trattamento standard per garantire un
risultato anche funzionale al paziente.
Linfadenectomia: quali sono gli svantaggi? Prolunga il tempo operatorio e la morbidità, mentre i vantaggi
sono dati da una valutazione della N più accurata ed ha, quindi, un maggiore valo e te apeuti o… ma allora
è efficace portare via i linfonodi? Uno studio degli usa dice che la linfadenectomia non peggiora di molto la
prognosi, ma i risultati sono sovrapponibili.. quindi non migliora né peggiora
Esistono interventi alternativi alla lobectomia? Si, sono usati in situazioni particolari… come la
bilobectomia, che si può fare a dx (perché ci sono tre lobi) per assenza o ridotta scissura. Poi in caso di
tumore intralobare.
La pneumectomia quando la facciamo? Quando ci troviamo a sinistra e la malattia interessa tutti e 2 i lobi,
oppure quando interessa il bronco principale in prossimità della carena. In questo caso si rende
indispensabile.
sleeve lobectomy = Lo e to ia pol o a e ella uale il tu o e sia lo alizzato all’o igi e del o o
lobare, e coinvolga il bronco principale, o il bronco lobare inferiore o il bronco intermedio. In questi casi
sarebbe necessario eseguire una pneumonectomia. Effettuando una resezione a manicotto del bronco
lobare comprendente una porzione del bronco principale, ed eseguendo una anastomosi bronchiale
termino-te i ale, possi ile li ita e l’i te ve to ad u a lo e to ia ed otte e e lo stesso isultato dal
punto di vista oncologico.Con questa tecnica, non sempre anatomicamente fattibile, è talvolta possibile
WWW.SUNHOPE.IT
evitare un intervento demolitivo e funzionalmente invalidante come la pneumonectomia. se un tumore
coinvolge un bronco principale e il paziente non può subire dal punto di vista funzionale una
pneumoectomia, lo ope ia o fa e do u i te ve to di i ost uzio e… Dal pu to di vista o ologi o
lasciamo in sede un drenaggio neoplastico, potremmo lasciare in sede delle cellule neoplastiche, quindi si
impone in questi casi un esame i t aope ato io di uella zo a… la sopravvivenza è buona, soprattutto in
pazienti N=0
Resezione limitata = sono interventi particolari, comprendenti soprattutto la segmentectomia piccola
lo e to ia he ispetta l’a ato ia del pol o e e la resezione atipica ( che porta via una fetta di polmone
non rispettando l’anatomia polmonare, in questi casi la sopravvivenza è limitata). I vantaggi sono dati da
una ridotta perdita di parenchima funzionale, da una maggiore facilità dell’intervento e da una minore
mortalità. Tra gli svantaggi vi sono la non radicalità dal punto di vista oncologico, perdite aeree, una
valutazione linfonodale più complessa e potrebbe essere ridotta la sopravvivenza a distanza.
[Bac (carcinomi bronchiolo-alveolari)= particolari carcinomi in cui la tecnica di resezione limitata da una
sopravvivenza superiore alla lobectomia… ui di oggi si fa o o tu o i pi oli i soggetti a is hio
(problemi cardiovascolari)]
Videotoracoscopia: con questa metodica è possibile seguire interventi di lobectomia, non si usa il
divaricatore e ciò permette di avere meno dolore post-operatorio. Si può fare tutto ma è consigliabile
ua do i so o tu o i pe ife i i, di e sio i li itate e o ’ isog o di cercare linfonodi a distanza,
quindi si fa sotto indicazioni precise.
Stadio 2: comparsa di linfonodi metastatici ilari, in questi pazienti la sopravvivenza a 5 anni è correlata alla
presenza di queste metastasi linfonodali, no ’ differenza tra T1 e T2 ma nel numero, nella sede e se
sono intra o extra-capsulari le etastasi. Il 0% sop avvive a a i… per i restanti bisogna capire dove è
necessario fare la terapia associata. Bisogna, quindi, stadiare nel pre-operatorio: N1 = è molto difficile,
quindi è necessario con pet e tac individuare i pazienti a rischio, per far si che una terapia adiuvante in fase
pre-operatoria possa migliorare la prognosi.
Stadio 3: il 40% dei pazienti con cancro ai polmoni, pur senza metastasi e quindi indicati a chirurgia, sono in
uno stadio localmente avanzato (T,N avanzato). Sono i T3 parietali (pancoast o meno), i T3 carenali, N2-3,
T … osa si fa i uesti asi? Se si ha di fronte un T3 parietale non pancoast, a 5 anni si ha una
sopravvivenza del 50- 0% se o ’ oi volgimento linfonodale. L’i te ve to , quindi, fattibile ma è
e essa ia u ’a u ata stadiazio e. Co side a do omunque che può essere necessario un trattamento
palliativo (perché il tumore della parete può dare dolore, o anche invadere le strutture al di fuori della
gabbia, rendendo la vita brutta). I fattori prog osti i uali so o? La adi alità dell’i te ve to, io u o to
è avere un tumore che interessa la parete laterale e quindi può essere asportato facilmente con i margini
che restano liberi, altra cosa è se, invece, ’ u ’infiltrazio e ve te ale… ui la radicalità non può essere
raggiunta. Da valutare anche l’este sio e…. i he se so? u a cosa è un tumore localizzato alla pleura e
alla fascia toracica, u ’alt a se ha aggiu to la muscolatura o il sottocute. Poi ’ la valutazio e del
coinvolgimento linfonodale…
Coinvolgimento linfonodi mediastino: sono situazioni diffi ili… posso o esse e pazie ti N2 si to ati i, cioè
il coinvolgimento da sintomi (disfo ia, disfagia, si d o e della ava… uesti pazienti non sono operabili ma
isog a a da li dall’oncologo/radiologo). Ci sono poi gli N2 clinici e chirurgici: i primi non presentano
sintomatologia, ma riusciamo con la diagnostica pre-operatoria ad individuarne la presenza, quindi sono
stadiabili in fase pre-operatoria; i secondi sono quelli in cui la scoperta dei linfonodi mediastinici avviene in
WWW.SUNHOPE.IT
fase operatoria. e allora cosa si fa? In caso di N2 clinico >> la chirurgia da risultati bassi, non si opera subito
ma si invia alla terapia adiuvante (chemio) e poi si rivaluta il pazie te pe l’ope azione. In caso di N2
chirurgico >> la sopravvivenza è sovrapponibile alla terapia adiuvante, quindi il paziente è trattato con
chemio e radioterapia, perché l’intervento è stato già fatto.
Ci sono poi alcuni casi in cui si può ricorrere alla chirurgia anche nei pazienti con malattia avanzata… ad
esempio, quando vi è un tumore che interessa il bronco principale in prossimità della carena, è possibile
eseguire interventi resezione carena in pneumectomia con sutura del bronco controlaterale direttamente
sulla ?(non riesco a comprendere questa parola) (intervento di sleeve pneumectomy). Sono comunque
interventi complessi e in cui può esservi una elevata percentuale di complicanze.
Stadio 4: metastasi a distanza. Cosa fa il chirurgo e quando? Il chirurgo può intervenire solamente quando
’ u a etastasi u i a e e ale o u i a su e ali a.
Unica cerebrale perché? Perché si è visto che un trattamento combinato di neurochirurgia e chirurgia
toracica è in grado di migliorare la qualità della vita ma anche la sopravvivenza.
Unica surrenalica: si riesce a fare ma i risultati per la sopravvivenza non sono così favorevoli, quindi non è
molto indicato.
Unica costale omolaterale: può essere trattata.
Unica costale controlaterale: si può operare quando si tratta di tumori e t a i al p i o stadio… ui di
necessario prima un ago aspi ato di e t a i… se so o tu o i di p i o stadio tutti e 2 (che siano tumori
diversi o lo stesso tumore in 2 punti diversi) allora si opera, altrimenti significa che son metastasi e quindi è
un quarto stadio e quindi non operabile. Si opera, nel caso, prima la metastasi unica perché si fa resezione
atipica, così al secondo intervento il paziente ha ancora 2 organi funzionanti, dato che al secondo si fa una
lobectomia
WWW.SUNHOPE.IT
Chirurgia toracica, Lezione 5
Prof. Santini, 12/12/2013
Neoplasie della pleura
Grazie a
Maria Pia Palmiero
Come in tutti i distretti anatomici, anche nella pleura, possono esistere neoplasie benigne e neoplasie maligne. In effetti
cosa è la pleura?! E' formata da cellule mesoteliali, per cui l'unico vero tumore che nasce dalla pleura è il Mesotelioma. Sui
libri troverete anche una definizione di mesotelioma benigno. Il mesotelioma benigno non esiste!
In effetti si tratta di neoplasie sottomesoteliali, cioe' neoplasie che originano da altri tipi di cellule che non sono le cellule
mesoteliali. Inoltre la pleura, oltre che ,di tumori primitivi ,può essere sede di neoplasie secondarie (linfomi e leucemie)
e di metastasi che originano dal cancro del colon, della mammella, del polmone e cosi via. Sui libri troverete ancora la
definizione di mesotelioma localizzato; in effetti non è corretta questa definizione in quanto questo è un tumore che
origina dal tessuto fibroso sottomesoteliale e quindi è meglio definito come tumore fibroso della pleura. Ovviamente sulla
pleura possiamo trovare tessuto adiposo, quindi possiamo riscontrare lipomi, con la loro forma maligna di liposarcoma,
tumori dal tessuto muscolare della parete toracica e quindi tutto sommato non hanno niente a che vedere con la pleura
(miosarcomi o rabdomiosarcomi).
MESOTELIOMA LOCALIZZATO o TUMORE FIBROSO DELLA PLEURA
E' una neoplasia rara che ha comportamento incerto. Che significa? Volendo essere ottimisti lo definiamo come tumore
benigno ma in effetti qualche volta può anche dare qualche sorpresa. Si origina dal connettivo sottomesoteliale, nel
60-80%dalla pleura viscerale. E' spesso asintomatico e può essere caratterizzato dalla presenza di alcune sindromi
paraneoplastiche (osteoartropatia ipertrofica e sindromi ipoglicemiche piuttosto importanti). La sintomatologia è data
dalla sindrome di occupazione pleurica , quindi ci può essere dispnea, ci può essere tosse, ci può essere dolore toracico, o
senso di peso all'emitorace interessato. Qui vediamo alcuni casi (mostra delle immagini) in cui può raggiungere dimensioni
anche piuttosto cospicue; e questo è uno dei più grandi che abbiamo osservato nella nostra esperienza (medico che faceva
pesca subacquea, non giovanissimo, comincio' ad accusare dispnea , fece una radiografia del torace e si vide un completo
sovvertimento; la massa pesava 5KG).L'operazione è una cosa semplice in quanto è completamente libero, fissato alla
pleura da un piccolo picciolo, ovviamente si tratta di individuare questo picciolo, clamparlo, legarlo e si porta via questa
massa. L'escissione chirurgica rappresenta la cura definitiva in gran parte dei casi; qualche volta però, se questo picciolo
non è resecato bene la neoplasia può recidivare e in maniera del tutto eccezionale sono state descritte delle metastasi a
distanza.
MESOTELIOMA MALIGNO
E' una neoplasia maligna di origine mesoteliale, colpisce tutte le sedi dove c'è mesotelio, quindi colpisce anche il peritoneo
o la tonaca vaginale del testicolo. E' una malattia neoplastica infrequente, mortale, e per la quale sono disponibili limitate
opzioni teraputiche ancora oggi. Wagner nel 1960 eseguì un' indagine epidemiologica sui minatori del SudAfrica che
avevano contatti diretti con l'amianto e intuì che dovesse esservi una correlazione tra il tipo di lavoro e il mesotelioma,
perchè in questi lavoratori questa malattia era del tutto eccezionale si manifestava con una strana incidenza, per cui nel
1960 lui pubblicò questo lavoro e fece suonare questo grosso campanello d'allarme. Il mesotelioma orami è noto che
deriva dall'esposizione all'amianto.Esistono altre teorie, certamente esistono fattori genetici alla base, infatti non tutti i
lavoratori esposti all'amianto vanno incontro al mesotelioma. Però per andare incontro al mesotelioma è necessario
l'esposizione all'amianto. E' pure vero che da qualche anno è stata proposta un'altra teoria eziologica che è quella
dell'esposizione al virus SV40 (Simian virus40) ,un virus della scimmia che contaminava il tessuto renale su cui venivano
coltivati i virus della poliomelite col vaccino di Salk , il primo tipo di vaccino che fu messo in commercio fine anni 50', e si
WWW.SUNHOPE.IT
ritiene che questa contaminazione possa essere all'origine del mesotelioma; in effetti su questo non c'è alcuna certezza.
L'amianto è un minerale fantastico, forse dal punto di vista tecnologico, senza arrivare ai materiali di sintesi moderni è
certamente il materiale migliore; resiste agli acidi ,alla fiamma, è malleabile, è filante etc. E' stato usato dappertutto negli
anni dal 30' al 92', sottolineo 1960 la relazione, 1992 la legge che ne ha vietata l'uso.E' un minerale che si presenta sotto
varie forme mineralogiche, la più imporante è la ciclesonide che può essere filata, tessuta ( tute dei pompieri, dei piloti,
materiali coibentanti delle navi, delle automobili, controsoffittature, etc...) L'Eternit è il cemento-amianto ed è stato usato
per
coperture
dei
tetti,
tubi,
collonne
fecali
delle
case,
serbatoi
d'acqua...
Etc
Vedete l'incidenza del mesotelioma nel mondo? Al primo posto c'è l'Oceania, e questo è facilmente intuibile, l'Italia si
piazza in una posizione non invidiabile, tra le più alte incidenze del mondo.In qualunque nazione D'Europa stiamo
assistendo a questo trend in aumento, sperando di assistere ad un decremento negli anni 20-30' di questo secolo. Perchè
si è assistito ad un incremento e si spera di vedere un decremento nel 2030? Perchè c'è necessità di un lungo tempo di
latenza tra il tempo di esposizione all'amianto e il tempo
utilizzo dell'amianto
di insorgenza del mesotelioma. Visto che gli anni di maggiore
sono stati gli anni dal 60' al 90', ci vogliono 30 anni perchè si manifesti il mesotelioma, per cui oggi
stiamo assistendo ad una vera e proprio epidemia legata all'attività lavorativa di 30 anni fa. Visto che nel 90' è stato
vietato l'uso, ci auguriamo che nel 2020-2030 si possa assistere ad un decremento. Il mesotelioma pleurico può
manifestarsi in età giovanile(Esempio: due bambini australiani che da piccoli praticavano la SAndbox, la sabbia in cui questi
bambini giocavano era amianto, e quindi in adolescenza sono morti di mesotelioma).IL rapporto dose-effetto non si
conosce, non si è riusciti a stabilire un quantitativo minimo per l'insorgenza del mesotelioma. Da un punto di vista clinico si
manifesta con il versamento pleurico e/o con il dolore toracico, questache rappresenta la sintoamtologia di esordio. Vi
può essere dispnea nelle fasi iniziali quando c'è il versamento pleurico e quando questo versamento diventa abbondante,
può essere accompagnato dalla febbre, una sudorazione notturna, tosse stizzosa per irritazione della pleura, e calo
ponderale neoplastico. A volte quello che fa sospettare qualche cosa è la deformazione della gabbia toracica, il pz si
guarda allo specchio e scopre improvvisamente di essersi curvato, comincia con una strana scoliosi a decorso rapido.
IL
mesotelioma, come il cancro del polmone, può essere accompagnato da sindromi paraneoplastiche (trombocitosi,
ipoglicemia, ipercalcemia e l'ipercoagulabilità).Dal momento della diagnosi all'evoluzione finale passa poco,la mediana di
sopravvivenza è 10 mesi. Il 6% dei pz è vivo a 24 mesi. Questa è la storia naturale.Con il progredire della malattia il
versamento tende ad essere assorbito, e si forma al posto del versamento una vera e propria cotenna (aspetto
patognomonico della malattia) che avvolge il polmone e si infiltra nelle scissure e retrae il torace, e questo è il motivo per
cui i pz presentano scoliosi,perche il tumore infiltrandosi nella parete toracica, gli spazi intercostali si riducono e la gabbia
toracica diventa sempre più piccola dal lato affetto e il pz si curva.Si ha una retrazione ed è un segno caratteristico del
mesotelioma; per cui se stiamo di fronte ad un pz con versamento pleurico di solito l'emitorace è espanso, ipomobile,
mentre nel mesotelioma è retratto. La RMN può essere utile , ci consente di capire se il mesotelioma si è diffuso
attraverso il diaframma, valutiamo quindi lo stato dell'addome. SI dice che il mesotelioma non dia metastasi a distanza.
Non è vero! Semplicemente non c'è tempo perchè si manifestino le metastasi; il pz muore per sindrome mediastinica, per
insufficienza respiratoria,infiltrazione lobo-regionale, spesso per tamponamento cardiaco, perchè il mesotelioma avvolge il
pericardio e impedisce la normale contrattilità del cuore. La diagnosi del mesotelioma è fondamentale, anche per dare al
WWW.SUNHOPE.IT
pz e ai familiari le armi per fare la loro battaglia legale, per cui è necessaria che venga eseguita su istologia; una volta fatta
la diagnosi è necessario fare la denuncia al registro regionale mesotelioma (è obbligatorio).Come si procede per una
diagnosi di certezza?! Ci si potrebbe accontentare di una toracentesi, del liquido pleurico, ma non è così.La positività
citologica sul liquido pleurico è molto bassa, non supera il 10%.E' difficile per l'anatomopatologo distinguere tra cellule di
adenocarcinoma e cellule di mesotelioma e solo tecniche sofisticate di immunocitochimica possono consentire una
diagnosi differenziale.A proposito della toracentesi Il liquido pleurico del mesotelioma ha una caratteristica: è filante come
il miele( in quanto è ricco di acido ialuronico, per cui rende il liquido particolarmente denso), non sempre, ma quando è
così è patognomonico, si può quasi essere certi che si tratti di un mesotelioma, quindi toracentesi serve a poco. Laddove
vediamo dei mammelloni pleurici, ben evidenti,
possiamo eseguire un agobiopsia con ago tracciante per via
transparietale e transmammellone pleurico,in questi casi la positività diagnostica è più alta rispetto alla toracentesi.Inoltre
nelle fasi successive quando il liquido viene riassorbito, la toracoscopia non è più possibile in quanto non c'è un cavo dove
entrare.In questi
casi è necessario eseguire uma biopsia che può essere eseguita con agobiopsia oppure qualche volta è
necessario eseguire una piccola toracotomia per andare a prelevare tessuto, in questi casi dobbiamo essere aggressivi.
Nella maggior parte dei casi , la diagnosi, si esegue con la toracoscopia in presenza di versamento pleurico e sospetto
diagnostico.Il mesotelioma è una malattia che si manifesta sotto diverse forme, per cui le biopsie devono essere
numerose, bisogna andare a prelevare su tutta la pleura, e anche nei casi di apparente negatività, bisogna eseguire piu' di
venti biopsie per essere sicuri di poter giungere alla diagnosi(.Es. presenza di noduli pleurici carnosi: diagnosi abbastanza
certa.) L'esposizione all'amianto può determinare altre patologie professionali, una è
l'ASBESTOSI che è una
pneumoconiosi che è una fibrosi polmonare simile alla silicosi, all'antracosi,che determina un insufficienza respiratoria e
l'altra sono
LE PLACCHE PLEURICHE , che sono degli ispessimenti scleroialini che si formano a livello della pleura
parietale e che sono sicuro segno di esposizione all'amianto ma non sono segno precancerosa; possono essere presenti
in concomitanza del mesotelioma ma non c'è una trasformazione maligna della placca pleurica in mesotelioma. Qualche
volta diventa difficile distinguerle.
Conosciamo 3 tipi di mesotelioma:
-Epiteliomorfo (prognosi migliore rispetto al 2 e al 3 e quindi vale la pena mettere in atto tutto da un punto di vista
terapeutico)
-Sarcomatoide
-Una forma mista tra le due.
Stadiazione: Nel corso della toracoscopia è possibile osservare la pleura parietale, la pleura viscerale , il diaframma,il
mediastino e tutti questi elementi contribuiscono alla stadiazione perchè si valuta l'estensione della neoplasia alla sola
pleura parietale che è lo stadio più favorevole oppure
l'entità del coinvolgimento della pleura viscerale; ci può essere
solo uno o due gettoni neoplastici o ci può essere una diffusione a tutto il polmone, lo stato della pleura mediastinica e del
diaframma, l'invasione del pericardio, sono tutti elementi che contribuiscono alla stadiazione.Anche in questo caso ci può
essere un coinvolgimento linfonodale come al cancro del polmone e la presenza o meno di metastasi a distanza. Quindi
possiamo raggruppare il tutto in stadi. Possiamo vedere un primo stadio
in cui il Coinvolgimento è limitato alla pleura
parietale, oppure con piccoli gettoni sulla pleura viscerale,oppure un interessamento piu esteso sulla pleura viscerale,
WWW.SUNHOPE.IT
oppure un interessamento della parete toracica o del mediastino oppure le metastasi a distanza.
Terapia: NOn esistono ancora linee Guida/Fino
a qualche tempo fa c'era un assoluto nichilismo terapeutico(si diceva:
mesotelioma?Non si fa nulla!); Oggi si è scoperto che la terapia multimodale può dare certamente qualche risultato.La
chemioterapia, radioterapia e chirurgia sono certamente i filoni su cui si regge la terapia di questa malattia.La
chemioterapia da sola ha avuto uno scarsissimo successo, soprattutto come monochemioterapia. Da qualche anno esiste
l'alimta (pemetrexed) che è un farmaco che ha rivoluzionato l'approccio terapeutico di questa malattia e in associazione
con il cis-platino ha dato risultati abbastanza favorevoli. Sono quindi i farmaci di prima scelta. La radioterapia aveva dei
fattori limitanti, essendo la malattia
una malattia diffusa che colpisce tutto il cavo pleurico, volendo andare a colpire
questa malattia si determinavano gravi complicanze di tipo circolatorio, respiratorio, nervoso, a livello del midollo, per la
grande radiosensibilità degli organi intratoracici. Veniva e viene utilizzato come trattamento adiuvante.Il mesotelioma è
una brutta bestia, perchè tende ad infiltrarsi e fuoriuscire attraverso i tramiti che noi abbiamo determinato per le indagini
diagnostiche(es. eseguiamo una toracoscopia, e su quel tramite possiamo trovare il tumore/ eseguiamo un agobiopsia, e
su quel tramite troviamo il tumore ...), per cui la regola è di eseguire quando il pz viene sottoposto ad un intervento
chirurgico, la toracotomia deve comprendere anche il tramite della precedente toracoscopia, e quando il pz non viene
operato, si esegue la radioterapia profilattica sul tramite dell'indagine diagnostica. La chirurgia ha come obiettivo:trattare
il versamento, ma anche allungare la sopravvivenza, e poi se è possibile somministrare terapie innovative endopleuriche.
OPZIONI
CHIRURGICHE:
Pleurodesi
in
VATS/
pleurectomia
parziale(trattamento
palliativo)
fino
alla
pleuropneumonectomia (trattamento curativo).
La terapia palliativa serve a migliorare la qualità della vita, impedendo la recidiva del versamento, ottenere la riespansione
del polmone, e ridurre il dolore.
La terapia curativa comprende la pleurectomia/decorticazione e la pleuropneumonectomia. Meno tumore si lascia e più
lunga è la sopravvivenza.La nostra strategia consiste nella pleurectomia-decorticazione radicale che consiste in un
intervento eseguito in toracotomia,con l'escissione di quei tramiti cutaneo-muscolari delle precedenti indagini
toracoscopiche, l'asportazione di tutta la
pleura parietale staccandola dalla faccia endotoracica, dalla pleura
diaframmatica laddove è possibile e la pleura mediastinica. Si decortica anche il polmone con, eventualmente delle piccole
resezioni polmonari se il tumore si aggetta
nel parenchima polmonare; resezione del diaframma e del pericardio e
ricostruzione protesica del diaframma e del pericardio; con una linfadenectomia mediastinica. IL polmone viene
decorticato ma rimane in sede, per cui il pz nel post-operatorio non avrà insufficienza respiratoria e inoltre il polmone
potrà riespandersi.L'altro intervento che può essere eseguito è la pleuropneumonectomia. Che associa la pleurectomia
radicale con l'asportazione del diaframma e del pericardio e la pneumonectomia, cioè viene asportato tutto il pacchetto
staccando la pleura dalla faccia endotoracica e andando a legare i vasi all'ilo per via intrapericardica, portando via anche il
pericardio e il diaframma.E' un intervento
qualità della vita post operatoria
che ha un alta incidenza di complicanze e di mortalità ,ma soprattutto una
molto peggiore rispetto al precedente.Noi abbiamo messo a punto un protocollo che
prevede una chemioterapia neoadiuvante, due cicli di terapia prima dell'intervento, poi l'intervento di
plerectomia-decorticazione e poi la radioterapia post operatoria.
Terapia sperimentale: terapia fotodinamica in corso di intervento, la chemioterapia ipertermica, cioè viene inondato il
WWW.SUNHOPE.IT
cavo pleurico di questo farmaco a 42gradi, aumentandone l'efficacia,l'immunoterapia oppure la terapia genica.
SUPPURAZIONI POLMONARI : ASCESSO e BRONCHIECTASIE
ASCESSO:
In conseguenza di un processo necrotico suppurativo del parenchima polmonare di origine batterica si forma una cavità
"neoformata" ( differenza con l'empiema: cavità prefomata).C'è un focolaio di essudazione, avviene poi la necrosi e si
forma questa membrana piogenica che tenta di delimitare il processo suppurativo.E' una membrana piogenica, all'interno
della quale avvengono dei processi anche a carico dei vasi in cui vi è una trombosi che determina poi quei principi di
necrosi e può accadere che la sepsi stessa, erode questi vasi e possono sanguinare. C'è una sorta di circolo vizioso
(trombosi , emorragia, processo necrotico che mangia altro parenchima polmonare e quindi la cavità tende ad allargarsi e
con un tentativo di delimitare il processo (membrana piogenica). Si definisce Gangrena un processo simile ma molto più
aggressivo,determinato da germi molto più patogeni, in cui il processo necrotico è più evidente.
Epidemiologia: abbastanza frequente negli anni 40' poi è crollato, con l'avvento degli antibiotici si è assitito ad un
decremento; oggi c'è di nuovo un incremento. Perché? - Resistenza agli antibiotici e aumento delle
immunodeficienze.L'ascesso polmonare è un infezione del parenchima polmonare; Si manifesta spesso per via
discendente, può certamente essere secondaria ad una diffusione epatica di un infezione in altra sede, può essere
determinata da processi infettivi polmonari come la polmonite , che poi si trasforma in un ascesso, può essere il passaggio
diretto transtoracico di una ferita,
o per continuità di una mediastinite. La via discendente è la più frequente, i germi
devono passare attraverso le vie aeree superiori, nella trachea e giungere negli alveoli; è necessario perchè avvenga ciò
che il pz inali qualcosa contenuto nella bocca. E cosa può esserci nella bocca? Materiale purulento proveniente dagli
ascessi dentali, ascessi tonsillari. Si trattava di pz tossicodipendenti, alcolisti , in cui in seguito a perdita di conoscenza era
più facile che avvenisse l'ab -ingestis. In caso di diagnosi di ascesso polmonare la bonifica del cavo orale è una cosa che
bisogna fare subito.Anche altre patologie possono determinare situazioni del genere, e ci riferiamo a
infarto,neoplasie,bronchiectasie,presenza di bolle, corpi estranei, i traumi ,e a questo, si accompagna infezioni sistemiche
da immunodeficienza, come il diabete, la malnutrizione etc. I germi chiamati maggiormente in causa sono stafilococco e
streptococco. L'eziologia nei pz immunocompetenti raramente è parapneumonica, e quindi è più spesso legata
all'inalazione di materiale purulento dalla bocca e generalmente i germi sn anaerobi, più aggressivi provenienti dal cavo
orale.Nei pz immunodepressi è semplicemente una banale polmonite e più spesso sono stafilococchi e streptococchi, la
sede unica e multipla negli immunodepressi, terapia antibiotica più lunga rispetto a quella degli immunocompetenti, la
prognosi è peggiore rispetto ai sogg immunocompetenti.
Clinica: Il pz sta male , ha febbre, dolore toracico, tosse
e riferisce la
VOMICA, l'espulsione con la tosse di materiale
proveniente dalle vie aeree (segno caratteristico dell'ascesso).Alcuni soggetti dopo una vomica possono andare incontro a
guarigione,non è frequente.La febbre comincia ad essere persistente senza raggiungere valori elevatissimi, c'è una
espettorazione continua nel corso di tutta la giornata, e un risentimento delle condizioni generali.Il materiale espulso può
diventare anche ematico, e l'emottisi è la causa principale di mortalità nei pz con ascesso polmonare.
COMPLICANZE dell'ascesso: espettorazione continua di materiale purulento magari in un pz che decombe
a letto , può
determinare il passaggio del materiale nel polmone controlaterale (complicanza grave, che può portare polmonite,
WWW.SUNHOPE.IT
addirittura si formano ascessi nel polmone controlaterale); ci può essere un piopneumotorace, quando l'ascesso si può
aprire nel cavo pleurico con passaggio nel cavo di pus, aria
e collasso del polmone ed empiema da ascesso; schok
settico; emottisi;e la cronicizzazione in cui la membrana si mantiene si ispessisce , e il pz non guarisce.
DIAGNOSI: Prima di tutto si deve escludere un cancro e poi cercare l'agente patogeno.Nella fase iniziale si presenta come
un consolidamento di una certa zona di polmone, altro non è che una polmonite,dopo che abbiamo avuto la vomica, il
quadro cambia, le zone di opacità presenteranno delle zone di rarefazione , presenterà
dell'aria nel contesto delimitata
da un margine più o meno spesso, con un livello più o meno alto idroaereo in relazione al contenuto di liquido che è
rimasto nell'ascesso.La TAC conferma il reperto della radiografia, una formazione rotondeggiante, con contenuto liquido,
in cui possono essere o meno presenti delle bolle di aria, o gas se i germi sono anaerobi, in comunicazione con il
bronco.Perchè avvenga la vomica è necessario che la necrosi raggiunga un bronco di calibro adeguato e si apre in
quest'ultimo. Distinguere questa patologia
dal cancro-ascesso, una neoplasia che dà vita ad una cavità nel contesto della
neoplasia stesso.C'è una differenza tra ascesso e cancro da punto di vista iconografico , perchè nell'ascesso i margini
interni
sono più lisci e lo spessore della parete di solito non supera i 15 mm, sono sempre probabilità statistiche( mai
fare appello solo a queste caratteristiche).Oltre ad una diagnosi differenziale con il cancro-ascesso si procede con l'esame
delll'espettorato.Il materiale mandato ad esaminare sicuramente è contaminato da germi presenti nella bocca diversi da
quelli che hanno dato origine all'ascesso, e quindi ha un significato meno probante rispetto ad altri prelievi che vengono
eseguiti con l'agoaspirato transparietale e con la broncoscopia. Il materiale viene inviato in microbiologia per l'esame
colturale, ma viene mandato anche in anatomia patologica( per escludere che si tratti di un cancro) .La broncoscopia è
fondamentale perchè ci consente di prelevare il materiale direttamente dall'ascesso e quindi l'esame colturale sarà molto
più attendibile.
Terapia medica: antibiotico-terapia mirata prolungata nel tempo per almeno 6-8 sett / trattandosi di una malattia settica è
necessario procedere con una terapia di supporto , sia essa nutrizionale, con parenterale totale/ abolizione fumo
e alcol/
bonifica cavo orale/ drenaggio posturale, cercando di mantenere deterso l'ascesso per cui bisogna far si che il pus venga
fuori senza accomularsi nell'ascesso o contaminare il polmone controlaterale (il pz si posiziona in modo tale che bronco
drenante sia in posizione declive rispetto all'ascesso, il pz tossisce e si libera) / con la broncoscopia possiamo iniettare
antibiotici direttamente nel cavo ascessuale.
Terapie alternative: drenaggio transparietale (drenaggio alla "Monaldi" .Viene indicata nelle contamizioni controlaterale o
ascesso in rapido aumento. ( viene usato poco)
Terapia chirurgica: si ricorre all'exeresi chirurgica quando il pz con la terapia medica non guarisce, quando la lesione tende
a cronicizzare, nelle recidive o nelle emottisi massive, quando l'ascesso ha distrutto un lobo polmonare, in presenza di
empiema, o in un sospetto di cancro.
Pneumatocele:può essere una conseguenza dell'infezione polmonare , una cavità a parete molto sottili, senza vomica,
secondaria di solito ad una infezione da streptococco pneumoniae, si forma un bolla che può rompersi dando origine a
delle complicanze, tende di solito alla guarigione.
BRONCHIECTASIE
Sono delle dilatazioni anomale dei bronchi, prevalentemente segmentarie e subsegmentarie da alterazione della
WWW.SUNHOPE.IT
componente elastica e cartilaginea, da processi distrofici e infiammatori.Si distinguono in bronchiectasie congenite
(Sindrome di Kartagener, fibrosi cistica, sindrome da ipomobilità ciliare,sindrome di Young), sono situazioni piuttosto rare
e gravi in cui si associano alterazioni a livello bronchiale con alterazioni di altri organi, e bronchiectasie acquisite. Ciò che
certamente esiste come vero problema congenito è un altro, in cui le bronchiectasie non sono congenite come
bronchiectasie, ma sono congenite le patologie che determinano la formazione di bronchiectasie ,attraverso il passaggio di
un meccanismo infiammatorio in cui gli enzimi proteolitici hanno il predominio rispetto alle antiprotesi e determinano
quel danno tissutale a livello della pars cartilaginea dei bronchi che determinano la dilatazione con un circolo vizioso (
dilatazione dei bronchi- accumulo dei muchi- colonizzazione batterica- infiammazione- danno tissutale e ancora
bronchiectasie).Il meccanisco congenito che determina questo circolo vizioso è l'inefficacia del meccanismo della
clearance ciliare a
livello bronchiale che
fa accumulare le secrezioni, le quali
poi si infettano.
Quindi i meccanismi sono questi: - accumulo di secrezioni quindi meccanismo da pulsione endoluminare- infezione ed
ostruzione( soprattutto Pseudomonas Aeruginosa) e atelettasia che determina una trazione radiale sui bronchi.
Possono essere LOCALIZZATE, come conseguenza di un ostruzione bronchiale, ad esempio da corpo estraneo, la sindrome
del lobo medio (tipica dei pz tubercolari,e non solo, in cui vi è un aumento di dimensioni dei linfonodi situati in prossimità
dello sperone del lobo medio, aumentando di dimensioni, i linfonodi schiacciano il lobo medio il quale va incontro a
processi di tipo atelettasico, suppurativo e formazione di bronchiectasie) o DIFFUSE (da meccanismi congeniti).
Fattori predisponenti : Patologie congenite (immunodeficienze, fibrosi cistica, ipomobilità ciliare, sindromi di
Kartagener)oppure ostruzioni bronchiali in relazione a corpi estranei, neoplasie , compressione ab estrinseco, bronchiti,
tubercolosi, morbillo e pertosse.
Sedi: lobo inferiore, lobo medio, la lingula, spesso sono bilaterali.
Aspetto macroscopico : possono essere cilindriche, sacciforme( in cui si può accumulare muco dando origine al mucocele)
o fusiformi.
Sintomatologia: Tosse, accumulo di secrezioni, ed espulsione soprattutto al mattino,alitosi( il muco è maleodorante),
dispnea, emottisi ( in questi pz può essere gravissima)
Diagnosi: Sospetto al quadro clinico, la radiografia può dirci qualcosa, certamente la TAC è quella che ci consente di
eseguire la diagnosi con maggiore precisione.La broncografia, eseguita iniettando il mezzo di contrasto direttamente nei
bronchi, oggi
non si usa più.
Terapia medica : Cercare di rimuovere la causa, controllare le infezioni, mantenere puliti i bronchi, eseguire cicli di terapia
con espettorati, broncodilatatori, fisioterapia, broncomedicazione mirate con broncoscopia, instillazione di antibiotici
mirati.
Terapia chirurgica: indicazioni alla chirurgia soprattutto per problemi psicologici ( alito fetido).Oggigiorno si cerca di non
operare più, anche in caso di emottisi massiva , Si ricorre invece all'embolizzazione dell'arteria bronchiale, cannulando la
femorale, salendo lungo l'arteria , evidenziando
l'arteria bronchiale ed embolizzandola. In questo modo si ha un rapido
controllo dell'emorragia, soprattutto per stoppare l'emorragia
definitivo
e portare il pz ad un eventuale trattamanto chirurgico
in condizioni migliori.
WWW.SUNHOPE.IT