Lezione 01
(02-10-2012)
Prof. Anastasi
(Sbob. Ettore Mancia)
Per me la lezione serve per dare gli strumenti per NON imparare a memoria! Quando parlate di un organo dovete dire dove si
trova: si può trovare nel collo, nel torace, nell’addome, oppure se è organo o struttura che si trova negli arti superiore o
inferiore.
Che forma ha, perché la forma è legata al discorso sul quale andrete a discutere, e potrà essere: allungata, a cono, e tante altre.
Potrà essere cavo o pieno. Questi sono i concetti di partenza. E poi va costruito questo grande puzzle, che si può costruire
solamente alla luce della clinica e della fisiologia perché fare anatomia senza avere un concetto di fisiologia vuol dire fare un
discorso sterile e inutile. Come diceva Desario, “la morfologia è l’espressione plastica della funzione”.
Ancora molto importante, cercate di farvi un vostro pensiero e quel pensiero non esprimetelo mai con le parole del libro,
cominciate a dirlo come piace a voi, perché sono le parole vostre che devono costruire quello che volete dire e soprattutto
facciamolo a livello della funzione e della morfologia. Ad esempio il cuore è sempre là, anche questo è vero. Però per spiegare il
cuore ci sono tanti modi, abbiamo tanti modi per fare la sua struttura. Per esempio che sull’orientamento delle fibre del
miocardio, ancora, al di là della spirale a livello apicale, non si sa molto. Cioè tutto quello che dice il vostro testo sui tre strati è
ipotesi e teoria, perché nel momento in cui si fa dissezione dei fasci troviamo una costanza che varia dal 46-47% e non è
tollerabile con la norma gaussiana.
La faringe.
Cominciamo con la faringe perché è un organo fondamentalmente atipico. Il testo dice che è un organo dell’apparato digerente,
localizzato nella testa e nel collo ma è un organo anche sfruttato dall’apparato respiratorio. Diciamo invece che è un organo che
non è dell’apparato digerente o dell’apparato respiratorio, ma è un organo comune all’apparato digerente e all’apparato
respiratorio perché vedremo che ha le caratteristiche strutturali sia dell’uno che dell’altro, è localizzato nella testa e nel collo.
L’atipia sta nel parlare di organo perché quando parliamo di organo parliamo normalmente di un organo cavo, ma questo è un
organo SEMICAVO. Cosa voglio dirvi per organo semicavo?
Per capirci dobbiamo riferirci ad una visione posteriore dell’uscita delle cavità nasali e della cavità buccale, infatti se ci fate caso
dietro ritroveremo lo sfenoide, con l’uscita al centro delle cavità nasali ritroveremo anche il vomere che divide le cavità nasali,
una cavità destra e una cavità sinistra, e poi il mascellare la cui volta corrisponde al pavimento delle cavità nasali e la mandibola.
Sto dicendo che quando parlo di un organo semicavo, io considero un cilindro tagliato a metà lungo il suo asse longitudinale,
quindi diventa che cosa? Una doccia a concavità rivolta anteriormente. Questi margini anteriori della doccia, si andranno a
inserire sui processi pterigoidei e sul legamento pterigo-mandibolare per isolare l’uscita della cavità nasale e l’uscita della cavità
buccale dal contesto dei muscoli del collo. Perché andando a vedere il cranio dal davanti, cosa vedete? l’ingresso delle cavità
nasali, due narici nasali e la cavità buccale, la mandibola con il mascellare. Ma ai lati poi, l’occipitale su cosa poggia? col grande
forame…. Sulla colonna vertebrale, quindi io ho uno spazio che va anteriormente ed ha le cavità nasali, poi c’ha la cavità buccale
e dietro troviamo la colonna vertebrale, ai lati di tutto questo avremo delle logge muscolari: i muscoli del collo.
Ma io cosa devo creare? devo creare un tragitto esclusivo per il cibo e l’aria: questo tragitto come lo ricavo? lo ricavo
mettendogli una specie di canaletta verticale di natura muscolare, in pratica creando uno scheletro muscolare che si adagia
dietro la cavità nasale, dietro la cavità buccale. Poi ancora più in basso cosa c’è? Un osso libero, l’osso ioide, e quindi anche
dietro l’osso ioide per arrivare alla laringe. La laringe è il primo tratto delle vie respiratorie, delle cosiddette vie aeree inferiori,
che anatomicamente chiamiamo vie aeree inferiori. Dargli il termine di vie aeree superiori è sbagliato fisiologicamente, perché
fisiologicamente sono tutte vie aeree superiori, soltanto l’alveolo fa parte delle vie aeree inferiori, quello che partecipa allo
scambio aria gas, tutto il resto è vie aeree superiori. Soltanto che l’anatomia ci dice che fino a qui sono vie aeree superiori e da
qui in giù sono vie aeree inferiori. (nella lezione successiva il professore ha anche detto che secondo l’anatomia moderna, le vie
aeree superiori si estendono fino ai bronchioli terminali. Quindi per non sbagliare possiamo dire che la laringe è il primo tratto
dell’albero respiratorio).
Dietro il naso, dietro la bocca, dietro la laringe e l’osso ioide, in questa specie di doccia muscolare espressa verticalmente
abbiamo uno spazio isolato che serve a che cosa? serve per il passaggio dell’aria e del cibo. Questo spazio è la faringe, ecco
perché è un organo atipico perché l’intestino è un viscere cavo, lo stomaco è un viscere cavo, il fegato è un viscere pieno, che ha
una sua identità. La faringe, se la staccate dalla bocca e dal naso, non ha più un’identità, è un muscolo, diciamo che ha una
struttura muscolare.
1
Vediamo meglio questo tratto: abbiamo staccato tutto e stiamo vedendo in dettaglio lo sfenoide, lo zigomatico, stiamo vedendo
fra l’altro, dietro i processi pterigoidei chiusi dall’osso palatino, stiamo vedendo le cavità nasali e la cavità buccale. A questo
punto facciamo un passo indietro e torniamo dove eravamo prima. A questo punto possiamo capire dove ci troviamo: come
profilo osteologico siamo fra la colonna vertebrale, dietro, e sul davanti le cavità nasali, in alto, la cavità buccale, un po’più in
basso, e quindi ancora più giù la laringe, con le sue corde vocali e l’epiglottide. Diremo della faringe che è un condotto cavo,
posto dietro l’uscita delle cavità nasali, dietro l’uscita della cavità buccale e dietro l’accesso alla laringe.
L’anatomia classica, quella dei numeri, dice che sia lunga 14 cm, dipende dalla lunghezza del collo, ma non mi piacciono mai i
numeri, diremo che ha una lunghezza che va dalla base del cranio alla sesta vertebra cervicale, così da non sbagliate mai. Infatti
se contiamo, abbiamo prima e seconda vertebra …quarta, quinta e sesta; la sesta coincide con l’inizio della trachea, e
dell’esofago che inizia un po’più in alto.
Di fatto parlando di faringe in effetti riconosceremo tre regioni che dall’alto verso il basso sono:
•
•
•
Rinofaringe
Orofaringe
Laringofaringe.
La rinofaringe cioè la zona che sta dietro l’uscita delle cavità nasali; l’orofaringe cioè la zona della faringe che sta dietro la cavità
buccale e laringofaringe la zona della faringe che sta dietro la laringe.
Dobbiamo trovare, come al solito in anatomia dei punti di repere, perché dovremo dire quali sono i piani che separano l’uno
dall’altro. Un piano, abbastanza chiaro, è quello passante attraverso il palato molle (la cavità buccale ha come volta il palato, il
palato si divide in una zona che corrisponde circa ¾ al palato duro e una zona posteriore che è il palato molle che durante la
deglutizione si innalza per impedire il reflusso del cibo dalle cavità nasali) in innalzamento separante la rinofaringe
dall’orofaringe. Poi l’orofaringe va da un piano passante per il palato molle al piano passante per il margine superiore dell’osso
ioide, mentre la laringo-faringe va dal piano passante dal margine superiore dell’osso ioide al piano passante per il disco
cartilagineo che separa la sesta dalla settima vertebra cervicale.
Non preoccupatevi per la lunghezza dei termini, i piani razionalizzateveli nella vostra mente perché diciamo piano passante per
l’osso ioide, bene o male saranno 4-5 mm di spessore, però non può passare per qualsiasi dei suoi punti, quindi dovremo trovare
un punto più facile, e quale? Il margine superiore, perché da sotto in avanti, dietro l’epiglottide siamo già a livello della laringe.
Ricordatevi sempre che il pomo di Adamo corrisponde alle cartilagini tiroidee della laringe dietro le quali avremo l’epiglottide, ed
è soprattutto più sporgente nell’uomo perché l’angolo dietro è fortemente legato alla lunghezza e tensione delle corde vocali e
quindi alla capacità del tono di emissione.
E allora è naturale che trovandoci qui dovendo delimitare la laringe dall’orofaringe preferiremo passare per margine superiore
dell’osso ioide. Quando si parla di un piano che separa due corpi vertebrali, a vostra conoscenza fra i corpi vertebrali avete una
struttura fondamentale: avete il disco, ma il disco è fondamentale! Per la funzione di ammortizzamento, per la capacità di
mantenere i due corpi vertebrali normalmente discosti, è una cosa bellissima: il disco il nucleo polposo è idrofilo. Quindi quando
voi siete in posizione orizzontale il disco, libero da compressione, si rigonfia e assorbe acqua rigonfiandosi e assorbendo acqua,
distanzia i corpi vertebrali. Distanziando i corpi vertebrali voi avete una posizione più fisiologica in lunghezza della colonna
vertebrale, tant’è che siamo abituati a dire che la mattina ci alziamo di pochi millimetri più alti della sera. Quando invece durante
la giornata andate in compressione, il nucleo polposo si comprime, sputa acqua all’esterno, ma cosa accade? Mettendo l’acqua
verso l’esterno, la parte cartilaginea, fatta da fibrille collagene che sono orientate dall’esterno all’interno in maniera sempre più
obliqua se vado all’esterno quasi verticali fino all’interno. che cosa accade?
Che se io apro in due strati continui girando come la buccia di cipolla avrò degli strati contrapposti e mi crea un sistema di
ammortizzamento, che è di tipo un cuscinetto, con un misto fra solido e acqua. Quindi quando io per esempio girando verso
destra spingo il nucleo polposo verso sinistra, il nucleo polposo a sinistra spingono sulle lamelle, le lamelle rispingono il nucleo
polposo nel lato opposto e quindi mi mantengono sempre la posizione, quindi è chiaro che questo disco non è un semplice disco
articolare. C’è una letteratura scientifica a livello di biomeccanica dello sport, enorme, ecco quando parte il nucleo polposo avete
un ernia del disco, perché accanto ci sono le radici nervose, e quando il nucleo parte non è una struttura che facilmente si
decompone. Quindi il chirurgo dovrà togliere questa struttura. Allora non potremo dire il piano passante per la vertebra, ma
dovremo dire sempre, il piano passante per il disco cartilagineo che separa la sesta dalla settima vertebra cervicale. Questo in
un’ottica di precisione di termini che voi, facendo medici un domani, dovete avere. Quindi abbiamo stabilito le 3 regioni, le 3
distanze e andiamo a vedere adesso un aspetto fondamentale.
2
Tolto l’osso palatino intanto, quindi è rimasto adesso il processo pterigoideo, con la lamina mediale e laterale. cosa vi volevo fare
vedere? (riferendosi ad una immagine) se voi guardate le cavità nasali, guardate la faringe dal di dietro, vedremo solamente la
coana inferiore e la coana media, ma non vedremo la coana superiore, e perché non vedremo il cornetto superiore? Perché il
cornetto superiore è in parte nascosto dal corpo dello sfenoide. È qua dietro (indica immagine): cioè se andremo a fare un piano
e mi tolgo il corpo dello sfenoide, vedremo la coana superiore, perché la coana superiore sta davanti al corpo dello sfenoide. Lo
diremo perché l’accesso operatorio ai tumori dell’ipofisi, che sta proprio nella faccia superiore del corpo dello sfenoide, nella
sella turcica, si fa per via trans nasale, accedendo con pochissimo, un centimetro e mezzo, accedete immediatamente al corpo
dello sfenoide che ha i seni sfenoidali e da lì alla sella turcica e quindi all’ipofisi. Quindi io da dietro la faringe, possiamo vedere
solamente la coana inferiore e la coana media, perché la coana superiore è nascosta dal corpo dello sfenoide. Infatti, (riferendosi
ad una immagine) ecco qua … tolto il corpo dello sfenoide vediamo pure il cornetto superiore ed eccoci qua: questa è l’immagine
che volevo far vedere e abituatevi ad avere, per il dato anatomico che state osservando, immediatamente anche il dato clinico,
perché vi deve aiutare nell’esposizione anatomica altrimenti, perché sennò, ragazzi, torniamo al discorso mandato a memoria.
Allora guardiamo: cornetto inferiore e coana inferiore, cornetto medio e coana media, cornetto superiore e coana superiore, da
cosa sono nascosti? Dal corpo dello sfenoide, con il seno dello sfenoide, quindi qua c’è la doccia della sella turcica ed è naturale
che l’accesso al tumore della neuroipofisi diventa un accesso trans nasale, perché se si dovesse fare un accesso sovra orbitario,
quello che si fa per alcuni meningiomi delle docce olfattive, io rischierei un danno ai lobi frontali del cervello. Mentre ci arriviamo
molto prima e più libero attraverso le cavità nasali.
Quindi io dalla rinofaringe vedo solo il cornetto inferiore e il cornetto medio e quindi la coana inferiore e la coana media, non la
coana superiore perché è nascosta dal corpo dello sfenoide.
Andiamo a montare sopra i muscoli. Ci montiamo sopra i muscoli, perché è fondamentale che vi rendiate conto che io sulla
lamina mediale del processo pterigoideo che qua vedete libera si inserirà la faringe; sulla lamina laterale si inseriscono i muscoli
pterigoidei e i muscoli masticatori. Cosa stiamo a dire? Stiamo a dire che fra la parete laterale della rinofaringe e dell’orofaringe
e la mandibola c’è una loggia, detta loggia latero faringea. C’è uno spazio di anatomia chirurgica. Allora, cominciamo a dirci due
cose un po’ più in dettaglio: questa faringe l’abbiamo trattata come un organo e come tale, dobbiamo capire, di che forma è, da
dove parte e dove va, in quante porzioni si divide, ora dobbiamo stabilire con chi prende rapporti e dovremo stabilire quali sono
le sue formazioni interne, cioè quando guardiamo la faringe che cosa vediamo? Quando voi domani andrete a osservare il cavo
tonsillare di un soggetto, il piano faringeo di un soggetto, cosa vedete? se ci mettete dentro uno specchietto delle fibre ottiche,
cosa andate a vedere nella rinofaringe e orofaringe? Quali sono i dati fondamentali? O se necessario accedere per qualunque
brevissima asportazione chirurgica rapidissima di tipo ambulatoriale, sarà utile sapere dove mettere le mani e bisogna sapere
cosa c’è ai lati. Quando il chirurgo opera, penetrando attraverso i seni dello sfenoide, per arrivare al pavimento della cavità della
sella turcica e da lì passare all’ipofisi c’è un pericolo grandissimo. Sapete qual è il pericolo? La parete laterale: perché se si sfonda
la parete laterale accanto su cui poggia la carotide interna, sulla parete laterale del sella turcica è presente la doccia carotidea
perché là poggia la carotide. Quando il chirurgo entra nel seno sfenoidale sa, che se per caso invece di procedere verso l’alto
devia di pochi millimetri lateralmente, lui sfonda la parete e quando sfonda la parete, determina immediatamente un emorragia
imponente, quasi sempre inarrestabile, perché quando sfondi la carotide, la carotide ha una componente elastica, si chiude e
comincia a versare dentro l’ira di dio di sangue, e il paziente non lo pigli più. Dobbiamo sapere cosa c’è ai lati.
Quando noi andiamo ai lati, ci sarà una zona che è compresa fra la parete laterale della faringe la cute: i muscoli, ma sopra c’è
uno spazio che mi sta fra la faccia interna della mandibola e la faringe, cosa c’è? La parotide.
Quindi la prima che avremo in questa regione latero faringea è la parotide e voglio che ci arrivate mentalmente, i rapporti
dovete cominciare a costruirveli, e poi verificate sul libro. Dovete essere voi a costruirveli. Non provate mai a leggere dal libro e
ripeterli, sarebbe facilissimo. Dentro la parotide abbiamo il passaggio di un vaso importantissimo, avete il passaggio di un nervo
importantissimo. La parotide ci guiderà alla giugulare esterna, ci guiderà al nervo facciale e ci rendiamo subito conto che da un
rapporto ne traiamo subito altri, se sappiamo come è costituito il corpo umano.
Allora: quindi questa immagine ci dice che i muscoli masticatori, in questo caso il pterigoideo interno e esterno sono ancorati alla
lamina laterale del processo pterigoideo, mentre vedremo l’arco pterigoideo palatino che nasce dall’uncino pterigoideo e questa
è la doccia di cui abbiamo parlato prima, in sezione trasversale. Guardate qua imparate a riconoscere, voi avete: la parete
laterale della faringe, l’immagine posteriore della mandibola, i muscoli pterigoidei e all’esterno il muscolo massetere. Questo
spazio qui sarà occupato dalla parotide, dalle formazioni che la attraversano e poi avremo i nervi cranici che vanno dall’indietro
in davanti, l’ipoglosso.
Questa sezione trasversale, a me, ne ho messo un’altra che vi faccio vedere subito …. Eccola qua! guardate, questa è tirata più in
giù, ……. . in quella (riferendosi all’immagine precedente) eravamo all’altezza del ramo della mandibola all’incirca alla seconda
3
vertebra cervicale inizio della terza…… qua siamo scesi intorno alla 5 vertebra cervicale: guardate questa sezione trasversale mi
interessa per farvi capire quando io vi dico isoliamo una zona viscerale nel contesto di una zona ricca di muscoli e di vasi. Allora
qua abbiamo la colonna vertebrale e stiamo vedendo la zona della laringe, siamo nella zona epiglottica sopra alle corde vocali,
questa qui, qua dietro è la laringo faringe: di cosa parliamo? parliamo di una loggia viscerale all’interno delle logge muscolo
vascolari del collo perché il collo è evidentemente una struttura muscolo vascolare. All’interno di questa struttura muscolo
vascolare noi troviamo una regione viscerale che è occupata dalla faringe, … questa regione viscerale da cosa è data? é data da
una struttura muscolare longitudinale a forma di doccia a concavità rivolta in avanti di cui cosa dovremmo andare a studiare e a
vedere? Dove si inserisce! Cioè di un muscolo cosa si va a studiare? la forma e le inserzioni.
La faringe è un insieme di muscoli, dobbiamo studiare la forma, che abbiamo già detto longitudinale e a forma di doccia e le sue
inserzioni. come si inserisce un muscolo? attraverso un tendine e quando il tendine è piatto come si chiama? APONEUROSI. la
faringe è un muscolo piatto dobbiamo vedere dove si inserisce l’aponeurosi faringea … ma c’è una cosa caratteristica, ricordatevi
che agli esami lo zio ve lo dice sempre quello che vi chiede prima: perché in aula vi dico sempre quali sono le mie fissazioni: una
delle cose che vi chiedo: quali sono le atipie della faringe: una delle più classiche è che quando io vado a fare un organo cavo
avete: una mucosa, sottomucosa, muscolare e avventizia.
Bene, quindi, c’è una mucosa che ha una tonaca epiteliale, il cui epitelio sarà funzione di ciò che quell’epitelio deve svolgere:
voglio dire, se un epitelio è assorbente, avrà determinate caratteristiche, avrà i microvilli, se io ho un epitelio secernente avrà
corte estroflessioni e vacuoli densi di materiale elettrondenso; se invece l’epitelio è impermeabile sarà pavimentoso
pluristratificato. Ma sotto avete una sottomucosa e la mucosa è separata dalla sottomucosa, da che cosa? Da una lamina
propria.
Nella faringe NON c’è sottomucosa. Al posto della sottomucosa, cosa ho? l’aponeurosi faringea. Quindi l’atipia è l’assenza della
sottomucosa, perché al posto della sottomucosa, c’è la famosa aponeurosi, …. i muscoli si inseriscono su questa aponeurosi e
questa aponeurosi separa i muscoli dalla mucosa. La mucosa deriva dalla mucosa primitiva delle cavità nasali e dalla mucosa
delle cavità buccali; tant’è che se andiamo ad analizzare la rinofaringe ci trovo l’epitelio respiratorio con le ciglia vibratili; se
invece analizziamo l’orofaringe, troviamo l’epitelio classico dell’apparato digerente, un epitelio stratificato non corneificato o
non cheratinizzato. Quindi questo a dirvi che l’atipia è data dal fatto che abbiamo messo un epitelio sopra una fascia ed ecco
perché non ho una sottomucosa.
Però c’è un eccezione: nella zona laterale c’è un istantino di sottomucosa fra la mucosa e la fascia, ma c’è pochissima
sottomucosa, sapete perché? La sottomucosa cosa deve ospitare generalmente? Le ghiandole e quindi un minimo di struttura
ghiandolare c’è l’ho nella parte laterale e non in quella posteriore.
Cerchiamo di riassumere il discorso, per dare un senso compiuto perché io vorrei che da questo organo che ha caratteristiche
diverse dagli altri, poi quando scenderemo per studiare l’esofago, un altro organo speciale e vedremo perché, è uno degli organi
che magari uno studente è contento quando glielo chiedono, però sa che il professore che ve lo chiede è camurriusu. quando
chiede l’esofago chiede dal collo fino all’addome e non è poco. Perché è un organo che consente a chi vi fa la domanda di capire
se da qui fino a qui avete le idee chiare, comunque vi verrà più facile. Diciamo che la faringe è un organo muscolo membranoso,
perché abbiamo parlato anche della aponeurosi faringea. È un organo muscolo-membranoso a forma di doccia a concavità
rivolta anteriormente, localizzato nella testa e nel collo, specificatamente dietro l’uscita delle cavità nasali, dietro la bocca e
dietro la laringe,
Si estende dalla base del cranio, quindi sarebbe la porzione basilare dell’occipitale sino alla sesta vertebra cervicale compresa e
nella faringe riconosciamo 3 zone, che dall’alto verso il basso sono:
• Rinofaringe: dalla base del cranio sino al piano passante per il palato molle in elevazione
• Orofaringe: dal piano passante per il palato molle al piano passante per il margine superiore dell’osso ioide
• Laringo faringe: che va dal piano passante per il margine superiore dell’osso ioide al piano passante per disco cartilagineo
che separa la sesta dalla settima vertebra cervicale.
È caratteristico perché non presenta quasi per nulla la sottomucosa in quanto sotto la mucosa c’è subito la fascia faringea anche
detta aponeurosi faringea. Quindi io ho mucosa, aponeurosi faringea, tonaca muscolare, ma stiamo attenti! L’altra caratteristica
importante è che in un organo cavo e quindi quando parliamo di organi cavi, di arterie o vene, di utero o di intestino, di vie
respiratorie …ecc. la tonaca media per eccellenza è la tonaca muscolare, che da contenzione e propulsione, così come la
pressione arteriosa che è un fenomeno di propulsione, di trasformazione dell’energia potenziale in energia cinetica e di spinta
del sangue verso la periferia. E vale anche per l’intestino, la peristalsi gastro intestinale è la spinta del contenuto alimentare
all’interno del lume gastro intestinale.
4
Ma quando parliamo di faringe non è muscolatura liscia, ma muscolatura striata. E quando parlo di muscolatura liscia e
muscolatura striata, il coinvolgimento che se ne ha è fondamentale, alla luce del concetto dell’innervazione. Innervazione che
sarà di tipo vegetativo se la muscolatura è liscia, oppure legata ai centri nervosi della relazione se striata. Il concetto
fondamentale è il sistema nervoso, …cosa è il sistema nervoso? È un sistema che va ad analizzare gli input che vengono
dall’esterno, più o meno scomposti, e ricomporli nel nostro sistema, dargli una personalizzazione di significato e la risposta qual
è? . . . la risposta motoria. Come fate a dire di essere viventi? Cioè come fate a definire un essere vivente da un essere non
vivente? si muove, il movimento. La prima manifestazione dell’essere vivente è l’atto motorio la prima e l’unica.
La prima cosa che si impara per chi fa fisiologia del sistema nervoso è che qualunque atto integrativo e conoscitivo della vostra
corteccia celebrale, si manifesta esteriormente con un atto motorio, perché anche il comprendere, il pensare corrisponde ad un
gesto della mano, a uno smorfia del viso, a parlare, a muoversi. C’è una bellissima frase che dice “come faccio a capire che sono
un essere vivente? ”: qualunque cosa che posso fare per manifestare la mia vitalità è muovere qualcosa dal bisbigliare una sillaba
ad abbattere una foresta. Quindi è il movimento. Quindi il sistema nervoso ha delle vie in entrata, dei processi integrativi e delle
vie di uscita; le vie di uscita sono le vie discendenti o motorie. I bersagli delle vie motorie sono due: muscolo striato o il muscolo
liscio.
Quando parlo di muscoli lisci includo gli elementi mioepiteliali e ghiandolari per cui la risposta la posso avere: sul muscolo
scheletrico, ogni muscolo liscio, ivi compresa la secrezione ghiandolare. Quando sono sul muscolo scheletrico striato io sto
rispondendo con un atto volontario; quando sono sul muscolo liscio io sto rispondendo con un atto automatico, autonomo,
vegetativo. Io ho due stadi di vita: la vita relazionale e la vita vegetativa. Il coma è l’abolizione della vita relazionale e
permanenza della vita vegetativa. Cioè la dissociazione dei due sistemi: uno va in sotto funzione e uno rimane funzionante.
Allora quando io innervo la faringe che è un muscolo scheletrico, sto dicendo che la deglutizione è un atto volontario, che io
ripeto in maniera anche involontaria, riflessa, ma sempre scheletrico è. In ogni caso nell’arco di un ora ho circa 100-110
deglutizioni, anche quando io non le comando. Quando comando le deglutizioni? Io comando le deglutizione quando mastico,
poi ingoio, deglutisco, spingo il cibo verso l’esofago. Ma quando io parlo non sto ingoiando, quando io sono seduto come la
signorina che prende appunti ad un certo punto produco secrezione salivare. La secrezione salivare mi eccita l’epitelio di
rivestimento e mi determina un riflesso, il riflesso si concretizza inavvertitamente in una deglutizione.
Quindi il fatto fondamentale è che la faringe non ha una innervazione vegetativa ma una innervazione di relazione, e questo se lo
trascina per metà dell’esofago, perché l’esofago poi la sua caratteristica è che nella sua parte alta ha sia muscolatura liscia che
muscolatura scheletrica.
L’altra caratteristica è un viscere cavo dotato di muscolatura scheletrica. Guardate ragazzi, quando io abbandono l’esofago, la
prima volta che rivedrò muscolatura scheletrica, lo rivedrò nello sfintere esterno dell’ano, cioè devo fare tutto il tratto gastro
intestinale, devo superare il tenue, il crasso, arrivare al sigma, farmi l’ano, l’ampolla rettale. Nell’ampolla rettale avremo prima
uno sfintere interno che è liscio e poi uno sfintere esterno è striato, caratteristico della specie umana, perché l’uomo adatta i
suoi processi fisiologici evacuativi all’ambiente nel quale vive. Lo sfintere liscio si molla quando la pressione addominale supera
la tensione dello sfintere liscio, quindi si apre lo sfintere, come accade nei ratti, animali, cani ecc. Anzi in alcuni animali
cominciano a vedere alcuni abbozzi di formazioni scheletriche.
Della faringe diremo:
1.
2.
3.
è un viscere incompleto perché è adattato …. , la prova ce l’abbiamo ora quando faremo l’endofaringe, avremo la conferma
di quello che stiamo dicendo cioè che è un viscere incompleto;
non ha sottomucosa perché ha l’aponeurosi faringea
non ha muscolatura liscia perché ha la muscolatura scheletrica.
L’endofaringe è la morfologia interna della faringe. Se voi andate a fare l’intestino, direte che avrete i villi intestinali, di aspetto
vellutato con le valvole conniventi questo vi fa già capire come la razionalità dei concetti fondamentali della biologia siano
ripetitivi. Perché se voi ci pensate un istante, se gli diamo un nome e cognome, madre natura, voi vedete che lì dove ho bisogno
di superficie di assorbimento pieghetto, l’intestino tenue com’è? È ad anse e voi in uno spazio delimitato avete 7 metri di
intestino tenue, ed avrete l’assorbimento perché nel colon concentrate le feci, nel colon assorbite acqua. L’assorbimento di
glucidi e lipidi e protidi lo fate nell’intestino tenue, principalmente nel duodeno, digiuno e poi man mano riducete però assorbite
fino all’ultimo, nel colon assorbite acqua. Tante è che la patologia del colon, infiammazione del colon, è la classica colite, che
comporta le feci acquose perché non assorbe acqua e il contenuto è completamente liquido. E allora 7 metri di intestino sono
compressi in una matassa convoluta con le anse intestinali. Però questo non è bastato e guarda caso la corteccia cerebrale è
convoluta; il tubulo renale è convoluto; i tubuli seminiferi contorti. Però semplicemente così convoluti non basta, cosa facciamo?
5
Aumentiamo la superficie di scambio della mucosa, ci mettiamo le valvole conniventi che sono sollevamenti della mucosa e
sottomucosa. Semplice concetto come quello della convoluzione della corteccia cerebrale ma questo non mi basta, cosa faccio?
La mucosa semplicemente la sollevo e formo i villi intestinali, questo non mi basta cosa faccio? ci metto i microvilli nei villi.
Tramite questo accorgimento avremo una superficie che è 100000 volte superiore al suo spazio occupato, tutta superficie
assorbente. Infatti i microvilli dove li trovate? nei tubuli del rene. perché anche li ho bisogno di aumentare la superficie di
scambio.
Allora l’endofaringe: per prima cosa non esiste la parete anteriore dell’endofaringe, né nella rino e né nella orofaringe …. la
rinofaringe non ha parete perché ho l’ingresso delle cavità nasali, si intravedono il cornetto inferiore e medio; l’orofaringe non
ha parete anteriore perché presente il dorso della lingua, il terzo posteriore della lingua. Invece dove ho un minimo di parete?
Nella laringofaringe. che cosa è la parete anteriore della laringofaringe? è la parete posteriore della laringe. Quindi la parete
anteriore della laringo faringe è la parete posteriore della faringe. Di fatto avremo una parete anteriore incompleta. Quindi
fondamentalmente d’avanti non descrivo nulla di particolare. Descrivo soprattutto nelle pareti laterali, e nelle pareti laterali del
rinofaringe ho una formazione fondamentale. La faringe è la via di comunicazione fra le cavità nasali e l’albero respiratorio che è
laringe e la via di comunicazione fra cavità buccale e l’esofago, quindi è un tratto comune alle vie digerenti e alle vie respiratorie.
Diremo che a livello dell’orofaringe abbiamo il cosiddetto incrocio X fra vie respiratorie e vie digerenti perché l’aria che mi viene
dall’alto giunge alla rinofaringe all’orofaringe poi viene in avanti verso la laringe e la trachea. Il tubo respiratorio si trova
anteriormente. Mentre il cibo che viene dalla bocca, viene deglutito va alla parte posteriore della faringe e si porta
posteriormente all’esofago, quindi incrociamo a X la via del cibo e l’aria. Ricordatevi che le vie respiratorie si trovano davanti
perché la trachea e le vie respiratorie sono un diverticolo del primitivo intestino anteriore, cioè embriologicamente parlando le
vie respiratorie nascono dal primitivo intestino anteriore, cioè dall’esofago. Tant’è vero a livello muscolo tracheo-esofageo la
parte posteriore della trachea scambia fibre con l’esofago. Qui è dove il chirurgo ha difficoltà quando deve isolare
chirurgicamente una formazione tumorale fra la parete esofagea e la parete tracheale, deve resecare la muscolatura comune fra
trachea e l’esofago.
Nella parete laterale del rinofaringe dobbiamo descrivere due cose:
1
2
la tuba di Eustacchio
l’anello linfatico del Waldeyer.
Dove troviamo rapporti con l’ambiente esterno, vuoi dall’apparato digerente cibo, vuoi aria dalle vie respiratorie, cosa portate
dall’esterno verso l’interno? Portate contaminazione sia come pulviscolo che come carica batterica. Necessitano dei meccanismi
di difesa ed in questo caso aspecifica. Quale è il sistema di difesa aspecifico? Il sistema linfoide. La prima risposta linfatica, si
attua attraverso un sincizio linfo-epiteliale, cioè elementi linfatici dispersi non capsulati, dispersi in un epitelio, ma anche
localizzati in una ben precisa zona: stiamo parlando della tonsilla. Perché l’intervento delle tonsille spesso deve essere ripetuto
quando non c’è stato uno scucchiaiamento completo? Perché non stiamo togliendo una zona capsulata, non stiamo togliendo
una ghiandola con il suo bel connettivo intorno e siamo sicuri di aver tolto tutto. No! Stiamo togliendo un sincizio linfo-epiteliale,
vuol dire che gli elementi linfatici sono disseminati negli elementi epiteliali, non sono delimitati da connettivo e quindi sono
liberi. Quindi se ne lasciamo 10 su 1000, 10 ne sono rimaste sull’epitelio perché abbiamo scucchiaiato la zona che
obiettivamente e visivamente vedevamo ricca e non abbiamo visto che era presente ancora qualcosa. Quindi la tonsilla è un
sincizio linfoepiteliale e l’insieme delle tonsille mi forma l’anello linfatico del Waldeyer, che guarda caso è posto proprio nella
zona faringea in corrispondenza della bocca e del naso e della laringe. Tutto l’intestino è pieno di follicoli linfatici solitari o
aggregati. Lo stomaco no perché c’è l’acido cloridrico.
Quell’orifizio si chiama orifizio tubarico, non stiamo parlando delle tube di Falloppio. La tuba di Eustachio: la tuba di Eustachio
connette l’orecchio medio alla faringe. Andiamo a capire un fatto importante: intanto pensate che uno dei più affascinanti
fenomeni di trasduzione sensoriale è la trasduzione acustica. Il recettore è tutto perché senza il recettore non c’è il senso. Senza
fotocettori non vedo nulla, senza il corpuscolo del Pacini non ho il tatto, se non ho la terminazione nervosa non ho il dolore!
Perché? Perché il recettore è un trasduttore che trasforma l’energia sensoriale in energia elettrica applicata ad una fibra
nervosa, quindi devo avere una porta di ingresso ai miei sensi perché io percepisco 5 canali distinti in questo momento
principalmente la visione, e quindi saranno visione, udito e quant’altro.
Cioè io percepisco l’ambiente scomponendolo in 5 modalità, e a loro volta scomponendo ciascuna modalità in sotto modalità e
così via. La cosa fondamentale è la porta di accesso: il recettore è quella porta che si apre, il fenomeno di trasformazione si
chiama trasduzione. il fenomeno più affascinante della trasduzione è quella acustica, perché fondamentalmente è meccanica,
tutte le trasduzioni sono elettriche. Voi quando comprimete qui che cosa accade? Vi siete chiesti come funziona un corpuscolo di
Ruffini o Pacini? Accade che la deformazione della membrana attiva i canali voltaggio dipendenti, che permettono l’ingresso del
6
potassio e la creazione del potenziale di azione. Quel potenziale è la prima fase della trasduzione, è quello che si verifica dappertutto.
Nell’udito cosa si verifica? Cosa è l’acustica? L’acustica è un fenomeno di compressione e rarefazione del gas senza creazione di energia,
tant’è che voi la riportate graficamente come un sinusoide, al margine superiore del sinusoide c’è la compressione del gas, al margine
inferiore c’è la decompressione. Questa cosa è: meccanica dei gas, che arriva nel padiglione auricolare, percorre il padiglione auricolare,
cosa trova in fondo al padiglione auricolare? La membrana del timpano, quindi viene spinta e quindi la meccanica dei gas si trasforma in
meccanica dei solidi perché la membrana è un solido, e cosa mette in movimento? La catena degli ossicini che si trova nell’orecchio
medio. La catena degli ossicini con la staffa spinge il canale cocleare, ma cosa spinge? spinge la linfa. Quindi meccanica dei gas,
meccanica dei solidi, meccanica dei liquidi. Alla fine la linfa solleverà la membrana basilare, le ciglia che rivestono la membrana tectoria
si piegano generando il potenziale. L’80% di quanto è accaduto è un fatto meccanico.
Guardate la vista: il fotone attraversa il corpo del cristallino, dove arriva? Arriva direttamente al fotocettore, attiva la scissione del
pigmento visivo e parte la chiusura del canale. Tutto elettrico! La parte meccanica è pochissima, la parte elettrica è tantissima. Qui cosa
abbiamo? La parte meccanica che è enorme (riferendosi alla trasduzione del segnale acustico), da cosa è garantita? Dalla
trasformazione della meccanica dei gas in meccanica dei liquidi e per avere tutto questo in maniera coerente, cosa dovete avere? Al di
qua e di la dovete avere la stessa pressione atmosferica. Perché se sono a livello del mare e ho 760mmHg nel condotto uditivo esterno,
devo avere 760 mmHg nell’orecchio medio perché sennò ho una membrana che mi si irrigidisce, o se si introflette verso l’interno o si
estroflette verso l’esterno.
Il problema di chi scende sott’acqua e non compensa, è la lacerazione della membrana del timpano …o una brusca risalita può
determinare l’embolia gassosa, ma questo lo avete nelle grandi immersioni, ma anche nelle piccole e medie immersioni una risalita
brusca con una mancata compensazione può determinare la lacerazione del timpano. È necessario mantenere la stessa pressione
dell’aria fuori la membrana del timpano, cioè condotto uditivo esterno, e dentro nel meato acustico medio, cioè nell’orecchio medio. E
come fare? È possibile perché l’orecchio medio è in comunicazione con il rinofaringe attraverso le tube di Eustachio, che mette in
comunicazione l’orecchio medio con la rinofaringe. Deglutendo, mettendo dentro l’aria, spingo l’aria forzatamente, dilato la tuba di
Eustachio e faccio arrivare l’aria con la pressione esterna anche all’interno dell’orecchio. Classico esempio è quando ci si trova in
macchina, state facendo il vallo di una montagna, man mano che salite ad un certo punto dovete andare compensare perché sentite le
orecchie otturate. State mettendo aria a bassa pressione per rilassare nuovamente la membrana del timpano. Quindi è un sistema
indispensabile, che si chiama orificio della tuba di Eustachio, quindi l’orificio tubarico, si trova nelle pareti laterali del rinofaringe.
Questo orificio, è delimitato da due pliche, una anteriore e una posteriore: quella anteriore è piccola e si chiama piega salpingopalatina; quella posteriore più grande e che si allunga all’interno del rinofaringe si chiama piega salpingo-faringea. Mettete da parte la
memoria, la piega anteriore va verso il palato molle e quindi si chiama salpingo-palatina, quella posteriore va verso la faringe e si
chiama salpingo-faringea. La parte superiore che connette le due pliche, dove le due pliche si congiungono si chiama torus tubarius, è
una specie di palloncino sovrastante, una specie di invaginazione della parte fibrosa della tuba che sporge, all’interno del rinofaringe.
Quindi mettendo dentro l’aria, mi va sia alla faringe e sia all’orecchi medio. L’orecchio medio è uno dei punti delicati del sistema
acustico, un otite, infatti, un processo flogistico virale o batterico dell’orecchio medio, è pericolosissimo perché andando verso l’alto
attraverso il tavolato interno, può trapanare dentro la scatola cranica e determinare una meningite. Un soggetto che stava benissimo,
comincia ad avere improvvisamente febbre altissima, iperestensione del capo, detta a canna di fucile, quello è l’episodio che sta
avvenendo una meningite acuta. Oggi ci sono fenomeni meningitici, con flora batterica normalmente non riconosciuta e con pus
nascosto che quindi possono essere letali. Ricordatevi che una delle cose più banali che un otorino o medico di base deve tenere
sempre sotto controllo sono il mal di orecchie.
Ricapitolando avremo: la piega anteriore salpingo palatina, quella posteriore detta salpingo faringea, nella volta il torus tubarius. Sopra
la volta la parte basilare dell’osso occipitale: esattamente li è presente la fossetta sopratubarica che si trova in questo recesso tubarico,
quindi questa fossetta chiamata anche fossetta di Rosermud, se non vi ricordate il nome Rosermud, basta dire fossetta sopratubarica.
Ma questa fossetta perché ve la dovete ricordare? Perché c’è la tonsilla tubarica, la prima delle tonsille che stiamo andando a vedere.
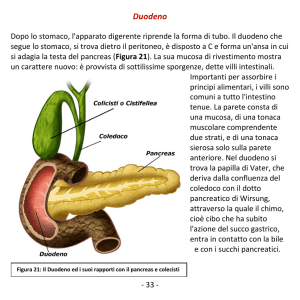
Chiudiamo con l’ultima tonsilla. L’inserzione dell’aponeurosi faringea, quando pensate alla porzione basilare dell’occipitale ricordate la
cosa più semplice che è dal lato endocranico, il clivo la porzione che poi si allunga con la lamina quadrangolare dello sfenoide, la
cosiddetta doccia del clivo sulla quale poggia il tronco encefalico. Sotto, nella faccia esocranica, c’è una fossetta, in questa fossetta c’è
un tubercolo, si chiama tubercolo faringeo. Perché si chiama tubercolo faringeo? perché si inserisce l’aponeurosi faringe. L’aponeurosi
faringea si inserisce sulla faccia esocranica della parte basilare dell’occipitale ed esattamente sul tubercolo faringeo. Questa parte
presenta una delle più grosse tonsille, cioè la porzione della mucosa dell’endofaringe che è adagiata sulla porzione basilare
dell’occipitale presenta la tonsilla faringea. L’iperplasia della tonsilla faringea è nota come adenoidi. La tonsilla faringea dunque si trova
sulla parte della mucosa adagiata sulla porzione basilare dell’occipitale. Nel caso di un ipertrofia di questa tonsilla faringea (adenoidi)
avremo un’ostruzione parziale e posteriore delle cavità nasali tali da far da provocare per esempio il russamento o anche problemi
di respirazioni tali da rendere necessario dormire con la bocca aperta. Ed ecco perché le fauci secche, normalmente il soggetto le
manifesta quando russa, è il movimento delle fauci secche a determinare questo rumore classico al passaggio dell’aria, ciò può
determinare tutta una serie di complicanze anche a livello delle tonsille palatine e faringee.
7
Lezione 02
(5-10-2012)
Prof. Anastasi
(Sbob. Dario Munafò)
Endofaringe e strutture circostanti - accenni di laringe.
La faringe è un organo situato nella regione del collo, specificatamente dietro l’uscita delle cavità nasali (rinofaringe), l’uscita
della cavità buccale (orofaringe) e l’ingresso alla laringe (laringofaringe).
Per identificare la dimensione dei distretti anatomici, piuttosto che proporre una misurazione in centimetri, occorre aiutarci con
la colonna vertebrale, poiché la stessa si sviluppa da un abbozzo metamerico: ad esempio il rene destro si sviluppa
dall’undicesima vertebra toracica alla prima vertebra lombare, il rene sinistro dalla 12 toracica alla 2 lombare. Nel caso della
faringe, essa è estesa dalla base del cranio alla sesta vertebra cervicale.
Specifiche anatomico - topografiche
La rinofaringe è separata dall’orofaringe da un piano passante per il palato molle in posizione orizzontale (non in deglutizione).
L’orofaringe è separata dalla laringofaringe da un piano passante per l’osso ioide. La faringe termina posteriormente
nell’esofago, attraverso il piano passante per il disco cartilagineo che separa la sesta vertebra cervicale dalla settima. La faringe
ha la forma di doccia aperta anteriormente: strutturalmente è fatta da tessuto muscolare striato; ne segue che la deglutizione è
un atto volontario.
8
Atipie della faringe: Riconosciamo una mucosa, caratteristica del tessuto è NON avere una sottomucosa e al posto della stessa
c’è l’Aponeurosi faringea (il tendine di inserzione della faringe)
Endofaringe - aspetti della rinofaringe.
La parete anteriore è incompleta: nella parte alta delle pareti laterali vi è l’orifizio della tuba uditiva, una regione
fibrocartilaginea che mette in comunicazione l’orecchio medio con la rinofaringe. Il fenomeno di compensazione è permesso da
questo collegamento; è necessario mantenere la stessa pressione tra la membrana del timpano e l’orecchio medio.
L’orificio tubarico è delimitato da due pliche: una anteriore (detta salpingo-palatina), che va dall’orificio al palato molle, e una
posteriore (detta salpingo faringea) che va dall’orificio alla faringe. Superiormente le pliche si congiungono a formare il torus
tubarius; al di sopra di quella sporgenza è localizzata la fossetta sopratubarica. Sotto l’orificio tubarico vi è un aggregato linfoide
che si chiama tonsilla tubarica.
Una tonsilla è un sincizio linfo-epiteliale: non si tratta di un follicolo linfatico perché il tessuto linfoide non è capsulato, ma è
frammisto agli elementi epiteliali. Nella parte superiore della faringe (porzione basilare dell’osso occipitale) vi è un grande
aggregato circolare di tessuto linfoide (tonsilla faringea) conosciuto come adenoidi.
(In verde sono indicate le adenoidi)
Descrivendo la rinofaringe: posteriormente, ho una parete liscia, lateralmente vi sono gli orifizi tubarici con le pliche e il torus
tubarius e la tonsilla tubarica; superiormente, ho la tonsilla faringea, anteriormente l’uscita delle cavità nasali, di cui si vedono
coana media e superiore.
9
Endofaringe - aspetti dell’orofaringe
La parete posteriore è liscia; le pareti laterali presentano un grosso aggregato linfoide (la tonsilla per antonomasia) che si
infiamma frequentemente in età puberale ed è localizzata in corrispondenza del palato molle (tonsilla palatina).
La tonsilla faringea è delimitata da una plica posteriore, detta palato faringea, che va sotto il palato molle, e una anteriore che va
verso la radice della lingua e viene detta palato glossa.
La parete laterale dell’orofaringe è coperta da minuscoli aggregati linfatici frammisti a elementi epiteliali, di natura simile alle
tonsille.
Per quanto riguarda la lingua, la stessa è costituita dalla pars copularis, identificabile come la regione del dorso linguale in cui si
trovano le papille, e la pars impari, che è la radice della lingua. Le due parti sono separate tra di loro dal V linguale. La parte
posteriore del V linguale presenta un aggregato linfoide che prende il nome di tonsilla linguale. Rare papille gustative sono
sparse nell’orofaringe e perfino nella superficie dorsale dell’epiglottide, struttura cartilaginea che impedisce al cibo di penetrare
nelle vie aeree.
Endofaringe - aspetti della laringofaringe
La parete anteriore assume rilevanza; le pareti laterali e posteriori non presentano grandi evidenze anatomiche.
Laringe
È il primo tratto delle vie aeree inferiori (secondo una classificazione anatomica) anche se, dal punto di vista fisio-funzionale, si
considerano vie aeree inferiori solo le strutture adibite allo scambio gassoso con il sangue (alveoli). In ogni caso è il primo tratto
dell’albero respiratorio. La laringe è l’organo adibito all’emissione del suono o fonazione, mentre l’articolazione della parola è
una facoltà propriamente buccale.
Per emettere il suono ci affidiamo alle corde vocali. Le corde vocali sono un paio superiore e un paio inferiore: le superiori sono
definite "false" poiché non contribuiscono alla fonazione e perciò non si contraggono, essendo costituite da tessuto fibroso
denso. Viceversa, le corde inferiori sono costituite da muscolo scheletrico, e hanno la capacità di contrarsi.
Corde vocali in senso cranio-caudale, si apprezza la glottide
10
Facendo uno stampo della laringe ottengo una clessidra: la parte ristretta si chiama rima della glottide ed è data dalle corde
vocali. Il passaggio dell’aria attraverso quella zona ristretta mette in vibrazione le corde vocali. La zona superiore prende il nome
di epiglottide, costituita da cartilagine. La parte inferiore è la regione ipoglottica che si continua nella trachea.
Guardando la faringe in senso antero-posteriore, noto l’aditus ad laryngis, che è l’ingresso alla laringe, e la faccia convessa, che
corrisponde alla regione posteriore della laringe. La cosa interessante sono le due docce situate lateralmente all’aditus, chiamate
seni piriformi.
Laringe, osservata in senso postero-frontale
I seni piriformi sono importanti perché vi si riscontrano 2 rilievi sotto la mucosa, che corrispondono alla piega del nervo laringeo
superiore.
Tale nervo è un ramo del decimo nervo cranico (nervo vago), che arriva a innervare fino al colon discendente, escludendo dal
suo interessamento solo le azioni di defecazione, minzione, eiaculazione ed erezione, che sono associate ai nervi pudendi.
Proprio da questo deriva la denominazione, dal suo vagare per il corpo umano.
(L’individuazione è riuscita recentemente tramite marcatura con paraformaldeide che eccita i recettori dell’acetilcolina, che è un
neurotrasmettitore specifico del parasimpatico craniale permettendo quindi la marcatura del nervo.)
Troviamo il vago nel mediastino, nella cavità addominale; addirittura prima dell’avvento degli inibitori di pompa protonica, si è
ricorso alla resezione del ramo del nervo vago che innerva lo stomaco, in quanto funge da eccitosecretore della secrezione
gastrica di acido cloridrico.
Il nervo laringeo superiore è un ramo del vago; il laringeo inferiore nasce in pieno mediastino, ruota e risale per arrivare alla
faringe. Precisamente nasce all’altezza della quarta vertebra toracica, sette vertebre più in basso; poiché risale, il laringeo
11
inferiore si chiama anche nervo ricorrente. Il laringeo inferiore è un nervo motore, innerva anche le corde vocali; il laringeo
superiore è prevalentemente sensitivo.
Rapporti della faringe
La regione mandibolo-faringea è molto complessa: osservando lo spazio della loggia parotidea, con la parotide, notiamo il
passaggio per il cosiddetto prolungamento della ghiandola parotidea. La parotide si localizza sotto il meato acustico esterno,
davanti il muscolo sternocleidomastoideo, a ridosso del muscolo massetere, sostanzialmente si modella sotto il margine
superiore della mandibola. I rapporti fondamentali sono quelli vascolari e quelli nervosi. Chirurgicamente parlando, questi
rapporti sono estremamente importanti e necessari da conoscere.
Nella regione latero faringea abbiamo due grandi vasi e tre nervi fondamentali. I vasi sono l’arteria carotide interna e la vena
giugulare interna (la rocca petrosa del temporale sulla faccia esterna presenta l’orificio del canale carotico: la carotide interna
entra dal basso nel canale e ne esce piegandosi a squadra, ponendosi ai lati del corpo della sella turcica; questa regione è sempre
deposito di placche ateromatiche). L’arteria carotide interna deve necessariamente scorrere lateralmente alla faringe, poiché,
posteriormente, ho sternocleidomastoideo e il processo stiloideo: sostanzialmente non vi è lo spazio materiale per consentire lo
scorrere del vaso. La carotide interna scorre lateralmente, spostandosi posteriormente fino a quando giunge all’orifizio del
canale carotico; per quanto riguarda la giugulare, l’orifizio dal quale scorre si trova postero-lateralmente al primo, pertanto la
giugulare interna scorre accanto alla carotide interna. La carotide comune si biforca, la carotide interna scorre ai lati della
faringe mentre l’esterna si dispone più superficialmente, accanto al ramo della mandibola.
I tre nervi sono il nono paio: il glossofaringeo si trova ai lati, il decimo vago e il dodicesimo, che è il nervo ipoglosso, che muove la
lingua.
I rapporti muscolari sono con il muscolo pterigoideo interno e muscoli masticatori (massetere, temporale, pterigoideo interno ed
esterno). Questi ultimi sono importanti nel movimento avanti-indietro della mandibola.
12
Altri rapporti vengono contratti con i muscoli stiloidei, che nascono dal processo stiloideo che sono lo stiloioideo, lo stiloglosso
e lo stilofaringeo.
Questi sono gli aspetti fondamentali dei rapporti nella regione oro e rino-faringea. Si può eventualmente apprezzare un rapporto
di vicinanza con il prolungamento della parotide; tuttavia si tratta di un rapporto incostante, che varia da persona a persona,
tenendo conto della variabilità genetica, alcune volte il prolungamento può arrivare alla ghiandola sottomandibolare, altre volte
può essere semplicemente abbozzato.
All’interno della parotide termina l’arteria carotide esterna e si origina la vena giugulare interna. Inoltre, la parotide riveste il
nervo faciale, che innerva i muscoli mimici. Il chirurgo prima di incidere la parotide ha il problema di isolare arteria e vena, in
maniera da evitare emorragie; inoltre, è necessario l’isolamento del nervo faciale onde evitare paresi, difficoltà masticatorie ed
un deficit estetico notevole.
Nervo faciale durante intervento alla parotide; si apprezzano le ramificazioni
Il chirurgo ha necessità di individuare il piano di clivaggio che separa i due lobi della parotide, scollarli, trovare la giugulare e la
carotide esterna e isolarle.
I muscoli che costituiscono la faringe sono tre costrittori e due elevatori.
I costrittori sono: costrittore superiore, medio e inferiore, disposti come le tegole di un tetto. Il più profondo è il superiore, poi il
medio e, per ultimo, l’inferiore.
Il costrittore superiore nasce dalla lamina mediale dei processi pterigoidei, i quali si continuano con il ramo della mandibola
attraverso il legamento pterigo-mandibolare; c’è una corda tendinea tra il processo pterigoideo e il ramo interno della
mandibola che si chiama rafe pterigo-mandibolare che termina in corrispondenza della linea miloioidea della mandibola. Il
muscolo costrittore superiore origina dal processo pterigoideo, dalla lamina mediale, dal rafe pterigo-mandibolare e dalla parte
posteriore della linea miloioidea. Questo muscolo avvolge la faringe posteriormente. Sulla linea mediana c’è una linea tendinea
che si chiama rafe mediano-faringeo, che è il punto in cui terminano le inserzioni di tutti e 3 i muscoli costrittori.
13
Lezione 03
(9-10-2012)
Prof. Anastasi
(sbob. Annalisa Careri)
Continuazione della faringe
Allora ripartiamo dalla tonaca media della faringe. Abbiamo fatto fino ad ora forma, localizzazione, rapporti e prima ancora di fare i
rapporti abbiamo fatto la morfologia, l’endofaringe, perché ricordatevi di un organo si fa forma, posizione, morfologia, rapporti e
struttura, e a noi adesso manca la struttura solamente.
La struttura è caratteristica perché la tonaca media non è costituita da muscolatura liscia ma è costituita da una muscolatura
scheletrica, striata. Questo ci dice che è un organo che si contrae volontariamente e non automaticamente, l’altra caratteristica
importante è che manca di sottomucosa perché abbiamo l’epitelio, la mucosa, che poggia direttamente attraverso una lamina propria
sull’aponeurosi faringea.
Esternamente all’aponeurosi faringea abbiamo i muscoli; i muscoli si dividono in due classi, costrittori ed elevatori. I costrittori sono
costrittore superiore, medio e inferiore e sono implicati in maniera tale che il superiore è il più alto di tutti ed è anche il più profondo
perché il costrittore medio si sovrappone in parte al costrittore superiore e il costrittore inferiore a sua volta si sovrappone al medio e al
superiore. C’è un po’una struttura a tegole. Quando voi masticate portate il bolo sulla parte posteriore della bocca e col dorso della
lingua spingete all’indietro; in quel momento passate sotto l’arco palato-glosso dove ci sono le tonsille palatine e passate dalla bocca
all’orofaringe. A questo punto il cibo deve scendere verso l’esofago e imboccare l’esofago. Il bolo ha una sua consistenza perché
l’abbiamo triturato, è vero, è imbevuto della prima secrezione ghiandolare che voi trovate che sono le secrezioni salivari delle ghiandole
salivari, c’è il primo succo.
Ricordatevi che voi nell’apparato digerente avrete fondamentalmente tre succhi: i succhi sono succo salivare in bocca, succo gastrico
nello stomaco e succo pancreatico nell’intestino. Questi succhi servono alla digestione dei componenti degli alimenti. I componenti
quali sono? I componenti chimici classici cioè glicidi, lipidi e protidi. Digestione cosa vuol dire? Digestione enzimatica cioè catabolismo,
per rendere un complesso non assimilabile in un complesso assimilabile, ci siamo? Il complesso assimilabile è costituito da elementi
semplici e facilmente assorbibili. E allora, il primo succo io ce l’ho in bocca ed è il succo salivare. Ragazzi, qua abbiamo solamente
un’amilasi di non importante rilievo perché l’amilasi è l’amilasi salivare e agisce molto poco. Quindi la prima decomposizione degli
amidi dei carboidrati. Poi è importante la ptialina e il discorso si ingloba in un trasformare il cibo che voi avete triturato in un bolo, cioè
in una forma sferica, allungata, ellittica, qualcosa di umido che può facilmente transitare dalla bocca alla faringe.
Una volta che il bolo ha la sua consistenza, non cade nell’esofago, andate subito per ragionamento, non c’è la caduta per gravità ma
dovete spingerlo. E come si spinge? E si spinge attraverso un sistema che prevede l’intervento del costrittore superiore. Cosa fate? Se
voi costringete verso l’alto lo spingete verso il basso, ci siamo? Costrittore medio, quindi passate dall’orofaringe alla laringo-faringe.
Costrittore inferiore spingete nell’esofago. Ma se voglio facilitare tutto questo cosa faccio? Lavoro a fisarmonica, cioè elevo l’esofago
verso la faringe e a questo punto il cibo naturalmente entra nell’esofago, cioè stringo proprio questa fisarmonica. Questa fisarmonica
quando voi deglutite, inizialmente prima di deglutire è allungata, non appena voi deglutite passate nell’orofaringe che in quel momento
va a restringersi e i costrittori si muovono verso il basso.
Quindi questi tre costrittori sono implicati fra di loro. Vediamo il primo costrittore: costrittore superiore. Allora il costrittore superiore,
innanzitutto stiamo parlando della rinofaringe, cosa avete sul margine posteriore della rinofaringe? Ricordatevi, i processi pterigoidei.
Ricordatevi che lo sfenoide è come una specie di uccello che presenta quattro ali e due zampe, le ali sono le grandi ali e le piccole ali, e
le zampe sono i processi pterigoidei. I processi pterigoidei hanno 2 ali: una mediale e una laterale, è naturale che stiamo parlando
dell’ala mediale. Quindi si inseriscono sulla lamina mediale dei processi pterigoidei. Poi ragazzi i processi pterigoidei sono inquadrati
all’interno dei rami della mandibola (all’altezza dello sfenoide) che inevitabilmente si trovano esternamente, quindi fra processi
pterigoidei e rami della mandibola si forma uno spazio, la fossa pterigomandibolare.
Se io devo andare dalla lamina mediale alla mandibola, dai processi pterigoidei alla mandibola si ha un rafe tendineo detto
pterigomandibolare. Quindi lamina mediale dei processi pterigoidei, rafe pterigomandibolare e infine faccia interna della mandibola in
prossimità della linea miloioidea (zona d’inserzione del muscolo miloioideo), del pavimento della bocca. I muscoli vengono indietro
compiono un decorso a doccia e si incontrano posteriormente lungo il rafe mediano posteriore, come vi dicevo è una specie di zip
tendinea dove si inseriscono tutti. Questo zip in alto si inserisce nel tubercolo faringeo, che si trova davanti al grande forame
dell’occipitale, sulla faccia esterna, esocranica del clivo (?). Sulla faccia interna c’è il clivo, sulla faccia interna c’è il tubercolo faringeo,
porzione basilare dell’occipitale.
Andiamo a vedere il costrittore medio: se io scendo dalla mandibola il prossimo osso è l’osso ioide, quindi ha origine dal grande e dal
piccolo corno dell’osso ioide. Si apre a ventaglio posteriormente con le fibre più alte che si aprono verso l’alto, le fibre mediane hanno
decorso orizzontale e le fibre più basse si aprono verso il basso, vanno a congiungersi posteriormente sul rafe mediano posteriore. Ecco
questo discorso di costrizione graduale che va dal superiore al medio all’inferiore, è come se voi spingeste con la vostra mano
14
premendo verso il basso spremendo, in più accorciate la faringe, elevando l’esofago. Deglutendo si ha la risalita della faringe (e del
pomo d’Adamo) che si porta anche la laringe in alto e si ha la chiusura dell’epiglottide.
Il costrittore inferiore origina dalla linea obliqua delle cartilagini tiroidee della laringe. La laringe è costituita da cartilagini, muscoli e
ligamenti. Queste cartilagini sono slegate ossia si vanno ad articolare tra di loro, quindi non sono un tutt’uno.
La trachea è un condotto impari e mediano, caratteristico perché ha questi semianelli cartilaginei l’uno sull’altro. Gli organi cavi sono
fatti da 3 tonache concentriche, la più interna si chiama mucosa, la media si chiama muscolare e l’esterna è l’avventizia. Nella trachea la
tonaca media è per tre quarti cartilagine ialina, perché questo condotto tracheale deve essere sempre aperto! Non si può avere una
muscolare che tende a chiuderlo, tant’è che il problema dell’asma è dato dal fatto che si dilatano solo i piccoli bronchioli che hanno
perso la cartilagine e sono solo muscolari. Basta uno spasmo muscolare irritativo per cui non si vince lo spasmo del bronco in
ispirazione, per cui in espirazione che è un fatto passivo, non si riesce a far uscire l’aria, ed ecco che nasce l’asma. La trachea mi da la
garanzia di essere sempre aperta.
Al primo semianello sopra c’è una specie di capitello che è la continuazione della trachea in una cartilagine che si chiama cartilagine
cricoide. L’anello ha una dilatazione che si chiama castone, che è dietro la cricoide. Tre quarti dell’anello sono anterolaterali, il castone
è posteriore e guarda l’esofago e la faringe. La prima cartilagine, che è la continuazione verso l’alto della trachea è la cricoide. Sul
margine superiore del castone abbiamo 2 cartilagini pari e simmetriche, una a destra e una a sinistra, dette cartilagini aritenoidi. Queste
hanno un corpo, un processo orizzontale detto muscolare (che ha inserzione di muscoli) che va verso fuori, uno anteriore detto vocale
che va in avanti, che ospiterà le corde vocali. il corpo è cilindrico, un po’ conico con la base slargata e la parte alta che tende ad
assottigliarsi. I processi vocali regolano la posizione delle corde vocali. Durante il passaggio dell’aria c’è la chiusura della glottide, e
quando si mangia si ha una minima adduzione o abduzione, la tensione regola il tono di emissione del suono. È un processo meccanico
banalissimo.
Davanti alle aritenoidi ho una cartilagine impari e mediana che si chiama tiroidea. questa è come la prua di una nave, sono 2 lamine che
si uniscono a formare un angolo dietro il cui vertice guarda in avanti, ecco il pomo d’Adamo, cioè la sporgenza delle due parti della
cartilagine tiroidea che determina un angolo dietro ad apertura posteriore. Le corde vocali vanno dal processo vocale all’angolo dietro
della cartilagine tiroide e si fissano in avanti sul punto di unione delle 2 lamine della cartilagine tiroidea. Da qui dipende il rapporto
anteriore della faringe, e l’inserzione perché su questi scudi esterni io ho una linea obliqua dove si inserisce il costrittore inferiore. I due
margini posteriore degli scudi si continuano verso l’alto e verso il basso con dei prolungamenti che sono i corni della cartilagine tiroidea,
andando verso l’alto c’è l’osso ioide, andando verso il basso c’è l’inserzione nella cartilagine cricoidea. Nell’angolo dietro c’è il
cosiddetto picciolo della foglia che è la cartilagine epiglottide, perché la cartilagine epiglottide ha la forma di una foglia il cui picciolo si
va proprio ad inserire nell’angolo dietro delle cartilagini tiroidei.
Allora qui stiamo vedendo il costrittore superiore, il costrittore medio che parte dall’osso ioide e il costrittore inferiore. La cosa che più
mi interessa è che voi abbiate chiaro in testa il rapporto con la cartilagine tiroide e con la laringe. Allora, la cosa che mi interessa di più è
che voi teniate in mente due tipi di mucosa, questo perché ce lo siamo detti fin dall’inizio è una via comune sia all’apparato digerente
sia all’apparato respiratorio. Mi sembra chiaro che per i tre quarti vedrete il classico epitelio dell’apparato digerente, è quello che state
vedendo è un epitelio stratificato cheratinizzato ma non cornificato. Abbiamo un epitelio, cellule germinali in prossimità della lamina
basale e man mano che si sale tende ad avere sempre più l’aspetto di un epitelio pavimentoso stratificato.
Nella parte posteriore attraverso la lamina propria andiamo direttamente sull’aponeurosi faringea, se vado lateralmente soprattutto in
prossimità della zona più bassa dell’orofaringe compare una sottilissima sottomucosa, è questo è l’epitelio, la mucosa in cui mi
compaiono anche piccole ghiandole. L’altro epitelio che mi compare è l’epitelio respiratorio presente soprattutto nella rinofaringe;
l’epitelio respiratorio come vedremo ha 5 citotipi fondamentali. Io vi cito quello che il più classico di tutti ed è l’epitelio ciliato, cioè
l’epitelio dotato di ciglia e accanto a questo vi sono cellule caliciformi mucipare: è questo che accomuna moltissimo l’epitelio
intestinale e l’epitelio respiratorio, perché le cellule caliciforme mucipare poi le ritroverete solamente nell’intestino, le ritrovate
nell’epitelio respiratorio perché il discorso delle cellule caliciformi nell’epitelio respiratorio è fondamentale. Quello che viene
comunemente detto è che l’epitelio ciliato trattiene le particelle di pulviscolo ma non è assolutamente vero. Le ciglia trattengono
un’altra cosa perché il pulviscolo inevitabilmente precipita, cade, e quando cade si riversa sulla secrezione mucosa delle ghiandole
caliciformi mucipare, quindi viene inglobato dal muco. A questo punto le ciglia cosa fanno? Spostano il muco dalle parti basse alle parti
alte quindi le ciglia devono muovere il muco e nel muco sono cadute le particelle di pulviscolo, o comunque particelle estranee vengono
catturate dal muco e vengono spostate dalle ciglia, tant’è che in fisiologia studierete la barriera (…) ciliaris perché è lo spostamento del
muco attraverso le ciglia che mi garantisce il drenaggio delle vie aeree. Questi due tipi cellulari sono fondamentali.
Poi ci sarà un terzo citotipo, le cellule a corti microvilli che vedremo più tardi. La cosa più tipica di questo epitelio è che è un epitelio
cilindrico, in cui ci sono più file di nuclei, ecco il classico epitelio pseudo stratificato o a più file di nuclei e non si tratta di un epitelio
pluristratificato ma trattandosi di nuclei a diversa altezza da la falsa immagine di un epitelio a più strati. Quindi a questo punto abbiamo
fatto forma, posizione, morfologia, rapporti e struttura. Finita la faringe cominciamo con la naturale prosecuzione della faringe cioè
l’esofago, l’apparato digerente.
15
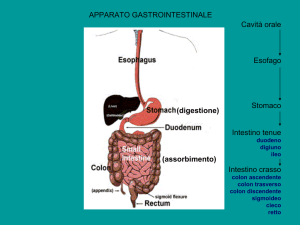
Esofago
L’esofago viene normalmente descritto come il primo tratto dell’apparato digerente. È un canale che va dalla sesta vertebre cervicale
all’undicesima vertebra toracica, normalmente si definisce condotto virtuale perché le pareti anteriore e posteriore sono adese tra di
loro, cioè diventa reale solo al passaggio del cibo. L’esofago lungo il suo tragitto attraversa tre regioni per cui diremo che c’è una
regione cervicale, perché passiamo nel collo, una regione mediastinica perché passiamo nello spazio compreso fra le due facce mediali
del polmone, e di una regione addominale. Questo condotto ha un decorso che presenta nel suo tragitto delle curve che ripetono
quelle della colonna vertebrale, quindi inizia con una lieve convessità anteriore e poi nella regione mediastinica si trasforma in una
curvatura a concavità anteriore (ricordatevi la cifosi toracica), e poi torna a tendere alla convessità, a portarsi in avanti nella regione
addominale. Sul piano sagittale tende a seguire la curvatura vertebrale. Sul piano frontale io ho delle curvature: la prima è a convessità
sinistra cioè l’esofago, considerando la trachea che si trova davanti, è compreso fra la colonna vertebrale e la trachea, quindi l’esofago
spunta a sinistra della trachea, non è perfettamente allineato con essa. La trachea è spostata leggermente a destra rispetto all’esofago.
Quando entro nella cavità toracica l’esofago tende a spostarsi da sinistra a destra, quindi c’è una curva a convessità a destra perché c’è
il cuore e l’arco dell’aorta che scavalca il bronco di sinistra e si mette a sinistra dell’esofago e lo spinge verso destra. Il punto di
passaggio fondamentale nel mediastino è la biforcazione della trachea che origina anch’essa dalla sesta vertebra cervicale, quando io
scendo alla quarta vertebra toracica ho la trachea che si biforca nei 2 bronchi sinistro e destro. Se io vado a stabilire la prosecuzione
ideale della trachea, cioè la normale alla trachea e l’angolo aperto dal bronco rispetto alla normale io trovo che l’angolo al bronco
destro è molto piccolo, e quello del bronco sinistro è più grande, perché sotto c’è il cuore!
Si ha una suddivisione della regione mediastinica dell’esofago superiore o epibronchiale, e una inferiore o ipobronchiale. I rapporti
cambiano perché non c’è più la trachea davanti dalla quarta vertebra toracica. Dalla 6 vertebra cervicale alla 4 toracica ho la triade
dall’indietro in avanti: colonna vertebrale esofago e trachea, nel collo e fino alla regione epibronchiale. Dalla 4 in poi io ho colonna
vertebrale esofago e fra le due si incunea la aorta toracica che spinge l’esofago a sinistra e in avanti e si porta dietro l’esofago. Se si
guarda dal basso la cupola diaframmatica si vede uscire dietro l’aorta e davanti ad essa l’esofago. Quando l’esofago viene in avanti
tende a ritornare verso sinistra dove c’è l’imbocco del cardias dello stomaco. Quando l’esofago parte dalla faringe si trova a sinistra
della trachea, man mano che scende tende ad allinearsi poi c’è l’aorta toracica che lo sposta a sinistra e in avanti. Ecco che compie la
seconda curvatura per passare attraverso l’orificio diaframmatico e diventare esofago addominale.
L’esofago presenta dei restringimenti, non ha una calibro unico. Questi restringimenti tecnicamente sono 4 dall’alto verso il basso, ma 2
intermedi li possiamo unificare. Dall’alto verso il basso il primo restringimento è quello fisiologico dato dal castone della cartilagine
cricoidea. Il castone comprime l’esofago e lo restringe tramite il restringimento cricoideo. Se un bambino ingerisce un oggetto si ha
uno spasmo muscolare che tende a chiudere il restringimento cricoideo e bisogna rimuovere l’oggetto con le mani perché se l’oggetto
si impegna nel restringimento ostruisce anche le vie aeree. Il restringimento cricoideo è il punto d’ingresso dell’esofago, alla 4 vertebra
la trachea si biforca nei 2 bronchi e l’esofago va a destra quindi il bronco sinistro parzialmente si trova davanti all’esofago, e a sua volta
si trova scavalcato dall’aorta che comprime sul bronco, il bronco comprime l’esofago e crea 2 restringimenti: quello aortico e quello
bronchiale. Si può parlare anche di restringimento bronco-aortico in alcuni testi. L’ultimo restringimento è quello fisiologico dato dal
passaggio del diaframma, quello diaframmatico.
Il restringimento diaframmatico è il vero sfintere dello stomaco. Siamo abituati a parlare di sfintere cardiale e pilorico, in effetti il piloro
è un vero e proprio sfintere cioè un meccanismo di chiusura che solo al rilasciamento lascia passare il contenuto all’intestino, NON
PARLATE DI VALVOLA, perché la valvola lascia passare in un’unica direzione, qua parliamo di sfintere che fa passare in entrambe le
direzioni. L’unica valvola, quella ileo-cecale, è stata messa in discussione, perché il vomito fecaloide testimonia passaggio inverso
attraverso questa valvola. Il cardias non è né valvola né sfintere, è un punto di passaggio, c’è un incrocio delle fibre che tende a
restringere ma non come il piloro che è serrato. Chi impedisce il reflusso del cibo dallo stomaco all’esofago è il restringimento
diaframmatico dell’esofago. Quello è detto sfintere superiore del cardias e il tratto di esofago che sta giù viene ormai assimilato a
mucosa gastrica. I succhi gastrici hanno pH=1 perché c’è molto HCl e trasformazione di pepsinogeno in pepsina. L’HCl è responsabile del
bruciore esofageo se supera lo sfintere diaframmatico del cardias, dell’esofago, di quello che noi chiamiamo bruciore esofageo. Se un
paziente riferisce un reflusso acido e quindi un bruciore esofageo due sono le vie diagnostiche: o un fenomeno di forte iperplasia della
mucosa gastrica, quella che prende il nome di gastrite a grosse pieghe e quindi aumento imponente della secrezione acida che
naturalmente può refluire nel tubo esofageo o invece si può trattare di ernia iatale, con la quale si designa soprattutto in chirurgia e
medicina interna, voi state discutendo di una dilatazione, cioè si è disancorato l’esofago dal diaframma, quindi l’esofago ha richiamato il
fondo dello stomaco al di sopra del diaframma e quindi l’HCl è libero di refluire per tutto il tragitto dell’esofago e questo provoca le
cosiddette ulcere esofagee. Ma perché sotto non lo determina? Perché la mucosa che avete sotto il restringimento è già una mucosa
con caratteristiche di mucosa gastrica, quindi produce succo acido, che ha un ampio turnover e un epitelio cilindrico.
Quindi ho 4 restringimenti, dall’alto verso il basso: cricoideo, aortico, bronchiale o bronco aortico e per ultimo diaframmatico.
L’esofago presenta due fusi, perché fra un restringimento e l’altro è presente una dilatazione. Il primo si chiama fuso cricoaortico
perché è tra il restringimento cricoideo e quello aortico. Il secondo è il fuso bronco diaframmatico. E l’ultimo trattino di esofago
16
addominale si chiama imbuto precardiale: si tratta di un imbuto capovolto, perché la parte più ristretta è verso l’alto, quella più dilatata
verso il basso.
Questa descrizione nasce dalla radiologia perché per vedere l’esofago a tutt’oggi si vede diciamo anche in risonanza magnetica, perché
la risonanza magnetica è un segnale chimico che si basa sulla concentrazione di idrogeno libero: più un tessuto è ricco di componente
adiposa o quantomeno di componente lipidica, più idrogeno libero abbiamo, più si inverte lo spin dell’idrogeno e la restituzione dello
spin determina la condizione diagnostica. Però oggi anche la tac spirale si vede abbastanza bene. Tuttavia oggi l’esame più tradizionale
è quello con un mezzo di contrasto che ci fa vedere tutto l’esofago e si fa con un rx tradizionale: il mezzo di contrasto è vario, molto
buono. Se normalmente vado a fare una dissezione di una salma non vedo i fusi, i restringimenti si. A livello dei fusi vedo solo il
passaggio del cibo che viene segnalato dal passaggio del bario. Quindi quando c’è il bario, se io vado a vedere un’immagine marcata con
bario di un esofago, allora vedo veramente i fusi cricoaortico e bronco diaframmatico e vedo questo piccolo imbuto capovolto. Se io
non metto il bario però questa immagine non la vediamo. Non dico che sia un artefatto tecnico, è una simulazione di una situazione
reale al passaggio del cibo non altrimenti visibile. Ecco perché abbiamo parlato di restringimenti e di fusi, perché sono immagini più di
anatomia critica che descrittiva. Però se voi andate a vedere una lastra descriverete proprio questo, fusi ed imbuto precardiale.
Detto questo, abbiamo descritto la forma che è quella di un condotto cavo con un lume virtuale però; la posizione, colonna cervicale,
colonna toracica cioè gabbia toracica e addome; morfologia sono i restringimenti e i fusi (le curvature ricordiamocele) e ora andiamo a
vedere i rapporti. Ma prima diamo un inquadramento di una regione fondamentale perché passeremo per quella regione, regione che
ci condiziona anche i rapporti della porzione cervicale: si tratta del mediastino. Quindi prima di procedere con i rapporti dell’esofago vi
do una descrizione del mediastino. Ci sono alcune regioni topografiche dell’anatomia che al di là degli arti sono fondamentali dal punto
di vista clinico e il mediastino rientra tra questi.
Cosa intendiamo per mediastino? Una cavità virtuale come al solito perché è piena, riempita per cui non è cavità. Possiamo attribuirgli
la forma di un parallelepipedo irregolare quindi dobbiamo riconoscere sei facce: la faccia posteriore è costituita dalla colonna
vertebrale toracica, parete anteriore è lo sterno con le cartilagini costali, parete inferiore è il diaframma, la parete superiore è
mancante e la individuiamo attraverso un piano virtuale che conduciamo noi, anche se in effetti non esiste una parete superiore perché
è in continuità con il collo e questo piano va dall’incisura giugulare dello sterno in avanti al disco cartilagineo che separa la settima
cervicale dalla prima toracica. Le pareti laterali sono date dalle due facce mediali del polmone che siccome delimitano il mediastino si
chiamano facce mediastiniche. Ragazzi, state attenti perché il mediastino è una delle domande abbastanza frequente agli esami, se non
diretta anche indiretta perché basta chiedere l’esofago. Queste due facce mediali vanno un po’ ricondotte alla filosofia della forma del
polmone.
I due polmoni sono due emiconi tagliati lungo un piano sagittale e lo spazio ottenuto quando spostate i due polmoni è il mediastino. Ma
queste facce, e qui sta un po’ il problema, siccome il polmone è un organo elastico e si modella sul contenuto che c’è all’interno, non
sono piane ma concave perché sono obbligate alla concavità dalla presenza dei visceri in mezzo. Ricordate di non chiamare mai il
tessuto polmonare parenchima polmonare perché sarebbe il più grande obbrobrio nel contesto della nostra terminologia, in quanto il
parenchima è una consistenza ma non un tessuto. Noi abbiamo adottato il termine “tessuto parenchimatoso” pensando al fegato, in
quanto quest’ultimo ha una sua consistenza che è simile a quella della plastichina, di qualcosa che si lascia comprimere e si modella, è
compressibile e l’impronta rimane come quando voi camminate sulla sabbia. Il polmone è elastico, quindi dire parenchima elastico
significherebbe dire una cosa opposta a quella che abbia detto prima, se diciamo parenchima non possiamo dire elastico e se parliamo
di qualcosa di elastico non si può trattare di parenchima, perché hanno consistenze opposte: la consistenza parenchimatosa è perciò
opposta a quella elastica. Quindi non è un tessuto parenchimatoso ma un tessuto a consistenza elastica e si modella con queste facce
concave soprattutto per la natura di questi organi mediastinici e soprattutto per la presenza di un grande organo che è il cuore.
Quindi, torniamo alle nostre facce: faccia posteriore colonna vertebrale, faccia anteriore sterno e cartilagini costali, faccia inferiore
diaframma, faccia superiore piano virtuale tra incisura giugulare e disco fra la settima cervicale e la prima toracica, facce laterali sono le
mediastiniche. Tutta l’architettura del mediastino è condizionata fortemente dal cuore, e ancora prima del cuore il punto di
riferimento, lo spartiacque è la trachea, tant’è che facciamo immediatamente una considerazione: quando voi fate semeiotica,
metodologia clinica, medicina interna, voi parlerete di mediastino anteriore e posteriore; il mediastino anteriore si distingue da quello
posteriore attraverso un piano passante anteriormente alla trachea, per cui tutto ciò che sta davanti alla trachea è mediastino anteriore
e tutto ciò che sta con la trachea, dietro questo piano, è mediastino posteriore. E quindi diciamo già che trachea è mediastino
posteriore. Tutto ciò che sta davanti è invece mediastino anteriore. Quest’immagine vi presenta due tipi di classificazione: facciamo
riferimento a quella di destra, anteriormente mediastino superiore, posteriormente inferiore e la trachea come punto di riferimento
perché il piano è tangente anteriormente alla trachea. Il mediastino anteriore, a sua volta Condorelli, famoso clinico medico di Napoli,
lo divise ulteriormente in mediastino antero-superiore e antero-inferiore.
Vediamo questo mediastino antero-inferiore e antero-superiore dove si distingue: è un piano orizzontale che distingue il mediastino
anteriore in mediastino superiore ed inferiore e questo piano passa per la biforcazione della trachea nei due bronchi, per cui ancora
una volta il mio punto di riferimento è la trachea. Quindi ho un mediastino antero-superiore che è tutto ciò che sta davanti alla trachea,
al di sopra della biforcazione dei bronchi; un mediastino antero-inferiore che è tutto ciò che sta davanti alla trachea, al di sotto della
17
biforcazione dei bronchi; infine un mediastino posteriore. Questa è la classica suddivisione che voi oggi trovate nella letteratura medica
italiana. Quella sulla sinistra è invece un’articolazione che voi trovate più frequentemente nei testi di medicina interna più che altro
anglosassoni, e vi aggiunge in sostanza che mediastino superiore e inferiore è tutto, cioè dalla quarta vertebra toracica non esiste
anteriore e posteriore ma esiste superiore e inferiore. Stop. Poi il mediastino inferiore lo dividete in (…) zone: una che è fra la trachea e
il cuore, un classico mediastino cardiaco e un mediastino posteriore, come l’abbiamo visto prima, cioè tutto ciò che rimane dietro al
cuore, cioè tutto ciò che rimane dietro a quel piano di passaggio anteriormente alla trachea. Questa è la distinzione tra sinistra e destra
dell’immagine. Ma quello che voglio sapere è prevalentemente parte sinistra dell’immagine. Una parte superficiale, tra lo sterno e il
cuore, che è costituito prevalentemente da tessuto adiposo di origine (…), cioè è la degenerazione fibroadiposa del timo che costituisce
quel mediastino che viene chiamato superficiale. Poi c’è un mediastino medio o cardiaco che corrisponde in tutto e per tutto al cuore e
un mediastino inferiore che corrisponde al mediastino posteriore che abbiamo tracciato a destra, cioè tutto ciò che rimane dietro,
appartiene al piano passante anteriormente alla trachea.
Prima di andare avanti, volevo dirvi, perché voi vi orientate dopo: allora quando parliamo del cuore, se andiamo alla classica divisione
del mediastino secondo Condorelli, mediastino posteriore, antero-superiore antero-inferiore, il punto di riferimento è sempre la
trachea perché se voi poi proseguite attraverso i bronchi arrivate all’ilo polmonare e lo stampo (…) del mediastino lo trovate sulle facce
mediali del polmone. State attenti, perché uno dei sistemi per chiedervi il mediastino è chiedervi una domanda apparentemente
facilissima che è il polmone ma che quando arrivate alla faccia mediale inevitabilmente si scontra con una realtà: il mediastino. Per
capire i rapporti è importante capire del cuore, l’asse e l’orientamento.
Le cavità cardiache come si dispongono nello spazio? Innanzitutto il cuore è il inclinato con l’apice rivolto in avanti e a sinistra. Il
problema fondamentale è che gli atri e i ventricoli non sono disposti simmetricamente fra di loro perché il ventricolo di sinistra è
ruotato indietro, quindi se io vado a fare la faccia posteriore del cuore che in effetti è la faccia postero inferiore perché guarda dietro e
in basso, e quindi è la faccia diaframmatica, io so che per tre quarti è ventricolo sinistro; se faccio la faccia antero-superiore, quella
sterno costale, io so che il ventricolo destro è ruotato sul ventricolo sinistro, ed è per due terzi destro per un terzo sinistro, si ma (…)
quanto una fessura perché in fondo il destro circonda anteriormente il sinistro ma la parte che circonda il sinistro è una fessura, quindi
se faccio una sezione trasversale io ho parete del ventricolo destro, una cavità ristretta, poi ho un setto interventricolare spesso e poi
ho la cavità (. . ). Tutto questo spostato verso sinistra comprime fortemente la faccia mediastinica del polmone di sinistra.
Ma il ventricolo di destra a questo punto dove si trova? Sul diaframma e si trova spinto nell’angolo dietro fra sterno e diaframma, non
è sul polmone destro: non dite mai che il ventricolo di destra è sul polmone destro, ma il ventricolo di destra è tutto davanti e in basso.
Quando vado a fare i due atrio di destra che siccome è la prosecuzione logica delle due vene cave, è allungato, è un sacco oblungo in
verticale ed è tutto buttato a destra perché è questa la posizione del cuore. Gli atri sono sempre un po’sollevati rispetto ai ventricoli,
quindi questa parte qui, polmone di destra, è atrio di destra, non ventricolo di destra. Tutto l’atrio di destra è stampato contro la faccia
mediale del polmone destro. Quindi quando io parlo di rapporto con il polmone destro sto parlando di una cavità cardiaca ben precisa
ed è l’atrio di destra.
L’atrio di sinistra invece è fra le 4 vene polmonari, due destre e due sinistre, è un sacco oblungo allungato trasversalmente ed è il più
posteriore di tutti, il più alto di tutti e quindi a ridosso di chi è? Dell’esofago. È l’atrio di sinistra che va a poggiare dietro sull’esofago da
solo. Se poi questo lo riagganciate alla fisiologia cardiaca, vi renderete conto che è sbagliato dire di come il sangue vada per caduta, per
caduta forse dall’atrio di sinistra al ventricolo di sinistra ma dall’atrio destro al ventricolo destro stanno quasi sullo stesso piano
orizzontale e differenza di pressione endoluminale. Nel momento in cui io svuoto il ventricolo sinistro, ho pieno il ventricolo di destra,
ho pieno l’atrio di destra, la pressione endoluminale dell’atrio di destra è maggiore della pressione endoventricolare. Alla fine ho quel
rinforzo, quella minima contrazione perché l’atrio ricordatevi ha una parte sottilissima.
Il miocardio lo trovate nel ventricolo. Il danno necrotico disastroso dell’infarto è il danno ventricolare non è il danno atriale. L’atrio ha
una minima componente miocardica muscolare; chi ha una componente imponente è il ventricolo, perché è questo che deve
sopportare una pressione arteriosa. Il ventricolo subisce prima una contrazione isometrica, quindi a momenti espone le miofibrille, non
abbiamo raccorciamento, questo mi fa salire la pressione endoventricolare; nella seconda fase, superata la pressione delle valvole inizia
l’accorciamento quindi passo da una fase di contrazione isometrica a una fase di contrazione isotonica, accorcio il miocardio e sparo il
sangue all’interno dell’aorta o dell’arteria polmonare quindi è li che esercito la forza, dall’atrio al ventricolo. C’è un minimo rinforzo
presistolico che normalmente accade prima della chiusura delle valvole atrio ventricolari. Se x è il tempo considerato di passaggio del
sangue dall’atrio al ventricolo, il momento i n cui contraggo la parete dell’atrio è un decimo di x terminale quindi prima della chiusura
delle valvole atrio ventricolari. Ma quando chiudo le valvole atrio ventricolari cosa inizia? La sistole. E allora come lo chiamate la sistole
atriale? Rinforzo presistolico perché non è altro che il momento di contrazione prima della vera sistole, che è la sistole ventricolare.
Tutto questo è legato ad una precisa posizione e asse del cuore. Quindi quando vi chiedo l’esofago nel momento in cui la faccia
anteriore mi dite che è la faccia anteriore dell’esofago è in rapporto con il cuore a me va benissimo ma è inevitabile che vi chieda con
quale cavità perché in quel momento capisco se avete idea della topografia cardiaca. Quindi la struttura delle cavità è fondamentale.
18
Lezione 04
(11/10/2012)
Prof. Anastasi
(Sbob. Angela Messineo)
Continuazione esofago
Qui vediamo la prosecuzione dell’esofago dalla faringe e vedete come vi indica la posizione dell’esofago posto dietro la trachea.
La trachea è stata sezionata, è stata tolta dalla laringe fino a questa posizione per farvi vedere che l’esofago è posto dietro la
faringe. Vi fa vedere il primo restringimento, il restringimento esofageo, noto anche come restringimento cricoideo. Poi abbiamo
il restringimento Bronco-Aortico e poi il restringimento Diaframmatico e vi parla dello sfintere esofageo inferiore, chiamato
anche sfintere cardiale superiore.
Qui state vedendo un altro argomento che vi ho discusso, l’aspetto è che l’arco dell’aorta che scavalca il bronco di sinistra, si
porta prima lateralmente all’esofago, lo spinge verso destra fino a passare dietro l’esofago. Il gioco che fa l’aorta è quello di
spostare l’esofago dalla colonna vertebrale, farsi spazio ed incunearsi fra la colonna vertebrale e l’esofago. Questo vi spiega
perché la chirurgia esofagea è estremamente delicata poiché è chirurgia mediastinica posteriore. Questa immagine ripete quello
che abbiamo detto.
Qua vediamo ancora una volta i tre perni del sistema mediastinico che sono: esofago, trachea, aorta. E allora dalla 1° 6° cervicale
alla 4° toracica abbiamo esofago e trachea e pian pian abbiamo la presenza dell’aorta toracica a livello della 3° toracica. Poi via
via la trachea e quali sono i perni? Esofago e Aorta toracica. Quindi collo e prime quattro vertebre, esofago e trachea; dalla 2°
alla 4° in giù esofago e aorta; posteriormente abbiamo sempre la colonna vertebrale. Badate che uno dei discorsi che faremo è la
presenza tra trachea ed esofago di due angoli dritti (??) uno destro ed uno sinistro. Perché pensate un po’ all’occhio. Quando voi
mettete due cerchi in contatto fra di loro ottenete due archi diversi uno a destra e uno a sinistra. A maggior ragione questo
diventa più evidente quando avete comunque due strutture si circonferenziali ma appiattite. Allora ho detto che l’esofago si
trova leggermente a sinistra della trachea, quindi l’angolo di sinistra è aperto in avanti; quest’altro angolo andrà dietro. Ma lo
stesso discorso lo faremo poi sotto la quarta vertebra fra aorta ed esofago. È fondamentale perché il mediastino è una regione
sotto il profilo chirurgico e semeiotico estremamente complesso.
(Studentessa: “Professore? Quindi i due angoli da dove si formano?”) si formano tra trachea ed esofago. . e allora lei avrà un
sinistro aperto in avanti e il destro aperto indietro. Poi dalla quarta vertebra inevitabilmente questi angoli non ci sono più ma
inevitabilmente lei avrà degli angoli formati tra esofago e aorta toracica, tant’è che poi parleremo di pleure, parleremo di seni
interaortico ed esofageo perché la pleura sta tappezzando quell’angolo tra l’esofago e l’aorta. Quindi sopra ce l’ha tra trachea ed
esofago, sotto tra aorta ed esofago. Ed allora vediamo sulla sinistra dell’immagine tutto visto anteriormente e sulla destra tutto
visto posteriormente.
Posteriormente vedete chiaramente come l’aorta tende a passare dietro l’esofago. Questo accade anche più in alto. Questa
immagine ce lo mostra a livello del foro ma immaginatelo già qua, questo rapporto esofago-aorta con l’aorta dietro l’esofago c’è
già in alto. Il tutto lo vediamo lateralmente. Quindi in alto colonna vertebrale esofago e trachea, in basso colonna vertebrale
aorta ed esofago. Ancora una volta rapporto trachea-esofago. Come vi avevo detto nell’esofago abbiamo una tonaca media
nell’esofago formata da fibre muscolari. Qui abbiamo una cosa caratteristica come la faringe perché nella parte alta dell’esofago
ho muscolatura scheletrica che si frappone a poca muscolatura liscia. Quindi non è che all’inizio dell’esofago la muscolatura
striata scompare e compare la muscolatura liscia, ma per almeno quattro o cinque centimetri voi avete sia muscolatura
scheletrica che liscia. La muscolatura liscia in tutti gli organi cavi è formata da due strati: uno circolare interna ed uno
longitudinale esterna. È tutto da disquisire poi se è un sistema che è unico e che ha uno spirale a passo stretto e una spirale a
passo largo oppure se si tratta proprio di due strati, uno circolare interno ed uno longitudinale esterno. Ragionate. Quando
andate a fare la trachea io …. La tonaca muscolare rappresenterà solo il quarto posteriore. Tant’è vero che parleremo di pars
membranacea. Quando parliamo della trachea diciamo che ci sono ¾ di materiale cartilagineo e una pars membranacea, si
chiama membranacea perché gli antichi anatomici vedevano questa parte compressibile e quindi gli sembrava una membrana, in
effetti è muscolare.
E allora vi dicevo il segmento circolare che cosa mi diventa? mi diventa un fascio orizzontale. Quindi io in effetti nella pars
membranacea della trachea ho uno strato profondo orizzontale e uno strato superficiale longitudinale. Se io considero questa la
parte cartilaginea e questa la parte membranacea, questa parte membranacea sarà un segmento della parte circolare, quindi a
questo punto non è più circolare, è orizzontale e poi avremo la parte verticale posteriore che sarà tagliata trasversalmente.
Quindi io ho nella parte posteriore della trachea una strato orizzontale profondo e uno strato longitudinale superficiale esterno.
Lo strato longitudinale della trachea e lo strato longitudinale dell’esofago nel punto di contatto si continuano l’uno nell’altro e
quindi parliamo di muscolo tracheo-esofageo.
19
Guardate quell’immagine vi fa vedere come la longitudinale che viene dalla pars membranacea se ne va nell’esofago, o quella
che viene dall’esofago se ne va nella trachea. Quindi le due parti longitudinali si intrecciano e formano un tutt’uno. Quindi voi
chirurgicamente o anatomicamente non potete separare la trachea dall’esofago se non tagliate il muscolo tracheo-esofageo.
Quindi quest’immagine che vi mostra la parte posteriore della trachea e l’esofago, vi sta mostrando il muscolo tracheo-esofageo,
ma poi ragazzi davanti all’esofago quale bronco passa? il bronco di sinistra e quindi non avrò più muscolo tracheo-esofageo, ma
avrò un muscolo bronco-esofageo. Quindi le connessioni tra trachea e esofago sono connessioni estremamente strette garantite
dal muscolo tracheo-esofageo. Cos’è il muscolo tracheo-esofageo? È la tonaca longitudinale della trachea che va a terminare e si
va ad interporre con la tonaca longitudinale dell’esofago. Quindi sono fasci della longitudinale che si scambiano fra i due organi.
Ricordatevi ragazzi che la trachea nasce da un diverticolo del primitivo esofago e quindi è naturale che si porta la muscolare con
se. Il processo morfogenetico determina una commistione della muscolare quindi muscolo tracheo-esofageo prima, muscolo
bronco-esofageo poi.
Stiamo cercando di vedere bene i rapporti, cioè io vi dirò cosa c’è davanti, cosa c’è dietro ma lo farò alla fine, dopo che abbiamo
visto la situazione del mediastino e degli organi vicini in maniera tale che i rapporti poi li costruite con la vostra testa. Questa
immagine è tratta da un antico testo, siamo intorno agli anni 50’ed è un manuale di dissezione francese che vi fa vedere con
grande chiarezza un discorso fondamentale: il discorso del rapporto dell’esofago con i nervi. Perché i rapporti esofago visceri li
stiamo vedendo, i rapporti esofago cuore ve li ho anticipati ieri e ve lo farò vedere dopo, adesso andiamo a vedere i rapporti:
esofago- nervi, esofago- vasi. Io vi ho detto che noi abbiamo un nervo cranico che è il 10° paio ed emerge dalla scatola cranica,
perché quelli che emergono dalla colonna vertebrale si chiamano nervi spinali. Ricordatevi che l’uomo presenta 33 paia di nervi
spinali e 12 paia di nervi cranici. I nervi sono quel sistema che serve a congiungere la parte centrale con la parte periferica che è
costituita da recettori e da effettori. Il recettore è la struttura che riceve il segnale e lo trasforma da energia sensoriale in energia
elettrica, l’effettore fa il contrario. La placca neuromuscolare che cos’è? è un trasduttore di energia elettrica in energia
meccanica perché che cosa fa? Trasforma un potenziale elettrico in un fenomeno di accorciamento e quindi ha trasformato due
sistemi: il sistema elettrico in un sistema meccanico. Nel muscolo liscio e nelle ghiandole è la stessa cosa. Quindi questi nervi in
particolare uno di questi che è il 10° paio di nervi cranici origina dalla base cranica e a differenza dell’ipoglosso che va alla lingua
o del glossofaringeo che è il 9°, il 10° va per tutto il corpo. Quando esce dalla base cranica esce ai lati del foro occipitale e quindi
inevitabilmente portandosi in avanti si trova a contatto con l’esofago. Ragionate sempre se parto dalla base del cranio ai lati del
grande foro occipitale e vengo in avanti forzatamente ho l’esofago ai lati.
Da questo nervo vago man mano che scende si avvicina all’esofago ed emette due rami collaterali che sono importanti: il
laringeo superiore e il laringeo inferiore. Allora il laringeo superiore l’abbiamo visto nei recessi piriformi della laringofaringe.
Nella faccia anteriore della laringofaringe abbiamo visto le due docce dei processi piriformi e il nervo faringeo superiore. Il nervo
laringeo inferiore vi ho detto che si chiama ricorrente. Ricorrente perché in effetti non emerge all’altezza della laringe ma nasce
quando si trova addirittura dentro il mediastino. Quindi il laringeo sinistro, guardate questa immagine, nasce all’altezza dell’arco
dell’aorta quando l’aorta scavalca il bronco di sinistra, compie l’ansa impegnandosi (così si dice anatomicamente) nello spazio
compreso tra l’aorta e il bronco di sinistra e risale verso l’alto facendo un percorso ricorrente, cioè ricorre verso l’alto ecco
perché si chiamano nervi “ricorrenti”; e dove va a farlo questo decorso? Va a farlo nell’angolo dietro tracheo-esofageo. Ecco a
che cosa serviva quell’angolo dietro di cui vi ho parlato. Perché il nervo ricorrente una volta che emerge e che passa sotto l’arco
dell’aorta si porta dietro nell’angolo tracheo-esofageo. Noi qua dietro abbiamo l’esofago, accentuiamo lo spostamento a sinistra,
troviamo due angoli uno aperto in avanti uno aperto dietro, il nervo ricorrente decorre in questo spazio da una parte e dall’altra.
Quindi il ricorrente si porta nell’angolo dietro tracheo-esofageo. Guardate invece a destra, a destra vedete il discorso lo fa molto
più in alto all’altezza dell’arteria anonima. Quindi se a sinistra l’origine e il percorso inizia alla 4° vertebra toracica, a destra inizia
alla 2°, alla 1°, quindi è asimmetrico il discorso. Quindi una domanda di anatomia apparentemente stronza ma praticamente se
avete capito il discorso è facile è: “senti se tu fai una sezione alla 2° vertebra toracica cosa trovi nell’angolo dietro tracheoesofageo?” La risposta è: “a sinistra il ricorrente di sinistra a destra niente”. Se invece faccio una sezione alla 1° vertebra trovo sia
a sinistra che a destra ok?
C’è tutta una sintomatologia che si rifà al ricorrente di sinistra, perché il ricorrente innerva i muscoli tensori delle corde vocali,
innerva le corde. Quindi se voi avete un soggetto che nel suo parlare ha una voce bitonale, cioè parla con un tono, poi
involontariamente questo tono si modifica, verso l’alto o verso il basso fate voi, state attenti ragazzi c’è un aneurisma dell’arco
dell’aorta. Sapete che per aneurisma si intende una dilatazione sacciforme a cul di sacco di una parete vasale. Se questo
aneurisma è localizzato nella concavità dell’arco dell’aorta contro chi sbatte quando pulsa? contro il ricorrente sinistro. Quindi la
posizione dei due ricorrenti è fondamentale sotto il profilo clinico.
Quindi il ricorrente di sinistra si origina a livello dell’arco dell’aorta, compie la sua ansa sotto l’arco dell’aorta e si impegna
nell’angolo dietro tracheo-esofageo di sinistra. Il ricorrente di destra compie il suo arco intorno all’arteria anonima e si porta li
dove nasce la succlavia e la vena cava superiore e si porta nell’angolo tracheo-esofageo destro. Naturalmente il sinistro lo trovo
20
dalla 4° vertebra in su, il destro lo trovo dalla 1° vertebra toracica massimo quasi inizio della 2° in su. A questo punto quando io
non ho più ricorrenti, guardate l’immagine, il vago si porta a ridosso dell’esofago. Quindi in buona sostanza sotto la biforcazione
dei bronchi l’esofago lateralmente prende rapporto stretto con il vago. Se prima prende rapporto con i ricorrenti che sono rami
dei vaghi, poi prende rapporto col vago. Quindi sopra la 4° vertebra toracica io ho fondamentalmente rapporto con il ricorrente
di sinistra e di destra dal lato di su; sotto la 4° io ho rapporto con il vago destro e il vago sinistro i quali man mano che scendono
si accorpano.
A questo punto abbozziamo il concetto di mediastino. Mediastino che vi ho già detto è lo spazio compreso tra i due polmoni
eccetera non ci perdiamo l’abbiamo già discusso ieri. Adesso volevo, prima di proseguire con l’esofago, soffermarmi con voi su
una posizione del cuore. Se voi guardate questa immagine e provate a ragionare, vedete che sono uncinati i margini anteriori dei
polmoni, quindi vuol dire che normalmente i polmoni si portano davanti al cuore. Poi vediamo l’apice del cuore a sinistra e ci
pare naturale che il solco interventricolare è verticale, ma perché? Perché l’apice del cuore è il ventricolo sinistro, e il ventricolo
sinistro è ruotato verso sinistra e verso dietro mentre il ventricolo destro è voltato anteriormente. E allora guardate una cosa, il
margine sinistro del cuore è a ridosso del polmone di sinistra, il margine destro dei ventricoli è nello spazio compreso tra la
gabbia toracica e il diaframma. Quindi non dite mai che la faccia mediastinica del polmone destro prende rapporto con il
ventricolo destro perché non è così. Contro il polmone destro c’è l’atrio di destra, ma ricordate che cosa vi ho detto? che l’atrio è
un sacco allungato perché rappresenta la congiunzione tra la vena cava superiore e la vena cava inferiore, e quindi contro il
polmone di destra cosa trovate? l’impronta della vena cava superiore e di quella pochissima vena cava inferiore che i libri di
anatomia vi dicono non c’è ma in realtà c’è, per2-3mm ma sta dentro il mediastino.
Ricordate che dire che il cuore è una pompa aspirante e premente è una corbelleria. Il cuore è una pompa premente ciò che
aspira è il mediastino perché nel mediastino ho una negatività atmosferica sennò i polmoni non si dilatano. Ragazzi voi nei
polmoni avete aria a pressione atmosferica. Quando voi gonfiate un palloncino lo fate insufflando aria ma voi insufflate aria
sotto pressione. Cioè imponete una pressione. Cioè fate uno sforzo. Ma perché fate uno sforzo? Perché dovete vincere la
resistenza del la pressione atmosferica esterna. Quindi dovete applicare all’interno una forza superiore all’esterno. Ma quando
voi inspirate non lo fate. Quindi lo potete fare solo perché fra le due c’è negatività. E di questa negatività atmosferica ne risente
il mediastino. Quando io espiro questa negatività si accentua. E allora in quel momento io ho una pressione intraddominale
positiva ed una pressione intramediastinica negativa e il sangue che fluisce dall’addome al mediastino ecco cos’è la vis a fronte.
La vis a fronte non è il cuore che aspira, è il mediastino dentro cui c’è il trattino di vena cava inferiore che sta aspirando e quindi
si richiama il sangue verso la vena cava inferiore e verso l’atrio destro.
A questo punto c’è un’altra cosa da dire, guardate quest’immagine non è finita. Voi vedete qui l’aorta che sta scavalcando il
bronco di sinistra e qui la vena cava superiore. Da questa immagine vedete che la vena cava superiore si forma alla destra della
trachea e si forma dalla confluenza di una vena giugulare e di una vena succlavia. Vena succlavia e vena giugulare interna.
Altrettanto dalla parte opposta, vena giugulare e vena succlavia. Ma guardate questo tronco, questo è il tronco anonimo venoso,
o comune venoso, che traversa davanti alla trachea. Quindi se io vi chiedessi, parlando del mediastino, davanti la trachea che
cosa vedo? Prima le carotidi, più superficialmente avete le giugulare e poi l’incrocio del tronco anonimo di sinistra, lo vedete?
Qua adesso state vedendo l’atrio di sinistra e di destra. Ve lo faccio vedere per mostrarvi l’atrio di destra allungato
verticalmente, l’atrio di sinistra allungato orizzontalmente. Però qua il cuore l’abbiamo rettilinizzato, voi immaginatelo ruotato
verso sinistra. Se io lo ruoto questa posizione questo va ad un polmone e questa mi diventa la parte più posteriore, quindi è
questa che se ne va sull’esofago. L’esofago si dispone a separare l’accetto delle due vene polmonari di destra dalle due
polmonari di sinistra. Qua stiamo guardando l’interno dell’atrio di destra. Questa è una sezione disegnata, state vedendo
un’immagine capovolta perché quando vedete le immagini nei libri è come se le guardaste dal basso non dall’alto, quindi ciò che
è a destra in effetti è a sinistra. Vedete ventricolo sinistro, guardate davanti il ventricolo destro. Guardate qua, lo vedete dov’è
l’atrio di sinistra? Quindi vene polmonari sinistre e vene polmonari destre e davanti c’è l’esofago. Vedete il rapporto atrio
sinistro-esofago e accanto l’aorta toracica. Quindi questo ci consente di dire una cosa fondamentale, quando io parlo
dell’esofago cervicale davanti all’esofago c’ho la trachea. Se parlo dell’esofago mediastinico e vado sopra la biforcazione dei
bronchi, davanti all’esofago avete sempre la trachea perché dalla sesta cervicale alla quarta toracica ho sempre la trachea. Ma
quando non c’è più la trachea cos’ho dietro davanti l’esofago? ho il cuore e quale cavità? la cavità sinistra. Qui davanti l’esofago
ho la trachea dalla sesta cervicale alla quarta toracica e poi c’ho il cuore e poi in ultimo quando passo attraverso l’orifizio
diaframmatico ho il fegato perché il fegato è una ghiandola individuata a destra e a sinistra.
Quest’immagine mi serve per andare a fare un altro passaggio anche perché vi può sembrare strano ma ci siamo già quasi detti
tutte le cose fondamentali. Il passaggio che dobbiamo fare è qua, ora cominciamo seriamente col colon. Nel collo noi abbiamo la
tiroide, da noi è una ghiandola che presenta una patologia endemica, perché la nostra città è una città di mare l’aria ricca di
iodio determina il cosiddetto gozzo che è un iperplasia della tiroide. Quindi questo collo gonfio e teso è determinato dalla
tiroide. Bene, come al solito io non limito il discorso dicendo che la tiroide sta davanti ma vi do dei dati fondamentali che vi
21
devono rimanere in mente. La tiroide è una ghiandola follicolare, sotto l’ottica morfologica ha una forma di H, due lobi connessi
da un istmo (Studente: <<Farfalla>>) si in maniera poetica. La cosa importante è una: tu normalmente nell’H l’istmo lo mettete
sempre a metà altezza, nella tiroide è sotto. In certi momenti la tiroide può sembrare anche una V più che una H. Quindi dal
margine superiore di quest’istmo nasce un lobo accessorio che si chiama lobo piramidale. Questo lobo si può trovare talmente
in alto da arrivare alla radice della lingua poiché rappresenta la permanenza del primitivo dotto tireoglosso. Quindi facendo
sezioni della lingua si possono trovare follicoli della ghiandola tiroide. Allora mettiamo un punto e vediamo da dove a dove. Il
margine inferiore dei lobi della tiroide arriva all’incirca al secondo terzo anello tracheale. In alto arriva sino alla cartilagine
tiroidea della laringe. Ricordate gli scudi della cartilagine tiroidea? A destra e a sinistra sono ricoperti dalla tiroide. Dai suoi lobi.
Quindi se io voglio dire che altezza hanno i lobi, dico che vanno dal secondo-terzo anello tracheale sino a tutta la cartilagine
tiroide della laringe. Normalmente si trova l’istmo a cavallo tra il primo anello e la cartilagine cricoide. Allora ho i lobi che vanno
dal secondo-terzo anello tracheale fino alla cartilagine tiroidea della laringe e l’istmo che si trova a cavallo tra il primo anello
tracheale e la cartilagine cricoide. Vuol dire che la tiroide si modella antero-lateralmente al condotto laringo-tracheale.
Ricordatevi che la trachea è circolare, quindi quando parlo di lobi non sono davanti ma ai lati. Non è pianeggiante ma si modella
proprio sul condotto. Quindi i lobi della tiroide sono lateralmente alla trachea e alla laringe. È l’istmo che si trova davanti. In
questa immagine si vede proprio questo. Quindi i margini posteriori della tiroide vanno a prendere rapporto con l’esofago. In
particolare il margine posteriore del lobo sinistro della tiroide. Ci siamo?
Guardate quest’immagine. Esofago, trachea, i due ricorrenti, guardate la ghiandola tiroide vedete che il margine posteriore
arriva quasi a ridosso dell’esofago a sinistra, guardate come qua la distanza sia superiore. E allora, cosa possiamo dire sotto il
profilo di anatomia chirurgica? Che il nervo ricorrente di sinistra rimane incarcerato tra il margine posteriore della ghiandola
tiroide, l’esofago e la laringe, mentre quello di destra ha più spazio perché il margine posteriore a destra non va a contatto con
l’esofago come ci va il sinistra. Il problema di oggi dell’intervento della tiroidectomia parziale del nodulo calcolo della tiroide è di
non ledere in nervo ricorrente e far perdere la voce al paziente. il rischio è di recidere il ricorrente. La tiroide c’ha una
caratteristica, c’ha un plesso venoso(??) appena tocca la capsula della tiroide lei ha un letto operatorio pieno di sangue. Una cosa
su cui il chirurgo soffre è l’allagamento del campo operatorio quindi fa molta attenzione. La prima cosa che tendono a fare è
quello di isolare i vasi per evitare l’allagamento del campo operatorio. Perché altrimenti vengono nascoste le strutture
anatomiche. Ci sono due mezzi, l’aspiratore (aspirazione continua) e l’elettrobisturi e questo le permette di avere un campo
pulito anche a livello tiroideo. Il chirurgo cerca quindi di isolare il nervo ricorrente. Quando anni fa l’elettrobisturi non esisteva e
la tecnologia non era avanzata si faceva la tiroidectomia (sinistra e destra) con anestesia locale facendo parlare il paziente
perché non appena lei col bisturi si avvicinava a pochi millimetri dal laringeo il contatto con il metallo, l’attrazione ionica del
metallo cambiava la polarizzazione del nervo e quindi il paziente cambiava voce e quindi lei sapeva che in quel momento si era
venuta a trovare a poca distanza dal nervo ricorrente e quindi stava attenta, levava il bisturi e prendeva la pinza. Oggi lo si fa in
anestesia totale grazie alla strumentazione moderna.
Ma il rapporto del nervo ricorrente di sinistra con la tiroide e con l’esofago ed il famoso angolo tracheo-esofageo con cui vi ho
rotto dall’inizio è importantissimo. L’angolo è importantissimo poiché appunto vi sono i due nervi ricorrenti, sinistro e destro. E
allora quest’immagine ci sta tracciando i rapporti dell’esofago nella regione cervicale. Ci sta dicendo che l’esofago prende
rapporto anteriormente con la pars membranacea della trachea, ora le elenchiamo, lo possiamo fare perché abbiamo ormai la
topografia. allora anteriormente con la pars membranacea della trachea, posteriormente con la colonna vertebrale, dalla quale è
separata da uno spazio, che si chiama spazio prevertebrale. Studente: “c’è anche a livello della faringe? ” Anastasi: “c’è anche a
livello della faringe ed è la prosecuzione del medesimo spazio faringeo”. Lui vi ha anticipato, che è fondamentale perché questo
spazio vi consente lo scorrimento della faringe e dell’esofago nei movimenti di deglutizione, di innalzamento, perché se voi
aveste avuto dietro l’adesione piena dell’esofago all’aponeurosi prevertebrale cioè alla faccia cervicale profonda, voi avreste
avuto l’immobilizzazione del sistema, mentre voi avete un sistema mobile che scivola sulla faccia prevertebrale durante la fase
della deglutizione, durante l’innalzamento. Poi ancora anteriormente a sinistra prende rapporto col margine posteriore del lobo
sinistro della tiroide mentre il margine posteriore del lobo destro prende rapporto con il margine destro della tiroide.
Lateralmente abbiamo i due nervi ricorrenti: ricorrente di sinistra e ricorrente di destra. Poi il rapporto laterale più a distanza ma
importante perché l’immagine ve lo sta mostrando è il cosiddetto fascio vascolonervoso del collo, però l’abbiamo già visto prima,
ce lo siamo detti poco fa, arteria carotide, vena giugulare, carotide interna, giugulare interna e poi posteriormente il nervo vago.
Allora qua ci sta facendo vedere all’altezza della carotide comune più in basso, se vado leggermente più in alto la trovate
comunque. Allora carotide comune, giugulare interna e nervo vago, questi formano il fascio vascolo nervoso del collo.
La posizione della carotide nel collo e della giugulare sono importantissimi. Nelle ferite da taglio al collo il problema è che la
parte più esposta è la giugulare, quindi il rischio è una recisione della giugulare. L’immissione di un mezzo di contrasto nella
carotide, la cosiddetta carotidografia per lo studio del circolo celebrale si fa attraverso l’incannulazione della carotide interna,
22
più in altro ma si fa attraverso l’incannulazione della carotide. Quindi il fascio vascolonervoso del collo è una struttura
fondamentale perché ha: carotide comune, giugulare interna e posteriormente nervo vago.
E allora se voglio riassumere i rapporti della zona cervicale dell’esofago: anteriormente pars membranacea della trachea;
posteriormente colonna vertebrale, spazio prevertebrale che lo separa; poi ancora anteriormente margine posteriore del lobo
sinistro della tiroide; lateralmente i due nervi ricorrenti; più a distanza i fasci vascolonervosi del collo. Andiamo all’interno della
gabbia toracica al suo interno noi abbiamo posteriormente sempre la colonna vertebrale, stiamo parlando della regione
epibronchiale, cioè della regione sopra la biforcazione dei bronchi, sopra il restringimento bronco aortico. Quindi posteriormente
colonna vertebrale, anteriormente pars membranacea della trachea. A Sinistra e a destra abbiamo un rapporto simmetrico
perché fino alla 1° vertbra toracica avremo ricorrente sinistro e ricorrente destro, poi dalla 2° vertebra toracica avremo solo il
ricorrente sinistro.
Volevo farvi vedere prima che andiamo avanti queste immagini che sono lo sliding della gabbia toracica, cioè io nell’atlante,
insieme al professore…. , siamo partiti dall’idea di mostrarvi alcune regioni topografiche a strati come se facessimo la stratigrafia
in maniera tale da farvi vedere procedendo in senso postero-anteriore il susseguirsi delle strutture. Questo mi serve perché i
rapporti posteriori quando entriamo all’interno del mediastino va messo in evidenza la presenza delle arterie intercostali e
soprattutto del sistema venoso intercostale perché come vedete le arterie intercostali nascono dall’aorta toracica. Le vene
intercostali non andranno alla vena cava ma arriveranno ad un sistema chiamato sistema dell’azygos e dell’emiazygos. Se voi
guardate quest’immagine vedete che le arterie intercostali, guardate qua, hanno origine da qua dove ancora non vi sto
mostrando l’aorta toracica, allora quella di destra scavalca il corpo vertebrale e va nello spazio di destra, quella di sinistra si
impegna subito nello spazio intercostale, questo perché l’arteria toracica sta alla sinistra della colonna vertebrale. Allora
guardate, a questo punto io non ho ancora messo l’aorta toracica ma vi sto facendo vedere l’arrivo delle arterie intercostali.
Vedete questi sistemi in blu sboccano in questo grosso cordone blu che trovate a destra che è la vena azygos e che riceve le vene
intercostali di destra. E in questo sistema qui che prendo il nome emiazygos quella inferiore ed emiazygos accessoria quella
superiore.
Quindi se io guardo il corpo vertebrale a destra ho la vena azygos, a sinistra ho prima la emiazygos poi la emiazygos accessoria
che poi sboccano attraverso l’istmo nell’azygos. La emiazygos principali sbocca per i fatti propri rispetto all’emiazygos accessoria.
Quindi i due sbocchi sono separati con due istmi. Tutti questi vasi sono dietro la colonna vertebrale e quindi hanno rapporti con
l’esofago. Quindi mentre nel collo il rapporto è con la colonna vertebrale qui il rapporto è più complicato poiché è con le arterie
intercostali di destra con l’azygos a destra e con l’emiazygos e l’emiazygos accessoria.
Ora andando avanti con lo sliding abbiamo montato l’aorta ma avendo montato l’aorta non le vedete più le arterie intercostali
ma stiamo montando accanto anche i polmoni e quello che vi appare in verde è il dotto toracico. Il dotto toracico è una struttura
fondamentale, ve lo spiegherò poi martedì perché voi a livello dell’intestino cosa assorbite? Glucidi, lipidi e proteine. Allora i
glucidi e i protidi, cioè zuccheri e proteine, li assorbite immediatamente nel microcircolo arterioso; i lipidi, le piccole molecole
lipidiche le assorbite direttamente nel circolo arterioso, subito nel microcircolo ematico. Le grandi molecole lipidiche, cioè i
trigliceridi, quelle che banalmente nelle analisi chimico-cliniche viene definito trigliceride, ovverosia chilomicroni vengono
riassorbite nel circolo linfatico.
Il circolo linfatico va dalla cisterna del chilo dalla quale origina questo dotto, il dotto toracico, che sbocca nella vena succlavia di
sinistra, nel tronco anonimo o succlavio o in quel tronco anonimo che incrocia ve lo ricordate? Signorina questo vuol dire che
quando lei la sera mangia un’insalata con olio o spaghetti con il burro, i trigliceridi che lei dosa la mattina dopo sono quelli della
sera prima. Cioè teoricamente quando si dosano i trigliceridi voi già dalla sera precedente dovete chiedere al vostro paziente di
non mangiare grassi. Perché se lei magia l’insalata ricca di olio la sera prima, è come se si fosse presa un caffè con lo zucchero
prima di andare a farsi un prelievo. Perché siccome i trigliceridi hanno questo percorso e non viaggiano subito nel sangue,
devono passare dal villo intestinale, ai confluenti alla cisterna del chilo poi al dotto toracico. Dal dotto toracico risalgo lungo…. .
per arrivare al tronco venoso sennò chiaramente arrivano in circolo.
Quindi quando io li mangio la sera, li dosano la mattina dopo appena arrivano in circolo. Quindi posteriormente l’esofago prende
rapporto anche con il dotto toracico. Tutto questo discorso, ecco qua faccio lo sliding, ecco che ci compare l’esofago, quindi voi
sapete se io torno indietro vedete le vene azygos e le emiazygos sapete che sono nascoste in questo momento dall’aorta
toracica. Allora ragazzi quando io vi chiedo l’esofago posteriormente voi dovreste sapermi fare questi ultimi passaggi che sono
banalissimi perché: sono arterie intercostali primo strato, vene azygos ed emiazygos secondo strato, poi il dotto toracico e
l’aorta e poi in ultimo…
23
Lezione 05
(16-10-2012)
Prof. Anastasi
(Sbob. Luigi Spadaro)
Esofago (continuazione)
Rapporti cervicali
Stiamo vedendo la sezione cervicale dell’esofago. La cosa che vedete immediatamente è il rapporto con la colonna vertebrale
posteriormente (separato dall’aponeurosi vertebrale, spazio pieno di connettivo lasso, quindi l’esofago è immobile),
anteriormente abbiamo la trachea. Intorno al condotto laringo-tracheale c’è la ghiandola tiroide ed inoltre l’esofago si trova a
sinistra della trachea, dunque il margine posteriore del lobo sinistro della tiroide prende rapporto con la parte anteriore sinistra
dell’esofago. Mentre il margine destro prenderà rapporto col lobo posteriore di destra. Nei due angoli diedri tracheo-esofagei, il
sinistro aperto anteriormente, il destro aperto posteriormente, si notano i nervi ricorrenti: laringeo ricorrente sinistro e laringeo
ricorrente destro. A distanza ma il rapporto c’è sempre, si ha il rapporto col fascio vascolo-nervoso del collo, che è costituito da:
arteria carotide comune, vena giugulare interna e nell’angolo posto tra giugulare interna e carotide comune il 10° paio di nervi
cranici o nervo vago.
Rapporti toracici
Posteriormente, in profondità, ci sono le arterie intercostali di destra che scavalcano il corpo vertebrale e si portano nello spazio
intercostale destro. Su un piano più superficiale si aggiungono il sistema delle vene azigos ed emiazigos. L’azigos si trova a destra
e raccoglie il sangue delle vene intercostali. L’emiazigos si trova a sinistra insieme all’emiazigos accessoria. L’accessoria raccoglie
il sangue dei primi 2-3 spazi intercostali, l’emiazigos principale raccoglie tutti gli altri spazi, poi si congiunge all’azigos attraverso
24
un istmo. Più superficialmente è presente il dotto linfatico, origina dalla cisterna del chilo (o del Pecquet) che si porta nella
gabbia toracica e va a sboccare nella vena succlavia di sinistra (solo sinistra!). Andando avanti si aggiunge la presenza dell’aorta
toracica, su un piano più superficiale. In ultimo si aggiunge l’esofago.
Quindi l’esofago: posteriormente prende rapporti con il sistema dell’azigos sulla destra e con l’aorta toracica sulla sinistra (dietro
aorta ci sarà emiazigos); in zona mediana o paramediana prende rapporto con il dotto toracico.
Su un piano superficiale si trova la trachea con la biforcazione dei bronchi. Per fare un distinguo fra esofago epibronchiale ed
ipobronchiale il bronco di riferimento è il sinistro.
Inoltre:
1)
2)
3)
4)
5)
L’aorta toracica prima è laterale poi pian piano si porta posteriormente spingendo l’esofago in avanti.
L’emiazigos nel momento in cui va a scaricare sull’azigos incrocia posteriormente l’esofago.
L’azigos scavalca il bronco di destra perché va a sboccare nella vena cava superiore (tenderà a portarsi anche leggermente
avanti rispetto all’esofago). La vena cava inferiore drena tutto il sangue sottodiaframmatico. La cava superiore drena
sangue sopradiaframmatico, le vene intercostali le drena grazie al sistema dell’azigos e dell’emiazigos. Flusso sangue:
dall’emiazigos principale ed accessoria? all’azigos che scavalca il bronco di dx? alla cava superiore? in atrio dx.
Il fascio vascolo-nervoso appena entra in zona toracica tende a scomparire, scompare prima la giugulare interna e poi la
carotide comune. La giugulare va a formare la cava superiore, la carotide scompare perché origina da arco dell’aorta. Il
fascio vascolo-nervoso del collo esiste SOLO fino a T2, giù non esiste più (al massimo esiste un rapporto con la carotide
comune, soprattutto di dx, ma per pochi millimetri)
(NB: T2 è border-line tra collo e torace, 5 costa è border-line tra torace e addome. )
I due nervi vaghi (tra T2 e T5) si avvicinano all’esofago, andando sempre più in basso si accollano ai due lati dell’esofago.
Prima lontani dall’esofago, ma appena scompaiono giugulare e carotide i vaghi se ne vanno accanto all’esofago (T4/5). Si
avranno
vago
di
destra
e
vago
di
sinistra.
(NB: Sopra T4 c’è trachea, sotto pericardio dell’atrio destro. )
25
(Rapporti estrinseci dei bronchi: a sinistra arco aorta, a destra arco di azigos)
Più in basso l’aorta sarà direttamente dietro all’esofago; l’esofago contrae rapporto con il margine posteriore del polmone di
destra, l’aorta ha rapporto col margine del polmone di sinistra.
I polmoni essendo organi elastici vanno ad occupare tutti gli spazi liberi che ci sono. Il seno costo-diaframmatico (angolo tra
coste e diaframma) o seno pleurico, in massima ispirazione, viene occupato da polmone. Posteriormente il seno e molto
accentuato, anteriormente lo è poco (quasi retto). A sinistra è visibile un seno pleurico tra azigos ed esofago, detto seno
interazigos-esofageo; a destra tra aorta ed esofago, detto seno interaortico-esofageo (sono altri seni pleurici). I seni pleurici
mediano rapporti esofagei con azigos e con aorta.
Nervo Vago (X):
Man mano che si scende i due vaghi destro e sinistro si portano uno avanti e uno dietro (T8, quasi vicino ad orificio
diaframmatico). Perché?
[teoria della letteratura francese/anglosassone] Andiamo all’organogenesi dell’apparato gastro-enterico, lo stomaco come
dilatazione primitiva del tubo intestinale si origina con la piccola curvatura rivolta anteriormente e la grande rivolta
posteriormente. A sviluppo completo la piccola curvatura sarà a destra mentre la grande sarà a sinistra. Durante l’organogenesi
si ha la rotazione del tubo gastro-enterico, per cui la grande curvatura da posteriore diventa sinistra e la piccola da anteriore
diventa destra (idem per quanto riguarda il duodeno). Sopra la torsione non avviene perché fissata da muscolatura scheletrica.
Allora i vaghi seguiranno questa torsione, quindi il vago di sinistra diventa anteriore ed il vago di destra diventa posteriore.
[teoria della letteratura tedesca] Il vago di sinistra e di destra si dividono in due tronchi ciascuno, un tronco che va avanti e uno
che va dietro. I due tronchi anteriori si fondono nel vago anteriore, i due tronchi posteriori si fondono nel vago posteriore.
In una dissezione si trova una conferma della teoria della rotazione dei vaghi, anche se si nota un’arborizzazione plessiforme di
fitte ramificazioni nervose davanti e dietro che formano i plessi vagali anteriori e posteriori.
26
Vascolarizzazione dell’esofago
Arterie:
Vasi del collo:
1)
aa. Tiroidee inferiori (la tiroide è messa intorno al condotto laringo-tracheale, quindi è a diretto contatto con l’esofago; è
vascolarizzata da aa. Tiroidee sup ed aa. Tiroidee inf.)
Vasi del torace:
1)
2)
3)
4)
Rami provengono da trachea e bronchi, quindi rami tracheo-bronchiali che originano da aa. Bronchiali (non c’è un vaso
proprio della trachea).
aa. Esofagee, derivano da aorta toracica
aa. Intercostali
(a volte) Rami pericardici
27
Vasi dell’addome:
1)
2)
aa. Freniche inferiori
Arteria Gastrica di sinistra
Vene:
1)
2)
3)
le Tiroidee inferiori sono ramo del Tronco venoso brachio-cefalico, quindi sboccano nella vena cava superiore
le Esofagee sono tributarie dell’azigos, come le bronchiali e le pericardiche; quindi arrivano nella vena cava superiore
la Gastrica di sinistra è tributaria della vena porta.
28
Perché è importante la vena porta?
Cosa sono i capillari? Sono vasi elementari di passaggio tra il circolo arterioso e quello venoso. I capillari sono formati da una cellula endoteliale
che poggia su una lamina basale o da più cellule endoteliali, quindi sono una barriera di filtrazione, perché servono per la cessione di nutrienti e
riassorbimento di cataboliti. Il tutto veicolato in una grande quantità di acqua. Questo accade perché c’è un gradiente pressorio. All’ansa
arteriosa del capillare la pressione idrostatica che deriva dalla primitiva pressione arteriosa (il sangue è spinto attraverso una pressione
arteriosa, divisa in pressione sistolica massima e diastolica minima. Poi questa differenza tra massima e minima viaggiando nelle arterie di
diverso calibro, si restringe fino ad avere una pressione idrostatica a monte. La grande caduta della pressione si ha nel passaggio ad arteriole,
da un 100 a 70 mmHg; all’ingresso dell’ansa capillare arteriosa siamo intorno a 45 mmHg). A questa pressione idrostatica si oppone la
pressione oncotica, cioè la pressione colloido-osmotica delle proteine plasmatiche che è circa 24 mmHg. Poi abbiamo una resistenza offerta dal
liquido interstiziale extracapillare di 12-15 mmHg. Quindi la pressione a favore della filtrazione è di circa 10mmHg, questa porta fuori le
sostanze immerse nel veicolo acquoso. All’ansa venosa del capillare ci sarà il rapporto inverso: prevale la pressione oncotica che si richiama
acqua e cataboliti. Il filtro capillare è vinto grazie alla pressione a monte. Nelle vene degli arti avrò una difficoltà di gradiente di gravità all’ansa
venosa, ed infatti chi spinge il sangue sarà la componente muscolare dei vasi venosi profondi (ecco le valvole a nido di rondine ed ecco le varici
dei vasi venosi superficiali classiche di chi sta in piedi senza muoversi come le commesse).
Abbiamo delle reti che definiamo Reti Mirabili. Sono quando i capillari sono tesi tra due arterie (rene) o fra due vene (fegato). Il problema è che
la vena che porta il sangue al fegato è reflua dall’intestino, dallo stomaco e dalla milza (non dalla vena renale che va nella vena cava inferiore).
La vena porta entra nel fegato, si capillarizza, ed i capillari sboccano nella vena cava inferiore (vene perilobulari, centrolobulari, sottolobulari,
epatiche). Non c’è più pressione idrostatica a monte, quindi è un circolo estremamente difficoltoso. I capillari (i sinusoidi), allora, non avranno
lamina basale, perché è un filtro che comunque frena la diffusione. Essendo sotto il diaframma risentiamo della negatività pressoria, quindi ho
una difficoltà nel superamento di un circolo capillare che è quello della vena porta nel fegato (basta scompaginare la struttura del fegato, per
esempio con gradi iniziali di cirrosi, per cui aumenterà la resistenza perché non ho più epatociti ma connettivo fibroso e quindi quando
aumento la resistenza il sangue trova difficoltà a superare la rete capillare epatica). Se aumento la pressione a monte ho la formazione di
liquido, che non è stato assorbito, si avrà il passaggio solo di sostanze per gradiente di concentrazione, ma liquido non ne lascio. Se aumento la
pressione idrostatica creerò una filtrazione, quindi essudato, l'ascite (la patologia del fegato si vede con la presenza di liquido in cavità
addominale, perché ho difficoltà nel superamento del folto capillare venoso). Però il sangue deve superare lo stesso questo ostacolo, ed il
fegato adopererà i circoli portali accessori.
Il sistema circolatorio è un sistema ampiamente comunicante ed ampiamente anastomizzato, ci sono dei circoli accessori (es. plesso
emorroidario superiore, medio ed inferiore) che quando c’è un turgore epatico per una banale ubriacatura ci sarà turgore del plesso
emorroidario. Tutti i vasi esofagei che entrano nell'esofago, in fondo sono comunicanti tra di loro nella sottomucosa. Nella sottomucosa, il
plesso esofageo è un plesso che parte nella parte alta fino a tutto l'esofago. Quindi se considero le gastriche, anche se non passo per il fegato, il
sangue che doveva andarsene per le gastriche se ne andrà in tutte le altre per andarsene direttamente nella vena cava superiore. Il circolo
esofageo è un circolo collaterale di tipo portale accessorio, serve a superare l'ostacolo epatico.
Quindi, in effetti, questo circolo mirabile venoso, importantissimo perché il fegato è un grande laboratorio biochimico, è anche un punto
debole, perché qualunque ostacolo al flusso mi determina la necessità di avere circoli accessori, ma i circoli accessori per questione di poco
tempo sono importanti perché sono compensatori, ma se lascio questo aspetto per due/tre anni, vado a sovraccaricare i plessi sottomucosi,
questi diventano ectasici come le varici di una gamba. Queste varici esofagee ad un certo punto possono andare incontro a rottura ed il
soggetto muore per emorragia esofagea. Il sintomo epatico si ripercuote a livello esofageo per questa comunità di sbocco di vasi venosi, perché
i vasi venosi che non possono defluire attraverso la vena porta per arrivare alla vena cava inferiore seguono il plesso venoso e se ne vanno poi
attraverso l'azigos nella cava superiore.
Rapporti addominali:
1)
2)
3)
4)
Anteriormente con il lobo sinistro del fegato (incrociato anteriormente dal margine posteriore del lobo sinistro del fegato)
A sinistra con la milza
A destra rapporto con il lobo caudato del fegato
Vago davanti e vago dietro
Struttura:
L’epitelio di rivestimento è uguale all'epitelio della cavità buccale, pavimentoso stratificato non corneificato. In particolare al di sotto della linea
z (un po' più in alto dell'orifizio diaframmatico esofageo) si ha un epitelio gastrico aberrante, cilindrico con cellule PAS+ che secernono muco
fortemente basico (è l'unico sistema di difesa che ha l'epitelio, mentre quello gastrico avrà un muco più neutro perché nello stomaco si ha un
turnover dell'epitelio gastrico, una rigenerazione elevatissima, che rappresentano la barriera epitelio-mucosa che si oppone al pH1 di HCl. La
tonaca particolare caratteristica dell'apparato digerente è la muscolaris mucosae. Essa è formata da un esilissimo strato di cellule muscolari
lisce che separano la mucosa dalla sottomucosa. Ha origine a metà della lunghezza dell'esofago (da T5 in giù). La tonaca media contiene la
classica componente muscolare liscia (circolare interna, longitudinale esterna). Nei primi cm l’esofago presenta una grande quantità di
muscolatura striata derivante dal costrittore inferiore della faringe. L'esofago è l'unico viscere ad avere una doppia innervazione
(vegetativa e volontaria). La sottomucosa presenta plesso venoso, sistema portale accessorio tra vena porta e vena cava superiore.
29
Lezione 06
(23-10-12)
Prof. Trimarchi
(Sbob. Valentina Corigliano)
Stomaco
Oggi parleremo dello stomaco. Avete completato la parte dell’esofago, quindi continuiamo con l’apparato digerente e, in
particolare, apprezziamo nella parte specializzata del tipo digerente, che rispetto alle porzioni craniali e caudali presenta come
una fessura sacciforme, saccale, quindi significativamente differenziata rispetto alla parte esofagea che avete già visto e anche la
(…. ) che studieremo, che è deputata ad accogliere e determinare per un certo intervallo di tempo più o meno prolungato la
sosta del bolo alimentare che gli è pervenuto attraverso il transito esofageo.
Io comincio con questa immagine perché quest’immagine mette in evidenza, in questo caso in proiezione laterale, la
suddivisione in quelle che sono le cavità e le logge che caratterizzano la regione del tronco e in particolare in proiezione laterale.
Qui abbiamo modo di vedere la sequenza della cavità addominale in giallo e in verde in cui una parte, la parte più craniale, si
trova proiettata all’interno delle strutture ossee e cartilaginee della gabbia toracica e la parte invece inferiore che corrisponde in
senso stretto a quella che è la porzione addominale costituita prevalentemente dai muscoli del torchio addominale, cioè i
muscoli della parete addominale posteriore, laterale e anteriore (parliamo del muscolo trasverso dell’addome, dell’obliquo
esterno, dell’obliquo interno, infossati anteriormente dal retto dell’addome e posteriormente dal muscolo quadrato dei lombi).
In realtà nella sequenza di spazi, di cavità, di logge che qui vedete rappresentati - vedete che utilizziamo il termine di “cavità”
quando esiste un vero e proprio spazio cavo, quindi un volume interno delimitato da strutture ossee cartilaginee muscolari come
ad esempio la cavità toracica, la cavità addominale, la cavità pelvica – e quando questo spazio è uno spazio virtuale in realtà
perché non è circoscritto da delle strutture specifiche ed è interamente occupato da visceri, in intimo rapporto fra di loro,
utilizziamo il termine di “loggia”.
Quindi vediamo una loggia sottomandibolare cui fa seguito una loggia dei visceri cervicali o la loggia dei visceri del collo e la
cavità toracica viene suddivisa in una loggia pleuropolmonare e una porzione centrale, il mediastino, che si trova compresa tra le
due logge pleuropolmonari.
La sottostante struttura è la cavità appunto addominale, quella che andremo a prendere in considerazione relativamente alla
lezione sullo stomaco, e vedete che le due tinte stanno ad indicare all’interno della cavità addominale uno spazio craniale che
viene definito “sovramesocolico” e uno spazio più caudale che è invece lo spazio “sottomesocolico”. Quindi, questa cavità
addominale nella sua interezza è suddivisa dal Mesocolon trasverso che noi andremo a vedere a proposito delle specializzazioni
peritoneali che nel caso specifico riguardano il mesocolon trasverso; questa lamina peritoneale suddivide all’interno della cavità
addominale uno spazio sovramesocolico e uno sottomesocolico. Quando parliamo di stomaco parliamo dello spazio
SOVRAMESOCOLICO della cavità addominale, perché uno dei limiti inferiori dello spazio disponibile a questa struttura sacciforme
è proprio rappresentato dal piano di separazione rappresentato dall’insieme di mesocolon trasverso e colon trasverso
anteriormente.
Non so se voi avete fatto questa suddivisione. No? Allora a maggior ragione dovendo adesso entrare nel contesto della
suddivisione dei complessi e numerosi organi che caratterizzano la cavità addominale non possiamo prescindere da questa prima
definizione degli spazi topografici in cui è suddivisibile la cavità addominale perché poi ci riferiremo a questi quando io dico che
lo stomaco è un organo che occupa l’ipocondrio sinistro e l’epigastrio deve essere chiaro cosa io intendo per ipocondrio e
epigastrio.
Qui noi abbiamo sulla parete addominale anteriore la proiezione di punti e linee di riferimento che permettono la suddivisione
della cavità addominale e, come vedete qui, in nove settori che si ottengono dall’intersecarsi di tre linee orizzontali che sono
rispettivamente la LINEA BASISTERNALE, cioè quella che passa tra la fine del corpo dello sterno e il processo xifoideo dello
sterno, una linea tangente l’arco costale, detta anche LINEA SOTTOCOSTALE e, infine, la LINEA BISILIACA che poneva in rapporto
tra di loro le due spine iliache antero-superiori (le due sporgenze delle creste iliache nell’osso dell’anca destra e sinistra). Queste
tre linee ad andamento orizzontale nel momento in cui vengono intersecate da due linee ad andamento prevalentemente
verticale, ma in realtà come vedete sono oblique e tendono a convergere dal basso verso l’alto, vengono a suddividere la cavità
all’interno appunto di 9 settori. Queste due linee oblique sono le linee che uniscono i punti di mezzo delle clavicole (emiclaveari)
ai rispettivi tubercoli pubici di destra e di sinistra. Ne consegue una settorizzazione che forma lateralmente a destra e a sinistra la
regione “ipocondriaca destra” e quindi “ipocondriaca sinistra”, la regione “del fianco” destro e del fianco sinistro, la regione
“inguino-addominale” destra e sinistra. Queste regioni rimangono separate dai settori mediani che sono i settori “epigastrico”,
30
“mesogastrico” e “ipogastrico”. Quindi quando noi andiamo a riferire la posizione di un organo all’interno della cavità
addominale la riferiamo secondo questo piano di proiezione anteriore che è così rappresentato. Quando dici ad esempio
studiando il fegato, il fegato occupa l’ipocondrio destro, l’epigastrio e parte dell’ipocondrio sinistro mi pare abbastanza chiara la
cosa.
Il termine fianco sta a indicare un settore ben preciso riferibile alla topografia addominale per cui ad esempio poi percussioni,
palpazioni che sono nella semeiotica medica il modo in cui il medico interagisce col paziente e con gli organi della cavità
addominale è sempre una interazione mediata dal piano addominale, dal piano superficiale che quindi fa riferimento a questa
settorizzazione.
Già in questa immagine noi possiamo in trasparenza osservare la posizione di questa regione sacciforme che, in termini
dimensionali, stiamo parlando di una struttura che è circa di altezza 30 cm e un diametro che tende a ridursi dall’alto verso il
basso e che superiormente è di circa 10 cm fino a stringersi intorno alla metà, e quindi circa 5 cm. Quindi è anche conico dall’alto
in basso. In quella posizione in cui occupa l’ipocondrio sinistro e l’epigastro che è lo spazio sovramesocolico, subisce delle
torsioni che il prof Anastasi vi avrà spiegato sicuramente che sono delle rotazioni che durante lo sviluppo embrionale affronta
tutto il tubo digerente e che si ripercuotono anche a livello gastrico tant’è che questo stomaco, che voi vedete in una situazione
di apparente simmetria rispetto al piano frontale, in realtà subisce una torsione man mano che si sposta dall’alto verso il basso
che lo porta a far sì che la sua faccia che noi definiremo FACCIA ANTERIORE guarda anche un po’a destra mentre la sua FACCIA
POSTERIORE guarda anche un po’a sinistra. Quindi una torsione lo porta ad aprirsi verso destra rispetto al piano frontale.
La forma è una forma estremamente variabile perché legata intanto alla posizione in ortostatismo e clinostatismo del soggetto, e
legata allo stato funzionale dell’organo, cioè se è in una fase di riempimento parziale, completo o al contrario completo
svuotamento. . e anche durante la fase di parziale riempimento è strettamente correlata alla elevata componente tonica di
parete, all’elevata motilità di parete che è ben dimostrata ad esempio in uno studio radiografico. Quindi, quella forma che noi
classicamente vediamo saccata e che poi così come viene indicato sul vostro testo è suddivisibile in 3 tipi principali che
caratterizzano il NORMOTIPO, BRACHITIPO E LONGITIPO, cioè a seconda che un soggetto sia dal punto di vista dei suoi parametri
morfologici longilineo, un tipo normale oppure? , queste tre forme solitamente lo stomaco assume nei longitipi una proiezione
maggiormente verticale ed è chiaramente allungato, nel normotipo che è quindi la forma che vedete qui rappresentata, quella
così detta a “uncino”, descrive appunto una torsione abbastanza rapida, abbastanza evidente da sinistra verso destra, nel
brachitipo cioè nei soggetti tozzi assume un andamento quasi trasversale, si dice a corno di torello, quindi abbastanza trasversale
rispetto a questo andamento verticale che è quello che caratterizza il longitipo. Considerate che rispetto alla colonna vertebrale
noi proiettiamo a sinistra e a destra della colonna vertebrale lo stomaco tra il limite tra 10° e 11° vertebra toracica e il limite
inferiore tra la 1° e la 2° vertebra lombari; ma in alcuni casi, ad esempio nei longitipi questi possono avere uno sviluppo
particolarmente oblungo dello stomaco e si può addirittura avere la parte inferiore dello stomaco, parte che corrisponde alla
piccola tuberosità, che raggiunge anche la 4° 5° vertebra lombare. Però normalmente diciamo che la proiezione rispetto al
rachide toracolombare vede lo stomaco proiettarsi fra la 10° 11° vertebra toracica e la 1° e 2° vertebra lombare. A destra e a
sinistra rispetto al piano sagittale mediano nel senso che la parte craniale, cioè la parte che va (…. ) all’esofago, il cardia, è
posizionato a sinistra del piano di simmetria, mentre la parte terminale, la regione pilorica, si trova subito a destra del piano di
simmetria, chiaramente la prima tra la 10à e l’11° vertebra toracica e la seconda tra la 1 e 2 lombare. Quindi rispetto a questo
piano di simmetria più o meno si sposta subito alla sua sinistra in alto e subito alla sua destra in basso.
Lo stomaco in questa sua forma variabile ma fondamentalmente sacciforme presenta 4 regioni distinte che sono la regione
cardiale, che si estende per circa 2-3 cm come naturale prosecuzione dell’ultima porzione dell’esofago, l’esofago addominale;
una porzione che si proietta in alto rispetto alla precedente che è il fondo e che rappresenterà la parte più craniale dello
stomaco a cui fa seguito questa parte la più sviluppata dimensionalmente la più rappresentativa che è di forma conica e tende a
stringersi verso il basso, che è il corpo, e infine l’ultima porzione, questa che sto a indicare, che fa seguito al corpo che è la
porzione pilorica.
Quindi: CARDIA – FONDO - CORPO - PILORO.
Domanda: “ma per esempio in un paziente come facciamo ad individuare le varie pars dello stomaco dall’esterno? ”
Risposta prof: Come vedrai tu avrai due situazioni in approccio: o la percussione con l’auscultazione al livello di quella parte dello
stomaco che come vedrai è all’interno della struttura della gabbia toracica perché si proietta al di sopra della cupola
diaframmatica e invece una parte palpabile, che puoi palpare direttamente attraverso il muscolo? ? dell’addome, che è la
seconda porzione della faccia anteriore; quindi ci sono due situazioni diverse tra loro.
31
Qui è semplicemente per farvi vedere le porzioni del cardia, fondo, del corpo e questa parte finale è la regione pilorica. In realtà
è una struttura in continuità e allora si dice che per identificare il fondo rispetto al corpo facciamo passare una linea orizzontale
trasversa per la regione cardiale; ciò che rimane al di sopra è il Fondo; ciò che rimane al di sotto è il Corpo. Così come se tu
osservi qui, tu qui hai un cambio di direzione. Lo vedi questo margine? In questo punto c’è un cambio di direzione. Una linea
obliqua che passa da margine destro a margine sinistro lungo questo cambio di direzione, che è l’angolo gastrico, identifica la
regione di pertinenza del piloro rispetto a quella dello stomaco. Addirittura nella regione pilorica si distinguerà una regione più
slargata, la prima (che fa seguito al corpo) che è l’ANTRO PILORICO, che si distinguerà invece da questa regione ristretta e
imbutiforme, che è il CANALE PILORICO, che finisce con l’ORIFIZIO PILORICO, che segna il passaggio dalla cavità gastrica alla
cavità duodenale.
L’ispessimento della tonaca muscolare a questo livello formerà un vero e proprio sfintere in grado, con il tono di contrazione di
questa muscolatura circolare interna inspessita, di regolare il lume interno del passaggio (orifizio pilorico) e regolare la chiusura
di questo e quindi l’isolamento del contenuto gastrico rispetto al bulbo duodenale, che è la prima porzione del duodeno; o al
contrario il graduale rilassamento di questo sfintere determina il flusso più o meno accelerato del contenuto gastrico all’interno
del tratto successivo rappresentato quindi dal duodeno e tutto il tubo digerente. È chiaro quindi che la motilità gastrica e la
regolazione dello sfintere pilorico assume un ruolo fondamentale per permettere all’organo di svolgere la sua funzione come
vedremo digestiva sul bolo alimentare che lui ha trasformato grazie alle sue secrezioni di acido. Il bolo alimentare esofageo che
ha subito semplicemente dei processi digestivi meccanici e chimici della masticazione quindi, ad esempio, gli enzimi salivari e i
processi meccanici, ma che poi fondamentalmente ha avuto un ruolo passivo nel transito del bolo alimentare, cioè ha
semplicemente messo in comunicazione questo bolo tra la faringe (cavità buccale –orofaringe), esofago e soltanto una volta che
supererà il cardia arriverà a una stazione gastrica nello stomaco dove comincerà una importante significativa fase di
trasformazione quindi di digestione del bolo alimentare che passa attraverso la sua trasformazione da bolo in chimo acido, grazie
appunto all’attività secretiva che noi ora vedremo e alla motilità di cui stiamo parlando che si avvale sia della regolazione
dell’orifizio pilorico sia del tono muscolare e della contrazione e decontrazione sia della regione del fondo sia dell’antro, meno
della regione del corpo che, sotto l’azione del SNV, in particolare dell’ortosimpatico toracolombare dal 5° all’8° segmento e del
parasimpatico bulbare, pago del nervo vago (di destra e di sinistra), concorre a stimolare questa motilità e fa sì che il nostro
chimo abbia tempo sufficiente a essere esposto all’azione dei succhi gastrici e quindi deve avere una ri-manipolazione all’interno
della cavità gastrica. Cioè non può avere una stasi, una volta che raggiunge la cavità addominale rimanere fermo in un
determinato punto, soprattutto quanto più è impegnativo il processo digestivo quindi tanto più complesse sono le
caratteristiche strutturali di questo chimo acido (perché una cosa è che uno si mangi un cibo particolarmente leggero una cosa è
se si introduca un cibo ricco di grassi o di proteine che chiaramente necessitano di una sosta più lunga, di un rimaneggiamento
più lungo, quindi una grande motilità, un grande impegno gastrico, di un grande flusso gastrico ematico, per poter realizzare il
processo digestivo che nel caso di quel determinato cibo è più impegnativo rispetto a un altro). Quindi la motilità ha un ruolo
funzionale importantissimo e spiega il perché a secondo dello stato funzionale noi abbiamo una morfologia della parete gastrica
che può essere assolutamente sconvolgente rispetto a quella classica. In particolare, poi noi su questo ci ritorneremo sopra, cosa
succede? Che tendenzialmente durante il processo digestivo noi avremo una raccolta di bolo che sta diventando chimo nella
regione dell’antro e poi la contrazione peristaltica della parete muscolare riporta gradualmente questo chimo verso l’alto (cioè
dalla regione antrale alla regione del corpo) dove è massimamente diversificata la componente ghiandolare quindi dove massimi
sono i processi di trasformazione, quindi i processi di digestione. Poi, una volta che questa manipolazione, che è un flusso
peristaltico che porta verso l’alto dalla regione dell’antro di nuovo verso il corpo man mano questo chimo e, durante il processo
digestivo la digestione stessa determina la liberazione di gas che si portano invece verso l’alto e vanno a distendere la parte più
alta dello stomaco, cioè si vanno a raccogliere al livello del fondo gastrico che diventa una vera e propria bolla gastrica e la
presenza di questi gas fa sì che aumentando la pressione endogastrica aumenti la capacità contenitiva di questa regione
cervicale che impedisce un eventuale reflusso del contenuto verso la regione esofagea. Cioè questa pressione maggiore che è in
posizione craniale al livello del fondo distende la parete del fondo, la quale è caratterizzata da un determinato timbro durante il
processo digestivo, durante il processo di formazione di questi gas e svolge appunto la funzione di contenimento che
antagonizza la tendenza virtuale del chimo a risalire verso l’esofago. Il professore vi ha spiegato che poi al livello esofageo esiste
un dispositivo simil-sfinteriale a cui concorre l’anello diaframmatico che rappresenta poi la componente meccanica che con
questo collare ulteriormente tende a limitare questo processo. Quando questa componente cede, quando questa componente
perde tutte le sue capacità tu puoi avere che questa pressione endogastrica durante i processi digestivi, quindi si accentua con i
pasti particolarmente pesanti, porti una parte del cardia o addirittura le parti sottostanti, ad impegnarsi al di sopra dell’orifizio
esofageo, dello iatus esofageo, e in ogni caso abbiamo quella che è la sintomatologia tipica dell’ernia iatale. Quindi
fondamentalmente queste sono le nostre 4 porzioni, ripeto: cardia, fondo, corpo e piloro distinto in un antro pilorico e canale
pilorico. L’orifizio esofageo o cardia; l’orifizio pilorico o sfintere pilorico.
Domanda: professore il singhiozzo da cosa deriva?
32
Risposta: Il singhiozzo è un riflesso vagale del quale a oggi non si conosce il reale meccanismo: è una scarica nervosa, vegetativa,
quindi incontrollabile, che si manifesta in determinate situazioni che però non ha una associazione tra causa ed effetto. Cioè
conosciamo qual è il meccanismo però non conosciamo qual è il meccanismo scatenante.
Domanda: ma non riguarda il diaframma?
Risposta: Che dal punto di vista meccanico determini una contrazione diaframmatica questo è l’aspetto anatomo-funzionale, ma
qual è il meccanismo scatenante non è conosciuto (come lo sbadiglio), cioè ha anch’esso una componente vegetativa ma c’è
anche un coinvolgimento psicosomatico perché se ad esempio voi fate caso allo sbadiglio molte volte vi capita di sbadigliare
perché vedete sbadigliare. Quindi ci sono dei meccanismi neurovegetativi che stanno a cavallo tra sistema nervoso volontario e
sistema nervoso involontario che ancora non sono del tutto chiari.
Quindi torniamo al nostro discorso e cominciamo a vedere questo nostro organo nella sua interezza, nelle sue singole porzioni,
come va a collocarsi all’interno della cavità addominale nello spazio sovramesocolico. Se questo è il piano di simmetria che sta
passando per il processo xifoideo, come vi avevo detto, a sinistra di questo in corrispondenza della 10° 11° vertebra toracica noi
troviamo il Cardia, come naturale prosecuzione della porzione addominale dell’esofago; mentre l’estremità caudale è
rappresentata dal piloro che sulla superficie è segnata da un ulteriore restringimento che prende il nome di “solco pilorico”. Il
solco pilorico sulla superficie segna in profondità la parte che corrisponde all’inspessimento della tonaca muscolare dello sfintere
pilorico; e, tra queste due estremità questa, questa volta a destra della seconda linea mediana in corrispondenza della 1° e 2°
vertebra lombare, quindi queste posizioni rispetto alla colonna vertebrale poi sono fortemente modificate dal tipo di stomaco in
un soggetto brachitipo, longitipo. Fra queste due estremità noi andiamo fondamentalmente a individuare la faccia anteriore
dello stomaco e la faccia posteriore dello stomaco. Queste due facce risultano comprese tra due margini, il margine destro e il
margine sinistro. Il margine destro rappresenta la continuazione del margine destro dell’esofago e forma una piccola curva,
infatti questo margine destro si chiama “piccola curvatura dello stomaco”, la quale per il discorso della torsione verso destra
forma anche una sorta di uncino intorno alle strutture che vediamo in posizione centrale, che saranno la colonna vertebrale
(tratto toracolombare), la aorta addominale che decorre a questo livello e i vasi (in particolare il tronco celiaco) che in questo
punto si aprono dalla parete anteriore dell’aorta. Questo margine destro o piccola curvatura non solo è una curvatura
abbastanza ristretta ma subisce questa torsione verso l’interno e verso destra. L’altro margine, invece, è un margine molto
ampio che descrive una curva molto ampia che inizialmente al livello del cardia si porta subito in alto formando questo angolo
che si chiama “incisura cardiale”. Mentre il margine destro scende seguendo lo stesso andamento del margine destro
dell’esofago; a questo livello e solo a questo livello cambia bruscamente direzione. Questo cambio di direzione, questo punto si
chiama “piega angolare” che segna il punto di torsione tra fondo e regione del piloro. Questo cambio di direzione avviene in
questo punto, la piega angolare. Questo margine sinistro cambia subito direzione immediatamente e forma questa incisura
cardiale, che sarà un ulteriore aspetto morfologico di impedimento allo spostamento verso l’alto e quindi all’erniamento della
parte terminale dello stomaco. L’incisura cardiale, insieme al ristretto orifizio dello iatus diaframmatico, dello iatus esofageo è un
sistema morfologico che rappresenta già un sistema che impedisce la risalita della parte craniale del? Dopo che si è formata
l’incisura cardiale in corrispondenza del cardias l’incisura sale verso l’alto e poi descrive un’ampissima curva di nuovo verso il
basso che poi proseguirà fino al margine questa volta sinistro del duodeno formando appunto il margine sinistro dello stomaco o
anche detta “grande curvatura” e formando anche chiaramente il fondo dello stomaco.
Quindi se non ci vogliamo complicare troppo la vita diciamo semplicemente che la famosa FACCIA ANTERIORE e la famosa faccia
Posteriore dello stomaco che sono poi le due facce che noi andremo a prendere in considerazione per guardare i rapporti dello
stomaco sono sottese fra i due margini destro e sinistro, piccola e grande curvatura.
Adesso andiamo a vedere quali sono i RAPPORTI dello stomaco con gli organi a contatto diretto o indiretto. Se io prendo in
considerazione il FONDO (si intende la parte superiore dello stomaco). Essendo la parte più alta con cosa contrae rapporto? Con
il diaframma, con il centro tendineo del diaframma e con l’interposizione di questo contrarrà rapporti con la base del polmone di
sinistra, più medialmente con il cuore e il pericardio e lateralmente verso la faccia anteriore con i seni costo diaframmatici di
sinistra. Sempre rapporti mediati dal diaframma! Stiamo parlando di rapporti quindi indiretti.
Quando dal fondo passiamo sulla FACCIA ANTERIORE allora lì andremo a stabilire dei rapporti diversi a seconda che si sia sulla
parte superiore o inferiore.
Il fondo poi scivola a costituire parte della faccia anteriore. In essa i rapporti sono rappresentati da una parte che si trova
proiettata al di sotto delle strutture ossee, cartilaginee e muscolari della gabbia toracica di sinistra e la parte più bassa si trova in
contatto con la parete addominale anteriore. Rispettivamente lo spazio semilunare di Traube e il triangolo di Labbè sono le due
regioni che prevalentemente caratterizzano la faccia Anteriore dello stomaco nelle sue proiezioni intratoraciche e addominali,
per cui la parte proiettata all’interno dello spazio semilunare di Traube. . (interrompe il discorso) quindi stiamo parlando della
33
parte di proiezione del fondo che rimane nello spazio compreso poco al di sopra della 5° 6° costa, scende verticalmente ad
incontrare l’arcata costale in corrispondenza del margine inferiore della 9° costa; rimane con circa 1 cm al massimo all’esterno
della linea emiclaveare, quindi sporgendo lateralmente rispetto all’emiclaveare di circa 1 cm e poi suo limite invece mediale è
rappresentato ancora appunto dall’arcata costale che si forma per la confluenza delle ultime coste fino al processo xifoideo.
Tutta questa parte qui in pratica corrisponde nella quasi completezza a quella parte che io riferisco appartenere all’ipocondrio
sinistro, perché mano a mano che scendo verso il basso e, quindi, mi trovo nel rapporto che invece caratterizza, guardate qui, lo
spazio triangolare, il triangolo diretto di Labbè. . o aria (…) nel senso che l’aria che è in rapporto diretto con la parete addominale
anteriore, cioè con quale parte di questa in realtà? Col muscolo trasverso dell’addome che è quello più interno della parete
addominale anteriore. Quindi con l’interposizione del muscolo trasverso dell’addome entriamo direttamente in contatto con la
parete addominale anteriore nel triangolo di Labbè. Da un lato, lato sinistro, e quindi l’arcata intercostale sinistra; il lato destro
invece è il margine anteriore del fegato; inferiormente è una linea ideale tangente alle due arcate costali che poi corrisponde a
quella parte della grande curvatura che come vedremo si appoggia fisicamente sul mesocolon trasverso e colon trasverso che
rappresenta la radice peritoneale.
Dalla palpazione puoi capire se c’è un aumento delle dimensioni dello stomaco o un aumento ad esempio delle dimensioni del
fegato, che copre maggiormente lo stomaco; mentre a questo livello devi utilizzare la percussione e l’auscultazione perché hai la
rigidità della parete toracica che ti impedisce un contatto diretto. Ok?
Domanda: “ma quindi la base del triangolo…? ”
Il triangolo tangente ideale passante per le arcate (…) Questi sono piani di superficie. . poi vi ho detto che in effetti quello che si
trova in profondità, quello che tu trovi su cui lo stomaco si appoggia è questo piano che è formato dalla pagina del mesocolon
che poi va a rivestire il colon insieme con un piano trasverso obliquo che è appunto quel piano che io utilizzo per distinguere lo
spazio sovramesocolico da quello sottomesocolico. Quindi su questo pavimento si appoggia la parte finale della grande curvatura
dello stomaco e la regione dell’antro pilorico; mentre il canale pilorico, soprattutto la parte colica ristretta del canale, cioè
l’orifizio pilorico, lo sfintere pilorico, così come il cardias, vedete sono proiettati tutti verso sinistra e quindi sono fortemente in
rapporto con la faccia viscerale o inferiore del fegato. Quindi: cardia (stiamo parlando di rapporti anteriori quindi parleremo di
faccia anteriore del cardia), faccia anteriore al livello della piccola curvatura e faccia anteriore pilorica sono coperte (e l’orifizio
pilorico), sono coperte ancora dalla faccia viscerale o inferiore del fegato, perché poi questa faccia finisce proprio in
corrispondenza del margine anteriore del fegato.
Per quanto invece riguarda I RAPPORTI POSTERIORI della faccia posteriore questi rapporti sono caratterizzati in parte dal
rapporto sempre con le fibre muscolari del diaframma, che discendono posteriormente e poi in senso cervico-caudale, craniocaudale, cioè dall’alto verso il basso i rapporti sono rappresentati con la parte più profonda dei seni costo diaframmatici.
Guardate qui, intimo rapporto con la milza; intimo rapporto con il rene e la ghiandola surrenale; intimo rapporto per quasi tutta
la sua estensione con il pancreas; e, quindi, ricordiamoci. Quello che è ovvio è che la parte alta sono il diaframma e i seni costo
diaframmatici. Importante ricordarsi gli organi che si trovano nella retro cavità dell’epiploon. Vi hanno parlato dell’epiploon?
(risposta: no). cioè gli organi che sono in una posizione profonda rispetto allo stomaco e quindi sono tra quella che noi
chiamiamo “parete posteriore della cavità addominale” che è una parete costituita da muscoli e internamente rivestita dal
peritoneo, che si chiama infatti PERITONEO PARIETALE e quest’organo, lo stomaco, invece proiettato già all’interno della cavità
addominale, quindi c’è uno spazio con la parete posteriore dello stomaco e questo spazio è lo spazio che accoglie questi organi e
che quindi organi che troveranno rapporto con la faccia posteriore dello stomaco. In trasparenza li vedete: milza (vedete che la
milza soprattutto è con la regione del fondo e la parte iniziale della grande curvatura); invece la regione del corpo
posteriormente è in rapporto con il rene e la ghiandola surrenale; ampio rapporto della testa, dell’istmo, del corpo e della coda
del pancreas. Addirittura se io vado a prendere in considerazione questo famoso piano obliquo del mesocolon del colon, vedete
che attraverso questo che è un sottile mesotelio, questo doppio foglietto mesoteliale attraverso questo strato la parte finale
della grande curvatura, la parte al limite tra corpo e antro pilorico entra in rapporto con la 4° porzione del duodeno, quello
ascendente, la fessura duodeno-digiunale e addirittura se scende verso il basso può contrarre rapporti anche con l’intestino,
quindi stiamo parlando di parti del tubo digerente che stanno già al di sotto del piano mesocolico, infatti vi dico rapporti che
sono mediati da questo diaframma, con l’interposizione di. Quindi non sono diretti come nel caso del duodeno.
E allora che cosa succede? che mentre la faccia anteriore, indipendentemente che si tratti della parte relativa allo spazio
semilunare o al Triangolo di Labbè è una parte protude in quella che è la vera e propria cavità addominale, la faccia posteriore è
sì nella cavità addominale, ma in uno spazio ristretto, affacciata in uno spazio ristretto che è questo. Guardate qua, io vi faccio
una sezione trasversa al livello del tronco e osservo quindi il margine sinistro della grande curvatura, questo è il margine destro
della piccola curvatura e in rosso noi vediamo il comportamento del peritoneo parietale e viscerale che permette poi attraverso
questo passaggio che è il “forame di …”, che si forma tra la faccia viscerale del fegato e il peduncolo vascolo-nervoso che entra
34
all’interno del fegato, dà accesso a una cavità che sta compresa tra la regione posteriore del tronco, della cavità addominale e la
faccia posteriore dello stomaco, una sacca che si chiama “retro cavità degli epiploon”. questa è una regione trasversa quindi che
cosa succede? Che tu hai la parte dorsale posteriore della parete addominale, tant’è che vedi i corpi vertebrali; davanti ai corpi
vertebrali vedi l’aorta; vedi i reni che sono degli organi posizionati dorsalmente, sono retro peritoneali, quindi questa è la parete
posteriore della cavità addominale; queste sono le sue parete laterali, questa è la sua parete anteriore. Ora se questa è la cavità
addominale tu vedi che c’è una parte anteriore che corrisponde alla vera e propria cavità addominale e poi c’è una sorta di
diverticolo di passaggio ristretto che ti porta in uno spazio che è della cavità addominale, che è come un diverticolo della cavità
addominale, è come una stanzetta a cui si accede da un salone più ampio, questa stanzetta si forma tra che cosa? Dietro, le
strutture che formano la parete posteriore. Davanti cosa? La faccia posteriore dello stomaco. Quindi quando poi si parla del
rapporto con la milza o con il rene vedi questa faccia si accolla all’altra. Ma in realtà c’è questa cavità interposta dove tu puoi
infilarci proprio una mano ed entri con la tua mano dentro quella che si chiama appunto “retro cavità degli epiploon”.
Perché cosa sono questi epiploon? ? Quando farete il peritoneo vi spiegheranno che quando una parte del peritoneo va a
portarsi da un organo a un altro organo, rappresentando praticamente un mezzo di fissazione, di fissità più o meno di vincolo fra
i due organi, più o meno teso, più o meno lasso, questo si chiama EPIPLOON.
Mentre se il peritoneo va direttamente alla parete periferica della cavità addominale forma un LIGAMENTO. Concettualmente
qual è il problema? Siccome tu hai uno spazio che è la cavità addominale, nel caso specifico perché stiamo analizzando questo,
se analizzassimo la pelvi o il torace sarebbe diverso, però che succede che nella cavità addominale tu hai questo mesotelio,
questa sierosa che si chiama peritoneo che riveste le pareti perimetrali della cavità addominale e come riveste il pavimento, la
parete laterale e il tetto aderendo intimamente a queste pareti. Questa parte del peritoneo si chiama peritoneo parietale,
proprio perché riveste le pareti. Poi ci sarà il peritoneo parietale delle pareti laterali, della parete anteriore, posteriore, del
diaframma e poi scenderà anche nella pelvi. Qual è il problema? Che siccome in questa cavità vi sono degli organi, pieni o cavi
che siano, per cui c’è fegato, c’è una milza, c’è uno stomaco, allora qui c’è una distinzione. Nel momento in cui parliamo di
rapporti dobbiamo avere quanto meno una idea generale. Siccome la posizione di un organo all’interno di questo spazio può
essere fondamentalmente di 2 tipi, anzi io dico di 3 tipi. (si interrompe). L’organo ha una certa dimensione, quindi una posizione
proiettata all’interno della cavità addominale, viene ad essere rivestito anch’esso completamente da questo peritoneo, il quale
non solo lo riveste completamente, ma poi la parte che lo ha rivestito a destra e la parte che lo ha rivestito a sinistra si accolla e
raggiunge sempre i due (? ) del peritoneo parietale. L’idea che voi dovete avere è quella di un enorme palloncino che io vado via
via gonfiando e che andrà ad occupare tutto lo spazio della cavità fino ad arrivare a contatto con le pareti perimetrali quindi
diventare parietale; però nel gonfiarsi incontra lui, si attacca su di lui e lo riveste dietro, davanti, sopra, sotto e poi si “riaccolla” e
va verso l’altro. Quindi in realtà tutti gli organi della cavità addominale non sono dentro il palloncino, Intraperitoneali, sono fuori
dal palloncino! Se tu sei come lo stomaco, hai una grande dimensione e sei proiettato in profondità nella cavità addominale
avviene questo: si forma rivestimento anteriore, posteriore e poi addirittura dei vincoli con la parete laterale che possono essere
diretti o indiretti. Se invece sei un organo che per la tua posizione sei molto periferico, per cui poggi sulla parete muscolare,
quindi sulla parete perimetrale, questo peritoneo ti riveste schiacciandoti contro la parete peritoneale e ti riveste soltanto nella
parte anteriore, rendendoti di fatto retro peritoneale, come ad esempio il rene. Il peritoneo parietale gli è passato solo davanti.
Lui è rimasto dietro il peritoneo; mentre la milza è completamente rivestita e poi si ribalta a rivestire la parete. Questi
ribaltamenti del peritoneo formano ad esempio questo ligamento, questo ligamento e questo spazio delimitato dai due
ligamenti e dalla faccia posteriore dello stomaco che si chiama retro cavità degli epiploon. Questi ligamenti che vedi qui
andiamoli a vedere.
Domanda: “professore ma quando si parla del rapporto che si ha con la milza si parla di un rapporto diretto o indiretto? ”
Risposta: un rapporto diretto mediato, vedi, considera che qui lo vedi indiretto perché ho dovuto “agganciare” la parete
posteriore dello stomaco, dislocarla in avanti per farti apprezzare la cavità, sennò sarebbe accollato posteriormente.
Quando io parlo di piccola e grande curvatura in realtà io sto parlando del margine destro e sinistro che separa la faccia anteriore
e la faccia posteriore. Il peritoneo che riveste sia la faccia anteriore sia la faccia posteriore si incontrano i due foglietti in
corrispondenza del margine destro e del margine sinistro; in corrispondenza della grande curvatura e della piccola curvatura e
qui si formano il PICCOLO OMENTO e il GRANDE OMENTO.
I due foglietti del peritoneo che hanno rivestito la faccia anteriore e la faccia posteriore e quindi mediato tutti i rapporti dello
stomaco si incontrano a destra e a sinistra in corrispondenza del margine destro e sinistro e cioè della piccola e grande curvatura
e cosa fanno? Al livello della piccola curvatura abbiamo che questi due foglietti si proiettano al livello del solco trasverso e in
parte anche del solco venoso del fegato (faccia viscerale del fegato) e formano il “ligamento epato-gastrico” o anche “gastroepatico” che si completa anteriormente per un analogo ligamento, che è la parte finale che però parte dalla prima porzione del
35
duodeno e che quindi è il “ligamento epato-duodenale”. In realtà sono un unico ligamento che prende il nome di piccolo omento
perché nasce dalla piccola curvatura suddiviso in una pars flaccida e in una pars densa, la prima è meno tesa, più sottile, di
pertinenza epato-gastrica, la pars densa è del ligamento epatoduodenale. Si viene quindi a creare un vincolo sulla piccola
curvatura tra la faccia viscerale del fegato e il margine della piccola curvatura dello stomaco. Fra la faccia viscerale e il margine destro
dell’epatoduodenale si lega l’accesso a quel (il forame di Winslow) e quindi quell’accesso alla retro cavità degli epiploon dove se io
infilassi la mano da ora in poi la vedreste in trasparenza dietro al piccolo omento, quella cavità che vi ho fatto vedere prima e media i
rapporti posteriori.
Se vado a vedere la grande curvatura anche qui ho l’accollamento del foglietto anteriore e del foglietto posteriore che formano il
grande omento, o meglio, la radice, il pilastro anteriore del grande omento. Vedete che c’è questa ricca componente di tessuto
adiposo? Sia nello spessore tra i due foglietti, a maggior ragione rappresentata dai foglietti del grande omento. Questo grande omento
che fa? Se io lo recido, lo taglio, io posso tagliandolo andare a vedere la retro cavità degli epiploon, tant’è che vedete i rapporti
vascolari importanti e i rapporti della faccia posteriore (quindi vedete il pancreas, vedete si intravede il surrene con la ghiandola
surrenale, si vede la milza, in realtà la milza stava all’esterno della cavità degli epiploon, però sempre sulla faccia posteriore). Allora
questo grembiule omentale, questo grande omento scivola verso il basso. la retro cavità vedete come appare realmente? Una fessura
schiacciata dal quale si accede al forame di Winslow, compreso tra la vena cava inferiore e il tripode che si inserisce all’interno del
fegato e che sta all’interno dello spessore del ligamento epatoduodenale e quella che vedevamo ampliato dallo spostamento dello
stomaco anteriormente è in realtà una fessura che media i rapporti diretti e indiretti dello stomaco. Questo grande omento scende
verso il basso e si va a interporre nella cavità addominale fra la parete addominale anteriore (faccia interna dei muscoli della parete
addominale anteriore, rivestita dal peritoneo parietale) e le anse intestinali. Cioè viene proprio a formarsi un grembiule omentale che
permette lo scivolamento di questi foglietti tra di loro e che media i rapporti tra le anse intestinali sottostanti, tant’è che se io prendo
questo grembiule dal suo margine inferiore e lo sollevo vedo le ansie intestinali e vedo un’altra cosa anche. Tu hai dei foglietti no?
Quello che viene dalla parte anteriore e quello dalla posteriore che si uniscono nella grande curvatura e che scendono verso il basso
formando il grembiule. Ma questi due foglietti una volta raggiunto quel limite abbastanza inferiore della cavità addominale si ribaltano
di nuovo e ricominciano a salire verso l’alto. Quindi in realtà questo grembiule ha due foglietti che si scendono, si piegano e due
foglietti che salgono. I due foglietti che salgono quando ritornano sopra passano al di sotto del colon trasverso, sulla faccia inferiore del
colon trasverso e al di sopra del colon trasverso per poi andare a formare il mesocolon. Allora questa è una parte un po’complicata del
comportamento del peritoneo; non solo complicata ma anche motivo di conflitto perché tu che cos’hai? Hai che questo omento, che si
stacca dalla grande curvatura è costituito da un doppio foglietto, quello che mi viene dalla faccia anteriore e quello che mi viene dalla
faccia posteriore. Questi foglietti scendono verso il basso a coprire quasi completamente la cavità addominale. A questo punto si
piegano e ritornano verso l’alto. Quindi quando tu prendi in considerazione questo grembiule hai due fodere che scendono e due
fodere che salgono, consentitemi il termine. È importante capire a questo punto qual è il destino delle due fodere che salgono? Perché
qui la cosa si complica un po’. Le due fodere che salgono incontrano una struttura tubulare trasversa del tubo digerente che è il colon
trasverso. Un foglietto quindi ci passa sopra, uno ci passa sotto, quindi lo inglobano e poi raggiungono la parete posteriore formando il
mesoclon, formando il piano d’appoggio su cui si appoggia lo stomaco. In realtà il foglietto posteriore dello stomaco, con questi due
foglietti si va a saldare con quello superiore che è risalito e formano una struttura unica. Questo è il colon, questo sono i due foglietti
che salgono (uno gli passa sopra e uno sotto), si riaccollano e vanno nella parete posteriore. Quindi questo colon ha un rivestimento
completo, non solo davanti una radice di peritoneo che forma il mesocolon. Questo forma un piano che in realtà corrisponde al piano
sopramesocolico e sottomesocolico su cui il margine della grande curvatura (e con la parte del corpo e della regione pilorica si va
chiaramente ad accorciare) quindi il foglietto posteriore dello stomaco (quello che stava cominciando la sua discesa) si va in realtà a
saldare con quello superiore che sta risalendo, vincolando e chiudendo che cosa? La retro cavità degli epiploon, sennò questa sarebbe
aperta anteriormente fino a tutto il grembiule omentale mentre la retro cavità degli epiploon saldandosi a questo livello rimane chiusa.
Se voi ricordate l’immagine della retro cavità degli epiploon che vi ho mostrato, si forma un ligamento, eccolo qua. Quindi tu hai
“epato-gastrico” e “epatoduodenale” che formano il piccolo omento; il grande omento; poi hai un ligamento che si chiama “gastrolienale? ” eccolo qui, o gastro-splenico, che chiude lateralmente la retro cavità degli epiploon ed è dato dalla zona di ribaltamento del
peritoneo, da ant e post che in corrispondenza di questa regione si porta direttamente sulla faccia viscerale della milza; quindi si forma
questa specializzazione peritoneale che si chiama ligamento gastro lienale. Così come lo stomaco in realtà non è completamente
rivestito dal peritoneo perché ha delle aree prive di rivestimento peritoneale. La parte più craniale, soprattutto della faccia posteriore
DEL CARDIA però, solo di questa è priva di peritoneo perché il peritoneo che ha rivestito la parte superiore si ribalta verso l’alto e si fissa
al diaframma così come la parte inferiore. Il rivestimento posteriore dello stomaco peritoneale non completa la faccia posteriore; la
parte posteriore craniale del cardia risulta scoperta perché le due parti che rivestono la faccia posteriore in alto una si ribalta sul
diaframma e pure l’altra (diventando peritoneo parietale), lasciando vuota questa parte corrispondente alla faccia posteriore del cardia,
che è l’unica parte della parete gastrica priva di rivestimento sieroso. Invece il fondo, Il corpo, la porzione pilorica anteriormente e
posteriormente e lateralmente sono completamente rivestiti. A questo punto si potrebbe chiudere la parte macroscopica dei rapporti,
poi la prossima volta dirò al prof Anastasi di attaccare direttamente con la microscopica, quindi vascolarizzazione, innervazione e
struttura dei vari tratti.
36
Lezione 07
(25/10/2012)
Prof. Anastasi
(Giuseppe Pablo Gasparro)
Cavita’addominale e peritoneo
Fino ad adesso abbiamo fatto l’esofago e con l’esofago abbiamo sfiorato il discorso sulla gabbia toracica. Abbiamo più che altro
focalizzato il nostro interesse sul mediastino, e mi riservo poi, alla fine del periodo della splacnologia, di fare nuovamente tutta la
gabbia toracica una volta che avremo fatto anche i polmoni e la trachea, in maniera tale che voi possiate avere un quadro topografico
chiaro.
Adesso, passiamo, invece, alla cavità addominale. È una regione topografica estremamente importante. Sono quattro le regioni più
evidenti: il collo, la gabbia toracica, l’addome e la pelvi. Ci soffermiamo adesso sulla cavità addominale, quindi sulla regione sotto
diaframmatica, perché la divisione fra gabbia toracica e addome, sapete, è operata dal muscolo diaframma.
Partendo da un banale presupposto, che è il presupposto semeiologico, dell’ispezione del paziente, perché dobbiamo applicare tutto al
vostro background medico, e il primo passo che noi facciamo è l’anatomia di superficie, cioè la esplorazione della parete addominale e
l’identificazione della posizione degli organi in essa. Per far questo si usano due sistemi: 1) un sistema a quattro quadranti, 2) Un
sistema a nove regioni.
Il sistema dei quattro quadranti difficilmente lo userete semeiologicamente, difficilmente parlerete di dolore al quadrante superiore
destro o al quadrante inferiore sinistro. Quando voi fate l’anamnesi ad un paziente e vi dice “Io ho un dolore qua”, voi dovete scrivere
nella cartella clinica la regione in cui il malato presenta il dolore; poi da lì, attraverso una serie di manovre voi dite che il dolore è
approssimativamente legato alla colecisti, a un dolore appendicolare, è un dolore gastrico, o quant’altro. Quindi, la prima cosa che voi
dovete identificare è il quadrante o la regione.
I quattro quadranti sono l’incrocio ombelicale di due linee: una orizzontale, che è l’ombelicale trasversa, ed una verticale, che è il piano
sagittale. La linea sagittale è la classica sagittale per eccellenza, in questo caso possiamo parlare di xifopubica. Io ho avuto molta cura
nell’atlante alle linee di riferimento sull’uomo, perché è la prima terminologia che lo studente in medicina deve imparare.
Quando io parlo di piano sagittale, parlo di un piano che passa per la metà verticale del corpo umano, dividendo il tutto in due metà
uguali e simmetriche. Diciamo che la simmetria è osteo-muscolare, non è viscerale. Le linee di riferimento di questo piano sagittale,
sono la mediosternale, cioè la linea che passa per il punto di mezzo dell’incisura giugulare dello sterno, che si continua poi
nell’appendice xifoidea, ma se io la voglio continuare nell’addome, parlerò di xifopubica. Quindi, parlare di mediosternale, o xifopubica
stiamo parlando alla fine di una linea unica, che corrisponde al margine anteriore del piano sagittale.
Posteriormente stiamo parlando della emispondiloidea, cioè la linea passante per tutti i processi spinosi delle vertebre della colonna
vertebrale.
Quindi, quando io parlo della linea verticale nella suddivisione in quattro quadranti, sto parlando della xifopubica. La linea trasversale
invece si chiama per eccellenza ombelicale trasversa, perché passa per la cicatrice ombelicale.
Con queste due linee identifichiamo un quadrante superiore destro, un quadrante superiore sinistro, un quadrante inferiore destro e
un quadrante inferiore sinistro. La cosa più banale di questo mondo. Questo tipo di suddivisione lo riportiamo perché, ad esempio, vi
potreste trovare a trascorrere un periodo di frequenza in una università tedesca o inglese, con un progetto Erasmus, con il CIMS che ho
creato io con gli Stati Uniti, e quindi molto spesso trovate in alcune scuole, soprattutto in Germania e in Inghilterra trovate la
suddivisione in quadranti, diciamo che si può trovare anche negli Stati Uniti talvolta. Però, quella che trovate più classicamente di tutte
è la suddivisione in nove regioni.
Queste nove regioni le dobbiamo ricavare sulla parete addominale attraverso due linee orizzontali e due linee verticali, come quando si
gioca a Tris.
Linea superiore o sottocostale: passa per il margine inferiore della dodicesima costola, e si chiama per questo sottocostale. Siccome la
dodicesima costola è fluttuante ed è difficile talvolta da indicare, in alcuni reparti clinici, alcuni colleghi, preferiscono parlare della linea
tangente alla cartilagine della decima costola; non pensate che sia un errore, è un modo di inquadrare la linea sottocostale, è pochi
centimetri più su (la linea tangente alla decima cartilagine costale). Quindi, la sottocostale, classicamente, va intesa per il margine
inferiore della dodicesima costa, ma alcuni la fanno passare per il margine inferiore della decima cartilagine costale.
Linea inferiore o bispinoiliaca: è la più semplice, forse anche quella più semplice di tutte, perché, se vi ricordate il margine anteriore
dell’osso dell’anca, voi avete la cosiddetta spina iliaca antero superiore, incisura, spina iliaca antero inferiore. Bene, la bispinoiliaca è la
linea passante per le due spine iliache anterosuperiori.
37
Le due linee verticali sono le prosecuzioni sulla parete addominale della emiclaveare, cioè la linea che passa per il punto di mezzo della
clavicola. Talvolta la emiclaveare la confondono con la mammillare (linea che passa per l’apice del capezzolo). Si preferisce non parlare
di mammillare, perché mi pare sotto gli occhi di tutti che la ghiandola mammaria si presenta diversamente tra uomo e donna, anche nel
contesto dello stesso sesso tu puoi avere un soggetto atletico che ha una massa muscolare, un grande pettorale molto sviluppato e
quindi stira la ghiandola mammaria all’esterno, o puoi avere un soggetto invece con un torace di tipo dolicotipo che ha magari un
piccolo pettorale, e quindi la mammillare si sposta più all’interno, mentre la clavicola è sempre la stessa. Quindi, se voi considerate il
punto di mezzo della clavicola vi mettete al sicuro.
Domanda di un collega: “Professore, nell’ultima lezione il professore Trimarchi ci aveva fatto vedere che le linee emiclaveari, che qui
sono verticali, erano due linee oblique che arrivavano fino al tubercolo pubico, c’è qualche differenza? ”
Sì, quella è una visione diciamo più legata al corpo maschile e atletico e non è applicabile alla donna, la c’è una deviazione un
po’convenzionale (? ). Il professore trimarchi è anatomico, ma sapete è il presidente del corso di laurea di scienze motorie applicate alla
salute. Quindi quella è classica del soggetto maschile e molto atletico, dalle spalle larghe e quindi naturalmente tende ad andare al
tubercolo pubico. Se tu scendi l’emiclaveare, e poi l’emiclaveare intera è quella che passa per la convessità della clavicola, se tu vedi
l’immagine (riferita all’emiclaveare tracciata verticalmente), non è una vera emiclaveare, è più mediale dell’emiclaveare, ti va a finire
sul tubercolo pubico. Se invece pigli il soggetto che ha una grande clavicola, spalle larghe e bacino stretto, non la fai coincidere se non la
porti convergente con la [penso intenda il tubercolo pubico, ma la parola non è distinguibile, sorry]. Puoi tranquillamente indicare
l’emiclaveare in tutti e due i modi.
Così noi abbiamo ottenuto nove regioni, tre superiori, tre medie e tre inferiori. Adesso dobbiamo dargli un nome.
Le tre superiori, da sinistra verso destra, sono:
•
•
•
Ipocondrio destro
Epigastrio
Ipocondrio sinistro.
Vedremo, è un po’divertente, come questi termini non siano perfettamente in accordo con i visceri che ci sono. Mi vorrei soffermare su
una cosa.
Ipocondrio, vuol dire sotto la cartilagine, perché, ricordatevelo sempre, il termine è legato a un paziente in posizione orizzontale.
Quindi, io sto parlando di ipocondrio perché mi riferisco al paziente in posizione orizzontale perché sennò nella mia posizione attuale, o
nella vostra dovrei dire retro cartilagineo, perché è dietro nella posizione eretta. Perché questo termine? Per quello che ho detto la
scorsa volta, perché il diaframma è una cupola! Quindi, se io sono dietro le cartilagini costali in effetti non sono nella gabbia toracica,
ma sono nella cavità addominale! Vi ricordate cosa vi ho detto? Se vado a percuotere ed esplorare il polmone, scoprirò che al quinto
spazio intercostale finisce il polmone e comincia l’ottusità epatica. Cosa vuol dire? Che dal quinto spazio intercostale in giù io dietro
c’ho il fegato e quindi sono in cavità addominale. Ricordatevi quando vi ho fatto vedere il seno costo diaframmatico. Quindi, quel
“ipocondrio” vuol dire paziente in posizione orizzontale, in posizione eretta sarebbe retrocondriaco.
Epigastrio, epigastrio è un termine relativo, perché staremmo come a dire sopra il mesogastrio, la regione di mezzo, come se lo
stomaco corrispondesse al mesogastrio. Come vedrete subito dopo, lo stomaco è perfettamente EPIGASTRIO, quindi, quando siamo in
posizione mesogastrica, non siamo più nello stomaco. Anche lo stomaco è parzialmente coperto dalle cartilagini costali e dalle costole,
tant’è che parleremo di ipocondrio sinistro ed epigastrio.
Le tre regioni mediane, da sinistra verso destra, sono:
•
•
•
Fianco destro
mesogastrio
fianco sinistro.
Tornando all’ipocondrio, ragazzi, la classica manovra di esplorazione del margine anteriore del fegato, vi spiega come il fegato sia
totalmente nascosto dalle costole, perché quando io voglio sapere se il margine anteriore del fegato è un margine regolare e appuntito,
io metto la mano a falce sotto il bordo del margine delle costole, mi seguite? A quel punto, in posizione orizzontale è facile, perché la
parete addominale si rilassa. Per fare rilassare la parete addominale, fate alzare le gambe al paziente e gli fate poggiare i piedi sul letto,
è come se il paziente avesse, ha, le gambe piegate in fondo, ma i piedi devono essere poggiati sulla lettiga. In quelle condizioni, con non
più la distensione dei muscoli della coscia, della regione anteriore della coscia, e non distensione della parete addominale, voi mettete
la mano sotto il margine delle costole e invitate il paziente a inspirare profondamente, perché inspirando si abbassa il diaframma,
abbassandosi il diaframma si abbassa il fegato, e il margine anteriore del fegato viene contro i vostri polpastrelli. Quindi vedete che il
termine ipocondrio è reale, perché proprio dietro costole e cartilagini costali. Se voi invece mettete la mano a falce, e sentite già il
margine anteriore del fegato, cioè sentite già la superficie del fegato e per prendere il margine dovete scendere con le dita anche di
38
pochi millimetri, parlerete di un ingrandimento del fegato, cioè di epatomegalia, lieve, moderata o marcata, a seconda dei gradi.
Quindi, questo è un punto di repere anatomico e clinico fondamentale.
Le tre regioni inferiori, da sinistra verso destra, sono:
•
•
•
Fossa iliaca destra
Ipogastrio
Fossa iliaca sinistra
Fossa iliaca destra, così detta perché sono le ali dell’osso iliaco, siamo nella grande pelvi. La grande pelvi è l’ultima parte dell’addome,
perché poi la piccola pelvi invece è il bacino, è la pelvi propriamente detta, dove troveremo utero, vescica e retto nella donna, vescica e
retto nell’uomo. Fossa iliaca destra in alcuni testi di semeiotica, la vedete nomenclata come “fossa appendicolare” o fossa ileo-ciecale,
perché proprio lì c’è la valvola ileo-cecale, come vedremo poi in un quadro del tubo gastro-enterico, e l’appendice vermiforme. Anche
se, ragazzi, l’appendice vermiforme, tanto per farvi capire una cosa, è difficile che noi possiamo parlare di un punto dolente che
corrisponde perfettamente all’anatomia del viscere in argomento. Cioè, quando io vado a stabilire dov’è l’appendice vermiforme,
intanto come vi dirò più avanti, l’appendice vermiforme è una delle formazioni anatomiche più variabili che esistono, da pochi
millimetri può diventare centimetri, può risalire dietro il colon e arrivare in alto fino al fegato, cioè un appendice esagerata, come ce
l’avevo io quando me l’hanno tolta. A me l’hanno tolta quando mi stavano levando metà intestino hanno detto a mio moglie, senti
mentre ci troviamo leviamo pure l’appendice? Basta che poi me la restituite!
Oppure, di contro, può invece portarsi, essere un’appendice lunga, molto pericoloso questo, che finisce nel piccolo bacino, perché
finendo nel piccolo bacino si porterà accanto all’uretere. Quindi la sua posizione anatomica vera e propria è questa, cioè dietro la spina
iliaca anterosuperiore, anteroinferiore, siamo lì. Immaginate la spina iliaca antero inferiore, spsotatevi un pochettino più sotto, e lì è la
posizione di origine dell’appendice mi seguite? Ma se io vado a parlare di dolore appendicolare, sapete dove si trova? Si trova alla
congiunzione dei due terzi laterali con il terzo mediale della linea spino-ombelicale, cioè di quella linea che congiunge la spina iliaca alla
cicatrice ombelicale. Poi dividiamo questa linea in tre terzi: i due terzi laterali alla congiunzione con il terzo mediale, quello è il famoso
punto di McBurney, o punto appendicolare. Il punto di McBurney, che corrisponde al punto della colica appendicolare, come vedete,
non corrisponde per niente alla localizzazione dell’appendice. Questo per dirvi la siginificatività di questa suddivisione che per noi
diventa importante sotto il profilo clinico e sotto il profilo anatomico per individuare la presenza dei visceri. E allora, tolto il piano
cutaneo, incisi i muscoli, andiamo ad aprire e vediamo quello che troviamo. Ok, allora, abbiamo, come vedete, inciso la cute, tolto cute,
sottocute, e siamo arrivati poi al piano muscolare, reciso il piano muscolare, stiamo guardando la cavità addominale. Allora guardiamoci
st’immagine un istantino. In alto a sinistro, la cosa che voi vedete immediatamente, vedete un pochettino di margine epatico, vedete il
fegato (le costole sono state recise), vedete poi lo stomaco, dopodiché vedete questa linea, e poi questa zona giallognola. Allora, per
capire questo discorso dobbiamo inevitabilmente parlare un istantino della sierosa che avvolge i visceri della cavità addominale, cioè il
peritoneo. Il peritoneo, ragazzi, se lo andate a vedere sul libro è un po’un rompicapo, in maniera elegante. Però in effetti è veramente
una camurria. Allora, questo peritoneo, io ve lo chiedo così come faccio a lezione, perché, da una parte, vi faccio un processo di
apprendimento un po’più lungo, ma, d’altra parte, ve lo semplifico molto, ed è quello che vi interessa sotto il profilo clinico. Quindi,
perché vi sto dicendo questo? Perché se guardate poi l’immagine grande, vedete che abbiamo ribaltato, ci siamo accorti che quella
parte giallognola, era come una specie di grembiule. L’abbiamo sollevato, e abbiamo visto l’intestino crasso, e le anse dell’intestino
tenue.
Partiamo dal presupposto, prima ancora di parlare del peritoneo, che subito dopo lo stomaco voi avete l’intestino. L’intestino si divide
in intestino tenue ed intestino crasso. L’intestino tenue a sua volta si divide in duodeno, digiuno e ileo. Il duodeno è quello che fa subito
seguito allo stomaco, ed è caratterizzato dall’avere una forma ed un percorso abbastanza stabile, sempre più o meno sovrapponibile,
cioè forma una specie di C, ha una porzione orizzontale, una porzione discendente, un’altra porzione orizzontale, e poi una porzione
ascendente. Allora, al duodeno fa seguito il digiuno. Il digiuno si prosegue senza un ben preciso punto di demarcazione con l’ileo. Ileo
che poi vedete arrivare a destra, nella fossa iliaca destra, continuarsi con la prima parte dell’intestino crasso, che siccome origina da un
cul di sacco, da un fondo cieco, si chiama proprio intestino cieco, attraverso la valvola ileo ciecale. Il cieco ha una forma abbastanza
ripetibile, è come un tre quarti di cornice, avete presente una cornice ragazzi? Ha quattro lati, no? Ecco, toglietegli il lato inferiore ed
avete ottenuto l’intestino crasso. Cosa voglio dire? Cieco, colon ascendente, colon trasverso, colon discendente, colon sigmoideo (una
doppia S) e poi il retto. Quindi, in questa cornice colica, dentro voi avete inscritto l’intestino tenue. E allora, se io guardo queste due
immagini, io dico subito che la cavità addominale è suddivisa in due regioni topografiche, che si chiamano sovramesocolica e
sottomesocolica. Si chiamano così perché il separè, il piano di divisione, è il mesocolon trasverso. Il mesocolon trasverso, è una tenda
trasversale che separa la cavità addominale in due logge, una loggia, scusatemi se sono ripetitivo, sopramesocolica, perché sta sopra il
mesocolon, che è occupata da fegato, stomaco, milza, gran parte del pancreas, metà duodeno, e una loggia sottomesocolica perché sta
sotto il mesocolon, che è occupata principalmente dall’intestino tenue, e chiaramente dalle due parti del colon ascendente e
discendente.
Ma perché io parlo di mesocolon? E’questo il punto in cui vi dico da qui dobbiamo parlare di peritoneo, se no diventa un termine
mandato giù a memoria. Il peritoneo è una sierosa, cioè il classico monolayer di epitelio piatto che poggia su una lamina propria, perché
39
in fondo le sierose sono come membrane monostrato, strato di un epitelio pavimentoso, che poggiano su una semplice lamina basale,
hanno la loro vascolarizzazione. Questo peritoneo, dice il vostro testo, si divide in un peritoneo parietale, cioè un peritoneo che riveste
la parete della cavità, così come il polmone, la pleura era una pleura parietale e una pleura viscerale, e poi abbiamo invece un
peritoneo viscerale, che aderisce intimamente ai visceri. Ma, fondamentalmente, io non ho un peritoneo parietale e un peritoneo
viscerale, io ho un unico foglietto di peritoneo che si continua a seconda che io parli di parete o parli di visceri lo denominerò peritoneo
parietale o peritoneo viscerale. Ma perché? Partiamo dal presupposto che noi abbiamo una cavità addominale priva di visceri, vuota, e
gli mettiamo una carta da parati. Questa carta da parati è il peritoneo, cioè rivestiamo le pareti. Poi dalla parete, immaginiamo per
assurdo di fare originare un bulbo, un albero, una formazione. Se io piglio questo foglio qui di peritoneo, e faccio originare una
formazione dalla parete, cosa farà? Tenderà ad invaginare il peritoneo, no? La carta da parato? Quindi avrò una parte della carta da
parato che aderisce al viscere che si è spinto dentro, ma non buca la cavità, la cavità peritoneale rimane non perforata, e una parte di
peritone o che invece sarà rimasta aderente alla parete. Ed ecco peritoneo parietale e peritoneo viscerale. E avrei una piega di
passaggio fra peritone o parietale e peritoneo viscerale. Allora, io ho la parete e il peritoneo che la riveste. Successivamente io ho la
parete, e dalla parete ho appoggiato un viscere, cominciamo con un viscere piatto. Allora il peritoneo discende, giunto in prossimità del
viscere gli passa sopra a ponte e poi continua il suo percorso. In questo caso io non ho avuto un ribaltamento del peritoneo parietale in
peritoneo viscerale, perché tutto sommato il peritoneo ha solamente deviato nel suo percorso lasciando l’organo dietro. In questo caso
noi parliamo di un organo che si definisce retroperitoneale. Oppure, questo potrebbe essere il caso del rene, il rene è aderente alla
parete posteriore della regione lombare, il peritoneo gli passa davanti, quindi il rene si definisce infatti un organo retro peritoneale.
Pigliate il pancreas. Pancreas è una ghiandola che sta dietro il peritoneo, cioè è appiattito sulla parete, quindi è un organo retro
peritoneale.
Facciamo invece un esempio diverso. Abbiamo la nostra solita parete, e abbiamo in questo caso un organo che addirittura è all’interno
della cavità. Pigliamo ad esempio il fegato, che io ho disegnato molto piccolo, o se preferite pigliamo il colon trasverso. . Che cosa
accade? Accade che il peritoneo parietale, giunto in prossimità dell’organo si ribalta, raggiunge l’organo, lo riveste, torna sulla sua
faccia posteriore, si ribalta nuovamente e da viscerale torna ad essere parietale. Quindi in questo caso io ho un peritoneo parietale e un
peritoneo viscerale, ma vedete che il peritoneo è sempre lo stesso. Se siamo sulla parete posteriore, immaginate che saliamo, andiamo
sulla cupola diaframmatica, rivestiamo la cupola diaframmatica, facciamo tutto il percorso, perché poi alla fine questo peritoneo farà
tutto un suo percorso e poi si ricongiungerà dall’altra parte, il sacco è unico. Immaginatevi però quanti organi ci sono dentro. Ecco la
complessità del peritoneo.
Qua abbiamo disegnato una piega di peritoneo che connette l’organo alla parete. E allora, questa piega di peritoneo si chiama
ligamento. Quindi, il ligamento è una piega di peritoneo che unisce, che sottende, che sostiene, chiamatelo come volete voi, l’organo
alla parete. E come se fosse, quasi, un mezzo di fissità. C’è da fare una distinzione, perché io lo posso chiamare ligamento o lo posso
chiamare meso. Vediamo qual è la differenza tra un ligamento e un meso, perché il concetto è uguale a quello che vedete. Allora, qua è
un po’divertente, perché alcuni libri dicono che il meso si chiami così perché è un punto di passaggio per i vasi, cioè perché attraverso
questa piega passano i vasi, arterie e vene. Mentre, attraverso il ligamento non c’è alcun passaggio di arterie e vene. Altri, dicono che il
ligamento è quello che sottende un organo pieno, come il fegato o la milza, alla parete, mentre il meso è quello che sostiene un organo
cavo. In effetti ragazzi ci sono eccezioni in entrambi i casi, perché voi trovate dei ligamenti dove passano vasi, e dei mesi dove non
passano vasi. Così come trovate dei ligamenti che connettono parete ad organo pieno, o ligamenti che connettono parete ad organo
cavo. Quando parleremo dello stomaco, troveremo il ligamento coronarico dello stomaco, che è un organo cavo. Quindi diciamo che
storicamente vanno citate entrambe le spiegazioni, praticamente vanno ricordati da voi i ligamenti fondamentali e i mesi
indipendentemente dalla loro definizione. Poi in questo caso, cosa abbiamo secondo voi? Abbiamo un rapporto importante, vasto, tra
peritoneo e organo, o abbiamo un rapporto carente? Abbiamo un rapporto vasto, ben sette ottavi della superficie vengono rivestiti dal
peritoneo. E allora in questo caso noi l’organo in argomento si definisce extraperitoneale. Attenzione perché il termine extra potrebbe
trarre in inganno. Ma extra cosa vuol dire? Vuol dire che sta fuori, l’organo, alla primitiva cavità peritoneale. Perché signori io ho fatto
l’esempio di un organo che penetra, che è avvolto. Ma attenzione, voi potete avere DUE organi uno dietro l’altro, che sono avvolti in
serie! Facciamo un esempio grafico. Abbiamo la nostra solita parete, mettiamo due organi e vediamo che fa il peritoneo. Il peritoneo da
parietale si ribalta, passa viscerale, riveste il primo organo, abbandona il primo organo, passa sul secondo, torna sul primo, riveste il
primo, si ribalta e torna parietale. Vedete che abbiamo avvolto due organi. Il termine adoperato in questo caso è quello di epiploon o
omento. Quello che noi abbiamo ribaltato, nell’immagine, per vedere l’intestino tenue è un ligamento che è teso tra parte dello
stomaco, le dico in questo momento una cosa un po’fasulla me lo perdonerà, tanto per farvi capire il concetto, e il colon trasverso,
sono due organi, e si chiama grande epiploon o grande omento o grembiule omentale, perché l’antico anatomico quando faceva la
dissezione, si accorgeva che c’era questa specie di grembiule che sollevava, e lo chiamò grembiule omentale. Quindi, l’omento o
epiploon è una plica di peritoneo che sottende due organi tra di loro. E allora, a questo punto ci rimane da comprendere un ultimo
rapporto, perché questo qui abbiamo detto si chiama extraperitoneale.
Dobbiamo adesso analizzare l’intraperitoneale. Allora io ho al solito la mia parete, ed ho il mio organo, ci siamo? Partiamo
embriologicamente, facciamo un poco di organogenesi. Mettiamo che questo peritoneo da parietale si ribalta e diventa viscerale,
avvolge l’organo, e poi torna a diventare parietale, okay? Immaginiamo adesso che questi due lati si fondano, diventino un tutt’uno, e
che l’organo passi dentro la cavità peritoneale, viene fagocitato. In questo caso, questo mesotelio si trasforma, in maniera evolutiva, da
40
mesotelio peritoneale in epitelio germinativo. Stiamo parlando dell’unico organo intraperitoneale, che è l’ovaio. Quindi, badate bene,
l’intraperitoneale è un organo che si trova all’interno della cavità peritoneale ma non è rivestito da peritoneo. Non è rivestito da
peritoneo perché quel primitivo mesotelio, che poi era il mesotelio celomatico, invece di diventare mesotelio peritoneale, è diventato
epitelio germinativo. A dimostrazione, cosa avete voi sotto la tonaca vaginale del testicolo? Avete l’albuginea, vi ricordate? Dalla tonaca
vaginale del testicolo avete l’albuginea, che si approfonda in setti dentro i quali abbiamo i tubuli seminiferi contorti. Nell’ovaio, sotto
l’epitelio germinativo che non germina niente, veniva chiamato germinativo perché lo scoppio del follicolo si vedeva sulla superficie, ma
noi sappiamo che le cellule gametiche formano il follicolo primitivo, il follicolo primitivo si evolve per arrivare a follicolo maturo di Graaf
e quant’altro. Se voi andate a vedere sotto l’epitelio germinativo cosa trovate? La falsa albuginea. E poi trovate la corticale a la
midollare perché vi testimonia che il processo organo genetico, fino ad un determinato momento, migra e procede nella medesima
maniera tra uomo e donna. Poi c’è la differenziazione, l’ultima fase dell’induzione, propriamente si parla di induzione quaternaria [al
90% ha detto questo, ma non si sente benissimo dalla registrazione], per cui abbiamo lo sviluppo genetico, e perché è il fenomeno
epigenetico che sviluppa il fenomeno collaterale. Nel fenomeno collaterale accade che l’albuginea viene inglobata, diventa falsa
albuginea, perché fuori c’è epitelio germinativo, e che sotto abbiamo poi *colpo di tosse mi impedisce di comprendere]. Ma la
maturazione della linea gametica, per il momento ancora non ha una specificità sessuale, si specifica invece e si matura in ragione alla
conformazione del sito genetico XX o XY.
“Professore, ma le fimbrie delle tube di falloppio si fondono blablablanonsicapisce”
Allora signorina, se lei ricorda un istantino, dovrebbe ricordare, non so fin dove arrivate poi con l’altra moglie che ho, il professore
Puzzolo. Il maschio lo faccio io, non cominciamo a scherzare con le cose serie che non mi è riuscito mai i fare diversamente, non sono così
bravo. Ci conosciamo signorina dalla prima media, quindi si immagini. Abbiamo fatto le nozze d’oro, sono 52 anni che lo devo vedere tutte le
mattine della mia vita! Immagini come sono felice! Tra lui e Magaudda, arrivo a casa e minaccio il suicidio! Non c’è molto da scegliere, è triste,
signorina, la vita! Lei capisce, arriva a una certa età e chi vede tutti i giorni della sua vita? Magaudda da una parte, e Puzzolo dall’altra! Perché
io vengo in aula a vedere voi? perché a un certo punto mi allontano, diventa pure intollerante la cosa!
Allora signorina, non so dove arrivate col professore Puzzolo, comunque vi dovreste ricordare che nella cavità celomatica, voi avete la
presenza dell’apertura di due dotti: il dotto mesonefritico e il dotto paramesonefritico. Il dotto mesonefritico poi si prosegue nel
mesonefro, che in pratica rappresenterà poi l’uretere primitivo, il dotto metanefritico, perché il mesonefritico poi si involve. Il dotto
paramesonefritico, che nell’uomo va all’involuzione e diventa poi ligamento rotondo, nella donna invece diventa tuba uterina nei due
terzi craniali, nel terzo caudale si fondono i due dotti paramesonefritici e danno vita all’utero. Il dotto paramesonefritico si apre in
cavità celomatica, quindi le fimbrie si continuano con il mesotelio peritoneale. Signorina, così lei spiega perché l’ovulazione accade in
un organo intraperitoneale, e poi l’ovulo passa in un organo extraperitoneale, c’è continuità piena. Se da una parte è un beneficio,
perché sennò la donna ad ogni ovulazione avrebbe una peritonite, dall’altra c’è un problema, che le spiega signorina perché, e
soprattutto nelle nostre campagne in Sicilia, in Calabria, Basilicata, diciamo che, un po’da per tutto nei paesi interni, fino a venti
trent’anni fa, era facile che voi aveste una vaginite, pazienti che si presentavano che con una vaginite iniziale arrivavano ad una
peritonite reattiva. Perché una vaginite su base batterica non curata, quindi una mancanza di igiene intima, lei si immagini le donne che
lavoravano nelle risaie vicino Vercelli, le donne che lavoravano in campagna, dove lei non poteva garantire soprattutto trent’anni fa,
una grande comunicazione, in fondo la globalizzazione qualche vantaggio l’ha avuto, una grande informazione. Quindi una vaginite
malcurata, che poteva essere, in un primo momento, anche scambiata per una banale cistite, poi passava ad una cervicite, ad
un’endometrite, e via dicendo, risalendo lungo le tube, fino a trenta venti anni fa, ancora oggi succede che talvolta arrivino anche oggi
raramente donne con una peritonite reattiva, perché il preocesso retrogrado, il pudore, voi sapete benissimo la mentalità che ha
avvolto il nostro entroterra, soprattutto siciliano e calabrese, per tantissimi anni. Quindi il pudore, la vistita indesiderata e quant’altro
l’evoluzione purtroppo poi può portare ad una peritonite, perché è l’unico caso in natura in cui un epitelio, un derivato ectodermico,
attraverso un condotto di derivazione endodermica o mesodermica, comunque arriva in piena cavità peritoneale. Quindi lei ha una
comunicazione sierosa, mucosa, ambiente esterno. Quindi, questo è l’organo intraperitoneale. Io vi ho un po’tracciato le linee delle tre
tipologie di rapporto: retroperitoneale, la superficie è rivestita dal peritoneo la 50%; extraperitoneale, la superficie è rivestita per
almeno l’80%; intraperitoneale, un organo solo, la superficie non è rivestita dal peritoneo. E guardate che il ligamento rimane
peritoneale, quello si chiama MESOVARIO. Quel ligamento che sottende il peritoneo ha un nome e si chiama mesovario, ed è e
peritoneo, poi c’è un punto dove il mesovario si attacca all’ovario, quella si chiama linea di Farre-Waldayer, ed è la linea in cui il
mesotelio peritoneale si trasforma in epitelio germinativo, voi istologicamente, nel farvi una sezione, vedete il cambio di epitelio,
subito, vi basta un 20x, non vi dico andare a mettere un 63x o 100x, con un banale 10x o 23x voi vedete subito il cambio di epitelio. E
quella li è un punto preciso in cui si è arrestato il processo di trasformazione da mesotelio ad epitelio, perché il resto è rimasto
mesotelio. Quindi, tutto il mesovario è un mesotelio peritoneale, la linea di Farre-Waldayer da inizio all’epitelio germinativo dell’ovaio
che altro non è che un derivato mesoteliale.
Quindi abbiamo capito cosa vuol dire meso, cosa vuol dire ligamento, cos’è un omento o epiploon, perché a questo punto su questo noi
basiamo la fase della topografia addominale, in regioni, in loggia sovramesocolica e sottomesocolica. Guardate, quello di cui stiamo
parlando, eccolo qua, è il mesocolon trasverso, cioè il ligamento che connette il colon trasverso alla parete posteriore della cavità
addominale. Vedete che come una tenda obliqua in avanti, vorrei che capiste perché obliqua in avanti, perché talvolta, poi di fronte al
paziente, alle immagini magari l’anatomia certe volte sembra andare a male, cioè andare a strabenedire. Ricordatevi che noi andiamo a
41
parlare sempre dell’apice della curva gaussiana degli errori, cioè diciamo che nella norma quell’organo è fatto di quelle dimensioni di
quella forma eccetera eccetera. Quindi, le cosiddette anomali lievi o moderate son tantissime, ma non vengono nemmeno considerate
in fondo e. . il colon trasverso semeiologicamente alla palpazione non lo sento, però vi potrete trovare in mano tranquillamente la
lastra di un vostro paziente, e vedete il colon trasverso per esempio, che arriva sotto l’ombelico, e voi dite “madonna mia ma questo
che cos’ha? ” questo non ha niente ragazzi, sta benissimo, non ha nulla! Perché vi sto dicendo questo? Perché noi abbiamo un
problema, il colon trasverso è più lungo del diametro trasverso della cavità addominale, per cui per adattarsi fa un’ansa, una curva, che
in posizione orizzontale tu la vedi afflosciata, in posizione verticale ti pende, e allora tu che cos’hai? Hai questo meso che ai due estremi
è corto, la regione centrale è larghissima. Quindi se io questa sezione che ti mostro qua la faccio due centimetri più a destra o due
centimetri più a sinistra, tu vedrai un meso corto, ma perché? Perché il colon trasverso è più vicino alla parete! Qui lo stai vedendo
inclinato verso il basso e lontano dalla parete perché? Perché sei più o meno nel punto centrale di un colon trasverso quasi normale.
Ma tu devi sapere che troverai nella tua vita di medico tantissimi casi con un colon trasverso che ti arriva qua e quindi ha fatto questa
curvatura quest’ansa per poter stare comunque tra la fessura colica di destra e la fessura colica di sinistra. E con questo meso che
diventa una versa e propria tenda, che ti separa due logge in maniera vera, completa, loggia sovramesocolica e loggia sottomesocolica.
Quindi adesso quando noi parliamo di visceri, noi parlaremo di visceri sovra mesocolici o sotto mesocolici. Il fegato, lo stomaco sono
sovramesocolici, e in effetti una delle regioni più camurriose, lasciatemi passare il termine prettamente siciliano, fondamentalmente la
regione più difficile è quella dietro lo stomaco, che è la cosiddetta retrocavità degli epiploon o borsa omentale, che poi se invece la
facciamo insieme è di una facilità, di una chiarezza, e di una importanza clinica incredibile. Pensa un po’a quello che da giovane
studente di medicina al secondo anno ma comunque con un esperienza di vent’anni di vita hai sentito, mi pare chiaro che parlare di
una patologia dell’intestino, cosa puoi avere nell’intestino? Una neoplasia? Oppure puoi avere una enterocolite? Queste sono le due
patologie più frequenti, perché già la non hai ulcere, perché l’ascito del succo gastrico si è fermato alla prima porzione del duodeno,
parliamoci chiaro. Mentre pensa tu la sopra quante cose, gastrite, ulcere gastriche, ulcere duodenali, prima porzione del duodeno (sta
proprio nella regione sovramesocolica), poi il fegato, colecisti, epatite, cirrosi, è chiaro che la grande patologia addominale tu la vai a
reperire sul tuo malato nella regione sovramesocolica, pancreatite, calcolosi biliare, tutta la grande patologia dell’addome è
sovramesocolica. Sottomesocolica, c’è il banale, cioè la colite, l’enterocolite, batterica, virale, i periodi di passaggio, sappiamo che sono
già fenomeni abbastanza diffusi, sennò hai patologie che sono devastanti come finale, come exitus, perché è una neoplasia del colon,
ma non hai grandi altre patologie. Le patologie invece che riscontri routinariamente, quotidianamente, nella tua attività o di pronto
soccorso o di medico di base o di specialista dell’apparato gastroenterico, sono queste di cui stiamo parlando. Quindi, tutta la regione
sovramesocoica è fondamentale. Poi capiremo perché una colelitiasi, una calcolosi del coledoco, delle vie biliari, mal curate può dare
vita a una pancreatite, perché il coledoco passa dentro al pancreas, è il pancreas è terrificante perché produce enzimi litici, cioè tu devi
digerire la componente del cibo, quindi devi avere potenti proteasi lipasi e amilasi, è chiaro che quando questi enzimi li attivi dentro il
parenchima pancreatico, il soggetto, bene che ti vada, se lo pigli in tempo e lo operi lo salvi, sennò ha il tempo di rendersene conto che
va a ll’exitus. Infatti il primo controllo che tu fai in un soggetto che tu sai ha una calcolosi biliare, gli fai fare le amilasi costantemente,
perché appena vedi che le amilasi salgono tu il paziente lo porti subito in sala operatoria. Quindi questa è la regione fondamentale.
Quindi abbiamo chiarito i rapporti del peritoneo, e ci siamo tolti questa situazione di sovramesocolica e sottomesocolica.
Ci sono domande? “Sì, professore! ” *la domanda, riguarda i foglietti peritoneali del grande omento. Chi ha posto la domanda voleva sapere
se a livello del ligamento tra stomaco e colon trasverso erano presenti due foglietti peritoneali. Qui di seguito Anastasi spiega perché sono
quattro].
Inizialmente il colon trasverso si abbozza proprio sotto la grande curvatura dello stomaco, ci siamo? E attenzione ragazzi, voi avete un
cieco, che si trova a sinistra, nella parte iniziale, e avete una piccola cornice ciecale, una piccola cornice colica, la cornice colica non è
grande quanto la cavità, è molto piccola, cioè avete un colon ascendente un colon trasverso e un colon discendente, ed il colon
trasverso si trova proprio sotto la grande curvatura dello stomaco. Poi lei ha il processo di abbassamento del colon trasverso perché
l’abbassamento precede la rotazione, per cui il cieco da sinistra se ne va a destra e l’ilo pelvico da destra se ne va a sinistra. In questo
processo lei ha l’abbassamento del colon trasverso, quando la rotazione è avvenuta, il colon trasverso risale, ma risalendo, per la [a
causa della] rotazione, si porta sotto e dietro, quindi se parte sotto lo stomaco, fa questo cammino e poi ritorna dietro e sotto. Nel fare
il cammino viene seguito dall’epitelio celomatico che poi diventa peritoneo, ecco signorina che lei ha questi quattro foglietti. Perché
questi due foglietti che arrivano poi si addossano al foglietto superiore del mesocolon trasverso. Quindi in buona sostanza questo è un
percorso, e questo ligamento non si chiama gastrocolico perché in fondo signorina sta mettendo insieme due organi e perché in fondo
il vero gastrocolico è quello laterale, la parte centrale è una parte che si sviluppa grazie al processo morfogenetico, perché questo colon
si allarga e poi si allunga. Comunque poi ci torniamo perché, una volta che io ho fatto lo stomaco, il fegato e l duodeno, poi partiamo
dai ligamenti del fegato e arriviamo ai ligamenti dell’intestino, perché teoricamente se lei inietta, signorina, una soluzione di lattice
dallo spessore del ligamento coronarico del fegato, cioè che è dietro al fegato, lei il lattice lo vede uscire sia dal colon trasverso che,
addirittura, nella donna dal ligamento largo dell’utero, dimostrandole alla fine che i legamenti sono in connessione l’uno con l’altro,
proprio perché questo grande labirinto, che poi in fondo è costituito dai ligamenti, perché se io vado dalla parete al fegato e dal fegato
vado allo stomaco e dallo stomaco vado al colon, dal colon posso imboccare il mesentere e attraverso il mesentere posso addirittura
arrivare allo stretto superiore della piccola pelvi.
42
Lezione 08
(6/11/12)
Prof Anastasi
(Maria Letizia Mazzeo)
Lo stomaco
La prima cosa che noi facciamo è dare una localizzazione in relazione alle nove regioni che avevamo trovato sulla parete
addominale. Se vi ricordate, avevamo parlato di:
-
ipocondrio destro, epigastrio, ipocondrio sinistro;
fianco destro, mesogastrio, fianco sinistro;
fossa iliaca destra, ipogastrio, fossa iliaca sinistra.
Con questo diciamo immediatamente che lo stomaco è un organo localizzato nell’ipocondrio di sinistra e nell’epigastrio.
(topografia addominale)
Ma localizziamolo nella cavità addominale: se noi diciamo che è un organo localizzato nell’ipocondrio sinistro e nell’epigastrio,
aprendo la cavità addominale, diciamo che è un organo che si trova nella logia sovramesocolica.
È un organo cavo, a forma di sacco, schiacciato dall’avanti all’indietro, che si prosegue in alto con l’esofago attraverso il cardias e
in basso con il duodeno attraverso il piloro.
-
il piloro è una regione dello stomaco ma è un vero è proprio sfintere (sistema di chiusura).
il cardias è una zona di passaggio (non è né sfintere, né valvola, né nulla). Il Cardias è un orificio, tant’è che parliamo di
orificio cardiale, è l’orificio che permette il passaggio, topograficamente, dall’esofago allo stomaco.
Fin sopra il cardias siamo all’interno dell’esofago, sotto il cardias siamo nello stomaco.
Questo sacco, diciamo che è una dilatazione del tubo gastroenterico, è schiacciato dall’avanti all’indietro. Presenta due facce,
una anteriore e una posteriore, e due margini, margine mediale e margine sinistro (o margine laterale). Il margine mediale si
chiama anche piccola curvatura mentre il margine sinistro è la grande curvatura.
Noi gli stiamo dando una forma a sacco, un po’a cornamusa, è una forma teorica perché se andate a vedere lo stomaco su un
soggetto vivente, attraverso una radiografia, più che altro ha una forma allungata ad uncino cioè voi vedete un sacco slargato
verticale che termina con un uncino. Il margine sinistro, a quel punto, che voi lo definite piccola curvatura, in effetti non è che lo
vedete tanto ricurvo, vedete l’ultima parte dell’uncino, vedete la curvatura sotto. il margine destro altrettanto vedete solo una
parte di sopra e la parte terminale. Quindi lo stomaco è uno di quegli organi che sotto l’aspetto morfologico è il più mutevole,
non fedele a quello che noi descriviamo come anatomia (l’anatomia nasce dall’osservazione diretta dell’organo che viene fatta
sulla salma e come tale viene definito l’organo per tradizione e lasciato tale perché l osservazione che voi fate è sempre sulla
salma a pareti anatomiche quando l’organo appare floscio e quindi si adagia sulla parte posteriore del soggetto. È una specifica
che è necessaria perché il mio interesse è quello che voi abbiate una visione clinica del tessuto).
Lo stomaco in quanto tale, così come noi lo descriviamo, si divide in tre porzioni:
1) una porzione superiore che viene chiamata fondo;
2) una porzione sottostante alla prima che viene chiamato corpo;
3) una parte pilorica.
Il fondo è un po’ un termine strano perché noi parliamo di fondo ma questo fondo voi lo vedete posto in alto (voi siete abituati a
vedere un sacco con il fondo posto in basso) invece da noi è posto in alto perché, come al solito, noi stiamo guardando il
soggetto in posizione eretta; ma se noi lo vedessimo in posizione orizzontale, viene definito fondo perché è la parte più slargata
che sprofondava di più posteriormente perché si adagiava sulla retrostante (e diciamo pure sovrastante) cupola diaframmatica.
Il fondo è separato dal margine sinistro dell’esofago da un incisura che prende il nome di incisura di His. Quando andate a
leggere una lastra, una delle cose che andate a vedere immediatamente è proprio la presenza dell’incisura di His perché nel
momento in cui l’incisura di His scompare è quando quell’orificio diaframmatico dell’esofago, l’esofago quando attraversa il
diaframma si restringe e abbiamo la mescolanza di fibre striate che provengono dal diaframma a quelle trasversali e longitudinali
lisce dell’esofago creando una specie di sfintere superiore perché comunque lo sfintere cardiale non esiste (poi i chirurgi clinici vi
diranno che lo c’è sfintere inferiore ma è appena accennato). Il vero sfintere è quello superiore perché voi non vedete nessun
43
restringimento dentato a livello striato, scendere dall’esofago (senza nessun restringimento!) mentre vedete il restringimento
dell’esofago a livello del diaframma tant’è che parlate di imbuto precardiale. Nell’esofago abbiamo la prima dilatazione che è
fuso crico-aortico, la seconda chiamata fuso bronco-diaframmatico cui seguirà l’imbuto precardiale (si chiama imbuto
precardiale in quanto ha il suo vertice in alto dov’è strozzato e la dilatazione in basso). E allora, quando questo restringimento si
dilata, si molla, tant’è che quando il soggetto rimette il vomito è richiamato da una prima inspirazione. Nell’inspirazione sta
cercando di frenare l’onda peristaltica, in espirazione si dilata l’orificio e il soggetto vomita. In tutto questo quando invece noi
abbiamo una dilatazione, il rilasciamento dell’orificio diaframmatico dell’esofago, il fondo dello stomaco e la parte del cardias
vengono richiamati dentro il mediastino (ernia iatale) cioè il passaggio della parte del fondo sopra l’orificio (che può essere
parziale, basta un minimo, e si manifesta perché avete un bruciore esofageo notevolissimo perché L’HCl risale lungo l’esofago).
Questa incisura quindi è un punto di anatomia radiologica, anatomia clinica che voi dovete tenere presente perché da questo
punto voi avete la cupola del fondo dello stomaco che si continua poi scendendo sulla grande curvatura dello stomaco. Quindi, la
cupola del fondo si continua a sinistra con la grande curvatura dello stomaco, si continua a destra con il margine sinistro
dell’esofago (attraverso l’incisura di His). Il fondo è anche classico perché, essendo fondo, quando il cibo passa nello stomaco e
diventa in buona sostanza chimo gastrico, perché avremo la secrezione di HCl e delle ghiandole con attività enzimatica propria
che modificano sia le morfologia, infatti il chimo è un bolo (il cibo in bocca diventa bolo che passa nell’esofago, appena giunge
poi nello stomaco parleremo di chimo gastrico). Il cibo tende ad andare attraverso l’orificio cardiale nel corpo dello stomaco, ma
le applicazioni dell’attività enzimatiche (pepesinogeno->potente proteolitico e HCl) determinano la prima fermentazione con la
creazione di gas e questi vanno verso l’alto e vanno a disporsi nel fondo dello stomaco tant’è che se io vado a percuotere nella
regione del fondo dello stomaco trovo un timpanismo notevole. Io distinguo il polmone dal fondo dello stomaco perché
aumenta il rumore. Mentre lo distinguo dal cuore perché quest’ultimo è pieno di sangue e quindi ha un rumore ottuso. Quindi, il
fondo è occupato da gas da cui deriva il timpanismo detta “bolla gastrica”.
Il corpo discende quasi verticalmente.
Arriviamo poi alla porzione pilorica dove distinguiamo una prima parte che corrisponde al brusco cambiamento di direzione, il
cosiddetto antro pilorico e ad una seconda parte che è il canale pilorico che si chiude con lo sfintere pilorico.
Quindi ho: 1) Antro pilorico, 2) Canale pilorico, 3) Sfintere pilorico.
A questo punto mi porto sulla linea mediana, o debordo di pochi millimetri a destra della linea mediana. Abbiamo detto che si
trova a livello della regione topografica sulla regione sovramesocolica, sulla regione addominale a livello dell’ipocondrio sx,
epigastrio. È un tratto allungato dove riconosciamo fondo, corpo e piloro. Il piloro a sua volta si divide in antro pilorico, canale
pilorico e si conclude con lo sfintere pilorico.
Rapporti
La faccia anteriore:
Per vedere lo stomaco dovete uncinare il fegato verso l’alto e così per vedere il fegato avete dovuto sezionare le costole e aprire
la gabbia toracica. Altrettanto a sinistra avete sezionato costole e diaframma. Quindi se io voglio fare il rapporto della faccia
anteriore dello stomaco, devo considerare che a sinistra è ricoperto dalla gabbia toracica, a destra ho il fegato.
Questa è l’incisura di His (passaggio esofago-stomaco).
A destra gabbia toracica, a destra fegato, a sinistra stomaco. Io qui posso parlare di una piccola parte triangolare dello stomaco
che prende rapporto con la parete addominale e che si chiama triangolo di Labbé, l’unica parte palpabile quella che prende
rapporto con la parete addominale. Poi ho una parte che è nascosta dalla gabbia toracica quindi prende rapporto con il
diaframma e attraverso il diaframma con la gabbia toracica che prende il nome di spazio semilunare di Traubbe (spazio
ricoperto dalle coste, è la parte sinistra, è la zona dove voi percepite il timpanismo della bolla gastrica).
Il triangolo di Labbé che viene nascosto dal fegato e l’altra parte si vede ed è dietro la gabbia toracica e questo spazio semilunare
che nasce dalla continuazione del fondo con la grande curvatura e va all’incirca dalla 5° cartilagine costale in alto anteriormente
alla 9°/10° costola (quinto spazio intercostale).
Quinto spazio intercostale: sinistra-> stomaco; destra->cupola del fegato. Quindi la base dei polmoni arriva al quinto spazio
intercostale, alla quinta costola e il cuore quando lo proietto sulle costole arriva al quinto spazio intercostale e quindi quando io
proseguo in basso col cuore io mi trovo a sinistra con il fondo dello stomaco per piccola parte, a destra per grande parte sono
sulla cupola epatica. Il quinto spazio intercostale è fondamentale!
44
Destra del quinto spazio intercostale: fegato (vi ricordate il poligono del Giacomini, l’aia cardiaca ha come lato destro una linea
verticale che decorre circa 1 cm fuori la margino-sternale di destra. La linea verticale corrisponde all’atrio di destra. ) a destra
quindi ho l’atrio di destra e la cupola epatica. Quest’angolo deve essere normalmente a 90° perché se questo angolo si stringe
perché sale il fegato io ho un epatomegalia, che può inizialmente essere una banale epatomegalia da bevitore di birra che
sgonfia nell’arco di 7 giorni (basta che non beve), il problema è se l’angolo diventa acuto perché si sposta il margine cardiaco.
Il fondo dello stomaco va dalla 5° cartilagine costale spostandosi lateralmente fino alla 9°/10 ° costola. Quello è lo spazio
semilunare di Traubbe (si chiama semilunare perché ha questa convessità).
La base è in pratica l’arcata costale, è una specie di cappello messo di traverso.
Quindi:
-
angolo di Labbé,
spazio semilunare del Traubbe
la zona della parte pilorica adiacente alla piccola curvatura invece prenderà rapporto con la faccia viscerale del lobo
sinistro del fegato.
Quindi i rapporti della faccia anteriore sono: a sinistra-> spazio semilunare di Traubbe dalla 5 costola alla 9 e poi ha come base
diagonale l’arcata costale, poi avete il triangolo di Labbè che è l’unica parte palpabile dello stomaco. lo stomaco prende rapporto
con l’addome. Poi avete una parte viscerale del fegato, quindi avete la parte epatica.
I tre rapporti dello stomaco sono:
Gabbia toracica con cupola diaframmatica
Parete addominale anteriore
Faccia viscerale del fegato
La faccia posteriore:
Dobbiamo andare a renderci conto di cosa c’è sulla parete posteriore addominale. Allora, cominciamo a vedere la cosa più
banale, qua abbiamo tolto il fegato, abbiamo tolto lo stomaco, abbiamo resecato il colon trasverso, quindi questa è la zona dello
sfintere pilorico, da cui inizia la prima porzione dell’intestino tenue che è il duodeno (vi ricordate che vi dissi che la prima
porzione ha una forma a C, una seconda porzione discendente, una terza porzione orizzontale, una quarta porzione ascendete).
Il duodeno è in parte sovramesocolico e in parte sottomesocolico perché il mesocolon trasverso con la sua inserzione, perché se
io lo taglio mi rimangono due lati, uno superiore e uno inferiore, vi ricordate quando vi ho parlato degli organi extraperitoneali; il
peritoneo che si ribalta sulla parete, va sul colon, lo riveste, passa da sotto e torna sulla parete. Quindi, se io taglio il mesocolon
avrò due lati: lato superiore e lato inferiore, quindi vedo che la prima porzione e la seconda porzione sono sovramesocolici, poi
metà della seconda porzione la terza e la quarta porzione sono sottomesocolici. Ma nella C duodenale avete una ghiandola
fondamentale che è il Pancreas, una ghiandola che viene anche chiamata ghiandola salivare della cavità addominale, perché ha
la struttura della ghiandola salivare. Se voi vedete esternamente una biopsia di pancreas e una biopsia di parotide, ci vuole
l’occhio allenato per riconoscerle; se faccio una sezione istologica scopro la differenza visto che nel pancreas ci sono le isole di
Langerhans che è la parte endocrina. Quindi questo pancreas ha proprio la testa che è inserita dentro la C duodenale, il corpo e
la coda invece si trovano e si allungano verso sinistra. La coda in dettaglio va a terminare in prossimità dell’ilo della milza.
Se voi vedete l’immagine, notate che la testa come il duodeno in parte è sovramesocolica e in parte sottomesocolica, mentre
corpo e collo sono tutti sovramesocolici. Testut paragonava il pancreas ad un sacco di farina poggiato trasversalmente in
maniera simmetrica sul dorso del muro (perché il dorso del muro è la colonna vertebrale) quindi dietro al pancreas
profondamente avremo la colonna vertebrale (a livello della testa e l’inizio della parte del corpo).
Una delle cose fondamentale che vedrete con i vostri occhi è in questa posizione: c’è gente che viene con il dolore e le mani
messe in questa posizione e vi dice: “ho un dolore al rene!” perché nella regione lombare io ho allocati il rene destro e sinistro.
Sappiamo subito che il rene di destra si trova leggermente più in basso rispetto al rene sinistro perché al di sotto del rene di
destra c’è il fegato che spinge un po’il rene di destra in basso tant’è che diciamo che il rene di destra va dalla dodicesima
vertebra toracica alla seconda vertebra lombare mentre il rene di sinistra va dalla undicesima toracica alla prima lombare.
Ricordatevi sempre che le dimensioni normali di un rene in altezza sono di 10-12 cm (3 corpi vertebrali).
Anche il rene è in parte sovramesocolico e in parte sottomesocolico (stiamo parlando di organi tutti retroperitoneali; anche il
duodeno è organo retroperitoneale tranne la prima porzione. L’immagine fa vedere che nella plica di peritoneo ci sono delle
45
formazioni. La fessura duodeno–digiunale vi indica nuovamente il passaggio da retroperitoneale a extraperitoneale. Nel
duodeno avremo una prima porzione extraperitoneale, una seconda terza e quarta retroperitoeneale e poi avete una fessura
duodeno-digiunale extraperiotenale visto che il duodeno diventa extraperitoneale.
Tutto ciò che c’è nella regione sovramesocolica prende rapporto con la parte posteriore dell’addome: pancreas (corpo e coda),
rene, surrene e in parte il colon trasverso. Quindi dal basso verso l’alto abbiamo la piccola parte del colon trasverso, pancreas, a
sinistra abbiamo rene e in ultimo il surrene. Qua stiamo aggiungendo un altro rapporto: la coda del pancreas arriva all’ilo della
milza, la milza ha una faccia convessa che si adatta alla concavità diaframmatica della gabbia toracica. Pensate come un mezzo
pallone, quindi questo pallone ha una convessità inclinata dall’alto verso il basso e dall’indietro in avanti, quindi la milza non la
palpate perché è tutta nascosta dalla gabbia toracica. Al massimo palpate il colon anteriore in profonda ispirazione e la parlate
quando ponete il paziente girato a destra con la con la concavità dell’amano sull’uncino. La milza è divisa. La faccia anteriore che
si può chiamare gastrica (perché incuneata tra lo stomaco in avanti e il rene) e l’altra renale. Riconosco quindi tre facce: faccia
diaframmatica convessa, faccia gastrica anteriore e una faccia renale.
Rapporto faccia posteriore: in basso quasi quasi che sfiora la piccola curvatura abbiamo il colon trasverso, salendo corpo e coda
del pancreas, sinistra c’è il rene e il surrene e in ultimo più lateralmente c’è la milza. (regione sovramesocolica)
A questo punto abbiamo fatto una sezione per farvi vedere pancreas, rene. Quando non ho più il pancreas, il rene entrerà in
rapporto con lo stomaco e poi guardate la milza. Milza e fegato vanno sempre viste in parallelo. La vena porta nasce dalla vena
lineale (cioè che viene dalla milza), dalla vena mesenterica superiore e vena mesenterica inferiore (che provengono
dall’intestino). il sangue refluo della milza passa nel fegato, quindi una splenomegalia (aumento della milza) bisogna subito
verificare che non sia in correlazione con una epatomegalia. La milza può andare in splenomegalia per una grave forma di
anemia.
Ricapitoliamo:
•
•
Rapporti faccia anteriore: triangolo di Labbé, spazio semilunare di Grabbe, faccia viscerale fegato.
Rapporto faccia posteriore: colon trasverso, corpo e coda del pancreas, rene, surrene, e poi fra questi organi e la
faccia posteriore stomaco è allocata una regione topografica che si trova all’interno della regione sovramesocolica
che si chiama retrocavità degli epiploon o borsa omentale.
È un fondo cieco dentro la cavità peritoneale. Questa noi la affrontiamo non appena abbiamo fatto la morfologia del fegato,
possiamo passare al comportamento del peritoneo e quindi qui troveremo quello che stiamo vedendo subito dopo: c’è una plica
di peritoneo che va dall’ilo del fegato alla piccola curvatura dello stomaco e alla prima porzione del duodeno: questo si chiama
piccolo omento o piccolo epiploon, vedete che vi nasconde la zona posteriore dello stomaco. Vi invito a riflettere un attimo: voi
non vedete l’aorta, non vedete la prima porzione del duodeno, non vedete il pancreas (è nascosto dallo stomaco) ma se io vado
a questa immagine senza togliere lo stomaco avrei dovuto vedere l’aorta, la vena cava e la seconda porzione del duodeno. Non
le vedo perché sono nascoste dal piccolo omento. solamente aprendo il piccolo epiploon io scopro che c’è il coledoco, l’arteria
epatica e la vena Porta. L’aorta, vena cava e poi si nasconde prima e seconda porzione del duodeno. La testa del pancreas è già
nascosta da un’altra porzione, non la vedi bene anche se non è dietro lo stomaco; già vedi la prima porzione del duodeno che la
nasconde parzialmente ma se tu hai un duodeno più sollevato ti nasconde la porzione del pancreas. Ecco perché si chiama
retrocavità dell’omento o retrocavità degli epiploon: perché è dietro il piccolo epiploon che poi si continua con il grande
epiploon. La difficicoltà del peritoneo è relativa, se voi capite come si muove da un organo all’altro sono letteralmente fesserie.
Lo stomaco si trova dentro la cavità peritoneale. Quindi costringe il peritoneo a ribaltarsi, se era adeso alla parete non c’erano
problemi. La prima porzione del duodeno si trova anche lui dentro perché va dallo stomaco alla parete posteriore. immagina che
stai invaginando un bastone; se al bastone hai attaccato la scopa, anche la scopa invagina, non solo il bastone. Quindi, se la
continuazione dello stomaco è la prima porzione del duodeno anche il duodeno costringe il peritoneo ad invaginarsi. E allora tu
avrai il piccolo epiploon che è la continuazione di tutto l’epatogastrico e l’epatoduodenale. il piccolo retto è la continuazione del
piccolo retto e dell’epatoduodenale che prende due nomi. Se voglio fare l’anatomico fine dirò l’epatogastrico perché va dall’ilo
del fegato alla prima piccola curvatura dello stomaco. L’epatoduodenale sarà dall’ilo del fegato alla prima curvatura dello
stomaco ma è un’unica piega. Questa piega, per voi ragazzi è fondamentale perché oggi i calcoli del coledoco si possono levare
con una banale endoscopia (banale per modo di dire perché è una manovra chirurgica che prevede l’apertura dello sfintere,
l’entrata dell’endoscopio dentro il coledoco e il prelievo o frantumazione del calcolo; però lì dove non è possibile voi dovete
entrare per via transaddominale, cioè per via laparotomica (aprire l’addome). Quando aprite l’addome, Il chirurgo (che
certamente ha sotto le mani un campo operatorio ristretto) non farà una laparotomia esplorativa, non aprirà con un’apertura
xifopubica: con La xifopubica apre quando è necessario, se tu devi fare un emicolecolecotmia sinistra devi togliere il colon
sinistro, mezzo colon trasverso e il sigma, lo devi fare. L’asportazione della grande massa neoplastica a sinistra certamente si
46
aprirà con una xifopubica ma sennò fai un taglietto piccolo e con questo tu il coledoco non lo vedi, lo devi trovare alla palpazione
se sei un bravo chirurgo perché sennò fai un grande taglio e se è una signora che poi si mette in bikini e trova una bella ferita, si
i*****a e ti fa una bella denuncia immediatamente per danni.
Come fa a fare un piccolo taglio? il bravo chirurgo lo fa perché va a cercare sotto le dita il piccolo omento e cerca di vedere dove
il piccolo omento è spesso perché se voi andate a vedere l’epatogastrico, il libro vi dice che l’epatogastrico è la pars flaccida
perché toccando con le due dita vi accorgete appena che avete un mesotelio perché sono due strati monocelullari quindi li
sentite al tatto ma non ha consistenza. Se vi portate sul duodeno sentite invece la cosiddetta pars densa ma è densa perché tra
le due pagine c’è l’arteria epatica, la vena porta e il coledoco. e allora appena tu con le due dita hai agguantato il piccolo omento,
non appena trovi la pars densa sai che sotto le due dita c’è il coledoco e lo riconosci facilmente perché l’arteria la riconosci, senti
un’onda sfigmica, la vena è flaccida, la struttura più dura che trovi sotto le dita poi la tiri, ci metti uno speculum e lo vedi che è il
coledoco ma certamente non hai fatto un taglio grande, hai fatto un raglio piccolo: hai messo due dita, appena hai agguantato il
piccolo omento, appena hai trovato la parte spessa hai trovato tranquillamente il peduncolo epatico. il piccolo omento nasconde
la parte posteriore e sarà il giochino che noi faremo con il peritoneo. Abbiamo parlato quindi rapporti faccia anteriore,
posteriore, fondo dello stomaco e rapporti con la cupola gastrica.
Domanda: La cistifellea. Quando lei fa la dissezione, spesso lei vedeva il Genius superior (? ) o la prima porzione la vedeva verde
perché con il tempo se non veniva fatta la dissezione nelle prime ore dopo il decesso (se passavano 12 ore) era facile che la bile
trasudi dalla colecisti e dipinga di verde la zona di rapporto. Il rapporto è proprio quello che vi dice il libro: ginocchio duodenale
superiore.
Morfologia del fegato
Innanzitutto stabiliamo dov’è situato sulla regione che abbiamo disegnato sulla cavità addominale: ipocondrio destro-epigastrioparte dell’ipocondrio sinistro. Ricordatevi lo stomaco, abbiamo detto che il fegato arriva con la sua faccia viscerale del lobo
sinistro a ricoprire parte del fondo dello stomaco. Siamo arrivati all’ipocondrio di sinistra!
Seconda cosa, dove si trova? Nella loggia sovramesocolica; che forma ha? A me piace il paragone con il pallone di rugby perché
immaginate un ovoide e allora dobbiamo tagliare quest’ovoide in due parti, adoperiamo un piano di sezione che va dal basso
verso l’alto, dall’avanti all’indietro e da destra a sinistra e quindi io capisco che ho una faccia convessa che poi guarda anche in
avanti, una faccia che guarda posteriormente ed indietro ma in più questo piano sale di sbieco quindi andando da destra verso
sinistra quindi ho un grande lobo destro e un piccolo lobo sinistro tant’è che il fegato lo chiamate grande ala e piccola ala. La
grande ala è il lobo di destra, la piccola ala è il lobo di sinistra.
È quindi un organo bilobato (ha due lobi), ha la forma di un semi-ovoide tagliato con un piano inclinato dall’avanti all’indietro, da
destra a sinistra, dal basso verso l’alto, da cui derivano quindi due lobi: un grande lobo destro e un piccolo lobo sinistro. Tanto
perché voi le cose le capiate sempre funzionalmente: se voi andate a prendere un feto in terzo mese voi vedete un fegato che è
posto in avanti perché ricordatevi che lo stomaco ha la piccola curvatura in avanti, la grande curvatura dietro. Questo fegato è
messo in avanti; a livello della linea mediana avete una divisione in due lobi: lobo destro e lobo sinistro che sono di uguale
volume. Quindi avete un’arteria epatica, un arteria lombare di destra e di sinistra.
Quando voi ruotate il fegato, è inevitabile che l’arteria destra diventi la continuazione dell’arteria epatica perché, ruotando,
questa qui diventa continuazione e la sinistra è una diramazione. Essendo l’arteria epatica destra la prosecuzione dell’arteria
epatica comune e l’arteria epatica sinistra una collaterale, il destro prenderà il sangue ed ecco che il destro diventa molto più
grande del sinistro.
Immediatamente la cosa che dobbiamo dire è che andremo a distinguere due facce: una faccia convessa che si chiama anche
diaframmatica perché si adatta alla concavità del diaframma e prende rapporto con il diaframma ed è quella che state vedendo
in alto (riferendosi all’immagine) poi avremo una faccia viscerale o faccia posteroinferiore che prende rapporto con i visceri che
si trovano nella loggia sovramesocolica. Avremo un margine anteriore che sarà tagliente, cioè un margine acuto e un margine
posteriore che invece sarà fortemente ottuso (soprattutto a destra perché a sinistra, essendo il lobo piccolo, tenderà a
restringersi). Questo margine posteriore ottuso del lobo destro qualche libro lo chiama “faccia posteriore del fegato” ma non è
una faccia, è sempre un margine. E allora:
-
faccia diaframmatica o convessa
faccia viscerale
47
-
margine anteriore
margine posteriore (guardate come è spesso a destra e piccolo a sinistra. Questo è spesso a destra perché il lobo di
destra è più grande).
Ricordatevi che per capirlo dovete sempre fare mente locale a quel piano di separazione (prendete un’anguria, la tagliate e
vedere che ottenete né più né meno di quello che visto dicendo, seguite quel piano e noterete un margine destro ottuso e a
sinistra una coda tagliente ed ecco perché si parla di grande ala e piccola ala).
La faccia superiore mi pare chiaro che prende rapporti con il diaframma e attraverso il diaframma prenderà rapporto con la base
del polmone di destra e in parte con la faccia posteroanteriore del cuore (il famoso angolo emato-cardiaco). La faccia viscerale
voi la dividete in quattro regioni. Noi diciamo che la faccia viscerale del fegato è divisa in quattro lobi, ma in realtà sono sempre
due (lobo destro e lobo sinistro). Parliamo di quattro lobi perché è un modo di denominare che è rimasto dalla letteratura
anatomica del 700’ed è rimasto tale, è riportato tipo come una tradizione. Allora perché quattro facce? Avete presente l’H? due
linee verticali e una orizzontale. Tracciamo un’H nella faccia viscerale e diciamo che una linea verticale è la scissura interlobale
(scissura che separa i due lobi), un’altra linea invece a sinistra voi la tracciate passando dall’incisura che ospita la cistifellea che
chiamiamo incisura cistica (fossa cistica) fino al rapporto della vena cava inferiore, fino all’impronta della vena cava inferiore.
Ricordatevi che stiamo parlando dell’organo parenchimatoso per eccellenza, voglio dire che quando prende rapporto, si modella
con i visceri che ci sono sotto: a livello della cistifella ci sarà una fossa e la fossa è autentica perché c’è anche sul fegato. È un
parenchima, è come la plastichina, si lascia modellare, si modella sugli organi con cui prende rapporto. Quindi:
-
fossa cistica in avanti
fossa della vena cava dietro
Quindi abbiamo due linee verticali, linea verticale interlobale e linea verticale teorica che conduciamo dalla fossa cistica alla
fossa della vena cava inferiore. La barretta orizzontale dell’H è l’ilo del fegato cioè è l’ingresso. L’ilo è un organo, quella porzione
di continuità attraverso la quale passano le formazioni cave (ilo del polmone, l’ilo del polmone, l’ilo del rene).
A questo punto abbiamo ottenuto i famosi quattro lobi che sono:
-
Lobo sinistro
Lobo destro
Lobo quadrato anteriormente
Lobo caudato posteriormente
Nella faccia viscerale nel fegato riconosciamo quattro regioni definite lobi (impropriamente! perché non si tratta di veri e propri
lobi ma si tratta semplicemente di zone, regioni). Una si chiama lobo destro, una lobo quadrato si trova davanti all’ilo del fegato,
una si chiama lobo caudato e si trova dietro il lobo del fegato e una si chiama lobo sinistro e il lobo sinistro corrisponde
veramente al lobo sinistro perché è la faccia viscerale del fegato. Quando parliamo di lobo sinistro, stiamo parlando della faccia
viscerale di tutto il lobo sinistro mentre lobo destro, lobo quadrato e lobo caudato sono la faccia viscerale di tutto il lobo destro.
48
Lezione 09
(08/11/12)
Prof. Anastasi
(Sbob: Enrico Santoro)
Fegato
Allora ripartiamo dal fegato, fegato l’avevamo detto, localizzazione sulla parete addominale: ipocondrio destro, epigastrio e
ipocondrio sinistro. Localizzazione nella cavità addominale: regione sovramesocolica. La forma è quella di un ovoide tagliato in
due da un piano che va dal basso verso l’alto, dall’avanti all’indietro e da dx a sx. Poi se considero che il fegato è il primo degli
organi che noi conosciamo come organo diviso in due lobi, questa suddivisione, questo piano fa si che il lobo dx sia molto
voluminoso e si chiama sotto il profilo scintigrafico (la scintigrafia è un esame che si fa per valutare le capacita si attività di un
organo le capacita funzionali di un organo), voi distinguete nel fegato una grande ala che scintigraficamente parlando sarebbe il
lobo di dx e una piccola ala che sarebbe il lobo di sx. Concetto di suddivisione in lobi. Ci sono delle regole stabili in natura, le
regole sono quelle che gli organi pieni normalmente si dividono in lobi, alcuni di questi organi si dividono in lobi durante la vita
fetale però poi questa suddivisone in lobi scompaiono e appaiono costituite da un organo unico. Esempio classico è il rene che
appare un unico organo, però possiamo notare un abbozzo di un primo stadio di suddivisione in lobi, basta che fate un poco di
organogenesi, il prof Puzzolo credo che faccia una ADE sull’organogenesi del rene e vedrete che li c’è una suddivisione o meglio
un abbozzo metamerico che poi porta ai lobi. Ma cosa vuol dire suddivisone in lobi? Per parlare di una suddivisone in lobi
parliamo di una suddivisone sia anatomica sia funzionale, cosa voglio dire? Voglio dire che la suddivisione anatomica è quella che
io posso vedere anatomicamente cioè l’organo presenta una scissura, ricordatevi che la suddivisione anatomica/morfologica è
legata alla presenza di una scissura cioè un taglio naturale spontaneo, una soluzione di continuità spontanea che nell’organo c’è,
queste soluzioni di continuità si chiamano scissure. Nel caso dei lobi mi pare chiaro la definizione è di scissura interlobare perche
è una scissura che separa più lobi. Questa scissura come deve essere? Deve essere una scissura a tutto spessore, cioè in effetti
lascia in comune tra i due lobi solo una piccola parte che è la parte che è prospiciente all’ilo, l’ilo ricordatevi che è la soluzione di
continuità attraverso la quale entrano de escono le formazioni cave: vasi (arterie e vene) e altre formazioni cave che nel rene
sarà l’uretere, nei polmoni saranno i bronchi nel fegato è il condotto biliare. Questa scissura deve essere a tutto spessore cioè
deve separare realmente i due lobi e lasciare in comune solo una piccola parte. Ed è quella che in buona sostanza vediamo in
giallo, in quella scissura che vedete in alto vedete quella piega gialla? Quella piega gialla è una piega di peritoneo, non perché la
scissura si manifesti come una piega gialla, ma la piega gialla li c’è perché c’è una piega di peritoneo, lo vedremo dopo. Ma
questa scissura divide i due lobi e vedete che è abbastanza chiaro che se c’è una piega di peritoneo in mezzo vuol dire che c’è
uno spazio sennò non poteva esserci la piega di peritoneo.
Però accanto ad una suddivisione morfologica, accanto ad una separazione morfologica abbiamo anche di conseguenza una
separazione funzionale. Funzionale cosa vuol dire? Che avrà una sua arteria (ogni lobo), una sua vena e avrà un suo condotto
biliare. Allora quindi se io avessi un’arteria epatica, come in effetti ho una arteria epatica, cosa accade? Accade che l’arteria
epatica entra dal’ilo del fegato e l’ilo qui se vi ricordare è qui, infatti ci sono formazioni blu e formazioni rosse, dove la
formazione in rosso è l’arteria epatica. Allora l’arteria apatica entra come arteria epatica ma subito dopo che entra nel
parenchima epatico si dividerà in due arterie, una per il lobo dx e una per il lobo sx, cioè avremo le arterie lobari e la circolazione
che nasce dalla lobare di destra non si anastomizzerà con la circolazione che nasce dalla lobare di sinistra. Quindi sono
indipendenti.
Una studentessa interviene: ma non avevamo detto che l’arteria epatica di destra andava a corrispondere con quella di sinistra
in seguito alla rotazione? Il professore: si, l’arteria epatica destra e l’arteria epatica di sinistra comunque rimangono
indipendenti, è valido il discorso della rotazione, il discorso è validissimo solamente che alla fine i due circoli rimangono
indipendenti l’uno dal’altro. Questo è fondamentale perché la caratteristica dell’uomo è il gran numero di anastomosi che ci
sono in tutti i circoli e vi dicevo quello del fegato, della vena porta di cui parleremo dopo, ma pensate questo dell’arteria
epigastrica inferiore, nasce dalla iliaca e si anastomizza con l’epigastrica superiore che è il ramo della succlavia. Quindi badate
come due circolazioni, una destinata all’arto superiore e una destinata all’arto inferiore, alla fine si anastomizzano al livello
sottocutaneo. Le anastomosi infatti si dividono in anastomosi superficiali e anastomosi profonde. Pensate un istante ai problemi
di ischemia, pensate ad un soggetto che ha avuto un infarto dopo, se supera il tratto ischemico infartuale, si riprende e
rivascolarizza la zona, ma perché la rivascolarizza? Perche innanzitutto la zona rimane attiva perche ci sono dei circoli collaterali
che si stabiliscono immediatamente, cioè si attivano dei circoli collaterali anastomotici che, anche se l’arteria principale è chiusa,
permettono ugualmente la circolazione del sangue. Io ricordo che tantissimi anni fa con l’attuale direttore della neurochirurgia di
Catania, noi studiammo i circoli anastomotici che si venivano a creare sulla corteccia cerebrale. Chiudendo per esempio l’arteria
celebrale anteriore si chiudeva sperimentalmente in animali da esperimento, noi avevamo immediatamente (a distanza di 12/14
49
ore) la neo formazione di nuovi vasi che andavano a rivascolarizzare la zona che veniva esclusa, quindi abbiamo una grande
capacità anastomotica.
Nel caso dei lobi invece non c’è anastomosi perché i due circoli sono indipendenti e questa è una salvezza, perché se io devo
portare via il lobo di sx perché ho una metastasi di un primitivo tumore, io so bene che se chiudo l’arteria epatica di sx, chiudo la
vena, chiudo il condotto biliare di sx, io taglio e non ho emorragia e il lobo dx mi rimane intatto. Perché ho la possibilità di
intervenire su un lobo separatamente dall’altro lobo, perché non avrò circoli anastomotici, quindi non avrò emorragie. Non ho
problemi. Perché quando vado a togliere un rene devo togliere 7 fonti anastomotiche, perché il rene ha 7 fonti arteriose diverse.
“FIGGHIOLI 7 SONO ASSAI”. Il problema di asportazione di un rene chirurgicamente parlando non sarebbe un gran che difficile,
sempre compatibilmente con le capacità del chirurgo, ma dov’è che il chirurgo perde più tempo? Nel chiudere le 7 fonti
anastomotiche, altrimenti una mancata chiusura determinerebbe una emorragia addominale. Quindi quando io vado a chiudere
l’arteria epatica di sx o l’ arteria epatica dx, tolgo il lobo e so bene che non ho nessun problema perché l’altro lobo sarà
regolarmente vascolarizzato. La stessa cosa al livello polmonare, il polmone di dx ha 3 lobi, il polmone di sx ha 2 lobi e ciò
significa che l’arteria polmonare arriva al polmone e quando supera l’ilo si divide in 3 rami a dx e in 2 rami a sx poi si ramifica e
ciascuna arborizzazione sarà per i fatti suoi. Capite l’importanza? Quindi questo è il concetto di lobo.
Subito dopo il concetto di lobo, la prima cosa che voi apprenderete man mano che facciamo splancno, è che i lobi sono costituiti
da unità fondamentali che sono piccoli lobi in miniatura che si chiameranno lobuli, quindi possiamo dire che un lobulo è
costituito da n lobuli. Ma i lobuli non hanno individualità anatomica anche se in alcuni casi c’è una trama connettivale che li
isola, diciamo che una forma si può individuare ma non c’è isolamento tra un lobulo e l’altro, non c’è scissura non c’è nulla. Sono
dentro al lobo, quindi il lobo è costituito da lobuli. Questi sono concetti fondamentali quando voi andrete a studiare la cosa
apparentemente difficile, ma che praticamente è facilissima, che è la vascolarizzazione di un organo. Perché l’attività funzionale
di un organo è connessa alla vascolarizzazione.
Il fegato è una ghiandola sia endocrina che esocrina, sotto il profilo endocrino produce i fattori della coagulazione del sangue,
produce le albumine (cioè le proteine plasmatiche), ma sotto il profilo esocrino produce la bile coniuga i pigmenti biliari, diciamo
che è fondamentale perché interviene nei processi di riassorbimento delle sostanze. Assorbe grossi polipeptidi e li incamera
alcune volte come singoli dipeptidi o tripeptidi, oppure per es prende polisaccaridi e li riduce a glucosio o al massimo a fruttosio
e altrettanto nei lipidi. Nel polmone per es, al livello del lobulo polmonare, avremo gli alveoli che partecipano ai fenomeni di
scambio gassoso, scambio tra aria e sangue.
50
Sempre in natura le nostre attività sono legate ad uno scambio tra ambiente interno del corpo e ambiente esterno. L’ambiente
interno è il sangue o il citoplasma delle singole cellule e l’ambiente esterno è l’aria o i liquidi o l’apparato digerente, anche
l’assorbimento intestinale. Se andiamo a vedere una cellula dell’intestino cosa ha? Un epitelio di rivestimento che poggia su una
lamina basale contrapposto ad un endotelio vascolare di un capillare che poggi sulla lamina basale, la struttura fondamentale
attorno a cui ruota la vita degli animali e dei vegetali (dove invece del sangue avremo la linfa), sarà sempre l’affrontarsi di una
struttura epiteliale con una struttura endoteliale, con in mezzo le due lamine basali. Per il funzionamento del lobulo è
fondamentale ovviamente la vascolarizzazione.
Però andando dal lobo ai lobuli c’è una suddivisione intermedia ulteriore che non è per nulla anatomica, perché quanto meno
attorno al lobulo una trama di connettivo la si vede, nel fegato dell’uomo no, ma nel fegato di maiale, del cammello o del
dromedario si, dove il lobulo circondato da connettivo ha la forma più o meno di un esaedro, quindi una sua minima identità
morfologia ce l’ha. Se prendiamo il lobulo polmonare è circondato da connettivo, ma noi abbiamo una suddivisone intermedia
che non è mai e dico MAI identificabile anatomicamente ed è variabile e si chiama zona o segmento. La cosiddetta zona o
segmento è costituita da un insieme di lobuli irrorati da una arteria e da una vena indipendenti. Ciascuna zona o segmento ha la
sua arteria e la sua vena, e se l’arteria che va al lobo si chiama arteria lobare, l’arteria che irrora una zona si chiama zonale, che
gli anglosassoni chiamano segmentale (ma è lo stesso concetto). Quindi quella di zona è una classificazione esclusivamente e
dico ESCLUSIVAMENTE funzionale, perché si basa solo sui condotti, i vasi. Infatti io avrò per esempio un bronco lobare e un
bronco zonale. Diciamo che normalmente un lobo è costituito nel polmone da 3 o 4 zone, nel fegato vedremo che il lobo di dx,
che è il più grande, sarà costituito da 5 o 6 zone mentre il lobo di sx da 3 o 4. I libri dicono 4+6 ma poi ovviamente ci sono le
varianti del + o – 1. Ricordatevi che fondamentalmente i più grandi imprevisti ce li ha il chirurgo addominale, non ce li ha il
cardiochirurgo, per quanto la cardiochirurgia possa essere complessa per la tempistica, per la sequenza di eventi, per la
circolazione extracorporea, ecc. Ma le difficoltà del chirurgo addominale sono dovute all’imprevedibilità dell’anatomia
dell’addome. Perché quando parliamo di forme, dimensioni e localizzazioni ci riferiamo a casi nella norma. Quindi io vado dal
lobo alla zona facilmente, perché dall’arteria lobare (nel polmone) poi ho 3 arterie zonali, nel fegato da una arteria lobare a dx
avrò 6 arterie zonali e a sx 4 arterie zonali. Ma ciascuna di queste 6 zone sarà costituita da migliaia di lobuli, quindi pensate che
da un’arteria zonale o da una vena zonale possono nascere 10000 vene lobulari e allora c’è prima ovviamente una arteria o una
vena che decorre tra più lobuli, e quando decorre tra più lobuli il prefisso è INTER, quindi da una zonale nascono più
interlobulari.
Abituatevi a questi concetti perché quando faremo l’albero respiratorio questi concetti ci saranno. Il concetto fondamentale è
arteria lobare da cui nascono le zonali e dalle zonali nascono le interlobulari. Non sbagliate mai, ce le avete nel polmone, nel
fegato, ce le avete nel rene. Quindi ATTENZIONE la zona non ha una identità anatomica, quindi non le potremmo mai vedere
nelle immagini se non le colorassimo. Non potremmo fare altrimenti perché non c’è una divisione anatomia, non c’è un solco,
non c’è una scissura. Allora come faccio io a capire che quella è una zona? C’è una tecnica, che ormai si fa da un secolo, si fanno
le iniezioni vascolari di resina. Dopo che questa polimerizza, l’organo viene messo in HCL e quindi la parte parenchimatosa si
scioglie e rimane l’albero vascolare e vediamo i grandi tronchi. Vedete che abbiamo il grande tronco lobare, i grandi tronchi
zonali e dopo vedete che abbiamo dei tronchi più piccoli che sono quelli interlobari. A quel punto viene fatta la colorazione
artificiale per far capire allo studente dov’è la zona.
Quando il chirurgo deve asportare una zona epatica lo può fare benissimo, sperimentalmente noi sappiamo che il fegato infatti,
anche se ridotto ad 1/8 della sua massa, è capace di riproliferare e mantenere le funzioni metaboliche necessarie per la
sopravvivenza (per le attività funzionali del soggetto) inalterate, in condizioni normali e in condizioni di carico. Il fegato ha una
capacità di proliferazione enorme. Allora quando io chirurgo devo togliere una zona cosa faccio? Faccio prima un’angiografia, mi
vado a vedere quale è la zona e dopo essermi calcolato i limiti porto via la zona stessa. Prima di tutto identifico il ramo vascolare,
chiudo il peduncolo, escludo tutto il resto (facendo la stessa cosa con la vena e con l’arteria) e poi porta via tutto ciò che dipende
da quella zona e lo può fare anche in modo interoperatorio iniettando un colorante e in questo modo individua quella zona che
deve portare via chirurgicamente.
Quindi capite che il lobo è un’ unità anatomica, la zona è un’unità funzionale, vascolare. Se non volete mai sbagliare parlate di
unità vascolare, quindi funzionale. Per ogni zona infatti notate dalla figura che avete un ramo in rosso uno in blu e in verde che
sarebbe il dotto biliare, se siamo nel fegato. Se parliamo dei polmoni parleremo di un bronco. Quindi questa suddivisione lobare,
zonale, lobulare per voi deve essere una cosa fondamentale perché la incontreremo diverse volte. E la troviamo anche nel rene
dove veramente lobi e lobuli non ne abbiamo perché abbiamo avuto una fondamentale omogeneizzazione di una struttura
unica, che però è partita in maniera lobare, anzi in maniera metamerica.
Detto questo diciamo che il fegato è diviso in due lobi, abbiamo detto come questo semi ovoide come è diviso e abbiamo a
questo punto due facce, due margini. Le due facce sono una convessa che si chiama faccia diaframmatica e una pianeggiante che
51
si chiama faccia viscerale. La faccia viscerale ricordatevi sempre che guarda in basso e indietro, direi più indietro che in basso,
perché in effetti il fegato si comporta a destra come un grembiule, ricopre gli organi retrostanti e automaticamente anche un po’
sottostanti. Quindi prevalentemente la faccia viscerale guarda posteriormente. E allora se passiamo alla descrizione delle facce
questa è la faccia convessa o diaframmatica, quindi questa faccia mi prende rapporto con il diaframma e attraversa il diaframma
a dx prende rapporto con la base del polmone dx e a sx prende rapporto con la faccia postero inferiore del cuore. Ricordatevi mi
raccomando, faccia postero inferiore del cuore, non base, perché se mi dite base mi incazzo non sapete quanto. Poco da dire
sulla faccia convessa, ATTENZIONE NON dite mai prende rapporto con la base del cuore, DITE CHE prende rapporto con il
diaframma e attraverso il diaframma prende rapporto con la faccia postero inferiore del cuore e non dite MAI faccia posteriore
del cuore o base del cuore. La base del cuore è quella che guarda in alto e indietro.
La faccia inferiore la dividiamo in 4 lobi, anche se il termine quattro lobi è sbagliato sotto il profilo del termine tradizionalmente
inteso. Sono stati chiamati lobi perché alla prima descrizione anatomica apparivano da sotto come dei veri e propri lobi. Allora
quali sono queste due linee che mi formano la H (le verticali e l’orizzontale) che divide il tutto in 4 lobi? Una è la scissura
interlobare, l’altra è una linea tracciata tra la fossa della cistifellea e l’incisura della vena cava inferiore. La morfologia che vedete
qua ragazzi vi porta subito a ricordarvi ciò che io ho detto, cioè che il fegato è un parenchima. Infatti si modella plasticamente
sugli organi con cui contrae rapporto, disegnando quindi delle vere e proprie fosse. La cistifellea si disegna come una fossa, la
vena cava viene quasi inglobata dentro il parenchima. Pensate che le vene epatiche non esistono fuori dal fegato perché le vene
epatiche sono totalmente intra epatiche, perché non appena escono dal parenchima epatico c’è la vena cava inferiore e quindi si
buttano subito nella vena cava inferiore. Se voi andate a vedere la vena cava inferiore nella zona che passa per l’incisura castera
la vedete crivellata da tantissimi fori che sono tutti i fori delle vene epatiche.
52
Quindi ecco qua, questo è il risultato di quando togliamo la colecisti o cistifellea e abbiamo quindi la linea verticale che è la
scissura interlobare, l’altra linea verticale che è virtuale, la fossa cistica, la fossa della vena cava e poi abbiamo trasversalmente
l’ilo. Il tutto divide in un lobo dx, in un lobo quadrato, in un lobo caudato, e un lobo sx. Quindi quando andrete a dirmi i rapporti
della faccia inferiore del fegato mi direte che andiamo a descrivere i rapporti di 4 lobi sappiate che non sono lobi intesi in senso
classico ma sono intesi in modo meramente descrittivo. Adesso volevo mostrarvi questa immagine.
Allora cosa avete dietro il lobo dx? il surrene, il rene e il colon, specificamente la flessura colica di dx. Vedo anche in prossimità
della parte mediale del rene la seconda porzione del duodeno, perché la seconda porzione del duodeno poggia posteriormente
sulla faccia anteriore del rene e dell’ilo renale. Dall’alto in basso io vedo l’impronta surrenale che è proprio vicino all’impronta
della vena cava inferiore, eccola qui, poi vedo l’impronta renale che corrisponde alla faccia anteriore del rene di dx. Quindi rene
di dx, surrene di dx impronta colica, che mi corrisponde alla flessura colica di dx. Ma c’è anche una impronta che corrisponde ad
una piccola porzione del duodeno. Quindi surrene, rene, flessura colica di dx e medialmente seconda porzione del duodeno. Il
rapporto con la flessura colica destra è importantissimo, oggi con la TAC spirale a 64 banchi avete una visione abbastanza nitida,
ma vi può capitare di fare il medico in una struttura poco attrezzata e se avete una massa al livello della zona ipocondriaca di
destra, e se vedete la massa in proiezione frontale con una banale RX certamente farete una proiezione laterale per vedere se è
del fegato o è del rene. Talvolta vi può capitare che non riuscite a discriminare se è posta anteriormente o posteriormente
perché una massa fluorescente ha una zona di partenza ma poi si espande quindi non riuscite a capire se è renale o se è epatica.
Allora una volta si faceva un clisma opaco del colon, veniva introdotto un liquido di contrasto (un qualcosa meno denso del
Bario) dal retto e non appena giungeva alla flessura colica dx questa si espande e allontana il fegato dal rene e a quel punto si
vede se la massa è epatica o è renale, perché se la massa se ne va in avanti è una massa epatica se rimane in posizione è una
massa renale e questo è un qualcosa che oggi serve molto dove non ci sono buoni sussidi tecnologici perché si riesce a fare
ugualmente con una banale rx. Il modo è quello di gonfiare un istante attraverso un clisma opaco la flessura colica e spostando
in avanti il fegato vedremo dove la massa è posizionata. Quindi questo rapporto tra flessura del colon e la faccia viscerale del
fegato è un rapporto comunque fondamentale.
Quindi io ho surrene dx, rene dx, flessura colica dx e poi medialmente la seconda porzione del duodeno. La prima porzione del
duodeno si trova a sinistra della seconda porzione, però più medialmente, e cosa avete a sx del lobo di dx? Avete prima la fossa
cistica e avanti il lobo quadrato che prende rapporto con la prima porzione del duodeno. Non esiste l’impronta pilorica, è piloro
duodenale, ma soprattutto duodenale perché dietro il piloro se io faccio un bario per vedere uno stomaco lo vedete verticale
con all’ ultimo un uncino verso sx che è ancora sulla linea mediana. E quando metto il cadavere in posizione orizzontale lo
stomaco si affloscia e il piloro se ne va verso dx, ma li quello che c’è è la prima porzione duodenale. Se io ancora vado avanti ho
alla sx della prima porzione del duodeno e del piloro ho lo stomaco che è ricoperto dalla faccia viscerale del lobo sx, infatti
abbiamo un’impronta gastrica. NON IMPARATE LE COSE A MEMORIA perché se all’esame vedo che parlate tipo cantilena da chi
si è “inchiumbato” a memoria perché non vi farò andare avanti, ve lo dico prima, cercherò di ostacolarvi. L’anatomia è una
53
scienza visiva, e per capire l’anatomia bisogna avere una immagine nella mente e quella stessa immagine provate a descriverla
come voi volete, poi andate a leggervi il libro.
Andiamo a parlare dei rapporti del margine posteriore che è un margine particolare, prende rapporti con la vena cava inferiore
ma ricordatevi che anche il margine posteriore prende rapporto con il rene. Questo è un dettaglio che sui testi non viene
riportato però se andiamo a fare dissezione o andiamo a vedere il Testut, ci parla di un rapporto del rene con il fegato mediato
dal peritoneo e un rapporto del rene con il fegato non mediato dal peritoneo, cioè un rapporto del rene con la cosiddetta area
nuda del fegato. L’area nuda del fegato la vedete dove dice faccia diaframmatica, e se ci fate caso vedete i due labbri del
peritoneo sezionati cioè il labbro superiore e labbro inferiore del cosiddetto ligamento coronario.
54
Iniziamo da qui il discorso sul peritoneo epatico se vogliamo poi avere la possibilità di tornare allo stomaco, dove vi ho detto del
piccolo omento e del grande omento. Allora se noi partiamo dal presupposto che il peritoneo è un derivato del mesotelio
celomatico e che in buona sostanza si comporta come la carta da parati che si ribalta dalla parete e avvolge il viscere, nel
momento in cui il peritoneo da parietale si ribalta e diventa viscerale, crea una piega. Facciamo il discorso dal basso verso l’alto:
Immaginate che avete l’arteria addominale posteriore,pancreas, rene, abbiamo questo peritoneo parietale che sta risalendo,
ricoprendo la parete posteriore e ad un certo punto poggerà sul diaframma e si interporrà tra la faccia del diaframma e il
margine posteriore del fegato. A questo punto si ribalta e dalla parete passa sul viscere, quindi da peritoneo parietale mi diventa
peritoneo viscerale e abbiamo disegnato la piega inferiore. Torniamo indietro, (ammettiamo di non avere altri visceri) dalla
faccia posteriore io vado verso il basso, tappezzo la concavità della pelvi, rivesto il calice pelvico, vado sulla faccia anteriore dell’
addome e rivesto dall’interno la faccia anteriore dell’addome, rivesto il tutto, raggiungo l’ombelico. ATTENZIONE adesso
commetto un errore, dico che passiamo sopra l’ombelico, arrivo alla cupola diaframmatica, rivesto la faccia inferiore della cupola
diaframmatica e sono già tra fegato e diaframma. Vado verso l’alto, vado dietro (perché adesso sto tornando dietro), vado
dietro, scendo e cosa trovo? La piega inferiore che avevamo formato prima, e a questo punto faccio un’altra piega e quindi il
peritoneo da parietale mi diventa viscerale. Quindi mi creo una piega superiore, quindi ho una piega superiore del ligamento
coronario e una piega inferiore del ligamento coronario. Perché lo chiamo ligamento coronario? Perché cinge a corona il margine
posteriore del fegato e siccome gli anatomici erano molto rappresentativi con questi termini l’hanno chiamato così. Guardate i
due labbri (che io chiamo labbri) sono uno vicino all’altro, tant’è che avete difficoltà a dire che sono due labbri, ma se vi
avvicinate alla linea mediana vedete che sono due labbri in effetti e guardate qua come sono lontani i due labbri. Questo vi dice
che il lobo destro quando c’è stata la rotazione è diventato più grande e ha allontanato i due labbri. Quindi qua ha una zona di
fegato non rivestita da peritoneo rivestita solamente dalla Glissoniana, ovvero dalla capsula di Glisson che è un velo di
connettivo sottile che ricopre il fegato. Quando al macellaio chiedete il fegato per cucinarlo lui dice al velo o senza velo, il velo
sarebbe la capsula di Glisson.
Quindi stiamo vedendo i due labbri del coronario che a destra sono lontani l’uno dall’altro e a sinistra sono invece l’uno accanto
all’altro. Allora i due labbri quando arrivano alla loro convessura si fissano sulla sull’inserzione diaframmatica formando i due
ligamenti triangolari dx e sx. Quello di sx si ancora sul pilastro del diaframma. Allora a questo punto vediamo che i labbri del
coronario si continuano non l’uno nel’altro ma sia quello dx che quello sx piegano e risalgono lungo la cupola diaframmatica per
accollarsi poi l’uno all’altro e la didascalia vi dice il ligamento falciforme, da cui il vostro libro dice che il ligamento coronario si
continua in alto e in avanti con il ligamento falciforme. Perche? Il ligamento falciforme sarà una piega di peritoneo di dx e una
piega di peritoneo di sx, se io li taglio avrò un labbro dx e uno sx che va dalla cupola del fegato alla concavità del diaframma, in
fondo è sempre un epato-frenico. Quando vi si chiede i ligamenti del fegato agli esami voi dovere dire sia i ligamenti del fregato
quali sono e poi voglio sapere da dove vanno a dove vanno, quindi magari questo ragionamento che stiamo facendo magari non
lo voglio sapere da voi ma lo vorrò sapere nel momento in cui non mi dite da dove vanno a dove vanno. E’ fondamentale questa
questione per capire i rapporti e per capire poi la clinica.
Poco fa ho detto che stavo commettendo un errore nel dire che vado sopra l’ombelico, l’ombelico ragazzi durante la vita fetale
succede che ho una vena ombelicale e due arterie ombelicali giusto? La vena ombelicale va dalla cicatrice ombelicale sino alla
55
vena porta e attraverso il dotto venoso di Aranzio scarica pure nella vena cava inferiore. Quindi va dalla cicatrice ombelicale alla
faccia viscerale del fegato, all’ilo del fegato e dal’ilo del fegato poi attraverso il dotto venoso di Aranzio va alla vena cava inferiore
che si trova dietro il fegato. Abituatevi a ragionare perché la medicina è ragionamento, quando voi fate diagnosi non vi esce
scritto da qualche parte che il paziente ha la calcolosi biliare o ha la calcolosi renale, ci dovete arrivare voi. La memoria la dovete
buttare nel gabinetto. Quando io sto rivestendo con il peritoneo la faccia della parete addominale quando arrivo alla cicatrice
ombelicale cosa succede? Vengo bloccato dal residuo della vena ombelicale ovvero il ligamento rotondo. Perché il chirurgo
quando fa la xifo pubica per fare la LAPAROTOMIA ESPLORATIVA ruota passando a sinistra della cicatrice ombelicale? Perché se
voi vedete le cicatrici di questo tipo di interventi queste vanno fino all’ombelico poi passano a sinistra dell’ombelico stesso per
poi tornare sulla linea mediana e portarsi fino al pube, ma perché? Perché se va a dx recide il ligamento rotondo e quindi
interrompe una dei mezzi di fissità del fegato. Per questo il chirurgo va a sx dell’ombelico per non toccare il ligamento rotondo. Il
ligamento rotondo che è il residuo della primitiva vena ombelicale. E allora se questo è il peritoneo e sta per passare sopra
l’ombelico succede che si divide perche trova l’ostacolo del ligamento rotondo e va una parte a dx e una a sx, si è piegato il
peritoneo intorno al ligamento rotondo e da una parte c’è il ligamento rotondo dall’altra se ne va sulla cupola del fegato e crea
questo doppio sistema che quando arriva posteriormente si aprirà per formare il ligamento coronario, per cui il ribaltamento da
parietale a viscerale incomincia già quando il peritoneo si adagia sulla faccia anteriore dell’addome, perché appena arriva alla
cicatrice ombelicale il peritoneo in mezzo viene ancorato e lateralmente continua a salire lungo i margini ma al centro è ancorato
e quando si ribalterà da parietale a viscerale si ribalterà sia lungo il margine posteriore sia lungo la zona di aggancio anteriore e
così si è formato il ligamento falciforme.
Il vecchio Testut diceva che il ligamento sospensore del fegato, ma è un sospensore fasullo perché non è lui che lo tiene in
posizione, ma è la pressione esistente nella cavità addominale che lo tiene in posizione. La cavità addominale è piena di visceri e
quindi sono i visceri che lo tangono in posizione ed è il peritoneo che lo tiene anche lui in posizione. Ma ce ne sono 7 di
legamenti del fegato, e se li recido tutti e lascio solo il falciforme voi avrete proprio come una lamina che divide la parte dx del
fegato in due zone, una che rimane da una parte e una che rimane dall’altra del ligamento falciforme. E la vedete proprio come
una falce, come la lama di una falce ecco perché il vostro libro del falciforme dice che c’è un foglietto superiore e un foglietto
inferiore, non dicono che c’è un foglietto dx e sx perché in posizione il fegato è schiacciato contro il diaframma e quindi il
ligamento di piega in un lato ruotando ed ecco che, da foglietto dx e sx, diventa invece un foglietto superiore e uno inferiore.
Dovrete dirmi questo e anche il perché di ciò, perché il fegato è schiacciato sotto il diaframma dalla presenza degli altri visceri e
dalla pressione endoaddominale. Se io non avessi nulla il ligamento si appenderebbe a questo ligamento che, stirato verso il
basso tornerebbe, ad avere un foglietto dx e uno sx come in effetti è, ma in posizione anatomica, a causa della pressione
endoaddominale e dei visceri che schiacciano il fegato sulla cupola diaframmatica, si piega da un lato e avremo di conseguenza
un foglietto superiore e uno inferiore. Quindi ecco che posteriormente avremo una continuazione del ligamento falciforme nel
ligamento coronario ecco perché vi dico di tenere a mente la cicatrice ombelicale, da cui nasce il filamento rotondo che è
l’obliterazione del residuo fibroso della vena ombelicale. Quindi se io avessi spazio tra la cupola diaframmatica e cupola epatica
avrei due logge, una a sx del ligamento falciforme e una a dx. Tecnicamente parlando, se io accedessi al fegato da sx non posso
andare a dx perché dovrei sfondare il ligamento falciforme, che in effetti mi separa questa zona a tutto spessore, una mi rimane
a dx e una a sx. Allora il rane emerge con la sua mezza luna superiore, la parte supero laterale del suo margine convesso di dx
emerge dal labbro inferiore e prende rapporto diretto con il fregato. Quindi ecco perché Anastasi agli esami quando parla dei
rapporti del fegato dice: “si ma è tutto mediato dal peritoneo il rapporto del rene dx?” No, c’è una piccola zona che è la parte
antero superiore dx che prende contatto diretto con il fegato.
L’anatomia è proprio vero che è una scienza visiva. Vi aiuterà molto anche nell’organogenesi, perché per esempio nella tetralogia di
Fallot (detta anche sindrome del bimbo blu), che è una cardiopatia congenita che affligge bambini neonati, se sapete bene
l’organogenesi, saprete anche che la pervietà del setto interventricolare è causata dall’aorta a cavaliere. Potrete anche pesare che sia
tutto tempo perso ora, ma è tutto tempo guadagnato per dopo, non lasciatevi andare alla memoria. Allora torniamo a noi, se io prendo
il peritoneo che si è ribaltato da parietale a viscerale dall’alto cosa faccio seguendo il fegato con il peritoneo viscerale? Ricopro tutta la
faccia diaframmatica del fegato, poi arrivo al margine anteriore, vado sulla faccia viscerale del fegato la rivesto e mi fermo all’ilo del
fegato perché qui ho vena porta, arteria epatica e dotto epatico, quindi dall’ilo del fegato mi ribalto sulla faccia anteriore di questi vasi e
dove vado seguendo i vasi? Alla piccola porzione dello stomaco e alla prima porzione del duodeno, cioè formo l’epato gastrico e l’epato
duodenale. Seguiamo quello di sotto, accade che vado sulla faccia viscerale del fegato ma dove mi fermo? All’ilo del fegato perché ho il
solito peduncolo vascolare che mi è compreso tra i due ribaltamenti, quello che mi viene davanti e quello che mi sta venendo dal labbro
inferiore del coronario. A questo punto è chiaro che se io inietto del lattice nel ligamento coronario è chiaro che questo lattice me lo
troverò spalmato sulla faccia anteriore dello stomaco perché attraverso il piccolo omento (l’epato gastrico) il lattice per capillarità se ne
va verso lo stomaco. Epato gastrico ed epato duodenale, ma come si chiamano entrambi? Piccolo omento. Come stiamo incominciando
a vedere le pieghe di peritoneo si continuano le une nelle altre.
56
Lezione 10
(13/11/2012)
Prof.Magaudda
(Federico Saturno)
Ghiandole Salivari
Oggi andremo a discutere delle ghiandole salivari che sono delle strutture importanti naturalmente per l'apparato digerente perché,
come sapete, la saliva è [l'elemento] fondamentale per iniziare la digestione del bolo alimentare e detergere il cavo orale in funzione
della sensibilità gustativa, e per difendere, appunto, le strutture del cavo orale dalle aggressioni batteriche, inevitabili visto il rapporto
diretto con l'ambiente esterno.
Patologie
E' importante conoscerle [le ghiandole] per chi studia medicina, perché esistono delle varie patologie che possono colpirle. La più
comune forse è la cosiddetta parotite epidemica, di cui tutti avete sentito parlare in termini volgari come 'orecchioni'; è una
scialoadenite, un infezione virale ("scialo" sta per saliva), è una malattia infettiva [...] che colpisce i bambini ma anche i suddetti adulti e
che può essere pericolosa, specialmente in età adulta (nel maschio in particolare), perché può dare delle complicanze molto serie sia a
carico del Pancreas, per struttura molto simile alla parotide (che come vedremo fa parte delle gh. salivari maggiori), ma anche a livello
testicolare determinando come complicanza una orchite, che può portare anche a sterilità (quindi attenzione a questa patologia). Ci
sono altre patologie per esempio la scialolitiasi, la calcolosi dei dotti salivari; sapete sicuramente che esiste la calcolosi renale o la
calcolosi biliare, anche a livello delle ghiandole salivari si possono formare dei calcoli con conseguenze anche piuttosto serie. Non
mancano poi le patologie tumorali, per quanto riguarda i tumori benigni il più tipico è l' adenoma pleomorfo, ma esistono anche dei
tumori maligni, quindi il medico non può fare a meno di conoscere dove [le gh. Salivari] sono situate, che rapporti hanno e che struttura
possiedono.
Classificazione delle ghiandole salivari
Come vedete in questa prima diapositiva introduttiva, le ghiandole salivari sono distinte in ghiandole salivari maggiori e minori.
Per quanto riguarda le gh. salivari maggiori, sono tre coppie di ghiandole poste in posizione extramurale rispetto alle pareti del cavo
orale, sono strutture che derivano dalla primitiva cavità buccale e che poi migrano perifericamente portandosi nelle logge del collo
(restano però collegate alla cavità buccale attraverso i loro dotti escretori), la gh. Parotide è molto particolare e si trova a livello del
pavimento della bocca, così come accade per la gh. Sottolinguale.
Poi ci sono le gh. salivari minori che sono diffuse nelle pareti del vestibolo della bocca, e sono distinte in:
ghiandole labiali (che si trovano nello spessore delle labbra);
ghiandole malari (nello spessore delle guance);
ghiandole palatine (a livello del palato);
ghiandole linguali (molto importanti sono quelle posteriori che ripuliscono le papille gustative circumvallate e foliate – piuttosto
rilevanti per la sensibilità gustativa);
Poi ce ne sono delle altre a livello dell'istmo delle fauci, della faringe e dell'esofago. Queste ghiandole minori così diffuse sono dette
intramurali, perché rimangono principalmente nella cavità orale (nel vestibolo della bocca), a differenza delle maggiori che sono
migrate più perifericamente e hanno trovato degli alloggiamenti idonei viste anche le dimensioni che raggiungono. Questi epiteli
ghiandolari hanno funzioni proprie, ad esempio lubrificante antibatterico nei territori specifici in cui sono posizionate – quelle linguali,
dicevamo, sono anche importanti per la detersione delle papille gustative.
Ghiandole salivari maggiori
La più grande è la ghiandola Parotide, che si chiama così perché è posta in vicinanza del meato
acustico esterno. La sua posizione è abbastanza superficiale, la faccia superficiale è a contatto
con i tegumenti; anteriormente confina col muscolo Massetere, uno dei principali muscoli
masticatori (dovreste conoscerlo); posteriormente si pone in contatto col muscolo
sternocleidomastoideo.
Più avanti, in basso, troviamo le altre due ghiandole salivari maggiori: la sottomandibolare, in
rapporto col muscolo miloioideo e dal quale forma un'ansa con un prolungamento anteriore
che poi vedremo; e la sottolinguale.
Queste due ghiandole si trovano lateralmente nelle fosse presenti nella faccia interna della
mandibola, dette sottomandibolare e sottolinguale (è come se lasciassero l'impronta sull'osso,
57
anche se poi la mandibola quando sarà sezionata non presenterà segni, noi però sappiamo che si appoggiano lateralmente al corpo
della mandibola). Le ghiandole salivari maggiori presentano dei dotti escretori. Il più grande è il dotto di Stenone, sbocco della
ghiandola parotide [...], che si porta nel vestibolo della bocca, siamo vicini al secondo molare superiore, ove il [ ? ] dello sbocco si
verifica nello spessore della guancia. A livello del pavimento della bocca arrivano le secrezioni della gh. Sottomandibolare e
Sottolinguale [slides]; questo qui, vedete, è il frenulo della lingua per capirci, questo qui è il pavimento della bocca e vedete qui arriva lo
sbocco, dotto principale della ghiandola sottomandibolare e questa sporgenza che potete osservare.... [suona il cellulare] ... sollevando
la lingua è la caruncola linguale, quindi questi due rilievi sono le caruncole sottolinguali, lì sbocca il dotto Sottomandibolare insieme al
dotto principale della gh. Sottolinguale. Vedete, la sottolinguale, che ha una struttura lobulare, riversa ancora saliva sul pavimento della
bocca attraverso dei 'forellini', ovvero piccoli dotti escretori. Ecco vedete, se osservate quest'immagine potete vedere dove si apre il
dotto parotideo di Stenone (nella guancia di fronte al secondo dente molare superiore); per capirci nel Morbillo, che è una malattia
esantematica, si nota che c'è una tipica infiammazione al livello dello sbocco del Dotto di Stenone che il medico esperto va a guardare
per fare una corretta diagnosi, quindi sapere queste cose è importante anche nella banale medicina pratica.
Quindi, ok? Il dotto principale (di Stenone) della ghiandola parotidea si va a riversare nel vestibolo della bocca, cioè sapete il Vestibolo è
quella parte compresa tra le labbra e le guance esternamente e le arcate dentarie internamente (praticamente quella parte in cui
inseriamo lo spazzolino quando laviamo i denti, eh??)...La cavità vera e propria della bocca inizia al di là delle arcate gengivo-dentarie
eh, ok?
Quindi la saliva della parotide arriva nel vestibolo
della bocca dove riversano anche le ghiandole
malari, che si trovano come vi ho detto nelle
guance, mentre la saliva delle ghiandole
sottomandibolari e sottolinguali finisce sotto la
lingua, quindi in quella che è la cavità orale vera e
propria dove per esempio anche le ghiandole
palatine riversano la loro saliva.
Vedete questa è la cavità orale, questi sono gli
archi palatini, vedete l'ugola al centro le tonsille
palatine ai lati e quindi questo tratto si chiama
Istmo delle fauci. Quindi le tonsille palatine sono
visibili al di là degli archi palatini inferiori e
superiori.
In quest'altra immagine vedete la ricca
vascolarizzazione che caratterizza la faccia
inferiore del corpo della lingua e vedete la
mucosa che la riveste, a differenza di quella della
faccia dorsale che è molto più accidentata a
causa della presenza delle papille gustative, è
molto sottile e subito sotto ci sono i vasi
sanguiferi; questo vi spiega perché una delle vie
più rapidi di somministrazioni dei farmaci è la via
sublinguale (ad esempio un farmaco contenente
nitroderivati, che fanno dilatare le coronarie, può
essere sciolto sotto la lingua e passare nel sangue
raggiungendo rapidamente il tessuto bersaglio
del soggetto che ne ha bisogno, ad esempio
perché ha un angina pectoris), ancora una volta la conoscenza anatomica vedete come ha un riscontro nella medicina pratica. Quindi se
noi alziamo la lingua vediamo ai lati del frenulo linguale le due caruncole e i condotti laterali che sono i dotti della Sottolinguale, mentre
questo è lo sbocco del dotto di Wharton, come si chiama il dotto escretore della gh. Sottomandibolare [...]. I dotti di sbocco della gh.
Sottolinguale si chiamano dotti di Rivino (o Rivinus, dall'anatomico che li descrisse) vedete sono tutti questi forellini che rappresentano
gli sbocchi dei lobuli della Sottolinguale che poi hanno un dotto principale che si apre nella caruncola insieme al dotto di Wharton.
Attraverso quest'immagine invece potete avere l'idea della ricchezza nella distribuzione delle ghiandole salivari minori, quelle che state
osservando si trovano nel palato sotto la mucosa palatina, qui abbiamo il palato duro e molle e qui abbiamo tutto questo corteo di
ghiandole salivari ognuna con il loro piccolo dotto escretore che riversa la saliva nella cavità orale dall'alto, detergendo la struttura
palatina.
58
Ce ne sono tantissime anche sotto la mucosa linguale, nelle labbra, nelle guance; queste ultime due insieme alla parotide riversano il
secreto nel vestibolo della bocca, mentre le ghiandole salivari del palato riversano la saliva nella cavità orale insieme alla
Sottomandibolare e alla Sottolinguale (comunque la gran parte della saliva è prodotta dalle ghiandole salivari maggiori). Vedete quanto
è abbondante la produzione di saliva di giorno? È paragonabile alla produzione dell'urina, solo che la saliva non viene emessa
all'esterno (a meno che non sputiamo ad esempio), finisce nel tubo digerente e l'acqua, in maggior parte costituente la saliva insieme
ad altre sostanze disciolte, può essere riassorbita e utilizzata dal corpo; quindi il lavoro svolto dalle cellule degli adenomeri di queste
ghiandole (tubulo-acinose) è veramente notevole e importante. Naturalmente la salive come viene prodotta? La materia prima dove la
prendono? Per capirci le cellule degli adenomeri producono acqua?...eh?... Ricevono l'acqua e i materiali che arricchiscono questo
secreto dal sangue circolante, per cui le ghiandole salivari sono delle strutture che devono avere una ricca vascolarizzazione.
In ultima analisi, la saliva che viene riversata nel cavo orale o nel vestibolo della bocca finendo poi nella porzione superiore
dell'apparato digerente, nello stomaco, può essere ampiamente riassorbita; già l'acqua che forma la saliva, per capirci, si mescola con le
secrezioni faringee ed esofagee per poi mischiarsi col succo gastrico, qui le pareti dello stomaco (come avrete sentito già dal professore
Anastasi) sono formate da cellule con proprietà assorbenti.
Se noi beviamo un bicchiere d'acqua, arrivata nello stomaco che fine fa?? Viene assorbita, cioè finisce nel sangue. Ok? Un farmaco che
noi assumiamo con l'acqua e che non sia gastro-resistente si scioglie nello stomaco e può essere assorbito. Se beviamo un bicchierino di
liquore, noi in tempo reale abbiamo gli effetti dell'alcol che abbiamo assunto (vampate di calore, eventuale rossore, vertigini) perché
l'alcol non necessita di essere assorbito quindi già nello stomaco viene assorbito, passa nel sangue e arriva in tutto il corpo, anche al
cervello.
Tutto questo perché ve lo dicevo? Per farvi capire che la saliva, pur prodotta in grandi quantità variabili (anche per il cibo assunto), non
viene persa ma i suoi componenti tornano ad essere utilizzabili dall'organismo poiché vengono assorbiti nelle vie digerenti.
Produzione media giornaliera di saliva = 1 - 1,5 L
Composizione: acqua (stragrande maggioranza – 98% ca.), ioni (sostanze tamponanti), sostanze di rifiuto (anche la saliva è un po’ un
emuntore), metaboliti ed enzimi (per es. l'amilasi salivare – che inizia già a livello salivare la digestione dei glucidi complessi, come dice
il detto latino "Prima digestio fit in ore" = la prima digestione avviene in bocca).
Altri enzimi sono prodotti dai vari tratti dell'apparato digerente e tutti consentono la digestione degli alimenti ingeriti. Avete chiaro
cos'è la digestione? Eh? Si e cos'è? .....è la digestione delle strutture complesse, che noi ingeriamo, nelle sue componenti molecolari
fondamentali, perché solo questo tipo di componente può essere poi assorbito. Se noi mangiamo la patata, la pasta, il pane, alimenti
prevalentemente fatti da carboidrati complessi, essi dovranno essere scissi nei monogliceridi che li compongono per poter essere
utilizzati dalle cellule. Se mangiamo proteine, esse devono essere scisse negli amminoacidi che le compongono...se stiamo mangiando
una fetta di carne cosa stiamo mangiando?? Stiamo mangiando un pezzo di un muscolo animale, del tutto simili ai nostri muscoli, tant'è
che noi possiamo mangiarci carne umana se fossimo cannibali...ma la carne cos'è? Sono i muscoli (di maiale, agnello, bue...) che sono
fatti da fibre muscolari (se striati) e dentro le fibre cosa c'è? Dentro questi sincizi polinucleati? Ci sono le proteine contrattili, quindi la
carne è ricca di proteine perché le cellule che la costituiscono lo sono.
Mangiando la carne non mangiamo solo proteine, ci sono anche zuccheri e grassi. Quindi per digerire la carne dobbiamo smembrare la
struttura muscolare, il connettivo (perimisio, epimisio, endomisio, fasci muscolari...) quello che costituisce le striature bianche che si
vedono nella carne è connettivo, ci sono anche vasi, nervi... digerire quindi cosa significa? Smembrare tutto, l'organo muscolo deve
essere scompaginato.
[parliamo un pò di culinaria] Nella carne bollita, la bollitura cosa fa? Scioglie il collagene, per cui il connettivo che tiene unite le fibre
muscolari perde la sua consistenza per cui se mettiamo la forchetta nel pezzo di carne bollita separiamo facilmente i fascetti di fibre
muscolari; poi li mettiamo in bocca, li trituriamo e finiscono nello stomaco; agisce qui il succo gastrico contenente acido cloridrico
(acido fortemente corrosivo) – se noi mettiamo in un piatto una fetta di carne contenente limone abbondante "come si fa quando
facciamo il carpaccio" questa viene digerita, smembrata. Immaginate cosa succede a questo pezzo di carne nello stomaco pieno di
acido cloridrico...il pezzo viene disgregato, si rompono i legami tra le cellule, si rompe il plasmalemma, si liberano le proteine
intracellulari. Il passo successivo è affidato a degli enzimi specifici cioè le proteasi...queste degradano le proteine fino ai loro costituenti
elementari ossia gli amminoacidi [che noi freghiamo al povero bue per utilizzarli nella sintesi proteica – come se per costruire un
palazzo noi prendiamo delle mattonelle di altri edifici che vengono demoliti]. Quindi: 1) digestione 2) assorbimento.
Abbiamo quindi detto che la saliva è importante per la digestione perché intanto serve per amalgamare il bolo alimentare nella bocca e
poi contiene come abbiamo visto degli enzimi che permettono una prima digestione, ma anche enzimi con un ruolo di difesa (lisozimi).
Durante i pasti vengono prodotte grandi quantità di saliva, che lubrifica la bocca e scioglie le sostanze chimiche che stimolano le gemme
gustative. La produzione della saliva NON è standard per tutto il giorno o per tutto il tempo, varia in funzione del cibo assunto...ad
esempio se noi mettiamo in bocca del succo di limone si produce una grande quantità di saliva perché essa ha anche un effetto
tamponante, nel caso specifico saliva basica contro questa acidità improvvisa. La produzione di saliva può anche essere innescata dal
59
pensiero del cibo o dall'odore del cibo o dal vedere un piatto di pasta ben condita [...], ciò accade per azione del SNC (sistema nervoso
centrale) in particolare da parte del sistema nervoso autonomo o vegetativo che regola un po’ tutte le funzioni dei visceri; vedremo che
delle fibre del sistema parasimpatico, provenienti dal tronco encefalico, arrivano fino alle ghiandole salivari determinando uno stimolo
eccito-secretorio.
Il sistema nervoso regola sia la vita di relazione... cioè questo hardware sofisticatissimo di cui siamo dotati, per capirci encefalo-tronco
encefalico-midollo spinale che costituiscono il SNC, attraverso i nervi gestisce tutte le nostre attività volontarie, ad esempio parlo e
gesticolo volontariamente perché questo computer manda un input in tempo reale che fa muovere muscoli, facendo contrarre i
muscoli agonisti di quella funzione, facendo rilasciare i muscoli antagonisti e gestendo poi nell'insieme la postura. Io sto in piedi ma per
starci devo mantenere l'equilibrio, io sposto la testa e in automatico le afferenze che arrivano al SNC ri-resettano il grado di
contrazione-rilasciamento di tutti i muscoli (specialmente quelli assiali) per farmi rimanere in piedi e non cadere. Rifletteteci. E' una
cosa di estrema complessità che si realizza tramite i nervi afferenti che portano l'informazione ai centri del SNC, elaborazione e in
tempo reale vie motrici che agiscono sull'apparato locomotore continuamente, aggiustando tutte le parti del corpo solo per stare in
piedi fermo. Questo è un grosso problema, immaginate camminando correndo facendo il doppio salto carpiato ecc... Muscoli e Ossa
non gestiscono questa cosa in modo autonomo ma è il SNC che agisce su di essi.
Quando si guasta qualcosa purtroppo sorgono i problemi, per es. un ictus cerebrale, un'emiparesi, si guasta il cervello i muscoli sono
apposto, le articolazioni e le ossa tutto apposto, ma se è un’area del cervello che comprende tutta la zona motrice, un emisoma (mezzo
corpo) si paralizza....quindi questo l'avete chiaro, no?
Quindi il cervello controlla il movimento, il pensiero, le emozioni...tutto ciò che fa parte della nostra vita di interazione; ma questo
povero hardware non deve pensare solo a questo, deve provvedere anche al controllo dei nostri visceri non sotto la nostra volontà...
chiaramente abbiamo muscoli sotto il nostro controllo e altri no.
Noi camminiamo, prendiamo la macchina, andiamo in bicicletta ma non pensiamo minimamente a tutti quei muscoli che si stanno
muovendo per svolgere tali attività motorie...però quando abbiamo iniziato a compiere queste azioni è stato un disastro, all'inizio,
perché dobbiamo stare attenti ai movimenti che compiamo, coordinarli e chiaramente all'inizio è difficilissimo. Poi però sbagliando,
procedendo per tentativi ed errori, ci facciamo in questo computer una bella "scheda motoria" e quel movimento complesso diventa
per noi una cosa semplicissima che per di più facciamo in maniera automatica (camminiamo, nuotiamo ecc molto spesso senza
pensarci, facendo ciò in maniera comunque perfetta, diventano movimenti automatizzati che comunque possiamo, secondo il nostro
volere, interrompere). Quindi sono movimenti automatici diciamo ma non privi della possibilità di controllo.
Non possiamo far battere il cuore più o meno velocemente, non possiamo far muovere o meno i visceri, non possiamo produrre più o
meno saliva o succo gastrico. A questo provvede sempre il SNC, che ha all'interno delle strutture deputate al controllo della vita
vegetativa; per questa funzione i visceri ricevono una doppia innervazione...
Immaginate, ad esempio, che questo filo che passa per terra provenga dal sist. Nervoso e che arrivi a quel gradino, che è ad esempio
una cellula cardiaca. La stessa cellula cardiaca riceverà un altro filo (immaginiamo di colore rosso) che si inserirà lì accanto.
Perché è necessaria una doppia innervazione? Perché essendo un'azione che prescinde dalla volontà deve potersi realizzare con un
sistema [doppio] che eccita la cellula e la inibisce. Questa doppia innervazione viene da cellule situate nel SNC che godono di una
doppia composizione funzionale:
1)
2)
sistema nervoso ortosimpatico
sistema nervoso parasimpatico
Queste due parti, dalla collocazione anatomica NON perfettamente definibile, sono attivate o disattivate in funzioni di diversi momenti
funzionali della nostra vita quotidiana.
Il sistema ORTOSIMPATICO, per capirci, si attiva nelle condizioni di stress, nelle condizioni definite "combatti o fuggi" estremizzando il
discorso... che significa, che da quella porta vediamo entrare un cane pericoloso che scende e allora nell'immediato io mi accorgo di
questa cosa e il mio corpo modifica radicalmente le sue condizioni funzionali (comincio a sudare, respiro molto frequente, il cuore
aumenta il battito, le papille visive si dilatano...), la salivazione si riduce drasticamente, più sangue viene portato ai muscoli; la macchina
umana si attiva al massimo delle sue potenzialità per scappare o reagire, lottare, combattere (come se avessi premuto al massimo
l'acceleratore della mia automobile).
Come accade tutto questo? Avviene perché a livello cerebrale si è avuta la sensazione del pericolo e immediatamente vengono
trasmessi ai vari organi gli stimoli perché, ad esempio il cuore aumenti la sua frequenza e la forza di contrazione (questo perché il cuore
è la pompa che spinge il sangue perifericamente); in queste condizioni [di pericolo] dove deve andare il sangue? Ai muscoli o
all'apparato digerente? Deve andare ai muscoli, che sono l'organo motore del nostro corpo. Nell'immediato i vasi sanguiferi che vanno
ai muscoli si dilatano (mentre quelli diretti all'apparato digerente si restringono.
60
Eh, ci siamo? Quindi la pompa che porta il sangue ai muscoli lavora al massimo, i muscoli si dilatano e tutto questo ha un significato
anche se facciamo funzionare molto più intensamente la respirazione perché col sangue, in avanzata attività metabolica, viene portato
anche più ossigeno; abbiamo per esempio più combustibile come il glucosio ma anche più comburente che è l'ossigeno (un po’ come
nelle nostre automobili dove nel carburatore non deve arrivare solo la benzina, combustibile, ma anche l'aria, comburente – se arriva
solo la benzina non si può avere il processo di combustione). D'accordo?
Quindi il sistema ortosimpatico è quello che si attiva quando facciamo esercizio fisico, quando siamo sul blocco di partenza per fare una
corsa, e la componente del SNC ci serve per attivare il funzionamento motorio del nostro corpo...quindi contemporaneamente la
tensione diventa massima, la produzione di energia aumenta. Naturalmente in contemporanea devono essere liberati i combustibili dai
depositi cioè acidi grassi dal grasso, glucosio dal fegato... quindi se fosse sempre attivo il sistema ortosimpatico dimagriremmo a vista
d'occhio perché svuoteremmo le riserve di carburante di cui siamo dotati che vengono però sempre dall'alimentazione – mangiamo,
digeriamo, assorbiamo, depositiamo; se mangiamo tanto e tendiamo a utilizzare poco il nostro apparato locomotore ingrassiamo, se
mangiamo poco e ci muoviamo molto evidentemente tendiamo a dimagrire (perché è un problema di bilancio energetico).
Quindi stavo dicendo che il sistema ortosimpatico ha un effetto inibitorio.
Avete mai visto i film di Fantozzi? Salivazione azzerata quando arriva di fronte al suo direttore megagalattico, questo perché è al
massimo della tensione, di stress, di fronte a tale direttore e il tono ortosimpatico manda un segnale inibitorio alle ghiandole salivari
(che ce ne frega della saliva quando dobbiamo salvarci la vita ecc...). Quando siamo sotto stress, di solito abbiamo bocca asciutta.
Viceversa, il sistema PARASIMPATICO [il prof dice ortosimpatico] entra in funzione nelle condizioni che possiamo sintetizzare come
"resta e riposa", quindi in condizioni completamente diverse. Abbiamo fatto un bel pranzo, siamo seduti su una bella poltrona, la
temperatura ambientale è perfetta, non ci sono cani che ci stanno aggredendo, guardiamo la televisione... sicuramente in quel
momento di vita il cuore può lavorare ad un regime molto minore [...], il sangue ad esempio non deve andare in grande quantità nei
muscoli ma potrà irrorare l'apparato digerente che sta funzionando. In questo contesto l'innervazione parasimpatica delle ghiandole
salivari determinerà uno stimolo eccitatorio, per cui la produzione di saliva tenderà ad aumentare e tende ancor di più a farlo quando
c'è del cibo nella bocca ma anche l'odore o la vista del cibo (come preparazione alla assunzione del cibo); ciò accade perché, per
amalgamare il bolo alimentare, la bocca deve essere già pronta e quindi sarà incrementata la produzione di saliva (perché il cervello ha
ricevuto gli stimoli dagli organi di senso e il sistema parasimpatico ha risposto mandando un input eccitatorio alle ghiandole salivari).
Quindi la produzione di saliva varia durante la giornata, e ciò dipende dall'alternanza di stimoli attivatori/inibitori che si vengono a
presentare e soprattutto aumenta in corrispondenza di assunzione del cibo, quindi durante i pasti.
[slides] vedete qui avevo sintetizzato questo fatto, sulle superfici della bocca scorre una minima secrezione salivare di base che
contiene immunoglobuline – lisozima, che sono delle sostanze (di natura proteica naturalmente) con funzioni di difesa soprattutto
contro batteri e virus; questa componente della saliva, quindi, è importantissima per controllare la procreazione [?] dei batteri nella
bocca.
Una riduzione della secrezione salivare, che può essere provocata da radiazioni stress emulsioni[?] o altri fattori, favorisce la crescita
della flora batterica nel cavo orale, favorendo dunque l'insorgere di infezioni e danni (ad es. Carie, Micosi)... ciò non accade proprio per
la presenza di enzimi e immunoglobuline nella saliva che tiene a bada questa flora batterica del cavo orale.
Se questo sistema non funziona sono guai, evidentemente.
La saliva non serve solo per digerire, solo per amalgamare il bolo, ma ha anche un importantissima funzione di difesa.
[slides] qui vedete la ripartizione della produzione di saliva per quanto riguarda le gh. Salivari maggiori:
70% circa a livello delle gh. Sottomandibolari
25% circa a livello delle gh. Parotidi
5% circa a livello delle gh. Sottolinguali
Le gh. Salivari minori producono una quantità di saliva minore rispetto alle ghiandole principali che abbiamo su citato.
Quindi, ribadiamo il concetto che durante i pasti tutte le ghiandole salivari aumentano il loro tasso di secrezione salivare cosicchè la
produzione di saliva può raggiungere il valore di 7 mm/min o mL/min , di cui circa il 50% è fornita dalle parotidi (al momento dei pasti).
L'altra cosa importante è che l'aumento della secrezione salivare è accompagnato da un graduale aumento del pH salivare che di base è
leggermente acido, ma in caso di aumento della secrezione tende a divenire leggermente alcalino raggiungendo un pH di 7,5 – quindi
con funzione anche di tampone. Ogni ghiandola salivare produce una saliva con proprietà lievemente differenti; intanto, come
vedremo, le gh. Salivari producono saliva mucosa, sierosa o mista:
61
Parotide = sierosa
Gh. sottomandibolari e sottolinguali = miste (con prevalenza mucosa per le sottolinguali)
Gh. salivari minori = mucose (in genere)
La parotide produce dunque, dicevamo, una secrezione sierosa che contiene soprattutto amilasi salivare (o α-amilasi), un enzima
specifico per iniziare la demolizione dei carboidrati complessi, come amido e glicogeno, in composti più semplici, ma anche tante altre
attività enzimatiche e immunoglobuline sono prodotte a livello della parotide. Quindi secrezione sierosa, che significa secrezione molto
fluida in cui non c'è muco ma nella quale, nell'acqua (porzione maggiore) sono disciolte molecole proteiche sintetizzate dalle ghiandole,
dalle cellule dei lobuli della gh. Parotide che arriscono quindi la composizione salivare.
Invece le gh. Sottomandibolari e Sottolinguali, che producono o introducono meno sostanze enzimatiche, sono più ricche di
glicoproteine specifiche chiamate mucine, responsabili delle proprietà viscose lubrificanti delle secrezioni mucose delle cellule
caliciformi delle ghiandole mucose dell'organismo.
La gh. Sudoripara [?] è una mescolanza di cellule sierose e mucose [...].
Ricapitoliamo un attimo le funzioni principali della saliva,
lubrificante: riduzione degli attriti delle superfici esposte – ad es. Gengive e Palato che muovono all'interno del vestibolo della
bocca materiale che può essere caldo, freddo, liscio, rugoso, appuntito – per questo serve un lubrificante delle superfici;
detergente: ripulire e contrastare il deposito di particelle alimentari soprattutto a livello dei denti – una delle cause principali delle
carie;
formazione del bolo: la favorisce attraverso l'aggiunta al cibo di una componente liquida e lubrificante – anche mangiando pane
asciutto esso sarà inumidito per la grande quantità di saliva, per cui il cibo viene associato a questa secrezione che permetterà
facilmente il passaggio del bolo alimentare nei tratti dell'apparato digerente fino allo stomaco;
digestiva: agiscono come detto prima le amilasi;
protettiva: grazie alle immunoglobuline, i lisozimi ecc... ;
miglioramento della sensibilità gustativa: le gh. Sottolinguali detergono le papille gustative (in particolare circumvallate e foliate).
Quindi queste sono le funzioni principali della saliva, che produciamo per un litro/ uno e mezzo al giorno, durante tutta la giornata, in
quantità diverse a seconda del bisogno dell'organismo. Una cosa è stare tranquillo senza introdurre cibo e un'altra è introdurlo, per cui
in questa condizione avremo un aumento della produzione di saliva (in ragione della stimolazione del controllo del sistema nervoso
vegetativo). Andiamo adesso a vedere, avendo parlato per adesso più delle funzioni che d'anatomia, ad addentrarci un attimino nella
[...audio poco chiaro...] delle ghiandole salivari, la posizione, i rapporti, la forma e così via...
Partiamo naturalmente dalla PAROTIDE, la più grande delle ghiandole salivari maggiori. La superficie esterna ha una forma triangolare
con la base rivolta in alto, l'apice in basso, e un margine anteriore e uno posteriore. Abbiamo già detto che è delimitata anteriormente
dal muscolo massetere, posteriormente dal muscolo sternocleidomastoideo e in alto dalla parte cartilaginea del meato acustico
esterno. [slides] quella che stiamo osservando è la parte superficiale della ghiandola, ma la ghiandola poi si addentra nello spazio
latero-faringeo prendendo rapporto con il muscolo costrittore superiore della faringe, quindi in pratica con la parete laterale della
faringe... quindi c'è una parte superficiale e una parte prismatica profonda. La ghiandola presenta poi dei rapporti molto importanti,
che potremo osservare in seguito, detti rapporti intrinseci perché attraverso la parotide transitano 2 vasi molto importanti come l'
ARTERIA CAROTIDE ESTERNA e la VENA GIUGULARE ESTERNA; attraverso la parotide transitano anche importanti fasci nervosi come il
NERVO FACCIALE e il NERVO AURICOLO-TEMPORALE. Quindi questi vasi e nervi passano all'interno della Parotide, attraverso i lobuli
della ghiandola. La gh. Parotide è avvolta da una fascia connettivale, che è una dipendenza della fascia cervicale superficiale, detta
appunto FASCIA PAROTIDEA.
[immagine precedente] quella che stiamo osservando è la parte superficiale della gh. Parotide ricoperta dalla fascia ma che qui non è
stata riportata, ed esternamente in rapporto naturalmente con il tessuto adiposo sottocutaneo e poi con la cute della regione parotidea
che è localizzata in questo tratto del collo, vedete qui c'è il padiglione auricolare, il meato acustico esterno, qui c'è il muscolo
massetere, sopra il ramo della mandibola, questo è il muscolo sternocleidomastoideo; quindi la ghiandola parotide si trova in questa
regione del corpo, ecco perché nel caso della parotite epidemica, questa patologia definita normalmente come "orecchioni" che la sta
interessando, il padiglione auricolare viene spostato in alto verso l'esterno, facendo quasi assumere la forma di orecchie di gatto
("gattoni" nell'accezione popolare). Quindi i rapporti anatomici danno sempre ragione degli eventi patologici che si possono
determinare.
Naturalmente dal margine anteriore si diparte il dotto escretore, il dotto di Stenone, sul quale poi torneremo successivamente e che
porta, generalmente, un insieme di lobuli ghiandolari parotidei che formano la gh. Parotide accessoria che si trova subito sopra il
condotto di Stenone; vicino a questo dotto troverete anche altre ghiandole, salivari minori, che siccome sono situate nella guancia si
dicono MALARI.
62
Ricapitolando, davanti c'è il muscolo massetere, dietro lo sternocleidomastoideo, sopra il meato acustico esterno e la parte
cartilaginea di questo condotto delle vie auricolari... Attraverso queste immagini possiamo vedere i rapporti della parte profonda della
ghiandola - quella che vedevamo era questa superficie vista in questa prospettiva... La parotide dunque è contenuta in una loggia i cui
confini sono rappresentati da questa linea scura; [slides] quindi questa vedete è la loggia parotidea, questa è la parte superficiale della
ghiandola e questa è la parte profonda, che arriva a ridosso della faringe. Davanti alla parotide, procedendo in senso latero-mediale,
cosa troviamo? Questa è la cute, il sottocutaneo, qui vedete il condotto parotideo che si apre sulla bocca, questa è l'arteria trasversa
della faccia...ma portandoci verso l'interno, davanti alla parotide, c'è innanzitutto il muscolo massetere che naturalmente poggia sul
ramo della mandibola, e portandoci all'interno del ramo della mandibola c'è il muscolo pterigoideo interno...ok?
Quindi i rapporti anteriori della parte profonda della parotide sono in sequenza, dall'esterno verso l'interno, il muscolo massetere, il
ramo della mandibola e il muscolo pterigoideo interno. Invece dietro cosa troviamo? Troveremo...cosa c'è dietro il padiglione
auricolare, questa parte ossea? È il processo mastoideo dell'osso temporale da cui origina, per esempio, il muscolo
sternocleidomastoideo (che si chiama così perché nasce dallo sterno, dalla clavicola e si inserisce nel processo mastoideo)...e questa
invece è la sezione del muscolo sternocleidomastoideo. Più internamente invece c'è un altro muscolo che nasce dal processo
mastoideo ed è il muscolo digastrico (quel muscolo che discende fino all'osso ioide, ha un tendine intermedio, e poi si proietta in avanti
fino alla fossetta digastrica della mandibola). Quindi posteriormente alla parotide troveremo il processo mastoideo e i muscoli che da
esso originano, quindi il muscolo sternocleidomastoideo e il muscolo digastrico.
Più internamente troviamo fasci di muscoli che originano da un altro processo, caratteristico dell'osso temporale, che si chiama
processo stiloideo, questi muscoli stiliani nel loro insieme costituiscono il mazzetto di Riolano [o mazzetto rosso di Riolano] ed essi sono
il muscolo stiloioideo, stiloglosso e stilofaringeo. Quindi procedendo in senso latero-mediale troveremo prima uno stiloioideo, poi lo
stiloglosso e poi lo stilofaringeo. In prossimità con questi muscoli, vedete come la ghiandola parotide si trovi in stretta vicinanza con il
fascio vascolo-nervoso del collo formato dalla vena giugulare interna, dall'arteria carotide interna e dal nervo vago.
Quindi la parte profonda della ghiandola ha rapporti anteriormente con, ripetiamo, massetere – ramo mandibola – pterigoideo interno.
Dietro invece abbiamo processo mastoideo, muscolo sternocleidomastoideo, muscolo digastrico e muscoli stiliani. L'apice della
ghiandola [riferendosi alla forma triangolare], vedete, si porta invece verso il basso, prende rapporto con la vena retromandibolare e la
fascia che avvolge questa ghiandola si continua con quella che avvolge la Sottomandibolare, ma le due ghiandole sono separate da un
setto divisorio; quindi c'è questo segmento comune alla gh. Parotide e Sottomandibolare ma con un tratto che separa le due ghiandole
salivari maggiori.
[slides] Qui vedete un'altra prospettiva in cui la ghiandola naturalmente non è rappresentata però possiamo osservare meglio i muscoli
stiliani (a cui abbiamo fatto riferimento in precedenza) e più internamente il muscolo costrittore superiore della faringe con la
ghiandola parotide profonda che si porta in questo territorio; qui in alto vedete il processo mastoideo, il padiglione auricolare col
meato acustico dal punto di vista osseo e qui il muscolo sternocleidomastoideo sezionato e poi compare il muscolo digastrico col suo
tendine intermedio, l'anello di ancoraggio all'osso ioide e il [?] anteriore del [?] della mandibola. È qui che si posiziona la parotide ma in
posizione retrostante la mandibola ,che qui non è rappresentata.
[slides] Attraverso quest'immagine ci rendiamo conto meglio i rapporti vascolari che la ghiandola contrae, al solito si trova in questa
posizione per capirci, e qui vedete questa importantissima arteria che risale dal basso verso l'alto...questa cos'è? La carotide
comune...questa? La carotide interna...questa? È l'arteria carotide esterna... quindi risalendo dal basso verso l'alto l'arteria carotide
esterna passerà dentro la parotide (non esternamente), è un rapporto intrinseco che porta questa arteria ad attraversare a pieno
canale la gh. Parotide per poi diramarsi nei suoi rami terminali più in alto; così come all'interno passa l'arteria carotide, passa anche la
vena giugulare esterna (che qui è resecata, vedete, mentre questa è la vena giugulare interna...questa è quella esterna) che si forma
dalla confluenza di questi due tronchi che provengono dall'alto, anche la vena giugulare interna passa all'interno della ghiandola
parotide.
Qui vedete anche i linfonodi, che numerosi sono rappresentati in questa ghiandola, si vede bene anche la parotide accessoria sopra il
dotto di Stenone, questo è il muscolo massetere. I linfonodi, che drenano la linfa proveniente dall'interno delle ghiandole, sono i siti
superficiali e profondi, questi vedete sono i superficiali; vediamo come il drenaggio linfatico va poi verso i linfonodi che seguono la vena
giugulare orientandosi verso il territorio toracico. Sapete bene che il [?] linfatico è un elemento molto importante e che però attraverso
le vie linfatiche possono diffondere anche germi ed eventualmente metastasi tumorali; quindi conoscere la distribuzione dei linfonodi e
delle loro vie di drenaggio è importante, per esempio per i chirurghi, nel caso di un tumore alla ghiandola parotide (evento purtroppo
NON infrequente) ove nell'asportazione della ghiandola bisogna aver cura di verificare che i linfonodi, che fanno capo alla ghiandola,
non siano stati invasi da metastasi tumorali (provenienti dalla sede principale del tumore). Allo stesso modo se c'è un' infezione alla
parotide i linfonodi risultano tumefatti, dolenti, eh?... le ghiandolette che sentiamo nel collo o sotto la mandibola quando abbiamo
un'infezione dentaria o quando c'è una tonsillite, cosa sono? Sono LINFONODI che normalmente noi non apprezziamo perché non sono
infiammati ma ci sono. Se c'è una tonsillite, l'infezione batterica delle tonsille si porta ai linfonodi periferici, che vengono invasi dai
germi e in cui si forma una reazione infiammatoria per cui diventano tumefatti, dolenti, gonfi, apprezzabili... finita e guarita l'infezione, i
linfonodi tornano quasi a scomparire, non gli apprezziamo più ma ci sono sempre. Sono molto importanti perché rappresentano un
63
sistema di difesa contro le possibili infezioni dalla sede principale verso tutto l'organismo. Quindi il canale linfatico da non
sottovalutare, ripeto, linfonodi superficiali e profondi [...].
Un altro aspetto importante da considerare sono anche i condotti nervosi della gh. Parotide... Un chirurgo che deve intervenire su
questa ghiandola, per capirci, deve stare molto attento... sapere che all'interno ci sono grossi vasi sanguiferi, usare il bisturi ed evitare
una emorragia imponente, ma rischia anche di danneggiare nervi molto importanti (che passano anch'essi dentro la ghiandola); il più
importante tra i nervi è quello facciale, [...] un paio di nervi cranici le cui fibre sono destinate prevalentemente ai muscoli della mimica
che danno l'espressione al volto. Se c'è un danno al nervo facciale, in pratica c'è un emiparesi facciale (o faciale) dei muscoli mimici:
non riusciamo più a gestire i muscoli che danno espressione ad un emivolto, capite? La paresi faciale è un evento NON infrequente che
si può verificare anche per un' improvvisa esposizione al freddo, al di là di un danno da trauma, ha mezza faccia assolutamente
inespressiva, il labbro che cade verso il basso... perché i muscoli d'espressione pur essendo perfettamente apposto, non essendoci
l'impianto elettrico – l' innervazione, non si contraggono più.
Il nervo faciale è 1 dei 12 nervi cranici e deve il suo nome al fatto di essere deputato principalmente dell'espressione del volto (muscoli
mimici) ma ha anche altre funzioni che poi vedremo. Il nervo faciale, che esce dal cranio attraverso il foro stilomastoideo – che sta in
mezzo tra i processi mastoideo e stiloideo, per distribuirsi alla muscolatura della faccia passa prima attraverso la ghiandola parotide,
quindi il nervo decorre nella ghiandola e si divide nei suoi due rami terminali – ramo temporo-faciale (sale verso l'alto) e ramo cervicofaciale (scende verso il basso). Quindi nella gh. Parotide passa anche il nervo faciale che si divide nei suoi due rami terminali.
In alto, sempre all'interno della ghiandola, passa il nervo auricolo-temporale, nervo che risale verso l'alto, questo è un ramo del ramo
mandibolare del nervo trigemino. Mentre il faciale è un nervo cranico, il nervo auricolo-temporale è un ramo di un altro nervo cranico
che si chiama nervo trigemino. Quest' ultimo (che innerva sempre la regione che dà la faccia ai visceri contenuti all'interno [?] ) a
differenza del nervo faciale ha funzione prevalentemente sensitiva (il facciale è motorio in prevalenza); per capirci, una patologia a
carico del nervo trigemino è la cosidetta "nevralgia trigeminale", cioè dolore alle regioni di distribuzione di questo nervo (occhio, naso,
bocca, orecchio...), perché questo nervo a differenza del faciale, che è un nervo motorio prevalentemente – quindi che gestisce muscoli
per farli contrarre adeguatamente, il trigemino riceve soprattutto nervi sensitivi che provengono da recettori di [?] generali della faccia
e degli organi contenuti che trasmette il segnale al cervello. Quindi se si infiamma il nervo faciale c'è una paresi, se si infiamma quello
trigemino c'è una nevralgia (doolore). Quindi, ripeto, i rapporti della parotide come avete visto sono abbastanza complessi.
Cerchiamo di ricapitolare:
La parotide è contenuta nella loggia parotidea che si trova nel collo. Si distingue una parte superficiale e una profonda, quest' utlima si
addentra nello spazio latero-faringeo.
Rapporti estrinseci – superiormente meato acustico esterno ed arcata zigomatica; anteriormente massetere che poggia sul ramo della
mandibola e internamente ad esso muscolo pterigoideo interno (muscolo masticatore); posteriormente il processo mastoideo da cui
nascono i muscoli sternocleidomastoideo e il digastico (che scedono dietro la parotide) ed il processo stiloideo da cui nascono i muscoli
stiliani. Per cui alla fine non è difficile al solito se si ragiona, e non si impara a memoria, non si imparano solo nomi... se si ragiona su
quello che si sta memorizzando tutto diventa semplice perché la logica aiuta a ricordare..
Dentro la ghiandola passano vasi e nervi importanti :
-
arteria carotide esterna
vena giugulare esterna
nervo faciale
nervo auricolo-temporale
La parotide è un argomento molto richiesto all'esame, l'abbiamo fatta insieme quindi credo che queste cose non le dimenticherete
con facilità. Passiamo rapidamente anche alle altre ghiandole salivari maggiori.
Ghiandola sottomandibolare
Anche questa ha una forma prismatica triangolare, si trova sotto il pavimento della bocca ma comunque sempre nella loggia del collo o
territorio sopra-ioideo [...] ed ha un rapporto laterale con la mandibola e in particolare con la fossetta sottomandibolare (interna al
corpo della mandibola). La ghiandola prende un rapporto importante con il muscolo miloioideo , che è il muscolo più importante che
chiude (come un diaframma) lo spazio sottostante al cavo orale : la mandibola, dalla linea miloidea, fa partire questo muscolo che
converge sul rafe mediano e quindi si forma una specie di diaframma che chiude in basso il cavo orale. La ghiandola che stiamo
considerando si trova in buona parte al di sotto di questo muscolo, però un prolungamento anteriore la porta a raggiungere la
superficie interna del muscolo miloioideo e da qui poi si diparte il dotto di Wharton, che si dirige verso la caruncola linguale. Un altro
rapporto muscolare è con il tendine anteriore del muscolo digastrico, quindi vedete il tendine intermedio è l'anello di congiunzione con
l'osso ioide. Un altro rapporto importante di questa ghiandola è con il nervo linguale che è un ramo del nervo mandibolare, a sua volta
64
ramo del nervo trigemino; attraverso questo nervo arriveranno importanti fibre di controllo del funzionamento della gh.
Sottomandibolare.
[slides] Un'altra immagine della ghiandola sottomandibolare...la sua sede a livello della fossetta sottomandibolare e con il
prolungamento anteriore che sovrasta il muscolo miloioideo, più internamente entra in rapporto anche con il muscolo genioioideo,
mentre il prolungamento laterale della ghiandola si mette in rapporto con la gh. Sottolinguale... quindi questa è la gh.
Sottomandibolare la cui parte principale si trova esternamente al pavimento formato dal muscolo miloioideo e presenta un
prolungamento anteriore che quasi si continua con la ghiandola Sottolinguale... vedete prende rapporto con i muscoli miloioideo e
genioioideo e qui vedete rappresentato il dotto di Wharton e i dotti delle ghiandole sottolinguali. Un' altra dissezione...mandibola, fossa
sottomandibolare, corpo della ghiandola sottomandibolare, processo anteriore, questo è il muscolo miloioideo e qui vedete anche il
muscolo ioglosso che si pone medialmente rispetto alla ghiandola che stiamo considerando. Questi sono invece i tendini intermedi del
muscolo digastrico; in quest'altra immagine potete osservare i rapporti vascolari e nervosi complessi della gh. Sottomandibolari con il
[...?...].
Questo è ancora una volta quel [?] che abbiamo visto prima, qui in basso c'è la vena linguale che decorre assieme al nervo ipoglosso, un
altro importantissimo nervo cranico che gestisce i movimenti della lingua (quindi nervo motorio), 12° paio dei nervi cranici (faciale
quindi serve soprattutto per contrarre i muscoli della mimica, il trigemino soprattutto la sensibilità della regione facciale, l'ipoglosso
invece gestisce i movimenti della lingua e di numerosi muscoli della regione sottoioidea). Questo nervo ha un importante rapporto con
la gh. Sottomandibolare.
[il professore è distante audio poco chiaro, nds] qui vedete il dotto di Wharton che si apre a livello della caruncola ai lati del frenulo
della lingua, e qui vediamo i [...] dei condotti della ghiandola sottolinguale.
[slides] Vedete le funzioni della ghiandola sottolinguale, qui vedete i dotti escretori... non ci dilunghiamo molto nello specifico perché il
tempo mi sta correndo via... qui vedete la posizione delle vie linfatiche e la posizione della ghiandola rispetto al muscolo miloioideo.
Sottomandibolare, Sottolinguale, gli sbocchi... e attraverso questa immagine vediamo un attimo questa innervazione parasimpatica
delle ghiandole salivari che vedete è importante perché permette l' attivazione della secrezione salivare.
Quindi abbiamo detto il sistema parasimpatico determina uno stimolo eccitatorio, ma esso è contenuto all'interno del SNC e per
controllare le strutture periferiche a partire dal nostro hardware, dalla centrale di comando, ci vogliono dei cavi perché il nostro corpo
non è fatto come sistema cordless o wireless (come oggi sarebbe più facile immaginare); l'ingegnere che ci ha progettato a suo tempo
non aveva queste tecnologie e quindi ci sono questi cavi che collegano il computer con queste strutture che devono essere controllate,
questi cavi sono i nervi e sono come quel filo che passa a terra in questo momento, formati da un avvolgimento fibroso che si chiama
epimedrio e al cui interno sono costituiti da fascetti nervosi (prolungamenti di cellule nervose)...ok? Il nervo è proprio un cavo, ad es.
dell'energia elettrica o del telefono, che porta dentro dei fili che trasmettono impulsi da una parte all'altra del corpo...ok?
Allora i nervi coinvolti nel controllo delle ghiandole salivari abbiamo detto essere il IX paio dei nervi cranici, nervo glossofaringeo che
emerge lateralmente dal ponte...
[chiede se conosciamo le basi del sistema nervoso, nds] allora questo è l'encefalo, formato dal cervello, dal cervelletto (dietro) e dal
tronco encefalico (che si continua col midollo spinale)... chiaramente l'encefalo è stato estratto dalla scatola cranica ed è ruotato
guardando la sua faccia inferiore...
Il tronco encefalico è formato dal bulbo, dal ponte e più in alto da questo encefalo; dal tronco encefalico nascono 10 dei 12 nervi
cranici. L'eccezione è data dal nervo olfattivo (I paio) di pertinenza del telencefalo e dal nervo ottico (II paio) di pertinenza del
diencefalo; tutti gli altri nascono dal tronco encefalico.
I nervi cranici hanno funzioni specifiche; es. nervo olfattivo a cosa serve? Serve a collegare la mucosa olfattiva con le strutture cerebrali,
attraverso esso noi riceviamo a livello dell'area di decodificazione gli impulsi ricevuti dalla mucosa olfattiva e quindi percepiamo gli
odori. Per vedere invece c'è il nervo ottico, che collega la telecamera occhio con le strutture cerebrali... tenete conto che noi vediamo e
sentiamo gli odori non attraverso il naso o gli occhi, ma solo quando gli stimoli, ricevuti da questi recettori periferici, sono tramsessi alla
specifica area cerebrale che li decodifica e li porta a livello di coscienza.
La parte del cervello deputata alla vista si trova nel lobo occipitale, quindi l'occhio sta davanti e gli impulsi devono essere trasmessi a
quest' area di corteccia cerebrale; se io distruggo questa parte del cervello non vedo: l'occhio è apposto, il nervo ottico anche, si è
guastato il banco di regia se volete...l'occhio telecamera è attivo, il cavo (nervo ottico) che lo collega al banco di regia anche, ma se si
guasta (in un ipotetico sistema televisivo) il monitor che riceve l'immagine a cosa mi serve che la telecamera funzioni? Quindi teniamo
conto di questo, i recettori periferici sono il primo modo per potere avere poi una sensazione che però è cerebrale, aree cerebrali
ricevono quest' input e lo trasformano nel nostro stato di coscienza come sensazione visiva, olfattiva, tattile e quant' altro... è chiaro
che per funzionare il sistema ci vuole il recettore messo nel posto giusto del corpo, un cavo che lo colleghi alla struttura cerebrale,
dopodichè questa attivata avrà il compito di portare allo stato di coscienza la sensazione specifica...
65
-
-
-
-
I , II paio = nervi di senso (olfatto, vista – rispettivamente)
III , IV e VI paio = nervi motori che servono per gestire i muscoli motori (7 molto piccoli) del nostro occhio (pensate quant'è
difficile gestire i movimenti del nostro occhio). I due occhi sono delle telecamere che si spostano continuamente dovendo
rimanere in asse, se così non è a livello cerebrale si forma l'immagine sdoppiata (quando c'è lo strabbismo accade questo, ci può
essere un problema ai muscoli motori del bulbo oculare ma anche all'impianto elettrico cioè i nervi che li stimolano o anche
malfunzionamento delle aree cerebrali che comandano i muscoli e gli impulsi). Le aree cerebrali addette ci permettono di
compiere questi movimenti tramite la muscolatura e questi movimenti sono di estrema complessità.
V paio = nervo trigemino, principalmente serve per sensibilità del volto ma anche di tutti gli organi contenuti (mal di denti, dolore
al labbro, al naso, agli occhi... tutto dovuto e trasmesso attraverso i rami del trigemino), ha 3 branche (da cui trigemino o
trigemello) di cui un ramo oftalmico (occhio, regione cutanea della fronte, parte superiore del naso e via dicendo...), un ramo
mascellare e un ramo mandibolare; 3 branche per un unico nervo che si distribuisce a queste zone del volto ma anche ai visceri
contenuti e che controlla anche i movimenti dei muscoli della masticazione ma non ci dilunghiamo...
VII paio = nervo facciale, uno dei nervi implicati nel controllo delle ghiandole salivari ma anche nel controllo della mimica, muscoli
della faccia, questo nervo contiene delle fibre che sono destinate ad esempio alle ghiandole sottomandibolare e sottolinguale;
quindi il nostro sistema nervoso riesce a gestire le ghiandole sottomandibolari e sottolinguali attraverso delle fibre nervose che
passano attraverso il nervo faciale
VIII paio = nervo stato-acustico, serve per sentire e mantenere l'equilibrio della testa
IX paio = nervo glossofaringeo, altro nervo coinvolto nella salivazione perché gestisce la produzione salivare della ghiandola
Parotide
X paio = nervo vago, nervo importantissimo che gestisce il funzionamento di tutti questi visceri che vedete qui rappresentati
XI paio = nervo accessorio, innerva il muscolo rotatore del collo
XII paio = nervo ipoglosso, innerva i muscoli della lingua
Quindi di tutti i nervi cranici (12) solo 2 sono coinvolti nel controllo della salivazione (VII paio cioè il faciale, IX paio cioè il
glossofaringeo)
Struttura delle ghiandole salivari maggiori
Ghiandole di grandi dimensioni (Parotide pesa 30 grammi, sottomandibolare 7 , sottolinguale 3) quindi macroscopicamente ben visibili,
evidenti, al loro interno sono avvolti da una fascia come abbiamo visto per Parotide e Sottomandibolare, poi vi è una capsula che
delimita più internamente la ghiandola e i segmenti di questa capsula dividono, in genere, queste ghiandole in lobuli, dentro i quali si
trovano le strutture secernenti specifiche delle ghiandole che corrispondono agli adenomeri. Le ghiandole salivari, come detto prima,
hanno un diverso tipo di secrezione: Parotide = ghiandola a secrezione sierosa, Sottomandibolare = secrezione mista a prevalenza
sierosa, Sottolinguale = miste a prevalenza mucosa. La secrezione naturalmente si svolge nelle parti terminali di quesi condotti che
passano attraverso le ghiandole passando nei setti, e gli adenomeri fanno capo chiaramente a dei dotti escretori che si chiamano DOTTI
PRETERMINALI i quali convergono tra di loro a formare i DOTTI SALIVARI, questi uscendo dai lobuli costituiscono i DOTTI
INTERLOBULARI i quali, infine, unendosi insieme andranno a costituire il dotto escretore principale (Stenone, Wharton, Rivino).
[slides] Questo sarebbe il dotto principale della ghiandola, qui è rappresentato anche il Pancreas che ha una struttura similare a quella
della parotide... qui vedete una semplificazione dell'aspetto strutturale degli adenomeri nei diversi tipi di ghiandole... questa è una
rappresentazione di una porzione ghiandolare della ghiandola Parotide (sierosa pura)... questo è un tipo di ghiandola mista e questa è
una ghiandola mucosa pura... L'insieme di queste due tipologie di adenomeri può coesistere in una ghiandola mista complessa. Quindi
quali sono le caratteristiche di diversificazione di questi adenomeri? Per la ghiandola a secrezione mucosa pura, le cellule
batiprismatiche (basofile alla colorazione) sono disposte in un monostrato che nella parte superiore presentano un gran numero di
gocciole di muco. Quindi sono cellule a secrezione mucosa con organuli adatti a consentire questo tipo di secrezione e i granuli di muco
vengono raccolti nella parte apicale. Questi adenomeri hanno un aspetto quasi tubulare e ad esso fa seguito un condotto salivare
formato da cellule molto importanti perché sono elementi che rientrano nel contesto dell'epitelio bacillare... avete fatto i reni? In
fisiologia? Allora sapete che il tubulo renale prossimale è rivestito da un epitelio le cui cellule, disposte in un monostrato, presentano
delle invaginazioni del plasmalemma basale molto profonde e in queste tasche che si formano sono impilati i mitocondri... perché
questo? Perché così possono svolgere trasporto attivo, i mitocondri forniscono energia la membrana è molto estesa e si possono
compiere trasporti di tipo attivo o ioni, acqua, da una parte all'altra... e questi elementi a livello dei condotti salivari diventano molto
importanti per poter modificare la concentrazione della saliva, la loro attivazione ci può permettere di avere una saliva più ricca di
acqua o la loro inattivazione una saliva meno ricca di acqua... quindi non solo gli adenomeri sono importanti nella produzione della
saliva ma anche i dotti salivari svolgono un importante funzione nella produzione di questo importante secreto...
Se guardiamo la ghiandola a secrezione sierosa pura, vediamo che le cellule sono acidofile e naturalmente, data la natura sierosa, la
cellula dovrà essere dotata di un sistema endocellulare atto principalmente alla sintesi proteica (enzimi, immunoglbuline che fanno
parte della saliva sono proteine)... quali sono le strutture che servono per produrre proteine? RER, Golgi e tutti gli altri componenti...
quindi se ricordate le strutture cellulari è facile che si abbiano le idee chiare sui vari organuli citoplasmatici in essi contenuti. Quindi
differenza tra acino mucoso e acino sieroso, e vedete poi come possono esistere delle porzioni ghiandolari in cui all'esterno, rispetto
66
agli acini mucosi tradizionali, si trovino queste cellule acidofile che sono a secrezione sierosa (contornano il corpo degli acini mucosi
come semilune = semilune del Giannuzzi).
In altre territori possiamo trovare questa commistione di cellule a secrezione sierosa e mucosa nel contesto dello stesso adenomero...
questa è una raffigurazione di una cellula del dotto salivare, che abbiamo descritto prima, con dei [?] della membrana basale e con i
mitocondri impilati in questi spazi della cellula e quindi in alto i granuli di secrezione. Questa è un' immagine al microscopio elettronico
a scansione di un adenomero con cellule mucose...vedete questo è il lume dell'adenomero...questa è una cellula e vedete che accumulo
di gocciole di muco che c'è nella parte apicale della cellula e queste gocciole vengono riverste per esocitosi nel lume, ma quando?
Quando la cellula riceve lo stimolo affinchè si attivi alla estrusione del suo contenuto... Questo è un altro aspetto importante, e poi
finiamo, nelle cellule degli adenomeri si trovano queste altre tipologie di cellule che sono le cellule mioepiteliali, cellule contrattili che
con la loro contrazione favoriscono lo svuotamento del contenuto delle cellule e dell'adenomero intorno.
67
Lezione 11
(19-11-2012)
Prof. Magaudda (Angelo Velardi)
Duodeno e pancreas
Le ghiandole salivari sono annesse all’apparato digerente e come riversino nel vestibolo della bocca e nel cavo orale questa abbondante
secrezione salivare (che è gestita tramite il controllo del nervoso? Non si sente bene), e abbiamo detto che nell’arco della giornata circa un
litro/un litro e mezzo di saliva viene prodotta e dalle ghiandole salivari maggiori ma anche dalle minori è riversata nei distretti che dicevo
prima, le salivari maggiori sono extramurali, che pur originando dal primitivo apparato digerente migrano all’esterno mantenendo il rapporto
con il vestibolo della bocca o con la cavità orale attraverso i dotti escretori che sono la parotide la sotto linguale e la sotto mandibolare ci sono
una miriade di altre ghiandole che rimangono nelle parete del cavo orale come nelle strutture limitrofe costituendo le ghiandole salivari minori
come le palatine, le malari, le linguali e poi ancora nelle fauci, nella faringe e all’inizio dell’esofago.
La secrezione salivare abbiamo visto che sono molto importanti per molte funzioni, primariamente per mantenere lubrificata la cavita orale ma
anche per iniziare le attività digestive, grazie all’enzima Amilasi salivare ma anche come sistema difensivo contro i germi che possono attaccare
in cavo orale con la produzione di enzimi come il lisozima ma anche di immunoglobuline.
Altre ghiandole importanti come il fegato (non si capisce) e un’altra ghiandola importantissima è il pancreas, localizzato all’interno della cavita
addominale nella regione retro-peritoneale e anche il pancreas ha una struttura molto simili alla parotide e che produce circa un litro al giorno
di secreto che viene riversato nel primo tratto del tenue che è il duodeno, il succo pancreatico esso è fondamentale per tamponare l’acidità del
chimo acido, che arriva nel duodeno proveniente dallo stomaco.
Il nome del duodeno deriva dal fatto che esso misura circa dodici dita trasverse e in esso si riversa il succo pancreatico. Lo sfintere pilorico
gestisce il assaggio del contenuto gastrico verso il duodeno, quando ingeriamo il cibo lo sfintere pilorico si chiude cosicché il cibo stesso che
forma il bolo ristagna nello stomaco per un tempo variabile, in questa maniera il bolo viene a essere a contatto con il succo gastrico prodotto
dalle ghiandole gastriche che ha un grande quantità di acido cloridrico che serve a corrodere ciò che abbiamo ingerito rendendolo una poltiglia
e distruggere le strutture complesse in modo che possano essere aggredite da enzimi digestivi, parte di questi sono già prodotti al livello dello
stomaco. Il rapporto tra bolo e chiamo acido trasforma il bolo in chimo acido e questo poi passa nel duodeno, ovviamente il chimo è molto
acido come lo stomaco sopporta grandi acidità, non vale lo stesso per il duodeno e allora il succo pancreatico fortemente basico tende a
tamponare l’acidità del succo gastrico e all’interno questo fluido prodotto dalle ghiandole tubulo-acinose del pancreas poi sono contenuti una
serie di enzimi digestivi specifici, amilasi, lipasi, proteasi che entrano in gioco per aiutare il processo digestivo che è essenziale per
l’assorbimento delle sostanze. L’intestino tenue è un tratto molto lungo del nostro intestino misura circa 7 metri, alcuni possono averlo corto di
2, 5 metri altri invece lungo anche di 10 metri capite bene che viene a essere alloggiato nella cavità addominale e le varie anse intestinali
riempiono gran arte della cavità addominale nella loggia sotto mesocolica.
Attraverso questa immagine vedete chiaramente come sia questa la cavità addominale, questa chiaramente è una proiezione sagittale del
tronco e in alto vediamo il muscolo diaframma che separa la cavita addominale dalla cavità toracica, questa è la sezione del fegato questa è
invece la sezione dello stomaco, dietro potete osservare la posizione del pancreas che è assolutamente prossimo alla parete posteriore
dell’addome, vedete qui la colonna vertebrale che resta dietro il pancreas, l’arteria aorta, questa è l’arteria mesenterica superiore, comunque il
Pancreas è alloggiato in posizione retroperitoneale, cioè al di dietro del peritoneo parietale posteriore, questo è la porzione orizzontale del
duodeno e vedete come il peritoneo dalla parete posteriore dell’addome davanti al pancreas si allontani per formare questo meso, questo
legamento, che si proietta sul colon trasverso, prendendo il nome di mesocolon trasverso. Il mesocolon trasverso è una lamina peritoneale
disposta in posizione quasi orizzontale, quindi suddivide la cavità addominale in una loggia sopra-mesocolica e una loggia sotto-mesocolica,
come se ci fosse un soppalco che divide questa ampia cavità in una regione superiore e in una regione inferiore, come vedete l’intestino tenue
occupa una gran parte della loggia sotto-mesocolica, mentre al di sopra troviamo lo stomaco, il fegato, la milza che si trovano proprio a ridosso
della zona più alta dell’addome. L’intestino tenue essendo così lungo deve ripiegarsi a formare tutta una serie di anse, le anse intestinali
appunto, che formano un’ampia matassa, che si localizza nella regione che abbiamo prima citato. La parte iniziale di questo lungo tratto
intestinale che poi proseguirà nell’intestino crasso, attraverso la valvola ileocecale è appunto il duodeno. La sezione duodenale che vedete ci
dimostra che i doppi escretori del pancreas, che sono il dotto pancreatico maggiore e il dotto pancreatico minore, si aprano nella seconda
porzione del duodeno. Il duodeno ha un porzione superiore, che è la prima porzione duodenale, che si chiama anche bulbo duodenale che
all’interno appare come una superficie liscia levigata. Al bulbo duodenale fa seguito attraverso la flessura duodenale superiore, la porzione
discendente del duodeno e questa a sua volta è seguita dalla porzione orizzontale, e infine abbiamo la parte ascendente, che termina a livello
della flessura duodeno digiunale, quindi c’è questa piega caratteristica dell’intestino e da qui in poi inizia il tratto successivo dell’intestino
tenue che prende il nome di digiuno, digiuno perché in genere la porzione dell’intestino nel cadavere viene trovata vuota, perché come
fenomeno post morte il contenuto intestinale tende a progredire verso la parte terminale di questo lungo tubo che prende il nome di Ileo. In
conclusione l’intestino tenue si distingue in duodeno, digiuno e ileo. L’ileo si continua con l’intestino crasso attraverso la valvola ileocecale, e il
cieco è la prima parte dell’intestino crasso. A questo fa seguito il colon, ascendente trasverso e discendente, poi sigmoideo o ileocolico, a
questa parte prosegue l’intestino retto che si apre, come sapete, all’esterno attraverso lo sfintere anale.
68
Pancreas
Ora tornando sul pancreas vediamo che attraverso i suoi dotti escretori, riversa il proprio secreto nella seconda porzione del
duodeno e in questo stesso tratto arriva un condotto fondamentale che il condotto il coledoco che fa arriva sempre in questo
tratto duodenale fa arrivare al bile che è prodotta dal fegato ed è accumulata all’interno della colecisti, in maniera più esplicita la
presenza della struttura di raccolta della secrezione delle varie ghiandole del pancreas che attraversa l’organo in tutta la sua
lunghezza finalmente converge con il dotto coledoco aprendosi nella seconda porzione del duodeno. Il pancreas e formato da
una serie di lobi ghiandolari all’interno dei quali si trovano della strutture tubulo-acinose che convergono in dotti collettori
sempre di maggiore calibro che finiscono nel dotto pancreatico principale e in quello accessorio. Nel pancreas distinguiamo una
testa un corpo ed una coda Come posizione questo organo si trova in posizione molto profonda all’interno della cavità
addominale, siamo proprio a ridosso dei grossi vasi dell’addome dell’aorta della vena cava e dietro questi grossi vasi c’è la
colonna vertebrale, in particolare il tratto lombare della colonna vertebrale. Il corpo del pancreas si trova davanti alle 1° e 2°
vertebra della colonna lombare. Dal margine inferiore della 12 vertebra toracica fino al margine superiore della 3 vertebra
lombare. La testa del pancreas ha una maggiore estensione verso il basso quindi prende rapporto anche con la 3 vertebra
lombare. Vedete come l’asse principale di questa ghiandola sia orientato da destra versa sinistra e dal basso verso l’alto. La coda
del pancreas si mette in rapporto con la regione dell’ilo della milza e si porta verso la regione dell’ipocondrio di sinistra. Come
vedete in questa immagine lo stomaco si pone al davanti del pancreas, infatti per vedere il pancreas lo stomaco è stato
ampiamente resecato.
Piccolo epiploon o piccolo omento
Tra la posteriore dello stomaco e la parete anteriore del pancreas si posiziona uno spazio peritoneale virtuale che prende il nome
di borsa omentale o retrocavità degli epiploon. L’epiploon è un legamento peritoneale che connette tra di loro due visceri cavi.
Esiste il piccolo omento o il piccolo epiploon che partendo dall’ilo del fegato si porta in basso per raggiungere lo stomaco. Il
peritoneo viscerale avvolge questa grossa ghiandola addominale (il fegato). A livello dell’ilo epatico i due foglietti viscerali che
avvolgono il fegato si allontanano e si dirigono verso lo stomaco; qui si riaprono e avvolgono le pareti anteriori e posteriori
sempre dello stomaco. Si crea quindi tra fegato e stomaco un legamento peritoneale che prende il nome di legamento epatogastrico e più lateralmente verso destra prende il nome di legamento epato-duodenale, perché lo stomaco si continua con il
duodeno. L’insieme del legamento epato-gastrico e del legamento epato-duodenale, costituisce il piccolo omento o piccolo
epiploon. Dietro questo legamento peritoneale si crea una cavità, che ha un foro di accesso sulla parte destra della cavità
addominale e che si chiama forame epiploide di Winslow che da accesso a questa cavità che si pone al davanti del pancreas e
anche di parte del duodeno. Quindi tra pancreas e stomaco c’è la retrocavità degli epiploon. Il grande epiploon è invece un altro
legamento che partendo dallo stomaco discende verso il basso, formando una sorta di grembiule davanti alle anse dell’intestino
tenue e poi ritorna fissandosi sul colon e poi attraverso questo sovrapponendosi al mesocolon si porta alla parete addominale
posteriore, piccolo aumento tra fegato stomaco e duodeno, grande aumento tra colon trasverso e peritoneo parietale posteriore
con l’inserzione sul colon trasverso stesso.
E qui vedete il piccolo aumento sezionato attraverso un taglio condotto al livello che stiamo osservando, in pratica questa
membrana che rende luccicante il fegato…. E vedete come da fegato il peritoneo si porta verso il basso e raggiunga lo stomaco
che qui vediamo solo nella sua parte pilorica, ma anche il duodeno.
Questa è la parte iniziale del duodeno e la porzione del superiore del …-renale, questa è la parete posteriore della retrocavità del
epiploon che davanti è chiusa in tutto questo spazio dal legamento epatogastrico, questa membrana che qui è tagliata è formata
da peritoneo che partendo dall’ilo del fegato si porta sulla piccola curvatura dello stomaco. Vi è chiaro che per arrivare a vedere
il pancreas bisogna naturalmente resecare il legamento che connette lo stomaco al colon trasverso sollevare lo stomaco o
asportarlo come è stato fatto in questo caso, quindi se noi apriamo la parete addominale anteriore naturalmente non vediamo il
duodeno, il duodeno si trova molto più indietro e allora si solleva il fegato si recide il rapporto tra stomaco e colon si solleva lo
stomaco e si entra in questa cavità retrostante allo stomaco nella quale sporge il pancreas quindi il pancreas, il pancreas si trova
in località retrostante alla stomaco ed è separato dallo stomaco dalla retrocavità dell’epiploon che è questa regione che qui
presenta la sua parete anteriore completamente aperta e da questo margine del legamento epatoduodenale viene definito il
forame epiploico attraverso il quale si può entrare in questo spazio retrostante allo stomaco ed antistante al pancreas, si chiamo
forame epiploico Winslow.
Sempre osservando queste immagini vado a vedere la posizione della colecisti, tenete conto che il fegato qui uncinato e
sollevato, quindi se il fegato tornasse al suo posto noi non vedremmo la colecisti, ma vedremmo soltanto la porzione anteriore al
fondo di questa piccola struttura di raccolto di questo serbatoio è presente la bile che viene prodotta dal fegato
incessantemente ma viene riversato invece nel duodeno soltanto durante il passaggio del chimo acido all’interno di questo
69
tratto dell’intestino, quindi è come una peretta, che è in rapporto con i dotti escretori del fegato, con il dotto epatico in
particolare. Il dotto epatico insieme al dotto cistico formano il dotto coledoco che si apre nella seconda porzione del duodeno.
Vedete questo è il fegato sezionato e vedete qui i dotti epatici principali che fuoriescono dal ilo dell’organo e vanno a costituire il
dotto epatico comune, questo si continua in basso con il dotto coledoco e in questa struttura tubulare di scarico della bile si
innesta lateralmente il dotto cistico, il dotto cistico insieme all’epatico formano il dotto coledoco che passa dietro alla porzione
del duodeno e converge con il dotto pancreatico maggiore o dotto di Wirsung e insieme formano una ampolla che si chiama
ampolla duodenale di Vater, la quale si apre nel duodeno a questo livello attorno a questo condotto comune di sbocco della bile
e del succo pancreatico si trova il muscolo sfinterico, che si chiama sfintere di Oddi che funziona come un rubinetto se volete per
cui quando i fasci circolari di questo muscolo sono contratti lo sbocco nel duodeno della bile e del pancreas è impedito. Quando
si apre il condotto coledoco quando nel duodeno sta transitando il chimo acido che proviene dallo stomaco in modo che i succhi
biliari e pancreatici si riversano insieme al chimo acido e si mescolano insieme. la bile e in succo pancreatico sono fortemente
basici e tendono a neutralizzare l’acidità del chimo proteggendo cosi il duodeno e l’intestino dall’azione caustica del succo
gastrico e poi svolgono la loro azione digestiva specifica, la bile emulsiona i grassi, se vi è una disfunzione di questo sistema si ha
la steatorrea, la presenza di grassi non digeriti nelle feci, la bile da anche il colore alle feci se vi è una ostruzione sulle vie biliari
causato per esempio da un calcolo sulle vie biliari ossia una precipitazione di Sali minerali portano al formarsi di congregazioni
calcaree, che disponendosi all’interno del duodeno possono determinare una impossibilità di flusso della bile attraverso questo
condotto che viene ostruito da questa struttura calcarea che si è depositata all’interno, oppure per una compressione sulle vie
biliari di origine tumorale, in quel caso le feci sono di colore quasi bianco e vengono chiamate feci acoliche quindi la bile da il
colore alle feci. Se c’è una ostruzione del canale che fa fuoriuscire la bile, questa si accumula nel fegato e causa la fuoriuscita
della bile che può finire nel sangue, visto che i suoi dotti sono occlusi, a quel punto il nostro corpo si colora di giallo perché i
pigmenti contenuti nella bile tendono a colorare tutti i nostri tessuti questa è una condizione che si chiama ittero.
Nella bile esistono i pigmenti biliari che danno colore per esempio alle feci, l’ittero porta alla colorazione di giallo non solo i pelle
e le sclere ma tutte le viscere e gli organi perché la bile si trova nel sangue e in tutte le cellule e in tutti gli organi del nostro
corpo. Esiste qui un muscolo sfintere che regola il reflusso della bile ma anche del succo pancreatico dentro il duodeno.
Questo cosa comporta però? Che lo sfintere di Oddi permette il reflusso della bile soltanto durante la fase di passaggio del chimo acido
attraverso il duodeno finita questa fase la bile si è mescolata con il cibo già digerito, lo stesso il succo pancreatico e la bile non può più
defluire all’interno del duodeno, ma intanto il fegato continua produrla, perché la produce incessantemente la bile allora si rende
necessario la presenza di un serbatoio di raccolta che si riempie per via retrograda se il rubinetto si chiude questo condottosi riempie di
bile, la bile prende in questa direzione la via della cistifellea e si accumula all’interno di questo organo del nostro corpo. Restando nella
cistifellea la bile ha dei processi di modificazione anche di concentrazione e naturalmente la cistifellea è anche in grado di (non si
capisce) nel senso che, quando ci sarà (nn si capisce) stimolini nervosi ed ormonali determineranno la contrazione della muscolatura
della parete della colecisti e questo serbatoio fa fuoriuscire la bile e a mandarla giù verso il duodeno. Lo sfintere di Oddi è un muscolo
importantissimo per regolare lo sbocco di questi succhi digestivi dal fegato al pancreas dentro il duodeno. Sulle vie biliari è presente
una zona di raccolta che corrisponde alla colecisti. La bile che ristagna dentro la colecisti tende ad essere modificata dalle cellule
epiteliali che rivestono internamente questo organo. La bile cistica non è esattamente uguale alla bile che proviene dal fegato, durante
la digestione in un primo momento viene riversata bile epatica, dopo di che la colecisti svolge la sua funzione che riversa il suo
contenuto e se serve altra bile vi dare a defluire all'interno del duodeno. E prima di rimodificare le immagini osserviamo questa
porzione del disegno, che ci mostra il territorio compreso tra la faccia viscerale del fegato e il margine superiore della prima porzione
duodenale, vedete questo è la porzione pilorica dello stomaco e quindi si ha il duodeno, intanto osservate come nel disegno sia stata
fatta una resezione immaginaria che è il legamento epatoduodenale, questa parte qui è invece il legamento epatogastrico, che si
chiama anche pars flaccida del piccolo omento, mentre in questa porzione in cui il peritoneo è stato aperto nel suo foglietto anteriore,
vediamo come dentro questo legamento epato-duoedenale detto anche pars densa del piccolo omento trovino alloggiamento delle
importanti formazioni vascolari e anche appartenenti alle vie biliari questo è il dotto epatico, questo è il dotto cistico, qui inizia il dotto
coledoco, accanto vedete la vena porta e l'arteria epatica, la vena porta sapete bene che è una vena fondamentale che serve a
trasferire i materiali provenienti dalla circolazione del tubo gastroenterico fino al fegato. In quella struttura che state osservando
decorre la vena epatica che si comporta nei confronti del fegato alla stregua di una arteria, nel senso che, la vena porta che riceve il
sangue proveniente dalle vene mesenteriche e dalla vena lienale, come accade sempre nel torrente venoso, una vena si forma per
confluenza di vene più piccole che si gettano in un canale più grande, la vena porta raggiunto la regione dell’ilo epatico comincia a
suddividersi nuovamente ramificandosi all'interno del fegato fino a costituire una rete capillare molto fitta dentro i lobuli epatici a
formando dei sinusoidi epatici, per capirci dei capillari che sono presenti all'interno della parete intestinale dello stomaco, della milza le
estremità che convergono in delle venule che formano vene di calibro sempre maggiore fino a formare le vene mesenteriche e la vena
lienale queste convergono nella vena porta, che dentro il fegato torna a ramificarsi per formare una nuova rete di capillari.
Con questo sistema si crea un circolo fluviale che permette a sostanze presenti assorbite a livello intestinale, di poter
raggiungere all'interno del fegato e mettersi a contatto con le cellule di questo organo fondamentale del nostro apparato. La
70
vena porta per raggiungere il fegato passa nel contesto del legamento epato duodenale affiancando l'arteria epatica che invece entra
nel fegato portando a questo organo il sangue ossigenato essendo la vena epatica un ramo del tronco celiaco. Per capirci, quindi il
fegato è un organo che riceve sangue da due vasi: un 'arteria e una vena. L'arteria epatica viene direttamente dall'arteria aorta, da cui
nasce un tronco vascolare che si chiama tronco celiaco, invece la vena si chiama vena porta e raccoglie il sangue refluo dal tubo
gastroenterico, quindi stomaco, intestino, e milza e da questi organi il sangue viene veicolato all'interno del fegato, la vena non serve
ad ossigenare le cellule del fegato, ma a rifornire le cellule del fegato dei materiali assorbiti a livello del tubo gastroenterico. Per
esempio se noi mangiamo del materiale contenente proteine, gli aminoacidi che riceviamo dalla digestione delle proteine, che vengono
assorbiti, passeranno dalle radici della vena porta, e attraverso la vena porta, saranno trasferiti dentro il fegato, fino alle cellule
epatiche, gli epatociti, che hanno una grande capacità di sintesi proteica, per cui per esempio le cellule che producono le proteine del
sangue, l'albumina per esempio, e per fare l'albumina sono necessari gli aminoacidi, e da dove le ricevono? Li ricevono dall'intestino,
dove vengono assorbito e in unico legamento dove vengono trasferiti fino agli epatociti attraverso la vena porta. Ma la vena porta ha
dentro sangue ricco di questo materiale, ma povera di ossigeno quindi da sola non basta per irrorare il fegato, ci vuole anche un'arteria,
che si chiama arteria epatica. L'arteria epatica e vena porta in prossimità dell'ilo epatico si trovano nello spessore del piccolo omento, e
affiancano il condotto coledoco, la presenza di queste formazioni dentro il legamento epato duodenale ci spiega perché questo
legamento è definito come pars tensa del piccolo omento, perché invece la parte che collega il fegato allo stomaco, non porta
all'interno queste importanti formazioni, vascolari e biliari, per cui i due foglietti peritoneali sono molto meno consistenti e rispetto al
legamento epato duodenale la funzione epatogastrica del piccolo omento è molto più flaccida in parte flaccida, da una parte pars tensa
in unica legamento peritoneale che collega il fegato in alto con stomaco e duodeno. Quindi vedete poi come il dotto coledoco passa
dietro al duodeno, il condotto si posiziona in posizione retrostante alla prima porzione del duodeno che è il bulbo duodenale, passa
attraverso la testa del pancreas e finalmente si apre nella porzione discendente del duodeno, dopo aver ricevuto lo sbocco del dotto
pancreatico principale, qui c'è lo sfintere di Oddi, che attraverso questa immagine vedete come la prima porzione del duodeno sia in
rapporto con la faccia viscerale del fegato in alto, ma anche con il corpo della colecisti, e come la flessura colica di destra, assieme al
porzione iniziale del colon trasverso si pongano davanti alla porzione discendente del duodeno. questa è la radice del mesocolon
trasverso, che incrocia da destra verso sinistra sempre la porzione discendente del duodeno, che viene a porsi in rapporto mediale con
la testa del pancreas. Ecco qui vedete adesso, visto che non avevate ancora questa nozione, questa immagine vi mostra il legamento
che abbiamo definito come piccolo omento, completamente asportato, per cui possiamo vedere ciò che c'è dietro il piccolo omento,
qua c'è questa membrana peritoneale che partendo dal fegato si porta sulla piccola curvatura dello stomaco, sono due foglietti uno
anteriore e uno posteriore. Asportando completamente il piccolo omento, vediamo che più profondamente c'è naturalmente il
diaframma e qui vedete il foro diaframmatico, che da passaggio alla arteria aorta. Dall'arteria aorta, nasce questo tronco vascolare
anteriore, che si divide ben presto in tre arterie, questa è l'arteria gastrica sinistra, questa è l'arteria lienale, che va verso la milza, che
passa sul margine superiore del pancreas dietro lo stomaco, questa è l'arteria epatica comune, e questa è l'arteria epatica propria, che
risale verso il fegato. Quindi il sangue arterioso che deve raggiungere il fegato, dall'aorta passerà nell'arteria epatica comune, da qui
nell'arteria epatica propria, e finalmente penetrerà all'interno dell'organo. Questa invece è la vena porta, che proviene dal tubo
gastroenterico, essa penetra nel fegato e porta dentro l'organo il sangue ricco di materiale nutritizi, questi vasi si trovano a fianco al
dotto coledoco, questa è la colecisti, questo è il dotto epatico, comune, il coledoco che vede scomparire dietro la prima porzione del
duodeno e si aprirà a questo livello dentro il tratto iniziale dell'apparato digerente. Mentre in questa sede abbiamo detto si trova il
piccolo omento, che connette il fegato con stomaco e porzione iniziale del duodeno a livello della piccola curvatura, dalla grande
curvatura dello stomaco si diparte il grande omento. Vedete questa formazione a livello addominale, e ripeto come un grembiule che si
disporrà al davanti della matassa intestinale. Questo spazio che qui, si è reso visibile, dopo l'asportazione del piccolo omento,
rappresenta la porzione laterale destra della retrocavità degli epiploon, cioè attraverso un forame che è posizionato a questa altezza,
per capirci possiamo, se fossimo al cospetto di un cadavere, per esempio con la parete addominale aperto, avendo spostate il fegato
sollevandolo, con due dita si può entrare in questo spazio retrostante al piccolo omento che si proietta lateralmente fino alla milza
disponendosi dietro lo stomaco. E vedete il pancreas ci cui abbiamo detto prima in buona parte è prospiciente verso la retrocavità degli
epiploon, e comunque di trova posizionato dietro lo stomaco.
Queste arcate vascolari sono molto importanti e sono le arcate vascolari della piccola e della grande curvatura dello stomaco. Queste
sono le due arterie gastrica sinistra e destra, e qui vedete le due arterie gastroepiploiche, che formano questa corona vascolare attorno
allo stomaco e irrorano profondamente questo viscere. Il duodeno, che si trova più spostato lateralmente è irrorato dalle arterie
pancreatico duodenali che vengono a formare due arcate vascolari anche intorno a questo tratto iniziale del nostro apparato digerente.
Qui vedete il colon ascendente, la flessura colica di destra, e l'inizio del colon trasverso che poi è coperto dal grembiule omentale che si
chiama anche grande omento, come già abbiamo detto prima, che poi decorre nella direzione da destra verso sinistra dal basso verso
l'alto compiendo una curvatura delle curve epatiche qui vedete in alto l'altra flessura colica sinistra che sottostante alla milza che poi si
continua con il colon discendente. Fegato, colecisti, vie biliari extra epatiche, arteria epatica vena porta. Qui vedete la vena cava
inferiore accanto alla aorta. Il tronco celiaco che prende origine dalla arteria aorta provvede ad irrorare, tutti gli organi della loggia
sotto mesocolica, quindi andando a sinistra verso la milza attraverso l'arteria lienale splenica, lo stomaco, il fegato, la colecisti.
Quindi se io occludo completamente questo tratto del nostro sistema vascolare creo molti problemi, nel circolo di sangue di
questi organi dell'addome posti nella loggia sopramesocolica. Quella arteria si chiama, tripode celiaco, o tronco celiaco: tripode
perché si divide in tre arterie principali: l'arteria gastrica, sinistra, l’arteria splenica o lienale e l'arteria epatica comune.
71
Quindi vedete in quest'immagine vi rendete conto meglio, in pratica qua stiamo osservando la cosiddetta loggia sottomesocolica
dell'addome, perché questo è il colon trasverso, questo è il mesocolon trasverso, colon ascendente, e colon discendente. Dietro
il colon trasverso c'è una membrana peritoneale fondamentale che si chiama mesocolon trasverso. Sotto il colon trasverso
troviamo la matassa intestinale, ma vediamo la presenza di una altra piega peritoneale, che prende il nome di mesentere, quindi
è la membrana peritoneale che sottende l'intestino tenue mesenteriale cosi come il mesocolon sottende invece, il colon
trasverso. Ricordate il mesocolon trasverso, questa membrana che si trova subito dietro il colon e connette il colon con la parete
posteriore dell'addome, quindi è un legamento peritoneale che partendo dalla parete posteriore dell'addome si porta su colon;
questo tipo di legamento viene indicato o come meso, mentre l'epiploon è un legamento peritoneale che connette tra di loro
due visceri, il meso è un legamentoperitoneale che connette la parete posteriore dell'addome con il viscere, quindi se il meso è
riferito al colon si chiamerà mesocolon se e riferito se riferito all'intestino tenue si chiamerà mesentere. Il mesentere si propaga
all'interno dell'addome raggiungendo le varie anse intestinali. Mentre il mesocolon è una membrana peritoneale, che
praticamente orizzontale e tesa tra il margine posteriore del colon e la parete posteriore dell'addome, il mesentere essendo
destinato ad un tubo estremamente ripiegato come è l'intestino tenue, visto dopo l'asportazione dello stesso intestino appare
come un ampio ventaglio che ha un a breve radice ed un estensione periferica molto maggiore dovendo raggiungere tutte le
anse intestinali. E importante capire che attraverso questi legamenti che abbiamo citato del mesocolon e del mesentere, i vasi
sanguigni destinati ad irrorare questi tratti dell'intestino, assieme ai nervi e ai fasci trovano la loro strada di passaggio. Questa è
l'arteria che irrora l'intestino, è 'l'arteria mesenterica superiore, allora i rami di questa arteria per arrivare fino all'ansa intestinale
di destinazione trovano passaggio tra le pagine del mesentere. Torniamo adesso a pancreas e duodeno.
All'interno dello porzione discendente del duodeno lo sbocco del coledoco a livello di quella che si chiama papilla del Vater una
sporgenza dentro il duodeno, con questa papilla che ha un foro centrale e corrisponde alla convergenza del dotto coledoco e
cistico, che attraversano la parete del duodeno per potersi riversare dentro la muscolatura della parte duodenale forma attorno
a questi due condotti che in genere convergono tra di loro, ma possono sboccare anche separatamente all'interno del duodeno,
una struttura muscolare di fibre muscolari, che costringendosi chiude il passaggio della bile e del succo pancreatico, quindi è un
muscolo sfintere che ha una regolazione determinata da specifiche molecole ormonali e anche attraverso il sistema nervoso
autonomo. Nel duodeno, quindi distinguiamo una porzione superiore, che si chiama bulbo duodenale, una porzione
discendente, una porzione orizzontale, e una porzione ascendente. La morfologia interna di questo tratto intestinale si modifica
passando da un aspetto liscio levigato a livello della porzione del bulbo duodenale, alla presenza dei tratti sottostanti di questi
rilievi della mucosa che si chiamano pieghe circolari o valvole conniventi. Saranno presenti per l'intera lunghezza del digiuno,
anche se saranno più diradate e tenderanno a scomparire nel tratto terminale dell'ileo, questi rilievi interni della mucosa del
duodeno. A cosa servono? Servono ad amplificare la superficie di assorbimento nei confronti delle sostanze digerite. Si chiamano
pieghe circolari o valvole conniventi. Da queste immagini è chiara la diversa morfologia del bulbo duodenale rispetto al duodeno
lo sbocco della papilla duodenale maggiore, mentre qui c'è quella minore, in cui si apre il condotto pancreatico accessorio o
dotto di Santorini. Questo è il dotto di Wirsung, che si unisce al coledoco che si apre nella papilla duodenale maggiore. Sulla
superficie di queste valvole conniventi, si dispongono i villi intestinali che sono delle estroflessioni della tonaca mucosa, mentre
la valvola connivente ha un asse formato da una protrusione della tela sottomucosa. Qui vediamo i rilievi macroscopici più
evidenti che sono le valvole conniventi, ad di sopra di questi l'epitelio si solleva a formare i villi intestinali della mucosa, la
superficie dei villi intestinali che è ricoperta da cellule intestinali. E sulla superficie dei villi vedete una miriade di cellule colonnari
che si chiamano enterociti. Nel polo apicale di queste cellule è presente una serie di fittissima serie di microvilli, sono
estroflessioni della membrana apicali di queste cellule che formano il famoso orletto a spazzola. La presenza dei microvilli, dei
villi intestinali e delle valvole conniventi, aumenta e dismisura la superficie di contatto fra ciò che transita all'interno del lume
intestinale e la parete dell'intestino stesso. Vedete come nell'asse del villo, questo è tessuto connettivo evidentemente, che
supporta questo epitelio, la lamina propria e dentro la lamina propria trovate queste reti vascolari fittissime assieme ad un
condotto linfatico principale, che si chiama dotto chilifero.
Quindi i villi intestinali che hanno un'altezza di circa ½ mm, per capirci, che sono visibili anche ad occhio nudo e danno anche un
aspetto dell'età all'interno dell'intestino. Quindi per capirci microvilli, villi e valvole conniventi rendono la superficie dell'intestino
pari a circa 40 mq. Questo permette un corretto assorbimento delle sostanze che significa assorbimento, passaggio di sostanze
digerite dal lume intestinale, dentro l'asse del villo, dove ci sono i capillari sanguigni. Per esempio la mucosa durante la
digestione dell'amido, cosa che è avvenuta con il passaggio nel canale alimentare, può passare dal lume intestinale nel sangue e
attraverso il sangue, il glucosi può essere portato a tutte le cellule del corpo, che lo utilizzeranno come fonte energetica. Quindi
la struttura dell'epitelio dell'intestino deve prevedere una capacità assorbente estremamente elevata, lo stesso varrà per le
proteine, gli aminoacidi, che verranno assorbite e attraverso il sangue, arriveranno al fegato. Per quanto riguarda i grassi sarà lo
stesso, grassi complessi, digeriti in grassi semplici verranno assorbiti, ma invece di finire nel sangue si riverseranno nella linfa
attraverso il sistema di drenaggio e in ogni caso attraverso la linfa riescono ad arrivare nel sangue circolante, mentre la linfa si
scarica tutta attraverso il dotto toracico nella vena succlavia di sinistra. Quindi il nostro intestino deve prevedere una mucosa
72
con elevato potere assorbente, per poter ottimizzare il processo di assorbimento delle sostanze alimentari digerite, attraverso la
presenza di pieghe della mucosa e sottomucosa che si chiamano, valvole conniventi o pieghe circolari, queste sono ricoperte da
estroflessioni della mucosa che si chiamano villi intestinali, i villi intestinali a loro volta, sono ricoperti da cellule epiteliali dotate
di microvilli. Quindi non fate confusione tra villi e microvilli, il microvillo è un'entità estremamente più piccola rispetto al villo. Il
villo è formato da un asse connettivale, estensione della lamina propria della mucosa comprendente vasi sanguiferi, vasi linfatici,
nervi ed è ricoperto da una miriade di cellule intestinali, che si chiamano enterociti, ogni entrocita ha il suo corredo di microvilli,
vaso chilifero e vaso linfatico che si trova all'interno del lume intestinale, nel villo c'è poi un'estensione anche dei fascetti della
muscolatura della muscolaris mucosae, questi che consentono al villo di essere accorciato o allungato di muoversi all'interno del
canale alimentare. Questo è fondamentale per capire come si può realizzare il processo di assorbimento delle sostanze e qui
vedete un tipo enterocita con il corredo di microvilli al livello del polo radicale.
Anche in questo caso vedete un tratto dell'epitelio di rivestimento, tre cellule, qui si vede l'orletto a spazzola e i trigliceridi
trasformati in acidi grassi e monogliceridi che vendono assorbiti catturati all'interno della cellula e poi riversati al livello del polo
basale dove ci sono i vasi sanguigni e inquesta maniera l'assorbimento dei monogliceriodi si realizza con un transito all'interno
del corpo cellulare, quindi questi enterociti sono cellule specializzate e con questa capacita di assorbire sostanze digerite per
questo è importante la presenza dell'orletto a spazzola al livello del poro apicale.
L'altro morfotipo caratteristico dell'epitelio intestinali sono le cellule caliciformi mucipare, che si affiancano agli enterociti e
producono muco che viene riversato sulla superficie interna dell'intestino stesso. Tenete presente che oltre ai rilievi della
mucosa, al livello della parte basale della superficie della mucosa si trovano una serie di ghiandole tubulari semplici, che si
chiamano ghiandole intestinali che producono il succo enterico, che è un'altra componente dei succhi digestivi che il nostro
corpo produce. Le ghiandole che producono suddetto succo si chiamano anche cripte intestinali.
In questo schema si comprende meglio, questa è la superficie dell'intestino l'epitelio si estroflette a rivestire i villi che sporgono
dentro il lume intestinale e alla base dei villi si introflette a formare questi tubuli che corrispondono alle ghiandole intestinali.
Questo epitelio si estroflette a rivestire i villi e si introflette a formare le ghiandole intestinali.
Al livello duodenale, nella prima porzione del duodeno, quella liscia, il bulbo duodenale; oltre alle ghiandole tubulari semplici si
trovano anche delle ghiandole tubulo acinose che sporgono nel contesto della vera sottomucosa, queste ghiandole che si
chiamano ghiandole duodenali di Galeazzi e Liebe- rkuhn che producono un secreto importante per proteggere al meglio la
prima parte del duodeno dall'azione corrosiva del chimo acido che qui arriva direttamente dallo stomaco. Nella primissima
porzione del duodeno quando si apre lo sfintere pilorico lo stomaco riversa il chimo acido, che è il bolo alimentare arricchito del
succo gastrico, quindi di acido cloridrico, e allora nella prima parte del duodeno abbiamo un grosso rischio di avere una lesione
della mucosa perché questo chimo contiene un acido molto corrosivo, Così come lo stomaco si autoprotegge dall'azione caustica
del succo che esso stesso produce lo stesso il duodeno deve fare per evitare di avere delle lesioni della parete, che ogni tanto si
verificano e prendono il nome di ulcere duodenali (l'ulcera è una ulcerazione di una parete) che può essere nello stomaco ed è
chiamata ulcera gastrica o nel duodeno e sarà chiamata ulcera duodenale. Quando questo meccanismo di autoprotezione non
funziona si può avere un danno dal passaggio del chimo acido nella parete duodenale. Se per esempio noi mangiamo la trippa (lo
stomaco, l'intestino di un animale) la dissolviamo col succo gastrico, la digeriamo. E perché non digeriamo pure la parete del
nostro stomaco o del nostro duodeno? Perché l'epitelio riveste la superficie di questi tratti del nostro apparato digerente,
continuamente produce del muco che si interpone tra l'interno dello stomaco e le cellule della parete. Da questo capiamo che se
non ci fosse qualcosa a protezione, come il muco che si interpone tra l'interno dello stomaco e le cellule della parete. Quando
questo equilibrio non funziona bene si rischia ulcere che portano ad emorragie interna, si rompono i vasi sanguigni e il sangue
inizia scorrere nello stomaco o nel duodeno a secondo di dove si trova l'ulcera, se questa perforazione è più grave si può
totalmente bucare lo stomaco da parte a parte e portare alla morte.
Un 'altro caso di ulcera è dovuto alla trasformazione delle cellule gastriche in cellule cancerose, cioè cancro dello stomaco. Nella prima
porzione del duodeno la più esposta al rapporto con il chimo acido ci sono delle ghiandole che producono un secreto che protegge la
superfice del bulbo duodenale dall' corrosiva del succo gastrico, queste sono le ghiandole duodenale del Bruner e si trovano solo nella
prima porzione del duodeno. da qui in poi la parete intestinale sarà ricchissima di cripte intestinali quelle più corte tubulari semplici che
producono il succo enterico che si aggiunge alla bile, al succo pancreatico. Questa immagine vi mostra le tonache muscolari della parete
intestinale e del duodeno in particolare, e sotto il peritoneo ci sono i due strati di muscolatura, esterna longitudinale e quello interno
circolare. Al di la della tonaca muscolare, con i suoi due strati vediamo la tonaca sottomucosa con i fondi delle ghiandole duodenali del
Brunner.
73
Lezione 12
(21/11/2012)
Prof. Anastasi
(Cinzia Borgese)
Riepilogo fegato; duodeno e pancreas
Quando io vi ho parlato del ligamento coronario e del ligamento falciforme, vi ricordate alla fine della lezione lo abbiamo fatto
insieme, vi ho fatto l’esempio che se io sto rivestendo la parete addominale anteriore, se io ci metto dentro il ligamento rotondo,
tutto quanto viene bloccato e si ancora. Per cui poi il ribaltamento che ce l’ho sul lato posteriore del fegato, il margine
posteriore, avviene secondo l’immagine…
Due bracci orizzontali che sono i coronarici e il falciforme che è la branca verticale. Sono voluto proprio ripartire da questa
immagine che vi sta mostrando, né più né meno quello che vi avevo detto, vedete il legamento rotondo che ancora, vedete, il
peritoneo parietale e quindi porta il peritoneo parietale a rimanere ancorato in avanti. Quindi in buona sostanza il ribaltamento
avverrà lungo il margine posteriore portando tutto questo nella parte posteriore della cavità addominale e lungo questa linea di
riflessione. Ecco il ligamento rotondo del fegato, dentro il ligamento falciforme e qui vedete la cicatrice ombelicale. Basta
proiettarsi in basso per ricordarci che il peritoneo poi rivestirà l’obliterazione delle due arterie ombelicali che formano il
ligamento ombelicale laterale e dell’uraco che forma il ligamento ombelicale mediano. Se io vado avanti e guardo il fegato
ricongiungo questa parte e la vedo subito, questa è quella parte che noi abbiamo tagliato, di là abbiamo visto la parete
dell’addome e qua invece stiamo vedendo la parte del fegato. Ragazzi vi è chiaro allora perché il ligamento coronarico si
continua in avanti sulla cupola del fegato con il ligamento falciforme per poi tornare dal lato opposto e riaprirsi nuovamente
come il ligamento coronarico. Vorrei che su questo voi ci ragionaste e mi diceste se ci siamo capiti? Si o no! Perché questo è
l’ingresso del peritoneo. Noi lo stiamo pigliando in questo momento perché stiamo già considerando che cosa? Abbiamo un
ligamento coronarico, un ligamento falciforme, i due legamenti coronarici si aprono in avanti, ve li fa vedere già qui in due punti
di aggancio che si chiamano ligamenti triangolari. Quindi i ligamenti triangolari sono un aggancio dei ligamenti coronarici sui
pilastri del diaframma, ok? E poi abbiamo il ligamento falciforme. Quindi due ligamenti triangolari un ligamento coronarico e
sono tre, un legamento falciforme e sono 4. Poi io vado sulla faccia viscerale del fegato, la vedete? Quindi cosa vi ho detto? Che il
peritoneo da parietale diventa viscerale, va sul margine posteriore del fegato, se ne va sulla cupola, riveste tutta la faccia
diaframmatica del fegato, va sul margine anteriore, cosa fa? Passa sulla faccia viscerale, ci siamo? Torna indietro e arriva fino
all’ilo. All’ilo si ribalta, su che cosa? Sul peduncolo vascolare del fegato cioè vena porta, arteria epatica e dotti epatici, ci siamo?
Perché io dico che si ribalta? Se ci sono questi vasi e qui mi arriva il peritoneo allora non può andare avanti deve per forza
ribaltarsi e rivestire. La stessa cosa la fa quello che arriva dal margine posteriore. Questo qua va sulla faccia viscerale, viene in
basso e in avanti e incontra dall’altra parte il peduncolo e quindi i due foglietti si ribaltano intorno il peduncolo e scendono dal
peduncolo. Il peduncolo va verso la linea mediana perché l’aorta addominale si trova lì e quindi man mano che scende,
scendendo dall’alto verso il basso medialmente incontra la piccola curvatura dello stomaco formando il ligamento epatogastrico.
La piccola curvatura dello stomaco con che cosa si continua? La prima porzione del duodeno e quindi forma il ligamento
epatogastrico ed epatoduodenale. Insieme epatogastrico ed epatoduodenale si chiamano piccolo omento.
Allora signori vogliamo rinumerarli? Due ligamenti triangolari, un ligamento coronarico, un ligamento falciforme e siamo a
quattro, un epatogastrico, un epatoduodenale, abbiamo i sei ligamenti del peritoneo. Quindi quando io vi dico, domanda di
esame, comportamento del peritoneo epatico voi dovete dire il peritoneo, in relazione al fegato, che è un organo
extraperitoneale, definisce sei ligamenti e cominciate a elencare i sei ligamenti. Cominciate a descrivere il primo di tutti il
ligamento coronarico, costituito da due rami, uno superiore e uno inferiore tesi tra il margine posteriore del fegato e la faccia
posteriore della cavità addominale ovvero sia il muscolo diaframma. Il labbro superiore, giunto in prossimità della scissura
interlobare piega, risale sulla cupola perché si trasforma in ligamento falciforme, va intorno al ligamento rotondo, lo circonda e
torna verso il basso. Tornando sul margine posteriore torna a essere ligamento falciforme. Quindi, diciamo che il labbro
superiore si continua nel il ligamento falciforme. Il ligamento falciforme, a questo punto, è costituito da un labbro che va dalla
convessità del fegato (dalla faccia convessa del fegato) alla cupola diaframmatica. Teoricamente è costituito da un labbro
laterale e da un labbro mediale, praticamente è costituito da un labbro superiore e uno inferiore. Perché ragazzi se io tolgo tutti i
visceri, appendo il fegato al ligamento falciforme come se appendessi un lampadario, quindi questo ligamento falciforme è bello
teso tant’è che nei vecchi libri di anatomia lo trovate scritto come ligamento sospensore del fegato. In realtà non sospende
niente perché la pressione endoaddominale schiaccia il fegato contro la cupola. Quindi, questi due filetti si vedono bene. Ecco
perché Testut ci diceva uno laterale uno mediale, ma è schiacciato sotto. Il ligamento coronarico si apre a destra e a sinistra nei
due triangolari e poi mi descrivete l’epatogastrico e l’epatoduodenale e il gioco del peritoneo è fatto, ok? Ci siamo?
74
Allora siamo partiti da lì, proprio per questo sono tornato a questa immagine. E allora andiamo un momento a parlare del
duodeno.
Allora, il duodeno, come vi ho detto fin dalla prima volta, è la prima porzione dell’intestino e, scusatemi, se insisto, ma la
domanda intestino è molto grande ed è un argomento molto grande che poi fate in fisiologia, fate in patologia, clinica,
semeiotica, ritornerà continuamente e quindi è bene che noi lo affrontiamo su tutti gli aspetti sia strettamente anatomici sia
secondo anche la terminologia clinica. Noi siamo abituati a parlare di due parti, intestino tenue e intestino crasso, la distinzione
anatomica è facile. Intestino tenue stiamo parlando di un calibro, non di uno spessore, ridotto; nell’intestino crasso parliamo
invece di un intestino che ha un lume irregolare, ma molto più ampio del tenue perché in buona sostanza è come se noi
avessimo delle tasche che si alternano a degli strozzamenti, avete alternanza di tasche a strozzature. Vi ricordate cosa vi ho
detto, noi abbiamo tre tonache, una tonaca mucosa, una tonaca muscolare e una tonaca sierosa, vi ricordate? La tonaca
muscolare è fatta da uno strato circolare e da uno longitudinale e allora immaginate che nell’intestino crasso lo strato
longitudinale è più corto della lunghezza di tutto l’intestino crasso. Allora cosa ottenete se voglio farci stare tutto l’intestino
dentro questi nastri longitudinali? Ottenete quello che accade con una fisarmonica, lo contraete cioè lo raccorciate
determinando zone alternate di dilatazione e restringimento tant’è che quando voi andate a descrivere il vago dentro l’intestino,
dite che nell’intestino crasso assume l’aspetto a pila di piatti perché se voi guardate una pila di piatti trasversalmente vedete sta
roba dilatata e poi la zona di appoggio che è ristretta, no? E questo è determinato da queste tasche rigonfiate che si chiamano
proprio austrazioni (le tasche del colon) e zone strozzate. Rigonfiate e strozzate, rigonfiate e strozzate. Vedete questa immagine
bianca dentro questo sfondo nero, sembrano tanti piatti messi uno sull’altro. E questo è il classico movimento del colon, perché
mentre il movimento dell’intestino tenue si chiama peristalsi, nel colon è sempre peristalsi, ma è un movimento classico, si
chiama austrazione. Cioè la contrazione delle austre. Questa distinzione tra intestino tenue e crasso nasce proprio dalla
morfologia.
Su un tavolo settorio, domani andate all’estero, d’accordo? O domani fate una dissezione viene messo un pezzo di intestino
tenue e uno di crasso, riconoscete qual è il tenue e qual è il crasso. Il tenue ha un calibro uniforme, il crasso ha strozzature e
dilatazioni. Quando parliamo di intestino tenue diciamo che la classica anatomia ci porta a dire che esiste la prima porzione che
fa seguito allo stomaco è il duodeno (12 dita trasverse) poi abbiamo il digiuno e poi abbiamo l’ileo. Quindi, dall’alto verso il basso
abbiamo sette metri e passa, costituiti prima dal duodeno poi dal digiuno e poi dall’ileo. Ed è l’ileo che si continua poi
nell’intestino crasso, nel cieco che è la prima parte dell’intestino crasso. Ma in effetti, se questa è la dizione anatomica, c’è
un’altra dizione anatomica molto classica che è quella dell’intestino tenue mesenteriale cioè quello che è contenuto in una piega
del peritoneo che si chiama mesentere che corrisponde al digiuno e all’ileo. C’è una quasi totalità, al 95%. E poi c’è un’altra parte
che è il duodeno che viene chiamato anche intestino fisso perché è retro peritoneale. Quindi abbiamo detto intestino tenue
mesenteriale uguale a digiuno più ileo ed è anche intestino mobile perché la piega del peritoneo gli consente una certa mobilità.
Poi, invece, abbiamo l’intestino tenue fisso duodeno o retro peritoneale.
Quindi, quando noi parliamo della prima porzione dell’intestino, parliamo di intestino fisso che è retro peritoneale ovverosia è il
duodeno, ma in tutto questo dicevamo che il duodeno è costituito da 4 porzioni. Queste quattro porzioni servono a mettere in
connessione il piloro, vi ricordate lo sfintere pilorico, con l’inizio del digiuno, ma questa zona è fondamentale perché in questa
zona noi vediamo che si verificheranno i fenomeni digestivi più importanti. Ricordatevi, l’ho detto fin dall’inizio, a me piace
sempre riferirmi molto alla fisiologia perché ritengo che sia una materia fondamentale e noi abbiamo fondamentalmente tre
succhi: il succo salivare, prodotto dalle ghiandole salivari perché fondamentalmente già la prima amilasi che attacca gli amidi è la
amilasi salivare; il secondo succo è il succo gastrico; il terzo succo è il più grosso e importante di tutti perché è il più completo è il
succo pancreatico. Il succo pancreatico è il più completo di tutti perché non ha solamente amilasi o peptidasi come il succo
gastrico che ha una peptidasi formidabile quale è il pepsinogeno che si attiva in pepsina, ma sappiamo già che il tripsinogeno è
una peptidasi ancora più potente. Quando noi prepariamo gli elementi per le colture intestinali normalmente agiamo, o colture
per l’epitelio respiratorio, si applica sempre il tripsinogeno, la pepsina è quella che separa e rompe i ponti intercellulari, ma
accanto a queste abbiamo delle lipasi, abbiamo delle ribonucleasi, abbiamo delle carbossipeptidasi, abbiamo un succo
enzimatico molto specifico e molto assortito che viene francamente attivato, al contrario del succo gastrico, che viene attivato
da un PH acido, viene, invece, attivato da un PH alcalino tant’è che nella secrezione pancreatica voi sapete abbiamo una fase
ricca di bicarbonati, che è la cosiddetta fase idrolitica e poi avete una seconda fase secretiva che è la vera fase enzimatica, la fase
ecbolica, dove ci sono, invece, gli enzimi che vengono attivati in ambiente. Quindi tutto questo è caratteristico duodenale.
Quindi, la prima vera aggressione che segue quella gastrica, la vera aggressione definitiva è quella duodenale.
E quindi il duodeno è avvolto attorno alla testa del pancreas, un lungo discorso per dirvi che il rapporto tra duodeno e pancreas è
un rapporto estremamente intimo, tant’è che in Testut oltre a dire che il pancreas era la ghiandola salivare dell’intestino perché
se voi guardate una biopsia di pancreas se non sapete che viene dal pancreas potete pure confondervela con una biopsia di
ghiandola salivare a meno che non ci sia il peritoneo attaccato e l’altra cosa interessante da dire è che Testut diceva che il
75
rapporto tra duodeno e testa del pancreas è come un rapporto fra il cerchione di una bicicletta e la gomma che c’è nel cerchione
perché è talmente intimo e d’altra parte, ragazzi, se voi guardate l’organogenesi, in fondo il pancreas nasce da una gemmatura
dell’intestino posteriore, posteriormente nasce il pancreas, anteriormente nasce il fegato. Poi, però, la citomobilità degli
epatoblasti è notevole quindi il fegato si sposta; invece, la citomobilità degli elementi del pancreas è molto lenta tant’è che il
pancreas rimane attaccato al duodeno, non riesce ad allontanarsi dal duodeno e se andate a fare delle sezioni della tonaca
media del duodeno ci trovate dentro ancora i lobuletti del pancreas. Quindi rapporto strettissimo. E allora, se io voglio parlare di
un rapporto strettissimo chiaramente devo contornare almeno tre lati, giusto? Parte superiore della testa, parte discendente,
parte inferiore e poi c’è un’ultima parte che mi deve portare all’istmo e poi all’innesto con il digiuno. Seguitemi un istante,
ragazzi, perché io ho detto che il duodeno è retro peritoneale. Lo stomaco com’è? È extraperitoneale tant’è che c’è il piccolo
omento. Cosa vuol dire? Che lo stomaco non è attaccato alla parete, è cavitario. Sacco gastrico è cavitario, ci siamo?
Quindi abbiamo un peritoneo anteriore e uno posteriore, l’abbiamo visto prima, quello che viene dal fegato, uno se ne va sulla
faccia anteriore dello stomaco, uno se ne va sulla faccia posteriore. Quando vado sul duodeno cosa devo fare con la prima
porzione? Devo portarmi dal centro della cavità addominale alla parete. Quindi, io come faccio a portarmi alla parete? Vado
dall’avanti all’indietro, quindi vado dalla cavità alla parete, medio lateralmente verso destra e leggermente in senso ascendente.
Quindi, questa prima porzione sta fuori il peritoneo o dietro? Sta fuori. È cavità extraperitoneale come lo stomaco. La prima
porzione è una porzione di raccordo e quindi la prima porzione è extraperitoneale quindi è fasullo dire che tutto il duodeno è
retroperitoneale, tre porzioni sono retro peritoneali, la prima è extraperitoneale tant’è che abbiamo un ligamento
epatoduodenale. Quindi, quando voi mi dite che il duodeno è retroperitoneale, attenzione! Io vi potrei dire: “ma è tutto retro
peritoneale?” ricordatevi che la prima porzione non è retroperitoneale perché regolarmente è extraperitoneale.
Stavo dicendo, il legamento epatoduodenale, quindi ho una prima porzione extraperitoneale, una seconda retro, una terza retro,
una quarta retro e quando raggiunge quasi davanti il corpo del pancreas, cosa fa? Piega in avanti perché l’intestino e il digiuno
com’è? È extraperitoneale. Quindi io devo tornare nuovamente dalla parete alla cavità e creo una fessura duodeno-digiunale. La
fessura duodeno digiunale segna l’inizio dell’intestino extraperitoneale, intestino mesenteriale. Quindi ho una prima porzione
che, in effetti, è extraperitoneale e poi alla fine ho la piega che va dalla quarta porzione al digiuno formando la fessura duodeno
digiunale. Quindi quattro porzioni che voi vedete segnati lì e la cosa solida che ho voluto mostrarvi in questa immagine è in
riferimento alla colonna vertebrale perché vedete, ragazzi, che ci troviamo la prima porzione è in corrispondenza della prima
vertebra lombare e quindi la seconda porzione va dalla prima lombare circa la terza lombare, la terza porzione attraversa la
colonna vertebrale lombare a livello della terza, quarta vertebra lombare e poi ce ne risaliamo a sinistra per tornare con
l’ascendente alla prima vertebra lombare andando però da destra a sinistra. Però cosa vi sta dicendo lì? Sta dicendo che questa
raffigurazione del duodeno è parzialmente un po’fasulla perché non sempre è così perché è altrettanto facile che voi abbiate un
duodeno a “V” in cui la terza porzione veramente non la vedete, la vedete poco. Potete arrivare ad avere addirittura la terza
porzione del duodeno, teoricamente l’ansa, l’apice della “V” alla terza, quarta vertebra lombare. Oppure potete avere un
duodeno corto con la seconda porzione appena espressa e una terza molto lunga quindi l’incrocio è molto più alto, alla terza,
non è alla classica quarta. Quindi il duodeno a “C” è una abitudine anatomica, diciamo non una consuetudine che corrisponde
alla realtà di una dissezione della cavità addominale. Perché potete trovare sia il duodeno a “V” sia il duodeno diciamo noi quasi
circolare. Quella forma che viene portata in “C” viene definito duodeno a semicerchio. Quindi ci stiamo proiettando in
corrispondenza della colonna lombare, proiettandoci in corrispondenza della colonna lombare dobbiamo forzatamente ricordare
i rapporti che avevamo descritto sul fegato e ricordarci soprattutto che la nostra topografia addominale distingue la cavità
addominale in una regione sopramesocolica da una regione sottomesocolica, questo a causa del mesocolon trasverso. Motivo
per il quale, ricordiamoci subito che la prima porzione del duodeno e metà superiore della seconda si trovano in porzione
sopramesocolica. Perché la radice del mesocolon, radice che significa? Radice del ligamento coronarico, la radice del ligamento
falciforme, la radice è il punto in cui si staccano i labbri. La radice del mesocolon trasverso taglia il duodeno in due parti di cui la
prima porzione e la metà superiore della seconda porzione rimangono al di sopra, tutto il resto è al di sotto. Quindi, metà della
seconda porzione, terza porzione e porzione ascendente e quindi fessura duodeno digiunale si trovano tutti nella zona
sottomesocolica.
Il duodeno ci porta dalla regione sopramesocolica alla regione sottomesocolica. Ragazzi io parto da tutto questo perché è
sempre mio desiderio fermo che impariate a razionalizzare i rapporti. E allora, come al solito, soffermiamoci su questa immagine
e diciamo un’altra cosa che è fondamentale, diciamo che dietro il pancreas noi abbiamo, e questo ci aiuta molto, perché fa parte
dei rapporti sia del pancreas sia del duodeno, è chiaro che noi abbiamo la forte convinzione dei rapporti del fegato e dei rapporti
del pancreas. Ragazzi chiedervi i rapporti del duodeno e chiedervi i rapporti del pancreas è la stessa cosa. Arriviamo allo stesso
punto. È invitabile. Parlare del duodeno o parlare del pancreas è la stessa cosa. Sempre là arriviamo, arriviamo a un punto
delicatissimo, ci spiegherà perché la pancreatite acuta emorragica è uno dei fatti più drammatici. Clinicamente drammatici
perché guardate là ragazzi, cosa c’è dietro il pancreas? Vedete subito l’aorta addominale e la vena cava. La vena cava potremmo
76
dire tanto quanto, ma l’aorta addominale è piena, e non dimentichiamo che in porzione più superficiale che qua non stiamo
vedendo c’è un altro importantissimo rapporto, con la vena porta: cioè io quando parlo di rapporti vascolari una delle mie
abitudini è chiedere i rapporti vascolari del pancreas. I rapporti vascolari del pancreas della faccia posteriore sono i cosiddetti
soprafasciali e sottofasciali.
Vediamo di capirci subito, io se vado a vedere il duodeno, terzo mese di gravidanza come vi ho detto che è? Con la convessità in
avanti e la concavità dietro. Il fegato si trova in avanti, il pancreas si trova dietro, solo che noi abbiamo la curvatura. Quando noi
pieghiamo, cosa accade? Che il peritoneo viscerale da una parte va a contatto il mesosplancnico perché inizialmente siamo con
epitelio celomatico. Quindi l’epitelio celomatico viscerale, da una parte, va in contatto con l’epitelio celomatico parietale
dall’altra. Sono così, qui dentro c’è il duodeno, nel momento in cui ruoto, la mia mano va in contratto con il maglione,
inevitabilmente, e allora queste due pleure primitive che oggi sappiamo sono peritoneo si fondono e formano un’unica fascia
che nasce dall’accollamento dei primitivi due mesoteli. Per cui poi il vero mesotelio parietale diventa quello che sta dalla parte
opposta. Se io ho fatto così, questo si fonde e questo di qua diventa il peritoneo parietale. Quindi, io ho un peritoneo parietale
che sta davanti al duodeno, ma io dietro al duodeno cos’ho? Ho una fascia che nasce dalla fusione del primitivo mesosplanco
viscerale con il primitivo splancoparietale. Perché se io vado a fare un discorso di piegamento, inevitabilmente quando io porto
questa a contatto, queste zone tra le mie dita e il maglione si fondono e quindi ho una fascia resistente e l’epidermide che sta
sopra le mie dita dall’altra parte diventa il peritoneo parietale. Quindi ho il duodeno tra il peritoneo parietale e una fascia
robusta, d’accordo? Questa fascia robusta separa, che cosa? I rapporti soprafasciali dai rapporti sottofasciali. Sopra la fascia
quindi a contatto diretto con il pancreas e con il duodeno io ho la vena porta; sotto la fascia ho l’aorta addominale e la vena
cava. Quando io libero gli enzimi litici del pancreas attivati in una parete vascolare, io determino immediatamente il peritoneo: il
soggetto morirà per emorragia peritoneale. Nel momento in cui io ho la digestione autolitica del pancreas noi non arriveremo
mai alla vena, alla parete della vena, basteranno già le venule e le arteriole, io avrò un quantità di sangue in cavità addominale
enorme e il soggetto andrà subito in shock ipovolemico perché certamente diminuisce il ritorno venoso al cuore, diminuisce la
gittata sistolica, diminuisce il sangue che arriva al cervello. È un fatto emodinamico e quindi il soggetto se ne va in shock.
Infatti, quando voi andate a seguire un soggetto con una calcolosi biliare, voi controllate sempre le amilasi e appena le amilasi
pancreatiche cominciano a salire troppo, voi il soggetto lo cateterizzate e lo liberate dai calcoli, perché sennò voi correte il rischio
di avere una pancreatite acuta biliare, da ostruzione biliare, perché ricordatelo, lo faremo rapidamente, coledoco e dotto
pancreatico viaggiano insieme, sono dietro, sono uno accanto all’altro. L’ultima parte del coledoco è dentro lo spessore del
pancreas, perché la papilla di uscita è una sola, è la papilla di Vater, lo sfintere di Oddi. Non c’è niente da fare, viaggiano insieme.
Quindi, quando io mi otturo, oltre al fatto che posso avere una degenerazione neoplastica da sali biliari. Quindi, c’è tutta una
sintomatologia, ecco che vi dico che stiamo andando a pigliare una di quelle zone che sono nella banalità quotidiana del medico
di base, diventa fondamentale. Perché saper discriminare la sintomatologia è sapere in ogni caso avviare prontamente alla giusta
specializzazione. Io questi rapporti sono fondamentali, non dimentichiamo che intorno a tutto questo c’è l’arcata arteriosa della
testa del pancreas.
Quindi, noi abbiamo una serie di rapporti vascolari del pancreas, ma intanto, tornando alla nostra immagine di prima, ecco qua
voi vedete guardate la vena lienale, o splancnica, aorta addominale e vena cava. Stiamo attenti perché se io torno all’immagine,
io mi accorgo subito che la vena porta mi nasce da un tripode venoso e ricordate innanzitutto che ilo fegato come compito
fondamentale ha il metabolismo di quanto assunto a livello dell’intestino tenue, e a livello dell’intestino crasso, e poi ha il
catabolismo dell’eme, dei prodotti che derivano dalla eritrocateresi, quindi ho una vena lienale che mi viene da sinistra, una
vena mesenterica inferiore che mi deriva dalla metà sinistra del colon fino a metà del colon trasverso, e una vena mesenterica
superiore che mi drena tutto l’intestino tenue più la metà destra del colon. Io faccio riferimento qui, ecco qua la vena
mesenterica superiore e questa è la vena mesenterica inferiore. Quindi vena lienale che nasce dalla milza. La vena lienale nasce
dalla milza, ma all’ilo della milza arriva la coda del pancreas. Vedete che la vena lienale scorre sull’ilo della milza, sul margine
superiore. Poi riceve la vena mesenterica inferiore che sta raccogliendo tutta la metà sinistra del colon. Il sigma e piccola parte
del retto. E si forma un unico tronco fra lienale e mesenterica inferiore e poi raccoglie la mesenterica superiore che è la più
grossa e la raccoglie più medialmente e la mesenterica superiore deriva da tutto l’intestino tenue più la metà destra del colon.
Tutto questo si forma dietro il pancreas e forma anche la vena porta. La vena porta una volta formatasi da dove emerge? Dal
margine superiore della testa del pancreas e poi passa dietro che cosa? La prima porzione del duodeno, perché per uscire e
andarsene, la vena porta quale ligamento del peritoneo segue per raggiungere l’ilo del fegato comodamente guidato?
L’epatoduodenale. Quindi per portarsi dietro lo spessore dell’epatoduodenale dove passa? Dietro il pancreas e dietro la prima
porzione del duodeno. Voglio che ci arriviate per logica.
Tornando indietro, nello spessore questo è il ligamento epatoduodenale, allora ho la vena porta e poi ho l’arteria epatica.
Vediamo un attimo meglio l’arteria epatica da dove origina. Noi siamo all’aorta addominale noi abbiamo visto il tripode venoso,
perché possiamo dire che la vena porta è un tripode venoso, la vena porta nasce dalla confluenza di tre grandi vene: lienale,
77
mesenterica superiore e mesenterica inferiore. Accanto al tripode venoso abbiamo anche un importante tripode arterioso che
prende il nome di tripode di Haller o tronco celiaco. Se io vado a vedermi i rami dell’aorta addominale, questa è una domanda. I
rami viscerali dell’aorta addominale fondamentalmente sono il tronco celiaco, l’arteria mesenterica superiore, l’arteria
mesenterica inferiore, poi ho due rami parietali renali e surrenali e poi ho le genitali, basta. Non ho altro nella cavità dell’aorta
addominale. Questo tripode da solo mi pare chiaro che provvede a parecchio, vediamo da quali parti è fatto e lo vedete
nell’immagine, verso sinistra guardate quell’arteria serpiginosa che se ne va alla milza, guardate dove corre, sul margine
superiore del corpo e della coda del pancreas, che può chiamarsi arteria lienale perché va alla milza. Poi guardate subito in
centro, accanto all’arteria lienale vedete nascere ad arco l’arteria gastrica di sinistra cioè quella arteria che si porterà nella
piccola curvatura dello stomaco. E poi guardate, invece, verso destra nasce l’arteria epatica comune che alcuni testi chiamano
anche gastroepatica perché poi vedrà l’origine dei vasi della grande arcata arteriosa dello stomaco o gastroepicolica e della
arcata pancreatica, poi li dettaglieremo. Quindi ci sono tre vasi fondamentalmente, lienale, gastrica di sinistra ed epatica.
L’epatica, come al solito, andando da dietro, dove si impegna per raggiungere l’ilo del fegato? C’è il ligamento epatoduodenale,
quindi dove passa? Dietro la testa del pancreas, sopra la testa del pancreas, dietro la prima porzione del duodeno. Quindi, dietro
la prima porzione del duodeno cosa ho io, fino ad adesso come rapporti? Vena porta e arteria epatica propria. Allora, ci siamo
detti, quindi, una cosa fondamentale, che io ho rami vascolari che sono a diretto contatto con il pancreas e a diretto contatto
con il duodeno, ma ce ne siamo scordati ancora una, perché volontariamente l’ho lasciato per ultimo.
Allora guardate questa immagine, voi se guardate il pancreas, tra il pancreas e la terza porzione del duodeno, qui ve lo disegnano
in maniera, per me, potrebbe essere anche discutibile, però… questa è più chiara e più esatto, qua avete due vasi fondamentali
perché si chiamano pinza mesenterica, sotto l’aspetto clinico, radiologico voi li chiamate pinza mesenterica: sono l’arteria
mesenterica superiore e la vena mesenterica superiore. E allora, l’arteria mesenterica superiore, parto da una descrizione molto
generale, focalizzatevi tutti intorno a questi vasi, parto da una descrizione apparente. Allora, innanzi tutto ragazzi l’arteria
mesenterica superiore è un ramo dell’aorta addominale, l’aorta addominale sta dietro il pancreas, ma l’arteria mesenterica
superiore si chiama così perché? Perché entra nel mesentere. Guardate, c’è subito un dettaglio: delle due mesenteriche, sia
l’arteria sia la vena, la mesenterica superiore entra nel mesentere, la mesenterica inferiore non entra nel mesentere. Si chiama
mesenterica, ma non è nelle pagine del mesentere quindi, nelle pagine del mesentere, su questo io sono pesante, sono
solamente la vena e l’arteria mesenterica superiore e il motivo è semplicissimo, il motivo è legato al fatto che la mesenterica
superiore deve vascolarizzare l’intestino tenue ecco perché vi dico non sempre il mesentere si chiama mesentere perché dentro
c’è un vaso, qua si, c’è un vaso, ma l’altro si chiama mesenterico, ma non sta dentro, embriologicamente ci sta, ma poi non ci sta
più perché inizialmente c’è un mesentere per l’intestino tenue, c’è un mesocolon trasverso, c’è un mesocolon discendente, c’è
un mesocolon ascendente. Poi i due mesocolon, ascendente e discendente scompaiono perché il colon si parietalizza, il trasverso
rimane perché non si parietalizza perché è troppo lungo e il mesentere non rimane, perché troppo lungo: quindi voi mesenterica
reale ne avete una sola, la mesenterica superiore che è quella che sta dentro le pagine del mesentere perché dentro andrà a
raggiungere l’intestino tenue e lo raggiunge in maniera geometrica, perché lui cosa fa? Compiendo una curva a convessità
sinistra, mentre a destra fa partire i rami per il colon, a sinistra fa partire i rami paralleli per l’intestino formando dei rami
primari. Ciascun ramo primario si biforca, si anastomizza con quelli accanto e forma una seconda arcata. Da questi nascono altri
rami fino a quando voi arrivate a circa 40-50 rami perpendicolari che entrano tutti nell’ultima parte dell’intestino. Quindi è una
distribuzione geometrica, bellissima quella dell’arteria mesenterica superiore. Quando questa mesenterica superiore nasce,
nasce dietro il pancreas, ma deve andare davanti perché il mesentere dove sta? Davanti e allora cosa fa? Si trova spazio,
guardate l’immagine, si incunea fra il pancreas e la terza porzione del duodeno. Ecco perché si chiama pinza, perché si incunea
fra pancreas, terza porzione del duodeno e poi cosa fa? Schiaccia la terza porzione del duodeno sulla parete posteriore perché si
curva subito verso sotto. Quindi, questo tragitto qual è? Prima si porta obliquamente, dietro il pancreas, poi, finalmente, si fa
spazio fra il pancreas e il duodeno e va davanti. Appena va davanti cosa fa? Si incunea subito nelle pagine del mesentere e piega
verso il basso ed ecco che avete fatto questo decorso per cui voi schiacciate la terza porzione del duodeno contro la parete
posteriore dell’addome e lo schiacciate attraverso cosa? L’arteria mesenterica inferiore e la vena mesenterica inferiore che fa il
cammino opposto. Chi sta cercando la vena mesenterica superiore? Sta cercando il ramo comune che viene dalla lienale e dalla
mesenterica inferiore per andare a formare la vena porta. Quindi, vena mesenterica superiore e arteria mesenterica superiore si
incuneano fra pancreas e terza porzione del duodeno. E questa cosiddetta pinza mesenterica, abituatevi perché poi il clinico
medico di medicina interna vi diranno pinza mesenterica, il radiologo vi dirà: “guarda là c’è la pinza mesenterica”, la pinza
mesenterica è data dalla vena e dall’arteria mesenterica superiore. Io ho detto grossolanamente si scava uno spazio tra il
pancreas e il duodeno.
Consideriamo una cosa ragazzi, che io embriologicamente parlando ho un grande abbozzo di pancreas dietro e un piccolissimo
abbozzo di pancreas davanti. Nel momento in cui avviene la rotazione, i due abbozzi si congiungono dietro e si fondono e
l’abbozzo di sotto appare come un uncino che si chiama processo uncinato della testa del pancreas, ma il processo uncinato è
una parte che sta venendo dall’altro abbozzo e, in effetti la pinza mesenterica, alcune volte ragazzi la fusione è totale per cui non
78
riuscite a vedere il processo uncinato però altre volte, ragazzi, l’80% delle volte il processo uncinato lo vedete veramente, lo
vedete in dissezione, lo vedete chirurgicamente e con i moderni mezzi oggi della diagnostica per immagine lo vedete in
diagnostica. E allora, lì vedrete che la mesenterica, in effetti, passa fra la testa e il processo uncinato. Lo spazio corretto è testa e
processo uncinato. Dopo che questa fusione è avvenuta completamente non vedrete più il processo uncinato, ma lo vedrete tra
il processo uncinato e la terza porzione del duodeno. Questa, se mi consentite, è anatomia più fine, più vera, ma, in effetti, il
passaggio, come dicono i testi, vi vorrei fare vedere questa immagine: sotto c’è ancora del pancreas, dove c’è scritto arteria
pancreatica duodenale inferiore, c’è il pancreas sotto l’arteria e la vena mesenterica; se guardate invece il Netter non ve lo fa
vedere. Nessuno dei due sta sbagliando oggettivamente, sono due disegni anatomici molto fedeli al modello a cui si sono riferiti.
In uno, la fusione era avvenuta quasi completamente, nell’altro la fusione non era avvenuta completamente. Quello che voi
vedete più frequentemente è il processo uncinato perfettamente (?). Questo mi serve intanto per avervi dato due cenni
fondamentali sulla prima porzione e sulla terza porzione perché se poi vado a vedere dove sta la terza porzione del duodeno, se
sopra o sotto al mesocolon voi mi direte: sta sopra. Ragazzi nella cornice mesocolica cosa c’è nel sotto sotto mesocolon? Ci sono
sette metri di ansa di intestino tenue. Quindi, se vi chiedo, davanti alla terza porzione del duodeno che cosa c’è? Intestino tenue.
Ragazzi alla fine i rapporti tra la cavità addominale, come vi dicevo, la massima difficoltà la trovate con i rapporti della zona
sopramesocolica, i rapporti della sottomesocolica, se ci ragioniamo saranno molto banali perché quei famosi 7 metri di intestino
devono entrare in uno spazio molto piccolo e il principio che vi ho detto fin dall’inizio che madre natura ha applicato, tubulo
contorto del rene, circumvoluzioni cerebrali, folia cerebelli, papille dermiche, villi intestinali, ripiegare il tutto e fare entrare la più
grande superficie nel più piccolo volume, la stessa cosa ha fatto con l’intestino tenue dentro un volume ristretto. Naturalmente,
non mi passava mai per testa dirvi davanti al duodeno quale numero di ansa c’è? Non esiste perché non lo so nemmeno io. La
realtà è che normalmente riconosciamo quattro grandi gruppi di anse intestinali, questi quattro grandi gruppi di anse intestinali
nascono poi dall’orientamento del mesentere, vi farò vedere, ma neanche questo vi chiedo. Vi chiedo rapporti della terza
porzione del duodeno, ditemi faccia anteriore e faccia posteriore. Faccia anteriore, cosa mi dite? Vena mesenterica superiore e
arteria mesenterica superiore poi se andate a vedere là, cosa mi direte? Colon trasverso e ansa dell’intestino tenue e non potete
sbagliare perché ci sono le anse dell’intestino tenue e se volete essere più fini mi direte: principalmente il mesentere che dà
origine alle prime anse dell’intestino tant’è che il primo gruppo di anse potrebbe essere questo. Quindi voglio dirvi, dietro non
bisogna essere dei geni per arrivare a capire cosa ci sarà dietro, dietro, innanzitutto, mettetevi al sicuro con la colonna vertebrale
e poi il resto ce lo stiamo per ricostruire perché intanto scavalca la colonna vertebrale, cosa c’è alla sinistra della colonna
vertebrale: l’aorta addominale. A destra, in zona più laterale leggermente più laterale, c’è la vena cava. Quindi, se voi avete in
testa l’organizzazione della cavità addominale non potrete poi tanto sbagliare.
Ci siamo detti le cose fondamentali, torniamo ancora un pochettino a parlare di rapporti duodeno-pancreas. Diciamo che i
rapporti duodeno-pancreas, i più intimi di tutti sono quelli che esistono con la seconda porzione del duodeno. È proprio la
seconda porzione del duodeno che va a scavare la doccia di maggiore profondità nella parete del pancreas. Qui, dove vedete
veramente il cerchione, lo vedete proprio sul margine laterale destro della testa del pancreas. E allora, a questo proposito
andiamo un momento più avanti e già questa immagine è abbastanza eloquente per dirvi una cosa, guardate che io ho, mi
piacerebbe tornare un istante al lobo destro del fegato, ve lo ricordate? Rapporti della faccia viscerale del fegato: avete un lobo
destro, un lobo caudato, un lobo quadrato e un lobo sinistro. Lobo destro cosa vi ho detto? Che abbiamo surrene, rene, fessura
colica di destra e nella regione che c’è vicino alla cistifellea abbiamo una piccola parte che è in rapporto con il duodeno e allora, il
duodeno, dietro, su che cosa può poggiare? Sul rene. E allora prende rapporto con la faccia anteriore del rene di destra nella
regione parailare perché ci troviamo proprio accanto all’ilo del rene, dove c’è il bacinetto renale, dove c’è quel maledetto
bacinetto renale dove spesso si scatenano le coliche renali. Molto spesso il precipitato litiasico renale, il vero e proprio calcolo, il
nucleo di precipitazione normalmente si forma in prossimità dei calici. Voi dovete immaginare il bacinetto renale come una
cornamusa che hanno le trombe da un lato e hanno il piffero dall’altro, dal lato del piffero c’è l’origine dell’uretere mentre
all’interno, dentro la cavità renale, le varie trombe sono i calici che si vanno ad addossare all’interno della parete renale a
raccogliere le papille del rene da cui filtrerà l’urina. Bene o male, normalmente, i primi aggregati litiasici del rene sono proprio
nei calici e più calici si aprono nel bacinetto. Finché sono lì, danno fastidio fino ad un certo punto, il paziente ce li ha silenti. Il
momento è quando il calcolo si stacca, il calcolo si stacca e cade dentro il bacinetto e comincia a muoversi nel bacinetto il
paziente vi verrà in questa posizione, con la mano a semi coppa che abbraccia il fianco destro con le dita rivolte verso la colonna
vertebrale perché è lì che sta sentendo, in quel momento, il classico dolore renale e lì quello che si deve augurare mai è che non
si impegni nell’uretere, perché se si impegna nell’uretere il gioco è fatto. Noi siamo in un rapporto perfettamente intorno all’ilo
dove in profondità c’è il bacinetto renale. Vi ricordate quindi lobo destro, surrene, rene, fessura colica, quindi la cistifellea dove
poggia? Sul ginocchio superiore del duodeno. Quindi la cistifellea prende rapporto con la faccia anteriore del ginocchio del
duodeno fra parte terminale della prima porzione e ginocchio. Nei cadaveri che vengono fissati a distanza di 24-36-48 ore potete
trovare il duodeno verde perché la bile ha filtrato e ha colorato di verde il duodeno, a testimoniarvi il rapporto molto stretto che
c’è tra il duodeno e colecisti. Rapporti della prima porzione del duodeno: la prima porzione del duodeno che è una porzione
extraperitoneale prende rapporto inferiormente con il margine superiore della testa del pancreas, quindi, inferiormente la prima
79
porzione del duodeno prende rapporto con il margine superiore della testa del pancreas. Anteriormente con il lobo quadrato del
fegato. Ricordatevi che il fegato, rene, surrene e fessura colica e una piccola parte del duodeno, invece, il lobo quadrato
esclusivamente con la prima porzione del duodeno; il lobo di sinistra è gastrico. Quindi faccia anteriore lobo quadrato del fegato.
Poi, faccia posteriore incrocia ed è incrociata posteriormente dalle componenti del peduncolo epatico. Quali sono le componenti
del peduncolo epatico? Vena porta, arteria epatica propria e coledoco, non dotti epatici, ma coledoco. A questo proposito
facciamo un salto a questa immagine, allora, dal fegato io ho, dall’ilo ho l’entrata della vena porta e l’entrata dell’arteria epatica,
ho l’uscita del dotto escretore che si chiama dotto epatico, dotto biliare lobare o dotto epatico, perché dentro scorre bile.
Ricordatevi ragazzi che la bile serve ad abbassare la tensione superficiale e facilitare l’assorbimento dei lipidi a livello intestinale.
Il primo segno che voi avete di una iniziale sofferenza epatica, le feci acoliche, bianche, chiare oppure le feci ricche di grasso
perché vengono secreti contestualmente bile e succo pancreatico perché quando l’Oddi si apre entrano insieme bile e succo
pancreatico. Circolo enteroepatico dei Sali biliari, che poi avviene tutto qua, avviene il riassorbimento di alcuni dei Sali biliari per
dare vita al cosiddetto circolo enteroepatico dei Sali biliare. Quindi, questi due dotti, uno destro e uno sinistro si congiungono e
formano il dotto epatico comune ma il dotto epatico comune e lo vedete in alto vicino all’ilo, vedete dotto epatico comune si
riunisce con il dotto che proviene dalla colecisti che si chiama dotto cistico formando un unico dotto che è il coledoco.
Conclusione. Ma io la bile la produco solamente nel post prandio? No! La bile la produco 24h su 24 ma quando io ho l’Oddi
chiuso, ricordatevi ragazzi che lo sfintere di Oddi si apre grazie alla colecistochinina-pancreozimina CPK. CPK agisce sia
determinando la spremitura del succo pancreatico sia determinando la contrazione della muscolatura liscia dell’ampolla di Vater
sia rilasciando l’Oddi. Voi potete avere delle false coliche biliari, la cosiddetta discinesia biliare può portare un paziente che vi
riferisce la colica biliare poi voi fate un dosaggio ematoclinico della birilubina e trovate che c’è un subittero, c’è la birilubina
aumentata: quindi gli fate fare una diretta per vedere se ci sono i calcoli nella colecisti, ma non vedete niente allora, a quel punto
gli fate fare un mezzo di contrasto e non c’è niente, c’è un problema di discinesia cioè il coledoco spreme, l’Oddi non si apre
quindi il soggetto, nel momento in cui spreme il coledoco e l’Oddi non si apre, ha la colica, la bile stenta ad uscire, sta dentro e
quindi aumenta la birilubina, ma calcoli non ne ha. Quindi, quando noi apriamo lo sfintere di Oddi, facciamo passare
contemporaneamente succo pancreatico (prima fase, ricordatevi, i bicarbonati) insieme alla bile, poi facciamo passare la parte
ecbolica, la più ricca di enzimi, la fase finale che è la secretiva. Tant’è vero che parliamo di CPK, alcuni fanno una precisa
distinzione tra i due ormoni, la CPK è la colecistochinina-pancreozimina perché spreme lo zimogeno e determina secrezione
ecbolica e contrae la colecisti. Nel momento di passaggio, e da che cosa è scatenato il CPK? Il CPK è scatenato dal passaggio del
chimo gastrico dentro la prima porzione del duodeno, appena il contenuto gastrico arriva nella prima porzione del duodeno,
parte subito la secrezione: secretina e pancreozimina e poi l’ultima parte CPK.
A quel punto voi avete la spremitura e l’apertura cioè è un sistema registrato, il passaggio, tant’è che la struttura della prima
parte del duodeno è diversa dalla seconda, terza e quarta, avete le ghiandole duodenali che non avete nella seconda, terza e
quarta parte, avrete ghiandole intestinali classiche, le ghiandole duodenali specifiche le avete nella prima porzione, nella prima
porzione non avete le valvole conniventi, avete una muscolatura liscia, scusate, avete la mancanza delle pieghe circolari delle
valvole conniventi che vi compaiono, invece, nella seconda porzione. Avete già una differenza di anatomia microscopica e di
istologia fra prima porzione e seconda porzione. La prima porzione è fondamentale, appena passa il chimo gastrico devono
partire tutti quei sistemi che allertano colecisti e pancreas. Quindi, questo coledoco proviene dal ligamento epatoduodenale,
incrocia posteriormente la prima porzione del duodeno e incrocia posteriormente la testa del pancreas e man mano che scende
penetra nello spessore della testa del pancreas e poi piega a destra, delimitando quasi un quadrilatero, un quadrilatero
veramente e clinicamente fondamentale diagnosticamente parlando perché, torno a dirvi, la calcolosi biliare non va mai lasciata
quando, soprattutto, riguarda l’ultima porzione del duodeno perché il rapporto coledoco pancreas lasciatemelo dire alla luce
dell’epidemologia attuale, oggi come oggi si vede, i numeri si conoscono, il ristagnare della bile dentro la testa del pancreas
nell’ultimo tratto è estremamente negativo per il ciclo cellulare degli elementi pancreatici. È una zona clinicamente e
anatomicamente fondamentale. Quindi, questa prima porzione del duodeno dietro viene incrociato dal coledoco, vena porta e
arteria epatica. Se voglio essere un pochettino più dettagliato vi chiederò: la vena porta da dove viene? Dalla zona retrostante
all’istmo del pancreas, l’istmo ricordate è la continuazione della testa con il corpo. Da dove si forma la vena porta? Dalla
confluenza di un tronco comune che nasce dalla vena lienale di sinistra e dalla vena mesenterica inferiore e dall’altro tronco che
è la vena mesenterica superiore che forma la pinza duodenale, pinza mesenterica duodenale, questa quindi se ne va in alto,
lateralmente, a destra e si impegna dentro il ligamento epatoduodenale, ma per impegnarsi dove deve passare? Dietro la prima
porzione del duodeno. Noi possiamo cominciare a dire che questa prima porzione del duodeno, sotto il pancreas, ha davanti il
lobo del fegato, ha dietro i componenti del ligamento epatoduodenale ovverosia vena porta, arteria epatica e coledoco.
Andiamo a vedere adesso la seconda porzione del duodeno. Diciamo intanto che il genus superior è contrassegnato dal rapporto
con il fondo della colecisti che poggia sul genus superior. A questo punto andiamo avanti e vediamo, rapidamente, cosa
possiamo avere avanti e cosa dietro, sempre ci dovete arrivare voi, mentalmente. Allora, ci troviamo davanti al rene,
inevitabilmente ci troviamo in zona parailare, non dobbiamo aver fatto il rene per dire che l’ilo è la via di accesso e di uscita delle
formazioni cave di un organo. Le formazioni cave di un organo sono le formazioni cave specifiche: nel caso della bile saranno i
80
dotti epatici, nel caso del rene sarà l’uretere, quindi, ci stiamo già rispondendo. Poi, in tutti gli organi c’è sempre una
circolazione, l’arteria e la vena renale. Soprattutto specificatamente, i rami prepielici dell’arteria e della vena renale, o la vena o
l’arteria renale. Alcune volte l’arteria renale, prima di arrivare all’ilo si divide in due rami, certe volte l’arteria renale può
sembrare piccola, poi va più indietro e la vede grande, è che l’arteria renale si divide in un ramo prepielico e in un ramo
retropielico prima di arrivare al bacino perché quando arriva all’ilo si divide in un ramo che passa davanti al bacinetto renale e un
ramo che passa dietro. Alcune volte questa divisione la potete vedere prima e allora vedete meglio il ramo prepielico e non
vedete il ramo retropielico, ma quella è già l’arteria renale, oppure, non vi meravigliate, vi si parla di una sola arteria renale a
destra e di una sola arteria renale a sinistra, io e i miei abbiamo dimostrato ai colleghi del policlinico, che spesso ce lo chiedono,
perché sapete facciamo imaging riconosciuto ad Oxford! Ci hanno chiesto spesso di verificare i vasi renali e ci siamo visti che a
destra frequentemente o a sinistra voi avete rami renali sovra numerari. Dall’arteria renale principale nasce un ramo, per
esempio, per il polo inferiore, quindi, abituatevi all’idea che, al di là del ramo principale, potete trovare anche dei rami renali
sovra numerari, per l’arteria. Per la vena è più difficile, stranamente per la vena più difficile, più facile per l’arteria. Quindi
parliamo di arteria renale e vena renale che incrociano posteriormente. Poi anteriormente la seconda porzione del duodeno è
incrociata dal labbro di inserzione del mesocolon trasverso. Allora, vedete che l’inserzione del mesocolon trasverso mi divide sia
la seconda porzione sia la testa del pancreas in due parti, una sopramesocolica e una sottomesocolica. Allora, porzione
sopramesocolica prende rapporto prevalentemente con il fondo della colecisti e al massimo con una piccola parte del lobo
destro del fegato mentre porzione sottomesocolica sono le anse dell’intestino tenue o il peritoneo da cui dipendono le anse del
primo gruppo intestinale. Badate che questi gruppi di anse intestinali, questo mesentere è talmente importante che se voi
dovete andare, per esempio, a dover esporre, facciamo adesso un discorso di chirurgia, se io voglio andare ad esporre l’uretere,
nella parte non direi tanto alta per cui potrei fare una aggressione posteriore, parliamo di una aggressione anteriore forzata,
siamo poco prima del margine superiore delle ossa iliache, io devo entrare anteriormente e se devo entrare anteriormente
davanti cosa ho? Le matasse dell’intestino tenue. E allora cosa faccio? Sposto le matasse dell’intestino tenue, è come se le
pigliassi e le mettessi da parte. Quando ho finito io posso tocchettare le matasse dal lato opposto, queste rientrano nella loro
posizione anatomica naturale, vengono riportate dentro dallo stesso mesentere che si è modellato sulla lunghezza e sulla forma
delle anse. Quindi, mesentere è a dettare la forma e posizione delle anse, quindi, quel mesentere mi consente mobilità e ritorna
alla posizione originale. Davanti ho, siccome siamo proprio in alto, all’inizio, siamo nella loggia superiore destra, ho quattro
matasse: fondamentalmente ne ho una in alto a destra, una in alto a sinistra e due in basso a sinistra perché a destra il
mesentere va da sinistra verso destra, verso la fossa iliaca destra quindi, ho una loggia destra in alto molto capiente che in basso
si restringe, in alto a sinistra ho una loggia e poi ne ho due più piccole in basso a sinistra quindi ho quattro grandi matasse di cui,
la prima di tutte la prima è la superiore destra che prende rapporto sia con la metà destra, vedete l’inserzione del mesentere,
badate all’arteria mesenterica superiore, la vena mesenterica superiore e vedete che in quella nicchia si vanno a disporre la
prima matassa intestinale e ancora meglio avete il peritoneo. Qui è importante e torno a farvelo vedere, qui tornate a vedere
una cosa che mi piace, guardate la mesenterica superiore, arteria e vena, vedete come sotto comunque sembra uscire da dentro
il pancreas, non è che esce da dentro, esce nella piega, tra processo uncinato e testa del pancreas, alcune volte si fonde intorno
e sembra che la attraversa. Ragazzi pensate sempre al rapporto diretto tessuto pancreatico-vasi che poi vi spiega clinicamente
ciò che accade sulla pancreatite. Poi guardate in alto, vi fa vedere da una parte il dotto pancreatico e dall’altra il coledoco che
però vi fa vedere che l’ultima parte di coledoco e dotto pancreatico vedete che vanno a riunirsi. Vedete che i dotti pancreatici
sono due: c’è un condotto pancreatico accessorio, del Santorini, e un condotto pancreatico principale di Wirsung. Viene ancora
meglio farvi vedere qua in basso a destra vedete: dotto pancreatico accessorio, dotto pancreatico di Wirsung e la fusione con il
coledoco. Questo è quel rapporto particolare che io ho con la faccia posteriore del pancreas e inevitabilmente con la seconda
porzione del duodeno quindi, prima di chiudere la seconda porzione del duodeno, abbiamo detto posteriormente abbiamo rene,
zona parailare, quindi uretere, arteria e vena renale. Anteriormente, abbiamo detto, è tagliato dal mesocolon trasverso, sopra
colecisti, sotto peritoneo. Lateralmente lo vedete lì, fessura colica destra. Se io voglio tornare all’immagine di prima, vedete la
fessura colica destra come sta proprio accanto. Lateralmente avrò la fessura colica destra. Medialmente con il margine laterale
del pancreas e qui abbiamo quella doccia profonda che ci porta a dire un rapporto di tipo cerchione-gomma perché incavato
profondamente, voi non la scollate, mentre io scolla tranquillamente la prima porzione del duodeno dalla testa del pancreas, la
terza porzione del duodeno dalla testa del pancreas, la seconda mi trattengo sempre sul duodeno lobuletti di tessuto
pancreatico, è difficile che io la scolli perché il rapporto è estremamente intimo ed è garantito dai due condotti pancreatici e dal
coledoco che poi si fonde con il condotto pancreatico. I due condotti pancreatici, sono due, perché? Il condotto pancreatico
accessorio non si apre nel duodeno, ma drena la parte superiore della testa del pancreas, è solo il Wirsung che si apre. Quindi, il
Wirsung riceve dal dotto pancreatico accessorio e riceve il prodotto che riceve dal condotto dalla coda e dal corpo. Il dotto
principale di Wirsung si associa nell’ultima parte al condotto coledoco formando l’ampolla di Vater, la quale si apre
superficialmente sulla papilla duodenale maggiore in corrispondenza dello sfintere dell’Oddi.
81
Lezione 13
(22/11/2012)
Prof. Anastasi
(Martina Luca)
Organogenesi del Pancreas, Foglietti anteriore e posteriore del peritoneo,
Retrocavità degli epiploon, Porzioni dell'intestino
Organogenesi del Pancreas
Sono voluto partire da queste immagini che riguardano l'organogenesi, perché per capire molti aspetti della topografia addominale e
del sistema delle varie fasce, bisogna avere le idee chiare sull'organogenesi. Qui siamo nella fase iniziale, in cui abbiamo un abbozzo
posteriore e ventrale del pancreas. L'abbozzo ventrale del pancreas è comune all'abbozzo di origine del fegato e di conseguenza anche
della cistifellea e, quindi, abbiamo un abbozzo ventrale e dorsale. Se guardate le frecce vedete che la grande curvatura del fegato è
rivolta dietro e la piccola curvatura è rivolta davanti, poi ad un determinato momento, con il progredire delle 2 curvature abbiamo un
movimento di rotazione che avviene verso destra, come un processo a bilanciere. Quindi ruotando verso destra il peduncolo del
pancreas si sposta e si viene a fondere l'abbozzo ventrale, inferiormente all'abbozzo dorsale, dandovi quello che si definisce processo
uncinato del pancreas. Questa fusione dei due processi può essere totale, e, in effetti, vediamo che l'arteria e la vena mesenterica
superiore si faranno spazio passando sotto il processo uncinato, precisamente fra il processo uncinato e la III porzione del duodeno,
oppure può accadere che questo processo di fusione (che accade nel 90% dei casi, non è uno di quegli organi che si comporta
ambiguamente), rimane un piccolo margine dove c'è l'uncino pancreatico vero e proprio. In questo caso, quando questo giro rimane,
l'arteria e la vena mesenterica superiore passano fra l'istmo e il processo uncinato. A questo punto si vede la fusione del dotto di
scarico del processo uncinato che diventa il dotto fondamentale detto di Wirsung, mentre il dotto di scarico dell'abbozzo più grande,
che era l'abbozzo dorsale, diventa il dotto di Santorini, che non scarica nel duodeno ma serve solo a drenare la testa del pancreas.
Quindi il dotto che scarica veramente è questo qua [riferendosi al dotto di Wirsung]. Questo dotto è comune al dotto biliare, il condotto
da cui origina il fegato, perché? Perché il condotto biliare o coledoco ed il dotto pancreatico principale o di Wirsung sboccano insieme,
perché originariamente nascono dalla papilla comune, embriologicamente nascono da una evaginazione comune, che è il primitivo
abbozzo ventrale epato-pancreatico. Qui abbiamo il primitivo abbozzo, cistifellea, fegato e pancreas ed è chiaro che quando completo
la torsione, avrò insieme l'abbozzo epatico e l'abbozzo pancreatico. [Si parte da un abbozzo pancreatico dorsale ed un abbozzo epatopancreatico ventrale, che si dicotomizza: una parte darà origine a fegato e cistifellea, mentre l’altra ad una porzione pancreatica che
andrà a fondersi con il pancreas, originatesi dall’abbozzo dorsale, costituendo così il pancreas adulto. Fonte www.scienze.ilbello.com]. Il
processo uncinato fondamentalmente, altro non è che l'abbozzo ventrale del pancreas definito anche abbozzo epato-pancreatico
perché da un abbozzo comune avevate una biforcazione, da una parte il gettone pancreatico e dall'altro [? cambia discorso].
Sono anni che si cerca di capire perché in un ben preciso territorio mesenchimale, avete il passaggio di cellule indifferenziate che vanno
verso elementi progenitori dei pancreatociti e nel territorio attiguo, cioè meno di un millimetro di spazio, avrete invece degli induttori
che determineranno i pro-epatoblasti: partono dallo stesso tipo di cellule. Questo vi dovrebbe fare capire come, fondamentalmente, il
fenomeno degenerativo neoplastico, quando voi dite, è a bassa differenziazione, cioè voi state dicendo che è una cellula molto vicina
alle cellule staminali, e queste cellule staminali, che caratteristiche hanno? Elevatissimo indice mitotico e grandissima differenziazione,
quindi più è basso il grado di differenziazione della forma neoplastica, più la forma neoplastica è invasiva e metastatizzante, mentre più
è elevato il grado di differenziazione e meno è a rischio la forma. Il problema alla base, probabilmente, è di tipo recettoriale, [più
precisamente] di proteine trans membrana che recepiscono un segnale, rispetto ad un altro, e che poi agendo sul genotipo modifica il
loro fenotipo.
Da un abbozzo ventrale comune, noi avremo una ramificazione, avremo due abbozzi, un abbozzo diventa pancreas (ventrale) ed uno
fegato, poi avrò la rotazione. Nel momento in cui avrò questo abbozzo pancreatico ventrale che se ne va sotto il dorsale, si fonde, il
fegato se ne va sulla destra, ma il dotto (parte terminale) rimane comune ed ecco che avremo un condotto comune per l'uscita del
succo pancreatico e della bile.
Qua c'è il concetto originale dell'epitelio celomatico che forma i due mesi: il mesogastrico anteriore e posteriore. Nel mesogastrico
posteriore avremo l'abbozzo della milza mentre nel mesogastrico anteriore avremo quello del fegato. Poi abbiamo la formazione
dentro gli spazi, degli abbozzi del pancreas. A questo punto si riassorbe il mesogastrico ventrale e comincia il fenomeno di rotazione.
Attenzione a questo passaggio, qua c'è il [foglietto] parietale e dall'altra parte c'è il [foglietto] viscerale. Cosa accade? Quando questo
viscerale si accolla a quello parietale, cioè [avviene] la fusione dei 2 foglietti, e guardate come il viscerale, da questa parte, diventa il
vero parietale, quindi si sono fusi ed hanno formato la fascia di Treitz [leggere Traits], la fascia retropancreatica, per cui i rapporti del
pancreas si distinguono in sovrafasciali della porta e sottofasciali all'aorta terminale e alla vena cava. Quest'immagine vi deve essere
chiara a questo punto perché sto fondendo questi due foglietti. Ora vediamolo sull'adulto.
Guardate la sezione sagittale di un maschio adulto, qua abbiamo il ligamento coronarico (ci serve da guida per il percorso del
peritoneo), qua c'è un ribaltamento [anteriore] e qua c'è l'altro [ribaltamento posteriore]. Da parietale diventa viscerale, riveste tutta la
faccia convessa del fegato, arriva al margine anteriore, va sulla faccia viscerale del fegato raggiunge l'ilo e dall'ilo si ribalta e forma il
82
ligamento epato-gastrico passando poi davanti allo stomaco. Vediamo il ribaltamento
posteriore. Il ribaltamento posteriore del parietale, diventa viscerale, riveste il margine
posteriore, passa sulla faccia viscerale, arriva all'ilo, si ribalta e forma l'altro foglietto
dell'epato-gastrico e questo foglietto andrà sulla faccia posteriore dello stomaco.
Questo spazio, fra faccia posteriore dello stomaco e anteriore del pancreas, questa è la
borsa omentale, la retrocavità degli epiploon (non è altro che un diverticolo nella cavità,
cioè una cavità nella cavità). Facendo quel movimento di torsione, ho isolato uno spazio, e
quello spazio isolato è la retrocavità degli epiploon.Guardate l'arteria mesenterica
superiore, che si incunea fra il pancreas e la III porzione del duodeno, e rientra nelle pagine
del mesentere.
Foglietti anteriore e posteriore del peritoneo
Facciamo lo stesso discorso prima che avvenga la fusione e dopo che avvenga la fusione
dei due foglietti. Vedete distinti un peritoneo viscerale e un altro altro peritoneo viscerale,
dietro il pancreas e davanti il pancreas, qua siamo intorno alla fine del III mese circa. Subito
dopo questi due foglietti si fondono, e questo qui che era viscerale diventa poi parietale.
Questa struttura che è dietro, nasce dalla fusione dei due foglietti mesoteliali che derivano
dal celomatico che poi saranno peritoneali. Questo connettivo denso è la fascia
pancreatica o di Treitz, da non confondere con il Toldt che è la fascia renale. A questo
punto abbiamo ottenuto la retrocavità degli epiploon.
Ritorniamo al discorso del peritoneo, poi siamo andati avanti con l'epato-gastrico e
l'epato-duodenale cioè il piccolo omento, siamo arrivati sulla piccola curvatura dello stomaco. Andiamo avanti con un foglietto
anteriore e posteriore del peritoneo che avvolge la faccia anteriore dello stomaco e posteriore dello stomaco. Questi due foglietti li
dovremmo seguire verso il basso, verso l'alto e lateralmente per vedere che fine fanno.
Andiamo verso il basso. Immagine. Qui vediamo il piccolo omento, cioè epato-gastrico ed epato- duodenale e qui vediamo il grande
omento. Se sollevo il grande omento, mi mostra dietro, inserite nella cosiddetta cornice colica, tutto l'intestino tenue mesenteliale,
cioè digiuno e ileo.
Una volta sezionato il mesentere alla sua radice, andiamo da un’inserzione superiore in alto a sinistra ad una inserzione inferiore in
basso a destra, la cosiddetta S italica. Dovete immaginare che inizialmente io ho un intestino lungo quanto è lunga la colonna
vertebrale, quindi se avrò la colonna vertebrale di 2 cm, avrò 2 cm di intestino, quindi avrò un meso che è lungo quanto il soma. Ma nei
processi morfogenetici cosa accade? Accade che l'intestino si accresce con una velocità di 30-35 volte superiore alla velocità di
accrescimento del soma, quindi avrò una colonna vertebrale che arriverà a 1 metro e 20 / 40, mentre avrò un intestino che arriverà
precocissimamente a 7 metri. Questo inevitabilmente cosa fa fare a questa plica, che era prima rettilinea? La fa pieghettare come si
pieghettano le anse, in maniera tale che a un certo punto avrò come un ventaglio munito di un mazzetto, dato dall'inserzione sulla
parete posteriore (qua siamo sì e no sui 15 /16 cm) e un margine libero. Se piglio tutte le anse dell'intestino tenue e le allungate avrò
una semicirconferenza di 7 metri. Quindi teoricamente ho, da una parte, un lato di 7 metri e dall'altra, un lato di 15 cm. Il lato di 15 cm
è l'inserzione parietale che va in alto a sinistra e in basso a destra. Qui si vede bene la matassa superiore destra e superiore sinistra. Qui
invece avete due inferiori perché qui tutto il mesentere è stato piegato verso sinistra per farvi vedere il colon ascendente. Quindi siamo
sotto il grande omento e vi sta facendo vedere il mesocolon trasverso.
83
Abbiamo il foglietto anteriore che scende, passa davanti, quello posteriore che scende, passa davanti e qua s'accollano, poi risalgono e
passano sopra fondendosi con il foglietto superiore del mesocolon trasverso che è formato anche lui, non più da quattro foglietti, ma
da sei foglietti: cinque sopra e uno sotto. Di tutti e quattro, due scendono, poi fanno un'ansa e risalgono, due e due quanto fanno?
Quattro, poi questi passano dove? A fondersi sul foglietto superiore del mesocolon trasverso, e quindi ne avremo cinque, ma in più c'è
il foglietto inferiore del mesocolon trasverso e arriviamo a sei. Quindi abbiamo un pavimento estremamente resistente, cioè il
pavimento della retrocavità degli epiploon, la borsa omentale ha un suo pavimento cioè il mesocolon trasverso. Domanda: ma questo
pavimento da cosa nasce? Dalla fusione dei quattro foglietti del grande omento con il foglietto superiore del mesocolon e quindi
avremo alla fine sei foglietti, cinque sopra e uno sotto. Quindi, non ho possibilità, senza incidere, di andare dalla regione
sovramesocolica alla regione sottomesocolica, perché il mesocolon va dalla flessura colica destra alla flessura colica sinistra.
Detto questo li ho seguiti verso il basso e quindi verso l'alto sarebbe teoricamente il piccolo omento, che, attenzione, ha una piccola
curvatura. Se mi sposto più sulla sinistra, salendo verso l'alto, vado sul fondo dello stomaco, avete presente la sacca gastrica? Il foglietto
anteriore riveste la faccia anteriore poi va sul il fondo e si impegna fra fondo ed il diaframma, poi se ne va un po' dietro, a questo punto
si ribalta da viscerale in parietale. Quello dietro [foglietto posteriore] fa la stessa cosa, sale, ma giunto a un paio di cm dal fondo, che è
rivestito dal foglietto anteriore (state attenti è asimmetrico, è il foglietto anteriore che riveste il fondo NON il foglietto posteriore), il
foglietto posteriore si ribalta e da viscerale va in parietale e allora un ligamento che va fra lo stomaco ed il diaframma si chiama
ligamento gastro-frenico (gastro perchè è il fondo dello stomaco, frenico perchè è diaframma). Lo trovate scritto sui libri o come
coronarico-stomacico (il coronarico dello stomaco che continua il coronarico epatico visto prima) oppure più semplicemente nella
moderna terminologia , nella Ianch (detta terminologia Taormina perchè è stata siglata 2 anni fa durante il congresso d'anatomia, in cui
c'era tutta la nomenclatura mondiale dell'anatomia ed ha siglato anche la I nomenclatura embriologica chiamata, anche questa,
nomenclatura Taormina) [non ha concluso il discorso].
L'abbiamo seguita verso il basso, l'abbiamo seguita verso l'alto, ora seguiamola lateralmente. Foglietto anteriore, che riveste la faccia
anteriore, va sulla grande curvatura e dalla grande curvatura si ribalta sulla faccia anteriore della milza. Quello posteriore segue la
faccia posteriore, arriva qui e si ribalta andando sulla milza (anche lui), sapete perché? Perché c'è un vaso fondamentale, chiamato
arteria gastroepiploica di sinistra. L'arteria epiploica è l'ultimo ramo dell'arteria che corre sul corpo e sulla coda del pancreas e quindi si
chiama arteria lienale (ve la ricordate quella del tronco celiaco di ieri? L'arteria lienale). Questa passa sopra il pancreas, poi darà i
cosiddetti rami gastrici brevi per il fondo dello stomaco ed infine, prima di diventare arteria lienale propriamente detta, dà l'ultimo
ramo, chiamato gastroepiploica di sinistra, che si impegna nella grande curvatura dello stomaco, è la grande arcata arteriosa dello
stomaco. Segue lo stesso principio secondo il quale lì dove c'è un vaso (ne è un es. l'arteria gastroepiploica di sinistra), il peritoneo non
può passare a ponte, quindi si ribalta e va dallo stomaco sulla milza da una parte, va dallo stomaco sulla milza dall'altra, formando il
ligamento gastro-lienale.
Andiamo avanti. Immagine: qui ho l'inserzione del mesocolon trasverso, poi ho la flessura colica destra e sinistra, qui c'è anche la milza.
Guardate la coda del pancreas. Mentre il pancreas è totalmente adagiato sulla parete posteriore, la punta del pancreas si stacca dalla
parete posteriore, come se facesse una cortesia all'arteria lienale, la indirizza all'ilo della milza, si stacca dalla parte posteriore e si porta
verso l'ilo. Staccandosi cosa fa sul peritoneo? Lo introflette. (N.B. Ricordate che quando un organo è adeso ad una parete, il peritoneo è
indifferente, ma quando l'organo spinge in avanti, il peritoneo viene introflesso). Questa introflessione viene chiamata ligamento
pancreatico-lienale. Quindi, qua, ho due ligamenti: il gastro-lienale ed il pancreatico-lienale.
Pareti della retrocavità degli Epiploon:
La parete anteriore è il peritoneo viscerale che riveste la faccia posteriore dello stomaco;
la parete posteriore è peritoneo parietale pre-pancreatico, chiamato così perché riveste la faccia anteriore del pancreas (cioè
sta davanti al pancreas) ed anche la faccia anteriore, salendo dal rene;
il pavimento è il mesocolon trasverso;
la volta o cupola diaframmatica chiusa dal ligamento gastro-frenico.
Immagine: Se voi andate a leggere nel libro d'anatomia, la borsa omentale o la
retrocavità degli epiploon, il libro vi dice che noi abbiamo un cosiddetto foro
d'accesso, che è il foro di Winslow (freccia), poi abbiamo un vestibolo e poi abbiamo
una cavità propriamente detta. Non confondetevi: il vestibolo della cavità degli
epiploon è quella parte della retrocavità degli epiploon posta dietro il piccolo
omento, in buona sostanza dietro l'epato-gastrico; la cavità propriamente detta è
quella posta dietro la faccia posteriore dello stomaco. Ricapitoliamo: Foro è posto
dietro l'epato-duodenale, dietro l'anello di ingresso del piccolo omento, il vestibolo
è dietro l'epato-gastrico, la cavità propriamente detta è dietro la faccia posteriore
dello stomaco.
84
N.B. L'anatomia fondamentalmente è capire, avere principi morfogenetici in testa poi vi posso garantire che non c'è clinica,
metodologia né eziopatogenesi che vi possa fregare. Andiamo a definire cosa sia la Gross Medicine [nel senso di macroscopica] e
Molecular Medicine. La grossa medicina è basata sulla grossa anatomia, dove c'è la metodologia, la semeiotica pratica e l'eziogenesi,
quando andiamo poi sull'eziopatogenesi molecolare parliamo della molecular medicine. Oggi siamo passati dalla cosiddetta grossa
morfologia alla morfologia molecolare.
Topografia della cavità addominale. Quando andate a fare la classica legatura chirurgica del coledoco (la legatura transitoria del
coledoco) per andare a isolare la regione dove voi dovete prelevare il calcolo, fare il taglio, fare l'anastomosi e quant'altro, a quel
punto, mettete le due dita per cercare lo spessore del legamento epato-duodenale, una volta trovato, constatate quale delle tre
strutture sia la più tonica e sapete che anche al buio qual è il coledoco, quindi estrapolate la struttura, quasi quasi la tirate, la
riconoscete visivamente per fare l'incisione. Ma se con le dita andate avanti, questo ligamento (questo omento) diventa flaccido (ecco
la pars densa e pars flaccida) poi continuando ad introdurre le dita voi arriverete alla faccia posteriore dello stomaco, da questo nasce
l'idea di un vestibolo e di una cavità propriamente detta e dell'arco d'ingresso che è il forame epiploico di Winslow. Quest'ultimo da che
cosa può essere costituito? Dal margine libero del ligamento epato-duodenale. [Immagine] Qua vedete il forame di Winslow come un
arco a sesto acuto, classico delle cattedrali gotiche: ha un pilastro anteriore e un pilastro posteriore. Quello anteriore è il margine libero
dell'epato-duodenale, che andando dietro dove va? Va sulla parete posteriore della cavità addominale. Cosa c'è sulla parete posteriore
della cavità addominale, dietro il margine posteriore del fegato? C'è la vena cava inferiore, quindi i due pilastri (i due archi), sono l'arco
anteriore, [rappresentato] dal margine libero dell'epato-duodenale, e l'arco posteriore [è rappresento] dalla vena cava inferiore perché
è lì che va il peritoneo, va alla parete posteriore dove c'è la vena cava inferiore. E perché c'è la vena cava inferiore? Cosa c'è durante la
vita fetale? C'è la circolazione feto-placentare. Quindi quando io arrivo lì, trovo la vena ombelicale, che attraverso il dotto venoso di
Aranzio, poi va direttamente alla vena cava inferiore: questo spiega perché ci sia un pilastro posteriore che è la vena cava inferiore.
L'organogenesi è alla base dell'anatomia, perché è l'anatomia del feto, riguarda i processi evolutivi morfogenetici che portano poi a
quelle caratteristiche anatomiche che voi vedete.
Se vado a vedere il margine posteriore del fegato, dico che il labbro superiore del coronarico si prosegue con il falciforme e il labbro
inferiore è tutto unito. NON è vero! Perché anche il labbro inferiore ha una minima incisura, è il ligamento venoso di Aranzio, solo che
è molto corta perché incontra il ligamento rotondo (residuo della vena ombelicale), mentre l'altro scavalca tutta la cupola e poi scende
davanti alla traccia ombelicale. Fate mente locale sui processi morfogenetici e l'anatomia non vi può ingannare.
Ligamenti: coronarico, i due triangolari, il falciforme, l'epato-gastrico, epato-duodenale, il grande omento, il gastro-frenico, il gastrolienale e pancreatico-lienale ed il mesocolon trasverso. Chi abbiamo tagliato fuori? Il mesentere. Ma perché? Perché fa parte della
regione sottomesocolica, e mi divide la regione sottomesocolica in due regioni: una regione mesenteriocolica destra e mesenteriocolica
sinistra.
Questo, per voi deve essere l'ABC per mettere le mani dentro l'addome.
L'ingresso del mesentere avviene all'altezza della flessura duodeno-digiunale. [La flessura duodeno-digiunale separa il duodeno e il
digiuno. La quarta parte del duodeno (chiamata anche porzione ascendente) si unisce in alto al digiuno attraverso tale flessura. Viene
fissata grazie al lavoro di alcuni muscoli: il muscolo del Treitz e muscolo diaframma. Fonte: Wikipedia]
L'uscita bassa è, invece l'ultima ansa dell'ileo quando l'ileo, attraverso la valvola ileo-ciecale, passa all'interno della I porzione
dell'intestino crasso, ossia il cieco.
Intestino Crasso
Le tonache muscolari, circolare interna e longitudinale esterna di stomaco o intestino, sono espresse lungo tutto la circonferenza del
viscere. Quindi se io faccio una sezione trasversa del duodeno o della 35esima ansa dell'intestino tenue, io ho sempre la circolare e
longitudinale uniformemente distribuite, proprietà non presente nel crasso. Nell'intestino crasso mi trovo di fronte ad due cose
caratteristiche:
La muscolatura longitudinale è più corta nell'intestino crasso, facendo assumere all'intestino crasso un aspetto pieghettato, dove
ho haustrae [si legge “austre” al plurale, sono le pliche mucose trasversali del colon. Fonte Wikipedia] e tasche;
La tonaca circolare è uniformemente espressa, mentre quella longitudinale si raddensa in tre fasci, in tre nastri, detti in latino
tenie. Le tenie del colon NON sono i vermi, ma le tenie coli sono addensamenti di tessuto muscolare liscio (visti come tre nastri)
che percorrono il colon in tutta la sua lunghezza, per cui ad un certo punto si avrà, naturalmente, una minore resistenza nelle altre
parti.
Abbiamo tre tenie nel cieco. L'origine delle tre tenie si trova nel fondo del cieco, che se vado a pizzicare con le dita (al buio), sotto ci
sarà l'origine dell'appendice vermiforme. [Domanda di patologia chirurgica all'esame di Anastasi: Come fa lei a riconoscere, in un taglio
di 1 cm, senza guardare dentro, quando lei, con le dita, è sull'appendice vermiforme?] Si pongono le dita su una delle tenie, si segue la
tenia fino in fondo, quando si arriva all'origine delle 3 tenie, in cui si sente con le dita una piccolissima struttura conica: è l'appendice
vermiforme.
85
Quando si passa dal cieco al colon ascendente, al colon trasverso, a quello discendente, ho tre tenie, ma quando vado dal discendente
al colon ileopelvico ho solo due tenie. Il colon ileopelvico prende il nome di sigma, che è l'ultima parte prima dell'ampolla rettale, oltre
il quale non si parla più di colon, ma di retto, in posizione retro-vescicale nell'uomo, retro-uterino nella donna. Quindi si parte da tre
tenie che si raggruppano in sole due tenie, una anteriore ed una posteriore.
Riferimento patologico: Da qui si capisce perché la diverticolosi intestinale sia una
patologia del colon, e capite perché la parte in cui i diverticoli hanno origine, sia il
sigma. Qual è la differenza tra il retto del ratto, del cane e degli animali in generale e
quello dell'uomo? Negli animali è la zona di partenza dell'onda della defecazione,
quindi l'animale elimina il contenuto dell'ampolla rettale, mentre [per quanto
riguarda] l'uomo, il contenuto dell'ampolla rettale, invece, si raccoglie nel sigma:
infatti il punto di partenza dell'onda sigmica, che fa partire la compressione fecale e
la defecazione, è il sigma. Quindi la massima forza del contenuto viene esercitata a
livello del sigma, dove si ha la minore resistenza della parete, ed ecco che io posso
avere i micro-diverticoli cioè quelle micro-estroflessioni che insieme costituiscono i
diverticoli, che in forma cronica si chiama diverticolosi.
Quando invece dà vita ad un processo acuto infettivo, febbrile oltre che dolorifico si
chiamerà anche diverticolite. [In entrambi i casi] la zona di partenza della patologia è quella sigmica, ma può espandersi anche in altri
distretti. [Le cause della patologia possono essere ricollegate] ad es. all'abitudine di trattenere le feci, alla non resistenza, certe volte,
congenita della parete, ed anche ad una serie di abitudini, e nei soggetti in cui questo fenomeno si manifesta, si può propagare nel
colon ascendente o può arrivare addirittura anche al colon trasverso, poi ci sono dei soggetti eccezionali [il prof ne è un esempio] che
presentano i diverticoli anche nel colon ascendente (con aspetto bucherellato).
Ricapitoliamo: Mentre prima [nelle porzioni precedenti al sigma] si hanno dei fascetti muscolari longitudinali che si dispongono
perimetralmente lungo tutto il lume, nel colon per una differenza di lunghezza si raggruppano in 3 punti distinti ma a livello del sigma
da tre, diventano due e poi nell'ampolla rettale si ridistribuiscono. Nello spazio fra due non c'è muscolatura liscia, ma solamente la
muscolatura circolare. Oggi la diverticolosi viene definita la “malattia dello stress”. C'è un III sistema nervoso, quello gastro enterico, ma
principalmente quello colico, perché il colon è uno degli organi bersaglio dello stress ed è il vero sistema GEP (gastro enterico). [In
generale] siamo abituati a parlare di due componenti fondamentali riconosciute nello stesso sistema, il Sistema Nervoso di relazione e
SN vegetativo. Il SN vegetativo è caratterizzato da una ricca anastomosi, ricco scambio di fibre fra le due componenti, perché nel
vegetativo ci sono due parti: una parte facilitatore ed una parte inibitore, che una volta si chiamavano parasimpatico ed ortosimpatico,
oggi si chiamo SN simpatico e SN parasimpatico. Oggi si studia un sistema gangliare, che è nello strato più esterno, che con fare
paracrino, governa automaticamente sia la secrezione sia la contrazione. Quindi qualunque fenomeno vegetativo, che influisca a livello
diencefalico sul tuo sistema vegetativo, si ripercuote sul sistema gastro intestinale; tant'è che patologia da stress è l'ulcera gastrica,
sono i fenomeni enteritici generali, basti pensare che la paura intensa può determinare il rilascio degli sfinteri. Tuttavia se il contenuto
fecale è inesistente, comunque si rivela in un contenuto acquoso tipico del colon, perché il colon è quello che scarica subito, non
riassorbe. Il tenue ha il compito di riassorbire la componente glucidica e lipidica del pasto, mentre il colon concentra le feci per la
formazione di queste ultime, [più precisamente] nel colon ascendente le feci sono ancora liquide, nel colon trasverso si cominciano ad
addensare e nel colon discendente si creano le feci. Ecco che quando aumenti l'onda peristaltica per forzare, questa forza si espleta di
meno con le feci acquose. Ma in condizioni di paura o in generale di stress improvviso, il colon risponde non riassorbendo laparte
liquida e liberando gli sfinteri. Ecco che si ha la classica diarrea da stress.
Porzioni del duodeno
[A livello della] III porzione del duodeno si trovano due dotti pancreatici
(Wirsung e Santorini) ed il coledoco che va d unirsi al dotto di Wirsung ed il
dotto di Santorini per riemergere con la papilla duodenale maggiore ( che è a
fondo cieco non aperta) dove si trova lo sfintere di Oddi. La II porzione del
duodeno si adagia nella regione parailare del rene, che prende rapporto
posteriormente con i vasi renali (vene ed arterie) e con la parte iniziale
dell'uretere. Togliendo duodeno e pancreas, si vede questa regione parailare.
Da questa parte arriva la flessura duodeno-digiunale (la IV porzione del
duodeno). La IV porzione del duodeno prenderà rapporto con il polo inferiore
del rene, con i vasi renali e con l'uretere di sinistra. [Per quanto riguarda] la II
porzione, dietro, avrete vasi renali, zona parailare ed uretere di destra, a
sinistra invece c'è la IV porzione del duodeno o porzione discendente, nella
fattispecie sarà la flessura duodeno-digiunale. Qua abbiamo il tronco celiaco
e guardate la mesenterica superiore (arteria e vena), che rientra nelle pagine
86
del mesentere, mentre quella inferiore non è sezionata perché NON entra nelle pagine del mesentere.
Vediamo l'aorta e vena cava, la biforcazione delle iliache, gli ureteri che scavalcano l'arteria iliaca esterna a destra e a sinistra, e questa
qua prende il nome di flessura marginale.
Riferimento clinico: l'uretere è un po' come l'esofago, ha dei restringimenti e delle dilatazioni. I restringimenti dove sono? All'inizio
quando si passa dal bacinetto renale all'uretere, il II restringimento è la flessura marginale dove si restringe e l'ultimo è quello
intramurale, quando si penetra nella vescica. Quando il paziente elimina un calcolo, finché è nel bacinetto renale non accusa dolore, ma
appena supera l'assetto superiore, quando procede ed arriva alla flessura marginale, o la passa o il soggetto accusa fortemente la colica
ureterale, che si spegne dopo il passaggio al primo stretto, perché l'urina continua a fluire, perché per capillarità scende lungo le pareti
contornando il calcolo, ma a livello della flessura marginale, se non la supera, l'uretere gonfia a monte, perché l'urina non passa, si
accumula in quel punto e dilata l'uretere, e quindi il recettori di distensione fanno partire il dolore ureterale.
Rapporti della faccia posteriore della matassa dell'intestino tenue
Dal centro alla periferia vedo la colonna vertebrale, l'aorta addominale, la vena cava inferiore a destra e i due ureteri, in basso c'è il
muscolo grande psoas da una parte e da un altra. Con il duodeno finiscono le complicazioni, proprio perché l'intestino tenue è a
matassa, avremo una rapporto anteriore con il grande omento ed attraverso il grande omento, con la parete addominale,
superiormente con il mesocolon trasverso e con il colon trasverso, a destra con colon ascendente (anzi teoricamente le anse intestinali
si portano quasi quasi a ridosso del colon ascendente, tendono a nasconderlo), a sinistra con colon discendente, posteriormente con la
colonna vertebrale, vena cava inferiore, aorta addominale destra e sinistra ed i due ureteri che decorrono sul muscolo grande psoas,
quindi prenderà rapporto anche con il muscolo grande psoas.
Rapporti del duodeno intorno al pancreas
Rapporto critico, dotto coledoco e dotto pancreatico maggiore, che danno
vita all'ampolla di Vater, che sbocca attraverso lo sfintere di Oddi , questo
qua [riferendosi all'ampolla di Vater] è la vestigia di quel dotto comune
ventrale da cui si originano fegato ed abbozzo pancreatico ventrale. E qua
c'è il rapporto classico: vediamo il coledoco che passa dietro la I porzione
del duodeno, dietro la testa del pancreas e poi si unisce al dotto
pancreatico, incrociato anteriormente dal dotto pancreatico accessorio [o
del Sartorini] e la colecisti che va dal genus superior alla faccia anterolaterale della II porzione del duodeno. Lateralmente, nella regione
sottomesocolica , il duodeno presenta la flessura colica di destra. III
Porzione: anteriormente → anse dell'intestino tenue, superiormente →
pancreas e vena mesenterica superiore, posteriormente → i vasi, vena cava
ed aorta e colonna vertebrale in mezzo. IV porzione ascendente, medialmente, c'è il pancreas, lateralmente e posteriormente ha la
faccia anteriore del polo inferiore del rene e zona parailare con vasi renali e uretere di sinistra.
Vedete che il digiuno è sospeso, ancorato dietro, questo ancoraggio è dovuto al ligamento sospensorio del duodeno, ma non è
totalmente corretto, è meglio parlare del muscolo sospensorio del duodeno o muscolo di Treitz (come la fascia di Treitze e l'arcata
vascolare di Treitz). E' un muscolo digastrico che origina sotto il tronco celiaco, dà origine ad un tendine intermedio (detto ligamento
sospensore) che passa alla sinistra dell'arteria mesenterica superiore, la lascia a destra, ritorna ad essere muscolo e va ad inserirsi nella
flessura duodeno-digiunale.
Vedete l'incrocio tra l'arteria mesenterica superiore e la vena renale di sinistra, ed è una specie di cappio cui questo tendine è
agganciato, ed a cui è agganciato consequenzialmente anche la flessura duodeno-digiunale. Domanda: che cos'è l'arcata di Treitz?
L'arcata vascolare di Treitz è l'incrocio fra l'arteria mesenterica superiore e la vena renale di sinistra. Chi mantiene in situ la flessura
duodeno-digiunale? Il muscolo sospensore di Treitz, con la vera funzione di sospensione dei 7 metri di intestino e l' arcata vascolare di
Treitz, che, più che sospendere l'arcata, tiene in trazione il muscolo. Quando il muscolo si sfibra, la flessura duodeno-digiunale non
esiste più, tutto lo stesso intestino mesenteliale tende a diventare ptosico [Ptosi: Abbassamento di un organo rispetto alla sua posizione
fisiologica. Fonte Wikipedia ] e addirittura va ad incunearsi anche in maniera fastidiosa per il soggetto dentro la piccola pelvi, oltre che
ad occupare la grande pelvi, che già occupa normalmente.
87
Lezione 14
(23-11-12)
Prof. Anastasi
(Andrea Parafioriti)
Legamenti del peritoneo
Ripartiremo dal peritoneo, in quanto è un argomento molto difficile e richiederebbe un capitolo a se stante nel libro di anatomia, come
in effetti è nel “Testut”. L’unico problema è che non esistono delle immagini particolarmente chiare perché nessun disegnatore
anatomico si è impegnato per la difficoltà di rappresentare il peritoneo da solo. Di solito, infatti, viene rappresentato insieme agli altri
organi.
Ripartiamo dal peritoneo ed esponiamo i concetti fondamentali che bisogna sapere su una domanda sul peritoneo per uno studente di
medicina.
Noi abbiamo fatto un discorso tutti insieme per farvi capire che non esiste un legamento coronarico se non esiste un legamento
falciforme e se non esiste il piccolo omento che fondamentalmente sono un tutt’uno. Ma questo è un discorso che deve valere per voi
che siete medici e clinici, ma al momento dell’esame dovete dire il legamento da dove va a dove va. Poi se qualcuno vuole approfondire
io sarò ben lieto di ascoltarlo, ma non sarà fondamentale ai fini della valutazione dell’esame.
Partiamo dal legamento coronarico, che sul “Prometheus” è rappresentato molto in alto. In effetti la variante anatomica prevede che si
possa trovare più in basso, quindi può essere più posteriore che postero-superiore. In effetti si parla di anatomia umana normale
riferendosi all’apice della curva Gaussiana, ma in realtà le eccezioni sono molte, soprattutto nell’apparato digerente.
Il peritoneo parietale che riveste la concavità della cupola diaframmatica si ribalta in peritoneo viscerale che andrà a rivestire la
convessità della faccia diaframmatica del fegato. Questo è una delle due pieghe del legamento coronarico. Dall’immagine potrei dire
che è un legamento anteriore mentre secondo il Testut, che lo rappresenta più posteriore, ci consente di definirlo più superiore (che
anteriore). Quindi su alcuni testi parliamo di labbro superiore mentre su altri di labbro antero-superiore, ma il labbro è sempre il
ribaltamento del peritoneo parietale in peritoneo viscerale che è teso tra la concavità della cupola diaframmatica e la convessità della
faccia diaframmatica del fegato. Pertanto possiamo dire che il labbro inferiore o posteriore, è il peritoneo parietale che sta rivestendo
la concavità della cupola diaframmatica e che si ribalta in peritoneo viscerale. Fondamentalmente questo ligamento è costituito da due
labbri: uno superiore e uno inferiore, o uno antero-inferiore e postero-superiore (dipende da come lo trovate) ed è espresso
trasversalmente per tutto il margine posteriore del fegato, dalla parte destra alla parte sinistra. Siccome il lobo destro del fegato e
molto più voluminoso del lobo sinistro, appare evidente che la distanza fra i due labbri è massima nel lobo di destra. Quindi i due labbri
non sono a contatto perché lasciano un’area del fegato detta “area nuda”, perché non c’è peritoneo. Andando verso sinistra i due
labbri tendono ad essere accollati l’uno all’altro, perché andiamo ad un vero margine che è l’incontro di due facce. Nel Testut il margine
destro veniva descritto come faccia posteriore del fegato, in quanto era talmente smusso ed arrotondando da rappresentare quasi una
faccia. Oggi, nella nuova terminologia anatomica, si parla di un margine smusso e arrotondato e uno tagliente. Quindi il labbro
superiore del coronarico, arrivato in prossimità della scissura interlobare del fegato, si porta al di sopra della faccia diaframmatica del
fegato, va in avanti circondando il ligamento rotondo, per tornare posteriormente costituendo un altro labbro che va a completarsi con
il labbro superiore sinistro del coronarico. Quindi il labbro superiore destro giunto alla scissura interlobare, rimonta sulla faccia
convessa per cercare il legamento rotondo e lo troverà sul margine antero- inferiore, lo avvolge e tornerà per completarsi con il labbro
superiore sinistro del legamento coronarico. Per questo diciamo che il legamento coronarico e il legamento falciforme si risolvono uno
nell’altro a “T”. Il legamento falciforme è una piega di peritoneo parasagittale, perché si trova su di un piano parasagittale. La piega di
peritoneo è posta in corrispondenza della scissura interlobare del fegato. Questi due labbri (destro e sinistro virtualmente, in realtà
superiore ed inferiore) del legamento falciforme sono tesi dalla faccia diaframmatica del fegato alla concavità del diaframma.
L’immagine fa vedere il legamento falciforme come legamento sospensore, ma realtà non è così, perché il fegato viene schiacciato dalla
pressione intraddominale sul diaframma. Quello che si può dire in più sul legamento coronarico è che anche il labbro inferiore si
invagina in prossimità della scissura interlobare per raggiungere la vena porta, questo perché c’è la presenza del legamento venoso che
è il residuo del dotto di Aranzio (dotto che nella vita fetale collegava la vena ombelicale alla vena cava inferiore, questo consentiva a
buona parte del sangue che proveniva dalla vena ombelicare di “shuntare” direttamente alla vena cava inferiore e di arrivare poi
all’atrio di destra). Gli estremi del legamento coronarico si aprono per costituire i due legamenti triangolari, destro e sinistro. Quindi i
legamenti triangolari sono gli estremi di fissazione del legamento coronarico rispetto ai pilastri del diaframma.
Tornando all’immagine di prima, possiamo seguire il peritoneo viscerale che ricopre la cupola diaframmatica, va al margine anteriore
del fegato, passa sulla faccia viscerale, torna indietro e si arresta per ribaltarsi da viscerale nuovamente in un legamento all’altezza del
margine anteriore dell’ilo. Qui il peritoneo si ribalta attorno al manicotto vascolare. Lo stesso si può dire del peritoneo viscerale che
88
ricopre il margine posteriore: giunto sulla faccia viscerale va fino all’ilo e si ribalta intorno al manicotto. Questo è costituito da: vena
porta, arteria epatica e dotto coledoco che in alto si continua con il dotto epatico.
In quest’immagine i due foglietti del peritoneo, uno anteriore e uno posteriore, vanno dall’ilo del fegato sino alla piccola curvatura dello
stomaco ed alla prima porzione del duodeno costituendo i legamenti epato-gastrico (detto pars flaccida) ed epato-duodenale (detto
pars tensa), questi due legamenti insieme costituiscono il piccolo omento. Nei libri non è menzionato che il legamento epato-gastrico
coinvolge anche la porzione terminale dell’esofago, quindi si potrebbe parlare di legamento epato-esofageo (generalmente la porzione
esofagea è inclusa nel legamento epato-gastrico).
Che cosa è, allora, il piccolo omento? E’un legamento costituito da due foglietti del peritoneo, uno che si trova davanti all’ilo, uno
dietro, i quali diventano peritoneo viscerale e, invaginati al livello del peduncolo, vanno dall’ilo del fegato fino alla piccola curvatura
dello stomaco ed alla prima porzione del duodeno, formando il piccolo omento.
Domanda: la vena ombellicale non dà origine al legamento rotondo? Si, certo! La vena ombelicale va dalla faccia interna della cicatrice
ombellicale alla faccia viscerale del fegato e va a raggiungere la vena porta. Attraverso il dotto venoso di Aranzio una piccola parte del
sangue ombelicale va direttamente alla vena cava inferiore. Quindi da una parte si è invaginato il peritoneo parietale in viscerale
costituendo il ligamento falciforme; dall’altra parte il dotto venoso di Aranzio posteriormente ha fatto la stesa cosa costituendo il
labbro inferiore, non corrisponde al labbro superiore. Mentre l’invaginazione del labbro superiore, quello dato dal legamento rotondo,
costituisce il vero ligamento falciforme. Mentre la piega bassa legata al dotto venoso di Aranzio costituisce il ligamento venoso.
Un altro legamento fondamentale è quello e costituisce il grande omento o grembiule omentale. Verso il basso il foglietto anteriore, del
grande omento, si continua con il foglietto posteriore con il quale si fonde, per andare fin quasi alla sinfisi pubica dove si ribalta e risale
posteriormente. Arriva al colon trasverso, dove gli passa d’avanti e si fonde con il foglietto superiore del mesocolon trasverso. Durante i
primi mesi della vita fetale, anche fino al settimo mese, non lo vedete fuso al mesocolon trasverso, ma vedete che il grande omento se
ne va per i fatti suoi sulla parete addominale posteriore mentre il mesocolon trasverso va più in basso. Vedete che il mesocolon
trasverso superiore si fonde con i quattro foglietti del grande omento. Con l’accrescimento ponderale e longitudinale della colonna
vertebrale che è ridotto rispetto a quello degli arti, ad un certo momento mesocolon trasverso e grande omento si avvicinano e si
fondono. Ottengo questo diaframma apeneurotico che è costituito da sei foglietti: i cinque fusi più uno inferiore che è interrotto ai lati
in corrispondenza della colonna vertebrale. Il grande omento è costituito da quattro foglietti del peritoneo: due derivano dal margine
inferiore della grande curvatura dello stomaco e gli altri due sono i due foglietti di ribaltamento che provengono dall’ansa che questi
due foglietti compiono in basso. Questo legamento va in buona sostanza dalla grande curvatura dello stomaco al mesocolon trasverso e
si chiama grande omento o grembiule omentale.
Seguiamo i due foglietti verso l’alto. Il foglietto anteriore segue tutta la faccia anteriore dello stomaco fino al fondo, va dietro e si ribalta
da viscerale in parietale andando sulla concavità del diaframma. Lo stesso farà quello posteriore. Questo ribaltamento lo vedete sulla
faccia postero-superiore del fondo dello stomaco, non lo vedete questo davanti, ma solo da dietro. Questo legamento è detto gastrofrenico. Cos’è, allora, il legamento gastro-frenico? E’una piega di peritoneo costituito da due labbri, uno superiore uno inferiore, e sono
tesi fra la faccia postero-superiore del fondo dello stomaco e la faccia concava del diaframma. Un altro nome di questo legamento è
quello di legamento coronarico dello stomaco o coronarico stomacico. Ora vediamo questo legamento come si comporta posterolateralmente, giunto sulla grande curvatura passa sulla faccia posteriore e si ripiega passando dallo stomaco alla milza. Altrettanto, il
peritoneo viscerale posteriore che ricopre la faccia posteriore dello stomaco va verso la grande curvatura e, giunto all’altezza del primo
ribaltamento, si ribalta anch’esso a causa dell’arteria gastro epiploica di sinistra. Questo ligamento si chiamo gastro-lienale. Che cos’è,
allora, il legamento gastro-lienale? È una piega di peritoneo che va dalla parte posteriore della grande curvatura dello stomaco con un
labbro laterale e uno mediale sino alla faccia gastrica della milza (faccia anteriore) in prossimità dell’ilo. Fra i due foglietti (i due labbri
laterale e mediale) si trova l’arteria gastro epiploica di sinistra. Quando parlo di legamento gastro-lienale parlo di arteria gastro
epiploica di sinistra.
Dal tronco celiaco o tripode di Haller parte l’arteria lienale che ha un decorso serpiginoso percorrendo il margine superiore del pancreas
e giunge fino all’ilo della milza. Quando raggiunge l’ilo emette un ramo collaterale che è l’arteria gastro epiploica di sinistra che
s’impegna nelle pagine del grande omento sulla grande curvatura dello stomaco per inoscularsi a pieno carico con la gastro epiploica di
destra, ramo della gastro-duodenale. Il tronco celiaco provvede da solo a irrorare stomaco, milza e pancreas tramite l’arteria gastrica di
sinistra, lienale ed epatica comune. Quest’ultima poi ci darà l’arteria gastrica destra, epatica propria e gastroduodenale. Quindi io
formo il legamento gastro-lienale perché l’arteria gastro epiploica di sinistra si porta dall’arteria lienale alla grande curvatura dello
stomaco. L’arteria lienale scorrendo sulla grande curvatura dello stomaco si inosculerà a pieno carico con la gastro epiploica di destra,
per dare vita alla grande arcata arteriosa dello stomaco.
Quando arriviamo dal pancreas all’ilo della milza, notiamo come la coda si discosti dalla parete. Discostandosi costituisce un piccolo
legamento detto ligaemento pancreatico-lienale. Cos’è il legamento pancreatico-lienale? È una plica del peritoneo costituita da un
labbro superiore e un labbro inferiore, tesa fra l’apice della coda del pancreas e l’ilo della milza. Questa plica ospita l’arteria lienale.
89
Domanda di esame di Magaudda: Parlami dei sei legamenti del peritoneo. A questa domanda bisogna rispondere citando i legamenti
come li abbiamo descritti noi. Parlando dello stomaco si potrebbe dire che i mezzi di fissazione sono sette e non sei. E’presente infatti la
rete mirabile venosa cioè la rete vascolare che è il più grande mezzo di fissità del fegato.
Dello stomaco oltre all’epatogastrico dobbiamo ricordare il gastro-frenico chiamato anche coronarico dello stomaco (faccia posterosuperiore del fondo dello stomaco, due labbri uno superiore uno inferiore che vanno dalla faccia postero-superiore dello stomaco alla
concavità del diaframma), il grande omento (due foglietti che derivano dalla grande curvatura dello stomaco e che discendendo
formano un’ansa e risalgono su se stessi diventando quattro foglietti. Questi come un grembiule si portano davanti alle anse
dell’intestino tenue e vanno a terminare sul foglietto superiore del mesocolon trasverso costituendo il pavimento della retro cavità
degli epiploon). Lateralmente è presente il legamento gastro-lienale fra la parte posteriore della grande curvatura dello stomaco all’ilo
della milza, con un foglietto mediale e uno laterale. Dentro c’è l’arteria gastro-epiploica di sinistra che è destinata a costituire la grande
curvatura dello stomaco.
Domanda: il pancreas è un organo retroperitoneale? Non tutto, è retroperitoneale per il 95%, solo la coda si discosta creando un
piccolissimo legamento pancreatico lienale, che va dall’apice della coda del pancreas all’ilo della milza. Il legamento si forma perché
sopra, sul margine superiore, c’è l’arteria lienale. Tutti i “mesi”, tranne il legamento coronarico, sono ancorati a un sistema vascolare.
Come vedere dall’immagine l’arteria gastrica sinistra, che decorre lungo la piccola curvatura dello stomaco, si inoscula con l’arteria
gastrica di destra, ramo della arteria epatica propria.
È chiaro che lo stomaco dato che ha una forma a sacco e due margini ha dei sistemi vascolari che si adattano alla sua forma geometrica,
formando una piccola arcata ed una grande arcata che con i rami a “forchetta” si portano dietro ed avanti per raggiungere tutte le parti
dello stomaco. La stessa cosa, per grandi linee, faranno i sistemi nervosi. Le logiche dello spazio e della geometria governano i processi
migratori e cinetici della biologia e dell’istologia.
*Le grandi epoche della civiltà dell’uomo sono state influenzate dall’architettura anatomica dell’uomo: Le leve, elettricità ed ora sta
copiando l’informatica+.
Il “sistema a pinza” è la soluzione più semplice e più logica per irrorare un organo muscolare e complesso come lo stomaco.
Nell’immagine vediamo il mesocolon trasverso visto dal basso. Vedete come l’arteria mesenterica inferiore sia fuori dalle pagine del
mesentere, è dietro il peritoneo. L’arteria mesenterica superiore irrora le anse dell’intestino tenue, mentre alla mesenterica inferiore
spettano il colon discendente e il sigma. Quando si effettua una emicolectomia sinistra bisogna tagliare la mesenterica inferiore e non
intaccheremo l’irrorazione dell’intestino tenue che è garantita dalla mesenterica superiore.
Qui vedete il muscolo di Treitz dove c’è il tendine intermedio e le ultime fibre muscolari che vanno ad appoggiarsi sulla flessura
duodeno-digiunale.
Domanda di anatomia microscopica: cosa sono le tenie del colon e quante sono? Sono i fascetti di muscolatura liscia longitudinale che
si addensano a costituire questi tre nastri. Questi tre nastri hanno origine dall’appendice vermiforme, quindi sotto il cieco. Si
distribuiscono: antero-mediale, antero-laterale e posteriore nel colon ascendente. Nel colon discendente diventano postero-mediale,
postero-laterale ed anteriore. Poi nel sigma postero-mediale e postero-laterale si uniscono e si avranno solo due tenie: posteriore e
anteriore.
Il mesocolon trasverso cos’è? E’una plica di peritoneo trasversale che divide la cavità addominale in due regioni: sovramesocolica e
sottomesocolica. Il mesocolon trasverso è costituito da due labbri: uno superiore e uno inferiore. E’teso fra la parete fra la parete
addominale posteriore e il colon trasverso. Il mesocolon trasverso sulla faccia posteriore si inserisce sulla seconda porzione del
duodeno, sulla testa del pancreas, lungo il margine inferiore del pancreas fino ad arrivare alla faccia anteriore del rene di sinistra. (La
domanda sul mesocolon trasverso può riguardare le inserzioni). Il mesocolon è massimamente esteso sulla parte mediana, dove il
foglietto superiore è costituito da cinque foglietti perché si fonde con i quattro del grande omento, il foglietto inferiore è invece un
unico foglietto. Questo si interrompe proprio in prossimità del margine mediale della testa del pancreas perché dà origine, così come
dalla parte opposta, al mesentere. Quindi il foglietto inferiore del mesocolon trasverso segna l’origine del mesentere. Il mesentere è
una plica di peritoneo a forma di ventaglio che va dalla faccia posteriore della cavità addominale in regione sottomecolica, con
andamento precisamente a esse italica, perché parte alla sinistra della colonna vertebrale, poi si porta sulla line mediana, discende fino
alla 4° lombare, quindi piega verso destra sino ad arrivare alla fossa iliaca di destra.
Il mesentere divide la regione sottomesocolica in due logge: zona mesenteriocolica destra e sinistra.
90
Lezione 15
(27/11/2012)
Prof. Anastasi
(sbob. Martina Musumeci)
Continuaz. e struttura del Fegato
Io sono partito a mostrarvi un paio di immagini di peritoneo. Ero tentato anche a chiudere con il peritoneo direttamente passando alla
cavità pelvica però poi ho detto vabbè magari me la ragiono in aula perché dopo il peritoneo avrei visto di passare alla struttura di tutti
quegli organi che abbiamo fatto fino adesso cioè fegato, stomaco, duodeno e intestino. Quindi in teoria queste immagini vi servono di
riepilogo sulle cose più importanti che più facilmente possono essere di chiarimento durante l’esame. Allora qua vedete subito, la prima
cosa che notate, è la visione dall’interno della parete addominale anteriore, immagine del Netter, che ho voluto dove voi vedete il
ligamento falciforme che si forma intorno al ligamento rotondo. Questo ragazzi ricordate che è una cosa fondamentale perché la
domanda ligamenti del peritoneo, ligamento falciforme, ligamento coronarico sono domande frequenti. Il punto fondamentale qual è?
È che il lato superiore del ligamento coronarico si prosegue in alto e in avanti in una piega che prende il nome di ligamento falciforme,
piega legata alla presenza del ligamento rotondo che è l’obliterazione della vena ombelicale. Legamento quindi che va dalla cicatrice
ombelicale all’ilo del fegato dove si continua nella vena porta attraverso poi un dotto, un legamento venoso, un altro cordoncino
fibroso, si prosegue anche nella vena cava inferiore che è l’omologo del dotto venoso di Aranzio in maniera tale che voi avete
un’interruzione alla scissura interlobare nel ligamento coronarico sia come labbro superiore che come labbro inferiore perché il labbro
inferiore si interrompe comunque come un tratto più breve perché c’è l’invaginazione legata al ligamento stesso. Questa immagine ci
serve anche comunque a farci vedere la presenza del residuo delle due arterie ombelicali che sono i legamenti ombelicali laterali e
questo ragazzi è come al solito un dato di anatomia chirurgica fondamentale, ricordatelo, e poi sulla linea mediana invece il legamento
ombelicale mediano che è il residuo dell’uraco. Che essendo residuo dell’uraco naturalmente va all’apice della vescica, ok? Quindi se vi
si viene chiesto peritoneo parietale che riveste la faccia profonda della parete anteriore dell’addome tenete presente ligamento
falciforme, ligamenti ombelicali laterali e ligamento ombelicale mediano. Il ligamento falciforme vi può tornare anche come legamenti
del fegato.
Visione anteriore che ci richiama che cosa? La suddivisione della cavità addominale in una loggia sopramesocolica e in una loggia
sottomesocolica. Nella loggia sopramesocolica voi vedete in particolare una regione topografica fondamentale rappresentata dalla
retrocavità degli epiploon o borsa omentale. Descrizione dell’immagine: l’immagine si fonda soprattutto su un dato; il dato è quello che
per vedere la retrocavità degli epiploon dobbiamo asportare lo stomaco perché la faccia anteriore della retro cavità degli epiploon è la
faccia posteriore dello stomaco rivestito da peritoneo viscerale. Quindi in questo caso facendo un’operazione di questo genere
resechiamo anche il ligamento epatogastrico. Come sappiamo è parte del piccolo omento insieme al ligamento epatoduodenale.
L’epatoduodenale qua rimane perché non abbiamo toccato la prima porzione del duodeno. Sotto vedete che davanti alle anse
dell’intestino tenue vi sta facendo vedere il grande omento che sembra più che altro un albero di natale ma prima di tutto non è
trasparente e non si vedono le anse dell’intestino tenue e poi le appendici epiploiche sono molto più omogenee e non legate
esclusivamente alle strutture vascolari che vi disegnano. Le appendici epiploiche, il tessuto adiposo, le sta facendo vedere attorno i vasi
mentre tecnicamente sono distribuite in maniera random anche attorno ai vasi e soprattutto sono anche ad es appese alle tenie del
colon. Trovi molte appendici epiploiche quando tu apri da chirurgo un colon ascendente, c’è solo se vedi la tenia del colon o anche una
salma proprio perché disegnata uniformemente gialla perché quasi tutto tessuto adiposo. È tessuto adiposo su mesotelio, appoggiato,
hai tessuto adiposo-mesotelio-tessuto adiposo anche dentro cioè tu addirittura il tessuto adiposo sul grande omento lo puoi toccare
con le dita tu quando apri, dissezioni, proprio ti sporchi di tessuto adiposo, ti rimane sui guanti.
Questa è la sezione sagittale, questa è un’immagine che io vorrei che voi aveste molto nella vostra mente perché è un’immagine molto
completa della situazione peritoneale. (Immagine del Netter pag. 323) E questa ci serve perché se fate bene attenzione oltre alle retro
cavità degli epiploon, al classico grande omento che comunque in tutti i libri di anatomia è disegnato male perché qua sembrerebbe
che due foglietti da sopra si alzino uno posteriore e uno anteriore, ricordatevi invece che vanno sempre ed esclusivamente sul foglietto
superiore ma la cosa interessante che vi fa vedere è come il peritoneo parietale si vada a portare in basso tra il retto posteriormente e
la vescica anteriormente rivestendo quello che prende il nome di cavo del Douglas. Il cavo del Douglas è la parte più declive della pelvi
ed è rivestito da peritoneo parietale. E allora un’altra cosa fondamentale che per la prima volta stiamo seguendo e se mi seguite
mentalmente vi costruite l’apparato genitale e il peritoneo pelvico con grande facilità. Tecnicamente il peritoneo parietale riveste la
parete posterolaterale della piccola pelvi giunge nello scavo retto vescicale cioè lo spazio compresa tra retto e vescica si porta proprio
quasi dietro e sotto la vescica si ferma perché sotto c’è il diaframma urogenitale, c’è la prostata.
In questa zona qui vedete che il peritoneo si ribalta da parietale posteriore che riveste la faccia anteriore del retto passa quasi sulla
faccia posteriore della vescica, sulla faccia inferiore, rimonta la faccia posteriore e poi vedete passa dalla vescica direttamente sulla
parete seguendo come guida quel famoso legamento ombelicale mediano e i due ligamenti ombelicali laterali che proprio se lo portano
su. Infatti, guardate qua come viene segnato l’uraco. Qui in questa posizione ben precisa, in effetti, noi abbiamo la prostata e le
vescichette seminali che costituiscono qua sotto quel famoso trigono urogenitale perché abbiamo sia l’arrivo degli ureteri sia dei
cordoni, i dotti deferenti, che stanno derivando dal canale deferente che a sua volta deriva attraverso l’orifizio inguinale esterno dal
91
sacco scrotale; quindi questi condotti si porteranno sotto la vescica a congiungersi attraverso le vescichette seminali poi con il dotto
formando il condotto eiaculatore che penetra nel parenchima prostatico. Quindi in buona sostanza quella regione presenta i due dotti
deferenti, i due ureteri e la prostata si portano tutti sotto e dietro la vescica ecco perché parliamo di diaframma urogenitale. D’altra
parte ricordate una cosa, che la palpazione della prostata avviene per via trans rettale cioè l’esplorazione della prostata avviene
attraverso la penetrazione rettale e quindi lo spostamento del dito in avanti la parete del retto in quel momento tocca la prostata e vi
consente di comprendere se la superficie della prostata è liscia, se presenta irregolarità, fibrosi, o formazioni o neo formazioni e se
soprattutto contenuta nelle dimensioni o meno. Anche se ragazzi un buon esame ecografico già questo ve lo dovrebbe permettere.
(Immagine del Netter pag. 342) Detto questo, se consideriamo che nella donna la prostata non c’è e poniamo al centro fra vescica
anteriormente e il retto posteriormente l’utero noi dividiamo il cavo retto vescicale in due cavi uno retto uterino e uno utero vescicale.
Quindi in buona sostanza noi facciamo nascere nello spazio compreso tra vescica anteriormente e retto posteriormente, faccio venir
fuori il collo dell’utero. Se mi consentite una divagazione se partiamo dal fatto che l’utero presenta la forma di una pera capovolta, è
bruttissimo questo paragone ma presente in tutti i libri di anatomia, diciamo che ha forma cilindrica e prende il nome di collo o cervice,
che si continua con il condotto vaginale introflettendosi dentro di questo. Dal collo attraverso una zona ristretta o istmo abbiamo la
vera zona di pera cioè abbiamo una forma rigonfia che termina con la parte alta e si chiama fondo. Come al solito, il fondo è un po’un
concetto anatomico al quale dovremmo essere abituati è in alto. Ai lati del fondo hanno origine due condotti che si chiama tube uterine
o ovidutti o salpingodutti i quali attenzione non si portano lateralmente.
Uno ricordatevi che l’utero è appoggiato anteriormente sulla vescica tant’è che noi diciamo è antiversoflesso. Cosa vuol dire antiverso
flesso? Antiverso vuol dire che l’asse della vagina con l’angolo dell’utero forma un angolo aperto in avanti, antiversione fisiologica.
Antiflesso cosa vuol dire? Che l’asse del collo con l’asse del corpo forma un angolo aperto in avanti. Quindi io ho due curvature la prima
è la curvatura dell’utero sull’asse della vagina, la seconda è la curvatura del corpo dell’utero sul collo dell’utero. La prima è
l’antiversione e la seconda è l’antiflessione. La posizione fisiologica è antiversoflessa. E lo stabilirlo per un ostetrico è la cosa più
semplice perché ricordatevi che il collo dell’utero si introflette nel canale vaginale determinando uno spazio intorno che si chiama
fornice vaginale. Il fornice è uno spazio circolare che ha da una parte la vagina, dall’altra l’utero e la vagina si ribalta a costituire lo
sfondato di questa invaginazione, di questa introflessione.
Tecnicamente noi distinguiamo quattro fornici: due laterali, uno anteriore e uno posteriore. L’anteriore corrisponde allo spazio tra
vescica e utero, il posteriore corrisponde allo spazio tra utero e retto. Se l’utero è piegato in avanti quali dei due è percorribile,
l’anteriore o il posteriore? Il posteriore, per forza perché l’anteriore, poiché l’utero è piegato sta sopra la vescica quindi tu non lo puoi
esplorare, oppure lo esplori con difficoltà, lo esplori per un piccolissimo tratto. Invece il posteriore lo esplori fino in fondo perché l’utero
è piegato in avanti e quindi lascia il posteriore pervio. Questo vi dice già che l’utero è in posizione normale antiversoflessa. Se l’utero ha
questa posizione le ovaie sapete dove sono? E questo lo voglio sempre sapere da voi. Vi chiedo una cosa banalissima, un repere osseo.
La sinfisi sacroilicaca, l’articolazione sacroilicaca, chiamatemela artroidia iliaca o come la chiamavano i vecchi libri sinfisi sacroiliaca il
termine più corretto è artroidia sacroiliaca. Le ovaie sono in corrispondenza dell’articolazione sacroiliaca, quindi posteriori cioè le tube
hanno un decorso proprio, che va dall’avanti all’indietro e medio lateralmente ma poco medio lateralmente. Quindi ascoltate così ci
diamo un’idea anche del peritoneo pelvico, se io vado a rivestire la parete anteriore del retto nella donna quando giungo al fondo
rivesto e qui questo il cavo del Douglas, attenzione nell’uomo il cavo del Douglas è il cavo retto vescicale, nella donna è il cavo retto
uterino ed è più profondo perché è piegato in avanti. Rivesto il fondo poi vado sulla faccia posteriore del collo dell’utero rivesto il collo
dell’utero supero l’istmo vado sulla faccia posteriore dell’utero, vado al fondo dell’utero. Quando vado al fondo dell’utero cosa trovo?
Trovo i due ovidutti, le due tube, e allora, ce l’avete presente quando voi avete due pali e un filo teso? Qui avete il contrario, avete un
palo al centro di due fili tesi che vanno alla parete. Quindi quando il peritoneo si ribalta, non si ribalta solo sul fondo dell’utero, si ribalta
anche sulle tube ecco che forma non una zona di solo rivestimento ma forma un lenzuolo, un diaframma trasversale che divide la
piccola pelvi in una zona retroligamentosa, che sta dietro il ligamento, com’è il ligamento? Largo. Quindi è largo, il termine è legato
all’anatomia.
A questo punto io ho questo diaframma costituito da due foglietti di peritoneo perché vado sopra mi ribalto e poi ridiscendo in avanti
quando riscendo in avanti cosa faccio? Vado al fondo e mi ribalto anteriormente attenzione qua è l’altro dettaglio di anatomia dove io
sono un po’pignolo, il foglietto anteriore non arriva al collo perché il collo è talmente adeso alla vescica che non lo riveste, riveste solo il
corpo, poco sopra l’istmo si ribalta già sulla vescica perché l’utero è proprio adeso alla vescica quindi non c’è spazio mentre dietro ha
tutto lo spazio perché l’utero è piegato in avanti e la prima cosa che dovete sapere quando parlate di utero è la posizione
antiversoflessa. Questo vi porta a dire che il peritoneo rivesta la faccia posteriore del collo e del corpo, quando va sulla faccia anteriore
solo il corpo perché poco al di sopra o quasi in corrispondenza dell’istmo si ribalta sulla parete posteriore della vescica. Determinando a
questo punto questo diaframma costituito da due foglietti chiamato legamento largo che divide la cavità pelvica in una zona
retroligamentosa e preligamentosa. Questo peritoneo poi può essere considerato difficile. Secondo me se uno va con la logica
seguendo la dinamica del parietale in viscerale è semplice, perché dovete partire sempre da lì è un mesotelio celomatico e man mano
che gli organi sono formati si è adattato agli organi e quindi poi parlare di piega è un termine descrittivo, ma voi quella piega dovete
avere in mente come si è fatta, certamente non la direte ma fa parte del vostro bagaglio che vi consente non di mandarlo a memoria,
ma di averlo tecnicamente voi. E allora se vogliamo essere ancora più dettagliati dobbiamo tenere a mente che cosa? Che se io vado a
fare, anche il vostro libro lo dice, ma c’era anche un manuale di anatomia disserto ria francese, ma lo dice anche il vostro libro, ma non
92
con la stessa chiarezza il legamento largo in sezione è costituito da tre ali come una stella a tre punte. Cosa vuol dire questo? Che
queste due pagine sono discostate, sono separate tra di loro ai lati dell’utero, cioè quando teoricamente sono sotto le tube dovrebbe
andare un foglietto contro l’altro invece i due foglietti rimangono distaccati e separati tra di loro perché? Anteriormente io ho il residuo
del dotto deferente, il dotto deferente nella donna va dopo i primi 35/40 giorni in atrofia, si trasforma in un cordone fibroso che esce
dall’orificio interno del canale inguinale. Il legamento inguinale è un cordone fibroso teso fra la spina iliaca anteroinferiore e il tubercolo
pubico. Nasce dalla fusione di tre aponeurosi obliquo esterno, obliquo interno e trasverso. Pensate solamente a una cosa che se io
seguo l’inclinazione dell’ileo come vado? Vado dall’indietro, in avanti e lateromedialmente però quando io passo all’ischio e al pube, il
pube segue questa direzione? No perché è orizzontale e frontale, quindi quando io ho questo legamento e sta scendendo a un certo
punto quando cerca il tubercolo pubico non lo trova, lo trova dietro quindi si deve riflettere per poggiare sul ramo orizzontale del
tubercolo pubico creando il legamento largo che fa parte del pavimento del canale inguinale. Cioè è un’esigenza fisica, il pube è
spostato più dietro dell’asse di direzione dell’ileo e quindi il ligamento che scende, automaticamente quando arriva in questa posizione
trova il pube dietro, si ribalta e con questa concavità forma parte del pavimento del tragitto inguinale. E allora il tragitto inguinale,
tant’è vero che si chiama tragitto e non canale, canale è un errore nostro, perché canale sembrerebbe che abbiamo tutte le pareti
proprio e invece non abbiamo pareti proprie è scavato tra le varie aponeurosi dei muscoli. Allora cosa accade? Che questo tragitto va
dall’orificio inguinale esterno all’orificio inguinale interno, che si trova in corrispondenza della spina iliaca anteroinferiore. Nel
momento in cui io nella donna vado a uscire con questo cordone fibroso dove me ne vado? Me ne vado all’angolo superolaterale
dell’utero, cioè dove ci sono le tube perché originariamente il mio punto di origine era quello, ricordatevi dotto mesonefridico e dotto
paramesonefritico. Dal dotto paramesonefritico le tube, dal dotto mesonefridico adiacente al dotto paramesonefritico nasce il primitivo
canale germinale quindi accanto al dotto paramesonefritico c’è il ligamento fibroso che nasce dall’obliterazione del dotto. Questo
ligamento ragazzi cosa fa? Sposta la pagina anteriore del peritoneo in avanti costituendo l’ala anteriore del ligamento largo. Se non ci
fosse stato questo legamento io cosa avrei avuto? Avrei avuto la pagina che cadeva liscia quasi a piombo seguendo la parte anteriore
dell’utero e invece no è spostato in avanti ecco che in sezione trasversa io ho una punta in avanti determinata dalla cosiddetta ala
legamentosa. Superiormente cosa ho? Ho la mesosalpinge perché il peritoneo andando intorno alle tube cosa crea? Un meso, il meso è
della tuba uterina che si chiama salpinge, mesosalpinge. La terza ala quella posteriore, ma c’è l’ovaio vi ricordate quando vi ho spiegato
che esiste un solo organo intraperitroneale? C’è mesovarico, specificatamente l’ovaio è connesso all’utero dal ligamento uterovarico al
peritoneo dal mesovaio e alla tuba dal ligamento tubovarico. Avete questo ovaio ragazzi che non è messo in aria così, ha una sua
posizione, questa sua posizione è mantenuta da tre ligamenti uno mediale uterovarico, uno intermedio mesovarico, uno laterale
tubovarico tutti questi tre ligamenti formano l’ala posteriore ed ecco quindi che questi tre legamenti invece di essere così, sono così
divaricati fra loro perché anteriormente c’è il primo ligamento che deriva dal primitivo condotto deferente, posteriormente i sono
questi tre ligamenti in alto c’è la mesosalpinge. Ricapitolando in senso medio laterale avremo: ligamento uterovarico, mesovaio,
ligamento tubovarico.
Quindi quando io vado a parlare di peritoneo della cavità pelvica io non devo dire altro che ho il ligamento largo, del ligamento largo
abbiamo visto la genesi che è peritoneo parietale che attraversa la faccia anteriore del retto si ribalta sul fondo del cavo del Douglas
sulla faccia posteriore del collo dell’utero riveste il corpo va sul fondo e poi passa sulla faccia anteriore. Nel momento in cui passa si
ribalta attorno a tutte le tube e quindi forma questo diaframma che divide totalmente in due la cavità pelvica. Ridiscende
anteriormente andando sulla faccia anteriore dell’utero, lateralmente rivestendo invece il dotto obliterato deferente che si chiama
anche ligamento rotondo e in buona sostanza creando così la cosiddetta ala anteriore del ligamento largo. Allora il ligamento largo è
costituito da tre ali una superiore è nella mesosalpinge, un’anteriore che è chiamata ala legamentosa per questo condotto e una
posteriore che è formata dai tre ligamenti, medio lateralmente sono uterovarico, mesovaio, tubovarico. Quindi al di là di tutti i
ligamenti che abbiamo fatto cioè coronarico, i due triangolari, falciforme, epatogastrico, epatoduodenale quindi il piccolo omento, poi
abbiamo visto pancreaticolienale e gastrolienale, grande omento e mesocolon trasverso, mesentere, ligamento largo. Sul ligamento
largo cosa potete dire? Potete dire che sezionato lateralmente all’utero presenta tre ali una anteriore, l’ala legamentosa, una superiore,
la mesosalpinge, una posteriore costituita dai tre ligamenti uterovarico, mesovarico e tubovarico. Mentre nell’uomo non c’è nemmeno
questo, abbiamo la prostata.
Ricordatevi che peritoneo vuol dire i sei ligamenti del fegato. I ligamenti dello stomaco, epaticolienale, gastrolienale, gastrofrenico e
grande omento poi il mesocolon traverso e principalmente il ligamento largo della cavità pelvica. Di tutto questo ragazzi ricordate che
forse il più complesso perché ha tre ali è il ligamento largo, del resto mi definite le pieghe, da dove vanno a dove vanno e basta.
Ricordatevi ragazzi che la donna è l’unico esempio di continuazione tra mucosa, sierosa e ambiente esterno perché dalla cavità
addominale, ricordatevi che l’ovaio si trova in cavità peritoneale ricordatevi che l’ovulazione determina la caduta dell’ovulo sulla
fimbria principale, la cosiddetta fimbria sottovarica che l’ovulo dalla fimbria sottovarica comincia a percorrere l’ovidutto per
completare la sua emivita all’interno circa del terzo superiore del corpo dell’utero. Soltanto quando viene fecondato addirittura ci sono
molti casi in cui per una lenta motilità ciliare perché sono diverse le condizioni che determinano lo spostamento dell’ovulo soprattutto
la motilità ciliare e pH del muco fanno sì che l’ovulo finisca la sua vita addirittura nella porzione intramurale dell’utero cioè quando
ancora non è giunto in cavità uterina.
Qua vedete ancora meglio. Vedete qui come arriva e riveste fino alla presenza in corrispondenza quasi del fornice, lo vedete? E allora
peritoneo parietale riveste la faccia anteriore dell’omento, si ribalta proprio in corrispondenza del collo dell’utero siamo più sotto del
93
fornice, poi va sulla faccia posteriore del collo, faccia posteriore del corpo, fondo e all’altezza dell’istmo già si ribalta. Vedete la
posizione antiversoflessa, l’asse della vagina e l’asse dell’utero, guardate l’asse del corpo e l’asse del collo. Vedete poi come passa sulla
faccia posteriore della vescica e prosegue. Se fossimo andati in posizione parasagittale, spero la prossima lezione di portarvi qualche
immagine, vedreste tranquillamente non più l’utero ma gli ovidutti e in alcuni casi vedete proprio i fogli, il triangolo.
Struttura del fegato
Vorrei che anche qui lasciaste stare la memoria e i sofismi del libro. Io parto da questa immagine per ricordarvi un fatto fondamentale,
che vorrei che fosse d’impatto. Se guardate questa immagine cosa vi sta dicendo tutto sommato?
C’è un dato che emerge subito, che è molto irrorato va bene, un’altra considerazione, c’è un grande vaso venoso in entrata e un vaso
venoso in uscita, l’arteria è piccolissima. Quindi questo mette in evidenza subito che ci troviamo di fronte il circolo mirabile venoso
epatico, il circolo portale. Per cui poi il circolo arterioso, che è ridotto, l’arteria epatica ormai lo sapete nasce dal tronco celiaco, prima è
epatica comune, poi epatica propria, ma mentre è epatica propria alla fine va all’ilo del fegato. Come vedete l’arteria epatica è molto
più piccola della vena porta e poi abbiamo il nostro condotto epatico comune. Quindi là vi sta facendo vedere l’aspetto peculiare vi dice
fondamentalmente che lo scambio di capillari avviene tra vena e vena e questo è il dato fondamentale sennò non potremmo parlare di
rete mirabile venosa e vi dice che questo scambio avviene grazie a particolari capillari che si chiamano sinusoidi, per cortesia non state
mai a dire che si chiamano sinusoidi perché hanno un andamento tortuoso. E neanche per l’andamento interno poiché i nuclei non
sono messi in un’unica fila, sono messi uno a destra, uno a sinistra, questo è scritto su testi di istologia seri ed è una cavolata. I capillari
sinusoidi sono detti così perché è un capillare privo di lamina basale. L’endotelio non poggia sulla lamina basale quindi l’endotelio è a
diretto contatto con gli epatociti. Tant’è che questi capillari, che hanno le loro fenestrature, non è che è un capillare sinusoide perché
ha le fenestrature, come tutti gli altri capillari. Ma qui il problema fondamentale è un diretto contatto fra plasma e sangue ma plasma
soprattutto attraverso le fenestrature, fuoriesce la parte liquida ed epatociti perché io sto scambiando sangue che non è sangue
arterioso, ma sangue misto. E’un sangue venoso arricchito di sangue arterioso contro sangue venoso puro. Quindi lo scambio in
coefficiente di ossigeno e anidride carbonica lo devo fare. Voi pensate che normalmente dal livello alveolare, a livello tissutale io ho uno
scambio che è pilotato da un gradiente in ossigeno di almeno 40 mmHg perché l’ossigeno non ha la diffusibilità dell’anidride carbonica,
alla quale 6 mmHg gli bastano e gli avanzano. Quindi c’è la massima esigenza di togliere tutti gli ostacoli possibili in mezzo tra sangue ed
epatociti, ecco che il capillare sinusoide risponde a questa logica, ha le fenestrature, è privo di lamina basale e quindi diretto contatto e
su questo ci giochiamo poi tutta quella che è la classificazione del lobulo epatico, come vedremo dal lobulo epatico si posso tratte tante
cose, si parla di lobulo portale, classico, acino e quantaltro. Certamente il lobulo classico è quello che ha una struttura anatomica
caratteristica ma non è quello su cui andiamo a basare i fenomeni cirrotici o l’epatite ma li consideriamo sul lobulo portale.
Quindi questo è il primo aspetto importante. Da questo aspetto passiamo a un altro aspetto che noi conosciamo già, il fegato è
costituito da due lobi, ciascun lobo è costituito da strutture anatomofunzionali autonome che sono i lobuli. Quello che vi sto facendo
vedere è un preparato istologico con una tricromia di Azan sul fegato. Vedete le membrane connettivali esterne che delimitano una
zona di parenchima epatico dove ci sono cordoni epatocitari variamente anastomizzati tra di loro. Questi sono cordoni ma non sono
94
come vi dicono i libri come i raggi di una bicicletta ma sono cordoni cellulari
variamente orientati e intrecciati tra di loro. Da qui nasce la complessità di una
struttura che è estremamente delicata. Ci sono degli organi importantissimi che vanno
preservati e il fegato è uno di questi. Però una cosa ce l’abbiamo sicura, che al centro
più o meno di questi lobuli c’è uno spazio che si chiama spazio centro lobulare.
Cominciamo da qui, cominciamo a costruirlo. Mentre alla periferia alla confluenza di
più spigoli perché quello che state vedendo è un solido, diciamo, un pentagono, un
esagono, abbiamo gli spazi interlobulari. Quegli spazi interlobulari prendono anche
nome più correttamente di spazi portali. E allora il gioco noi lo facciamo, il punto
centrale è lo spazio centro lobulare- spazio portale. Teoricamente per ogni spazio
centro lobulare dovremmo avere 4/5 spazi portali giusto? Questa sezione è di maiale
o di cammello sono gli unici due che hanno un connettivo che va a separare tra di loro
i lobuli pensate che nell’uomo non esiste questo connettivo interlobulare. Quindi
identificare il lobulo è estremamente più difficile. I lobuli sono funzionalmente autonomi ma non hanno il connettivo che li separa.
Quindi a questo punto voi vi identificate virtualmente tracciando delle linee che congiungono gli spazi portali e li riconoscete perché?
Perché sono molto più grandi e perché hanno tre formazioni identiche. Mentre lo spazio centro lobulare ha una sola formazione
vedremo si chiama vena centro lobulare gli spazi portali ne hanno tre. Questo è il punto fondamentale. Cosa diciamo? Abbiamo detto:
Lobo-lobulo però ricordatevi quello che vi ho detto io, che tra lobulo e lobulo c’è una suddivisione di natura vascolare che si chiama
zona. Zona che è legata a rami che sono specifici per quel segmento. Quindi la suddivisione che voi dovrete seguire per non imparare a
memoria la suddivisione dei vasi e dei condotti è questa: lobo-zona-lobulo. La zona è una suddivisione, è una parte del lobo
funzionalmente servita da un grande vaso e da un grande condotto biliare. La stessa cosa ce l’ho sul polmone, solamente che al posto
del lobulo avrò il bronco. Vediamo la storia del lobulo classico, del lobulo portale e dell’acino. A me interessano soprattutto i primi due,
lobuli classici e portali. Il lobulo classico è il lobulo che presenta al centro lo spazio centro lobulare e alla periferia gli spazi portali. Se
metto al centro lo spazio centro lobulare e in periferia gli spazi portali questo tratteggiato è il lobulo classico. E’il lobulo anatomico,
detto classico perché istologicamente se vado a vedere il fegato del maiale o del cammello è così isolato. Ho una vena centro lobulare al
centro e lo spazio portale alla periferia. La vena centro lobulare è tributaria della vena cava, nello spazio portale c’è la vena porta, cioè
lo scambio tra i due sistemi avviene fra le travate degli epatociti nei capillari sinusoidi quello che sta fuori i sinusoidi, spazio portale è
vena porta, quello che sta dentro al lobulo dove arrivano i sinusoidi è vena cava. Ve lo ripeto in maniera diversa, siamo sulla vena porta
arriviamo all’ilo del fegato e poiché ci sono due lobi la vena si divide in due rami detti lobari. La vena dà origine ai rami lobari. Ciascun
ramo lobare poi cosa dovrà vascolarizzare? La zona, quindi avremo subito dopo i rami zonali. Dai rami zonali do vita, secondo la classica
letteratura io vado subito ai rami interlobulari perché sono andato al lobo, dal lobo alla zona, ma una zona è costituita da migliaia di
lobuli. La differenza è che Gaudio mette in mezzo un’altra suddivisione che non definisce con precisione e che chiama rami zonali
minori. Quindi dai zonali- zonali minori- interlobulari. Tutto questo in contemporanea lo sta facendo anche l’arteria epatica la quale è
entrata, cosa ha fatto inizialmente? Ha dato origine a rami lobari, i rami lobari hanno dato origine a rami zonali e i rami zonali, qua si
ritiene non vi siano rami zonali minori, anzi questo lo specifica e ha pienamente ragione perché già l’arteriola è piccola, rami
interlobulari. Lobari- zonali- zonali di ordine minore (nella vena) - ìnterlobulari. E siamo arrivati nello spazio portale, a quel punto dallo
spazio interlobulare noi abbiamo le fessure peritubulari cioè le facce che separano tra di loro i lobuli. Se avevamo i rami interlobulari
ora avremo le vene peritubulari, siamo proprio a canestro intorno al lobulo da un’interlobulare creiamo dei cestini venosi intorno ai
lobuli utilizzando lo spazio compreso tra le facce e quindi possiamo definirle vene peritubulari. L’arteria questo non lo fa e ora vedremo
perché l’arteria non lo fa. Dalle vene peritubulari hanno origine i capillari sinusoidi che vanno a portarsi dalla vena peritubulare alla
vena centrolobulare. Quindi fino a vena peritubulare eravamo in un ramo della vena porta. La vena centro lobulare darà poi vita alle
vene sottolobulari, alla vena sottoepatica, alla vena epatica quindi arriveremo alla vena cava. Ecco che abbiamo fatto il circolo mirabile
venoso. Dalle arterie interlobulari nascono delle arterie per alcuni minime per altri arteriole che vanno a sfociare dentro i capillari
sinusoidi dentro al lobulo. Cioè l’arteriola se ne va proprio dentro al lobulo, dentro il capillare. Le vene centro lobulari a questo punto
drenano nelle vene sottolobulari, le vene sottolobulari sboccano poi nelle vene epatiche. Proviamo a ragionare. Qualunque sia il
tracciante quando arrivo con la vena porta allo spazio peritubulare e comincio a entrare nel capillare sinusoide il gradiente tra il
capillare e l’epatocita sarà di una certa intensità perché sta venendo il sangue scarico, l’epatocita o ha già teoricamente una sua parte o
potrebbe essere anch’esso scarico. Man mano che vado dalla periferia del lobulo al centro il gradiente aumenta o diminuisce?
Diminuisce. E quindi la parte più attiva del lobulo è la periferia e su questo è basato il lobulo portale. Capovolgete tutto. Al centro lo
spazio portale alla periferia lo spazio centro lobulare. Il lobulo portale è l’opposto del lobulo classico perché il lobulo portale mette al
centro lo spazio portale. E dopo alla periferia mette il centro peritubulare. Ma perché ha fatto questo? Questo l’ha notata un anatomo
patologo. Nel momento in cui lui notava le degenerazioni cirrotiche del fegato, epatopatie alcoliche, epatopatie da farmaci lui vedeva
sempre più danneggiata la parte periferica del lobulo non la parte centrale e quindi si rese conto che la parte funzionalmente più attiva
è la periferia del lobulo e non la parte centrale. Ecco quindi il sistema di lobulo portale e sistema portale perché mette al centro della
sua struttura funzionalmente non più la spazio centro lobulare ma lo spazio portale. Lo scambio è vena porta- vena centro lobulare.
L’acino è quella parte di parenchima del lobulo adiacente a una fessura fra due lobuli. La fessura è al centro e la parte di parenchima
che circonda la fessura è l’acino. Ma non è un acino come quello che descriviamo nel polmone. Se io faccio riferimento al lobulo portale
capisco la fisiologia, se faccio riferimento al lobulo classico non metto a fuoco il punto fondamentale.
95
Lezione 16
(29-11-12)
Prof- Anastasi
(Jessica Di Salvo)
Struttura del fegato
Nell’immagine sottostante (a destra) è rappresentata l’unità funzionale del fegato (lobulo epatico) e ciò che appare più evidente è la
travatura di collageno e di capsula propria (connettivo) che lo delimita.
Tuttavia questo abbondante connettivo nel 90% degli animali, uomo compreso, non esiste (vedi immagine a sinistra).
In genere nel fegato possiamo individuare tre diverse unità funzionali:
1.
2.
3.
Lobulo epatico classico: il lobulo ha forma pentagonale e presenta al centro la vena
centrolobulare e alla periferia gli spazi portali (ove per spazi portali intendiamo gli spazi
interlobulari).
Lobulo epatico portale (o di Mall): il lobulo ha forma approssimativamente triangolare perché
ha al centro lo spazio portale e alla periferia le vene centrolobulari; capovolgiamo quindi il
concetto del lobulo classico perché il centro del lobulo è in effetti rappresentato dalla periferia
del lobulo classico.
Acino epatico: mette al centro della sua struttura la fessura che divide due lobuli classici
adiacenti perché sappiamo che i lobuli classici hanno una forma pentagonale e quindi hanno degli spigoli ma anche delle facce; se
affrontiamo tra di loro due facce abbiamo ottenuto che la parte di tessuto epatico adiacente alla fessura che separa due lobuli
rappresenta l’ acino. Il concetto è simile a quello del lobulo portale perché mette al centro del sistema la parte periferica del
lobulo classico.
L’importanza degli ultimi due lobuli epatici (lobulo portale e acino) è dovuta al fatto che il massimo gradiente di diffusione tra il sangue
e gli epatociti (quindi la parte più attiva del lobulo epatico) si trova in periferia e non al centro di un lobulo epatico classico, perché
man mano che io vado verso il centro si annulla il gradiente di diffusione. Pensate sempre che tutto questo sistema deve prevedere un
passaggio, dai capillari sinusoidi agli epatociti o viceversa dagli epatociti ai capillari sinusoidi; questo passaggio è massimo dov’è
massimo questo gradiente di diffusione che a sua volta è massimo alla periferia del lobulo epatico classico.
Ma perché il gradiente di diffusione è massimo in periferia? Partendo dall’ilo del fegato, qui troviamo la vena porta e l’arteria epatica.
Appena penetriamo all’interno del fegato, avremo la suddivisione della vena porta e dell’arteria epatica in due rami lobari. Dai rami
lobari si passa ai rami zonali (per quanto riguarda le vene si parla poi di rami zonali secondari) e infine ai rami interlobulari (sia per
quanto riguarda l’arteria sia per quanto riguarda la vena). All’altezza delle arterie interlobulari ci troviamo nello spazio portale, cioè
nello spigolo tra più lobuli; c’ è quindi un ramo della vena interlobulare che si impegna nella fessura tra un lobulo e l’altro e questa è la
vena perilobulare. Quindi: lobare – zonale – interlobulare – perilobulare.
Qui nascono i capillari sinusoidi che vanno dalla perilobulare in periferia alla vena centrolobulare al centro del lobulo. In questo
percorso i capillari sinusoidi espletano due attività, perché qualunque circolo noi affrontiamo parliamo sia di un circolo nutritizio sia di
un circolo funzionale (quando farete il cuore ad es. farete la circolazione atrio-ventricolare che è la circolazione funzionale e farete le
coronarie che rappresentano il circolo nutritizio) in quanto non c’è un tessuto che non debba assolvere ai due compiti fondamentali,
cioè sopravvivenza per la quale deve essere nutrito e funzionamento per il quale è stato creato. In questo caso abbiamo che la vena
porta con la vena perilobulare deve passare il sangue alla vena centrolobulare da cui poi si formeranno le vene epatiche e la vena cava
inferiore. Quando io arrivo lì, tu prendi un soggetto che è carico di alcol e che quindi sarà soprattutto carico di radicale ammonio (NH 4+)
derivante dall’intestino. Tu hai una concentrazione massima di tali sostanze nel sangue e una concentrazione minima nell’epatocita
(perché l’ epatocita è privo di tali sostanze che sono invece trasportate dal sangue) e dunque avremo un gradiente di diffusione tra il
96
sangue e l’ epatocita ma man mano che andiamo verso il centro del lobulo queste sostanze nel sangue diminuiscono ma nell’ epatocita
aumentano e quindi il gradiente massimo è alla periferia.
La stessa cosa se consideriamo il sangue dalla vena lienale che va principalmente al lobo sinistro e nella parte centrale del lobo destro.
Quando arrivi dalla milza, tu stai portando una grande quantità di bilirubina. La bilirubina deve essere coniugata con due molecole di
acido glucuronico a livello epatocitario per formare la bilirubin-di-glucuronite che sarà poi riversata come sale biliare all’interno della
bile.
Quindi da dove arriva la bilirubina? Attraverso la vena porta, attraverso la vena interlobulare, attraverso la vena perilobulare e arriverà
all’inizio del capillare sinusoide. La massima differenza di concentrazione si trova naturalmente alla periferia del lobulo perché qui la
bilirubina sarà massima nel sangue e minima negli epatociti. Man mano che tu passi la bilirubina agli epatociti dai via a quel processo
che prende il nome di:
Captazione.
Coniugazione.
Escrezione.
Tant’è che quando farete la fisio-patologia degli itteri, avrete tre fondamentali tipi di ittero epatico:
Ittero da mancata captazione.
Ittero da mancata coniugazione.
Ittero da mancata escrezione.
Perché di itteri hai: l’ittero da eritrocateresi (la milza “spara” al massimo e quindi aumentata distruzione di eritrociti), ittero ematico,
ittero da ostruzione (c’ è un calcolo nelle vie biliari e quindi la bile non esce).
E’ quindi chiaro che la parte periferica del lobulo classico è la parte biochimicamente e fisiologicamente più attiva, motivo per il quale
quando l’epatologo va a vedere una cirrosi o comunque un’ epatopatia allo stato iniziale (ci si rende conto dello stato iniziale di un’
epatopatia dall’ aumento delle gocciole lipidiche presenti a livello degli epatociti che prende il nome di immagine steatosica osservabile
con una banale ecografia: osserviamo una linea brillante data da puntini luminosi e a questo stato sono ancora compatibili con la
struttura del fegato; se il processo va avanti cominciano a confluire e a determinarne una degenerazione a livello epatocitario) o anche
in presenza di una malattia virale o batterica, rimarrà sempre all’ inizio.
Questo ha portato allora Mall (e prima ancora Rappeport che aveva già cominciato a descrivere questa situazione) a dire che esiste un
concetto di lobulo classico capovolto e quindi il cosiddetto lobulo portale che è quello più importante proprio perché mette al centro la
porzione periferica del lobulo classico o l’ acino che non differisce molto dal lobulo portale poiché mette sempre al centro una porzione
periferica del lobulo classico. [Il fegato è una di quelle domande che apparentemente sembra facile ma potrebbe rivelarsi tra le più
difficili; l’ unica cosa di facile sono i rapporti ma per quanto riguarda il peritoneo locale e la struttura ci si potrebbe facilmente perdere].
Siamo quindi arrivati a un concetto
fondamentale. Abbiamo detto cos’è lobulo: unità
funzionale del fegato costituito da cordoni
epatocitari variamente anastomizzati tra di loro
che vanno verso il centro dove incontrano un
piccolo
spazio
occupato
dalla
vena
centrolobulare.
Osserviamo quindi i nostri punti di riferimento
che sono:
Spazio portale: un grosso tronco costituito
da un grosso ramo interlobulare della vena
porta, un ramo più piccolo che è il ramo
interlobulare dell’arteria epatica e il ramo
peribiliare.
Vena centrolobulare: piccolissimo tronco
venoso al centro.
Lo spazio portale presenta tre o quattro
formazioni (generalmente tre).
97
Una delle domande che vi possono fare è: se tu hai un vetrino del fegato sotto gli occhi come fai a dire se è uno spazio portale o uno
spazio centrolobulare? Nello spazio portale ci sono tre formazioni mentre nello spazio centrolobulare ce n’è una. Questa è la risposta
e state attenti perché è di una banalità incredibile.
Nel 90% degli animali, uomo compreso, abbiamo detto che manca quell’imponente connettivo che circonda il lobulo epatico che
troviamo invece nel maiale e nel cammello.
Questo (il fegato) è la classica ghiandola labirintica dove per identificare un lobulo, non essendoci connettivo, cerchiamo gli spazi
(centrolobulari e portali) e in base a questi disegniamo il lobulo classico o il lobulo portale. I capillari sinusoidi abbiamo detto essere
capillari privi di lamina basale con fenestrature. Il processo prevede il passaggio del plasma dai capillari sinusoidi allo spazio compreso
tra i capillari (endotelio capillare) e gli epatociti; è uno spazio quest’ ultimo privo di connettivo e di lamina basale (mentre nel villo ad es.
dove comunque abbiamo un passaggio troviamo un’ abbondantissimo stroma) che prende il nome di spazio di Disse.
Il ramo che nasce dall’arteria interlobulare, state attenti NON dalla perilobulare che una volta venina riconosciuta -una volta si usava
fare la stessa classificazione di lobare, zonale, interlobulare, perilobulare e sinusoidi ma oggi si fanno delle distinzioni come ad es. nei
rami zonali che si dividono in primari e secondari nel caso della vena e non nell’ arteria. In effetti, l’arteria interlobulare emette dei rami
che sembri sbocchino all’ inizio dei capillari sinusoidi, come se confluissero nella vena porta, ma in realtà (concetto importantissimo che
viene chiesto) i capillari sinusoidi nascono dal ramo portale: i rami arteriosi si buttano dentro i capillari sinusoidi, ma dentro il lobulo.
Troviamo dei capillari che entrano dentro il lobulo e se ne vanno nel sinusoide poco prima che questo addirittura sbocca nella vena
centrolobulare. Questa è la chiave fondamentale di lettura della fisio-patologia epatica: per capire la fisiologia e la patologia del fegato
dovete far mente locale al fatto che i capillari sinusoidi sono una vera e propria rete portale mirabile venosa. Non nasce dall’arteria
perché l’arteria si butta dentro, ma nasce dalla vena.
Il fegato è quello che assume la minore quantità di ossigeno o che comunque assume ossigeno con maggiore difficoltà; ecco perché al
primo errore alimentare il fegato è il primo organo che ne risente (ad es. si ha la bocca amara l’indomani dopo aver mangiato
pesantemente la sera) prima ancora dell’ intestino o altro. Il fegato è il primo che risente subito di una riduzione dell’ossigeno. Ci sono
due tessuti estremamente delicati per motivi diversi che sono il fegato e il rene.
Qui (sinistra) vi fa vedere come i capillari
sinusoidali nascono dalla perilobulare o dalla
interlobulare. Dove vanno a finire le arterie? Esse
penetrano nei capillari e possono arrivare anche
prima dello sbocco nella vena centrolobulare.
Possono quindi andare sia all’inizio sia al metà del
percorso, ma sia anche più in profondità. Quindi il
concetto fondamentale è che il ramo arterioso
sbocca nel capillare sinusoide durante il suo
percorso all’ interno del lobulo epatico.
Fino ad adesso abbiamo accennato allo spazio del
Disse, cioè lo spazio compreso tra l’endotelio
capillare e l’ epatocita. Questo vuol dire che io ho
una faccia dell’epatocita che guarda il capillare. Ho
anche detto che qui avviene. Ho preso il tracciante
più classico della bilirubina: la prima cosa che voi
andrete a fare su un paziente è un assetto
enzimatico epatico per capire se il paziente si trova
in ottime condizioni (transaminasi) ma anche la
cosa più banale di questo mondo e cioè la
bilirubina perché se il fegato produce normalmente
bilirubina e la manda via avremo un tasso di
bilirubina ematico che dovrebbe essere al di sotto
di 1. Questo vuol dire che io (epatocita) da una
parte assumo bilirubina e la coniugo e dall’altro la
devo secernere nei vasi biliari.
I vasi biliari NON si chiamano capillari biliari perché non hanno parete propria, ma l’ epatocita da sé costituisce la parete, con una
doccia, del canalicolo biliare. In altre parole, il canalicolo, che è la radice delle vie biliari, ha come parete gli stessi epatociti. Perché non
possiamo parlare di capillari biliari? Quando parliamo di capillare ci riferiamo a una struttura delimitata da cellule endoteliali che
danno al capillare una parete propria, cellule che mancano del tutto nei canalicoli biliari; perciò i capillari biliari NON esistono!
98
Nei canalicoli biliari esiste solo la doccia costituita dall’epatocita: la doccia di un epatocita affrontata a quella dell’epatocita contiguo
forma la radice del canalicolo biliare. E’ chiaro che è la sovrapposizione di più epatociti che forma il canalicolo (altrimenti avremo solo
dei buchi), epatociti che sono dunque impilati uno sopra l’altro.
Quindi fondamentalmente in un epatocita con sei facce (ha forma poliedrica) ho:
una faccia vascolare (rivolta verso i sinusoidi),
una faccia biliare (volta a formare la doccia e quindi il canalicolo biliare).
Queste due facce si alternano: faccia vascolare, faccia biliare, faccia vascolare, faccia biliare, faccia vascolare, faccia biliare. Ogni
epatocita dunque forma la radice di almeno tre canalicoli con l’epatocita adiacente. I sistemi di giunzione tra gli epatociti sono giunzioni
occludens insieme ai desmosomi.
Sotto alla zona del canalicolo biliare troviamo un apparato del Golgi molto presente (sono diversi, disposti soprattutto in prossimità
delle facce biliari) e questo è dovuto al famoso fenomeno di coniugazione perché quando arrivo con la bilirubina alla faccia vascolare,
qui ho attiva una glicorolil-transferasi che veicola secondo i microtubuli del citoscheletro il prodotto in prossimità del Golgi dove
avviene la coniugazione che porta alla formazione del di-glucuronite che viene così escreto.
Un’attività di questo tipo richiede ovviamente un reticolo granulare estremamente sviluppato e dei mitocondri giganti (se voglio
mostrare i mitocondri lo faccio o nell’ epatocita o nell’ epitelio alveolare di II tipo dove sono estremamente numerosi). Numerosi sono
anche i ribosomi liberi.
A livello degli epatociti troviamo dei “microvilli” che
non sono però veri e propri microvilli perché i veri
microvilli sono quelli degli enterociti e quelli del
tubulo renale; tutti gli altri (come anche nel caso
degli epatociti) sono delle semplici estroflessioni che
non costituiscono il classico orletto a spazzola.
Il fegato è una ghiandola irregolarmente cordonale
perché appunto formata da cordoni cellulari (di
epatociti) variamente anastomizzati (le travate
epatocitarie sono anche dette di Rema). Le
anastomosi sono più irregolari nella parte periferica,
come al solito. Essendo queste più irregolari nella
parte periferica immaginiamo una cosa: abbiamo il
canalicolo biliare che si è formato; a un certo punto
a questo canalicolo che sale, siccome il cordone
epatocitario si anastomizza, gli viene a mancare
improvvisamente un epatocita da un lato. Allora
succede che compaiono i primi colangiociti che sono
cellule più spesse delle cellule endoteliali (un po’ più
globose e meno lunghe di queste) e che svolgono
una funzione di contenimento.
Così man mano che andiamo verso la periferia vanno scomparendo gli epatociti mentre compaiono i colangiociti e si vanno a formare i
colangioli, che rappresentano la parte periferica dei canalicoli biliari all’interno del lobulo. Quindi man mano che andiamo alla periferia
si comincia a perdere epatociti e al loro posto ci saranno i colangiociti e si formano i colangioli fino a quando alla fine avremo tutti
colangioli sempre all’ interno del lobulo; non appena i colangioli escono dal lobulo formeranno i duttuli peribiliari. Quindi abbiamo
detto: canalicoli biliari, da questi abbiamo i colangioli e dai colangioli passiamo ai duttuli peribiliari, i quali vanno a sboccare nel dotto
interlobulare. E così abbiamo ricostruito la triade, perché se vogliamo creare una sequenza logica abbiamo: canalicolo biliare (al centro
del lobulo), mentre alla periferia del lobulo troviamo colangiolo, duttulo nello spazio perilobulare, dotto interlobulare nello spazio
portale.
Quindi nello spazio portale abbiamo: dotto interlobulare, la vena porta e l’arteria epatica e intorno al dotto interlobulare l’ arteria
epatica costituisce il cosiddetto plesso peribiliare. A questo punto è facile immaginare il percorso a ritroso: dai dotti interlobulari
passiamo ai dotti zonali, dai dotti zonali minori ai dotti zonali maggiori, dai dotti zonali maggiori ai due condotti biliari epatici e da
quest’ ultimi arriviamo al dotto epatico comune.
99
Quindi qual è in ordine il percorso dei Sali biliari?
Vena Porta
Due Rami lobari
Rami zonali di I ordine (maggiori)
Rami zonali di II ordine (minori)
Rami interlobulari
Rami perilobulari
Capillari sinusoidi
(usciamo attraverso l’epatocita)
Canalicolo biliare
Colangioli
Duttuli perilobulari
Dotto interlobulare
Dotto zonale
Dotto epatico lobare
Dotto epatico comune
Nello spazio del Disse troviamo almeno tre citotipi:
Cellule del Von Kupfer: è un macrofago con attività granulo-pessica; alle volte il corpo cellulare si trova nello spazio del Disse e i suoi
prolungamenti attraverso le fenestrature penetrano dentro i capillari sinusoidi (posizione naturale), ma alcune volte il corpo di tale
cellula può addirittura trovarsi dentro i capillari sinusoidi (sembrerebbe impossibile eppure accade).
Cellule di Ito: Si trovano soprattutto nei recessi perisinusoidali cioè quello spazio compreso tra due epatociti che guardano il capillare
sinusoide (abbiamo due facce contigue di epatociti che guardano verso il capillare sinusoide. Sono delle cellule che frequentemente
hanno gocciole lipidiche (sono infatti anche definite “cellule di storaggio” dei lipidi).
Pit cells o cellule NK (“natural killer”): sono cellule che producono anticorpi (soprattutto di gamma-globulina).
Poi la cosa che vi fa riconoscere l’epatocita è qualcosa che esso ha in comune con il muscolo scheletrico: il fegato e il muscolo
scheletrico sono organi di deposito di glicogeno; dunque troviamo una punteggiatura nera (essendo il glicogeno molto osmiofilo –
assume osmio a non finire) che indica il glicogeno intracellulare sparso a livello del citoplasma.
È difficile trovare gocciole lipidiche che troviamo in genere solo nelle cellule di Ito; quando aumentano le cellule di Ito inizia un
meccanismo fisio-patologico: aumentando le gocciole lipidiche, allontaniamo l’ epatocita dal sinusoide e si inizia a creare una difficoltà
di perfusione nel fegato e rappresenta lo stato iniziale di quello che prende il nome di iniziale steatosi (evidente dalla linea brillante nell’
ecografia).
A proposito di ramificazione ricordate ancora:
-Vena centrolobulare, -vene sottoepatiche, -vene epatiche, -vena cava inferiore.
Struttura dello stomaco
Nello stomaco, internamente e a livello
macroscopico, è possibile evidenziare le
pliche gastriche. Le pliche gastriche sono di
due tipi:
- pliche temporanee: scompaiono con la
dilatazione dello stomaco durante il
riempimento;
- pliche permanenti: rimangono sempre;
Tra le pliche permanenti quelle importanti
sono quelle che è possibile osservare sulla
faccia interna della piccola curvatura. Si
100
tratta di tre, quattro pliche che partono dall’esofago e vanno sino al piloro. La letteratura tedesca le definisce “ la strada sul
cibo”mentre sul libro si parla di “ via gastrica breve” perché nell’immaginario il cibo seguirebbe queste pliche come dei binari andando
dall’esofago al piloro. In realtà non è così: infatti, le pliche nascono dalla ripiegatura dello stomaco e dalla formazione della sacca non
nascono per pilotare il cibo ed in effetti, come vedremo nella struttura muscolare, la funzione fondamentale dello stomaco è quella di
proseguire il processo digestivo attraverso uno dei succhi fondamentali cioè il succo gastrico. Il succo gastrico presenta un‘importante
proteasi (il pepsinogeno) ed è la secrezione di acido cloridrico che attiva il pepsinogeno in pepsina. Nello stomaco si ha la
trasformazione del bolo in chimo cioè la creazione di una massa informe, ancora ricca di contenuti organici. Questo avviene sia perché
nello stomaco c’è l’acido cloridrico, sia perché c’è il pepsinogeno e tutto questo accade grazie ad un fenomeno che gli inglesi chiamano
mixing gastrico o gastric mixing ovvero rimescolamento gastrico che accade perché c’è una muscolatura imponente che fa mescolare il
bolo nello stomaco. Il tutto si svolge con un ruolo fondamentale della piccola curvatura perché durante il mixing la grande curvatura si
porta vicino la piccola curvatura. Grazie ad un pasto baritato è possibile osservare la dinamica gastrica ed è possibile vedere che tale
mobilità è a carico principalmente della grande curvatura favorendo il rimescolamento del contenuto all’interno dello stomaco.
Nell’immagine è possibile osservare il passaggio dell’esofago dalla zona mediastinica alla zona addominale lungo la linea zeta in cui
l’epitelio esofageo scompare come epitelio pavimentoso stratificato e compare come cilindrico semplice cioè come epitelio gastrico.
Osservando la mucosa gastrica si osservano le pliche gastriche.
Nelle pliche gastriche, dei solchi variamente intrecciati tra di loro
delimitano l’insieme delle areole gastriche quindi si hanno delle
aree poligonali di mucosa gastrica dette areole gastriche. Dal
macroscopico al microscopico si hanno:
pliche gastriche temporanee e permanenti,
solchi (i solchi delimitano le areole),
areole: sono cribose cioè bucherellate perché ci sono le
ghiandole che hanno il fondo nella sottomucosa le quali vedono il
loro dotto escretore passare attraverso la mucosa gastrica, quindi
migliaia di dotti escretori formano tanti buchi che sulle areole
determinano la presenza di areole cribrose,
fori delle ghiandole.
L’epitelio di rivestimento c’è tra i solchi e nella cresta che separa
due fori quindi una mucosa vera non esiste, ma avendo continui buchi la mucosa gastrica è l’apice delle creste che separano due buchi.
Le ghiandole gastriche propriamente dette (soprattutto quelle del corpo) secernono HCl quindi il nostro succo gastrico ha un pH
fortamente acido( superiore ad 1) e con un pH del genere è ovvio che viene ridotto in poltiglia il bolo, ma dovrebbe essere corrosa
anche la mucosa mentre invece la mucosa gastrica resiste( in caso contrario si ha una patologia detta ulcera gastrica) perché è una
barriera che si oppone al ph per due caratteristiche:
-
elevatissimo turn-over: si rinnova continuamente;
produzione di muco neutro.
Quindi è l’equilibro barriera/ mucosa o muco epiteliale/acido cloridrico che regola la normale sopravvivenza dell’epitelio gastrico.
Quando si ha una gastrite iper-secretiva cioè aumenta la secrezione di acido cloridrico si usano gli anti- H che vanno a copertura di
qualunque FANS somministrato al paziente, perché i FANS stimolerebbero la produzione di acido cloridrico.
L’epitelio della mucosa gastrica è un epitelio cilindrico semplice con cellule con nucleo in posizione basale e il compartimento
sovranucleare ricchissimo di gocciole di muco che non si tingono con la metodica del PAS (come le cellule caliciformi mucipare) perché
si tratta di muco neutro. Tali cellule hanno una caratteristica che le differenzia dalle cellule caliciformi mucipare( a parte la forma ) e
cioè che le gocciole di muco non confluiscono mai. Si osservano numerosi mitocondri, rare estroflessioni di tipo microvilloso corto
anche se il tratto fondamentale è il compartimento sovranucleare caratterizzato dalle gocciole di muco.
La ghiandole gastriche sono di tre tipi:
-
ghiandole cardiali;
ghiandole del corpo e del fondo anche dette ghiandole gastriche propriamente dette;
ghiandole piloriche.
Alcuni fanno la suddivisione a seconda della parte dello stomaco quindi ghiandole cardiali, ghiandole del corpo, ghiandole del fondo,
ghiandole piloriche ma dal punto di vista istologico le ghiandole del corpo e del fondo sono uguali, mentre le ghiandole cardiali e
piloriche sono diverse.
101
Le ghiandole cardiali sono tubulari ramificate e le cellule sono cellule mucoidi (analoghe a quelle dell’epitelio di rivestimento) che
rappresentano la barriera mucosa che protegge lo stomaco e si trovano anche nella porzione sottodiaframmatica dell’esofago dove
sono dette ghiandole cardiali aberranti per distinguerle dalle ghiandole cardiali.
Le ghiandole gastriche propriamente dette sono tubulari semplici o al massimo possono dividersi in due tubuli. Hanno
fondamentalmente tre tipi cellulari:
cellule del colletto;
cellule principali o adelomorfe;
cellule di rivestimento o delomorfe.
Graficamente osservando un’immagine, tra le cellule principali adelomorfe e le cellule di rivestimento delomorfe è possibile
riconoscere le cellule adelomorfe. Etimologicamente delomorfe vuol dire prive di forma, adelomorfe vuol dire non prive di forma cioè
hanno una forma, mentre le cellule di rivestimento non hanno una forma ed è per questo che non sono facilmente individuabili
visivamente.
La cellula principale è espressa a tutta parete cioè è alta quanto è spesso il tubulo, è una
cellula tra il cubico e il cilindrico (più cubica), è ricca di granuli nella zona sovranucleare detti
granuli zimogenici caratterizzati da una punteggiatura nera fittissima e osservabili al
microscopio elettronico a trasmissione perché lo zimogeno assume osmio ancor più del
glicogeno. Questi sono i granuli di pepsinogeno e per avere una produzione così importante
di tale proteasi sarà indispensabile avere un reticolo endoplasmatico sviluppato e
abbondanti mitocondri.
La cellula delomorfa è la cellula che
produce HCl. È una cellula a fiasca con base
piatta e larga ed apice stretto che occupa la
parte più profonda dell’epitelio ghiandolare mentre la cellula adelomorfa arriva sino al
lume del tubulo ghiandooolllare. L’HCl si produce a partire da H2CO3(acido carbonico)
che viaggia all’interno della cellula come H+ e HCO3-, poi si ha il cloruro di sodio NaCl
che viaggia come Na+ e Cl-. Na+ prende il posto di H+ in una reazione non stabile,
mentre l’H+ rimasto libero si coniuga con lo ione Cl- a livello di membrana quindi si
tratta di un fenomeno di coniugazione di membrana. Per tale motivo sarà necessario
nella cellula avere tante membrane che non sono altro che le membrane dei canalicoli
intracellulari. Il canalicolo intracellulare comincia all’apice della cellula, percorre la
cellula, ruota intorno al nucleo, lo riavvolge e va in senso opposto riaprendosi all’apice
della cellula. La caratteristica del canalicolo è la grande quantità di estroflessioni perché
stiamo aumentando a dismisura la quantità di membrana disponibile per il fenomeno di
produzione di HCl.
Questo tipo di cellula non si osserva sempre così: in un soggetto a digiuno, facendo una biopsia gastrica, è possibile osservare un
canalicolo privo di estroflessioni con le membrane quasi rettilinee e nel citoplasma si osservano tanti compartimenti microvescicolari,
invece nel momento in cui la cellula viene stimolata, e viene stimolata dalla secrezione da parte delle ghiandole piloriche di gastrina
perché la gastrina liberata dalle ghiandole piloriche entra in circolo ed ha come bersaglio il fondo delle ghiandole gastriche, il
compartimento microvescicolare si fonde con le pareti del canalicolo creando tutte queste estroflessioni andando a formare una
superficie almeno 500 volte superiore a quella dello stato di quiete. Quindi si ha uno stato di quiete della cellula (caratterizzato dai
canalicoli privi di estroflessioni e dai compartimenti microvescicolari) e un momento in cui la cellula entra in attività (caratterizzato dai
canalicoli intracellulari con numerose estroflessioni e non più i compartimenti microvescicolari isolati ma nel contesto dei canalicoli).
Dunque mentre le cellule principali o adelomorfe si possono osservare sempre nella stessa maniera, le cellule delomorfe non hanno
mai uno stato uguale perché passano da un periodo di intensa attività ad un periodo di stato.
Per bloccare l’acidità si impedisce la liberazione del sodio e dell’HCO3 impedendo l’aumento della quantità di idrogeno libero
all’interno della cellula, impedendo la produzione di HCl. Si utilizzano degli inibitori della pompa protonica perché la pompa che
garantisce lo scambio continuo tra idrogeno e potassio e che mantiene elevato il quantitativo di idrogeno all’interno della cellula, viene
inibita bloccando il rilascio di HCO3 riducendo la produzione di HCl ed è per questo si chiamano anti-H.
102
Lezione 17
(04-12-2012)
Prof. Anastasi
(sbob. Rossella Logoteta)
Intestino, citotipi e struttura
Io ripartirei un istante ricordandovi le cellule principali, primogenite, adelomorfe, caratterizzate da queste gocciole che si trovano in un
compartimento sovranucleare, rappresentano tutto lo spessore della parete del tubulo ghiandolare, quindi abbiamo la parte basale che
poggia sulla lamina propria del tubulo ghiandolare mentre la parte apicale è caratterizzata da rari microvilli che si gettano nel lume del
tubulo. La cellula si riconosce facilmente per i granuli, i quali appaiono al microscopio elettronico a trasmissione fortemente neri e
densi, però se osserviamo attentamente notiamo questa matrice granulosa che qui è rappresentata eccessivamente chiara perché di
contro è una matrice fortemente scura. chiaramente quello che è notevole è l'apparato delle cisterne del reticolo ergastoplasmatico
posto in posizione basale mentre in posizione sovranucleare un chiaro Golgi riconoscibile. L'altra invece caratteristica è la cellula
delomorfa o di rivestimento queste si caratterizzano vi facevo vedere il tubulo, vedete come le cellule principali sono a tutto spessore
invece queste, di rivestimento, sono a fiasca cioè hanno una base molto larga, un collo che va a stringersi e si incuneano, arrivano a
metà altezza rispetto alle cellule principale e queste sono caratterizzate dal compartimento tubulo vescicolare, che è caratterizzato dal
canalicolo intracellulare che in buona sostanza si apre a livello apicale ruota intorno al nucleo in posizione basale per uscire dal lato
sempre del poro apicale con l'altro foro di uscita o di entrata.
Le irregolarità della parete del tubulo che presenta dei microvilli dentro il tubulo, delle estroflessioni altamente accentuate che si
alternano a mitocondri, il problema fondamentale sono le pompe mitocondriale che agiscono contro gradiente per garantire il
mantenimento il gradiente cationico all'interno della cellula e la caratteristica è che noi abbiamo due stadi: uno di stasi nel quale questo
tubulo è molto semplice non ha queste intro ed estroflessioni e ai lati del tubulo notiamo molto microvescicole; nel momento in cui si
passa alla fase attiva le vescicole si fondono aumentano la superficie del tubulo che diventa tutto pieno di intro ed estroflessione e
diventa un tubulo regolare e molto visibile. Nello stato di stasi non c'è una grande evidenza di tubulo, la cosa caratteristica è la
ricchezza di mitocondri. Qua vedete i granuli classici che appaiono elettrondensi, compatti, tanto che quasi quasi sembrerebbero più
compatti dei granuli delle cellule argento-affini. Invece i canalicolo intracellulari, queste cellule a fiasca sono leggermente più basse. C'è
la classificazione di Fandergard, un olandese che ha studiato a lungo le ghiandole gastriche che prevede quattro stadi ben precisi, gli
altri due sono di transizione ma gli stati fondamentali sono quelli di un terzo attività e di stasi.
Andiamo poi alla presenza della cellula classica che è l'altra cellula che noi consideriamo sono cellule del colletto che per tanti versi
sono cellule a muco pero stiamo attenti perché la differenza che noi abbiamo con cellule dell'epitelio di rivestimento e con le cellule
delle ghiandole cardiali, quelle sono a muco neutre questo è muco acido. La secrezione delle ghiandole gastriche è una secrezione di
acido cloridrico quindi se io ci metto un muco neutro vado a tamponare a livello intratubulare un secreto che mi inattiverebbe la
trasformazione del pepsinogeno in pepsina, invece già nel lume tubulare ho l'attivazione del pepsinogeno in pepsina che poi mi viene
riversato all'interno e tamponato dal muco neutro dell'epitelio di rivestimento. Le cellule del colletto quindi sono veramente cellule a
muco acido. Queste sono cellule enterocromaffini, cioè le cellule argentaffini sono cellule del sistema jack, sono sistemi paracrini di
controllo della secrezione ghiandolare. Qua abbiamo per esempio la produzione del fattore dilatante i capillari, il VIP, abbiamo altri
principi che aumentano la vascolarizzazione delle ghiandole che sono fondamentali per consentire l'arrivo della gastrina. Quindi sono
cellule che hanno vacuoli con granuli di secrezione i quali risultano essere concentrici al vacuolo di appartenenza. La cosa caratteristica
è che il granulo è sempre più piccolo del vacuolo, ciò è conseguenza della metodica di fissazione in osmio che fa rimanere un granulo
denso come core centrale del vacuolo.
Questi sono i 4 citotipi fondamentali della ghiandola principale: cellule a colletto, cellule argento affini, principali e di rivestimento. Le
ghiandole piloriche presentano rare cellule adelomorfe, cellule classiche mucoidi a muco neutro quindi non si colorano con il PAS. Le
uniche cellule a muco acido sono quelle del colletto facenti parte delle ghiandole propriamente dette. Queste cellule che presentano
granuli anche in posizione laterale e basale rispetto al nucleo, granuli piccoli e con densità differenti totalmente osmiofili e meno a
fondo granulare che sono un pre stadio di quelli densi. queste cellule sono le cellule a gastrine quelle che producono cioè la gastrina.
Queste cellule sono quelle che in buona sostanza all'arrivo del bolo alimentare nello stomaco quando si forma il chimo cominciano la
loro attività secretiva immettono in circolo ecco perché non le troviamo solo al polo apicale, ma anche al polo basale perché
fondamentalmente le cellule a gastrina non riversano i loro contenuto nel lume ghiandolare bensì nel lume dei capillari
vascolari/sanguigni perché la gastrina agisce come un ormone. La gastrina andrà a raggiungere le ghiandole gastriche attraverso il
circolo quindi non va nel lume della ghiandola, voi nel lume della ghiandola gli scaricate ancora pepsinogeno (poco) e muco neutro a
tamponare. Dal circolo la gastrina raggiungerà le ghiandole gastriche propriamente dette e indurrà il rilascio/secrezione di HCl e
pepsinogeno. Il granulo lo trovate anche nel compartimento baso laterale dove è a contatto attraverso la lamina basale con i capillari
vascolari.
Quindi riassumendo i tipi cellulari fondamentali nello stomaco:
103
cellule a muco,
rivestimento (cardiali e piloriche),
cellule adelomorfe,
enterocromaffini,
cellule a gastrina che sono presenti nelle ghiandole piloriche.
Nella muscolaris mucosae in questo caso non abbiamo la solita organizzazione a due strati, quindi passiamo dalla legge dei due strati a
quella dei 3 strati: strato superficiale che risulta essere longitudinale, intermedio circolare e quello profondo obliquo e parte dalla
piccola curvatura dello stomaco in prossimità dell'esofago, dal margine destro ce n'è una grandissima quantità e si va ad irradiare alla
grande curvatura quasi a ventaglio, poi avete un esile fascio che parte che parte dal margine sinistro cioè dall'incisura gastro esofagea e
se ne va verso la piccola curvatura, se voi mettete insieme questi due sistemi ottenete la spinta delle curvatura l'una verso l'altro tant'è
che quando voi andavate a vedere, con la vecchia diagnostica delle immagini, il segno dell'ulcera gastrica è il salto della contrazione
cioè voi vedete che in corrispondenza dell'ulcera avete una zona rettilinea che non vedete muoversi quanto si muovono le zone
circostanti perché la presenza dell'ulcera determinando l'edema intorno della mucosa e l'infiammazione anche la muscolare ne risente
e anche la muscolare li salta l'onda di contrazione, infatti è il segno del salto della contrazione peristaltica perché c'è questa vicenda
flogistica, quindi quando vedremo la muscolare dello stomaco parleremo non più di due strati ma di 3 strati.
Andiamo a questa immagine e in questa immagine andiamo a mettere in evidenza la caratteristica dell'aspetto macroscopico della
mucosa intestinale, fatta eccezione della prima porzione, prevede la presenza delle pieghe circolari che sono un innalzamento della
mucosa e della tonaca sottomucosa, le quali pieghe sono lunghe per tutto il perimetro della mucosa. Si chiamano anche valvole
conniventi o pieghe circolari la cui finalità è di aumentare la superficie di scambio. Nella sottomucosa abbiamo anche i fascetti
comunque di muscolaris mucosae. Lungo la superficie delle pieghe circolano le valvole conniventi, abbiamo ulteriori sollevamenti della
mucosa che prendono il nome di villi intestinali, i più macroscopici sono le prime, quelli visivamente non riconoscibili sono i
sollevamenti questa volta della SOLA mucosa, non c'è più sollevamento della sottomucosa ma mucosa e muscolaris mucosae.
Questi sono i villi intestinali. Quindi io ho tranne la porzione del duodeno dove ho solo i villi intestinali, in tutto il resto in tutto
l’intestino tenue ho le pieghe circolari o valvole conniventi che sono un sollevamento della mucosa e della sottomucosa, e poi lungo la
superficie delle pieghe circolari o valvole conniventi il sollevamento soltanto della mucosa con la muscolaris, che forma i villi intestinali.
I villi intestinali possono essere classicamente a guanto, senza le dite tutto unite oppure digitiformi. Fondamentalmente sono di due
tipi: digitiformi e a guanto da scii, proprio a piega larga. Una cosa che vi volevo fare vedere in questa immagine è la caratteristica
dell’intestino crasso, le cui pieghe circolari si abbassano moltissimo, sono banali sollevamenti della mucosa. Non esistono più villi ma
solo ghiandole, perché? Nel fondo tra i due villi, cosi entriamo nel vivo, noi abbiamo le ghiandole intestinali o cripte intestinali. Le
ghiandole sono presenti in tutto l’intestino E quindi eccole qui. Le vedete? Le troviamo anche nell’intestino crasso dove, infatti,
sembrerebbero corti villi intestinali, ma non lo sono. Sono, infatti, ghiandole intestinali che separano queste zone di mucosa.
Quindi, la prima cosa da ricordare è che nell’intestino crasso non esistono villi intestinali, perché ormai, tutto quello che doveva essere
assorbito è stato già assorbito nell’intestino tenue, qui assorbiamo solo acqua, qui concentriamo le feci. Classico fenomeno
dell’enterocolite è la diarrea, le feci acquose, perché nel momento in cui ho un fatto di flogosi, nell’intestino crasso non riassorbo più
acqua o in quantità minore quindi ho feci acquose e chiaro che non ho bisogno dell’estroflessione, quella è necessaria nell’intestino
tenue dove agisce il succo pancreatico, che è il terzo nostro succo. Il primo è il salivare, il secondo gastrico e il terzo pancreatico. Ci
siamo? Quindi io ho la caratteristica nell’intestino tenue delle pieghe circolari e villi intestinali. Nell’intestino crasso ho corte pieghe,
sollevamenti della mucosa, non ho più villi intestinali. E allora, andiamo avanti e vedete ancora meglio, vedete come all’interno del villo
intestinale si sollevi solo la tonaca propria, ok?
E allora stiamo arrivando al nostro classico concetto cioè li dove dobbiamo immaginare una barriera funzionale tra sangue e ambiente
esterno, qui è legata all’assorbimento, perché a livello intestinale dobbiamo mettere in pratica l’assorbimento. Qui arriviamo ad avere
EPITELIO CONTRO ENDOTELIO, in mezzo nel fegato non c’è niente, qui c’è il connettivo della lamina propria. Quindi classicamente
LAMININA, aderente all’epitelio e all’endotelio perché voi sapete che la laminina è la lamina lucida su cui poggia laminina. Signori miei,
oggi è uno dei sistemi fondamentali che si studia pensata solamente nel muscolo, l’assenza della laminina 2 da vita alla piu drammatica
delle distrofie muscolari, che non recuperate e si evolve in tempo molto breve. Cioè la stessa laminina è un sistema segnalante sul
compartimento endocellulare attraverso integrine o sarcoglicani e distroglicani. Dietro la laminina cosa trovate? la lamina densa? La
reticolata classica, cioè collagene 4, nel caso della fibra muscolare, come altri tipi di collagene, voi sapete che notoriamente ne esistono
7 tipi, praticamente più di 12, poi trovate proteoglicani, fibronectina, classica che da avvio a processi di riparazione, d’accordo? Tutto
questo è anatomia. Quindi voi tra un endotelio e un epitelio trovate le due laminine e le due lamine dense. In tutto forma uno sandwich
che voi trovate un po’ dappertutto. Poi questo lo adatteremo alle esigenze perché se vado a fare una barriera cioè epitelio alveolare,
assottiglierò mostruosamente le lamine basali, e la lamina basale dell’epitelio alveolare dell’endotelio è sottilissima perché devo avere
uno scambio gassoso e il gradiente di diffusione del gas permetterà al gas di viaggiare attraverso membrane semipermeabili di tipo
Donnan. Qua vi sono in fondo doppi strati di glicoproteine ma da queste devo levare citoplasma, mitocondri, deve rimanere acqua, le
barriere infatti le costruiamo.
104
Nel fegato infatti cosa abbiamo fatto? Nel fegato avevamo un’esigenza, abbiamo tolto tutto, anzi abbiamo messo dei capillari che non
hanno una lamina basale che tra l’altro hanno fenestrature ampie, attraverso le quali avviene il processo di dialisi infatti abbiamo
diretto contatto tra plasma ed epatocita. Le ghiandole intestinali le troviamo sempre, qual è la variabile? Le ghiandole duodenali sono
particolarmente ricche nella prima porzione del duoneno, nella seconda porzione sono presenti in minore quantità e nella terza
porzione quasi assenti. Le ghiandole duodenali si trovano nella muscolaris mucosae e nella sottomucosa e nel duodeno, poi vediamo
villi e ghiandole intestinali nell’intestino tenue e ghiandole intestinali nel crasso.
E allora, queste sono le immagini classiche dei villi intestinali e andiamo a vedere questi villi. Ok? Allora, cominciamo a ragionare e a
considerare una cosa per volta. Prima vediamo i villi intestinali. Come vi dicevo prima, nei villi abbiamo un epitelio di rivestimenti che
poggia sulla lamina propria e poi nell’asse del villo abbiamo lo stroma del villo. Quindi epitelio di rivestimento- lamina propria e stroma.
Nello stroma tenete a mente c’è una rete capillare ricchissima, ci sono i capillari sanguigni senza i quali non avremmo costruito niente.
Ma c’è anche il vaso CHILIFERO cioè la radice dei linfatici intestinali si trova proprio nell’asse del villo, nella parte centrale. Noi abbiamo
una compartimentazione dell’assorbimento intestinale. Glucidi e protidi che vengono scomposti in disaccaridi e in piccoli polipeptidi
viaggiano e vanno nei capillari attraverso enterociti e poi vanno nei capillari sanguigni. Invece i lipidi, piccole molecole lipidiche a basso
peso molecolare, sono molto poche, vengono assorbite anch’esse a livello intestinale. Ma i chilomicroni, trigliceridi vengono veicolati
all’interno del vaso chilifero. Ve lo dissi già quando ho spiegato il mediastino e vi ho fatto vedere il dotto toracico perché come
giochiamo qua? Vaso chilifero, rete chilifera intestinale, confluenti intestinali i cui più importanti sono tre, uno mediano e due laterali
che confluiscono nella cisterna del chilo, che si trova accanto all’aorta addominale, sotto il diaframma, dalla cisterna chilica emerge il
dotto toracico che sbocca poi nella vena succlavia. Motivo per il quale i trigliceridi della sera prima sono come lo zucchero della mattina
prima di fare le analisi, cioè se voi la sera prima mangiate un pasto ricco di grassi, i trigliceridi della sera li dosate nel sangue della
mattina seguente, cioè arrivano in circolo un’ora prima che voi andiate a farvi il prelievo. Quindi vaso chilifero all’interno del villo,
capillari sanguigni e stroma. Quindi quando vi chiedono cosa c’è all’interno del villo intestinale, c’è lo stroma, i capillari sanguigni, e il
vaso chilifero.
Andiamo a vedere adesso l’epitelio di rivestimento. Eccolo qua, e allora parliamo di una cellula più classica, l’enterocita, cellula
cilindrica, veramente alta, parliamo di 45/50 micron talvolta. È caratterizzata da un nucleo centrale, un compartimento sopranucleare
l’apparato di Golgi, un compartimento sottonucleare le cisterne del reticolo liscio e rugoso. La cosa fondamentale è la presenza di
vacuoli, delle gocciole. Andiamo oltre, sul polo apicale abbiamo l’orletto a spazzola perché abbiamo alti e numerosissimi microvilli.
quindi noi a livello intestinale abbiamo un intestino ripiegato in anse per fare entrare 7 metri di intestino, le pieghe circolari per
aumentare le superfici di scambio, poi abbiamo anse pieghe intestinali, villi e sugli enterociti microvilli. Quindi abbiamo ottenuto un
aumento di 12mila volte della superficie di scambio, dai 7 metri. Ora vediamo i microvilli che sono alla base di tanti discorsi che noi
facciamo, perché nell’epitelio recettoriale noi abbiamo delle strutture classiche che sono le hair cells, ovvero le cellule ciliate e le ciglia
nei sistemi dell’epitelio sensoriale sono sistemi recettoriali veri e propri, abbiamo stereo ciglia e chino ciglia, soprattutto le ultime sono
le strutture fondamentali della trasduzione sensoriale, soprattutto acustica e vestibolare. Ma la caratteristica dei cigli sono le famose
coppie di microtubuli, invece quella dei microvilli è il ricco intreccio di microfilamenti di actina, che si legano alla membrana tramite
alfa-actinina. Non avete la miosina, checché ne dicano, si è provato anche con la microscopia colorativa, andando a marcare con
anticorpi miosina a catena leggera, in tanti laboratori, ma non c’è mai possibilità nel microvillo, potrebbe esserci un bassissimo livello,
ma se voi fate un dosaggio con una quantità di (??) ridotta, [non si capisce il resto del periodo].
Questa trama actinica, alla base dei microvilli costituisce il cosiddetto DISTAL TERMINAL WEB, ne abbiamo anche altri, cioè quello che
guarda verso il polo apicale della cellula. Esso si rivela fondamentale a livello dei quadri di giunzione nella zona apicale della cellula.
All’esterno del polo apicale della cellula, sulla superficie dei microvilli abbiamo il GLICOCALICE, un’entità strutturale, citologica. Oggi con
i sistemi di marcatura monoclonali si è andato ad analizzare il glicocalice, che risulta costituito da proteoglicani, che sulla superficie dei
microvilli svolgono anche attività enzimatica prodotta dal succo pancreatico, per facilitare l’attività superficiale delle cellule, come
ultima attività di degrado prima dell’assorbimento. Quando c’è il contatto, il glicocalice trattiene il materiale sulla superficie della cellula
e gli enzimi contenuti nel glicocalice stesso (non si capisce il resto, minuto 41:53).
Ci sono anche forme enzimatiche molto elementari ovviamente di origine cellulare, ma sinceramente non mi sento di darlo come dato
didattico sicuro, però attività enzimatiche sono state osservate tramite marcature elettive a livello dell’apice dei microvilli.
Una differenza fra glicidi e protidi da una parte e trigliceridi dall’altra è che la gran parte dei primi due, viene vincolata dal polo basale,
invece i trigliceridi passano attraverso lo spazio basolaterale dell’enterocita. Vedete il percorso fatto dai trigliceridi che vengono
veicolati attraverso il glicocalice, attraverso l’epitelio dei microvilli, passano in quei famosi vacuoli, densi, meno densi, o altro, e poi
passano attraverso gli spazi basolaterali per andare poi a terminare nel vaso chilifero. Questi non sono legati al sistema dei capillari
chiliferi. L’altra cellula caratteristica dell’epitelio dei villi intestinali è la CALICIFORME MUCIPARA, con la tipica forma a fiasco, classica
parte basale ristretta con il reticolo endoplasmatico e il compartimento nucleare, sotto e sovra nucleare, caratterizzato da gocciole di
secreto che tendono a fondersi fra di loro a differenza dell’epitelio di rivestimento e dell’epitelio (??) e naturalmente c’è un gran Golgi
in posizione sovra nucleare. Chiaramente la liberazione per esocitosi ad un certo punto porta alla perdita totale delle membrane dalla
parte apicale e apicolaterale, anche se poi riprolifera.
105
Questi due sono gli elementi fondamentali. Però è facile che io agli esami vi dica che le caliciformi mucipare non sono specifiche, anche
perché le trovo nell’epitelio respiratorio. Quindi ricordatevi che dei due tipi l’unico caratteristico è l’enterocita. Infatti il respiratorio
nasce dall’intestino primitivo, da un diverticolo in posizione anteriore, solo che li al posto dell’enterocita avrete le hair cell (cellule
ciliate), per portare fuori il muco. Li la quantità di cellule mucose è impressionante, perché il muco è una barriera che si oppone alle
particelle di pulviscolo atmosferico che vengono ispirate e che precipitano in esso. Qui al microscopio elettronico a trasmissione vi sto
facendo vedere una cellula prima dell’apertura, guardate com’è ricolma di gocciole, anche in via di fusione, e guardate questa che sta
svuotando il suo muco dentro il lume intestinale; accanto vedete gli enterociti e riconoscete l’orletto a spazzola, che sembra denso ma
non lo è per un semplice motivo. Se voi alzate l’ingrandimento vedete i microvilli ma non vedete più le cellule caliciformi mucipare,
quindi per mantenere un ingrandimento che ci consenta ancora di vedere queste ultime, certamente i microvilli non riusciamo a
risolverli.
La microscopia elettronica resta sempre un metodo elettivo di ricerca, a trasmissione più che a scansione, perché ci da una maggiore
quantità di informazioni, anche perché con la scansione quando superate i 10.000 diametri non avete più niente da vedere, perché la
risoluzione della membrana non va oltre, vi può dare informazioni citoarchitettoniche importanti per carità ma con la trasmissione
otteniamo informazioni a 120.000x importantissime.
Andiamo a vedere queste ghiandole intestinali. Abbiamo visto i due tipi di cellule, però vorrei tornare a questa immagine che vi illustra
cellule sierose, a muco, fondamentali e argento affini. Questa classificazione è tuttavia superflua. Le ghiandole intestinali presentano
soprattutto CELLULE PRINCIPALI, che vengono descritte come cellule a muco, ma in realtà sono adelomorfe, poco numerose ma sempre
presenti e nelle ghiandole gastriche trovate CELLULE A GASTRINA, CELLULE ENTEROCROMAFFINI, quelle che troviamo però sempre
sono le mucipare, le argento affini e gli enterociti, in più abbiamo cellule G, cellule a gastrina.
Fasi della secrezione gastrica, sono 3, e perché se ne parla?
Fase Cefalica, quindi lobo limbico, vecchio cervello, cervello della faccia mediale degli emisferi cerebrali, ippocampo che
determina questa produzione attraverso stimolazione dell’ipotalamo, studieremo poi che l’ipotalamo è al centro della vita
vegetativa, ed è quello che scarica mostruosamente e va a terminare attraverso le fibre nervose sulla mucosa gastrica
determinando la secrezione, la famosa “acquolina in bocca”, la visione del cibo etc etc, famosa perché in alcuni può comportare
questo in altri nausea e rifiuto, come vi spiegherò, il famoso effetto “salsa bernese”.
La seconda fase è la Gastrica Propriamente Detta, che è governata dalle cellule a gastrina delle ghiandole piloriche.
La terza fase è quella Intestinale, governata sia dal pancreas che è regolato dal CPK ma soprattutto dalle cellule a gastrina delle
ghiandole intestinali (le troviamo persino qui) e poi cellule argentoaffini, enterocromaffini o come dice il nostro libro le cosiddette
(….? 1:04:18).
È importante considerare che nel fondo delle cripte trovate anche cellule staminali. Se voi andate a vedere l’asse del villo intestinale in
sezione tramite MET oppure meglio MES, vedete l’apice del villo, mentre col microscopio ottico non riuscite a metterlo a fuoco perché il
turnover dell’epitelio di rivestimento nasce nel fondo delle ghiandole intestinali attraverso le cellule staminali le quali entrando in
mitosi danno vita alle cellule caliciformi mucipare, ecco perché le trovate dentro il villo, ecco perché trovate enterociti nel fondo della
ghiandola anche se non devono assorbire. Le cellule dal fondo del villo risalgono lungo la parete delle ghiandole per poi impegnarsi
lungo la parete dell’intestino per arrivare al momento dell’apoptosi in prossimità dell’apice del villo. Quindi lungo la parete della
ghiandola e intestinale trovate tutte le fasi del ciclo cellulare dell’enterocita. Per questo non vedo mai l’apice, perché le cellule
(enterociti e caliciformi) ormai sfaldate vanno in apoptosi e cadono nel lume intestinale, si parla addirittura di grammi di cellule. Quindi
le ghiandole intestinali sono fondamentali perché oltre ad avere la secrezione di gastrina, cellule pepsinogene etc etc, abbiamo il ciclo
cellulare dell’enterocita, il turnover dell’epitelio di rivestimento del villo intestinale.
Un’altra cosa importante è che la ghiandola intestinale presenta nel digiuno e nell’ileo la cosiddetta Cellula del Pane, con questi grandi
granuli e questo reticolo ergastoplasmatico, molti lisosomi e attività in questa cellula di tipo lisozimica, così come c’è lisozima nel
secreto delle ghiandole salivari. Quindi riassumendo abbiamo visto le ghiandole gastriche, ghiandole cardiali, enteriche e piloriche e poi
intestinali. Nell’intestino cosa avete di classico? Pieghe circolari, villi intestinali e nell’epitelio di rivestimento dei villi due tipi cellulari,
enterociti con i microvilli e poi caliciforme mucipare, ghiandole intestinali, abbiamo cellule g a gastrina, e il ciclo cellulare con le cellule
staminali del ricambio dell’epitelio intestinale che giunge alla fine del suo percorso all’apice del villo, poi abbiamo anche qualche rara
cellula principale, le cellule intestinali sono lunghe per tutto l’intestino, le ghiandole duodenali le abbiamo soltanto nella prima e ultima
porzione, nella terza e quarta porzione sono rare, e nell’intestino tenue e crasso non ci sono affatto.
I villi intestinali scompaiono nel crasso e aumentano a dismisura le caliciformi mucipare, infatti classico reperto dell’enterocolite sono
cellule liquide e mucose piene di muco perché le mucipare scaricano a massa.
106
Lezione 18
(05/12/2012)
Prof: Anastasi
(Sbob: Samaneh Kherad)
Intestino crasso e rapporti
Le pieghe sono sollevamenti della mucosa e della sottomucosa; i villi sono sollevamenti esclusivamente della sottomucosa che vengono
seguiti soltanto da piccoli tracci di muscolaris mucosa. Nell’intestino tenue abbiamo come struttura classica le pieghe circolari e i villi
intestinali. Andando nel contesto ghiandolare, abbiamo le ghiandole intestinali che sono le cosiddette cripte intestinali, il cui fondo si
trova all’altezza della lamina propria, e ghiandole duodenali che sono specifiche del duodeno e il cui fondo si trova nella sottomucosa.
Le ghiandole intestinali sono tubulari semplici col fondo ghiandolare nella lamina propria; le ghiandole duodenali invece hanno il fondo
nella sottomucosa e sono tubulari ramificate.
Nel crasso i sollevamenti non possono essere considerati alla stessa stregua delle pieghe circolari. Queste pieghe non sono sollevamenti
spontanei della mucosa e della sottomucosa, ma sono gli effetti della contrazione del colon. In effetti ci sono, ma non sono
sollevamenti come le pieghe circolari i quali sono indipendenti dalle contrazioni. Queste sono legate alle contrazioni: infatti, certe volte
abbiamo l’attenuarsi di questo spazio, quindi lo stringersi di queste pieghe o invece lo spianarsi quasi della superficie del colon.
Questo lo vediamo in un pasto baritato perché quando facciamo il bario a livello dell’intestino crasso abbiamo un immagine detta “a
pila di piatti”. Se ingrandiamo vediamo che ci sono delle estroflessioni della mucosa. Queste sono legate al fatto che nel momento in cui
è stata fatta la biopsia, il colon si era contratto perché c’è una contrazione di base quasi costante. Il movimento grossolano è quello di
austrazione cioè di apertura e di chiusura, un movimento un po’ a fisarmonica perché le teniae sono più corte della lunghezza del
duodeno.
Sembrerebbe che ci fosse uno spazio, sembra di avere dei grandi microvilli ma in realtà sono solo le cripte. Quindi la mucosa del crasso
è liscia, non è caratterizzata come nel tenue e nel duodeno da pieghe circolari e villi intestinali. Quindi quello che vediamo nel crasso
sono solo gli sbocchi ghiandolari.
Altra cosa importante: queste ghiandole duodenali sono presenti
soprattutto nella prima porzione, nella seconda porzione (già di meno),
nella terza porzione sono rare ma poi si vanno perdendo e non esistono
più.
Nell’intestino tenue non esistono le ghiandole duodenali, esistono solo le
ghiandole intestinali.
Se nel tenue tolgo le ghiandole duodenali diventa uguale al duodeno; se
nel crasso tolgo le ghiandole duodenali e i villi intestinali diventa uguale
al duodeno. Quindi se sappiamo la struttura del duodeno sappiamo la
struttura di tutto l’intestino, basta togliere le ghiandole duodenali
nell’intestino tenue e i villi intestinali nell’intestino crasso.
Il villo ha un asse contente stroma, vasi capillari e al centro il vaso
pilifero. L’epitelio di rivestimento è dato da enterociti e cellule caliciformi mucipare.
Ghiandole intestinali. Nell’epitelio di rivestimento dell’intestino tenue c’è il ciclo cellulare che dura da due a tre giorni e che comincia
dalle cellule staminali che troviamo nel fondo delle cripte intestinali cioè nelle ghiandole intestinali. Quindi accanto ci possiamo mettere
le cellule caliciformi mucipare e gli enterociti. In più aggiungiamo le cellule G, cellule a gastrina che troviamo nella terza fase della
secrezione gastrica (la fase intestinale), le cellule argentaffini, il sistema GEP (la serotonina, l’enteroglucagone), e qualche rara cellula
zimogenica. Le ghiandole intestinali così fatte le troviamo in tutto l’intestino.
Le Ghiandole duodenali sono precise alle ghiandole piloriche. Sono cellule
mucoidi che producono muco neutro. Dal piloro abbiamo chimo acido, quindi
abbiamo bisogno di muco neutro per impedire che si formi un’ulcera
duodenale, infatti le ghiandole duodenali sono maggiormente rappresentate
nella prima porzione del duodeno. Quindi se io tolgo le ghiandole duodenali,
la struttura rimane sempre uguale: cellule caliciforme mucipare ed enterociti.
Se vogliamo andare nella sottigliezza: l’orletto striato dell’intestino crasso è
meno alto perché viene riassorbita acqua.
107
Nell’intestino c’è una flora batterica saprofita che vive continuamente ed è fondamentale per la costituzione di alcuni processi di sintesi
vitaminiche. Guai ad avere un intestino privo di flora batterica; dando antibiotici a un paziente bisogna dare contestualmente i fermenti
lattici per non demolire la flora batterica intestinale perché avremo delle conseguenze a livello sistemico. Ci deve essere un sistema che
regolarizza il ciclo batterico ed è classicamente un sistema a base di immunoglobulina, IgG e IgA, che vengono prodotti dai follicoli
linfatici. I follicoli linfatici solitari sono presenti nel duodeno e nel crasso.
La carica batterica massima l’abbiamo nel digiuno e nell’ileo, in quanto abbiamo l’aggregazione di più follicoli linfatici solitari che
formano le placche del Peyer (sono strutture piatte che troviamo in parte dell’intestino facendo scomparire gli enterociti e le cellule
caliciformi mucipare). Dove abbiamo una struttura simile? L’anello linfatico del Waldeyer, una struttura tonsillare che difende da
un’aggressione batterica che proviene da un ambiente esterno; esofago e stomaco non hanno nulla, ma poi ricompaiono del duodeno e
vanno fino all’ampolla rettale dove già si riducono i follicoli linfatici solitari. Abbiamo quindi i follicoli linfatici nel duodeno, placche del
Peyer nel digiuno e nell’ileo, linfatici solitari nuovamente nel colon.
Partite dall’epitelio di rivestimento: cellule caliciformi mucipare ed enterociti. Ghiandole intestinali: cellule G, cellule staminali, cellule
caliciformi mucipar, enterociti, cellule cromoaffini e qualche rara cellula zimogenica. Ghiandole duodenali: nel duodeno. Cellule
mucoidi. Villi intestinali in tutto l’intestino tenue, con le pieghe circolari.
Villi duodenali in una biopsia umana: sono delle creste che si sollevano a formare degli apici. Se congiungete gli apici avrete una linea a
zig zag. Nel feto di meno di due mesi e mezzo, facendo un’osservazione a scansione dell’intestino, troviamo non i villi, ma le cosiddette
creste intestinali perché morfogeneticamente parlando abbiamo delle creste intestinali che prima sono rettilinee, successivamente
diventano a zig zag, poi gli apici di questo andamento a zig zag proliferano: la parte proliferata forma il villo, la parte che invece forma la
cresta viene riassorbita e rimane l’apice. Nell’uomo adulto è estremamente raro, a volte rimane un aspetto fetale.
Nel villo, arteriola e venula non ci sono. Il vaso pilifero è al centro e sono anche presenti fascetti di muscolaris mucosa perché il villo è
dotato di una sua certa motilità. Si nota la ricchezza di vasi capillari presenti all’interno tanto da non vedere né l’arteriola né la venula.
L’apice sfaldato è un quadro istologico frequentissimo perché, all’apice del villo, le cellule sono entrate già in apoptosi. Nel crasso
abbiamo una grande quantità di cellule caliciformi mucipare e meno enterociti.
Il villo è circondato dal glicocalice. A più alto ingrandimento, in sezione trasversale si vedono i filamenti di actina al centro e la ricchezza
del glicocalice; oltre i proteoglicani neutri ci sono anche attività enzimatiche terminali del processo di digestione enzimatica del chimo,
come l’amilopeptidasi. Le pieghe presenti nella mucosa dell’intestino crasso non sono pieghe circolari, sono molto poco profonde. Si
possono trovare più o meno profonde e sono sotto l’effetto di quel tono di contrazione basale del crasso che esiste anche fuori dal
momento digestivo: cioè non esiste un momento in cui non ci sia peristalsi. Se facciamo un ingrandimento vediamo gli sbocchi
ghiandolari e vediamo che la mucosa è liscia.
Intestino crasso
L’intestino crasso nasce nella fossa iliaca destra con un fondo cieco che si chiama intestino cieco. Al cieco fa seguito il colon ascendente
che risale lungo la parete postero laterale destra della cavità addominale e giunge fino alla faccia anteriore del polo inferiore del rene
destro dove abbiamo la fessura colica destra. Dalla fessura colica destra fa seguito il colon trasverso. Il colon trasverso, partendo dalla
fessura colica destra, si porta in basso e in avanti e descrive una curvatura andando verso sinistra, a concavità rivolta in alto e in dietro
perché il colon trasverso è molto più lungo di quanto non sia larga la cavità addominale. Tant’è che vediamo un colon trasverso che
arriva circa all’epigastrio, ma questo non lo vediamo mai in un soggetto. Se apriamo in corrispondenza della cicatrice ombelicale, poco
al di sopra abbiamo l’apice della curvatura del colon trasverso: per questo abbiamo un meso tanto largo. È facile vedere colon trasversi
che arrivano addirittura all’ipogastrio.
Il CIECO nasce nella fossa iliaca di sinistra, si porta nell’ipocondrio di sinistra, successivamente nell’ipocondrio di destra e raggiunge la
fossa iliaca di destra. E’ molto frequente trovare un cieco alto, tanto da essere quasi sotto il fegato ma può trovarsi anche sotto la milza
perché è un processo morfogenetico; così come l’appendice vermiforme che può trovarsi corta e in posizione postero-inferiore al cieco
oppure dietro il fegato. Cioè è abbastanza frequente che l’appendice retro epatica dal cieco risalga e si porti fin sotto il fegato. Il
problema sorge quando l’appendice vermiforme, invece di andare dietro il fegato, scende nella piccola pelvi e si incunea vicino
all’uretere.
Arriviamo alla fessura colica di sinistra dove abbiamo una rotazione e torsione e andiamo a costituire la parte discendente che prende il
nome di colon discendente. Ora abbiamo un colon particolare che prende il nome di colon ileo-pelvico.
Il COLON ha una caratteristica morfologia abbastanza evidente. Ha un diametro trasverso incostante per l’alternanza di restringimenti
e di dilatazioni. Le dilatazioni prendono il nome di tasche del colon o austre coli (o sacca), mentre i restringimenti sono le pieghe
semilunari o le pieghe circolari. Abbiamo questa alternanza di dilatazioni, tasche, restringimenti e pieghe perché la muscolatura liscia
dello strato longitudinale esterno si condensa in soli tre punti costituendo tre nastri che prendo il nome di teniae coli.
108
La tonaca muscolare, in tutto l’intestino, è data da una circolare interna e da una longitudinale esterna. Non appena arriviamo nel
crasso abbiamo una circolare interna e una longitudinale che si addensa in tre punti che formano tre nastri: le taniae del colon. Motivo
per il quale nel colon è facile che si instauri, come processo patologico di natura cronica, la cosiddetta formazione di diverticoli che dà,
in forma acuta, la diverticolite ma si cronicizza e prende il nome di diverticolosi. La diverticolosi, o malattia dell’intestino crasso, è
estremamente comune.
Terzo cervello o terzo sistema nervoso
Nel nostro sistema nervoso centrale coesistono due sistemi: un
sistema di relazione e un sistema vegetativo. Il sistema vegetativo è
quello che gestisce la muscolatura liscia e la parte ghiandolare: è
quella sensibilità non cosciente che proviene dai visceri mentre
quella cosciente fa parte del sistema di relazione. Avviene la
scomposizione in modalità del nostro sensorio e la scomposizione
delle modalità in sottomodalità. L’esempio più banale è avere come
modalità la vista e come sottomodalità le forme e i colori. Tutto
questo a livello corticale viene ricostruito in 3D in modo tale che
armonizzi tra di loro le varie sottomodalità costituendo un’unica
modalità, e le cinque modalità in un’unica percezione. Tutto questo
è il sistema nervoso cosciente, quello di relazione.
L’altro sistema è quello vegetativo, quello inconscio, autonomo.
Tutto questo viene gestito, a livello del nostro sistema nervoso
centrale, da dei recettori centrali e dei recettori periferici ecc ecc.
Basti pensare al mantenimento dell’equilibrio acido-basico a livello ematico grazie a dei chemocettori che mi permettono di avere un
pH e un’osmolarità standard.
A questi due sistemi, cui potremmo comunque ascrivere l’apparato gastroenterico (perché lo ascriviamo al sistema nervoso
vegetativo), aggiungiamo un terzo che è il cervello intestinale, ma è alquanto sbagliato. In effetti, a livello dell’intestino, il sistema
nervoso autonomo agisce in maniera particolare perché abbiamo delle anastomosi vegetative visibili tra le due componenti del
vegetativo. Il vegetativo ha due componenti: sistema nervoso simpatico e parasimpatico. Perché abbiamo due componenti? Una è
classica spinale, ha i due centri nel midollo toracico e nel midollo lombare; l’altra è classica craniale e sacrale, cioè la componente
sacrale e craniale agiscono con una modalità opposta a quella che agisce nella componente toraco-lombare. E’ opposta perché sono
opposti i mediatori: da una parte adrenalina, dall'altra acetilcolina. Se uno è acceleratore della motilità gastrointestinale e ha anche un
eccitosecretore ghiandolare (per esempio a livello delle ghiandole gastriche), l’altra ha la funzione opposta, è inibitore della motilità
gastrointestinale e inibitore della secrezione ghiandolare. A livello dell’apparato respiratorio, uno sarà broncocostrittore e l’altro
broncodilatatore; uno sarà vasocostrittore e l’altro vasodilatatore. Questi due sistemi agiscono in maniera tale da determinare il
temperamento vegetativo del soggetto. Infatti, c’è chi ha una peristalsi gastro-intestinale più lenta (digerisce più lentamente) e chi
invece ha una peristalsi gastro-intestinale veloce. Tutto questo si capovolge a livello cardiaco: il parasimpatico, che normalmente è un
eccitatore, diventa un inibitore mentre l’ortosimpatico, che è un inibitore, diventa un acceleratore. Quindi parlando di temperamento
vagale, il vago è il più grande parasimpatico che c’è: voi state parlando di un bradicardico e di uno che ha una grande motilità
intestinale e ha una notevole secrezione ghiandolare. Mentre in tutti gli organi i due sistemi agiscono attraverso i loro terminali, a
livello intestinale si anastomizzano tra di loro formando due plessi fondamentali: il plesso sottomucoso, che troviamo nella
sottomucosa in cui sono presenti i fondi ghiandolari delle ghiandole duodenali, e il plesso mioenterico, che si trova a livello della tonaca
muscolare. I due plessi sono estremamente visibili nella parte metà inferiore dell’esofago (poco perché non ha una grande peristalsi, ha
poche ghiandole: è un condotto per certi versi passivo), molto visibile nello stomaco, nell’intestino tenue fino all’ampolla rettale. C’è
anche un plesso sottosieroso.
Quindi dell’intestino dobbiamo parlare di una tonaca mucosa con le sue ghiandole, di una tonaca muscolare e poi dei tre grandi plessi.
Questo cervello intestinale è anche fortemente coinvolto come sistema paracrino e come sistema ormonale. Come sistema paracrino
abbiamo detto le cellule argentoaffini, la serotonina, l’enterocromaffina, calmodulina, VIP, il polipeptide vaso attivo. Ci sono moltissimi
dei peptidi intestinali che sono dei neurotrasmettitori a livello sinaptico nel nostro sistema nervoso. Abbiamo sistemi ormonali come la
gastrina e come la serotonina stessa che agiscono sia in maniera paracrina che come ormoni. La presenza di questi tre plessi ha fatto sì
che si parlasse di un terzo cervello, cervello intestinale. Uno dei fenomeni più noti dello stress è la patologia dell’intestino crasso.
TENIAE. Ho una differenza di posizione delle tre teniae. Nel cieco ne ho una anteriore, una posteriore e una mediale. Nel colon
ascendente è presente una piccola torsione in senso medio-posteriore, quindi antiorario: l’anteriore resta anteriore, la posteriore
diventa postero-laterale, la mediale diventa postero-mediale. La stessa cosa accade nel colon discendente perché ascendente e
discendente sono la stessa cosa. Nel colon trasverso non abbiamo una corda tesa tra fessura colica di destra e fessura colica di sinistra,
ma abbiamo questa rotazione in avanti. La parte postero laterale ruota e si torce ulteriormente, essendo troppo lunga, diventando
109
anteriore. La parte che era davanti si trova improvvisamente sotto e in basso diventando postero inferiore. L’altra di conseguenza
diventa postero superiore. Nel sigma abbiamo una anteriore e una posteriore perché passiamo da tre a due.
Descrizione del sigma
Le grandi ali dell’ileo sono rivestite all’interno da un muscolo piatto che è il muscolo iliaco che si associa, nel suo tendine terminale, col
grande psoas diventando ileopsoas. Dove poggia il cieco? Sul muscolo iliaco. Il colon discendente dove arriva? Sul muscolo iliaco a
sinistra. Quando tocca il muscolo iliaco, in prossimità dell’orificio interno del canale inguinale, il colon discente compie una curvatura a
concavità mediale e posteriore.
Quindi dalla parte della fossa iliaca di sinistra si curva e si porta prima in avanti, sfiora la parete addominale, si porta indietro, compie
una curvatura a concavità postero-mediale fino alla terza vertebra circa, fino a raggiungere il muscolo psoas. Al muscolo psoas di destra
cambia inclinazione e compie una seconda curvatura opposta, cioè una curvatura rivolta in avanti e a sinistra. Quindi prima curvatura a
concavità in alto e indietro, seconda curvatura a concavità in basso e laterale; ecco perché il sigma è a forma di S. La prima parte si
chiama iliaca, la seconda parte (siccome va alla terza vertebra sacrale) si chiama pelvica da cui colon ileo-pelvico.
Rapporti
A destra: cieco. Nel cieco vengono distinte quattro facce.
L’anteriore è a contatto con la parete addominale e alcune volte
possiamo avere l’interposizione di anse intestinali tra la faccia
anteriore del cieco e la parete addominale. Ci troviamo in
corrispondenza dell’orificio interno del canale inguinale quindi
abbiamo anche rapporti con l’emergenza del dotto deferente,
nell’uomo. Quando le anse intestinali si interpongono tra il cieco e
l’orificio del canale inguinale è la base dell’ernia inguinale perché
all’aumento della pressione endoaddominale, determinata da
grossi carichi sulle spalle o da grandi sforzi muscolari, è facile che
l’ansa dell’intestino penetri nel canale inguinale e cominci il suo
percorso di erniatura. Tant’è che la classica manovra per capire se
c’è un’ernia inguinale, nell’uomo, è quella di mettere il dito ai lati
dello scroto, alla sua radice, cioè in prossimità della piega
inguinale. Si fa tossire il paziente; se il medico sente alla
palpazione uno sbattere sul suo polpastrello vuol dire che nel canale inguinale c’è già un’ansa intestinale. Il fondo: muscolo iliaco. La
parete posteriore va sul muscolo iliaco. La parete mediale prende rapporto con l’uretere (di destra) e con i vasi iliaci esterni. Tutto
quello che diciamo del colon ascendente lo usiamo anche per il colon discendente.
Colon ascendente
Anteriormente: parete addominale. Posteriormente andando dal basso verso l’alto: iliaco, trasverso dell’addome e quadrato dei lombi,
faccia anteriore del rene. Medialmente: anse dell’intestino tenue, uretere di destra. In alto incrociamo quasi i vasi genitali.
Colon trasverso
Posteriormente basta ricordare la linea di inserzione del mesocolon: porzione del duodeno, testa del pancreas, margine inferiore del
corpo e della coda del pancreas, faccia anteriore del rene di sinistra. Inferiormente prende rapporto con le anse dell’intestino tenue.
Superiormente prende rapporto con la faccia posteriore dello stomaco, in prossimità della grande curvatura.
Colon discendente
Riepiloghiamo i rapporti del colon ascendente. Invece di essere l’uretere destro sarà l’uretere sinistro; i vasi genitali destri saranno i vasi
genitali sinistri.
Posteriormente: iliaco, trasverso dell’addome e quadrato dei lombi.
Medialmente: anse dell’intestino tenue, uretere sinistro e vasi genitali sinistri.
Anteriormente: parete addominale.
Qui non ci sono le anse dell’intestino tenue. È difficile trovarle a sinistra tra il colon e la parete. L’ernia inguinale classica è più destra
che sinistra. Troviamo l’ernia lì dove passano i vasi iliaci, da esterni passano sotto l’arcata femorale (l’arteria iliaca esterna diventa
arteria femorale e la vena iliaca esterna che prima è vena femorale). Le anse dell’intestino non si incuneano tra colon iliaco e orificio
inguinale ma si mettono sotto l’arcata e lì abbiamo la classica ernia che quindi non sta più vicino lo scroto. Accade molto spesso nelle
donne, nelle quali invece è molto rara l’ernia inguinale.
Pelvico
Nell’uomo la vescica, nella donna l’utero; cavo retto-vescicale nell’uomo, cavo retto-uterino nella donna.
110
Peritoneo
Extraperitoneali sono il colon trasverso e il colon iliaco; tant’è che abbiamo un mesocolon trasverso (pavimento della retrocavità degli
epiploon) e un mesocolon ileo-pelvico (di cui avremo un’inserzione con un ramo ascendente e un ramo discendente).
Non possiamo parlare di un colon ascendente e di un colon discendente che siano classicamente retroperitoneali o extraperitoneali
perché in fondo è molto vasta la zona di contatto tra la parete e il colon. Il colon ascendente è una forma ibrida cioè è una fase di
organo che sta tra il retroperitoneale e l’extraperitoneale. In effetti, il peritoneo da parietale si ribalta in viscerale, ricopre parte della
faccia mediale e poi va sulla faccia anteriore laterale per poi ribaltarsi nuovamente in peritoneo parietale. Riveste quantomeno due
facce e mezzo su quattro quindi non può essere extraperitoneale (perché non arriva all’80%) e non può essere nemmeno
retroperitoneale (perché sarebbe il 50%, quasi tre facce su quattro). E’ un organo di transizione e quindi non esistono un mesocolon
ascendente o un mesocolon discendente ma non è un retroperitoneale classico. E’ un po’ così anche la milza: la faccia che guarda in
avanti è rivestita dal peritoneo così come la faccia che guarda medialmente, ma sulla faccia diaframmatica si ribalta. Milza, colon
ascendete e colon discendente sono organi che non possiamo definire extraperitoneali e nemmeno retroperitoneali, mentre il
trasverso e il sigma hanno i loro mesi.
Abbiamo un altro mesentere ovvero il mesenteriolo, che è il meso appendice. L’appendice si invagina nel peritoneo e c’è un meso che è
il meso appendice, detto anche mesentieriolo perché finisce per essere una dipendenza del mesentere. Presenta un vaso che è l’arteria
appendicolare, ramo della ileo-ciecale.
Durante la vita fetale esiste un mesocolon ascendente e un mesocolon discendente, tutto il colon è un organo extraperitoneale
essendo molto più piccolo della cornice colica. Quando abbiamo la fine dei processi morfogenetici il colon è quasi totalmente uscito dal
peritoneo perché si è adagiato sul fianco destro e sul fianco sinistro. Nel momento in cui abbiamo la prima curvatura, con l’intestino
entriamo nella cavità e invaginiamo il peritoneo; cambiando direzione usciamo dalla cavità e quindi abbiamo ancora una piega
peritoneale.
Ligamento frenocolico destro e sinistro
Sono gli estremi del mesocolon trasverso così come i ligamenti triangolari sono gli estremi del ligamento coronarico. L’inizio del
mesocolon è una piega che va dal diaframma al colon, sarà quindi frenocolico destro e frenocolico sinistro. Epatocolico e
colecistocolico sono addensamenti connettivali. È possibile che si formino delle pliche o una doppia invaginazione ma sono altamente
incostanti. Non ve li chiedo e non li voglio sapere.
111
Lezione 19
(01-3-2013)
Prof. Anastasi
(sbob. Antonio De Maria)
Apparato respiratorio
Cominciamo a fare un distinguo sull’apparato respiratorio: noi distinguiamo da sempre vie aeree superiori e vie aeree inferiori. Le vie
aeree superiori, sotto il profilo anatomico, teoricamente vanno dalla cavità nasale sino alla laringe. Dalla laringe all’alveolo polmonare,
che è l’unità funzionale che consente lo scambio gassoso cioè l’ematosi, prende il nome di vie aeree inferiori. Questo concetto
anatomico, sotto il profilo fisiologico, muta. Perché? Per la fisiologia sono vie aeree superiori tutte le vie aeree fatta eccezione per
l’ultima parte cioè i bronchioli terminali e l’alveolo. Ma perché tutto questo? Per un motivo logico ragazzi e per capire questo dobbiamo
rifarci un istantino al concetto di polmone. Il polmone fondamentalmente, come io amo dire, è un organo che non ha una struttura
propria in quanto fondamentalmente non è altro che l’unione di grandi vasi e bronchi. Cosa voglio dire?
L’apparato respiratorio risponde ad una funzione fondamentale: l’ossigenazione del sangue (processo di ematosi) e lo scarico di
anidride carbonica dal sangue all’aria. Perché a livello di una membrana semipermeabile di tipo Donnan, la più elementare possibile,
noi avremo uno scambio che regna secondo la legge di diffusione dei gas: cioè il gas va dal compartimento a tensione maggiore al
compartimento a tensione minore. Quindi l’ossigeno dove va? Dall’alveolo che è la parte terminale di questo vettore aria che comincia
dal naso e finisce all’alveolo; perché tutto dovete immaginarlo come un grande vettore-aria che termina all’alveolo ed un grande
vettore-sangue (arteria polmonare che nasce dal ventricolo destro). Dove si incontrano? All’alveolo. All’alveolo cos’è *che c’è?+ La
membrana semipermeabile di Donnan dove avviene lo scambio: l’ossigeno va dall’alveolo al sangue e l’anidride carbonica va dal sangue
all’alveolo. Qua ci sono due concetti di biochimica e di fisiologia che sono indispensabili per lo studente. L’ossigeno ha bisogno di una
grande tensione per poter diffondere, all’anidride carbonica bastano 6 mmHg per diffondere dal sangue all’aria. L’aria cosa deve fare?
Deve portare dentro fino all’alveolo aria ossigenata e teoricamente portare fuori l’aria ricca di anidride carbonica, ma questo è
virtualmente impossibile e praticamente impossibile, quindi noi abbiamo una commistione stabile che ci consente che cosa? Di
mantenere il polmone dilatato. Perché il polmone rimane dilatato all’interno della gabbia toracica? Perché c’è aria costantemente.
Ricordate cosa vi dice la fisiologia, la fisiologia dice anatomico spazio morto. Vi dice ventilazione, volume aria residua, volume tidalico o
volume corrente. Vi sta dicendo che tutti gli atti respiratori che voi potete fare mediamente in un minuto, da 12 a 16, comunque vi
lascerebbero nel polmone una quantità di aria residua e questa quantità di aria residua consente al polmone di rimanere DILATATO.
Perché senza aria cosa fa? Si affloscia come un palloncino.
Quindi il polmone ha una struttura innanzitutto costituita da vasi e da bronchi. E nello stroma tra vasi e bronchi cosa ci può essere?
Componente elastica! Perché l’atto inspiratorio, ricordatevi, è un atto volontario, l’atto espiratorio è il ritorno elastico. Se voi tirate un
elastico, lo tirate volontariamente. Se lo lasciate andare si ricontrae. Cosa fa il polmone? Volontariamente l’atto inspiratorio lo dilata,
questa dilatazione cosa fa? Richiama aria. L’aria fluisce dalle vie superiori alle vie inferiori. Nell’atto espiratorio (passivo) cosa accade?
L’aria tende a ritornare verso le vie aeree superiori, ma nell’alveolo rimarrà sempre una buona parte di aria.
Quando noi parliamo di condicio sine qua non avvenga l’ematosi, parliamo del rapporto ventilazione/perfusione. Perché avvenga la
normale ematosi, ho bisogno che un alveolo sia normalmente ventilato e normalmente perfuso. E quindi stiamo arrivando ad un
organo che io amo definire un organo che non ha struttura propria (perché fondamentalmente è costituito da vie aeree e da vasi e da
una componente stromale, principalmente è una componente elastica, attenzione, molto povera d’acqua).
Perché, ragazzi attenzione, considerato che la componente acquosa è normalmente presente, è normale che nello stroma ci sia, ma
l’acqua deve non esser tanta da inspessire la membrana di scambio e non esser poca da asciugarla. Dov’è l’istofisiologia dell’albero
arterioso polmonare?
Perché molto spesso voi fate il circolo sterilmente senza ragionare sul dato fondamentale: l’aorta è un vaso elastico, la polmonare GUAI
A DIO SE FOSSE ELASTICA, l’edema polmonare sconfinerebbe, non vivremmo! Perché l’arteria polmonare ha una pressione arteriosa
d’uscita, lo studiate in fisiologia, pari a 30 perché non ha componente elastica nella tonaca media. È un vaso muscolare, quindi è un
vaso a complianza a capacitanza. Cioè il circolo polmonare è un circolo dove la pressione arteriosa deve rimanere bassa perché, a
livello dell’alveolo polmonare, la pressione arteriosa dev’essere inferiore alla pressione oncotica, sennò avete l’edema polmonare. Per
questo l’ipertensione arteriosa è una condicio a rischio per l’ipertensione polmonare e quindi l’edema polmonare.
Detto questo dobbiamo disegnare l’albero respiratorio e vedere i vasi. L’albero respiratorio, abbiamo già detto, comincia con la laringe,
proiezione sulla colonna vertebrale siamo dalla 4° alla 6° vertebra cervicale. Voi sapete la regola fondamentale di collo e mediastino,
qual è? Dietro: l’esofago; davanti: la trachea. Questa regola va da dove inizia la laringe (4° vertebra cervicale) alla 4° vertebra toracica
perché alla 4° vertebra toracica noi avremo la biforcazione dei bronchi, rimarrà solo l’esofago. Quindi noi abbiamo l’inizio con la laringe,
vediamo la laringe da cos’è costituita. Qui abbiamo il rapporto colonna vertebrale – esofago – trachea di cui vi ho sempre parlato
112
quando vi ho fatto l’apparato digerente nel primo semestre (non c’è bisogno che ci soffermiamo) e andiamo direttamente al discorso
della laringe.
La laringe
è costituita da cartilagini e da ligamenti. Le cartilagini sono
(andando dal basso verso l’alto):
Cartilagine Cricoide: che si colloca al disopra del 1°
anello tracheale ed è connessa al primo anello
tracheale dal ligamento crico-tracheale. Questa
cartilagine ricorda (ve l’ho detto pure al primo
semestre) un anello con il castone dov’è messa la
pietra: l’anello sono i ¾ antero-laterale, il castone è la
parte posteriore. La parte posteriore, quella che [si]
accetta nella cosiddetta zona della faringe retrostante
la laringe che prende il nome di laringofaringe. Quindi
io ho un anello anteriore ed un inspessimento che
prende il nome di castone posteriormente.
Cartilagine Tiroide: Al disopra di questa [Cricoide] ho la
cartilagine tiroide che vedete qua in alto con due scudi
i quali sono connessi centralmente quindi
costituiscono, come la cricoide, una cartilagine impari e
mediana (non è una pari e simmetrica, sono tutte e
due impari e mediane). Anteriormente questi due
scudi si congiungono l’uno nell’altro formando una
cartilagine unica con un angolo acuto aperto
posteriormente più stretto nell’uomo, più tendente
all’ottuso nella donna. Questo lo vediamo, ad un
esame obiettivo del paziente, riconoscendo nei
soggetti che hanno un collo magro facilmente il Pomo
d’Adamo. Posteriormente questi due scudi si
continuano verso l’alto e verso il basso con due
prolungamenti superiori e due prolungamenti inferiori
che si chiamano corni della cartilagine tiroide.
Quello inferiore si articola con la cartilagine cricoide
(appena nascosto lo vedete).
Quello superiore va ad articolarsi con (non
arrivando sopra, ma attraverso un ligamento) l’osso ioide.
Il ligamento che connette la cartilagine tiroidea, i corni della
cartilagine tiroidea, all’osso ioide si chiama ligamento tiroioideo. C’è una differenza tra i corni inferiori, i corni inferiori
si articolano direttamente con la cricoide, i corni superiori,
invece, non arrivano all’osso ioide e ci vanno attraverso il
ligamento tiro-ioideo. Anteriormente vedete, tra i due scudi,
la presenza dell’incisura tiroidea. E chiudiamolo questo
spazio, questo spazio va chiuso. Avevamo i ligamenti tiroioidei ai lati? Allora abbiamo la membrana tiro-ioidea. Quindi
tutta la cartilagine tiroide è connessa all’osso ioide attraverso
la membrana tiro-ioidea i cui ligamenti tiro-ioidei sono gli
inspessimenti laterali. Questo ligamento è perforato e
consente il passaggio del nervo laringeo superiore. Questa è
una membrana tiro-ioidea che, ai suoi estremi, si inspessisce
con i ligamenti tiro-ioidei. Talvolta, io non dettagliare
eccessivamente, sulla linea mediana della membrana vedi un
sottile inspessimento: il vecchio Testut (che era molto
attento a queste cose) definiva quest’inspessimento
113
ligamento tiro-ioideo mediano e quei due lì ligamenti tiro-ioidei laterali. Quindi membrana tiro-ioidea, i due ligamenti tiro-ioidei che
connettono i corni della cartilagine tiroide all’osso ioide ed, in mezzo talvolta, trovo il ligamento tiro-ioideo mediano che comunque vi
posso garantire nell’80-85% dei casi (che ho fatto una novantina-centinaio di cadaveri fino ad adesso) difficilmente tu lo riesci a palpare,
lo riesci a percepire. Non vedo nemmeno i laterali, ma i laterali, se ci metti le dita, li senti. Il mediano se ci metti le dita non lo senti, è
difficile sentirlo.
Vedete che l’abbiamo un pochettino isolata la tiroide dall’ambito posteriore alla cartilagine perché lì ci giochiamo in effetti la parte
veramente di accesso alle vie respiratorie… che cosa? Ricordatevi che la laringe è fondamentale per l’emissione del suono, non per
l’articolazione, non per il linguaggio, ma per la fonazione. Questo ce lo giochiamo quando poi andiamo a vedere che cosa c’è.
Sul castone della cartilagine cricoide (lo vediamo posteriormente) vedete il corno superiore ed il ligamento tiro-ioideo e la membrana
tiro ioidea. Allora sul castone della cartilagine cricoide (che presenta, questo castone, una cresta mediana) abbiamo due piccole
cartilagini che hanno la forma di un dito con due prolungamenti (pensate ad un pollice, una forma conica che poi presenta un
prolungamento diretto in avanti ed un prolungamento diretto lateralmente). Il prolungamento diretto in avanti si chiama
prolungamento vocale o processo vocale. Qui voi, in questo momento, non li vedete bene perché sono nascosti dalle capsule articolari,
invece vedete i prolungamenti laterali che sono i prolungamenti muscolari. Ed allora, scusatemi, questo è il corpo e l’asse della
cartilagine cricoide, questo è quello che avete avanti (il processo vocale) questo è il processo muscolare. Mi pare chiaro che dalla
tensione dei processi muscolari deriva l’apertura o la chiusura delle corde vocali e dei processi vocali. Andiamoci a vedere meglio come
sono fatti.
Esaminiamo le singole cartilagini (ne salto alcune per velocità). [Serie di immagini sulle cartilagini prese singolarmente] Questa qua è la
cartilagine tiroide dove vediamo i due scudi, l’incisura tiroidea e i due corni superiori ed inferiori… ancora in proiezione laterale… Invece
qua vedete la cartilagine cricoide che c’ha l’anello anteriore ed il castone posteriore. Qua ci sono le superfici articolari delle cartilagini
aritenoidi, qua ci sono le superfici articolari per i corni della cartilagine tiroidea. In pratica su queste due faccette si vanno ad articolare i
corni inferiori. E queste sono le nostre cartilagini aritenoidi. Quindi il processo vocale diretto verso l’avanti, il processo muscolare
diretto lateralmente, verso l’esterno. Corpo, processo vocale diretto in avanti, processo muscolare diretto lateralmente. [Prima
immagine, seconda parte+ La cartilagine che vedete sulla destra è l’epiglottide (in questo momento non la trattiamo e la trattiamo dopo
finora stiamo parlando di tutte cartilagini jaline).
Qua stiamo vedendo il castone posteriormente. La cartilagine tiroide la stiamo guardando dall’interno, abbiamo il corno superiore con il
ligamento tiro ioideo laterale, la membrana tiro-ioidea, vedete il foro di passaggio per l’arteria ed il nervo, i corni inferiori che si vanno
ad articolare ai lati del castone e sopra il castone le due cartilagini aritenoidi con delle piccolissime cartilagini che io non vi descrivo
perché sono accessorie e non obbligatoriamente presenti che sono le cartilagini curniculate, altrettanto per le cuneiformi (io voglio che
sappiate la sostanza).
Cominciamo a vedere una cosa (perché questo messo qui io ve lo faccio vedere) questa è la cartilagine elastica: l’epiglottide. Ha la
forma di una foglia con picciolo, il picciolo è inserito nell’angolo acuto posteriore (state guardando dal di dietro in avanti). Quindi che
cosa vedete? La faccia posteriore della cartilagine tiroide, nell’angolo acuto cos’è inserito? Il picciolo della cartilagine aritenoide e
questa cartilagine ha la forma di una foglia ed è messa verso alto. Le immagini ci danno una visione statica, voi dovete immaginare un
istantino il problema dinamicamente parlando. La prima cosa necessaria che noi vediamo è che cosa? Il processo vocale della
cartilagine aritenoide, a che cosa serve?
Su questo processo vocale si inseriscono due cose, vediamo la più alta e la più bassa:
La più alta è il ligamento ari-tiroideo. Cosa vuol dire? Un ligamento che va dalla cartilagine aritenoide alla cartilagine tiroide!
Quindi a che cosa? All’angolo acuto? Sono due ligamenti. I ligamenti sono tessuto connettivo denso fibroso. Non sono elastici, o
scarsamente elastici, e non si contraggono. Quindi queste sono le corde vocali false (quelle che con un laringoscopio vedete
dall’alto e li vedete come due nastri bianchi appaiati l’uno all’altro.) Se un vostro collega più grande, quando fate Clinica Otorino,
vi fa vedere, con un laringoscopio, il paziente, voi state vedendo le corde vocali false (alias due nastri tendinei) che sono i
ligamenti ari-tiroidei.
Sotto questi, ci sono i muscoli ari-tiroidei: le corde vocali vere.
Io, quando guardo col laringoscopio, non vedo le corde vocali vere, ma vedo le corde vocali false. Perché le corde vocali vere sono sotto
le corde vocali false, devo (con le fibre ottiche) dilatare e guardare dal basso, a quel punto io vedo in effetti, infilando il laringoscopio, le
corde vocali. Tant’è che, attenzione, alcuni polipi sono prolassi di tessuto connettivo o anche di fibre muscolari che voi trovate nelle
corde vocali vere, soprattutto di cantanti lirici (ma anche di normali ragazzi cantanti) e sono legati all’iperattività. Siccome sono sulla
parte inferiore, se voi visitate col laringoscopio, non vedete niente. Dite “Il paziente non ha nulla”. Invece dovete penetrare dentro con
le fibre ottiche e guardare dal basso e lì potrete vedere i polipi se ci sono, perché normalmente sono sulla faccia inferiore delle corde
vocali vere (non sulle corde vocali false).
114
Quindi abbiamo messo il primo muscolo ed abbiamo così fatto che cosa? Abbiamo messo una corda vocale [falsa] da un lato, una corda
vocale vera dall’altro, una corda vocale falsa da una parte, una corda vocale vera da una parte. Abbiamo disegnato la RIMA DELLA
GLOTTIDE. In questa rima noi dovremo distinguere una zona che sta superiormente e che sarà la zona epiglottica della laringe (guarda
caso la cartilagine si chiama epiglottide, la regione cava che sta sopra la laringe sarà epi-glottica perché sta sopra la rima della glottide)
da una zona sottostante che si continua con la trachea che si chiama zona ipoglottica.
Domanda sulla composizione della corda vocale vera, audio assente. Anastasi: No, è muscolo e poi c’è una parte di inserzione
sull’aritenoide che viene chiamata tendinea, perché può darti l’impressione di una parte ligamentosa ma è tendinea, è muscolare.
Quando voi accordate una chitarra per i toni acuti cosa fare? La stirate la corda. Per i toni bassi la rilasci. Come funziona? Tu per
emettere un suono acuto, devi contrarre il muscolo (e non basta però perché da solo non basterebbe) e stirare la tiroide in avanti, la
devi portare in avanti ed in basso la tiroide, rispetto alle aritenoidi ed alla cricoide. Per far questo tu non hai bisogno di un ligamento:
un ligamento sì lo stiri perché c’ha la componente elastica, ma lo stiri poco. Tu hai bisogno invece di un muscolo! Ricordati che nel
muscolo hai una contrazione isometrica in cui metti in tensione ed una isotonica. Quindi nella prima fase aumenti il tono delle
miofibrille, nella seconda fase aumenti la lunghezza mantenendo il tono, a quel punto tu stai portando; ma se tu a questo punto stiri la
tiroide in avanti ed in basso di cosa hai bisogno? Di un altro muscolo anteriore: il muscolo cricotiroideo. È l’unico muscolo anteriore
della laringe, lo vedete tra la cricoide e la cartilagine tiroidea. La sua azione qual è? Tirare in avanti la cartilagine tiroide, quando la stira
cosa fa? Si porta in avanti e tende la corda vocale per portarla in basso.
Questa è la cartilagine cricoide e questa è la cartilagine tiroide, questo è il muscolo cricotiroideo. Questo è costituito da due capi e
questo lo voglio sapere:
Uno più mediale ad andamento obliquo
Uno più laterale ad andamento orizzontale
“Perché ci rompi le palle volendo sapere i capi del cricotiroideo?” C’è un motivo.
La tiroide viene in avanti con il capo laterale ed in basso col capo mediale. Quello obliquo si tira la tiroide in basso, quello laterale se la
tira in avanti. Quando vedete il tenore che sta pigliando il tono più acuto, vedete venire in avanti e pulsare il pomo d’Adamo! Perché c’è
il muscolo cricotiroideo che se lo sta portando in avanti più che può per fargli pigliare il tono più acuto che può. Quindi il cricotiroideo è
costituito da due capi: uno mediano ad andamento obliquo che porta la tiroide verso il basso ed uno laterale ad andamento orizzontale
che porta la tiroide in avanti.
Abbiamo già descritto due muscoli intrinseci della laringe. Fondamentalmente sono 6, ma gli altri fondamentali sono due. Se voi mi
seguite, in buona sostanza avremo quasi finito la laringe che è la parte più seccante di tutto. Agganciamoci un istante a questa visione
posteriore e laterale, voi qua state vedendo due muscoli che vengono dai processi muscolari delle cartilagini aritenoidi. Questo qui poi
lo vedete in proiezione posteriore.
Gli altri due muscoli sono due coppie di muscoli: Aricricoideo o cricoaritenoideo perché va dalla cartilagine cricoide al processo
muscolare della cartilagine aritenoide. Cricoaritenoideo laterale e cricoaritenoideo posteriore, ragioniamo su questo processo
muscolare. Questa è la corda vocale, l’altra metà è speculare. Il cricoaritenoideo laterale va dal processo muscolare alla parte laterale
della cartilagine cricoide, quindi spinge medialmente il processo vocale. Se io contraggo questo, ruotando, questo se ne va
medialmente. Questo è un costrittore della rima della glottide, tende ad ADDURRE le corde vocali. Se il muscolo finisce qua ed io tiro,
quando lo faccio ruotare in avanti, questa se ne va medialmente quindi chiudi la rima della glottide, adduci le corde vocali.
A questo punto mi pare chiaro che il cricoaritenoideo posteriore, se questo si contrae cosa fa? Ruota questo posteriormente ed apre le
corde vocali, il contrario. Questo se lo tira in avanti (dito indice), ruota medialmente, se lo tira dietro, ruota lateralmente. Non c’è
niente da fare è un fatto geometrico, è il punto di inserzione. Essendo il punto di inserzione, mediano, rispetto al punto di inserzione
della cricoide, automaticamente si porta indietro e medialmente. Quello invece è più avanti e lateralmente, quindi se lo porta davanti.
Portandoselo davanti, ADDUCE le corde vocali, portandoselo dietro le ABDUCE. Quindi uno chiude la rima della glottide, l’altro la apre.
Tutto sommato, questo sistema sta giocando su quattro coppie di muscoli:
La prima coppia di muscoli è l’ari-tiroideo (la corda vocale).
La seconda coppia di muscoli è il crico-tiroideo (serve per portare in avanti la tiroide, quindi a tendere ulteriormente le corde
vocali.
Le altre due coppie di muscoli aprono e chiudono le corde vocali: cricoaritenoideo laterale chiude, cricoaritenoideo posteriore
apre.
Poi abbiamo, gli interaritenoidei sono tra un’aritenoide e l’altra.
Obliqui: che sono sinergici del posteriore, cioè sinergici dell’apertura (quindi del cricoaritenoideo posteriore)
Orizzontali: chiamati anche trasversali, sono sinergici dei laterali, della chiusura.
115
Signorina, quando lei parla cosa fa? Apre la rima della glottide e quindi cosa fa in buona sostanza? Fa ruotare il cricoaritenoideo
posteriore che apre la rima della glottide, mette in tensione per stabilire poi il tono che lei piglia e nel contempo agiscono
sinergicamente i due interaritenoidei obliqui. Quando lei chiude, ci sarà il rilassamento della corda vocale automaticamente e poi
l’azione invece dei trasversali. Questi sono i muscoli che noi abbiamo. Una delle domande più stronze è: I MUSCOLI INTRINSECI DELLA
LARINGE.
Risposta: I muscoli intrinseci della laringe (che sono tra le cartilagini della laringe) sono:
Aritiroideo
Cricotiroideo
Cricoaritenoideo laterale e Cricoaritenoideo posteriore
I due interaritenoidei
A questo punto ci mancano solamente due ligamenti per chiudere.
Una è la membrana quadrangolare: ha quattro lati. Un lato si continua con il margine laterale della cartilagine epiglottide. Un lato di
questa è sulla cartilagine epiglottide. L’altro lato, per chiudere ed isolare la laringe, dove può andare? Sul corpo della cartilagine
aritenoide. Inferiormente si continua con il ligamento vocale che viene considerato un ispessimento nastriforme della membrana
quadrangolare. Stiamo chiudendo a questo punto. Il nostro problema era isolare quest’organo dal contesto della regione muscolo
vascolare del collo (eravamo già dentro la faringe, però consideriamo che ci potrebbe andare del cibo e quant’altro). Tu qua hai la via
del cibo che incrocia obliquamente, quindi devi isolare il tutto dal circolo, quindi ci metti questa membrana quadrangolare che
da una parte si inserisce sull’epiglottide
dall’altra sul corpo dell’aritenoide
in basso è continuazione del ligamento vocale
in alto si chiamerà ligamento ari-epiglottico (perché va dall’aritenoide all’epiglottide) e delimita l’aditus ad laringem cioè
l’adito della laringe.
Quando voi vedete un’immagine della laringe, col laringoscopio, vedete una specie di visione ovale (tutt’intorno è nero perché la zona
laterale ha il ligamento ari-epiglottico) voi state guardando proprio l’aditus ad laringem, quindi state guardando il margine superiore
della membrana quadrangolare. Perché il lato inferiore si continua con il ligamento vocale, il lato anteriore è la cartilagine epiglottide, il
lato posteriore è la cartilagine aritenoide.
Ho questa membrana quadrangolare che, andando dall’epiglottide all’aritenoide, mi isola l’ingresso alla laringe. Lato superiore è l’unico
libero ed è il ligamento ari-epiglottico, il lato inferiore invece è il ligamento vocale. Sotto cosa avete? Il cono elastico. Il cono perché si
inserisce sulla faccia interna della cartilagine cricoide. Il lato superiore è la corda vocale vera. È una specie di cono tagliato (un emicono)
perché la punta del cono non c’è perché è stato tagliato in quanto il cono ha una sezione e la sezione sono le corde vocali vere (ecco
perché si chiama cono elastico). Così voi avete isolato totalmente, sotto la glottide e sopra la glottide, la laringe.
Se io dovessi fare un calco della laringe, ecco che corrisponde ad una clessidra. La parte più stretta della clessidra è la rima della
glottide, delimitata da una coppia di corde vocali false e da una coppia di corde vocali vere. La zona superiore è la zona epiglottica,
delimitata dalle due membrane quadrangolari. La zona inferiore è la ipoglottica, che si continua con la trachea, è delimitata invece dal
cono elastico.
Tra le due corde vocali, c’è uno spazio (che poi se ne risale verso l’alto a “L”) che è il ventricolo del Morgagni. Vediamo un po’ meglio
quello che stavamo dicendo poco fa. Questa è la membrana quadrangolare, superiormente il ligamento ari-epiglottico, anteriormente
si continua con l’epiglottide, posteriormente va sull’aritenoide, inferiormente c’è la corda vocale falsa. Inferiormente ecco il cono
elastico, dentro la cricoide, in alto c’è la corda vocale vera. Tra le due corde vocali vedete il ventricolo del Morgagni. Questo è
importante perché c’è un sincizio linfoepiteliale questa è la cosiddetta TONSILLA LARINGEA.
Quindi posteriormente c’è la laringofaringe. Anteriormente c’è la ghiandola tiroide. Lateralmente c’è la ghiandola tiroide. E poi nello
spazio abbiamo il nervo ricorrente o nervo laringeo inferiore.
I rapporti sono quelli che già noi conosciamo.
Trachea
La trachea, organo impari e mediano, cavo, posto davanti all’esofago, costituito da semianelli cartilaginei l’uno sopra l’altro, intercalati
tra di loro dai ligamenti anulari che sono di derivazione pericondrale, con il pericondrio dell’anello di sopra che si unisce al pericondrio
dell’anello di sotto creando il ligamento anulare. Posteriormente (ve lo dissi) abbiamo la pars membranacea chiamata così perché
116
descritta sembrava una membrana, praticamente era la classica tonaca media, perché ¾ di tonaca media qua è cartilagine,
posteriormente il quarto rimasto è muscolo liscio, costituito da due strati:
Uno più interno orizzontale omologo del circolare di tutti i visceri cavi
E l’altro posteriore-longitudinale che è il classico. Tant’è che il longitudinale della trachea si continua con il longitudinale
dell’esofago e forma il muscolo tracheo-esofageo.
Se io ritorno sui rapporti, vi ricordate che cosa c’è? Posteriormente ho l’esofago, mi pare chiaro, nell’angolo diedro che cosa c’è? Il
nervo laringeo ricorrente o nervo laringeo di sinistra che arriva fino all’arco dell’aorta a sinistra. Il nervo laringeo ricorrente di destra,
invece che è asimmetrico, all’arco dell’anonima. Il primo nervo laringeo (quello di destra) lo trovate fino alla 1° vertebra toracica (o
talvolta fino al disco intervertebrale con la seconda), quello di sinistra lo trovate fino alla 4° vertebra fino alla biforcazione dei bronchi,
perché la sua ansa la fa intorno all’arco dell’aorta.
Anteriormente (quest’immagine già ve lo indica) la trachea in alto c’ha sempre anche all’inizio la ghiandola tiroide, i due lobi laterali e
l’istmo che arrivo fino al 1°-2° anello; invece i lobi laterali vanno fino al 3°- 4° anello. Anteriormente cosa abbiamo? A sinistra avete
l’arteria anonima [right common carotid artery] che si prosegue poi con l’arteria carotide comune quindi voi avete il FASCIO VASCOLO
NERVOSO DEL COLLO (carotide, giugulare e nervo vago)!
Qua dovete capire che il piano più superficiale è un piano arterioso, il piano più profondo è un piano sempre anteriore ma venoso
perché si formano i due tronchi venosi anonimi che poi costituiscono, poco al davanti del bronco di destra, la vena cava superiore. Poi
io vi dirò quali sono i 7-8 vasi fondamentali che io vi chiedo agli esami (arco dell’aorta, arteria carotide, succlavia, tronco celiaco, vena
porta e li vedremo).
I rapporti dov’è che cambiano? Voliamo
ai bronchi perché è nei bronchi che ci
può essere la domanda a tradimento per
quello che non ha seguito. Perché nei
due bronchi, destro e sinistro, non ci
soffermiamo nel dire che il sinistro apre
un angolo acuto di grado maggiore
rispetto al destro perché il cuore è
spostato a sinistra (c’è l’arco dell’aorta
che lo scavalca e quant’altro). Non
saranno tanto i rapporti comuni, ma sono
i rapporti specifici dei due bronchi diversi
a destra e a sinistra (questa è una
domanda difficile? No è una cazzata
grande quanto una casa). Perché a
sinistra è l’arco dell’aorta ed il nervo
ricorrente di sinistra, perché l’aorta
forma l’arco attorno al bronco di sinistra
e va a cavaliere, ma cosa passa sotto
l’arco dell’aorta fra l’arco dell’aorta ed il
bronco? Il nervo ricorrente!
[Brevissima parte in cui divaga, viene distratto da alcuni ragazzi]
Partiamo dal circolo intercostale: le vene intercostali dove arrivano? Alle azygos ed alle emiazygos. Le emiazygos si portano nell’azygos,
l’azygos cosa fa? Scavalca il bronco di destra e viene anteriormente dove c’è la vena cava superiore. Qual è il rapporto specifico del
bronco di destra? L’arco dell’azygos. Questi sono i due aspetti peculiari (a sinistra arco dell’aorta, a destra l’arco dell’azygos).
Poi ricordatevi i rapporti specifici, quelli sono banali, perché sono con l’arteria polmonare perché io ho il bronco che è il vettore aria, il
vettore sangue è l’arteria polmonare destra (col bronco destro), arteria polmonare sinistra (col bronco sinistro). Poi cosa c’ho anche? Le
arterie bronchiali, cioè il circolo nutritizio.
Vi ho sempre detto che gli organi fondamentali hanno una circolazione funzionale ed una circolazione nutritizia. In questo caso la
funzionale è data dall’arteria polmonare che si biforca in arteria polmonare destra e sinistra. È funzionale perché è quella che va a
creare lo scambio gassoso, tant’è che è un’arteria che porta sangue venoso, non sangue ossigenato, cioè è l’inverso delle normali
arterie cioè quelle arterie che portano sangue ossigenato. Il sangue che poi viene dai polmoni ritorna con le due vene polmonari di
destra e le due vene polmonari di sinistra, quindi attenzione. Voi avete l’ingresso un’arteria polmonare, uscita, DUE vene polmonari.
Quindi il sangue che entra attraverso un’arteria polmonare, esce attraverso due vene polmonari per lato! Il sangue entra come arteria
117
polmonare attraverso l’ilo polmonare, abbiamo un’arteria polmonare che entra, il sangue che proviene dagli alveoli esce con due vene
polmonari. Tant’è che all’atrio sinistro voi avete l’arrivo di due vene polmonari destre e due vene polmonari sinistre.
Quindi il bronco prende rapporto con l’arteria polmonare e con le due vene polmonari, accanto a queste c’è la circolazione che serve a
nutrire. In questo tessuto cosa dovete nutrire? I bronchi, l’abbiamo detto prima. È un organo che non ha una componente propria se
non per il bronco, quindi le arterie come si possono chiamare? Arterie bronchiali ed escono come vene bronchiali.
Io ho un ilo polmonare che si trova sulla faccia mediale del polmone (cerco di sintetizzare in due minuti i rapporti perché noi avremmo
tecnicamente quelli già fatti). Il polmone cos’è è un emicono, avrà una faccia convessa, una faccia mediale ed una base.
La base prende rapporto col diaframma ed attraverso il diaframma prenderà rapporto col fegato a destra, col fondo dello
stomaco a sinistra.
La faccia convessa prende rapporto con le costole. Tant’è che sulla salma e sui disegni anatomici vi fanno vedere l’impronta delle
costole. Ricordatevi che qui le impronte sono fasulle perché sono date dalla fissazione, perché essendo il polmone un tessuto
elastico, nel blocco della fissazione, gonfio il polmone inevitabilmente (perché lo riempio di liquido), il polmone aderisce e quindi
mi lascia l’impronta; ma l’impronta tecnicamente non c’è.
Faccia mediale: principe il rapporto col cuore, a destra davanti all’ilo c’ho l’atrio di destra, a sinistra davanti all’ilo ed in basso c’ho
il ventricolo di sinistra. (Ricordatevi cosa vi dissi, non mi fate incazzare, L’ATRIO DI DESTRA A DESTRA perché quel cuore non è
messo a goccia come il cuore di Steel, ma è messo buttato in avanti ed a sinistra). A destra c’è l’atrio di destra, a sinistra c’è il
ventricolo di sinistra.
L’ilo è una formazione ovoide che si trova a metà tra base ed altezza alla congiunzione tra i due terzi anteriori ed il terzo posteriore. È
spostato un pochino. Il rapporto che avete principe nel polmone in avanti ed in basso all’ilo è a sinistra con il ventricolo sinistro ed a
destra con l’atrio destro e da lì vi nasce tutto perché avrete l’impronta dell’arco dell’aorta sul polmone di sinistra che scavalca l’ilo e poi
nella zona retro ilare avrete il rapporto con l’aorta toracica. A destra avrete il rapporto con la vena cava superiore davanti ed in alto con
l’azygos, con l’arco dell’azygos che 60-65% dei casi aderisce al polmone e posteriormente principalmente un po’ di più con l’esofago.
Agli apici avrete i tronchi artero-venosi brachicefalici. Basta che voi avete una visione del mediastino, voi i rapporti non li potete
sbagliare. Arterioso principalmente a destra, venoso a sinistra (ricordatevi che l’arteria anonima è a destra.
Il polmone è diviso in lobi, i lobi, nel fegato, sono divisi in zone. Anche nel polmone abbiamo le zone, anzi la letteratura anatomia
identificò le zone negli anni ’40 nel polmone, soltanto alla fine degli anni ’60 nel fegato. La zona è la classica zona anatomo-funzionale
che è gestita da un grosso vaso arterioso e da un grosso vaso venoso. È importante conoscere la dislocazione delle zone.
Nel fegato, le zone sono costituite da lobuli, anche nel polmone ci sono i lobuli. Il bronco, quando entra nel polmone, cosa fa
inizialmente? Si divide in rami che serviranno a portare aria ai lobi. L’unità più grande, passando dai polmoni, sono i lobi. Abbiamo 3 lobi
a
destra,
2
lobi
a
sinistra.
Una cosa vi chiedo, vedetevi sul libro (e quella la voglio sapere) la proiezione sugli spazi intercostali delle scissure. A destra sono due
scissure interlobari, a sinistra è una sola. La prima cosa, quando a Semeiotica andate a fare la percussione, per capire se avete una
polmonite lobare, dovete sapere dove sono messe le scissure. Perché voi troverete una zona di ottusità laddove c’è una polmonite, alla
percussione sentirete un rumore diverso lì dove avete quel lobo interessato. In senso macroscopico, dal polmone andiamo al lobo, dal
lobo andiamo alla zona, dalla zona andiamo ai lobuli. Il bronco. La domanda di solito qual è quella che vi faccio? ALBERO BRONCHIALE
(detto così oppure ve lo chiedo come BRONCHI INTRAPOLMONARI).
Le domande che io faccio sul polmone sono: rapporti del polmone, albero bronchiale o bronchi intrapolmonari e struttura del bronco e
variazioni strutturali dei bronchi dalla trachea all’alveolo.
Il bronco extrapolmonare comincia la divisione fuori dall’ilo. Appena fuori dall’ilo, voi avete già la divisione, non aspetta di entrare
nell’ilo! Appena fuori dall’ilo, il bronco di destra si divide in 3 bronchi, il bronco di sinistra si divide in due bronchi. La prima suddivisione
dei bronchi è quella dei BRONCHI LOBARI. Vi ricordate nel fegato la prima suddivisione della vena porta? Vena lobare. E dopo la vena
lobare veniva la vena zonale. E allora dai bronchi lobari, nascono i BRONCHI ZONALI.
Non ci sono due casi uguali, dovete ragionare (non c’è scritto nulla sui libri) dovrete dedurre in base alle cognizioni che avete di
anatomia, fisiologia, patologia e clinica perché poi non farete la diagnosi sull’enzima, quella ve la fa il laboratorio che è fondamentale.
Sapete cos’è successo nel frattempo? È successo che quegli anelli sono scomparsi quando il bronco è entrato nel polmone e sono stati
sostituiti da placche cartilaginee, diventa come un serpente che al posto delle scaglie nella sua pelle, c’ha placche cartilaginee. Voi
immaginate che il bronco, se lo vedete dentro al polmone, ti appare un serpente con la pelle a squame con queste placche cartilaginee.
[Leopardate] Sì, in buona sostanza sì, ma leopardato poi. Perché man mano che tu vai dalle parti più grosse ai bronchi più piccoli, le
placche diminuiscono ed aumenta la muscolare. Tant’è che l’asma, ricordati, ti accade solamente lì dove non hai più le placche, nel
bronchiolo terminale. Perché? La cartilagine a cosa serve? Ad impedire uno spasmo di contrazione.
118
Man mano che diminuiamo di dimensione, il serpente perde la pelle ed al posto delle scaglie, c’è la muscolare, al posto della cartilagine,
c’è la muscolare. BRONCO LOBARE – BRONCO ZONALE (i bronchi zonali in tutto sono 9 o 10)
Ai bronchi zonali, fanno seguito i bronchi che viaggiano fra più lobuli, quindi i BRONCHI INTERLOBULARI.
LOBARE – ZONALE – INTERLOBULARE
Dai bronchi interlobulari, andiamo ai bronchi lobulari, cioè quelli che vanno al lobulo e che poi si dividono in bronchi intralobulari.
Quindi abbiamo:
LOBARE – ZONALE – INTERLOBULARE – LOBULARE – INTRALOBULARE
E già arriviamo dentro al lobulo e parliamo di bronchioli intralobulari. Fino ai lobulari cosa avevamo? Per ogni bronco che avevamo
descritto avevamo:
Un ramo dell’arteria polmonare
Un ramo della vena polmonare
Un ramo dell’arteria bronchiale
Un ramo della vena bronchiale
Quindi noi abbiamo 5 formazioni! Abbiamo il bronco, la vena e l’arteria polmonare ramo che si chiamerà lobare, zonale. I vasi hanno gli
stessi nomi dei bronchi (se ho un bronco zonale, avrò un’arteria zonale, se avrò un bronco interlobulare avrò un’arteria interlobulare e
via dicendo). Fino ai lobulari. Agli intralobulari mi scompare la vena (ora vi spiego perché).
Non ho più 5, ne ho 4:
1) Bronchiolo intralobulare 2) Ramo arterioso polmonare 3) Ramo arterioso bronchiale 4) Ramo venoso bronchiale
NON HO IL RAMO VENOSO POLMONARE
Perché seguirà un circolo più corto. Arriverà direttamente alla vena interlobulare. Abbiamo la triade funzionale, abbiamo 5 formazioni
ma fino al lobulare, appena arriviamo all’intralobulare, non abbiamo più il ramo della vena polmonare.
Ora andiamo al BRONCHIOLO TERMINALE. Significato della parola terminale: vuol dire che termina la ramificazione monopodica,
perché fino ad adesso tutte le ramificazioni che abbiamo detto erano monopodiche, cioè un bronco lobare dava uno alla volta tanti
bronchi zonali. Un bronco zonale dava, uno alla volta, tanti bronchi interlobulari. Quindi non aveva una biforcazione ad Y terminale. Il
bronchiolo terminale è invece il termine della ramificazione monopodica e quindi il bronco perde la sua identità, il bronco non ha più la
cartilagine: è solo componente muscolare. Ed è lì che, fondamentalmente, c’è l’attacco asmatico. Per cui tu vinci il broncospasmo con
l’inspirazione, fai un profondo respiro, innalzi la gabbia toracica, abbassi il diaframma, la pleura parietale segue, tra pleura parietale e
pleura viscerale lo sapete dalla fisiologia che c’è il liquido, la pleura viscerale segue la parietale, il polmone segue la pleura viscerale.
Quindi, ad un certo punto, tu hai forzato il broncospasmo. Ma quando è in spinta, il ritorno elastico non ce la fa. Quindi cosa fa? Ti
aumenta il volume di aria residua dentro di te: torace a botte. Il primo segno clinico dell’asma è il torace a botte. Tu hai questo paziente
che non riesce più *a respirare+ perché c’è troppa aria dentro già. Ecco che tu dai dei potenti beta-bloccanti per rompere il circolo
vizioso e consentire la bronco dilatazione che ti consente l’uscita dell’aria.
Il bronchiolo terminale è fondamentale, ricordatevi che va a terminare in due bronchioli respiratori.
LOBARE – ZONALE – INTERLOBULARE – LOBULARE – INTRALOBULARE – TERMINALE – RESPIRATORIO
119
Sette divisioni. Sono le 7-8
divisioni di cui parlavo prima.
L’ultima divisione è che il
bronchiolo respiratorio, dà vita
a numerosi condottini alveolari
al cui fondo ci sono gli alveoli
polmonari.
La
massima
componente muscolare è nel
bronchiolo terminale perché
quando andate nel condottino
alveolare, voi perdete il
muscolare perché nell’alveolo
muscolo non ce ne deve essere
più!
Tutto questo lo state facendo
con
il
ramo
arterioso
polmonare, il ramo arterioso
bronchiale ed il ramo venoso
bronchiale.
In blu vi mostrano le arterie.
Guardate le vene, attraverso
delle vene radiali, arrivano
direttamente
alle
vene
interlobulari. Avete capito
perché dentro il polmone non c’è più il ramo venoso polmonare! Perché dagli alveoli, attraverso le venule radiali, [le vene] vanno subito
alle vene interlobulari. Voi non avete più il ramo venoso polmonare perché dopo i capillari, attraverso le venule radiali, arrivate subito
alle interlobulari.
[1.23.22: 10 secondi di audio minimo ed impercettibile riguardante gli alveoli posti alla periferia]
Noi abbiamo fatto un percorso, come vedete, questo percorso fondamentalmente è estremamente funzionale. Perché se voi avete
capito come funziona nel fegato, alla fine per grandi linee arrivate al polmone con le peculiarità del polmone, è la stessa cosa poi
quando siete andati nel rene (non c’è lobulo, però l’assimilazione la trovate sempre). “Papà”, si è mosso secondo criteri fondamentali.
La domanda mia “ALBERO RESPIRATORIO”, cosa vuol dire? Partite e dite: Ci sono 7-8 divisioni, nella fattispecie sono: Bronco Lobare,
Zonale, Interlobulare e via giù dicendo arrivando fino al condottino alveolare ed agli alveoli. Mi fate le specifiche della variazione della
perdita della cartilagine a favore del muscolo ed ora vediamo gli aspetti epiteliali che sono l’ultima cosa che dobbiamo vedere. Nel
contempo ricordatevi di dirvi come si comportano le arterie polmonari e le vene polmonari. Alla fine ragazzi, quello che voglio portarvi
è che se avete capito come funziona, la cosa che a me ha sempre fatto paura è lo ‘nchiummare a memoria: è una delle cose più terribili
che esista, ragionate e non potete trovare difficoltà.
Andando avanti, andiamo alla parte istologica e cominciamo dall’epitelio. La mucosa respiratoria, innanzitutto giochiamo con uno dei
dati fondamentali che è la stessa dell’intestino. Nell’intestino cos’avevate? Enterociti e cellule caliciformi mucipare, qui incominciamo
dai due elementi fondamentali: i citotipi sono 5, ma i due fondamentali, pensate alla fisiologia, cosa studiate in fisiologia? La clearance
muco-ciliare. Cosa vuol dire? Che ci sono cellule caliciformi mucipare (così come nell’intestino) ed, al posto degli enterociti, avete le
cellule ciliate, le cosiddette hair cells (le cellule capellute che hanno le stereo ciglia). Visto in scansione, sembra un prato inglese, con
ogni tanto una chiazza di cacchetta: la cacchetta è il muco.
Poi ci sono le cellule a microvilli, normalmente aumentano nei fatti flogistici a carico dei bronchi. Le cellule a microvilli sono state
variamente interpretate, oggi vengono riconosciute come elementi in via di differenziazione che poi possono diventare cellule ciliate o
cellule caliciformi (anche se io su quest’opinione non sono d’accordo, io credo che siano un pre-stadio delle ciliate e non anche delle
caliciformi perché queste seguono una citodifferenziazione che si vede subito, una caliciforme la vedi molto tempo prima che diventi
caliciforme, se hai fatto microscopia elettronica). E nella bronchite perché aumentano? Perché naturalmente cosa aumentano?
Aumentano le cellule basali del 4° tipo (vedete siamo arrivati già a quattro). Le cellule basali sono le cellule che entrano in
differenziazione, che entrano in mitosi e che caratterizzano il turnover dell’epitelio. Dalle cellule basali, sì che puoi avere cellule
caliciformi mucipare e cellule ciliate. Ci lasciamo l’ultima: le cellule argentaffini. Sono le giunzioni cito-neurali, ragazzi è classico. Se vi
ricordate l’intestino, qua vedete c’è qualcosina un po’ di diverso, perché lì avevate le cripte, le ghiandole, al fondo delle ghiandole avete
120
le cellule basali che poi proliferando, aumentavano lungo l’asse longitudinale. Qui invece abbiamo le cellule basali, ma
fondamentalmente, quali sono le due cellule fondamentali?
La cellula caliciforme mucipara e la cellula ciliata. Ricordatevi che il muco si muove in una maniera perpendicolare, opposta all’asse, alla
forza di gravità.Per cui, quando farete medicina interna, qualcuno vi dirà che il muco cavalca la cresta di un’onda nella trachea e sale
una scala a chiocciola nel bronco (perché il bronco è inclinato quindi chiaramente non c’è più l’onda trasversale, ma è come se fosse
una scala a chiocciola perché sta andando contro gravità). È il movimento delle ciglia che lo sposta.
Poi c’è un altro tipo di cellula particolare che voi non potete né assimilare alle cellule argentaffini: sono i corpi neuro epiteliali, sono le
CELLULE K, le cellule simil Kulchitsky, che sono chemocettori ed elementi anche che producono neuro peptidi, probabilmente tra i
neuro peptidi prodotti, c’è il peptide vaso-attivo. Sono alla biforcazione dei bronchioli e queste probabilmente sono un meccanismo di
regolazione endogena del rapporto ventilazione/perfusione: rispondono all’abbassamento del tasso d’ossigeno aumentando la
dilatazione dei vasi ed aumentando la portata del circolo cavitario. D: Perché probabilmente? R: Ma perché ci sono tante
interpretazioni su questo, questa è una di quelle, altre parlano di invece elementi che non producono i VIPS, ma producono una chinina
la quale agisce poi sul legamento intermedio *??+ per produrre*…+. Il sistema è sempre quello, però attraverso un circolo più complesso:
è un fenomeno autocrino, paracrino di difesa. Io l’ho studiato una decina d’anni fa ed ho visto, in effetti, che elementi di questo tipo li
trovi soprattutto nei bronchi che vanno dalla zona interlobulare-lobulare in giù, prima è difficile, vanno ad aumentare fino al terminale
e poi, poco prima del terminale, scompaiano quasi completamente.
Cosa cambia dentro il bronco intrapolmonare? Queste erano la trachea ed i bronchi extrapolmonari, quindi già ti ho detto che i corpi
neuro epiteliali sono dentro, ma cosa cambia? Cambia che gradatamente, vanno scomparendo le cellule ciliate ed al posto delle cellule
ciliate, nei bronchi più piccoli, cominciate ad avere invece elementi cilindrici e poi, fra questi, avete (nel bronchiolo terminale
soprattutto) le cellule del Clara. Le cellule del Clara sono cellule che producono un muco che contiene all’interno un peptide
tensioattivo, una lipoproteina tensioattiva, cioè in buona sostanza possiede il fattore sulfatante: è una lipoproteina che abbassa la
tensione superficiale ed è fondamentale negli alveoli e nei bronchioli. Perché i bronchioli molto piccoli, con il muco, tenderebbero per
la tensione superficiale interna, a collassare. Voi sapete che la tensione superficiale varia in ragione inversa del quadrato della distanza
(1/v2). Certo che nella inspirazione i bronchioli si dilatano, ma nella espirazione i bronchioli tendono a collassare, a costringersi. Nel
momento in cui raggiungessero una distanza minima, se non ci fosse il tensioattivo, si chiuderebbero, collasserebbero, giocherebbero
come i due poli di una calamita. Invece in queste condizioni, rimangono discosti e rimangono aperti. Alla prossima inspirazione, si
ridilatano.
La stessa cosa diventa molto più importante nell’alveolo polmonare. Infatti l’alveolo polmonare, (che è una struttura sulla quale mi
voglio soffermare due minuti con voi) è la cosiddetta barriera aria-sangue. La barriera aria-sangue è in buona sostanza costituita da un
epitelio che si affronta come un endotelio.
Tagliate via quello che dicono alcuni libri “Capillari talmente piccoli che passa un globulo rosso alla volta”, questa è una delle cose più
belle che ho letto nella mia vita sui libri di anatomia, io il polmone al microscopio elettronico a trasmissione ne ho fatto tantissimo nella
mia vita, il minimo dei globuli rossi che ho trovato in un capillare era di 4-5. I capillari hanno una dimensione ridotta, ma non tale da
consentire il passaggio di un solo globulo rosso di 7 micron. Di media un capillare alveolare avrà i suoi 35-40 micron di diametro.
Il problema serio qual è? Che nell’epitelio che costituisce l’alveolo, noi abbiamo 3 tipi cellulari: due specifici ed uno aspecifico.
Cominciamo dai due specifici che si chiamano pneumociti.
Un pneumocita di primo tipo
Un pneumocita di secondo tipo
Che differenza c’è? Che lo pneumocita di primo tipo rappresenta il 90%, quindi la quasi totalità dell’epitelio. E che cellula è? È una
cellula pavimentosa, così come una cellula endoteliale, ha un rigonfiamento nucleare e poi c’ha un sottilissimo citoplasma fra due
membrane, quindi in fondo cos’avete? Un sottilissimo strato di cellula, una lamina basale contrapposta ad una lamina basale
contrapposta alla cellula endoteliale; ma il prolungamento della cellula epiteliale, com’è? Come il prolungamento di uno pneumocita di
primo tipo: ecco la membrana semipermeabile di Donnan, più elementare di questa non ci può essere. Non la trovate. Perché
ricordatevi che il contenuto del citoplasma è comunque ossigenofilo, non ci sono organuli. Gli organuli sono in zona perinucleare, il
cosiddetto QB “quanto basta” il minimo indispensabile. Perché non produce attività particolari se non quella di essere un elemento che
consente la diffusione.
Quindi rigonfiamento, coda sottilissima che poggia su una lamina basale (normalmente voi avete lamina densa e lamina lucida, voi
avete una lamina densa, una sottilissima lamina lucida che è comune a tutte e due, lamina densa, endotelio). Voi avete una struttura di
una semplicità incredibile. Invece pneumocita di secondo tipo è una cellula che rappresenta l’8-10%, è una cellula sferica, che ha
mitocondri (giganti) e ribosomi che costituiscono spesso poliribosomi a rosetta, con un importante corpo incluso che è osmiofilo (i
cosiddetti corpi osmiofili multilamellari, COM) che sono il cosiddetto sulfactant factor (dipalmitoil lecitina). Le cellule di Clara
121
producono anche muco, queste producono esclusivamente sulfatante e ne producono almeno 7-8 volte in quantità superiore, diciamo
che la quantità delle cellule di Clara è minima.
Qui abbiamo una quantità, bada, che la non maturazione qui c’è un lavoro di Anastasi anni ’80, ero giovanissimo, dove dimostravamo
come in fondo, nella gran parte dei casi, la differenza fra l’immaturo ed il nato a termine, si marca e si evidenzia soprattutto nel parto
cesareo, perché il parto eutocico, determinando lo stiramento del cordone ombelicale determina lo stress anossico del neonato, lo
stress anossico ti fa scaricare la corticale del surrene. Lo scarico adrenalinico, catecolamminico della corticale del surrene, a quanto
pare facilita la maturazione della dipalmitoil lecitina e quindi tu hai, anche a 7 mesi, la possibilità di avere una grande quantità, una
sufficiente quantià di pneumociti di secondo tipo. Senza invece lo stress (è stato fatto uno studio epidemiologico) ti accorgevi che la
scarica catecolamminica accelerava e questo perché, in buona sostanza, tu avevi il massimo di incidenza delle membrane jaline negli
immaturi nati con parto cesareo e non con parto eutocico. Quando tu hai un immaturo di 7 mesi che ti nasce col parto normale,
eutocico, non hai una grande incidenza è uno 0,3-0,4%; invece questa vi schizza al 4-6% nell’immaturo che nasce per parto cesareo,
questo perché manca lo stress anossico dello stiramento del cordone. Tanto che il bambino che nasce, lo studierete in clinica ostetrica,
col parto eutocico normale, nasce cianotico perché ha subito lo stress anossico. D: Ma non si potrebbe fare una profilassi? R: Sì! Il
professor Montanari si prese questo lavoro ed applicò questa profilassi per la prima volta negli anni 82-83 ed in effetti per la prima
volta…infatti lui disse che “La profilassi cortisolica si faceva empiricamente da prima” finalmente c’era un lavoro che scientificamente
spiegava perché succedeva tutto questo. D: No, ma io intendevo manualmente stirare il cordone ombelicale, provocare lo stress…R:
Non hai il tempo molto spesso di fare. Poi in ogni caso, capisci, le pratiche che tu applichi sono sempre pratiche che devono garantire al
100% le condizioni più rapidi ed ottimali per determinare..e poi nei 9 mesi, nel normale, non hai motivo di farlo. In ogni caso
nell’immaturo tu hai la premura di portarlo via e di portarlo nell’incubatrice, purtroppo si è costretti a seguire un codice deontologico
che oggi come oggi, più che mai, il cosiddetto protocollo. In qualsiasi laboratorio tu entri, hai un protocollo di lavoro e quel protocollo di
lavoro è la prima cosa che la commissione d’inchiesta, se avviene un incidente in un reparto, controlla se tu hai seguito alla perfezione il
protocollo che c’è. Basta per non averlo seguito che tu ti ritrovi (come dicevo scherzosamente) subito subito un avviso di garanzia.
Il terzo tipo, mi pare chiaro quando vi dico un elemento aspecifico, quale può essere? È il macrofago alveolare. Tant’è vero che il
lavaggio degli alveoli e dei bronchi si fa per studiare la presenza dei macrofagi alveolari e le condizioni dei macrofagi alveolari. I
macrofagi provengono dai setti di connettivo interlobulari, giungono e voi li potete trovare, istologicamente, dietro l’epitelio alveolare,
come cellula al posto del pneumocita, o dentro la cavità. Diciamo che il percorso è dietro dall’epitelio all’interno, ritornando poi al setto
di partenza (tant’è che l’antracosi polmonare del fumatore è classica: nel reperto autoptico vedete il trasecolato, la rete nera con le
maglie grigie dentro, la rete nera non sono altro che i setti interlobulari carichi di antrace veicolata dalle cellule del Kuppfer).
122
1° turno Didattica Interattiva (26-10-2012)
Prof. Favaloro
(sbob. Francesca Coppini)
Piccola pelvi – vescica – utero – ligamento
largo
La cavità pelvica è delimitata sia da strutture ossee sia da strutture muscolari. Le strutture ossee sono rappresentate dall’osso
sacro che si trova dietro, a delimitare la parte posteriore della pelvi, dalle due ossa dell’anca, che delimitano la porzione laterale
della cavità pelvica e poi dal coccige, che si articola con l’osso sacro e delimita, anch’esso, la parte posteriore della piccola pelvi;
piccola pelvi che fa parte di una cavità ancora più grande che si chiama cavità della pelvi. Cavità pelvica che può essere distinta in
grande pelvi e piccola pelvi. Quindi, al di sotto della cavità dell’addome abbiamo tutta la pelvi, nel contesto della cavità pelvica,
poi, possiamo distinguere piccola pelvi e grande pelvi e queste due regioni hanno dei limiti ben precisi. Questo è l’osso sacro in
sezione sagittale.
L’osso sacro ha una forma di piramide con una faccia anteriore concava e una posteriore convessa. La faccia anteriore dell’osso
sacro costituisce il limite posteriore della pelvi e viene per questo chiamata FACCIA PELVICA. Sul davanti dell’osso sacro, in
posizione sagittale, cosa troviamo? Se guardiamo tutta la pelvi, tutta la cintura pelvica, questo è l’osso sacro e davanti troviamo
la sinfisi pubica, quindi, in sezione sagittale abbiamo questa situazione: osso sacro, coccige e sinfisi pubica. L’osso sacro si articola
anche con la quinta vertebra lombare e questa articolazione forma questa struttura, che si chiama PROMONTORIO DEL SACRO.
Se noi tracciamo una linea che unisce il promontorio del sacro con il margine superiore della sinfisi pubica, otteniamo un
“limite”. Questa linea che abbiamo ottenuto si chiama STRETTO SUPERIORE, che rappresenta il limite superiore della piccola
pelvi, cioè questo stretto superiore va a dividere la piccola pelvi dalla grande pelvi. Il LIMITE INFERIORE, invece, è dato da
un’altra linea che passa per l’apice del coccige e il margine inferiore della sinfisi pubica e questo rappresenta lo STRETTO
INFERIORE della piccola pelvi. Quindi, la piccola pelvi è delimitata indietro con la faccia pelvica dell’osso sacro, in alto dallo
stretto superiore, in basso dallo stretto inferiore, in avanti dalla sinfisi pubica. Quindi la piccola pelvi è tutto quello spazio
compreso tra questi limiti. Il limite superiore si estende ai due lati (perché fino ad ora abbiamo visto solamente la sezione
sagittale), si estende ai due lati fino alle ali iliache, fino alla loro metà. Quindi a questo punto tutto quello che c’è sopra lo stretto
superiore è la GRANDE PELVI, grande pelvi che è delimitata dalle due creste iliache. Dentro tutta questa cavità troviamo degli
organi, che sono diversi se parliamo di piccola pelvi maschile o femminile.
PICCOLA PELVI FEMMINILE: Ha dei precisi diametri. Dobbiamo considerare un diametro anteroposteriore, un diametro
trasversale e un diametro obliquo. Il diametro anteroposteriore viene distinto in DIAMETRO ANTEROPOSTERIORE DELLO
STRETTO POSTERIORE e DIAMETRO ANTEROPOSTERIORE DELLO STRETTO INFERIORE, perché, vedete come distanze tra
promontorio del sacro e sinfisi pubica sono un po’ diverse dalla distanza tra il coccige e la sinfisi pubica. Quindi il diametro
anteroposteriore dello stretto superiore è di circa 12 cm, quello dello stretto inferiore è di circa 11 cm, quindi un po’ più piccolo,
però quello dello stretto inferiore è molto più variabile rispetto a quello del superiore, perché è un osso mobile rispetto al sacro.
Il diametro trasversale è un diametro che ha una dimensione di circa 13 cm e viene preso fra i due punti più distanti delle due
ossa dell’anca, che si trovano pochi cm sopra le due spine ischiatiche. Il diametro, invece, obliquo, viene calcolato dalla
articolazione sacro-iliaca e la spina ischiatica controlaterale. Questi diametri sono importanti perché? Vengono chiamate anche
“misure coniugate” e sono molto importanti perché da questo spazio deve passare, eventualmente, il feto e se andate a
controllare quanto misura il cranio di un feto a termine, vi accorgete che il diametro frontoccipitale corrisponde a una di queste
misure, a quella del diametro della coniugata obliqua e si dovranno fare alcune manovre per far passare il feto da questi punti.
Infatti, la misura più estesa del feto sono le spalle e, quando la testa esce, viene girato tutto il feto perché le spalle devono
essere impegnate nel diametro più esteso.
PELVI MASCHILE: possiede delle misure un po’ inferiori rispetto a quelle della donna. In media sono di 1 cm più piccole rispetto a
quelle femminili.
Il LIMITE INFERIORE della piccola pelvi è dato da strutture muscolari. I muscoli che lo costituiscono vanno a costituire il
PAVIMENTO PELVICO (o DIAFRAMMA PELVICO). Questo è dato dal MUSCOLO ELEVATORE DELL’ANO e il MUSCOLO ISCHIOCOGGIGEO. Questi due muscoli vanno a chiudere la piccola pelvi.
Il muscolo elevatore dell’ano è costituito da tre fasci: i fasci PUBORETTALI, i fasci PUBOCOCCIGEI e i fasci ILEOCOCCIGEI. I fasci
puborettali originano dai rami pubici delle due ossa dell’anca. Sono due i fasci puborettali, uno a destra e l’altro a sinistra. Questi
fasci sono diretti verso dietro e verso il basso e vanno a riunirsi (quello di dx con quello di sn) dietro all’intestino retto. Qui siamo
123
in presenza di tre organi, riguardo alla donna, che sono URETRA, VAGINA e RETTO. Vedete come queste tre formazioni vanno a
passare attraverso il muscolo elevatore dell’ano e questi fasci puborettali vanno a riunirsi dietro l’ultima parte dell’intestino
retto. I fasci Pubococcigei vanno a originarsi sempre dai due rami pubici delle due ossa dell’anca, ma più posteriormente e
vanno, sempre con lo stesso andamento dei precedenti, verso dietro e verso il basso, vanno ad inserirsi sul coccige. I fasci
Iliococcigei, vanno a originarsi dalla faccia inferiore della porzione iliaca dell’osso dell’anca, sono diretti sempre verso dietro e
verso il basso e hanno una direzione più orizzontale rispetto ai primi (sono più diretti dall’esterno all’interno) e vanno a inserirsi
in un RAFE MEDIANO DEL MUSCOLO ELEVATORE DELL’ANO (un rafe è un tendine in vanno a inserirsi tutti quei muscoli che non
hanno una vera e propria inserzione ossea) e in questo modo va a chiudersi quasi del tutto la cavità pelvica. Quasi del tutto
perché? Perché resta scoperta la parte più posteriore della cavità pelvica, questa parte posteriore, questo muscolo, è il muscolo
ISCHIOCOCCIGEO, che origina dalla porzione ischiatica dell’osso dell’anca e va a inserirsi ai lati del coccige. E in questo modo, se
osserviamo la piccola pelvi dall’alto, vediamo che è tutto chiuso. Restano scoperte le porzioni ai lati dell’osso sacro, quindi le
parti posteriori della piccola pelvi e questa parte é, appunto, occupata, dal MUSCOLO PIRIFORME e quindi così abbiamo chiuso
tutta la piccola pelvi e abbiamo individuato i limiti inferiori della piccola pelvi. Se osserviamo la piccola pelvi dall’alto, con gli
organi che ci stanno dentro, nella donna, vediamo che troviamo alcuni organi che fanno parte sia dell’apparato urinario sia
genitale. Sulla linea mediana, troviamo dall’avanti verso dietro, troviamo la vescica, subito dietro l’utero e ancora dietro
l’intestino retto, quindi quelle formazioni che poi vanno a diventare rispettivamente uretra, poi vagina e intestino retto.
Allora, abbiamo vescica, utero e intestino sulla linea mediana, mentre ai lati abbiamo tube, che si distaccano dall’angolo supero
laterale, e poi le ovaie.
PICCOLA PELVI MASCHILE: contiene sulla linea mediana vescica e subito dietro il retto.
VESCICA: è un organo cavo e come tutti gli organi cavi possiede una parete che possiede le quattro tonache ed è un organo del
quale dobbiamo distinguere la forma. Se descriviamo la vescica vuota o piena. Quando la vescica è vuota assume una forma
appiattita dall’alto in basso con una concavità rivolta verso l’alto e questa concavità è data dal fatto che l’intestino tenue
mesenteriale schiaccia la vescica dall’alto verso il basso. Vedete come se noi apriamo la parete addominale anteriore tutta la
matassa intestinale preme sulla vescica, quindi assume una forma con la concavità verso l’alto, come una mezza luna. A vescica
piena invece quest’organo assume una forma globosa, quasi sferica, e solo, a vescica piena, possiamo distinguere varie zone
della vescica stessa: l’APICE della vescica, che è la porzione più alta della vescica; al di sotto dell’apice troviamo il CORPO della
vescica, che è la zona più estesa e in cui possiamo distinguere una faccia anteriore, una posteriore e due laterali; al di sotto del
corpo troviamo il FONDO della vescica. Il corpo ha un andamento orizzontale, perché la vescica è praticamente distesa sul
pavimento pelvico. Il fondo della vescica, poi, contiene il COLLO della vescica, che è una porzione ristretta della vescica, che si
continua con l’uretra e vedete come, a livello del collo (che è una porzione poco estesa) si continua con l’uretra.
RAPPORTI DELLA VESCICA: dobbiamo fare una distinzione. Intanto stiamo ancora parlando di vescica piena. La distinzione che si
deve fare è fra vescica maschile e femminile.
VESCICA MASCHILE: La vescica, sulla parete anteriore, prende rapporti con la sinfisi pubica. E’ proprio coperta, in sezione
anteriore, dalla sinfisi pubica, e il margine superiore della vescica, corrisponde al margine superiore della sinfisi pubica quando la
vescica è vuota. Quando è piena passa al di sopra della sinfisi pubica e questo rapporto è simile sia nella vescica maschile sia in
quella femminile. Ma questi rapporti con la sinfisi non sono diretti, perché fra queste due porzioni, tra vescica e sinfisi, c’è
l’interposizione di due muscoli, il muscolo retto dell’addome e il muscolo piramidale, che scendono e vanno a interporsi fra
sinfisi pubica e vescica. I rapporti della faccia posteriore della vescica maschile sono con l’intestino retto… subito dietro la vescica
troviamo l’intestino retto. Rapporti inferiori sono con quest’organo che si trova sotto la vescica e quest’organo è la PROSTATA.
Vedete come la prostata viene oltrepassata dall’uretra maschile, tant’è che questo tratto di uretra viene chiamata URETRA
PROSTATICA. Vedete come l’uretra nasce dal collo della vescica, scende verso il basso e incontrando la prostata le passa
attraverso e poi diventa uretra peniena. E vedete che questo rapporto è un rapporto molto importante perché quando ci sono
patologie prostatiche come l’ipertrofia prostatica, avrete sentito dire che ci sono difficoltà nella minzione. Questo perché l’uretra
prostatica è ristretta dalla prostata che non consente il deflusso dell’urina attraverso questa parte. Rapporti ancora posteriori
sono rapporti che stanno in una zona intermedia fra parete posteriore e parete laterale della vescica maschile. Sono rapporti con
alcune vie spermatiche, esattamente con le vescichette seminali e con le ampolle del condotto deferente. Se guardiamo la
vescica da dietro vediamo che abbiamo sotto la prostata e dietro e ai lati nella zona intermedia troviamo queste due formazioni,
che sono le vescichette seminali e le ampolle. Sono delle formazioni che hanno il compito di mettere in comunicazione prostata
e testicoli e fungono da serbatoio per il liquido seminale. Quindi vedete come le vescichette seminali nascono dalla prostata e
vanno a porsi in questa zona della vescica (faccia posteriore) e fra le vescichette e le ampolle si pone il retto. Le due ampolle
sono dirette verso l’alto, hanno una direzione obliqua, dall’interno verso l’esterno e dal basso verso l’alto e vanno a continuare
con il condotto deferente. Questo condotto va dapprima a porsi fra uretere e vescica, è costretto fra loro. Questo condotto poi
124
continua da dietro verso avanti sulle pareti laterali della vescica, continua sulla parete laterale fino a che, giunto alla parete
anteriore della vescica, lascia la vescica e si impegna nel canale inguinale che si trova davanti all’osso dell’anca e poi raggiunge lo
scroto. Quindi i rapporti laterali della vescica maschile sono rappresentati dai condotti deferenti.
VESCICA FEMMINILE: i rapporti della parete anteriore sono identici a quelli della vescica maschile. I rapporti della parete
superiore (identici a quella maschile) sono con l’intestino tenue. I rapporti della faccia posteriore sono con la faccia anteriore
dell’utero. L’utero si appoggia sulla vescica con la sua faccia anteriore su quella posteriore della vescica. I rapporti della faccia
inferiore sono con il pavimento pelvico. I rapporti della faccia laterale sono con il legamento rotondo dell’utero. I muscoli della
faccia inferiore sono anche con il muscolo elevatore dell’ano. La vescica ha tre importanti mezzi di fissità, che sono il
LEGAMENTO OMBELICALE MEDIANO e i LEGAMENTI OMBELICALI LATERALI. Il primo origina dall’apice della vescica, quindi dalla
porzione superiore della vescica e si dirige verso l’alto, fino a terminare nella cicatrice ombelicale. I due legamenti ombelicali
laterali nascono dalle pareti laterali della vescica e vanno a terminare sempre sulla cicatrice ombelicale. Questi legamenti sono
dei residui embrionali. Il primo è il residuo dell’uraco, gli altri due invece sono il residuo delle due arterie ombelicali che durante
la vita fetale portano sangue venoso. La struttura interna della vescica: la tonaca muscolare è sollevata in pieghe dette PIEGHE
VESCICALI. La tonaca muscolare della vescica possiede tre strati muscolari e non due come la maggior parte degli organi. Quindi,
questa conformazione a tre strati muscolari conferisce proprio l’aspetto a pieghe della vescica, struttura a pieghe che è presente
su tutta la superficie della vescica tranne una zona triangolare che ha un aspetto liscio. Questa zona triangolare prende il nome
di TRIGONO VESCICALE. Il trigono vescicale è costituito da tre formazioni principali che si trovano ai tre vertici del triangolo che
ha la base rivolta verso l’alto e verso dietro e l’apice rivolto in avanti e verso il basso. Questo trigono quindi si trova sul fondo
della vescica. Ai vertici posteriori sboccano i due ureteri, uno a destra e uno a sinistra, per questo vengono chiamati meati
ureterali. Al vertice anteriore, invece, origina l’uretra, quindi viene chiamato MEATO URETERALE INTERNO. Quindi abbiamo
questo trigono formato dai due meati ureterali e dal meato ureterale interno, che delimitano il trigono vescicale. Il trigono
vescicale ha un aspetto liscio perché ha una derivazione embriologica diversa da tutto il resto della vescica. Origina, infatti, dai
due ureteri e possiede solo due strati muscolari e non tre come quelli della vescica, per questo ha questa conformazione.
TONACA MUCOSA: è costituita da un epitelio di transizione. Lo strato muscolare, invece, sono tre strati: STRATO ESTERNO,
INTERMEDIO E INTERNO. Lo strato INTERNO è dato da fibre muscolari lisce che hanno una direzione longitudinale. Queste fibre
assumono un aspetto circolare a livello dei due meati ureterali. Lo strato INTERMEDIO è costituito da fibre circolari che vanno ad
avvolgere tutta la vescica. Lo strato INTERNO è quello anomalo rispetto a tutti gli altri organi. Sono fibre che hanno una direzione
oblique. Si intrecciano e quindi fibre che vanno da destra verso sinistra si intrecciano con fibre che vanno da sinistra verso destra
e formano questa rete di fibre muscolari che appunto consentono, con la loro contrazione, di espellere l’urina. Questo strato è
presente in tutta la vescica tranne che la zona del trigono vescicale che appunto possiede quei due strati precedenti che sono
caratteristici di tutti gli organi. Questo strato interno va a farsi più intenso, con fibre più intrecciate che non hanno più la
caratteristica della muscolatura liscia ma di quella striata, proprio perché vanno a farsi più intense nella zona del meato uretrale
interno perché dobbiamo avere proprio lì la volontarietà della minzione.
UTERO: è un organo cavo ed è l’organo della gestazione, è l’organo del ciclo uterino. Ha la forma di una pera capovolta, si trova
nella piccola pelvi tra la vescica e il retto. Nell’utero possiamo distinguere quattro zone principali che dall’alto verso il basso sono
il FONDO, poi abbiamo l’ISTMO e il COLLO dell’utero. Il fondo è la parte più craniale dell’utero, ha la forma di una cupola con la
convessità rivolta verso l’alto. Il corpo è la porzione più estesa di tutto l’organo ed è diviso dal fondo dall’ingresso delle tube.
L’ingresso delle tube, quindi, avviene nell’angolo superolaterale dell’utero stesso. L’istmo è una zona molto poco estesa ed è
ristretta, infatti si nota poco questo restringimento e al di sotto dell’istmo troviamo il collo dell’utero, che si impegna nella
vagina. Ritroviamo una parte che sta fuori dal canale vaginale e una parte che sta dentro il canale vaginale. La prima parte, quella
che sta fuori, si chiama ESOCERVICE, l’altra parte, quella più caudale, quindi quella all’interno del canale vaginale, si chiama
ENDOCERVICE. L’utero prende rapporti anteriormente con la vescica, posteriormente prende rapporti con l’intestino retto,
superiormente prende rapporti con le ultime anse intestinali dell’ileo, in basso prende rapporti con la vagina, ai lati prende
rapporti con il ligamento largo e a volte con le tube, perché le tube, essendo organi molto mobili, possono anche andare a
prendere rapporti con la faccia laterale dell’utero stesso. L’ENDOCERVICE è quella parte che sporge nel canale vaginale e viene
chiamata anche MUSO DI TINCA, perché la prima persona che con un’esplorazione vaginale vide questa parte vide la somiglianza
con il muso di tinca (la tinca è un pesce). Abbiamo tre morfologie diverse del muso di tinca: nel primo caso c’è l’endocervice di
una donna che non ha mai avuto parti spontanei, quindi di una donna nullipara, poi quello di una donna che ha avuto un solo
parto spontaneo e poi quello di una donna che ha avuto molti parti spontanei (nota bene: una donna che ha avuto dieci figli, ma
li ha avuti con il cesareo è comunque una nullipara). Nelle pluripare il muso di tinca assume una forma ad H e questo è dovuto al
fatto che l’utero è un organo muscolare e quindi con il passaggio del feto queste fibre muscolari tendono a sfilacciarsi. L’utero
rispetto alla vescica ha un orientamento particolare, contrario a quello degli organi circostanti. Vescica, uretra e retto sono tutti
rivolti verso dietro (RETROFLESSI), mentre l’utero è orientato verso avanti. L’utero quindi è un organo ANTIVERSO e ANTIFLESSO,
cioè rivolto in avanti e flesso verso avanti. Questo perché se noi osserviamo l’angolo che si forma tra il corpo e l’asse del collo
125
vediamo che quest’angolo che si forma è diretto verso l’avanti e quindi vuol dire che è un organo antiflesso e può misurare fino a
180°. Questo è l’angolo di antiflessione fisiologica. E’ flesso rispetto a se stesso. E’ antiverso perché se calcoliamo l’angolo che si
forma tra l’asse del collo e l’asse della vagina, osserviamo sempre un angolo che è rivolto verso avanti e questo angolo di
antiversione misura da 90° a 110° . Quindi antiflessione fra corpo e collo e antiversione fra collo e vagina. Questi sono angoli
fisiologici che però possono variare in alcune patologie: possiamo avere una retroflessione, in cui si ha un aumento dell’angolo di
antflessione e il fondo e il corpo sono portati dietro, mentre l’angolo di antiversione cioè fra collo e vagina resta invariato. In un
altro caso di patologia possiamo avere una retrocessione, in cui sia l’angolo di antiversione che di antiflessione sono portati
dietro. E poi ci sono i casi in cui l’antiflessione è più diminuito perché può arrivare anche a 90° e questa si chiama antiflessione
severa. Possiamo avere anche varianti dell’angolo di antiversione in cui viene mantenuto costante l’angolo di antiflessione fra
corpo e collo mentre varia l’angolo di antiflessione fra collo e vagina. Queste patologie possono essere o no compatibili con una
gravidanza.
LIGAMENTO LARGO: l’utero prende rapporti ai due lati con il ligamento largo, che è una estroflessione del peritoneo che riveste
l’utero. L’utero è un organo extraperitoneale ed è rivestito per circa 7/8 dal peritoneo. Infatti, vedete come il peritoneo che
riveste la faccia posteriore della vescica si riflette e va a rivestire la faccia anteriore dell’utero, copre tutta questa faccia
formando un cavo, una zona chiamata CAVO UTERO-VESCICALE. Quindi il peritoneo copre la faccia anteriore dell’utero, il fondo
e si riflette a ricoprire anche la faccia posteriore. Quindi questi due foglietti, quello che riveste la faccia anteriore e quello che
riveste la faccia posteriore vanno a riunirsi sulla faccia laterale dell’utero e vanno paralleli verso il lato, cioè verso i due lati fino a
raggiungere le due pareti pelviche laterali, formando il ligamento largo. Dalle pareti laterali dell’utero questi due foglietti (quello
che riveste la faccia posteriore e quello che riveste la faccia anteriore) vanno paralleli verso la parete laterale, formando tutta
questa zona gialla di peritoneo che è chiamato ligamento largo. Tornando alla parete posteriore dell’utero vedete come, una
volta che il peritoneo ha ricoperto la faccia posteriore dell’utero, va a riflettersi sul retto e a coprire la faccia anteriore del retto
formando un altro cavo, che è chiamato CAVO RETTO-UTERINO. Il cavo retto-uterino è chiamato anche CAVO DI DOUGLAS, che è
la porzione di declive, più bassa, di tutta la cavità del peritoneo, ed è un punto di repere molto importante perché in caso di una
peritonite, l’essudato va a depositarsi in questo cavo, perché è proprio la parte più bassa, quindi per gravità il liquido scende
verso il basso, e fa aumentare la temperatura interna, mentre quella esterna resta costante. Quindi, in caso di una peritonite
possiamo apprezzare il cavo di Douglas con un’esplorazione rettale. Il cavo di Douglas nella donna può essere anche apprezzato
grazie all’esplorazione vaginale attraverso quest’angolo che si crea fra parete posteriore dell’endocervice e parete posteriore
della vagina. Quest’angolo si chiama FORNICE VAGINALE POSTERIORE. E’ proprio l’angolo formato fra endocervice e vagina.
Abbiamo quattro fornici vaginali: uno anteriore, uno posteriore e due laterali.
Tornando al ligamento largo, durante il loro decorso questi foglietti vanno a incontrare tre formazioni che formano tre ali nel
ligamento largo. Dovete immaginare questi due foglietti come un lenzuolo disteso su tre fili. Quando si poggia un lenzuolo su tre
fili si formano delle pieghe e queste sono tre, quindi abbiamo un ala anteriore, una superiore (o media) e una posteriore. Quali
sono queste tre formazioni? La prima formazione è il LIGAMENTO ROTONDO dell’utero. Questo nasce dall’angolo superolaterale
dell’utero, vicino le tube, va a portarsi verso l’avanti e passa ai lati della vescica, si impegna nel canale inguinale e poi si disperde
nel tessuto adiposo che forma le grandi labbra. Questo legamento rotondo è un residuo embrionale del condotto deferente,
mentre le due grandi labbra sono il corrispettivo dello scroto. L’ala superiore è data dalla presenza della tuba, che sta ai lati
dell’utero e quindi la zona di peritoneo e di ligamento largo che sta tra l’utero e la tuba è chiamata mesosalpinge. Quindi l’ala
superiore è data dalla mesosalpinge che va poi a rivestire la tuba. L’ala posteriore è data dal meso ovaio, dalla presenza
dell’ovaio. L’ovaio è un organo intraperitoneale. L’importanza, quindi, quando si descrive il ligamento largo, sono queste tre ali.
126
2° turno Didattica Interattiva (20-11-2012)
Prof. Favaloro
(Antonino Moschella)
Il Rene
Il Rene fa parte dell’apparato urinario e ha la funzione di produrre l’urina, parliamo di emuntorio renale. Questa urina poi attraverso i
due ureteri viene trasportata alla vescica dove resta fin quando non viene eliminata tramite l’uretra. Il rene è un organo pieno, pari e
simmetrico. IL limite superiore corrisponde all’undicesima-dodicesima vertebra toracica, il limite inferiore corrisponde alla seconda-terza
vertebra lombare. C’è questa variabilità perché il rene destro è un po’ più in basso rispetto a quello sinistro a causa della presenza del
fegato che lo spinge più in basso. Il rene si trova addossato alla parete addominale posteriore ai lati della colonna vertebrale. Ha la
forma di un fagiolo, allungata dall’alto verso il basso e appiattita dall’avanti verso dietro, quindi possiamo individuare una faccia
anteriore una posteriore un margine mediale e laterale e due poli o estremità, superiore e inferiore. Il margine laterale è un margine
convesso quello mediale invece concavo. A livello del margine mediale troviamo l’ilo del rene, un’apertura dalla quale entrano ed
escono vasi, nervi e varie strutture specifiche (l’ilo è una caratteristica di tutti gli organi pieni), in questo caso troviamo l’arteria renale,
la vena renale, i nervi e la cosiddetta pelvi renale, che è una struttura di tessuto fibroso a forma di imbuto con la porzione più allargata
che guarda verso il rene e la più ristretta che è fuori dal rene e continua con l’uretere. Questa pelvi o bacinetto renale ha la funzione di
far confluire tutta l’urina dal rene all’uretere. I reni sono ai lati dei due grossi vasi dell’addome aorta e vena cava inferiore. Il rene,
trovandosi addossato alla parete addominale posteriore, è considerato un organo retro-peritoneale però si trova in una precisa zona
dell’addome detta loggia renale che è delimitata da un foglietto che non è peritoneo vero e proprio, ma è di derivazione embriologica
peritoneale, questo foglietto si chiama fascia renale. Questa fascia nasce dalle pareti laterali dei corpi vertebrali che corrispondono ai
limiti dei reni e si porta subito dietro il rene e prende il nome di fascia post o retro-renale, coprendo la faccia posteriore del rene, il
margine laterale, si porta a rivestire la faccia anteriore come fascia pre-renale, dopodiché continua andando a fondersi con la fascia
controlaterale, cioè dell’altro rene. Questa fusione avviene davanti ai due grossi vasi e chiude tutta la loggia renale, che a questo punto
contiene sia i due reni, sia i due grossi vasi aorta e vena cava inferiore e poi anche tutto il tessuto adiposo che sta attorno ai reni.
Questo tessuto è adiposo grigio e ha una funzione di sostegno dei due reni nella loro posizione. Questo grasso è utilizzato durante i
periodi di digiuno, se il periodo è lungo può succedere che il rene, mancando il sostegno, scenda verso il basso, Ptosi renale. Se
osserviamo questa fascia renale in sezione sagittale vediamo come nasce dalla faccia inferiore del diaframma e quindi scende con i due
foglietti a coprire faccia anteriore e posteriore, questi due foglietti scendono senza chiudersi, senza fondersi e vanno a disperdersi
lungo la cavità pelvica. Durante questa discesa dal diaframma la fascia renale rilascia un setto che ricopre il polo superiore, dividendo il
rene dal surrene, se si ha la ptosi renale grazie a questo setto non si ha una ptosi surrenale poiché mantiene sospeso il surrene.
Rapporti dei reni
Distinguiamo rapporti del rene destro e rapporti del rene sinistro. Il polo superiore sia del destro sia del sinistro prende rapporto col
surrene.
La faccia anteriore del rene destro può essere divisa in una metà laterale e una metà mediale. La porzione laterale prende rapporto con
il lobo destro del fegato e con la flessura colica destra, che si trova tra colon ascendente e colon trasverso. La porzione mediale prende
rapporto con il duodeno, con la porzione discendente del duodeno. Il polo inferiore del rene destro prende rapporti con le anse del
digiuno.
Anche per il rene sinistro distinguiamo una porzione laterale e una mediale. La porzione mediale prende rapporti dall’alto verso il basso
con la faccia posteriore dello stomaco, con la coda del pancreas e con il digiuno. La porzione laterale, sempre dall’alto verso il basso,
con la milza e con l’ultima porzione del colon trasverso e può anche con la flessura colica sinistra.
Per quanto riguarda la faccia posteriore sono rapporti muscolari e scheletrici. Quelli ossei sono con le coste. Il rene sinistro con
l’undicesima-dodicesima costa, il destro solo con la dodicesima. Questi rapporti sono mediati dal diaframma. I rapporti muscolari sono
con i tre muscoli della parete addominale posteriore, in senso medio laterale: grande psoas, quadrato dei lombi e trasverso
dell’addome. Possiamo aggiungere due rapporti con due nervi che si trovano tra questi tre muscoli e il rene, i nervi ileo ipogastrico e
ileo inguinale. Ai fini clinici l’ileo inguinale e il più significativo, perché va a raggiungere la regione dello scroto o delle grande labbra per
cui se c’è una qualsiasi patologia renale (ingrossamento) questo nervo viene compresso e si ha un dolore riflesso nella regione
inguinale. Quella dei muscoli addominali posteriori è la via più accessibile ai reni.
Ilo del rene
È la zona che troviamo sul margine mediale del rene. Guardandolo ad alto ingrandimento riconosciamo delle piccole semisfere dette
papille renali. Queste sono strutture circondate da tessuto fibroso che forma i calici minori, più calici minori confluiscono e formano un
calice maggiore, più calici maggiori a loro volta formano la pelvi renale. Da queste papille fuoriesce l’urina. Aprendo il rene a pagina di
libro ritroviamo zone più chiare e zone più scure. Quelle scure formano la zona midollare e sono organizzate nelle cosiddette piramidi
renali. Le zone più chiare che sono esterne alle piramidi renali costituiscono la zona corticale del rene organizzata in colonne renali che
127
si interpongono tra le piramidi. Con un ingrandimento maggiore vediamo come da ogni piramide si estroflettono verso la zona corticale
i raggi midollari. Individuiamo nel rene un lobo renale e un lobulo renale. I lobi renali sono le zone comprese tra due semicolonne
renali, ogni lobo comprende perciò due semicolonne renali e una piramide. Il lobulo invece è la zona compresa tra due arterie interlobulari, le arterie che stanno tra due raggi midollari. All’interno del lobulo troviamo tante unità funzionali del rene che sono i nefroni. Il
lobulo nella zona corticale ha una conformazione convoluta, contorta, nella zona del raggio invece ha una conformazione rettilinea;
zona midollare e corticale sono comunque in diretta continuazione.
Il Nefrone
Il nefrone è costituito da un corpuscolo renale e da un sistema di tubi. Il corpuscolo renale è costituito da una capsula, più esterna, detta
capsula di Bowman e da un glomerulo arterioso, più interno. Il sistema dei tubi è costituito da un tubulo contorto prossimale,
dall’Ansa di Henle e dal tubulo contorto distale. Corpuscolo e tubulo contorto prossimale si trovano nella zona corticale. Mentre l’ansa
di Henle si trova sia con la porzione discendente, che con l’ansa vera e propria, che con la porzione ascendente nella zona midollare, da
questa poi il tubulo contorto distale ritorna nella zona corticale. I tubuli contorti distali di diversi nefroni sfociano nel dotto collettore
che sbocca nella papilla renale da cui fuoriesce l’urina. La capsula di Bowman è costituita da due foglietti uno più interno, il viscerale,
che è in diretta continuazione con il foglietto parietale, che è più esterno. Tra i due foglietti si crea perciò uno spazio detto spazio pericapsulare in cui si riversa la pre-urina. In questa capsula entra un primo vaso detto Arteriola afferente che si dirama in tantissimi
capillari che riempiono questa cavità della capsula, questi capillari convogliano poi tramite l’arteriola efferente. Con l’afferente arriva
tutto il sangue che deve essere purificato, questo viene ultra-filtrato e il liquido passa nello spazio peri-capsulare dal quale raggiunge il
tubulo contorto prossimale.
Il foglietto viscerale è costituito da cellule dette Podociti che hanno un corpo abbastanza ampio da cui si dipartono delle ramificazioni
dette processi maggiori da cui nascono a loro volta i processi minori che vanno ad avvolgere ogni singolo capillare. Il foglietto parietale
è costituito da un epitelio pavimentoso monostratificato, quindi cellule piatte. L’endotelio di questi capillari è un endotelio fenestrato
attraverso cui molte sostanze che non vanno perse devono essere riassorbite. Questo processo di riassorbimento avviene nel sistema
dei tubuli. Durante il giorno i reni producono circa 180-200 litri di pre-urina, mentre l’urina prodotta è circa 1-1,5 litri, quindi tutti gli
altri litri vanno riassorbiti dai nefroni. Perciò le cellule del tubulo contorto prossimale sono cilindriche molto ricche in microvilli e
mitocondri che sono impilati l’uno sull’altro alla base della cellula grazie a delle introflessioni della membrana, questo viene detto
epitelio bacillare a causa di una prima somiglianza con dei batteri. L’energia fornita dai mitocondri è necessaria perché il trasporto di
queste sostanze nei tubuli è attivo, mentre nell’ansa di Henle è passivo; le cellule infatti di questa ansa sono cellule piatte e stellate per
garantire questa ultrafiltrazione, con rari mitocondri e rari microvilli. Le cellule del tubulo contorto distale ripresentano una morfologia
simile a quelle del prossimale ma questa volta ci sono meno microvilli e più mitocondri. Nel sistema dei tubuli identifichiamo perciò tre
citotipi. Questo riassorbimento continua anche nel dotto collettore, le cui cellule però hanno meno mitocondri e meno microvilli, il
cambiamento non è graduale ma si ha questo distacco tra i citotipi.
Circolazione nel Rene
Come tutti gli organi pieni il rene ha una circolazione funzionale e una nutritizia. Quella nutritizia è la circolazione attraverso cui l’organo
viene vascolarizzato quindi rifornito di ossigeno. La circolazione funzionale invece è quella attraverso cui l’organo svolge la sua
funzione. Nel rene le due circolazioni entrano con un unico vaso, l’arteria renale, che prima di entrare nell’ ilo si divide in tre o quattro
rami detti arterie segmentali; ciascuna di queste si ramifica nelle arterie interlobari, che passano tra due piramidi renali sulla colonna
renale; ciascuna di queste rilascia due rami, uno a destra e uno a sinistra, che percorrono la base delle piramidi e sono dette arterie
arcuate. Dalla convessità di queste arterie nascono tanti piccoli rami diretti verso la corticale, le arterie interlobulari, da cui nascono le
arteriole afferenti, quindi dalla convessità delle arterie arcuate nasce la circolazione funzionale del rene. Dalla concavità invece nascono
le arterie rette che vascolarizzano il sistema dei tubuli e tutto il nefrone, formando quindi la circolazione nutritizia. Dopodiché queste
arteriole confluiscono insieme nelle vene arcuate e poi nella vena renale, quindi le due circolazioni fuoriescono con un unico vaso.
128
INDICE
Lezione 01 (02-10-2012) ...........................................................................................................................................................1
La faringe. ....................................................................................................................................................................................1
Lezione 02 (5-10-2012) ............................................................................................................................................................8
Endofaringe e strutture circostanti - accenni di laringe. .............................................................................................................8
Specifiche anatomico - topografiche ...........................................................................................................................................8
Endofaringe - aspetti della rinofaringe. .......................................................................................................................................9
Endofaringe - aspetti dell’orofaringe ........................................................................................................................................10
Endofaringe - aspetti della laringofaringe .................................................................................................................................10
Laringe ...........................................................................................................................................................................................10
Rapporti della faringe ................................................................................................................................................................12
Lezione 03 (9-10-2012) ...........................................................................................................................................................14
Continuazione della faringe .......................................................................................................................................................14
Esofago ..........................................................................................................................................................................................16
Lezione 04
(11/10/2012) ....................................................................................................................................................19
Continuazione esofago ..............................................................................................................................................................19
Lezione 05 (16-10-2012) .........................................................................................................................................................24
Esofago (continuazione) ................................................................................................................................................................24
Rapporti cervicali .......................................................................................................................................................................24
Rapporti toracici ........................................................................................................................................................................24
Nervo Vago (X):..........................................................................................................................................................................26
Vascolarizzazione dell’esofago ..................................................................................................................................................27
Arterie: ......................................................................................................................................................................................27
Vene: .........................................................................................................................................................................................28
Perché è importante la vena porta? ..........................................................................................................................................29
Lezione 06 (23-10-12) ............................................................................................................................................................30
Stomaco .........................................................................................................................................................................................30
Lezione 07 (25/10/2012) .......................................................................................................................................................37
Cavita’addominale e peritoneo ......................................................................................................................................................37
Lezione 08 (6/11/12) .............................................................................................................................................................43
Lo stomaco .....................................................................................................................................................................................43
Rapporti .....................................................................................................................................................................................44
La faccia anteriore: ....................................................................................................................................................................44
La faccia posteriore: ..................................................................................................................................................................45
Morfologia del fegato ....................................................................................................................................................................47
Lezione 09 (08/11/12) ............................................................................................................................................................49
Fegato ............................................................................................................................................................................................49
Lezione 10 (13/11/2012) ........................................................................................................................................................57
Ghiandole Salivari ..........................................................................................................................................................................57
Patologie ....................................................................................................................................................................................57
Classificazione delle ghiandole salivari ......................................................................................................................................57
Ghiandole salivari maggiori .......................................................................................................................................................57
Ghiandola sottomandibolare ....................................................................................................................................................64
Struttura delle ghiandole salivari maggiori ...............................................................................................................................66
Lezione 11 (19-11-2012) ........................................................................................................................................................68
Duodeno e pancreas ......................................................................................................................................................................68
Pancreas ....................................................................................................................................................................................69
Piccolo epiploon o piccolo omento ...........................................................................................................................................69
129
Lezione 12 (21/11/2012) ........................................................................................................................................................74
Riepilogo fegato; duodeno e pancreas ..........................................................................................................................................74
Lezione 13 (22/11/2012) ........................................................................................................................................................82
Organogenesi del Pancreas, Foglietti anteriore e posteriore del peritoneo, Retrocavità degli epiploon, Porzioni dell'intestino
...................................................................................................................................................................................................82
Organogenesi del Pancreas .......................................................................................................................................................82
Foglietti anteriore e posteriore del peritoneo ..........................................................................................................................83
Pareti della retrocavità degli Epiploon: .....................................................................................................................................84
Intestino Crasso .........................................................................................................................................................................85
Porzioni del duodeno ................................................................................................................................................................86
Rapporti della faccia posteriore della matassa dell'intestino tenue .........................................................................................87
Rapporti del duodeno intorno al pancreas................................................................................................................................87
Lezione 14 (23-11-12) ............................................................................................................................................................88
Legamenti del peritoneo ................................................................................................................................................................88
Lezione 15 (27/11/2012) ........................................................................................................................................................91
Continuaz. e struttura del Fegato ..................................................................................................................................................91
Struttura del fegato ...................................................................................................................................................................94
Lezione 16 (29-11-12) .............................................................................................................................................................96
Struttura del fegato .......................................................................................................................................................................96
Struttura dello stomaco .............................................................................................................................................................. 100
Lezione 17 (04-12-2012) ....................................................................................................................................................... 103
Intestino, citotipi e struttura ....................................................................................................................................................... 103
Lezione 18 (05/12/2012) ...................................................................................................................................................... 107
Intestino crasso e rapporti .......................................................................................................................................................... 107
Intestino crasso ...................................................................................................................................................................... 108
Terzo cervello o terzo sistema nervoso .................................................................................................................................. 109
Descrizione del sigma ............................................................................................................................................................. 110
Rapporti .................................................................................................................................................................................. 110
Colon ascendente ................................................................................................................................................................... 110
Colon trasverso ....................................................................................................................................................................... 110
Colon discendente .................................................................................................................................................................. 110
Pelvico .................................................................................................................................................................................... 110
Peritoneo ................................................................................................................................................................................ 111
Ligamento frenocolico destro e sinistro ................................................................................................................................. 111
Lezione 19 (01-3-2013) ......................................................................................................................................................... 112
Apparato respiratorio ................................................................................................................................................................. 112
La laringe ................................................................................................................................................................................ 113
Trachea ....................................................................................................................................................................................... 116
1° turno Didattica Interattiva (26-10-2012) .......................................................................................................................... 123
Piccola pelvi – vescica – utero – ligamento largo ....................................................................................................................... 123
2° turno Didattica Interattiva (20-11-2012) .......................................................................................................................... 127
Il Rene ......................................................................................................................................................................................... 127
Rapporti dei reni ..................................................................................................................................................................... 127
Ilo del rene.............................................................................................................................................................................. 127
Il Nefrone ................................................................................................................................................................................ 128
Circolazione nel Rene ............................................................................................................................................................. 128
INDICE ......................................................................................................................................................................................... 129
Formattazione e impaginazione by De Meco Andrea
130