CORSO INTEGRATO D3
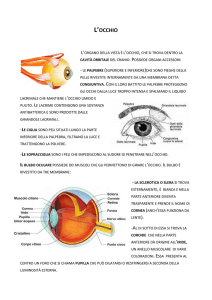
ANATOMIA DELL’OCCHIO
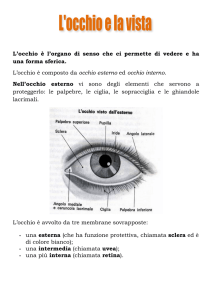
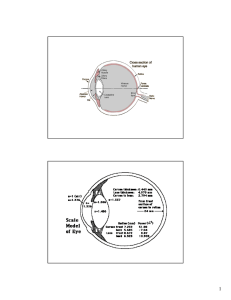
Ogni occhio ha la forma di una sfera leggermente irregolare con un diametro medio di circa
24 mm e un peso di circa 8 g Il grasso orbitale avvolge e isola l’occhio. La parete dell’occhio è
costituita da tre membrane, o tuniche: (1) la più esterna è la membrana fibrosa, (2) quella
intermedia è la membrana vascolare e (3) la più interna è la membrana nervosa. I recettori
visivi, o fotocettori, sono localizzati nella tunica nervosa. Il globo oculare è scavato e il suo
interno può essere suddiviso in due cavità: la cavità posteriore, più ampia, chiamata anche
camera vitrea poiché contiene una sostanza gelatinosa, il corpo vitreo, e una cavità anteriore,
più piccola, che viene a sua volta suddivisa in due camere, una anteriore e posteriore. La forma
dell’occhio è, almeno in parte, conferita dal corpo vitreo e dall’ umor acqueo, un liquido
trasparente che riempie la cavità anteriore.
ANATOMIA DELL’OCCHIO
2
Membrana esterna fibrosa
La membrana fibrosa, lo strato più esterno del globo oculare, è formata dalla sclera e dalla
cornea. La membrana fibrosa ha diverse funzioni: (1) fornisce un supporto meccanico e un
certo grado di protezione, (2) serve come sito di attacco per i muscoli estrinseci dell’occhio e
(3) contiene strutture che coadiuvano la messa a fuoco degli oggetti.
La maggior parte della superficie oculare, circa 5/6, è ricoperta dalla sclera, detta anche
“bianco dell’occhio”, costituita da tessuto connettivo fibroso denso, ricco di fibre collagene e
di fibre elastiche. Questo strato diventa ancora più spesso a livello del polo posteriore
dell’occhio, in prossimità dell’uscita del nervo ottico, mentre è molto sottile nella sua porzione
anteriore. I sei muscoli estrinseci dell’occhio si inseriscono sulla sclera grazie al fatto che le
fibre collagene dei loro tendini si intrecciano con quelle della sclera stessa. La superficie della
sclera contiene piccoli vasi sanguigni e nervi che la penetrano per raggiungere gli strati
sottostanti.
La cornea è trasparente ed è in continuità con la sclera; tra le due è presente una sorta di
bordo che viene chiamato limbo. La cornea è costituita da:
-
epitelio
membrana di bowman
stroma
membrana di descemet
endotelio
3
Membrana intermedia vascolare
La membrana intermedia, o uvea, contiene molti vasi sanguigni e linfatici e i muscoli intrinseci
dell’occhio. Le funzioni di questo strato sono: (1) fornire un percorso per i vasi sanguigni e
linfatici che vascolarizzano i tessuti dell’occhio, (2) regolare la quantità di luce in ingresso, (3)
secernere e assorbire l’umor acqueo che circola all’interno dell’occhio e (4) controllare la
forma del cristallino o lente. La membrana intermedia comprende l’iride, il corpo ciliare e la
coroide.
Coroide
Membrana pigmentata ricca di vasi che riveste la sclera.
Corpo ciliare
Il corpo ciliare è una porzione ispessita che si trova all’altezza del punto di passaggio fra
sclera e cornea (limbo). Secerne l’umor acqueo, questo è un liquido che circola all’interno della
cavità anteriore, passando dalla camera posteriore a quella anteriore attraverso la pupilla.
Tale fluido, che viene prodotto e secreto dalle cellule epiteliali che rivestano i processi ciliari
del corpo ciliare , viene riversato all’interno della camera posteriore. Le cellule epiteliali
regolano la composizione dell’umor acqueo, che somiglia molto a quella del liquido
cerebrospinale. Esso costituisce un’importante fonte di nutrienti, di sistema di smaltimento
dei rifiuti, oltre che una forma di protezione. L’occhio è dunque ripieno di liquido ed è proprio
la pressione esercitata da questo liquido che aiuta l’occhio a mantenere la propria forma.
Inoltre, il liquido stabilizza la posizione della retina, in quanto comprime e fa aderire la parte
nervosa e a quella pigmentata. L’umor acqueo viene riassorbito nella camera anteriore dove,
dopo essere stato filtrato da una serie di fibre collagene localizzate vicino alla base dell’iride,
penetra all’interno del canale dello Schlemm, una sorta di passaggio che decorre
circolarmente intorno all’occhio all’altezza del limbo. Alcuni dotti collettori drenano l’umor
acqueo circolante nel canale dello Schlemm, all’interno dei vasi venosi della sclera.
Normalmente la quantità di liquido prodotto è controbilanciata da quella di liquido che viene
riassorbito per cui in poche ore si ha un ricambio completo di tutto l’umor acqueo circolante.
Iride
Contiene vasi sanguigni e due
strati di fibre muscolari lisce.
Quando
questi
muscoli
si
contraggono,
cambiano
il
diametro della pupilla, cioè
l’apertura centrale dell’iride.
L’iride ha due muscoli:
1) il muscolo costrittore della
pupilla
2) il muscolo dilatatore della
pupilla
Membrana interna nervosa
La membrane nervosa, o retina,
costituisce lo strato più interno
del
globo
oculare.
E’
4
caratterizzata da due strati, uno interno, sottile, chiamato parte pigmentata, e uno strato
esterno, più spesso, chiamato parte nervosa. La parte pigmentata della retina ha il compito di
assorbire la luce che ha attraversato la parte nervosa; la parte nervosa è caratterizzata da
cellule di supporto e da cellule nervose che hanno il compito di elaborare ed integrare le
informazioni visive.
Organizzazione della retina
In sezione la retina si presenta costituita da diversi strati di cellule. Lo strato più esterno,
vicino alla parete pigmentata della retina, contiene i fotocettori, cioè le cellule in grado di
percepire la luce. L’occhio possiede due tipi di fotocettori: coni e bastoncelli. I bastoncelli non
sono in grado di discriminare i colori, ma essendo molto sensibili alla luce, consentono la
visione notturna e crepuscolare – visione a bassa illuminazione (visione scotopica). I coni sono
responsabili della percezione dei colori; si attivano con la luce – visione diurna (visione
fotopica). Molti coni sono concentrati in un’area retinica che corrisponde al punto in cui la luce
penetra dopo essere passata attraverso la cornea e la lente. Questa regione è chiamata
macula lutea ed è priva di bastoncelli. La più alta concentrazione di coni sussiste esattamente
al centro della macula lutea, in un’area chiamata fovea.
La papilla del nervo ottico
La papilla del nervo ottico è la zona di origine del nervo ottico dove le fibre attraversano le
membrane dell’occhio per portarsi verso il diencefalo. L’arteria centrale della retina e la vena
centrale della retina percorrano l’asse centrale del nervo ottico, emergendo anch’esse a livello
della papilla del nervo ottico. La papilla del nervo ottico è priva di fotocettori e infatti viene
definita punto cieco.
5
Vascolarizzazione
Arteria centrale della retina
(ramo dell’arteria oftalmica)
si divide in:
Temporale superiore
Temporale inferiore
Nasale superiore
Nasale inferiore
Vena centrale della retina
Innervazione
- Nervo ottico
- Nervi ciliari (dal ganglio ciliare)
Diretti a:
1) coroide
2) corpo ciliare
3) iride
4) sclera
5) cornea
6
Mezzi diottrici
Scopo: far giungere alla retina i raggi luminosi
Rappresentati da:
1) Cornea
2) Umor acqueo
3) Cristallino: o lente si trova posteriormente alla cornea, la funzione fondamentale
della lente è quella di focalizzare le immagini sulla retina.
4) Corpo vitreo: è una massa gelatinosa che aiuta a mantenere la forma dell’occhio e
costituisce un ulteriore supporto per la retina.
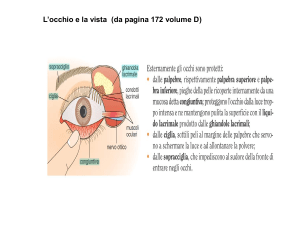
Palpebre
Le palpebre sono una continuazione della cute ed agiscono come un tergicristallo: grazie al
loro continuo sbattimento la superficie oculare viene lubrificata. Lungo la superficie interna
della palpebra, alcune ghiandole sebacee, le ghiandole tarsali, o ghiandole del Meibomio,
secernano un prodotto che previene l’incollamento fra le due palpebre. Le palpebre hanno tre
funzioni principali:
1) protezione
2) limitare la quantità di luce in arrivo
3) distribuire le lacrime
La cute che ricopre la superficie delle palpebre è molto sottile e contiene in profondità fibre
muscolari scheletriche che costituiscono il muscolo orbicolare dell’occhio, il muscolo
elevatore della palpebra superiore e il muscolo palpebrale. Il primo muscolo è responsabile
della chiusura della palpebra; il secondo e il terzo sono responsabili del sollevamento della
palpebra superiore.
Congiuntiva
La congiuntiva è l’epitelio che riveste la superficie interna delle palpebre e la superficie
esterna del globo oculare.
Ci sono tre tipi di congiuntiva:
1) congiuntiva tarsale
2) congiuntiva del fornice
3) congiuntiva bulbare o oculare
7
Apparato lacrimale
Le lacrime riducono il frizionamento, rimuovano le particelle solide, prevengono infezioni
batteriche e forniscono nutrienti e ossigeno alle porzioni epiteliali della congiuntiva.
L’apparato lacrimale produce, distribuisce e rimuove le lacrime. L’apparato lacrimale per ogni
occhio è costituito da una parte secretoria (ghiandola lacrimale) e da una parte escretoria
(puntini lacrimali, canalicoli lacrimali, sacco lacrimale e dotto naso lacrimale). Sbattendo le
ciglia le lacrime attraversano la superficie oculare e si accumulano nell’angolo mediale
dell’occhio, in un’area nota come lago lacrimale. I puntini lacrimali sono due piccoli pori che
drenano il lago lacrimale; essi svuotano il contenuto all’interno dei canalicoli lacrimali, piccoli
canali che convogliano le lacrime nel sacco lacrimale. Dalla porzione inferiore del sacco
lacrimale si diparte il dotto nasolacrimale, questo dotto trasporta le lacrime all’interno delle
cavità nasali dello stesso lato.
8
Muscoli estrinseci
•Retto superiore
•Retto inferiore
•Retto interno
•Retto esterno
•Obliquo superiore (grande obliquo)
•Obliquo inferiore (piccolo obliquo)
9
PATOLOGIA INFETTIVA DELL’OCCHIO
Infezioni batteriche
Gonococco (CG. Purulenta ulcere corneali)
Meningococco (Panoftalmite bilaterale cecità)
TBC → (Uveite granulomatosa distrugge la retina)
Stafilo – Streptococchi
Tracoma: Affezione cronica della cornea causata dal batterio clamidia trachomatis . la
palpebra edematosa tende ad abbassarsi, la congiuntiva diviene arrossata e rugosa. vasi e
cellule ricoprono parzialmente la cornea. negli stadi più avanzati si ha la formazione di
cicatrici con tipico aspetto stellato, che determinano deformità palpebrali e una opacità
corneale con riduzione della vista fino a cecità.
- stadio congiuntivale
- vascolarizzazione corneale
- cicatriziale
- retrazione
Infezioni virali
Herpes simplex (ulcere corneali)
Herpes zoster (lascia opacità corneali)
10
MANIFESTAZIONI OCULARI DI MALATTIE SISTEMICHE
Diabete
- Flogosi
- Cataratta
- Retinopatia: la retinopatia è una patologia della retina. La retinipatia diabetica si può
instaurare in molti individui affetti da diabete mellito. La retinopatia diabetica è il
risultato della degenerazione e poi della rottura dei capillari sanguigni della retina.
Questa degenerazione vascolare può portare al distacco della retina dalla coroide che
conduce a un danno dei fotocettori (in quanto vengono privati dell’apporto di ossigeno e
dei nutrienti), quindi cecità per emorragie e trombosi.
Ipertensione
4 stadi con essudati emorragie edema papillare
Ipertiroidismo
- Esoftalmo
- Retrazione palpebrale
- Neuriti retrobulbari
11
MALATTIE DELLE PALPEBRE
•
Blefariti:
Infiammazione acuta o cronica della rima palpebrale
•
Orzaiolo:
Foruncolo di una ghiandola sebacea alla base di una ciglia
•
Calazio:
Infezione della ghiandola di meibomio da ostruzione del canale escretorio
•
Entropion:
Rovesciamento in dentro del bordo palpebrale con conseguente irritazione dell’occhio da
parte delle ciglia, sofferenza corneale e congiuntivale
•
Ectropion:
Rovesciamento verso l’esterno del bordo palpebrale superiore o inferiore
•
Trichiasi:
Alterata direzione delle ciglia che si presentano rivolte verso la cornea
12
CATARATTA
Opacità del cristallino totale o parziale dell’adulto o del bambino.
La trasparenza del cristallino o lente dipende dalla esatta combinazione di caratteristiche
biochimiche e strutturali. Quando tale equilibrio si altera, la lente perde la propria
trasparenza e diviene opaca tale condizione è nota come cataratta. Questa alterazione può
essere provocata da lesioni, radiazioni o reazioni ad alcuni farmaci, ma può anche
rappresentare la naturale conseguenza dell’invecchiamento ed in tal caso si parla di cataratta
senile. Con il passare del tempo la lente tende a diventare giallognola e quindi a perdere la
trasparenza; quando diventa opaca, l’individuo necessita di una luce molto forte per leggere e
perde nitidezza. Se la lente diventa opaca, anche se i fotocettori sono del tutto normali, la
persona diviene virtualmente cieca. Tramite il trapianto di lente la visione viene
completamente ripristinata e può essere aggiustata finemente mediante l’aiuto di occhiali o di
lenti.
Adulto
(senile e progressiva)
Cause:
- In corso di malattie sistemiche (diabete)
- Post traumatiche (contusioni – ferite)
- Da agenti fisici (RX)
Bambino
Cause:
- Ereditaria (sviluppo anomalo del cristallino)
- Embriopatica (infezione in gravidanza)
13
GLAUCOMA
Se l’umor acqueo non viene drenato dal canale dello Schlemm, si instaura una condizione
patologica nota come glaucoma. In questa patologia sebbene l’umor acqueo non possa essere
allontanato dalle camere dell’occhio, esso continua ad essere prodotto e, conseguentemente, si
verifica un aumento della pressione intraoculare. Dal momento che la sclera è costituita da
robusto tessuto fibroso, il suo modulo elastico è relativamente scarso ed essa non può
espandersi; la conseguenza di ciò è che il liquido comprime e distorce i tessuti molli contenuti
all’interno dell’occhio. Anche se la sclera non può aumentare di volume, essa presenta
comunque un punto debole, ovvero quello nel quale viene attraversata dal nervo ottico e, dal
momento che quest’ultimo, per portarsi all’esterno del globo oculare, deve attraversare tutte
e tre le membrane, è privo di rivestimento connettivale. Data la situazione, un aumento della
pressione intraoculare pari al doppio del normale (normale 20-30 mmHg) provoca una
distorsione delle fibre nervose che compongono il nervo e quindi un conseguente impedimento
o addirittura blocco nella propagazione di potenziali d’azione e quindi un deterioramento della
visione. Se la situazione non viene risolta, si può arrivare anche ad una completa cecità. Il
glaucoma può essere trattato mediante la somministrazione di farmaci che costringono la
pupilla e mettono in tensione la periferia dell’iride in modo da aumentare la permeabilità
superficiale dell’umor acqueo. Mediante intervento chirurgico è possibile perforare la camera
anteriore per facilitarne lo svuotamento.
Regolazione della pressione
- Velocità di escrezione umor acqueo
- Facilità di deflusso
Cronico ad angolo aperto
- Ostacolato deflusso dell’umor acqueo
- Spesso asintomatico
- Terapia medica
Acuto da chiusura d’angolo
- Ostacolato passaggio in camera anteriore
- Decorso ingravescente
- Terapia chirurgica
14
DISTACCO DI RETINA
Nel distacco di retina la parte nervosa della retina si separa fisicamente dalla parete
pigmentata. Tale distacco può essere causato da svariati fattori tra i quali un colpo
improvviso all’occhio.
Primario
- Sollevamento retinico per infiltrazione di liquido da foro sulla retina (miopia)
- Alterazioni degenerative
- Traumi
Secondario
- Patologia tumorale
- Gravi emorragie
- Flogosi imponenti
- Ipertensione
15
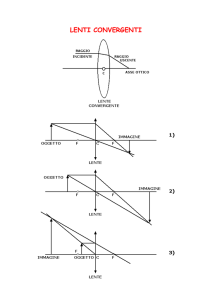
VIZI DI RIFRAZIONE
Rifrazione
L’immagine visiva è il risultato dell’elaborazione e dell’integrazione di tutte le informazioni
provenienti da ciascun recettore. Per incamerare informazioni la lente dell’occhio deve
mettere a fuoco l’immagine. Per poter dire che l’immagine è a fuoco, i raggi luminosi
provenienti dall’oggetto devono colpire la superficie sensibile della retina in un ordine ben
preciso, in modo da riprodurre un’immagine miniaturizzata dell’oggetto stesso. Se i raggi
luminosi non vengono messi a fuoco perfettamente, l’immagine risultante sarà indistinta. Il
processo di focalizzazione avviene in due fasi, poiché la luce attraversa prima la cornea e poi
la lente. Quando la luce passa da un mezzo con una densità a un mezzo con densità diversa,
essa viene rifratta. Un ulteriore rifrazione si verifica quando la luce passa dall’umor acqueo
alla lente. Quest’ultima fornisce il grado di rifrazione necessario per focalizzare la luce
proveniente da un oggetto nel punto focale, ovvero il punto preciso in cui i raggi luminosi
incontrano la retina. La distanza fra il centro della lente e il punto focale che essa individua
viene definita distanza focale della lente.
Accomadazione
Utilizzando una macchina fotografica, possiamo mettere a fuoco le immagini avvicinando o
allontanando la lente dalla pellicola fotografica. Questo metodo di messa a fuoco non può però
funzionare nell’occhio poichè la distanza fra la lente e la macula lutea non può essere
cambiata. La messa a fuoco si attua mediante variazione della forma della lente in modo che la
lunghezza focale rimanga costante. Questo meccanismo prende il nome di accomodazione.
Durante l’accomodazione, la lente diventa più sferica se deve mettere a fuoco un oggetto più
vicino, mentre assume una forma più ellittica nella visione di oggetti più lontani. La lente è
tenuta in sede dai legamenti sospensori che
originano nel corpo ciliare. Le fibre
muscolari lisce del corpo ciliare si
comportano come un muscolo sfintere.
Quando le fibre muscolari ciliari si
contraggono, il corpo ciliare si sposta in
direzione della lente e i legamenti
sospensori riducono il loro grado di
tensione. La capsula elastica della lente fa
assumere alla lente una forma più sferica
che produce un aumento del potere
16
rifrangente della lente stessa e consente la messa a fuoco sulla retina degli oggetti vicini
(vedi figura sopra). Quando i muscoli ciliari si rilasciano, i legamenti sospensori si tendono e
trascinano la circonferenza della lente conferendole una forma più ellittica. Il maggior grado
di rifrazione è necessario nella messa a fuoco di oggetti particolarmente vicini alla lente.
Problemi di accomodazione
Nell’occhio sano, quando il muscolo ciliare è rilasciato e la lente ha forma appiattita,
un’immagine distante viene focalizzata sulla superficie della retina (figura a). Questa
condizione viene definita emmetropia o visione normale. La figura b,c illustra due comune
alterazioni del meccanismo di accomodazione. Se il globo oculare è troppo allungato o la
curvatura della lente troppo grande, l’immagine di un oggetto posto distante cade davanti alla
retina (figura b). Il soggetto vede gli oggetti distanti sfuocati, mentre la visione di oggetti
posti a una distanza più ravvicinata è normale poichè la lente è in grado di assumere una forma
sufficientemente sferica da far cadere il fuoco dell’oggetto sulla retina. L’occhio che ha
queste caratteristiche viene detto miope e la miopia può essere corretta ponendo una lente
divergente davanti all’occhio (figura d). Se invece l’asse antero-posteriore del globo oculare è
troppo corto o la curvatura della lente è troppo piatta, si parla di ipermetropia (figura c). Il
muscolo ciliare deve contrarsi anche per focalizzare sulla retina oggetti distanti, e, da vicino,
la lente non può fornire la rifrazione necessaria per mettere a fuoco l’immagine sulla retina.
Le persone anziane diventano ipermetropi in conseguenza della perdita di elasticità della
lente, e questa forma di ipermetropia viene detta presbiopia.
Quindi:
Presbiopia: diminuzione accomodazione del cristallino per la sua sclerosi (età)
Ipermetropia: sostenuta da malformazione del bulbo oculare che ha asse antero-posteriore
(più corto)
Miopia: assiale se l’asse antero-posteriore è più lungo del normale
Astigmatismo: non tutti i meridiani del sistema diottrico oculare presentano la medesima
rifrazione
17
NEURO-OFTALMOLOGIA
• Papilla da stasi
La papilla da stasi è un edema non infiammatorio della testa del nervo ottico, che può avere
varie origini, ma che, nella stragrande maggioranza dei casi, è conseguenza di ipertensione
endocranica.
Causa:
L’aumentata pressione di liquor si ripercuote lungo il manicotto meningeo che circonda il nervo
ottico. La vena centrale penetra obliquamente nel nervo attraversando le guaine e può venire
compressa in caso di ipertensione liquorale; ne consegue un ingorgo venoso che provoca edema
al davanti della lamina cibrosa.
Sintomatologia:
- sintomi da ipertensione endocranica (vomito cerebrale non accompagnato da nausea, cefalea)
- diminuzione visus
•
Neuriti ottiche
Causa flogistica:
- per continuità → (meningiti)
- per contiguità → (sinusiti)
- per via ematica
- per infezioni focali → (tonsilliti)
Sintomi: rapida riduzione visus monolaterale
Altre cause: - tossiche
- ereditari
- demielinizzanti
18
LESIONI DELLE VIE OTTICHE
Vie visive: nel chiasma ottico le fibre dei nervi ottici
si incrociano parzialmente. ne risulta che ogni emisfero
riceve l’informazione visiva dalla porzione mediale del
campo visivo dell’occhio dello stesso lato e dalla
porzione laterale del campo visivo dell’occhio del lato
opposto. Tale informazione viene integrata a livello
delle aeree di associazione visiva per formare
un’immagine completa dell’intero campo visivo (porzione
di spazio osservabile dal soggetto con gli occhi
immobili).
- Cecità unilaterale
- Emianopsia: Compromissione di una metà del campo
visivo di ciascun occhio, causata da lesioni del chiasma
ottico provocate da tumori ed emorragie intracranici,
traumi, flogosi meningee o compressione da aneurismi
carotidei.
- Emianopsia bitemporale: emianopsia in cui risultano
compromessi i due emicampi visivi temporali (esterni)
per lesioni chiasmatiche come da tumori ipofisari.
- Emianopsia omonima: cecità delle metà destre o,
rispettivamente, sinistre del campo visivo in ambedue
gli occhi.
- Emianopsia laterale omonima
- Emianopsia omonima del quadrante superiore
- Emianopsia laterale con visione maculare
risparmiata
campo visivo
19
20
RETINITE PIGMENTOSA
Definizione
Gruppo di malattie ereditarie che interessano entrambe gli occhi degenerazione progressiva
della retina, distrugge progressivamente i coni ed i bastoncelli.
Sintomatologia
• Deficit visivo in scarsa illuminazione o passando da luce a penombra,inizialmente colpisce i
bastoncelli
• Restringimento progressivo del campo visivo
Diagnosi
• Esame del fondo oculare. (Macchie pigmentate sulla retina)
• Esame del campo visivo
• Elettroretinogramma (Registrazione attività elettrica in risposta a stimoli luminosi)
• Fluorangiografia (iniezione e.v. di sostanza fluorescente e foto della retina in tempi
diversi
• Esame del visus
Decorso
• Progressivo ed invalidante
• Esito finale per lo più è la cecità assoluta
Diffusione
• Una persona su 4000 sane
• Maggior frequenza dove sono frequenti matrimoni tra consanguinei
• Compare tra pubertà ed età matura
SINDROME DI USHER
Retinite pigmentosa associata a sordomutismo (presente fino dalla nascita).
21
RETINOBLASTOMA
E’ il più frequente tumore maligno della retina. Colpisce i bambini con una frequenza 1 su
25000 nascite. Può essere presente alla nascita o insorgere nei primi anni di vita (<5 anni). Può
essere mono o bilaterale; ed ereditario oppure non ereditario:
- Non ereditario (Bambini più grandi e monolaterale)
- Ereditario (Bambini più piccoli e bilaterale
Il tumore cresce rapidamente sino ad occupare l’intera camera del vitreo, tende a propagarsi
lungo il nervo ottico dando metastasi cerebrali; può anche perforare la sclera e invadere
l’orbita.
Stadi
-Retinoblastoma Intraoculare (mono o bilaterale)
-Retinoblastoma Extraoculare
-Retinoblastoma Ricorrente
-(Quando recidiva o quando continua lo sviluppo anche se trattato)
Trattamenti possibili
-Enucleazione (asportazione di un organo, per esempio occhio)
-Fotocoagulazione Laser
-Radioterapia
-Termoterapia
-Crioterapia
-Chemioterapia
Trattamento per stadio
R. Intraoculare Monolaterale
-Enucleazione. (Per tumori grandi)
-Radioterapia, Crioterapia, Termoterapia. (Per tumori piccoli con aspettativa di conservazione
della vista)
R. Intraoculare Bilaterale
-Enucleazione dell’occhio più colpito e Radioterapia dell’altro
-Radioterapia bilaterale (Se c’è aspettativa di conservare la vista)
-Chemioterapia
R. Extraoculare
-Radioterapia e/o Chemioterapia intratecale
-Allo studio Chemioterapia con associato uso di cellule staminali
R. Ricorrente
- Valutazione caso per caso con associazione delle diverse procedure
22